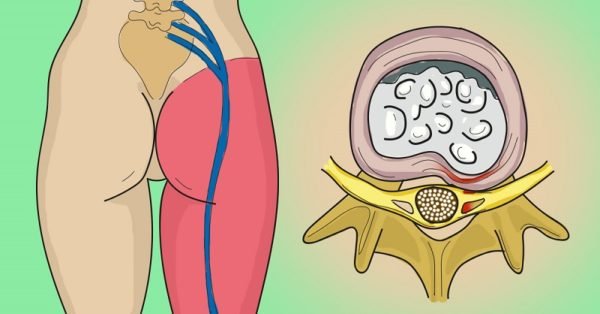
Заболевания опорно-двигательной системы становятся в последнее время все более частым явлением. Связано это с тем, что двигательная активность современного человека снижена. Особенно страдает пояснично-крестцовый отдел позвоночника, который испытывает повышенную нагрузку.
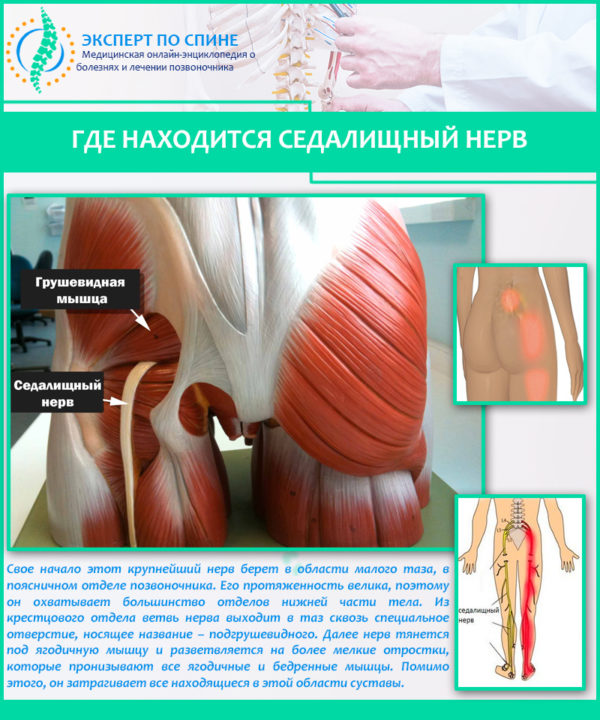
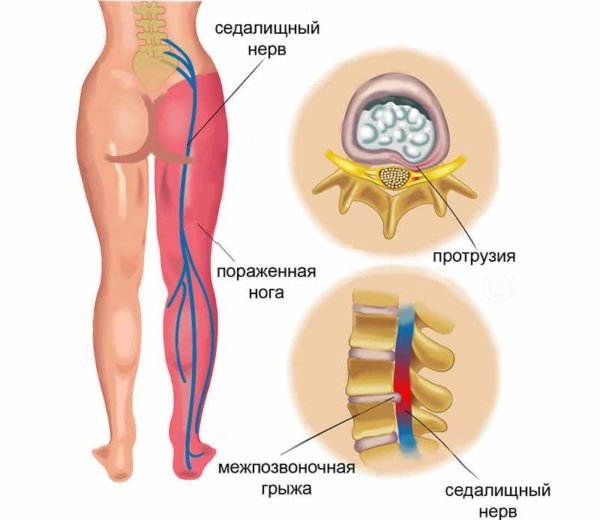
В тяжелых случаях нередко ущемляется седалищный нерв. Это заболевание часто вызывает межпозвоночная грыжа .
Деструктивные изменения в области позвоночника вызываются тем, что при отсутствии нормального движения нарушается питание межпозвонковых дисков, которые получают необходимые вещества не с кровотоком, а методом диффузии.
Этот процесс резко замедляется в том случае, если человек вынужден постоянно находиться в стационарном положении, и диск начинает атрофироваться.
Процесс может быть спровоцирован травмой , постоянными физическими перегрузками, нарушением обмена или предрасположенностью, которая передается по наследству. В результате фиброзное кольцо становится слабым, часть диска выходит за пределы позвоночного столба, образуя протрузию .
При отсутствии лечения и продолжении воздействия предрасполагающих факторов формируется позвоночная грыжа.
Если процесс развивается в пояснично-крестцовом отделе, то давлению подвергается сосудисто-нервный пучок, расположенный рядом. Давление является основной причиной развития ишиаса , поскольку грыжа давит на седалищный нерв.
Но ишиалгия может развиваться не только в результате образования грыжи межпозвоночного диска. Нередко в основе развития патологии лежит изменение губчатого вещества самого тела позвонков, происходит их смещение, которое носит в клинической практике название грыжи Шморля. И это также приводит к ущемлению седалищного нерва.
Такое отклонение часто возникает в результате наследственной предрасположенности. Синтез костной ткани при этом замедляется, и возникает проваливание одного позвонка в другой, а следом вовлекается и межпозвонковый диск.
Межпозвоночная грыжа и защемление седалищного нерва проявляются в виде болевого синдрома. Вначале он носит периодический характер, возникает после переохлаждения, физической нагрузки, может усиливаться в ночное время или в результате перенесенного стресса. Симптомы нарастают с течением времени.
По мере ухудшения состояния:
- боль усиливается, становится постоянной;
- локализуется в месте образования грыжи, иррадиирует в бедро, голень и стопу;
- усиливается при стоянии, кашле или чихании;
- сопровождается нарушениями чувствительности по ходу иннервации;
- нарушается возможность передвижения;
- при грыже Шморля , локализованной в поясничном отделе , могут наблюдаться парезы нижних конечностей ;
- теряется контроль над мочеиспусканием и дефекацией.
Лечение данного заболевания состоит из нескольких этапов. В начальной стадии практикуется снижение нагрузки и прием обезболивающих средств .
При отсутствии эффекта следует обратиться к неврологу, который порекомендует ряд лекарственных препаратов , ношение специального корсета, массаж , физиопроцедуры . Сильная боль купируется с помощью новокаиновой блокады .
Консервативная терапия подразумевает использования комплекса методов, которые могут оказывать эффективную помощь при грыже и ущемлении седалищного нерва в амбулаторных и домашних условиях .
Однако такие методики не подразумевают воздействия на причину болезни. Они только облегчают состояние больного. Если в течение 3 месяцев не наступает устойчивая ремиссия, то врач может порекомендовать консультацию нейрохирурга и проведение оперативного вмешательства.
Наименее инвазивной является проведение гидропластики. Существуют и другие, более радикальные способы, например, эндоскопическое удаление грыжи .
Положительным моментом хирургического лечения является:
- Быстрота эффекта – уже через несколько дней больной чувствует значительное облегчение и получает возможность свободного передвижения.
- Отсутствие необходимости в постоянном приеме препаратов.
Следует отметить, что возможен рецидив развития заболевания, но он составляет не более 5% от общего числа проведенных операций. Существуют также незначительные риски, связанные с проведением вмешательства, но в современных условиях они минимальны и могут купироваться при своевременном выявлении.
В любом случае, при развитии грыжи и ишиалгии, нужно своевременно обращаться за квалифицированной помощью и после обследования четко следовать советам своего врача.
Подборка моих материалов по здоровью позвоночника и суставов:
Дополнительно рекомендую эти материалы и оборудование здоровья и тренировок:
Больше полезных материалов смотрите в моих социальных сетях:
Информация в статьях предназначена исключительно для общего ознакомления и не должна использоваться для самодиагностики проблем со здоровьем или в лечебных целях. Эта статья не является заменой для медицинской консультации у врача (невролог, терапевт). Пожалуйста, обратитесь сначала к врачу, чтобы точно знать причину вашей проблемы со здоровьем.
Я буду Вам очень признательна, если Вы нажмете на одну из кнопочек
и поделитесь этим материалом с Вашими друзьями 🙂
источник
Защемление седалищного нерва является очень неприятной проблемой, которая приводит к появлению такого болевого синдрома, как ишиас, который, в свою очередь, представляет собой невралгию седалищного нерва. В этом случае у человека появляется боль в спине (обычно в области поясницы ), которая может отдавать в одну из ног. Чаще всего такая боль распространяется позади колена и при этом может «добраться» даже до стопы. Часто такой болевой синдром также сопровождается мышечной слабостью. Следует понимать, особенно это важно, когда определяется лечение, что ущемление седалищного нерва хотя и служит причиной появления болей, но и оно само происходит в результате развития других заболеваний.
Это болевой синдром возникает в результате раздражения седалищного нерва. Стоит учитывать, что это самый крупный нерв в человеческом организме, который образован слиянием двух последних поясничных корешков и трех первых крестцовых корешков. Именно этот нерв дает чувствительные и двигательные ветви к нижним конечностям. Именно поэтому при поражении седалищного нерва болевые ощущения очень часто не локализуются в спине, а распространяются в ноги, создавая достаточно большую «зону боли».
Вообще же при ишиасе боль довольно своеобразная, она носит стреляющий характер и чем-то напоминает удар током. При этом может появляться чувство ползания мурашек и жжения в ноге. Также боль может быть абсолютно разной интенсивности, а онемение в одной части ноги может сопровождаться в другой части этой же ноги.
Понятно, что болевой синдром не появляется просто так, невралгия обычно вызывается раздражением (ущемлением) седалищного нерва, которое происходит из-за других заболеваний. Давайте разберемся, какие причины ущемления наиболее распространены. Это:
- грыжа межпозвонкового диска. Надо признать, что это наиболее частая причина развития ишиаса. Когда появляется протрузия. а потом и собственно грыжа, она начинает давить на нервный корешок, который выходит из межпозвоночного отверстия, в результате и развиваются различные болевые синдромы. К развитию именно ишиаса приводит межпозвонковая грыжа поясничного отдела позвоночника ;
Защемление седалищного нерва вызвано другими заболеваниями позвоночника
Существует и ряд других причин, которые встречаются довольно редко, но при этом являются очень серьезными. Это опухоли, абсцесс. тромбы, инфекции, фибромиалгия и т.д.
Лечение практически всегда зависит от причины, вызвавшей появление болевого синдрома. Но при этом можно выделить ряд медикаментов, которые применяются практически всегда.
Кстати, если вы хотите получить пошаговый план по лечению защемления седалищного нерва, то перейдите прямо сейчас на эту страницу .
В первую очередь это нестероидные противовоспалительные препараты. Их задачей является уменьшить воспаление на пораженном участке, благодаря чему уменьшается компрессия нервного корешка, соответственно слабеет болевой синдром. С другой стороны такие препараты имеют ряд неприятных побочных эффектов (понижение свертываемости крови, нарушение работы почек, раздражение слизистой оболочки желудка, в результате чего может развиться язвенная болезнь), потому их использование ограничено по времени.
При сильных болях могут применяться также стероидные препараты. Их принимают не долго (порядка 1-2 недель), поскольку при всех своих преимуществах (снимает воспаление, уменьшают отек и болевой синдром), они имеют ряд серьезных побочных эффектов и противопоказаний.
Практически всегда применяются различные обезболивающие препараты, которые призваны просто облегчить жизнь пациенту. При этом больной должен понимать, что анальгетики не лечат саму болезнь, поэтому нужно соблюдать все предписания врача.
Физиотерапевтические методы также редко могут помочь избавиться от самого заболевания, но существенно облегчают самочувствие больного. В принципе все физиотерапевтические методы в данном случае просто создают тепло в месте воспаления. Благодаря этому улучшается кровообращение и спадает отек.
Обычно также назначается массаж и лечебная физкультура, что также дает неплохой эффект.
В принципе использование народных методов лечения при таком заболевании вполне допустимо, но при этом необходимо понимать, что такие способы лечения далеко не всегда безвредны. Поэтому подбор таких методов лечения строго индивидуален, он зависит от состояния больного и диагноза, а также тяжести заболевания. Часто то, что помогло одному больному, оказывается бесполезным для другого.
Но арсенал народных средств, предназначенных для лечения ущемления седалищного нерва, достаточно богат. Здесь есть масса мазей и втираний, магнито и металлотерапия, различные настои и отвары. Основная задача всех этих средств – снять воспаление и боевой синдром.
В частности, одним из самых распространенных является метод «гонки солей», для чего используют настои петрушки и шиповника, а также порошок арбузной корки. Эти средства обладают хорошими мочегонными свойствами, благодаря чему уменьшается отек, а потом – и воспаление нервных корешков, постепенно восстанавливаются и нормализуются обменные процессы.
Весьма популярны для лечения данного болевого синдрома различные травяные ванны. Для этого используются шалфей, ромашка, спорыш и другие травы.
Кстати, вас также могут заинтересовать следующие БЕСПЛАТНЫЕ материалы:
Заболевания опорно-двигательной системы становятся в последнее время все более частым явлением. Связано это с тем, что двигательная активность современного человека снижена. Особенно страдает пояснично-крестцовый отдел позвоночника, который испытывает повышенную нагрузку.
В тяжелых случаях нередко ущемляется седалищный нерв. Это заболевание часто вызывает межпозвоночная грыжа .
Деструктивные изменения в области позвоночника вызываются тем, что при отсутствии нормального движения нарушается питание межпозвонковых дисков, которые получают необходимые вещества не с кровотоком, а методом диффузии.
Этот процесс резко замедляется в том случае, если человек вынужден постоянно находиться в стационарном положении, и диск начинает атрофироваться.
Процесс может быть спровоцирован травмой. постоянными физическими перегрузками, нарушением обмена или предрасположенностью, которая передается по наследству. В результате фиброзное кольцо становится слабым, часть диска выходит за пределы позвоночного столба, образуя протрузию .
При отсутствии лечения и продолжении воздействия предрасполагающих факторов формируется позвоночная грыжа.
Если процесс развивается в пояснично-крестцовом отделе, то давлению подвергается сосудисто-нервный пучок, расположенный рядом. Давление является основной причиной развития ишиаса. поскольку грыжа давит на седалищный нерв.
Но ишиалгия может развиваться не только в результате образования грыжи межпозвоночного диска. Нередко в основе развития патологии лежит изменение губчатого вещества самого тела позвонков, происходит их смещение, которое носит в клинической практике название грыжи Шморля. И это также приводит к ущемлению седалищного нерва.
Такое отклонение часто возникает в результате наследственной предрасположенности. Синтез костной ткани при этом замедляется, и возникает проваливание одного позвонка в другой, а следом вовлекается и межпозвонковый диск.
Межпозвоночная грыжа и защемление седалищного нерва проявляются в виде болевого синдрома. Вначале он носит периодический характер, возникает после переохлаждения, физической нагрузки, может усиливаться в ночное время или в результате перенесенного стресса. Симптомы нарастают с течением времени.
По мере ухудшения состояния:
- боль усиливается, становится постоянной;
- локализуется в месте образования грыжи, иррадиирует в бедро, голень и стопу;
- усиливается при стоянии, кашле или чихании;
- сопровождается нарушениями чувствительности по ходу иннервации;
- нарушается возможность передвижения;
- при грыже Шморля. локализованной в поясничном отделе. могут наблюдаться парезы нижних конечностей;
- теряется контроль над мочеиспусканием и дефекацией.
Лечение данного заболевания состоит из нескольких этапов. В начальной стадии практикуется снижение нагрузки и прием обезболивающих средств .
При отсутствии эффекта следует обратиться к неврологу, который порекомендует ряд лекарственных препаратов. ношение специального корсета, массаж. физиопроцедуры. Сильная боль купируется с помощью новокаиновой блокады .
Консервативная терапия подразумевает использования комплекса методов, которые могут оказывать эффективную помощь при грыже и ущемлении седалищного нерва в амбулаторных и домашних условиях .
Однако такие методики не подразумевают воздействия на причину болезни. Они только облегчают состояние больного. Если в течение 3 месяцев не наступает устойчивая ремиссия, то врач может порекомендовать консультацию нейрохирурга и проведение оперативного вмешательства.
Наименее инвазивной является проведение гидропластики. Существуют и другие, более радикальные способы, например, эндоскопическое удаление грыжи .
Положительным моментом хирургического лечения является:
- Быстрота эффекта – уже через несколько дней больной чувствует значительное облегчение и получает возможность свободного передвижения.
- Отсутствие необходимости в постоянном приеме препаратов.
Следует отметить, что возможен рецидив развития заболевания, но он составляет не более 5% от общего числа проведенных операций. Существуют также незначительные риски, связанные с проведением вмешательства, но в современных условиях они минимальны и могут купироваться при своевременном выявлении.
В любом случае, при развитии грыжи и ишиалгии, нужно своевременно обращаться за квалифицированной помощью и после обследования четко следовать советам своего врача.
Защемление седалищного нерва — это заболевание, вызванное раздражением или зажатием тканей нерва без нарушения целостности его миелиновой (внешней) оболочки.
Анатомические и физиологические особенности седалищного нерва
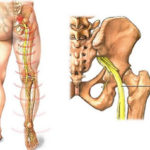
Является самым крупным в организме человека. Образован нерв в результате слияния всех корешков крестцового сплетения (два последних поясничных и три первых крестцовых). Тянется, проходя под большой ягодичной мышцей, вдоль поверхности бедра сзади. После чего разделяется на две части, проходящие по всей длине нижней конечности.
Обеспечивает регуляцию в зоне голени, бедра, голеностопного сустава, пальцев ног и ступни в целом. Седалищным нервом обеспечивается иннервация всех этих зон и ножных мышц. Благодаря чему происходит сгибание и разгибание в коленном, тазобедренном и голеностопном суставах.
Причины возникновения (этиология) заболевания
- Позвоночная грыжа поясничного отдела – защемление развивается как осложнение в результате смещения позвонков или грыжи.
- Остеохондроз — возможно одновременное сдавливание нерва и ягодичной артерии грушевидной мышцей или остисто-крестцовой связкой, патологически изменившей свою форму под действием остеохондроза.
- Постоянная нагрузка на поясничный отдел позвоночного столба приводит к воспалению тканей нерва (ишиас). Остеохондроз, а точнее вызванные им дегенеративные изменения анатомически нормальной формы позвоночного столба, является главной причиной возникновения защемления самого крупного нерва человеческого тела.
- Большие нагрузки физического характера на позвоночный столб и возникающее вследствие этого перенапряжение мышц – также является одной из основных причин защемления. Из-за чрезмерных нагрузок на спинной столб возникает передавливание нерва в поясничном отделе одной из мышц. Или вследствие неправильного перераспределения нагрузки происходит смещение одного из позвонков и частичное сдавливание тканей нерва.
- Заболевания инфекционного характера органов, расположенных в области таза (гонорея, сифилис) — в большинстве случаев возникает как осложнение хронического течения инфекционного заболевания.
- Травмы позвоночного столба – характеризующиеся вывихами, смещением позвонков или их подвывихами после падения, ударов и действия других факторов механического рода.
- Сдавливание нерва новообразованием, абсцессом или тромбом — из-за уменьшения объема нормального анатомического пространства абсцессом, новообразованием или тромбов происходит сдавливание тканей.
- Сахарный диабет и другие заболевания, связанные с нарушением обмена веществ.
- Беременность — в последние месяцы беременности, когда вес плода и околоплодных оболочек увеличивается до максимума возможно смещение позвонка, грыжа и как следствие защемление нерва.
Проявление невралгии при этом заболевании различны по своему характеру. Но по схожести симптоматической картины защемление седалищного нерва можно разделить на две группы:
- С проявлением невралгии, сопровождающейся болевым синдром.
- С проявлением невралгии без болевого синдрома.
Тем не менее, основным симптомом проявления остается боль.
защемление седалищного нерваБолезненные ощущения по своей силе и степени проявления варьируются от слабой едва заметной боли до острых приступов, наступающих при резком изменении положения столба позвонков. Возможны ощущения в виде сильного жжения или схожих по характеру с прохождением через тело разряда электричества. При этом возможным местом локализации является вся протяженность седалищного нерва (от поясницы и до фаланг пальцев ног).
Еще одним из самых проявляемых симптомов защемления является онемение. Возможны вариации в виде онемения одного участка ноги и проявление болевого синдрома в другой области. Безболезненное проявление защемления седалищного нерва возможно в форме онемения пальцев ног. Как правило, симптоматическая картина заболевания имеет смешанный характер и складывается из всех признаков. Человек с такой невралгией сам того не желая меняет свою походку, иногда даже тянет ногу .
Крайне тяжелое защемление может вызвать серьезное нарушение нервной регуляции процессов и работы некоторых органов. Вплоть до нарушения контроля больным акта дефекации и мочеиспускания. При таких симптомах нужна срочная госпитализация.
Для постановки диагноза кроме сочетания клинических признаков проявления используется:
- Результаты рентгена костей таза и поясницы.
- УЗИ поясничного отдела позвоночного столба.
- Результаты МРТ.
При проявлении невралгии седалищного нерва как следствия другого заболевания доктор может назначить больному прохождение дополнительных исследований и анализов в зависимости от характера возникновения первичного недуга.
Дифференцировать данное заболевание следует от межпозвоночной грыжи. В отличие от нее защемление через несколько недель может ремиссировать, а грыжа проявляется в течение более длительного периода времени (несколько месяцев). Причем в большинстве случаев невралгия является лишь первой стадией развития межпозвоночной грыжи.
С самого начала лечение защемления направлено на устранение болевого синдрома в пораженной области. Для этого применяют внутримышечные инъекции противовоспалительных и обезболивающих препаратов (диклофенак, ибупрофен).
В дальнейшем лечении используются методы мануальной терапии. Они позволяют снять напряжение и спазм с тех мышц, которые и являются причиной острой боли. Благодаря чему снижается отечность и восстанавливается кровоснабжение на пораженном участке. Кроме этого опытный мануальный врач может сразу определить смещение позвонков, которое чаще всего и является причиной защемления, и взяться за его устранение.
Для полного выздоровления больной должен пройти целый лечебный курс мануальной терапии в сочетании с лечебной гимнастикой, физиопроцедурами, и иглоукалыванием. Но нужно помнить, что применение мануальной терапии оправдано лишь при отсутствии позвоночной грыжи.
Как правило, уже после нескольких дней лечения боль утихает. Для полного выздоровления достаточно трех недель. В течение всего периода лечения и первое время после его окончания больному следует воздержаться от физических нагрузок, занятием спортом и переохлаждения.
К проверенным народным методам избавления от защемления можно отнести:
- Прикладывание компресса из измельченного чеснока или хрена на поясничную область.
- Прием внутрь настоя или сока из бузины для снятия мышечного спазма.
- Сеанс контрастного душа для устранения мышечного напряжения.
Профилактика защемления седалищного нерва аналогична общим профилактическим методам заболеваний позвоночного столба:
- Укрепление мышц пресса и спины.
- Ведение активного образа жизни.
- Не перенапрягать позвоночный столб чрезмерными нагрузками.
- Избегать сквозняков и переохлаждения поясничной области.
источник
Многие годы безуспешно боретесь с БОЛЯМИ в СУСТАВАХ?
Глава Института заболеваний суставов: «Вы будете поражены, насколько просто можно вылечить суставы просто принимая каждый день.
Спинной мозг человека отдает нервы, которые выходят из позвоночного столба и формируют нервные стволы, иннервирующие практически все части тела. Самый большой из них — седалищный нерв. Он образован корешками крестцового и поясничного отдела, которые переплетаются между собой и выходят на поверхность ягодицы через отверстие в грушевидной мышце. Седалищный нерв проходит по задней поверхности бедра и в подколенной ямке расщепляется на большеберцовый и малоберцовый.
Нервные корешки выходят из спинного мозга через специальные отверстия рядом с межпозвоночными дисками. Именно дегенеративные изменения последних чаще всего вызывают их защемление. Поражение структур седалищного нерва проявляется сильными болями в пояснице, крестцовой области, бедре, голени или даже стопе. Ущемляться может один или несколько корешков, формирующих нерв. Клиническая картина заболевания зависит от места ущемления и количества пораженных нервных волокон.
Причины защемления нерва — патологии позвоночного столба или межпозвоночных дисков, мышечный спазм. Примером последнего может быть так называемый синдром грушевидной мышцы.
В медицине ущемление седалищного нерва называют пояснично-крестцовым радикулитом. Радикулит – это воспалительное поражение корешка спинного мозга (radix nervi spinalis). Пояснично-крестцовый – поскольку седалищный нерв состоит из корешков, выходящих именно в этой зоне позвоночника. Радикулит практически всегда сопровождается ишиасом – невралгией седалищного нерва.
Наиболее частой причиной защемления является остеохондроз поясничного и/или крестцового отдела позвоночника. По статистике, дискогенный радикулит встречается у каждого пятого человека старше 30 лет. Заболевание поражает преимущественно молодых людей трудоспособного возраста. В 60% случаев им болеют лица 30-60 лет. Остальные 40% приходятся на лиц 20-29 лет.
Признаки поражения седалищного нерва чаще всего возникают у офисных работников и людей, вынужденных подвергаться интенсивным физическим нагрузкам. Причиной ишиаса также может быть резкое поднятие тяжестей или сдавление нерва в период беременности. Некоторые объясняют развитие радикулита психосоматикой: они уверены, что все болезни возникают из-за неправильного образа мышления и личностных комплексов.
Чтобы выяснить достоверную причину ишиаса, больному с острым приступом следует оказать первую помощь и отправить в больницу. Для постановки диагноза ему потребуется пройти осмотр врача, сдать анализы, сделать рентгенографию или МРТ позвоночного столба.
Пояснично-крестцовые радикулиты бывают первичными и вторичными. Отличать первые крайне важно, поскольку они обычно указывают на острые инфекционные заболевания или интоксикации. Отдельно выделяют менингорадикулит – одновременное воспаление корешков и оболочек спинного мозга. Патология может возникать у людей с сифилисом, бруцеллезом, ревматизмом.
Особенность первичных радикулитов — они не связаны с органическим поражением позвоночника или дисков, развиваются после травм, переохлаждений или на фоне инфекционных заболеваний (клещевой энцефалит, грипп, сифилис, туберкулез). Проникновение бактерий или вирусов вызывает воспаление корешков, что ведет к появлению симптомов ишиаса. Первичные пояснично-крестцовые радикулиты не связаны с защемлением седалищного нерва. Они имеют совершенно иной механизм развития.
Заболевания, которые провоцируют развитие вторичного радикулита:
- остеохондроз. Для патологии характерно разрушение хрящевой ткани, из которой состоят межпозвоночные диски. В результате их деформации образуются грыжи, в позвонки смещаются относительно друг друга. Все это и приводит к защемлению нервных корешков, расположенных рядом с позвоночником;
- поясничный или крестцовый спондилез. Развивается на фоне остеохондроза. Характеризуется образованием костных наростов (остеофитов) на передних и боковых поверхностях тел позвонков. Патологические образования сдавливают нервные корешки и приводят к развитию радикулита;
- спондилоартроз. К дегенеративным изменениям в межпозвоночных дисках и остеофитам присоединяется воспаление в области суставов позвоночника. Нервные корешки ущемляются костными наростами, в них развивается воспалительный процесс. Все это приводит к появлению симптомов радикулита;
- протрузии и грыжи межпозвоночных дисков. Обычно образуются у людей с длительнотекущим остеохондрозом. Протрузией называют смещение пульпозного ядра с последующим выпячиванием диска. Для грыжи характерен разрыв фиброзного кольца, окружающего ядро. Защемление нервов в обоих случаях возникает из-за деформации межпозвоночного диска, его смещения за пределы позвоночного столба, давления на нервы;
- стеноз позвоночного канала. Стенозом называют патологическое сужение канала позвоночного столба, в котором расположен спинной мозг. Причины — межпозвоночные грыжи, отложения солей кальция, различные новообразования. Стеноз может приводить к защемлению, как самого спинного мозга, так и выходящих из него корешков;
- невриномы – доброкачественные новообразования, поражающие миелиновые оболочки нервов. Чаще всего такие опухоли поражают слуховой нерв, однако могут располагаться на корешках, выходящих из спинного мозга. Корешковые невриномы могут с легкостью вызывать защемление седалищного нерва;
- туберкулезный спондилит. Туберкулез позвоночника приводит к постепенному разрушению позвонков с их последующей деформацией. Те смещаются, что ведет к защемлению нервов;
- остеомиелит. Редкая причина ишиаса. Для остеомиелита характерно инфекционное воспаление с разрушением костной ткани. Болезнь может иметь острое или хроническое течение;
- мышечное перенапряжение. Длительное сидение или работа в неудобном положении вызывает рефлекторное напряжение мышц поясницы. Седалищный нерв защемляется спастически сокращенными мышечными структурами;
- синдром грушевидной мышцы. Относится к так называемым компрессионно-ишемическим невропатиям, или туннельным синдромам. Защемление седалищного нерва происходит в месте его выхода из полости малого таза. Причиной этого является спазм или перенапряжение грушевидной мышцы. В 80% случаев синдром развивается на фоне других заболеваний опорно-двигательной системы.
Радикулит возникает вследствие различных заболеваний позвоночника. Выявить их можно с помощью рентгенографии, КТ или МРТ. При отсутствии органических изменений позвонков и межпозвоночных дисков следует заподозрить мышечную патологию.
Остеохондрозом в среднем страдает 40-80% жителей нашей планеты. Заболевание имеет мультифакториальную природу, то есть развивается под действием внутренних и внешних факторов. Генетическую склонность к остеохондрозу имеет 48% мужчин и женщин. Толчком к развитию патологии обычно служат неправильный образ жизни, тяжелые физические нагрузки или сопутствующие болезни опорно-двигательной системы.
Остеохондроз относится к дегенеративно-дистрофическим заболеваниям. Он развивается вследствие ухудшения кровообращения, нарушения доставки кислорода к тканям межпозвоночных дисков, что приводит к постепенно разрушению последних. Остеохондроз не всегда приводит к ишиасу.
У беременных седалищный нерв чаще всего ущемляется в полости таза вследствие сильного увеличения размеров матки. Причиной также может быть избыточная нагрузка на позвоночник. Многие женщины жалуются на появление симптомов ишиаса вскоре после родов. К этому приводит травмирование мягких тканей или позвоночника во время родовой деятельности.
Лечение патологии в период беременности и лактации вызывает немало трудностей. Из-за риска навредить малышу женщине противопоказаны многие лекарственные препараты и манипуляции. Унять боль при ишиасе помогают упражнения, мази, прогревания, процедуры. Применять любые методики можно исключительно с разрешения лечащего врача.
У мужчин и женщин заболевание имеет одинаковую клиническую картину. В своем развитии оно проходит две стадии: люмбалгическую и корешковую. Для первой характерны ноющие боли в пояснице, которые возникают после переохлаждения, поднятия тяжестей или длительной физической работы. Люмбалгическая стадия длится месяцами или годами. При ее переходе в корешковую у больного появляются типичные признаки ишиаса.
Некоторые люди путают термины «люмбаго» и «ишиас». Какая между ними разница?
| Люмбаго – это резкая «стреляющая» боль в пояснице, которая может иметь любую причину. Чаще всего она вызвана острым воспалительным процессом. Термин «люмбаго» не несет конкретики и не указывает на какое-либо заболевание. Обычно им пользуются до момента постановки точного диагноза. | Ишиас – это набор конкретных симптомов, указывающих на защемление или воспаление седалищного нерва. Для ишиаса характерны сильные боли в спине и задне-наружной поверхности бедра. У больного нередко появляется жжение, покалывание, чувство онемения в нижней конечности. |
Признаки поражения седалищного нерва:
- невыносимые боли в пояснице, ягодице, задне-наружной поверхности бедра;
- иррадиация болей в голень, пятку или большой палец ноги;
- рефлекторное напряжение мышц в области поясницы;
- чувство жжения, покалывания, ползания мурашек, ударов тока в больной конечности;
- потеря тонуса, частичная атрофия мышц бедра и голени;
- нарушение чувствительности по ходу пораженных корешков;
- трофические и вегето-сосудистые расстройства в виде повышенной потливости, похолодания, побледнения кожи ноги.
При осмотре больных врачи нередко выявляют боковое искривление позвоночника, вызванное тоническим сокращением мышц поясницы. В глаза бросается вынужденное положение пациента. Чтобы уменьшить болезненные ощущения, он ложится на больной бок или на спину, согнув ногу в коленном и тазобедренном суставе.
При более тщательном обследовании врач обнаруживает симптомы натяжения (Ласега, Сикара, Мацкевича, Турина, Васермана, Говерса-Сикара и др.). Их проверяют путем поднятия прямой ноги, сгибания нижней конечности в коленном и голеностопном суставах и т. д. Боли возникают из-за перерастяжения раздраженного нерва. У здорового человека болезненных ощущений при этом нет. Положительные симптомы натяжения говорят о повреждении седалищного нерва.
Что делать при появлении симптомов защемления? Сразу же обращайтесь в больницу. Там вас обследует вертебролог или невропатолог, который подтвердит или опровергнет диагноз. Он подскажет, как снять боль, а затем направит вас на дообследование и консультации к другим специалистам, чтобы выявить причину защемления нерва. После этого врач подскажет, как вылечить патологию.
Лечение следует начинать с организации постельного режима и полного покоя. Хорошее действие оказывает сухое тепло; поможет и грелка, приложенная к пояснице или бедру.
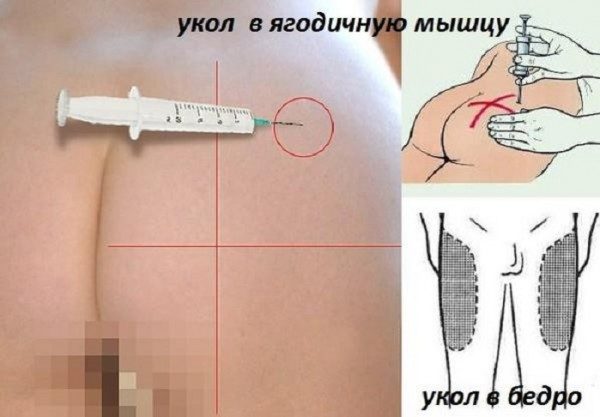
В больницах и клиниках для лечения симптомов ишиаса используют препараты с обезболивающим, противовоспалительным действием. Их могут назначать в виде таблеток, мазей, гелей или уколов в ягодицу. Медикаментозное лечение позволяет сравнительно быстро убрать признаки ишиаса, существенно облегчить самочувствие человека. Купировав болевой синдром, врачи выясняют причину защемления и помогают пациенту устранить ее.
Некоторые больные пытаются бороться с радикулитом в домашних условиях. Для этого они бездумно используют аптечные мази, таблетки или народные средства. В некоторых случаях людям удается справиться с болью, однако вскоре она возвращается, ведь причина защемления никуда не делась.
Таблица. Средства и методы для лечения ишиаса
|
В корешковой (острой) стадии ишиаса человеку требуется полный покой. Лучше всего уложить его на твердую, не прогибающуюся постель. Для этого под матрац следует подложить деревянный щит или несколько досок. Постельный режим больному потребуется соблюдать до того времени, пока у него не исчезнут острые боли.
Поясничный отдел позвоночника можно обездвижить специальным корсетом. Для дополнительной фиксации нижней конечности можно использовать кинезио тейп — это пластырь, который нужно приклеить вдоль ноги. Тейпирование уменьшает боль, помогает снять мышечные спазмы, предупредить потерю функциональной активности мышц.
Для облегчения самочувствия к наиболее болезненной зоне следует приложить теплую грелку, мешочек с прогретым песком или любой крупой. Сухое тепло оказывает расслабляющее, миорелаксирующее и успокаивающее действие.
Помимо постельного режима, сухого тепла и тейпирования, больному назначают обезболивающие препараты из группы НПВС. Лекарства могут использовать в виде мазей или таблеток. Последние оказывают более сильное действие, но чаще вызывают побочные явления. При недостаточном обезболивающем эффекте к таблеткам добавляют внутримышечное введение анальгетиков или новокаиновые блокады.
Для снятия мышечного спазма больным назначают миорелаксанты (Мидокалм, Баклофен, Сирдалурд). Эти препараты помогают расслабиться, улучшают общее состояние пациента. Для стимуляции регенеративных процессов и более быстрого восстановления тканей в схему терапии включают Актовегин или Солкосерил. Назначенное врачом лечение вы можете дополнить народными средствами.
НПВС для купирования болей:
- Ибупрофен;
- Ацетилсалициловая кислота;
- Напроксен;
- Индометацин;
- Кетопрофен;
- Толметин;
- Мовалис;
- Диклофенак;
- Флурбипрофен.
Суть новокаиновой блокады — инъекционное введение Новокаина в точку, максимально близкую к седалищному нерву. Препарат блокирует чувствительные нервные окончания, убирая боль. Вместо Новокаина для блокад могут использовать Лидокаин, Меркаин или другой ненаркотический анальгетик.
Иногда вместе с Новокаином больному вводят кортикостероидный гормон (Гидрокортизон, Дексаметазон, Бетаметазон). Дозировки подбираются врачом индивидуально. Одновременное введение анальгетиков и стероидов позволяет быстро купировать болевой синдром, быстро побороть воспаление.
Для преодоления болей можно использовать методы физиотерапии, массаж или упражнения Бубновского. Автор последней методики, доктор Сергей Бубновский, считает, что бороться с ишиасом нужно, преодолевая болевой порог. Для выздоровления необходимо восстановить нормальную функциональную активность мышц, связок и суставов. Неплохой набор упражнений также предлагает Александра Бонина – практикующий спортивный врач и фитнес-тренер.
Лечебная физкультура (ЛФК) эффективна, как во время обострения, так и в период ремиссии пояснично-крестцового радикулита. Некоторые упражнения помогают при боли, другие – снимают мышечные спазмы, третьи – тренируют и укрепляют мышцы. Лечебная гимнастика — настоящее спасение для беременных женщин, молодых мам, которым противопоказано большинство лекарственных препаратов. Выполнение зарядки или занятия йогой помогают им справляться с неприятными симптомами ущемления нерва.
Комплекс упражнений при ишиасе должен подбирать специалист. Никогда не занимайтесь лечебной физкультурой самостоятельно, без предварительной консультации с врачом. Вы рискуете навредить себе, усугубить течение болезни.
Методы физиотерапии при ишиасе:
Лечение суставов Подробнее >>
- лекарственный электрофорез;
- иглоукалывание или рефлексотерапия;
- УФ-облучение;
- УВЧ-терапия;
- парафиновые аппликации;
- магнитотерапия;
- мануальная терапия, точечный и вакуумный массаж.
В острый период ишиаса пациенту разрешен только расслабляющий массаж. Его должен выполнять массажист с опытом. Процедура помогает снять напряжение, облегчить боли. В период ремиссии больному назначают курс лечебного массажа, который обычно состоит из 15-20 процедур по 30-45 минут. Он помогает улучшить кровообращение в мышцах, вернуть им тонус.
Некоторые зарубежные компании разрабатывают и внедряют в практику так называемую «производственную гимнастику». Ее суть — коллективное выполнение физических упражнений под руководством тренера. Занятия проводятся с музыкальным сопровождением. Гимнастика предназначена для профилактики остеохондроза, радикулита, близорукости.
Оперативное лечение показано при неэффективности консервативной терапии у людей с тяжелым остеохондрозом, спондилоартрозом, грыжами межпозвоночных дисков. Хирургическое вмешательство необходимо при стенозе позвоночного канала, который сопровождается компрессией нервно-сосудистых пучков и спинного мозга.
Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Цель операции при дискогенном и вертеброгенном радикулите – удалить образования, сдавливающие нервные корешки. Это позволяет избавиться от защемления седалищного нерва и избежать явлений ишиаса в будущем.
Некоторые люди жалуются на то, что у них онемела нога или не проходит хромота после приступа ишиаса. Эти осложнения вызваны омертвением нервных волокон, из которых состоит седалищный нерв. Иногда исправить ситуацию помогает лечебная физкультура и массаж, однако зачастую неприятные явления остаются у человека на всю жизнь. У рожениц часто возникают боли и неприятные ощущения в пояснице при движениях. Эти последствия у женщин не только доставляют им массу дискомфорта, но и затрудняют уход за ребенком.
Повреждения вегетативных нервных волокон могут приводить к нарушению дефекации, недержанию мочи. При хроническом защемлении ишиаса нередко наступает искривление осанки, парезы и параличи мышц нижней конечности. Последние могут привести к неподвижности ноги и, как следствие, к инвалидности.
источник
Надеюсь кому-то поможет. Случилось вот на этой неделе. В субботу начало отнимать правую ногу, прямо в магазине с мужем были, он думал я прикалываюсь. Еле дошла домой, всю ночь выла от боли, утром купил муж все обезбаливающие, вкололи лошадиную дозу но боль не снимает ни какое средство, промучалась до вечера и ночью каждые три часа муж меня колл и массировал ногу, а я выла, утром в понедельник совершенно одурев от боли и ни чего не соображая доехала до института нейрохирургии, наша медицина — это страшно. там всего много не приятного было, еле сделала МРТ, выпрямится я не могла то, и ходила согнувшись и в коленях и в пояснице — все везде пропускали, это было со стороны конечно жалко видеть наверное. В общем три нейрохируга в один голос – удалять, срочно на операцию завтра, боль снять можно только наркотиком, так ни чего не поможет — грыжа межпозвонковая вылезла и зажала корешки седалещного нерва — что-то такое, в общем каждый день это онемение и нарастание проблемы с нервными окончаниями. Сижу я уже в отделении оформляюсь, в состоянии транса от боли, созерцаю происходящее вокруг: обшарпаное жалкое зрелище палат по 5-7 человек, все раком-боком в памперсах лежат-движутся, жара и вонь, в коридорах кровати с больными. и тут я совершенно отчетливо понимаю: я тут не выживу и у меня просто истерика от этого чувства и от боли. Я иду к врачу и прошу что-то хоть уколоть и узнать есть ли хоть какая-то альтернатива, т.к. у меня грудной ребенок, а реабилитания несколько месяцев после операции.
Узнай мнение эксперта по твоей теме
Психолог, Семейный детский психолог. Специалист с сайта b17.ru
Психолог. Специалист с сайта b17.ru
Психолог. Специалист с сайта b17.ru
Психолог, Гештальт-консультант. Специалист с сайта b17.ru
Психолог, -консультант. Специалист с сайта b17.ru
Психолог, Семейный психолог. Специалист с сайта b17.ru
Врач-психотерапевт. Специалист с сайта b17.ru
Психолог, Клинический психолог. Специалист с сайта b17.ru
Психолог. Специалист с сайта b17.ru
Психолог, Консультации в Skype. Специалист с сайта b17.ru
[3905287339] – 5 апреля 2012 г., 16:09
[894840608] – 5 апреля 2012 г., 16:17
у меня он тоже защемлен. Было два приступа как у вас сейчас, операцию пока не делала, лечусь как могу. удачи вам
[4167983648] – 5 апреля 2012 г., 16:54
У моего знакомого тоже обнаружили межпозвоночную грыжу. Сказали надо делать операцию, альтернативы нет. Он собрал денег и поехал в Германию. Там посмотрели сказали что всё будет нормально, операцию не надо. Две недели занимался специальной физкультурой, ему делали растяжки, массаж, мануальную терапию. Сейчас как огурчик, уже год прошёл, проблем со спиной нет.
[1703251733] – 5 апреля 2012 г., 17:01
Автор, тоже был приступ,но не такой сильный как у Вас.В больницу побоялась, муж отвез к знакомой — сделала укол диклофенака,через какое-то время боль притупилась.Потом ходила к врачу,назначили лекарства, сделала рентген (есть малюсеньая грыжа), стала ходить на массаж к мануалу (спина и нога).Как полегчало, начала ходить на пилатес (мануал сказал «Это теперь на всю жизнь, раз приступы бывают!») и плаваю в бассейне. Т-т-т, бльше приступов не было,Слава Богу! Теперь гимнастика моё все,чего и Вам желаю (оказалось насоящим спасеньем,особенно после нагрузок-тяжелых сумок и тп.) Удачи Вам!
[2467795764] – 5 апреля 2012 г., 18:07
У меня в сентябре 2010 случился такой же приступ.МРТ показало большую грыжу.Хирург сразу сказал- только операция поможет, но мне хотелось верить в лучшее и я отправилась по неврологам, которые( их было трое за полгода) уверили меня , что операция- это путь в инвалидность, надо так восстанавливаться. В итоге с января 2011 по 15 марта 2011- боли днем и ночью, ничем не снимаемые, только, крючком согнувшись, до туалета. в итоге приползла к хирургу и через два дня прооперировали .Просыпаюсь от наркоза- боли НЕТ. Восстановление 2 этапа: раннее- 2 месяца- очень строго беречься, а позднее (чтобы как все здоровые себя чувствовать) — около года.Очень советую слушать хирургов- они просто так не будут резать. А неврологи зарабатывают на таких больных и все!. Удачи вам! Все будет хорошо!
[103292503] – 5 апреля 2012 г., 19:07
Ну не знаю — не знаю. Мне тоже один из врачей сказал. что типа надо оперировать (правда. не хирург), другой — что не надо. Так что можно попробовать по неврологам да по мануальщикам походить.
[103292503] – 5 апреля 2012 г., 19:23
Кстати, еще случай : знакомая рассказывала про свою знакомую, которую оперировали, что у нее после этого недержание мочи началось — задели что-то в позвоночнике (((
[1134137696] – 5 апреля 2012 г., 19:46
а реабилитания несколько месяцев после операции.
вранье.
Завтра сделают операцию — а послезавтра уже своими ногами домой уйдете.
[1134137696] – 5 апреля 2012 г., 19:47
Сколько мм грыжа, где именно \между какими позвонками\, характер ее какой — секвестрированная ли, широкого ли радиуса, вентральная или вентро-латеральная?
[2842756896] – 5 апреля 2012 г., 19:48
Автор что то недописал вроде?
[1134137696] – 5 апреля 2012 г., 19:51
Автор что то недописал вроде?
[2819688124] – 5 апреля 2012 г., 20:50
Ну какие мануальльщики, о чем вы? Неврологи строго все это запрещают и я на своем примере это тоже поняла. Уже лет 7 грыжа пояснич.отдела, боли страшные, подолгу и нога немела и рука тоже.Попала как-то к обычному неврологу(воен.поликл.), ничего особенного, уколы мильгамма и алфлутоп, и куча всего внутрь. Боль забыла на 4 года,смогла выносить и родить не вспонимая об этом. Но сказали, что эти курсы 2 раза в год надо, а я забила. Вот и получила)))),сейчас уколы сама себе колю. и на второй день уже отпустило. продолжаю.
[3088874293] – 6 апреля 2012 г., 11:39
Я операцию сделала 4 года назад. Что интересно, жутких болей у меня вообще не было, хотя грыжа была 12мм, боль была терпимая, но не проходила полгода. естественно за это время были перепробованы и НПВС нескольких видов, и мильгамма, и иглоукалывание — все это если и действовало, то только временно. Прошло несколько часов после очередной таблетки — и опаньки, боль снова тут как тут.
Кто-то там выше писал, что после операции уже через 2 дня домой можно уходить — это про лазер, наверное. после обычной 2 дня вообще вставать нельзя и потом сразу по-многу ходить нежелательно, сидеть нельзя 1,5-2 месяца, тяжести поднимать. Все это пережить можно. О том, чтобы кому-то после операции стало хуже — я за время пребывания в больнице не слышала, операции там такие каждый день делали и все потом вполне бодро перемещались.
[1009098112] – 6 апреля 2012 г., 14:24
Да, у нас в отделениях неврологии куда ни глянь — прям кадры из фильмов ужасов про заброшенные психиатрички. Реально так. Сама видела. И веет в этих местах жестокостью, равнодушием, болью, смирением. Всегда думала, что неврология — это как-раз таки та самая область, где к человеку надо относиться с пониманием, ведь все боли, связанные с болью — АДСКИЕ! Но на деле там все наоборот: «Резать, нельзя не резать!», «Анальгетики нельзя, чувствовать боль!» именно с таким распределением запятых. А больные и правда, бедные, ходят в памперсах, в раскоряку, с тележками и на костылях, а в глазах такое смирение и боль. Никому не пожелаю.
[1009098112] – 6 апреля 2012 г., 14:25
«боли, связанные с *нервами» (переволновалась)
[513426346] – 4 июня 2012 г., 15:11
Консультации он-лайн по проблемам грыжи. К себе на лечение не зовут http://piluiko.com
[1721309470] – 25 сентября 2012 г., 10:28
Здравствуйте! у моего отца на МРТ показало грыжу 9-10 мм в поясничной области,страшные боли в ногах но больше в правой ноге.Даже не знаем что делать,к четырем хирургам подходил консультировался все как один предлагают оперировать но проблема в том что он перенес три инсульта а во время наркоза они говорят что давление очень сильно поднимается есть большая опасность получить четвертый инсульт а он по моему четвертый уже не перенесет.Поэтому отказались от операции,сейчас вот думаю что сделать я в полном недоумении как дальше быть.Еле двигается скрюченный ходит до туалета и обратно.Я знаю он очень сильный духом человек некогда так не выдал бы что ему так больно но это видимо реально очень больно все это переносить.Может кто то что то посоветует,я надеюсь есть какие то методы,уколы,народные какие то травы я не знаю или еще что то что может помочь.Подскажите пожалуйста.
[209274791] – 25 декабря 2012 г., 01:23
Могу посоветовать одного человека из Киева — Николай Левченко, который Вам поможет, будете ему благодарны всю жизнь. Через полгода, забудете о своей проблеме навсегда. Межпозвоночные грыжи, воспаление седалищного нерва, послеродовые травмы √ это его специальность. Лечение без лекарств. Я, лично, ему благодарен буду всю оставшуюся жизнь. Он просто спас меня. Я тогда уже больше получаса в день не мог сидеть. Адские боли в ноге и ягодице мучили. Работал уже стоя (хотя работа офисная), час работал √ полчаса в машине лежал, за рулем ездил на локтях и то не долго. А сейчас и сижу подолгу и за рулем много езжу. Он по договоренности ездит-летает по всему СНГ. Это будет намного дешевле, чем лечиться и мучиться всю жизнь. Вот его сайт, почитайте статьи и решайте сами http://pozvonochnik.org.ua.
Чтобы вы не думали, что это очередная реклама оставлю свой номер телефона +38-063- 798-36-99 Геннадий. Только днем не звоните, работа. Выздоравливайте.
[29276480] – 18 июня 2013 г., 23:52
Надеюсь кому-то поможет. Случилось вот на этой неделе. В субботу начало отнимать правую ногу, прямо в магазине с мужем были, он думал я прикалываюсь. Еле дошла домой, всю ночь выла от боли, утром купил муж все обезбаливающие, вкололи лошадиную дозу но боль не снимает ни какое средство, промучалась до вечера и ночью каждые три часа муж меня колл и массировал ногу, а я выла, утром в понедельник совершенно одурев от боли и ни чего не соображая доехала до института нейрохирургии, наша медицина — это страшно. там всего много не приятного было, еле сделала МРТ, выпрямится я не могла то, и ходила согнувшись и в коленях и в пояснице — все везде пропускали, это было со стороны конечно жалко видеть наверное. В общем три нейрохируга в один голос √ удалять, срочно на операцию завтра, боль снять можно только наркотиком, так ни чего не поможет — грыжа межпозвонковая вылезла и зажала корешки седалещного нерва — что-то такое, в общем каждый день это онемение и нарастание проблемы с нервными окончаниями. Сижу я уже в отделении оформляюсь, в состоянии транса от боли, созерцаю происходящее вокруг: обшарпаное жалкое зрелище палат по 5-7 человек, все раком-боком в памперсах лежат-движутся, жара и вонь, в коридорах кровати с больными. и тут я совершенно отчетливо понимаю: я тут не выживу и у меня просто истерика от этого чувства и от боли. Я иду к врачу и прошу что-то хоть уколоть и узнать есть ли хоть какая-то альтернатива, т.к. у меня грудной ребенок, а реабилитания несколько месяцев после операции.
есть схожая ветка на форумце — http://travelmodels.tv/forum сама думала, что глупо на таких искать совета, но там действительно толково
[845003375] – 12 сентября 2013 г., 12:23
Здравствуйте! у моего отца на МРТ показало грыжу 9-10 мм в поясничной области,страшные боли в ногах но больше в правой ноге.Даже не знаем что делать,к четырем хирургам подходил консультировался все как один предлагают оперировать но проблема в том что он перенес три инсульта а во время наркоза они говорят что давление очень сильно поднимается есть большая опасность получить четвертый инсульт а он по моему четвертый уже не перенесет.Поэтому отказались от операции,сейчас вот думаю что сделать я в полном недоумении как дальше быть.Еле двигается скрюченный ходит до туалета и обратно.Я знаю он очень сильный духом человек некогда так не выдал бы что ему так больно но это видимо реально очень больно все это переносить.Может кто то что то посоветует,я надеюсь есть какие то методы,уколы,народные какие то травы я не знаю или еще что то что может помочь.Подскажите пожалуйста.
[845003375] – 12 сентября 2013 г., 12:24
Здравствуйте Зелимхан
Я посоветовала бы вам иглорефлексотерапию
Поверьте помогает
Проверено
[845003375] – 12 сентября 2013 г., 12:30
Я посоветовала бы вам иглорефлексотерапию
ь есть какие то методы,уколы,народные какие то
[845003375] – 12 сентября 2013 г., 12:48
Зелимхан, вы где проживаете?
Республика Дагестан г.Хасавюрт есть врач большой стаж работы,иглорефлексотерапевт Камиль 89094785400
Это не реклама (не подумайте)
Я сама его пациентка с грыжей межпозвоночной.
Если будут вопросы мой эл.адрес algan1982@mail.ru
[1163721987] – 23 января 2014 г., 16:44
пиявки -обалдеть как помогают.просто сразу.4 дня не мог пошевелиться лекарства 0 помощи или чуток отпускало.поставила жена 4 пиявки на крестец и о чудо утром я был ошаращен и встал боли нет нет нет .спасибо маленьким чудо докторам.покупал в аптеке.всем здоровья.проверено на себе.
[3115295077] – 6 февраля 2014 г., 02:37
ЗДРАСТВУЙТЕ. я хотела бы узнать можно ли заберементь если простужен сидалищный нерв.
[524618933] – 25 декабря 2014 г., 03:55
ЗАРЯДКА и ДВИЖЕНИЕ. Постепенно двигайтесь в сторону боли, растягивайте мышцы, грыжа рассасывается. Уколы лишь притупят боль, но не избавят от причины. Вырезать хирургически можно, но чревато последствиями. Все это было со мной ходил сначала на двух костылях, потом с палочкой. Сейчас уже передвигаюсь на своих двоих и работаю. В человеке заложены все потенциалы для выздоровления, надо всего лишь напросто их включить. Если неохото пить таблетки от боли, хорошо помогает детское питание, оно успокаивает.
[2399427444] – 30 января 2015 г., 16:09
Привет всем! Приходите на семинар Сергея Агапкина «Йога при боли в спине». 28 февраля (сб) — 1 марта (вс) 2015 г. Он будут рассказывать, как с помощью йоги лечить грыжи, артрозы, протрузии, остеохондроз и так далее. http://yogajournal.ru/news/events/69275/
[3148425481] – 10 июля 2017 г., 11:18
Ну не знаю — не знаю. Мне тоже один из врачей сказал. что типа надо оперировать (правда. не хирург), другой — что не надо. Так что можно попробовать по неврологам да по мануальщикам походить.
К мануальщикам точно нельзя
[80949855] – 17 декабря 2017 г., 01:22
У меня в сентябре 2010 случился такой же приступ.МРТ показало большую грыжу.Хирург сразу сказал- только операция поможет, но мне хотелось верить в лучшее и я отправилась по неврологам, которые( их было трое за полгода) уверили меня , что операция- это путь в инвалидность, надо так восстанавливаться. В итоге с января 2011 по 15 марта 2011- боли днем и ночью, ничем не снимаемые, только, крючком согнувшись, до туалета. в итоге приползла к хирургу и через два дня прооперировали .Просыпаюсь от наркоза- боли НЕТ. Восстановление 2 этапа: раннее- 2 месяца- очень строго беречься, а позднее (чтобы как все здоровые себя чувствовать) — около года.Очень советую слушать хирургов- они просто так не будут резать. А неврологи зарабатывают на таких больных и все!. Удачи вам! Все будет хорошо!
[80949855] – 17 декабря 2017 г., 01:26
Здравствуйте. Долго ли сохраняються боли в ноге после операции?
[3924771720] – 11 февраля 2018 г., 15:52
Здравствуйте! у моего отца на МРТ показало грыжу 9-10 мм в поясничной области,страшные боли в ногах но больше в правой ноге.Даже не знаем что делать,к четырем хирургам подходил консультировался все как один предлагают оперировать но проблема в том что он перенес три инсульта а во время наркоза они говорят что давление очень сильно поднимается есть большая опасность получить четвертый инсульт а он по моему четвертый уже не перенесет.Поэтому отказались от операции,сейчас вот думаю что сделать я в полном недоумении как дальше быть.Еле двигается скрюченный ходит до туалета и обратно.Я знаю он очень сильный духом человек некогда так не выдал бы что ему так больно но это видимо реально очень больно все это переносить.Может кто то что то посоветует,я надеюсь есть какие то методы,уколы,народные какие то травы я не знаю или еще что то что может помочь.Подскажите пожалуйста.
источник
Спина и позвоночник – это важные части тела. Человек, ощущающий боли в этих областях, часто неспособен даже вести нормальную жизнь, вынужден отказываться от ряда физических нагрузок, с трудом ходит на работу. Что уж говорить о любимых хобби, которыми просто не получается заниматься. Нередко причиной болей в области поясничного отдела спины является защемление седалищного нерва. Чем лечить этот недуг, как помочь себе в данной ситуации и вернуться к жизни без боли?
Седалищный нерв, иногда способный доставить массу проблем, считается самым крупным и длинным нервом во всем теле человека. Он начинается в районе пояснично-крестцового сплетения и далее распространяется по нижним конечностям вдоль бедер. В области колен нерв разделяется на два более мелких – малый и большой берцовые, обязанность которых – контроль работы стоп. Его предназначение – исполнение сигналов ЦНС рядом органов и мышц человека.
Защемление этого нерва (или ишиас) способно доставить сильнейший дискомфорт человеку, так как сопровождается сильными болями и часто – потерей работоспособности. Само по себе защемление – это развивающийся воспалительный процесс. А боли, возникающие в результате, будут чувствоваться в области спины и задней части бедер.
На заметку! Защемление седалищного нерва часто развивается как следствие ряда других заболеваний. Хотя чаще всего оно возникает из-за проблем с позвоночником.
Симптоматика у ишиаса достаточно яркая, заболевание сложно перепутать с каким-то другим. Основные признаки приведены в таблице.
Таблица. Основные симптомы ишиаса.
Также люди, столкнувшиеся с ишиасом, часто отмечают упадок сил, не могут выполнять какие-то действия, которые приводят к обострению болей. Иногда и организм начинает остро реагировать на защемление нерва – повышается температура тела. Но если этот симптом проявился, то медлить с обращением к врачу ни в коем случае нельзя. Особенно, если все сопровождается проблемами с мочеиспусканием или потенцией у мужчин.
Причин, вызывающих защемление седалищного нерва, существует несколько. Часто возникновение ишиаса связывают именно с позвоночником, что не удивительно – в течение всей жизни он испытывает колоссальные нагрузки. Люди работают физически, переносят какие-то тяжести, не следят за своим весом и ведут малоподвижный образ жизни. Без дозирования нагрузки и проведения профилактики состояние позвоночника ухудшается. Так, среди причин ишиаса, связанных с позвоночником, можно выделить:
- остеохондроз;
- воспалительные процессы в области позвоночного столба;
- межпозвонковую грыжу;
- смещение позвонковых дисков;
- травмирование позвоночника.
Также спровоцировать развитие ишиаса могут диабет, переохлаждение, какие-либо опухолевые процессы, радикулит. Вызвать заболевание способны и спазмы мышечных волокон (обычно синдром грушевидной мышцы), которые могут сдавить нерв.
Важно! Чтобы начать эффективное лечение ишиаса, важно выявить главную его причину. Сделать это способен лишь врач путем проведения ряда диагностических исследований. В противном случае удастся снять только болевой синдром, но боль со временем вернется и, возможно, с большей силой.
Обычно опытный врач легко определяет причину, по которой развился ишиас. Диагноз может быть поставлен сразу же на первичном приеме. Но иногда могут потребоваться дополнительные исследования, если точно причину выявить не получается. Это могут быть:
- рентгенологические исследования костей в области таза и поясницы;
- МРТ;
- КТ;
- УЗИ.
Врач может дать направления на сдачу таких анализов как биохимия крови, мочи, общий анализ крови.
Обычно с такими болевыми синдромами человек направляется к неврологу, где проводится общий осмотр и сбор анамнеза, проверяются рефлексы ног, чувствительность кожи. Только после этого при необходимости специалист направляет человека на дополнительные анализы и исследования.
Только после определения точного диагноза и причины назначается лечение. Как правило, с ишиасом в домашних условиях справиться невозможно, можно только облегчить состояние, потому визит в клинику необходим. Обычно в первую очередь при лечении снимается болевой синдром. Для этого используются различные анальгезирующие препараты. Также могут быть рекомендованы компрессы и постельный режим. Для снятия спазма назначаются уколы. Инъекции также могут быть назначены и для снятия воспалений.
Очень хорошо себя показал ряд физиотерапевтических методов лечения. Это могут быть массажи, ударно-волновая терапия, сеансы у мануального терапевта, гимнастика, УВЧ, рефлексотерапия.
Внимание! Ограничиваться приемом обезболивающих средств не стоит. В этом случае заболевание будет прогрессировать, а человек просто не будет чувствовать боли. Важно точно соблюдать рекомендации врача, только тогда получится справиться с ишиасом.
Если ишиас развился на фоне какого-либо другого заболевания, то могут быть применены даже хирургические методы лечения. Чаще всего они используется при межпозвоночных грыжах. Что касается домашнего лечения, то во время посещения врача следует проконсультироваться относительно возможности применения ряда методик. Если противопоказаний нет, то дома могут помочь:
- массажи, в том числе баночный;
- использование противовоспалительных мазей;
- различные настойки на дарах природы, в том числе – на сосновых почках, одуванчиках и т. д.;
- восковые аппликации (главное – не обжечь кожу, так как воск используется разогретый);
- гимнастика, которая может проводиться в домашних условиях.
Кстати, именно гимнастика часто помогает быстро прийти в норму. Особенно полезны такие упражнения, как ходьба на ягодицах, «велосипед», стрейчинг. Главное — во время выполнения упражнений следить за своим состоянием и при появлении болей следует сразу же прекратить сеанс гимнастики.
Таблица. Препараты, используемые для купирования болей.
Среди мазей, которые эффективны при ишиасе, выделяют Финалгон, Випросал, Никофлекс и Ализартрон. Они хорошо согревают, усиливают кровообращение, улучшают питание тканей. С целью снижения болевого синдрома также могут быть рекомендованы мази Цель Т и Траумель С.
Если вы хотите более подробно узнать, как вылечить седалищный нерв в домашних условиях, а также рассмотреть альтернативные методы лечения, вы можете прочитать статью об этом на нашем портале.
Если совмещать различные методы лечения с массажем, то улучшения состояния можно добиться довольно быстро. Главное — предварительно устранить боли, а потом уже посещать сеансы у массажиста, так как при наличии дискомфорта должного эффекта добиться не удастся.
Важно правильно выбрать массажиста. У него должен быть соответствующий документ, подтверждающий наличие нужных навыков. Если техника массажа будет неправильной, то можно сильно навредить здоровью.
Обычно курс массажей достаточно длительный, но его нужно отходить полностью, чтобы получить нужный эффект. Как правило, посетить массажиста придется не менее 10 раз. Массаж стимулирует кровообращение, усиливает питание тканей и помогает высвободить седалищный нерв, а значит, и улучшить состояние. Далее даже после исцеления требуется периодически повторять курс, чтобы избежать рецидивов.
Гимнастика является отличной лечебной и профилактической мерой при защемлении нерва. Рассмотрим основные упражнения, рекомендуемые в этом случае.
Шаг 1. Выпрямить плечевой пояс, позвоночник, шею и бедра поможет планка. Главное, чтобы она выполнялась правильно. Для этого нужно лечь на пол или мат лицом вниз, далее сделать упор на пальцы ног и руки. При этом локти важно расположить прямо под плечевыми суставами. Лопатки отводятся назад, живот напрягается. Бедра не должны провисать, для этого их потребуется напрячь. Далее, приняв положение, рекомендуется задержаться на 10 секунд или более. Требуется выполнить 3 подхода с перерывом 30 секунд.
Шаг 2. Подъемы бедренной части хорошо тренируют ягодичные мышцы и поправляют положение тазовых костей. Для их выполнения требуется сесть с опорой на край дивана или лечь на пол. Колени нужно согнуть и расположить ноги так, чтобы они были на ширине бедер. Ступни опираются на пол. Тело требуется приподнять по направлению вверх, как бы выталкивая бедренную часть, а ягодицы в это время сводятся вместе. Выполняется 3 подхода по 10 повторов. Между подходами выдерживается перерыв в 1 минуту.
Шаг 3. Боковая планка хорошо прорабатывает мышцы живота, которые помогают позвоночнику справляться с нагрузкой на него. Для выполнения упражнения нужно лечь на бок, приподнять тело с опорой на локте и попытаться выпрямиться. В таком положении важно остаться на протяжении 10-30 секунд. Выполняется также 3 подхода. Упражнение повторяется и для второго бока.
Шаг 4. Еще одно упражнение – скольжение по стене. Для его выполнения требуется встать спиной к стене, слегка прикасаясь к ней. Ладони следует поместить на стену и медленно сползать по ней, пытаясь добиться того, чтобы бедра получили горизонтальное положение. В таком положении следует задержаться на 5 секунд. Повторяется упражнение 5 раз.
Шаг 5. Далее выполняются подъемы ног из положения лежа на спине. Сначала поднимается вверх одна нога, задерживается в поднятом положении 5 секунд, потому опускается, а ее место занимает другая нога. Требуется 5 повторов для каждой конечности.
Шаг 6. Для выполнения мостика потребуется лечь на спину, согнув колени и поставив стопы на пол. Далее важно оторвать спину и ягодицы от пола с опорой на руки. В таком положении нужно находиться 5 секунд. Выполняется 5 повторов.
Шаг 7. Для активации грушевидной мышцы делаются вращения. Лицом следует лечь на мягкую поверхность, отставить в сторону колено одной из ног. Лодыжка ноги укладывается на верхнюю часть колена противоположной конечности. Далее, не двигая бедрами, спиной и грудью, важно поднять внутреннюю часть согнутой ноги выше, насколько это возможно. Выполняется 3 подхода по 10 повторов. И столько же – для второй стороны тела.
Шаг 8. Чтобы снизить болевой синдром в грыжевом диске, делаются следующие упражнения. Лежа на животе, ноги располагаются прямо, а руки сгибаются и кладутся вдоль тела. С опорой на локти требуется слегка приподняться и задержаться в таком положении на 5 секунд. Выполняется 10 повторов. Также можно, стоя на ногах и расположив руки на бедрах, отклониться назад на 5 секунд. Это упражнение выполняется 5 раз.
Шаг 9. Полезно делать и растяжку. Сухожилие в подколенной области можно растянуть, расположив на столе ступню, но при этом спина остается ровной. Далее требуется рукой потянуться к пальцам ног, наклоняясь. Должно чувствоваться натяжение сухожилия под коленом. В таком положении важно задержаться на 5 секунд.
Шаг 10. Для растяжки спинных мышц требуется принять горизонтальное положение и притянуть к себе колени. Требуется задержаться на 30 секунд.
Шаг 11. Протянуть грушевидную мышцу поможет следующее упражнение: нужно лечь на пол и согнуть ноги в области колен, далее разместить одну из лодыжек на коленной чашечке другой ноги. Затем вторую ногу нужно обхватить в области бедра руками и потянуть к себе, аккуратно и медленно. Должно ощущаться натяжение ягодичной мышцы. Задерживаться в этом положении нужно на 30 секунд. Упражнение повторяется со сменой ног.
Если вы хотите более подробно узнать, лечение седалищного нерва лекарствами, уколами, а также рассмотреть альтернативные методы лечения, вы можете прочитать статью об этом на нашем портале.
Чтобы избежать защемления седалищного нерва, важно проводить профилактику. К ней относятся поддержание осанки, отказ от ношения тяжелых грузов, сон на твердой кровати, нормализация веса. Важно не забывать о правильной и регулярной физической нагрузке, тогда ишиас вряд ли побеспокоит.
источник

Снять симптомы воспаления седалищного нерва и исправить ситуацию с защемлением может только комплексное лечение, которое включает в себя физиотерапевтическое лечение и комплекс специальных упражнений. Однако в острый период медикаментозная терапия неизбежна.
В этой статье мы рассмотрим основные принципы лечения при воспалении, защемлении седалищного нерва у взрослых, а также расскажем про первые симптомы и причины возникновения этого недуга. Если у вас появились вопросы, оставляйте их в комментариях.
Защемление седалищного нерва – воспаление одного из самых протяженных нервов в организме, проявляющееся в области пояснично-крестцового отдела позвоночника сильными болями. В медицине это явление называется ишиас.
Воспаление седалищного нерва является синдромом или проявлением симптомов других недугов. В связи с этим, воспаление может быть вызвано проблемами в работе других органов и систем организма, однако в большинстве случаев возникновение патологии связано с проблемами в позвоночнике.
Что это такое, и почему развивается? Заболевание встречается чаще у лиц старше 30 лет, хотя в последнее время патологии подвержены и лица более молодого возраста, что связано с ранним образованием дегенеративных изменений в мягких тканях вокруг позвоночного столба.
Самым распространенным фактором развития воспаления седалищного нерва становится патологический процесс, локализованный в поясничном и крестцовом сегменте позвоночника.
Поэтому чаще всего причиной защемления становится:
- Полное или частичное смещение межпозвоночного диска, сопровождающееся защемлением седалищного нерва, сужение позвоночного канала, наросты на позвоночнике;
- Синдром грушевидной мышцы;
- Повреждения органов либо мышечного аппарата малого таза вследствие травм или тяжелых физических нагрузок;
- Переохлаждение, инфекционные процессы;
- Наличие новообразований.
Воспаление седалищного нерва может иметь характер первичного поражения, причинами которого чаще всего являются переохлаждение, инфекционный процесс, травма. Вторичное защемление возникает при ущемлении нервных корешков, формирующих седалищный нерв, в результате протрузии, грыжи межпозвоночного диска, костных разрастаний вокруг позвоночника, спазма мышц из-за остеохондроза, физической перегрузки и т.д.
Если прогрессирует защемление седалищного нерва, симптомы патологии выражены в острой форме, заметно нарушая привычное качество жизни пациента. Главным признаком болезни является болевой синдром, интенсивность которого зависит от причины воспаления:
- защемление седалищного нерва грыжей;
- грипп, малярия и другие инфекции, которые приводят к воспалению;
- стеноз;
- спондилолистёз.
Обязательно стоит учитывать характер боли. Это помогает врачам точно поставить диагноз, затем приступить к лечению воспаления. Поэтому защемление в нижней части позвоночника делят на три группы:
- симптом посадки – больной не может присесть;
- симптом Ласега – больной не может поднять прямую ногу;
- симптом Сикара – боль усиливается при сгибании стопы.
Кроме боли есть еще характерные симптомы воспаления седалищного нерва, связанные с нарушением проведения нервных импульсов по двигательным и чувствительным волокнам:
- Ухудшение чувствительности (парестезия) – в начальной стадии проявляется чувством онемения, покалывания кожи ягодиц и ноги по задней поверхности. По мере прогрессирования симптоматики снижаются и другие виды чувствительности, вплоть до полного их исчезновения.
- Нарушение функции органов таза – возникает из-за сдавливания волокон вегетативной (симпатической и парасимпатической) нервной системы, проходящих в седалищном нерве. Появляются нарушения мочеиспускания (недержание мочи) и дефекации в виде запоров. Данная симптоматика развивается в тяжелых случаях ишиаса со значительным ущемлением спинномозговых корешков.
- Сбои в двигательной функции – результат ущемления двигательных волокон нерва. У человека возникает слабость ягодичных, бедренных и мышц голени. Выражается в изменении походки при одностороннем процессе (прихрамыванием на больную ногу) .
При возникновении вышеперечисленных симптомов, лечение следует начинать немедленно, ведь защемление седалищного нерва может привести к полной потере чувствительности в ногах.
Чтобы определить, как лечить защемление седалищного нерва, обязательно следует выяснить его этиологию и по возможности устранить все факторы, которые могут провоцировать развитие заболевания.
Для уточнения диагноза необходимо проведение комплексного обследования пациента — в него должны входить:
- методы клинической и биохимической лабораторной диагностики;
- осмотр невропатолога, а при необходимости – вертебролога, ревматолога и сосудистого хирурга;
- выполнение рентгенологических снимков позвоночника в нескольких проекциях (обязательно в положении лежа и стоя);
- томографические исследования.
Срочная консультация врача требуется если:
- на фоне боли повышается температура тела до 38 оС;
- на спине появился отек или кожа покраснела;
- боль постепенно распространяется на новые участки тела;
- присутствует сильное онемение в тазовой области, бедрах, ногах, мешающее ходить;
- появляется чувство жжения при мочеиспускании, возникают проблемы с удержанием мочи и кала.
Данные исследования помогают выяснить, что делать для того, чтобы снять боль в кратчайшие сроки, и устранить воспаление в седалищном нерве.
При возникновении симптомов защемления седалищного нерва, лечение следует начать как можно раньше, по результату проведенной диагностики специалист назначит соответствующую терапию:
- Первым делом определяют, из-за чего произошло защемление седалищного нерва . От причины может различаться лечение. Например, при новообразованиях может потребоваться операция.
- Медикаментозное лечение . Первый этап этого лечения направлен на обезболивание и снятие воспалительного процесса. Для этого применяются миорелаксанты и НПВС.
- Витамины группы В (комбилипен, мильгамма) способствуют нормализации метаболизма в нервных клетках. В остром периоде назначаются внутримышечно сроком на 10 дней, впоследствии переходят на пероральный приём.
- Физиотерапевтическое лечение . К такому лечению относится электрофорез, применение электромагнитных полей или ультрафиолетового излучения, массаж (воздействие на определенные точки, баночный, вакуумный виды массажа), терапия посредством парафиновых процедур, водолечение.
- Нетрадиционное лечение , включающее в настоящее время много различных методов. К нему относятся иглоукалывание, применение ипликаторов Кузнецова, стоун-терапия, гирудотерапия, фитотерапия, прижигание.
- Лечение народными рецептами . Так, при защемлении применяется конский каштан, настойка лаврового листа, лепешки из муки и меда, картофельные компрессы, пчелиный воск, почки ели и сосны, настойка из одуванчиков и многие другие способы.
- Мочегонные препараты используются для уменьшения отёка в области нервных корешков (фуросемид).
- Лечебная гимнастика . Помогает улучшить кровоток в пораженной области и укрепить мускулатуру. Какие именно упражнения выполнять в том или ином случае, решает врач, исходя из степени запущенности заболевания, выраженности болевого синдрома, наличия воспалительного процесса и других факторов.
- Хирургическое лечение . При неэффективности медикаментозных средств и физиотерапевтических процедур единственным вариантом ликвидации защемления является оперативное вмешательство: дискэтомия и микродискэтомия.
Стоит заметить, что лечение воспаления или защемления седалищного нерва в домашних условиях является сложными, длительным мероприятием, которое не всегда дает эффект сразу, поэтому своим здоровьем приходится заниматься на протяжении длительного времени.
Если в течение нескольких месяцев боли не стихают, то пациенту назначают инъекции стероидных препаратов, вводимые эпидурально в область пораженного участка. Эта процедура уменьшает симптомы воспаления на местном уровне, дающая сразу временный, но весьма ощутимый эффект.
Одним из основных компонентов лечения становится создание для пациента лечебно-охранительного режима.
Пациент должен лежать на жесткой кровати, возможность движений рекомендуют ограничивать до стихания ярких признаков воспаления. Показано соблюдение постельного режима до улучшения состояния и устранения болевого синдрома.
Самые эффективные обезболивающие препараты – НПВП. Это фармгруппа лекарственных средств представлена препаратами, которые останавливают действие фермента ЦОГ и обладают противовоспалительным действием, к ним относится :
- «Мелоксикам» («Мовалис», «Амелотекс») – выпускается в таблетированной и инъекционной формах, является одним из самых безопасных препаратов группы НПВС.
- «Пироксикам» – выпускается в виде раствора (ампулы по 1-2 мл), таблеток, суппозиториев, геля, крема, применяться может как местно, так и инъекционно – по 1-2 мл раз в день для снятия острого болевого приступа.
- «Нимесулид» («Найз», «Нимесил») – выпускается в виде порошков, таблеток, капсул. Обычная дозировка 100 мг в сутки, в первые дни возможно увеличение до 200 мг.
- «Целебрекс» – капсулы, рекомендуемая суточная доза до 200 мг, но при сильных болях ее можно увеличить до 400-600 мг в первый прием, с последующим снижением дозы до 200 мг.
- «Кетонал», «Кетанов» («Кетопрофен») – выпускается как в ампулах, так и в капсулах, таблетках, суппозиториях и в виде мази, при ишиасе чаще всего применяется внутримышечно (до трех раз в день по 2 мл), но симптомы хорошо снимает и местное применение (мази).
При нарастании боли и воспаления иногда назначаются стероидные гормональные средства, короткими курсами, они снимают боль, но не устраняет причину воспаления, и их применение имеет массу побочных эффектов и противопоказаний.
Смотри также, как выбрать эффективные нестероидные противовоспалительные препараты для лечения суставов.
Миорелаксанты назначают с целью уменьшения рефлекторного локального напряжения мышц , обусловленного болевым синдромом. Это:
Также противовоспалительный эффект производят мультивитаминные комплексы на основе витаминов группы В :
Когда физиотерапия и медикаменты не помогают, прибегают к хирургическим методам — микродискэтомии , дискэтомии, при которых удаляется часть диска, давящая на седалищный нерв.
В специализированных клиниках и медицинских центрах используются различные нетрадиционные способы для лечения защемления седалищного нерва:
- фитотерапия;
- иглоукалывание;
- точечный массаж;
- прогревание полынными сигарами;
- стоун терапия или массаж камнями;
- вакуумный или баночный массаж;
- гирудотерапия-лечение пиявками и другие.
Только вне обострения, рекомендуется санаторно-курортное лечение воспаления седалищного нерва, особенно эффективны грязелечение, водолечение с использованием радоновых, сероводородных, жемчужных ванн, проведение курсов подводного вытяжения.
Климатолечение всегда способствует укреплению иммунитета, снижает частоту простудных заболеваний, отдых улучшает настроение и создает позитивный настрой, который так важен для выздоровления.
Массажные процедуры разрешается проводить после стихания острого воспалительного процесса.
Благодаря данной методике повышается проводимость поврежденного седалищного нерва, нормализуется местное кровообращение и лимфооток, снижаются болевые ощущения, и уменьшается уже развившаяся гипотрофия мышц.
После выздоровления полезные физические упражнения особенно необходимы, но только те, при которых нагрузка равномерно распределяется на обе стороны тела (легкий бег трусцой, спортивная ходьба, плавание, неторопливая ходьба на лыжах).
Помимо этого существуют специальные упражнения, идеально подходящие всем пациентам в стадии ремиссии. Приведем пример упражнений, которые можно легко выполнять в домашних условиях лежа на полу.
Все упражнения выполняются по 10 раз, с последующим возрастанием нагрузки:
- Ноги приведите к туловищу, обнимите их под коленями. Руками максимально прижмите ноги к себе, сохраните такое положение на 30 сек., затем вернитесь в исходную позицию.
- Ноги ровные, носки смотрят вверх, руки вдоль тела. Тянитесь пятками и затылком в разные стороны 15 секунд, затем расслабьтесь.
- Повернитесь набок, притяните к себе ноги. Тяните носки. Затем вернитесь в исходное положение и повернитесь на другой бок.
- Перевернитесь на живот, поднимите туловище на руках, выполняйте отжимания. При этом не напрягайте ноги.
Однако необходимо знать, что если защемление седалищного нерва спровоцировано грыжей межпозвонкового диска, подбирать комплекс лечебной физкультуры необходимо совместно со своим лечащим врачом.
Особенное значение придают народной медицине, чтобы вылечить защемление седалищного нерва. Ведь ее средства становятся практически единственным способом лечения, например, если нерв защемило у беременной женщины или есть какие-либо противопоказания к принимаемым лекарствам, физиопроцедурам.
В домашних условиях можно проводить следующее лечение:
- Настойка из лаврового листа . Необходимо взять 18 средних по размеру лавровых листков, залить их 200 мл хорошей водки, настаивать 3-е суток в темном прохладном месте. По истечении данного срока полученный настой необходимо массирующими движениями втирать в область крестца. После уже четвертой процедуры наблюдается положительный эффект.
- На ночь можно прикреплять на больное место медовую лепешку . Для этого необходимо разогреть на водяной бане столовую ложку меда, смешать его со стаканом муки, сформировать лепешку и положить на больное место. Закрыть целлофаном и укутать все теплым платком. Такой компресс снимет боль.
- Настой из картофельных ростков готовится из проросшей картошки, вернее ее отростков . Для этого нужно взять стакан ростков и залить пол литрами водки. В таком виде смесь настаивается две недели в темноте. После того, как она будет готова, нужно втирать в пораженное место дважды в день и оборачивать на некоторое время теплой материей.
- В 200 мл спиртового раствора (не менее 70 %) растворите 10 таблеток анальгина и добавьте пузырек 5%-ного йода . Получившуюся смесь следует убрать в темное место на 3 суток. Готовую настойку втирать в проблемную область перед сном, после обернуть поясницу шарфом и спать так до утра.
Помните, что домашнее лечения не может заменить комплексную медикаментозную терапию, они призвано лишь уменьшить проявления заболевания.
Когда диагностировано защемление седалищного нерва, лекарства устраняют боль и общий дискомфорт; но также рекомендуется изучить профилактические меры для предупреждения рецидива:
- требуется спать только на жесткой поверхности,
- избегать подъема тяжестей
- переохлаждения конечностей,
- не совершать резких движений.
При появлении симптомов ишиаса нужно обратиться к неврологу. В лечении участвует врач-физиотерапевт, массажист, мануальный терапевт. при необходимости пациента осматривает нейрохирург.
источник