Грыжа — заболевание «переменчивое». В одном виде она не представляет опасности и может быть вылечена в домашних условиях. В другом — приводит к летальному исходу и для ее лечения требуется хирургическое вмешательство. Грыжа возникает по разным причинам и у разных возрастных категорий. Например, у новорожденных — в результате неполного смыкания пупочного кольца, а у взрослых — по причине значительных физических нагрузок или какого-либо хронического заболевания желудочно-кишечного тракта.
Но в результате чего у человека возникает пупочная грыжа? Ну, если с новорожденными все более-менее понятно (у них патология возникает, как уже было сказано выше, при неполном смыкании пупочного кольца), то в случае взрослых количество факторов, вызывающих проблему, значительно больше.
Причины возникновения пупочной грыжи у взрослых:
- сильное ожирение;
- период беременности;
- травмы;
- хронические запоры;
- асцит;
- воспалительные процессы и опухоли;
- чрезмерные физические нагрузки.
Любая из вышеперечисленных причин приводит к тому, что мышцы брюшной стенки не справляются со своими функциями, которые заключаются в удержании органов брюшной полости в нормальном положении. В результате происходит смещение и эти органы выпячиваются через пупочное кольцо. Как правило, расширение кольца составляет не более 10 см. Если грыжа маленькая, то происходит выпячивание только сальника, если большая — сальника и петель кишечника.
На сегодняшний день неоднократно высказывалась теория о возможной генетически-наследуемой предрасположенности к развитию пупочной грыжи, но доказательства этой теории пока отсутствуют.
Но каким образом определить наличие пупочной грыжи? На самом деле, это не очень трудно, поскольку не заметить выпячивание в области пупка почти невозможно, а других заболеваний с аналогичным симптомом нет.
Другой вопрос — степень серьезности возникшей патологии. Она зависит от следующих факторов:
- размеров грыжи;
- наличия или отсутствия спаек в области брюшной полости;
- наличия или отсутствия защемления грыжевого мешка;
- наличия или отсутствия болей, слабости или других показателей общего состояния пациента.
Важно отметить, что многие беременные женщины, даже увидев описанное выпячивание в пупочной области, не придают ему большого значения, думая, что это обычное явление, сопутствующее беременности.
Основные симптомы пупочной грыжи, кроме описанного образования:
- частые боли в области желудка, возникающие при физических нагрузках;
- тошнота;
- запоры;
- ухудшение кровообращения (как следствие — слабость или головные боли, а также онемение конечностей).
Распространено заблуждение, что пупочную грыжу у взрослых (да и у детей) можно вправить самостоятельно. Да, если пациенту повезет, то патология будет вправлена как надо и от проблем удастся избавиться. Но если процедуру делает не квалифицированный врач — шансы на успех невелики, а вот вероятность вызвать более серьезную проблему высока.
Чтобы избавиться от пупочной грыжи, вне зависимости от тяжести патологии, следует немедленно обратиться за врачебной помощью.
В зависимости от характера патологии, врач может назначить один из нижеприведенных курсов лечения:
- Натяжная герниопластика. Эта процедура выполняется с использованием местных тканей, по методу Мейо и Сапежко. В случае наличия у пациента ожирения, проводится удаление избытков жировой ткани. Основная процедура — сшивание краев пупочного кольца краями апоневроза в два слоя, в горизонтальном и вертикальном направлении. Из недостатков герниопластики отмечают длительный реабилитационный период больного, а также возможность появления рецидивов пупочной грыжи;
- Пластика сетчатыми имплантами. Эта процедура выполняется с использованием специальных инертных к внутренним тканям материалов («заплаток»). Сетка из них или помещается над/под кожей, или непосредственно под пупочным кольцом. Методика не обладает недостатками, и может применяться даже при серьезных случаях. Риск рецидива — не более 1%.
После того, как пациенту удалили грыжу, он должен носить специальный бандаж, предназначенный для уменьшения давления на швы. Вставать с постели можно уже в первый же день после операции. Впоследствии необходимы тщательно отмеренные физические нагрузки. Через 1-2 недели можно начинать заниматься бегом трусцой, но все силовые упражнения допускаются минимум через месяц (даже в случае, если операция проводилась при помощи лапароскопии с местной анестезией).
Если же больная пупочной грыжей беременна, то она наблюдается у хирурга, пока он не определит оптимальное время для проведения данной операции (как правило, уже после родов). Вместе с грыжей в этом случае могут быть устранены дефекты брюшной стенки, вызванные периодом беременности (например — растяжение и обвисание кожи, или ожирение). Чаще всего грыжу удаляют спустя полгода после родов. К этому моменту организм в достаточной степени восстанавливается и готов к очередной операции.
Если у человека наблюдается пупочная грыжа, он должен не только проходить специальный курс лечения и «ложиться под нож» для проведения хирургической операции. Кроме этого ему назначается специальная диета, которой лучше придерживаться впоследствии, хотя бы в течение пары месяцев, во избежание рецидивов.
Основные правила при пупочной грыже у взрослых:
- Дробное питание. Это означает частые приемы пищи (не менее 4 раз в сутки), но небольшими порциями;
- Исключение переедания;
- Исключение перекусов «на ходу»;
- Отказ от любого алкоголя;
- Снижение до минимума содержания в рационе продуктов, вызывающих запоры и вздутия;
- Отказ от жирной и жареной пищи (не моментальный, но постепенный);
- Обильное питье, но только между приемами пищи.
При грыже из рациона питания необходимо исключить следующие продукты:
- сладкие напитки с газом;
- компоты из сухофруктов;
- сок из груш;
- квас;
- специи, пряности (соль и сахар — в небольших объемах);
- белый свежий хлеб;
- сдобу;
- выпечку;
- мясо с большим количеством жил;
- бульоны из рыбы;
- отвары из грибов;
- копченое мясо и рыбу;
- консервы (любые);
- пшеничную кашу;
- перловку;
- макароны;
- бобовые (все);
- некоторые овощи, включая:
- репу;
- капусту;
- редьку.
При грыже разрешается (или даже необходимо) употреблять следующие продукты:
- нежирные сорта мяса (готовятся на пару), включая:
- говядину;свинину;
- курятину;
- индейку;
- некоторые овощи, включая:
- картошку;
- кабачки;
- цветную капусту;
- тыкву;
- свеклу;
- творог;
- пудинг;
- запеканку;
- яйца курицы или перепелов;
- фрукты, в которых отсутствует грубая клетчатка, а также блюда из них (кисели и фруктовые пюре);
- овсяная или гречневая каша (при условии, что у пациента отсутствуют запоры);
- подсолнечное масло;
- соки из овощей;
- некрепкий чай с молоком;
- шиповниковый или ромашковый отвар.
Пример меню на день при пупочной грыже:
- Завтрак:
- легкие каши;
- чай;
- куриное яйцо;
- Ланч:
- творог;
- сыр;
- пюре из овоще;
- фруктовый сок;
- Обед:
- овощной суп;
- салат;
- белое мясо;
- Полдник:
- фруктовый салат;
- запеканка;
- Ужин:
- рыбные котлеты;
- зеленый горошек;
- кабачковое пюре;
- сладкий чай или кефир.
Период времени, в течение которого нужно строго придерживаться вышеприведенной диеты, зависит исключительно от сложности случая. Чаще всего, соблюдать данные правила питания нужно хотя бы 2-3 недели. Если операция прошла с осложнениями, или были рецидивы патологии, срок может увеличиться до 2-3 месяцев.
источник
Многие годы безуспешно боретесь с БОЛЯМИ в СУСТАВАХ?
Глава Института: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день средство за 147 рублей.
В норме позвоночный столб здорового человека имеет 4 изгиба в области шейного, грудного, поясничного и крестцового отделов. Лордоз позвоночника — это искривление выпуклостью вперед. Патологический изгиб приводит к изменению формы спины и внешнего вида человека.
Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Физиологический лордоз имеется у каждого человека. Он образуется в детском возрасте, когда ребенок начинает стоять и самостоятельно ходить. Это естественный процесс. К 16–18 годам лордоз уже формируется полностью. В норме поясничный изгиб составляет 150-170º. Превышение или уменьшение данного показателя свидетельствует о патологии.
Лордоз бывает шейным и поясничным. В зависимости от основного этиологического фактора различают первичное и вторичное искривление. В первом случае причиной является патология позвоночника, а во втором – компенсаторная реакция организма. Примером может быть гиперлордоз на фоне болевого синдрома.
Искривление бывает физиологическим, избыточным и недостаточным. В последнем случае речь идет о гиполордозе. Выделяют фиксированное, нефиксированное и частично фиксированное искривление. В первом случае человек не в состоянии восстановить форму позвоночника самостоятельно посредством изменения позы. При частичной форме изменения являются ограниченными.
Признаки патологического лордоза выявляются у взрослых и детей. Основными этиологическими факторами являются:
- остеохондроз шейного или поясничного отдела;
- травмы;
- вывихи;
- переломы позвоночника;
- болезнь Бехтерева;
- врожденные пороки развития;
- опухоли позвоночника;
- воспаление позвонков;
- стойкое ограничение движений в тазобедренном суставе;
- анкилоз;
- вывих бедра;
- спастический парез ног;
- полиомиелит;
- наличие плоскостопия;
- грыжа Шморля;
- спондилолистез;
- воспаление мышц в области спины;
- системные заболевания соединительной ткани;
- ахондроплазия;
- остеопороз;
- туберкулез;
- сифилис;
- рубцовые изменения;
- бруцеллез;
- новообразования органов, расположенных в непосредственной близости к пояснице;
- разрыв связок спины;
- межпозвоночная грыжа.
Причины развития данной патологии в детском возрасте включают нарушение осанки, паралич, болезнь Кашина-Бека, рахит, аномалии развития и травмы. В группу риска входят дети и подростки в период интенсивного роста. Иногда признаки патологического позвоночного лордоза выявляются во время беременности. После родов состояние нормализуется. Это временные изменения.
Имеется ряд факторов, повышающих риск искривления позвоночника в шейном и поясничном отделах. К ним относятся:
- неправильно подобранная мебель;
- плоскостопие;
- ношение неудобной обуви;
- использование высоких каблуков;
- падения и ушибы спины;
- избыточная масса тела;
- гиподинамия;
- тяжелый физический труд;
- наличие сахарного диабета;
- несбалансированное питание;
- неправильная организация рабочего места.
Повышают риск искривления позвоночника обменные нарушения на фоне патологии щитовидной железы.
Симптомы патологического лордоза должен знать каждый опытный врач. Для усиленного или сглаженного изгиба в области шеи и поясницы характерны следующие симптомы:
- утомляемость спины во время сидячей работы и в положении стоя;
- боль;
- опущение плеч;
- выпирание вперед живота;
- отклонение назад таза;
- раздвинутые ноги;
- боль в ногах во время ходьбы;
- нарушение сна;
- изменение температурной чувствительности.
Основной признак — боль. Она усиливается во время движений, при неудобной позе и подъеме тяжелых предметов. У женщин боль часто возникает во время менструаций. Иногда развивается корешковый синдром. Он обусловлен смещением позвонков и сдавливанием нервов. Если у человека имеется патологический лордоз, то со временем изменяется походка. Больной начинает переваливаться с одной ноги на другую. Такая походка называется утиной.
Симптомы лордоза поясничной области включают эректильную дисфункцию, нарушение стула и вздутие живота. Обусловлено это вовлечением в процесс внутренних органов. При сглаженном лордозе появляются следующие симптомы:
- онемение;
- выпирание вперед лопаток;
- опускание головы;
- впалость грудной клетки.
Искривление позвоночника по типу гиперлордоза характеризуется напряжением мышц в области поясницы, дискомфортом в положении человека лежа на животе, выдвижением вперед головы и сгибанием ног в тазобедренных суставах.
При данной патологии наблюдается изменение формы туловища. Для патологического лордоза характерны следующие виды нарушения осанки:
- кифолордотическая;
- кифотическая;
- плоская спина;
- плосковогнутая спина.
Фото таких людей видел каждый опытный врач. При кифолордотической осанке увеличиваются все изгибы. Ноги таких людей немного согнуты в коленях, плечи приведены к туловищу, а лопатки несколько выпирают. Живот при кифолордотической осанке выступает вперед. Если у человека имеется нарушение осанки по типу круглой спины, то поясничный лордоз уменьшается, а грудной кифоз увеличивается.

Иногда на фоне лордоза наблюдается уплощение спины. Такая осанка характерна для людей с сильным сглаживанием поясничного изгиба. Грудная клетка человека смещается вперед, а нижняя часть живота выпирает. Знание особенностей нарушения осанки при патологическом лордозе важно для последующего лечения больных.
Нужно знать не только то, что такое лордоз, но и как выявить данную патологию. Лечение проводится после обследования пациентов. При искривлении позвоночника понадобятся:
- рентгенография в 2 проекциях;
- неврологический осмотр;
- опрос;
- осмотр;
- пальпация.
При визуальном осмотре врач должен оценить осанку, состояние мышц, высоту стояния лопаток и плеч, их симметричность, расположение костей таза и нижних конечностей, а также контуры позвоночника. При патологическом лордозе на ранних стадиях изменения являются функциональными, поэтому на рентгене признаки искривления могут отсутствовать.
Лечащий врач должен определить возможные факторы риска усиленного или сглаженного шейного (поясничного) изгиба.
Как исправить лордоз, знает не каждый. Лечение направлено на основную причину его возникновения. Физиологический лордоз не требует терапевтических мер. Больных лечит ортопед или вертебролог совместно с невропатологом. Для нормализации осанки могут понадобиться:
- массаж;
- гимнастические упражнения;
- физиопроцедуры;
- прием НПВС и других лекарств;
- ношение корректоров (корсетов);
- соблюдение диеты.
При назначении препаратов и терапевтической программы для устранения боли врач должен учитывать природу возникновения болезни:
- Если причиной послужил остеохондроз, то назначаются хондропротекторы и НПВС (Диклофенак, Мовалис).
- При патологическом лордозе на фоне туберкулеза, сифилиса или бруцеллеза применяются противомикробные лекарства.
- Если причиной послужила патология нижних конечностей, то могут понадобиться ортопедические средства (специальная обувь, стельки).
- При лордозе на фоне грыжи, опухолей или спондилолистеза нередко проводится хирургическое вмешательство.
- При остеопорозе назначаются добавки для укрепления костной и хрящевой ткани, витамин D и при необходимости гормональные препараты.
- При патологическом лордозе нужно укрепить мышцы. С этой целью проводится гимнастика. Некоторым больным показано ношение корсета.
При правильном и своевременном лечении прогноз благоприятный. Чем опасен лордоз, известно не всем. Если игнорировать симптомы, то могут развиться грыжа, артроз, псевдоспондилолистез и другие осложнения. Таким образом, патологическая форма лордоза встречается в любом возрасте и требует комплексного лечения.
Екатерина Юрьевна Ермакова
- Карта сайта
- Диагностика
- Кости и суставы
- Невралгия
- Позвоночник
- Препараты
- Связки и мышцы
- Травмы
Наш кишечник – динамичный орган. Именно он создает основное давление в брюшной полости, так как он способен изменяться в объеме под воздействием съеденной пищи и газов, из-за этой пищи образованных. Даже когда мы спим или занимаемся своими делами, кишечник работает, сокращаясь, проводя пищу, жидкость и газы по своему ходу.
- Почему нужно лечить пупочную грыжу?
- Как можно обойтись без операции?
- Что представляет из себя операция?
- Какие могут быть осложнения операции?
Как только брюшная стенка в каком-то месте «дает слабину», то есть где-то расходится мышечный слой или растягивается сухожилие мышцы, кишечник сразу же устремляется туда. Так и возникает грыжа.
Пупочная грыжа – это попадание какого-то участка кишечника (в основном, тонкого) в пупочное кольцо и его выпячивание. Чаще всего она возникает у таких категорий лиц:
- Беспокойных или болеющих детей первых месяцев жизни, которые часто плачут и кричат (это создает повышение давления в брюшной полости при слабости передней брюшной стенки).
- Детей первых годов жизни, страдающих рахитом: это заболевание предрасполагает к снижению мышечного тонуса, в том числе и мышц передней брюшной стенки.
- Беременных и родивших женщин: и сама беременность, и большая физическая нагрузка во время родов и после них значительно увеличивают внутрибрюшное давление.
- Людей с ожирением вследствие эндокринного заболевания или лиц с лишним весом.
- Людей с заболеваниями печени или другими (в основном, онкологическими) болезнями, которые провоцируют развитие асцита – скопление жидкости в животе.
- Тех, кто занимается спортом или выполняет тяжелую физическую работу при слабости брюшной стенки (особенно если у человека уже были операции на животе, разрез при которых проходил возле пупка).
Лечение пупочной грыжи без операции возможно только у детей до 5 лет, всем остальным показана операция.
Осложнения нелеченной пупочной грыжи такие:
- Петли кишки, которые вначале свободно входят-выходят в пупочное кольцо, позже прорастают спайками. Так формируется невправляемая грыжа, которая не только представляет собой постоянный косметический дефект, но и легче может ущемиться.
- Ущемление грыжи. Обычно возникает из-за действия каких-то провоцирующих факторов: физической нагрузки, крика или плача, приема большого объема «тяжелой» пищи. В этом случае петли кишки не могут самостоятельно выйти из «ловушки», а само грыжевое отверстие сдавливает сосуды кишки, из-за чего участок кишечника может отмереть, если срочно не оказать помощь (это не всегда операция). Вправлять ущемление самостоятельно очень опасно для жизни!
- Кишечная непроходимость – тоже следствие спаечного процесса в воротах грыжи. Также является опасным для жизни заболеванием, которое лечат только хирурги.
У детей до пяти лет только при небольших размерах грыжи без признаков ущемления применяют консервативное лечение такого характера:
- грыжу вправляют в лежачем положении,
- сверху и снизу, а затем справа и слева формируют кожные складки, которые фиксируются лейкопластырем,
- родителям нужно тщательно подбирать диету малыша, чтобы он не страдал от кишечных колик (при подозрении на них дают «Инфакол», «Эспумизан» или «Боботик» вместе с «Риабалом» в возрастных дозировках) и от запоров,
- ежедневно делается массаж животика: поглаживание радиальное – сначала от правого, затем от левого подреберья к пупку, потом – движение по часовой стрелке вокруг пупка, затем поглаживание от правой и левой паховых складок – к пупку, и опять круговое движение вокруг грыжи;
- массаж дополняется гимнастикой:
а) ребенка за ручки аккуратно поднимают из положения лежа на спине в сидячее положение,
б) поворачивают малыша то на правый, то на левый бок,
в) кладут ребенка животом на гимнастический мяч и покачивают его.
У взрослых, которые имеют противопоказания к операции, в качестве консервативного лечения применяется ношение бандажа. Им можно делать такой же массаж и упражнения, если к последним нет противопоказаний (беременность, заболевания сердца, высокая температура).
Операция на пупочную грыжу может быть выполнена из большого разреза или лапароскопическим способом. Последний применяется, если у человека нет послеоперационных шрамов в области белой линии живота (от грудины до лобка линия идет через пупок).
Лапароскопический метод является наиболее оптимальным: делается несколько разрезов, в один из них вводится видеоаппаратура, через другие – инструменты. Производится ушивание грыжевых ворот, иссечение спаек и укрепление передней брюшной стенки. После такой операции довольно быстро выписывают домой, а на животе остается несколько маленьких шрамиков.
Большой разрез проводится при значительных размерах грыжи, если уже проводились операции в брюшной полости, а также по желанию человека.
Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
В некоторых случаях само пупочное кольцо приходится удалять, о чем человека хирург предупреждает заранее (потом возможно проведение пластической операции по воссозданию пупка).
Для предупреждения рецидива грыжи (а это довольно частое осложнение, так как не каждый человек может отказаться на ближайшие пару лет от физической нагрузки) ставится сетка при пупочной грыже. Это очень эффективный метод лечения, когда под апоневроз, то есть большое сухожилие (реже – под кожу) вшивается специальная сетка из инертного для организма материала. В итоге грыжа в месте операции больше не появляется.
Пупочная грыжа: после операции, проводимой лапароскопическим способом, пациента обычно выписывают домой на следующие сутки (есть практика выписки в тот же день для детей, которые в больнице будут чувствовать себя некомфортно). Если грыжу лечили с применением большого разреза, пациент может провести в клинике несколько (обычно не более трех) дней.
В первые двое-трое суток в ране чувствуется значительная боль, из-за чего пациент получает обезболивающие препараты в виде уколов. Некоторое время нельзя принимать пищу, так как после такой операции возникает рефлекторный парез кишечника.
В течение недели-полутора каждый день производятся перевязки, оперирующий хирург наблюдает за состоянием раны. Если все протекает хорошо, то швы снимаются ближе к 10 дню после операции.
Можно полностью вернуться к привычному образу жизни уже через две недели при лапароскопической операции, чуть больше – при применении большого разреза.
Осложнения после операции пупочной грыжи встречаются редко. Самые распространенные из них такие:
- кровотечение,
- гнойное воспаление послеоперационной раны,
- несостоятельность швов,
- послеоперационный психоз,
- рецидив грыжи.
Кому и когда противопоказана операция:
- при обострении хронических заболеваний;
- при возникновении острых состояний, особенно тех, которые
- сопровождаются повышением температуры тела;
- при тяжелых заболеваниях сердца и сосудов;
- во время беременности;
- тяжелая патология органов дыхания.
Когда и под каким наркозом делается операция? Это зависит от вида операции, состояния человека, наличия у него сопутствующих болезней. Обычно операция с большим разрезом у взрослых проводится под общим наркозом, лапароскопическая операция – под эпидуральной анестезией. Но могут и два этих вида быть выполнены под общим наркозом. Под местным наркозом сейчас может быть выполнен только первый этап неотложной помощи при ущемлении грыжи, дальше операция продолжается под общей анестезией.
Отзывы, в основном, положительные.
- Варвара, Санкт-Петербург: «Мы делали операцию, когда ребенку было 4,5 года. Делали лапароскопию. Шов почти незаметен. Все прошло хорошо. Провели три дня в больнице (из них две ночевки), а потом пошли домой. Самое трудное – сдать анализы перед операцией в поликлинике».
- Снежана, Москва: «Мы три года прожили и даже не знали, что у нас пупочная грыжа. Удалили грыжу лапароскопией, все нормально. Швов никаких нет, только маленькие шрамики, но они не существенны. Теперь животик дочки выглядит красиво».
- Ирина, Пермь: «Все прошло хорошо. Наркоз был масочный, ребенку понравилось. Самым сложным оказалось вылежать в постели три дня после операции, так как ребенок уже себя хорошо чувствует и не понимает, зачем лежать. Повязку сняли через неделю, мыться разрешили только на 10 день, ванну – через 2 недели, ограничение физических нагрузок – на 14 дней».
Пупочная грыжа – очевидное заболевание. Но многие годами «носят» этот груз, надеясь, что он исчезнет самостоятельно. Не стоит настолько халатно относиться к своему здоровью, тем более что медицина давно практикует неинвазивные методы её лечения. А это значит, что оперативное вмешательство будет символическим.
Пупочная грыжа у взрослых, лечение которой предполагает хирургическое вмешательство, это один из видов грыжи живота, вследствие которой происходит выход внутренностей брюшной полости через грыжевые ворота в подкожную жировую клетчатку. Органами, которые могут попасть в грыжевой мешок, являются большой сальник, желудок и петли тонкого и толстого кишечника. Самым уязвимым местом, через которое выпячиваются органы при патологии, является пупочное кольцо. 
Причины появления пупочной грыжи у ребенка и взрослого будут отличаться. Так, главными факторами, из-за которых проявляется пупочная грыжа у ребенка, зачастую является патология развития тканей передней брюшной стенки или недоразвитость мышц пупочного кольца. Такое бывает из-за инфекционных заболеваний, которые перенесла мать ребенка в период беременности, воздействие токсинов на мать или же чрезмерные физнагрузки, в том числе и те, что оказывает спорт. Пупочная грыжа у ребенка также может возникнуть из-за повышения внутрибрюшного давления (при учащённом плаче и крике ребенка).
У взрослых пупочная грыжа появляется вследствие таких причин:
- мышечная слабость передней брюшной стенки;
- слабость соединительной ткани, что располагается в зоне пупочного кольца;
- непосильные физнагрузки и спорт;
- перенесённые ранее операции в брюшной полости;
- травмы передней брюшной стенки и живота;
- период беременности и процесс родов;
- затяжной кашель;
- резкие изменения массы тела (в обе стороны);
- запоры;
- асцид.
Также следует учесть, что пупочная грыжа может быть не только врождённой (у ребенка) или приобретённой (у взрослых), но она ещё бывает неущемлённой или же ущемлённой. Последняя невероятно опасна своими последствиями.
Пупочная грыжа у взрослых проявляется в такой симптоматике:
- выпячивание опухоли в зоне пупка;
- тошнота;
- слабость и недомогание;
- неприятная отрыжка;
- проблема запоров;
- боли, которые вызывает спорт и физнагрузки;
- ущемлённая грыжа сопровождается ещё иными симптомами, к примеру, у человека повышается температура.
Повышенная температура на фоне иных признаков должна особо насторожить. Это значит, что в организме проходит воспалительный процесс, вызванный, скорее всего, ущемлением грыжи. Отсутствие медпомощи представляет опасность не только для здоровья, но и для жизни, ведь ущемлённая пупочная грыжа вызывает такие осложнения, как непроходимость кишечника, перитонит, а также гангрена ущемлённых органов. Пупочная грыжа очень опасна, и не стоит игнорировать её первые симптомы.
Лечение пупочной грыжи сейчас проводится с помощью нескольких методов. Вылечить грыжу можно медикаментозной терапией или же устранить её посредством операции. Лечение любым обозначенным способом помогает избавиться не только от симптомов, но и устраняет источник заболевания.
Следует подробнее рассказать про лечение с помощью операции, поскольку именно оно даёт самые лучшие результаты для взрослых. Операция является радикальным методом ликвидации новообразования. Не оперируют лишь детей возрастом до 5 лет, поскольку эта патология у них самоустраняется с течением времени. Конечно же, оптимально прибегнуть к операции, пока грыжа ещё маленькая. В таких случаях это и не операция вовсе, ведь нужна неинвазивная процедура, которая проводится без единого разреза.
Операция, посредством которой выполняется удаление грыжи у взрослых, именуется герниопластикой. Такое лечение нацелено на вправление выпавших внутренностей. Вдобавок операция предполагает удаление дефектов поражённых тканей. Такая операция предусматривает применение местного наркоза, однако в некоторых случаях практикуют и эпидуральную анестезию.
Существует несколько разновидностей герниопластики для взрослых, а именно:
Натяжной вид герниопластики подразумевает не только удаление грыжи, но и закрытие грыжевого разреза посредством собственных тканей человека, но зачастую такая процедура предполагает удаление пупка. 
Ненатяжной вид герниопластики проводится с использованием материалов из синтетики, которые укрепляют брюшные стенки в области образования после того, как было проведено его удаление. Такие имплантаты характеризуются сетчатой структурой, и можно говорить, что они помогают полностью вылечить недуг, ведь вероятность рецидива мала. К тому же при этом способе короткий послеоперационный период и человек быстро возвращается к нагрузкам и даже может практиковать спорт. Именно такое лечение назначается при грыже большого размера.
Лапароскопия обеспечивает минимальное инвазивное вторжение, и именно поэтому эта процедура приобрела заслуженную популярность. Лапароскопия помогает не только полностью устранить образование и тем самым вылечить пациента, но она обладает некоторыми иными преимуществами:
- сжатый послеоперационный период;
- лечение взрослых этим методом имеет самый низкий уровень риска;
- отсутствие осложнений и последствий во время процедуры и в послеопе
рационный период;
- лапароскопия демонстрирует отменные показатели выздоровления.
Однако любое оперативное лечение применяется лишь после обследования и подготовки организма к такого рода вмешательству. Только в таком случае можно говорить об отсутствии осложнений во время операции, а также в послеоперационный период. Что же касается экстренного вмешательства, то оно нужно лишь в обстоятельствах, когда подтвердился диагноз «ущемлённая грыжа».
К предупреждающим мероприятиям, которые помогут избежать этого недуга, следует отнести:
- контроль массы тела;
- использование бандажа в период беременности;
- тренировка мышц брюшного пресса и посильный спорт;
- лечение болезней, что вызывают повышение внутрибрюшного давления;
- применение массажа и гимнастики для новорождённых.
Но главным во всём этом является внимание к сигналам организма. Не стоит откладывать визит к врачу, если были замечены настораживающие симптомы. Ведь затягивание этого процесса не приведёт к исчезновению недуга, а лишь усугубит его.
2016-05-20
источник
Грыжи различных локализаций — одна из частых хирургических патологий. Нередко пациенты замечают изменения в области живота, пупка или паха в виде округлого образования, которое может расти. Но не все типы грыж можно увидеть невооруженным глазом, часть из них может проявлять себя упорными изжогами, периодическим вздутием живота, стойкими запорами. Нередко пациенты обращаются к врачу в случаях, когда грыжевое выпячивание слишком заметно или причиняет дискомфорт, провоцирует боль. Часть из них обнаруживаются при обследовании по поводу определенных жалоб.
Первоначально пациенты отмечают округлое образование, которое может локализоваться около пупка, в области средней линии живота, в паху или мошонке (у мужчин). Изначально небольшая по размерам грыжа может не причинять никакого дискомфорта, но если она растет, возможны боль и неприятные дополнительные симптомы (частый запор или, например, сильное вздутие живота). Многие пациенты, незнакомые с подобной патологией, могут принять грыжу за опухоль, особенно если ранее подозревались подобные диагнозы или имеются рубцы после операций.
По заключению хирургов, выпуклость, покрытая кожей и имеющая мягкую консистенцию — это наиболее распространенный симптом грыжи. Зачастую это образование безболезненное, может при нажатии менять свои размеры. Грыжа может развиваться с течением времени или проявляться более остро после физической нагрузки или подъема тяжестей. По мере роста пациенты часто будут жаловаться на дискомфорт или боль в области грыжевого выпячивания при определенных видах деятельности, в том числе стоя в течение продолжительных периодов времени или сидя в неудобных позах. Некоторые пациенты могут сообщать об ощущении перемежающейся боли после употребления тяжелой пищи, что может указывать на то, что ткань, которая находится внутри грыжи, растягивается или сдавливается.
По данным статистики, грыжами в нашей стране страдают до 3 миллионов человек. Патология возникает, когда внутренний орган (обычно петля кишки) выступает через слой мышц, соединительных тканей, под кожу, образуя выпуклость. Существует несколько различных типов грыж, в том числе:
- Паховая грыжа, которая возникает, когда петли кишечника или брыжейка, пролабируют через слабое место в брюшных мышцах и паховых связках.
- Послеоперационная грыжа, при которой орган или ткань, петля кишки, выступают через рубец или разрез от предыдущей операции в области слабого места, где шов несостоятелен или разошелся.
- Пупочная грыжа, которая возникает, когда часть кишечника или брюшины выступает в области пупка или около него, создавая выпуклость.
- Грыжа пищеводного отверстия диафрагмы, при которой верхняя часть желудка выпирает через дефект в диафрагме, плотной перегородке из мышц и соединительнотканных волокон, разделяющей грудную и брюшную полость.
Не все грыжи обязательно нуждаются в лечении, некоторые требуют наблюдения, особенно если они не причиняют боли и малейшего дискомфорта, их локализация скрыта от посторонних глаз. Если грыжа очень мала, и у пациента нет никаких симптомов, есть вероятность того, что она не будет прогрессировать, и даже самостоятельно устранится. Однако со временем некоторые грыжи могут стать больше и нуждаются в лечении. Иногда кишечник может ущемиться внутри грыжевых ворот, что приводит к непроходимости кишечника или его некрозу, что требует срочной операции. Это основная причина того, почему, как только грыжа достигнет определенного размера, врач порекомендует операцию.
Подходы к лечению зависят от типа и тяжести грыжи. Например, большинство грыж пищевода не вызывают симптомов, изжоги или дискомфорта при питании, поэтому не требуют лечения. Однако, если выявлена грыжа пищевода, при которой изжога стала почти ежедневной или формируется гастроэзофагеальная рефлюксная болезнь, врач может порекомендовать антациды, которые нейтрализуют соляную кислоту, препараты для снижения выработки кислоты и диетическую коррекцию. За счет этого изжога уменьшается, пациент чувствует себя гораздо лучше. Операция необходима при большом размере грыжи и наличии осложнений.
Грыжи могут провоцироваться различными факторами. Среди ведущих называют стресс, приводящий к постоянному напряжению, нарушению тонуса мышц. Если имеется еще и слабость брюшной стенки, вероятность грыжи повышается. Факторами риска грыж могут стать натуживание при запорах или проблемах с мочеиспусканием. Но без наличия дополнительных факторов риска, сам по себе запор, даже хронический, грыжи не провоцирует. А вот наличие грыжи может привести к появлению запоров из-за нарушения продвижения пищевых масс по кишечнику, если часть петель попадает внутрь грыжевого мешка. Одним из факторов риска развития грыж у женщины считают беременность и последующие роды. Также факторами риска являются тяжелый физический труд, подъем и перенос тяжестей, длительное чихание или кашель, травмы брюшной стенки.
Врачи могут диагностировать грыжи в ходе физического обследования, осмотра, подтверждая диагноз за счет дополнительных исследований.
Среди основных проявлений грыжи выделяют образование выпуклости в паху или вокруг пупка, по средней линии живота, боль в пораженной области, частое вздутие живота, периодически возникающий запор, а также наличие изжоги, рефлюкса пищи в пищевод.
Врачи говорят, что наиболее распространенным признаком грыжи является безболезненная выпуклость в паху или рядом с пупком, на животе или в области мошонки. Эта выпуклость часто развивается постепенно, по мере ее роста пациенты часто жалуются на дискомфорт при определенных действиях.
Кроме того возможны боль и дискомфорт вокруг припухлости, тянущие ощущения. Сильная напряженная выпуклость, боль и покраснение кожи, синюшность, могут быть симптомами ущемления грыжи, требующего хирургического вмешательства.
Грыжи иногда могут привести к обструкции кишечника, что может привести к симптомам, связанным с застоем содержимого кишки, таким как вздутие живота, спазмы в животе и запор. В некоторых случаях, грыжа может создавать временное препятствие, которое задерживает пищу или жидкость в тонкой, либо в толстой кишке. Обычно симптомы временные, по мере продвижения пищи они исчезают.
источник
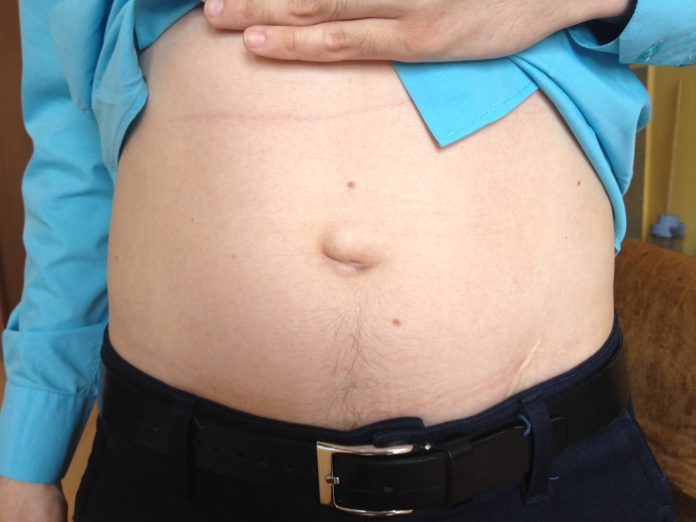
Пупочное кольцо – самое слабое место на передней брюшной стенке. Поэтому оно является одним из тех мест, где чаще всего образуются грыжевые выпячивания. Через пупочное кольцо у взрослых могут выходить петли кишки, сальник и другие органы.
Факты о пупочных грыжах:
- составляют во взрослом возрасте 5% от всех грыж живота;
- чаще всего встречаются у женщин после 40 лет;
- впервые заболевание было описано еще древнеримским врачом Цельсом, который жил в I веке нашей эры;
- первая успешная операция по поводу пупочной грыжи была проведена во Франции в 1885 году.
Единственное место, где живот не защищен мышцами – это узкая белая линия, которая проходит спереди по центру от грудины до лобка.
Белая линия – это место соединения мышц живота, расположенных справа и слева. Она образована их апоневрозами – пучками соединительной ткани. В верхней части белая линия живота уже и толще, в нижней – шире и тоньше, а значит, слабее.
Пока плод находится в утробе беременной женщины, в белой линии живота у него имеется округлое отверстие – пупочное кольцо. Через него проходит пуповина, соединяющая организмы матери и ребенка.
- пупочные артерии;
- пупочные вены;
- мочевой проток.
После рождения и отпадения пуповины в норме пупочное кольцо закрывается и превращается в рубец. И все же оно остается самым слабым местом на передней стенке живота, так как здесь нет ни мышц, ни подкожного жира. При определенных условиях возникает выпячивание внутренних органов живота через его переднюю стенку в области пупка – образуется пупочная грыжа.
Органы, которые выпадают в грыжевое выпячивание, находятся в грыжевом мешке. Он представлен брюшиной – тонкой пленкой из соединительной ткани, которая выстилает изнутри брюшную полость и покрывает внутренние органы.
- Врожденное расширение пупочного кольца, когда оно рубцуется не до конца, и остается небольшое отверстие. Это может никак не проявляться в детстве, но со временем, при определенных условиях, формируется пупочная грыжа.
- Беременность и роды. Во время беременности живот женщины увеличивается, пупок из-за этого растягивается. Возникают запоры, которые приводят к увеличению давления внутри живота. Особенно высок риск у женщин, которые рожали более одного раза, во время беременности не соблюдали рекомендации врача. Также к возникновению пупочной грыжи могут приводить тяжелые роды, крупный плод, многоводие, беременность двойней и тройней.
- Малоподвижный образ жизни. Если человек пренебрегает физическими нагрузками, его брюшной пресс слабеет.
- Чрезмерные физические нагрузки. Во время подъема больших тяжестей давление внутри живота сильно повышается.
- Заболевания, сопровождающиеся постоянным повышением внутрибрюшного давления. Это могут быть болезни пищеварительной системы, во время которых имеются постоянные запоры, хронический кашель и пр.
- Ожирение. Подкожный жир – это дополнительный вес. Он приводит к растягиванию передней брюшной стенки.
- Перенесенные операции. Грыжи в области пупка могут также возникать на месте послеоперационных швов. Риск сильно повышается, если пациент не соблюдает рекомендации врача, слишком рано начинает проявлять физическую активность.
- Травма живота.
- Слишком быстрое снижение массы тела. Это может происходить, когда человек практикует жесткую диету или тяжело болен, в результате чего развивается истощение. Пупочное кольцо ослабляется, создаются условия для образования грыжевого выпячивания.
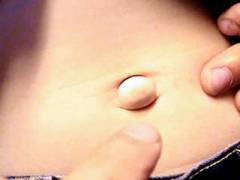
Если положить пальцы на выпячивание и слегка покашлять, натужиться – можно ощутить характерный толчок.
Если нажать на выпячивание, то оно обычно исчезает – грыжа вправляется внутрь живота. Большая грыжа, осложненная спайками в области пупка, может стать невправимой – она никогда не исчезает. Обычно при этом беспокоят боли, нарушения пищеварения, тошнота, рвота, запоры. Если в грыжевое выпячивание попадает часть мочевого пузыря – возникают проблемы с мочеиспусканием.
Боли у пациентов с пупочной грыжей возникают обычно только при интенсивных физических нагрузках, во время кашля, чихания, запора.

- пупок сильно выпячивается;
- во время ощупывания пупка чувствуется как будто пустая полость;
- в животе возникают щелчки: звук напоминает лопанье пузырьков.
| Название исследования | Описание | Как проводится? |
| УЗИ при пупочной грыже | Информация, которую позволяет получить ультразвуковое исследование при пупочной грыже:
|
Ультразвуковое исследование при пупочной грыже проводится обычным способом. Врач просит пациента лечь на спину, наносит на кожу в области пупка специальный гель и проводит исследование при помощи ультразвукового датчика.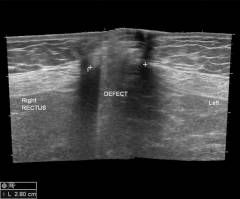 |
| Герниография | В живот пациента вводят рентгенконтрастное вещество, которое проникает в грыжевой мешок и прокрашивает его. Он становится хорошо виден на рентгеновских снимках. Врач назначает герниографию в том случае, когда имеются сомнения в диагнозе. |
|
| Компьютерная томография | Исследование проводится, когда симптомы выражены нечетко, возникают сомнения в диагнозе. Компьютерная томография – исследование, которое позволяет получить послойные срезы определенной области тела, четкое трехмерное изображение. | 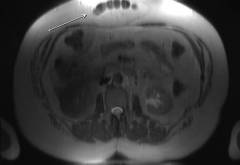 |
| Рентгенография желудка и двенадцатиперстной кишки с контрастом | Исследование позволяет заподозрить опухолевые процессы в желудке и двенадцатиперстной кишке, заболевания, которые сопутствуют пупочной грыже и приводят к возникновению болей в животе. | Пациенту дают выпить контраст – обычно это раствор сульфата бария. Затем делают рентгеновские снимки. 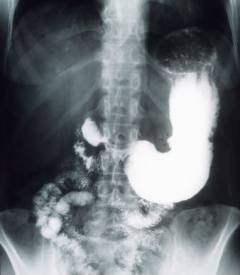 |
Гастродуоденоскопия – эндоскопическое исследование желудка и двенадцатиперстной кишки. |
|
Лечение пупочной грыжи у взрослых – только хирургическое. Применяются разные виды операций, в зависимости от размеров грыжи, состояния передней брюшной стенки.
Обычно операция по поводу пупочной грыжи, если отсутствует ущемление, проводится в плановом порядке. Во время первого приема врач осматривает пациента, назначает предоперационное обследование, дату госпитализации в стационар.
Операция, направленная на устранение грыжевого выпячивания, называется герниопластикой. Виды герниопластики, которые выполняются при пупочной грыже:
- Натяжная. Пупочное кольцо пациента укрепляют собственными тканями. Для того чтобы закрыть дефект, их натягивают, отчего операция и получила свое название.
- Ненатяжная. Для укрепления пупочного кольца используют специальные синтетические сетки.
- Лапароскопическая. Операция проводится без разреза, через проколы в стенке живота.
Хирургическое вмешательство желательно проводить как можно раньше, пока грыжа еще имеет небольшие размеры и может быть вправлена. У взрослых можно применять общий наркоз или местное обезболивание – обкалывание области пупка растворами анестетиков.
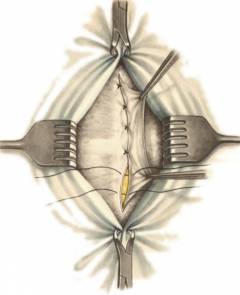
- Хирург делает разрез, обеспечивает доступ к грыжевому мешку.
- В зависимости от размеров грыжевого мешка, его либо просто погружают в живот, либо прошивают и отсекают.
- Пупочное кольцо прошивают, укрепляют соседними тканями.
Недостатком такого метода является высокая вероятность рецидива: после операции пупочная грыжа возникает повторно у 4-20% пациентов. Реабилитация может продолжаться до года.
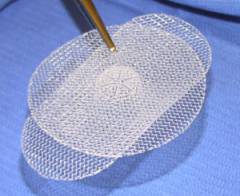
Операция проводится аналогичным образом, но для укрепления пупка хирург использует специальную синтетическую сетку. В последующем она прорастает окружающими тканями.
Преимуществом ненатяжной герниопластики является относительно низкая вероятность рецидива. Грыжа возникает повторно в среднем только у 2 больных из 100. Период реабилитации продолжается всего 30 дней, даже у тех людей, которые профессионально занимаются спортом.
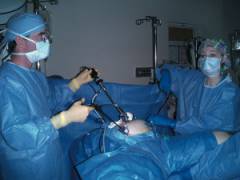
При лапароскопической операции также используется сетчатый имплантат, он устанавливается через прокол в брюшной стенке. Хирург не делает большого разреза, благодаря чему существенно сокращаются сроки послеоперационной реабилитации.
Но существуют и определенные сложности. Для проведения лапароскопической герниопластики нужно специальное оборудование и обученные хирурги. Такая возможность есть не у всякой больницы. Операции через прокол противопоказаны пациентам с патологией дыхательной и сердечнососудистой системы, при большом расширении пупочного кольца.
Операция при ущемленной пупочной грыже
При ущемлении пупочной грыже операция должна быть проведена в экстренном порядке.
Риск ущемления не зависит от размеров грыжи – он возрастает тем больше, чем дольше больной не обращается к врачу.
Во время хирургического вмешательства врач вскрывает грыжевой мешок и осматривает орган, который находится внутри. Если он не изменен, то его просто погружают в живот. Если часть органа погибла – её иссекают. А если у врача возникают сомнения – он обкладывает орган салфетками, смоченными в теплом физиологическом растворе, и вводит раствор новокаина.
- Обычно, если операция проходит без осложнений, пациенту разрешают вставать на первый день.
- В послеоперационном периоде показано ношение специального бандажа (при использовании сетчатых имплантатов – около месяца).
- На 10-14 день можно начинать заниматься лечебной гимнастикой, но запрещается выполнять упражнения для брюшного пресса.
- После операции проводят ежедневные перевязки, швы снимают на 7 день (если не рассасываются сами).
- При болях назначают обезболивающие препараты.
- Также врач может назначить антибиотики, витамины, иммуномодуляторы.
Показания для ношения бандажа:
- После операции по поводу пупочной грыжи и вообще при всяком хирургическом вмешательстве, когда разрез проходил через пупок.
- При наличии временных противопоказаний к операции: острые заболевания, обострения хронических. После нормализации состояния больного проводится хирургическое лечение
- Тяжелые заболевания: значительное нарушение функций сердечнососудистой и дыхательной систем, истощение, пожилой возраст, злокачественные новообразования и пр.
- Беременность на поздних стадиях – это также является противопоказанием к операции.

Пупочная грыжа у взрослого – заболевание, которое можно устранить только при помощи операции.
«Заговоры» и приклеивания монеток на пупок, — методы, которые часто советует применять народная медицина, — «помогают» только маленьким детям, так как у них до 5 лет пупочная грыжа может закрываться самостоятельно. У взрослых такого не происходит.
Отвары, настои, примочки с лекарственными растениями неэффективны. При помощи них пупочную грыжу у взрослого человека устранить не получится.
источник
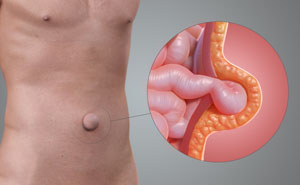
Пупочные грыжи у взрослых можно разделить на 2 вида.
Вправимая (свободная). При вправимых пупочных грыжах содержимое выпячивания легко исчезает в брюшине, как только больной занимает горизонтальное положение. Это возможно на первых этапах болезни, когда грыжа только начинает проявляться. Если не заниматься лечением пупочной грыжи, она может перейти в следующую разновидность.
Невправимая грыжа. Характеризуется невозможностью вправить выпячивание внутрь кольца. Это вызвано тем, что начинается спаечный процесс, при котором ткани грыжи сращиваются с грыжевым отверстием. Такое случается при запущенных пупочных грыжах, которые могут быть серьезной угрозой здоровью и жизни больного, поскольку велика вероятность серьезных осложнений.
Существуют врожденные и приобретенные пупочные грыжи. В первом случае врожденную грыжу могут диагностировать сразу после рождения. Она бывает вызвана тем фактом, что пупочное отверстие у младенца не успевает полностью сформироваться. Пупочная грыжа у взрослых, как правило, приобретенная в процессе жизни.
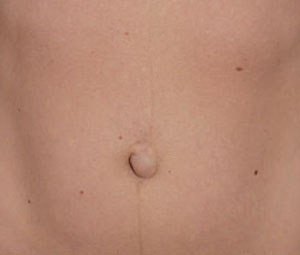
Заболевание возникает вследствие разных факторов. Самые главные из них следующие:
- Генетическая предрасположенность.
- Ослабевания мышц брюшной стенки.
- Высокое внутрибрюшное давление.
Если кто-то из ваших близких родственников болел данным заболеванием, то у вас тоже есть к ней предрасположенность. При генетической предрасположенности к пупочной грыже необходимо тщательно оберегать себя от чрезмерного напряжения брюшных мышц, резкого поднятия тяжестей, а также держать свой вес в пределах нормы.
Следующей важной причиной возникновения пупочных грыж является ослабевание мышц брюшины. Существует множество факторов, что приводят к ослабеванию тканей и проявлению симптомов заболевания:
- беременность;
- лишний вес и ожирение;
- чрезмерные резкие нагрузки на пресс;
- отсутствие каких-либо нагрузок на мышцы пресса;
- травмы живота;
- операции на брюшной полости.
Высокое внутрибрюшное давление, как причина пупочной грыжи, может быть вызвано такими факторами:
- постоянный кашель;
- регулярные запоры;
- интенсивная, слишком большая физическая нагрузка;
- процесс родовой деятельности.
Особенной причиной болезни у женщин является беременность после 30-ти лет. Беременность вообще проявляет все слабые места организма, а после определенного возраста факторы риска повышаются. Во время беременности важно наблюдаться у хирурга, чтобы при первых симптомах начать лечение пупочной грыжи.
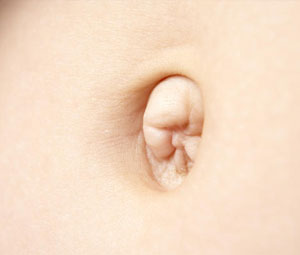
В первое время после возникновения болезни в области пупка появляется выпуклость, которая легко вправляется. В более запущенных случаях пупочная грыжа у взрослых перестает вправляться в пупочное кольцо.
Могут развиваться следующие симптомы: болезненность, выпадение внутренних органов в отверстие брюшного кольца. На ранних стадиях пупочной грыжи можно заметить боль в этой области, которая проявляется только во время чихания и кашля.
Также больного может беспокоить боль в области желудка и низа живота, тошнота. Особенно остро проявляются эти симптомы в процессе физических нагрузок, при сильном кашле и во всех других случаях, когда повышается внутрибрюшное давление.
Особенным симптомом заболевания являются регулярные запоры. Они возникают вследствие затруднения прохождения каловых масс по кишечнику, так как часть кишечника выпадает в пупочное отверстие.
Пупочная грыжа у взрослых опасна возможными осложнениями. Прежде всего, защемление грыжи. Оно возникает тогда, когда содержимое грыжевого мешка защемляется в грыжевом отверстии. Это осложнение характеризуется острой болью, рвотой, тошнотой, повышением температуры. Больной с защемлением пупочной грыжи нуждается в срочной медицинской помощи.
Воспаление пупочной грыжи. Это осложнение возникает в случае инфицирования грыжевого мешка. В результате развивается гнойный процесс, который может грозить воспалением всей брюшной полости. Симптомы воспаления пупочной грыжи у взрослых: повышение температуры, тошнота, рвота, слабость, острая боль в районе грыжевого мешка и в животе.
Застой каловых масс в пупочной грыже – копростаз. Это осложнение развивается медленно и характеризуется запором, болезненностью живота, которая с каждым днем проявляется все больше, а грыжевой мешок наполнен тестообразной массой. Копростаз возникает вследствие нарушения перистальтики кишечника и малоподвижного образа жизни.
Если появляются симптомы осложнений при пупочной грыже, а именно
- тошнота;
- рвота;
- повышение температуры;
- острая боль в животе;
- острая боль в районе грыжевого мешка;
- понос или отсутствие стула несколько дней, то необходимо срочно обращаться за медицинской помощью для лечения пупочных грыж.
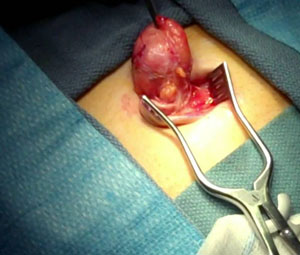
Основным методом лечения пупочной грыжи у взрослых является операция. Если у больного нет противопоказаний к оперированию, то можно провести удаление грыжи нескольким способами.
1. Напряженная герниоплатика. В процессе операции хирург зашивает края пупочной грыжи, стягивая мышцы и соединительную ткань.
2. Ненапряженная герниопластика. Хирург использует специальную сетку, с помощью которой укрепляются ткани брюшной полости и области пупка.
Напряженная герниопластика на сегодняшний день характеризуется большим количеством осложнений и более тяжелым периодом восстановления. Поскольку после операции остается шов, он долгое время может быть очень болезненным. Может развиться рецидив болезни. За некоторыми данными, рецидив пупочной грыжи при напряженной герниопластике развивается в 10% случаев.
Необходимо очень тщательно отнестись к восстановительному периоду. После подобной операции у взрослых в течение года нельзя поднимать тяжести и заниматься тяжелой работой, чтобы минимизировать рецидив и вторичное появление симптомов заболевания.
Пупочная грыжа лечиться и более щадящим вариантом хирургического вмешательства с минимумом возможных рецидивов болезни. Это ненапряженная герниопластика. Плюсом подобной операции при лечении пупочных грыж является более короткий послеоперационный период, а также возможность полноценных физических нагрузок спустя 3-4 месяца после операции.
Если ненапряженную герниопластику совместить с лапароскопией (когда хирург не делает большой разрез тканей, а проводит манипуляции через 3 небольших отверстия), тогда восстановление занимает минимальный период у взрослых.
Первые несколько дней после операции больной находиться в больнице. Вставать можно на следующий день, с каждым днем увеличивая время прогулок. Сразу же после операции рекомендуют надеть бандаж и носить его несколько месяцев, чтобы облегчить заживание швов.
Через несколько дней после операции, если нет осложнений, больного выписывают. В среднем 2 недели после операции необходимо делать перевязки. Нужно пропить курс антибиотиков, чтобы предотвратить развитие инфекции.
После снятия швов ношение бандажа обязательно. В зависимости от вида операции запрещены интенсивные нагрузки и поднятия тяжестей на термин от нескольких месяцев до года.
В первое время показана специальная диета, в основе корой лежит щадящее питание. Необходимо кушать маленькими порциями и часто. Исключается вся пища, которая может вызвать вздутие живота и запоры, во избежание повышения внутрибрюшного давления.

Существует множество рецептов народной медицины, которые используют при пупочной грыже. Конечно, они не заменят хирургического вмешательства, но их можно применять наряду с ношением бандажа, в процессе подготовки к операции и в период после операции для профилактики рецидивов.
Компресс из прополиса. 1 ст. л. высушенного прополиса залить 200 мл. спирта. Настаивайте 7 дней, ежедневно взбалтывая содержимое. Когда настойка будет готова, возьмите 100 грамм домашнего сливочного масла, растопленного на водяной бане, и 2 ст.л. настойки прополиса. Из полученного вещества сделайте теплый компресс на зону пупочной грыжи и вокруг нее. Следите, чтобы содержимое компресса не попало в пупок. После того, как компресс впитается в кожу, оботрите ее холодной водой.
Облепиховое масло. Втирайте облепиховое масло в область пупочной грыжи. Делать это нужно аккуратно, чтобы не повредить грыжевой мешок. Количество процедур – дважды в день, утром и вечером, количество дней не ограниченно. Пупочная грыжа должна укрепиться и не прогрессировать.
Полевой хвощ и грыжник. Заваривайте эти травы кипятком и пейте, как чай при лечении пупочных грыж. Курс лечения: 2 недели пейте одну траву, потом 2 недели другую.
Отвар клевера. 1 ст.л. измельченной травы клевера залейте стаканом кипятка. Процедите настой через час после заваривания. Принимать по трети стакана трижды в день до еды.
Настойки из дуба. Сделайте настойку из молодых веток, листьев и желудей дуба на красном вине в свободной пропорции. После делайте теплые компрессы в области пупочной грыжи. Курс лечения – 2-3 месяца у взрослых, при лечении детей посоветуйтесь с лечащим врачом.
Листья крапивы. Соберите свежие листья крапивы, промойте и измельчите. Измельченные листья смешайте с жирной сметаной. Делайте компресс, накрыв его сверху полиэтиленом. Курс лечения неограничен.
Лапчатка серебристая. Возьмите 1 ст. л. измельченной лапчатки, залейте стаканом кипятка. Настаивайте до охлаждения, процедите. Принимайте по четверти стакана 4 раза в день.
Профилактика пупочных грыж у взрослых очень важна при генетической предрасположенности к заболеванию. В этом случае нужны умеренные физические нагрузки, поддержание нормального веса. Стоит качать пресс для укрепления мышечной ткани. Во избежание запоров необходимо правильно питаться.
Беременным также важна профилактика грыж пупочного кольца. Для этого необходимо носить специальный бандаж или белье для беременных. Такая мера предотвращает излишнюю нагрузку на мышцы и соединительную ткань живота. Также женщинам необходимо помнить об умеренности в физических нагрузках и не поднимать тяжести.
Правильное питание также играет важную роль в профилактике пупочной грыжи, поскольку оно подразумевает налаженный стул и отсутствие регулярных запоров. Пупочная грыжа может быстро развиться на фоне постоянного напряжения брюшины вследствие запоров.
Все эти факторы снизят риск возникновения пупочной грыжи у взрослых и последующих проблем с лечением и операцией. Обращайтесь к врачу при первых же симптомах выпячивания, поскольку затяжной период болезни может привести к серьезным последствиям.
источник
Пупочная грыжа относится к распространенным патологиям, проявляющимся чаще всего у новорожденных детей. Заболевание также может носить приобретенный характер, развиваться под воздействием таких причин, как сильные физические нагрузки, поднятие тяжестей, заболевания органов пищеварения.
Чем опасна пупочная грыжа? Данный вопрос волнует многих пациентов, столкнувшихся с патологией. Для лучшего понимания возможных рисков для здоровья следует выяснить что представляет собой данный недуг и опасна ли пупочная грыжа для здоровья.
Пупочная грыжа внешне проявляется как образование в виде округлого или овального выпячивания, при котором пупок не завернут внутрь, а торчит наружу. Размер образования увеличивается при напряжении пресса, в состоянии покоя грыжа может полностью скрываться.

Причины развития грыж разнообразны. Среди провоцирующих факторов выделяют:
- Врожденная патология пупочного кольца.
- Беременность и роды.
- Отсутствие физических нагрузок.
- Интенсивные занятия спортом.
- Подъем тяжестей.
- Травмы брюшной полости.
- Избыточный вес пациента.
- Стремительное похудение.
При наличии провоцирующих факторов, мышечный просвет, через который происходит выпячивание, увеличивается, образование достигает более крупных размеров, негативные проявления заболевания усиливаются, возникает риск развития осложнений.
Каждый из видов осложнений характеризуется определенной симптоматикой, вызывает нежелательные последствия для здоровья больного, значительное ухудшение качества жизни пациента, риск летального исхода.
Пупочная грыжа считается бомбой замедленного действия. Патология может годами не беспокоить пациента, но в определенный момент спровоцировать тяжелые последствия, несовместимые с жизнью. Опасность заключается в невозможности предугадать развитие осложнений на различных этапах заболевания.
В зависимости от того какой орган попадает в грыжевое отверстие, может развиваться его воспаление. Чаще всего при пупочной грыже поражаются сальник, желудок, петли кишечника.
Для осложнения характерны болевой синдром, общее ухудшение самочувствия, отек, покраснение кожи, резкое повышение температуры, тошнота и некоторые другие проявления.
Выбор метода лечения зависит от степени поражения воспаленного органа. В преимущественном количестве случаев выполняется хирургическое лечение.
Все грыжи состоят из грыжевых ворот (отверстие в связках, через которое выпячиваются части органов), грыжевого мешка и содержимого. При развитии патологии в грыжевые ворота могут попадать петли толстого кишечника. Процесс сопровождается скоплением каловых масс в ущемленных участках и провоцирует кишечную непроходимость.
Симптомами данного вида осложнения являются:
- острая непреходящая боль, которая утихает лишь после приема обезболивающего средства;
- повышение температуры тела;
- отсутствие стула;
- тошнота, рвота;
- метеоризм, отрыжка, длительная икота.
Лечение кишечной непроходимости должно осуществляться как можно скорее, так как недуг способен вызвать тяжелые отклонения со стороны работы желудочно-кишечного тракта.
Такой вид осложнения считается самым распространенным. Эластичное ущемление возникает вследствие попадания петли кишечника в грыжевые ворота, откуда орган не может вернуться на место. Самостоятельно вправить грыжу при этом невозможно. Пациент испытывает резкую боль, ухудшение общего состояния. Причинами ущемления могут послужить физические нагрузки, длительное нахождение в неудобном положении, резкий поворот.

- резкая боль;
- пульсация и ощущение шевеления в области поражения;
- ухудшение общего самочувствия, слабость, раздражительность, нарушение сна;
- вздутие живота, изжога, отрыжка, тошнота, рвота;
- повышение температуры тела до высоких отметок;
- потеря аппетита;
- выпячивание приобретает плотную форму, не вправляется на место.
Крайне важно при развитии подобных симптомов не затягивать с визитом к врачу. При осложненных формах ущемления развиваются серьезные нарушения со стороны органов пищеварения, резко падает уровень витаминов и минералов. Реже у больных диагностируются проблемы с сердечно-сосудистой системой, нарушение дыхания, повышение давления.
Ущемленные пупочные грыжи должны быть диагностированы как можно раньше. Для лечения используют хирургическое вмешательство. Операция является действенным методом при развитии данной патологии.
Единственный метод лечения различных осложнений при пупочной грыже – это квалифицированная медицинская помощь. Иногда не сразу удается доставить больного в стационар. До приезда скорой помощи рекомендуется придерживаться следующих правил:
- Обеспечить человеку состояние покоя.
- В область пораженного участка приложить прохладный компресс.
- Не стоит принимать пищу. Если мучает жажда, нужно сделать лишь несколько глотков воды.
- При сильном болевом синдроме можно принять Но-Шпу.
- Не пытайтесь самостоятельно вправить грыжу.

При поступлении человека в стационар проводится пальпация больного участка. Врач может определить заболевание при визуальном осмотре, но полученных данных недостаточно для точной постановки диагноза. Подтвердить наличие осложнений удается с помощью специального оборудования. Это:
- Рентгенография.
- Ультразвуковое исследование.
- Анализ крови, мочи.

При подтверждении ущемления и других осложнений проводится терапия в экстренном порядке, которая в большинстве случаев заключается в оперативном лечении.
Показаниями к хирургическому вмешательству является длительное защемление частей органов, непроходимость кишечника, развитие сильного воспалительного процесса. Если острое течение недуга длится менее 2 часов, боль утихает, самочувствие больного налаживается – проводится повторная диагностика патологии.
Лечение с помощью операции подразумевает вправление пораженного органа на свое анатомическое место, сшивание грыжевых ворот через хирургический надрез или проколы в области пупка. В последнее время широко используется лапароскопия. Метод заключается во введении видеооборудования в область брюшины к больному участку через небольшие проколы.
В ходе операции хирург не только вправляет содержимое мешка на место, но и оценивает степень поражения внутренних органов, выясняет есть ли кровотечения и гнойные поражения тканей.
Пупочная грыжа нередко провоцирует серьезные осложнения, которые не только значительно ухудшают здоровье человека, но и несут риск летального исхода. Для исключения тяжелых последствий и сохранения своего здоровья ни в коем случае нельзя заниматься самолечением. Справиться с проблемой поможет только грамотная медицинская помощь.
источник
Описание актуально на 09.08.2017
- Эффективность: лечебный эффект через неделю
- Сроки: до 2 месяцев
- Стоимость продуктов: 1400-1500 рублей в неделю
Грыжи живота представляют собой выхождение под кожу через отверстия брюшной стенки органов брюшной полости. Эти отверстия (грыжевые ворота) образуются в результате травматических повреждений (например, травмы или последствий оперативных вмешательств). Содержимое грыжевого мешка — сальник, тонкая кишка или ободочная.
Пупочная грыжа — это образование грыжевого мешка в области пупка. По частоте встречаемости пупочные грыжи следуют за паховыми и бедренными. Белая линия живота тянется от мечевидного отростка до симфиза. В белой линии живота имеются сквозные промежутки, которые проходят до брюшины и через них происходят грыжевые выпячивания. Обычно размеры грыж незначительны и содержимым его является сальник и реже – тонкий кишечник. При грыже белой линии живота больные жалуются на боль и чувство распирания в эпигастральной области, тошноту, отрыжку, изжогу.
Причинами образования грыж являются дряблость тканей, рубцовые изменения тканей после операций, чрезмерная физическая нагрузка и ошибки во время операции. Грыжи могут осложниться ущемлением, копростазом (запоры) и воспалением. Консервативные методы лечения применяются только при наличии противопоказаний к операции и отказе больного от нее. Больным не рекомендуется подъем тяжестей, назначают ношение бандажа и диетическое питание.
Диета при грыже живота любой локализации должна облегчить состояние больного, и направлена на устранение запоров и вздутия, которые усугубляют состояние. Ее общими правилами являются:
- частый прием пищи (5 и больше раз) небольшими порциями;
- последний прием пищи за 4 ч до сна;
- избегать продуктов, вызывающих метеоризм;
- не употреблять трудно перевариваемую пищу (жирная, жареная);
- избегать перееданий и нахождения в положении лежа после еды;
- не допускать запоров и метеоризма;
- исключить употребление алкоголя.
Поскольку фактором прогрессирования любой грыжи является ожирение, то больные должны следить за своим весом, а также избегать поднятия тяжести и выполнения гимнастики, при которой повышается внутрибрюшное давление.
Лечение этого заболевания только оперативное (при отсутствии противопоказаний). Абсолютными противопоказаниями являются злокачественные новообразования и сердечно-сосудистые заболевания в стадии декомпенсации. Относительные — пожилой возраст, ранний детский возраст, поздние сроки беременности. Не рекомендуется заниматься тяжелым физическим трудом в течение года.
После удаления пупочной грыжи в первые дни рекомендуется Диета 1Б хирургическая. Вплоть до снятия швов употребляется только жидкая и полужидкая пища: протертые супы, нежирный бульон, паровое суфле, котлеты, кнели из говядины, курицы или рыбы, полужидкие каши, кисели, творог, отварные и паровые блюда из постного мяса, птицы и рыбы. В течение дня больному можно съесть 75 г белых сухарей и одно яйцо всмятку (паровой омлет).
В дальнейшем питание не предполагает строгих ограничений как после операции на органах ЖКТ. Главная цель его — минимизировать давление кишечника на операционную зону. Это достигается:
- Дробным питанием.
- Исключением длительно переваривающихся продуктов (жирные, жареные блюда, грубая пища, тугоплавкие жиры).
- Продуктов, вызывающих образование газов (свежий хлеб, ржаной хлеб, дрожжевая выпечка, бобовые, газированные напитки, сладкие блюда, овсяные отруби, крупа ячневая, цельное молоко, квас, белокочанная, брюссельская, цветная капуста, брокколи, бобовые, грибы, редис, репа, брюква, лук, чеснок. Из фруктов: яблоки, дыня, груша, манго, папайя, арбуз, виноград, вишня, сухофрукты).
- Продуктов способствующих запорам.
Определяя диету для постоянного питания, учитываются особенности организма. Например, при склонности к запорам не рекомендуется употреблять протертые и чрезмерно измельченные блюда, рисовую кашу, крепкий чай и компоты с фруктами, оказывающее вяжущее действие (гранат, айва, кизил, черемуха), которые задерживают опорожнение кишечника. Так же нужно иметь в виду, что избыток пищевых волокон у многих вызывает повышенное образование газов и вздутие живота.
- Супы готовят на овощном отваре (крупы и овощи протираются только первое время). Их заправляют сливочным маслом, можно вводить яично-молочную смесь.
- Подсушенный пшеничный хлеб.
- Блюда из говядины, нежирной свинины, баранины, курицы и индейки отваривают, рубленное мясо готовят на пару или запекают.
- Блюда из нежирной рыбы также подаются в отварном виде — куском или в виде паровых котлет.
- Гречневая, овсяная крупа и рис (исключается при запорах) варятся на воде или с добавлением молока. Каши хорошо развариваются и протираются только первое время после операции, затем рекомендуются рассыпчатые каши.
- Из овощей можно использовать картофель, цветную капусту, кабачки, тыкву, морковь, свеклу. Их употребляют в вареном виде (сначала в виде пюре), несколько позже — овощное рагу, котлеты, запеченные овощи с рыбой и курицей. Нужно помнить, что большое количество овощей в свежем виде вызывает дискомфорт в кишечнике и вздутие. В таком случае нужно употреблять их только термически обработанными.
- Кефир, йогурт, другие кисломолочные напитки и творог должны присутствовать в рационе ежедневно
- Из творога можно делать запеканки и пудинги. Цельное молоко желательно исключить, поскольку оно может вызывать вздутие, и использовать его как добавку к кашам, в чай и другие блюда. Сливки и сметана разрешены как дополнение к блюдам.
- Яйца до 1 в день в отварном виде (только всмятку, поскольку вкрутую яица тяжело перевариваются) или в виде омлета.
- Фрукты нужно выбирать без грубой клетчатки и следить за своим состоянием. Если какие-то вызывают метеоризм, они исключаются из рациона. Можно есть фруктовое пюре, кисели и желе (они не желательны при запорах) компоты.
- Сливочное и подсолнечное масло (рафинированное) — в блюда.
- Можно пить чай с молоком, фруктовые и овощные соки, настой шиповника и отвары трав.
* данные указаны на 100 г продукта
- Бобовые, овощи с грубой клетчаткой (белокочанная капуста, редис, редька, репа, грибы).
- Жирное и жилистое мясо, жареные блюда, мясо утки и гуся, которые трудно перевариваются, крепкие мясные и рыбные бульоны, копчености, консервы, отвары грибов.
- Свежий хлеб, ржаной, выпечка, слоеное и сдобное тесто.
- Не желательно употреблять грубые каши из пшенной, ячневой и перловой круп, которые трудно перевариваются и иногда вызывают вздутие, макароны — ограничено при хорошей переносимости, поскольку также относятся к тяжелой пище, вызывающей запоры.
- Газированные напитки, пиво, квас, виноградный и грушевый сок.
- Ограничить пряности и приправы, которые в большом количестве вызывают вздутие.
* данные указаны на 100 г продукта
Ограничения предусмотрены только в течение первого месяца. Потом рацион постепенно расширяется. Завтрак может состоять из каш на воде или молочных каш, которые при желании можно дополнить неострым сыром или творогом, омлетом или вареным яйцом. Выбор супов большой — овощные, крупяные, борщи и щи можно употреблять при хорошей переносимости капусты. В супы можно добавлять отдельно сваренное куриное мясо и фрикадельки. Мясные и рыбные блюда также можно разнообразить, подключив запекание продуктов. Помните, что любые масла нужно употреблять в натуральном виде в готовые блюда.
| Завтрак |
|
| Второй завтрак |
|
| Обед |
|
| Полдник |
|
| Ужин |
|
| На ночь |
|
| Плюсы | Минусы |
|
|
Диета содержит временные ограничения. В последующем больные переходят на привычное для себя питание, однако ограничивают продукты, вызывающие вздутие и следят за регулярным стулом. Отзывы больных говорят о том, что употребление легкой пищи и дробный прием ее благоприятно воздействуют на состояние ЖКТ в целом.
- «… Прооперировала грыжу 3 месяца назад. Сейчас очень боюсь рецидива, и после операции стала беречься во всех отношениях — диета и не поднимаю тяжестей. Придерживалась такого питания строго около 2 месяцев, потом стала расширять количество овощей и круп, но по-прежнему не ем жирного и жареного (про жареную картошку уже забыла). Исключила сладости, мед и варенье, потому что и раньше замечала, что от них пучит. За 2 месяца сбросила вес на 3 кг, но сейчас он стабилизировался»;
- «… Грыжа много лет, но я не хочу оперироваться. Ношу бандаж, если надо выполнять более или менее тяжелую работу и придерживаюсь диеты. Для меня самое главное было избавиться от запоров, поскольку категорически запрещено натуживаться. С этим я легко справляюсь, добавляя в пищу каждый день чернослив и салаты из свеклы, а еще надо много пить. Также заметила, что запор бывает от макарон и творога — первые исключила совсем, а творог ем умеренно и два раза в неделю. Привыкла к паровым котлетам и тефтелям. Поняла, что правильное питание при моем заболевании — главное»;
- «… Сделали операцию, так как грыжа ущемилась. Лежала в больнице долго, потому что воспалился кишечник. В связи с этим диету сказали соблюдать не менее 2-3 месяцев. Предупредили, что впредь нельзя переедать, не допускать сильного вздутия и запоров. Диету выдерживала нормально, и считаю, что она не отличается от обычного питания, только нет сдобы, мало сладостей, а бобовые я и раньше ела очень редко. Разница только в том, что все мясные и рыбные блюда — вареные или запеченные, нельзя жареных пирожков и блинов, но без этого можно обойтись».
Лечебное питание содержит доступные продукты и стоимость его составляет 1400-1500 рублей в неделю.
источник












 рационный период;
рационный период;
