Вентральная грыжа – это любое выход органов брюшной полости через естественные либо патологические отверстия брюшной стенки под кожу. Однако в медицине данным термином обычно называют грыжу, где грыжевыми воротами является послеоперационный рубец, т. е. данное выпячивание – позднее осложнение оперативных вмешательств на органах живота.
Характерная особенность вентральной грыжи – ее большой размер. Чем больше послеоперационный рубец – тем больше выпячивание.
Болезнь доставляет не только косметические неудобства: кроме риска ущемления вентральные грыжи могут нарушать анатомическое взаимодействие органов в животе, нарушая работу желудка, кишечника, диафрагмы, мочевой системы.
Лечить такое выпячивание сложно, но ситуация не безнадежна. Современные технологии позволяют ликвидировать грыжи в любых местах и любых размеров. Занимаются этим стационары общехирургического профиля.
Вентральная грыжа возникает из-за нарушения процесса заживления раны после операции. Что это такое, и в чем здесь дело? Незаживающие раны у людей встречаются редко. Но чем дольше не заживает рана – тем менее плотным получается рубец.
Пять причин, по которым послеоперационная рана заживает медленно:
(если таблица видна не полностью – листайте ее вправо)
1. Инфекция – главная причина снижения темпов заживления
Нагноение послеоперационной раны может привести к появлению вентральной грыжи в будущем. Вероятность эта не очень большая, но она сильно зависит от возраста пациента, наличия сопутствующих патологий и тяжести инфекционного воспаления.
2. Несоблюдение пациентом послеоперационного режима
Заживление раны начинается сразу же после ушивания разреза. Более менее плотный шов образуется в течение 7–10 дней, а окончательное формирование рубца заканчивается через 6 месяцев после операции. В течение этого периода шов нужно беречь, т. к. он очень эластичный, может растягиваться и даже лопаться. Избегайте в это время чрезмерных физических нагрузок, а при необходимости носите бандаж.
3. Сопутствующие заболевания
Нарушать заживление раны могут не только инфекции, но и некоторые заболевания, особенно поражающие микрососудистое русло (сахарный диабет, почечная и сердечная недостаточность). У данной категории пациентов швы с раны снимают позже на 7 дней, а период формирования плотного рубца может затягиваться до 1 года.
Избыток жира в брюшной стенке нарушает кровообращение в ней, что препятствует нормальному заживлению ран. Также ожирение органов брюшной полости значительно повышает внутрибрюшное давление, повышая нагрузку на послеоперационный рубец.
5. Дефекты хирургической техники
Данная причина вентрального выпячивания стоит на последнем месте в списке, но человеческий фактор исключить из хирургической практики будет нельзя еще долго. Сюда входит: низкое качество хирургических нитей, слишком сильное или слабое натяжение краев раны, пересечение нервных стволов и т. д.
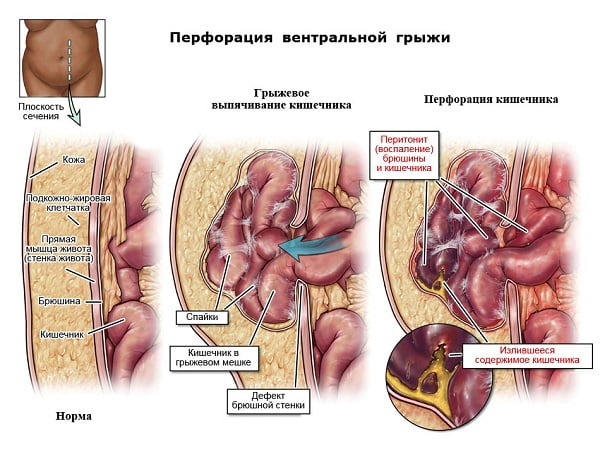
Перфорация кишечника – одно из грозных осложнений вентральной грыжи.
Нажмите на фото для увеличения
Симптомы послеоперационной вентральной грыжи очевидны: это появление выпячивания в области послеоперационного рубца, которое может сопровождаться болями в данной области.
Самостоятельно вправлять любую грыжу, в том числе и вентральную, не рекомендуется.
Лечить любую грыжу можно только хирургически. Без операции выпячивания могут проходить самостоятельно только у детей, и то не всякие. Послеоперационная вентральная грыжа – прямое показание к оперативному лечению.
Хирургическое удаление данного типа выпячиваний имеет определенные трудности:
- Наличие большого количества рубцовой ткани от старой операции, которая плохо кровоснабжается и создает почву для рецидива грыжи.
- Обычно это выпячивания больших размеров, что создает массу проблем в время операции.
Два типа методик операции при вентральных грыжах:
Натяжные. Для закрытия грыжевых ворот используют собственные ткани брюшной стенки.
Ненатяжные. Грыжевые ворота закрывают при помощи искусственных материалов.
- Открытые: делают большой кожный разрез. Старый рубец обычно иссекают (это означает, что новый шрам будет несколько длиннее старого).
- Лапароскопические: грыжу закрывают изнутри при помощи специального инструмента (лапароскопа). Данную методику применяют в основном при выпячиваниях небольших размеров.
Преимущества и недостатки обеих методик приведены в таблице:
(если таблица видна не полностью – листайте ее вправо)
- Сложно или невозможно закрывать грыжи больших размеров.
- Выше частота рецидивов.
- Выраженный болевой синдром в раннем послеоперационном периоде.
- Можно лечить грыжи любых размеров и любых локализаций.
- Значительно ниже частота рецидивов.
- Меньше послеоперационный реабилитационный период.
- Требует наличия специальных материалов (обычно это полипропиленовая сетка).
- Требует от хирурга определенного уровня квалификации.
- Лапароскопическое удаление требует наркоза.
Сегодня до 90% вентральных грыж удаляются с использованием ненатяжных методик.
Вентральная грыжа без операции не лечится – это невозможно.
Консервативная терапия заключается в ношении специального бандажа, препятствующего выхождению органов брюшной полости под кожу. Носить бандаж трудоемко и неудобно, поэтому данный способ применяют, только когда операция противопоказана:
- тяжелое общее состояние организма;
- пожилой и старческий возраст;
- беременность;
- сердечная, почечная, печеночная недостаточность;
- отказ пациента от операции.
Ношение бандажа – консервативный способ лечения вентральной грыжи
Предупредить образование послеоперационного выпячивания проще и дешевле, чем ее лечить. Для этого необходимо:
заниматься физкультурой, чтобы поддерживать состояние мышц в должной форме;
рационально питаться, не допускать запоров.
Также после любых операций на брюшной полости необходимо:
- соблюдать рекомендации лечащего врача-хирурга;
- не подвергать себя излишним физическим нагрузкам в течение 6 месяцев после вмешательства;
- при необходимости носить бандаж для профилактики.
Никакая грыжа, особенно послеоперационная, не пройдет сама. Чем дольше пациент откладывает операцию – тем больше становится выпячивание, и тем сложнее его лечить. Если у вас в области послеоперационного рубца появилась грыжа – сразу же обращайтесь к хирургу.
На вопросы под ником Admin отвечает Галина Пивнева, высшее образование по специальности «Здоровье человека, учитель Основ Здоровья».
Здравствуйте, скажите пожалуйста ЭТО БОЛЬШАЯ ГРЫЖА?
Протокол осмотра мягких тканей. Подкожно, на глубине 8-9 мм лоц-ся грыживидное выпячивание d37х3,5 мм, с неоднородной экоструктурой, с четкими контурами. Грыжа п/операционного рубца
Здравствуйте, Тая. Нет, не большая. Особо большие грыжи занимают от 2/3 области передней стенки живота.
Восемь лет проходила с вентральной грыжей, боли, приступы, каждые три месяца в больнице с проблемами желудочно-кишечного тракта, а мой врач говорил по поводу яблока под грудью «не обращайте внимания, вы мнительная». На просьбы родных поменять врача, я категорически была против. Но у бога свои планы, я случайно попала к настоящему врачу, который серьёзно относится к своей профессии, он выявил и удалил не простую после операционную пупочную грыжу, которая устранила 50% моих болей, а после того как рядом со старой вертральной грыжей вывалилась ещё и небольшая дынька с противоположной стороны, прооперировали и её. Две недели после операции, я не могу надышаться полной грудью от радости и лёгкости которую испытываю, понятно что ещё боли есть, но приятно осознавать что это уже остаточные явления и я буду жить теперь как все. А ведь таких проблем можно было избежать, отнесись ко мне серьёзно хирург, который первоначально удалял мне желчный.Дай бог здоровья всем хирургам которые спасают людей и с пониманием относятся к их боли и здоровью. Операция принесла мне огромное облегчение.
Вчера прооперировали такую грыжу. Рекомендую не затягивать,т.к. чем позже обратитесь,тем больше будет грыжа. Знаю по себе.
16 дней назад сделал операцию,поставили сетку,пока ношу бандаж жду когда зарастет.
Довольно емкая и полезная информация.
Рады стараться для вас! Спасибо за отзыв! )
источник
✓ Статья проверена доктором
Патологическая форма выпячивания внутренних органов как осложнение после оперативного вмешательства носит наименование послеоперационная грыжа. Возникнуть она может как сразу после операции, так и спустя достаточно большой период времени. В любом случае это достаточно опасное явление, поэтому лечить послеоперационную грыжу нужно сразу после первых её проявлений.
Послеоперационная грыжа брюшной полости: лечение
Грыжа брюшной полости образуется по следующим причинам:
1. Нарушение шва.
Неправильно наложенный хирургом или сделанный некачественным материалом послеоперационный шов может разойтись. Вследствие этого ткани передней стенки живота расходятся, выпуская наружу часть кишечника и большой сальник.
Шов может разойтись не только из-за ошибок хирурга, но и по вине самого пациента. В послеоперационный период больному строго противопоказана любая физическая нагрузка. Но большинство людей достаточно несерьёзно относятся к этим рекомендациям. В результате не заживший должным образом шов расходится, и возникает грыжа.
Схематичное изображение послеоперационной вентральной грыжи
2. Слабость мышц стенки живота.
Это довольно частое явления у лиц с избыточной массой тела. В брюшной стенке таких людей мышцы ослаблены, заменены жировой тканью, которая слишком медленно срастается. Ткани не справляются с давлением кишечника и расходятся.
Способствуют развитию грыж слабый иммунитет, воспалительные процессы в области шва, склонность к запорам. Чаще всего грыжа развивается в том случае, если разрез сделан по белой линии стенки живота, так как в этой области мышц практически нет, и рубец заживает гораздо медленнее.
Немаловажен в образовании недуга и гендерный признак. У женщин по природе мышцы живота слабее мужских, поэтому ткани у них расходятся чаще.
ВАЖНО. Опасность развития грыжи существует в течение 2-3 лет после проведённой операции. Именно за это время образуется надёжный, прочный послеоперационный рубец.
Осложнение вентральной грыжи
Сопутствующие болезни, из-за которых возникает повышенное внутрибрюшное давление, также могут спровоцировать развитие грыжи. К ним относятся астма, бронхит, аденома простаты, диабет, гипертония.
Главным признаком грыжи является характерное выпячивание в области хирургического шва. Такое выпячивание в начальный период едва заметно, со временем область увеличивается.
На ранних стадиях развития недуга грыжа легко вправляется и не доставляет пациенту каких-либо особенных неудобств. Боль возникает только при поднятии тяжестей, резких движениях и наклонах. Но отсутствие лечения приводит к разрастанию грыжи, и со временем болевые ощущения усиливаются.
К выпячиванию грыжи добавляются следующие симптомы:
- Воспаление кожи в области грыжи.
- Повышенное газообразование.
- Вздутие кишечника.
- Запор.
- Примеси крови в кале и моче.
Процесс образования вентральной грыжи
Заболевание легко диагностируется во время обычного осмотра. Подтверждающим фактором правильности постановки диагноза является факт проведения операции. Послеоперационная грыжа подтверждается наличием шрама и местом локализации выпячивания.
Выпячивание легко определяется визуально. Больному предлагают покашлять, напрячь живот – это позволяет определить размер грыжевого мешка.
Для определения грыжевого содержимого и состояния органов вокруг неё применяется УЗИ или рентген. Подобные методы диагностики помогают определить состояние кишечника и оценить его способность к функционированию.
Для получения более точных сведений о состоянии внутренних органов и о самой грыже используется МРТ или мультиспиральная томография.
Радикальным методом лечения грыжи является проведение операции, поскольку полностью удалить грыжевой мешок консервативными методами невозможно. Во время операции проводится коррекция стенки живота и удаление грыжевого мешка.
Существует несколько видов хирургического вмешательства:
| № | Вид операции | Описание процесса | Минусы методики |
|---|---|---|---|
| 1 | Натяжная пластика | Выпячивание вправляется и ушивается. Данный метод показан при небольших размерах грыжи и только у молодых пациентов. Преимуществами метода является простота операции | Недостаток метода – высокий риск рецидива. В 30 процентах случаев грыжа возвращается. К тому же, слишком сильное натяжение раны приводит к нарушению дыхания пациента и причинению болевых ощущений при напряжении |
| 2 | Герниопластика | Накладывание на место расхождения тканей брюшной полости специального синтетического протеза. Выглядит он как сетка, изготовлен из полипропилена или медицинского металла. Сетка вшивается под кожу. Если во время операции врачи обнаруживают некроз тканей кишечника, повреждённые места удаляются. У пациентов с ожирением одновременно проводится липосакция, поскольку лишний подкожный жир помешает срастаться послеоперационному шву. Данный метод имеет небольшой риск рецидивов. После операции боли практически отсутствуют |
Методика такого лечения достаточно дорогостоящая. Возможно отторжение материала сетки, также существует риск возникновения гематом, нагноений, серомы |
| 3 | Лапароскопическая герниопластика | Самый современный метод операционного лечения грыжи. Заключается он во вживлении в брюшную полость сетки, но без разрезов. Ткани брюшной полости не травмируются, поэтому отсутствует возможность нагноения. Процент рецидивов крайне низок. После такой операции пациент быстро может вернуться к обычной жизни | Минусом методики является её высокая цена. Обусловлено это необходимостью применения дорогостоящего оборудования и малым процентом врачей, способных проводить подобные операции |
Терапевтическое лечение грыжи малоэффективно, но в некоторых случаях это единственный способ помочь человеку, страдающему этим недугом. Чаще всего такая методика выбирается, если противопоказана операция.
Лечение состоит из средств, предотвращающих выпячивание грыжи. Назначается диета, с целью нормализации работы кишечника, чтобы не провоцировать напряжение брюшной полости.
Больному запрещаются всяческие нагрузки и рекомендуют ношение бандажа, который поможет снять болевые ощущения.
Послеоперационный бандаж для снижения нагрузок и боли
Требуется тщательный уход за швом после операции. Установленный дренаж Джексон-Пратта не стоит снимать раньше времени. Это устройство помогает собирать выделяющуюся из раны жидкость и способствует заживлению.
При установке стягивающих скоб нельзя принимать ванны и посещать бассейн. Мыться нужно только в душе, стараясь как можно меньше времени увлажнять шов.
После операции назначаются обезболивающие препараты, которые могут вызвать тошноту и рвоту. Для снятия этих ощущений нужно своевременно принимать Ибупрофен или Ацетаминофен. Приём обезболивающих стоит прекратить, чтобы во время рвоты не напрягать стенки живота.
Препарат Ибупрофен для обезболивания после операции
В начале послеоперационного периода пациенты страдают диареей. Через пару недель кишечник начинает нормально. С этого времени нужно следить за регулярностью дефекации. При отсутствии стула в течение 48 часов нужно принимать слабительные средства.
Облегчить состояние больного можно при помощи традиционных народных средств. Помогут они только при небольших размерах грыжевого мешка и незначительном его выпячивании. Основная цель методов – лечение запоров, восстановление эластичности мышц брюшной плоскости.
Для примочек используются следующие рецепты:
-
Яблочный уксус (1 ч.л.) растворить в пол стакане воды. Раствором смачивается салфетка и в лежачем положении держится на грыже 60 минут.
Применение примочек с яблочным уксусом помогают в устранении послеоперационной грыжи брюшной полости
Свежие листья алоэ повышают упругость кожи, что необходимо при появлении послеоперационной грыжи
Для нормализации работы кишечника и снятия воспаления применяются настои и отвары:
- Настой лапчатки. Семена (2 столовые ложки) смешиваются со стаканом молока. Смесь на слабом огне кипятится 10 минут. Затем в неё добавляется столовая ложка мёда. Пить следует 1 стакан перед едой, 2 раза в день.
- Настой костянки. Столовая ложка листьев измельчается и заливается стаканом кипятка. Настоявшуюся 5 часов смесь принимают 3 раза в день по одной трети стакана.
- 1 ложка стеблей грыжника заливается на ночь стаканом кипятка. Принимается треть стакана перед едой.
- 1,5 ложки васильков заливается пол-литрами кипятка. Принимается 1 чашка в день перед едой.
- Чайная ложка живокости заливается стаканом горячей воды, доводится до кипения и остужается.
- Псоралея костянковая (100 гр.) заливается кипятком (500 мл.), настаивается полчаса. Употреблять нужно 4 раза в день по 100 мл.
- Кора лиственницы (25 гр.) кипятится в стакане молока. Принимается 3 раза в день по третьей части стакана.
Настой из коры лиственницы применяется для лечения на первых стадиях послеоперационной грыжи
Народные средства помогают улучшить состояние пациента. Рана на начальной стадии заболевания может затянуться.
Любое заболевание легче предотвратить, чем потом вылечить. Поэтому стоит подготовиться к операции и придерживаться рекомендаций врачей в послеоперационный период:
- Перед операцией желательно сбросить лишний вес, чтобы подкожный жир не мешал зарастанию разреза.
- После операции обязательно ношение бандажа. Это приспособление поможет поддерживать внутренние органы в нормальном положении. Покупать нужно только качественное изделие, так как дешёвый вариант будет натирать кожу и провоцировать воспаления.
- Сбалансированное питание необходимо для исключения неправильной работы кишечника. В рационе должны присутствовать фрукты и овощи. Углеводы и жирную пищу нужно исключить. В меню пациента включаются блюда из варёной моркови, свёклы, репы. Каши употребляются в протёртом виде. Рекомендован паровой омлет, мясное пюре из птицы или телятины. Из напитков можно употреблять чистую воду, кисели отвары. Нельзя пить газированную воду, молоко. Категорически запрещено употреблять газообразующие продукты: капуста, сырые помидоры, яблоки, бобовые, дрожжевой хлеб. Для нормализации пищеварения следует принимать ферменты (Мезим, Фестал).
Мезим применяется для нормализации пищеварения при послеоперационной грыже
Послеоперационная грыжа довольно тяжёлое и трудноизлечимое заболевание. Но при внимательном отношении к собственному состоянию и соблюдении рекомендаций врачей добиться положительных результатов возможно.
источник
Вентральная грыжа является осложнением послеоперационного периода при хирургическом вмешательстве с рассечением передней брюшной стенки. Лечить данную патологию можно только повторной операцией, консервативные мероприятия терапевтического эффекта не дают.
Чтобы понять сущность патологии, следует знать строение передней брюшной стенки. Это многослойное образование, которое, если рассматривать снаружи, имеет:
- защитный, внешний слой дермальный
- подкожный защитный жировой слой
- слой соединительной ткани или апоневротический
- мышечный корсет.
При полостной операции рассекают все слои. Послеоперационное осложнение, приводящее к образованию грыжи, заключается в частичном или полном расхождении соединительного рубца.
Вентральной грыжей называют выпадение (частичный выход) внутренних органов (сальника, тонкого кишечника и др.) через поврежденную брюшную стенку в подкожную область. Внешний слой кожи и подкожного жира удерживает грыжевой мешок, который быстро обрастает кровеносными сосудами. В результате чего содержимое мешка, грыжевые ворота и сам мешок образуют крепкие спайки (срастаются в месте соприкосновения).
Вентральная грыжа локализована в области живота, где проводился полостной разрез всех слоев передней брюшной стенки для получения доступа к внутренним органам. Чаще это происходит после срочных оперативных вмешательств, когда не было возможности для полноценной предоперационной подготовки. Грыжевые ворота могут иметь несколько отверстий.
Обратите внимание! Послеоперационное осложнение такого рода, часто возникает по вине самого пациента, который безответственно относится к рекомендациям лечащего врача.
Не существует общепринятой классификации послеоперационных грыж. Их различают:
- по локализации,
- по размеру,
- по частоте рецидивов.
Дополнительно различают вправимые и невправимые, многокамерные и одиночные образования.
По месту расположения различают медиальные, латеральные и сочетанные вентральные грыжи.
- Медиальные – расположенные по средней линии брюшной стенки
- Латеральные – грыжевые ворота по бокам живота
- Сочетанные – несколько грыжевых ворот, которые протянуты от средней линии до боковых частей брюшной стенки.
По размеру грыжевых ворот различают следующие виды:
- малые – до 5 см, визуально не определяются,
- средние – 5-10 см, визуально выглядит как небольшая выпуклость на животе в области проведения операции,
- обширные – 10-15 см, заметно деформируют живот,
- гигантские – больше 15 см, резкая деформация живота.
Характеристика рецидивов вентральной грыжи прямо указывает на количество ее повторных появлений.
Причиной образования послеоперационных осложнений на рубце брюшной стенки являются:
- Нагноения, длительный дренаж при заживлении
- Повышенное внутрибрюшное давление
- Заболевания легких
- Сахарный диабет, ожирение и другие заболевания, влияющие на качество регенерации тканей
- Неверная хирургическая тактика
- Несоблюдение послеоперационного режима.
Предрасполагающим фактором для появления грыжевых отверстий в рубце является:
- Генетическая предрасположенность
- Большая величина рассечения.
Врожденная слабость соединительной ткани является серьезным фактором предрасположенности пациента к слабому срастанию рубцов. У таких людей наблюдается излишняя эластичность связок, тонкая кожа, множественные стрии по всему телу даже без наличия лишнего веса или беременности в анамнезе.
Длинный рубец увеличивает шансы на возникновение дефектов заживления и образование очагов фиброзной ткани.
Обратите внимание! Качественный восстановительный период прямо влияет на вероятность возникновения послеоперационных осложнений.
Основным признаком появления вентральной грыжи является локальное выпячивание брюшной стенки в месте рубца или по бокам от него. Изменение формы живота сопровождается болью, ощущением тяжести или тяги изнутри. При серьезных размерах расхождения рубца больной может испытывать тошноту, трудности с опорожнением кишечника, бывает рвота.
Малая грыжа может быть не видна, но она определяется на ощупь. Часто больной, пытаясь найти источник дискомфорта, малую грыжу обнаруживает при ощупывании рубца. Врачу это описывается как неожиданный провал в животе. В положении лежа на спине грыжевой мешок исчезает.
Диагностические исследования при вентральной грыже проводятся в нескольких направлениях:
- Инструментальные исследования. УЗИ, магнитно-резонансная или компьютерная томография проводится с целью изучения характера, локализации и степени вентральной грыжи. Определяется наличие воспалительного процесса. Оценивается состояние внутренних органов и структура мышечной, соединительной ткани в месте рубцевания.
- Лабораторные исследования включают весь комплекс анализов крови и мочи для определения состояния здоровья и выявления инфекций (биохимический, общий анализ, ВИЧ, гепатит, сифилис).
- При необходимости флюорография, спирография, ЭКГ, консультация терапевта или узких специалистов.
Диагностика самой послеоперационной грыжи не представляет трудностей. Исследования проводят для уточнения ее параметров и особенностей здоровья пациента.
Эффективное лечение вентральной грыжи возможно только при помощи повторной операции. Консервативная терапия назначается пациентам с невозможностью или нецелесообразностью (например, преклонный возраст и слабое состояние здоровья) оперативного вмешательства. Таким пациентам показано изменение рациона, физические нагрузки, стабилизация пищеварения и опорожнения кишечника, ношение бандажа.
Существует два подхода в хирургическом закрытии дефекта:
- Традиционная техника (герниопластика) — натяжение собственных тканей и скрепление нерассасывающимся шовным материалом.
- Лапароскопическая герниопластика.
- Имплантация синтетических удерживающих сеток (ненатяжная герниопластика).
Традиционный способ лечения вентральной грыжи проводится на небольших образованиях, без осложнений воспалительным процессом. Это проверенная, недорогая и доступная методика.
Недостатки ее заключаются в следующем:
- повторное расхождение около 30%,
- сильная боль, связанная с натяжением брюшной стенки,
- угнетение дыхания.
Ненатяжной метод лечения вентральной грыжи заключается в установке своеобразной заплатки на разошедшиеся края рубца. Полипропиленовая сетка вводится между подкожным слоем и грыжевым мешком, содержимое которого вправляется в брюшную полость. Сетка фиксируется минимум в 3 см от края расхождения. Такая перегородка качественно удерживает внутренние органы от выпадения.
Ненатяжной метод показан при больших и гигантских образованиях. Он помогает избежать проблем с дыханием и боли, но имеет ряд недостатков:
- значительную стоимость,
- осложнения в виде спайки имплантата и кишечника приводит к непроходимости,
- отторжение имплантата.
Сравнительно новый, малотравматичный метод лечения грыж. Здесь оперативное вмешательство проводится без повторного рассечения тканей брюшины, что в разы уменьшает риск рецидива. Пациенту, как при ненатяжной традиционной технике, ставится защитная сетка, но вводится она при помощи лапароскопа.
Лапароскопическую операцию проводят при помощи нескольких латеральных проколов, что позволяет хорошо визуализировать состояние операционного поля. С грыжевым мешком в ходе операции стараются не контактировать. Методика позволяет избежать повторного рубцевания и воспалительных осложнений. Недостатки метода в отсутствии достаточного количества специалистов и необходимого оборудования.
Послеоперационный период протекает очень индивидуально. Терапевтические мероприятия направлены на предупреждение следующих осложнений:
- застойная пневмония
- сердечная, легочная недостаточность
- пролежни
- запоры
- нарушение периферического кровообращения.
Медикаментозная терапия заключается во введении антибиотиков 5-7 дней, облегчении боли, общем укреплении организма (витамины, иммуностимуляторы). Хирургический уход состоит из перевязок, бандажирования. Стимулирующая терапия заключается в массаже, физиотерапевтических процедурах и посильной физической нагрузке.
Стандартные сроки восстановления после лечения вентральной грыжи выглядят следующим образом:
- пребывание в стационаре 3-7 дней
- амбулаторное лечение от 3 до 6 недель (период нетрудоспособности)
- полное восстановление не ранее 6 месяцев (легкий труд).
Весь реабилитационный период необходимо неукоснительно выполнять рекомендации лечащего врача – это позволит тканям полноценно восстановиться. Обязательно ношение бандажа или специального белья. Физические нагрузки противопоказаны.
Обратите внимание! Решающее значение имеет отказ от курения и переедания.
Профилактика послеоперационных грыж заключается в постепенном выходе из режима восстановления при соблюдении всех рекомендаций врача. Базовым условием является соблюдение здорового образа жизни, правильного питания, отказа от курения. Курение существенно нарушает кровообращение и способность тканей к регенерации.
Немаловажное значение имеет собственная гигиена пациента, соблюдение норм и правил обработки рубца, профилактика воспалительных заболеваний. Поддержание здорового веса, ограничение физической нагрузки, своевременное обследование и лечение основных заболеваний являются основными профилактическими мерами.
источник
Вентральная грыжа является разновидностью выпячивания брюшной стенки, спровоцированного чрезмерным внутрибрюшным давлением, несоблюдением послеоперационного режима, перенапряжением или слабостью мышц кора.
Содержимым грыжевого мешка в данном случае могут быть кишки или большой сальник.
Послеоперационная вентральная грыжа представляет собой выпячивание внутренних органов брюшной стенки, грыжевыми воротами которой является послеоперационный рубец.
Внешне патология проявляется небольшой припухлостью на месте оперативного вмешательства, может увеличиваться при натуживании и вправляться внутрь в положении лежа на спине.
В данной статье рассмотрим, что это такое — вентральная грыжа, причины ее возникновения, клиническую картину и методы лечения вентрального выпячивания.
Патологии выпячивания внутренних органов брюшной полости после оперативного вмешательства классифицируют следующим образом:
- по месту локализации грыжи могут быть латеральными и медиальными;
- по размеры — малыми (до 4 см), средними (от 5 до 15 см), большими (15-25 см), обширными (до 35 см), огромными (более 40 см);
- по количеству высвобожденных органов — множественными или одинарными;
- по величине грыжевого мешка — однокамерными или многокамерными;
- первичные или возникающие повторно (рецидивирующие).
Наибольшую опасность представляют послеоперационные грыжи позвоночника, так как сдавливание нервных окончаний спинного мозга и позвоночного столба приводят почти к полной нетрудоспособности вследствие ограничения подвижности больного и его инвалидности.
Основной причиной появления вентральной грыжи передней брюшной стенки служит оперативное вмешательство в брюшную полость пациента для удаление аппендицита, кишечной непроходимости, перитонита, удаления опухоли или части больных органов.
Но, само вмешательство не несет опасных последствий, если операция была проведена с соблюдением всех антисептических норм, а пациент соблюдал послеоперационный реабилитационный режим.
В противном случае могут возникать различного рода нагноения и расслоения швов, воспаление послеоперационного рубца:
- при ошибках хирурга при проведении операции на внутренних органах;
- при использование некачественных материалов для заживления раны;
- при нарушении пациентом ношения бандажа или выполнении тяжелой физической работы;
- при неправильной подготовке кишечника пациента к операции.
Вентральная послеоперационная патология может проявиться спустя несколько лет после хирургического вмешательства в организм пациента.
Также, факторами риска для возникновения грыжи у пациента являются:
- избыточный вес;
- истощенные и слабые мышцы кора;
- чрезмерные физические нагрузки;
- запоры, кишечная колика или непроходимость.
Опасные последствия, которые могут последовать за воспалением послеоперационного рубца — ущемление и разрыв грыжевого мешка (перитонит), кишечная непроходимость.
Симптомы вентральной грыжи живота характеризуются реакцией организма на воспалительный процесс в области послеоперационного рубца:
- сильной болью в прооперированном месте;
- болезненным выпячиванием тканей в области рубца;
- расстройство пищеварения (запоры или диарея, метеоризм, колики);
- нарушение работы мочеполовой системы (если операция проводилась на органах малого таза);
- увеличение выпячивания тканей при наклонах, потугах, физической активности;
- чувство дискомфорта в брюшине;
- тошнота и рвота.
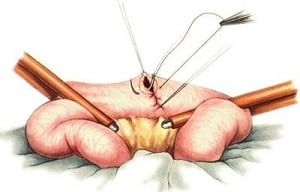
Цель герниопластики заключается в натяжении внутренних тканей пациента таким образом, чтобы высвобожденные органы приняли естественное положение и поддерживались собственными мышечными и связочными структурами.
Если же высвобождение достигло крупных или гигантских размеров и занимает несколько областей брюшины, то хирург использует специальную сетку (ненатяжная герниопластика), которая прикрепляется к тканям органов и создает естественную поддержку внутренностей. Синтетическая сетка предотвращает рецидивирующую грыжу.

Для этого врачом прописываются такие процедуры, как физиотерапия, специальная диета и гимнастика ЛФК для восстановления тонуса внутрибрюшных мышц, а также рекомендуется подобрать подходящий бандаж.
Для предотвращения рецидивов и осложнений после герниопластики рекомендуется тщательно следить за своевременным опорожнением кишечника, применять слабительные средства при запорах, соблюдать диету и режим дня, не перегружать брюшину физическими нагрузками.
источник
Иногда бывшие пациенты хирургических стационаров, спустя некоторое время после операции, могут заметить у себя болезненные изменения в области послеоперационного рубца. Это может быть выпячивание округлой формы, размерами от нескольких сантиметров в диаметре до довольно больших образований (в десятки сантиметров).
Послеоперационная грыжа брюшной полости фото:
Причиной может быть послеоперационная грыжа на животе. Она появляется вследствие диастаза (расхождения) мышц брюшного пресса, возникших при чрезмерном натяжении тканей после ушивания раны или ряда других причин. В образовавшиеся отверстие могут попадать:
- Петли и стенки кишечника;
- Участки сальника различного размера.
Сроки образования послеоперационной грыжи могут быть различными: от раннего периода после хирургического вмешательства, до нескольких месяцев и даже лет. Операции, после которых может возникнуть вентральная грыжа – это резекции, ушивание язв желудка, вмешательства на двенадцатиперстной кишке, желчном пузыре и желчных протоках, резекции кишечника или гинекологические операции (через разрез в передней брюшной стенке). Такое осложнение требует обязательной консультации хирурга и, при своевременном лечении, обычно корректируется достаточно быстро, без тяжелых последствий для пациента. Что такое послеоперационная грыжа и как от нее избавиться – об этом пойдет речь в нашей статье.
Почему же в ряде случаев после операции полного выздоровления не наступает, а появляется вентральная грыжа? Есть ряд причин, когда формируется неполноценный (несостоятельный) рубец или ткани вокруг послеоперационной раны не могут полноценно выполнять барьерную функцию:
- Воспаление, нагноение операционной раны;
- Замедление процессов регенерации (заживления) – часто бывает у больных сахарным диабетом, пациентов с тяжелыми хроническими заболеваниями печени, почек и др.;
- Повышение внутрибрюшного давления (при ожирении, при дефиците тканей в области послеоперационной раны);
- Нарушение иннервации мышц передней брюшной стенки при случайном интраоперационном повреждении нервных стволов. Что приводит к парезам и параличам участков мышц, они не могут полноценно выполнять свои функции;
- Ошибки хирургов (неадекватный выбор шовного материала, нарушение техники ушивания раны, неправильный доступ к оперируемому органу);
- Нарушение больными предписанного режима (слишком раннее начало физических нагрузок, несоблюдение диеты, игнорирование требований к использованию бандажа).
Симптомы недуга зависят от степени вправимости грыжевого содержимого и наличия ущемления в области грыжевых ворот. В начальных, неосложненных, стадиях это могут быть:
- Периодическое появление выпячивания (подкожного округлого образования) вблизи послеоперационного рубца;
- Болезненность появившегося образования при ощупывании и при покашливании, натуживании;
При отсутствии осложнений грыжа в горизонтальном положении может вправляться самостоятельно. В дальнейшем, при усугублении ситуации, когда в грыжевых воротах ущемляются петли кишечника, формируются хронические воспалительные изменения, могут появляться более грозные симптомы:
Не всегда появившаяся грыжа является следствием операции. Это может быть грыжа белой линии или пупочная грыжа, возникшие самопроизвольно. Отдифференцировать происхождение грыжи и выбрать правильную тактику лечения сможет хирург после осмотра и при использовании дополнительных методов диагностики. Чаще всего – это УЗИ грыжи, герниография, рентгенография ЖКТ (желудочно-кишечного тракта), гастроскопия или ЭФГДС (эзофагодуоденоскопия), КТ органов брюшной полости.
Если после врачебного обследования диагностирована грыжа послеоперационная брюшной полости что делать? Алгоритм действий зависит от многих факторов – размеров грыжи, наличия ущемления и состояния близлежащих тканей, общего состояния здоровья пациента.
Самым радикальным и эффективным способом чем лечить послеоперационную грыжу является проведение повторной операции (герниопластики), направленной на укрепление брюшной стенки в области рубца. Подобный способ предотвратит рецидивы и избавит от возможных осложнений в будущем.
ВИДЫ ОПЕРАЦИИ ГЕРНИОПЛАСТИКИ
Ушивание грыжевого отверстия. Самая простая и быстрая операция для устранения вентральной грыжи – это ушивание дефекта путем наложения внахлест мышц, расположенных по краям отверстия. Перед ушиванием проводят обязательное вправление грыжевого содержимого в брюшную полость. Операция проводится только если размер грыжевых ворот не превышает 5 см, в области раны нет воспалительных и иных патологических изменений. Метод имеет недостаток – возможность повторного возникновения грыжи в том же месте (появление рецидива).
Послеоперационная грыжа брюшной полости операция герниопластики без натяжения.
Метод используется в большинстве случаев вентральных грыж. Ткани в области грыжевого отверстия дублируют сетчатым имплантом. Материал не вызывает аллергических реакций. Лоскут импланта необходимого размера, как заплатка, подшивается к тканям вокруг грыжи (мышцам, апоневрозу). Благодаря своей структуре, имплант крепко срастается с окружающими тканями и значительно увеличивает прочность брюшной стенки там, где ранее была грыжа. Применение сетки позволяет избежать излишнего натяжение брюшной стенки в области рубца, что способствует лучшему заживлению и позволяет избежать рецидивов в дальнейшем.
Лапароскопическая герниопластика – это операция, при которой хирурги подводят сетчатый имплант к грыжевому дефекту через 2-3 мини-разреза, длиной всего в пару сантиметров. Данная модификация герниопластики обладает всеми преимуществами лапароскопии: быстрое восстановление больного после операции, минимальные рубцы после вмешательства и малая травматичность.
Квалифицированные хирурги нашей клиники всегда правильно и адекватно подберут самые оптимальные способы лечения послеоперационной грыжи или же дадут подробные рекомендации по лечению послеоперационной грыжи без операции. Такие безоперационные способы есть в арсенале врачей и, в ряде случаев, они способны временно улучшить состояние пациента и предотвратить осложнения и прогрессирование заболевания. Но навсегда вылечиться от вентральной грыжи поможет только операция герниопластики.
Если доктор принимает решение по каким-либо причинам отложить операцию герниопластики, для предотвращения увеличения грыжи и появления осложнений пациентам рекомендуются следующие мероприятия:
- Ношение бандажа – это временная мера. Бандаж (широкая лента из эластичной ткани снимет часть нагрузки с мышц брюшного пресса) применим только в начальных стадиях развития грыж;
- Избегать физических нагрузок, так как при них увеличивается внутрибрюшное давление и происходит увеличение грыжевого дефекта и размера выпячивания;
- Следить за функциями кишечника, избегать запоров и метеоризма (вздутия кишечника), так как они тоже увеличивают давление внутри брюшной полости.
Послеоперационная грыжа: диета предусматривает ограничение по количеству одновременно принимаемой пищи (есть нужно малыми порциями, но чаще). Нельзя есть продукты, вызывающие повышенное газообразование – капусту, бобовые, жирную, пряную и острую пищу, газированные и алкогольные напитки. Также следует избегать продуктов, способствующих возникновению запоров – мучных и хлебобулочных изделий из муки высшего сорта, кондитерских изделий, насыщенных мясных бульонов, риса, крепкого чая и кофе, вяжущих фруктов и ягод
Запишитесь на бесплатную консультацию в нашу клинику через форму или по телефону
источник
Послеоперационная грыжа на животе возникает в 10% случаев, может появиться как сразу после хирургического вмешательства, так и через отдаленный промежуток времени. Патология представляет собой выпадение внутренних органов из брюшной полости через послеоперационный рубец.
Послеоперационная грыжа на животе возникает в 10% случаев, может появиться как сразу после хирургического вмешательства, так и через отдаленный промежуток времени.
Грыжа возникает по следующим причинам:
- врачебные ошибки во время операции;
- чрезмерная активность и физическая нагрузка сразу после хирургического вмешательства;
- отказ пациента от ношения медицинского бандажа;
- пониженный иммунитет;
- наличие лишнего веса;
- продолжительный кашель после операции;
- запоры;
- инфицирование шва, развитие воспалительного гнойного процесса;
- развитие дефекта апоневроза (патологического ослабления мышечных волокон).
В большинстве случаев выпячивание внутренних органов в грыжевой мешок после проведенного хирургического вмешательства возникает после экстренных операций, когда не было времени на проведение подготовки пациента.
Другими причинами выступают:
- некачественные шовные материалы;
- формирование обширных гематом;
- расхождение шва;
- чрезмерно натянутые в ходе операции ткани;
- необходимость в проведении длительной тампонады;
- установленный на длительное время дренаж.
Грыжевое образование возникает вследствие сильных запоров, которые связаны с тем, что пациент не соблюдал правила перед операцией относительно запрета на употребление пищи и необходимости очищения кишечника либо в период восстановления возникло инфекционное заболевание органов дыхательной системы, сопровождающееся продолжительным, сильным кашлем. В результате и появилась грыжа белой линии живота.
Такие состояния после проведенной операции приводят к тому, что повышается давление внутри брюшной полости. Вместе с ослабленной иммунной системой риски возникновения патологического выпячивания внутренних органов сильно увеличиваются.
Фактор, который увеличивает вероятность появления грыжи живота после операции, — сахарный диабет.
Нередко пациент сам виноват в том, что начало развиваться такое осложнение, пренебрегая необходимостью носить бандаж и регулярно обрабатывать швы. Факторы, которые увеличивают вероятность появления дефекта, — роды в анамнезе женщины, наличие хронических заболеваний, сахарный диабет.
На ранних стадиях развития признаки грыжи слабо выражены и большинство пациентов не обращают на них внимания. По линии послеоперационного шва кожа становится бугристой, появляется небольшое выпячивание, которое большинство людей принимают за нормальный физиологический процесс заживления тканей.
В дальнейшем грыжа начинает проявляться болью в животе, сначала симптом носит слабо выраженный характер.
Неприятное чувство дискомфорта возникает только при совершении резких движений, напряжении мышц пресса, активной физической нагрузке и поднятии тяжести.
Выпячивание по линии шва видно в стоячем положении. Когда человек ложится, дефект пропадает.
Если вентральная грыжа, возникшая после операции, не была диагностирована вовремя, патологический процесс начинает усугубляться. Боль в животе присутствует постоянно, отмечается усиление ее интенсивности при нагрузках.
Если грыжу не диагностировали вовремя, патологический процесс начинает усугубляться. Боль в животе у человека присутствует постоянно.
Возникают нарушения со стороны пищеварительной системы. После приема пищи появляется сильное чувство тяжести в животе, вздутие, тошнота и рвотные позывы, изжога.
Нарушается стул, человек мучается частыми запорами. Выпячивание в области брюшной стенки проявляется визуально, размер грыжевого мешка сильно увеличивается, дефект не пропадает, когда человек занимает лежачее положение. Кожа на животе имеет повышенную чувствительность, раздражается при соприкосновении, приобретает синий оттенок. В каловых массах видны кровяные сгустки. Общее состояние больного ухудшается.
Определить наличие грыжи врач может в ходе осмотра пациента и проведения пальпации передней стенки. Для определения размера, формы дефекта, наличия осложнений и состояния органов брюшной полости назначается УЗИ.
Чтобы проверить, как функционирует желудок и кишечник, определить, сформировались ли спайки, применяется рентгенография живота с проведением следующих процедур:
- обзорный рентген;
- ирригоскопия;
- герниография.
С целью получения детальной информации о грыже, может быть назначена магнитно-резонансная томография.
С целью получения детальной информации о грыже, если есть такая необходимость, назначается магнитно-резонансная томография. В некоторых ситуациях может понадобиться прохождение колоноскопии, если патологическое выпячивание внутренних органов привело к ряду осложнений со стороны кишечника.
Грыжи живота, возникшие после хирургического лечения органов желудочно-кишечного тракта, делят на несколько видов, в зависимости от их месторасположения, размера и характера. Отдельный вид классификации по рискам рецидива грыжи — однократно появившиеся и многократно рецидивирующие.
По месторасположению в брюшной полости выделяют следующие виды патологии:
- медиальные грыжи — располагаются посередине живота, делятся на срединные, верхние и нижние срединные;
- латеральные — грыжевые мешки могут быть расположены слева, справа, в нижней или верхней частях боков.
Определить местоположение грыжи врач может при осмотре пациента.
Определяется местоположение грыжи визуально. Образуется выпячивание в тех местах, где на коже проводится разрез для получения доступа к внутреннему органу — пупочная область, бок поясницы, надлобковое пространство, белая линия живота, правое или левое подреберье, подвздошная область.
Определить размер грыжи можно в ходе пальпации, УЗИ и рентгена. Согласно данному параметру, выделяют следующие виды:
- малые — размер не превышает 4 см. Обнаружить можно при пальпации брюшной стенки. Форма живота остается неизменной, признаки патологии слабо выражены. Локализация может быть любой;
- средние — от 5 до 15 см в диаметре, выпячивание хорошо видно на животе, локализация любая;
- обширные — достигают в размере от 25 до 35 см. Брюшная стенка деформирована;
- очень большие, гигантские — размер грыжевого мешка от 40 см и больше. Живот сильно деформирован, грыжа располагается в нескольких частях живота одновременно.
При очень больших образованиях человек не может нормально передвигаться, симптоматическая картина сильно выражена.
При очень больших образованиях человек не может нормально передвигаться, симптоматическая картина сильно выражена.
Послеоперационная грыжа приводит к ухудшению качества жизни человека. Нередко данная патология становится причиной снижения трудовой деятельности. Парастомальная грыжа (послеоперационная) — это не только косметологический дефект, который причиняет массу неудобств, но и достаточно опасная патология, вызывающая риски следующих осложнений:
- копростаз — скопление и затвердение каловых масс в кишечнике;
- перфорация — возникновение отверстия в органе;
- непроходимость кишечника;
- ущемление.
Ущемление грыжи живота после операции — тяжелая патология, относится к экстренным случаям и требует немедленного хирургического вмешательства. Грыжа, защемленная между воротами, является невправимой, в мешке остаются части внутренних органов, в которых нарушается кровообращение.
Без оказания своевременной помощи ущемление приводит к некрозу части поврежденного органа и может стать причиной летального исхода.
Патология характеризуется выраженной тяжелой симптоматикой, очень сильная боль может привести к шоковому состоянию. Без оказания своевременной помощи ущемление приводит к некрозу части поврежденного органа и может стать причиной летального исхода.
Терапия подразумевает проведение хирургической операции, которая называется герниопластикой. На ранних стадиях развития патологии передней брюшной стенки, если нет динамики роста грыжи, рекомендуется носить бандаж, который предотвращает дальнейшее развитие грыжевого мешка и укрепляет мышцы пресса, препятствуя выпадению внутренних органов.
Пациенту необходимо регулярно проходить медицинское обследование, в ходе которого исследуется динамика каких-либо изменений в состоянии и размере грыжи, от чего и зависит дальнейшая тактика лечения.
Терапия медицинскими препаратами при послеоперационной грыже не проводится ввиду отсутствия положительного эффекта от их применения. Какие-либо лекарственные средства направлены только на подавление симптоматической картины дефекта брюшной стенки: нормализацию пищеварительной функции, лечение запоров, уменьшение болевого симптома.
Лекарственные средства, которые можно принимать при грыже, направлены только на подавление симптоматической картины дефекта брюшной стенки.
Грыжевой мешок невозможно убрать отварами и настойками на основе лекарственных трав. Как и в случае с медикаментозной терапией, применение народных рецептов допускается только в качестве мер для уменьшения интенсивности болезненной симптоматики.
Хирургическое вмешательство — единственный метод лечения послеоперационного образования. Удаление грыжи — сложная операция, требующая проведения тщательной подготовки. Рекомендуется осуществлять плановое хирургическое вмешательство, не дожидаясь ущемления, при котором удаление грыжи делают в экстренном случае. При ущемлении во время операции проводится частичная резекция кишечника.
Применяется на грыжах небольшого размера. В ходе операции внутренние органы хирургом возвращаются на место. Для сшивания грыжевых ворот используются мягкие ткани, взятые у самого пациента. Они сшиваются над воротами, выполняя функцию корсета.
Натяжную пластику для устранения грыжи используют редко, так как у человека может нарушиться дыхательная функция.
Данная методика используется в редких случаях, связано это с рисками во время операции и долгим восстановительным периодом. У пациента может нарушиться дыхательная функция, не исключается вариант формирования послеоперационного рубца. Проводится операция под общим наркозом.
Метод закрытия с помощью сетчатого импланта применяется при грыже больших размеров. Эндопротез, используемый в качестве держателя для внутренних органов, изготавливается из материала полипропилена, который не отторгается организмом и очень быстро прирастает к биологическим тканям.
В ходе операции проводят удаление грыжи, внутренние органы возвращают в их первоначальное положение в брюшной полости, грыжевые ворота закрываются сетчатым имплантом.
Риски повторного выпадения органов после данного хирургического вмешательства практически отсутствуют.
Эффективный метод удаления послеоперационной грыжи. Применяется чаще всего ввиду легкости проведения методики, минимальных рисков осложнений и быстрого восстановительного периода. Лапароскопия проводится через несколько небольших проколов в коже.
Наиболее эффективным методом удаления послеоперационной грыжи является лапароскопическая герниопластика.
Через отверстия вводятся хирургические инструменты для удаления мешка и восстановления месторасположения внутренних органов.
В ходе операции подводится сетчатый имплант, имеющий неклеевое покрытие, которым закрываются грыжевые ворота. Шрамы после лапароскопии остаются очень маленькие и незаметные.
Послеоперационная грыжа брюшной полости не возникнет, если выполнять простые профилактические мероприятия. После операции необходимо тщательно соблюдать все предписания врача — правильно и своевременно обрабатывать антисептиками места швов, чтобы в них не попала инфекция.
Для предупреждения запоров и других нарушений со стороны пищеварительной системы необходимо соблюдать лечебную диету, не употреблять тяжелые продукты, не переедать.
Отказываться от ношения бандажа в послеоперационный период нельзя.
После проведенной операции на брюшной полости физические нагрузки необходимо исключить на 2 месяца. В дальнейшем рекомендуется приступать к выполнению упражнений постепенно, увеличивая нагрузку. Это правило нужно выполнять неукоснительно, даже если пациент считает, что он себя хорошо чувствует и уже полностью готов к активной жизни.
Нельзя отказываться от ношения бандажа в послеоперационный период.
Не стоит забывать и про необходимость регулярного очищения кишечника от каловых масс, используя очистительную клизму или принимая слабительные препараты.
Такая мера поможет избежать запоров — частой причины возникновения грыжи после хирургического вмешательства.
При появлении малейшего дискомфорта в животе, боли, чрезмерного образования газов, частых запоров необходимо немедленно обратиться к врачу, не пытаясь самостоятельно купировать симптоматическую картину приемом лекарственных средств.
источник
Что такое грыжа послеоперационная вентральная? Причины возникновения, диагностику и методы лечения разберем в статье доктора Хитарьян А. Г., флеболога со стажем в 34 года.
Вентральная грыжа — это распространенное заболевание, при котором наблюдается пролабирование внутренних органов, покрытых париетальной брюшиной, или их частей через естественные или искусственные отверстия в мышечно-апоневротическом каркасе. [3]
Послеоперационными вентральными грыжами (ПВГ) называют грыжи, возникшие после выполнения операции по поводу любого хирургического заболевания, кроме грыж брюшной стенки. [8] [9]
Термин «вентральная грыжа» ввел ученый и врач Клавдий Голен в 129-199 гг. н. э. Будучи анатомом, хирургом и основателем экспериментальной физиологии, он занимался так же лечебной деятельностью и практикой. Сведения о грыжах также встречаются в работах Гиппократа (V в. до н.э.), Цельса (I в. до н.э.) и других авторов. [1]
Существуют предрасполагающие и производящие факторы развития послеоперационных грыж. Предрасполагающие факторы: [3] [6] [21]
- избыточная масса тела;
- кахексия;
- телосложение (брахиморфный тип);
- сахарный диабет;
- пожилой возраст;
- бронхит, пневмония и другие заболевания дыхательной системы после операции;
- рвота;
- запор;
- метеоризм;
- угнетение защитных и регенераторных возможностей организма;
- затрудненное мочеиспускание.
Производящие факторы: [3] [6] [21]
- нагноение и расхождение краёв послеоперационных ран;
- неоднократные релапаротомии;
- расхождение швов после прекращения действия миорелаксантов;
- лапаростомия;
- дренирование, тампонирование брюшной полости;
- перитонит;
- ранняя большая физическая нагрузка в послеоперационном периоде;
- вынужденное выполнение лапаротомии без учёта анатомического строения передней брюшной стенки;
- технические погрешности при выполнении лапаротомии и ушивании раны;
- парез кишечника в раннем послеоперационном периоде;
- недостаток аскорбиновой кислоты, необходимой для синтеза проколлаген-пролингидралазы.
Вентральная грыжа чаще всего протекает бессимптомно. Одним из главных признаков данного заболевания является выявление выпячивания в одной или нескольких областях живота. Причем выпячивание появляется только при выполнении физнагрузки, натуживании, сильном кашле, чихании. Если после этого содержимое грыжевого мешка возможно погрузить, то можно говорить о том, что данная грыжа без ущемления. Если появляются жалобы на чувство жжения, болезненности, невозможности погружения содержимого грыжевого мешка и увеличение выпуклости в размерах, это уже признаки ущемления.
Все вентральные грыжи по образованию можно распределить на дистрофические и травматические.
К травматическим относятся все грыжи, которые возникают вследствие получения какой-либо травмы или выполнения оперативного вмешательства. Все остальные относятся к дистрофическим.
Любая вентральная грыжа имеет следующие составляющие:
- грыжевые ворота — это зона несостоятельности передней брюшной стенки;
- грыжевой мешок — это любой участок брюшины, который под воздействием высокого внутрибрюшного давления растянулся и вышел через несостоятельный участок передней брюшной стенки;
- грыжевое содержимое — это орган (часть органа), который под высоким давлением внутри брюшной полости выходит в грыжевой мешок.
Основное значение в этиопатогенезе грыж отводится дисбалансу между давлением в брюшной полости и возможностью мышечно-апоневротического каркаса выдерживать это давление. Две основные силы, которые действуют на послеоперационный рубец — это внутрибрюшное давление и напряжение мышц брюшной стенки. Если же рубец не выдерживает давления, появляется дефект, который нарушает мышечно-апоневротическую функцию брюшной стенки.
Появление грыжевого выпячивания наиболее ожидаемо у людей, у которых имеют место различного рода послеоперационные осложнения в первые полгода после вмешательства, т. к. в слоях передней брюшной стенки долгое время сохраняется воспаление. Известно также, что после перенесенного осложнения в передней брюшной стенке долгое время сохраняется воспаление. [7] [16] Есть данные и о непосредственной связи возникновения грыжи с заболеваниями периферической нервной системы. Основную роль в развитии послеоперационных вентральных грыж и их рецидивов играют нарушения в процессах формирования послеоперационного рубца, т. е. высокое количество тонких коллагеновых волокон с низкой плотностью. Вследствие дегенеративных изменений мышечно-апоневротический слой замещается рубцовой тканью, и это негативно сказывается на прочности стенки. Таким образом, нарушения в процессах метаболизма соединительной ткани являются, пожалуй, одним из главных факторов развития ПВГ. Это необходимо учитывать при выборе метода герниопластики и отдавать предпочтение методам малоинвазивным и безнатяжным, т. к. ткани, сшиваемые без значительного натяжения, не оказывают существенного влияния на функциональное и морфологическое состояние мышечно-апоневратического каркаса, и это не приводит к значительному повышению внутрибрюшного давления.
В современной литературе нет единой общепринятой классификации вентральных грыж.
- Классификация 1999 года Chevrel J.P., Rаth А.М. (сокращенно — SWR) является наиболее приемлемой для клинического и научного использования для герниологов.
Грыжи делятся по следующим позициям:
1. Локализация (срединная (М); боковая (L); сочетанная (ML));
2. Размер грыжевых ворот (W1 (до 5 см); W2 (5-10 см); W3 (10-15 см); W4 (более 15 см);
3. Наличие или отсутствие рецидива (R1; R2; R3; R4).
2. Определять величину ПВГ можно по классификации К.Д. Тоскина и В.В. Жебровского (1980). [22] [25]
- Малые грыжи — дефект локализуется в любой области передней брюшной стенки, не меняя общую конфигурацию живота и зачастую не определяясь даже при пальпации;
- Средние грыжи — дефект занимает какую-либо часть области передней брюшной стенки, не деформируя ее и определяясь при пальпации;
- Обширные грыжи — дефект полностью занимает целую область передней брюшной стенки, деформируя живот;
- Гигантские грыжи — дефект захватывает более одной области, резко деформируя живот.
Кроме того, необходимо учитывать, вправимая грыжа или невправимая, ущемленная или нет.
Выделяют также три наиболее часто встречающихся варианта нарушения топографии брюшной стенки при ПВГ:
1 вариант — грыжевой дефект расположен по средней линии и образован срединными краями прямых мышц, без нарушения целостности самих мышц;
2 вариант — грыжевой дефект не только разрушил белую линию живота, но и имеет место нарушение анатомической целостности прямых или боковых мышц передней брюшной стенки, а также их апоневротических футляров;
3 вариант — когда имеются признаки 1 и 2 варианта, но отличие заключается в площади дефекта (15×15 см и более), а также наличие атрофии мышц и истончение апоневротических структур.
Основным методом диагностики грыжи являются физикальный осмотр, пальпация и сбор анамнеза.
- УЗИ передней брюшной стенки позволяет дифференцировать наличие грыж на ранних этапах развития, а также обнаружить все грыжевые ворота, увидеть их содержимое (особенно при невправимых и гигантских грыжах).
- Рентгенологическое исследование кишечника и мочевого пузыря (ирригография и цистография) выполняется при подозрении на скользящую грыжу.
- Комьютерная томография позволяет рассчитать соотношение объема грыжевого содержимого к общему объему брюшной полости пациента. Это необходимо учитывать при выборе способа пластики, а также позволяет избежать развития компартмент-синдрома в раннем послеоперационном периоде
- Видеоэндоскопическое исследование позволяет выявить наличие сопутствующей патологии, которую необходимо учитывать при назначении лекарственных препаратов и при выполнении симультанных операций.
Для хирургического лечения ПВГ предложено огромное количество разнообразных способов, различающихся в основном техникой выполнения закрытия и укрепления грыжевых ворот (герниопластики). [24] Все способы герниопластики ПВГ можно разделить на две группы: пластика с использованием местных тканей и пластика с использованием дополнительных пластических материалов. Также возможна комбинация этих способов.
Существуют несколько способов герниопластики с использованием местных тканей:
- апоневротические способы герниоплатики;
- мышечно-апоневротические способы герниоплатики;
- мышечные способы герниоплатики;
- пластики с использованием грыжевого мешка.
Несмотря на большой риск развития рецидивов, пластика местными тканями имеет место в хирургической практике. Чаще всего данные способы применяются у детей и молодых женщин.
Пластика с использованием консервированной твердой мозговой оболочки
Среди гомопластических методик самой актуальной являлось лишь использование твердой мозговой оболочки, и немало хирургов, особенно в России, использовали для пластики консервированную твердую мозговую оболочку, особенно при больших и гигантских ПВГ. [2] Широкое применение пластика твердой мозговой оболочкой получила в клинике К. Д. Тоскина, где эта пластика применяется с 1972 г. Можно отметить хорошие результаты, так, на 252 операции имеет всего 1,8% рецидивов и 5,6% раневых осложнений. В современной герниологии данная методика не используется, так как к проблемам, связанным с заготовкой и хранением имплантатов, присоединилась проблема ВИЧ-инфекции и гепатита.
Пластика с использованием аутодермы
В связи с простотой выполнения и меньшей травматичностью (по сравнению с использованием аутофасции) среди аутопластических методик актуальной осталась лишь аутодермальная пластика. Эти способы и аллопластика с применением искусственных протезов и составляют базис современных пластик с использованием дополнительных пластических материалов. Первый опыт применения кожи для герниопластики принадлежит G. Simоn в 1881 г. Кожа при этом рассекалась вокруг грыжевого выпячивания, внутренние края сшивались между собой, и грыжевой мешок с ушитым кожным лоскутом погружался за счет сшивания наружных краев кожного разреза. Данная методика сопровождалась большим количеством рецидивов и специфических осложнений, например образованием дермоидных кист. При аутодермальной пластике важным моментом является фиксация кожного лоскута с некоторым натяжением, а также ранняя активизация больных. Такое перерождение кожного лоскута активно использовалось сторонниками аутодермальной пластики для широкой пропаганды этого метода. Одной из главных осталась проблема осложнений области раны и приживления трансплантата. Еще одним препятствием явилось то, что кожный лоскут перерождается не в плотную апоневротическую ткань, а в рубцовую рыхлую соединительную, стойкость к физическим нагрузкам у которой значительно меньше. Использование же аутодермальной пластики при лечении больших грыж с кишечными и/или лигатурными свищами вообще нецелесообразно. [12]
Использование синтетического материала
С 40-х годов XX века начался новый этап в герниологии, связанный с синтезом высокомолекулярных полимеров, пригодных для имплантации в ткани организма человека. Разработка, внедрение и использование современных полимерных материалов значительно расширили возможности протезирующей герниопластики ПВГ практически любых размеров. [10] В настоящее время протезирующая герниопластика является базовым методом лечения пациентов с ПВГ. Однако при протезирующей герниопластике встает вопрос об специфических осложнениях — серомах, из-за длительной экссудации реактивной жидкости в области протеза. [18] Частота осложнений может зависеть от многих факторов, начиная от используемого протеза и заканчивая способом его имплантации. На сегодняшний день, помимо техники хирурга, необходимо учитывать характеристики синтетических полимерных материалов для повышения эффективности протезирующих способов, поскольку осложнения, связанные с низким качеством протеза, могут перечеркнуть даже самую совершенную хирургическую технику. Применение таких материалов, как капрон, поролон, поливинилалкоголь, фторопласт и многих других увеличило частоту инфильтратов, сером и нагноений, длительно не заживающих свищей, секвестрации трансплантатов. [14] Некоторые авторы писали о канцерогенности пластмасс при их длительном пребывании в организме. [3] [17] [24] Учитывая все вышесказанное, синтетический материал для герниопластики должен быть химически инертным, прочным, эластичным, удобным для стерилизации и доступным по стоимости, протез не должен обладать канцерогенными и провоспалительными свойствами.
С развитием лапароскопической герниологии в последнее время появилось дополнительное требование — возможность образовывать барьер для развития спаек со стороны брюшной полости. J.P. Аmid (1997) выделяет четыре вида синтетических материалов:
Вид № 1 — тотально-микропористый эндопротез (атриум, марлекс, пролен, трелекс). Диаметр микропор у данного типа более 75 мкм. Через эти поры проникают свободно макрофаги, фибробласты, капилляры, коллагеновые волокна.
Вид №2 — тотально-микропористый протез (Gоre-Tex; хирургическая мембрана и двойная сеть) с размером микропор меньше 10 мкм.
Вид №3 — макропористый эндопротез с мультифиламентным компонентом (тефлон, мерсилен, дакрон, плетеная полипропиленовая сеть).
Вид № 4 — материалы с субмикроскопическими порами. Материалы 4-го типа практически не пригодны для пластики, однако в ряде случаев используются в сочетании с протезами 1-го типа для внутрибрюшной имплантации. В случаях инфицирования материала при порозности его волокон менее 10 мкм, протезы приходится полностью удалять, так как оставление его ведет к образованию хронического очага инфекции. Вышеописанные свойства встречаются в плетеных и крученых нитях, вследствие этого хороший протезный материал должен состоять из монофиламентных нитей. Основным материалом, отвечающим требованию, является полипропилен, при изучении которого не было выявлено признаков отторжения, канцерогенности и рассасывания с течением времени. На его основе были созданы ткани монофиламентная полипропиленовая сетка Mаrlex, бифиламентная полипропиленовая сетка Prоlene, полифиламентная полипропиленовая сетка Surgiprо, которые применяются и по сей день. Также диаметр пор материала определяет скорость и качество его вживления в ткань организма. Было доказано, что при размере пор более 75 мкм имплант в течение месяца на всю толщу прорастает коллагеновыми волокнами и фиброцитами, тогда как при порах меньшего размера превалирует гистиоцитарная инфильтрация и, как следствие, более слабая фиксация синтетического материала в тканях организма.
Использование протезов Mаrlex и Prоlene, размеры пор которых составляют 100 мкм, позволило снизить частоту раневых инфекционных осложнений по сравнению с лавсаном (мерсиленом) с 15% до 5%, а образование свищей — с 15% до 2%. Экспериментально было доказано, что оптимальный размер пор равен 2-3 мм. [22] Протезы из политетрафлюороэтилена (Gоre-Tex) достаточно инертны, сопоставимы с полипропиленом, однако адгезивные свойства их меньше, ввиду чего менее прочно вживляются в ткань организма. Помимо этого, их применение довольно часто осложняется хроническим инфицированием тканей. J.J. Bаuer с соавт. (2002) сообщает об использовании Gоre-Tex при операциях по поводу обширных грыж, результатом явилось нагноение раны у 7,1% и рецидив грыжи у 10,7% больных, у одного пациента протез пришлось удалить. Поэтому Gоre-Tex применяется исключительно при лапароскопических герниопластиках, при которых вероятность инфицирования протеза сведена к минимуму ввиду напряженного карбоксиперитонеума. [10]
Более нежный соединительнотканный рубец позволяет формировать применение так называемых «облегченных» сеток (Viprо, Viprо-2, Ultrаprо), то есть сеток с уменьшенным количеством полипропилена на единицу площади протеза, что уменьшает интенсивность воспалительной реакции. В настоящее время широкое применение получили полипропиленовые сетки PMS (6 11 см), PMM (15 15 см), PML (30 30 см), PMH, выпускаемые фирмой «Ethicоn»; полипропиленовые сетки SPMM-35 (7 13 см), SPMM-66 (15 15 см), SPMM-135 (22 33 см), выпускаемые корпорацией «TYCО», а также монофиламентная полипропиленовая сетка, выпускаемая санктпетербургской фирмой «Линтекс». [22] Использование других синтетических материалов нежелательно, поскольку увеличивает риск хронического инфицирование протеза, неизбежно требующее полного его удаления.
В мире ежегодно используется около 1 миллиона сетчатых имплантов для герниопластики. В некоторых странах до 90% всех грыж оперируется с использованием сетчатых полипропиленовых протезов. [22]
Среди методов протезирующей герниопластики можно выделить две большие группы: «ненатяжные» способы и комбинированные. Суть ненатяжной пластики заключается в использовании для закрытия грыжевого дефекта собственных тканей больного без полной адаптации (соприкосновения) краев грыжевого дефекта в комбинации с сетчатым протезом. При этом сетка может размещаться и фиксироваться различными способами, по принципу оnlаy, inlаy, оnlаy+inlаy, sublаy. При комбинированной протезирующей пластике грыжевой дефект устраняется полностью местными тканями, путем сопоставления и послойной полной адаптации его краев (натяжная пластика), благодаря чему происходит восстановление нормального топографо-анатомического строения брюшной стенки и ее функции, и дополнительно укрепляется протезом, который может располагаться по принципу оnlаy или sublаy. На основании вышеизложенного натяжную пластику многие хирурги-герниологи называют радикальной, а ненатяжную — паллиативной. Однако полное, послойное сопоставление топографо-анатомического строения брюшной стенки при обширных и гигантских грыжах, к сожалению, не всегда представляется возможным.
Ненатяжные способы протезирующей герниопластики
Суть заключается в пластике грыжевых ворот экзогенным материалом без какой-либо адаптации краев дефекта. Существует большое количество разнообразных способов ненатяжной герниопластики, отличающихся как способами размещения протеза, так и способами их фиксации. Основные способы ненатяжной герниопластики:
- над мышечно-апоневротическим каркасом (или второе название «onlay»): при этом виде пластики закрытие дефекта в апоневрозе выполняется край в край, на шов укладывается эндопротез, после отслаивания на 4-6 см в разные стороны подкожно-жировой клетчатки, и подшивается к апоневрозу;
- под мышечно-апоневротический каркас (ретромускулярная, предбрюшинная, другое название «sublay»): при этом способе после фиксирования протеза к брюшине вскрытые влагалища прямых мышц живота сшиваются между собой край в край;
- при технике «inlay», осуществляется герниопластика брюшной стенки эндопротезом без его прикрытия тканью апоневроза. Это возможно выполнить лишь в тех случаях, когда сопоставить края грыжевых ворот невозможно и опасно из-за риска развития компартмент-синдрома.
В девяностые годы были предложены для пластики гигантских грыж различные способы:
- В 1990 г. появился способ Ramirez, который заключался в рассечении апоневроза наружной косой мышцы с обеих сторон, что необходимо для уменьшения грыжевых ворот.
- В 1996 г. появился способ Devlin, при котором сетчатый трансплантат укладывается и фиксируется по методу «onlay», при этом необходимо добиться минимального натяжения краев грыжевого дефекта. [12]
Комбинированные способы протезирующей герниопластики
В случаях применения «комбинированных способов» пластики закрытие грыжевого дефекта включает в себя один из вышеперечисленных способов апоневротической пластики только за счет местных тканей, а протез фиксируется над или под апоневрозом. Выбор того или иного метода пластики осуществляется хирургом индивидуально, в зависимости от вида и размера грыжи, состояния местных тканей, возраста пациента и наличия сопутствующей патологии.
На основании опыта хирургического лечения 188 пациентов с обширными и гигантскими грыжами В.Г. Лубянский с соавт. (2008) установили, что у больных до операции имеются нарушения функции брюшно-кавальной помпы, связанные с разрушением передней брюшной стенки и снижением подвижности купола диафрагмы. Часть кишечника при этом располагается за пределами брюшной полости. Всё это обуславливает низкое внутрибрюшное давление, что, в свою очередь, приводит к обструктивным и рестриктивным заболеваниям лёгких. При реконструкции передней брюшной стенки происходит восстановление работы брюшно-кавальной помпы, это обеспечивает увеличение скорости венозного кровотока в бедренной вене и является основой профилактики тромбоэмболических осложнений.
Вышесказанное обуславливает преимущество применения комбинированных методов протезирующей герниопластики вентральных грыж перед ненатяжными, заключающееся в устранении дооперационного патологического взаиморасположения анатомических структур передней брюшной стенки и восстановления физиологических свойств брюшного пресса. Чтобы предотвратить угнетение моторики кишечника, поднятие диафрагмы и смещение органов грудной клетки, которые могут привести к нарушению сердечной деятельности, дыхания и развитию абдоминального компартмент-синдрома, определяются четкие показания к тому или иному виду операции. Особое значение имеет предоперационная подготовка больных и своевременная профилактика сердечно-легочных осложнений в раннем послеоперационном периоде. По данным В.Н. Егиева и Д.В. Чижова (2004), применение комбинированной пластики дает до 20% рецидивов заболевания. [22] Большинcтво отечеcтвенных и зарубежных авторов отмечают от 15 до 35% рецидивов при пpотезирующей герниоплаcтике обширных и гигантских ПВГ.
Эндовидеохирургические методики протезирующей герниопластики
Новые горизонты в герниохирургии открывает малоинвазивная лапароскопическая техника, которая позволяет нивелировать многие недостатки традиционной герниопластики. Переворот в герниопластике в 1993 году совершил Karl LeBlanc, который предложил новую методику лапароскопической герниоплатики, при выполнении которой сетчатый эндопротез устанавливался внутрибрюшинно и его фиксация осуществлялась лапароскопически. Данная тактика в мировой литературе получила название IPOM (intraperitoneal onlay mesh). Техника IPOM предусматривает закрытие грыжевого дефекта с помощью специальных сетчатых эндопротезов, отличительной особенностью которых является двухслойное строение. Одна сторона сетки покрыта специальным раствором, который не вызывает адгезии при контакте с внутренними органами, вторая, наоборот, с адгезивными свойствами, чтобы как можно прочнее соединиться с брюшиной. Сетка подвешивается с помощью нерассасывающихся лигатур в брюшной полости и фиксируется с по периметру с помощью такеров. По оригинальной технике LeBlanc такеры были металлическими. Однако при классической IPOM-технике возрастает риск образования послеоперационных сером, гранулем грыжевого мешка, поэтому данная техника модифицируется.
Передовая методика в хирургии пупочных и вентральных грыж с эндопротезом Ventralex ST
Для выполнения операции по этой технологии пупочная или вентральная грыжа должна быть ранее не оперирована и с размером грыжевых ворот не более 6 кв. см. Оперативное вмешательство выполняется через небольшой герниотомический разрез и еще один дополнительный троакарный доступ в 5 мм. Под эндотрахеальным наркозом по левому флангу устанавливается 5 мм троакар. После выполняется герниотомический разрез до 1.5—2 см в области выпячивания и резецируется грыжевой мешок с его содержимым. Удаление содержимого грыжевого мешка безопасно, т. к. до этого было выполнение лапароскопии и выявлено, что нет риска повреждения внутренних органов. В брюшную полость вводится эндопротез Ventralex, напоминающий по форме гриб, имеющий, как было сказано ранее, две поверхности — фиксирующую и защитную. После установки эндопротеза Ventralex выполняется повторно лапароскопия для проверки качества установки протеза. После накладываются несколько кожных швов, и операция закончена.
Лечение пупочных и вентральных грыж этим способом имеет ряд преимуществ:
- минимальная травматичность;
- длительность вмешательства — 15-20 минут;
- практически отсутствует болевой синдром после операции;
- быстрая реабилитация (выписка из стационара через 24-48 часов);
- выраженный косметический эффект.
По данным многих авторов, частота осложнений после лапароскопической герниопластики колеблется от 2 до 26%, а частота рецидивов заболевания варьирует от 0 до 17%. Одним из основных настораживающих моментов при применении лапароскопии для лечения ПВГ является наличие длительного спаечного процесса в брюшной полости. При установке портов высока вероятность повреждения органов брюшной полости, вовлеченных в спаечный процесс.
По данным литературы, процент развития грыж после лапаротомий колеблется от 5 до 19% среди всех вмешательств. Грыжа является самым распространенным заболеванием в хирургии, и основное оперативное вмешательство в любом уголке мира — герниопластика. Несмотря на большое количество методов пластики, проблема рецидивов не решена и по сей день.
Необходимые условия для снижения риска развития рецидивов:
- неукоснительное ношение бандажа;
- ограничение физической нагрузки;
- нормализация ИМТ (исключить набор веса в раннем послеоперационном периоде);
- нормализация функции кишечника (исключить запор).
источник