Пупочная грыжа становится результатом выпячивания части внутреннего органа (чаще, кишечника или большого сальника) из брюшной стенки через пупочное кольцо. Для данной патологии характерно явное изменение параметров образования, когда больной принимает лежачее положение. Однако с уверенностью говорить о наличии или отсутствии грыжи можно только после ультразвукового исследования.
Обычно грыжу диагностируют как у взрослых, так и у детей уже после первичного осмотра пациента. Случается и так, что пациент сам видит у себя образование, решает, что это грыжа и идет к доктору за подтверждением самостоятельно поставленного диагноза.
Исследование ультразвуком позволяет подтвердить наличие пупочной грыжи и выявить осложненные, то есть невправимые небольшие выпячивания, а главное – дифференцировать их от опухолей или лимфоузлов.
При диагностике УЗИ покажет наличие пупочной грыжи и предоставит доктору следующую информацию, которую он донесет до пациента:
- объем грыжевого выпячивания;
- часть какого именно органа оказалась в грыжевом мешке;
- есть ли спайки или другие осложнения.
Если пациент планирует дальнейшее обследование брюшной полости, то без подготовки не обойтись. Она будет заключаться в соблюдении определенного режима питания и употребления препаратов, снижающих метеоризм (при необходимости).
Пупочные грыжи еще носят название «параумбиликальные» и локализуются обычно в околопупочной области. Пупочное кольцо с возрастом может увеличиваться в размерах или быть увеличенным от рождения – что и позволяет органам выпячиваться через ослабленные ткани. Для лучшей визуализации проблемной области датчик вокруг пупка перемещают по окружности в 360 градусов.
Случается, что грыжа располагается на расстоянии от 2 до 4 см от глубокой области пупка. Это затрудняет осмотр и диагностику выпячивания, так как внутри пупочной щели расположен воздух.
Тогда доктору приходится заполнять пупок проводящим гелем, чтобы ткани, расположенные позади пупка, можно было как следует рассмотреть. Гель уплотняется датчиком, оставшиеся пузырьки воздуха вытесняются, и хорошая визуализация области обеспечена.
Осмотр проходит стоя, что особенно важно для полных и соматически тяжелых пациентов. Дело в том, что в другом положении им сложно сделать маневр Вальсальвы, если доктор посчитает его необходимым. Маневр заключается в попытке сильного вдоха, причем рот и нос пациента должны быть зажаты. Выпячивание совершает движения вперед-назад, иногда с отклонением вбок.

Это актуально для выпячивания любой разновидности, а также для любой другой области исследования.
Шейка и параметры грыжевого мешка должны быть указаны в заключении двух измерениях, что важно для хирурга, определяющего размер сетки.
В заключении должно быть определено содержимое грыжи, что важно для истории болезни, так как наличие в грыжевом мешке части кишечника является показанием к оперативному вмешательству.
У новорожденных выпячивания органов в пупочное кольцо получили широкое распространение. Вероятно, это связано с двумя основными причинами:
- На раннем этапе внутриутробного развития имело место нарушение движений трубки, которая выполняла функции кишечника и располагалась в брюшной полости.
- Нарушение формирования круглой связки, укрепляющей пупочное кольцо.
Вследствие медленного зарастания пупочного кольца, у ребенка под пупком образуется полость. Во время интенсивного плача, мышцы пресса выдавливают часть кишечника в полое пространство около пупка, поэтому можно заметить его выпячивание. Вот почему не стоит давать младенцам долго плакать.
Патологию могут спровоцировать частые запоры, требующие значительных мышечных усилий. Если родители замечают, что ребенку трудно опорожнить кишечник – не стоит пускать проблему на самотек, а лучше вовремя помочь малышу.

Провоцирующим фактором является ослабление пупочного кольца во время беременности.
Женщины страдают пупочными грыжами в пять раз чаще, чем представители сильного пола.
Процедура ультразвукового обследования пупочного кольца не имеет противопоказаний, за исключением кожных заболеваний, которые могут препятствовать нанесению геля с последующим исследованием датчиком области обследования.

Если же нужно пройти УЗИ без направления – сделать это можно в частной клинике, даже самой небольшой. Цена там варьируется от 700 до 1700 руб.
Полезное видео о диагностике пупочной грыжи:
У взрослых людей выпячивания органов через пупок, если и встречаются, то это происходит из-за слабости белой линии живота. Важно вовремя обнаружить такую грыжу, потому что она имеет большой риск ущемления, а это чревато сильной болью.
источник

Эффективное лечение пупочной грыжи возможно только после проведения комплексной диагностики этого заболевания. Выпячивание органов брюшины долгое время может проявляться бессимптомно, но при появлении первых признаков необходимо обратиться к терапевту или хирургу с подробным описанием ощущений.
Дабы понять, как выглядит пупочная грыжа, необходимо разобрать механизм ее образования. Выпячивание пупка можно увидеть визуально, часть кишечника выходит за свои пределы и может ущемляться, для чего характерно болезненность при надавливании.
Сопутствующими проявлениями пупочного выпячивания можно выделить кишечную непроходимость, специфические щелчки при попытке вдавливания пупка.
Выпячивание в области пупка обычно вызвано развитием пупочной грыжи, требующим лечения
Появление выпячивания пупка уже является основным поводом обратиться на обследование. На осмотре врача необходимо ответить на все вопросы хирурга, подробно описывая все симптомы с момента появления патологии, дабы в дальнейшем провести лапароскопию.
Распознать пупочную грыжу необходимо своевременно для профилактики защемления части кишечника, развития кишечной непроходимости. Важно также провести дифференциальную диагностику, так как под этим заболеванием может скрываться развитие злокачественного образования.
Основными диагностическими признаками при визуальном обследовании выделяют:
- незначительное или существенное выпячивание пупка наружу;
- при надавливании на пупок врач слышит щелчки;
- пальпация провоцирует болезненность и дискомфорт;
- большое выпячивание может не становиться на свое место, что уже говорит об осложнении.
Помимо осмотра пупка, врач проводит обследование близлежащих структур, ощупывает лимфатические узлы, прослушивает сердце и дыхание. Осмотр пациента проводится в разных положениях: сидя, лежа, стоя. Хирург в процессе осмотра может попросить пациента покашлять, глубоко вдохнуть, чтобы услышать характерные звуки в районе брюшной полости.
Врач, пальпируя живот пациента, выявляет наличие пупочной грыжи
Типичные вопроса хирурга на обследовании касаются времени появления выпячивания, странных ощущений в районе пупка, кишечника. Врач узнает о наличии диспепсических явлений: рвоты, диареи, метеоризма, отрыжки или ощущения тяжести в брюшной полости.
Правильная диагностика пупочной грыжи возможна после сбора анамнеза заболевания и жизни больного, после чего назначаются инструментальные методы: эндоскопия, ультразвуковое исследование, рентгенография, а также лабораторные методы для подтверждения диагноза.
Пупочная грыжа имеет менее шокирующий вид, чем другие типы грыж живота, но тоже опасна и требует лечения
Симптоматический комплекс пупочного выпячивания схож с иными вариантами заболевания, потому проведение дифференциальной диагностики обязательно с грыжей белой линии брюшной полости, паховой и бедренной, опухолью желудка и кишечника, эндометриозом. Важно на этапе диагностики исключить хронические заболевания органов пищеварения, язвы желудка и двенадцатиперстной кишки, инфекционные и злокачественные заболевания.
При диагностике пупочной грыжи необходимо тщательное всестороннее обследование пациента на предмет других заболеваний внутренних органов
Какие симптомы учитывает хирург в диагностике грыжи живота?
- Первые проявления начались после поднятия тяжести или тяжелой физической работы.
- В районе выпячивания появляется болезненность и ощущение инородного тела.
- Прогрессирование патологического процесса приводит к диспепсическим явлениям.
- Первые дни заболевания больной может самостоятельно вправить выпячивание.
Больным с грыжей, которым показана операция лапароскопия, необходимо пройти ряд инструментальных диагностических мероприятий, чтобы убедиться в точной локализации и стадии патологического процесса. До того как определить пупочную грыжу необходима подготовка, о которой рассказывает врач.
- Ультразвуковое исследование показывает размер грыжевого образования, структуру, локализированную в грыжевом мешке, а также количество и наличие спаек. Проводиться УЗИ брюшной полости стандартным методом, больной ложиться на кушетку, в области брюшной полости растирается гель, и врач проводит исследование специальным ультразвуковым датчиком. Такая методика проводится перед лапароскопией и в случае осложнений.
- Герниография проводится для тщательного изучения мешка грыжи. В брюшную полость пациента вводится контрастное вещество, после чего патологическая область четко визуализируется. Перед лапароскопией и в случае сомнений этот метод позволяет подтвердить наличие пупковой грыжи.
- КТ (компьютерная томография) – метод инструментальной диагностики при выпячивании органов брюшной полости. Диагностика показана для исключения злокачественного разрастания тканей, для дифференциальной оценки заболевания. Врач получает изображение послойной структуры органов.
Среди прочих исследований, пациенту назначается компьютерная томография области живота для исключения онкологических заболеваний
Дополнительные диагностические мероприятия: рентгенография пассажа бария, оценка непроходимости кишечника, исследование содержимого мешка грыжи.
Пупочная грыжа проявляется яркой симптоматикой в запущенной стадии, когда уже требуется провести лапароскопию. Перед удалением выпячивания также назначается диагностика, включающая следующие мероприятия:
- лабораторное исследование крови, биохимический анализ, коагулограмма;
- электрокардиограмма, рентгенография;
- анализ мочи и кала.
Резузьтаты анализов интерпретирует хирург, после чего делает заключение о возможности проведения лапароскопии или консервативного лечения грыжи брюшной полости.
Паховую грыжу (сокращенно — ПГр) диагностируют в короткие сроки. ЕЕ определение не вызывает особых затруднений. При обращении к врачу во время нахождения болезни в спокойной стадии, точность диагностики повышается.
Осмотр проводит хирург. На основании его заключения опирается последующие решения на предмет излечения проведения операции.
Паховая грыжа может проявиться внезапно, а может давать о себе знать постепенно. В качестве примера можно привести грыжу, возникшую из-за поднятой тяжести. Такую грыжу просто увидеть. А если ПГр имеет плавающее состояние, то визуальное проявление произойдет при соблюдении определенных условий.
Существует несколько методов диагностирования грыжи. Все они зарекомендовали себя и могут дополнять друг друга.
Симптомы паховых грыжевых проявлений бывают схожи с признаками иных заболеваний.
Гидроцеле – проявление водянки оболочек яичек. Проявляется в виде увеличенной мошонки. Из-за этого на начальной стадии гидроцеле может быть перепутана с ПГр.
Варикоцеле — проявление варикозного расширения семенного канала. Сопровождается болями паховой зоны. Мошонка увеличивается в размерах.
Лимфаденит – похож по симптомам на варикоцеле. Является воспалением лимфатических узлов.
Бедренная грыжа проявляется чуть ниже семенного канала.
Начальные стадии всех перечисленных заболеваний схожи между собой и напоминают ПГр. Поэтому для установления точного диагноза и назначения лечения, требуется выполнить полное обследование.
Существует несколько этапов осмотра больного хирургом для уточнения диагноза. Нередко, дополнительно хирург назначает УЗИ для подтверждения диагноза.
Вначале врач делает осмотр паховой зоны. И проводит опрос пациента для уточнения таких моментов, как: есть ли боли в паху, период грыжевого проявления, какие нагрузки испытывает пациент в быту и в профессиональной деятельности.
Проявления ПГр в ряде случает незаметно для больного. В других случаях человек ощущает боли ноющего характера внизу живота. Возможно их усиление при физических нагрузках. Бывает легкое перенапряжение уже провоцирует грыжу к проявлению.
При начальном ущемлении возникают резкие боли с эффектом невправляемости грыжи. Такой диагноз может предварять направление на операцию.
Пациент находится в положении стоя. Доктор должен оценить выпячивание по его расположению, размерам и определить тип грыжи — прямая, косая, комбинированная.
При опущении ПГр в мошонку вероятен косой тип. При нахождении над семенным каналом и без конкретных границ — вероятна прямая ПГр, также находящаяся над лобковой костью или рядом. При нахождении ниже лобка преимущественно наружу — признаки бедренной грыжи.
Опросив и осмотрев пациента, врач переходит к пальпации образования. Это происходит в положении лежа. Доктор попробует вправить грыжу и затем надавит на паховое кольцо. Далее при покашливании пациента, на основании реакции образования, врач диагностирует тип ПГр — косая или прямая.
При наличии скользящей грыжи, она, вероятно, не проявится во время осмотра классическими методами диагностики. Тогда подключаются другие технологии, к примеру — УЗИ.
УЗИ — ультразвуковое исследование мошонки и паховых каналов это один из способов исследования грыжевого выпячивания. Опытный специалист может обойтись без него.
УЗИ используется, если образование сложно диагностируется из-за своих малых размеров или при наличии у доктора определенных сомнений.
Метод ультразвукового исследования эффективен только с момента, когда грыжевой мешок заполнен, то есть в нем уже находится выпавший туда орган. Иначе УЗИ не покажет ничего.
При отсутствии выпячивания грыжи можно предположить, что грыжевой мешок пуст.
Для составления достоверной картины, дополнительно выполняют УЗИ брюшной полости. Для женщин актуально исследование малого таза.
Метод, определяющий паховый нарост — ирригоскопия. Применяется он при подозрении на скользящую грыжу со слабо выраженной симптоматикой.
Эта грыжа тяжела в диагностировании. Поэтому на помощь приходит рентгеновское исследование.
Во время ирригоскопии исследуют толстую кишку и выполняют рентген-снимки.
Перед исследованием рекомендуется очищение кишечника, что увеличит качество диагноза. Для этого за несколько дней назначается диета без фруктов и овощей. Основным продуктом становится мясо. Перед процедурой исключаются ближайшие ужин и завтрак. Разрешено только пить воду без газа.
При ирригоскопии в толстую кишку вводят специальное вещество, затем рентгеноконтрастный аппарат. Данный метод предоставляет способ изучения кишечника, диагностировать его дефекты, заболевания.
При скользящей грыже допустимо использование цистоскопии, цистографии, и УЗИ мочевого пузыря.
Популярный метод диагностирования ПГр — герниография. Заключается во введении через иглу в брюшную полость пациента специального вещества.
Затем пациент ложится на живот, натуживается и кашляет. Одновременно делаются рентген-снимки, содержащие отображение грыжевого мешка.
Основное использование данного способа — наличие сомнений о присутствии грыжи с противоположной стороны.
Лечить межпозвоночную грыжу достаточно проблематично, но нелегко и выявить ее, особенно на ранних стадиях. При этом проблемы с диагностикой возникают при позвоночной грыже любого отдела позвоночника: шейного, и грудного, и поясничного.
Как определить, что у пациента имеется именно грыжа, а не протрузия или иные заболевания? Самостоятельно «на ощупь» явно не получится этого сделать, а вот если диагностировать болезнь специальными методиками, то найти и описать ее не составит большого труда.
Для обнаружения межпозвоночной грыжи и определения ее характеристик используются только визуализирующие методики диагностики. В простых случаях можно обойтись каким-то одним эффективным методом, в сложных же случаях может потребоваться комбинация методик.
Список визуализирующих методик:
- УЗИ позвоночника (ультразвуковое обследование) — наименее информативная процедура из всех, в подавляющем большинстве случаев никаких подробностей о болезни не рассказывающая.
- Рентгенография — одна из самых простых методик визуализации, обычно ее применяют на первичном приеме больного. С ее помощью удается поставить диагноз в 50-60% случаев.
- МРТ и КТ (магнитно-резонансная и компьютерная томография) – самые лучшие методы обследования, позволяющие не только найти заболевание, но и оценить его характеристики (размеры, расположение) в мелочах.
- Миелография — методика исследования ликворопроводящих путей спинного мозга. Максимально эффективна для обнаружения тяжелых грыж межпозвоночных дисков, которые приводят к компрессии (сдавливанию) спинномозгового канала.
Первичная диагностика грыж спины осуществляется врачом-терапевтом
По ссылкам про каждый метод можно почитать отдельно. Ниже приведем сравнительную характеристику видов диагностики именно при грыже позвоночного столба.
к меню ↑
Можно ли узнать с помощью ультразвука о том, что у пациента имеется межпозвоночная грыжа? В абсолютном большинстве случаев – нет. Дело в том, что ультразвук прекрасно справляется со сканированием мягких тканей, но не подходит для сканирования твердых тел (вроде костей).
Косвенные признаки болезни ультразвук выявить может. Такие, например, как наличие грыж фасций мышц из-за постоянного их перенапряжения. А хронический спазм мускулатуры спины чаще всего наблюдается либо при межпозвонковой грыже, либо при остеохондрозе грудопоясничного сегмента.
Никаких других признаков болезни с помощью ультразвука выявить нельзя, поэтому для диагностики грыж спины он не используется, даже в комплексе с другими методиками. Но с его помощью можно проанализировать состояние органов малого таза и брюшной полости.
Это может быть полезно при тяжелых грыжах, вызывающих компрессию (сдавливание) органов брюшной полости или малого таза. Такие ситуации сравнительно редки, и обычно подтверждаются с помощью магнитно-резонансной томографии.
к меню ↑
Рентгенография является золотым стандартом базовой (первоначальной) диагностики межпозвоночной грыжи. Простота, дешевизна и доступность методики (ее делают почти в каждой поликлинике) – главные причины начинать диагностику именно с рентгена.
Рентгенография позволяет выявить даже сравнительно небольшие грыжи позвоночника, но и здесь имеется нюанс. Выявить болезнь рентген может, но покажет результаты не достаточно детально.
Это важно, когда нужно определить, не сдавливает ли грыжа позвоночные сосуды или спинномозговой канал. К сожалению, если грыжа малого размера или устроена специфически, рентген здесь бессилен – он просто покажет, что она есть, но не сможет даже точно оценить ее размеры.
Для обнаружения грыжи спины обычно достаточно рентгенографии
Тем не менее, начинать диагностику рекомендуется именно с рентгенографии, и, если есть показания к дорогостоящей КТ или МРТ – потом проводить их. К тому же КТ и МРТ доступны далеко не в каждой клинике, поэтому спешить с ними не стоит.
к меню ↑
Самыми информативными и точными методиками выявления и определения характеристики грыжи спины являются процедуры МРТ и КТ. Про сравнение КТ и МРТ можно почитать отдельно, но в целом точно не ответить.
- МРТ безопаснее, и отлично показывает еще и мягкие ткани, помимо костных.
- КТ создает лучевую нагрузку, но при этом лучше визуализирует костные ткани (способна визуализировать еще и мягкие).
С поиском компьютерного томографа проблем быть не должно, тогда как мощные МРТ аппараты (от 1,5 Тесла, которые и нужны при диагностике таких болезней) имеются далеко не в каждом городе.
Детям и беременным рекомендуется проводить диагностику с помощью МРТ, а всем остальным подойдет и компьютерная томография. Обе эти методики определяют наличие грыжи, ее расположение, точные размеры, наличие/отсутствие осложнений (включая компрессию).
При лечении тяжелых грыж позвоночника может потребоваться серия снимков с помощью МРТ или КТ, для наблюдения за болезнью в динамике. На здоровье пациента это никак не сказывается (даже если делается серия снимков КТ).
к меню ↑
Миелография это сравнительно редкая методика диагностики (чем МРТ и КТ). Процедура доступна не в каждой клинике, и даже не в каждом городе. С ее помощью за счет рентгенографического исследования с применением контраста исследуются ликворопроводящие пути спинного мозга.
Миелография хороша в случаях, когда есть подозрение на наличие осложнений позвоночной грыжи, в виде повреждения или компрессии спинномозгового канала. В целом с такой задачей прекрасно справляется МРТ или КТ диагностика, поэтому миелография на фоне этих процедур кажется лишней.
Минус ее еще и в том, что это инвазивная процедура с достаточно неприятными побочными эффектами (они наблюдаются весьма часто). В том числе возможна аллергия на йодосодержащие препараты, вводимые в виде контраста во время процедуры.
Миелография устарела и сейчас ее аналогами выступает КТ и МРТ
Реже используется обычный воздух, заменяющий контрастное вещество (пневмомиелография), но такая процедура еще более редкая, чем классическая. Миелография позволяет обнаружить осложнения межпозвоночной грыжи, но на самом деле с этим может справиться и КТ, и МРТ, причем ничуть не хуже.
к меню ↑
Всего было перечислено 5 визуализирующих методик, которые в теории могут применяться в диагностике межпозвоночных грыж. Две из них сразу убираются либо за ненадобностью в современной медицине (миелография), либо из-за практически полной неэффективности (УЗИ).
Остаются 3 методики, которые по эффективности в диагностике грыж спины можно распределить следующим образом:
- Первое место заслужено отдается магнитно-резонансной томографии. Сравнительно удобная, максимально безопасная и очень информативная процедура. Из минусов лишь цена, недоступность в некоторых регионах и длительность исследования (около получаса).
- На втором месте компьютерная томография. Практически ничем не уступает магнитно-резонансной, но имеет потенциальный вред при частых обследованиях. В цене и по информативности она схожа с МРТ, но при этом гораздо доступнее.
- Рентгенография – заслуженное третьей место. Процедура достаточно безопасна, проводят ее почти везде, стоит она очень мало (а в поликлиниках бесплатно) и точно определяет грыжу. Хотя и далеко не всегда может показать отдельные детали о ней.
Возможно ли путем самодиагностики обнаружить у себя межпозвоночную грыжу? Со стопроцентной вероятностью – нет. Однако сделать это можно более-менее точно по нескольким специфическим симптомам (хотя все равно в подтверждение догадок придется делать диагностику).
- Обратите внимание, не имеется ли у вас постоянного компенсаторного спазма мускулатуры спины. Если он есть и мышцы постоянно напряжены – это один из признаков наличия болезни (но не факт, что он появился именно из-за грыжи).
- Не возникает ли у вас болей в спине при резких поворотах корпуса или наклонах? Если боль есть, точечная, и всегда возникает примерно в одном месте – скорее всего имеется грыжа. Если боли всегда в разных местах – причина может быть в других заболеваниях.
- Не становятся ли боли или дискомфорт сильнее при длительном сидении или лежании? Если да, то это верный признак либо дорсопатии, либо межпозвоночной грыжи. Несмотря на то, что признак это верный, без визуализирующей диагностики точно удостовериться в диагнозе не выйдет.
В целом даже все 3 симптома не скажут о том, что у вас точно имеется грыжа. Они лишь являются поводом пойти на консультацию к врачу, который выпишет направление на диагностику и будет заниматься дальнейшим лечением.
Узи паховой и пупочной грыжи: симптомы грыжи, подготовка, как проходит процедура (пупочная и паховая область), противопоказания
Грыжа появляется из-за слабости мышечно-связочной системы. Такое образование может возникнуть у человека любого возраста. Поскольку данная патология является опасной, своевременное УЗИ паховой и пупочной грыжи позволит предотвратить осложнения: ущемление или разрыв образования.
Своевременное УЗИ паховой и пупочной грыжи позволит предотвратить осложнения: ущемление или разрыв образования.
При развитии образования в паховой области происходит выпячивание в нижней части живота. При этом возникает болевой синдром при движении, кашле или натуживании. В состоянии покоя этого новообразования почти не видно.
Больные обращаются с жалобами на запоры, нарушения мочеиспускания, неприятные ощущения над лобком.
Развитие пупочной грыжи характеризуется расширением пупочного кольца, выпячиванием, которое увеличивается при физической нагрузке или когда больной ходит и стоит.
Грыжа на УЗИ определяется легко, т. к. характеризуется расположением на поверхности. Особой подготовки перед обследованием не требуется. Перед процедурой нужно изменить режим питания. Последний раз пищу принимают накануне вечером, не позже 18.00.
Если также будут исследовать внутренние органы, то надо корректировать рацион. Нельзя употреблять продукты, которые вызывают повышенное газообразование. Последний прием пищи должен быть не позже 18.00 вечера предыдущего дня.
Последний прием пищи перед УЗИ должен быть не позже 18.00 вечера предыдущего дня.
Пупочная грыжа располагается в зоне пупка или в околопупочной области. С возрастом у человека увеличивается пупочное кольцо (или оно большое с рождения), это позволяет органам выпячиваться через ослабленные мышцы.
Если пупочная грыжа находится на расстоянии 2-4 см от глубокой области пупка, то это не позволяет установить точный диагноз грыжи, т. к. внутри пупочной щели находится воздух.
При этом врач должен заполнить пустоты гелем для того, чтобы ткани, находящиеся сзади пупка, можно было визуализировать на УЗИ. Гель уплотняют при помощи датчика.
При этом пузырьки воздуха вытесняются и можно будет хорошо рассмотреть пораженный участок, определить размер выпячивания.
Во время процедуры пациент находится в положении стоя. Особенно это необходимо для полных людей. Если больной лежит, то врач не сможет выполнить маневр Вальсальвы, который заключается в осуществлении сильного вдоха, когда рот и нос пациента зажаты. При этом образование движется вперед-назад, иногда отклоняется вбок.
При расшифровке результатов УЗИ врач должен детально описать выпячивание при осмотре пупочной области. Параметры шейки и грыжевого мешка должны указываться в двух измерениях. Это необходимо для врача-хирурга при диагностике. Также должна быть рассмотрена возможность вправления грыжи. Если дефект нельзя вправить, его считают осложненной, при этом он имеет высокий риск ущемления.
В конце определяют содержимое выпячивания. Это важно при составлении истории болезни, потому что если в грыжевом мешке находятся части кишечника, то необходимо выполнить хирургическую операцию.
На УЗИ паховой области, для того чтобы выявить образование, делают пробу с натуживанием. По отношению к паховому каналу грыжа может быть прямой или косой.
Такое образование чаще бывает у мужчин, чем у женщин. Во время процедуры осуществляется ультразвуковая диагностика не только паховой области, в которой находится образование, но и мошонки.
В зависимости от расположения различают образования:
Выпячивание может быть односторонним или двусторонним.
УЗИ выпячивания не имеет противопоказаний к проведению. Единственным исключением являются болезни кожи.
УЗИ выпячивания не имеет противопоказаний к проведению. Единственным исключением являются болезни кожи, которые расположены в области образования, т. к. при этом на эпидермис нельзя наносить гель для процедуры.
Паховая грыжа является довольно распространенной патологией. Для уточнения диагноза и определения некоторых ее особенностей может быть назначено ультразвуковое исследование. УЗИ паховой грыжи позволяет получить изображение внутренних органов.
Во многих случаях диагностика паховой грыжи не вызывает проблем и бывает достаточно осмотра врача. Однако возможно, что понадобится уточнение диагноза, чтобы не спутать данную патологию с другими заболеваниями.
УЗИ грыжевого выпячивания требуется при гидроцеле и воспалении пахового лимфоузла.
Гидроцеле – это водянка яичка, ее отличие от грыжи в том, что в образовавшемся кармане находится не часть кишечника, а жидкость. При воспаленных лимфоузлах чаще всего поднимается температура, а само выпячивание достаточно плотное. Однако ущемленная грыжа тоже может давать такие симптомы, а воспаление лимфоузла может протекать без общей реакции организма.
Таким образом, ультразвуковое исследование необходимо при паховой грыже не всегда, а только в случаях, требующих уточнения диагноза.
В процессе обследования ультразвуковые волны дают возможность получить изображение внутренних органов. Данные, полученные с помощью датчиков, посредством компьютера выводятся на экран, откуда врач и получает всю необходимую информацию.
Как правило, грыжа визуализируется в тех случаях, когда уже происходит выпадение органа. До тех пор, пока грыжевые ворота небольшого размера, и петли кишечника не проходят через отверстие, диагностировать грыжу не получится.
Возможно протекание патологии таким образом, что пациент ее не ощущает и не замечает выпячивания. Выявление патологии в таких случаях может произойти случайно, например, во время обследования при диспансеризации или профосмотре.
Покажет ли грыжу УЗИ брюшной полости, которое выполняется в плановом режиме? Это вполне возможно, если имеется хоть малейшее проникновение частей органов через грыжевые ворота, так как в определенном месте звуковые волны покажут отсутствие выпавшего органа.
Данный метод обследования целесообразно применять только на стадиях, когда в грыжевом мешке уже появилось содержимое.
В этом случае картина УЗИ при паховой грыже будет соответствующей и покажет наличие заполненного мешка. Для уточнения диагноза нужно определить, чем заполнен грыжевой мешок.
Нужно также учесть, что анатомические особенности у мужчин и женщин несколько разные, поэтому необходимы разные подходы при выполнении процедуры.
По этой причине при выполнении УЗИ паховой грыжи у мужчин для определения содержимого выпячивания исследуются паховые каналы, мошонка, брюшная полость. Во время процедуры у мужчин можно увидеть на экране грыжевой мешок с его содержимым, яичко, семенные канатики.
В результате дополнительного обзора можно получить полную и исчерпывающую диагностику о состоянии внутренних органов, размерах, расположении выпячивания и его содержимом. Все это позволит поставить точный диагноз и не спутать грыжу с другими патологиями.
УЗИ паховой грыжи у женщин для уточнения может включать исследование органов, расположенных в малом тазу. Это покажет, что именно оказалось в грыжевом мешке, нет ли там частей яичника или маточных труб.
- Не нужна специальная подготовка,
- Полная безопасность, поэтому возможны повторные процедуры по мере необходимости,
- Безболезненность,
- Отсутствие возрастных ограничений,
- Небольшая длительность процедуры,
- Отсутствие противопоказаний.
Ультразвуковое исследование паховой грыжи, как правило, проходит в стандартных условиях и не вызывает никаких сложностей. Разработана четкая и простая схема данной процедуры.
Аппарат УЗИ сегодня есть практически в любой районной поликлинике, и обследование общедоступно в рамках обязательного медицинского страхования при наличии показаний.
Специальная подготовка требуется только при необходимости дополнительного обследования органов брюшной полости. Обычно она заключается в соблюдении некоторых ограничений в питании и режиме приема пищи.
Когда пациент приходит в кабинет врача, его укладывают на кушетку. Обследуемый участок обрабатывается специальным гелем.
Далее подключаются датчики, которые при соприкосновении с телом посылают ультразвуковой сигнал, который, отражаясь от внутренних структур пахового канала и других обследуемых областей, отображается на экране в виде изображения внутренних органов.
Результаты фиксируются в виде заключения специалиста, которое изучается хирургом для принятия решения о дальнейших действиях и необходимости операции.
Ультразвуковое обследование места расположения патологии (паховой области) – это безопасный и информативный способ выяснить наличие и состояние грыжи и прилежащих тканей.
Паховая грыжа или другая патология? УЗИ даст ответ на этот вопрос, но назначить процедуру должен хирург.
Пациенту не стоит волноваться – в ходе ультразвукового исследования не будет болевых или иных неприятных ощущений. УЗИ-диагностика настолько комфортна и безопасна, что проводится у детей раннего возраста, пожилых пациентов и беременных женщин.
Статистика гласит, что 70% всех заболеваний грыж брюшной полости составляет именно паховая грыжа. Это касается как взрослых, так и детей.
Патология больше характерна для мужчин: из 5 случаев заболевания только один будет у пациентки женского пола. Хотя факторы, которые влияют на развитие болезни, характерны для представителей обоих полов и встречаются примерно поровну как у мужчин, так и у женщин. Среди факторов развития паховых грыж:
- анатомические особенности строения организма;
- наследственная предрасположенность;
- склонность к длительным запорам;
- нарушение нервных связей в мышцах пресса, вследствие чего наступила их атрофия;
- непроходящий кашель;
- значительные спортивные нагрузки или тяжелый физический труд;
- тяжелые или частые роды.
Справка! Распространенной причиной возникновения паховой грыжи являются чрезмерные спортивные нагрузки.
Проявления болезни будут зависеть от размеров и локализации образования, расположение особенно сказывается на симптоматике. Есть ряд признаков, заставляющих предположить развитие пахового выпячивания:
- тянущие боли внизу живота, интенсивность которых возрастает при физических нагрузках, особенно, при поднятии тяжестей;
- образование, расположенное в паху, изменяется под действием нагрузки;
- проблемы с мочеиспусканием;
- нарушение работы пищеварительного тракта.
Во время УЗИ появляется возможность оценить:
- Как расположен грыжевой мешок.
- Насколько он выступает над окружающими тканями.
- Что у него внутри.
- В каком состоянии находятся отверстия и стенки пахового канала.
Обычно визуализация грыжи следует за выпадением органа.
До этих пор диагностика образования затруднена, ведь грыжевые ворота имеют незначительный размер, через который петли кишечника не могут пройти.
Важно! Заболевание может протекать таким образом, что больной о нем не знает, и никак его не ощущает. Патология может обнаружиться случайно, к примеру, при профосмотре или диспансеризации.
Можно ли выявить грыжу на плановом УЗИ брюшной полости?
Если есть, пусть и незначительное, проникновение отдельных частей органов в грыжевую полость, то да. Потому что в месте предполагаемого расположения органа он будет отсутствовать.
Если планируется дальнейшее детальное обследование органов, расположенных в брюшной полости, то без специальной подготовки не обойтись. Ее детали стоит обсудить с врачом, но обычно подготовка – это пищевые ограничения и прием специальных лекарственных средств. Если же нужно обследовать только зону паховой грыжи, то пациент не нуждается в подготовке.
Стандартная процедура ультразвукового обследования сложностей не вызывает и проходит в условиях стационара по общей методике:
- Пациент ложится на кушетку.
- Врач изучает направление, расспрашивает пациента.
- Интересующий участок обрабатывается проводящим гелем.
- Датчик подключается к УЗ-аппарату и при соприкосновении с телом подает на монитор определенный сигнал. Этот сигнал, отраженный от тканей паховой области, и оказывается виден на экране монитора, как детальное изображение внутренних структур.
Этот вид обследования целесообразен лишь тогда, когда грыжевой мешок уже наполнен содержимым – при этом УЗИ покажет наличие мешка и степень его полноты. Для точного диагноза понадобится узнать, что именно наполняет грыжевой мешок.
Кроме того, доктору необходимо учесть разницу в анатомических особенностях обследования паховой грыжи у мужчин, и у женщин. У представителей сильного пола для выяснения характера содержимого мешка врач исследует мошонку, паховые каналы и область брюшины. На экране визуализируется грыжа с содержимым грыжевого мешка, семенные канатики и яичко.
При осмотре женщин на предмет паховой грыжи, исследуются органы малого таза, что необходимо для выяснения содержимого грыжевого мешка.
Важно определить и указать в протоколе, не оказались ли там части маточных труб или яичника.
Результаты осмотра врач-сонолог фиксирует в заключении, которое предоставляется хирургу для ознакомления и определения дальнейшей лечебной тактики.
Хирург принимает решение о необходимости оперативного вмешательства.
Если заключение УЗИ подтверждает диагноз: «паховая грыжа», то с высокой долей вероятности пациента ожидает операция, потому что терапевтические методы здесь неэффективны.
Ультразвуковая диагностика не имеет противопоказаний, а по технологии проведения совершенно идентична аналогичным обследованиям других органов.
Если врач считает нужным уточнить параметры патологии, он может направить пациента на дополнительное обследование паховых каналов и мошонки, либо малого таза, брюшной полости и мочевого пузыря.
Изредка возникает необходимость рентгеновского обследования органов с контрастированием. Процедура проводится таким образом, чтобы в зону контраста попало выпячивание и органы, потенциально способные в нем оказаться: кишечник и мочевой пузырь. В первом случае процедура будет называться ирригографией, а во втором – цистографией.
- нет необходимости готовиться к процедуре;
- абсолютный комфорт и безопасность;
- отсутствие ограничений по здоровью или возрасту;
- отсутствие противопоказаний;
- быстрота выполнения.
Недостатков у ультразвукового исследования данной области пока не замечено.
Смотрите полезное видео о паховой грыже:
Любая современная поликлиника оснащена УЗ-аппаратом, поэтому данное обследование не составит труда пройти по направлению врача.
Если выбор пал на платную клинику, то стоимость процедуры там будет варьироваться в диапазоне от 700 до 1700 руб.
Грыжи, при отсутствии вовремя начатого лечения, способны ущемляться и тогда больному потребуется экстренная госпитализация. Избежать подобных осложнений поможет ультразвуковая диагностика, которую важно проходить также и в целях профилактики.
– это выпадение внутренних органов из брюшной полости через расширенный или ослабленный паховый канал.
У взрослых это происходит как следствие размягчения соединительной ткани на фоне повышения внутрибрюшного давления, а у малышей – в связи с незаращением «кармана», благодаря которому у мальчиков яички опускались в мошонку, а у девочек закреплялась круглая связка матки. Среди мужчин распространенность патологии до 10 раз выше, чем среди женщин.
Опытному врачу достаточно лишь взглянуть на проблему, чтобы определить правильный диагноз. Вот, как :
- округлое выпячивание из живота вниз в область промежности,
- появляется в вертикальном положении, иногда после кашля, натуживания, подъема тяжестей, плача у грудного ребенка
- исчезает или легко вправляется вручную, стоит только пациенту лечь на спину,
- обычно безболезненна при врачебном осмотре и бережной пальпации (ощупывании).
Хирурги из университета Вандербильта уверены, что динамическое УЗИ брюшной стенки при вентральных грыжах заменит компьютерную томографию (КТ), и будет золотым стандартом для диагностики послеоперационных грыж.
«УЗИ является точной альтернативой КТ для диагностики грыж брюшной стены, с дополнительными преимуществами не неренгеновского излучения и мгновенной интерпретацией «, заключил Бенджамин К.
Poulose, MD, MPH, доцент кафедры общей хирургии, Медицинский Университет Вандербильта Центр, Нэшвилл, штат Теннеси, и его коллеги в докладе, опубликованном в издании марта Журнала Американской коллегии хирургов (216:447-453).
Доктор Poulose, соавтор Уильям Б. Бек и их коллеги изучили 181 пациента, которые подверглись УЗИ органов брюшной полости на наличие вентральных грыж, а также компьютерной томографии органов брюшной полости и малого таза.
Анализ показал, что УЗИ точно определили расположение грыжи, с положительной прогностической ценностью 91% и отрицательной прогностической ценностью 97%. Кроме того, более того в некоторых случаях Узи оказалось более точным чем КТ исследование для диагностики вентральных грыж.
В отличие от КТ, УЗИ может быть выполнено, не подвергая пациента к ионизирующему излучению. Кроме того, УЗИ предоставляет в реальном времени результаты доступные как для хирурга и пациента, так для принятия клинических решений.
Выступая на ежегодном собрании 2013 годув Орландо, штат Флорида, д-р Poulose отметил, что УЗИ имеет большой потенциал, чтобы изменить клиническую практику и значительно улучшить исследования в области диагностики грыж. В настоящее время нет надежных, экономически эффективных средств обнаружения грыж.
УЗИ показало 107 существующих грыж, в том числе четыре пропущенные при КТ исследовании.
Все пропущенные грыжи были у пациентов с «довольно большими» грыжевыми мешками, которые было трудно отличить от здоровых рентгенологически соседних фасции, хотя эти грыжи были клинически очевидным.
Кроме того, было зафиксировано 28 УЗИ определяемых грыж у пациентов, которые знали про грыжи на основании анамнеза и самостоятельного медицинского обследования.
Наиболее сложные грыжи для УЗИ диагностики были небольшие пупочные грыжи у пациентов с ожирением. По словам исследователей, КТ может помочь в диагностике в трудной ситуации.
Роберт Дж. Fitzgibbons младший, доктор медицинских наук, профессор хирургии и главный врач общей хирургии университета Крейтон в Омахе, штат Небраска, сказал, что УЗИ грыж по видимому, является жизнеспособным вариантом, но может иметь трудности в получении широкого признания.
Несмотря на все предостережения и опасения УЗИ передней брюшной стенки при вентральных и паховых грыжах всё же можно отнести к золотому стандарту диагностики грыж. Так как метод очень информативен, экономически более выгоден чем КТ и МРТ, и очень часто более информативен.
Паховая грыжа – одно из заболеваний, которое касается в основном мужчин. Для устранений причин паховой грыжи необходима операция по укреплению задней стенки пахового канала. Различают также паховые и пахово-мошоночные грыжи, при последних внутренние органы спускаются ниже, в мошонку.
Например, грыжа может возникнуть в результате резкого поднятия тяжести. А иногда, грыжа находится в плавающем состоянии, когда она выпячивается лишь при определенных условиях. Определить наличие грыжи можно несколькими способами. При диагностики важно определить паховое выпячивание. Это вызывает боли в паховой зоне и увеличение размеров мошонки.
На первых этапах все эти заболевания напоминают паховую грыжу. Поэтому для правильного лечения, необходимо пройти полное обследование, чтобы поставить диагноз и назначить оптимальное лечение. Для начала доктор проводит внешний осмотр паховой зоны. Также больному нужно будет ответить на некоторые вопросы. Следует определить — грыжа косая, прямая или комбинированная.
Относительного лобкового бугорка, паховая грыжа будет находиться над лобковой костью или поблизости нее. Если же выпячивание находится ниже лобка и больше наружу – это бедренная hernia.
После осмотра внешне и опроса больного, происходит процесс пальпации пахового вываливания. Для этого пациент занимает положение лежа.
Хирург пробует вправить образование, после чего немного надавливает на паховое кольцо.
При этой манипуляции прямая грыжа проявится медиально к месту надавливания. В ходе хирургического вмешательства в организм человека, врачи внимательно изучают место проявления грыжи в любом случае. Если врач не может определить скользящую грыжу, которая не проявляется при классических методах осмотра, он прибегает к услугам специальных дополнительных технологий.
Нецелесообразно использовать метод до того, как грыжа проявится, поскольку УЗИ ничего не покажет. Ирригоскопия – это метод определения пахового нароста. Врачи прибегают к такому способу диагностики, как правило, при подозрении на скользящую грыжу, которая имеет плохо проявляющуюся симптоматику. Такую грыжу тяжело установить, поэтому прибегают к рентгенологическому исследованию.
При скользящей грыже еще могут применять цистографию, цистоскопию и УЗИ мочевого пузыря. Еще одним довольно распространенным способом диагностики грыж является герниография. В основном, этот метод применяют при наличии сомнений касательно наличия грыжи с противоположной стороны.
Очень часто она встречается у детей, однако и взрослые могут страдать подобным заболеванием. Причины и способы борьбы с недугом существуют разные, однако симптомы и диагностика паховой грыжи схожи во всех случаях.
Чтоб диагностировать и подтвердить наличие у пациента паховой грыжи, необходимо пройти ряд различных консультаций. Если имеются подозрения на наличие или начало развития паховой грыжи, то в первую очередь следует обратиться к доктору.
Хирург должен осмотреть область паха, прощупать паховое кольцо, это делается через мошонку. Для того чтобы окончательно установить диагноз, самым верным способом будет прохождение УЗИ паховой области. Доктор, проводящий исследование, тщательно обследует сам объект сомнений, паховый канал, мошонку.
В процессе УЗИ паховой области можно точно увидеть, чем наполнен «карман»: кишкой или жидкостью, и таким образом понять, грыжа это либо водянка. Вместе с УЗИ зачастую необходимо проводить и рентгенологическое обследование тазовой области. Это делается для того, чтобы посмотреть на результат операции и лечения и вовремя предотвратить осложнения.
В этом случае предполагают все возможные варианты заболеваний и в процессе диагностирования методом исключения выявляют истинную болезнь. Первый вариант требует более тщательного послеоперационного наблюдения, однако именно этот метод сокращает шансы на «возвращение» грыжи, ее рецидив.
В таких случаях чем раньше будет проведено обследование УЗИ, тем скорее можно предотвратить нежелательные последствия и осложнения.
Грыжа — это выпячивание внутреннего органа или его части через различные отверстия под кожу, в межмышечные пространства или в какие-то полости.
Паховая грыжа представляет собой выпячивание в паховой области вследствие наличия ослабленной брюшной стенки в области пахового канала.
Врожденные паховые грыжи образуются в процессе опущения яичка (или яичника у девочек) из брюшной полости в малый таз и мошонку.
Паховые грыжи бывают врожденными и приобретенными, которые возникают из-за слабости мышц и связок живота и тяжелой физической работы.
Прямая грыжа бывает только приобретенной, при этом внутренние органы выходят в паховый канал вне семенного канатика из-за слабости мышц и связок.
У детей чаще всего встречается косая паховая грыжа, причем мальчики подвержены этой патологии в большей степени, чем девочки. Двухсторонняя грыжа тоже, к сожалению, не редкость. В паховой области (слева и справа над лобком) появляется припухлость, которая при нажатии с булькающим звуком уходят внутрь.
Родители обратят на них внимание только, если грыжа уже достигла довольно существенного размера. При паховой грыже содержимым грыжевого мешка у мальчиков чаще всего является кишечник, а у девочек — яичник.
Проявления грыжи зависят от ее размера и органа, в ней находящегося. У женщин паховая грыжа встречается реже, но ущемление ее бывает относительно чаще.
Нахождение маточной трубы и яичника в грыжевом мешке вызывает боли, усиливающиеся при менструации.
Паховые грыжи встречаются гораздо чаще, чем другие грыжи живота. В большинстве случаев операции на свободной паховой грыже может быть выполнена под местным обезболиванием. Грыжи живота очень распространены. Как и в случае с пупочной грыжей, паховая грыжа наиболее заметно проявляется при плаче, кашле или физических нагрузках.
Паховая грыжа – заболевание, наиболее распространенное среди мужчин. Данное обстоятельство связано с особенностями анатомии пахового канала. Грыжа представляет собой небольшое выпячивание в нижней части живота, внутри которого находится грыжевой мешок, заполненный теми или иными органами брюшной полости.
Поначалу эта патология не вызывает у пациента дискомфорта и может доставлять лишь небольшое неудобство. Однако она опасна тем, что может произойти ее ущемление – в этом случае велик риск развития некротического поражения тканей.
Для того чтобы своевременно провести оперативное вмешательство, необходимо иметь точные сведения о состоянии грыжевого мешка – действительно ли это не водянка яичка или воспаленный лимфоузел. Получить их можно на обследовании с помощью ультразвука.
Медицинский центр «Клиника практической медицины» предлагает сделать УЗИ паховой грыжи по приемлемой стоимости.
Существует две основных группы причин возникновения данной патологии.
Врожденные. К данной категории относится слабость пахового кольца и соединительной ткани в области передней брюшной стенки. В данном случае предупредить появление грыжи будет затруднительно – пациенту необходимо ограничивать себя в физических нагрузках, диете, поведении и т. д.
Приобретенные. Если с генетикой все в порядке, то причиной появления паховых грыж является чрезмерная физическая нагрузка. Интенсивный кашель, частые запоры, понятие тяжестей – во время всех этих действий человек напрягает мышцы брюшного пресса. А при повышении давления соединительная ткань попросту не может сохранять свою целостность и в конечном итоге разрывается, образуя грыжевой мешок.
Как правило, диагностика паховых грыж проводится врачом путем пальпации проблемной области, а также посредством сбора анамнеза. Однако в ряде случаев необходимы более точные методы, позволяющие дифференцировать данное заболевание от патологий, локализованных в той же области. В частности, при помощи УЗИ специалист может отличить грыжу от следующих заболеваний:
- гидроцеле. Данная патология именуется также водянкой яичка. От грыжи она отличается тем, то ее полость заполнена не петлей кишечника, а жидкостью. При недообследовании пациента специалисты замечают данный факт уже во время операции. Стоит отметить, что оба этих заболевания успешно лечатся, однако подходы к их терапии различны. Именно поэтому при возникновении подозрений следует пройти УЗИ;
- воспаление пахового лимфоузла. При такой патологии у пациента часто бывает повышена температура тела, а в месте воспаления присутствуют болевые симптомы. Но иногда эти характерные признаки отсутствуют. Увеличенный лимфоузел необходимо выявить на этапе обследования, чтобы приступить к терапии заболевания, вызвавшего его воспаление. Для этого и проводится УЗИ паховой грыжи.
УЗИ паховой грыжи проходит по стандартной схеме – пациента укладывают на кушетку, на обследуемое место выдавливают специальный гель, после чего датчиком изучают внутренние структуры новообразования. Помимо этого врач обследует паховый канал и мошонку, чтобы исключить описанные выше патологии. Результаты исследования фиксируются и выдаются пациенту.
Записаться на прием к врачу
Меня отправляют не на УЗИ, а на рентген. Зачем?
Рентгенологическое исследование органов таза назначается при защемлениях грыж в целях выявления опасных очагов.
В частности, на рентгене можно будет увидеть скопление каловых масс в ущемленной грыжевыми воротами петле кишечника, проанализировать их расположение и количество. Полученные результаты врач учтет при планировании операции.
Не стоит бояться рентгенологического обследования – чем полнее будет картина заболевания, тем качественнее будет проведена терапия.
Как подготовиться к ультразвуковому исследованию?
Такое обследование не требует от пациента принятия серьезных мер. За сутки до визита к специалисту необходимо исключить из рациона продукты, способствующие повышенному газообразованию – ржаной хлеб, бобовые, свежие овощи. Это необходимо для того, чтобы врач выдел четкие контуры паховой грыжи на УЗИ.
Существуют ли альтернативные методы диагностики?
Как уже было сказано ранее, помимо УЗИ паховых грыж пациенту могут назначить рентгенографию органов таза, а также компьютерную томографию, ирригоскопию и герниографию.
источник
Многие годы безуспешно боретесь с БОЛЯМИ в СУСТАВАХ?
Глава Института: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день средство за 147 рублей.

При этом изображение исследуемого объекта проецируется на чувствительную пленку или фотобумагу.
Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Врач получает проекционное изображение органа посредством прохождения через него лучей Рентгена.
Получение изображение на особой чувствительной пленке основывается на том, что рентгеновской излучение ослабляется при прохождении его через те или иные ткани.
В результате этого на пленке получается изображение с разной степенью интенсивности. На рентгеновской пленке получается так называемое усредненное изображение. Это говорит о том, что для получения нужного снимка проводится исследование неоднородных органов.
Необходимо, чтобы снимки проводились как минимум в двух проекциях. Это связано с тем, что исследуется трехмерный объект, а рентгенограмма – это плоское, двухмерное изображение.
Расположение патологической области можно увидеть как раз в двух проекциях.
Мощность рентгеновского излучения зависит от исследуемого органа, габаритов пациента. Запись же изображения в РФ проводится, как правило, на чувствительную пленку.
На сегодняшний день этот вид диагностики остается одним из самых популярным. Это связано с ее простотой, дешевизной и высокой информативностью.
По сравнению с магнито-резонансной томографией и компьютерной томографией рентгенография позвоночника является более доступной.
Итак, что показывает рентген позвоночника:
- искривления позвоночника (лордоз, кифоз, сколиоз и др.);
- остеохондроз;
- изменения межпозвоночных суставов;
- подвывихи позвоночника;
- компрессионные травмы;
- опухоли позвоночника;
- инфекционные поражения органа (например, в результате туберкулеза).
Однако, рентгенография не позволяет увидеть патологию межпозвоночных дисков.
По данным такого исследования можно косвенно судить о состоянии этой части позвоночника, что имеет определенную ценность в комплексной диагностике.
Рентгенография позвоночника назначается в таких целях:
- определение причины возникновения болей в позвоночнике или конечностях;
- появление чувства слабости или онемения в позвоночнике;
- диагностика изменений межпозвоночных дисков;
- определение наличия травм позвоночника различного происхождения;
- выявление остеохондроза и воспалительных процессов в позвоночнике;
- диагностика искривления позвоночника различных форм и происхождения;
- определение врожденных патологий позвоночника у новорожденных;
- диагностика состояния позвоночных артерий.
Рентген пояснично крестцового отдела позвоночника – простая и достаточно информативная процедура. Она позволяет обнаружить даже самые небольшие отклонения в этой части позвоночника.
Врач может адекватно оценить состояние пояснично-крестцового отдела, состояние коркового слоя. Хорошо видна структура позвонков, их мягкие ткани.
Такое исследование назначают при таких патологических состояниях:
- боль в спине и конечностях;
- периодическое чувство онемения конечностей;
- искривление позвоночника;
- грыжа межпозвоночных дисков;
- подозрения на опухоль позвоночника;
- если пациента мучит чувство слабости;
- осложнения после переломов;
- врожденные аномалии развития позвоночника.
В этом отделе позвоночника повреждения случаются довольно часто, так как он очень уязвим и притом слабо защищен мышечной тканью.
Между тем грыжи, остеохондрозы в этом отделе развиваются достаточно быстро и могут нанести огромный вред здоровью.
Врачи рекомендуют делать рентген шейного отдела позвоночника при наличии таких показаний:
- постоянные головные боли различного происхождения;
- головокружения, которые случаются часто и без видимых причин;
- появление «мушек» перед глазами, ряби в глазах;
- онемение рук и ног, изменение в походке.
Достоинство такого исследования – низкая стоимость, возможность увидеть все изменения шейных позвонков. Врач также может увидеть наличие образований на костях – остеофитов.
Кроме того, на рентгенограмме этого отдела позвоночника видны такие изменения:
- последствия сколиоза, родовых травм;
- переломы в шейном отделе;
- смешение позвонков;
- остеохондроз;
- новообразования различной природы;
- артриты.
Это исследование дает возможность получить подробное изображение грудных позвонков. По изображениям врач будет судить о состоянии межпозвоночных дисков, наличии искривления позвоночника, а также других деформаций органа.
Рентген дает возможность увидеть:
- все грудные позвонки;
- патологические искривления позвоночника;
- наличие новообразований в позвоночнике;
- остеохондроз;
- поражение грудного отдела инфекционным процессом.
Обычно бывает, что нижние два или три позвонка не видны на снимке отчетливо. Это связано с тем, что они перекрываются плотными тканями органов брюшной полости.
Нужно учесть и то, что при развитии выраженного кифоза грудного отдела изображение позвонков может значительно искажаться.
Рентгенографию этого отдела показано делать при таких заболеваниях:
- боли в области живота, грудей;
- головные боли;
- головокружение, которое появляется при резких наклонах или поворотах головы;
- головокружение или боль, появляющиеся в результате неудачных поворотов шеи;
- онемение конечностей.
Подготовка к обследованию зависит от отдела позвоночника, который необходимо диагностировать.
Подготовка к рентгену поясничного отдела позвоночника включает в себя такие действия:
- исключение из рациона продуктов, стимулирующих газообразование, за два – три для до процедуры;
- прием ферментных препаратов (например, Фестал, Мезим), активированного угля;
- проведение очистительной клизмы накануне исследования;
- последний прием пищи должен быть не позже семи часов вечера накануне рентгенографии.
При рентгенографии других отделов позвоночника специальная подготовка не требуется.
До проведения диагностической процедуры пациент должен выполнять все предписания врача. В первую очередь, во врачебном кабинете надо раздеться до пояса, а также снять с себя все ювелирные украшения.
Во время диагностического исследования больному необходимо по просьбе врача ложиться на спину, на бок, наклоняться. В течение довольно длительного периода (а это может быть около 10 – 15 минут) надо лежать неподвижно.
Больным, которые не могут лежать в одном положении столь длительное время, не назначают исследования. Пациенту надо быть готовым к тому, что необходимо задерживать дыхание в момент, когда об этом попросит врач.
Рентгеновское исследование на назначается часто, поскольку оно вредит организму. Врач старается подбирать интенсивность облучения только в минимальной дозе.
К положительным качествам данного вида диагностики относят:
- возможность немедленного обследования пациента, как только он обратился в клинику;
- рентгеновская аппаратура есть практически в каждом лечебном учреждении, так что всегда есть возможность сделать снимок в экстренном случае;
- низкая стоимость диагностики;
- существует возможность оцифровать изображение;
- предварительной подготовки пациента в большинстве случаев не нужно, что сокращает время на обследование.
В то же время рентгенография позвоночника имеет некоторые недостатки. Вот на что необходимо обратить внимание в первую очередь:
- по сравнению с другими методами исследования рентгенография наименее информативна;
- рентгеновские лучи оказывают радиационное воздействие на организм.
Для того, чтобы понять, какой из этих методов диагностики лучше, надо знать их предназначение.
Томография хорошо показывает нарушения в мягких тканях.
Выбор в пользу рентгенографии или МРТ делается на основании поставленного диагноза.
Врач обязательно назначит необходимое обследование и никогда не будет предлагать делать то, чего не нужно.
Главное противопоказание для такой диагностики – это беременность.
Рентгеновские лучи могут отрицательно сказываться на состоянии плода.
Если пациент в течение 4 часов проходил исследование с использованием бариевой смеси, то рентгенографию позвоночника также не проводят.
Снимки получаются нечеткими и малоинформативными, если пациент не может находиться долгое время неподвижно, а также, если у него имеется ожирение.
Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Поскольку рентгеновские установки есть во многих клиниках страны, сделать обследование в РФ не предоставляет трудностей.
Обратившись в любую клинику, можно пройти необходимые процедуры.
Цена рентгенографии позвоночника зависит от качества услуги, авторитетности клиники, объема предоставляемых услуг. Она также будет отличаться в зависимости от региона.
Рентгенография позвоночника – доступное и информативное обследование. Оно позволяет обнаружить многие патологии развития позвоночника, травмы, новообразования. Ее можно проводить во многих экстренных случаях.
Все же ввиду специфики действия рентгеновских лучей на организм не рекомендуется проводить такое исследование очень часто.
источник
УЗИ брюшной полости. Грыжи передней брюшной стенки на УЗИ. Ультразвуковая диагностика печени, желчного пузыря, поджелудочной железы
Брюшная полость – это пространство, расположенное между диафрагмой и полостью таза. Брюшная полость выстлана оболочкой – брюшиной, которая служит дополнительной защитой для органов брюшной полости. Она отделяет так называемое забрюшинное пространство.
В брюшной полости находятся следующие органы:
- печень и желчный пузырь;
- желудок;
- селезенка;
- тонкий кишечник;
- толстый кишечник;
- аппендикс.
В забрюшинном пространстве расположены почки, поджелудочная железа, нервные сплетения, аорта, нижняя полая вена, лимфатические узлы и сосуды. Все органы забрюшинного пространства окружены жировой клетчаткой. На УЗИ органы брюшной полости и забрюшинного пространства исследуются вместе, поскольку брюшина не видна на УЗИ.
Сканирование органов брюшной полости проводят при различных положениях ультразвукового датчика, но всегда в минимум двух плоскостях – продольной и поперечной. При уточнении некоторых образований используются косые, межреберные и другие проекции.
При сканировании правой верхней части брюшной полости на экране аппарата УЗИ можно исследовать печень, желчный пузырь, головку поджелудочной железы, двенадцатиперстную кишку. Из сосудов здесь можно увидеть воротную вену, печеночную артерию, аорту и нижнюю полую вену. При сканировании средней верхней части желудка исследуют желудок, поджелудочную железу, двенадцатиперстную кишку, аорту и ее основные ветви. Селезенка исследуется при сканировании левой верхней части брюшной полости.
Проведение УЗИ брюшной полости у мужчин и женщин не имеет значительных особенностей, несмотря на то, что фактические различия в строении брюшной полости все же существуют. Анатомические различия заключаются в том, что у женщин полость брюшины имеет сообщение с внешней средой через яичники и маточные трубы. У мужчин полость брюшины является замкнутой.
Перечисленные отличия имеют значение при исследовании органов малого таза, так как репродуктивная система у мужчин и женщин построена по-разному. Органы брюшной полости расположены одинаково и имеют примерно равные размеры у обоих полов. Поэтому методика ультразвукового исследования органов брюшной полости является одинаковой для мужчин и женщин.
УЗИ является быстрым, доступным и безопасным методом исследования брюшной полости у детей. УЗИ не доставляет им болезненных ощущений и дискомфорта, поэтому может проводиться с самого маленького возраста. Новорожденным УЗИ брюшной полости делают еще в роддоме. Оценка органов на УЗИ проводится с учетом существующих возрастных стандартов.
У новорожденных органы брюшной полости имеют следующие средние размеры:
- толщина правой доли печени – 50 мм;
- длина желчного пузыря – 20 мм;
- толщина поджелудочной железы – 7 мм;
- длина селезенки – 40 мм.
Детям в течение первого года жизни УЗИ брюшной полости делают по определенным показаниям. С помощью УЗИ можно выявить отклонения в развитии внутренних органов. Если у ребенка наблюдается недобор веса, плохой аппетит, частое срыгивание, то рекомендуется провести УЗИ органов брюшной полости с целью обнаружить причину плохого питания малыша. При этом методика исследования у детей не отличается от таковой для взрослых.
Для детей старшего возраста показания к ультразвуковому исследованию такие же, как и у взрослых. По мере роста ребенка ультразвуковая характеристика и размеры органов должны соответствовать возрастным нормам. Ультразвуковое исследование детей лучше проводить в педиатрических учреждениях, которые специализируются на детских заболеваниях.
При ультразвуковом исследовании на экране монитора получают изображение, состоящее из оттенков различной яркости. Показатель яркости данных структур носит название эхогенности. Он соответствует количеству ультразвуковых волн, отраженных от анатомических структур. Количество отраженных волн зависит от плотности исследуемого органа.
При сканировании в наиболее распространенном В-режиме эхогенность описывается оттенками серого цвета. Чем качественнее аппаратура, тем больше оттенков серого, а значит и больше вариантов эхогенности может быть описано в ходе исследования. На практике при описании структур и составлении заключения пользуются пятью вариантами эхогенности. Это позволяет в значительной мере упростить описание ультразвукового исследования. За среднее значение эхогенности принята акустическая плотность печени.
Варианты эхогенности образований брюшной полости на УЗИ
Многие образования, особенно патологические, не имеют однородной эхогенности. В таком случае она описывается как смешанная. Смешанная эхогенность на УЗИ соответствует злокачественным опухолям. Это объясняется тем, что в них наблюдаются различные процессы – образование кист, разрастание соединительной ткани, некроз и кальцинация.
УЗИ мягких тканей живота проводится отдельно от исследования внутренних органов брюшной стенки. Это исследование ставит целью обнаружение грыж, скоплений жидкости, опухолей в передней брюшной стенке. Так как брюшная стенка имеет небольшую толщину, исследование мягких тканей проводится на небольшой глубине с применением высокочастотных датчиков (10 МГц). Исключение составляют пациенты с избыточным весом.
Передняя часть брюшной стенки состоит из двух прямых мышц живота, разделенных по центру белой линией. Боковая часть брюшной стенки включает три слоя мышц, разделенных оболочками — фасциями. Мышцы покрыты слоем подкожной жировой клетки, дермой и эпидермисом.
На УЗИ мышцы являются менее эхогенными, чем окружающие их оболочки, однако при появлении грыж, абсцессов или опухолей могут появляться необычные участки между слоями мышц. В зависимости от содержимого такие образования могут быть как анэхогенными, так и иметь повышенную эхогенность (в случае опухоли). Во время исследования мягких тканей больше диагностическое значение имеет изменение патологических образований во время дыхания (проба Вальсальвы) и при изменении положения тела.
Грыжи передней брюшной стенки представляют собой выхождение содержимого брюшной полости через сформированное патологическое отверстие в брюшной стенке. Местом образования грыж являются места, где мышечный каркас брюшной стенки недостаточно прочен или ослаблен вследствие похудения, перенесенных операций. При этом структуры, содержащиеся в грыжевом мешке, окутаны брюшиной.
Грыжи передней брюшной стенки чаще всего располагаются в следующих местах:
- по средней линии в верхней трети живота (грыжа белой линии);
- около пупочного кольца;
- в переднебоковой части живота (грыжа спигелиевой линии);
- на месте послеоперационных швов.
Диагноз грыжи обычно устанавливается после клинического осмотра. УЗИ помогает подтвердить диагноз грыжи, обнаружить их при отсутствии кожного выпячивания. На УЗИ хорошо видны грыжевые ворота, содержимое и размеры грыжевого мешка. Наиболее опасным осложнением грыжи является ее ущемление. Не ущемленная грыжа при кашле или глубоком вдохе увеличивается в размерах. Это происходит по причине повышения внутрибрюшного давления.
Грыжи обычно оперируются, для того чтобы избежать увеличения грыжевого мешка и осложнений в будущем. Кроме того, они доставляют большие неудобства пациенту. Одновременно с вправлением грыжи укрепляют брюшную стенку во избежание рецидива (повторения) ее образования. У детей образование околопупочных грыж может быть объяснено возрастной слабостью брюшной стенки. Вправление грыж, использование тугих повязок и укрепление мышечного каркаса приводит к самоизлечению грыж у детей.
УЗИ печени, желчного пузыря и желчевыводящих путей проводятся при наличии следующих симптомов:
- боль в правом подреберье;
- желтушность кожных покровов;
- тошнота, рвота;
- неоправданное увеличение температуры тела;
- нарушения стула.
С помощью ультразвукового метода можно поставить диагноз большинства заболеваний печени, таких как острый или хронический гепатит, опухоли печени, цирроз. Иногда для уточнения диагноза прибегают к дополнительным методам обследования печени. К ним относятся компьютерная томография (КТ) или магнитно-резонансная томография (МРТ), диагностическая хирургическая операция.
Печень является жизненно важным органом, выполняющим большое количество различных функций. Самыми важными из них являются обезвреживание различных токсинов, синтез белков крови и глюкозы, продукция желчи, кроветворение у плода. Печень расположена в правом подреберье и состоит из левой и правой доли, которые делятся на относительно самостоятельные сегменты. Функциональной единицей печени является печеночная долька. Кровоснабжение и отток желчи происходит в области ворот печени, где находится так называемая печеночная триада.
В области ворот печени расположены три анатомических образования со следующими размерами в норме:
- воротная вена, диаметром от 0,9 до 1,4 см;
- печеночная артерия, имеющая диаметр 0,5 см;
- общий желчный проток, диаметр которого составляет 0,7 см.
Ультразвуковое сканирование печени производится в правой верхней части стенки живота. Сканирование проводится в сагиттальной, поперечной и косых плоскостях. Верхний край печени находится за ребрами, поэтому датчик обязательно помещается и в межреберные промежутки. Нормальная печень выглядит как однородная эхогенная структура, поскольку вся паренхима печени состоит из печеночных долек. Эхогенность печени является средней, именно с ее плотностью сравниваются все другие органы брюшной полости. В однородной картине печени также встречаются участки гипоэхогенности, соответствующие воротной вене и венозному руслу печени. Как известно, вены печени имеют больший диаметр, чем артерии, поэтому они лучше видны на УЗИ. При проведении пробы Вальсальвы печеночные вены расширяются. Проба Вальсальвы заключается в попытке сделать форсированный выдох с закрытым ртом и носом.
На УЗИ также следует отличать квадратную и хвостатую доли печени, которые меньше левой и правой долей. Хвостатая и квадратная доли расположены спереди и сзади от ворот печени. В поперечном сечении хвостатая доля должна быть меньше 2/3 правой доли печени. Хвостатая и квадратная доли имеют среднюю эхогенность, но их можно ошибочно принять за опухоли. Ворота печени являются анэхогенными в области просвета сосудов, так как жидкость в их просвете полностью поглощает ультразвуковые колебания.
Для изучения ворот печени пациент ложится на левый бок, в то время как датчик располагается в поперечной плоскости.
Размеры печени имеют огромное значение в диагностике различных заболеваний. Клиническое обследование пациента обязательно включает определение ее границ и размеров путем пальпации. Однако с помощью УЗИ размеры печени определяются гораздо точнее. Увеличение печени, как и ее уменьшение, являются признаками заболеваний. Однако при оценке результатов следует учитывать большие индивидуальные различия в размерах печени, которые зависят от наследственных факторов и сложения тела пациента.
Печень имеет неправильную форму, поэтому ее измеряют в нескольких местах — по средней линии тела и по среднеключичной линии. Средняя линия тела является осью симметрии тела. Среднеключичная линия ей параллельна, но проходит через середину ключицы. Длину (продольный размер печени) определяют от высшей точки купола диафрагмы до нижнего края печени.
Врачи пользуются следующими средними значениями печени, соответствующими норме:
- продольный размер по среднеключичной линии — 10,5 см;
- продольный размер по средней линии тела – 8,3 см;
- переднезадний размер по среднеключичной линии — 8,1 см;
- переднезадний размер по средней линии – 5,7 см.
Из-за анатомических различий допускается отклонение приведенных значений на 1,5 сантиметра, причем как в меньшую, так и в большую сторону. У детей печень на УЗИ имеет такие же признаки, что и у взрослых, но видна обычно лучше из-за меньших размеров и более тонкого слоя жировой клетчатки.
Продольный размер печени детей по среднеключичной линии в зависимости от возраста














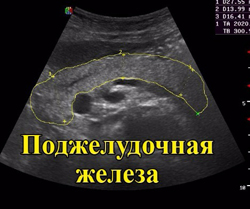 Поджелудочная железа представляет собой орган, выполняющий функции пищеварения и синтеза гормонов. В поджелудочной железе образуются практически все ферменты, необходимые для переваривания белков и углеводов (трипсин, амилаза и другие), а также инсулин — гормон, регулирующий уровень сахара в крови.
Поджелудочная железа представляет собой орган, выполняющий функции пищеварения и синтеза гормонов. В поджелудочной железе образуются практически все ферменты, необходимые для переваривания белков и углеводов (трипсин, амилаза и другие), а также инсулин — гормон, регулирующий уровень сахара в крови.