Как показывает практический опыт, 1/5 часть из общего количества пациентов при таком диагнозе нуждается в хирургическом лечении. Практически 50% из числа всех существующих вмешательств на позвоночнике выполняются именно по поводу удаления межпозвонковых грыж. Например, в США ежегодно оперируют 200-300 тыс. человек, у которых диагностирована неблагополучная клиническая картина в структурах позвоночных дисков.
Но даже при успешно проведенных манипуляциях, у части пациентов (примерно у 25%) остается или через какое-то время рецидивирует корешковый синдром, сохраняются или возникают неврологические и двигательные расстройства. Клиническое обследование больных, которые попали в группу людей с неудовлетворительными результатами, установило, что причинами синдрома неудачно прооперированного позвоночника по большей мере являются:
- рецидивы грыжеообразования на том же уровне (8%);
- сужение позвоночного канала из-за экзостозов и артроза межпозвоночных суставов (4,5%);
- появление грыжи на смежном с прооперированным сегментом диске (3,5%);
- образование патологических рубцов и спаек в позвоночном канале (3%);
- рубцово-спаечных образований в нервных корешках (3%)
- постоперационные псевдоменингоцеле и спинально-эпидуральные гематомы (1%).
Зоны, куда может отдаваться болевой синдром.
Как можно проследить, особенную тревогу вызывают рецидивы заболевания в том же месте, где производилась резекция грыжевой ткани. И довольно часто – это следствие допущенных ошибок и неточностей в ходе реабилитационного периода, игнорирование в отдаленные сроки требований и ограничений, касающихся повседневного образа жизни. Кто после качественной реабилитации продолжил восстановление в санатории, меньше остальных рискуют столкнуться с последствиями. Поэтому этот факт нужно принять к сведению всем пациентам, поскольку закрепление достигнутых функциональных результатов сразу по окончании основной реабилитационной программы играет далеко не второстепенную роль.
По поводу осложнений на форум часто приходят письма, где пациенты винят в их появлении нейрохирургов, которые плохо сделали операцию. Непосредственно хирургия в разы реже становится виновницей неблагополучного прогноза. Современные нейрохирургические технологии сегодня великолепно продуманы от создания безопасного доступа до ультраточной визуализации, они отлично изучены, освоены и отточены до мелочей спинальными хирургами.
Отечественные клиники не имеют отлаженной системой реабилитации. Поэтому во многих наших больницах, соотношение последствий оперативного вмешательства и неграмотного послеоперационного восстановления примерно равное – 50/50. Люди, прооперированные, к примеру, в России, на жизнь после операции жалуются слишком часто, ее качество не всегда такое, о котором мечтали пациенты. Эффективность операций в целом по России – 80%.
От врача зависит 99% успеха лечения.
Поэтому лучше проходить операцию, чтобы гарантировано не стать жертвой неквалифицированных действий горе-хирурга, в ведущих зарубежных странах по хирургии позвоночника и опорно-двигательного аппарата (в Чехии, Германии, Израиле). Даже самые сложные в техническом плане манипуляции здесь вам проведут «чисто», безукоризненность ответственной процедуры обеспечена на 98%-100%.
Очень значимо и реабилитационное пособие получить качественно и в полном объеме, а вот эту часть лечебного процесса могут предоставить уже далеко не все зарубежные страны-лидеры. Нигде, кроме Чехии, программа операции по удалению грыжи позвоночника не учитывает нормальный курс реабилитационной терапии. Кроме того, стоимость полноценной чешской программы высокопрофессионального комплексного лечения в 2-3 раза ниже, чем цена в Германии и Израиле только на одну услугу врача-хирурга. Прогнозы на благополучный послеоперационный исход в Чехии – 95%-100%.
Мы не будем перечислять все пункты инструкции, она вам известна, поскольку всегда выдается на руки при выписке из стационара. Но вот о некоторых неосвещенных в выданной инструкции требованиях, о чем чаще всего на форумах спрашивают пациенты, считаем нужным осведомить. Итак, два самых распространенных вопроса: разрешена ли баня после операции и когда можно заниматься сексом?
- Где-то можно вычитать, что баня – это самое то против спаечно-рубцового процесса после удаления позвоночной грыжи. Внимание! Этот факт не имеет клинических подтверждений. Более того, в баню ходить запрещено после операции минимум 6 месяцев, а еще лучше год. Температурные процедуры, это стимуляторы метаболизма и нормализации функций организма и если имеется хотя бы малый признак внутреннего или наружного воспаления в зоне операционного поля, они же могут так же интенсивно и простимулировать прогрессирование воспалительной реакции. Парная способна вызвать отек операционной раны, расхождение «свежих» швов. А это – благоприятная среда для попадания патогенных бактерий и развития гнойно-инфекционного патогенеза.
- Что касается секса, его следует ненадолго исключить. Обычно врачи не советуют возобновлять половую активность как минимум 14 дней со дня вмешательства. И даже с этого момента, пока вы окончательно не восстановитесь, сексуальный контакт должен быть максимально безопасным. Вы должны быть пассивным партнером. Чтобы не причинить травму прооперированной части хребта, секс допускается щадящего типа, не отличающийся высоким напряжением. Правило отсутствия избыточной нагрузки на позвоночник, в частности на пояснично-крестцовый отдел (чаще грыжи удаляют именно в этом сегменте), должно соблюдаться примерно 6 месяцев.
Важно! Чтобы добиться полноценного восстановления качества жизни и избежать последствий, соблюдайте в строгости все противопоказания и показания, которые изложены в памятке, выданной вам при выписке из хирургического стационара. И непременно продолжите восстановление в реабилитационном центре. Стандартный срок обязательной реабилитации при условии положительной динамики составляет 3 месяца.
В первую очередь любое оперативное вмешательство, выполняемое при грыже позвоночника, преследует декомпрессию нервных структур, чтобы избавить пациента от неврологического дефицита и мучительной боли в спине и конечностях. Если чувствительность не возобновилась, а боли не устранены, можно говорить либо об остаточных симптомах, либо о последствиях. Болевой синдром в районе раны в ранний период наблюдается практически у всех, как нормальная реакция организма на операционную травму. Когда шов хорошо заживет, что обычно происходит в течение 3-7 дней, локальные болезненные признаки ликвидируются.
Постоперационным осложнением считается рецидив грыжи, встречаемость – 11,5% случаев из 100%. Произойти он может как в прооперированном сегменте (8%), так и на совершенно других сегментарных уровнях (3,5%). Полных гарантий, что грыжевое выпячивание не возникнет в ближнем или отдаленном будущем, вам не даст ни один оперирующий хирург, даже самый успешный. Однако можно максимально обезопасить себя от очередного формирования злополучного процесса в дисках позвоночника. И от пациента здесь очень многое зависит!
Вы должны четко понимать, что полноценная медреабилитация после процедуры удаления существенно сокращает вероятность повторного возвращения патологии, в связи с чем не должны отступать ни на шаг от предложенной реабилитологом и хирургом индивидуальной программы послеоперационного лечения. По максимуму предупредить данное последствие помогают интенсивные физические методы – ЛФК, физиотерапия, строго дозированный режим физической активности и пр.
Техника операции на видео:
Кроме того, человек должен знать, когда можно садиться, так как преждевременная отмена запрета на положение «сидя» – нередкая причина развития повторных деформаций хрящевых структур диска. Обычно запрещается сидеть 4-6 недель, но продолжительность сроков должен устанавливать в любом случае врач. Также вы обязаны носить корсет для позвоночника, который поможет быстрее восстановиться проблемному отделу и внести свою лепту в профилактику последствий. А вот относительно того, как долго ортопедическое устройство придется использовать, тоже определяется сугубо компетентным специалистом с учетом клинических данных по динамике восстановления.
Кто-то восстанавливается согласно плану – через 3 месяца, а кому-то может понадобиться и увеличить длительность восстановительного периода еще на несколько месяцев. Сроки напрямую зависят от индивидуальных особенностей организма к функциональному восстановлению, дооперационного состояния больного, объема и сложности проведенной операции. Но и после выздоровления делайте регулярно зарядку и соблюдайте все меры предосторожности. Не подвергайте себя недопустимым нагрузкам, так как даже поднятие тяжеловесного предмета способно вернуть заболевание.
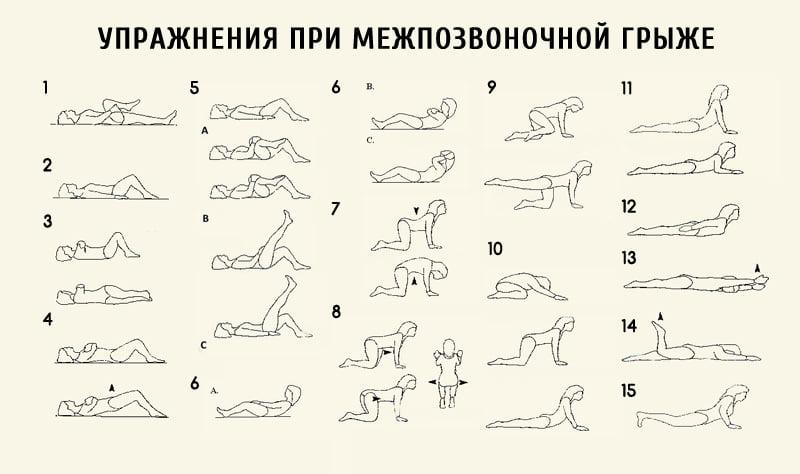
Этот комплекс выполняется как до, так и после операции. Но с согласия врача.
Остаточные боли могут еще какой-то период сохраняться, особенно у людей, поступивших в лечебное учреждение изначально с серьезными вертеброгенными нарушениями, которые прогрессировали слишком продолжительное время. По мере восстановления нервной ткани и мышечных структур неприятные симптомы, не устранившиеся сразу после вмешательства, постепенно будут утихать. Но примите к сведению, что сами по себе, без надлежащего послеоперационного лечения, они не только не пройдут, но и могут приобрести стойкую хроническую форму, иногда с необратимым характером.
Будьте бдительны! Если вас беспокоит боль после удаления грыжи, нужна консультация нейрохирурга! Не пытайтесь связываться с онлайн-докторами через интернет, они вам ничем не помогут, так как не имеют ни малейшего представления об особенностях вашего клинического случая, нюансах хирургического вмешательства, специфике вашего восстановления.
Все хотят получить ответ на наиболее волнующий вопрос: опасна ли операция по поводу грыжи позвоночника? Абсолютно у каждого оперативного метода лечения есть риски возможного развития осложнений. В нашем случае опасность операции тоже не исключается, и в доминирующем количестве она состоит в появлении рецидива, который решается повторным вмешательством. Безусловно, особенное значение еще играет качество интраоперационного сеанса, но, как правило, в преуспевающих клиниках операция проходит благополучно.
Уважаемый доктор Антон Епифанов, один из немногих в русскоязычной среде подробно объясняет опасность операций на позвоночнике, за что ему большая благодарность:
Какими могут быть интраоперационные последствия? Преимущественно они связаны с ранением нерва или твердой мозговой оболочки спинного мозга.- Первое осложнение будет проявляться болями и нарушением чувствительности в ногах или руках, в зависимости от места нахождения травмированного нерва. Если нервная структура повреждена сильно, прогноз на ее восстановление, к сожалению, неутешительный.
- При повреждении твердой спинномозговой оболочки, если хирург своевременно обнаружил причиненный дефект, он его ушьет. В противном случае будет вытекать спинномозговая жидкость. Нарушенная циркуляция ликвора вызовет проблемы с внутричерепным давлением и, как следствие, пациент будет испытывать сильные головные боли. Твердая оболочка может зажить самостоятельно, примерно за 2 недели.
Негативные реакции бывают и послеоперационными, ранние и поздние:
- К ранним осложнениям относят гнойно-септические процессы, в числе которых эпидурит, остеомиелит, нагноение шва, пневмония. Кроме того, в группу ранних постоперационных последствий входят тромбоз глубоких вен нижних конечностей и тромбоэмболия легких.
- Поздние негативные реакции – это повторные рецидивы, вторичные дегенеративно-дистрофические патологии. Сюда же входят грубые рубцово-спаечные разрастания, которые в свою очередь сдавливают нервные образования, что, как и при межпозвоночных грыжах, проявляется болевым синдромом и/или парестезиями, распространяющимися по ходу защемленного нерва.
Если операция проходила на образцовом уровне, соблюдены все профилактические меры и безупречно выполняются врачебные рекомендации, вероятность возникновения любых последствий сводится к самому предельному минимуму.
источник
Сегодня заболеваемость межпозвоночными грыжами среди населения и количество проведенных операций по случаю прогрессивного течения патологического процесса достигли невероятных масштабов. Статистика показывает, что примерно 25% людей в возрасте 25-30 лет начинают ощущать первые клинические признаки коварного недуга. А к 50 годам межпозвонковые грыжи доставляют существенные неприятности 80% мужчин и 60% пациенткам женского пола. Нередко болезнь носит неконтролируемо агрессивный характер, что неизбежно требует хирургического лечения.
К счастью, несмотря на неизлечимость дегенеративно-дистрофического патогенеза данного вида, современные способы операции в основном отлично справляются со своей терапевтической задачей: напрочь ликвидируют патологический фактор (грыжевый компонент), который провоцирует компрессию спинномозговых структур. Таким образом, после операции достигается полная декомпрессия, а вместе с тем исчезают мучительные болевые ощущения, устраняются функциональные расстройства со стороны опорно-двигательного аппарата и внутренних органов.
Однако не стоит думать, что оперативное вмешательство при грыжах поясничного отдела и другой расположенности – это единственный и окончательный этап лечения. Нет, чтобы проделанные манипуляции действительно привели к заветному выздоровлению, предельно важно пройти от начала и до конца качественное послеоперационное восстановление. После операции по удалению грыжи межпозвонкового диска реабилитационный период должен быть грамотно спланирован профессионалом.От пациента потребуется весь установленный врачом срок реабилитации, а на это уйдет в среднем 3 месяца, очень ответственно соблюдать рекомендованную им послеоперационную программу лечения. В зависимости от того, как проходит восстановительный процесс, сколько длится заживление раны и пр., сроки, в принципе, могут быть сокращены или продлены. Продолжительность восстановления у каждого будет своя, как и сема лечебных мероприятий. Стоит отметить, что наилучших результатов достигают люди, которые восстанавливались положенное количество времени под наблюдением опытных реабилитологов.
После операции по удалению грыжи поясничного отдела, как и выпавшего хряща шейного или грудного диска, восстановительный период необходим для:
- быстрого устранения болевого синдрома;
- предупреждения возможных осложнений (инфекций, тромбоза, рубцов и пр.);
- приведения общих показателей здоровья в норму;
- восстановления мышечной силы ног, рук, спины, живота;
- поэтапного возобновления работоспособности позвоночника;
- овладения навыками правильного распределения нагрузки;
- исправления дефектов походки, осанки;
- возвращения к нормальной жизни с минимумом ограничений;
- минимизации рисков развития повторного грыжеобразования.
Условно весь период реабилитации подразделяется на 3 этапа, где 1-й – это наиболее тяжелый этап, в момент которого будут беспокоить боли в районе шва, у некоторых людей еще могут присутствовать вместе с этим и остаточные неврологические симптомы, что является нормой после такого вмешательства при данном диагнозе. В течение недели болезненные признаки в области операционного разреза пройдут, рана уже хорошо заживет, и тогда восстановление будет переноситься гораздо легче.
Длится ранний этап около 2 недель, лечебные меры в эту фазу нацелены на устранение отечности и боли, поддержание органов дыхания в норме, нормальную регенерацию травмированных мягких тканей, предупреждение инфекционного патогенеза, недопущение мышечной атрофии, а также тромбообразования в нижних конечностях. Физическая активность пока еще положена облегченного вида, вставать и ходить вам показано уже спустя 24 часа, сидеть запрещено. Кроме того, рекомендуется специальная дыхательная гимнастика и несложные упражнения в постели, ношение корсета.
На 2-м и 3-м этапах лечебный процесс по большей мере базируется на ЛФК, она уже более активная и разнообразная, при этом параллельно с ней показаны сеансы физиотерапии. Ближе к финальной стадии назначаются процедуры массажа и мануальной терапии, лечебная гимнастика в воде, занятия плаванием.
Главное для вас сейчас, настроиться на продолжительную, усердную и плодотворную работу, не лениться и не падать духом, не отступать от поставленной цели. Вы обязательно поправитесь, станете жить полноценной жизнью, освободитесь от боли и ограниченной подвижности, которые годами сковывали вас цепями, в буквальном смысле слова, по рукам и ногам. Повторим, что благополучный исход возможен исключительно при идеальном исполнении реабилитационных требований.
В ЛФК главным принципом является согласованность в рекомендуемых упражнениях и самочувствии пациента, дозированность, постепенность и регулярность. При удовлетворительном состоянии спектр занятий следует очень аккуратно расширять, при этом внимательно прислушиваться к собственным ощущениям, не допуская появления болезненного дискомфорта или обострения остаточных болей и чувствительных нарушений в конечностях.
Если при выполнении какого-либо упражнения вы почувствовали боль в зоне поясничного отдела или в другом месте, где вам провели удаление грыжи, а также в руках или ногах, имеет смысл снизить амплитуду движений. Но лучше сразу прекратить использовать данный прием гимнастики, показаться врачу и подробно ему описать ситуацию. Квалифицированный доктор произведет осмотр и грамотно откорректирует схему физических нагрузок.
Как оперативное вмешательство при грыжах межпозвонковых дисков у каждого отдельного пациента имеет свою специфику и уровень сложности, более того, оно может применяться на абсолютно различных участках позвоночного столба, так и не может быть универсальным для всех комплекс ЛФК. Дополнительно отметим, что обязательно в учет берется возраст, весовые критерии и статус здоровья пациента. Таким образом, вам должен только специалист составлять упражнения, видео и любые другие источники использовать крайне рискованно.
Запомните, что при неправильном подходе, самоназначении лечебной гимнастики, как и ее отсутствии или нерегулярности, вы рискуете ухудшить реабилитационный прогноз. Даже такой момент, как, можно ли приседать на корточки и когда, и то решается доктором. К слову, обычно не рекомендуется принимать положение глубокого приседа до полугода, хотя и этот временной параметр, как несложно понять, тоже подчинен принципу индивидуальности. Мы осветим еще несколько важных аспектов, касающихся непосредственно физической реабилитации:
- тренировки – это не занятия спортом, а специальная лечебная (!) разминка, где целью является оптимизированное и корректное восстановление утраченных функций опорно-двигательного аппарата;
- нельзя делать в начале восстановления классические отжимания, сначала ограничиваются отжиманиями от стены;
- в ходе реабилитации избегайте интенсивных и резких движений, не допускайте махов ногами, прыжков, глубоких наклонов, резких поворотов корпуса по оси, висов на турнике, любых силовых и ударно-толчковых нагрузок;
- не поднимайте тяжести, максимально допустимая масса груза для вас – 4 кг, старайтесь и по окончании восстановления не поднимать тяжелые предметы;
- на момент тренировок всегда надевайте специальный ортопедический корсет или воротник;
- не принимайте положение «сидя» ровно столько недель, сколько вам сказал лечащий врач;
- обязательно ежедневно включайте в свой режим спокойные пешие прогулки, лучше на свежем воздухе, но не переусердствуйте с продолжительностью и чередуйте ходьбу с получасовыми перерывами на отдых.
Ранний комплекс, который преимущественно назначается реабилитологами в самые первые дни после операции (выполняется в кровати), базируется на таких приемах, как:
- кругообразные вращения в голеностопе, запястье;
- движения стопами вверх/вниз;
- сгибание/разгибание ног в коленном, локтевом суставе;
- поочередное подтягивание коленей к животу;
- напряжение/расслабление отдельных групп мышц;
- дыхательная гимнастика.
Но это только начало, дальше будут задействоваться куда более сложные упражнения, которые уже предусматривают выполнение разнообразных активных задач на растяжку и укрепление мышц спины, шеи, брюшной стенки, нижних и верхних конечностей в нескольких положениях: лежа на животе, лежа на боку, стоя на четвереньках. Кроме того, в позднем периоде активно практикуют занятия на специальных тренажерах, аквагимнастику и плавание в бассейне.
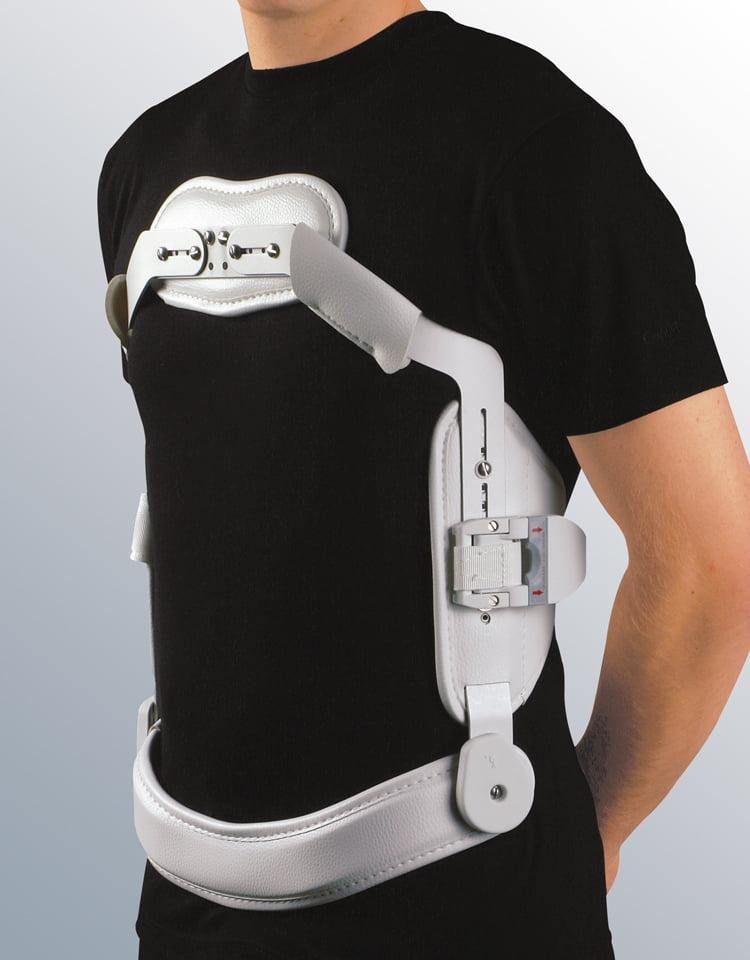
Обязательным условием для каждого, кто перенес операцию, является ношение корсета. Для начала сориентируем, сколько носить вам нужно будет ортопедическое приспособление. Согласно послеоперационным нормам, применять его необходимо на протяжении минимум 2 месяцев по 3-6 часов в сутки.
Надевают корсет на время занятий физкультурой, домашними делами, прогулок. Поездки в транспорте и машине сейчас противопоказаны, но если такая необходимость остро возникнет, непременно в момент поездки вы должны быть в корсете. Снимают поддерживающее изделие каждый раз перед ночным сном и дневным отдыхом, для этого сначала нужно лечь, а потом снять корсет.
Ортопедическое устройство должно быть полужесткого типа. Оно выполняет фиксирующую и поддерживающую роль, обеспечивая надежную опору и снятие нагрузки с позвоночника. С ним прооперированная зона быстрее восстановиться, так как будет максимально защищена от перегрузки и недопустимых резких двигательных маневров. Кроме того, корсет хорошо помогает сократить болезненные явления.
Самостоятельно решать, когда можно садиться, запрещено, данное ограничение вправе снимать сугубо компетентный специалист. В зависимости от тяжести операции, как правило, полный запрет на принятие положения «сидя» продолжается ориентировочно 4-6 недель. После отмены ограничения, вас научат, как садиться правильно, но поначалу можно будет только присаживаться, не давая нагрузку на копчик. Перед тем как начинать это делать, позаботьтесь, чтобы поверхности для сидения не были занижены. Как правильно занимать позу, какой прогиб позвоночника сохранять, как вставать и так далее, все это вы узнаете в положенное время. Сначала допустимо только присаживаться на край стула, при этом колени должны находиться ниже тазобедренных суставов. Сидеть и вставать необходимо, опираясь руками на колени или подлокотники стула.
В ходе реабилитации, особенно в ранней стадии, могут какое-то время сохраняться остаточные явления, которые были в дооперационном периоде. И самое распространенное из них – боль в ноге. В том, что болит нога или все еще сохранилось онемение, ничего удивительного нет, объясним почему. Долгое время нервные структуры контактировали с грыжей, которая давила на них и раздражала. Пораженные нервы после произведенной декомпрессии не могут тут же восстановиться, как только удалили патологический раздражитель. Именно поэтому все еще болит голень или, к примеру, тянет бедро, тревожат онемения и слабость в ноге.
На возобновление чувствительности проблемного корешка и нормальной нервной проводимости, возможно, уйдет не одна неделя. Но в любом случае в ближайшие сроки прогресс должен быть. Если улучшения не наступают, боли и парестезии имеют тенденцию к усилению, либо на фоне полного благополучия нога вдруг стала болеть и неметь, – это тревожные знаки, часто указывающие на развитие осложнений или рецидива заболевания. Не стесняйтесь задавать вопросы своему доктору, спрашивайте, почему болит нога и нормально ли это в вашем случае, в конце концов, это в ваших интересах. Чем раньше будет диагностирован негативный фактор, тем больше шансов на положительный прогноз.
Да, такой исход, к сожалению, не исключается. Вероятность такого осложнения, как рецидив, нельзя сказать, что ничтожно мала, она составляет от 5% до 10%. И гарантий, что в будущем не случиться повторное обострение, как на том же диске, так и любом другом, вам не даст ни один хирург, даже при идеально выполненной операции. Чаще возникают повторные приступы в нижней части спины, после поясничного отдела, но с меньшим количеством случаев, поражаются шейные диски. Самые распространенные причины – ошибки хирурга, плохо организованная реабилитация, пренебрежение пациентом пожизненных правил.
Заподозрить подобное осложнение нетрудно, тем более людям, которым не понаслышке знакома клиническая картина грыж. Помимо болевого синдрома, потери чувствительности и снижения двигательных функций конечностей, человека также могут тревожить расстройства со стороны органов малого таза. Некоторые жалуются, что подтекает моча, как следствие нарушенной иннервации мочевого пузыря, которая контролируется спинномозговыми нервами. Акцентируем, что данные симптомы могут указывать как на рецидив, так и на повреждение спинного мозга, нервной и сосудистой ткани хирургическими инструментами, а также на серьезные атрофические процессы и т. д.Не пытайтесь решать проблему с осложнением, обращаясь к остеопатам и прочим нетрадиционным целителям, можно усугубить состояние до необратимости. Хотя остеопатия и имеет некоторое признание в лечении нейрогенных синдромов, исходящих из позвоночника, но у нас, откровенно говоря, данная сфера медицины не освоена вообще. А вот дилетантов и шарлатанов в России, предлагающих некачественные остеопатические сеансы, огромное количество. Но речь сейчас не о том, важно понимать, что последствия после хирургии – это всегда серьезно и опасно, так как они могут быстро превратить человека в инвалида. А потому их диагностику и лечение должны проводить нейрохирурги и неврологи!
Чтобы максимально оградить себя от повторения приступа и прочих последствий, проходить процедуру нужно у хорошего нейрохирурга с многолетним стажем успешной работы в данном направлении и, безусловно, беспрекословно выполнять все требования к реабилитации и дальнейшему образу жизни.
По факту все мероприятия после удаления преследуют достижение главных задач:
- возвратить пациенту трудоспособность;
- не допустить развития негативных реакций после хирургической инвазии;
- воспрепятствовать формированию новых межпозвонковых грыж.
Как мы ранее сказали, реабилитационная программа состоит из 3 этапов. Какие лечебно-восстановительные меры подразумеваются под ними, сейчас рассмотрим.
| Этапы | Сроки (примерные) | Лечебный подход |
| Первый
(раннее восст. лечение) |
0-15 суток |
|
| Второй
(реадаптация пациента) |
с 3-й нед. до 2 мес. после операции |
|
| Третий
(возвращение в обычные условия жизни) |
с 9-й недели до полного восстановления |
|
Нельзя не озвучить очень важный момент, касающийся женщин детородного возраста. Во избежание рецидива не планируйте беременность в течение первого года. Пока позвоночник и костно-мышечный каркас основательно не окрепнут, повремените с зачатием ребенка. Также предупредим всех пациентов, независимо от пола и возраста. Строго соблюдайте инструкцию по ограничениям и сохраняйте тот физический режим, после окончания 2-3 месяцев к которому вы пришли, минимум год. Такие рекомендации дают врачи, объясняя тем, что после поясничного вмешательства послеоперационный период в течение первых 12 месяцев имеет наивысшую степень риска развития повторного грыжевого выпячивания.
Многие интересуются, дают ли инвалидность после эктомии межпозвоночной грыжи? В большинстве случаев нет, но если по окончании полного лечебно-восстановительного курса состояние больного крайне неудовлетворительное, тогда на основании результатов всесторонней диагностики комиссией МСЭ решается вопрос о возможности присвоения группы. Статус нетрудоспособности в основном дается временно, обычно сроком на полгода. О том, как получить инвалидность и сможете ли вы вообще рассчитывать на нее, вас проконсультирует наблюдающий доктор.
Людям с положительной динамикой и без осложнений больничный лист обычно закрывают сразу по окончании срока реабилитации. То есть, длительность больничного составит примерно 2 или 3 месяца, после чего можно будет выйти на работу.
Полезно знать! Болевой синдром в отдаленные периоды может указывать на спайки после удаления межпозвоночной грыжи в зоне поясничного отдела или другого отдела, где проводились хирургические манипуляции. Патологические образования, выявленные несвоевременно, чреваты сильным огрубением и хронизацией процесса, без хирургии тогда вряд ли получится обойтись. Поэтому их проще не допустить, чем потом ложиться из-за образовавшихся массивных и плотных тяжей в позвоночнике на операционный стол снова. Лучшее средство профилактики – регулярная лечебная физкультура. Заметим, что клинически значимые послеоперационные спаечные эпидуриты, которые в буквальном смысле «замуровывают» нервные корешки, встречаются в 3%-3,5% случаев.
Через 7-10 суток после удаления грыжи поясничного отдела шов снимают. К этому времени разрез (размер 2-5 см) уже хорошо заживает, локальные отеки и воспаления проходят, поэтому хирург удаляет шовный материал. При хорошем самочувствии пациента сразу после снятия швов из стационара выписывают, объясняя, как вести себя дальше и что делать. Сразу ответим на два часто задаваемых вопроса: можно ли париться в бане и когда разрешается мочить рану (принимать душ)? Посещать баню/сауну нельзя минимум 6 месяцев, а вот принимать теплый душ можно уже через 3 суток после снятия швов.
Итак, госпитализация в стационаре окончена, теперь больной обязан продолжить свое восстановление в поликлинических условиях или реабилитационном центре. Но поскольку некоторые пациенты не считают нужным все реабилитационные мероприятия проходить под наблюдением высококвалифицированных реабилитологов и инструкторов по ЛФК, что очень плохо, у многих из них на той или иной фазе случаются разного характера эксцессы, о которых в безотлагательном порядке следует сообщить специалисту. Не дожидаясь планового осмотра, который мог быть назначен через 6 и 12 недель, бросайте все и направляйтесь к нейрохирургу, если у вас:
- горит спина, печет, жжет;
- нарушилось мочеиспускание;
- нижняя конечность немеет, теряет силу;
- появилась боль в животе;
- стала болеть нога, рука;
- повысилась температура;
- внезапно появилась боль в спине и усиливается;
- спазмировались мышцы спины;
- опухла или сочиться послеоперационная рана.
В целом, современные микрохирургические тактики позволяют с максимальной безопасностью и минимальными интра- и постоперационными рисками перенести хирургическое лечение. Однако, как после любого оперативного вмешательства, вероятность развития негативных реакций существует. В клинической практике редко, но встречаются такие последствия, как:
- поверхностное и глубокое инфицирование раны;
- гнойное воспаление клетчатки спинного мозга (эпидурит);
- вторичный стеноз позвоночного канала;
- остеомиелит, спондилит;
- прогрессирование остеохондроза;
- рубцово-спаечные дефекты в пределах операционного доступа;
- нарушение функций тазовых органов;
- мышечная слабость ног, рук;
- повторная межпозвоночная грыжа.
И если часть из перечисленных проблем удается ликвидировать путем интенсивной консервативной терапии, то рецидив – это показание к еще одной операции, возможно, нужно будет полностью удалять диск и устанавливать стабилизирующие системы.
Как показывает статистика отзывов, после оперирования поясничного отдела по поводу позвонковой грыжи в основном беспокоят боли в одной из конечностей и в районе разреза. Нередкая жалоба больных – сниженная чувствительность нижней части ног, преимущественно стоп. Если болевой синдром не вызван осложнениями, а трактуется как остаточные явления или как естественный физиологический ответ на операцию, он постепенно стихает и исчезает где-то за 2 недели. Для устранения боли врачи назначают в индивидуальном порядке медикаменты с выраженным противоболевым эффектом (селективные препараты НПВС, иногда кортикостероиды).
На основании отзывов, также можно сделать вывод, что в рамках стран СНГ с последствиями того или иного характера имеет дело чуть ли не каждый второй прооперированный человек. Объяснить подобную статистику просто: это – следствие неудачно проведенных вмешательств и неправильной реабилитации в силу недостаточно высокой компетенции медперсонала и низкой технологической оснащенности отечественных больниц. Поэтому настоятельно рекомендуется оперироваться и восстанавливаться только в медзаведениях, соответствующих мировым стандартам современной нейрохирургии и реабилитологии по всем критериям.
Если вы еще только собираетесь пройти оперативное вмешательство или ищете достойное реабилитационное медучреждение, советуем обратить внимание на Чехию. Чешские клиники нейрохирургии позвоночника – мировые лидеры по спинальной хирургии и реабилитационной терапии людей после вмешательств любой сложности. Пациенты, прошедшие операцию и восстановление в Чехии, в многочисленных отзывах выражают свое полное удовлетворение по поводу пройденного лечения, что является самым лучшим фактом подтверждения высокого профессионализма чешских специалистов. И главное, цены здесь на первоклассную медицинскую помощь примерно на 50% ниже от Германии или Израиля.
источник
С каждым годом такая неприятная патология, как межпозвоночная грыжа, динамично набирает обороты. Ее появление в большинстве случаев происходит на почве запущенного остеохондроза. Остеохондрозы в определенном сегменте позвоночника в различной степени тяжести присутствуют у 90% населения РФ, среди которых и совсем молодой контингент людей.
Что касается его опасного осложнения, а именно межпозвонковой грыжи, то согласно недавно проведенному эксперименту, суть которого заключалась в обследовании позвоночника у 100 случайных людей, у 30 из них была обнаружена грыжа диска в легкой и умеренной форме. Причем практически все испытуемые не подозревали о таком повороте событий, хотя и не отрицали, что с болезненными признаками в спине или шее знакомы. На территории России почти 1/3 населения имеет межпозвоночную грыжу.
Согласно данным клинических наблюдений, из всех стоящих на учете пациентов – 20% нуждаются в экстренной операции, причем преимущественно по поводу поясничных межпозвоночных грыж, реже – шейных. На снимках и видео вы сможете получить хорошую наглядную информацию о специфике патологии и операционных мерах борьбы с ней. Рекомендуем обязательно ознакомиться со всеми наглядными материалами.
Осложненное заболевание, когда выявлено сдавливание нервных корешков и спинного мозга, а также отделение от грыжи секвестра, представляет невероятную угрозу для человека. Патология, в зависимости от локализации, способна привести к парализации нижних или верхних конечностей, спровоцировать ранний инсульт и вызвать серьезную дисфункцию органов малого таза, выражающуюся неконтролируемым мочеиспусканием и дефекацией.
Симптомы улучшения состояния:
- избавить от невыносимых локальных болей и болевых синдромов, иррадиирущих в различные части тела;
- ликвидировать мышечную атрофию ног и рук;
- возобновить опорно-двигательный потенциал пораженной конечности;
- нормализовать иннервацию тазовых органов;
- восстановить работу первостепенной значимости отделов ЦНС (спинного и головного мозга);
- откорректировать походку, осанку, подвижность и стабильность позвоночного столба.
Давление оказываемое на нервные волокна приносит неприятные последствия.
Благодаря внедрению инновационных нейрохирургических технологий сегодня поясничные и шейные грыжи удаляются малоинвазивными методами, обеспечивающими бережное отношение к мягким тканям и нервным позвоночным структурам, минимизацию интра- и постоперационных рисков, быстрое восстановление. Перспективные виды операций:
- эндоскопическая эктомия грыжи;
- микродискэктомия;
- лазерная вапоризация (целесообразна только при небольших размерах выпячивания).
Выделим некоторые хорошие медучреждения в рамках РФ, неплохо специализирующиеся в малоинвазивной нейрохирургии лечения позвоночных грыж.
- В Екатеринбурге удаление межпозвоночной грыжи по различным современным технологиям пациенты могут пройти в Нейрохирургическом вертебрологическом центре при ГБ №41.
- Нейрохирургическое учреждение им. Бабиченко и Разумовского, расположенное в Саратове, тоже стоит отметить с положительной стороны. Для выполнения эндоскопии, например, здесь используется передовая немецкая система TESSYS, что является большим плюсом. Она располагает более широкими визуализационными возможностями и лучшими технологиями создания оптимально выгодных минидоступов, чем операции с микроскопом. При поражениях l5 s1 это особенно актуально. Благодаря данной технике доступно обходить анатомические препятствия и удалять сильно мигрировавшие секвестры.
- Хорошую репутацию завоевал МЦ «Медеор» в Челябинске. Клиника предлагает качественное удаление грыжи на любом уровне позвоночника с использованием трансфораминальных эндоскопических систем линейки Joimax (производитель Германия), таких как TESSYS и СESSYS. Оперативное вмешательство выполняет главврач, ортопед-травматолог, д-р мед. наук Астапенков Д.С.
- Почетного места удостоилась и Окружная клиническая больница г. Ханты-Мансийск, где по современным форматам лечат пациентов с протрузиями и грыжами межпозвонковых дисков. В больнице проводятся лазерная реконструкция и вапоризация, холодноплазменная пластика, протезирование имплантатов динамической стабилизации, механическая декомпрессия, микрохирургия секвестрированных грыж посредством эндоскопической ассистенции.
В России малотравматичные способы стали осваивать и применять недавно . Соответственно, число неудачных операций у нас 2-3 раза больше.
Самый травматичный способ удаления грыжи.
Удалять грыжу, используя микроскоп, зарубежом начали с начала 70-х годов, у нас же лишь в середине 90-х. А до этого времени у нас все еще задействовали самую агрессивную радикальную методику, с наивысшими рисками осложнений и неудач, – открытую дискэктомию. Этого одного примера вполне достаточно, чтобы понять, как сильно отстает отечественный уровень развития нейрохирургии от зарубежного..
В Чехии, Израиле, Германии, эндоскопическая дискэктомия с применением системы TESSYS примерно в 95% случаев и более дает отличные результаты, тогда как в России всего в 85-90%. Нейрохирургу ужно пройти не один год обучений и стажировок в лучших мировых центрах нейрохирургии, на протяжении многих лет ежедневно выполнять с десяток подобных вмешательств. В РФ, к глубокому сожалению, далеко не каждого спинального хирурга, не без исключений, конечно, можно назвать профессионалом.
Наиболее преуспевающей страной, лидером в ортопедии и спинальной хирургии сегодня, впрочем, как и 5, 10, 15 лет назад, является Чехия. Высокое доверие среди наших пациентов и огромное признание завоевала компания Artusmed, специализирующаяся малоинвазивной хирургии позвоночника, эндопротезирования позвоночных дисков и суставов. Здесь работают специалисты с большой буквы, которые выполняют любые хирургические манипуляции с ювелирной точностью.
В Чехии цены на удаление грыжи вместе с диагностикой и реабилитацией в 2-2,5 раза ниже, чем в Германии или Израиле только на одну процедуру эктомии. После оперативных процедур в чешских клиниках всегда принято полноценно заниматься восстановлением пациента, что большая редкость для большинства популярных стран. А без адекватного реабилитационного курса оперировать позвоночник бессмысленно.
Полная послеоперационная реабилитация, соответствующая виду и сложности проведенного хирургического сеанса, индивидуальным особенностям организма человека, является обязательным требованием каждой программы лечения, и она всегда включена в стоимость медицинского пакета.
Поражение дисков поясничного отдела происходит в 80% случаев. Обусловлено это тем, что нижний отдел позвоночника – его самая нагруженная и подвижная часть. Оперативные вмешательства по поводу межпозвонковых поясничных грыж, соответственно, преобладают. Назначаются они при наличии нижеуказанных проблем.
- Серьезные отклонения в работе органов малого таза, вызванные компрессией нервных отростков конского хвоста. Такая осложненная форма заболевания характеризуется тяжелыми изменениями в работе мочеиспускательного и прямокишечного тракта, а именно непроизвольным выделением мочи или кала. У мужчин наблюдаются проблемы с эрекцией.
- Предельная слабость мышц одной ноги (нижний монопарез), произошедшая вследствие нарушения их связи с нервной системой. В основном страдают функции сгибания/разгибания и опороспособности стопы.
- Секвестрирующая грыжа, при которой возник отрыв патологической массы пульпозного ядра от диска. Оторванная часть хряща попадает в эпидуральное пространство, что представляет большую угрозу. Свободный хрящевой фрагмент может перекрыть кровоснабжение спинного мозга и, как следствие, произойдет паралич ног.
- Неэффективность консервативной терапии на протяжении 3 месяцев. Если несмотря на пройденный медикаментозный, физиотерапевтический и ЛФК курс лечения, болезнь упорно продолжает досаждать мучительными локальными и иррадиирущими болями (в пояснице, конечности, ягодице, паху и пр.).
- Большое пролабирование студенистого ядра. Для поясничного и пояснично-крестцового отделов грыжа более 8 мм подлежит удалению хирургическим путем.
Вы должны быть уверенным, что свое здоровье вы доверите надежному специалисту. Не принимайте поспешных решений! Удостоверьтесь, что те, кто делал в конкретной клинике эктомию или коррекцию грыжи, остались довольными пройденным лечением. Штудируйте отзывы и видео пациентов, в идеале – найдите способы связаться с ними и пообщайтесь лично. Изучайте рейтинги хирурга и клинического центра.
Теперь рассмотрим, когда рекомендуют специалисты удаление межпозвоночной грыжи шейного отдела. Операция необходима, если патология привела к серьезным нарушениям качества жизни, этому способствуют:
- крупный размер грыжевого образования, для шейного отдела – это 6 мм и более;
- грыжа в стадии секвестрации (необходимо удалять в экстренном порядке!);
- утрата мышечной силы руки, или парез верхней конечности (парезы чаще встречаются односторонние);
- стеноз спинномозгового канала в данном отделе;
- поражение спинномозговых корешков;
- острая недостаточность притока крови к мозгу, обусловленная сдавливанием грыжей шейных сосудов и артерий;
- отсутствие положительной динамики (сохранение неврологической симптоматики или ее усиление) после 6-12 недель грамотного комплексного лечения консервативными способами.
Прямое показание к срочному удалению грыжи.
На эффективность любого оперативного лечения влияет тот факт, сколько длится уже тяжелый патологический процесс, особенно это касается мышечной слабости и онемения. Не затягивайте с операцией, если врач настоятельно ее рекомендует, значит, решение нужно принять в ближайшие сроки. В медучреждение, где делают удаление межпозвоночной грыжи, необходимо обратиться быстрее, максимум в течение 6 месяцев. Для чего такая спешка? Чтобы не допустить необратимой дегенерации затронутых нервных окончаний и окончательной гибели нерва, так как хирургия в такой ситуации уже будет бессильна, а инвалидизация больного – неизбежна.
Бояться удаления не нужно, современные виды операций предполагают щадящую для пациента и очень корректную к внутри- и околопозвоночным структурам инвазию. Она не оказывает на близлежащие структуры травматического эффекта, что в дальнейшем позволяет перенести легко и ускоренными темпами послеоперационный этап восстановления.
Положение тела больного во время операции.
Операция длится не более 1 часа. Что касается обезболивания, при эндохирургии (при помощи эндоскопа) сеанс проводят под местным наркозом. Если применяется микрохирургическая техника, тогда в основном используется общее анестезиологическое обеспечение. Эти две ведущие технологии также подразумевают создание довольно миниатюрного доступа (1-3 см).
Цена на лазерное удаление ниже, чем на традиционные методики, что повышает интерес к подобному типу лечения. Однако всем пациентам, которых заинтересовала лазеротерапия, важно знать, что не каждому она показана. Во-первых, ее не проводят тем, кому более 50 лет. К тому же, удалить лазером грыжу разрешается только при условии, что ее размеры не превысили 6 мм, а целостность фиброзного кольца еще сохранена. В среднем эффект длится от 1 года до 3 лет.
Суть процедуры состоит в том, что внутрь межпозвоночного диска помещается игла, через которую пропускают световод, генерирующий дозированную волну лазерного излучения. Под воздействием лазера биоткань, а именно пульпозное ядро, на ограниченном поле нагревается до температуры 60 градусов по Цельсию. Данный процесс вызывает испарение (вапризацию) ткани, грыжа втягивается внутрь и прекращает раздражать нервные корешки и сосудистые структуры. Сеанс длится 15-40 минут, проходит в амбулаторных условиях под местной анестезией с использованием рентген- или КТ-контроля.
Цена вапоризации грыжи лазером в Москве, в КДЦ МГМУ им. Сеченова составляет порядка 80 тыс. рублей. Аналогичную медицинскую услугу в столице выполняют и в ЦКБ №1 «РЖД», ЦКБ Российской академии наук, Медцентре «Гарант Клиник». В Ст.-Петербурге хвалят МЦ ОАО «Адмиралтейские верфи», также медуслуга оказывается в НИИ травматологии и ортопедии им. Вредена, ГБ №40, ВМА им. С.М. Кирова.В далее представленных городах цена на подобную услугу начинается от 40 тыс. рублей. Восстановление диска лазером в Екатеринбурге проводится в МАУ «Центральная городская больница № 24». Перкутанную лазерную деструкцию диска в Красноярске можно пройти в КГУЗ «Краевая клиническая больница». Информация по лазерному удалению в городе Великий Новгород отсутствует, но можно обратиться за консультацией в Городскую клиническую больницу №13. В этом медицинском заведении практикуют современные способы мининвазивного воздействия на позвонковые диски.
Запущенные формы патологии с локализацией в шейном и поясничном отделах позвоночника оперируются посредством микродискэктомии или эндоскопической операции. Попробуем сориентировать пациентов относительно того, сколько стоят услуги хирургов. Цена операции по методу микрохирургической дискэктомии в России составляет 60-230 тыс. рублей. На эндоскопию она составит не менее 100 тыс. руб. На окончательную стоимость влияют такие факторы, как:
- квалификация оперирующего специалиста;
- сложность клинического случая;
- необходимость использования стабилизирующих систем;
- количество дней в стационаре.
Важна не клиника, город или страна, важен нейрохирург, который будет Вас оперировать.
Поэтому советуем узнавать, сколько стоит нейрохирургическое лечение при вашем диагнозе, непосредственно в конкретной клинике. Цена в Москве и Санкт-Петербурге выше чем в остальных городах. Качественно удалить межпозвонковое грыжеобразование с минимизированными рисками рецидива болезни можно в Чехии, Израиле и Германии. Как при помощи эндоскопа, так и посредством микроскопа, в каждом из этих государств операции стоят примерно одинаково: в Чехии – не более 10000 евро, в израильских и немецких госпиталях – приблизительно от 16 тыс. до 25 тыс. евро.
Результаты операций по поводу грыж поясничного отдела – самое распространенное обсуждение на форумах. Отзывы об операциях в зоне крестца и поясницы, в шейной области будущих пациентов настраивают на предстоящие лечебно-хирургические мероприятия. Однако на тематических интернет-площадках существуют противоречивые высказывания: одни призывают ни в коем случае не соглашаться ложиться на стол хирурга, другие рассказывают, что зря так боялись пойти на операцию, которая, наконец, смогла изменить их жизнь к лучшему. Так кому верить?
Среди частых послеоперационных последствий после некорректных манипуляций и плохо организованной реабилитации встречаются:
- нагноение и инфицирование операционной раны;
- образование грубых рубцовых тяжей, сдавливавающие нервные волокна и спинального канала;
- повреждение неопытным хирургом нервного образования или спинного мозга, парализация конечностей и дисфункция кишечной и мочеполовой систем, серьезные проблемам с головным мозгом;
- скорый рецидив межпозвоночной грыжи.
- введение общего типа наркоза;
- выполнение анатомической разметки на кожных покровах при помощи интраоперационной установки рентгена, человек лежит на спине;
- создание операционного доступа по кожной складке на шее спереди (разрез равен примерно 3-4 см);
- раздвижение мышц ранорасширителем (мышечные волокна не разрезаются, а только аккуратно раздвигаются);
- используя микрохирургические инструменты, под контролем высокоточного операционного микроскопа электронного типа извлекают проблемный диск вместе с грыжей;
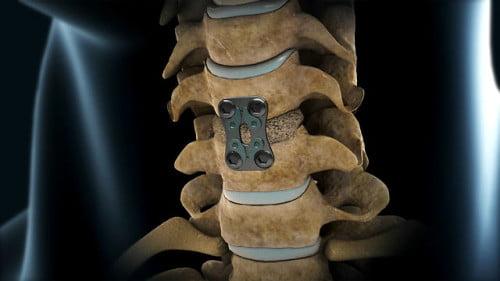
- далее выполняется спондилодез, сращение соседних позвонков, между которыми находился извлеченный хирургом деформированный диск при помощи установки межтелового импланта (кейджа), чтобы стабилизировать прооперированный сегмент;
- в конце процедуры обрабатывается рана и накладываются швы.
Схема установки импланта в шейном отделе.
Сеанс продолжается примерно 40 минут. Спустя несколько часов после его окончания пациент может вставать и передвигаться, а ориентировочно через трое суток оформляется выписка из стационара. К несложной, в плане физических нагрузок, профессиональной и бытовой деятельности приступать можно сразу после выписки, но не в ущерб реабилитации! К физической активности разрешается вернуться через 2-3 месяца, а до этого времени стоит пройти курс восстановления (прием медикаментов, физиотерапия, ЛФК, диета и пр.).
Пред операцией выполняется введение, местного анестетика для полного обезболивания того анатомического участка, где планируется хирургия. Для высокой визуализации рабочей анатомической зоны применяется эндоскопическая установка, обладающая многократным увеличением. Данного типа микрооперация собрала вокруг себя положительные отзывы, поскольку она самым тактичным и щадящим образом нейтрализует боли. Размер доступа составляет около 8-1,5 мм. Процесс удаления грыжи поясничного диска:
- сначала выполняется прокол мягких тканей в правильной проекции, при этом пациент лежит на животе;
- в произведенный заднебоковой доступ вводятся миниатюрные элементы эндоскопа и подводятся к диску через фораминальное отверстие позвоночника, контроль расположения эндоскопа в межпозвоночном пространстве выполняется с помощью рентгенологического оборудования;
- далее в рабочую трубку помешается микрохирургический инструментарий и хирург отщипывает патологический массив пульпозного ядра, вышедший за пределы диска, и выводит его наружу через эндоскопический тубус;
- процесс удаления постоянно отслеживается на большом операционном мониторе, а при обнаружении секвестрированных кусочков грыжи, доктор от них тщательно очищает позвоночное пространство;
- по окончании сеанса операционное поле промывается, инструменты извлекаются, на рану накладывают несколько швов и стерильный пластырь.
Эндоскопическая методика подразумевает резекцию грыжи с сохранением межпозвоночного диска, а также обеспечивает максимальную интактность позвоночным и околопозвоночным структурам, после нее риск развития нестабильности позвонков практически отсутствует, как и вероятность формирования негативных реакций. Через 2 часа больной может ходить, а на следующие сутки, если состояние удовлетворительное, его отпускают уже домой. Но особенного физического режима, своеобразной послеоперационной терапии для предупреждения осложнений и восстановления полноценного объема движений строго придерживаться крайне обязательно. А это 1-2 месяца, иначе повторное возникновение болезни на этом же сегменте неизбежно произойдет снова.
Внимание! Не верьте тому, кто говорит, что ограничения по поводу физической активности после эндоскопии вообще отсутствуют, а реабилитация не нужна. Это жестокий обман недобросовестных медицинских организаций, заинтересованных только в привлечении клиентов и финансовой выгоде. Или же подобный абсурд написан человеком, далеким от медицины. Некоторые пациенты воспринимают такую безграмотную информацию за правду, и расплачиваются потом за свою наивность ценой собственного здоровья.
Эндоскопическая резекция – это сложнейшая операция на очень многосложном и функционально значимом элементе опорно-двигательного аппарата, но не такая агрессивная, как, к примеру, радикальная дискэктомия. И эффективность метода зависит не только от качества выполненного вмешательства, но и напрямую от реабилитации и дальнейшего образа жизни человека, запомните это.
Микрохирургическая операция по удалению грыж является основополагающей методикой и надежной тактикой при тяжелых диагнозах. Применяется электронный микроскоп с десятикратным увеличением и удается избежать повреждения любых главных структур, в том числе нервов, находящихся на проблемном уровне. Разрез по величине небольшой, всего 2-3 см, но оперативное вмешательство очень серьезное, требующее высокой точности нейрохирурга.
Операционный сеанс занимает около 40 минут. Человека погружают в общий наркоз. Открыв доступ, специалист бережно сдвигает нервный корешок и осуществляет пофрагментную эктомию грыжевой ткани, по возможности сохраняя большую часть диска. Если без резекции всего диска не обойтись, а такие ситуации случаются крайне редко, дегенерированный межпозвонковый элемент удаляют полностью, а в освобожденное отверстие между позвонками ставится искусственный имплантат. Он будет выполнять функции диска, сохраняя анатомическую подвижность позвоночника.
В отличие от классической дискэктомии, микродискэктомия позволяет:
- избежать кровопотерь, существенно уменьшить риски последствий;
- быстро избавить от отголосков корешкового синдрома;
- рано активизировать пациента;
- сократить сроки до окончательного восстановления двигательно-опорных функций позвоночного столба;
- ускоренными темпами возобновить работоспособность верхних или нижних конечностей.
На следующий день пациент может вставать и двигаться, а по истечении 3-5 суток покинуть клинический центр. Сидеть не разрешается на протяжении 2 недель. Прописывается ношение поясничного бандажа или шейного воротника, лимитированное по времени. Реабилитационная программа составляется индивидуально для каждого больного основным специалистом совместно с реабилитологом, физиотерапевтом, инструктором по ЛФК. Продолжительность реабилитационного курса после хирургии зависит от самочувствия пациента: у кого-то он составляет 5-6 недель, а кому-то может потребоваться 2 месяца или более, чтобы физиологические показатели вернулись к норме.
Можно ли удалять выбухание пульпозного ядра еще способами кроме малоинвазивной хирургии? Да, но базовые методики вне конкуренции. Дадим краткую характеристику редко применяемым способам. Вы сможете понять, как удаляют ими грыжи поясничного отдела и очаги другой локализации.
Принцип процедуры примерно аналогичен лазерному выпариванию, только основным активным веществом здесь выступает холодная плазма. Путем пункционного прокола в смещенное студенистое вещество вводится игла, через которую подается струя низкотемпературной плазмы. Под ее воздействием ткань внутри диска частично разрушается и формируется полость с отрицательным давлением, что стимулирует обратное втягивание выпяченного фрагмента ядра и восстановление анатомически правильной формы диска. В итоге нервные корешки и сосудистые веточки освобождаются от грыжевой компрессии, боль проходит.
Такой прием уместен исключительно при протрузиях до 6 мм, то есть на раннем этапе патологии. Нельзя прибегать к данной технологии в возрасте 50 лет и старше, а также при выраженном пролабировании, то есть если размер выпячивания составляет более чем 6 мм. Практически все, кто удалял патоморфологическое образование посредством холодноплазменного воздействия, не нарушая рекомендационных правил, отмечают исчезновение болевого синдрома в течение первой недели. После такой терапии, как и после лазеролечения, спустя 1-3 года, возникает потребность в повторении лечебного сеанса, поскольку заболевание снова дает о себе знать. При застарелых и больших грыжах эта технология не действует.
Эта технология не подходит для лечения запущенных форм патологии, тем более, с ее помощью не выполняют удаление секвестра. Нетравматичная процедура целесообразна лишь на начальной стадии заболевания, когда, несмотря на небольшой размер грыжи, наблюдается сильная болезненная симптоматика, не купируемая традиционными обезболивающими средствами. Преимущественно гидропластику используют при несильных протрузиях, располагающихся в пояснично-крестцовой области.
Минимальная инвазивность обеспечивает миниатюрный в диаметре зонда нуклеотома, который чрескожно вводят в диск под контролем ЭОП под местной анестезией. Через зонд во внутреннюю зону диска подается высокоскоростная струя физраствора, измельчающая частично ткани пульпозного ядра (на 40 %). После разреженная студенистая субстанция вместе с внедренным раствором эвакуируется через внутренний порт зонда. Грыжа прекращает раздражать нервный корешок, вызывать его отек и воспаление, а вместе с этим устраняется и болевой синдром.
После гидропластической декомпрессии неприятный дискомфорт в пояснице пропадает в раннем послеоперационном периоде. Вечером в тот же день, когда была сделана процедура, пациента выписывают с предоставлением основных рекомендаций по ограничению физических нагрузок. Пойти на работу можно уже через 2-3 суток.
На заметку! В Чехии все эффективные и безопасные тактики миниинвазивного удаления грыжеобразования в позвоночнике практикуются на протяжении нескольких десятков лет. Отменная квалификация врачей и богатый опыт, безупречно оснащенные операционные залы и блоки диагностики позволяют предельно минимизировать все существующие риски развития негативных последствий и добиться послеоперационных результатов. Прогноз на благоприятный исход составляет 95%-100%.
источник