Не следует противопоставлять абдоминальный доступ торакальному. Доступ следует выбирать после тщательного обследования пациента, обосновывая его в каждом случае. Не следует использовать предопределенный доступ, абдоминальный или торакальный, в зависимости от предпочтения хирурга или его специальности, если это не соответствует нуждам пациента. Хирург, предпринимающий операцию по поводу грыжи пищеводного отверстия диафрагмы, должен уметь выполнять ее различными доступами. Полное обследование помогает выбрать доступ, наиболее удобный в данном случае. Важно, например, страдает ли пациент ожирением. Первая ли это антирефлюксная операция или же операция по поводу рецидива? Имеются ли другие хирургические заболевания верхнего отдела брюшной полости? Имеются ли у пациента хронические респираторные заболевания?
Есть ли кровотечение из верхнего отдела желудочно-кишечного тракта, и было ли в прошлом? Имеет ли пациент тяжелый эзофагпт. фиброзную стриктуру пищевода, укорочение или изъязвление пищевода, пищевод Barrett, диффузный спазм или наддиафрагмальный дивертикул? Имеется ли недостаточность моторной функции пищевода со слабыми волнами или отсутствием перистальтики?
Чаще всего при антирефлюксных операциях используют абдоминальный доступ. Его легче выполнять, он позволяет тщательно обследовать брюшную полость, предоставляет возможность провести лечение сопутствующих заболеваний, таких как желчнокаменная болезнь или язва двенадцатиперстной кишки. В некоторых случаях абдоминальный доступ позволяет исправить диагностические ошибки при недостаточном обследовании, например при раке правой половины ободочной кишки, хроническом панкреатите и т.д. Эти ошибки невозможно выявить при торакотомии. Абдоминальный доступ легче переносится пациентами с повышенным риском оперативного вмешательства, чем торакальный. Кроме того, при торакотомии боли в послеоперационном периоде более сильные, продолжительные и встречаются чаще, чем при абдоминальном разрезе. Абдоминальный доступ предпочтителен у пациентов с грыжей и кровотечением из верхних отделов желудочно-кишечного тракта, а также у пациентов с хроническими заболеваниями легких. Торакальный доступ показан пациентам, у которых желудок в вертикальном положении не опускается в брюшную полость, имеющим тяжелый эзофагит, стриктуру или укорочение пищевода, изъязвления пищевода, пищевод Barrett или при сочетании грыжи пищеводного отверстия диафрагмы с диффузным спазмом пищевода, наддиафрагмальным дивертикулом и т.д.
Торакальный доступ совершенно необходим в случаях, когда нужно мобилизовать пищевод с перевязкой левых верхней и нижней бронхиальных артерий, чтобы низвести пищеводно-желудочный переход в брюшную полость без натяжения.
Мобилизация пищевода через грудную клетку безопаснее, так как она выполняется под прямым визуальным контролем. С другой стороны, если укорочение пишевода не обусловлено фиброзом, его освобождение и низведение в брюшную полость в большинстве случаев оказывается возможным. Освобождение и низведение пищевода в этих случаях через абдоминальный доступ обычно недостаточно и опасно, так как можно травмировать пищевод и повредить блуждающие нервы. Очень тучных пациентов удобнее оперировать торакальным доступом.
Особые трудности возникают у пациентов с рецидивирующим рефлюксом, ранее оперированных по поводу грыжи пищеводного отверстия диафрагмы. Сначала следует установить, обусловлен ли рецидив излишней тракцией при низведении пищевода или наличием укорочения пищевода, не замеченного хирургом. У повторно оперирующихся пациентов операцию выполнять намного сложнее, что обусловлено наличием Рубцовых тканей и сниженной жизнеспособностью стенок пищевода, которые можно легко перфорировать при выделении. У пациентов, которым предстоит повторная операция по поводу рецидива грыжи пищеводного отверстия диафрагмы, наиболее подходящим доступом является торакотомия, которую часто приходится расширять на брюшную полость (торакоабдоминальный разрез). У некоторых пациентов операция может быть произведена торакотрансдиафрагмальным доступом. Некоторые хирурги, однако, предпочитают торакальный разрез с отдельным абдоминальным разрезом, без рассечения края реберной дуги.
Чаще всего при лечении грыж пищеводного отверстия диафрагмы используются три операции:
1. Операция Hill.
2. Операция Nissen.
3. Операция Belsey Marie IV.
Первые две операции выполняют абдоминальным доступом, тогда как операцию Belsey — торакальным.
Операцию Nissen можно выполнять через грудную клетку, но из-за множества осложнений торакальный доступ не используется.
Все три операции преследуют одинаковые цели: а) реконструкция антирефлюксного барьера; б) лечение грыжи. Они имеют некоторое сходство, хотя по форме различаются. При всех этих операциях мобилизуют нижнюю часть пищевода в заднем средостении и пищеводно-желудочный переход под диафрагмой. Кроме того, при всех трех операциях повышается давление нижнего пищеводного сфинктера: операцию Nissen выполняют с фундопликапией вокруг пищевода на 360″, при операции Belsey повышение давления достигается путем фундопликации на 240″, а при операции Hill — дозированным сужением пищеводно-желудочного перехода. При операции Hill пищеводно-желудочный переход фиксируется к преаортальной фасции и медиальной дугообразной связке.
источник
Устранение грыжи пищеводного отверстия диафрагмы необходимо пациентам с околопищеводной (параэзофагеальной) грыжей из-за риска ее ущемления вне зависимости от выраженности имеющихся симптомов, а так же пациентам со скользящей грыжей пищеводного отверстия диафрагмы, имеющей выраженные клинические проявления в виде изжоги, регургитации (срыгивания) пищей и требующей постоянного медикаментозного лечения.
Пациенты с внепищеводными симптомами диафрагмальной грыжи (рецидивы пневмонии и бронхита, ночной кашель, хронический ларингит), метаплазией Баррета, побочными эффектами от терапии кислото-снижающими препаратами так же являются кандидатами на оперативное лечение.
Рисунок — Основные виды грыжи пищеводного отверстия диафрагмы
В нашем центре у подавляющего большинства пациентов используется лапароскопический доступ, который легко переносится пациентами, позволяет быстро вернуться к привычному образу жизни и физической активности. Операции выполняет эксперт высшей квалификации, специализирующийся на данной проблеме.
Проводится диагностика и лечение приобретенного короткого пищевода в сочетании с диафрагмальной грыжей. Тщательное техническое исполнение методики, зарекомендовавших себя в мире и в России является профилактикой новых патологических синдромов, связанных с операцией.
Лапароскопическая фундопликация в нашем центре выполняется в варианте полной фундопликации («короткий мягкий» Nissen, Nissen в модификации Э.А. Галлямова, симметричная полная фундопликация по А.Ф. Черноусову в модификации РНЦХ имени Б. Петровского), которые обеспечивают надежную защиту от рефлюкса и обеспечивают выздоровление.
Индивидуальный выбор методики фундопликации и способа устранения грыжи (уменьшение пищеводного отверстия диафрагмы путем его частичного ушивания) позволит избавить от имеющихся симптомов пациентов с любым типом грыжи.
Целью хирургического лечения при грыже пищеводного отверстия диафрагмы является устранение имеющихся симптомов желудочно-пищеводного рефлюкса, устранение самой грыжи, восстановление анатомического (естественного) расположения пищеводно-желудочного соединения.
Хирургическое лечение избавляет пациента от необходимости медикаментозного лечения, повышает качество жизни, устраняет угрозу тяжелых осложнений грыжи и рефлюкса в виде ущемления, развития кровотечения, сужения пищевода и т.д., устраняет воспалительный процесс в стенке пищевода и улучшает его функцию.
Пациентам, имеющим патологическое (морбидное) ожирение с индексом массы тела более 35 кг/м2 в сочетании с грыжей пищеводного отверстия диафрагмы имеющей выраженные клинические проявления, согласно существующим международным клиническим рекомендациям, целесообразно выполнение бариатрического вмешательства (гастрошунтирование либо продольная гастропластика).
Рисунок — Фундопликация по Ниссену (схема)
Результаты хирургического лечения грыжи пищеводного отверстия диафрагмы оценивают при рентгеноскопии и гастроскопии не ранее чем через 6 месяцев.
Отличные и хорошие отдаленные результаты хирургического лечения грыжи пищеводного отверстия диафрагмы, отсутствие рецидива грыжи на сроках пять и более лет наблюдают у 80-85%, отсутствие рефлюкса – у 92-94% пациентов после лапароскопической операции.
источник
Хирургическое лечение грыж пищеводного отверстия диафрагмы, как правило, преследует две основные цели – ликвидацию грыжевых ворот и формирование антирефлюксного барьера. 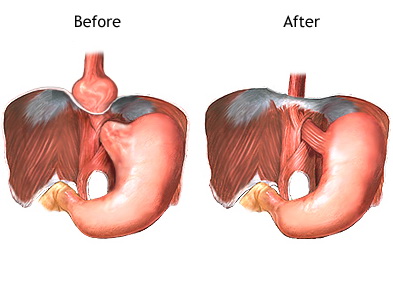
Устранение диафрагмальных грыж осуществляется путём мобилизации пищеводно-желудочного перехода, последующего низведения его вниз, в брюшную полость, уменьшения диаметра пищеводного отверстия диафрагмы и укрепления связки Морозова-Саввина.
Задачи же антирефлюксного этапа хирургического вмешательства решаются выполнением наиболее оптимального из использующихся в настоящее время видов фундопликации и направлены на воссоздание полноценности нижнего сфинктера пищевода, то есть на увеличение протяжённости зоны повышенного давления, увеличение уровня самого давления, сохранение без какого-либо натяжения абдоминального отдела пищевода длиною около 2 см и восстановление угла Гиса. При этом должен беспрепятственно обеспечиваться антеградный пассаж пищи по желудочно-кишечному тракту.
Что касается типа доступа, в традиционной хирургии в последнее время предпочтение отдаётся лапаротомии перед торакотомией. Трансабдоминальный подход, безусловно, легче, к тому же он позволяет тщательнейшим образом произвести ревизию брюшной полости, осуществить коррекцию сопутствующей патологии по типу жёлчнокаменной болезни или пептической язвы двенадцатиперстной кишки.
В некоторых ситуациях лапаротомия даёт возможность исправить диагностические ошибки, обусловленные недообследованием пациента, например при хроническом панкреатите, при раке правой половины толстой кишки и т.д.
Абдоминальный доступ легче, чем торакальный переносится больными из группы повышенного операционного риска, включая лиц пожилого возраста. Помимо этого, при торакотомии болевой синдром в постоперационном периоде более выражен, более продолжителен и встречается чаще, чем при трансабдоминальном подходе. Как правило, трансторакальная операция осуществляется только при наличии сопутствующих заболеваний органов грудной полости.
Новые возможности сейчас открывает использование эндохирургических технологий, благодаря которым многие уже хорошо известные методики обрели второе дыхание.
Все разработанные виды операций, предназначенные для коррекции диафрагмальных грыж , могут быть разделены на четыре основные группы:
- первая – это уменьшение диаметра пищеводного отверстия диафрагмы и укрепление связки Морозова-Саввина
- вторая – гастрокардиопексия
- третья – воссоздание физиологичного угла Гиса
- четвёртая – фундопликации.
Каждая из них имеет свою область применения и включает целый ряд методик.
(495) 51-722-51 — хирургия грыжи пищевода и ахалазии кардии в Москве и за рубежом
ОФОРМИТЬ ЗАЯВКУ на ЛЕЧЕНИЕ
В ходе лапароскопического лечения грыж пищеводного отверстия диафрагмы по авторской методике профессора К.В. Пучкова, пищевод вместе с верхней частью желудка выделяются из окружающих их спаек и низводятся в брюшную полость. Выполняется крурорафия пищеводное отверстие диафрагмы уменьшается и осуществляется фундопликация
Ахалазия кардии – видео-лекция проф. Феденко В.В. о современном лечение ахалазии кардии.
источник
Диафрагмальная грыжа — это патологическое состояние, при котором происходит выход внутренних органов полости живота через отверстия или слабые места в мышечной структуре диафрагмы. Операция при грыже пищеводного отверстия диафрагмы назначается в редких случаях, ведь это заболевание при адекватной консервативной терапии имеет благоприятный прогноз и никак не сказывается на функции внутренних органов.
Основной причиной развития слабых мест в диафрагме является нарушения закладки органов и тканей в эмбриогенезе, так развиваются грыжи врожденного типа. Приобретенный тип возникает вследствие возрастных изменений и малоподвижного образа жизни.
Грыжа может проявиться при усиленном метеоризме, запоре и во время беременности. Все эти процессы связаны с повышением давления в полости брюшины.
Морфологически диафрагмальная грыжа, как и все остальные, в своей структуре имеет ворота, мешок и грыжевое содержимое. В том случае если органы в образованном мешке ущемляются, происходит их постепенный некроз и воспаление, с дальнейшим развитием осложнений.
У большинства больных с диафрагмальными грыжами основные симптомы связаны с рефлюксом желудка и пищевода. Характерным для грыжи является появление болезненности в области эпигастрии и за грудиной.
Вторым симптомом после рефлюкса становится изжога, которая возникает вследствие действия агрессивной желудочной среды на слизистую оболочку пищевода. Больные, как правило, начинают ощущать облегчение после отрыжки. Также может произойти срыгивание слизи без предшествующей тошноты, содержимое представлено неперетравленными частицами пищи.
Симптоматические проявления при диафрагмальных грыжах в большинстве случаев полностью зависят от того, какие органы попали в мешок. Очень часто клиническое течение даже огромных грыж может происходить практически бессимптомно и их случайно обнаруживают при рентгенологических исследованиях.
Скользящие грыжевые выпячивания пищеводного отверстия диафрагмы имеют типичное клиническое течение и достаточно многообразную симптоматику. Но в некоторых случаях даже такие варианты грыж могут протекать практически бессимптомно.
Среди осложнений скользящих грыж диафрагмы наиболее часто случаются желудочные и кишечные кровотечения, образование стриктур пищевода. Причинами кровотечения могут стать эрозивные и язвенные деструктивные изменения в слизистой оболочке желудка, которые расположены в области сжатия его в отверстии диафрагмы. Кровотечения не массивные и имеют рецидивирующий характер.
Наиболее опасным и грозным осложнением грыж любой локализации является ее ущемление, такую патологию могут сравнивать со странгуляционной кишечной непроходимостью с резким нарушением питания и оксигенации частей ущемленных органов.
Консервативная терапия основывается на назначении специальной диеты и организации правильного и комфортного положения больного. В качестве медикаментозного лечения назначаются лекарственные препараты, направленные на угнетение желудочной секреции, нейтрализацию действия соляной кислоты, ускорение эвакуации содержимого из желудка человека, и борьбу с запорами.
В более тяжелых случаях больным показана операция по удалению грыжи ПОД, оперативное вмешательство направлено на вправление грыжевого мешка и укрепление слабого места диафрагмы.
Хирургическое лечение грыжи пищеводного отверстия диафрагмы показано, когда есть:
- стойкий болевой синдром;
- внутреннее кровотечение;
- фиксация органов в области грыжевых ворот;
- дисплазия и язва пищевода;
- скользящая околопищеводная грыжа;
- ущемление органов в грыжевом мешке;
- ухудшение состояния больного при проведении консервативной терапии;
- стеноз (сужение) пищеводной трубки.
Основной вариант операции при ГПОД — фундопликация по Ниссену. Суть ее заключается в фиксации на верхней части желудка манжетки, которая будет препятствовать забросу содержимого в пищевод. Кроме того, в ходе операции хирург возвращает органы на анатомическое место.
Фундопликация позволяет вернуть функциональное состояние сфинктера пищевода:
- нормализуется моторика органа;
- повышается тонус сфинктера;
- приходит в норму процесс опорожнения;
- уменьшается число сокращений.
Операция при грыже пищевода с открытым доступом делается, когда состояние пациента тяжелое и нужно провести немедленное хирургическое вмешательство. Такая техника имеет недостатки, в особенности минусом будет то, что после лечения у пациента еще долгое время присутствуют изжога, ощущение тяжести и сдавливания в области груди.
Лапароскопическая операция по удалению грыжи показана для планового вмешательства. За происходящим в области дефекта хирург наблюдает на экране, при этом он может видеть малейшие изменения в оперируемой области. Такая операция по удалению грыжи снижает риск случайного травмирования тканей, также уменьшается возможность послеоперационных осложнений.
Во время лапароскопической операции хирург выделяет часть пищевода и желудок с последующим возвращением их на нормальное анатомическое место. После этого проводится крурография, суть которой заключается в сужении пищеводной трубки до соответствующих норме размеров. В завершение операции выполняется непосредственно фундопликация, установка манжетки на желудочной стенке.
Лапароскопическая операция при грыже пищевода имеет ряд преимуществ:
- возможность восстановления нормальной анатомии брюшной полости и грудной клетки;
- атравматичность, отсутствие риска повреждения сосудов и нервов;
- быстрое восстановление после операции, низкий риск рецидива грыжи пищевода;
- создание функционирующего клапана, наличие которого исключает необходимость пожизненного приема лекарственных препаратов.
Выбор лапароскопической операции грыжи возможен лишь при удовлетворительном состоянии больного, когда нет острых патологий ЖКТ и грыжа неосложненная. После удаления больной уже через несколько дней сможет вернуться к нормальной жизни, соблюдая общие профилактические рекомендации.
Важно понимать, что грыжа пищеводного отверстия диафрагмы и операция по ее удалению будут равносильно опасными, если не соблюдать лечебные и профилактические меры до и после хирургического вмешательства.
Нередкими спутниками пищеводной грыжи являются язвенное заболевание, рефлюкс-эзофагит, желчнокаменная болезнь, и они также требуют хирургического лечения. Для решения одновременно нескольких проблем идеальным вариантом будет лапароскопическая операция. Она показана, когда нужно прооперировать такие органы, как желудок, желчный пузырь, диафрагма и фатеров сосок. Важным преимуществом лапароскопии в таком случае будет скорость выполнения, длительность операции увеличивается не более чем на 40 минут.
Удаление грыжи пищевода может проводиться одновременно с холецистэктомией (при калькулезном холецистите) и проксимальной ваготомией (при язве 12-перстной кишки).
После операции пациенту назначается диетическое питание, постельный режим не требуется. При проведении лапароскопии в области живота остается 3 разреза длиной не более 1 см. Первые сутки больной остается в постели и может употреблять только жидкость. Со второго дня можно кушать жидкую пишу, вставать с постели, начинать выполнять привычные дела.
Пациент выписывается обычно на 2-3 день, в редких случаях нужно дополнительное наблюдение за состоянием еще в течение нескольких дней, но не более 7 суток.
Уже через 2-3 недели можно возвращаться к работе. Строгая диета после операции назначается на 3-4 недели, мягкая продолжается в течение всей жизни.
После удаления ГПОД есть риск следующих осложнений:
- повторное развитие заболевания с необходимостью строчной операции;
- воспалительный процесс в области хирургического рубца;
- нарушение и расхождение шва;
- болезненные ощущения;
- дискомфорт во время и после приема пищи;
- миграция манжетки;
- дисфагия (утрудненное глотание определенной пищи).
Снизить риск последствий поможет строгая диета по следующим правилами:
- дробное питание небольшими порциями;
- строгая диета первые 2 недели после операции;
- последний прием пищи не позднее чем за 3-4 часа до сна;
- во время еды не пить никакой жидкости;
- между едой обязательно пить чистую воду;
- ни в коем случае не переедать и не спешить во время еды;
- исключить продукты, способствующие газообразованию и запорам.
Общая профилактика осложнений после операции:
- прием противовоспалительных средств, антацидов, средств для улучшения моторики ЖКТ и угнетения выработки соляной кислоты;
- соблюдение диеты, употребление достаточного количества жидкости в течение дня для нормализации водно-солевого баланса;
- занятия дыхательной гимнастикой, йогой, медитацией;
- полноценный ночной сон и отдых в дневное время;
- отказ от курения и наркотических средств, которые раздражают дыхательные пути, провоцируя частый кашель.
После операции по устранению ГПОД больному противопоказана тяжелая физическая работа.
В ранний период восстановления рекомендуется не совершать наклонов туловища вперед и меньше находиться в горизонтальном положении, особенно после приема пищи. Полезными после операции будут дыхательная гимнастика, прогулки на свежем воздухе, некоторые йогические асаны.
источник
Для оценки результатов лечения детей с ДГ ретроспективно мы провели сравнительный анализ лечения двух групп детей: основной и контрольной. Основную группу (53 человека) составили дети, которым были проведены эндохирургические операции, контрольную группу (35 человек) — дети, которым были выполнены открытые операции.
Для этого оценивали следующие показатели: сроки продленной ИВЛ, длительность операции, длительность пребывания в отделении реанимации, длительность обезболивающих препаратов, интраоперационные и послеоперационные осложнения, количество дней, проведенных пациентом в стационаре после оперативного вмешательства. Все дети были сравнимы по возрасту, полу, характеру патологии. Сравнительные результаты лечения основной и контрольной групп пациентов представлены в табл. 5.
Примечание. М — среднее значение показателя; 8 — стандартное отклонение; величина р — вероятность того, что полученный результат абсолютно случаен; величина р, меньшая или равная заданному уровню, например 0,05, свидетельствует о статистической значимости результата. При анализе полученных результатов установлено, что сроки продленной ИВ Л после открытых операций составили 3,1+3,0 дня, после эндохирургических — 1,9+1,0 дня. Таким образом, отмечается увеличение сроков продленной ИВЛ после открытых операций по сравнению с эндохирургическими (различия значимы р 0,05).
Длительность операции в первой (основной) группе составила от 30 до 130 (61+22) минут, во второй (контрольной) — от 60 до ПО (85+15) минут. Средняя продолжительность операции в основной группе достоверно ниже, чем в контрольной (р 0,05). Прежде всего это объясняется отсутствием разреза, в связи с использованием современных инструментов, позволяющих выиграть время при выполнении операций.
Временные различия определяются расходом времени на оперативный доступ и его закрытие: при торакотомии на это требуется 20 до 40 минут, при видеоторакоскопии — 3-5 минут.
При анализе полученных результатов установлено, что длительность нахождения пациента в реанимации после открытых операций составила 3,0+3,0 дня, при эндохирургических 2,1+1,7 дня. Таким образом, отмечается увеличение сроков нахождения в реанимации после открытых операций по сравнению с эндохирургическими (различия значимы р 0,05).
В связи с более гладким течением послеоперационного периода в основной группе только 40% детей находились в отделении реанимации и интенсивной терапии, тогда как в контрольной группе все дети находились в реанимации, что определялось необходимостью проведения продленной ИВ Л. В связи с этим активизация детей, перенесших открытую операцию, стала возможной лишь на 2-3-и сутки после операции.
Болевой синдром был выражен не у всех больных и купировался одно- и двух кратным введением анальгетиков. У больных, оперированных открытым способом, применение обезболивающих препаратов было более длительным по времени. В первой группе оно составило 2,6+1,0 дня, во второй — 6,9+2,2 дня. Средняя длительность применения обезболивающих препаратов в первой группе значимо ниже, чем во второй (р 0,001). В первой группе начиная с 1-х суток боли носили умеренный и слабый характер, а с 3-х до 7-х суток были слабыми или отсутствовали. Во второй группе болевой синдром носил волнообразный характер и в первые 3 суток определялся в основном тяжелыми и очень тяжелыми болями, требующими назначения наркотических анальгетиков. Тяжелые боли купировались наркотическими анальгетиками, как правило, внутримышечным введением 2% раствора промедола.
Сроки выписки в первой группе составили от 3 до 25 (9+5) дней, во второй — от 5 до 42 (13+9) дней. Сроки выписки в первой группе значимо ниже, чем во второй (р 0,05).
источник
Болезни позвоночника сегодня занимают одно из лидирующих мест по возникновению среди всех категорий населения. К сожалению, данные патологии «молодеют» — хронические проявления остеохондроза можно встретить сегодня даже у пациентов в возрасте 20-25 лет. Основными причинами развития болезней позвоночника являются гиподинамия и некачественное несбалансированное питание.
Различные заболевания позвоночника крайне негативно отражаются на состоянии всех органов и систем организма, ограничивают подвижность, а в некоторых случаях могут привести даже к инвалидности. Одной из самых тяжелых патологий является грыжа межпозвоночного диска, которую большинство специалистов считают запущенным проявлением остеохондроза. 
Лечение грыжи позвоночника – задача очень сложная, требующая комплексного профессионального подхода. Сейчас существуют три вида лечебных мероприятий для облегчения состояния пациента при межпозвонковой грыже:
- консервативное лечение, основной целью которого является избежать оперативного вмешательства;
- хирургические операции — проводятся в самых крайних случаях;
- период восстановления.
Многие годы пытаетесь вылечить СУСТАВЫ?
Глава Института лечения суставов: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день.
Консервативное лечение включает в себя:
- медикаментозную терапию;
- различные физиотерапевтические процедуры (иглоукалывание, гирудотерапия, рефлексотерапия и другие);
- терапия с помощью комплекса специальных физических упражнений;
- мануальная терапия;
- массаж при грыже позвоночника.
Некоторые специалисты считают мануальную терапию наиболее действенным способом, применяемым в период восстановления.
Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
При таком заболевании как грыжа межпозвоночного диска, массаж, в большинстве случаев, используется для восстановительного лечения. После проведения основного курса терапии при межпозвонковой грыже массаж позволяет улучшить кровообращение в зоне пораженного диска, расслабить и растянуть мышцы.
Проведение сеансов массажа значительно уменьшает болевые ощущения, снижает возбудимость нервных окончаний, предупреждает мышечную атрофию. Следует отметить, что данная процедура может быть назначена только при отсутствии болевого синдрома, либо при слабой его выраженности.
Стоит помнить, что массажист, не имеющий медицинского образования — это не врач. Соответственно, он не может судить о степени вашей болезни и показаниях, либо противопоказаниях к проведению сеансов массажа. Поэтому важно предварительно проконсультироваться с врачом (невропатологом или терапевтом).
При позвоночной грыже могут применяться следующие массажные техники:
- классическая;
- точечная;
- сегментарно-рефлекторная;
- баночная;
- тайская.
После проведения сеансов у больного должно обязательно присутствовать ощущение расслабленности, тепла, комфорта в области воздействия, а также увеличиваться суставная подвижность и улучшаться общее самочувствие.
Эффективность массажа при межпозвоночной грыже напрямую зависит от запущенности заболевания, то есть от острого, либо хронического характера патологии. Если наблюдается острая форма болезни – сильный отек, серьезный воспалительный процесс, постоянные болевые ощущения ноющего характера и, при этом двигательная активность особенно не снижается, то массаж может оказаться достаточно эффективен.
В случае же застарелой грыжи эффективность массажа значительно снижена, так как в данном случае, как правило, имеют место уже вторичные изменения двигательной функции (укорочение мышц и деформирующий артроз).
По этому поводу хотелось бы предостеречь больных, обращающихся за помощью к различным народным костоправам, которые якобы способны за 2-3 сеанса вернуть здоровье позвоночнику. Следует отметить, что используемая ими техника массажа основана на жестких ударных методах, которые усиливают деформацию позвонков еще больше. В первые дни после проведения подобных процедур может показаться, что болезнь ушла. Однако, как показывает практика, резкий прострел в ближайшее время может привести пациента к постельному режиму, и единственным возможным лечением будет лишь хирургическая операциия.
Большинство квалифицированных массажистов наиболее эффективными техниками воздействия при грыже межпозвоночного диска считают общий классический и баночный массаж. При этом, по их утверждению, следует соблюдать следующие основные правила:
- воздействие должно быть щадящим, без резких разминаний и растираний;
- категорически противопоказано глубокое надавливание;
- при проведении процедуры необходимо использовать специальные масла с успокаивающим эффектом;
- массаж ни в коем случае не должен проводиться в месте возникновения грыжи – только лишь в области окружающих ее тканей;
- при грыжах позвоночника также необходимо проводить массаж конечностей, на которые данная патология негативно влияет. Однако если в руках или в ногах наблюдается сильная боль, то их массирование лучше всего отложить.
Курс и продолжительность сеансов может быть разная — все зависит от состояния позвоночника и общего самочувствия пациента.
Следует отметить, что массаж при грыже позвоночника в восстановительный период следует сочетать с другими физиотерапевтическими методами, а также с проведением занятий лечебной физкультуры.
источник
6. Диафрагмальные грыжи. Классификация. Клиника, диагностика. Показания и методы хирургического лечения. Релаксация диафрагмы.
Диафрагмальная грыжа — перемещение брюшных органов в грудную полость через
дефекты или слабые зоны диафрагмы. Истинная грыжа характеризуется наличием
грыжевых ворот, гры мешка и грыжевого содержимого. При отсутствии
грыжево мешка грыжу называют ложной. При истинной грыже грыжевой мешок
образован париетальной брюшиной, сверху покрытой парие плеврой.
По происхождению грыжи диафрагмы делят на травматические (см. раздел
«Повреждения диафрагмы») и нетравматические.
Среди нетравматических грыж выделяют: ложные врожденные грыжи (дефекты)
диафрагмы, истинные грыжи слабых зон диаф, истинные грыжи атипичной
локализации, грыжи естествен отверстий диафрагмы (пищеводного отверстия,
редкие грыжи естественных отверстий).
Ложные врожденные грыжи (дефекты) диафрагмы образуются в результате незаращения
существующих в эмбриональном периоде сообщений между грудной и брюшной полостью.
Истинные грыжи слабых зон диафрагмы возникают при повы внутрибрюшного
давления и выхождении брюшных органов через грудинно-реберное пространство
(грыжа Ларрея — Морганьи—ретрокостостернальная грыжа), пояснично-реберное
про (грыжа Бохдалека), непосредственно в области слаборазвито
грудинной части диафрагмы (ретростернальная грыжа). Содержимым грыжевого мешка
могут быть сальник, поперечная ободочная кишка, предбрюшинная жировая клетчатка
Истинные грыжи атипичной локализации встречаются редко и отличаются от
релаксации диафрагмы наличием грыжевых ворот, а следовательно, возможностью
Грыжи пищеводного отверстия диафрагмы выделяют в отдель группу, так как они
возникают наиболее часто, имеют особен анатомического строения,
клинических проявлений и требуют определенных принципов лечения (см. раздел
«Грыжи пищеводного отверстия диафрагмы»).
Описывают отдельные случаи редких грыж других естественных отверстий диафрагмы
(щели симпатического нерва, отверстия ниж полой вены).
Клиника и диагностика: появление и степень выра симптомов
диафрагмальных грыж зависят от характера перемещенных брюшных органов в
плевральную полость, их объе, степени наполнения перемещенных полых органов,
сдавления и перегиба их в области грыжевых ворот, степени коллапса легкого и
смещения средостения, размеров и формы грыжевых ворот.
Симптомы: желудочно-кишечные, легочно-сердечные и общие. Факторы, приводящие к
повышению внутрибрюшного давления, усиливают выраженность симптомов заболевания
в связи с увели содержимого грыжевого мешка.
Больные жалуются на чувство тяжести и боли в подложечной области, грудной
клетке, подреберьях, одышку и сердцебиение, возникающие после обильного приема
пищи. Часто отмечают буль и урчание в грудной клетке на стороне грыжи,
усиление одышки в горизонтальном положении. После еды бывает рвота принято
пищей, что приносит облегчение. При завороте желудка, сопровождающемс
перегибом пищевода, развивается парадоксальная дисфагия (твердая пища проходит
Большое диагностическое значение имеет прямая зависимость выраженности
клинических симптомов от степени наполнения желудочно-кишечного тракта.
Ущемление диафрагмальной грыжи характеризуют резкие боли в соответствующей
половине грудной клетки или в эпигастральной области, иррадиирующие в спину,
лопатку. Ущемление полого орга может привести к некрозу и перфорации его
стенки с развитием пиопневмоторакса.
Заподозрить диафрагмальную грыжу можно при наличии в ана травмы,
перечисленных выше жалоб, уменьшении подвиж грудной клетки и сглаживании
межреберных промежутков на стороне поражения, западении живота при больших
длительно существующих грыжах, определении притупления или тимпанита над
соответствующей половиной грудной клетки, меняющих интен в зависимости
от степени наполнения желудка и кишеч, выслушивании перистальтики кишечника
или шума плеска в этой зоне при одновременном ослаблении или полном отсутствии
дыхательных шумов, смещении тупости средостения в непоражен сторону.
Окончательный диагноз устанавливают при рентгенологическом исследовании.
Рентгенологическая картина зависит от характера и объема переместившихся в
грудную клетку брюшных органов, от степени наполнения желудочно-кишечного
тракта. При выпадении желудка виден большой горизонтальный уровень в левой
половине грудной клетки, поднимающийся при приеме жидкости и пиши. При выпадении
петель тонкой кишки на фоне легочного поля опре отдельные участки
просветления и затемнения. Перемеще селезенки или печени дает затемнение в
ле легочного поля. У некоторых больных хорошо видны купол диаф и брюшные
органы, расположенные выше него.
При контрастном исследовании желудочно-кишечного тракта определяют характер
выпавших органов (полый или паренхима), уточняют локализацию и размеры
грыжевых ворот на основании картины сдавления выпавших органов на уровне
отвер в диафрагме (симптом грыжевых ворот). У некоторых больных для
уточнения диагноза накладывают диагностический пневмоперитонеум. При ложной
грыже воздух может пройти в плевральную полость (рентгенологически определяют
Лечение: в связи с возможностью ущемления при диафраг грыже показана
операция. При правосторонней локализации грыжи операцию производят через
трансторакальный доступ в четвертом межреберье, при парастернальных грыжах
лучший до — верхняя срединная лапаротомия, при левосторонних грыжах показан
трансторакальный доступ в седьмом — восьмом меж.
После разделения сращений, освобождения краев дефекта в диафрагме низводят
перемещенные органы в брюшную полость и ушивают дефект отдельными узловыми швами
с образованием дубликатуры. При больших размерах дефекта прибегают к
аллопласти-ческому замещению диафрагмы протезами из капрона, нейлона, тефлона,
При парастернальных грыжах (грыжа Ларрея, ретростернальная грыжа) низводят
перемещенные органы, выворачивают и отсекают у шейки грыжевой мешок, накладывают
и последовательно завязывают П-образные швы на края дефекта диафрагмы и задний
листок влагалища брюшных мышц, надкостницу грудины и ребер.
При грыжах пояснично-реберного пространства дефект диаф ушивают
трансабдоминально отдельными швами с образо дубликатуры.
При ущемленных диафрагмальных грыжах доступ транстора. После рассечения
ущемляющего кольца исследуют содер грыжевого мешка. При сохранении
жизнеспособности выпав орган вправляют в брюшную полость, при необратимых
изме — резецируют. Дефект в диафрагме ушивают.
7. Грыжи пищеводного отверстия диафрагмы. Классификация. Патофизиология. Особенности клиники аксиальных и параэзофагеальных грыж. Диагностика. Осложнения. Принципы лечения аксиальных и параэзофагеальных грыж.
Грыжи могут быть врожденными и приобретенными. Выделяют скользящие (аксиальные)
и параэзофагеальные грыжи пищеводно отверстия диафрагмы .
Скользящие грыжи. Кардиальный отдел желудка, расположен мезоперитонеально,
перемещается выше диафрагмы по оси пищевода и принимает участие в образовании
стенки грыжевого мешка. Скользящие грыжи по классификации Б. В. Петровского и Н.
Н. Каншина подразделяют на пищеводные, кардиальные,
кардиофундальные и гигантские (субтотальные и тотальные желу), при
которых происходит заворот желудка в грудную по. Скользящая грыжа может
быть фиксированной и нефикси. Кроме того, выделяют приобретенный
короткий пищевод (кардия расположена над диафрагмой на уровне 4 см I степень,
выше 4 см — II степень) и врожденный короткий пищевод (грудной желудок). По
этиологическому фактору скользящие грыжи могут быть тракционными, пульсионными и
смешанными. Основное зна в развитии приобретенных скользящих грыж
отверстия диафрагмы имеет тракционный механизм, возникающий при сокращении
продольной мускулатуры пищевода в результате вагальных рефлексов с желудка и
других органов при язвенной болезни, холецистите и других заболеваниях. К
развитию пульсионных грыж приводят конституциональная слабость межуточной
тка, возрастная инволюция, ожирение, беременность, факторы, способствующие
повышению внутрибрюшного давления. При сколь грыжах пищеводного отверстия
диафрагмы часто развива ется недостаточность кардии, приводящая к
желудочно-пищеводному рефлюксу (см. раздел «Недостаточность кардии»).
Клиника и диагностика: при скользящих грыжах пи отверстия диафрагмы
симптомы обусловлены рефлюкс-эзофагитом. Больные жалуются на жгучие или тупые
боли за гру, на уровне мечевидного отростка, в подложечной области, в
подреберьях, иррадиирующие в область сердца, лопатку, левое плечо Нередко
больных наблюдают терапевты по поводу стенокар. Боль усиливается в
горизонтальном положении больного и при физической нагрузке, при наклонах
туловища вперед (симптом, «шнурования ботинка»), т. е. когда легче происходит
желудочно-пищеводный рефлюкс. Боль сопровождается отрыжкой, срыгиванием,
изжогой. Со временем у больных появляется дисфагия, которая чаще носит
перемежающийся характер и становится постоянной при развитии пептической
стриктуры пищевода. Частый симптом — кровотечение, которое обычно бывает
скрытым, редко проявляется рвотой кровью алого цвета или цвета кофейной гущи,
дегтеобраз-ным стулом. Анемия может быть единственным симптомом заболе.
Кровотечение происходит путем диапедеза, из эрозий и язв при пептическом
Решающее значение в установлении диагноза грыжи пищевод отверстия диафрагмы
имеет рентгенологическое исследование.
Исследование проводят в вертикальном и горизонтальном поло больного и в
положении Тренделенбурга (с опущенным головным концом стола).
При скользящих грыжах отмечают продолжение складок сли оболочки
кардиального отдела желудка выше диафрагмы, наличие или отсутствие укорочения
пищевода, развернутый угол Гиса, высокое впадение пищевода в желудок, уменьшение
газового пузыря, рефлюкс контрастного вещества из желудка в пищевод.
Расположение кардии над диафрагмой является патогномоничным признаком
кардиальной грыжи пищеводного отверстия диафрагмы. При сопутствующем
рефлюкс-эзофагите пищевод может быть рас и укорочен. Эзофагоскопия
целесообразна при пептической стриктуре пищевода, язве, подозрении на рак,
кровотечении. Она позволяет уточнить длину пищевода, оценить тяжесть эзофагита,
определить степень недостаточности кардии, исключить малигнизацию язвенных
дефектов. Наличие желудочно-пищеводного рефлюкса может быть подтверждено данными
внутрипищеводной рН-метрии (снижение рН до 4,0 и ниже) (см. раздел «Пищевод»,
Параэзофагеальные грыжи подразделяют на фундальные, антральные, кишечные,
кишечно-желудочные, сальниковые . Кардия остается, на месте, а через пищеводное
отверстие диафрагмы рядом с пищеводом происходит смещение в средостение желудка
или кишечника. В отличие от скользящих грыж при параэзофагеальных грыжах
возможно развитие ущемления. Чаще наблюдают фундальные грыжи.
При параэзофагеальных грыжах клиническая картина зависит от вида и содержимого
грыжи, степени смещения окружающих ор. Замыкательная функция кардии не
нарушена (нет симпто желудочно-пищеводного рефлюкса) Могут преобладать
желудочно-кишечные или сердечно-легочные жалобы. Наиболее часто бывает
перемещение в грудную полость желудка, проявляющееся болями в эпигастральной
области и за грудиной, возникающими после приема пищи, дисфагией, отрыжкой. При
ущемлении наблю резкие боли, рвота с примесью крови.
При параэзофагеальных грыжах во время рентгеноскопии груд клетки выявляют в
заднем средостении на фоне тени сердца округлое просветление, иногда с уровнем
жидкости. При контрастировании желудка уточняют расположение кардии по отношению
к диафрагме, изучают состояние перемещенной в груд клетку части желудка и ее
взаимоотношение с пищеводом и кардией. Эзофагогастроскопия показана при
подозрении на язву полип или на рак желудка.
Лечение: при неосложненных скользящих грыжах пищевод отверстия диафрагмы
проводят консервативное лечение, ко направлено на снижение
желудочно-пищеводного рефлюкса уменьшение явлений эзофагита, предупреждение
повышения внутрибрюшного давления. Больным рекомендуют спать с приподнятым
изголовьем кровати, избегать положений тела, облегчающих возникновени
рефлюкса, следить за регулярной функцией кишечника Питание должно быть
небольшими порциями 5—6 раз в день последний прием пищи за 3—4 ч до сна. В
зависимости от выраженности эзофагита назначают механически и химически щадящую
диету (стол 1а, 16, 1 по Певзнеру). Пища должна содержать боль количество
белков. Назначают ощелачивающие, обволаки, вяжущие средства,
местноанестезирующие препараты, спазмолитики, антациды, церукал, седативные
средства и витамины Хирургическое лечение при скользящей грыже пищеводного
отверстия диафрагмы показано при кровотечении, развитии пептической стриктуры
пищевода, а также при безуспешности длительной консервативной терапии у больных
с выраженными симптомами рефлюкс-эзофагита (см. раздел «Пищевод»).
При параэзофагеальных грыжах всем больным показано хирур лечение в
связи с возможностью развития ее ущемления Операция состоит в низведении брюшных
органов и сшивании кра пищеводного отверстия диафрагмы (крурорафия) позади
пище. При сочетании параэзофагеальной грыжи с недостаточнос кардии
операцию дополняют фундопликацией по Ниссену. При ущемленных грыжах больных
оперируют так же, как при других диафрагмальных грыжах.
источник
Диафрагмальные грыжи, операции по удалению которых могут проводиться по-разному, образуются в пищеводе или верхней части желудка. При этом такая грыжа выскакивает через пищеводное отверстие диафрагмы. Причины возникновения такой неприятности могут быть различными: беременность, трудно протекающие роды, наличие хронических запоров, заболеваний дыхательных путей. При диафрагмальной грыже человек начинает испытывать сильную изжогу, болевые ощущения в груди, приступообразный кашель по ночам.
Диафрагмальная грыжа диагностируется специалистом по гастроэнтерологии или хирургом. Лечат ее симптоматически, избавляясь от хронической изжоги с помощью лекарств и специальной диеты. Хронические запоры на период лечения купируются медицинскими препаратами. Саму грыжу нужно удалять хирургическим путем. На протяжении всего этапа лечения и восстановления пациенту показана диета.
При назначении лечения важна классификация диафрагмальной грыжи. Согласно трудам Петровского Б. В., грыжи делятся на травматические и нетравматические. Среди травматических выделяют истинную и ложную грыжу. Нетравматические классифицируются так:
- ложная врожденная грыжа;
- истинная грыжа слабой зоны диафрагмы;
- истинная грыжа атипичного местоположения;
- грыжа естественного отверстия диафрагмы.
Всегда ли диагноз диафрагмальная грыжа означает операцию? Большинство пациентов с диагностированной скользящей грыжей в пищеводном отверстии диафрагмы получают положительные результаты при интенсивном медикаментозном лечении. Если нет показаний к операции при диафрагмальных грыжах, то консервативная терапия проводится в течение 3 месяцев.
Врачи останавливаются на радикальном методе только в крайних случаях, когда остальные методики не дали результата. Если у пациента не диагностирована грыжа в пищеводном отверстии диафрагмы, но имеется симптом рефлюкса, то при отсутствии необходимого эффекта от лечения назначается операция.
Когда врачи склоняются к оперативному лечению, важно точно определить взаимосвязь симптомов с наличием диафрагмальной грыжи. В некоторых случаях при вскрытии брюшной полости по подозрению на рефлюкс хирурги обнаруживают диафрагмальные грыжи, операции могут начинаться по-разному. В данном случае врачи проводят ее ниже в полость и делают фиксирующие швы, чтобы препятствовать ее попаданию в пищеводную часть диафрагмы. Такое движение ошибочно, так как это ведет к послеоперационным осложнениям и возможной вторичной операции. Правильнее будет вскрыть верхнюю часть брюшной полости и смотреть на расположение диафрагмальной грыжи.
Особого отношения заслуживают пациенты с нейропатией и грыжей в пищеводном отверстии диафрагмы. Люди склонны полагать, что неврологическая проблема связана с грыжей, и стремятся к операции. Оперативное вмешательство при диафрагмальной грыже показано людям с тяжелой формой эзофагита или невосприимчивым к медикаментозному лечению последнего. Операция при диафрагмальных грыжах нужна для предотвращения развития фиброзной структуры в пищеводе. Пациентам с анатомическими особенностями в виде недостаточности нижнего сфинктера пищевода показана операция, если отсутствуют улучшения при медикаментозной терапии.
Операции в случае диафрагмальной грыжи могут быть 3 типов:
- Прикрепление желудка в области передней стенки живота после фиксации в положенном месте.
- Подшивание полости, через которую выпадает орган, с помощью особых швов и сетки из полипропилена.
- Пришивание низа желудка к стенкам пищевода.
Основная задача врачей заключается в ликвидации грыжевого отверстия и создании противорефлюксной преграды. Еще одна особенность при частых эзофагитах и забросах желудочного сока в пищевод из-за грыжи состоит в создании анатомического корректного положения кардии. Ее работоспособность улучшают за счет механического воздействия, чтобы процесс глотания и рвотный рефлекс работали нормально. Важно проконтролировать держание аэрофагии.
Удаление диафрагмальной грыжи производится за счет активизации отверстия между пищеводом и желудком. Ее низводят в брюшную полость, уменьшают диаметр отверстий пищевода и диафрагмы и проводят закрепление с помощью хирургических швов и сеток.
Современные методики позволяют проводить процедуру по удалению диафрагмальной грыжи с помощью операции лапаротомии. Торакотомия считается устаревшим подходом, хотя в некоторых случаях без нее не обойтись. С помощью трансабдоминального подхода выходит более тщательно осуществить осмотр полости брюшной зоны и скорректировать сопутствующую патологию по типу желчнокаменной болезни.
Для пациентов высоких операционных рисков, особенно пожилого возраста, абдоминальная операция будет легче, тем торакальная. При последнем виде постоперационный период выражается более длительным временем восстановления. При трансабдоминальной версии восстановление протекает легче и пациент быстрее начинает вести привычный образ жизни. Трансторакальную операцию проводят при имеющихся в комплексе болезней в груди.
Современные эндохирургические технологии открывают новые перспективы в лечении диафрагмальных грыж. Инновационные разработки позволяют совершенствовать уже имеющиеся техники и давать им вторую жизнь.
Пациенты с диафрагмальными грыжами после оперативного вмешательства не испытывают, как правило, больших отклонений от нормального послеоперационного состояния. Им разрешается сразу же физическая нагрузка, она переносится без болей. Но послеоперационный уход все же существует.
Врачи устанавливают дренаж для плевральной полости с водяным затвором вместо вакуумного. Это делается для предотвращения травмы легких из-за повышенного эндобронхиального давления. Пассивный отток позволяет воздуху и жидкости вытекать из плевральной полости. Если случается кашель или сильный вздох, воздуху приходится выходить из интраплеврального пространства интенсивно, что может негативно сказаться на плевральной полости. Альвеолы сильно растягиваются и легочная капиллярная перфузия нарушается. При этом показатель газа в крови будет высоким.
Чтобы поддерживать pH выше 7,5 и гипокапнию, нужно делать вентилирование, начатое при операции. Изменение вентиляционного режима нужно вводить как можно медленнее, чтобы не вызвать легочные вазоконстрикции. В начале медицинского ухода после операции на диафрагмальной грыже интравенозная инфузия должна осуществляться с помощью раствора Рингер Лактат.
Первые часы после окончания действия наркоза врач будет внимательно наблюдать состояние пациента, так как именно в этот период можно установить послеоперационные нарушения, если они есть. Первые 2 дня пациенту показана только жидкость, никакой пищи принимать внутрь нельзя. На третий день разрешается легкая еда, в дальнейшем на 3 недели будет установлена жесткая диета. По окончании трехнедельной диеты можно переходить к привычному рациону с поправкой на рекомендации лечащего врача.
Если операция прошла без осложнений, то выписка осуществляется через 3-4 дня. Врачи разрешают уже через неделю после операции выходить на работу и выполнять нетяжелые хозяйственные задачи. Что касается физических нагрузок, гимнастики, походов по магазинам с сумками продуктов, то специалисты разрешают начинать их не раньше чем через 2,5 месяца после операции. Такой срок устанавливается для случаев, когда не было осложнений.
На плановый послеоперационный осмотр пациент должен явиться через месяц после выписки. Затем желательно наблюдаться раз в 2-3 месяца в течение года. В период реабилитации врач может брать анализы, делать рентген желудка, эндоскопию, обследовать желудок и пищевод с помощью современных методик и выдавать новые рекомендации.
От пациента после операции требуется соблюдение особого режима.
Нужно поменять пищевые привычки и режим активности, чтобы держать под контролем изжогу, вызываемую диафрагмальной грыжей.
Общие рекомендации специалистов заключаются в простых советах. Следует съедать дневной рацион небольшими частями за 5 раз в день. Питание должно быть нетяжелым, следует избегать шоколада, лука, пряностей, лимонов и томатного соуса. Все перечисленные продукты провоцируют изжогу, а в послеоперационный и реабилитационный период этого нужно избегать. Пациентам, перенесшим операцию по устранению диафрагмальной грыжи, следует отказаться от алкоголя. Последний прием пищи должен приходиться на 6-7 часов вечера, минимум за 2 часа до сна.
Пациентам при диафрагмальной грыже важно следить за собственным весом. Избыточная масса тела негативно влияет на здоровье, в том числе на желудочно-кишечный тракт. От курения также стоит отказаться во избежание негативных последствий в виде раздражения желудка.
источник
Диафрагмальная грыжа — перемещение органов брюшной полости в грудную полость (или средостение) через естественные или приобретенные слабые отверстия или дефекты в диафрагме врожденного либо травматического происхождения.
Классификация. По происхождению различают травматические и нетравматические диафрагмальные грыжи. Нетравматические грыжи делят на ложные врожденные грыжи, истинные грыжи слабых зон, истинные грыжи атипичных локализаций, грыжи естественных отверстий диафрагмы. Грыжу называют ложной, когда при ней отсутствует грыжевой мешок, при наличии его грыжа называется истинной.
При истинной грыже грыжевой мешок образован пристеночной брюшиной, сверху покрытой пристеночной плеврой. Среди нетравматических грыж выделяют: ложные врожденные грыжи (дефекты) диафрагмы, истинные грыжи слабых зон диафрагмы, истинные грыжи атипичной локализации, грыжи естественных отверстий (пищеводное) диафрагмы.
К истинным грыжам слабых зон диафрагмы относятся парастернальные грыжи («передняя диафрагмальная грыжа», «реброксифоидальная», «субстернальная», «грыжа Морганьи», «грыжи Ларрея»). Парастернальная грыжа бывает ретростернальной, когда выходит через грудино-реберный треугольник Ларрея или через дефект недоразвитой грудинной части диафрагмы (Ю.М. Панцырев, 1988).
Содержимым грыжевого мешка при парастернальных грыжах обычно бывает сальник или поперечная ОК. В грыжевом мешке часто оказываются парастернальные липомы. При них через грыжевые ворота в диафрагме, как при скользящих грыжах, выпячивается предбрюшинная жировая клетчатка. Истинные грыжи пояснично-реберного треугольника (грыжа Бохдалека) встречаются редко.
Еще реже встречаются истинные грыжи атипичной локализации.
При подобных грыжах нередко отсутствуют выраженные грыжевые ворота. Истинные грыжи слабых зон диафрагмы возникают при повышении внутрибрюшного давления. При этом брюшные органы перемещаются через указанные пространства. Ложные врожденные грыжи диафрагмы возникают в результате незаращения существующих в эмбриональном периоде сообщений между грудной и брюшной полостью.
Клиническая картина истинных грыж слабых зон диафрагмы зависит от характера переместившихся в грудную клетку брюшных органов и от степени их сдавления и перегиба в грыжевых воротах, а также от выраженности коллапса легкого и смешения средостения, размеров и формы грыжевых ворот.
Нередко даже большие диафрагмальные грыжи протекают без каких-либо клинических симптомов и обнаруживаются случайно при РИ. Жалобы больных при парастернальных грыжах весьма нехарактерные, особенно при небольших грыжах. Больные жалуются на чувство тяжести и боли в подложечной области и грудной клетке, подреберьях, одышку и сердцебиение, возникающие после обильного приема пищи. Часто отмечают бульканье и урчание в грудной клетке на стороне грыжи. Одышка усиливается в горизонтальном положении и уменьшается в вертикальном положении. При завороте желудка развивается парадоксальная дисфагия (твердая пиша проходит лучше жидкой).
Ущемление диафрагмальной грыжи проявляется резкими болями в соответствующей половине грудной клетки или в надчревной области, иррадиирующими в спину, лопатку.
О наличии диафрагмальной грыжи может свидетельствовать перенесенная раньше травма, перечисленные выше жалобы, а также такие симптомы, как уменьшение подвижности грудной клетки и сглаживание межреберных промежутков на стороне поражения, западение живота при больших длительно существующих грыжах, определение притупления или тимпанита над соответствующей половиной грудной клетки, меняющих интенсивность в зависимости от степени наполнения желудка и кишечника; выслушивание перистальтики кишечника или шума плеска в этой зоне и одновременное ослабление или полное отсутствие дыхательных шумов, смещение тупости средостения в противоположную поражению сторону.
Окончательный диагноз устанавливают при РИ. При перемещении желудка в грудную полость выявляется большой горизонтальный уровень в левой половине грудной клетки, поднимающийся при приеме жидкости и пищи. Для перемещения петель тонкой кишки характерно появление на фоне легочного поля отдельных участков просветления и затемнения. Для перемещения селезенки или печени характерно затемнение в соответствующем отделе легочного поля. В отдельных случаях виден купол диафрагмы и брюшные органы, расположенные выше его.
При контрастном РИ ЖКТ определяют характер переместившихся в грудную полость органов, уточняют локализацию и размеры грыжевых ворот. Для уточнения диагноза в отдельных случаях накладывают пневмоперитонеум.
Лечение истинных грыж диафрагмы оперативное. При правостороннем расположении грыжи операцию производят через трансторакальный доступ в четвертом межреберье, при парастернальном расположении лучшим доступом считают верхнюю срединную лапаротомию, при левосторонних грыжах используют трансторакальный доступ в седьмом-восьмом межреберьях. При ущемленных диафрагмальных грыжах, установленных до операции, применяют трансторакальный доступ.
После разделения спаек, освобождения краев дефекта в диафрагме низводят перемещенные органы в брюшную полость и ушивают дефект отдельными узловыми швами с образованием дупликатуры. При больших дефектах диафрагмы производят аллопластику с замещением дефекта протезами из капрона, нейлона, тефлона и др.
При парастернальных грыжах низводят перемещенные органы, выворачивают и отсекают грыжевой мешок, накладывают и последовательно завязывают П-образные швы на края дефекта диафрагмы и задний листок влагалища брюшных мышц, надкостницу грудины и ребер.
При грыжах пояснично-реберного пространства дефект диафрагмы ушивают трансабдоминально с образованием дупликатуры.
При ущемленных диафрагмальных грыжах после рассечения ущемляющего кольца исследуют содержимое грыжевого мешка и вправляют в брюшную полость при жизнеспособности выпавших органов, а при необратимых изменениях их резецируют. Восстанавливают дефект диафрагмы.
источник
Грыжа пищеводного отверстия диафрагмы (ГПОД, или грыжа пищевода, диафрагмальная грыжа) – довольно распространенная патология, по статистике встречается у 30% больных с заболеваниями желудочно-кишечного тракта. Формируется при сочетании нескольких патологических условий:
- Неполноценность соединительной ткани (за счет чего происходит растяжение отверстия диафрагмы больше нормы).
- Длительное повышение брюшного давления (тяжелая физическая работа, запоры, вздутие живота, асцит и т.д.).
В результате через растянутое отверстие в диафрагме происходит выпячивание некоторых органов из брюшной полости в грудную. Чаще всего – это часть верхнего отдела желудка. Реже такое неправильное положение может занимать большая часть желудка или часть кишечника.
В норме место перехода пищевода в желудок (по другому оно называется кардией) находится в брюшной полости и крепится к диафрагме особой пищеводно- диафрагмальной связкой. Слева от кардии располагается дно желудка, медиальная часть которого составляет с пищеводом острый угол (угол Гиса). Сохранение этого острого угла очень важно для нормального функционирования пищеводно-желудочного соединения.
При грыже часть кардиального отдела желудка выпячивается вместе с покрывающей его брюшиной и располагается сбоку от пищевода (параэзофагальная грыжа), или же брюшная часть пищевода вместе с прилегающей частью желудка впячивается в грудную полость (скользящая диафрагмальная грыжа).
В большинстве случаев ГПОД являются случайной находкой при рентгенографии или эндоскопическом исследовании. Такие бессимптомные грыжи не требуют лечения, пациенту только рекомендуется изменение режима питания и образа жизни для профилактики осложнений.
Но пищеводная грыжа может доставлять пациенту немало неприятных симптомов – изжогу, дискомфорт и боли за грудиной, нарушение прохождения твердой пищи, отрыжку. Однако в большинстве случаев пищеводная грыжа лечится консервативно путем корректировки питания и образа жизни, назначения противовоспалительных препаратов и блокаторов кислотности. При этом сама грыжа остается, но уходят симптомы.
И только в 20% случаев при такой грыже может быть предложена операция.
В каких же случаях такие пациенты передаются хирургам?
Грыжи внушительных размеров, в результате которых происходит сдавление органов грудной клетки.
Операции при грыжах пищевода обычно плановые, проводятся после тщательного обследования и подготовки. Не очень часто выполняются экстренные операции при осложненных грыжах (ущемление, прободение или кровотечение из сдавленного органа).
Основные обследования – это анализы крови и мочи, биохимический анализ крови, исследование свертывающей системы, электрокардиограмма, рентгенография органов грудной клетки, осмотр врача-терапевта. Для уточнения выбора операции и ее объема обязательно проведение фиброэзофагогастроскопии (ФГС), а также обязательным методом исследования грыжи является рентгеноскопия пищевода и желудка.
Противопоказания для операции:
- Острые инфекционные заболевания.
- Обострения хронических болезней.
- Заболевания сердца в стадии декомпенсации.
- Тяжелые заболевания легких с дыхательной недостаточностью.
- Некомпенсированный сахарный диабет.
- Заболевания крови с нарушением свертывания.
- Почечная и печеночная недостаточность.
- Беременность.
- Онкологические заболевания.
- Недавно перенесенные полостные операции.
Основные принципы удаления грыжи пищевода – это:
- Установление брюшного отдела пищевода и вышедшей части желудка в обычное положение под диафрагмой.
- Ушивание растянутого отверстия в диафрагме.
- Укрепление пищеводно-диафрагмальной связки.
- Восстановление постоянного острого угла Гиса для предупреждения рефлюкса.
Поскольку диафрагма находится на границе брюшной и грудной полостей, доступ к ее пищеводному отверстию может быть осуществлен как с той, так и с другой стороны. Соответственно и операции по удалению пищеводных грыж разделяются на:
- Абдоминальные (через разрез брюшной полости),
- Торакальные (разрез по межреберьям грудной клетки).
В современной хирургии предпочтение отдается абдоминальному доступу. Лапаротомические операции привычнее, легче, позволяют провести тщательную ревизию брюшной полости, а при необходимости провести лечение сопутствующей патологии ЖКТ (например, холецистэктомию при каменном холецистите). Болевой синдром в послеоперационном периоде менее выражен при абдоминальных операциях.
В нашей стране основной операцией при ГПОД является фундопликация по Ниссену. Операция выполняется доступом через брюшную полость. Суть операции – из стенок верхней части желудка формируется «муфта» вокруг пищеводного сфинктера, стенка желудка затем подшивается или к передней или к задней стенке брюшной полости для создания фиксированного острого пищеводно-желудочного угла.
Все большую популярность набирают лапароскопические операции при грыжах пищевода. Производится 4 прокола в брюшной стенке, вводится лапароскоп и хирургические инструменты. Под контролем эндоскопа производится низведение грыжевого выпячивания в брюшную полость, ушивание растянутого грыжевого отверстия, а также фундопликацию по типу метода Ниссена.
Минимальная хирургическая травматизация и быстрое восстановление после операции – все это делает лапароскопический метод все более привлекательным. По отзывам пациентов, перенесших лапароскопическую коррекцию пищеводной грыжи, уже на следующие сутки после операции отмечается улучшение самочувствия – исчезает постоянная изжога и дискомфорт.
Совсем недавно в нашей стране стал практиковаться также эндоскопический метод лечения пищеводной грыжи без разрезов – путем введения через рот в пищевод специального аппарата Esophyx, с помощью которого формируется острый угол между пищеводом и желудком и манжетка в месте пищеводно-желудочного соустья.
В течение нескольких суток в области операционного поля обычно сохраняется отек, который может несколько сужать просвет пищевода и затруднять прохождение пищи. Поэтому несколько дней (иногда до 2-х недель) при глотании может ощущаться дискомфорт. Часто после операции в просвете пищевода оставляют назогастральный зонд на 1-2 суток, через который осуществляется питание больного жидкой пищей.
Первый день рекомендуется только питье воды (до 300 мл). Остальную жидкость вводят путем инфузии солевых растворов в вену.
- На вторые сутки разрешается употребить маленькую порцию жидкой пищи (низкокалорийный суп).
- Постепенно порции увеличиваются, добавляются мягкие продукты, с легкостью продвигающиеся по пищеводу.
- Постепенно в течение 2-х месяцев пациент возвращается к обычному питанию.
- Все питье и пища, принимаемые в послеоперационнм периоде, должны быть теплыми (сравнимы с температурой тела), чтобы не вызвать дополнительный отек.
В послеоперационном периоде назначаются антибиотики, обезболивающие препараты, при нарушении моторики желудочно-кишечного тракта – прокинетики (церукал, мотилиум). Швы снимаются на 7-е сутки, после чего пациент выписывается из стационара под наблюдение гастроэнтеролога.
Очень важно после операции исключить факторы, которые могут способствовать рецидив заболевания, а именно:
- Исключить тяжелые физические нагрузки.
- Не переедать.
- Питаться правильно для исключения метеоризма и запоров.
- При необходимости провести лечение заболеваний других органов ЖКТ для нормализации моторики желудка и кишечника.
- Избегать тесных тугих поясов.
- Адекватно лечить бронхолегочные заболевания, чтобы уменьшить хронический кашель.
Возможные осложнения после операции:
- Кровотечение.
- Прободение желудка или пищевода.
- Пневмоторакс.
- Воспаление с развитием перитонита или медиастинита.
- Нарушение проходимости пищевода.
- Рецидив заболевания.
При наличии показаний операция по удалению пищеводной грыжи может быть проведена бесплатно в государственной клинике. В платных клиниках стоимость такой операции колеблется от 60 до 150 тыс. рублей.
источник
Травматические грыжи диафрагмы. Классификация, клиника, диагностика, лечение.
Параэзофагеальные грыжи пищеводного отверстия диафрагмы. Классификация, клиника, диагностика, лечение.
Скользящие грыжи пищеводного отверстия диафрагмы. Классификация, клиника, диагностика, лечение.
Скользящие грыжи. При этом виде грыж кардиальный отдел желудка, расположенный мезоперитонеально, перемещается выше диафрагмы по оси пищевода и принимает участие в образовании грыжевого мешка
классификации Б. В. Петровского : на пищеводные, кардиальные, кардиофундальные и гигантские (субтотальные и тотальные желудочные), при которых желудок перемещается в грудную полость. Скользящая грыжа может быть фиксированной и нефиксированной. Кроме того, выделяют приобретенный короткий пищевод, при котором кардия расположена над диафрагмой, и врожденный короткий пищевод (грудной желудок).
Скользящие грыжи могут быть тракционными, пульсионными и смешанными.
тракционный механизм, возникающий при сокращении продольной мускулатуры пищевода.
К развитию пульсионных грыж приводят конституциональная слабость интерстициальной ткани, возрастная инволюция, ожирение, беременность, факторы, способствующие повышению внутрибрюшного давления. При скользящих грыжах пищеводного отверстия часто развивается недостаточность нижнего пищеводного сфинктера, приводящая к желудочно-пищеводному рефлюксу.
Клиническая картина и диагностика. Симптомы — обусловлены рефлюкс-эзофагитом. Больные жалуются на жгучие или тупые боли за грудиной, на уровне мечевидного отростка, в подложечной области, в подреберьях, иррадиирующие в область сердца, лопатку, левое плечо. Боль усиливается в горизонтальном положении больного и при физической нагрузке, при наклонах туловища вперед, т. е. когда легче происходит желудочно-пищеводный рефлюкс. Боль сопровождается отрыжкой, срыгиванием, изжогой. Со временем у больных появляется дисфагия, которая чаще носит перемежающийся характер и становится постоянной при развитии пептической стриктуры пищевода. Частым симптомом является кровотечение, которое обычно бывает скрытым. Оно редко проявляется рвотой кровью алого цвета или цвета кофейной гущи, дегтеобразным стулом. Анемия может быть единственным симптомом заболевания.
Решающее значение в установлении диагноза грыжи пищеводного отверстия диафрагмы имеет рентгенологическое и эндоскопическое исследование. —
продолжение складок слизистой оболочки кардиального отдела желудка выше диафрагмы, наличие или отсутствие укорочения пищевода, развернутый угол Гиса, высокое впадение пищевода в желудок, уменьшение газового пузыря, рефлюкс контрастного вещества из желудка в пищевод.
ЭЗофагоскопия. — выявить пептическую стриктуру пищевода, язву, рак, кровотечение, уточнить длину пищевода.
Лечение. При неосложненных скользящих грыжах проводят консервативное лечение, которое направлено на снижение желудочно-пищеводного рефлюкса. Хирургическое лечение при скользящей грыже пищеводного отверстия диафрагмы показано при кровотечении, развитии пептической стриктуры пищевода, а также при безуспешности длительной консервативной терапии у больных с выраженными симптомами рефлюкс-эзофагита.
Параэзофагеальные грыжи. Их подразделяют на фундальные и антральные. Наиболее часто наблюдается смещение абдоминального отдела пищевода вверх, в грудную полость. Это грыжи I типа, они составляют около 90%всех грыж. Такие грыжи обычно протекают бессимптомно. Появление симптомов обычно связано с рефлюкс-эзофагитом.
При II типе грыж кардия и желудочно-диафрагмальная связка остаются на месте, а брюшинный грыжевой мешок перемещается в средостение вдоль пищевода через отверстие в диафрагме. Фундус, а иногда весь желудок перемещаются через этот дефект в средостение и располагаются в параэзофагеальной клетчатке. В этом случае привратник поднимается на уровень кардии. Такая грыжа встречается редко (около 2%). Грыжи II типа некоторое время могут протекать бессимптомно. При появлении симптомов такую грыжу следует срочно оперировать, чтобы предотвратить ущемление, некроз стенки желудка и перфорацию. Когда подобная грыжа является случайной находкой, то у пожилых людей и у пациентов с тяжелыми сопутствующими заболеваниями, представляющими большой риск, с оперативным вмешательством можно не торопиться.
При III типе грыжи наблюдается сочетание скользящей грыжи с грыжей I—II типа. При этом кардия находится в грудной полости. III тип грыжи иногда наблюдается при ожирении и подлежит оперативному вправлению.
При IV типе имеется массивная (большая) грыжа, при которой в грудную полость наряду с желудком могут перемещаться кишки и другие органы. У больных обычно наблюдается рефлюкс-эзофагит.
Клиническая картина и диагностика. При параэзофагеальных грыжах клиническая картина зависит от типа грыжи, содержимого грыжевого мешка, степени смешения и перегиба органов в грыжевом мешке и нарушения их функции. Могут преобладать симптомы нарушения функций пищеварительного тракта, сердечно-сосудистой или дыхательной систем. Во время рентгеноскопии грудной клетки в заднем средостении на фоне тени сердца выявляют округлое просветление, иногда с уровнем жидкости. При контрастировании желудка уточняют расположение выпавшего органа и его взаимоотношение с пищеводом и кардией. Эзофагогастроскопия показана при подозрении на язву, полип или рак желудка.
Лечение. При параэзофагеальных грыжах II, III и IV типов показано оперативное лечение в связи с возможностью ущемления грыжевого содержимого. Операция заключается в низведении органов в брюшную полость и сшивании краев пищеводного отверстия диафрагмы позади пищевода. При сочетании параэзофагеальной грыжи с недостаточностью нижнего пищеводного сфинктера операцию дополняют фундопликацией по Ниссену.
При ущемленных грыжах больных оперируют так же, как при других диафрагмальных грыжах.
В литературе описываются истинные травматические диафрагмальные грыжи, которые развиваются после тангенциальных ранений купола грудобрюшной преграды с повреждением только плевры и мышечного слоя. Оставшаяся неповрежденной диафрагмальная брюшина, постепенно растягиваясь, образует грыжевой мешок. Особенностью таких грыж является отсутствие значительных сращений грыжевого содержимого с мешком.
При наиболее часто встречающихся ложных травматических диафрагмальных грыжах ворота, как правило, локализуются на левом куполе диафрагмы. Значительная редкость правосторонних травматических грыж грудобрюшной преграды обусловлена защитным действием печени.
Френоперикардиальная травматическая грыжа является весьма редкой патологией. Межреберная травматическая диафрагмальная грыжа, характеризуется пролабированием органов брюшной полости (обычно большого сальника) последовательно через дефект диафрагмы, а затем межреберья (или поврежденного ребра) под кожу. Как правило, эта грыжа возникает именно после открытого ранения, но изредка она развивается и после закрытого повреждения диафрагмы сломанным ребром.
Дата добавления: 2015-04-24 ; Просмотров: 804 ; Нарушение авторских прав? ;
Нам важно ваше мнение! Был ли полезен опубликованный материал? Да | Нет
источник
Диафрагмальная грыжа – это выпячивание через пищеводное отверстие диафрагмы органов пищеварительного тракта. Причинами развития данного заболевания могут быть: тяжелый физический труд, хронические недуги дыхательных путей, беременность, тяжелые роды, хронические запоры, повышенное давление в брюшной или грудной полостях, занятие спортом, травмы диафрагмы, ожирение, генетическая предрасположенность, язвенная болезнь двенадцатиперстной кишки, язвенная болезнь желудка, хронический холецистит или панкреатит, пожилой возраст и другое.
Следующие симптомы являются наиболее характерными для грыжи пищеводного отверстия:
- Боли – самый яркий признак болезни. Имеют жгучий характер, возникают в загрудинной, подложечной области, иногда – в левом подреберье, значительно усиливаются во время движений, физической нагрузки, наклонах.
- Мучительная, продолжительная изжога – возникает как натощак, так и после приема пищи, усиливается в положении лежа или при наклонах.
- Отрыжка горьким, кислым воздухом, а также срыгивание, сопровождающееся острой болью.
- Затрудненное глотание, чувство, как будто в горле застрял комок, больно проглатывать пищу. Сам процесс проглатывания сопровождается усилением болевого синдрома, ощущением дискомфорта за грудиной, перерастающее в боли распирающего характера, нередко отдающие в левое плечо, лопатку.
- Появляются чувство жжения, трудности при дыхании, ощущение нехватки воздуха.
- В отдельных случаях безо всяких причин повышается артериальное давление.
- В ночное время наступают приступы кашля, сопровождающиеся удушьем, повышается слюноотделение.
- Может появиться осиплость в голосе.
Если человек не придает значения симптомам и не приступает к необходимому лечению грыжи, тогда существует большая вероятность развития очень серьезных осложнений, вплоть до рака пищевода. Медицинские исследования и данные статистики показывают, что через шесть лет после появления заболевания вероятность развития злокачественной опухоли возрастает в три раза, а через десять лет – почти в пять раз. Появление злокачественной опухоли в таком случае происходит в следствии развития метаплазии диафрагмального эпителия в результате продолжительного воздействия сока желудка.
Еще одно серьезное осложнение — это рак желудка. При регулярном приеме лекарственных препаратов таких как: омеза, кваматела, ранитидин, с целью понижения уровня кислотности желудочного сока, через пять лет после начала заболевания риск появления злокачественного новообразования в желудке повышается примерно в четыре раза, спустя двенадцать лет – почти в шесть раз.
Рак начинает развиваться из-за нарушений кишечной моторики, в результате чего в желудочную камеру попадает желчь из тонкого кишечника, это приводит к метаплазии желудочного эпителия.
Другие возможные осложнения:
- пептическая пищеводная язва;
- язвенный или эрозивный рефлюкс-эзофагит;
- кровотечение из пищевода (может иметь как хронический, так и острый характер);
- пептическая структура пищевода;
- ущемление диафрагмальной грыжи;
- перфорация пищевода.
Если говорить просто, эндоскопическая хирургия – это новый тип оперативной техники, с использованием специальных деликатных инструментов.
Во время проведения эндоскопической операции в брюшную полость или внутрь оперируемого органа вводятся специализированные инструменты-манипуляторы. Для введения таких инструментов не требуется делать разрезы большого размера. Лапароскоп (инструмент со встроенной видеокамерой для проведения эндоскопической операции на органах брюшной полости) и другие необходимые инструменты вводят через небольшие проколы. Размер проколов колеблется от 0,5 до 1 см, их заживание в после операционный период происходит намного быстрее, и в дальнейшем они практически незаметны на коже пациента
Во время хирургической операции осуществляется выделение верхней части желудка и пищевода из спаек с дальнейшим возвращением в брюшную полость до достижения корректного анатомического уровня.
После проводят крурорафию, цель которой заключается в уменьшении размера пищеводного отверстия до необходимого нормального состояния. Дальше производится фундопликация, в процессе которой используя желудочную стенку создается особая манжетка, которая не допускает попадание содержимого желудка в пищевод.
Хирургическая операция не проводится в случаях серьёзных сопутствующих заболеваний, таких, как нарушения в работе сердечно-сосудистой или бронхо-лёгочной систем, цирроз печени, выраженный тромбофлебит, тяжёлые онкологические патологии, терминальная стадия хронической почечной недостаточности, проблемы со свёртыванием крови.
Противопоказана операция в период беременности, во время острых инфекционных болезней, после недавно перенесенной полостной операции.
- Сокращается период реабилитации (быстрый возврат к привычному образу жизни).
- Снижается риск травмировать соседние органы и появление в дальнейшем послеоперационных грыж.
- Практически незаметны послеоперационные рубцы.
- Минимальный риск образования спаек.
- Небольшая кровопотеря.
- Высокая точность диагностики и лечения.
- Минимум послеоперационных болей.
- Органосохраняющий принцип.
- Длительность хирургического вмешательства не более двух часов. Продолжительность постоперационного периода составляет не более трех дней.
Удаление диафрагмальной грыжи при помощи лапароскопической фундопластики — приоритетный метод, который применяют специалисты клиники Maya Clinic. Такой вид хирургической операции является малоинвазивным, благодаря чему возможно не только эффективно устранить причину заболевания, но и исключить возможность возникновения постоперационных осложнений, сократить период госпитализации и ускорить реабилитацию. Высококвалифицированные специалисты Maya Clinic подходят со всей серьезностью к лечению каждого пациента, назначая ему медикаментозную терапию с приемом обезболивающих препаратов, антибиотиков и антикоагулянтов. Также пациент проходит лечебную физиотерапию. Доброго вам здоровья!
источник



 Первый день рекомендуется только питье воды (до 300 мл). Остальную жидкость вводят путем инфузии солевых растворов в вену.
Первый день рекомендуется только питье воды (до 300 мл). Остальную жидкость вводят путем инфузии солевых растворов в вену.