Позвоночный столб состоит из позвонков, собранных в S-образную конструкцию, благодаря которой обеспечивается опорно-двигательная функция всего скелета.
Строение позвонка человека является одновременно простым и сложным, поэтому далее будет рассмотрено, из каких частей он состоит и какую функцию выполняет.
Позвоночник – это основная часть скелета человека, идеально приспособленная для выполнения опорной функции. За счет своего уникального строения и амортизационных возможностей позвоночник способен распределять нагрузку не только по всей своей длине, но и на другие части скелета.
Позвоночник состоит из 32-33 позвонков, собранных в подвижную конструкцию, внутри которой находится спинной мозг, а также нервные окончания. Между позвонками располагаются межпозвонковые диски, благодаря которым позвоночник обладает гибкостью и подвижностью, а его костные части не соприкасаются между собой.
Благодаря идеально созданному природой строению позвоночника, он способен обеспечить нормальную жизнедеятельность человека. Он отвечает за:
- создание надёжной опоры при движении;
- надлежащую работу органов;
- объединение мышечных и костных тканей в одну систему;
- защиту спинного мозга и позвоночной артерии.
Гибкость позвоночника у всех развита индивидуально, и зависит, прежде всего, от генетической предрасположенности, а также от рода деятельности человека.
Позвоночный столб является остовом для крепления мышечных тканей, которые в свою очередь являются для него защитным слоем, так как принимают на себя внешние механические воздействия.
Позвоночник делится на пять отделов.
Таблица № 1. Строение позвонков. Характеристика и функции отделов.
| Отдел | Количество позвонков | Характеристика | Функции |
|---|---|---|---|
| 7 | Наиболее подвижный отдел. Имеет два позвонка, которые отличаются от остальных. Атлант не имеет тела, поскольку он сформирован лишь двумя дугами. Имеет форму кольца. Эпистрофей имеет отросток, который связан с Атлантом. | Атлант отвечает за поддержку головы и её наклоны вперёд. Аксис (или эпистрофей) помогает при поворачивании головы. | |
| 12 | Считается наименее подвижным отделом. Имеются прямые соединения с рёбрами. Это достигается с помощью особого строения самих позвонков. Соединение в одно целое приводит к образованию своеобразного защищённого пространства для внутренних органов – грудной клетки. | Защита органов, поддержка тела. | |
| 5 | Его называют рабочим отделом позвоночника. Поясничные позвонки отличаются своей массивностью и высокой прочностью. Эти два параметра очень важны для поясницы, поскольку вся основная нагрузка ложится на неё. | Поддержание тела. | |
| 5 срастающихся позвонков | Крестцовая кость состоит из пяти сросшихся позвонков, которые, в свою очередь, срослись с другими костями, образуя таз. | Поддержание вертикального положения тела и распределение нагрузок. | |
| 4-5 | Они соединены плотно и прочно. Главная особенность копчика в его небольшом отростке. Его называют копчиковым рогом. Сам копчик — рудимент. | Защита важных частей организма, прикрепление некоторых мышц и связок. |
Позвонок – основной компонент позвоночного столба.
В центре каждого позвонка есть небольшое отверстие, называемое позвоночным каналом. Он отведен для спинного мозга и позвоночной артерии. Они проходят через весь позвоночник. Связь спинного мозга с органами и конечностями тела достигается через нервные окончания.
В основном строение позвонка одинаково. Отличаются лишь сросшиеся участки и пару позвонков, предназначенные для выполнения определённых функций.
Позвонок состоит из следующих элементов:
- тело;
- ножки (с обеих сторон тела);
- позвоночный канал;
- суставные отростки (два);
- поперечные отростки (два);
- остистый отросток.
Тело позвонка располагается спереди, а отростки – сзади. Последние являются связующим звеном между спиной и мышцами. Гибкость позвоночника у всех развита индивидуально, и она зависит, прежде всего, от генетики человека, а уже потом – от уровня развития.
Позвонок за счёт своей формы идеально защищает как спинной мозг, так и отходящие от него нервы.
Позвоночник находится под защитой со стороны мышц. За счёт их плотности и расположения образуется слой наподобие панциря. Грудная клетка и органы защищают позвоночник спереди.
Такое строение позвонка выбрано природой неслучайно. Оно позволяет сохранить здоровье и безопасность позвоночника. Кроме того, эта форма помогает оставаться позвонкам крепкими в течение долгого времени.
Шейный позвонок имеет небольшой размер и вытянутую поперек форму. В его поперечных отростках расположено относительно большое треугольное отверстие, образованное дужкой позвонка.
Грудной позвонок. В его теле, большом по размеру, располагается круглое отверстие. На поперечном отростке грудного позвонка есть реберная ямка. Соединение позвонка с ребром – её главная функция. По бокам позвонка есть ещё две ямки – нижняя и верхняя, но они – реберные.
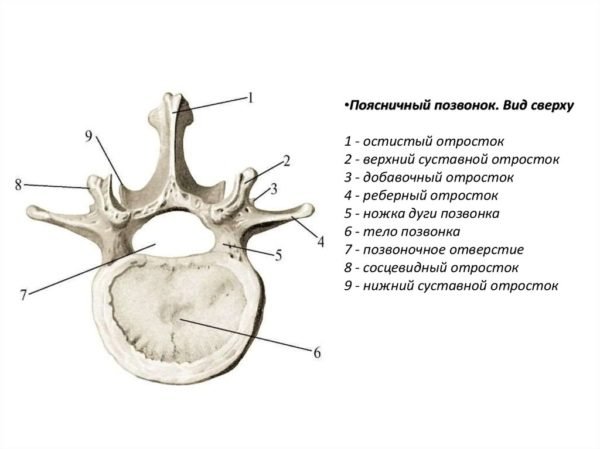
Поясничный позвонок имеет бобовидное крупное тело. Остистые отростки расположены горизонтально. Между ними есть небольшие промежутки. Позвоночный канал поясничного позвонка сравнительно небольшой.
Крестцовый позвонок. Как отдельный позвонок он существует примерно до 25 лет, затем происходит сращивание с другими. В итоге образуется одна кость — крестец, имеющая треугольную форму, вершина которой обращена вниз. У этого позвонка есть маленькое свободное пространство, выделенное для позвоночного канала. Сращенные позвонки не прекращают выполнение своих функций. Первый позвонок этого отдела соединяет крестец с пятым поясничным позвонком. Вершиной служит пятый позвонок. Он связывает между собой крестец и копчик. Остальные три позвонка образуют поверхности таза: переднюю, заднюю и боковую.
Позвонок у копчика овальный. Твердеет поздно, что ставит под угрозу целостность копчика, поскольку в раннем возрасте он может быть повреждён в результате удара или травмы. У первого копчикового позвонка тело снабжено выростами, являющимися рудиментами. В верхней части первого позвонка копчикового отдела расположены отростки суставов. Их называют копчиковыми рогами. Они соединяются с рогами, находящимися в крестце.
Если вы хотите более подробно узнать, структуру позвоночника человека, а также рассмотреть за что отвечает каждый позвонок, вы можете прочитать статью об этом на нашем портале.
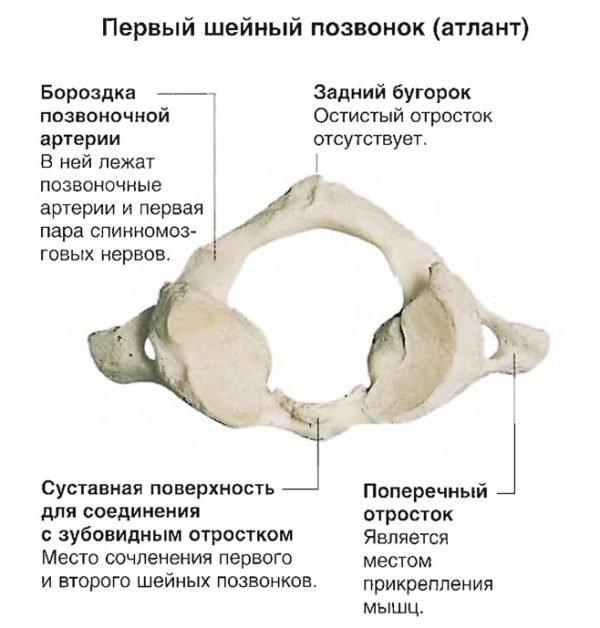
Атлант состоит из передней и задней дуг, соединённых вместе боковыми массами. Получается, что у атланта вместо тела – кольцо. Отростки отсутствуют. Атлант связывает позвоночник и череп благодаря затылочной кости. У боковых утолщений есть две суставные поверхности. Верхняя поверхность овальная, присоединяется к затылочной кости. Нижняя круглая поверхность соединяется со вторым шейным позвонком.
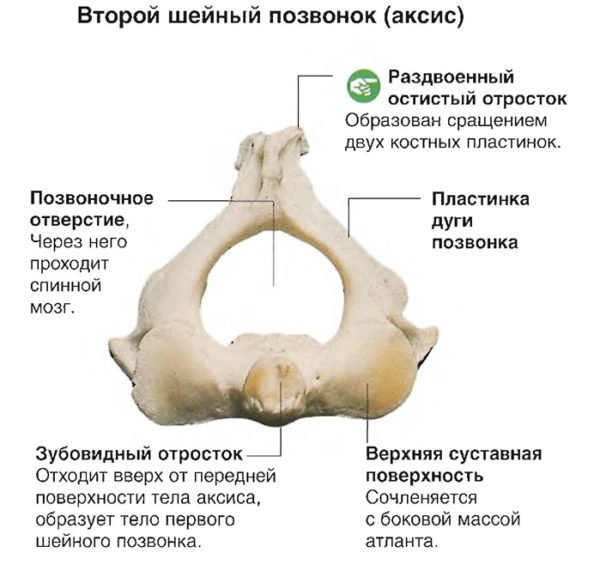
Второй шейный позвонок (аксис или эпистрофей) обладает крупным отростком, который по форме напоминает зуб. Этот отросток – часть Атланта. Данный зуб – ось. Вокруг неё вращаются Атлант и голова. Именно поэтому эпистрофей называют осевым.
За счёт совместного функционирования первых двух позвонков человек способен двигать головой в различные стороны, не испытывая проблем.
Шестой шейный позвонок отличается реберными отростками, которые считаются рудиментарными. Его называют выступающим, поскольку у него остистый отросток более длинный, чем у других позвонков.
Если вы хотите более подробно узнать, сколько изгибов имеет позвоночник человека, а также рассмотреть функции изгибов, вы можете прочитать статью об этом на нашем портале.
Вертебрология – современное направление медицины, в котором внимание уделяется диагностике и лечению позвоночника.
Раньше этим занимался невропатолог, а если случай был тяжелым – то ортопед. В современной медицине этим занимаются подготовленные в сфере патологий позвоночника врачи.
Сегодняшняя медицина предоставляет врачам многочисленные возможности для диагностики заболеваний позвоночника и их лечения. Среди них популярными являются малоинвазивные способы, потому что при минимальном вмешательстве в организм достигается больший результат.
В вертебрологии методы диагностики, которые способны выдать результат в виде изображений или других видах визуализации, имеют решающее значение. Раньше врач мог назначить лишь рентгенографию.
Сейчас есть гораздо больше вариантов, которые могут предоставить точные результаты. К ним относятся:
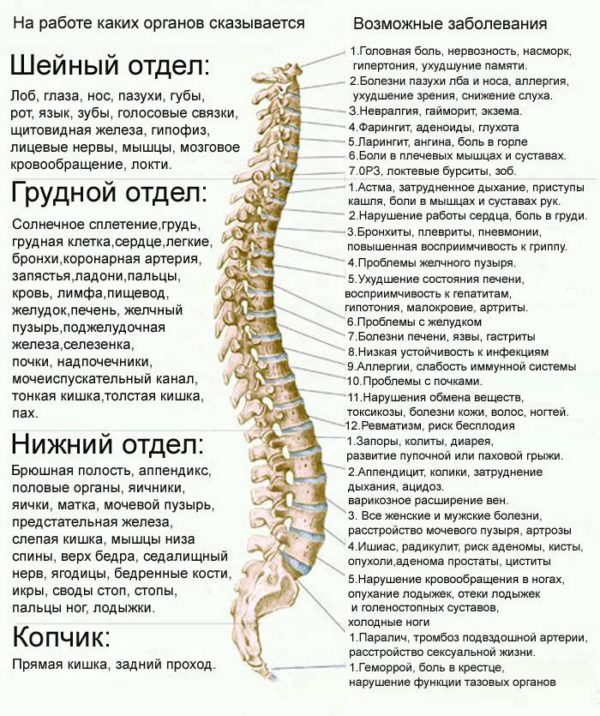
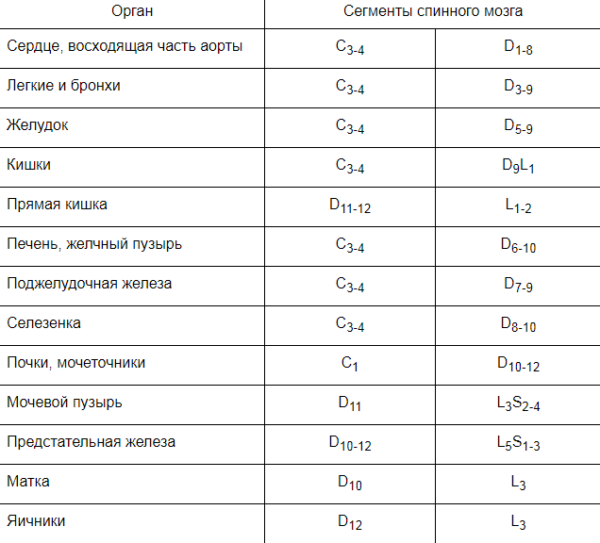
Более того, сегодня в медицинской практике вертебрологами часто используется карта сегментарной иннервации. Она позволяет связать причину и симптомы с тем, какой позвонок поражён и с какими органами он связан.
Таблица № 2. Карта сегментарной иннервации
| Место | Связь | Причина | Симптомы |
|---|---|---|---|
| Шейные позвонки | Органы слуха и зрения, речевой аппарат и головной мозг | Перенапряжение мышц | Головные боли |
| Седьмой шейный позвонок | Щитовидная железа | Горб в нижней части шеи | Резкие изменения артериального давления |
| Седьмой шейный позвонок и первые три грудных | Сердце | Аритмия, стенокардия | Боль в сердце, учащенное сердцебиение |
| Грудные позвонки (с четвёртого по восьмой) | Желудочно-кишечный тракт | Панкреатит, язва, гастрит | Тяжесть в грудном отделе, тошнота, рвота, метеоризм |
| Грудные позвонки (с девятого по двенадцатый) | Мочевыделительная система | Пиелонефрит, цистит, мочекаменная болезнь | Боль в груди, дискомфорт при мочеиспускании, ломота в мышцах |
| Низ поясничного отдела | Толстый кишечник | Дисбактериоз кишечника | Боль в пояснице |
| Верх поясничного отдела | Половые органы | Вагинит, цервицит (у женщин), уретрит, простатит (у мужчин) | Чувство дискомфорта и боли |
Ещё за несколько тысяч лет до того, как человечество изобрело рентгенографию, китайские медики уже знали о связи между внутренними органами человека и позвоночником.
Если основываться на теории акупунктуры, то главное знание, которое мы получили от древних китайцев – это знание о биоактивных точках, которые имеют прямое влияние на внутренние органы. Эти точки находятся около позвоночника.
В зависимости от локализации болей можно говорить о самом заболевании. Чтобы от него вылечиться, нужно воздействовать на больную точку. Этого можно достичь с помощью рук (массажа) или же различных средств (например, специальных иголок).
Представления китайских медиков того времени о связи между внутренними органами и позвонками полностью схожи с картой сегментарной иннервации, которой располагают современные врачи.
Более того, китайские ученые ещё в древности пришли к выводу о том, что эмоции влияют на физическое состояние. Они смогли создать систему выявления заболеваний на основе эмоций. Главный акцент строится на том, какая эмоциональная составляющая вредит тому или иному органу.
Таблица № 3. Китайская карта здоровья.
| Место | Орган(ы) | Симптомы | Эмоция как первопричина |
|---|---|---|---|
| Третий грудной позвонок | Легкие | Нарушения дыхания | Грусть |
| Четвёртый и пятый грудные позвонки | Сердце | Болевые ощущения | Ярость, агрессия |
| Девятый и десятый грудные позвонки | Печень и желчный пузырь | Дискомфорт и боль | Злоба, желчность |
| Одиннадцатый грудной позвонок | Селезенка | Ухудшение работы | Сомнение, угнетение, депрессия |
| Второй поясничный позвонок | Почки | Нарушение функционирования | Страх |
Современная медицина на научной основе полностью подтверждает все те знания, которыми поделились с нами китайские учёные древних времён.
Существует множество вариантов лечения позвоночника, которые проводятся в стационарных условиях. Однако, кроме них есть простой и доступный способ оздоровления — это восточный массаж. Его может освоить каждый человек и делать в домашних условиях.
Согласно китайской традиции, биоактивные точки у человека располагаются недалеко от указанных выше позвонков (см. таблицу № 2). Расстояние — два пальца.
На расстоянии в четыре пальца находятся точки, в которых, по поверьям китайских докторов, накапливаются деструктивные эмоции. Пройдясь по всей длине позвоночника всего лишь кончиками пальцев, массажист улучшает функционирование всего организма.
Движения делаются мягко вдоль позвоночника. Двигаться нужно от самой верхней точки вниз.
Главное правило массажа. Человек, которому делают массаж, должен наслаждаться процессом и не испытывать болевые ощущения. Если при нажатии на какую-либо точку возникает боль, то нужно ослабить давление.
Простой массаж при правильном его выполнении способен улучшить состояние организма человека. Но главное – избавиться от причин, вызывающих негативные эмоции. Ведь они, как правило, являются первопричиной всех проблем.
источник
Позвоночник — это своего рода опорная ось, стержень тела, обеспечивающая ему статистическую устойчивость и динамическую активность. Если вынуть эту ось, мы не сможем не только передвигаться, но и вообще стоять.
Кроме этого, у него есть еще функции:
- Внутри него находится важнейший центральный орган — спинной мозг
- К нему крепится весь скелет — череп, конечности, грудная клетка, тазобедренный сустав
- Он обеспечивает правильное расположение всех органов внутри
Как ему удается выполнять столько разных и сложных задач сразу? Ответ на этот вопрос может дать только анатомия. Давайте рассмотрим строение позвоночника!
Позвоночник имеет строение сложное: у него много звеньев. Он состоит из 32−34 небольших позвонков цилиндрической формы. Разница в два позвонка вызвана различием количества позвонков в копчике у разных людей.
Разумеется, этот достаточно длинный вертикальный стержень был бы хлипким и не выдерживал бы и маленьких нагрузок, если бы его детали не соединялись между собой замечательными природными связующими. В этом конструкторском наборе:
Каждая связующая имеет свои функции:
- Межпозвоночные диски служат для амортизации нагрузки
- Связки соединяют позвонки между собой
- Фасеточные суставы — для обеспечения подвижности позвонков
- Сухожилия осуществляют крепление околопозвоночных мышц к позвоночнику
Здесь и далее будут размещены наглядные рисунки из анатомии, так как удобнее всего изучать строение позвоночника человека в картинках
Сила всего позвоночного аппарата определяется не только состоянием его позвонков и дисков, деформации которых приводят к болезням, но и состоянием связок, мышц и сухожилий. Это тройное объединение называется мышечно-связочным корсетом
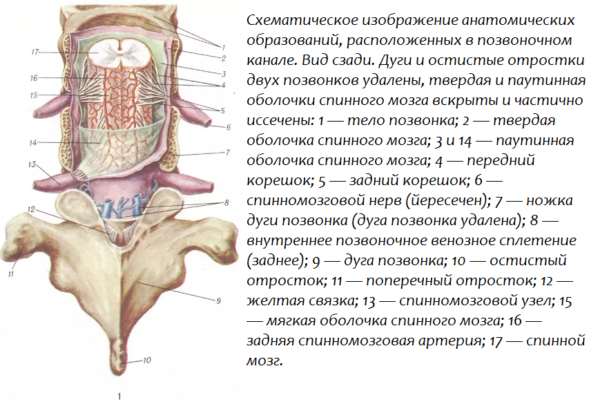
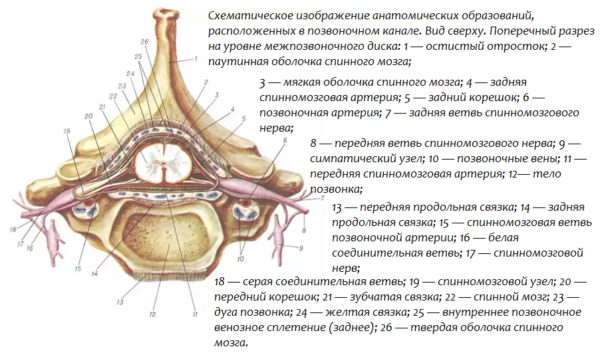
Позвонки располагаются друг над другом, образуя позвоночный столб, а дужки и костистые отростки позвонков — спинномозговой канал, внутри которого находится спинной мозг в твердой оболочке. Расстояние между оболочкой мозга и стенкой канала называется эпидуральным пространством. От каждого сегмента спинного мозга (их 31−33) отходят передние и задние корешковые нити, проводящие соответственно двигательные и чувствительные импульсы, которые, соединяясь, образуют спинномозговой нерв. Этот нерв выходит в боковое межпозвонковое отверстие, которое называется фораминальным. Любая болезнь, вызывающая деформацию позвонков и дисков и оказывающая физическое давление на нерв какого-то сегмента (например, межпозвоночная грыжа), неизбежно сказывается на двигательной способности и чувствительности различных участков тела человека.
Краткий анатомический экскурс позволяет понять удивительные особенности строения позвоночника, связывающего костную, мышечную и нервную систему воедино
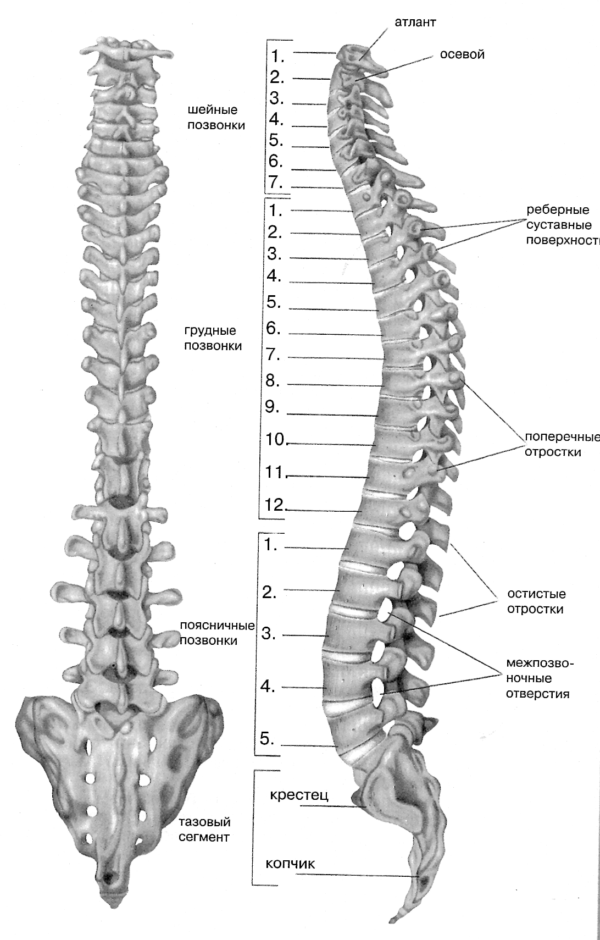
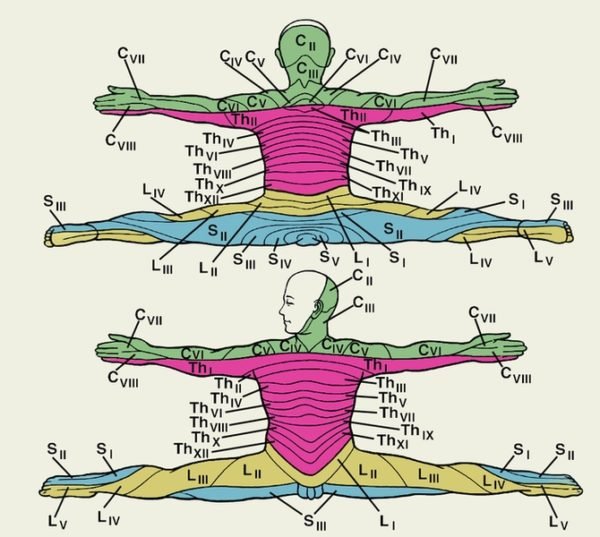
Существуют следующие отделы позвоночника: шейный, грудной, поясничный, крестцовый и копчиковый. Для единой классификации все позвонки в анатомических атласах пронумерованы от первого и до последнего, а каждому отделу присвоена латинская буква, соответствующая первой букве в названии.
- В шейном отделе позвоночника находится семь позвонков, нумерация которых от C1 до С7.
Различают также и нулевой позвонок — условно им считают затылочную черепную кость.
Грудной отдел позвоночника насчитывает больше всего — 12 позвонков с нумерацией T1 — T12
В некоторых справочниках используют обозначение D1 — D1
Все отделы позвоночника имеют свои особенности строения, тесно связанные с функциональностью.
- Так, в шейном отделе позвоночника первых два позвонка имеют уникальное строение, и это обеспечивает способность головы поворачиваться в разные стороны и наклоняться
Из-за малых силовых нагрузок в шейном отделе позвоночника позвонки узкие, с небольшими телами.
Большая подвижность шейной части и его субтильное строение — это причина таких частых болезней, как остеохондроз и межпозвоночная грыжа.
Причем здесь могут наблюдаться такие явления, как
- сакрализация -сращивание пятого поясничного и первого крестцового позвонков
- люмбализация — первый и второй крестцовый позвонки разъединяются
Но оба случая не считаются отклонениями от нормы
Обычно болезни не избирают отдельно поясничную или крестцовую область, а захватывают целиком пояснично-крестцовый отдел нашего позвоночника. Это объясняется близостью этих частей и пограничным положением крайних позвонков в самой «боевой» зоне — там, где сгибается поясница и выпадает много нагрузок. Больше нагрузок — быстрее изнашиваются позвонки и диски. Все это приводит к тому, что пояснично-крестцовый отдел у позвоночника — одна из самых его уязвимых частей.
Если присмотреться к позвоночнику сбоку, то можно заметить, что он — не как прямой шест, а имеет плавную изогнутость. И эти изгибы позвоночника — вовсе не сколиоз. Это тоже одно из его свойств, благодаря чему он способен выдержать большое давление, и остаться целым: благодаря такой полезной кривизне, он пружинит и смягчает нагрузку.
Изгибы позвоночника придают ему вид буквы S. Выгибы вперед называются лордоз, выгибы назад — кифоз. В разных местах изгибы позвоночника имеют разную направленность.
- В шейном отделе позвоночника выгиб направлен вперед — это шейный лордоз
- В грудном — назад (грудной кифоз)
- Поясничный так же, как и шейный, имеет переднюю направленность — поясничный лордоз
При остеохондрозе и сколиозе часто происходит либо увеличение, либо сглаживание изгибов, что одинаково плохо влияет на гибкости и прочности позвоночного столба.
Патология в различных сегментах позвоночника сказывается не только на состоянии всего мышечного скелета в целом, но и может отдаваться далеко в другие органы. У человека могут не просто отказать руки и ноги, но и развиться совершенно неожиданные болезни. Это объясняется вовлечением в процесс спинномозговых нервов и связью спинного мозга с вегетативной нервной системой.
Так, если затронут шейный отдел позвоночника, не удивляйтесь, если вдруг возникли проблемы с щитовидкой, сел голос, начались фарингиты и ларингиты, заболела и закружилась голова, усилилась неврастения.
Следующая картинка даст вам более подробное наглядное представление об этом.
Будьте здоровы! Изучайте анатомию, чтобы лучше понять себя и свои болезни.
Позвоночник – главная часть осевого скелета организма. Строение позвоночника идеально приспособлено для выполнения опорной функции. Кроме того, позвоночник является сложноорганизованным вместилищем спинного мозга, нервных корешков.
Позвоночный столб образован 24 позвонками и межпозвоночными дисками. Межпозвоночные диски являются биологическими амортизаторами, которые гасят нагрузки, постоянно воспринимаемые позвоночником, связывают позвонки между собой, а также играют роль полусуставов, обеспечивая в пределах одного сегмента небольшой объем движений.
Существует пять отделов позвоночника:
- шейный (насчитывает 7 позвонков);
- грудной (12 позвонков);
- поясничный (5 позвонков);
- крестцовый (5 позвонков);
- копчиковый отдел позвоночника (3-5 позвонков).
Позвоночный столб имеет изгибы: лордозы – выгнутые вперед отделы (шейный, поясничный), кифозы – выгнутые назад отделы (грудной, крестцовый).
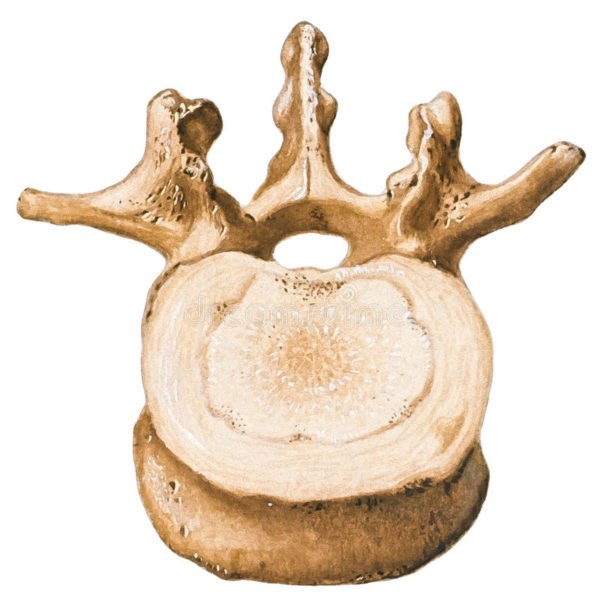
Позвонки – это кости, формирующие позвоночный столб. Передняя цилиндрическая часть каждого позвонка называется телом. Тело позвонка выдерживает основную осевую нагрузку. Сзади от тела располагается полукольцевая дужка позвонка, имеющая несколько отростков. Тело и дужка позвонка ограничивают позвонковое отверстие. Расположенные друг над другом отверстия всех позвонков формируют позвоночный канал. В канале позвоночника располагаются спинной мозг, нервные корешки, кровеносные сосуды, жировая клетчатка.
От дужки каждого позвонка отходят 7 отростков: остистый отросток (непарный) и парные верхние суставные, нижние суставные и поперечные отростки. Поперечные и остистые отростки обеспечивают прикрепление связок и мышц, а суставные отростки принимают участие в образовании фасеточных суставов позвоночника.
Помимо тел и дужек позвонков, в формировании позвоночного канала участвуют связки. Большую роль играют задняя продольная, а также желтая связка. Задняя продольная связка имеет вид тяжа, соединяет тела всех позвонков сзади. Желтая связка позвоночника соединяет дуги соседних позвонков. Название она получила благодаря входящему в состав желтому пигменту. При повреждении межпозвоночных дисков, суставов эти связки компенсируют патологическую подвижность (нестабильность) позвонков, при этом происходит гипертрофия связок. В результате этого процесса уменьшается просвет позвоночного канала, тогда даже маленькие грыжи и костные наросты сдавливают спинной мозг, корешки.
Межпозвоночный диск является плоским образованием округлой формы, расположенным между соседними позвонками. Строение межпозвоночного диска довольно сложное. В центре диска расположено пульпозное ядро, имеющее упругие свойства и выполняющее роль амортизатора вертикальной нагрузки. Вокруг пульпозного ядра расположено многослойное фиброзное кольцо, удерживающее пульпозное ядро в центре, а также препятствующее смещению позвонков. Межпозвоночный диск взрослого человека не имеет сосудов, его хрящ питается благодаря диффузии кислорода и питательных веществ из сосудов тел позвонков. Именно поэтому большинство препаратов не проникают в хрящ диска. Этим осложняется лечение позвоночника при многих заболеваниях.
Межпозвонковые, или фасеточные, суставы соединяют соседние позвонки и расположены с двух сторон от позвонковой дужки симметрично. Суставные отростки соседних позвонков направляются друг к другу, окончания отростков покрыты суставным хрящом. Хрящ имеет скользкую гладкую поверхность, благодаря чему трение между костями, которые образуют сустав, существенно снижается. Концы суставных отростков окружены герметичной суставной капсулой. Клетки суставной сумки продуцируют синовиальную жидкость. Она необходима для питания и смазки суставного хряща.
Межпозвонковые отверстия располагаются в боковых отделах позвоночника, образованы телами, ножками, а также суставными отростками соседних позвонков. Сквозь межпозвонковые отверстия выходят вены и нервы, а входят артерии, кровоснабжающие структуры позвоночника. Между парой позвонков расположены два отверстия.
Грыжа позвоночника, или межпозвоночная грыжа, представляет собой смещение пульпозного ядра, расположенного в межпозвоночном диске, с разрывом фиброзного кольца. Чаще всего данная патология возникает в пояснично-крестцовом отделе, гораздо реже – в шейном, грудном отделах. Клиническими признаками грыжи позвоночника являются локальная боль в проекции поврежденного диска, усиливающаяся при нагрузке, иррадиирующая в ягодицу, а также по задней поверхности бедра, онемение, покалывание в зоне иннервации поврежденных корешков, нарушение чувствительности в нижних конечностях, а также нарушение функции тазовых органов. При локализации грыжи в шейном отделе характерна боль, иррадиирующая по верхней конечности, головокружение, артериальная гипертензия, онемение пальцев рук. При поражении грудного отдела возникает постоянная боль при работе в вынужденном положении, локализующаяся в грудном отделе позвоночника. Лечение межпозвоночной грыжи заключается в системной противовоспалительной терапии (НПВС), а также оперативном лечении. Показаниями к оперативному лечению позвоночника при данной патологии являются неврологические нарушения и болевой синдром, резистентные к консервативной терапии. Оперативное лечение заключается в интраламинарном микрохирургическом удалении грыжи диска. Также активно развивается направление эндоскопического удаления межпозвоночной грыжи.
Перелом позвоночника – это нарушение анатомической целостности костей позвоночника под воздействием силы, провоцирующей резкие чрезмерные сгибательные движения в позвоночном столбе, либо непосредственно при воздействии травмирующего агента. По механизму повреждения различают такие виды перелома позвоночника: компрессионный, флексионно-дистракционный, ротационный перелом позвоночника. Симптомы перелома позвоночника зависят от локализации повреждения. Характерными признаками является боль, онемение, мышечные спазмы, изменение перистальтики кишечника, параличи (данный симптом указывает на повреждение спинного мозга). Диагноз ставится на основании данных рентгенологического исследования, компьютерной томографии, магнитно-резонансной томографии позвоночника. Лечение перелома позвоночника может быть консервативным (специальные удерживающие корсеты) либо оперативным (необходимо при переломах позвоночника со смещением). При лечении компрессионных переломов применяется вертебропластика и кифопластика.
Нашли ошибку в тексте? Выделите ее и нажмите Ctrl + Enter.
Во время чихания наш организм полностью прекращает работать. Даже сердце останавливается.
Если бы ваша печень перестала работать, смерть наступила бы в течение суток.
Согласно исследованиям, женщины, выпивающие несколько стаканов пива или вина в неделю, имеют повышенный риск заболеть раком груди.
Образованный человек меньше подвержен заболеваниям мозга. Интеллектуальная активность способствует образованию дополнительной ткани, компенсирующей заболевшую.
Для того чтобы сказать даже самые короткие и простые слова, мы задействуем 72 мышцы.
Средняя продолжительность жизни левшей меньше, чем правшей.
Во время работы наш мозг затрачивает количество энергии, равное лампочке мощностью в 10 Ватт. Так что образ лампочки над головой в момент возникновения интересной мысли не так уж далек от истины.
У 5% пациентов антидепрессант Кломипрамин вызывает оргазм.
Ученые из Оксфордского университета провели ряд исследований, в ходе которых пришли к выводу, что вегетарианство может быть вредно для человеческого мозга, так как приводит к снижению его массы. Поэтому ученые рекомендуют не исключать полностью из своего рациона рыбу и мясо.
Самое редкое заболевание – болезнь Куру. Болеют ей только представители племени фор в Новой Гвинее. Больной умирает от смеха. Считается, что причиной возникновения болезни является поедание человеческого мозга.
Человеческие кости крепче бетона в четыре раза.
В четырех дольках темного шоколада содержится порядка двухсот калорий. Так что если не хотите поправиться, лучше не есть больше двух долек в сутки.
На лекарства от аллергии только в США тратится более 500 млн долларов в год. Вы все еще верите в то, что способ окончательно победить аллергию будет найден?
Препарат от кашля «Терпинкод» является одним из лидеров продаж, совсем не из-за своих лечебных свойств.
Немецкая система здравоохранения считается одной из лучших в Европе и во всем мире. Особенных успехов добились онкологи Германии. После терапии в клиниках стран.
О том, чем опасна грыжа позвоночника, и почему ее нужно лечить, вам обязательно расскажет врач. Ведь это серьезное заболевание, которое способно привести к развитию тяжелых осложнений, значительно ухудшающих самочувствие и качество жизни больного. Поэтому пациент должен пройти все необходимые обследования с целью уточнения параметров патологического выпячивания. На их основании разрабатывается индивидуальная схема лечения, способная не допустить возникновение осложнений, представляющих опасность для жизни и здоровья человека.
Межпозвонковая грыжа длительное время может никак себя не проявлять. Патологию зачастую определяют совершенно случайно, например, при диагностике других заболеваний.
Опасность межпозвоночной грыжи заключается в том, что она постоянно прогрессирует, увеличиваясь в размерах. При этом происходит сдавливание нервных окончаний и нарушение иннервации соответствующих органов. При отсутствии своевременного лечения самочувствие больного постепенно ухудшается, приводя к нарушению нормального функционирования человеческого организма.
В некоторых случаях под влиянием определенных факторов не исключено защемление межпозвонковой грыжи. Одним из самых неприятных последствий этого состояния является омертвение, некроз тканей, которые не получают надлежащее питание. Клинически это проявляется в виде резких болей, неспособности повернуться, сесть и даже лечь.
Под влиянием постоянного давления на окружающие мышцы и нервные окончания в области межпозвонковой грыжи довольно часто развивается воспалительный процесс или радикулит. Это приводит к:
- появлению сильной боли;
- отсутствию возможности свободно передвигаться;
- другим неприятным симптомам.
Человек вынужден соблюдать определенную позу, даже поднятие руки и поворот головы способны спровоцировать «прострел».
Из-за того, что мышцы в области пораженного сегмента позвоночника испытывают повышенную нагрузку, со временем развивается сколиоз — выраженное искривление.
Грыжа позвоночника опасна при появлении в любом отделе, однако в каждом из них способна провоцировать развитие определенных осложнений. Чаще всего патология образовывается в пояснично-крестцовой области.
Грыжа позвоночника поясничного отдела встречается как у женщин, так и у мужчин. Основная ее опасность заключается в том, что вследствие сдавливания нервных окончаний и кровеносных сосудов возможно ухудшение кровообращения и иннервации органов малого таза и нижних конечностей. Это грозит развитием серьезных проблем со стороны органов мочеполовой системы:
- нарушение овариально-менструального цикла;
- дизурия;
- онемение;
- потеря чувствительности ног.
Межпозвоночная грыжа поясничного отдела постепенно сдавливает нервные окончания, в результате чего происходит уменьшение чувствительности определенных частей тела и внутренних органов. При отсутствии своевременного лечения и значительном прогрессировании патологии развиваются поражения мочевого пузыря, тазобедренных суставов и др. Это приводит к тому, что человек не всегда способен ощущать позывы к мочеиспусканию или дефекации. Пациенту становится тяжело передвигаться из-за отсутствия возможности полноценно контролировать все движения ног.
Боль в поясницу ударяет настолько сильно, что человек не может ходить, старается найти положение, при котором чувствует хоть небольшое облегчение самочувствия. При попытке одолеть большое расстояние ноги начинают неметь, подгибаться. В некоторых случаях пропадают коленный рефлекс и чувствительность большого пальца стопы.
Главная опасность межпозвоночной грыжи в пояснично-крестцовом отделе позвоночника заключается в возможном зажатии конского хвоста. Это конечная часть позвоночника, и если выпячивание полностью перекрывает его просвет, то развивается паралич ног, а человек становится лежачим.
Межпозвоночная грыжа — это серьезное заболевание, которое подлежит немедленному лечению и постоянному медицинскому наблюдению. Только придерживаясь рекомендаций врача, можно не допустить развития осложнений.
Позвоночник – один из важнейших элементов организма человека. Строение позвоночника позволяет осуществлять опорные и двигательные функции, давая телу способность к прямохождению.
Строение позвоночника человека выполняет функции опоры, движения, прямохождения благодаря своей уникальности. Строение позвоночника включает в себярядом располагающихся позвонков. Позвоночник – системообразующий фундамент скелета. Позвонки скрепляются с помощью межпозвонковых дисков, суставов и связок.
Анатомическое строение позвоночного столба делит его на отделы в соответствии с общепризнанной классификацией. Отделы состоят из нескольких позвонков. С целью практичности позвонки определяют буквами латиницы и цифрами, обозначающими позвонковый номер. Нумерация проводится сверху вниз.
Медицина выделяет 5 сегментов позвоночника человека. Схема его строения следующая:
- Шейный отдел – 7 позвонков. Нумерация: от С1 до С7. Кость затылка черепа шейного отдела – «нулевой» позвонок с номером С0. Особенность отдела – большая подвижность.
- Грудной отдел – 12 позвонков. Нумерация: от Т1 до Т12 (иногда применяется буква «D»). Отдел является наиболее малоподвижным, на него оказываются малые нагрузки, однако именно он – опора грудной клетки.
- Поясничный отдел – 5 позвонков. Нумерация: от L1 до L5. Отдел делает много движений и больше других подвергается заболеваниям позвоночника из-за максимума в нагрузке, оказываемой на него.
- Крестцовый отдел – 5 позвонков. Нумерация: от S1 до S5.
- Копчиковый отдел – 3-5 позвонков. Нумерация: от Со1 до Со5. У взрослых позвонки копчика преобразуются в одну кость копчика.
Позвонки различных составляющих позвоночника обладают своей формой в соответствии с функциями и задачами, которые являются особенностью каждого элемента.
В составе позвонков две части: тело-цилиндр и дужка. Оба элемента создают канал (полость), в котором располагается спинной мозг. В дужке семь отростков:
- остистый отросток, располагающийся сзади;
- отростки по бокам;
- парные отростки сверху и снизу.
Назначение позвонковых тел в несении всей тяжести тела. Функции дужек в защите спинного мозга. Отростки прикрепляют межпозвоночные связки и играют роль рычажков для позвоночных мышц.
Давление на позвоночник может изменить структуру позвонков, произойдет деформация позвоночника, в результате чего он не сможет обрести правильное положение.
Структура шейного отдела обладает изгибом в виде буквы «С», выпуклая сторона которой обращена вперед. Наличие шейного отдела добавляет позвоночнику мобильности и гибкости, позволяя осуществлять движения шеей, поворачивать и наклонять голову.
Верхние два позвонка шейного отдела называются атлантом и аксисом. Их анатомические особенности резко выделяются в сравнении с другими позвонками. Эти позвонки позволяют поворачивать и наклонять голову.
Атлант – 1-ый позвонок шейного отдела. В нем нет тела, только передняя и задняя дужки. Дужки скрепляются латеральными массами.
Аксис – 2-ой позвонок шейного отдела. Впереди имеет зубовидный отросток. Он закрепляется связками в позвонковом отверстии 1-ого позвонка. Такие анатомические особенности позволяют осуществлять высокоамплитудные вращения 1-ого позвонка (атланта) и головы относительно 2-ого (аксиса).
Поперечные отростки позвонков шеи наделены отверстиями, накладывающимися друг на друга и образующими костный канал, через который проступает сосудисто-нервный пучок.
В поясничном отделе позвоночника 5 самых крупных позвонков, иногда их может быть 6. Анатомическое строение поясничного отдела – плавный изгиб, который обращен выпуклой стороной вперед и представляет собой звено, задачей которого является объединение грудного отдела и крестца. Структура поясничного отдела постоянно испытывает колоссальные нагрузки, ввиду давления верхней части тела.
Крестец наделяет этот элемент позвоночника прочностью и треугольной формой. Крестец и тазовые кости образуют таз – опору для позвоночника. Копчик – кость, которая срослась из позвонков-рудиментов (зачатки, которые никогда не смогут достигнуть полного развития).
Грыжа межпозвонковых дисков является опасным заболеванием позвоночника, которое, как правило, прогрессирует как осложнение остеохондроза. Возникновение грыжи может быть связано с возрастом, вместе с тем болезнь может поразить людей разных возрастов. Неграмотное лечение грыжи может привести к инвалидности.
Межпозвонковые диски – прослойки-хрящи, которые соединяют позвонки и осуществляют амортизирующие функции.
Диагноз «грыжа межпозвонкового диска» говорит о том, что разорвалось фиброзное кольцо межпозвоночного диска. Разрыв фиброзного кольца приводит к выпячиванию пульпозного ядра. Пульпозное ядро имеет упругость и осуществляет функции амортизации нагрузки.
Причинами возникновения грыжи являются неправильная осанка, слабость корсета мышц, остеохондроз, инфекции, травмы, наследственность.
Как правило, грыжи развиваются в поясничном отделе – самом уязвимом месте позвоночника. Прогрессирование грыжи происходит постепенно: от месяца до нескольких лет.
Симптомы при развитии грыжи – это боли в спине, резкие боли при кашле или чихании, онемение и покалывание в позвоночнике, слабость мышц, похудение какой-то из конечностей – рука или нога.
Грыжа в поясничном отделе скажет о себе через иррадиацию боли от поясницы в ногу. Возникнут сложности в ходьбе, наклонах, появиться хромота. При этом допускается нарушение работы внутренних органов, возникнут симптомы болезней желудочно-кишечного тракта либо заболеваний органов малого таза. Поздние стадии характеризуются проблемами с мочеиспусканием и дефекацией.
Грыжи в шейном отделе встречаются гораздо реже. Симптомы отдела – боли, иррадиирущие в руку, потеря плечевой симметрии, сильная мигрень.
Грыжа в грудном отделе и вовсе редкость. Особенности грыжи этого отдела – боли при вдохе и выдохе. Боли в груди можно по ошибке принять за боли в сердце.
Грыжа определяется с помощью методов визуализации: магнитно-резонансная томография, компьютерная томография, рентгенография. Диагностика с помощью рентгенографии в последнее время потеряла свою актуальность в связи с появлением компьютерной томографии. Рентген может определить лишь состояние костей, мягкие ткани и хрящи не могут быть проанализированы данным методом.
Методом компьютерной томографии оцениваются кости и хрящи, но состояние нервных волокон и других мягких тканей определить не получится. Поэтому МРТ является лучшим способом диагностики проблем с позвоночником, предоставляя точное изображение межпозвоночных дисков, мышечных и нервных волокон.
Лечение грыжи может быть как оперативным, так и консервативным. Народная медицина в лечении грыжи однозначно не подходит в связи с опасностью для здоровья.
Многие думают, что грыжа исправляется только с помощью операции. Консервативное лечение может купировать боли, снять отечность тканей, восстановить позвоночную подвижность. Это все возможно путем применения иглотерапии и вакуумной терапии. Сроки лечения, как правило, составляют от 3-х месяцев до полугода. Помимо данных методов, существуют такие, как вытяжение, мануальная терапия, лечебная гимнастика и нестандартные методики (лечение пиявками или пчелами, йога).
Лечение пиявками в медицине – это гирудотерапия, а пчелами – апитерапия. Эти методы снимут отечность и воспаление, помогут настроить кровообращение, но выпячивание диска не исправят. Йога подойдет в качестве замены лечебной гимнастике, при этом стоит рассчитывать нагрузки в ходе занятий, так как перенапряжение вызовет лишь обострение.
Часто пациенты неврологической клиники жалуются на интенсивные боли в области поясницы, шеи, страдают от боли в ягодицах, ощущают онемение ног, ватные ступни. Боли могут быть постоянными или появляться после небольшой нагрузки, сидения в одном положении.
- Строение позвоночника
- Межпозвоночная грыжа
- Причины развития поясничной грыжи
- Характерные симптомы грыжи позвоночника
- Обследования при подозрении на грыжу позвоночника
- Оперативное вмешательство
- Классическая операция по удалению грыжи
- Дискэктомия
- Ламинэктомия
- Перкутанная дискэктомия
- Микрохирургические операции по удалению межпозвонковой грыжи
- Микродискэктомия
- Эндоскопическая микродискэктомия
- Послеоперационные осложнения
- Реабилитационные методы после операции
Такие симптомы дает позвоночная грыжа, отмахнуться от которой не получается, запущенное состояние лечится хирургическим вмешательством.
Позвоночник в теле человека представляет собой поддерживающую и одновременно подвижную структуру, служащую защитой для нервной ткани спинного мозга, находящейся в канале хребта, от разных нагрузок и повреждений. Каждый позвонок имеет костную структуру и отросток, представляющий собой выступ за спинной нервной тканью и массивное тело, находящееся перед спинным мозгом и воспринимающим на себя почти всю нагрузку.
Отдельные кости, расположенные одни над другими вместе с межпозвоночными дисками, играющими роль амортизаторов, составляют позвоночный столб. Круглые дисковые прокладки не позволяют позвонкам тереться друг о друга. Каждый позвоночный диск состоит из внутреннего пульпозного ядра гелеобразной консистенции и наружной волокнистой оболочки, образующей фиброзное кольцо.
Связки являются фиброзной тканью, с достаточной прочностью для соединения и удерживания костей друг с другом. Иногда при повреждении связок пациенты ощущают боли с определенной локализацией в области поражения. Позвоночник по всей протяженности подразделяется на четыре отдела:
- шейный отдел содержит 7 позвонков;
- грудные составляют число 12;
- поясничный отдел состоит из 5 частей;
- крестцовый участок хребта располагается под пятым позвонком, затем он переходит в копчик.
Позвонковая грыжа появляется в случае выдавливания верхним и нижним костным позвонком части гелеобразного ядра в образовавшийся просвет ослабленного или поврежденного фиброзного кольца. Выпячивание пульпозного ядра, оказавшись снаружи позвоночного канала, оказывает давление на нервные окончания и вызывает боль.
Грыжа, по отзывам врачей, в большинстве случаев развивается в поясничном и шейном отделах хребта, между 4 и 5 позвонками. Редко, при имеющихся искривлениях позвоночника, образовывается на грудном участке. Позвонковая грыжа является самой распространенной причиной появления болевых ощущений в спине, шее и ногах, болезнь возникает у людей от 30 до 55 лет, чаще страдают мужчины.
В процессе жизненной деятельности человека возникают ситуации, вызывающие угрозу возникновения грыжи:
- лишний вес тела увеличивает нагрузку на поясничные диски и приводит к их выпячиванию;
- тяжелая физическая работа или чрезмерные занятия силовыми видами спорта способствуют возникновению грыжи позвоночника;
- склонность к неправильной работе позвоночника передается по наследству.
Каждому человеку стоит внимательно относиться к своему здоровью, если беспокоит один из перечисленных ниже симптомов, следует немедленно обратиться к врачу для обследования:
- непроходящие боли в области спины или поясницы могут быть ноющего характера или стреляющие;
- отдающие в ногу боли, прострелы при движении, часто затрагивается задняя поверхность бедра, при ходьбе колет в икрах;
- шейные боли при повороте головы и в спокойном состоянии, могут быть постоянными или возникающими на время, провоцируют покалывания в области кистей рук;
- опасным признаком грыжи является онемение частей рук и ног, покалывание (мурашки) в конечностях, частое затекание.
Симптомы грыжи разнообразны и развиваются в зависимости от степени поражения мягких тканей и расположения выпячивания. Их варианты представлены от абсолютного отсутствия болей в какой-то промежуток времени или слабого их выражения до острой нетерпимой боли по всей протяженности хребта. Вокруг позвоночного столба расположено много нервных окончаний, и боль отдает в ту область рук или ног, которые координируются зажатыми нервными окончаниями в области грыжи.
Часто выпячивание грыжи через фиброзное кольцо не носит давящего характера, тело пульпозного ядра не соприкасается с нервами и мягкими тканями, в таком случае пациент не ощущает боли до поры до времени. Иногда диагностирование трудно проводится, если человек жалуется на боль в коленях, бедрах или ножных стопах и кистях рук. Для определения диагноза грыжи проводят инструментальные и другие обследования для исключения похожих заболеваний.
Грыжа может давать несимметричные симптомы, но в случае большого размера она сдавливает крестцовый нервный узел, и развивается поражения обеих сторон тела, несущие очень серьезные последствия. Выпячивание может нарушить контроль мочеиспускания и опорожнения кишечника, вызвать полный паралич тела. Другими тяжелыми осложнениями являются нестерпимые боли при движении, что приводит к полной неподвижности больного.
Осмотр врача начинается с неврологического осмотра и составления истории болезни. Специалист проверяет рефлекс нервных отростков, чувствительность определенных участков тела и силу мышц. Если есть сомнения, то для подтверждения диагноза доктор назначает дополнительные исследования:
- для исключения преобразований костной ткани и других болезней воспроизводят изображение тела человека при помощи прохождения рентгеновских лучей;
- диагностическое изображение при помощи компьютерной томографии (КТ) показывает расположение, размер, форму и содержимое спинного канала, структуру близлежащих тканей, но визуально определить грыжевое выпячивание бывает трудно;
- составить четкое представление о спинном мозге, нервных окончаниях и всех окружающих тканях, нарушения в развитии, а также опухоли и грыжи можно с помощью магнитно-резонансной томографии (МРТ), которая выведет на экран все данные в трехмерном изображении, что очень удобно для исследования;
- для более точного определения величины грыжи и ее локализации используют способ миелограммы – введения контрастного вещества в канал спины, этот метод не применяется без острой необходимости, так как может быть опасен для здоровья больного;
- способ электромиелограммы заключается в определении активности нервных корешков и ответа мышц на многочисленные уколы маленьких игл, которые делают в разных частях вдоль позвоночника, таким образом, находят нервный корешок, исключенный из работы разросшейся грыжей.
Наиболее эффективным методом является МРТ, который желательно провести вначале, так как он представляет наиболее убедительное изображение позвоночной грыжи, позволяет увидеть нарушения дискового материала.
Не все пациенты с диагностированной межпозвонковой грыжей требуют операции по ее удалению. Статистика говорит о такой необходимости у каждого десятого больного, остальным назначают прием медикаментов для снятия воспаления и боли, массаж и физиотерапию. Процесс комплексного лечения длительный, некоторые больные хотят скорого результата, поэтому при выявлении совокупности показателей проводят хирургическое вмешательство:
- если наблюдается полное выпадение или выпячивание большей части внутреннего ядра через стенки фиброзного кольца или отделение от спинного канала;
- при расположении грыжи так, что происходит сдавливание конского хвоста, приводящее к сильным болям в поверхности бедра сзади, внизу живота, остро проявляющимся при кашле, неспособности контролировать мочеиспускание и опорожнение кишечника.
- если комплексное консервативное лечение не дает нужного результата;
- при устойчивых сильных болях, которые не проходят от других методов на протяжении до полутора месяцев.
Прибегать к операции не стоит, если болезнь проявляется незначительными болевыми ощущениями, но иногда проведение операции необходимо, что в современной медицине делается тремя традиционными методами.
Способ предполагает удаление части позвоночного диска или его полного тела совместно с грыжевым выпячиванием. На место отсутствующего диска ставится штучный имплантат из титана для того, чтобы сохранить поддерживающую функцию хребта. В последующем времени соседние позвонки сращиваются неподвижно. Показанием для дискоэктомии является позвонковая грыжа секвестрированного типа.
Этот метод называется открытой декомпрессией, когда задняя стенка спинного канала удаляется вместе с дужкой. Такое вмешательство в строение позвонка снижает давление на спинной мозг и окружающие нервные окончания. Показанием для проведения ламинэктомии является сужение хребтового канала. К недостаткам метода относят появление нестабильности в позвоночнике, иногда возникает боль и вторичное сдавливание нервов. Рецидивы появляются на фоне изменения суставов хребта при ослабленных спинных мышцах.
Производится через небольшой надрез в кожном покрове при помощи специального инструмента. Операция показана, если выпячивание грыжи происходит внутрь спинного мозгового канала. Этот метод является малоэффективным по сравнению с открытой дискоэктомией.
Удаление выпячивания производится специальным хирургическим оборудованием с применением операционного микроскопа через маленький разрез на коже. Вмешательство в структуру мышечной ткани минимальное и не затрагивает окружающих нервных корешков.
Во время оперативного вмешательства устраняется сдавливание нервных окончаний, сосудов и уменьшается компрессия спинного мозга. Распространение влияния на окружающие здоровые ткани и кости уменьшается за счет удаления грыжи через разрез около 2 см. При этом способе вырезается часть желтой связки, и края позвонковых дужек иссекаются. К преимуществам метода относится:
- время продолжения операции составляет менее часа;
- удаление производится под местной анестезией;
- после операции редко бывают осложнения;
- одновременно допускается удаление двух грыжевых образований;
- боль уходит практически сразу после окончания операции;
- уменьшается время нахождения в лечебнице и сокращается реабилитационный период.
Для удаления применяют эндоскопический зонд со встроенной микроскопической камерой, передающей операционный процесс на экран компьютера. Этот метод, по сравнению с предыдущим, менее травмирует ткани, повреждения самого позвонка не происходит. Доктор, в зависимости от расположения грыжи, выбирает вариант доступа к пораженному участку. По окончании операции проводят лазерную терапию для повышения эффективности. Преимуществами метода перед классической операцией являются факторы, указанные по предыдущему способу, но имеются и недостатки в виде ограниченного доступа к пространству, пораженному грыжей и к самому выпячиванию.
Отзывы докторов и больных свидетельствуют, что хирургическое удаление грыжи является вынужденным шагом, если нет другого варианта терапевтического лечения. Показания к операции изучаются врачом или целым консилиумом в особо запущенных случаях, а больной должен осознавать все возможные последствия:
- возникновение почти у всех перенесших операцию повторного стеноза позвоночника вследствие появления рубцов и спаек;
- у некоторых пациентов нарушается (учащается) мочеиспускание и удаление кала из прямой кишки, наступает недержание;
- в эпидуральном пространстве спинного канала развивается воспаление гнойного характера, влияющее на возникновение менингита;
- может развиться остеохондроз, так как плавное движение соседних позвонков прекращается после удаления компенсирующей прокладки;
- возникновение последующего артрита происходит из-за уменьшенного питания тканей, получающих его ранее по нервным окончаниям, что вызывает повторные боли в спине;
- развивается спондилит или остеомиелит позвоночного столба, воспаление приводит к септическому поражению;
- повторное появление грыжевого выпячивания на старом месте.
После достаточно серьезного вмешательства в основную конструкционную и поддерживающую систему человеческого тела требуется длительное восстановление функций позвоночника. От мероприятий в этом направлении зависит полноценная жизнь пациента. Практика реабилитационных действий включает в себя:
- диету с определенным набором продуктов, исключение из питания вредной пищи;
- здоровый образ жизни, режим дня;
- расставание с курением, употреблением спиртного и наркотических веществ;
- регулярное выполнение назначенных специалистом восстановительных упражнений, занятие легкой гимнастикой и физкультурой;
- исключение тяжелой работы, силовых видов спорта, долгих пеших походов, сведение нагрузки на позвоночник к минимуму;
- в идеале много свободного времени отдавать отдыху.
Сразу после оперативного удаления грыжи человек чувствует огромное облегчение, в таком случае некоторые забывают о требуемой длительной реабилитации. Следует выполнять все рекомендации врача, несмотря на хорошее состояние.
© 2016–2018 ЛечимСустав — Все про лечение суставов
Обратите внимание, что вся информация размещенная на сайте носит справочной характер и
не предназначена для самостоятельной диагностики и лечения заболеваний!
Копирование материалов разрешено только с указанием активной ссылки на первоисточник.
Грыжа позвоночника. Грыжа межпозвоночного диска всех отделов позвоночника. Симптомы, причины, диагностика и эффективное лечение межпозвоночной грыжи.
Сайт предоставляет справочную информацию. Адекватная диагностика и лечение болезни возможны под наблюдением добросовестного врача.
Ежегодно на территории США выполняетсяхирургических вмешательств по поводу межпозвоночных грыж. В Германии каждый год оперируется околобольных.
- Шейный состоит из семи позвонков небольших размеров. Обладает высокой подвижностью. Первый шейный позвонок сочленяется с затылочной костью черепа.
- Грудной отдел представлен 12-ю позвонками, соединенными с ребрами. Они входят в состав грудной клетки и жестко фиксированы. Подвижность в этом отделе позвоночника очень низкая. Это одна из причин того, что здесь редко развивается остеохондроз, межпозвоночные грыжи и другие патологии.
- Поясничный отдел. Состоит из пяти позвонков, имеющих большие размеры. Обладает высокой подвижностью. Принимает на себя самые большие нагрузки по сравнению с шейным и грудным отделами. Последний, пятый, поясничный позвонок соединяется с крестцовой костью.
- Крестец. Состоит из пяти позвонков, которые сращены в одну кость.
- Копчик. Включает от 3 до 5 мелких позвонков.
Тела соседних позвонков соединяются между собой при помощи межпозвоночных дисков.
- Пульпозное (студенистое) ядро находится в центральной части диска. Оно имеет эластичную консистенцию, хорошо пружинит.
- Фиброзное кольцо состоит из нескольких колец плотной соединительной ткани, которые окружают студенистое ядро. Оно обладает высокой прочностью.
Функции межпозвоночных дисков:
- обеспечение нормальной подвижности позвоночного столба
- межпозвоночные диски связуют позвоночный столб в единое целое
- рессорная функция – амортизация во время ходьбы, прыжков и пр.
Факты о межпозвоночных дисках:
- Общая высота всех межпозвоночных дисков составляет около 1/3 высоты позвоночного столба.
- Дегенеративные изменения в позвонках и межпозвоночных дисках. Зачастую межпозвоночная грыжа является осложнением остеохондроза.
- Перенесенные травмы позвоночного столба: компрессионные переломы позвонков, подвывихи.
- Повышенные нагрузки на позвоночный столб: постоянная работа сидя или стоя в однообразной позе, неправильное ношение тяжестей, чрезмерные физические нагрузки, перетренированность у спортсменов.
- Малоподвижный образ жизни.
- Инфекционные заболевания, при которых поражается позвоночный столб.
- Избыточная масса тела.
- Врожденные аномалии развития позвоночника. Если позвонки имеют неправильную форму, то возрастают нагрузки на межпозвоночные диски, легче образуются грыжевые выпячивания.
- Действие вибрации. Чаще всего это связано с производственными вредностями. Под действием вибрации нарушается структура межпозвоночного диска, он становится ослабленным.
- Неправильная осанка, сколиоз.
- Протрузия – выпячивание от 1 до 3 мм. Является нормой и не представляет опасности.
- Пролапс – выпячивание от 3 до 6 мм. На этой стадии появляются первые симптомы заболевания.
- Собственно грыжа межпозвоночного диска – выпячивание более 6 мм (обычно до 15 мм). Происходит разрыв фиброзного кольца. Часть пульпозного ядра может отрываться от основной массы (так называемая секвестрация).
Классификация межпозвоночных грыж в зависимости от направления грыжевого выпячивания:
- Передние грыжи: выпячивание происходит кпереди. Наименее опасная разновидность заболевания.
- Задние грыжи. Наиболее опасны. Грыжевое выпячивание находится позади тел позвонков, то есть в спинномозговом канале. Оно способно сдавливать спинной мозг и нарушать его функции.
- Латеральные (боковые) грыжи. Расположены по бокам от тел позвонков. Иногда они выходят в отверстия, где расположены корешки спинномозговых нервов. Боковые грыжи могут быть левосторонними и правосторонними.
- Грыжа Шморля. Грыжевое выпячивание имеет вертикальное направление. Межпозвоночный диск проникает в тело позвонка, которое при этом частично разрушается.
Классификация межпозвонковых грыж в зависимости от пораженного сегмента позвоночника:
- поясничные межпозвоночные грыжи – встречаются в большинстве случаев, многие врачи сталкиваются в своей практике практически только с ними
- шейные межпозвоночные грыжи – встречаются намного реже
- грудные межпозвоночные грыжи – крайне редкое явление
- Головные боли. Связаны со сдавлением нервных корешков и позвоночных артерий (крупные артерии, которые проходят вдоль шейного отдела позвоночного столба справа и слева). Чаще всего болит вся голова. Иногда боли захватывают только затылочную или височную область.
- Боли в шее. Связаны со сдавлением грыжей нервных корешков. Обычно беспокоят на ранних этапах заболевания. В отдельных случаях могут возникать при размерах грыжевого выпячивания от 1 мм.
- Головокружение. Является признаком сдавления позвоночной артерии.
- Слабость, повышенная утомляемость. Являются следствием недостаточного поступления кислорода в головной мозг. Также обусловлены сдавлением позвоночной артерии.
- Резкие повышения артериального давления. В сосудах, которые проходят рядом с шейным отделом позвоночника, находится много нервных окончаний. Многие из них принимают участие в регуляции уровня артериального давления. При их раздражении грыжевым выпячиванием электрические импульсы поступают в головной мозг, запускаются рефлексы, приводящие к спазму сосудов и повышению давления.
В отдельных случаях это способно приводить к инсультам.
- Боль в плече, руке.
- Слабость мышц руки, плеча.
- Неприятные ощущения: онемение, «ползание мурашек», покалывание.
- Бледность кожи, повышенная потливость.
При сильном сдавлении шейного сегмента спинного мозга грыжевым выпячиванием развиваются тяжелые параличи.
- Люмбаго – внезапное появление острой боли в пояснице в момент физических нагрузок, поднятия тяжестей. Боль имеет рвущий, колющий, простреливающий характер. Связана с резким выпадением межпозвоночного диска и раздражением нервных окончаний, которые находятся в фиброзном кольце. Срабатывает рефлекс, в результате которого сильно повышается тонус поясничных мышц. Пациент замирает в однообразной позе, не может разогнуть спину и повернуться. Данное проявление грыж межпозвоночных дисков поясничного отдела чаще всего встречается у мужчин в возрасте 30 – 40 лет.
- Ишиас (ишиалгия) – раздражение седалищного нерва вследствие защемления грыжевым выпячиванием спинномозговых корешков. Возникают боль, жжение, покалывание и онемение, которые распространяются от поясницы вниз, по задней поверхности ноги. Эти симптомы, как правило, возникают с одной стороны, соответственно положению межпозвоночной грыжи.
- Длительные боли в поясничной области. Могут продолжаться до нескольких месяцев. Носят ноющий, тянущий, жгучий характер.
- Нарушение функции тазовых органов. Недержание или, напротив, задержки мочи. Нарушение дефекации. У мужчин заболевание может сопровождаться импотенцией.
- Сдавление двигательных нервов в составе спинномозговых корешков: слабость мышц ног, снижение их тонуса, уменьшение рефлексов (выявляется во время осмотра неврологом).
- Сдавление чувствительных нервов в составе спинномозговых корешков: снижение кожной чувствительности, неприятные ощущения в виде покалывания, онемения, «чувства ползания мурашек». Эти симптомы могут захватывать бедро, голень, стопу, область паха или ягодичную область.
- Сдавление нервов в составе спинномозговых корешков, которые регулируют сосуды, потовые железы и другие вегетативные функции. Проявляется в виде побледнения кожи, повышения потливости, появления белых или красных пятен.
- Сдавление и повреждение спинного мозга: параличи (полное отсутствие движений) и парезы (частичное отсутствие движений) в ногах.
- Боль в спине. Обычно локализуется между лопаток в месте расположения грыжи. Может распространяться в грудную клетку, шею, поясницу, плечи, руки. Усиливается во время глубоких вдохов и выдохов, чихания, кашля. Часто носит опоясывающий характер.
- Боли в животе. Редкая ситуация, когда болевые ощущения распространяются в область живота. Требует тщательной диагностики для исключения других заболеваний.
- Симптомы, связанные со сдавлением спинного мозга: ниже места повреждения развиваются парезы и параличи, снижается или полностью утрачивается чувствительность.
Сдавление спинного мозга – наиболее тяжелое осложнение межпозвоночной грыжи любой локализации. Это происходит, как правило, при задних грыжах. Они выпячиваются в позвоночный канал, в котором находится спинной мозг, и сдавливают его. Пережимаются отростки чувствительных нервов, которые проходят вверх, к головному мозгу, и отростки двигательных нейронов, спускающиеся вниз, к органам. В зависимости от степени сдавления, наступает либо полный паралич и утрата чувствительности, либо парез (частичный паралич) с частичной утратой чувствительности ниже места расположения грыжи.
- Расспрос пациента. Врач выясняет, когда боли появились впервые, чем они провоцируются, какой характер имеют, где возникают, как долго обычно сохраняются, какие иные симптомы имеют место.
- Осмотр и ощупывание (пальпация) спины и шеи: оценка состояния позвоночника, осанки, выявление болевых точек в области позвоночного столба.
- Оценка движений и мышечной силы, кожной чувствительности.
- Оценка рефлексов.
- Проведение функциональных тестов: пациента просят пройтись по кабинету, присесть, наклонить голову и корпус, поднять ногу в положении лежа и пр.
После врачебного осмотра устанавливается предварительный диагноз, назначается обследование.
- пациенты, находящиеся в тяжелом состоянии;
- беременные женщины;
- пациенты с интенсивными кровотечениями.
- беременные женщины и маленькие дети;
- пациенты, находящиеся в тяжелом состоянии;
- пациенты, масса тела которых превышает 150 кг;
- психически больные люди с неадекватным поведением;
- пациенты, страдающие клаустрофобией – боязнью замкнутого пространства (во время проведения КТ человек находится в ограниченном пространстве).
Все противопоказания являются относительными. При острой необходимости исследование все равно может быть проведено.
- все противопоказания, характерные для обычной компьютерной томографии;
- индивидуальная непереносимость контрастного вещества.
- любые металлические имплантаты внутри тела пациента (так как во время МРТ создается мощное электромагнитное поле);
- кардиостимуляторы, электрические протезы уха;
- наличие аппарата Илизарова и других металлических конструкций.
Преимущества магнитно-резонансной томографии перед компьютерной томографией при диагностике межпозвоночных грыж:
- высокая информативность метода;
- на организм пациента не действует рентгеновское излучение.
- Обычно протрузия межпозвоночного диска в пределах 3 мм не сопровождается никакими симптомами и не приводит к осложнениям. Считается, что такое состояние находится в пределах нормы.
- Иногда межпозвоночные грыжи выявляются случайно во время проведения компьютерной томографии или магнитно-резонансной томографии. При этом отсутствуют какие-либо симптомы нарушения функций. В этих случаях пациент также чаще всего не нуждается в лечении.
- По статистике, в большинстве случаев при межпозвоночной грыже все симптомы исчезают спустя 6 недель после первого приступа, наступает ремиссия. Существуют научные работы, подтверждающие самопроизвольное выздоровление спустя 24 недели. В связи с этим показания к хирургическому лечению заболевания есть далеко не всегда.
- В таблетках 0,025 и 0,05 г: 2 – 3 раза в день по одной таблетке. Когда интенсивность болей уменьшится – по 0,025 г 3 раза в день. Общий курс лечения обычно составляет 5 – 6 недель.
- В таблетках принимают по 0,0075 г 1 раз в день.
- В таблетках: принимать по одной таблетке 0,01 – 0,03 г через каждые 6 – 8 часов.
- В таблетках: по 1 таблетке (0,5 г), не более 4 таблеток в течение суток для взрослого человека.
- Кутивейт
- Флуцинар (Синафлан, Синалар)
- Лоринден (Локакортен);
- Триакорт
- Фторокорт (Полькортолон мазь)
- Эсперон
- Элоком
- Локоид (Латикорт)
- Сикотрен
- Алупент
- Целестодерм-В (Бетновейт)
- Лечение обычно начинают с препаратов послабее. Если они не оказывают желаемого эффекта, то переходят к более мощным.
Самолечение может приводить к нежелательным и тяжелым последствиям. Все препараты должны применяться строго по назначению врача.
- Исходное положение – стоя, ноги на ширине плеч. Наклоны головы вправо и влево.
- Исходное положение – сидя на стуле, с прямой спиной. Наклоны головы вперед и назад (выполнять с осторожностью!).
- Исходное положение – сидя на стуле с прямой спиной. Повороты головы вправо и влево.
Цель упражнений: размять мышцы, устранить чрезмерное мышечное напряжение, предотвратить защемление грыжей нервных корешков.
- Исходное положение: лежа на спине, руки по швам. Несколько раз напрячь, а затем расслабить мышцы живота. Степень напряжения мышц можно контролировать, положив на живот руку.
Цель упражнений: укрепить мышцы поясницы, снять их чрезмерный тонус, улучшить подвижность позвоночного столба, предотвратить ущемление грыжей нервного корешка.
- снижение мышечного напряжения;
- улучшение кровообращения в межпозвоночных дисках и окружающих тканях;
- уменьшение болей;
- ускорение реабилитации пациента;
- снижение риска перехода заболевания в хроническую форму.
Общие правила массажа при межпозвоночной грыже:
- все манипуляции должны осуществляться только специально обученным специалистом;
- выполняется легкий расслабляющий массаж, включающий преимущественно поглаживание, растирание, аккуратное разминание;
- избегаются любые грубые приемы, пациент ни в коем случае не должен чувствовать боль;
- первый сеанс продолжается недолго, во время него массажист действует максимально мягко и аккуратно;
- во время последующих сеансов сила и продолжительность воздействия увеличиваются;
- во время массажа шеи и плечевого пояса пациент лежит на животе, положив лоб на сложенные кисти рук;
- допустимо делать массаж шеи в положении, когда пациент сидит, оперевшись руками и головой о стол;
- массаж спины и грудной клетки выполняют в положении лежа на животе, под грудь пациента при этом подкладывают специальную подушку;
- массаж поясницы выполняют в положении лежа на животе, при этом ноги пациента слегка согнуты, под голени подложен валик: это помогает уменьшить напряжение поясничных мышц.
Показания к проведению массажа при межпозвоночных грыжах: в составе комплексной терапии в подостром периоде, во время реабилитации.
- начало острого периода заболевания, сильные боли;
- гнойничковые поражения и опухоли на коже;
- общее тяжелое состояние пациента;
- повышение температуры тела более 38⁰C.
- Смешать мед и мумие до получения однородной массы.
- Натереть спину пихтовым маслом.
- Взять медовую массу. Вбивать в кожу на месте поражения легкими шлепками.
- После окончания процедуры удалить с кожи остатки меда при помощи сухого полотенца.
- Натереть место поражения согревающей мазью. Укутаться.
Растирания маслами на основе лекарственных растений
- корень сабельника – 100 г;
- трава донника – 100 г;
- корень девясила – 100 г;
- семена степного болиголова, недозрелые,г.
- смешать все перечисленные компоненты в трехлитровой банке, залить водкой;
- настаивать в течение 3 недель;
- растирать место локализации межпозвоночной грыжи ежедневно.
- заморозить небольшое количество конского жира;
- нарезать жир тонкими стружками, выложить их на куске целлофана необходимого размера, прикрыть ситцевой тканью;
- подождать, когда жир согреется и расплавится;
- приложить полученный компресс к месту поражения, укутаться;
- болевой синдром стихает примерно в течение часа;
- для закрепления эффекта носить в течение 1 – 2 суток.
- Санаторий «Удельная». Предлагает полный пансионат с пятиразовым питанием. По уровню цен относится к эконом классу. Уровень сервиса оценивается многими операторами как средний.
- Рублево-Успенский лечебно-оздоровительный комплекс (оздоровительный комплекс «Сосны»). Имеет высокие рейтинги у операторов. Предлагается сервис среднего класса и класса комфорт. Отличная организация досуга, много развлечений, но достаточно высоки расценки.
- Пансионат «Заря». Предлагает полный пансионат, трехразовое питание. Сервис – комфорт класс. Рейтинги у операторов – высокие. Уровень цен – примерно средний.
- Санаторий «Каширские роднички». Полный пансионат с трехразовым питанием. Занимает у операторов рейтинги, которые несколько выше среднего. Предлагается сервис среднего класса и эконом. Уровень расценок достаточно высок.
- Санаторий «Валуево». Относится к классу комфорт. Уровень сервиса и расценок – средние. Рейтинг у операторов – выше среднего.
Выбирая санаторий для лечения межпозвоночной грыжи, в первую очередь стоит изучить имеющиеся программы, посмотреть, где они наиболее всесторонние. Стоит посоветоваться с лечащим врачом.
- снижение возбудимости нервных окончаний;
- острый воспалительный процесс;
- кожные заболевания, гнойники на коже в области воздействия;
- значительное повышение температуры тела, лихорадка;
- гипертонический криз (резкое повышение артериального давления);
- повышенная кровоточивость.
- восстановление поврежденных тканей;
На кожу пациента в области поражения накладывают два электрода: на один из них подают электрический ток со знаком «плюс», а на другой – со знаком «минус». На один из них нанесено лекарственное вещество, которое проникает через кожу под действием электрического поля. Параметры электрического тока во время процедуры регулируют таким образом, чтобы на коже пациента ощущалось небольшое покалывание.
- злокачественные опухоли разных органов и систем;
- выраженное нарушение функции сердца;
- острое воспаление или инфекции на коже в месте воздействия;
- кожные заболевания: экзема, псориаз и пр.;
- высокая температура, лихорадка;
- повышенная кровоточивость;
- индивидуальная непереносимость препаратов, которые применяются во время электрофореза;
- повреждения кожи в месте воздействия: раны, ожоги.
- Мануальная терапия. Система манипуляций, которая осуществляется руками специалиста и направлена на устранение межпозвоночной грыжи. Обычно требуется от 2 до 10 сеансов. Если вы решили прибегнуть к данной методике лечения, то стоит предварительно посоветоваться с лечащим врачом, найти опытного мануального терапевта.
- Кинезитерапия. Лечение при помощи движений, которые пациент осуществляет при участии врача. Можно рассматривать кинезитерапию как разновидность лечебной физкультуры. Данная методика направлена на нормализацию мышечного тонуса, восстановление нормального кровообращения, повышение регенерации тканей. Улучшение наступает после 12 занятий. Обычно курс повторяют 2 – 3 раза.
- Гирудотерапия. Лечение пиявками. В их слюне содержатся биологически активные вещества, которые способствуют рассасыванию выпавших фрагментов дисков, улучшению кровообращения в зоне поражения.
- Криотерапия. Лечение низкой температурой. На область поражения помещают жидкий азот. Благодаря действию холода улучшается кровообращение в тканях.
- Остеопатия. Относительно молодое и в определенной степени спорное направление медицины. При помощи легких движений и надавливаний врач устраняет патологические изменения, способствующие развитию межпозвоночной грыжи.
- сильные боли, которые не проходят в течение длительного времени, несмотря на проводимое консервативное лечение;
- выраженные неврологические нарушения: снижение чувствительности, мышечного тонуса и силы, параличи и парезы;
- недержание мочи, импотенция у мужчин (если она вызвана сдавлением грыжей спинного мозга).
В последнее время появилось много научных исследований, доказывающих, что межпозвоночные грыжи склонны к самоизлечению без хирургического вмешательства. Поэтому показания к операции сокращаются. В то же время, в ряде клиник стремятся оперировать как можно большее количество пациентов, так как операция имеет очень высокую стоимость.
- быстрое обезболивание – облегчение наступает через 1-2 минуты;
- устранение мышечного спазма, усиливающего болезненные ощущения;
- снятие воспаления, особенно при введении кортикостероидов;
- уменьшение отека мягких тканей, который вызывает ущемление нервных волокон.
- Анестетики – 0,5% раствор новокаина или 1% лидокаин;
- Анестетики+кортикостероиды – смесь гидрокортизона (50-75 мг) и 0,5% новокаина (до 100 мл).
При обезболивании нервных корешков вводят помл препарата на одну инъекцию. При введении лекарственных средств в спинномозговой канал объем может достигать 300 мл.
- Паравертебральная межреберная блокада – лекарства вводят в мышцу около позвоночника к месту выхода межреберных нервов. При необходимости за один раз можно обезболить 2-3 защемленных нервных корешка. Действие анальгетиков краткосрочное, но длительный обезболивающий эффект достигается за счет устранения мышечного спазма.
Показания к проведению блокады позвоночника:
- радикулопатия – болезненное защемление корешков спинного мозга при протрузии и межпозвоночной грыже;
- сильные боли, вызванные длительным спазмом мышц вблизи грыжи;
- боли, связанные со сдавливанием спинного мозга задними грыжами.
- инфекционное поражение позвоночника;
- лихорадка;
- психические заболевания;
- сердечно-сосудистая недостаточность 2-3 ст;
- слабость;
- нарушения свертываемости крови;
- почечная и печеночная недостаточность;
- склонность к судорогам;
- беременность.
- Паравертебральная блокада обезболивает только поверхностные мышцы. Ее эффект может быть краткосрочным. Неэффективна при крупных грыжах или сдавливании спинного мозга.
- Может потребоваться повторное проведение блокады (до 3-5 раз), что повышает риск развития осложнений.
Блокада может стать причиной ряда осложнений:
- Аллергические реакции на введенные лекарства. Возникает при индивидуальной непереносимости препаратов.
- Паралич диафрагмального нерва может развиться при блокаде вблизи 5-го шейного позвонка. Проявляется икотой, неконтролируемыми движениями диафрагмы, одышкой, нарушением дыхания.
- Инфекции – развиваются по причине нарушения асептики во время проведения процедуры. При эпидуральной блокаде в спинномозговой канал попадают болезнетворные бактерии, что может привести к инфекционному поражению спинного мозга. При паравертебральной блокаде есть риск развития флегмоны или абсцесса.
- Повреждение кровеносных сосудов. Лекарство попадает в кровеносную систему, что может вызвать чувство жжения и боль. В тяжелых случаях развивается анафилактический шок, который требует экстренной медицинской помощи.
- Повреждение спинного мозга происходит при неосторожном проведении манипуляции. Симптомы: парезы и параличи мышц, нарушение чувствительности и чувство онемения в конечностях, недержание мочи и непроизвольное опорожнение кишечника.
- Расстройства работы мочевого пузыря – проявляется в выделении незначительного количества мочи. Нарушение иннервации приводит к растягиванию стенки мочевого пузыря, который недостаточно сокращается, чтобы полностью опорожниться.
- Проникновение препаратов в субарахноидальное пространство (между мягкой и паутинной оболочками головного и спинного мозга). Проявления: головная боль и нарушение частоты дыхания.
Блокада при спинномозговой грыже – быстрый и эффективный способ избавиться от боли. Однако принимать решение об ее проведении должен опытный врач, учитывая возможные риски.
2. Поздний послеоперационный период – восстановление диапазона движений и навыков самообслуживания. Длится до 2-х месяцев. В это время происходит физическая и психологическая адаптация к новым возможностям. Цель: стереть патологические стереотипы и движения, которые укоренились в период острой боли. Реабилитацию проводят с помощью массажа, лечебной гимнастики и физиопроцедур.
3. Отдаленный послеоперационный период – возобновление функций позвоночника и укрепление мышечно-связочного аппарата, обеспечивающего его поддержку. Этот период длится вся оставшуюся жизнь. Его цели – укрепление мышц спины и профилактика появления новых грыж. Показаны: лечебная физкультура и лечение в санаториях, занимающихся лечением опорно-двигательного аппарата.
- Лекарственные препараты принимают по назначению врача. Доза определяется исходя из пола, возраста и состояния больного.
- Нестероидные противовоспалительные средства (Найз, Диклоберл) устраняют боль и уменьшают отечность нервного корешка. Длительность приема до 4-6 недель.
- Антибиотики (Цефокситин, Цефотетан) перед операцией и на протяжениичасов после операции – для профилактики гнойных осложнений.
- Витамины группы В (Нейромультивит, Мильгамма) ускоряют восстановление нервных волокон. Длительность применения – до 4-х недель.
- Антихолинэстеразные препараты (Прозерин, Нейромидин) устраняют онемение и слабость в нижних конечностях. Способствуют восстановлению чувствительности и двигательных функций пораженных конечностей. Курс 1-3 месяца.
- Хондропротекторы (Алфлутоп, Структум) способствуют восстановлению хрящевой ткани межпозвоночного диска. Продолжительность лечения до 3-х месяцев. При необходимости курс можно повторить через 2-5 месяцев.
- Физиотерапевтические процедуры. Попроцедур на курс.
- Магнитотерапия – воздействие магнитным полем уменьшает болезненность, отек и воспаление. Может применяться на раннем этапе для ускорения заживления послеоперационных ран. Разрешена уже на вторые сутки после операции.
- Лазеротерапия – лазерное излучение используют для ускорения регенерации тканей, заживления послеоперационных ран, восстановления соединительных волокон диска и улучшения состояния нервных волокон.
- УВЧ – электромагнитные поля ультравысокой частоты устраняют инфильтрат, образовавшийся после операции, и предотвращают развитие инфекции. Используется для ускорения заживления раны в ранний послеоперационный период на 3-5 день.
- Электростимуляция мышц – под действием электрических импульсов происходит непроизвольное сокращение мышц и улучшается кровообращение на участке воздействия. Во время процедуры не должно быть видимого сокращения мышц. В этом случае она не оказывает нагрузки на межпозвоночные суставы, поэтому может использоваться через 1-2 дня после снятия швов.
- Амплипульстерапия – оказывает обезболивающий эффект, способствует восстановлению поврежденных нервных волокон и хрящевой ткани, улучшает питание мышц и способствует их укреплению. Способствует восстановлению функции мышц после пареза или паралича, вызванного грыжей. Назначается черездней после операции.
- Диадинамотерапия – лечение импульсным электрическим током оказывает обезболивающее действие, стимулирует питание и укрепление мышц, восстанавливает чувствительность мышц и имеет обезболивающий эффект. Назначают в позднем послеоперационном периоде, через 2-3 недели после операции.
- Электрофорез с лидазой – лекарство вводят под кожу с помощью слабого электрического тока гальванического происхождения. Сам препарат улучшает состояние хрящевой ткани и предупреждает развитие рубцов, которые могут нарушить работу позвоночника. Лечение рекомендовано в позднем периоде, через 1,5 месяца после операции.
- Ультразвук с траумелем оказывает противовоспалительное и рассасывающее действие. Гомеопатическая мазь вводится в ткани с помощью ультразвука и улучшает функционирование позвоночника.
- Массаж – разрешен в позднем и отдаленном послеоперационном периоде через 3 недели после операции. Запрещено воздействие на прооперированный участок позвоночника. Выполняется только специалистом. Применяют разные виды массажа:
- ручной;
- вакуумный;
- точечный.
- Лечебная физкультура (ЛФК). Занятия с тренером начинают через 1,5 месяца после операции. Врач индивидуально подбирает комплекс упражнений, исходя из расположения грыжи, состояния здоровья и возраста пациента. Первые занятия проводятся только под контролем врача. В дальнейшем можно тренироваться дома, не увеличивая число повторов и строго соблюдая методику. При появлении боли необходимо прекратить выполнение упражнений.
- Мануальная терапия – допустима только постизометрическая релаксация в отдаленном постоперационном периоде. Это мягкая методика, направленная на расслабление мышц. Недопустимо активное воздействие – оно может ухудшить состояние.
- Механотерапия – занятия на ортопедических тренажерах под строгим контролем врача. Нагрузки должны быть строго дозированными.
- Рефлексотерапия – воздействие на рефлекторные точки снимает боль, улучшает функционирование нервных волокон. В период реабилитации применяют:
- иглоукалывание – введение игл в рефлекторные точки;
- акупрессура – точечный массаж;
- термопунктура – прижигание полынными сигарами;
- электропунктура – воздействие электрическим током.
- Механическая разгрузка позвоночника. Использование корсетов ограничивает подвижность позвоночника в прооперированном сегменте, пока мышцы не достаточно окрепли, чтобы его фиксировать. Корсеты крайне важны для профилактики повторных грыж. Наиболее часто применяются:
- полужесткий корсет;
- воротник Шанца;
- фиксирующий пояс.
- Санаторно-курортное лечение. Наиболее эффективные процедуры:
- радоновые ванны;
- грязелечение;
- плавание;
- подводный массаж.
Во время периода реабилитации необходимо учитывать основное правило: не стоит чрезмерно усердствовать и проявлять инициативу. Перенапряжение становится причиной появления повторных грыж у 40% прооперированных больных. Также больные должны помнить, что поддерживающие процедуры придется делать на протяжении всей жизни.
- избегать переохлаждений;
- не поднимать тяжести более 2 кг в каждую руку;
- избегать монотонного труда и длительного пребывания в одной позе;
- избегать травм;
- избегать интенсивных тренировок;
- не делать резких движений в позвоночнике, наклонов в стороны;
- отказаться от мануальной терапии и остеопатии;
- отказ от некоторых видов спорта – верховая езда, борьба и другие единоборства, прыжки.
- Кровотечения. Возможны во время операции и после нее. Причиной может быть повреждение кровеносного сосуда. Если послеоперационный шов начал кровоточить или вокруг него образовалась гематома, то необходимо срочно обратиться за медицинской помощью.
- Осложнения после наркоза – индивидуальная непереносимость одного из компонентов наркоза. Может проявляться тошнотой, рвотой, длительной слабостью после наркоза.
- Хронические боли. Боль не уменьшается после операции и со временем может нарастать. Это связано с ошибкой хирурга или с повреждением нервных волокон еще до операции.
- Образование тромбов. Сгустки крови чаще образуются в сосудах нижних конечностей. Это происходит из-за активации системы свертывания крови в ходе операции. В дальнейшем есть риск их отрыва и тромбоэмболии (закупорки сосудов сердца), которая может стать причиной инфаркта миокарда.
- Повреждение оболочек спинного мозга. Ранение твердой дуральной оболочки приводит к выходу спинномозговой жидкости в окружающие ткани. Может проявляться головными болями и болью в области повреждения.
- Ранениеспинного мозга. Его повреждение может быть связано с ошибкой хирурга, формированием отека или грубого послеоперационного рубца. Такая травма может стать причиной параличей в нижерасположенных участках тела.
- Повреждение спинномозгового нерва – приводит к потере чувствительности и утрате двигательной функции (паралич мышц) в сегменте, за работу которого отвечал данный нерв.
- Повторные грыжи межпозвоночного диска. Во время операции нарушается целостность диска и ослабевает мышечная поддержка позвоночника. При неправильной реабилитации высок риск образования новых, быстро прогрессирующих грыж. Они могут появиться на старом месте или в соседних межпозвоночных дисках.
- Рубцовые изменения – разрастание грубой соединительной ткани на месте вмешательства может нарушать движение в данном сегменте позвоночника. Кроме того, келоидный рубец может сдавливать нервный корешок, вызывая те же симптомы, что и грыжа позвоночника.
Некоторые нечистые на руку «специалисты» рекомендуют хирургическое лечение даже при протрузиях и небольших грыжах. Часто они убеждают, что операция позволит предотвратить увеличение грыжи, что не соответствует действительности. Поэтому если вам предлагают операцию, то обязательно проконсультируйтесь еще с 1-2 специалистами. Помните, что показаний для проведения операции не так много.
- сильная боль в пояснице, распространяющаяся на одну или обе ноги;
- онемение и покалывание в промежности и на внутренней поверхности бедер;
- снижение тонуса сфинктеров кишечника и мочевого пузыря приводит к недержанию;
- слабость мышц нижней части ног: ноги становятся «ватные», появляется шлепающая неустойчивая походка;
- отсутствие коленного и голеностопного рефлексов.
2.Парез и паралич верхних конечностей. Осложнение грыжи шейного отдела позвоночника. На начальном этапе развивается онемение в пальцах, затрудняются движения. В дальнейшем нарастает атрофия мышц, снижается чувствительность в верхних отделах руки. Поражение может быть одно- или двусторонним, в зависимости от размера и расположения грыжи.
3. Боль в грудной клетке, боли в сердце, желудке – возникают при грыже грудного отдела. Иногда больные жалуются на ощущение ремня, стягивающего грудную клетку. В ряде случаев возникают сильные боли в области сердца, хотя при обследовании не обнаруживается никаких патологических изменений. Сильные беспричинные боли в желудке, не связанные с приемом пищи, также вызваны нарушением работы нерва, сдавливаемого грыжей.
4. Парез и паралич мышц ног. Начинается с легкого онемения в ногах и снижения чувствительности стоп. Далее онемение и покалывание распространяются на голени и бедра. Появляются отеки на ногах. Постепенно мышцы ноги перестают «слушаться». На 4-5 год заболевания паралич может распространиться на остальные мышцы ног. Если грыжа локализуется между 4 и 5 поясничным позвонком, то развивается паралич стопы, который в народе называется «шлеп-ногой».
5. Нарушения работы мочевого пузыря – выделение небольшого количества мочи, которое сопровождается чувством неполного опорожнения мочевого пузыря, недержание мочи. Если такие нарушения развились остро (за несколько часов), это говорит о сдавливании грыжей конского хвоста.
6. Сексуальные расстройства у мужчин – снижение эрекции и ранние эякуляции могут быть признаком протрузии или грыжи, защемляющей корешки спинномозгового нерва в поясничной области.
7. Патологии половых органов у женщин – в связи с ухудшением нервной регуляции ослабляется тонус стенок влагалища. Это может привести к опущению матки и выпадению влагалища. Часто женщины жалуются на боль в области яичников и в нижней части живота. При этом УЗИ и другие методы обследования не обнаруживают никаких патологических изменений.
8. Атрофия ущемленного нерва – гибель нервных волокон в результате нарушения их кровообращения и длительного передавливания нервного корешка. Вызывает полный паралич мышц, за иннервацию которых отвечал данный нерв.
9. Повреждение спинного мозга – передавливание спинного мозга вызывает паралич тела ниже участка повреждения.
- Первичный болевой спазм – раздражение болевых рецепторов, вызванное переохлаждением, длительным неудобным положением, неосторожным движением.
- Рефлекторное сокращение мышц, поддерживающих данный участок позвоночника – это ответ на первичную боль.
- Длительный мышечный спазм вызывает новую боль, что дополнительно увеличивает тонус мышц, усугубляя состояние. Таким образом развивается хроническая боль даже при небольшой грыже.
2. Боль – результат сдавливания корешков спинномозговых нервов. В этом случае патологический процесс также состоит из 3-х компонентов:
- Грыжа увеличивается в размерах, и сдавливает нервный корешок, отходящий от данного сегмента позвоночника.
- Развивается отек тканей, окружающих нервные окончания, что еще больше усиливает защемление.
- Происходит спазм окружающих мышц, таким образом организм пытается уменьшить амплитуду движений позвоночника и предотвратить дальнейшее защемление корешка, которое может привести к гибели нервных волокон.
Если боль в спине не проходит на протяжении 3-х дней, советуем обратиться к врачу. Современная медицина исходит из того, что в 90% случаев боли при грыже позвоночника можно снять с помощью консервативной терапии за 3-4 недели. Лишь у 10% больных, при неэффективности лечения, назначаются жесткие корсеты и операция.
- Достаточная физическая активность. Межпозвоночные диски не имеют кровеносных сосудов, и питательные вещества поступают в них из окружающих тканей. Физическая активность и движения позвоночника в рамках физиологической нормы улучшают этот процесс. Причем полезные вещества проникают в диски в основном во время движения. Поэтому чем дольше позвоночник пребывает в движении, тем лучше обеспечиваются межпозвоночные диски.
- Укрепление мышц, поддерживающих позвоночник. Сильный мышечный корсет поддерживает позвоночник в естественном положении и предотвращает сдавливание межпозвоночных дисков под весом собственного тела. Мышцы, которые регулярно получают нагрузку, меньше склонны к спазмированию. Рекомендовано ежедневно делать упражнения на укрепление мышц спины и пресса. Людям, имеющим проблемы с дисками, желательно выполнять комплекс упражнений лежа.
- Борьба с лишним весом. Лишние килограммы увеличивают нагрузку на позвоночник. Межпозвоночные диски испытывают значительно большее сжатие. Это приводит к ухудшению питания и быстрой потере эластичности.
- Избегайте чрезмерных нагрузок. Работа, связанная с длительным пребыванием в сидячем или стоячем положении, ослабляет мышцы спины и может стать причиной их спазма. Интенсивные занятия спортом (особенно у профессиональных спортсменов) способствуют изнашиванию диска. Особенно вредны тяжелая атлетика и акробатика.
- Откажитесь от курения. У курильщиков со стажем существенно ухудшается кровообращение всех тканей. От этого значительно страдает и хрящевая ткань дисков.
- Избегание травм позвоночника. Резкое сдавливание, скручивание или вытягивание в быту или при выполнении упражнений может нарушить целостность фиброзного кольца и спровоцировать выход пульпозного ядра.
- Питайтесь правильно. Некоторые продукты способствуют регенерации хрящевой ткани, из которой состоят диски. Поэтому рекомендованы к потреблению продукты, богатые фосфором, гиалуроновой кислотой и мукополисахаридами: морская рыба, морепродукты (креветки, мидии), молочные продукты, морская капуста. А также заливное, студни, холодцы и другие блюда, содержащие навар из костей, хрящей и связок рыб и животных.
- Дополнительно потребляйте витамины. Обратите внимание на комплексы, содержащие витамин D и витамины группы А, В, С, Е, К, а также полиненасыщенные жирные кислоты.
Копирование информации без гиперссылки на источник запрещено.
источник