Пупочные грыжи детского возраста и грыжи взрослых можно оперировать как экстраперитонеальным так и интраперитонеальным способами. Экстраперитонеальный способ применяется редко, главным образом при небольших грыжах, когда вправление грыжевого содержимого не представляет затруднений. В остальных случаях вскрывают грыжевой мешок.
К интраперитонеальным способам оперативного лечения пупочных грыж относятся способы Лексера, К.М. Сапежко, Мейо и др. Способ Лексера применяют при небольших пупочных грыжах. При средних и больших пупочных грыжах целесообразнее способы К.М. Сапежко или Мейо.
В зависимости от способа операции применяют различные разрезы кожи, которые изображены на рис. 28.
Способ Лексера (Lexer). Разрез кожи проводят полулунный, окаймляющий грыжевую опухоль снизу, реже – циркулярный. Во время операции пупок можно удалить или оставить. Если грыжа небольшая, то пупок обычно оставляют.
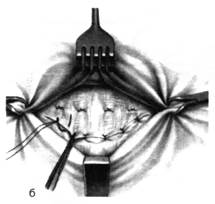
Кожу с подкожной клетчаткой отслаивают кверху и выделяют грыжевой мешок. Нередко очень трудно выделить дно грыжевого мешка, которое интимно спаяно с пупком. В таких случаях выделяют шейку грыжевого мешка, вскрывают ее и грыжевое содержимое вправляют в брюшную полость. Шейку мешка прошивают шелковой нитью, перевязывают и мешок отсекают. Культю мешка погружают за пупочное кольцо, а дно его отсекают от пупка. Закончив обработку грыжевого мешка, приступают к закрытию грыжевых ворот. Для этого под контролем указательного пальца, введенного в пупочное кольцо, на апоневроз вокруг кольца накладывают шелковый кисетный шов, который затем затягивают и завязывают. Поверх кисетного шва накладывают еще 3 – 4 узловых шелковых шва на передние стенки влагалищ прямых мышц живота. Кожный лоскут укладывают на место и пришивают рядом узловых швов (рис. 29).
Рис. 28. Разрезы при пупочных грыжах. 1 – разрез по средней линии живота; 2 – окаймляющий разрез; 3 – полулунный разрез, окаймляющий пупок снизу.
Рис. 29. Пластика пупочного кольца по способу Лекснера.
Способ К.М. Сапежко. Разрез кожи проводят над грыжевым выпячиванием в вертикальном направлении. Выделяют грыжевой мешок из подкожной жировой клетчатки, которую отслаивают от апоневроза в стороны на 10 – 15 см. Грыжевое кольцо рассекают кверху и книзу белой линии живота. Грыжевой мешок обрабатывают по общепринятой методике. После этого рядом узловых швов подшивают край рассеченного апоневроза одной стороны к задней стенке влагалища прямой мышцы живота противоположной стороны. Оставшийся свободный край апоневроза укладывают на переднюю стенку влагалища прямой мышцы живота противоположной стороны и также фиксируют рядом узловых шелковых швов. В результате этого влагалища прямых мышц живота наслаиваются друг на друга по белой линии, как полы пальто (рис. 30 а).
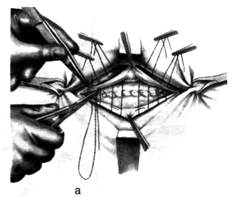
Рис. 30. Пластика при пупочной грыже: а – по Сапежко; б – по Мейо.
Операцию заканчивают наложением швов на кожу. В случае необходимости несколькими швами соединяют подкожную жировую клетчатку.
Способ Мейо (Mayo). Проводят два полулунных разреза кожи в поперечном направлении вокруг грыжевого выпячивания. Кожный лоскут захватывают зажимами Кохера и отслаивают от апоневроза вокруг грыжевых ворот на протяжении 5 – 7 см. Грыжевое кольцо рассекают в поперечном направлении по зонду Кохера. Выделив шейку грыжевого мешка, его вскрывают, содержимое осматривают и вправляют в брюшную полость. При наличии сращений грыжевого содержимого с грыжевым мешком спайки рассекают. Грыжевой мешок иссекают по краю грыжевого кольца и удаляют вместе с кожным лоскутом. Брюшину зашивают непрерывным кетгутовым швом. Если брюшина сращена с краем грыжевого кольца, то ее зашивают вместе с апоневрозом. Затем на апоневротические лоскуты накладывают несколько П-образных шелковых швов так, чтобы при завязывании их один лоскут апоневроза наслаивался на другой. Свободный край верхнего лоскута подшивают рядом узловых швов к нижнему (рис. 30 б).
Разрез кожи зашивают несколькими узловыми швами.
источник
Пупочные грыжи детского возраста и грыжи взрослых можно оперировать экстраперитонеальным и интраперитонеальным способами. В зависимости от способа операции применяют различные разрезы кожи (рис. 6).
Рис. 6. Разрезы кожи при операции пупочных грыж
1 — разрез по срединной линии живота на уровне пупка, 2 — полулунный разрез, окаймляющий пупок снизу, 3 — овальный разрез. (Из: Войленко В.Н., Меделян А.И., Омельченко В.М. Атлас операций на брюшной стенке и органах брюшной полости. — М., 1965.)
Экстраперитонеальный способ применяют редко, главным образом при небольших грыжах, когда вправление грыжевого содержимого не представляет затруднений.
К интраперитонеальным способам оперативного лечения пупочных грыж относят способы Лексера (при небольших пупочных грыжах), Сапежко, Мейо (при средних и больших грыжах) и др.
Операцию производят чаще у детей при небольших пупочных грыжах. Ушивают пупочное апоневротическое кольцо шёлковым кисетным швом, поверх которого накладывают отдельные узловые швы (рис. 7).
Техника. Проводят полулунный разрез кожи. Во время операции пупок можно удалить или оставить. Нередко очень трудно выделить дно грыжевого мешка, которое интимно спаяно с пупком. В таких случаях выделяют шейку грыжевого мешка, вскрывают её и грыжевое содержимое вправляют в брюшную полость. Шейку мешка прошивают шёлковой нитью, перевязывают и мешок отсекают. Культю мешка погружают за пупочное кольцо, а дно его отсекают от пупка. Закончив обработку грыжевого мешка, приступают к закрытию грыжевых ворот.
Рис. 7. Операция при пупочной грыже по Лексеру
а — выделение грыжевого мешка, б — наложение кисетного шва вокруг пупочного кольца. (Из: Войленко В.Н., Меделян А.И., Омельченко В.М. Атлас операций на брюшной стенке и органах брюшной полости. — М., 1965.)
Для этого под контролем указательного пальца, введённого в пупочное кольцо, на апоневроз вокруг кольца накладывают шёлковый кисетный шов, который затем затягивают. Поверх кисетного шва накладывают ещё 3-4 узловых шёлковых шва на переднюю стенку влагалища прямых мышц живота.
Техника. Разрез кожи проводят по срединной линии живота. Отсепаровывают кожные лоскуты от апоневроза вправо и влево до появления грыжевых ворот. Выделяют грыжевой мешок из подкожной жировой клетчатки, которую отслаивают от апоневроза в стороны на 10-15 см.
Между шейкой грыжевого мешка и пупочным кольцом вводят желобоватый зонд и по нему кольцо рассекают кверху и книзу по белой линии живота. Вскрывают грыжевой мешок, проводят его ревизию, вправляют содержимое, прошивают шейку грыжевого мешка и отсекают его дистальный конец.
Левый край апоневроза оттягивают и прогибают так, чтобы максимально вывернуть его внутреннюю поверхность. К ней подтягивают и подшивают отдельными узловыми или П-образными шёлковыми швами правый край апоневроза, стараясь подвести его по возможности дальше.
После этого рядом узловых шёлковых швов подшивают край рассечённого апоневроза одной стороны к задней стенке влагалища прямой мышцы живота противоположной стороны. Свободный левый край апоневроза укладывают на переднюю стенку влагалища прямой мышцы живота противоположной стороны и также фиксируют рядом узловых шёлковых швов.
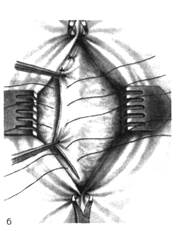
Рис. 8. Операция при пупочной грыже по Сапежко
а — подшивание края правого лоскута апоневроза к задней стенке влагалища левой прямой мышцы живота, б — подшивание левого лоскута апоневроза к передней стенке влагалища правой прямой мышцы живота. (Из: Войленко В.Н., Меделян А.И., Омельченко В.М. Атлас операций на брюшной стенке и органах брюшной полости. — М., 1965.)
Техника. Проводят овальный разрез кожи и подкожной клетчатки. Кожу с пупком отсепаровывают, обнажают края грыжевого отверстия. Кожный лоскут захватывают зажимами и отслаивают от апоневроза вокруг грыжевых ворот на протяжении 5-7 см. Грыжевое кольцо рассекают в поперечном направлении по зонду Кохера. Попутно отсепаровывают грыжевой мешок до шейки. Грыжевой мешок вскрывают, содержимое осматривают и вправляют в брюшную полость. Грыжевой мешок иссекают по краю грыжевого кольца и удаляют вместе с кожным лоскутом. Брюшину зашивают непрерывным кетгутовым швом. Для закрытия грыжевых ворот отверстие пупочного кольца рассекают в поперечном направлении вправо и влево (рис. 9-11).
Рис.9. Операция при пупочной грыже по Мейо
а— отслаивание кожного лоскута и выделение шейки грыжевого мешка, б — рассечение грыжевого кольца. (Из: Войленко В.Н., Меделян А.И., Омельченко В.М. Атлас операций на брюшной стенке и органах брюшной полости. — М., 1965.)
Рис. 10. Операция при пупочной грыже по Мейо
а — вскрытие грыжевого мешка, б — ушивание брюшины непрерывным кетгутовым швом. (Из: Войленко В.Н., Меделян А.И., Омельченко В.М. Атлас операций на брюшной стенке и органах брюшной полости. — М., 1965.)
Верхний край апоневроза отсепаровывают от подлежащих мышц. Затем на апоневротические лоскуты накладывают несколько П-образных шёлковых швов так, чтобы при завязывании нижний край апоневроза перемещался под верхний, и фиксируют в виде дупликатуры. Свободный край верхнего лоскута апоневроза подшивают к поверхности нижнего лоскута вторым рядом отдельных узловых швов.
Рис. 11. Операция при пупочной грыже по Мейо
а — подшивание нижнего лоскута апоневроза к верхнему лоскуту рядом узловых П-образных швов, б — подшивание верхнего лоскута апоневроза к нижнему лоскуту рядом узловых швов. (Из: Войленко В.Н., Меделян А.И., Омельченко В.М. Атлас операций на брюшной стенке и органах брюшной полости. — М., 1965.)
Дата добавления: 2016-04-14 ; просмотров: 1657 ; ЗАКАЗАТЬ НАПИСАНИЕ РАБОТЫ
источник
Большую роль в появлении грыж играет предрасположенность организма. Иногда выпячивание может развиться даже при прекрасно натренированных мышцах брюшного пресса. В отдельных случаях фактор натренированности способствует развитию грыжи, к тому же крепкие мышцы делают пупочную грыжу почти незаметной, повышая вероятность ее ущемления.
Основным признаком болезни является появившееся в области пупка выпячивание, которое может увеличиваться. При небольших размерах оно при нахождении в горизонтальной позе будет исчезать или с легкостью вправляться. Боль возникает вследствие физической нагрузки, при кашле, чихании.
Есть определенные симптомы, при появлении которых откладывать операцию нельзя. К ним относятся:
- расстройства диспепсического характера;
- кал мелена (полужидкий стул черного цвета);
- колостаз и отсутствие отхождения газов;
- боль в паховой области острого характера, значительно усиливающаяся во время ходьбы;
- повышение температуры;
- невозможность лежа на спине легким нажатием вправить грыжу

При подозрении на пупочную грыжу проводят рентгенографию желудка и двенадцатиперстной кишки. Такое обследование позволяет выявить другие болезни, приводящие к появлению болевого синдрома в этой части живота.
- гастроскопию;
- герниографию (рентген с введением контрастного вещества);
- ультразвуковое исследование органов брюшной полости.
При подтверждении диагноза “пупочная грыжа” назначается лечение. Единственным способом радикального решения проблемы является операция, поскольку грыжа никогда не исчезает самостоятельно и проявляет тенденцию к увеличению в размерах, вследствие чего возрастает риск развития осложнений – в частности, ущемления грыжевого выпячивания. Такие меры, как, например, ношение бандажа, могут лишь замедлить прогрессирование болезни и применяются только в качестве временных.
Выпячивание может исчезнуть только у малышей до 5 лет. В этом случае врач предпочитает выбрать выжидательную тактику, хотя при тяжелом течении болезни операция может быть назначена даже годовалому малышу.
Второй возможной причиной ее откладывания является беременность пациентки, но и в этом случае при наличии серьезных показаний проводят щадящие виды хирургического лечения.
Намеренное затягивание операции по поводу пупочной грыжи очень опасно, за медицинской помощью нужно обращаться сразу после появления первых признаков патологии.
При всем разнообразии применяемых на сегодняшний день методов их целью являются:
- удаление грыжевого мешка;
- вправление внутренних органов обратно в брюшную полость;
- укрепление слабых участков брюшной стенки, на которых появились грыжевые ворота.
В настоящее время применяются две основные методики:
- Традиционная (натяжная)– осуществляется посредством использования местных тканей.
- Ненатяжная – с применением имплантатов.
Поскольку грыжевое выпячивание развивается вследствие появления отверстия, избавиться от него можно при помощи стягивания краев собственных тканей. Есть также способ избежать натяжения окружающих тканей: это накладывание сверху или снизу особого имплантата.
Хирургическая пластика пупочной грыжи называется герниографией. Основы ее применения были заложены еще в конце 19 столетия итальянским хирургом Бассини.
Сутью натяжной герниопластики (традиционного способа) с применением тканей пациента является устранение грыжевых ворот посредством сшивания мышц и апоневроза. Основным минусом метода является продолжительность болевых ощущений: она может достигать нескольких недель и даже месяцев. Вероятность рецидивов зависит от определенных обстоятельств (размеров ворот и выпячивания, длительности протекания болезни) и составляет от 2 до 14%.
Минимальный срок исключения физических нагрузок после операции – 3 месяца.
В конце 20 века (точнее — с середины 80-х годов) начала развиваться так называемая теория ненатяжной пластики. Сначала исследования велись только в области лечения паховых грыж, но в дальнейшем их результаты стали применять к лечению выпячиваний различной локализации, в том числе пупочной.
Есть мнение, что основной причиной рецидивов после операции пупковой грыжи является процесс сшивания, при котором происходит натяжение разнородных тканей, противоречащее естественным закономерностям заживления раны. Поэтому для проведения герниопластики используют разные синтетические имплантаты. Через полгода такой имплантат практически невозможно отличить от собственных тканей. Данный способ пластики грыж имеет следующие преимущества:
- помогает избежать натяжения собственных тканей;
- при его использовании не сшиваются ткани разного происхождения;
- значительно сокращается количество рецидивов.
Отличительной особенностью лапароскопических операций является их выполнение через проколы небольших размеров. Течение операции контролируют при помощи миниатюрной видеокамеры. В большинстве случаев устранение дефекта брюшной стенки производится при помощи устанавливаемого изнутри синтетического сетчатого протеза.
Период реабилитации в основном не превышает 14 дней. Рецидивы возможны в 2-5% случаев. Проведение подобного лечения возможно в амбулаторных условиях с применением местного или эпидурального (спинального) обезболивания.
До операции осуществляется комплексное обследование пациента для оценки его соматического статуса. При необходимости проводится коррекция – стабилизация состояния пациента. Мера эта является обязательной: она позволяет значительно сократить риск развития осложнений.
К мероприятиям предоперационного обследования относятся:
- анализ состава крови (клинический и биохимический);
- исследование клинического состава мочи;
- анализы на гепатит, ВИЧ, сифилис;
- электрокардиограмма;
- коагулограмма (анализ свертываемости крови);
- рентгенография грудной клетки.
Так называемая аутопластика (или пластика с применением собственных тканей) осуществляется при размерах грыжевых ворот до 3 см. Во время такой операции хирург создает удвоенную структуру, благодаря которой передняя брюшная стенка становится значительно прочнее. Если грыжевые ворота отличаются большими размерами, обычное “удваивание” тканей может спровоцировать рецидив заболевания.
К натяжной пластике относятся:
- Метод Мейо.
- Метод Сапежко.
- Метод Лексера.
Классическая операция предполагает следующие этапы:
- иссечение кожи в околопупочной области;
- иссечение грыжевого мешка;
- сшивание тканей стенки брюшной полости;
- ушивание кожи.
Операции с натяжением тканей рекомендованы в основном при маленьких размерах выпячивания и при отсутствии у пациента ожирения.
- Производится продольный разрез выше пупка (примерно на расстоянии 2-3 см) по средней линии с обходом с левой стороны. Разрез продолжается на 3 или 4 см ниже.
- При наличии у пациента лишнего веса делается разрез полулунной или овальной формы – он как бы окаймляет выпячивание с нижней стороны.
- Кожа и подкожная клетчатка рассекаются до достижения апоневроза белой линии. Кожный лоскут отпрепаровывают слева направо.
- Кожа и расположенная под ней подкожная клетчатка отделяются от грыжевого мешка. Выделение мешка продолжается до достижения хорошей видимости грыжевых ворот (они образованы плотным краем околопупочного кольца).
- В пространство между пупочным кольцом и шейкой мешка вводится желобоватый зонд. По нему осуществляется поперечное рассечение кольца. Рассекать можно и по белой линии, в направлении вверх и вниз.
- После этого становится возможным полное выделение грыжевого мешка. Его вскрывают, затем вправляют содержимое и отсекают.
- Брюшина ушивается посредством наложения непрерывного кетгутового шва.
Пластика по Мейо при пупочных грыжах осуществляется только в случае поперечного рассечения. Швы накладываются в форме буквы “П”.
- Производится прошивание верхнего лоскута шелком вначале с внешней стороны в направлении внутрь с 1,5-сантиметровым отступом от края, потом при помощи этой же нитки по нижнему краю апоневроза делается стежок с наружной части внутрь и из внутренней части к наружной. При этом отступ должен составлять всего 0,5 см. На верхнем крае выходят на том же уровне. Требуется три таких шва: один располагается в центре, а два – по бокам.
- Во время завязывания нижний конец апоневроза перемещается под верхний, после чего производится его фиксация в виде дупликатуры.
- Подшивание свободного края верхнего лоскута к поверхности нижнего осуществляется посредством отдельных узловых швов (второй ряд).
Пластика по методу Сапежко осуществляется в случае продольного рассечения околопупочного кольца.
- Ассистент оттягивает левый конец апоневроза на зажимах Кохера. Этот край прогибается таким образом, чтобы внутренняя поверхность оказалась максимально вывернутой.
- Хирург подтягивает к ней правый край (стараясь подвести как можно дальше) и осуществляет подшивание П-образными или отдельными узловыми шелковыми швами.
- Левый свободный край укладывается над правым и подшивается отдельными швами. Таким способом удается достичь апоневротического удвоения брюшной стенки.
Операция по Лексеру в большинстве случаев проводится маленьким пациентам при небольших размерах выпячивания. Делается разрез популунной формы. Он окаймляет грыжевое выпячивание снизу. Пупок удаляется или сохраняется в зависимости от размеров грыжи: если опухоль небольшая, возможно сохранение пупка. Пупочное апоневротическое кольцо ушивают посредством шелкового кисетного шва, над которым накладываются узловые отдельные швы.
Основными недостатками перечисленных методов являются:
- длительность восстановительного периода: в среднем физическая нагрузка ограничивается до 1 года;
- значительный риск повторного появления грыжи — до 20%. Если аутопластика применяется при размерах грыжи более 3 см, вероятность рецидива возрастает до 35-50%.
При таких операциях дефект закрывается при помощи особых материалов. Они совершенно инертны для организма и не приводят к проявлению аллергической реакции или отторжения. Пластика с использованием сетчатых имплантатов является самым современным и эффективным методом лечения грыжи. Спустя некоторое время после операции (в основном через неделю) сетка начинает прорастать тканями самого организма. На оперированном участке происходит формирование прочной соединительнотканной преграды.
Есть два основных способа установки сеток:
- Производится ее размещение над апоневрозом, прямо под кожным покровом. Недостатком данного способа является возможность формирования сером (патологического скопления жидкости под слоем кожи), что значительно продлевает реабилитационный период. В настоящее время этот способ используют очень редко – в основном в случае пожилого возраста пациента, при отсутствии необходимости быстрого возвращения к активной жизни.
- Второй метод предполагает имплантирование сетки под апоневроз, в глубоко расположенные слои брюшной стенки – под околопупочное кольцо. Это более предпочтительный способ устранения дефекта. Он практически лишен недостатков.
При значительных дефектах стенки брюшного пресса, наличии так называемого “феномена второй брюшной полости” нередко назначают специальную предоперационную подготовку, целью которой является увеличение объема брюшной полости и приспособление систем организма к повышенному внутрибрюшному давлению. Только после этого проводится пластика брюшной стенки с применением целого комплекса полимерных протезов.
Их имплантация осуществляется по специальной методике.
Основные плюсы данного способа:
- максимальный уровень комфорта;
- абсолютное исключение вероятности смещения протеза и повторного развития грыжи;
- в случае расхождения прямых мышц — возможность проведения дополнительной пластики;
- повышенная степень надежности в сочетании со всеми возможными степенями защиты;
- минимальная вероятность повреждения нервов в результате небольшого количества накладываемых швов;
- короткий реабилитационный период;
- возможность применения любого вида анестезии.
Во время операции пупочной грыжи используются особые нити, не вызывающие реакции со стороны организма.
Одним из современных способов лечения пупочной грыжи является лапароскопия. Ее стали применять около 15 лет назад. Суть метода заключается в создании лапароскопического доступа к брюшной стенке. Такой способ ушивания грыжевого выпячивания обладает всеми плюсами малоинвазивной хирургии. Это:
- отсутствие болевых ощущений;
- минимальная травматизация тканей;
- минимум операционного вмешательства;
- отличный косметический эффект;
- очень короткий восстановительный период;
- низкий процент рецидивов и осложнений.
Данный способ просто незаменим в случае сочетания грыжи с другими болезнями органов брюшной полости, которые также требуют хирургического вмешательства. При операции применяется современная видеоэндоскопическая техника, особые материалы и инструменты для создания сверхтонких швов. По мнению многих европейских специалистов, на сегодняшний день лапароскопический метод операции является золотым стандартом в лечении пупочной грыжи.
Противопоказаниями к операции являются:
- иммунодефицитные состояния, ВИЧ;
- печеночные патологии, гепатит С;
- активная фаза менструального цикла.
Длительность периода реабилитации после операции на пупочной грыже зависит от конкретного вида вмешательства. Пациенты должны начать носить бандаж непосредственно после операции: это необходимо для поддержания ослабленной области пупка и брюшной стенки. В отдельных случаях хирург может разрешить ношение широкого пояса вместо бандажа. При нормальном самочувствии пациент может быть выписан спустя 3 часа после операции, но в любом случае он должен проходить периодические осмотры.
Первые 2-3 дня для предупреждения расхождения швов необходим постельный режим. На третий день можно вставать. Физические нагрузки в течение нескольких дней совершенно исключаются. На протяжении недели или немного дольше перевязки проводят в больнице, после этого их можно осуществлять самостоятельно.
Пациентам прописывают антибиотики, обезболивающие препараты и сеансы физиотерапии, способствующие заживлению раны.
В послеоперационный период особое внимание надо уделять правильному питанию. Из рациона исключаются острые блюда, продукты, способствующие газообразованию и приводящие к запорам.
Меню должно быть основано на легкой пище: супах, кашах, вареных овощах, способствующих размягчению стула. Постепенно можно вводить в рацион новые продукты, внимательно следя за реакцией организма.
источник
Пупочные грыжи могут возникать на стадии эмбрионального развития плода, а также в детском и взрослом возрасте. Соответственно этому они классифицируются на эмбриональные, детские и взрослые пупочные грыжи. Взрослые пупочные грыжи подразделяются на прямые и косые.
Пупочная грыжа обусловлена дефектами брюшной стенки в области пупка. Пупочная грыжа встречается чаще у женщин. Причинами появления пупочной грыжи обычно являются беременность и роды, из-за чего происходит растяжение и ослабления пупочного кольца и брюшной стенки на этом участке. Другой причиной может быть ожирение. Признаком появления пупочной грыжи является появление выпячивания в области пупка. При переходе в горизонтальное положение это выпячивание может исчезать. Со временем возможно увеличение и развитие пупочной грыжи до невправляемой, могут появляться боли, усиливающиеся при кашле или физической нагрузке. В наихудшем случае может произойти ущемления грыжевого содержимого, что является показанием для срочной хирургической операции. Пупочная грыжа также широко распространена у новорожденных детей. Как правило, по мере развития малыша, врожденная пупочная грыжа проходит у него сама.
Основным методом лечения при пупочной грыже является хирургическая операция.
При классической операции (как правило, используется способ Мейо) происходит иссечение кожи в области пупка, отсечение грыжевого мешка, сшивание тканей брюшной стенки и ушивание кожи. Такая операция классифицируется, как операция с натяжением тканей и может быть рекомендована при небольших пупочных грыжах людям без признаков ожирения.
Новые методы операции пупочной грыжи предполагают имплантацию современных сетчатых материалов (пластиковые, тефлоновые сетки).
Они характеризуются низким процентом рецидивов, быстрым и сравнительно безболезненным восстановлением после операции.
Операции при пупочной грыже. Пластика по Мейо. Пластика по Сапежко. Пластика по Лексеру.
Разрез кожи при пупочной грыже продольный по средней линии на несколько сантиметров выше пупка с обходом его слева и продолжающийся на 3 4 см ниже.
У тучных больных при пупочной грыже чаще делают полулунный или овальный разрез, окаймляющий грыжевое выпячивание снизу. Кожу и подкожную клетчатку рассекают до апоневроза белой линии живота.
Отпрепаровывая кожный лоскут слева направо, отделяют кожу с подкожной клетчаткой от грыжевого мешка пупочной грыжи. Его выделяют до тех пор, пока не будут четко видны грыжевые ворота, образованные плотным апоневротическим краем пупочного кольца.
Между шейкой грыжевого мешка пупочной грыжи и пупочным кольцом вводят желобоватый зонд и по нему рассекают кольцо в поперечном направлении или по белой линии вверх и вниз. Грыжевой мешок окончательно выделяют, вскрывают, вправляют содержимое, отсекают и ушивают брюшину непрерывным кетгутовым швом.
Пластика по Мейо при пупочной грыже производится тогда, когда пупочное кольцо рассечено в поперечном направлении. Накладывают П-образные швы. Верхний лоскут апоневроза прошивают шелком сначала снаружи внутрь отступя от края на 1,5 см; затем этой же нитью делают стежок на нижнем крае апоневроза снаружи внутрь и изнутри кнаружи, отступя от края его лишь на 0,5 см, и выходят на верхнем крае на том же уровне. Таких швов обычно накладывают 3: 1 в центре и 2 по бокам.
При завязывании нижний край апоневроза перемещают под верхний и фиксируют в виде дупликатуры. Свободный край верхнего лоскута апоневроза подшивают к поверхности нижнего лоскута отдельными узловыми швами (второй ряд швов).
Пластика по Сапежко при пупочной грыже производится тогда, когда пупочное кольцо рассечено продольно. На зажимах Кохера ассистент оттягивает левый край апоневроза и прогибает так, чтобы максимально вывернуть его внутреннюю поверхность. К ней хирург подтягивает и подшивает отдельными узловыми или П-образными шелковыми швами правый край апоневроза, стараясь подвести его по возможности дальше. Свободный левый край апоневроза укладывают поверх правого и подшивают отдельными швами. Достигается апоневротическое удвоение брюшной стенки.
Пластика по Лексеру при пупочной грыже чаще производится у детей при небольших пупочных грыжах путем ушивания пупочного апоневротического кольца шелковым кисетным швом, поверх которого накладывают отдельные узловые швы.
27. Ущемленные наружные грыжи живота; клиника, диагностика, лечение:Одним из наиболее опасных осложнений грыж является их ущемление.
Клиническая картина при ущемлении, как правило, типична. В области грыжи внезапно появляется сильная боль, иногда сопровождающаяся
рефлекторной рвотой, выраженнной слабостью или даже обмороком. Грыжа, которая до сих пор легко вправлялась, или невправимая грыжа, которая не причиняла больному особенных неприятностей, становится резко болезненной, напряженной. При кашле в области грыжи пальпаторно не определяется характерный толчок, а выпячивание при этом не увеличивается, т.е. исчезает симптом кашлевого толчка. Перкуторный звук над грыжей при ущемлении бывает приглушенным в связи с присутствием жидкости в грыжевом мешке и ущемленной кишке.Грыжа особенно болезненна в области ущемляющего кольца, причем при попытках ее вправления болезненность усиливается.В начальной стадии ущемления вправимая грыжа имеет тенденцию к небольшому увеличению объема вследствие развивающегося отека. При ущемлении петли кишки возникают типичная кишечная колика (схваткообразные боли), задержка газов и стула, вздутие живота, рвота. Затем наблюдается симптомокомплекс, характерный для острой механической кишечной непроходимости (его выраженность зависит от уровня ущемления кишечной трубки). При прогрессировании процесса боль нарастает и становится постоянной, разлитой.
Как уже упоминалось, при ущемленной грыже острота симптомов кишечной непроходимости зависит от уровня ущемления кишки и степени
непроходимости кишечника. Чем он выше, тем острее, а также быстрее появляются клинические симптомы острой кишечной непроходимости.
При ущемлении пряди большого сальника клинические симптомы более сглажены и резкая боль в области невправимой грыжи
не сопровождается острой кишечной непроходимостью. Перкуторный звук над грыжей при этом приглушен, а выпячивание менее эластично,
чем при ущемлении кишки. В редких случаях ущемления яичника или дивертикула мочевого пузыря боли носят специфический характер.
Они иррадиируют в область крестца, могут сопровождаться нарушениями Мочеиспускания. Лечение. Основным методом является хирургическое лечение.Цель операции при ЛЮБОМ ВИДЕ УЩЕМЛЕННОЙ ГРЫЖИ-снятие ущемления,рассечение грыжевого мешка и пластика(например:пахового канала).Ее проводят так, чтобы, не рассекая ущемляющее кольцо, вскрыть грыжевой мешок, предотвратить ускользание ущемленных органов в брюшную полость.Первый этап — послойное рассечение тканей до апоневроза и обнажение грыжевого мешка.Второй этап — вскрытие грыжевого мешка, удаление грыжевой воды. Для предупреждения соскальзывания в брюшную полость ущемленных органов ассистент хирурга удерживает их при помощи марлевой салфетки. Недопустимо рассечение ущемляющего кольца до вскрытия грыжевого мешка.Третий этап — рассечение ущемляющего кольца под контролем зрения, чтобы не повредить припаянные к нему изнутри органы.Четвертый этап — определение жизнеспособности ущемленных органов. Это наиболее ответственный этап операции. Основными критериями жизнеспособности тонкой кишки являются восстановление нормального цвета кишки, сохранение пульсации сосудов брыжейки, отсутствие странгуляционной борозды и субсерозных гематом, восстановление перистальтических сокращений кишки. Бесспорными признаками нежизнеспособности кишки являются темная окраска, тусклая серозная оболочка, дряблая стенка, отсутствие пульсации сосудов брыжейки и перистальтики кишки.Пятый этап — резекция нежизнеспособной петли кишки. От видимой со стороны серозного покрова границы некроза резецируют не менее 30—40 см приводящего отрезка кишки и 10-15 см отводящего отрезка. Резекцию кишки производят при обнаружении в ее стенке странгуляционной борозды, субсерозных гематом, отека, инфильтрации и гематомы брыжейки кишки.
При ущемлении скользящей грыжи необходимо определить жизнеспособность части органа, не покрытой брюшиной. При обнаружении некроза слепой кишки производят резекцию правой половины толстой кишки с наложением илеотрансверсоанастомоза. При некрозе стенки мочевого пузыря необходима резекция измененной части пузыря с наложением эпицистостомы.Шестой этап — пластика грыжевых ворот. При выборе метода пластики следует отдать предпочтение наиболее простому.
Последнее изменение этой страницы: 2016-04-18; Нарушение авторского права страницы
источник
К врождённым порокам развития передней брюшной стенки относится область пупка. Пупок представляет собой втянутый рубец, образовавшийся на месте пупочного кольца.
Рис. 12-88. Метод аллопластики грыжевых ворот. Подшивание лавсановой ткани к мышцам и апоневрозу вокруг грыжевых ворот. (Из: Войпенко В.Н., Меделян А.И., Омельченко В.М. Атлас операций на брюшной стенке и органах брюшной полости. — М., 1965.)
Слои пупка представлены тонкой кожей, сращённой с рубцовой тканью, пупочной фасцией и брюшиной. Здесь нет подкожной клетчатки, мышц и предбрюшинной клетчатки.
Пупочные грыжи часто возникают у детей. У женщин в связи с беременностью и родами пупочные грыжи наблюдаются вдвое чаще, чем у мужчин.
Классификация пупочных грыж(см. «Врождённые пороки развития переднебоковой брюшной стенки»)
• Пупочные эмбриональные грыжи и грыжи
пупочного канатика (омфацеле).
• Грыжи взрослых (подразделяются на прямые и косые).
♦ Прямые пупочные грыжи возникают при наличии истонченной поперечной фасции в области пупочного кольца. В этих случаях внутренности, выпячивая брюшину соответственно пупочному кольцу, выходят в подкожную клетчатку брюшной стенки наиболее коротким путём.
♦ Косые пупочные грыжи образуются в тех случаях, когда поперечная фасция утолщена соответственно пупочному кольцу. В этих случаях грыжевое выпячивание начинает образовываться выше или ниже пупочного кольца и грыжевой мешок по мере увеличения внутрибрюшного давления проходит между поперечной фасцией и белой линией живота, образуя так называемый пупочный канал, а затем через пупочное отверстие выходит в подкожную клетчатку передней брюшной стенки. Пупочный канал со временем постепенно уменьшается, и в застарелых пупочных грыжах трудно отличить косую грыжу от прямой.
140о ТОПОГРАФИЧЕСКАЯ АНАТОМИЯ И ОПЕРАТИВНАЯ ХИРУРГИЯ ♦ Глава 12
Рис. 12-89. Топография пупочной грыжи.1 — кожа, 2 — подкожная жировая клетчатка, 3 — грыжевое содержимое (сальник и тонкая кишка), 4 — прямая мышца живота, 5 — поперечная фасция, 6 — брюшина, 7 — грыжевой мешок. (Из: Войпенко В.Н., Меделян А.И., Отельненко В.М. Атлас операций на брюшной стенке и органах брюшной полости. — М., 1965.)
Грыжевой мешок пупочных грыж покрыт кожей, подкожной клетчаткой и поперечной фасцией (рис. 12-89).Грыжевым содержимым пупочных грыж чаще всего бывают сальник, тонкая и толстая кишки.
ГРЫЖЕСЕЧЕНИЕ ПРИ ПУПОЧНЫХ ГРЫЖАХ
Пупочные грыжи детского возраста и грыжи взрослых можно оперировать экстраперитоне-альным и интраперитонеальным способами. В зависимости от способа операции применяют различные разрезы кожи (рис. 12-90).• Экстраперитонеальный способ применяют редко, главным образом при небольших грыжах, когда вправление грыжевого содержимого не представляет затруднений.
Рис. 12-90. Разрезы кожи при операции пупочных грыж.
1 — разрез по срединной линии живота на уровне пупка, 2 — полулунный разрез, окаймляющий пупок снизу, 3 — овальный разрез. (Из: Войпенко 8.Н., Меделян АИ., Омелшенко В.М. Атлас операций на брюшной стенке и органах брюшной полости. — М., 1965.)
• К интраперитонеальным способам оперативного лечения пупочных грыж относят способы Лексера (при небольших пупочных грыжах), Сапежко, Мейо (при средних и больших грыжах) и др.
Операцию производят чаще у детей при небольших пупочных грыжах. Ушивают пупочное апоневротическоекольцо шёлковым кисетным швом, поверх которого накладывают отдельные узловые швы.
Техника.Проводят полулунный разрез кожи. Во время операции пупок можно удалить или оставить (см. рис. 12-90, 2).Нередко очень трудно выделить дно грыжевого мешка, которое интимно спаяно с пупком. В таких случаях выделяют шейку грыжевого мешка, вскры-
Рис. 12-91. Операция при пупочной грыже по Лексеру
а — выделение грыжевого мешка, б — наложение кисетного шва вокруг пупочного кольшэ. (Из: Войпенко ВМ, Меделян А.И., Омепшенко В.М. Атлас операций на брюшной стенке и органах брюшной полости. — М., 1965.)
Операции на передней брюшной стенке и органах живота ♦ 141
 |
вают её и грыжевое содержимое вправляют в брюшную полость (рис. 12-91, а). Шейку мешка прошивают шёлковой нитью, перевязывают и мешок отсекают. Культю мешка погружают за пупочное кольцо, а дно его отсекают от пупка. Закончив обработку грыжевого мешка, приступают к закрытию грыжевых ворот. Для этого под контролем указательного пальца, введённого в пупочное кольцо, на апоневроз вокруг кольца накладывают шёлковый кисетный шов, который затем затягивают (рис. 12-91, б).Поверх кисетного шва накладывают ещё 3—4 узловых шёлковых шва на переднюю стенку влагалища прямых мышц живота (рис. 12-92).
Рис. 12-92. Операция при пупочной грыже по Лвксвру.
Наложение узловых швов на переднюю стенку влагалища прямых мышц живота. (Из: Войлвнко В.Н., Меделян А.И., Омельченко В.М. Атлас операций на брюшной стенке и органах брюшной полости. — М., 1965.)
Техника. Разрез кожи проводят по срединной линии живота (см. рис. 12-90,1). Отсе-паровывают кожные лоскуты от апоневроза вправо и влево до появления грыжевых ворот. Выделяют грыжевой мешок из подкожной жировой клетчатки, которую отслаивают от апоневроза в стороны на 10—15 см. Между шейкой грыжевого мешка и пупочным кольцом вводят желобоватый зонд и по нему кольцо рассекают кверху и книзу по белой линии живота (рис. 12-93). Вскрывают грыжевой мешок, проводят его ревизию, вправляют содержимое, прошивают шейку грыжевого мешка и отсекают его дистальный конец. Левый край апоневроза оттягивают и прогибают так, чтобы максимально вывернуть его внутреннюю поверхность. К ней подтягивают и подшивают отдельными узловыми или П-образными шёлковыми швами правый край апоневроза, ста-
Рис. 12-93. Операция при пупочной грыже по Сапежко
Рассечение грыжевого кольца по зонду Кохера. (Из: Войлен-ко В.Н., Меделян А.И., Омельченко В.М. Атлас операций на брюшной стенке и органах брюшной полости. — М., 1965.)
раясь подвести его по возможности дальше. После этого рядом узловых шёлковых швов подшивают край рассечённого апоневроза одной стороны к задней стенке влагалища прямой мышцы живота противоположной стороны (рис. 12-94, а).Свободный левый край апоневроза укладывают на переднюю стенку влагалища прямой мышцы живота противоположной стороны и также фиксируют рядом узловых шёлковых швов (рис. 12-94, б).В результате этого влагалища прямых мышц живота наслаиваются друг на друга по белой линии, как полы пальто, и достигается апо-невротическое удвоение брюшной стенки.
Техника. Проводят овальный разрез кожи и подкожной клетчатки (см. рис. 12-90, 3). Кожу с пупком отсепаровывают, обнажают края грыжевого отверстия. Кожный лоскут захватывают зажимами и отслаивают от апоневроза вокруг грыжевых ворот на протяжении 5—7 см (рис. 12-95, а). Грыжевое кольцо рассекают в поперечном направлении по зонду Кохера (рис. 12-95, б). Попутно отсепаровывают грыжевой мешок до шейки. Грыжевой мешок вскрывают (рис. 12-96, а), содержимое осматривают и вправляют в брюшную полость. Грыжевой мешок иссекают по краю грыжевого кольца и удаляют вместе с кожным лоскутом. Брюшину зашивают непрерывным кетгу-товым швом (рис. 12-96, б). Для закрытия
142 ♦ ТОПОГРАФИЧЕСКАЯ АНАТОМИЯ И ОПЕРАТИВНАЯ ХИРУРГИЯ ♦ Глава 12
Рис. 12-94. Операция при пупочной грыже по Сапежко. а — подшивание края правого лоскута апоневроза к задней стенке влагалища левой прямой мышцы живота, б — подшивание левого лоскута апоневроза к передней стенке влагалища правой прямой мышцы живота. (Из: Войленко В.Н., Меделян А.И., Омельченко В.М. Атлас операций на брюшной стенке и органах брюшной полости. — М., 1965.)
Рис.12-95. Операция при пупочной грыже по Мейо. а — отслаивание кожного лоскута и выделение шейки грыжевого мешка, б — рассечение грыжевого кольца. (Из: Войленко В.Н., Меделян AM., Омельченко В.М. Атлас операций на брюшной стенке и органах брюшной полости. — М., 1965.)
Рис. 12-96. Операция при пупочной грыже по Мейо. а — вскрытие грыжевого мешка, б — ушивание брюшины непрерывным кетгутовым швом. (Из: Войленко В.Н., Меделян А.И., Омельченко В.М. Атлас операций на брюшной стенке и органах брюшной полости. — М., 1965.)
Операции на передней брюшной стенке и органах живота ♦ 143
 |
Рис. 12-97. Операция при пупочной грыж» по Мейо. а — подшивание нижнего лоскута апоневроза к верхнему лоскуту рядом узловых П-образных швов, б — подшивание верхнего лоскута апоневроза к нижнему лоскуту рядом узловых швов. (Из: Войленко В.Н., Меделян А.И., Омелшенко В.М. Атлас операций на брюшной стенке и органах брюшной полости. — М., 1965.)
грыжевых ворот отверстие пупочного кольца рассекают в поперечном направлении вправо и влево. Верхний край апоневроза от-сепаровывают от подлежащих мышц. Затем на апоневротические лоскуты накладывают несколько П-образных шёлковых швов так, чтобы при завязывании нижний край апоневроза перемещался под верхний, и фиксируют в виде дупликатуры (рис. 12-97, а). Свободный край верхнего лоскута апоневроза подшивают к поверхности нижнего лоскута вторым рядом отдельных узловых швов (рис. 12-97, б).
Дата добавления: 2015-08-27 ; просмотров: 1126 . Нарушение авторских прав
источник
В хирургической практике грыжесечение проводится несколькими методами, каждый из которых имеет достоинства и недостатки. Операции классифицируются по способу укрепления тканей (натяжная, ненатяжная) и наличию прямого доступа к грыжевому мешку (открытая, эндоскопическая).
При натяжной пластике стенки пахового канала укрепляются путем ушивания или дублирования собственными тканями. При ненатяжном методе выполняется аллопластика — операция с применением синтетических материалов (сеток из полиэстера, полипропилена и др.), которые подшиваются мышцам и связкам после вправления дефекта и удаления грыжевого мешка.
Сетчатый эндопротез способствует образованию прочной стенки из соединительной ткани.
Паховая герниопластика (устранение грыжи) может проводиться следующими методами:
- По Бассини. Относится к методам натяжной пластики.
- По Шолдайсу. Характеризуется наложением непрерывного двухслойного или трехслойного шва. Отличается высоким (до 10%) риском рецидива.
- По Лихтенштейну. Подразумевает традиционную полостную операцию с пластикой тефлоновой или полипропиленовой сеткой. Риск повторной грыжи составляет не более 1%.
- Обтурационная пластика. Доступ и укрепление стенки обеспечивается так же, как для метода Лихтенштейна. Вместо вскрытия грыжевого мешка он погружается на место полипропиленовой сеткой в виде волана, узкий конец которой направлен внутрь брюшины. После вправления основание «волана» прикрепляется к окружающим тканям.
- С применением PHS. Пластика канала при этом методе выполняется аналогично операции по Лихтенштейну, но вместо двухмерной сетки применяется сложный трехмерный протез.
В лечении детей широко применяется герниопластика по Дюамелю, при котором грыжу выделяют через наружное паховое кольцо, а затем ушивают и отрезают. Вмешательство проходит без вскрытия пахового канала.
Лапароскопия, или эндоскопическая пластика грыжи, осуществляется через 3 небольших (до 1,5 см) прокола. В них вводятся хирургические инструменты и видеокамера. В область грыжи нагнетается углекислый газ, который раздвигает внутренние органы и дает хирургу возможность действовать. Сама герниопластика проводится по Лихтенштейну.
Все разрезы могут выполняться не традиционными инструментами, а лазером: это позволяет избежать кровотечения и некоторых послеоперационных осложнений.
Грыжесечение делится на несколько видов по типу пластики тканей брюшной стенки:
- пластика местными тканями (аутопластика), используются собственные ткани больного;
- аллопластика, примененяются синтетические материалы (сетка, протез) или донорские ткани;
- комбинированный вариант (аллопластика аутопластика).
К признакам паховой грыжи относятся:
- появление в области паха (мошонки) выпячивания округлой формы;
- тянущие боли в области дефекта;
- увеличение размеров выпячивания при физическом напряжении (в т. ч. при дефекации);
- нарушения стула и мочеиспускания;
- рвота, тошнота, резкая боль, жар, изменение цвета выступа при ущемлении дефекта.
У мужчин данные симптомы встречаются в 6-10 раз чаще, чем у женщин, но риск ущемления грыжи намного ниже.
Перед всякой операцией больной должен пройти ряд исследований, что позволит врачу-хирургу составить план операции, иметь ряд препаратов на случай осложнения и в целом ориентироваться в общем состоянии больного.
К таким исследованиям относится:
- общий анализ крови;
- биохимический анализ крови;
- общий анализ мочи;
- электрокардиограмма;
- анализы, показывающие способности крови к свертыванию;
- анализ на определение легко передающихся через кровь вирусных заболеваний: ВИЧ-инфекция, гепатиты, сифилис;
- аллергические пробы.
Хирургическое вмешательство начинается с двух разрезов, которые делаются в месте большого скопления жировой ткани в поперечном направлении. Хирург окаймляет грыжевое образование.
Получив доступ к внутренней среде организма, специалист сепарирует пласт соединительной ткани от подкожной клетчатки поперечным разрезом. Таким образом врач получает грыжу в «голом» виде, при этом манипулировать выпячиванием становится проще.
После этого выполняется рассечение кольца грыжи, и затем собственно грыжевой мешок оказывается в руках врача. Его содержимое вскрывается. Специалисты осматривают начинку, оценивают, изучают состояние находящихся там органов, которые затем вправляются обратно на свое анатомическое местоположение. При наличии спаечных процессов с внутренней стороной грыжевого мешка сращения рассекают и удаляют.
После этих манипуляций разрез на брюшине ушивают непрерывным швом из кетгута. В случае, если отдел брюшины спаян с частью грыжевого кольца, ее зашивают вместе с апоневрозом. После этого производится накладка ряда шелковых швов в форме буквы «П». Такой способ позволяет наслаивать части швов друг на друга. На этом этапе операционный период заканчивается.
При плановой операции врач назначает полное обследование пациента, которое включает:
- клинические анализы мочи и крови, анализ на глюкозу крови;
- биохимический анализ;
- исследование свертываемости крови;
- анализ на гепатит, ВИЧ, сифилис;
- ЭКГ;
- флюорографию;
- УЗИ паховой области.
Во время подготовки к операции необходимо:
- не принимать ацетилсалициловую кислоту и не курить за 2 недели до операции;
- не употреблять алкоголь, наркотические и психотропные препараты;
- накануне операции сделать клизму, поесть не позже 18.00-20.00 и тщательно выбрить зону вмешательства.
Речь о длительной подготовке вести можно только в случае планового оперативного вмешательства. Для того чтобы правильно подготовиться к операции, необходимо выполнить ряд диагностических процедур и лабораторных клинических исследований. Существует стандартный пакет лабораторных анализов перед полостной операцией:
- Общий анализ крови, включающий в себя лейкоцитарную формулу и количество тромбоцитов;
- Коагулограмма (оценка состояния белков свертывающей системы пациента на момент исследования);
- Исследование биохимических показателей (показатели уровня трансаминаз, общий белок, креатинин, щелочная фосфатаза и др.);
- Определение группы крови и резус-фактора;
- Исследование на ВИЧ, гепатиты В и С, реакция Вассермана .
В обязательном порядке больному, готовящемуся к операции, назначается ЭКГ, флюорография, общий анализ мочи. При наличии показаний добавляются другие исследования. Например, УЗИ брюшной области, грыжевого выпячивания или компьютерная томография, фиброгастродуоденоскопия, фиброколоноскопия.
В отличие от лапароскопической операции, этот вид хирургического вмешательства проходит как под общим наркозом, так и под местной анестезией. При иссечении неосложненной паховой и бедренной грыжи небольшого размера часто используется эпидуральная анестезия.
Сама операция состоит из 4-х этапов:
- Открытие доступа к грыжевому мешку путем послойного рассечения тканей.
- Выделение и освобождение (или иссечение) грыжевого мешка
- Закрытие грыжевых ворот при помощи различных видов пластики.
- Послойное ушивание послеоперационной раны.
Разрез кожи при пупочной грыже продольный по средней линии на несколько сантиметров выше пупка с обходом его слева и продолжающийся на 3—4 см ниже.
У тучных больных при пупочной грыже чаще делают полулунный или овальный разрез, окаймляющий грыжевое выпячивание снизу. Кожу и подкожную клетчатку рассекают до апоневроза белой линии живота.
Отпрепаровывая кожный лоскут слева направо, отделяют кожу с подкожной клетчаткой от грыжевого мешка пупочной грыжи. Его выделяют до тех пор, пока не будут четко видны грыжевые ворота, образованные плотным апоневротическим краем пупочного кольца.
Грыжесечение с пластикой по Мейо выполняется чаще всего при местной анестезии. Она актуальна в случаях, когда грыжевое образование имеет небольшие или средние размеры.
Если оно большое, то лучше для обезболивания выбрать эпидуральную анестезию. В обоих случаях пациент остается в сознании.
Хотя некоторые пациенты нервничают по этому поводу, однако побочных эффектов и вреда от эпидурального или местного обезболивания гораздо меньше, чем от общего наркоза.
- Разрезы кожи,
- Отделение апоневроза,
- Рассечение мышц,
- Вскрытие грыжевого мешка и осмотр содержимого,
- Вправление выпячивания,
- Ушивание апоневроза и краев операционной раны.
Пластика пупочной грыжи по Мейо начинается с обеспечения доступа к грыжевому выпячиванию. Для этого делаются два разреза кожи. Они выполняются поперечно в виде полумесяца и окаймляют грыжевое выпячивание.
Далее апоневроз отделяется от подкожных тканей и рассекается. Направление разреза также поперечное. После этого необходимо выполнить рассечение грыжевого кольца, чтобы получить доступ к грыжевому мешку.
Операции при грыжах белой линии чаще производят под местным обезболиванием по А. В. Вишневскому. Разрез кожи проводят над грыжевым выпячиванием в продольном или поперечном направлении. Выделяют грыжевой мешок и обрабатывают его обычным способом. Вокруг грыжевых ворот на протяжении 2 см апоневроз освобождают от жировой клетчатки, после чего грыжевое кольцо рассекают по белой линии.
Пластику грыжевых ворот производят по способу Сапежко—Дьяконова. т. е. создают дубликатуру из лоскутов апоневроза белой линии живота в вертикальном направлении путем накладывания вначале 2—4 П-образных швов, подобно тому как это производится при способеМейо. с последующим подшиванием узловыми швами края свободного лоскута апоневроза к передней стенке влагалища прямой мышцы живота.
Если операция производится по поводу предбрюшинной липомы, то последнюю отделяют от окружающей подкожной клетчатки и от краев апоневроза, а затем рассекают, чтобы убедиться, нет ли в ней грыжевого мешка. При отсутствии грыжевого мешка липому перевязывают у основания ножки и отсекают. Культю ее погружают под апоневроз, края которого зашивают кисетным швом или узловыми швами.
Пупочные грыжи детского возраста и грыжи взрослых можно оперировать как экстраперитонеальным так и интраперитонеальным способами. Экстраперитонеальный способ применяется редко, главным образом при небольших грыжах, когда вправление грыжевого содержимого не представляет затруднений. В остальных случаях вскрывают грыжевой мешок.
К интраперитонеальным способам оперативного лечения пупочных грыж относятся способы Лексера. К. М. Сапежко. Мейо и др. Способ Лексера применяют при небольших пупочных грыжах. При средних и больших пупочных грыжах целесообразнее способы К. М. Сапежко или Мейо .
Способ Лексера (Lexer). Разрез кожи проводят полулунный, окаймляющий грыжевую опухоль снизу, реже — циркулярный. Во время операции пупок можно удалить или оставить. Если грыжа небольшая, то пупок обычно оставляют. Кожу с подкожной клетчаткой отслаивают кверху и выделяют грыжевой мешок.
Нередко очень трудно выделить дно грыжевого мешка, которое интимно спаяно с пупком. В таких случаях выделяют шейку грыжевого мешка, вскрывают ее и грыжевое содержимое вправляют в брюшную полость.
Шейку мешка прошивают шелковой нитью, перевязывают и мешок отсекают. Культю мешка погружают за пупочное кольцо, а дно его отсекают от пупка.
Закончив обработку грыжевого мешка, приступают к закрытию грыжевых ворот. Для этого под контролем указательного пальца, введенного в пупочное кольцо, на апоневроз вокруг кольца накладывают шелковый кисетный шов, который затем затягивают и завязывают.
Поверх кисетного шва накладывают еще 3—4 узловых шелковых шва на передние стенки влагалищ прямых мышц живота. Кожный лоскут укладывают на место и пришивают рядом узловых швов.
Сапежко. Разрез кожи проводят над грыжевым выпячиванием в вертикальном направлении.
Выделяют грыжевой мешок из подкожной жировой клетчатки, которую отслаивают от апоневроза в стороны на 10—15 см. Грыжевое кольцо рассекают кверху и книзу по белой линии живота.
Грыжевой мешок обрабатывают по общепринятой методике. После этого рядом узловых шелковых швов подшивают край рассеченного апоневроза одной стороны к задней стенке влагалища прямой мышцы живота противоположной стороны.
Оставшийся свободный край апоневроза укладывают на переднюю стенку влагалища прямой мышцы живота противоположной стороны и также фиксируют рядом узловых шелковых швов. В результате этого влагалища прямых мышц живота наслаиваются друг на друга по белой линии, как полы пальто.
Операцию заканчивают наложением швов на кожу. В случае необходимости несколькими швами соединяют подкожную жировую клетчатку.
Способ Мейо (Mayo). Проводят два полулунных разреза кожи в поперечном направлении вокруг грыжевого выпячивания.
Кожный лоскут захватывают зажимами Кохера и отслаивают от апоневроза вокруг грыжевых ворот на протяжении 5—7 см. Грыжевое кольцо рассекают в поперечном направлении по зонду Кохера.
Выделив шейку грыжевого мешка, его вскрывают, содержимое осматривают и вправляют в брюшную полость. При наличии сращений грыжевого содержимого с грыжевым мешком спайки рассекают.
Грыжевой мешок иссекают по краю грыжевого кольца и удаляют вместе с кожным лоскутом. Брюшину зашивают непрерывным кетгутовым швом.
Если брюшина сращена с краем грыжевого кольца, то ее зашивают вместе с апоневрозом. Затем на апоневротические лоскуты накладывают несколько П-образных шелковых швов так, чтобы при завязывании их один лоскут апоневроза наслаивался на другой.
Свободный край верхнего лоскута подшивают рядом узловых швов к нижнему.
Разрез кожи зашивают несколькими узловыми шелковыми швами.
Устранение послеоперационных вентральных грыж обычно выполняется под общим наркозом. Выполняется иссечение старого послеоперационного рубца, после чего выделяется и обрабатывается грыжевой мешок.
После вскрытия грыжевого мешка и погружения его содержимого (органов брюшной полости) назад в брюшную полость производится ушивание дефекта в мышечном слое. Выкроенный сетчатый эндопротез фиксируется к тканям передней брюшной стенки.
В заключении выполняется ушивание разреза косметическим швом.
После проведения герниопластики сетчатым протезом частота рецидивов грыж составляет менее 1%. Послеоперационный болевой синдром выражен минимально ввиду отсутствия натяжения местных тканей.
Интенсивные физические нагрузки возможны спустя 1 месяц после герниопластики, при этом физическая активность в быту практически не ограничивается.
Герниопластика с установкой сетчатого эндопротеза нередко выполняется амбулаторно, и пациент может покинуть стационар уже в день операции. Преимуществом данной методики является возможность ее выполнения с применением местной или эпидуральной анестезии, что крайне важно для пожилых пациентов и больных с сердечно-легочной патологией.
В Москве герниопластика грыжи белой линии живота стоит 38036р. (в среднем). Процедуру можно пройти по 138 адресам.
К началу XXI века значительно изменилась эпидемиология грыж. Возросшее число хирургических операций привело к резкому увеличению числа пациентов с послеоперационными вентральными грыжами.
Основная причина их формирования заключается в расхождении мышечно-апоневротических слоев передней брюшной стенки в области хирургического доступа. Кроме того, причиной формирования послеоперационных вентральных грыж может стать нарушение иннервации мышечно-апоневротических структур передней брюшной стенки после выполненного хирургического вмешательства.
При этом развивается паралитическая релаксация мышц с последующей их атрофией и нарушением каркасной функции передней брюшной стенки.
.
В первые месяцы формирования грыжи грыжевые ворота обычно имеют эластическую консистенцию. Затем прогрессирующий рубцовый фиброз приводит к образованию тяжей и перемычек.
Грыжевые ворота становятся грубыми и ригидными, нередко формируются множественные камеры, развивается дегенерация образующих их мышечных структур. Размеры грыжевых ворот послеоперационных вентральных грыж вариабельны, нередко диагностируют их множественный характер, а грыжевой мешок имеет выраженную васкуляризацию.
Содержимым грыжевого мешка послеоперационной вентральной грыжи могут быть любые органы брюшной полости. В результате развития спаечного процесса грыжевое содержимое обычно на большом протяжении сращено со стенками грыжевого мешка, что существенно усложняет проведение хирургической операции.
Диагностика послеоперационных грыж не представляет трудностей.
.
Не существует единой общепринятой классификации вентральных грыж. При проведении плановых оперативных вмешательств и определении способа пластики передней брюшной стенки у больных с вентральными грыжами всё большее распространение и популярность получает SWR-классификация, которую разработали J.
Эта классификация учитывает три параметра вентральной грыжи, проста и удобна в практическом применении (табл. 68-2).
Таблица 68-2. SWR-классификация вентральных грыж (по J.P. Chevrel и А.М. Rath, 1999)
| S (Size) — локализация грыжи | |
| M | Медиальное расположение |
| L | Латеральное расположение |
| ML | Сочетанное расположение |
| W (Windlass) — размер грыжевых ворот | |
| До 5 см | |
| W2 | От 5 до 10 см |
| W3 | От 10 до 15 см |
| W4 | Более 15 см |
| R (Relapse) — рецидив | |
| R1 | Первый рецидив |
| R2 | Второй рецидив и т.д. |
Первые лапароскопические операции по поводу послеоперационных грыж были выполнены в 1991 г. Показания к ним — грыжи, которые сложно закрыть местными тканями, или же есть необходимость симультанного вмешательства на органах брюшной полости.
Положение пациента на операционном столе и операционной бригады зависит от локализации грыжи, при этом оперирующему хирургу необходимо располагаться на противоположной грыже стороне, а зона грыжи должна находиться выше других отделов брюшной полости.
Первый троакар вводят в брюшную полость максимально далеко от грыжевых ворот, где наименее вероятен спаечный процесс. После выполнения диагностической лапароскопии вводят дополнительные троакары, разделяют внутрибрюшные спайки, отделяют грыжевое содержимое от стенок грыжевого мешка, определяют расположение грыжевых ворот и их размеры.
После определения размеров дефекта брюшной стенки выкраивают сетку так, чтобы её размеры на 3-4 см превышали величину грыжевых ворот. Затем париетальную брюшину вокруг грыжевых ворот рассекают и отделяют от поперечной фасции, создавая «карман» в предбрюшинном пространстве для размещения эксплантата.
Сетку сворачивают в виде трубочки и через троакар вводят в брюшную полость. Там её расправляют и помещают в подготовленное предбрюшинное пространство.
Сетку фиксируют к брюшной стенке с помощью эндоскопического герниостеплера, после чего над ней ушивают брюшину. Оперативное вмешательство заканчивают отмыванием зоны пластики раствором антисептика и ушиванием ран после введения троакаров.
Наличие грыжи в паху при отсутствии противопоказаний к операции уже является показанием к хирургическому удалению дефекта. Однако определяющую роль в решении врача играет вид дефекта (вправимый или невправимый), осложнения и состояние пациента.
Вид патологии определяется простым тестом: в горизонтальном положении тела или при надавливании вправимый дефект исчезает, проявляясь снова при физической нагрузке (смехе, кашле, дефекации, поднятии тяжестей).
Удаление грыжи в паху является полноценной операцией, поэтому к ней существует ряд противопоказаний:
- инфекционные заболевания в острой стадии (в т. ч. простуда, грипп и др.);
- декомпенсированные тяжелые хронические патологии (сахарный диабет, органная недостаточность, злокачественные опухоли, болезни кроветворной и сосудистой систем);
- послеоперационный период после вмешательства по поводу других заболеваний;
- аденома простаты 2 или 3 стадии;
- беременность;
- общее истощение организма;
- возраст до 6 месяцев.
Относительными противопоказаниями к операции также считаются пожилой возраст и высокая степень ожирения.
В плановом порядке оперируются небольшие грыжевые выпячивания, поддающиеся самостоятельному вправлению. В любом случае хирургическое вмешательство неизбежно, так что тянуть с операцией не стоит.
В медицине выделяют осложнения в ранний и поздний период. К первой группе относится присоединение местной бактериальной флоры, что вызывает нагноение, ухудшение работы некоторых отделов кишечного тракта, кишечная непроходимость и некоторые последствия после применения общей анестезии.
Такие состояния фиксируются еще на стадии госпитального лечения, поэтому пациент может рассчитывать на профессиональную помощь со стороны медицинского персонала.
источник
| Операция грыжесечения по Majo | метод Мэйо |
| 1. Выполнить срединный вертикальный разрез кожи и подкожной клетчатки сверху ® вниз до апоневроза; | начало разреза — на 4 — 5 см выше пупочного кольца, далее обход пупочного кольца слева; окончание разреза — на 4 — 5 см ниже пупочного кольца; |
| 2. Произвести гемостаз; | |
| 3. Отсепаровать кожно — жировой лоскут слева ® направо; | отделить кожу от стенки грыжевого мешка; |
| 4. Выделить грыжевой мешок по направлению к его основанию; | обнажить грыжевые ворота (апоневротический край пупочного кольца ); |
| 5. Отделить стенку грыжевого мешка от края пупочного кольца; | на всем протяжении; |
| 6. Вскрыть грыжевой мешок, отделить большой сальник от его стенок; | сальник перевязать и отсечь дистальнее перевязки; мешок отсечь на 1 — 1,5 см от края пупочного кольца; |
| 7. Ушить отверстие париетальной брюшины; | непрерывный кетгутовый шов; |
| 8. Надсечь края пупочного кольца билатерально и кверху на 1 см; | формируется верхний дугообразный лоскут апоневроза; |
| 9. Сформировать дубликатуру из верхнего и нижнего лоскутов апоневроза; | П-образные вертикальные швы крепким шелком; нижний край апоневроза подтянуть под верхний; |
| 10. Сшить верхний лоскут апоневроза с нижним; | отдельные узловые шелковые швы по типу конец — в бок; |
| 11. Уложить правый лоскут кожи с пупочным рубцовым кольцом в первоначальное положение; | узловые шелковые швы с шагом 0,7 — 1 см; |
| Операция грыжесечения при больших застарелых пупочных грыжах | |
| 1. Выполнить билатерально два полуовальных разреза мягких тканей до апоневроза; | разрезы очерчивают сверху и снизу грыжевое выпячивание; |
| 2. Произвести гемостаз; | |
| 3. Отсепаровать кожные лоскуты от подлежащего апоневроза до грыжевого мешка; | обнажить основание мешка; |
| 4. Вскрыть грыжевой мешок и рассечь по всей его окружности; | |
| 5. Отделить содержимое грыжевого мешка от внутренней его поверхности; | острым и тупым путями; |
| 6. Удалить грыжевой мешок вместе с отсепарованной кожей; | |
| 7. Ушить отверстие париетальной брюшины; | непрерывный кетгутовый шов; |
| 8. Надсечь края пупочного кольца ( апоневроза ) билатерально и кверху на 1 см; | формируется верхний дугообразный лоскут апоневроза; |
| 9. Сформировать дубликатуру из верхнего и нижнего лоскутов апоневроза; | П-образные вертикальные швы крепким шелком; нижний край апоневроза подтянуть под верхний; |
| 10. Сшить верхний лоскут апоневроза с нижним; | отдельные узловые шелковые швы по типу конец — в бок; |
| 11. Наложить швы на правый и левый края рассеченной кожи; | отдельные узловые швы шелком с шагом 0,7 — 1 см; |
| Операция грыжесечения по LeXer‘ у | выполняется при небольших пупочных грыжах в детском возрасте |
| 1. Выполнить срединный вертикальный разрез кожи и подкожной клетчатки сверху ® вниз до апоневроза; | длина 5 — 7 см; полуовальный обход пупочного кольца слева; |
| 2. Произвести гемостаз; | |
| 3. Отсепаровать кожно — жировой лоскут слева ® направо; | отделить кожу от стенки грыжевого мешка; |
| 4. Выделить грыжевой мешок по направлению к его основанию; | обнажить грыжевые ворота ( апоневротический край пупочного кольца ) |
| 5. Отделить стенку грыжевого мешка от края пупочного кольца; | на всем протяжении; |
| 6. Вскрыть грыжевой мешок, отделить большой сальник от его стенок; | сальник перевязать и отсечь дистальнее перевязки; мешок отсечь на 1 — 1,5 см от края пупочного кольца; |
| 7. Ушить отверстие париетальной брюшины; | непрерывный кетгутовый шов; |
| 8. Наложить и затянуть кисетный шов на апоневроз по периметру отверстия пупочного кольца; | крепкая шелковая нить; закрываются грыжевые ворота; |
| 9. Уложить правый лоскут кожи с пупочным рубцовым кольцом в первоначальное положение; | узловые шелковые швы с шагом 0,7 — 1 см; |
| Операция грыжесечения при грыже белой линии живота | |
| 1. Произвести поперечный или продольный разрез кожи; | над местом грыжевого выпячивания; длина 7 — 8 см; |
| 2. Обнаружить жировик в подкожножировом слое; | жировик заключает тонкостенный брюшинный мешок ( не постоянно ); |
| 3. Вылущить жировик до его ножки из окружающей подкожной клетчатки; | захват жировика кровоостанавливающим зажимом; использовать марлевый тупфер; |
| 4. Обнажить края грыжевого отверстия ( апоневроза ) и надсечь с обеих сторон; | обнажение тщательное; |
| 5. Подтянуть и рассечь жировик до стенки брюшинного мешка; | с помощью ножниц; |
| 6. Вскрыть брюшинный мешок, вправить содержимое ( сальник ) в брюшную полость; | |
| 7. Прошить жировик с мешком, перевязать у основания и отсечь; | прошивать тонкой лигатурой, отсекать дистальную часть; |
| 8. Погрузить культю мешка под апоневроз; | |
| 9. Сшить края апоневротического отверстия | узловые шелковые швы с шагом 0,5 — 0,7 см; |
| 10. Наложить швы на кожу; | отдельные узловые шелком с шагом 0,7 — 1 см; |
Операции при грыжах пупочного канатика
( эмбриональных пуповинных грыжах )
| 1. Показания — эмбриональные грыжи малых и средних размеров; | до 10 см в диаметре; |
| 2. Противопоказания : а ) недоношенность; б ) родовая черепно — мозговая травма; в ) врожденный порок сердца; г ) явное несоответствие размеров брюшной полости и грыжевого мешка; д ) инфицирование эмбриональных оболочек; | |
| 3. Обезболивание — перидуральная анестезия или эндотрахеальный наркоз; | |
| 4. Положение больного — на спине; | |
| 5. Перевязать у основания и иссечь избыток культи пуповины; | |
| 6. Выполнить окаймляющий разрез кожи вокруг грыжевого выпячивания; | отступить от края грыжевого выпячивания 0,3 — 0,5 см; |
| 7. Отсепаровать кожу в стороны, перевязать и иссечь пупочные сосуды; | удалить узкую полоску, прилегающую к грыжевому выпячиванию; |
| 8. Иссечь пуповинные оболочки снижнего края раны до верхнего; | удерживать кишечные петли в брюшной полости полиэтиленовой пленкой; |
| 9. Наложить узловые швы на париетальную брюшину и заднюю стенку влагалища прямой мышцы живота; | швы шелком № 3; накладывать швы одновременно с началом иссечения оболочек; |
| 10. Наложить узловые швы на прямую мышцу и переднюю стенку ее влагалища; | швы шелком № 3; |
| 11. Выполнить тщательный гемостаз; | |
| 12. Наложить швы на кожу; | отдельные узловые шелком с шагом 0,8 — 1 см; |
| Операция при эмбриональной пуповинной грыже по Gross‘ у | метод Гросса выполняется в два этапа |
| 1. Показания — эмбриональные грыжи в диаметре от 5 до 10 см; | размеры грыжи не соответствуют ёмкости брюшной полости; |
| 2. Обезболивание — перидуральная анестезия или эндотрахеальный наркоз; | |
| 3. Положение больного — на спине; | |
| 4. Перевязать у основания и иссечь избыток культи пуповины; | |
| 5. Выполнить окаймляющий разрез кожи вокруг грыжевого выпячивания; | отступить от края грыжевого выпячивания 0,3 — 0,5 см; |
| 6. Удалить амниотическую оболочку вместе с кожным ободком; | важное условие — сохранить целостность внутренней оболочки; при невозможности удаления оболочку 2 — 3 раза обработать 3 % настойкой йода со спиртом; |
| 7. Перевязать и иссечь пупочные сосуды; | |
| 8. Отсепаровать широко кожу с клетчаткой от центра к периферии; | с помощью ножниц; билатерально — до передних подмышечных линий; вверх — до мечевидного отростка грудины; вниз — до лонного сочленения; |
| 9. Отсепаровать мышцы и апоневроз по краю дефекта; | тупым и острым путем; сохранить целостность пуповинных оболочек; |
| 10. Подшить отсепарованные мышцы и апоневроз к грыжевому мешку; | максимально высоко и близко к переднему полюсу; это обеспечит погружение грыжевого мешка в брюшную полость в отдаленном послеоперационном периоде; |
| 11. Наложить швы на кожу над грыжевым выпячиванием; | отдельные узловые шелком с шагом 0,8 — 1 см; предварительное нанесение насечек на кожу в шахматном порядке ( 0,4 — 0,6 мм на расстоянии 1 см ) уменьшит натяжение кожных лоскутов; |
| 12. Произвести второй этап пластики передней брюшной стенки; | в возрасте 2 — 3 лет; |
Не нашли то, что искали? Воспользуйтесь поиском:
Лучшие изречения: Увлечёшься девушкой-вырастут хвосты, займёшься учебой-вырастут рога 9340 — 

источник