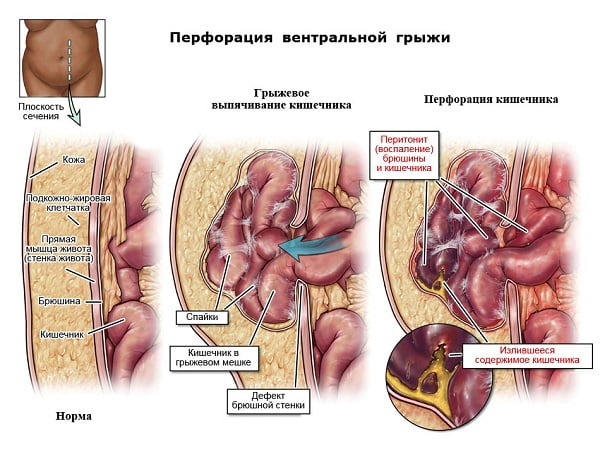
Вентральная грыжа является осложнением послеоперационного периода при хирургическом вмешательстве с рассечением передней брюшной стенки. Лечить данную патологию можно только повторной операцией, консервативные мероприятия терапевтического эффекта не дают.
Чтобы понять сущность патологии, следует знать строение передней брюшной стенки. Это многослойное образование, которое, если рассматривать снаружи, имеет:
- защитный, внешний слой дермальный
- подкожный защитный жировой слой
- слой соединительной ткани или апоневротический
- мышечный корсет.
При полостной операции рассекают все слои. Послеоперационное осложнение, приводящее к образованию грыжи, заключается в частичном или полном расхождении соединительного рубца.
Вентральной грыжей называют выпадение (частичный выход) внутренних органов (сальника, тонкого кишечника и др.) через поврежденную брюшную стенку в подкожную область. Внешний слой кожи и подкожного жира удерживает грыжевой мешок, который быстро обрастает кровеносными сосудами. В результате чего содержимое мешка, грыжевые ворота и сам мешок образуют крепкие спайки (срастаются в месте соприкосновения).
Вентральная грыжа локализована в области живота, где проводился полостной разрез всех слоев передней брюшной стенки для получения доступа к внутренним органам. Чаще это происходит после срочных оперативных вмешательств, когда не было возможности для полноценной предоперационной подготовки. Грыжевые ворота могут иметь несколько отверстий.
Обратите внимание! Послеоперационное осложнение такого рода, часто возникает по вине самого пациента, который безответственно относится к рекомендациям лечащего врача.
Не существует общепринятой классификации послеоперационных грыж. Их различают:
- по локализации,
- по размеру,
- по частоте рецидивов.
Дополнительно различают вправимые и невправимые, многокамерные и одиночные образования.
По месту расположения различают медиальные, латеральные и сочетанные вентральные грыжи.
- Медиальные – расположенные по средней линии брюшной стенки
- Латеральные – грыжевые ворота по бокам живота
- Сочетанные – несколько грыжевых ворот, которые протянуты от средней линии до боковых частей брюшной стенки.
По размеру грыжевых ворот различают следующие виды:
- малые – до 5 см, визуально не определяются,
- средние – 5-10 см, визуально выглядит как небольшая выпуклость на животе в области проведения операции,
- обширные – 10-15 см, заметно деформируют живот,
- гигантские – больше 15 см, резкая деформация живота.
Характеристика рецидивов вентральной грыжи прямо указывает на количество ее повторных появлений.
Причиной образования послеоперационных осложнений на рубце брюшной стенки являются:
- Нагноения, длительный дренаж при заживлении
- Повышенное внутрибрюшное давление
- Заболевания легких
- Сахарный диабет, ожирение и другие заболевания, влияющие на качество регенерации тканей
- Неверная хирургическая тактика
- Несоблюдение послеоперационного режима.
Предрасполагающим фактором для появления грыжевых отверстий в рубце является:
- Генетическая предрасположенность
- Большая величина рассечения.
Врожденная слабость соединительной ткани является серьезным фактором предрасположенности пациента к слабому срастанию рубцов. У таких людей наблюдается излишняя эластичность связок, тонкая кожа, множественные стрии по всему телу даже без наличия лишнего веса или беременности в анамнезе.
Длинный рубец увеличивает шансы на возникновение дефектов заживления и образование очагов фиброзной ткани.
Обратите внимание! Качественный восстановительный период прямо влияет на вероятность возникновения послеоперационных осложнений.
Основным признаком появления вентральной грыжи является локальное выпячивание брюшной стенки в месте рубца или по бокам от него. Изменение формы живота сопровождается болью, ощущением тяжести или тяги изнутри. При серьезных размерах расхождения рубца больной может испытывать тошноту, трудности с опорожнением кишечника, бывает рвота.
Малая грыжа может быть не видна, но она определяется на ощупь. Часто больной, пытаясь найти источник дискомфорта, малую грыжу обнаруживает при ощупывании рубца. Врачу это описывается как неожиданный провал в животе. В положении лежа на спине грыжевой мешок исчезает.
Диагностические исследования при вентральной грыже проводятся в нескольких направлениях:
- Инструментальные исследования. УЗИ, магнитно-резонансная или компьютерная томография проводится с целью изучения характера, локализации и степени вентральной грыжи. Определяется наличие воспалительного процесса. Оценивается состояние внутренних органов и структура мышечной, соединительной ткани в месте рубцевания.
- Лабораторные исследования включают весь комплекс анализов крови и мочи для определения состояния здоровья и выявления инфекций (биохимический, общий анализ, ВИЧ, гепатит, сифилис).
- При необходимости флюорография, спирография, ЭКГ, консультация терапевта или узких специалистов.
Диагностика самой послеоперационной грыжи не представляет трудностей. Исследования проводят для уточнения ее параметров и особенностей здоровья пациента.
Эффективное лечение вентральной грыжи возможно только при помощи повторной операции. Консервативная терапия назначается пациентам с невозможностью или нецелесообразностью (например, преклонный возраст и слабое состояние здоровья) оперативного вмешательства. Таким пациентам показано изменение рациона, физические нагрузки, стабилизация пищеварения и опорожнения кишечника, ношение бандажа.
Существует два подхода в хирургическом закрытии дефекта:
- Традиционная техника (герниопластика) — натяжение собственных тканей и скрепление нерассасывающимся шовным материалом.
- Лапароскопическая герниопластика.
- Имплантация синтетических удерживающих сеток (ненатяжная герниопластика).
Традиционный способ лечения вентральной грыжи проводится на небольших образованиях, без осложнений воспалительным процессом. Это проверенная, недорогая и доступная методика.
Недостатки ее заключаются в следующем:
- повторное расхождение около 30%,
- сильная боль, связанная с натяжением брюшной стенки,
- угнетение дыхания.
Ненатяжной метод лечения вентральной грыжи заключается в установке своеобразной заплатки на разошедшиеся края рубца. Полипропиленовая сетка вводится между подкожным слоем и грыжевым мешком, содержимое которого вправляется в брюшную полость. Сетка фиксируется минимум в 3 см от края расхождения. Такая перегородка качественно удерживает внутренние органы от выпадения.
Ненатяжной метод показан при больших и гигантских образованиях. Он помогает избежать проблем с дыханием и боли, но имеет ряд недостатков:
- значительную стоимость,
- осложнения в виде спайки имплантата и кишечника приводит к непроходимости,
- отторжение имплантата.
Сравнительно новый, малотравматичный метод лечения грыж. Здесь оперативное вмешательство проводится без повторного рассечения тканей брюшины, что в разы уменьшает риск рецидива. Пациенту, как при ненатяжной традиционной технике, ставится защитная сетка, но вводится она при помощи лапароскопа.
Лапароскопическую операцию проводят при помощи нескольких латеральных проколов, что позволяет хорошо визуализировать состояние операционного поля. С грыжевым мешком в ходе операции стараются не контактировать. Методика позволяет избежать повторного рубцевания и воспалительных осложнений. Недостатки метода в отсутствии достаточного количества специалистов и необходимого оборудования.
Послеоперационный период протекает очень индивидуально. Терапевтические мероприятия направлены на предупреждение следующих осложнений:
- застойная пневмония
- сердечная, легочная недостаточность
- пролежни
- запоры
- нарушение периферического кровообращения.
Медикаментозная терапия заключается во введении антибиотиков 5-7 дней, облегчении боли, общем укреплении организма (витамины, иммуностимуляторы). Хирургический уход состоит из перевязок, бандажирования. Стимулирующая терапия заключается в массаже, физиотерапевтических процедурах и посильной физической нагрузке.
Стандартные сроки восстановления после лечения вентральной грыжи выглядят следующим образом:
- пребывание в стационаре 3-7 дней
- амбулаторное лечение от 3 до 6 недель (период нетрудоспособности)
- полное восстановление не ранее 6 месяцев (легкий труд).
Весь реабилитационный период необходимо неукоснительно выполнять рекомендации лечащего врача – это позволит тканям полноценно восстановиться. Обязательно ношение бандажа или специального белья. Физические нагрузки противопоказаны.
Обратите внимание! Решающее значение имеет отказ от курения и переедания.
Профилактика послеоперационных грыж заключается в постепенном выходе из режима восстановления при соблюдении всех рекомендаций врача. Базовым условием является соблюдение здорового образа жизни, правильного питания, отказа от курения. Курение существенно нарушает кровообращение и способность тканей к регенерации.
Немаловажное значение имеет собственная гигиена пациента, соблюдение норм и правил обработки рубца, профилактика воспалительных заболеваний. Поддержание здорового веса, ограничение физической нагрузки, своевременное обследование и лечение основных заболеваний являются основными профилактическими мерами.
источник
Чем опасны грыжи передней брюшной стенки? Всегда ли нужно ли оперировать бедренные и пупочные грыжи? Как проводится лечение грыж передней брюшной стенки? Можно ли провести операцию при грыже передней брюшной стенки в Европейской клинике установить стенты в толстую кишку?
Своевременное лечение грыж передней брюшной стенки, включая паховые, бедренные, пупочные, белой линии живота, позволяет избежать развития таких серьезных осложнений как острая кишечная непроходимость, повысить качество жизни пациентов.
Грыжи передней брюшной стенки, особенно грыжи белой линии живота, у онкологических больных встречаются как последствия ранее выполненных операций на органах брюшной полости, в результате длительно существующего асцита, а также при слабости соединительной ткани, как и у любых других пациентов, не страдающих раком.
В Европейской клинике работают высококвалифицированные хирурги c большим опытом реконструктивной и эстетической медицины. Использование в нашей клинике современных методик и материалов для пластики грыжи, своевременность проведенного хирургического вмешательства позволяет минимизировать количество осложнений, свести к минимуму рецидивы и обеспечить для пациента комфортный послеоперационный период. При помощи современного эндовидеохирургического оборудования хирургическое лечение проводится в соответствии с принципами эстетической и косметической хирургии. Новые методики позволяют проводить сочетанные (симультанные) операции для индивидуального пациента.
Собственно грыжа — выпячивание внутренних органов или их части без нарушения целости кожи и выстилающей полость оболочки. Отверстие, через которое это происходит называется грыжевыми воротами. Анатомическое строение передней брюшной стенки таково, что существует несколько «слабых» мест, особенностями своего строения предраспололоженных быть грыжевыми воротами. Чаще всего грыжевыми воротами становится паховое кольцо (66% грыж) и соседняя область, называемая медиальной паховой ямкой. Содержимым грыжевого выпячивания в этом случае могут стать тонкая кишка, сальник, изредка слепая кишка, червеобразный отросток, мочевой пузырь, сигмовидная кишка, внутренние женские половые органы. Грыжевой мешок со временем опускается у мужчин — в мошонку, а у женщин — в большую половую губу. Паховые грыжи по расположению грыжевого канала делят на прямые и косые.
Реже встречаются бедренные, пупочные грыжи, грыжи белой линии живота.
Кроме того, выделяют следующие типы грыж — врожденные и приобретенные, травматические, послеоперационные; полные и неполные, вправимые и невправимые, осложненные и неосложненные.
Как правило, пациенты, у которых развиваются грыжи, имеют определенные особенности телосложения и строения соединительной ткани и без того теряющей свою упругость с возрастом. Общее название этих изменений – «синдром слабости соединительной ткани». Современные исследования подтвердили у таких больных нарушения метаболизма коллагена – основного каркасного белка соединительной ткани.
Факторами, способствующими клиническому проявлению грыжи, являются уменьшение (гипотрофия) мышц передней брюшной стенки, повышение внутрибрюшного давления при асците, ожирении, беременности, дискинезии кишечника. Возникновению пупочной грыжи у женщин способствуют многократные беременности и тяжелые роды. Отверстия и щели между мышцами брюшной стенки могут увеличиваться при резком похудании.
Послеоперационные грыжи возникают на месте дефекта ткани, истончения послеоперационного рубца чаще после различных осложнений в области послеоперационного шва (нагноение, инфильтрация и т.п.). У пациентов с онкологическими заболеваниями послеоперационные грыжи могут развиваться на поздних стадиях по факту резкого снижения массы тела, в том числе при развитии раковой кахексии.
Помимо косметического дефекта и дискомфорта, доставляемого грыжей, существует веская причина не откладывать операцию «в долгий ящик». Эта причина – опасность ущемления, т.е. внезапного сдавления содержимого грыжи в грыжевых воротах. Обычно это происходит после поднятия тяжести, сильного натуживания, во время сильного кашля, т.е. при повышении внутрибрюшного давления. Чаще всего ущемляется подвижная тонкая кишка, в ущемленной части кишки нарушается кровообращение, которое через непродолжительное время приводит к некрозу кишки и даже прободению (перфорации) ее стенки с развитием воспаления брюшины (перитонита) – жизнеугрожающего состояния.
Клинически ущемление грыжи сопровождается существенным увеличением грыжевого выпячивания, его невправлением, напряжением и резкой болезненностью. Боли могут локализоваться только в области грыжи или распространяться над всей поверхностью передней брюшной стенки. Поднимается температура, иногда до высокой – 38-39’C. У некоторых пациентов резко снижается артериальное давление с уменьшением систоло-диастолического интервала, например, до 80/60 мм рт.ст. У некоторых пациентов может быть рвота с примесью желчи и даже кала. Развивается острая кишечная непроходимость.
В неосложнённых случаях грыжи обычно достаточно стандартного предоперационного обследования. Диагноз ставится при обычном клиническом осмотре врачом-хирургом. В сомнительных случаях хирург пробует ввести палец в предполагаемый грыжевой канал и просит пациента натужиться или покашлять. При этом ощущается толчок, свидетельствующий о наличии грыжи. Проведение ультразвукового исследования у пациента в вертикальном положении позволяет обнаружить истончение тканей передней брюшной стенки в области грыжевых ворот.
В осложненных случаях в грыжевом мешке при проведении УЗИ можно обнаружить соответствующие органы – кишечник, мочевой пузырь и прочие.
При наличии тошноты, рвоты, болей и отсутствия ущемления органов в грыжевых воротах приходится исключать другие заболевания с подобной симптоматикой. Бывает, что грыжи белой линии живота сопутствуют язвенной болезни, раку желудка, холециститу и др.
Да, всегда. Имеющийся при клинически явной грыже дефект брюшной стенки никакими консервативными мерами или заговорами излечить нельзя. В случае наличия противопоказаний к операции из-за наличия тяжёлых сопутствующих заболеваний пациентам рекомендуется ношение специального бандажа, который несколько замедляет развитие грыжи и препятствует попаданию в грыжевой мешок внутренних органов.
Острые инфекции, беременность на поздних сроках, дерматит и экзема в области грыжи.
Поскольку операция грыжесечения выполняется при общей анестезии, то наличие декомпенсации тяжелых заболеваний внутренних органов, в том числе, ишемической болезни сердца, инсультов, сахарного диабета, является противопоказанием к операции из-за высокой степени анестезиологического риска.
У онкологических больных грыжа передней брюшной стенки лечится по тем же принципам, что и у остальных пациентов.
Оперативное вмешательство, производимое по поводу грыжи называется грыжесечение или герниопластика. Оно заключается в удалении грыжевого мешка, вправлении внутренностей в брюшную полость и укреплении слабого участка брюшной стенки в области грыжевых ворот.
К настоящему времени существует огромное количество модификаций и усовершенствований традиционной герниопластики, поскольку во все времена при этой патологии была велика частота рецидивов — 10% при простых, 30% и более — при сложных видах грыж.
С середины 80-х годов прошлого века предпочтение отдается «ненатяжной» пластике или пластике грыжевого мешка с минимальным использованием собственных тканей. При ненатяжной пластике для закрытия грыжевого дефекта не производится сшивание с натяжением разнородных тканей, а используются синтетические имплантаты. Рецидивов при ненатяжной пластике несравнимо меньше, меньше выражен болевой синдром в послеоперационном периоде, пациент получает возможность выписаться из стационара спустя 2-3 дня после проведенной операции.
При операции герниопластики, проводимой из обычного (открытого) грыжевого доступа, дно грыжевого канала формируется c помощью синтетической сетки. Эта операция технически гораздо проще, чем эндоскопическая, позволяет быстро вернуться к нормальной жизни, обеспечивает значительно менее болезненный и менее продолжительный, чем традиционные операции послеоперационный период. Всего срок послеоперационной реабилитации – 4-5 суток.
Лапароскопическая трансабдоминальная преперитонеальная герниопластика на сегодняшний день признана наиболее обоснованным и малотравматичным вмешательством при паховых и бедренных грыжах.
- Выполняется из лапароскопического доступа без рассечения покровных тканей.
- Через 3 небольших прокола (диаметром 10 мм и меньше) при помощи специальной аппаратуры в месте формирования грыжи фиксируется синтетическая (чаще полипропиленовая или тефлоновая) сетка.
- Этот способ сложнее технически и дороже, но он предпочтителен при лечении рецидивных, двухсторонних грыж, а также в тех случаях, когда необходимо достичь хорошего косметического эффекта.
- Активизация больного начинается непосредственно после операции.
- При использовании лапароскопического метода обеспечивается кратчайший и практически безболезненный послеоперационный период, раннее восстановление трудоспособности.
Хирурги Европейской клиники проводят герниопластику с использованием сетчатых имплантов по поводу паховых, бедренных, пупочных, послеоперационных вентральных грыж. Согласно европейской статистике методики хирургического лечения грыж передней брюшной стенки, применяемые в нашей клинике, позволяют сократить число рецидивов грыжи до 1-2%.
Простая и вместе с тем эффективная методика герниопластики с использованием синтетических материалов обеспечивает пациенту отсутствие болей в послеоперационном периоде, быстрое возвращение к активной жизни, хороший косметический эффект и высокое ее качество в отдаленном послеоперационном периоде.
источник
Парастомальные (колостомические) грыжи встречаются достаточно часто. По данным различных авторов, они наблюдаются в 4-10% случаев наложения стом. Основные причины образования парастомальных грыж — неправильное расположение стомы, технические ошибки и инфицирование раны в области выведения стомы. Предрасполагающие факторы — чрезмерное развитие или же отсутствие подкожной жировой клетчатки. В качестве основных профилактических мероприятий формирования данного вида грыж служат трансректальное расположение плоской стомы и правильный расчёт размеров разреза фасциальных слоев передней брюшной стенки.
Хирургическое лечение парастомальных грыж обычно проводят только в 10-20% клинических наблюдений. Низкая хирургическая активность обусловлена эффективностью применения консервативных мероприятий, которые заключаются в ношении специального бандажа. К показаниям для хирургического вмешательства относят большой размер грыжевого мешка, ущемление грыжевого содержимого, рецидивирующую частичную кишечную непроходимость, стеноз и пролапс стомы, косметический дискомфорт.
Для закрытия парастомальных грыж применяют первичный фасциальный шов в сочетании или без его укрепления синтетическим эксплантатом и перемещение стомы в другой отдел передней брюшной стенки.
К началу XXI века значительно изменилась эпидемиология грыж. Возросшее число хирургических операций привело к резкому увеличению числа пациентов с послеоперационными вентральными грыжами. Основная причина их формирования заключается в расхождении мышечно-апоневротических слоев передней брюшной стенки в области хирургического доступа. Кроме того, причиной формирования послеоперационных вентральных грыж может стать нарушение иннервации мышечно-апоневротических структур передней брюшной стенки после выполненного хирургического вмешательства. При этом развивается паралитическая релаксация мышц с последующей их атрофией и нарушением каркасной функции передней брюшной стенки.
В первые месяцы формирования грыжи грыжевые ворота обычно имеют эластическую консистенцию. Затем прогрессирующий рубцовый фиброз приводит к образованию тяжей и перемычек. Грыжевые ворота становятся грубыми и ригидными, нередко формируются множественные камеры, развивается дегенерация образующих их мышечных структур. Размеры грыжевых ворот послеоперационных вентральных грыж вариабельны, нередко диагностируют их множественный характер, а грыжевой мешок имеет выраженную васкуляризацию. Содержимым грыжевого мешка послеоперационной вентральной грыжи могут быть любые органы брюшной полости. В результате развития спаечного процесса грыжевое содержимое обычно на большом протяжении сращено со стенками грыжевого мешка, что существенно усложняет проведение хирургической операции. Диагностика послеоперационных грыж не представляет трудностей.
Не существует единой общепринятой классификации вентральных грыж. При проведении плановых оперативных вмешательств и определении способа пластики передней брюшной стенки у больных с вентральными грыжами всё большее распространение и популярность получает SWR-классификация, которую разработали J.P. Chevrel и A.M. Rath (1999). Эта классификация учитывает три параметра вентральной грыжи, проста и удобна в практическом применении (табл. 68-2).
Таблица 68-2. SWR-классификация вентральных грыж (по J.P. Chevrel и А.М. Rath, 1999)
| S (Size) — локализация грыжи | |
| M | Медиальное расположение |
| L | Латеральное расположение |
| ML | Сочетанное расположение |
| W (Windlass) — размер грыжевых ворот | |
| До 5 см | |
| W2 | От 5 до 10 см |
| W3 | От 10 до 15 см |
| W4 | Более 15 см |
| R (Relapse) — рецидив | |
| R1 | Первый рецидив |
| R2 | Второй рецидив и т.д. |
Лечение этой категории пациентов представляет особые трудности. В среднем у 10-15% пациентов, оперированных по поводу вентральных грыж, возникают рецидивы заболевания, а после операций по поводу рецидивных грыж частота нового рецидива увеличивается ещё в 2-3 раза. Послеоперационные грыжи любых размеров лучше всего оперировать под общим обезболиванием с интубационным наркозом. У пожилых пациентов и больных с выраженной сопутствующей соматической патологией метод выбора — применение перидуральной анестезии.
Оперативный доступ к грыжевому мешку и его обработка
Оперативное вмешательство начинают с выполнения широких окаймляющих разрезов с полным иссечением послеоперационных рубцов, излишков кожи и подкожной жировой клетчатки. При локализации грыжи в эпигастральной области обычно используют продольные доступы, а при наличии грыжевого образования в мезогастрии возможно применение поперечных разрезов. При локализации грыжи в гипогастральной области у пациентов, страдающих ожирением, считают наиболее оптимальными поперечные или Т-образные доступы с полным удалением кожно-подкожного «фартука». Оперативный доступ завершают выделением грыжевого мешка и краёв мышечно-апоневротического дефекта передней брюшной стенки. После ревизии содержимого грыжевого мешка и отделения фиксированных органов брюшной полости избыток грыжевого мешка иссекают и его края сшивают непрерывным швом.
Обработка краёв грыжевых ворот
Грыжевые ворота при послеоперационных вентральных грыжах обычно имеют неправильную форму и нередко разделяются между собой рубцовыми тканями на отдельные фрагменты. Во время хирургического вмешательства в обязательном порядке показано разделение всех рубцовых перегородок с экономным иссечением их краёв, в результате чего грыжевые ворота приобретают овальную форму. Снаружи края грыжевых ворот очищают от жировой клетчатки, а со стороны брюшной полости отделяют от подпаянных органов на протяжении 4-6 см во все стороны. При проведении грыжесечения нередко возникает необходимость устранить последствия спаечного процесса и в брюшной полости. В случаях выявления деформированных и рубцово-изменённых петель тонкой кишки и участков большого сальника последние иногда приходится даже резецировать. Это связано с тем, что спайки нередко становятся причиной болевого абдоминального синдрома и рецидивирующих приступов острой спаечной кишечной непроходимости.
Пластика передней брюшной стенки
Выбор способа пластики передней брюшной стенки при послеоперационных вентральных грыжах определяется величиной и локализацией грыжевых ворот, состоянием тканей передней брюшной стенки, а также объёмом грыжевого образования и степенью снижения объёма брюшной полости. Простое восстановление анатомических соотношений передней брюшной стенки с последующим её ушиванием показано только в ранние сроки после первичного хирургического вмешательства и только лишь при малых размерах грыжевых ворот. В таких случаях при хорошей адаптации мышечно-апоневротических краёв раны без натяжения наиболее часто применяется аутопластика с формированием дупликатуры листков апоневроза в области грыжевых ворот.
При проведении пластики передней брюшной стенки чаще применяют синтетические эксплантаты. Все виды протезирования передней брюшной стенки с применением синтетических эксплантатов в зависимости от степени восстановления её функциональных возможностей подразделяют на реконструктивные и корригирующие. К реконструктивным видам относят комбинированные методы пластики передней брюшной стенки с натяжением тканей, с помощью которых при закрытии грыжевых ворот восстанавливают утраченные функции передней брюшной стенки. К этим методам относят «onlay» и «sublay» виды пластики передней брюшной стенки. К реконструктивным видам пластики передней брюшной стенки также относится и пластика методом разделения анатомических компонентов передней брюшной стенки, которая в основном применяется при дефиците объёма брюшной полости.
Корригирующие виды протезирования не предусматривают полного восстановления функции передней брюшной стенки и выполняются без натяжения её тканей, при этом пластика передней брюшной стенки осуществляется по «inlay» методике или с интраабдоминальным расположением эксплантата («intraabdominal»).
Методика «onlay» предусматривает расположение эксплантата поверх краёв сшитого апоневроза. При данном способе после резекции грыжевого мешка и сшивания краёв брюшины накладывают шов апоневроза без образования дупликатуры. При срединном расположении грыжевых ворот происходит сближение влагалищ прямых мышц живота с восстановлением белой линии. Возникающее при этом умеренное натяжение тканей в дальнейшем компенсируется фиксацией синтетического эксплантата.
Эксплантат выкраивают по форме раны. Его размеры должны перекрывать образовавшийся шов во всех направлениях не менее чем на 4-5 см. Эксплантат укладывают на апоневроз поверх сшитых краёв и фиксируют по периметру к передней стенке влагалища прямых мышц живота. Фиксацию можно выполнять как отдельными узловыми, так и непрерывными швами. Оперативное вмешательство завершают активным дренированием раны с расположением перфорированных дренажей вдоль краёв эксплантата. Дренажи выводят на кожу через контрапертуры в нижнем углу раны и герметично фиксируют к коже. Для достижения полной герметичности раны необходимо ушить подкожную клетчатку и наложить продольный косметический шов на кожу.
Методика «sublay» предусматривает расположение эксплантата под краями сшитого апоневроза. При данном способе после выделения грыжевого мешка и вправления грыжевого содержимого в брюшную полость иссекают избыток грыжевого мешка. Апоневротические края грыжевых ворот приподнимают, отделяют от них париетальную брюшину по всему периметру грыжевых ворот и края её сшивают непрерывным рассасывающимся швом.
В образовавшееся предбрюшинное пространство помещают синтетическую сетку, выкроенную по размерам грыжевых ворот. Сначала эксплантат по периметру подшивают U-образными сквозными швами к апоневрозу и мышцам без завязывания швов. Затем края апоневроза сшивают край в край без образования дупликатуры. После ушивания апоневроза завязывают ранее наложенные U-образные швы.
При применении методики «sublay» необходимо помнить, что после верхнесрединной лапаротомии размещение эксплантата в предбрюшинном пространстве часто невозможно из-за наличия плотных сращений брюшины и задних листков влагалищ прямых мышц живота. В таких случаях вскрывают влагалища прямых мышц живота и мобилизуют мышцы от заднего листка влагалища. После этого непрерывным швом сопоставляют задние листки влагалища и поверх них размещают синтетическую сетку. Затем эксплантат фиксируют U-образными сквозными швами и сшивают передние листки влагалища прямых мышц живота.
Методика «inlay» предусматривает расположение эксплантата поверх грыжевых ворот без сшивания краёв апоневроза. Данный способ применяют при больших вентральных грыжах, когда невозможно закрыть грыжевые ворота собственными тканями без чрезмерного натяжения и значительного повышения внутрибрюшного давления. Особенностями этого вида операции служат экономное иссечение послеоперационного рубца и сохранение грыжевого мешка для отграничения эксплантата от органов брюшной полости. Необходимо избегать слишком широкого иссечения послеоперационного рубца потому, что рану придётся закрывать с большим натяжением краёв кожи.
После выделения грыжевого мешка и вправления грыжевого содержимого в брюшную полость стенки грыжевого мешка сшивают. Затем края грыжевых ворот тщательно освобождают от жировой клетчатки для надёжной фиксации синтетического трансплантата. Для этого апоневроз острым путём освобождают на ширину до 5-6 см, а сосуды, перфорирующие передний листок влагалища прямых мышц живота, тщательно коагулируют или лигируют. Эксплантат выкраивают таким образом, чтобы его размер во всех направлениях превышал дефект апоневроза на 5 см. После выкраивания сетки, её укладывают на апоневроз и без натяжения фиксируют к нему по всему периметру грыжевых ворот непрерывным швом. Затем вторым рядом швов края эксплантата подшивают к апоневрозу.
Применение некоторых современных синтетических материалов допускает контакт эксплантата с внутренними органами. Тем не менее риск развития кишечных свищей будет гораздо ниже, если между петлями кишечника и эксплантатом будут размещены стенка грыжевого мешка и большой сальник. Закрытие грыжевых ворот при отсутствии грыжевого мешка можно осуществить и путём мобилизации медиальных отделов влагалищ прямых мышц и сшивания их между собой. При этом наиболее рационально расположение эксплантата в позадимышечном пространстве подобно методике «sublay».
После завершения фиксации эксплантата рану санируют раствором антисептика с последующей установкой активных дренажей. Операцию завершают ушиванием кожи без натяжения, в связи с этим иссечение избытка кожи рекомендуется выполнять только перед ушиванием операционной раны.
При длительно существующих медиальных послеоперационных грыжах развивается контрактура наружных косых и значительное расхождение прямых мышц живота. При этом объём брюшной полости уменьшается, а внутренние органы перемещаются в грыжевой мешок, который достигает гигантских размеров. Целью хирургического вмешательства при подобных грыжах служит не только закрытие дефекта передней брюшной стенки, но-и увеличение объёма брюшной полости до размеров, при которых репозиция вышедших внутренних органов не приведёт к значительному повышению внутрибрюшного давления.
Увеличение объёма брюшной полости достигается разделением анатомических компонентов брюшной стенки по методике, предложенной Ramirez. При этом виде пластики первоначально мобилизуют грыжевой мешок и передние листки влагалищ прямых мышц живота до спигелиевых линий с обеих сторон. Затем на уровне перехода наружных косых мышц живота в их сухожилия они пересекаются на всём протяжении от рёберной дуги до уровня подвздошной кости. Далее отделяют наружные косые мышцы от внутренних косых мышц живота в латеральном направлении. После проведения мобилизации передняя брюшная стенка становится более растяжимой, и влагалище прямой мышцы на уровне пупочного кольца свободно смещается на 8-10 см в медиальном направлении. Наружная косая мышца остаётся в состоянии контрактуры. В результате этого приёма грыжевые ворота значительно уменьшаются, а объём брюшной полости увеличивается. При этом полностью сохраняется кровоснабжение и иннервация прямых мышц живота; они сближаются между собой и восстанавливают свою функцию.
Остающийся дефект в передней брюшной стенке закрывают синтетической сеткой аналогично методике «inlay». После выкраивания сетки её сначала без натяжения фиксируют по всему периметру грыжевых ворот непрерывным швом, а затем вторым рядом швов подшивают к краю отсечённого апоневротического растяжения наружной косой мышцы живота. Это позволяет расположить эксплантат на влагалище прямой мышцы живота, обеспечивая его плотную фиксацию на достаточной площади.
Раневую поверхность тщательно промывают, производят окончательный гемостаз и дренируют подкожную клетчатку двумя дренажами для активной аспирации. Кожные лоскуты подтягивают медиально и фиксируют как к краям эксплантата, так и по средней линии. Избыток кожи иссекают с последующим наложением швов.
Первые лапароскопические операции по поводу послеоперационных грыж были выполнены в 1991 г. Показания к ним — грыжи, которые сложно закрыть местными тканями, или же есть необходимость симультанного вмешательства на органах брюшной полости.
Положение пациента на операционном столе и операционной бригады зависит от локализации грыжи, при этом оперирующему хирургу необходимо располагаться на противоположной грыже стороне, а зона грыжи должна находиться выше других отделов брюшной полости. Первый троакар вводят в брюшную полость максимально далеко от грыжевых ворот, где наименее вероятен спаечный процесс. После выполнения диагностической лапароскопии вводят дополнительные троакары, разделяют внутрибрюшные спайки, отделяют грыжевое содержимое от стенок грыжевого мешка, определяют расположение грыжевых ворот и их размеры.
После определения размеров дефекта брюшной стенки выкраивают сетку так, чтобы её размеры на 3-4 см превышали величину грыжевых ворот. Затем париетальную брюшину вокруг грыжевых ворот рассекают и отделяют от поперечной фасции, создавая «карман» в предбрюшинном пространстве для размещения эксплантата. Сетку сворачивают в виде трубочки и через троакар вводят в брюшную полость. Там её расправляют и помещают в подготовленное предбрюшинное пространство. Сетку фиксируют к брюшной стенке с помощью эндоскопического герниостеплера, после чего над ней ушивают брюшину. Оперативное вмешательство заканчивают отмыванием зоны пластики раствором антисептика и ушиванием ран после введения троакаров.
Выбор метода пластики передней брюшной стенки у пациентов с вентральными грыжами предусматривает расширение показаний к применению методов аллопластики и ограничение показаний к выполнению пластики собственными тканями пациента. Общемировая тенденция базируется на соблюдении основного принципа герниологии — выполнение пластики передней брюшной стенки «без натяжения» тканей при всех видах вентральных грыж, что связано с ведущей ролью натяжения тканей в патогенезе развития как послеоперационных осложнений, так и рецидивов заболевания.
Применение пластики передней брюшной стенки местными тканями «без натяжения» тканей возможно только лишь при наличии грыжевого образования малых размеров (W1). Используя данный вид пластики, необходимо учитывать, что закрытие грыжевых ворот осуществляют изменёнными тканями, что сопровождается их выраженной травматизацией. Это в свою очередь приводит к нарушению регенераторных процессов и, как правило, ведёт к формированию неполноценной рубцовой ткани. В связи с этим у пациентов с грыжевыми образованиями больших размеров (W2-W4) пластику передней брюшной стенки в обязательном порядке необходимо выполнять с применением синтетических эксплантатов.
Современная концепция пластики передней брюшной стенки у пациентов с вентральными грыжами выделяет методы её реконструкции и коррекции. Под реконструкцией передней брюшной стенки подразумевают выполнение комбинированной пластики, при которой после иссечения рубцовых тканей производят сопоставление краёв грыжевых ворот с последующей «onlay» или «sublay» эксплантацией. Основная особенность комбинированных методик — возможность восстановления мышечного каркаса и достижение оптимального косметического результата, имеющее первостепенное значение у работоспособных категорий пациентов.
При выборе методики расположения эксплантата необходимо учитывать тот факт, что при надапоневротическом его расположении послеоперационный период достаточно часто осложняется формированием серомы послеоперационной раны, а предбрюшинное расположение эксплантата сопровождается техническими трудностями его фиксации. В связи с этим наиболее рационально располагать эксплантат в позадимышечном пространстве на задней стенке влагалища прямой мышцы передней брюшной стенки.
В отдельных клинических наблюдениях, в особенности при больших относительных объёмах грыжевого образования или при уменьшении объёма брюшной полости, возможно выполнение комбинированной пластики с уменьшением объёма внутренних органов, которое достигается удалением большого сальника у пациентов с ожирением или же с применением методики «разделения анатомических слоев передней брюшной стенки». Возможности выполнения пластики передней брюшной стенки комбинированным способом у пациентов с грыжевыми образованиями ограничены. Их применение показано только при отсутствии у пациента хронических сердечно-сосудистых и лёгочных заболеваний.
Если реконструкция передней брюшной стенки невозможна или если у пациентов выражена сопутствующая соматическая патология, методом выбора становится применение методик коррекции. Основной принцип коррекции передней брюшной стенки — частичное или полное закрытие грыжевых ворот с «inlay» расположением синтетического эксплантата.
Основное и обязательное условие выполнения пластики передней брюшной стенки при грыжевых образованиях больших размеров (W3-W4) и снижении объёма брюшной полости — наличие в лечебном учреждении анестезиологической и реанимационной службы с соответствующим оснащением и подготовкой.
Эндоскопические методики выполнения оперативных вмешательств используются у пациентов с небольшими размерами вентральных грыж (W1), симультанных оперативных вмешательствах при отсутствии выраженного спаечного процесса в брюшной полости.
источник
Вентральная грыжа является разновидностью выпячивания брюшной стенки, спровоцированного чрезмерным внутрибрюшным давлением, несоблюдением послеоперационного режима, перенапряжением или слабостью мышц кора.
Содержимым грыжевого мешка в данном случае могут быть кишки или большой сальник.
Послеоперационная вентральная грыжа представляет собой выпячивание внутренних органов брюшной стенки, грыжевыми воротами которой является послеоперационный рубец.
Внешне патология проявляется небольшой припухлостью на месте оперативного вмешательства, может увеличиваться при натуживании и вправляться внутрь в положении лежа на спине.
В данной статье рассмотрим, что это такое — вентральная грыжа, причины ее возникновения, клиническую картину и методы лечения вентрального выпячивания.
Патологии выпячивания внутренних органов брюшной полости после оперативного вмешательства классифицируют следующим образом:
- по месту локализации грыжи могут быть латеральными и медиальными;
- по размеры — малыми (до 4 см), средними (от 5 до 15 см), большими (15-25 см), обширными (до 35 см), огромными (более 40 см);
- по количеству высвобожденных органов — множественными или одинарными;
- по величине грыжевого мешка — однокамерными или многокамерными;
- первичные или возникающие повторно (рецидивирующие).
Наибольшую опасность представляют послеоперационные грыжи позвоночника, так как сдавливание нервных окончаний спинного мозга и позвоночного столба приводят почти к полной нетрудоспособности вследствие ограничения подвижности больного и его инвалидности.
Основной причиной появления вентральной грыжи передней брюшной стенки служит оперативное вмешательство в брюшную полость пациента для удаление аппендицита, кишечной непроходимости, перитонита, удаления опухоли или части больных органов.
Но, само вмешательство не несет опасных последствий, если операция была проведена с соблюдением всех антисептических норм, а пациент соблюдал послеоперационный реабилитационный режим.
В противном случае могут возникать различного рода нагноения и расслоения швов, воспаление послеоперационного рубца:
- при ошибках хирурга при проведении операции на внутренних органах;
- при использование некачественных материалов для заживления раны;
- при нарушении пациентом ношения бандажа или выполнении тяжелой физической работы;
- при неправильной подготовке кишечника пациента к операции.
Вентральная послеоперационная патология может проявиться спустя несколько лет после хирургического вмешательства в организм пациента.
Также, факторами риска для возникновения грыжи у пациента являются:
- избыточный вес;
- истощенные и слабые мышцы кора;
- чрезмерные физические нагрузки;
- запоры, кишечная колика или непроходимость.
Опасные последствия, которые могут последовать за воспалением послеоперационного рубца — ущемление и разрыв грыжевого мешка (перитонит), кишечная непроходимость.
Симптомы вентральной грыжи живота характеризуются реакцией организма на воспалительный процесс в области послеоперационного рубца:
- сильной болью в прооперированном месте;
- болезненным выпячиванием тканей в области рубца;
- расстройство пищеварения (запоры или диарея, метеоризм, колики);
- нарушение работы мочеполовой системы (если операция проводилась на органах малого таза);
- увеличение выпячивания тканей при наклонах, потугах, физической активности;
- чувство дискомфорта в брюшине;
- тошнота и рвота.
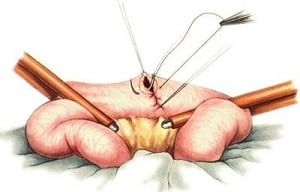
Цель герниопластики заключается в натяжении внутренних тканей пациента таким образом, чтобы высвобожденные органы приняли естественное положение и поддерживались собственными мышечными и связочными структурами.
Если же высвобождение достигло крупных или гигантских размеров и занимает несколько областей брюшины, то хирург использует специальную сетку (ненатяжная герниопластика), которая прикрепляется к тканям органов и создает естественную поддержку внутренностей. Синтетическая сетка предотвращает рецидивирующую грыжу.

Для этого врачом прописываются такие процедуры, как физиотерапия, специальная диета и гимнастика ЛФК для восстановления тонуса внутрибрюшных мышц, а также рекомендуется подобрать подходящий бандаж.
Для предотвращения рецидивов и осложнений после герниопластики рекомендуется тщательно следить за своевременным опорожнением кишечника, применять слабительные средства при запорах, соблюдать диету и режим дня, не перегружать брюшину физическими нагрузками.
источник
Послеоперационная грыжа на животе, а точнее, в брюшной стенке, относится к разновидности травматических воздействий. Она проявляется в области послеоперационного рубца, располагается под кожей. По отношению ко всем вариантам грыж этот вид составляет 6–8%.
Согласно статистике осложнений в послеоперационном периоде, на грыжи приходится до 5% от всех манипуляций со вскрытием брюшной полости, а при анализе течения нагноившихся ран показатель увеличивается до 10%. Меры по предупреждению зависят не только от вида хирургического вмешательства, умения врача, но и от поведения пациента, выполнения рекомендаций в период реабилитации.
Операции на животе проводятся по разному поводу. Каждая патология требует предварительного изучения и выбора оптимальной тактики. Чтобы хирург смог полностью выделить нужный орган, провести осмотр, остановить кровотечение, необходимо решить вопрос о доступе или конкретном месте разреза поверхностных тканей и кожи.
Для этого существуют типовые способы, разработанные практикой многих поколений врачей. Послеоперационные грыжи чаще образуются в анатомических зонах, где обеспечивается наиболее удобный доступ к органам брюшной полости. По локализации можно догадаться, какую операцию и разрез использовали хирурги.
- белой линии живота — проводилась верхняя или нижняя срединная лапаротомия (рассечение брюшины по центральной линии), вероятно, по поводу заболеваний желудка, кишечника;
- в подвздошной области справа — после операции аппендэктомии, на слепой кишке;
- пупочной области — может осложниться выздоровление от хирургических вмешательств на кишечнике;
- правого подреберья — нежелательный исход удаления камня и желчного пузыря, резекции печени;
- подреберья слева — спленэктомия (удаление селезенки);
- поясничной области сбоку — последствие операций на почках, доступа к мочеточникам;
- области над лобком — в случаях урологических заболеваний, хирургических вмешательств на внутренних половых органах у женщин.
Соответственно классификация послеоперационных грыж предусматривает следующие варианты: срединные (верхние и нижние), боковые (право- и левосторонние, верхние, нижние). В зависимости от величины послеоперационного дефекта:
- малые — не нарушают форму живота;
- средние — занимают небольшой участок в области брюшины;
- обширные — сопоставимы с дефектом большой зоны брюшной стенки;
- гигантские — резко деформируют живот, расположены в двух и более зонах брюшины.
Послеоперационные грыжи различаются по характеру — на вправимые и невправимые, по внутреннему строению — на однокамерные и многокамерные. С учетом эффективности лечения — хирурги выделяют рецидивирующие грыжи, включая многократно рецидивирующие. Принципы классификации важны для выбора способа устранения негативных последствий.
Причины послеоперационных грыж чаще всего связаны с невозможностью провести полную подготовку больного за неимением времени в случаях необходимости экстренного вмешательства. Ведь любая плановая операция требует предоперационной терапии, очищения кишечника, снятия интоксикации.
Отсутствие своевременных мер способствует осложнениям в послеоперационном периоде, связанным со вздутием кишечника, замедлением перистальтики, нарушением выделения кала (запорами), рвотой, повышением внутрибрюшного давления, застойными изменениями в легких с воспалением, кашлем. Все это в значительной степени ухудшает условия образования плотного послеоперационного рубца.
Не исключается ошибочный выбор метода доступа без учета анатомических и физиологических особенностей строения внутренних органов и брюшины. В результате нарушается кровоснабжение и иннервация в зоне оперативного вмешательства, в дальнейшем в тканях проявляются стойкие изменения, способствующие прорезыванию швов.
Значительна роль нагноительных осложнений. Этот тип относят к раннему проявлению. Воспаление и гной скапливаются в области раны, под апоневрозом мышц. Застойные пневмонии и бронхит, возникшие после операции, вызывают кашель, резкие толчки и колебания внутрибрюшного давления, что предрасполагает к возникновению грыжевых ворот.
К дефектам операционной техники относятся некачественный шовный материал, слишком сильное стяжение тканей, неустраненное кровотечение и скопление крови в гематомы с последующим быстрым нагноением, длительная тампонада и дренирование в зоне операции.
Из причин, зависящих от выполнения пациентом в послеоперационном периоде рекомендаций врача, наибольшее значение имеют: досрочное повышение физической нагрузки, нарушение диеты, пренебрежение ношением бандажа.
Грыжи чаще возникают у пациентов с ожирением, системными болезнями соединительной ткани, сахарным диабетом, при которых существенно нарушается формирование полноценного рубца. Для женщин имеет значение срок наступления беременности после операции. Ослабление организма, авитаминоз, давление увеличенной матки на брюшную стенку создают условия для грыжеобразования.
Хотя теоретически осложниться послеоперационной грыжей может любое хирургическое вмешательство на брюшной полости, чаще всего патология наблюдается после оперативного лечения:
- прободной язвы желудка;
- воспаления червеобразного отростка;
- калькулезного холецистита;
- кишечной непроходимости;
- у женщин удаления кислы яичника, матки;
- перитонита;
- последствий проникающих ранений в брюшную полость.
Основным признаком грыжи является обнаружение выпячивания в зоне послеоперационного рубца и вокруг него. На начальной стадии послеоперационные «шишки» пациенты вправляют в положении лежа самостоятельно, они не очень мешают и не имеют симптоматики. Боли и рост опухолевидного образования возникают при натуживании, резких движениях, подъеме тяжелых предметов.
В горизонтальном положении выпячивание уменьшается. Ухудшение состояния связано с переходом болевых ощущений в постоянные, иногда носящие характер приступа, схваток. Одновременно пациенты жалуются:
- на длительные запоры;
- постоянное вздутие живота;
- отрыжку;
- поташнивание;
- затрудненное выделение мочи (в случае надлобковых грыж);
- раздражение или воспаление кожи на животе в зоне грыжевого выпячивания.
Состояние пациента зависит от величины грыжи, спаечного процесса в брюшной полости, внутри грыжевого мешка. Иногда даже при больших грыжах пациенты не имеют жалоб.
Во время осмотра пациента в положении стоя и лежа хирург видит выпячивание в зоне и вокруг него. Чтобы выяснить величину и форму, пациента, находящегося в лежачем на спине положении, просят поднять голову. Это движение вызовет напряжение в мышцах живота и «выдавит» наружу грыжевой мешок с содержимым.
Одновременно проявляются все расхождения в зоне прямых мышц, возможные начинающиеся выпячивания, не связанные с основным. Пациенту обязательно назначаются методы исследования, позволяющие уточнить связь с внутренними органами.
Рентгенологическим путем выявляют состояние функционирования желудочно-кишечного тракта, имеющийся спаечный процесс, вхождение в грыжевую полость органов брюшной полости. УЗИ позволяет рассмотреть не только брюшные органы, но и полость грыжевого мешка, определить форму, истинные размеры грыжи, изменения в мышечных структурах, влияние спаек.
В комплекс обследования входит контрастное рентгенологическое исследование прохождения бариевой взвеси по желудку и кишечнику, изучение степени вмешательства желудка. Производятся снимки (рентгенограммы) и герниография (рентгеновский снимок содержимого грыжевого мешка).
Отсутствие лечебных мер при послеоперационных грыжах усугубляет состояние пациента. Со временем могут появиться:
- копростаз (застой кала и образование камней в кишечнике) с механической непроходимостью;
- ущемление;
- перфорация;
- частичная или полная спаечная кишечная непроходимость.
источник
Что такое грыжа послеоперационная вентральная? Причины возникновения, диагностику и методы лечения разберем в статье доктора Хитарьян А. Г., флеболога со стажем в 34 года.
Вентральная грыжа — это распространенное заболевание, при котором наблюдается пролабирование внутренних органов, покрытых париетальной брюшиной, или их частей через естественные или искусственные отверстия в мышечно-апоневротическом каркасе. [3]
Послеоперационными вентральными грыжами (ПВГ) называют грыжи, возникшие после выполнения операции по поводу любого хирургического заболевания, кроме грыж брюшной стенки. [8] [9]
Термин «вентральная грыжа» ввел ученый и врач Клавдий Голен в 129-199 гг. н. э. Будучи анатомом, хирургом и основателем экспериментальной физиологии, он занимался так же лечебной деятельностью и практикой. Сведения о грыжах также встречаются в работах Гиппократа (V в. до н.э.), Цельса (I в. до н.э.) и других авторов. [1]
Существуют предрасполагающие и производящие факторы развития послеоперационных грыж. Предрасполагающие факторы: [3] [6] [21]
- избыточная масса тела;
- кахексия;
- телосложение (брахиморфный тип);
- сахарный диабет;
- пожилой возраст;
- бронхит, пневмония и другие заболевания дыхательной системы после операции;
- рвота;
- запор;
- метеоризм;
- угнетение защитных и регенераторных возможностей организма;
- затрудненное мочеиспускание.
Производящие факторы: [3] [6] [21]
- нагноение и расхождение краёв послеоперационных ран;
- неоднократные релапаротомии;
- расхождение швов после прекращения действия миорелаксантов;
- лапаростомия;
- дренирование, тампонирование брюшной полости;
- перитонит;
- ранняя большая физическая нагрузка в послеоперационном периоде;
- вынужденное выполнение лапаротомии без учёта анатомического строения передней брюшной стенки;
- технические погрешности при выполнении лапаротомии и ушивании раны;
- парез кишечника в раннем послеоперационном периоде;
- недостаток аскорбиновой кислоты, необходимой для синтеза проколлаген-пролингидралазы.
Вентральная грыжа чаще всего протекает бессимптомно. Одним из главных признаков данного заболевания является выявление выпячивания в одной или нескольких областях живота. Причем выпячивание появляется только при выполнении физнагрузки, натуживании, сильном кашле, чихании. Если после этого содержимое грыжевого мешка возможно погрузить, то можно говорить о том, что данная грыжа без ущемления. Если появляются жалобы на чувство жжения, болезненности, невозможности погружения содержимого грыжевого мешка и увеличение выпуклости в размерах, это уже признаки ущемления.
Все вентральные грыжи по образованию можно распределить на дистрофические и травматические.
К травматическим относятся все грыжи, которые возникают вследствие получения какой-либо травмы или выполнения оперативного вмешательства. Все остальные относятся к дистрофическим.
Любая вентральная грыжа имеет следующие составляющие:
- грыжевые ворота — это зона несостоятельности передней брюшной стенки;
- грыжевой мешок — это любой участок брюшины, который под воздействием высокого внутрибрюшного давления растянулся и вышел через несостоятельный участок передней брюшной стенки;
- грыжевое содержимое — это орган (часть органа), который под высоким давлением внутри брюшной полости выходит в грыжевой мешок.
Основное значение в этиопатогенезе грыж отводится дисбалансу между давлением в брюшной полости и возможностью мышечно-апоневротического каркаса выдерживать это давление. Две основные силы, которые действуют на послеоперационный рубец — это внутрибрюшное давление и напряжение мышц брюшной стенки. Если же рубец не выдерживает давления, появляется дефект, который нарушает мышечно-апоневротическую функцию брюшной стенки.
Появление грыжевого выпячивания наиболее ожидаемо у людей, у которых имеют место различного рода послеоперационные осложнения в первые полгода после вмешательства, т. к. в слоях передней брюшной стенки долгое время сохраняется воспаление. Известно также, что после перенесенного осложнения в передней брюшной стенке долгое время сохраняется воспаление. [7] [16] Есть данные и о непосредственной связи возникновения грыжи с заболеваниями периферической нервной системы. Основную роль в развитии послеоперационных вентральных грыж и их рецидивов играют нарушения в процессах формирования послеоперационного рубца, т. е. высокое количество тонких коллагеновых волокон с низкой плотностью. Вследствие дегенеративных изменений мышечно-апоневротический слой замещается рубцовой тканью, и это негативно сказывается на прочности стенки. Таким образом, нарушения в процессах метаболизма соединительной ткани являются, пожалуй, одним из главных факторов развития ПВГ. Это необходимо учитывать при выборе метода герниопластики и отдавать предпочтение методам малоинвазивным и безнатяжным, т. к. ткани, сшиваемые без значительного натяжения, не оказывают существенного влияния на функциональное и морфологическое состояние мышечно-апоневратического каркаса, и это не приводит к значительному повышению внутрибрюшного давления.
В современной литературе нет единой общепринятой классификации вентральных грыж.
- Классификация 1999 года Chevrel J.P., Rаth А.М. (сокращенно — SWR) является наиболее приемлемой для клинического и научного использования для герниологов.
Грыжи делятся по следующим позициям:
1. Локализация (срединная (М); боковая (L); сочетанная (ML));
2. Размер грыжевых ворот (W1 (до 5 см); W2 (5-10 см); W3 (10-15 см); W4 (более 15 см);
3. Наличие или отсутствие рецидива (R1; R2; R3; R4).
2. Определять величину ПВГ можно по классификации К.Д. Тоскина и В.В. Жебровского (1980). [22] [25]
- Малые грыжи — дефект локализуется в любой области передней брюшной стенки, не меняя общую конфигурацию живота и зачастую не определяясь даже при пальпации;
- Средние грыжи — дефект занимает какую-либо часть области передней брюшной стенки, не деформируя ее и определяясь при пальпации;
- Обширные грыжи — дефект полностью занимает целую область передней брюшной стенки, деформируя живот;
- Гигантские грыжи — дефект захватывает более одной области, резко деформируя живот.
Кроме того, необходимо учитывать, вправимая грыжа или невправимая, ущемленная или нет.
Выделяют также три наиболее часто встречающихся варианта нарушения топографии брюшной стенки при ПВГ:
1 вариант — грыжевой дефект расположен по средней линии и образован срединными краями прямых мышц, без нарушения целостности самих мышц;
2 вариант — грыжевой дефект не только разрушил белую линию живота, но и имеет место нарушение анатомической целостности прямых или боковых мышц передней брюшной стенки, а также их апоневротических футляров;
3 вариант — когда имеются признаки 1 и 2 варианта, но отличие заключается в площади дефекта (15×15 см и более), а также наличие атрофии мышц и истончение апоневротических структур.
Основным методом диагностики грыжи являются физикальный осмотр, пальпация и сбор анамнеза.
- УЗИ передней брюшной стенки позволяет дифференцировать наличие грыж на ранних этапах развития, а также обнаружить все грыжевые ворота, увидеть их содержимое (особенно при невправимых и гигантских грыжах).
- Рентгенологическое исследование кишечника и мочевого пузыря (ирригография и цистография) выполняется при подозрении на скользящую грыжу.
- Комьютерная томография позволяет рассчитать соотношение объема грыжевого содержимого к общему объему брюшной полости пациента. Это необходимо учитывать при выборе способа пластики, а также позволяет избежать развития компартмент-синдрома в раннем послеоперационном периоде
- Видеоэндоскопическое исследование позволяет выявить наличие сопутствующей патологии, которую необходимо учитывать при назначении лекарственных препаратов и при выполнении симультанных операций.
Для хирургического лечения ПВГ предложено огромное количество разнообразных способов, различающихся в основном техникой выполнения закрытия и укрепления грыжевых ворот (герниопластики). [24] Все способы герниопластики ПВГ можно разделить на две группы: пластика с использованием местных тканей и пластика с использованием дополнительных пластических материалов. Также возможна комбинация этих способов.
Существуют несколько способов герниопластики с использованием местных тканей:
- апоневротические способы герниоплатики;
- мышечно-апоневротические способы герниоплатики;
- мышечные способы герниоплатики;
- пластики с использованием грыжевого мешка.
Несмотря на большой риск развития рецидивов, пластика местными тканями имеет место в хирургической практике. Чаще всего данные способы применяются у детей и молодых женщин.
Пластика с использованием консервированной твердой мозговой оболочки
Среди гомопластических методик самой актуальной являлось лишь использование твердой мозговой оболочки, и немало хирургов, особенно в России, использовали для пластики консервированную твердую мозговую оболочку, особенно при больших и гигантских ПВГ. [2] Широкое применение пластика твердой мозговой оболочкой получила в клинике К. Д. Тоскина, где эта пластика применяется с 1972 г. Можно отметить хорошие результаты, так, на 252 операции имеет всего 1,8% рецидивов и 5,6% раневых осложнений. В современной герниологии данная методика не используется, так как к проблемам, связанным с заготовкой и хранением имплантатов, присоединилась проблема ВИЧ-инфекции и гепатита.
Пластика с использованием аутодермы
В связи с простотой выполнения и меньшей травматичностью (по сравнению с использованием аутофасции) среди аутопластических методик актуальной осталась лишь аутодермальная пластика. Эти способы и аллопластика с применением искусственных протезов и составляют базис современных пластик с использованием дополнительных пластических материалов. Первый опыт применения кожи для герниопластики принадлежит G. Simоn в 1881 г. Кожа при этом рассекалась вокруг грыжевого выпячивания, внутренние края сшивались между собой, и грыжевой мешок с ушитым кожным лоскутом погружался за счет сшивания наружных краев кожного разреза. Данная методика сопровождалась большим количеством рецидивов и специфических осложнений, например образованием дермоидных кист. При аутодермальной пластике важным моментом является фиксация кожного лоскута с некоторым натяжением, а также ранняя активизация больных. Такое перерождение кожного лоскута активно использовалось сторонниками аутодермальной пластики для широкой пропаганды этого метода. Одной из главных осталась проблема осложнений области раны и приживления трансплантата. Еще одним препятствием явилось то, что кожный лоскут перерождается не в плотную апоневротическую ткань, а в рубцовую рыхлую соединительную, стойкость к физическим нагрузкам у которой значительно меньше. Использование же аутодермальной пластики при лечении больших грыж с кишечными и/или лигатурными свищами вообще нецелесообразно. [12]
Использование синтетического материала
С 40-х годов XX века начался новый этап в герниологии, связанный с синтезом высокомолекулярных полимеров, пригодных для имплантации в ткани организма человека. Разработка, внедрение и использование современных полимерных материалов значительно расширили возможности протезирующей герниопластики ПВГ практически любых размеров. [10] В настоящее время протезирующая герниопластика является базовым методом лечения пациентов с ПВГ. Однако при протезирующей герниопластике встает вопрос об специфических осложнениях — серомах, из-за длительной экссудации реактивной жидкости в области протеза. [18] Частота осложнений может зависеть от многих факторов, начиная от используемого протеза и заканчивая способом его имплантации. На сегодняшний день, помимо техники хирурга, необходимо учитывать характеристики синтетических полимерных материалов для повышения эффективности протезирующих способов, поскольку осложнения, связанные с низким качеством протеза, могут перечеркнуть даже самую совершенную хирургическую технику. Применение таких материалов, как капрон, поролон, поливинилалкоголь, фторопласт и многих других увеличило частоту инфильтратов, сером и нагноений, длительно не заживающих свищей, секвестрации трансплантатов. [14] Некоторые авторы писали о канцерогенности пластмасс при их длительном пребывании в организме. [3] [17] [24] Учитывая все вышесказанное, синтетический материал для герниопластики должен быть химически инертным, прочным, эластичным, удобным для стерилизации и доступным по стоимости, протез не должен обладать канцерогенными и провоспалительными свойствами.
С развитием лапароскопической герниологии в последнее время появилось дополнительное требование — возможность образовывать барьер для развития спаек со стороны брюшной полости. J.P. Аmid (1997) выделяет четыре вида синтетических материалов:
Вид № 1 — тотально-микропористый эндопротез (атриум, марлекс, пролен, трелекс). Диаметр микропор у данного типа более 75 мкм. Через эти поры проникают свободно макрофаги, фибробласты, капилляры, коллагеновые волокна.
Вид №2 — тотально-микропористый протез (Gоre-Tex; хирургическая мембрана и двойная сеть) с размером микропор меньше 10 мкм.
Вид №3 — макропористый эндопротез с мультифиламентным компонентом (тефлон, мерсилен, дакрон, плетеная полипропиленовая сеть).
Вид № 4 — материалы с субмикроскопическими порами. Материалы 4-го типа практически не пригодны для пластики, однако в ряде случаев используются в сочетании с протезами 1-го типа для внутрибрюшной имплантации. В случаях инфицирования материала при порозности его волокон менее 10 мкм, протезы приходится полностью удалять, так как оставление его ведет к образованию хронического очага инфекции. Вышеописанные свойства встречаются в плетеных и крученых нитях, вследствие этого хороший протезный материал должен состоять из монофиламентных нитей. Основным материалом, отвечающим требованию, является полипропилен, при изучении которого не было выявлено признаков отторжения, канцерогенности и рассасывания с течением времени. На его основе были созданы ткани монофиламентная полипропиленовая сетка Mаrlex, бифиламентная полипропиленовая сетка Prоlene, полифиламентная полипропиленовая сетка Surgiprо, которые применяются и по сей день. Также диаметр пор материала определяет скорость и качество его вживления в ткань организма. Было доказано, что при размере пор более 75 мкм имплант в течение месяца на всю толщу прорастает коллагеновыми волокнами и фиброцитами, тогда как при порах меньшего размера превалирует гистиоцитарная инфильтрация и, как следствие, более слабая фиксация синтетического материала в тканях организма.
Использование протезов Mаrlex и Prоlene, размеры пор которых составляют 100 мкм, позволило снизить частоту раневых инфекционных осложнений по сравнению с лавсаном (мерсиленом) с 15% до 5%, а образование свищей — с 15% до 2%. Экспериментально было доказано, что оптимальный размер пор равен 2-3 мм. [22] Протезы из политетрафлюороэтилена (Gоre-Tex) достаточно инертны, сопоставимы с полипропиленом, однако адгезивные свойства их меньше, ввиду чего менее прочно вживляются в ткань организма. Помимо этого, их применение довольно часто осложняется хроническим инфицированием тканей. J.J. Bаuer с соавт. (2002) сообщает об использовании Gоre-Tex при операциях по поводу обширных грыж, результатом явилось нагноение раны у 7,1% и рецидив грыжи у 10,7% больных, у одного пациента протез пришлось удалить. Поэтому Gоre-Tex применяется исключительно при лапароскопических герниопластиках, при которых вероятность инфицирования протеза сведена к минимуму ввиду напряженного карбоксиперитонеума. [10]
Более нежный соединительнотканный рубец позволяет формировать применение так называемых «облегченных» сеток (Viprо, Viprо-2, Ultrаprо), то есть сеток с уменьшенным количеством полипропилена на единицу площади протеза, что уменьшает интенсивность воспалительной реакции. В настоящее время широкое применение получили полипропиленовые сетки PMS (6 11 см), PMM (15 15 см), PML (30 30 см), PMH, выпускаемые фирмой «Ethicоn»; полипропиленовые сетки SPMM-35 (7 13 см), SPMM-66 (15 15 см), SPMM-135 (22 33 см), выпускаемые корпорацией «TYCО», а также монофиламентная полипропиленовая сетка, выпускаемая санктпетербургской фирмой «Линтекс». [22] Использование других синтетических материалов нежелательно, поскольку увеличивает риск хронического инфицирование протеза, неизбежно требующее полного его удаления.
В мире ежегодно используется около 1 миллиона сетчатых имплантов для герниопластики. В некоторых странах до 90% всех грыж оперируется с использованием сетчатых полипропиленовых протезов. [22]
Среди методов протезирующей герниопластики можно выделить две большие группы: «ненатяжные» способы и комбинированные. Суть ненатяжной пластики заключается в использовании для закрытия грыжевого дефекта собственных тканей больного без полной адаптации (соприкосновения) краев грыжевого дефекта в комбинации с сетчатым протезом. При этом сетка может размещаться и фиксироваться различными способами, по принципу оnlаy, inlаy, оnlаy+inlаy, sublаy. При комбинированной протезирующей пластике грыжевой дефект устраняется полностью местными тканями, путем сопоставления и послойной полной адаптации его краев (натяжная пластика), благодаря чему происходит восстановление нормального топографо-анатомического строения брюшной стенки и ее функции, и дополнительно укрепляется протезом, который может располагаться по принципу оnlаy или sublаy. На основании вышеизложенного натяжную пластику многие хирурги-герниологи называют радикальной, а ненатяжную — паллиативной. Однако полное, послойное сопоставление топографо-анатомического строения брюшной стенки при обширных и гигантских грыжах, к сожалению, не всегда представляется возможным.
Ненатяжные способы протезирующей герниопластики
Суть заключается в пластике грыжевых ворот экзогенным материалом без какой-либо адаптации краев дефекта. Существует большое количество разнообразных способов ненатяжной герниопластики, отличающихся как способами размещения протеза, так и способами их фиксации. Основные способы ненатяжной герниопластики:
- над мышечно-апоневротическим каркасом (или второе название «onlay»): при этом виде пластики закрытие дефекта в апоневрозе выполняется край в край, на шов укладывается эндопротез, после отслаивания на 4-6 см в разные стороны подкожно-жировой клетчатки, и подшивается к апоневрозу;
- под мышечно-апоневротический каркас (ретромускулярная, предбрюшинная, другое название «sublay»): при этом способе после фиксирования протеза к брюшине вскрытые влагалища прямых мышц живота сшиваются между собой край в край;
- при технике «inlay», осуществляется герниопластика брюшной стенки эндопротезом без его прикрытия тканью апоневроза. Это возможно выполнить лишь в тех случаях, когда сопоставить края грыжевых ворот невозможно и опасно из-за риска развития компартмент-синдрома.
В девяностые годы были предложены для пластики гигантских грыж различные способы:
- В 1990 г. появился способ Ramirez, который заключался в рассечении апоневроза наружной косой мышцы с обеих сторон, что необходимо для уменьшения грыжевых ворот.
- В 1996 г. появился способ Devlin, при котором сетчатый трансплантат укладывается и фиксируется по методу «onlay», при этом необходимо добиться минимального натяжения краев грыжевого дефекта. [12]
Комбинированные способы протезирующей герниопластики
В случаях применения «комбинированных способов» пластики закрытие грыжевого дефекта включает в себя один из вышеперечисленных способов апоневротической пластики только за счет местных тканей, а протез фиксируется над или под апоневрозом. Выбор того или иного метода пластики осуществляется хирургом индивидуально, в зависимости от вида и размера грыжи, состояния местных тканей, возраста пациента и наличия сопутствующей патологии.
На основании опыта хирургического лечения 188 пациентов с обширными и гигантскими грыжами В.Г. Лубянский с соавт. (2008) установили, что у больных до операции имеются нарушения функции брюшно-кавальной помпы, связанные с разрушением передней брюшной стенки и снижением подвижности купола диафрагмы. Часть кишечника при этом располагается за пределами брюшной полости. Всё это обуславливает низкое внутрибрюшное давление, что, в свою очередь, приводит к обструктивным и рестриктивным заболеваниям лёгких. При реконструкции передней брюшной стенки происходит восстановление работы брюшно-кавальной помпы, это обеспечивает увеличение скорости венозного кровотока в бедренной вене и является основой профилактики тромбоэмболических осложнений.
Вышесказанное обуславливает преимущество применения комбинированных методов протезирующей герниопластики вентральных грыж перед ненатяжными, заключающееся в устранении дооперационного патологического взаиморасположения анатомических структур передней брюшной стенки и восстановления физиологических свойств брюшного пресса. Чтобы предотвратить угнетение моторики кишечника, поднятие диафрагмы и смещение органов грудной клетки, которые могут привести к нарушению сердечной деятельности, дыхания и развитию абдоминального компартмент-синдрома, определяются четкие показания к тому или иному виду операции. Особое значение имеет предоперационная подготовка больных и своевременная профилактика сердечно-легочных осложнений в раннем послеоперационном периоде. По данным В.Н. Егиева и Д.В. Чижова (2004), применение комбинированной пластики дает до 20% рецидивов заболевания. [22] Большинcтво отечеcтвенных и зарубежных авторов отмечают от 15 до 35% рецидивов при пpотезирующей герниоплаcтике обширных и гигантских ПВГ.
Эндовидеохирургические методики протезирующей герниопластики
Новые горизонты в герниохирургии открывает малоинвазивная лапароскопическая техника, которая позволяет нивелировать многие недостатки традиционной герниопластики. Переворот в герниопластике в 1993 году совершил Karl LeBlanc, который предложил новую методику лапароскопической герниоплатики, при выполнении которой сетчатый эндопротез устанавливался внутрибрюшинно и его фиксация осуществлялась лапароскопически. Данная тактика в мировой литературе получила название IPOM (intraperitoneal onlay mesh). Техника IPOM предусматривает закрытие грыжевого дефекта с помощью специальных сетчатых эндопротезов, отличительной особенностью которых является двухслойное строение. Одна сторона сетки покрыта специальным раствором, который не вызывает адгезии при контакте с внутренними органами, вторая, наоборот, с адгезивными свойствами, чтобы как можно прочнее соединиться с брюшиной. Сетка подвешивается с помощью нерассасывающихся лигатур в брюшной полости и фиксируется с по периметру с помощью такеров. По оригинальной технике LeBlanc такеры были металлическими. Однако при классической IPOM-технике возрастает риск образования послеоперационных сером, гранулем грыжевого мешка, поэтому данная техника модифицируется.
Передовая методика в хирургии пупочных и вентральных грыж с эндопротезом Ventralex ST
Для выполнения операции по этой технологии пупочная или вентральная грыжа должна быть ранее не оперирована и с размером грыжевых ворот не более 6 кв. см. Оперативное вмешательство выполняется через небольшой герниотомический разрез и еще один дополнительный троакарный доступ в 5 мм. Под эндотрахеальным наркозом по левому флангу устанавливается 5 мм троакар. После выполняется герниотомический разрез до 1.5—2 см в области выпячивания и резецируется грыжевой мешок с его содержимым. Удаление содержимого грыжевого мешка безопасно, т. к. до этого было выполнение лапароскопии и выявлено, что нет риска повреждения внутренних органов. В брюшную полость вводится эндопротез Ventralex, напоминающий по форме гриб, имеющий, как было сказано ранее, две поверхности — фиксирующую и защитную. После установки эндопротеза Ventralex выполняется повторно лапароскопия для проверки качества установки протеза. После накладываются несколько кожных швов, и операция закончена.
Лечение пупочных и вентральных грыж этим способом имеет ряд преимуществ:
- минимальная травматичность;
- длительность вмешательства — 15-20 минут;
- практически отсутствует болевой синдром после операции;
- быстрая реабилитация (выписка из стационара через 24-48 часов);
- выраженный косметический эффект.
По данным многих авторов, частота осложнений после лапароскопической герниопластики колеблется от 2 до 26%, а частота рецидивов заболевания варьирует от 0 до 17%. Одним из основных настораживающих моментов при применении лапароскопии для лечения ПВГ является наличие длительного спаечного процесса в брюшной полости. При установке портов высока вероятность повреждения органов брюшной полости, вовлеченных в спаечный процесс.
По данным литературы, процент развития грыж после лапаротомий колеблется от 5 до 19% среди всех вмешательств. Грыжа является самым распространенным заболеванием в хирургии, и основное оперативное вмешательство в любом уголке мира — герниопластика. Несмотря на большое количество методов пластики, проблема рецидивов не решена и по сей день.
Необходимые условия для снижения риска развития рецидивов:
- неукоснительное ношение бандажа;
- ограничение физической нагрузки;
- нормализация ИМТ (исключить набор веса в раннем послеоперационном периоде);
- нормализация функции кишечника (исключить запор).
источник