Одним из наиболее частых осложнений после операции по формированию стомы является параколостомическая грыжа, иногда сопровождающаяся постоянной болью. Чаще всего она встречается у людей с колостомой, примерно у 30% из числа прооперированных.
Симптоматика грыжи варьируется от ощущения легкого физического дискомфорта из-за боли при растяжении тканей до нарушения проходимости стомы из-за сдавливания, что может привести к серьёзным, а порой и к угрожающим жизни, осложнениям. В серьезных случаях выпячивание или видимая опухоль, которую трудно скрыть под одеждой, может причинять стомированным сильные муки, не говоря уже об эстетической стороне дела.
К счастью, грыжу можно удалить хирургическим путем или научиться ее «держать под контролем». В данной статье мы рассмотрим основные симптомы наличия грыжи, причины ее возникновения, узнаем о превентивных мерах, методах лечения и удаления.
Параколостомическая грыжа – это значительное выпячивание кишечника через мышцы брюшного пресса рядом с местом наложения колостомы.
«Природа при создании человеческого тела не наделила его наличием заднего прохода на животе, — говорит доктор Дэвид Е. Бек, председатель департамента хирургии толстой и тонкой кишки, клиника Окснера. – Создание стомы подразумевает наличие слабости мышечно-апоневротических слоев брюшной стенки и стенки кишечника. Нарушение равновесия между внутрибрюшным давлением и способностью стенок живота ему противодействовать способствует образованию грыжи».
Внутрибрюшное давление создается при чихании, или кашле или при поднятии груза. К другим причинам относятся инфекция, ожирение, неправильно выбранное месторасположение стомы или технические погрешности при операции (слишком большое отверстие в брюшной стенке).
«Если операция проводится в экстренном случае при отекшем и расширенном (увеличенном в диаметре) кишечнике, хирургу приходится делать более широкий просвет в стенках брюшной полости, чтобы вывести петлю на поверхность (при этом не дать развиться ишемии), – говорит доктор Бек. – При заживлении отек спадает и образуется дефект брюшной стенки с более широким каналом, чем необходимо. Шанс развития грыжи при этом повышается».
«Ряд факторов, таких как ожирение, курение, деформации и растяжения (например, из-за подъема тяжестей или нарушения мочеиспускания у мужчин при увеличении простаты), также повышает шансы образования грыжи», — говорит доктор Дэвид П. О’Брэйн, помощник профессора хирургии, отделение хирургии толстой и тонкой кишки, Медицинский колледж университета Цинциннати. — «Более того, неправильное местоположение стомы и погрешности во время операции по ее наложению также могут привести к образованию параколостомической грыжи».
Грыжа может быть не осложненной и осложненной. «Пациенты могут заметить выпячивание в районе стомы, — говорит доктор Бек. — Это выглядит некрасиво и может помешать нормальному креплению дренажной системы. Грыжа может передавить толстый или тонкий кишечник, что в свою очередь приведет к возникновению сильной брюшной боли (обычно спастической) и развитию кишечной непроходимости (сопровождаемой тошнотой, вздутием живота, рвотой). Если не принять меры, то кишечник может разорваться, произойдет заражение крови, а потом наступит смерть».
Как предотвратить появление параколостомической грыжи? Ответить на вопрос нелегко, но есть пара советов, которые могут помочь.
Доктор О’Брэйн советует держать вес в норме, не курить и избегать поднимать тяжести. «Также стому должен делать квалифицированный хирург, специалист по операциям на кишечнике».
Вы, возможно, думаете, что упражнения по укреплению мышц живота могут снизить шансы развития грыжи или помочь тем, у кого она уже есть. Эти упражнения делать не рекомендовано. Мышцы стомированного человека по существу ослаблены, поэтому определенные виды спортивной тренировки, вроде упражнений по приседанию, могут только способствовать образованию грыжи или ухудшить положение дел.
«Нет доказательств того, что силовые упражнения снизят риск развития параколостомической грыжи, — говорит Дженис Колвел, практикующая медсестра, президент Общества медсестер по уходу за стомой, Медицинский центр Чикагского университета. – Важно помнить, что когда хирург делает просвет в стенках брюшной полости, чтобы вывести кишечник наружу, из-за разрыва тканей мышцы ослабляются. Нагрузка на них при неправильном выполнении упражнений или подъеме тяжестей может привести к расширению просвета при сильном внутреннем натяжении, таким образом, появляется грыжа».
Но это не означает, что стомированные люди и те, у кого имеется грыжа, должны бездейственно сидеть дома. Наоборот, для поддержания нормального веса целесообразно вести активный образ жизни.
Большинство стомированных согласятся, что постоянное ношение фиксирующего пояса будет наилучшим способом поддержания грыжи и предотвращения ее дальнейшего роста.
«Пояс поддерживает живот, что увеличивает время износа аксессуаров для стомы, — говорит Бредли Джей Галиндо, президент лаборатории Nu-Hope в Пакоиме, Калифорния. – Ношение пояса помогает снизить внутрибрюшное давление на грыжу, как физически, так и визуально уменьшает ее выпячивание».
«Пояс-бандаж никак не исцелит вас от грыжи, не удалит ее, но, по крайней мере, не даст ей вырасти, — говорит дипломированная медсестра, специалист по уходу за стомой Берил Эванс, президент The Pouch Place в Ноксвиле, Теннесси. — Так как большинство наших пациентов в возрасте или имеют какие-либо противопоказания по состоянию здоровья, им не рекомендуется делать повторную операцию для коррекции грыжи, так как это достаточно сложная операция». Фиксирующий пояс будет наилучшим выбором для них.
Галиндо объясняет, как следует правильно носить пояс. «Перед надеванием ложитесь на спину на пару минут, тогда грыжа сможет втянуться настолько, насколько возможно. После этого просуньте мешок через отверстие в поясе так, чтобы он находился поверх бандажа. Затем оберните оставшуюся часть пояса вокруг живота и зафиксируйте крепление застежкой. (Слева направо или справа налево.) Обычно пояс носят, когда пациент ходит и занимается повседневными делами. В положении лежа или когда стомированный спит, пояс можно не одевать, за исключением случаев, когда есть вероятность подтекания пластины».
Для каждого вида деятельности можно подобрать свой тип пояса. Чтобы не ошибиться в выборе, учитывайте:
- Брюшной обхват на линии расположения стомы
- Предпочтительную ширину пояса, чтобы закрыть стому
- Размер дренажного мешка
- Расположение колостомы (справа, слева)
- Материал, из которого изготовлен пояс
По поводу материала Галиндо уточняет: «Эластичный, упругий материал подходит тем, кто не ведет активный образ жизни, имеет чувствительную кожу или живет в холодном климате. Пояса, сделанные из дышащего материала Cool Comfort, подходят людям, занимающимся спортом, кто сильно потеет, живет в жарком климате или в районах с повышенной влажностью».
Что же есть плохого в ношении фиксирующего пояса? «Единственным минусом пояса может оказаться неправильно подобранный размер отверстия для мешка или неподходящая ширина, — говорит Галиндо. – Если отверстие слишком узкое, мешок может сморщиться или помяться. Если отверстие слишком широкое, дренажная система может распирать отверстие и не оказывать никакой поддержки. Недостаточно широкий пояс не сможет оказать поддержку грыже. Если пояс слишком широкий, то он может быть слишком громоздким и объемистым».
Галиндо советует надевать бандаж в положении лежа и всегда иметь при себе запасной пояс. «У нас же всегда имеется в автомобиле запасное колесо для непредвиденных ситуаций, правда? – говорит он. – Самое главное при выборе -подобрать правильный вариант для вас, желательно перед покупкой проконсультироваться с медсестрой или врачом. Неправильно подобранный пояс будет неэффективен».
О наличии грыжи могут указать явные косметические признаки. «Когда человек сидит или стоит, грыжа у него выпирает, а если лежит, то она втягивается (за исключением случаев невправимой грыжи, когда ей не дают «уйти обратно» в живот мышцы брюшного пресса, сжимающие её кольцом), — говорит доктор Колвел. – При подозрении на наличие грыжи следует пройти обследование в медицинском центре».
Во время визита к стома-терапевту стомированные проходят полное диагностическое обследование.
«Обследование может включать двуручное исследование пальцами, физикальное обследование, в некоторых случаях прибегают к рентгенографии или компьютерной томографии», — говорит доктор Колвел. После диагностики специалист обсудит с пациентом способы поддержки грыжи и некоторые аспекты жизни с ней, такие как тщательное пережевывание пищи и достаточный прием жидкости, чтобы стул нормально эвакуировался через отверстие колостомы без образования «закупорок». Он объяснит способы герметизации дренажного мешка с пластиной и кожным покровом, а также определит, насколько сильно грыжа видна и требуется ли оперативное вмешательство».
Операция по удалению грыжи рекомендована всем больным, кто не имеет медицинских противопоказаний. Существует ряд мер, приняв которые, можно избежать оперативного вмешательства.
«Для этого следует обратиться к гастроэнтерологу и хирургу-специалисту по операциям на кишечнике, — говорит доктор О’Брэйн. – Правильные подобранные аксессуары и ношение фиксирующего пояса помогут снизить проявление симптомов».
Фиксирующий пояс (бандаж), который можно приобрести в большинстве магазинов медтехники, поддерживает область вокруг стомы и крепление дренажного мешка на стоме, уменьшает выпирание грыжи.
При грыже у пациентов возникают трудности во время крепления аксессуаров на перистомальную поверхность, работа стомы становится весьма непредсказуемой. При росте грыжи вздутие в области колостомы становится заметнее, эвакуация содержимого кишечника сопровождается то диареей, то протекает очень вяло (испражнения сухие, мелкими шариками), что осложняет крепление мешка. У некоторых стомированных пациентов при росте грыжи наблюдается появление болей. Пациентам становится тяжелее подобрать одежду, часто приходится брать большие размеры, чтобы скрыть недостаток.
Иногда операции по коррекции грыжи не избежать.
«Параколостомическую грыжу можно ликвидировать несколькими способами, — говорит доктор О’Брэйн. – Сюда входят удаление грыжи без вмешательства на колостоме, наложение сетки внутри стенок брюшной полости и реконструкция с перемещением колостомы на новое место при закрытии первоначального просвета».
Выбор способа устранения грыжи зависит от особенностей случая конкретного пациента. Чаще всего делают перемещение колостомы и накладывают сетку. Как упоминалось раньше, при удалении грыжи напрямую часто возникают рецидивы ее образования из-за наличия давления внутренних органов на ослабленные мышцы живота.
Опять-таки, места разрыва тканей мышц и соединения их швами до образования рубцов являются «ослабленными». Укрепить ткани брюшной стенки можно введением сеток, в то время как перемещение и реконструкция колостомы может привести к возникновению грыжи заново уже на новом месте.
Терапевты разрабатывают методы по устранению образования грыж и их рецидивов. Возможно, в будущем данная проблема будет решена.
«Ведутся исследования по внедрению так называемого биологического рассасывающегося барьера AlloDerm при формировании стомы, чтобы проследить его влияние на предотвращение образования грыжи, — говорит доктор Бек. — Сетка Alloderm является пористой дермальной матрицей, выращенной из тканей человеческой кожи. Перед массовым использованием экспериментального материала, однако, предстоит произвести еще много тестов».
До настоящего времени эффективность внедрения сеток при первой операции и снижение риска образования грыж после этого пока не была доказана.
Почему же наиболее предпочтительным является хирургическое удаление грыжи, если известно, что она может заново появиться? Когда грыжа начинает мешать необходимому креплению дренажной системы, становится слишком большой и сопровождается выраженным болевым синдромом, операция неизбежна.
Параколостомическая грыжа – осложнение, сопутствующее операции по формированию колостомы. Однако с грыжей можно жить, определенными способами снизив клиническое проявление симптомов и ее рост, грыжу можно удалить хирургическим путем или, следуя советам врачей и медсестер, избежать ее возникновения после операции. При реализации новых методик борьбы с возникновением параколостомических грыж не все так плохо, как кажется!
источник
— выпячивание внутренних органов вокруг стомы из-за слабости мышечного слоя брюшной стенки в месте выведения стомы. Это частое осложнение при колостоме; при илеостоме оно встречается реже. Риск появления грыжи увеличивается при ожирении, а также при длительном кашле. Пациенты даже с небольшими размерами грыжи могут испытывать боли, запоры, затруднения при пользовании калоприемниками. Парастомальная грыжа может ущемиться, в таких случаях лечение только хирургическое. В качестве профилактики этого осложнения в первое время после операции (2-3 месяца) пациенты носят специально подобранный эластичный бандаж. Бандаж используют при парастомальной грыже и выпадении кишки в случае невозможности проведения хирургического лечения из-за сопутствующих заболеваний.
Гипергрануляции в области стомы
Иногда на границе между кожей и слизистой оболочкой образуются полиповидные выросты, которые легко кровоточат. Обычно они небольшие, диаметром несколько миллиметров. Возможно появление на слизистой оболочке белесоватых, кровоточащих пузырьков. Во всех подобных случаях необходимо обратиться к врачу.
Особенности питания при стомах
Людям с илеостомой в течение 4–6 недель после операции необходимо избегать богатых клетчаткой.
В течение дня следует отдельно от твердой пищи употреблять не менее 1500–2000 мл жидкости. Пациент должен знать, что илеостома приводит к выключению функции толстой кишки. Тонкая кишка лишь частично способна компенсировать возможность толстой кишки всасывать воду и минеральные соли, вырабатывать некоторые витамины. Голодание или ограничение количества принимаемой пищи ведут к чрезмерному образованию газов и поносу. Ужинать лучше рано и принимать пищу в небольшом количестве, что приведет к уменьшению количества выделений через стому в ночное время.
Продукты, ускоряющие опорожнение кишечника:
• сахаристые вещества (сахар, мед, фрукты);
• богатые поваренной солью — соленья, маринады, копчености;
• острая пища;
• богатые растительной клетчаткой — черный хлеб, некоторые сырые овощи и фрукты;
• жиры (в т.ч. растительное масло);
• зеленая фасоль;
• шпинат;
• молоко, свежий кефир;
• фруктовая вода, соки;
• холодные блюда и напитки, мороженое;
• пиво.
Острые блюда нужно употреблять осторожно, в небольших количествах, сочетая их с рисом, макаронами или картофелем.
Ускоряют опорожнение кишечника волнение, торопливая еда и подъем тяжестей.
Для сгущения содержимого, поступающего из тонкой кишки, можно принимать рис, чернику, тертые яблоки, кисели.
Продукты, задерживающие опорожнение кишечника, включают в себя вяжущие и легкоусваиваемые блюда, в том числе
• белые сухари;
• злаки;
• творог;
• слизистые супы;
• кукурузу;
• протертые каши;
• изюм, сухофрукты;
• рис, теплые протертые супы, кисели;
• крепкий чай, кофе, какао;
• натуральное красное вино (некрепленое).
К запорам также ведет малоподвижный образ жизни, ограниченное количество жидкости (менее 1,5 л в день), а также некоторые лекарственные средства (болеутоляющие, антидепрессанты и др.).
Кожура помидоров, яблок, а также кукуруза, орехи, огурцы или мякоть цитрусовых вызывают спазмы кишечника, приводящие к болям в животе
Пищу рекомендуется принимать четыре раза в день в одни и те же часы.
Не рекомендуются: изделия из сдобного и теплого теста, жирные сорта мяса, птицы и рыбы, копчения, маринады, мясные, рыбные и другие консервы и концентраты, колбасы, холодные напитки, мороженое, овощи и фрукты в натуральном виде, жареные яйца (яичница), острые сыры, пережженные жиры, жирный десерт, спиртные напитки, горчица, уксус, шафран.
Некоторые продукты придают фекалиям чрезмерно гнилостный запах:
• сыр;
• яйца;
• рыба;
• фасоль;
• лук (разный);
• капуста (любая);
• некоторые витамины и лекарственные средства.
Уменьшают неприятный запах фекалий: клюквенный морс, брусничный сок (после еды днем), йогурт, кефир (утром).
При появлении неприятного запаха, сопровождающего выделение газов, рекомендуется использовать специальные, поглощающие запах прокладки. В
калоприемник можно добавлять специальный порошок, нейтрализующий запах, таблетки с активированным углем или аспирин. Дезодорант не устраняет запах, а лишь смешивается с ним, придавая ему резкость, что может привлечь внимание окружающих.
Дата добавления: 2018-05-12 ; просмотров: 828 ; ЗАКАЗАТЬ РАБОТУ
источник
Парастомальные (колостомические) грыжи встречаются достаточно часто. По данным различных авторов, они наблюдаются в 4-10% случаев наложения стом. Основные причины образования парастомальных грыж — неправильное расположение стомы, технические ошибки и инфицирование раны в области выведения стомы. Предрасполагающие факторы — чрезмерное развитие или же отсутствие подкожной жировой клетчатки. В качестве основных профилактических мероприятий формирования данного вида грыж служат трансректальное расположение плоской стомы и правильный расчёт размеров разреза фасциальных слоев передней брюшной стенки.
Хирургическое лечение парастомальных грыж обычно проводят только в 10-20% клинических наблюдений. Низкая хирургическая активность обусловлена эффективностью применения консервативных мероприятий, которые заключаются в ношении специального бандажа. К показаниям для хирургического вмешательства относят большой размер грыжевого мешка, ущемление грыжевого содержимого, рецидивирующую частичную кишечную непроходимость, стеноз и пролапс стомы, косметический дискомфорт.
Для закрытия парастомальных грыж применяют первичный фасциальный шов в сочетании или без его укрепления синтетическим эксплантатом и перемещение стомы в другой отдел передней брюшной стенки.
К началу XXI века значительно изменилась эпидемиология грыж. Возросшее число хирургических операций привело к резкому увеличению числа пациентов с послеоперационными вентральными грыжами. Основная причина их формирования заключается в расхождении мышечно-апоневротических слоев передней брюшной стенки в области хирургического доступа. Кроме того, причиной формирования послеоперационных вентральных грыж может стать нарушение иннервации мышечно-апоневротических структур передней брюшной стенки после выполненного хирургического вмешательства. При этом развивается паралитическая релаксация мышц с последующей их атрофией и нарушением каркасной функции передней брюшной стенки.
В первые месяцы формирования грыжи грыжевые ворота обычно имеют эластическую консистенцию. Затем прогрессирующий рубцовый фиброз приводит к образованию тяжей и перемычек. Грыжевые ворота становятся грубыми и ригидными, нередко формируются множественные камеры, развивается дегенерация образующих их мышечных структур. Размеры грыжевых ворот послеоперационных вентральных грыж вариабельны, нередко диагностируют их множественный характер, а грыжевой мешок имеет выраженную васкуляризацию. Содержимым грыжевого мешка послеоперационной вентральной грыжи могут быть любые органы брюшной полости. В результате развития спаечного процесса грыжевое содержимое обычно на большом протяжении сращено со стенками грыжевого мешка, что существенно усложняет проведение хирургической операции. Диагностика послеоперационных грыж не представляет трудностей.
Не существует единой общепринятой классификации вентральных грыж. При проведении плановых оперативных вмешательств и определении способа пластики передней брюшной стенки у больных с вентральными грыжами всё большее распространение и популярность получает SWR-классификация, которую разработали J.P. Chevrel и A.M. Rath (1999). Эта классификация учитывает три параметра вентральной грыжи, проста и удобна в практическом применении (табл. 68-2).
Таблица 68-2. SWR-классификация вентральных грыж (по J.P. Chevrel и А.М. Rath, 1999)
| S (Size) — локализация грыжи | |
| M | Медиальное расположение |
| L | Латеральное расположение |
| ML | Сочетанное расположение |
| W (Windlass) — размер грыжевых ворот | |
| До 5 см | |
| W2 | От 5 до 10 см |
| W3 | От 10 до 15 см |
| W4 | Более 15 см |
| R (Relapse) — рецидив | |
| R1 | Первый рецидив |
| R2 | Второй рецидив и т.д. |
Лечение этой категории пациентов представляет особые трудности. В среднем у 10-15% пациентов, оперированных по поводу вентральных грыж, возникают рецидивы заболевания, а после операций по поводу рецидивных грыж частота нового рецидива увеличивается ещё в 2-3 раза. Послеоперационные грыжи любых размеров лучше всего оперировать под общим обезболиванием с интубационным наркозом. У пожилых пациентов и больных с выраженной сопутствующей соматической патологией метод выбора — применение перидуральной анестезии.
Оперативный доступ к грыжевому мешку и его обработка
Оперативное вмешательство начинают с выполнения широких окаймляющих разрезов с полным иссечением послеоперационных рубцов, излишков кожи и подкожной жировой клетчатки. При локализации грыжи в эпигастральной области обычно используют продольные доступы, а при наличии грыжевого образования в мезогастрии возможно применение поперечных разрезов. При локализации грыжи в гипогастральной области у пациентов, страдающих ожирением, считают наиболее оптимальными поперечные или Т-образные доступы с полным удалением кожно-подкожного «фартука». Оперативный доступ завершают выделением грыжевого мешка и краёв мышечно-апоневротического дефекта передней брюшной стенки. После ревизии содержимого грыжевого мешка и отделения фиксированных органов брюшной полости избыток грыжевого мешка иссекают и его края сшивают непрерывным швом.
Обработка краёв грыжевых ворот
Грыжевые ворота при послеоперационных вентральных грыжах обычно имеют неправильную форму и нередко разделяются между собой рубцовыми тканями на отдельные фрагменты. Во время хирургического вмешательства в обязательном порядке показано разделение всех рубцовых перегородок с экономным иссечением их краёв, в результате чего грыжевые ворота приобретают овальную форму. Снаружи края грыжевых ворот очищают от жировой клетчатки, а со стороны брюшной полости отделяют от подпаянных органов на протяжении 4-6 см во все стороны. При проведении грыжесечения нередко возникает необходимость устранить последствия спаечного процесса и в брюшной полости. В случаях выявления деформированных и рубцово-изменённых петель тонкой кишки и участков большого сальника последние иногда приходится даже резецировать. Это связано с тем, что спайки нередко становятся причиной болевого абдоминального синдрома и рецидивирующих приступов острой спаечной кишечной непроходимости.
Пластика передней брюшной стенки
Выбор способа пластики передней брюшной стенки при послеоперационных вентральных грыжах определяется величиной и локализацией грыжевых ворот, состоянием тканей передней брюшной стенки, а также объёмом грыжевого образования и степенью снижения объёма брюшной полости. Простое восстановление анатомических соотношений передней брюшной стенки с последующим её ушиванием показано только в ранние сроки после первичного хирургического вмешательства и только лишь при малых размерах грыжевых ворот. В таких случаях при хорошей адаптации мышечно-апоневротических краёв раны без натяжения наиболее часто применяется аутопластика с формированием дупликатуры листков апоневроза в области грыжевых ворот.
При проведении пластики передней брюшной стенки чаще применяют синтетические эксплантаты. Все виды протезирования передней брюшной стенки с применением синтетических эксплантатов в зависимости от степени восстановления её функциональных возможностей подразделяют на реконструктивные и корригирующие. К реконструктивным видам относят комбинированные методы пластики передней брюшной стенки с натяжением тканей, с помощью которых при закрытии грыжевых ворот восстанавливают утраченные функции передней брюшной стенки. К этим методам относят «onlay» и «sublay» виды пластики передней брюшной стенки. К реконструктивным видам пластики передней брюшной стенки также относится и пластика методом разделения анатомических компонентов передней брюшной стенки, которая в основном применяется при дефиците объёма брюшной полости.
Корригирующие виды протезирования не предусматривают полного восстановления функции передней брюшной стенки и выполняются без натяжения её тканей, при этом пластика передней брюшной стенки осуществляется по «inlay» методике или с интраабдоминальным расположением эксплантата («intraabdominal»).
Методика «onlay» предусматривает расположение эксплантата поверх краёв сшитого апоневроза. При данном способе после резекции грыжевого мешка и сшивания краёв брюшины накладывают шов апоневроза без образования дупликатуры. При срединном расположении грыжевых ворот происходит сближение влагалищ прямых мышц живота с восстановлением белой линии. Возникающее при этом умеренное натяжение тканей в дальнейшем компенсируется фиксацией синтетического эксплантата.
Эксплантат выкраивают по форме раны. Его размеры должны перекрывать образовавшийся шов во всех направлениях не менее чем на 4-5 см. Эксплантат укладывают на апоневроз поверх сшитых краёв и фиксируют по периметру к передней стенке влагалища прямых мышц живота. Фиксацию можно выполнять как отдельными узловыми, так и непрерывными швами. Оперативное вмешательство завершают активным дренированием раны с расположением перфорированных дренажей вдоль краёв эксплантата. Дренажи выводят на кожу через контрапертуры в нижнем углу раны и герметично фиксируют к коже. Для достижения полной герметичности раны необходимо ушить подкожную клетчатку и наложить продольный косметический шов на кожу.
Методика «sublay» предусматривает расположение эксплантата под краями сшитого апоневроза. При данном способе после выделения грыжевого мешка и вправления грыжевого содержимого в брюшную полость иссекают избыток грыжевого мешка. Апоневротические края грыжевых ворот приподнимают, отделяют от них париетальную брюшину по всему периметру грыжевых ворот и края её сшивают непрерывным рассасывающимся швом.
В образовавшееся предбрюшинное пространство помещают синтетическую сетку, выкроенную по размерам грыжевых ворот. Сначала эксплантат по периметру подшивают U-образными сквозными швами к апоневрозу и мышцам без завязывания швов. Затем края апоневроза сшивают край в край без образования дупликатуры. После ушивания апоневроза завязывают ранее наложенные U-образные швы.
При применении методики «sublay» необходимо помнить, что после верхнесрединной лапаротомии размещение эксплантата в предбрюшинном пространстве часто невозможно из-за наличия плотных сращений брюшины и задних листков влагалищ прямых мышц живота. В таких случаях вскрывают влагалища прямых мышц живота и мобилизуют мышцы от заднего листка влагалища. После этого непрерывным швом сопоставляют задние листки влагалища и поверх них размещают синтетическую сетку. Затем эксплантат фиксируют U-образными сквозными швами и сшивают передние листки влагалища прямых мышц живота.
Методика «inlay» предусматривает расположение эксплантата поверх грыжевых ворот без сшивания краёв апоневроза. Данный способ применяют при больших вентральных грыжах, когда невозможно закрыть грыжевые ворота собственными тканями без чрезмерного натяжения и значительного повышения внутрибрюшного давления. Особенностями этого вида операции служат экономное иссечение послеоперационного рубца и сохранение грыжевого мешка для отграничения эксплантата от органов брюшной полости. Необходимо избегать слишком широкого иссечения послеоперационного рубца потому, что рану придётся закрывать с большим натяжением краёв кожи.
После выделения грыжевого мешка и вправления грыжевого содержимого в брюшную полость стенки грыжевого мешка сшивают. Затем края грыжевых ворот тщательно освобождают от жировой клетчатки для надёжной фиксации синтетического трансплантата. Для этого апоневроз острым путём освобождают на ширину до 5-6 см, а сосуды, перфорирующие передний листок влагалища прямых мышц живота, тщательно коагулируют или лигируют. Эксплантат выкраивают таким образом, чтобы его размер во всех направлениях превышал дефект апоневроза на 5 см. После выкраивания сетки, её укладывают на апоневроз и без натяжения фиксируют к нему по всему периметру грыжевых ворот непрерывным швом. Затем вторым рядом швов края эксплантата подшивают к апоневрозу.
Применение некоторых современных синтетических материалов допускает контакт эксплантата с внутренними органами. Тем не менее риск развития кишечных свищей будет гораздо ниже, если между петлями кишечника и эксплантатом будут размещены стенка грыжевого мешка и большой сальник. Закрытие грыжевых ворот при отсутствии грыжевого мешка можно осуществить и путём мобилизации медиальных отделов влагалищ прямых мышц и сшивания их между собой. При этом наиболее рационально расположение эксплантата в позадимышечном пространстве подобно методике «sublay».
После завершения фиксации эксплантата рану санируют раствором антисептика с последующей установкой активных дренажей. Операцию завершают ушиванием кожи без натяжения, в связи с этим иссечение избытка кожи рекомендуется выполнять только перед ушиванием операционной раны.
При длительно существующих медиальных послеоперационных грыжах развивается контрактура наружных косых и значительное расхождение прямых мышц живота. При этом объём брюшной полости уменьшается, а внутренние органы перемещаются в грыжевой мешок, который достигает гигантских размеров. Целью хирургического вмешательства при подобных грыжах служит не только закрытие дефекта передней брюшной стенки, но-и увеличение объёма брюшной полости до размеров, при которых репозиция вышедших внутренних органов не приведёт к значительному повышению внутрибрюшного давления.
Увеличение объёма брюшной полости достигается разделением анатомических компонентов брюшной стенки по методике, предложенной Ramirez. При этом виде пластики первоначально мобилизуют грыжевой мешок и передние листки влагалищ прямых мышц живота до спигелиевых линий с обеих сторон. Затем на уровне перехода наружных косых мышц живота в их сухожилия они пересекаются на всём протяжении от рёберной дуги до уровня подвздошной кости. Далее отделяют наружные косые мышцы от внутренних косых мышц живота в латеральном направлении. После проведения мобилизации передняя брюшная стенка становится более растяжимой, и влагалище прямой мышцы на уровне пупочного кольца свободно смещается на 8-10 см в медиальном направлении. Наружная косая мышца остаётся в состоянии контрактуры. В результате этого приёма грыжевые ворота значительно уменьшаются, а объём брюшной полости увеличивается. При этом полностью сохраняется кровоснабжение и иннервация прямых мышц живота; они сближаются между собой и восстанавливают свою функцию.
Остающийся дефект в передней брюшной стенке закрывают синтетической сеткой аналогично методике «inlay». После выкраивания сетки её сначала без натяжения фиксируют по всему периметру грыжевых ворот непрерывным швом, а затем вторым рядом швов подшивают к краю отсечённого апоневротического растяжения наружной косой мышцы живота. Это позволяет расположить эксплантат на влагалище прямой мышцы живота, обеспечивая его плотную фиксацию на достаточной площади.
Раневую поверхность тщательно промывают, производят окончательный гемостаз и дренируют подкожную клетчатку двумя дренажами для активной аспирации. Кожные лоскуты подтягивают медиально и фиксируют как к краям эксплантата, так и по средней линии. Избыток кожи иссекают с последующим наложением швов.
Первые лапароскопические операции по поводу послеоперационных грыж были выполнены в 1991 г. Показания к ним — грыжи, которые сложно закрыть местными тканями, или же есть необходимость симультанного вмешательства на органах брюшной полости.
Положение пациента на операционном столе и операционной бригады зависит от локализации грыжи, при этом оперирующему хирургу необходимо располагаться на противоположной грыже стороне, а зона грыжи должна находиться выше других отделов брюшной полости. Первый троакар вводят в брюшную полость максимально далеко от грыжевых ворот, где наименее вероятен спаечный процесс. После выполнения диагностической лапароскопии вводят дополнительные троакары, разделяют внутрибрюшные спайки, отделяют грыжевое содержимое от стенок грыжевого мешка, определяют расположение грыжевых ворот и их размеры.
После определения размеров дефекта брюшной стенки выкраивают сетку так, чтобы её размеры на 3-4 см превышали величину грыжевых ворот. Затем париетальную брюшину вокруг грыжевых ворот рассекают и отделяют от поперечной фасции, создавая «карман» в предбрюшинном пространстве для размещения эксплантата. Сетку сворачивают в виде трубочки и через троакар вводят в брюшную полость. Там её расправляют и помещают в подготовленное предбрюшинное пространство. Сетку фиксируют к брюшной стенке с помощью эндоскопического герниостеплера, после чего над ней ушивают брюшину. Оперативное вмешательство заканчивают отмыванием зоны пластики раствором антисептика и ушиванием ран после введения троакаров.
Выбор метода пластики передней брюшной стенки у пациентов с вентральными грыжами предусматривает расширение показаний к применению методов аллопластики и ограничение показаний к выполнению пластики собственными тканями пациента. Общемировая тенденция базируется на соблюдении основного принципа герниологии — выполнение пластики передней брюшной стенки «без натяжения» тканей при всех видах вентральных грыж, что связано с ведущей ролью натяжения тканей в патогенезе развития как послеоперационных осложнений, так и рецидивов заболевания.
Применение пластики передней брюшной стенки местными тканями «без натяжения» тканей возможно только лишь при наличии грыжевого образования малых размеров (W1). Используя данный вид пластики, необходимо учитывать, что закрытие грыжевых ворот осуществляют изменёнными тканями, что сопровождается их выраженной травматизацией. Это в свою очередь приводит к нарушению регенераторных процессов и, как правило, ведёт к формированию неполноценной рубцовой ткани. В связи с этим у пациентов с грыжевыми образованиями больших размеров (W2-W4) пластику передней брюшной стенки в обязательном порядке необходимо выполнять с применением синтетических эксплантатов.
Современная концепция пластики передней брюшной стенки у пациентов с вентральными грыжами выделяет методы её реконструкции и коррекции. Под реконструкцией передней брюшной стенки подразумевают выполнение комбинированной пластики, при которой после иссечения рубцовых тканей производят сопоставление краёв грыжевых ворот с последующей «onlay» или «sublay» эксплантацией. Основная особенность комбинированных методик — возможность восстановления мышечного каркаса и достижение оптимального косметического результата, имеющее первостепенное значение у работоспособных категорий пациентов.
При выборе методики расположения эксплантата необходимо учитывать тот факт, что при надапоневротическом его расположении послеоперационный период достаточно часто осложняется формированием серомы послеоперационной раны, а предбрюшинное расположение эксплантата сопровождается техническими трудностями его фиксации. В связи с этим наиболее рационально располагать эксплантат в позадимышечном пространстве на задней стенке влагалища прямой мышцы передней брюшной стенки.
В отдельных клинических наблюдениях, в особенности при больших относительных объёмах грыжевого образования или при уменьшении объёма брюшной полости, возможно выполнение комбинированной пластики с уменьшением объёма внутренних органов, которое достигается удалением большого сальника у пациентов с ожирением или же с применением методики «разделения анатомических слоев передней брюшной стенки». Возможности выполнения пластики передней брюшной стенки комбинированным способом у пациентов с грыжевыми образованиями ограничены. Их применение показано только при отсутствии у пациента хронических сердечно-сосудистых и лёгочных заболеваний.
Если реконструкция передней брюшной стенки невозможна или если у пациентов выражена сопутствующая соматическая патология, методом выбора становится применение методик коррекции. Основной принцип коррекции передней брюшной стенки — частичное или полное закрытие грыжевых ворот с «inlay» расположением синтетического эксплантата.
Основное и обязательное условие выполнения пластики передней брюшной стенки при грыжевых образованиях больших размеров (W3-W4) и снижении объёма брюшной полости — наличие в лечебном учреждении анестезиологической и реанимационной службы с соответствующим оснащением и подготовкой.
Эндоскопические методики выполнения оперативных вмешательств используются у пациентов с небольшими размерами вентральных грыж (W1), симультанных оперативных вмешательствах при отсутствии выраженного спаечного процесса в брюшной полости.
источник
ЗАПИСЬ НА ПРИЁМ 8(495)304-30-40 ТЕЛЕФОН ДЛЯ СПРАВОК 8(495)304-30-39
Немного о нас
«СтомаИнфо.рф — специализированный информационный сайт в России для стомированных людей, имеющих кишечную стому. Наш информационный сайт клиники колопроктологии Московского Клинического Научного Центра СтомаИнфо.рф предназначен, в первую очередь, всем пациентам, перенесшим операцию на кишечнике, результатом которой стало формирование кишечной стомы, а также людям, готовящимся к подобной операции, и их родственникам. Наш информационный сайт СтомаИнфо.рф освещает многочисленные вопросы и проблемы, возникающие у стомированных пациентов в стадии адаптации в послеоперационном периоде, а также людей не имеющих стому, но которым предстоит перенести эту операцию . Вы найдете ответы на многие интересующие Вас вопросы как жить со стомой, что такое кишечная стома, что такое илеостома, что такое колостома, каков уход за стомой, как правильно питаться, если у Вас кишечная стома. Как вообще вернуться к нормальной и активной жизни не смотря на то, что у Вас есть кишечная стома. Независимо от Вашей ситуации или опыта Вы найдете полезные сведения, моральную поддержку и полезные советы.» 
Так что же такое стома?
Термин «стома» (ostomy, греч.) обозначает хирургически созданное отверстие, соединяющее просвет внутреннего органа с поверхностью тела. Существуют различные виды стом, которые называются по органам, на которые они наложены.
Стома – это отверстие кишки, сформированное хирургическим путем после удаления всего или части кишечника, или мочевого пузыря, выведенное на переднюю брюшную стенку, предназначенное для отведения содержимого кишечника или мочи.
Стома не имеет замыкательного аппарата, поэтому стомированные пациенты не чувствуют позывов и не могут контролировать процесс опорожнения. Стома лишена и болевых нервных окончаний, поэтому боль не чувствуется. Возникающие болевые ощущения, жжение или зуд могут быть связаны с раздражением кожи вокруг стомы или с усиленной перистальтикой (работой) кишечника.
Необходимость в стоме возникает тогда, когда кишечник или мочевой пузырь не способны функционировать. Причиной этого может служить врожденный дефект, болезнь или травма.
Кишечную стому часто называют противоестественным задним проходом, так как опорожнение кишечника осуществляется не через естественный задний проход, а через отверстие, сформированное на передней брюшной стенке.
Классифицировать стомы можно по следующим параметрам:
По месту формирования стомы:

• ИЛЕОСТОМА — если выведен участок тонкой кишки


• КОЛОСТОМА — если выведена толстая кишка

• УРОСТОМА — если выведен мочеточник
По форме выведенной кишки:
• выпуклые;
• плоские
• втянутые
По количеству стволов:
• одноствольные
• двуствольные
По прогнозу в плане хирургической реабилитации:
• постоянные
• временные
Стома может быть временной и постоянной. Временная стома может быть сформирована в том случае, если не удается добиться хорошей подготовки кишки к операции (при нарушении кишечной проходимости из-за опухоли или спаек). Также формирование временной стомы может потребоваться для ограничения прохождения кишечного содержимого по кишке – для того, чтобы место хирургического воздействия не травмировалось каловыми массами. Обычно после закрытия временных стом функционирование кишечника возвращается на прежний уровень.
Стома может быть постоянной или временной. Постоянная стома не может быть ликвидирована в процессе дальнейшего лечения пациента, поскольку отсутствует или необратимо поврежден запирательный аппарат кишечника либо нет возможности оперативно восстановить непрерывность хода кишечника.
Стомы могут быть одноствольными (то есть через отверстие на передней брюшной стенке выводится один ствол кишки) и двуствольными. Причем последние делятся на петлевые (то есть два ствола находятся в непосредственной близости друг от друга и выведены в одно отверстие) и раздельные двуствольные стомы, когда на передней брюшной стенке имеются два отверстия на некотором расстоянии друг от друга. В этом случае при использовании средств ухода за стомой калоприемники не должны накладываться друг на друга (даже если расстояние между стомами очень небольшое). При таких стомах один ствол является действующим, через него происходит опорожнение кишечника. На действующий ствол наклеивается калоприемник. Другой ствол может быть необходим для удаления слизи или лечебных процедур. Его можно прикрыть мини-капом (закрытым мешком минимальной емкости) или марлевой салфеткой.
В зависимости от отдела кишечника, выведенного на переднюю брюшную стенку, различают следующие виды кишечных стом: колостома (при выведении толстой кишки) и илеостома (при выведении тонкой кишки).

По месту формирования различают несколько видов колостом: цекостома, асцендостома, трансверзостома, десцендостома, сигмостома. При колостоме опорожнение кишечника происходит обычно 2–3 раза в сутки, стул оформленный (при сигмостоме) или полуоформленный (при других видах стом).

При илеостоме опорожнение кишечника происходит очень часто, почти постоянно, стул жидкий и едкий. Частой проблемой при илеостоме является понос, который может привести к обезвоживанию и потере электролитов, минеральных веществ и витаминов. Поэтому очень важно потреблять много жидкости.

Уростома формируется при необходимости удаления мочевого пузыря. Отведение мочи выполняется через выделенный участок кишечника, к верхнему концу которого подшиваются мочеточники, а нижний конец выводится на переднюю брюшную стенку. Выделение мочи постоянное и неконтролируемое. При уростоме происходит постоянный отток мочи через стому.
Как изменяется стома
Размер и форма стомы могут меняться. После операции стома обычно отечна, немного кровоточит и имеет ярко-красный цвет. Со временем послеоперационная рана заживает, отек спадает, размер стомы уменьшается, а ее цвет становится красно-розовым.
Через 4–6 недель стома полностью сформируется. Не следует пугаться, если вы заметите, что стома то немного увеличилась, то уменьшилась. Это происходит в результате сокращения или расширения стенки выведенной кишки.
Однако следует регулярно следить за размером стомы. В течение первых 6–8 недель после операции размер стомы необходимо определять еженедельно, а затем ежемесячно в течение первого года. В дальнейшем рекомендуется определять размер стомы каждые полгода.
Измерение стомы необходимо для правильного подбора кало/уроприемников.
Осложнения стомы и их профилактика
Иногда стомированным больным приходится сталкиваться с различными видами осложнений, связанных с наличием и функционированием стомы кишечника или мочеточника на брюшной стенке. Эти осложнения становятся причиной серьезного беспокойства больных, поэтому остановимся на них подробнее.
Раздражение кожи в зоне сформированной стомы (околостомный дерматит)

Дерматит наблюдается довольно часто, является следствием механического раздражения (частая смена калоприемников, неосторожная обработка кожи), или химического воздействия кишечного отделяемого или мочи (протекание под пластину, плохо подобранный, негерметичный калоприемник). Его проявления: покраснение, пузырьки, трещинки, мокнущие, сочащиеся язвочки на коже возле стомы. Раздражение кожи вызывает зуд, жжение, иногда сильные боли.
Возможна аллергическая реакция кожи на приспособления и средства по уходу за стомой, если она очень выражена, следует на некоторое время отказаться от применения приклеиваемых пакетов. В таких случаях вопрос о выборе типа калоприемника должен решать врач.
Нередко причиной кожных осложнений бывает просто недостаточный уход за кожей в зоне наложения стомы. В случае раздражения кожи вокруг стомы необходима консультация проктолога, стоматерапевта и дерматолога.
Кровотечение из стомы
В большинстве случаев оно вызвано повреждением слизистой оболочки кишки вследствие неаккуратного ухода за стомой или использования грубых материалов. Край тесного отверстия в пластине, жесткий фланец калоприемника также могут травмировать кишку и вызвать кровотечение. Кровотечение, как правило, прекращается самопроизвольно. Но если оно затяжное и обильное, необходимо обратиться к врачу.

Стома должна быть проходима, свободно пропускать указательный палец. Сужение обычно вызвано воспалением в зоне стомы в раннем послеоперационном периоде. Если сужение достигает степени, мешающей опорожнению кишки, необходимо сделать операцию с целью расширения отверстия. При сужении стомы не следует принимать слабительные без консультации хирурга!
Втянутость стомы (ретракция)

Это втяжение стенки кишки ниже уровня кожи, циркулярное или частичное. Наличие воронкообразного углубления значительно затрудняет уход за стомой и требует применения специальных двухкомпонентных калоприемников с конвексной (вогнутой) пластиной и дополнительных средств ухода (специальные пасты для выравнивания поверхности кожи и ее защиты). В случае неэффективности этих мероприятий предпринимают хирургическое лечение.

Небольшое (3-4 см) выпадение слизистой встречается довольно часто, но, как правило, не сопровождается нарушением состояния пациента и функции стомы. Полное выпадение всех слоев кишечной стенки нарушает функцию опорожнения, затрудняет уход за стомой, может привести к ущемлению кишки. Выпадение увеличивается в положении стоя, при кашле, при физической нагрузке. В лежачем положении оно иногда вправляется; выпавшую кишку в большинстве случаев можно вправить обратно рукой. В случае повторного или постоянного выпадения необходимо обратиться к врачу, а при ущемлении — немедленно!
Гипергрануляции в области стомы

Иногда на границе между кожей и слизистой оболочкой образуются полиповидные выросты, которые легко кровоточат. Обычно они небольшие, диаметром несколько миллиметров. Возможно появление на слизистой оболочке белесоватых, кровоточащих пузырьков. Во всех подобных случаях необходимо обратиться к врачу. Проблемы, осложнения и их профилактика у пациентов со стомами мочевых путей (уростомами) аналогичны тем, с которыми сталкиваются больные с кишечными стомами.
Грыжа в зоне формирования стомы

Грыжа в зоне формирования стомы (парастомальная грыжа) – выпячивание внутренних органов вокруг стомы из-за слабости мышечного слоя брюшной стенки в месте выведения стомы. Это частое осложнение при колостоме; при илеостоме оно встречается реже. Риск появления грыжи увеличивается при ожирении, а также придлительном кашле. Пациенты даже снебольшими размерами грыжи могут испытывать боли, запоры, затрудненияпри пользовании калоприемниками.
Парастомальная грыжа
может ущемиться, в таких случаях лечение только хирургическое. В качестве профилактики этого осложнения в первое время после операции (2-3 месяца) пациенты носят специально подобранный эластичный бандаж. Бандаж используют при парастомальной грыже и выпадении кишки в случае невозможности проведения хирургического лечения из-за сопутствующих заболеваний.
Правила использования бандажа:
1. Бандаж надевается в положении лежа.
2. Бандаж надевается поверх калоприемника.
3. Вырезание отверстий в бандаже в проекции стомы абсолютно недопустимо.
источник
Иммунотерапия эффективна только у примерно 30 процентов больных раком. Новые результаты дают понимание того, как заставить иммунную систему работать для большего количества пациентов.
Белок PD-L1 помогает клетке стать устойчивой к химиотерапии и лучевой терапии.
Ученые определили ключевые процессы, которые раковые ОМЛ клетки используют для развития — лекарственной устойчивости в ответ на терапию.
Ученые выяснили, что концентрации нейротрансмиттера NAAG может использоваться в качестве потенциального маркера прогрессирования или регрессии опухоли во время лечения рака.
- Капельница, обеспечивающая поступление жидкости в организм.
- Катетер для выведения мочи.
- Кислородная маска или назальные кислородные канюли, облегчающие процесс дыхания.
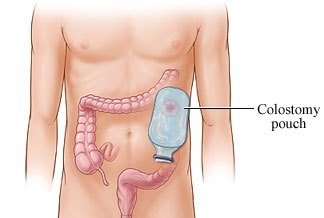
К стоме крепиться калоприемник, специальный герметичный мешок. Он обычно большего размера, чем стандартные. Позднее его заменяют на меньшие, перед выпиской.
В процессе госпитализации медсестра в клинике Ассута обучит, как ухаживать за стомой, как сохранить кожу чистой и избежать раздражения, проконсультирует о процессе опорожнения и смене мешков. Калоприемники являются водонепроницаемыми, так что с ними можно купаться.
Спустя 3-10 дней после операции колостомы пациент сможет покинуть больницу.
В этот период важно избегать утомительных занятий, которые будут давать нагрузку брюшной полости. Медицинский персонал клиники Ассута проинформирует, как возвращаться к подобной деятельности.
В первые несколько недель после операции колостомы может наблюдаться чрезмерный метеоризм, а также непредсказуемые выделения. Однако состояние улучшится, когда кишечник восстановиться после хирургии.
Если стома временная, понадобится операция по ее закрытию. Она производиться только тогда, когда здоровье пациента восстановилось, он оправился от последствий формирования колостомы. Обычно ее выполняют, как правило, спустя 12 недель после первичного вмешательства.
Однако процесс восстановления может быть более длительным, если потребуется дальнейшее лечение, к примеру, химиотерапия. В таком случае нет точного лимита, некоторые люди могут жить с колостомой в течение нескольких лет, прежде чем ее закроют.
Иногда операцию по закрытию колостомы не рекомендуют. Например, если мышцы, контролирующие анус (мышцы сфинктера), были повреждены. Тогда ликвидация стомы станет причиной недержания кишечника.
Операция по закрытию петлевой колостомы является относительно простой. Хирург производит надрез вокруг стомы. Верхний отдел толстого кишечника подсоединяют к оставшейся его части.
Операция по закрытию концевой колостомы предствляет собой более инвазивное хирургическое вмешательство, поскольку врачу понадобиться больший доступ к брюшной полости. Поэтому риск осложнений будет более высоким, период восстановления более длительным.
Большинство пациентов чувствуют себя достаточно хорошо, чтобы покинуть клинику спустя 3-10 дней после такой операции. Потребуется определенное время, чтобы восстановилась нормальная функция кишечника. У некоторых людей наблюдается диарея, но со временем она проходит. Отмечаются боли в области заднепроходного отверстия. Предлагается применение защитных кремов, таких как судокрем.
Операция по закрытию колостомы является менее обширной по сравнению с ее созданием. Однако понадобиться несколько недель для восстановления и возвращения к нормальной жизни.
После создания стомы существует вероятность возникновения некоторых осложнений. Рассмотрим некоторые из них.
После операции колостомы, которая не затрагивала прямую кишку и анус, могут отмечаться выделения слизи из прямой кишки. Она вырабатывается слизистой кишечника и действует как смазка, помогая прохождению стула. Ее консистенция варьируется от чистой «яично-белой» до липкой и клейкой. Если отмечается кровь или гной, это признак инфекции или повреждения тканей.
Одним из вариантов управления данным симптомом является применение свечей с глицерином. Капсулы растворяются, делают слизь водянистой, что обеспечивает более легкое от нее избавление.
Иногда слизь вызывает раздражение вокруг ануса, здесь могут помочь защитные кремы.
Грыжа представляет собой состояние, при котором орган выходит из полости, которую он занимает в норме, например, в мышцы или окружающие ткани в связи с их слабостью. В данном, конкретном случае происходит выпячивание кишечника через мышечную ткань брюшной полости, около места наложения колостомы, образуется заметная выпуклость под кожей. У людей со стомой есть повышенный риск данного осложнения, поскольку мышцы живота ослабли во время операции.
В качестве эффективных способов, предотвращающих грыжу, рассматриваются:
- Ношение поддерживающего пояса или белья.
- Поддержание здорового веса, поскольку избыточная масса тела или ожирения создают дополнительную нагрузку на мышцы живота.
- Избегать подъема тяжестей.
С большинством грыж справляются консервативным способом, но иногда требуется хирургическое вмешательство после операции колостомы. Однако есть вероятность, что грыжа потом появится вновь.
Данное осложнение возникает из-за налипания пищи. Возможные признаки закупорки:
- Снижение объема каловой массы или водянистый стул.
- Метеоризм.
- Распухшая стома.
- Тошнота и/или рвота.
Если есть подозрение на появление данного осложнения после операции колостомы, следует:
- В настоящее время избегать твердой пищи.
- Пить много жидкости.
- Массажировать живот и область вокруг стомы.
- Лечь на спину, поджать колени к груди и переворачиваться с боку на бок в течение нескольких минут.
- Принять горячую ванну (15 – 20 минут), что будет способствовать расслаблению мышц живота.
Однако если улучшение не наступает, следует немедленно связаться с лечащим врачом, поскольку есть риск разрыва толстой кишки.
Уменьшить вероятность данного осложнения колостомы, можно пережевывая пищу медленно и тщательно, не поедая большого количества за один раз.
Следует избегать употребления продуктов, способствующих блокировке, таких как кукуруза, сельдерей, попкорн, орехи, капуста, кокосовое миндальное печенье, грейпфрут, изюм, сухофрукты, яблочная кожура.
Существует ряд других осложнений, которые могут возникнуть после того, как колостома сформирована:
- Проблемы с кожей, когда возникает воспаление и раздражение на кожном покрове вокруг стомы. Врачи в Ассута дадут рекомендации, как решить ее.
- Свищ (фистула) – рядом с колостомой развивается свищ, патологический небольшой канал.
- Ретракция стомы – происходит втягивание колостомы в брюшную стенку. Причиной может быть как резкая потеря, так и увеличение веса. В результате кишечное содержимое может протекать и вызывать раздражение кожи. Различные виды калоприемников могут облегчить эту проблему, хотя в некоторых случаях требуются дальнейшие операции.
- Пролапс стомы – выпадение слизистой оболочки кишки из-за широкой стомы. Другими способствующими факторами может быть метеоризм кишечника, повышенное внутрибрюшное давление, ношение поясных калоприемников. Если пролапс небольшой, применение другого калоприемника может улучшить ситуацию, хотя в дальнейшем, возможно, потребуется хирургическое вмешательство. Также рекомендуется не поднимать тяжести, использовать бандаж.
- Утечки пищеварительных отходов из толстой кишки на кожу или внутрь брюшной полости. При внешних проблемах могут помочь применение различных калоприемников и техник, при внутренних потребуется дальнейшая хирургия.
- Ишемия стомы из-за уменьшения к ней притока крови. Возникнет необходимость в дополнительной операции.
- Стеноз или сужение стомы. В большинстве случаев появляется спустя шесть-восемь недель после операции колостомы. Может применяться оперативный подход, расширяющий устье. Пользу принесет процедура «пальцевого бужирования», специальный массаж.
Высокий уровень профессионализма врачей в клинике Ассута, современные возможности медицины обеспечат наилучший результат лечения с минимальными осложнениями.
Колоректальная хирургия в Израиле: операции при раке прямой и толстой кишки
Операции при раке прямой и толстой кишки в клинике Ассута. Методы лечения метастазов колоректального рака. Побочные нежелательные явления колоректальной хирургии.
Лечение рака кишечника в Израиле
Лечение рака кишечника в Израиле под руководством Моше Инбара предлагает клиника Ассута.
Отправляя форму Вы соглашаетесь с политикой конфиденциальности
источник
Резюме. Приведено детальное описание лапароскопической методики устранения грыж в области стомы и техники выполнения

Приведенная в статье методика лапароскопического устранения парастомальных дефектов с использованием сетки по модифицированной методике Sugarbaker, по утверждению авторов, показала высокую эффективность на протяжении двух лет наблюдения. Методика разработана под руководством доктора С. Раджапандиан из отдела хирургии минимального доступа Больницы и исследовательского центра имени Джема, Тамил-Наду, Индия (S. Rajapandian, Department of Minimal Access Surgery, Gem Hospital and Research Centre, Tamil Nadu, India), и опубликована в «Journal of Minimal Access Surgery» в сентябре 2017 г.
Авторы статьи подчеркивают, что ПГ является наиболее распространенным осложнением после формирования постоянной стомы, возникающим у почти половины пациентов в течение двух лет от момента операции. Ни один из известных к настоящему моменту способов хирургического устранения данного дефекта не лишен возможности его рецидива. Из распространенных методов коррекции наибольшей популярностью пользуется разработанная мини-инвазивная методика лапароскопического вмешательства по методу доктора Paul H. Sugarbaker, сопровождающаяся наименьшим числом рецидивов. Как подчеркивают авторы, хотя эта методика и имеет наименьшее количество рецидивов, все же при определенном усовершенствовании их частоту возможно свести к минимуму. Особенно значителен риск рецидива при формировании стомы в подвздошной области. Расположение сетки вокруг стомы в области дефекта в виде замочного отверстия дает неплохие результаты, как сообщают авторы. Комбинация этих двух методов, по заявлению авторов методики, позволила получить хороший отдаленный результат лечения, сохранявшийся на протяжении двух послеоперационных лет.
Операция выполняется с применением четырех портов: одного 10-миллиметрового — для видеообзора и трех 5-миллиметровых — для манипуляции, расположенных в соответствующих точках на передней брюшной стенке.
Ключом к успеху является формирование надежного окружения вокруг парастомического дефекта после удаления грыжевого мешка и сужения до соответствующего размера линейного дефекта. Окружность вокруг стомы укрепляется сеткой соответствующих размеров и клипируется. Важно достичь хорошей визуализации краев дефекта, полностью удаляя сращения. После чего линейный дефект ушивается непрерывным проленовым швом без сужения стомы. Завершают операцию укреплением места дефекта композитной сеткой, размещенной внутрибрюшинно. В заключение авторы утверждают, что им удалось получить хороший результат мини-инвазивного устранения ПГ путем комбинации нескольких методик, а сама методика надежна и безопасна. Полученный хороший функциональный результат сопровождался прекрасным косметическим эффектом. Тем не менее метод представляет собой сложную процедуру, требующую хороших хирургических навыков и терпения, как подчеркивают авторы.
- Rajapandian S., Jankar S.V., Dey S. et al. (2017) A case report of modified laparoscopic keyhole plus repair for parastomal hernia following ileal conduit. J. Min. Access Surg., 13: 312–314.
Александр Осадчий
источник
Стома (στομα –греч.) -это искусственно созданное соустье (сообщение) междупросветом любого полого органа (трахея, желудок, мочеточник и др.) и поверхностью кожи человека.
Кишечная стома (εντερικό στόμιο–греч.) — это искусственно созданное соустье (сообщение) между тем или иным отделом кишечника человека и поверхностью кожи.
Существует несколько разновидностей кишечных стом. Если стому формируют из петли тонкой кишки, то ее название будет соответствовать отделу тонкой кишки, на которой она сформирована: стому, сформированную из петли тощей кишки, называют еюностомой, из петли подвздошной кишки — илеостомой.
При формировании стомы из какого-либо отдела толстой кишки, она носит название колостома – это общее название для всех искусственных соустий толстой кишки.
Кроме того, наименование стомы может указывать на тот отдел толстой кишки, который был использован для ее формирования. Так, из слепой кишки (caecum– лат.) может быть сформирована цекостома, из восходящей ободочной кишки (colonascendens – лат.) – асцендостома, из поперечной ободочной кишки (colontransversum – лат.) формируют трансверзостому, из нисходящей ободочной кишки (colondescendens – лат.) формируют десцендостому, а из сигмовидной кишки (сolonsygmoideum – лат.) формируют сигмостому. Наиболее часто встречаются стомы, сформированные на наиболее мобильном отделе толстой кишки – на петле поперечной ободочной кишки.
Спектр заболеваний и состояний при которых необходимо формировать кишечную стому довольно широкий. Среди заболеваний можно выделить колоректальный рак: рак прямой кишки или рак ободочной кишки, осложненный кишечной непроходимостью, тяжелые и осложненные формы неспецифического язвенного колита, болезнь Крона, осложненные формы острого дивертикулита, при оперативном лечении множественных ножевых и огнестрельных ранениях кишечника.
Многие пациенты с опухолевыми заболеваниями кишечника поступают в стационар в тяжелом состоянии, часто с осложненными формами заболевания. Данным пациентам в экстренном порядке проводят операции, которые и завершаются формированием кишечной стомы. Как правило, создание стомы позволяет (в данной ситуации) подготовить пациента для более сложного и радикального лечения.
В других же случаях, при выполнении определенного рода плановых операций, например, при низкой передней резекции прямой кишки по поводу рака прямой кишки, формирование стомы является необходимым условием для уменьшения риска несостоятельности вновь сформированного соединения между двумя фрагментами кишечника и, соответственно, является мерой профилактики возникновения интраабдоминальных абсцессов и перитонита – серьезных хирургических осложнений, которые могут возникнуть в результате несостоятельности межкишечного соустья.
Стома может быть временной и постоянной.
Временная стома формируется для ограничения прохождения кишечного содержимого по кишке, при необходимости исключения воздействия каловых масс на зону анастомоза – хирургически сформированного соединения между двумя концами кишки; или в том случае, если не удается добиться хорошей подготовки кишки к операции (при нарушении кишечной проходимости из-за опухоли или спаек). Также формирование временной стомы может потребоваться при этапном хирургическом лечении пациентов с болезнью Крона, семейным аденоматозном полипозе, когда на первом этапе выполняется удаление всей ободочной кишки или всей ободочной кишки вместе с прямой кишкой с формированием J-образного резервуара; при недержании (анальной инконтиненции) тяжелой степени.
Хирургическое лечение осложненных форм острого дивертикулита (операция Гартмана или операции по типу Гартмана) заканчивается формированием концевой сигмостомы. В последующем, при отсутствии противопоказаний, возможно проведение реконструктивно-восстановительной операции, при которой стому удаляют, а проходимость кишечника восстанавливают.
При низкой резекции прямой кишки, создание защитной (превентивной) стомы также носит временный характер. В определенные сроки, после проведения проктографии – метода исследования, подтверждающего состоятельность анастомоза, стому ликвидируют.
Постоянную стому чаще всего формируют у пациентов с колоректальным раком при невозможности выполнения радикальной операции — для устранения или предотвращения кишечной непроходимости.
При радикальном хирургическом лечении рака прямой кишки и рака анального канала с распространением опухолевого процесса на сфинктерный аппарат прямой кишки (анальные сфинктеры) – выполняют удаление сфинктерного аппарата вместе с опухолью. В данной ситуации хирург формирует концевую постоянную стому на передней брюшной стенке, которая и является новым противоестественным задним проходом (anuspraeternaturalis – лат.).
Будет ли стома временной или постоянной, во многом зависит от основного заболевания, а также от многих других факторов: возраста человека, сопутствующих заболеваний, осложнений после операции, анатомических особенностей пациента.
Получить четкий ответ по поводу возможности ликвидации стомы можно у лечащего врача.
Конкретную локализацию колостомы определяет хирург с учетом клинической ситуации, анатомических особенностей пациента. Кроме того, обязательно берется в расчет состояние наружных покровов и брюшной стенки — шрамы и рубцы значительно осложняют установку калоприемника.
Илеостома чаще всего располагается в правой подвздошной области, на переднюю брюшную стенку выводится участок подвздошной кишки.
- Асцендостома, цекостома располагается в правой подвздошной области или правом мезогастрии, формируется из восходящей, слепой кишки. Кишечные выделения близки по своему составу к тонкокишечному содержимому.
- Трансверзостома может располагаться в правом или левом подреберьях, а также по средней линии живота выше пупка, на уровне пупка слева или справа от него. Этот вид стомы формируется из поперечной ободочной кишки. У большей части больных происходит выделение кашицеобразного содержимого, легко раздражающего кожу вокруг стомы.
- Сигмостома располагается в левой подвздошной области, выводится сигмовидная кишка. По сигмостоме кал выделяется, как правило, один-два раза в сутки, по консистенции — полуоформленный.
Консистенция, цвет каловых масс и частота смены или опорожнения калоприемника будут отличаться в зависимости от того, какой отдел кишечника былиспользован для формирования кишечной стомы.
Содержимое тонкой кишки жидкое и щелочное, поэтому такое же по химическому составу и консистенции отделяемое по тонкокишечной стоме и выделяется. Щелочная реакция отделяемого данной разновидности стом является причиной, по которой возникает сильное раздражение кожи – при попадании содержимого стомы на нее. Длительный контакт химуса с кожей приводит к формированию незаживающих эрозий и язв на коже.
При сравнении объема отделяемого за сутки — суточный объем жидкого химуса из тонкокишечных стом значительно превышает объем выделений из колостомы. Из-за электролитных потерь по стомам, сформированных на петле тонкой кишки, значительного количества жидкости с высоким содержанием калия и натрия (так называемых электролитов крови) — большинство людей с тонкокишечной стомой подвержены дегидратации (обезвоживанию) и нарушению электролитного баланса крови. Также возможно образование камней в почках и желчном пузыре: при обезвоживании почки реабсорбируют воду из первичной мочи, тем самым производят более концентрированную мочу. Из такой концентрированной мочи может «выпадать» минеральный осадок и происходить формирование камней – в почках и других отделах мочевыводящих путей.
Для процесса переваривания (ферментации) пищи толстая кишка имеет сравнительно небольшое значение, так как, за исключением некоторых веществ, пища почти полностью переваривается и всасывается уже в тонкой кишке. Из тонкой в слепую кишку – начальный отдел толстой кишки — поступает за сутки в среднем 500-800 мл жидкого содержимого. В толстой кишке происходит формирование каловых масс за счет всасывания воды, а в сигмовидную кишку поступает уже полностью сформированный кал.Таким образом, сегмент кишки, из которого сформируют колостому, будет выступать в качестве искусственного ануса. Отделяемое колостомы имеет запах, который зависит от качества употребляемой пищи. Объем и консистенцию каловых масс можно регулировать подбором соответствующей диеты, количеством выпитой жидкости (сок, вода) в сутки.
Весьма важно, чтобы пищевой рацион стомированных пациентов был сбалансированным и разнообразным, включал самые различные продукты. Как правило, специальной диеты не требуется. После операции надо возвращаться к обычному регулярному питанию. Лучше всего постепенно расширять диету, добавляя по одному виду продукта в день, отмечая при этом изменения в характере и частоте стула и делая соответствующие выводы. Надо стараться есть не спеша, часто и понемногу, хорошо пережевывая пищу.
Необходимо учитывать, что некоторые продукты питания закрепляют стул, а другие, наоборот, вызывают его послабление. Изменяя свой рацион, пациент может отрегулировать частоту актов дефекации до одного-двух раз в сутки.
Закрепляющее действие оказывает белый хлеб, макаронные изделия, слизистые супы, рисовая каша на воде, сливочное масло, отварные мясо и рыба, вареные вкрутую яйца, бульоны, картофельное пюре, черный чай, какао, некоторые фрукты (груша, айва).
Послабляют: черный ржаной хлеб, овсяная каша, жареное мясо, рыба и сало, сырое молоко, кефир, простокваша, сметана, большинство овощей и фруктов (капуста, свекла, огурцы, виноград, яблоки, сливы, инжир).
Повышенному газообразованию способствуют бобовые, капуста, сахар, газированные напитки. Неприятный запах из колостомы может появиться, если пациент употребляет слишком много яиц, лук, чеснок.
Кишечную стому необходимо рассматривать как задний проход (противоестественный анус), но расположенный в другом месте, на животе. Особенностью нового противоестественного ануса является отсутствие сфинктерного аппарата, а значит и функции держания.
Зачастую вы не будете чувствовать позыва на дефекацию, кал и газы будут отходить спонтанно, вы не сможете контролировать этот процесс. Однако, получив необходимые консультации по уходу и современные калоприемники, можно справиться с этой новой особенностью самогигиены и быта.
Современные калоприемники компенсируют утраченные после операции функции, содержимое кишки (кал и газы) надежно изолируются в герметичном стомном мешке, сделанном из газонепроницаемых материалов. Калоприемники предназначены не только для сбора кала, но и для защиты кожи вокруг стомы и фиксируются на коже живота сразу после формирования стомы в финале операции. Предлагаемые производителями современные калоприемники компактны, незаметны под одеждой.
Дерматит наблюдается довольно часто, является следствием механического раздражения (частая смена калоприемников, неосторожная обработка кожи), или химического воздействия кишечного отделяемого (протекание под пластину, плохо подобранный, негерметичный калоприемник).
Проявления дерматита: покраснение, пузырьки, трещинки, мокнущие язвочки на коже вокруг стомы. Раздражение кожи вызывает зуд, жжение, иногда сильные боли. Возможно развитие аллергической реакция кожи на приспособления и средства по уходу за стомой. Если аллергия выражена, то следует на некоторое время отказаться от использования приклеиваемых пакетов. В таких случаях вопрос о выборе типа калоприемника должен решать врач. Нередко причиной кожных осложнений бывает просто недостаточный уход за кожей в зоне фиксации стомы. В случае раздражения кожи вокруг стомы необходима консультация колопроктолога или специалиста по реабилитации стомированных пациентов.
При частых дерматитах вокруг стомы — на границе между кожей и слизистой оболочкой образуются полиповидные выросты, которые легко кровоточат. Обычно эти образования небольшие, диаметром несколько миллиметров. При возникновении подобных изменений кожи обратиться к врачу.
Эвентрация тонкой кишки — выпадение петель тонкой кишки в парастомическую рану — происходит, если для формирования стомы был выполнен слишком широкий разрез. Данное осложнение чаще возникает у беспокойных детей, которые в ближайшие дни после операции много плачут, что является причиной повышения внутрибрюшного давления и как следствие – формирования эвентрации. У взрослых пациентов длительное повышение внутрибрюшного давления (упорный кашель, многократная рвота) и нарушение лечебно-охранительного режима (подъем тяжестей) также приводит к эвентрации. Выпадение петель тонкой кишки требует экстренного оперативного пособия.
Эвагинация – выворот кишки наружу. Чаще возникает у детей. Определенную роль в возникновения данного осложнения могут играть постоянно повышенное внутрибрюшное давление, усиление перистальтической деятельности приводящего отдела кишки, чрезмерно свободный дефект апоневроза. Эвагинация может быть незначительной, и ее можно устранить легким нажатием, но иногда она массивная, например, цекостомия нередко осложняется эвагинациейи леоцекального угла. В большинстве случаев хирургическая помощь не требуется, но пациенту приходится постоянно вправлять выпавшую кишку.
Стриктура стомы – сужение выходного отверстия стомы. Развивается чаще всего при склонности тканей (кожи) к формированию келоидных рубцов. Реже причиной стеноза может стать ушивание передней брюшной стенки вокруг стомы. При этом осложнении задерживается опорожнение, а в редких случаях возможно развитие непроходимости кишечника. При постепенном формировании сужения (стриктуры) выходного отверстия стомы, борьба пациента с данным осложнением сводится к изменению диеты и формированию мягких каловых масс, что значительно облегчает их отхождение через суженное отверстие. В дальнейшем расширить сужение удается методом бужирования, путем введения в суженное отверстие предметов медицинского назначения (резиновый зонд, катетер). Устранить стриктуру консервативным путем (бужированием) не всегда удается, тогда прибегают к оперативному пособию. В ходе операции, по показаниям, стому ликвидируют или выполняют ее реконструкцию.
В большинстве случаев появление крови вызвано повреждением слизистой оболочки кишки вследствие неаккуратного ухода за стомой или использования грубых материалов. Край тесного отверстия в пластине, жесткий фланец калоприемника также могут травмировать кишку и вызвать кровотечение. Кровотечение, как правило, прекращается самопроизвольно. Но если кровотечение обильное, необходимо обратиться к врачу.
Это постепенная дислокация стомического отверстия ниже уровня кожи, втяжение может быть по всей окружности стомического отверстия или частичное. Наличие воронкообразного углубления значительно затрудняет уход за стомой и требует применения специальных калоприемников с конвексной (вогнутой) пластиной и дополнительных средств ухода (специальные пасты для выравнивания поверхности кожи и ее защиты). В случае неэффективности этих мероприятий предпринимают хирургическое лечение (реконструкция стомы).
Это выпячивание органов брюшной полости вокруг стомы из-за слабости мышечного слоя передней брюшной стенки в месте формирования стомы, чаще на фоне повышенного внутрибрюшного давления. Риск появления грыжи увеличивается, если пациент страдает ожирением. Способствуют формированию грыж — длительный кашель и многократная рвота в раннем послеоперационном периоде. Для профилактики этого осложнения сразу после операции используют эластичные бандажи. В дальнейшем бандаж носят в течение 2-3 месяцев.
Пациенты даже с небольшими размерами парастомальных грыж могут испытывать боли, запоры, затруднения при пользовании калоприемниками. При ущемлении парастомальных грыж возможно только хирургическое лечение.
Хирургическая реабилитация — важная часть медицинской реабилитации стомированных больных.
Сроки проведения реконструктивных и реконструктивно-восстановительных операций определяются индивидуально и зависят от первоначального диагноза, вида предполагаемого вмешательства, общего состояния больного.
Реконструктивно-восстановительные и пластические операции относятся к категории наиболее сложных в колопроктологии и должны выполняться исключительно квалифицированными хирургами со специальной подготовкой и достаточным для этого опытом.
В настоящее время восстановление непрерывности кишечника при ликвидации стом является одной из актуальных задач абдоминальной хирургии.
Выполнение реконструктивно-восстановительных операций на толстой кишке приобретает высокую актуальность для социально-трудовой реабилитации и улучшения качества жизни стомированных пациентов (пациентов с илео- или колостомой). Данное вмешательство по технической сложности иногда превосходит первичную операцию, но при этом методы хирургической коррекции при ликвидации стом за последние 10 лет практически не претерпели кардинальных изменений.
До настоящего времени точные сроки вос-становления кишечной непрерывности при стомах не определены и в зависимости от различных факторов составляют от 2-3 недель до 1,5 лет.
При двуствольном типе колостомы проводят выделение петли кишки из окружающих тканей, в дальнейшем формируют анастомоз из стенок кишечника.
У больных с одноствольной концевой колостомой после операции типа Гартмана для восстановления непрерывности толстой кишки требуется сложная реконструктивная операция. Участки кишки соединяют методами «конец-в-конец» или «бок-в-бок». Сразу после формирования анастомоза перед ушиванием раны передней брюшной стенки обязательно проверяют герметичность соединения путем контрастирования или воздушной пробы
Наличие отягчающих факторов в виде колостомических и параколостомических осложнений усложняет задачу хирурга на этапе выполнения повторного вмешательства. Параколостомические и вентральные грыжи, стриктуры колостомы, лигатурные свищи, эвагинациистомы приводят к дополнительному инфицированию предстоящего операционного доступа.
В Клинике ККМХ проводятся все виды реконструктивно-восстановительных операций на толстой кишке, а также восстановительные операции при наличии илеостомы – с наличием парастомальных осложнений или без них.
Если у человека возникла необходимость формирования стомы кишечника, ему нужно знать о том, как теперь изменится его жизнь и привычки. Существуют заболевания, при которых стома является единственным способом спасти жизнь больному. При каких заболеваниях нужна такая операция, какие виды оперативного вмешательства бывают и что за осложнения возникают при несоблюдении рекомендаций лечащего врача?
Cтома кишечника — мера оперирования, необходимая для выведения каловых масс вне анального отверстия.
Стома прямой кишки — это искусственное отверстие, которое создается в прямой кишке, в результате чего из органа выводятся каловые массы, так как опорожнение естественным путем утруднено из-за тяжелого заболевания. Стома формируется временно или же человеку придется всю жизнь быть с таким отверстием. Если нет никаких осложнений и не развиваются сопутствующие патологии, человек может работать и вести полноценную социальную жизнь. Однако, если такое хирургическое вмешательство вызвано серьезным заболеванием, то больной может стать инвалидом и тогда ему потребуется помощь близких.
Показанием к формированию искусственного отверстия является врожденная аномалия строения кишечника, когда появляются проблемы с его естественным опорожнением. Благодаря искусственному отверстию удается решить проблему опорожнения и восстановить нормальное функционирование кишечника. Но бывают такие болезни, при которых орган подлежит полному или частичному удалению, при этом возможно удаление и рядом расположенных органов (при онкологии с развитием метастазов). Вот перечень болезней, при которых формируется искусственное отверстие:
Стому применяют при раке, травмах кишечника, недержании каловых масс.онкологическое поражение кишечника и соседних органов;механическое повреждение;колит ишемический и неспецифический;проблемы с недержанием кала;поражение органа ядами и химическими веществами;другие патологии, которые нарушают работу органов пищеварения.
В зависимости от места наложения бывают такие стомы, как:Колостома, когда поражена толстая кишка, в результате чего появилась необходимость выведения стомы. При колостоме разгрузка толстой кишки случается не менее 2−3 раз в день, при этом образуются полноценные каловые массы.Илеостома формируется в том случае, если патологические процессы протекают в тонком кишечнике и возникла необходимость выведения тонкого участка кишки. При илеостоме у больного нарушен стул, все время беспокоит диарея, что приводит к обезвоживанию организма и ухудшению состояния здоровья. Илеостому формируют в области подвздошной кишки, стома выводится в правой стороне брюшной полости.В зависимости от формы, искусственные отверстия бывают:плоские;втянутые;выпуклые.В зависимости от продолжительности реабилитационного периода:Временная формируется в случаях, когда не получается опорожнить кишечник до того, как будет проведено вмешательство (образование спаек, опухоли, которая перекрывает весь просвет). После того, как вмешательство проведено, кишечник восстанавливает свои функции и потребность в стоме отпадает.Постоянная формируется навсегда и не может быть удалена. Это вызвано необратимыми патологическими процессами, когда орган поврежден и его невозможно восстановить.В зависимости от количества формируемых стволов:одноствольная, когда формируется один ствол.двуствольная при которой делается два ствола, которые близко расположены друг с другом, но выводят их в одну стому.
Если у больного рак, который полностью перекрывает просвет кишечника, показано проведение операции по формированию искусственного отверстия. При раке опухоль полностью удаляется и если есть необходимость, то удаляют и часть кишки, в таком случае выполнение ее функций будет производить стома. Особенности ухода за отверстием такие же, как и при обычной стоме, однако, если больной ослаблен или он полностью прикован к постели, то гигиенические процедуры выполняются родственниками или больничным персоналом.
Формы и размеры искусственного отверстия меняются со временем. После того, как оно будет сформировано, на месте выведения отверстия образуется отек, который кровоточит и болит, пока рана не заживет. Через 5−7 дней отек проходит, стома уменьшается в размере, формируется здоровый розовый оттенок. За 2−2,5 месяца стома полностью становится сформирована. Она уменьшается и увеличивается в размере, это связано с тем, что происходит сокращение или расширение стенок кишечника. Размер стомы нужно всегда контролировать. В первые 2−3 месяца за размером нужно следить каждый день, а после, в течение года, 1 раз в месяц. Если все нормально и не появилось никаких осложнений, то в дальнейшем стому проверяют раз в 6 месяцев.
Если у больного сформирована илеостома, то питание основывается на употреблении щадящей пищи, которая приготовлена на пару или сваренная. Диета исключает употребление копченостей и жирных сортов мяса, фастфудов, острых специй и приправ, масла растительного и сливочного в больших количествах, сока, сырых фруктов и овощей. Нельзя есть кислые продукты (помидоры, кислые фрукты), белокочанную капусту, картофель любого вида приготовления, бобы. Во время диетического питания нужно исключить газированные напитки, пищу, которая содержит грубые компоненты, орехи. В достаточном количестве употреблять жидкость, так как есть риск развития обезвоживания.
При искусственном отверстии диета основывается на принципах правильного питания с употреблением достаточного количества воды, так как могут периодически возникать запоры и проблемы с опорожнением. Человек может сам определять, какие продукты ему подходят, а от каких нужно полностью отказаться. При формировании такого вида искусственного отверстия больному нужно отказаться от вредных привычек, научиться тщательно пережевывать пищу, есть маленькими порциями, каждые 2−2,5 часа.
Уход за искусственным отверстием состоит в постоянном контроле над заменой калоприемника, слежении за стомой и кожей вокруг отверстия, осуществлении гигиенических процедур. Если у человека нет никаких осложнений и он движим, то осуществлять уход за стомой он может сам. Уход не требует соблюдения стерильности, а для процедур достаточно будет чистой марли и ватки, кипяченой воды, ножниц и зеркала. Уход за калоприемником заключается в регулярной его смене, которую рекомендуют проводить по утрам или перед сном.
Постоянное раздражение кожи в месте нахождения отверстия. У больного появляются ранки и эрозии, появляется аллергия и другие проблемы кожного покрова. Такие вопросы нужно решать с врачом, он поможет подобрать лечебные мази и средства, которые помогут устранить дискомфорт. Осложнением бывают и кровотечения из отверстия, когда слизистая кишечника постоянно раздражена из-за неправильного питания и несоблюдения гигиенических процедур.
Стеноз стомы тоже нередко возникает у людей, которые недавно перенесли оперативное вмешательство. Сужение мешает нормальной дефекации и если появляются запоры, нужно расширять стому. Выпадение стомы тоже может случиться у больного, который нарушает правила и рекомендации врача. Если такое произошло, нужно срочно обращаться в больницу.
Операция по закрытию стомы проводится через полгода после предыдущего вмешательства. Но если у человека появились осложнения и другие патологии, то восстановлению кишечник будет подлежать, когда будут устранены неполадки. Реконструкция петлевой и двуствольной стомы проводят через отверстие в колостомии, где есть возможность очистить края кишечника и соединить их в одном ряду.
После такого оперативного вмешательства требуется провести повторную лапаротомию, при которой больному минимально будет повреждена стенка брюшной полости, но не менее эффективно устранена патология. После закрытия стомы у больного проявляются послеоперационные последствия, поэтому в такой период нужно быть под постоянным наблюдением у врача.
После оперативного вмешательства по закрытию стомы больному составляется меню, которое поможет избежать осложнений и развития воспаления. Меню исключает пищу, которая оказывает раздражающее действие на кишечник, копчености и соленые продукты, жирные блюда, свежие овощи и фрукты, алкоголь, пиво, газированные напитки. Если у больного есть вопросы относительно диеты, то их нужно обсуждать с лечащим врачом.
Современная медицина располагает самыми различными средствами для того, чтобы спасти жизнь пациента. Но до сих пор в медицинской практике существуют методы, известные еще античным лекарям. Одним из них является такое хирургическое вмешательство, которое имеет название «стома». Что это такое, какие имеет показания, как проводится – обо всем этом узнаете, прочитав материал. Особое внимание мы также уделили уходу за разными видами стом, так как зачастую такие манипуляции проводятся в домашних условиях, а качество их проведения влияет на процесс выздоровления.
Стома – что это такое в хирургии? Это специальное отверстие, которое производят хирургическим путем больному по медицинским показаниям. Чаще всего проводят стому кишки, мочевого пузыря, реже – трахеи. Что представляет собой стома? Это отверстие, которое сообщает полый нарушенный орган с наружным катетером или трубкой с целью нормализации состояния пациента после хирургического вмешательства или других манипуляций. Самой распространенной операцией является образование отверстия в брюшной полости. В данном случае показанием к стомированию является удаление кишечника (или его части).
Стома — это временно или пожизненно, считается ли такое состояние человека инвалидностью? Искусственное отверстие не считается болезнью и само по себе не является поводом для получения инвалидности, так как не исключает возможности полноценной жизни. Обучившись правильно использовать калоприемник или другие приспособления для ухода за стомой, человек может полноценно работать, учиться, заниматься спортом, строить семью. Но часто именно показания к стомированию являются серьезной патологией, приводящей к инвалидности и ограниченным возможностям пациента.
Стомирование может быть временным, например, такую операцию производят для реабилитации пациента после перенесенной операции или тяжелой инфекции, которая нарушила работу выводящей системы. После восстановления нарушенных функций стома может быть удалена хирургическим путем. Но в некоторых ситуациях, например, после удаления кишечника, стома — это необходимое условие для обеспечения нормальной жизнедеятельности пациента.
Показаниями к операции стомирования считаются врожденные патологии, травмы, операции, которые привели к полному или частичному удалению выводящих органов. Соответственно, нарушается нормальная работа поврежденных систем. Стома помогает восстановить природные функции организма. В каких же случаях возникает необходимость полного или частичного удаления кишечника, мочевого пузыря или трахеи, после которых требуется постановка искусственного отверстия:
Первое место занимает рак указанных органов, который приводит к хирургическому вмешательству по удалению поврежденных тканей.Травмы.Неспецифический и ишемический колит.Недержание.Лучевые и химические поражения.Другие заболевания, нарушающие работоспособность органов.
Бывает разных видов, форм и размеров стома. Что это такое? Фото ниже демонстрирует кишечный искусственный свищ.
Стомы различают в зависимости от области хирургического вмешательства:
гастростома;кишечные: илеостома, колостома;трахеостома;эпицистостома.
По форме бывают выпуклые и втянутые. Существуют одноствольные и двуствольные. В зависимости от длительности применения: временные и постоянные.
По статистике, чаще других видов встречается стома кишечника.
Каждый вид отличается принципом постановки, способом действия и нуждается в определенном уходе и реабилитационном периоде.
Трахеостома – это искусственно созданное отверстие в шее с выведенной трубкой, которое устанавливается с целью воссоздания поврежденных функций дыхания человека. При нарушениях работы дыхательной системы, невозможности произведения самостоятельного акта вдоха-выдоха пациенту часто в экстренном порядке проводят стомирование трахеи.
Такая стома — это достаточно сложное в уходе образование. Она доставляет немало дискомфорта человеку. Особенно если устанавливается навсегда. Открытые дыхательные пути способствуют легкому проникновению вирусов и бактерий, что приводит к различным заболеваниям и ослабляет общий иммунитет человека. Кроме того, искусственная «трахея» не увлажняет и не согревает вдыхаемый воздух, что также способствует проникновению инфекций и риску развития различных заболеваний. Поэтому контролировать качество вдыхаемого воздуха нужно извне – тщательно следить за температурой воздуха в комнате, в которой находится пациент. Для увлажнения используют специальные аппараты или накладывают влажную салфетку на поверхность трубки трахеостомы, меняя ткань по мере ее высыхания.
Пациенту нельзя заниматься активными видами спорта, плавать (тем более погружаться под воду). Любое, даже незначительное попадание воды в трубку может привести к остановке дыхания.
Трахейная стома — это навсегда? Чаще всего нет. Постоянной она может быть только в случае удаления трахеи (что бывает крайне редко) или полной неспособности человека к самостоятельному дыханию, когда такое состояние не подлежит лечению и восстановлению.
Временную трахеостому устанавливают во время хирургической операции для подачи наркоза, если другими способами провести анестезию невозможно.
Трахеостома требует регулярного правильного ухода:
Каждые несколько часов наружную трубку нужно промывать раствором натрия гидрокарбоната (4%) для удаления остатков слизи из полости.Для профилактики образования кожных воспалений и заболеваний необходимо обрабатывать участок вокруг трахеосомы. Для этого в посуде смачивают ватные шарики раствором фурацилина. Затем при помощи пинцета промакивают ими участок кожи вокруг трахеостомы. После чего наносится цинковая мазь или паста Лассара. Завершается обработка наложением стерильных салфеток. Фиксируют повязку пластырем.Периодически рекомендуется отсасывать содержимое трахеи, так как часто пациенты с трахеостомой не могут полноценно откашляться, что приводит к застою слизи и, как следствие, затруднению дыхания. Для проведения такой манипуляции нужно усадить пациента на кровати и провести ручной массаж грудной клетки. Через трубку влить в трахею 1 мл натрия гидрокарбоната (2%) с целью разжижения слизи. Затем нужно ввести в трубку катетер трахеобронхиальный. Присоединив специальный отсос, удалить слизь их трахеи.
Правильный уход за стомой крайне важен, так как нарушение ее функций может привести к остановке дыхания.
Гастростома выводится из брюшной области для обеспечения человека питанием в случаях, когда пациент не может самостоятельно принимать пищу. Таким образом, вводится жидкое или полужидкое питание непосредственно в желудок. Чаще всего такое состояние является временным, например, при серьезных травмах и в послеоперационный период. Поэтому гастростома в редких случаях бывает постоянной. При восстановлении функции самостоятельного приема пищи гастростома закрывается хирургическим путем.
Желудочная стома — это что такое, в каких случаях устанавливается? При наложении гастростомы наружу выводится резиновая трубка, предназначенная непосредственно для транспортировки пищи в желудок. Во время кормления вставляют воронку для удобства, а в перерывах между приемами пищи зажимают трубку ниткой или прищепкой.
При гастростоме главной целью ухода является обработка кожи вокруг отверстия с целью профилактики кожных воспалений, опрелостей, сыпи. Участок кожи вокруг стомы обрабатывается сначала раствором фурацилина при помощи ватных шариков и пинцета, а затем спиртом. После чего смазывается асептической мазью. Завершается процедура наложением повязки.
Эпицистома выводится из мочевого пузыря на поверхность брюшной стенки с помощью специального катетера. Показаниями к назначению такой манипуляции является неспособность пациента к естественному мочеиспусканию по различным причинам. Бывают эпицистостомы временные и постоянные.
Требует особого наблюдения такая стома. Это что значит? Уход за эпицистостомой достаточно сложный: нужно уметь не только чистить катетер и ухаживать за кожей вокруг него, но и промывать мочевой пузырь и заменять мочеприемник. Поэтому лучше, если такие процедуры будет проводить квалифицированная медсестра или сиделка.
Эпицистома вносит определенные ограничения в жизнедеятельность пациента. Так, больному не рекомендуется плавать, заниматься спортом, длительное время находиться при низкой температуре воздуха.
Нужно тщательно следить за чистотой катетера и участка кожи вокруг него. Дважды в день следует промывать кожу мыльным раствором, а наружную трубку и мочеприемник – по мере засорения.
Важно следить за количеством и качеством выделений. Не должно быть гноя и крови – при таких симптомах необходимо срочно обратиться за медицинской помощью. Также требуется консультация специалиста в случае повышения температуры тела пациента, уменьшения объема мочи, изменения ее цвета, повреждении катетера или нарушения его положения, наличия болей внизу живота.
Кишечные стомы — это что такое, какие виды существуют? Такой тип отверстия называют еще «искусственным кишечником». Устанавливаются при нарушениях работы соответствующего органа после различных хирургических операций. Например, при удалении кишечника или его части. В этом случае ставится постоянная стома. А, например, после операции удаления грыжи, которая привела к неспособности организма справляться с выведением каловых масс естественным путем, хирурги проводят стомирование временного характера.
Выведение на брюшную стенку толстой кишки называют колостомой. А тонкой – илеостомой. Снаружи оба вида представляют собой выведенный на переднюю стенку брюшной полости участок кишки. Такая стома — это свищ в виде розочки, на который снаружи устанавливается калоприемник.
С целью недопущения послеоперационных осложнений и распространения неприятного запаха стома кишечника нуждается в регулярном уходе.
При кишечных стомах чаще, чем при других видах, наблюдается развитие осложнений, связанных с неправильным уходом. Вопреки распространенному мнению, калоприемники нужно менять только по необходимости, так как частая смена приводит к раздражениям и повреждениям стомы и участка вокруг отверстия. В зависимости от вида калоприемника менять его следует с такой регулярностью:
когда содержимое однокомпонентой системы достигло половины или у пациента появился дискомфорт от мешка-приемника;при двухкомпонентной системе клеящую пластинку оставляют на 3 дня.
Непосредственно мешок для приема каловых масс одевают на момент дефекации. После чего сразу снимают, стома кишки очищается мыльным раствором, насухо промакивается салфетками. Затем смазываются препаратом «Стомагезив», а слизистая кишечника – вазелином для предотвращения трещин. Накладывается салфетка, сложенная в несколько слоев, фиксируется повязка пластырем, а затем надевается белье. Уход за стомой – важная составляющая выздоровления пациента.
Осложнения после проведения операции стомирования – ситуация достаточно распространенная. Стома после операции требует тщательного наблюдения врача и правильного ухода. Какие могут возникнуть проблемы, как с ними бороться и предотвратить, рассмотрим подробнее:
Дерматит околостомный (раздражение кожи). Раздражение может происходить по причине неправильного ухода, неподходящих средств и препаратов, неверного укрепления катетера. Появляются жжение, зуд, высыпания.Кровотечение из области искусственного отверстия может быть вызвано травмированием слизистой оболочки катетером или трубкой. Обычно такие повреждения не вызывают беспокойства врачей и проходят самостоятельно. Но если кровотечение обильное и не прекращается в течение нескольких часов, необходима срочная помощь медиков.Ретракция (стома втягивается внутрь). Такое состояние затрудняет использование калоприемников, наружных частей труб и катетера. Осложняется и уход за кожей. Необходима консультация специалиста.Стеноз (сужение отверстия). Если стома сужается до такой степени, когда нарушаются ее функции (не проходят каловые массы при кишечной стоме или затрудняется дыхание при трахеостоме), то необходимо хирургическое вмешательство. Сужение отверстия происходит из-за воспалительных процессов.Выпадение кишечной стомы на несколько сантиметров не нарушает ее функций и никак не отражается на состоянии пациента. Но бывают случаи полного выпадения. Часто такое случается при усиленных физических нагрузках, кашле. В зависимости от ситуации выпавшую стому можно самостоятельно вправить. При частом выпадении следует обратиться к врачу.
Стома — это не болезнь, но, тем не менее, человек в таком состоянии нуждается в бережном отношении и уходе. Как временные, так и постоянные стомы требуют соблюдения медицинских предписаний. Выбирайте средства для ухода рекомендуемого специалистом вида, формы и марки, так как только хирург может определить, какой тип приемника и катетера, пасты и мази будет наиболее эффективным и комфортным для пациента в конкретном медицинском случае. При выборе учитываются размер и вид отверстия, его назначение, тип кожи, склонность пациента к аллергии и многие другие сопутствующие факторы. Не занимайтесь самолечением – строго соблюдайте назначения специалиста.
Термин «стома» (ostomy, греч.) обозначает хирургически созданное отверстие, соединяющее просвет внутреннего органа с поверхностью тела. Существуют различные виды стом, которые называются по органам, на которые они наложены.
Так как наш сайт посвящен тематике кишечных и мочевых стом, то все определения будут связаны в дальнейшем только с этими видами стом.
Стома – это отверстие кишки, сформированное хирургическим путем после удаления всего или части кишечника, или мочевого пузыря, выведенное на переднюю брюшную стенку, предназначенное для отведения содержимого кишечника или мочи.
Стома не имеет замыкательного аппарата, поэтому стомированные пациенты не чувствуют позывов и не могут контролировать процесс опорожнения. Стома лишена и болевых нервных окончаний, поэтому боль не чувствуется. Возникающие болевые ощущения, жжение или зуд могут быть связаны с раздражением кожи вокруг стомы или с усиленной перистальтикой (работой) кишечника.
Необходимость в стоме возникает тогда, когда кишечник или мочевой пузырь не способны функционировать. Причиной этого может служить врожденный дефект, болезнь или травма.
Кишечную стому часто называют противоестественным задним проходом, так как опорожнение кишечника осуществляется не через естественный задний проход, а через отверстие, сформированное на передней брюшной стенке.
Классифицировать стомы можно по следующим параметрам:
- ИЛЕОСТОМА — если выведен участок тонкой кишки
- КОЛОСТОМА — если выведена толстая кишка
- УРОСТОМА — если выведен мочеточник
По форме выведенной кишки:
По прогнозу в плане хирургической реабилитации:
По форме возможно деление стом на:
Стома может быть временной и постоянной. Временная стома может быть наложена в том случае, если не удается добиться хорошей подготовки кишки к операции (при нарушении кишечной проходимости из-за опухоли или спаек). Также наложение временной стомы может потребоваться для ограничения прохождения кишечного содержимого по кишке – для того, чтобы место хирургического воздействия не травмировалось каловыми массами. Обычно после закрытия временных стом функционирование кишечника возвращается на прежний уровень.
Стома может быть постоянной или временной. Постоянная стома не может быть ликвидирована в процессе дальнейшего лечения пациента, поскольку отсутствует или необратимо поврежден запирательный аппарат кишечника либо нет возможности оперативно восстановить непрерывность хода кишечника.
Стомы могут быть одноствольными (то есть через отверстие на передней брюшной стенке выводится один ствол кишки) и двуствольными. Причем последние делятся на петлевые (то есть два ствола находятся в непосредственной близости друг от друга и выведены в одно отверстие) и раздельные двуствольные стомы, когда на передней брюшной стенке имеются два отверстия на некотором расстоянии друг от друга. В этом случае при использовании средств ухода за стомой калоприемники не должны накладываться друг на друга (даже если расстояние между стомами очень небольшое). При таких стомах один ствол является действующим, через него происходит опорожнение кишечника. На действующий ствол наклеивается калоприемник. Другой ствол может быть необходим для удаления слизи или лечебных процедур. Его можно прикрыть мини-капом (закрытым мешком минимальной емкости) или марлевой салфеткой.
В зависимости от отдела кишечника, выведенного на переднюю брюшную стенку, различают следующие виды кишечных стом: колостома (при выведении толстой кишки) и илеостома (при выведении тонкой кишки).
Колостома По месту наложения различают несколько видов колостом: цекостома, асцендостома, трансверзостома, десцендостома, сигмостома. При колостоме опорожнение кишечника происходит обычно 2–3 раза в сутки, стул оформленный (при сигмостоме) или полуоформленный (при других видах стом). Илеостома При илеостоме опорожнение кишечника происходит очень часто, почти постоянно, стул жидкий и едкий. Частой проблемой при илеостоме является понос, который может привести к обезвоживанию и потере электролитов, минеральных веществ и витаминов. Поэтому очень важно потреблять много жидкости. Уростома Уростома формируется при необходимости удаления мочевого пузыря. Отведение мочи выполняется через выделенный участок кишечника, к верхнему концу которого подшиваются мочеточники, а нижний конец выводится на переднюю брюшную стенку. Выделение мочи постоянное и неконтролируемое. При уростоме происходит постоянный отток мочи через стому.
Размер и форма стомы могут меняться. После операции стома обычно отечна, немного кровоточит и имеет ярко-красный цвет. Со временем послеоперационная рана заживает, отек спадает, размер стомы уменьшается, а ее цвет становится красно-розовым.
Через 4–6 недель стома полностью сформируется. Не следует пугаться, если вы заметите, что стома то немного увеличилась, то уменьшилась. Это происходит в результате сокращения или расширения стенки выведенной кишки.
Однако следует регулярно следить за размером стомы. В течение первых 6–8 недель после операции размер стомы необходимо определять еженедельно, а затем ежемесячно в течение первого года. В дальнейшем рекомендуется определять размер стомы каждые полгода.
Измерение стомы необходимо для правильного подбора кало/уроприемников.
Нередко стомированным больным приходится сталкиваться с различными видами осложнений, связанных с наличием и функционированием стомы кишечника или мочеточника на брюшной стенке. Эти осложнения становятся причиной серьезного беспокойства больных, поэтому остановимся на них подробнее.
Раздражение кожи в зоне наложения стомы (околостомный дерматит)
Дерматит наблюдается довольно часто, является следствием механического раздражения (частая смена калоприемников, неосторожная обработка кожи), или химического воздействия кишечного отделяемого или мочи (протекание под пластину, плохо подобранный, негерметичный калоприемник). Его проявления: покраснение, пузырьки, трещинки, мокнущие, сочащиеся язвочки на коже возле стомы. Раздражение кожи вызывает зуд, жжение, иногда сильные боли.
Возможна аллергическая реакция кожи на приспособления и средства по уходу за стомой, если она очень выражена, следует на некоторое время отказаться от применения приклеиваемых пакетов. В таких случаях вопрос о выборе типа калоприемника должен решать врач.
Нередко причиной кожных осложнений бывает просто недостаточный уход за кожей в зоне наложения стомы. В случае раздражения кожи вокруг стомы необходима консультация проктолога, стоматерапевта и дерматолога.
Кровотечение из стомы
В большинстве случаев оно вызвано повреждением слизистой оболочки кишки вследствие неаккуратного ухода за стомой или использования грубых материалов. Край тесного отверстия в пластине, жесткий фланец калоприемника также могут травмировать кишку и вызвать кровотечение. Кровотечение, как правило, прекращается самопроизвольно. Но если оно затяжное и обильное, необходимо обратиться к врачу.
Сужение (стеноз)
Стома должна быть проходима, свободно пропускать указательный палец. Сужение обычно вызвано воспалением в зоне стомы в раннем послеоперационном периоде. Если сужение достигает степени, мешающей опорожнению кишки, необходимо сделать операцию с целью расширения отверстия. При сужении стомы не следует принимать слабительные без консультации хирурга!
Втянутость стомы (ретракция)
Это втяжение стенки кишки ниже уровня кожи, циркулярное или частичное. Наличие воронкообразного углубления значительно затрудняет уход за стомой и требует применения специальных двухкомпонентных калоприемников с конвексной (вогнутой) пластиной и дополнительных средств ухода (специальные пасты для выравнивания поверхности кожи и ее защиты). В случае неэффективности этих мероприятий предпринимают хирургическое лечение.
Выпадение стомы (пролапс)
Небольшое (3-4 см) выпадение слизистой встречается довольно часто, но, как правило, не сопровождается нарушением состояния пациента и функции стомы. Полное выпадение всех слоев кишечной стенки нарушает функцию опорожнения, затрудняет уход за стомой, может привести к ущемлению кишки. Выпадение увеличивается в положении стоя, при кашле, при физической нагрузке. В лежачем положении оно иногда вправляется; выпавшую кишку в большинстве случаев можно вправить обратно рукой. В случае повторного или постоянного выпадения необходимо обратиться к врачу, а при ущемлении — немедленно!
Гипергрануляции в области стомы
Иногда на границе между кожей и слизистой оболочкой образуются полиповидные выросты, которые легко кровоточат. Обычно они небольшие, диаметром несколько миллиметров. Возможно появление на слизистой оболочке белесоватых, кровоточащих пузырьков. Во всех подобных случаях необходимо обратиться к врачу. Проблемы, осложнения и их профилактика у пациентов со стомами мочевых путей (уростомами) аналогичны тем, с которыми сталкиваются больные с кишечными стомами.
Грыжа в зоне наложения стомы
Грыжа в зоне наложения стомы (парастомальная грыжа) – выпячивание внутренних органов вокруг стомы из-за слабости мышечного слоя брюшной стенки в месте выведения стомы. Это частое осложнение при колостоме; при илеостоме оно встречается реже. Риск появления грыжи увеличивается при ожирении, а также придлительном кашле. Пациенты даже снебольшими размерами грыжи могут испытывать боли, запоры, затрудненияпри пользовании калоприемниками.
Парастомальная грыжа
может ущемиться, в таких случаях лечение только хирургическое. В качестве профилактики этого осложнения в первое время после операции (2-3 месяца) пациенты носят специально подобранный эластичный бандаж. Бандаж используют при парастомальной грыже и выпадении кишки в случае невозможности проведения хирургического лечения из-за сопутствующих заболеваний.
Правила использования бандажа:
- Бандаж надевается в положении лежа.
- Бандаж надевается поверх калоприемника.
- Вырезание отверстий в бандаже в проекции стомы абсолютно недопустимо.
источник