Многие годы пытаетесь вылечить СУСТАВЫ?
Глава Института лечения суставов: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день средство за 147 рублей.
Боли в области поясницы представляют собой одну из самых частых и актуальных проблем современной жизни. Одной из причин является грыжа межпозвоночного диска. Грыжевое выпячивание является одним из распространенных заболеваний позвоночника. Частота встречаемости составляет 60–80% среди рабочего населения. Как правило, представляет собой проявление последней стадии развития остеохондроза у взрослых.
Межпозвоночный диск представляет собой субстанцию, состоящую из ядра и хрящевого (фиброзного) кольца. С возрастом происходят дегенеративные изменения в диске. Ядро теряет эластичность и свою амортизирующую функцию. Фиброзное кольцо становится тонким, появляются микро- и макротрещины. Ядро смещается на фиброзное кольцо, которое выпячивается в просвет межпозвоночного промежутка и формирует выпячивание – пролапс.
Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Если же под действием давления от ядра, кольцо рвется, то формируется уже собственно грыжа, которая выходит на поверхность, сдавливая подлежащие ткани (в том числе сосуды и нервные окончания), что приводит к возникновению боли.
Вещество, из которого состоит грыжа, как инородное тело раздражает окружающие ткани, тем самым вызывая воспаление, отек.
Раздражение рецепторов также приводит к мышечному спазму, сначала это работает как защитный механизм, а затем вызывает еще более сильные болевые ощущения.
Существует несколько предрасполагающих факторов к развитию грыж в любом отделе позвоночника. Некоторые из них такие:
- Длительная сидячая работа.
- Неподвижный образ жизни.
- Лишний вес, неправильное, несбалансированное питание.
- Избыточные нагрузки на позвоночник (неправильный подъем тяжестей, работа в наклон).
- Генетическая предрасположенность.
- Слабость связочного аппарата.
- Заболевания соединительной ткани.
- Возраст старше 65 лет.
Наряду с факторами риска, которые предрасполагают к развитию грыж, выделяют причины, непосредственно приводящие к их возникновению. Причины, приводящие к грыжевым выпячиваниям, следующие:
- Глубокая стадия развития остеохондроза позвоночника (наиболее частая причина).
- Остеопороз.
- Остеоартроз межпозвоночных суставов.
- Опухоли и опухолеподобные заболевания позвоночника.
- Туберкулезный спондилит (заболевание, вызванное туберкулезом).
- Дисплазия в тазобедренном суставе.
- Резкий поворот, подъем, наклон.
Для грыж позвоночника существует несколько классификаций. Наиболее простыми, доступными и понятными являются следующие:
- По уровню поражения: шейного, грудного, поясничного и пояснично-крестцового отделов позвоночника.
- По механизму возникновения: неполные (пролапс) и полные (протрузия).
- По происхождению: приобретенные и врожденные.
- По наличию осложнений: осложненные и неосложненные.
Данный вид грыжевых образований межпозвонковых дисков является самым распространенным, потому что ежедневно наиболее высокая нагрузка распределяется именно на поясничную часть. Какие поясничная грыжа вызывает симптомы? При выявлении следующих признаков можно предположить наличие грыжи:
- Ведущий симптом – боль. Боль локализуется четко в поясничном отделе, она усиливается при наклонах, движениях в сторону, при выпрямлении. Боль возникает резко, внезапно, носит стреляющий характер (обусловлена сдавлением нервных окончаний). Может отдавать в ягодицу, в пах, в бедро как по передней, так и по задней поверхности. Приходится для минимизации ощущений принимать вынужденную позу.
- При приступе появляются дополнительные симптомы: ощущение онемения, жжения, покалывания в поясничном отделе и «ползания мурашек».
- Ощущаются симптомы тяжести и «ватности» в пояснице.
- Возможно развитие неврологических симптомов, например, головной боли, депрессии, слабости.
- В запущенных случаях возможно выявление: потери чувствительности пальцев стопы, параличи, нарушение мочеиспускания (недержание или задержка). Данные симптомы появляются при сдавливании спинного мозга, который находится в позвоночном канале.
- Возможно повышение температуры до 37, 5 градусов.
Полное диагностическое обследование обязательно должно проводится врачом (терапевтом или хирургом, ортопедом, травматологом, неврологом). Обязательно перед началом исследования внимательно расспрашивают жалобы и выявляют симптомы заболевания. Выясняется когда возникает боль, в каком положении становится легче, куда отдает. Были ли причины, вызвавшие появление симптомов. Затем важно знать как развивались признаки заболевания и их длительность (возможно, что грыжа поясничного отдела позвоночника не проявляла себя долгое время). Проводят тщательный осмотр и обязательно исследуют состояние нервной системы.
Инструментальные методы, которые могут использоваться:
- Рентгенография и ультразвуковое исследование поясничного отдела позвоночника (выявление причины).
- Компьютерная томография (при сомнительных данных рентгенографического исследования).
- Магнитно-резонансная томография (наиболее важный и точный метод, позволяет четко визуализировать грыжу).
- Денситометрия (только при подозрении на остеопороз).
Это один из самых важных вопросов: как лечить позвоночную грыжу? Лечение грыжи поясничного отдела позвоночника должно быть комплексным, включая немедикаментозное, медикаментозное (с помощью препаратов), хирургическое и возможно использование народных средств. Лечению подлежит любая межпозвоночная грыжа поясничного отдела, а также и любой другой ее локализации. Показания для лечения и его метода можно определять исключительно врачу.
Для начала рассмотрим немедикаментозный метод – это лечение без использования различных препаратов. Включает в себя следующее:
- Обеспечить покой поясничной области, постельный режим, можно на несколько недель.
- Исключить нагрузки, принять положение, которое не приносит боли.
- Спать можно только на жесткой поверхности.
- Надеть корсет, полукорсет, пояс либо зафиксировать поясницу с помощью подручных средств (пеленок, простыней, бинтов). В дальнейшем корсет можно использовать в качестве профилактики, например, при работе за столом, езде в транспорте.
- Массаж (очень аккуратно и лишь на начальных стадиях, с помощью специально обученного медицинского работника).
- Иглорефлексотерапия, акупунктура.
- По мере стихания приступа, использование упражнений и лечебной физкультуры.
- Физиотерапевтическое лечение.
Данные советы помогут лишь временно облегчить симптомы. Возможно в дополнение использовать народные средства. Необходимо использовать комбинированное лечение.
Лечение межпозвоночной грыжи поясничного отдела необходимо начинать с использования фармакологических средств. Они помогут снять симптомы и облегчить состояние. Несколько групп препаратов решают вопрос о том, как лечить межпозвоночную грыжу:
- НПВП (противовоспалительные препараты нестероидной группы). Препараты данной группы подавляют работу фермента в нашем организме, ответственного за выработку медиаторов воспаления. Медиаторы не вырабатываются, снижаются признаки воспаления (покраснение, отек, увеличение температуры). Помимо того, обладают обезболивающим действием. Основные используемые средства: нимесулид (Найз, Нимесил), мелоксикам (Мовалис), индометацин, пироксикам, диклофенак (Вольтарен-акти), ибупрофен и другие. Используются в виде таблеток и локальных форм (пластырей и мазей). Также инъекционно – внутримышечно.
- Анальгетики. Необходимы для ослабления боли. Основные препараты: анальгин и трамадол. Используются в таблетках или внутримышечных инъекциях, причем последний способ предпочтительнее в использовании, так как обеспечивает быстрый доступ препарата.
- Миорелаксанты (препараты для расслабления мускулатуры, соответственно, ослабления боли). Используют средства: Диазепам, толперизон (Мидокалм), Тетразепам, тизанидин (Сирдалуд).
- Препараты, улучшающие кровообращение позвоночника: пентоксифиллин, актовегин, милдронат и другие. Используют в виде таблеток и внутримышечных инъекций.
- Хондропротекторы для восстановления хрящевой ткани диска. Наиболее известны препараты Артра и Терафлекс (хондроитин сульфат и глюкуронил сульфат).
- Препараты кальция и витамина D (Кальций Д3 Никомед).
- Возможно применение антидепрессантов.
Именно данный метод решает проблему о том, как вылечить грыжу позвоночника. Единственным методом является удаление диска позвоночника и замена его протезом. Показано при поражении корешков, парезах и параличах и отсутствии эффекта от проведенного лечения.
В дополнение всему выше перечисленному возможно применение народных средств для лечения признаков грыжи. По данным специалистов народной медицины наиболее зарекомендовали себя продукты пчеловодства. Эффективны следующие народные средства:
- Нанесение пчелиного яда на место грыжевого выпячивания или непосредственно укус пчелы. Яд обладает согревающим и раздражающим действием, улучшает приток крови. Также отмечен его противовоспалительный эффект.
- Для массажа можно использовать популярные из народных средств – пчелиный мед и прополис. Обладают противовоспалительным действием.
- Маточное молочко можно применять для укрепления иммунитета.
Кроме того, применяют компрессы из травы сабельника болотного, натирание конским жиром, также втирание пихтового масла на пораженный участок.
Важно помнить, что народные средства помогут лишь при наличии грыжи легкой степени тяжести и не могут вылечить ее полностью.
Таким образом, межпозвоночная грыжа поясничного отдела – важная и распространенная в мире проблема. Лечение ее должно быть комплексным, правильным, сочетать в себе несколько методик как консервативных, так и хирургических. Лечение должен назначать лечащий врач, определяя показания и противопоказания к нему.
Год за годом происходят изменения в структуре и форме позвоночного столба. По проведенным исследованиям, к 40 годам у каждого второго человека есть грыжи, протрузии, остеофиты. Первые симптомы межпозвоночной грыжи поясничного отдела нередко появляются в возрасте до 25 лет. Повреждение диска может быть связано с полученной травмой, неправильным распределением нагрузки, возрастными изменениями, заболеваниями позвоночника (грыжа Шморля, спондилоартроз).
Позвоночник состоит из позвонков, суставов, связок, хрящевой ткани.Межпозвонковые диски — естественный амортизатор, предотвращающий повреждения костной ткани.
Постепенно жидкости в пульпозном ядре позвоночного диска становится меньше, а нагрузки больше. Со стороны брюшной зоны тело диска прочное и покрыто прочной связкой. А с внешней стороны связка тонкая, защиту диска обеспечивают суставы. Поэтому разрыв, смещение диска, грыжи и протрузии появляются именно в дорсальной (спинной) зоне.
Хрящевая ткань защищает сустав от истирания, обеспечивает подвижность, но при появлении определенных факторов (возраст, травмы, заболевания), начинает истончаться. В норме синовиальная жидкость, находящаяся в суставной капсуле, позволяет совершать безболезненные повороты, прогибы. Постепенно количество жидкости уменьшается, суставы сращиваются вместе, образуются остеофиты. Чаще всего этим процессам подвержен поясничный и грудной отделы позвоночника. Заднебоковые отделы наиболее подвержены развитию остеохондроза, спондилоартроза.
Лечение грыжи межпозвоночного диска лучше начинать с появления неприятных симптомов в спине. Грыжи опасны тем, что развиваются различные аутоиммунные реакции, появляются отеки и воспаления. Нарушается кровообращение в воспаленном участке, развиваются головные боли, скачет давление. Ухудшается зрение, память, слух. Лечение грыжи межпозвоночного диска на начальных этапах проводится в домашних условиях, соблюдая рекомендации врача.
Грыжа поясничного отдела позвоночника — причина неприятных ощущений в спине. Из-за давления части диска на нерв, появляется ощущение мурашек, скованности, ноющей боли.
Чаще всего при грыже люди замечают сложность при повороте и дискомфорт в спине после сна, боль в спине при наклонах, изменение осанки, острая, ноющая боль в области поясницы, прострелы, желание поддержать спину, приложив руки, боль в спине, отдающая в ногу.
Визуально и по симптомам диагностировать наличие грыжи в поясничном отделе невозможно. Грыжа поясничного отдела не всегда является причиной боли в спине. Заболевания внутренних органов, инфекции, воспалительные процессы, стрессы, травмы могут также сопровождаться неприятными ощущениями, прострелами. Поэтому для определения наличия грыжи используется рентгенография, компьютерная томография, МРТ. Лишь только после определения размера и локализации грыжи можно начинать лечение.
Причины появления грыжи — это возрастные изменения, наследственная предрасположенность, лишний вес, травмы спины, малоподвижный образ жизни, гиподинамия, неправильное питание, инфекционные заболевания, резкие движения, неправильное распределение нагрузки, прием некоторых фармакологических препаратов, авитаминозы и стрессы.
Сама по себе грыжа поясничного отдела может не беспокоить человека. Доказано, что люди, ведущие активный образ жизни также имеют дегенеративные изменения позвоночника, но не жалуются на острые боли в спине из-за хорошо развитого мышечного корсета и эластичных связок. Мышцы поддерживают позвоночный столб, предупреждая деформацию, а связки обеспечивают эластичность, подвижность.
Лечение движением — популярный в мире способ вернуть здоровье.
Хотя и у этого способа есть противопоказания: реабилитационный фитнес помогает справиться со многими заболеваниями опорно-двигательной системы, а вот необдуманный выбор вида физической нагрузки принесет осложнения.
Грыжа Шморля — один из видов межпозвонковой грыжи, когда деформируется позвонок, без выпячивания диска.
Грыжа образуется в самом теле позвонка, не выходя за его пределы. Соседние сегменты давят друг на друга, просаживаются, из-за чего меняется форма позвоночника. Грыжа Шморля — распространенное заболевание, которое приводит к изменению и разрыву соседнего диска, протрузиям.
При этом заболевании отмечается тугоподвижность, сутулость, скованность в спине с утра, боль в спине и неприятные ощущения в спине при физической нагрузке.
Грыжи Шморля обнаруживают в поясничном, грудном и шейном отделе позвоночника. Заболевание протекает бессимптомно, безболезненно и обнаружить грыжи Шморля можно только после проведения обследования.
Причины появления — это наследственность, инфекционные заболевания, нарушение метаболизма или травмы.
Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Грыжи Шморля бывают даже у детей. Это заболевание становится причиной развития протрузий и грыж в соседних сегментах. При грыже Шморля продавленный позвонок становится неправильно, меняется давление на соседние участки, что постепенно приводит к изменению осанки, потере подвижности, сращиванию позвонков, грыжам.
Специальное лечение грыж Шморля не требуется. Они не давят, не раздражают, развиваются годами (бывает, с детства). Для профилактики заболеваний опорно-двигательной системы, которые могут появиться на фоне грыжи Шморля, врачи рекомендуют занятия физкультурой для реабилитации мышц и поддержания тонуса. Мышцы будут контролировать положение позвоночника, предотвратят деформацию, снимут основную нагрузку с позвоночного столба, уменьшат давление на межпозвоночные диски. Хорошие связки обеспечат растяжку, помогая мышцам правильно сокращаться, утренняя скованность при грыже Шморля пройдет.
Традиционное лечение заболеваний опорно-двигательной системы включает рациональное сочетание лекарственных препаратов, лечебной физкультуры, диеты, массажа. При грыже поясничного отдела позвоночника нужно придерживаться рекомендаций лечащего врача и тренера лфк. Иногда человек не может себе позволить занятие в спортзале со специалистом по проблемам с позвоночником. В открытых источниках достаточно информации, как можно тренироваться по программам реабилитации в домашних условиях. Начиная лечение, учтите противопоказания.
Лекарственные средства (уколы, мази, таблетки):
- длительный прием НПВС развивает зависимость. Лекарственные препараты в виде уколов нужно использовать только по назначению врача, а таблетки пить как можно реже, только для купирования острой боли;
- таблетки НПВС нельзя принимать одновременно с поливитаминами, препаратами магния, калия, железа;
- нельзя наносить разогревающую мазь при боли в спине — отек увеличится, боль распространится;
- хондропротекторы в виде капсул лучше приобретать в отделах спортивного питания;
У каждого лекарственного средства есть противопоказания. Приобретая препарат для лечения, учитывайте это и читайте инструкцию. При лечении отдавайте предпочтении мазям для наружного применения. Витамины и биодобавки для суставов и мышц лучше приобретать в отделах спортивного питания — комплексы для восстановления спортсменов известны и эффективны, имеют хорошие отзывы, обладают меньшим количеством побочных эффектов, ускоряют лечение.
Лечение заболеваний спины невозможно без физических упражнений. Сейчас известно много реабилитационных программ для людей с проблемами опорно-двигательной системы. В домашних условиях можно выбрать пилатес, йогу, бодифлекс, оксисайз — это техники, которые помогают уменьшить боль, снять напряжение, нормализовать кровоток, укрепить мышцы.
- бег, аэробные нагрузки при грыже противопоказаны людям, которые долгое время не уделяли физическим упражнениям внимание;
- работа должна вестись на все группы мышц, а не только на поясницу;
- упражнения с отягощением нужно сочетать с растяжкой.
Для поддержания здоровья при помощи правильного питания важно:
- исключить продукты, разрушающие хрящевую ткань диска: консервирующие добавки, красители, усилители вкуса;
- отдать предпочтение сложным углеводам;
- принимать богатую клетчаткой пищу;
- сбрасывая вес, выбирать полноценные диеты, а не монопрограммы;
- голодание исключить;
- есть белок животного происхождения: творог, сметану, мясо, рыбу.
Сбрасывая вес, нужно придерживаться полноценных диет — при грыже межпозвоночного отдела важно сохранить соседние сегменты целыми. Поэтому в рационе должна быть разнообразная пища. Диета — это улучшение существующей системы питания. Консервы, усилители вкуса, заменители, подсластители, консерванты влияют на ускорение процессов старения. Прекрасно использовать в диете цельнозерновые каши и отруби.
Самолечение при грыже поясничного отела допустимо при нечастых болях. Дополнительно неплохо посетить сеансы массажа, пройти курс акупунктуры. Эффективным признается лечение в клиниках вертеброревитологии. Способ лечения каждый выбирает для себя сам, современная медицина располагает большим количеством инструментов и методов для лечения заболевания — от акупунктуры до протезирования.
2015-12-12
Боль в крестце и копчике может принести немало неприятностей. Главная сложность состоит в том, что отличить копчиковые боли от болей в крестце практически невозможно. Сделать это со стопроцентной вероятностью может только специалист. Болят крестец и копчик сами по себе не так часто – обычно болезненные ощущение в этой области говорят о наличии каких-либо заболеваний позвоночника или внутренних органов. Поэтому при появлении дискомфорта в этой области следует как можно скорее посетить врача.
Для выявления источника боли необходимо точно определить характер боли. Болезненные ощущения в области крестца и копчика можно разделить на два вида: первичные и вторичные. Первичные боли могут быть вызваны такими причинами, как травмы крестца или копчика, дегенеративные заболевания их соединения, новообразования доброкачественного или злокачественного характера.
Вторичные боли являются лишь следствием заболеваний, которые локализуются в прилежащих областях: кишечник, органы репродуктивной системы, мочевой пузырь и почки и другие.
Травмировать крестец или копчик не так трудно, как кажется, – резкое падения на ягодицы при катании на коньках, при прогулке на улице или в любой другой ситуации может привести к надрыву крестцово-копчикового соединения или другой травме этой области. У женщин к аналогичным травмам нередко приводит процесс родов. Более подвержены ушибам, переломам и вывихам люди старшего возраста – снижение плотности костной ткани повышает возможность травмирования даже в самой безобидной ситуации.
При этом острые болевые ощущения обычно проходят довольно быстро – в течение недели боль в спине в области крестца появляется при движениях, в сидячем положении или при ходьбе. Также усиление боли возможно при дефекации.
В некоторых случаях боль проходит полностью, но возвращается спустя многие годы. Это происходит в том случае, если не было проведено правильное лечение. В этом случае в крестце и копчике могут возникнуть дегенеративные процессы, провоцирующие копчиковую невралгию и другие проблемы.
Для диагностики состояния копчика и крестца необходимо обратиться к травматологу как можно скорее после травмы. Специалист может провести пальпацию и сделать рентген копчика, который позволяет подробно обследовать состояние всех костей.
Эффективность лечения напрямую зависит от того, как быстро вы обратитесь за помощью к специалисту. При ушибе, как правило, достаточно обезболивающих, противовоспалительных средств и физиопроцедур. Свежие вывих или подвывих нуждаются во вправлении. Если вы обращаетесь за помощью слишком поздно и беспокойство связано со старой травмой, вывих не производится, а лечение проводится с использованием противовоспалительных средств и обезболивающих препаратов.
Наиболее серьезным случаем является перелом или переломо-вывих. При необходимости проводится вправление, а затем – шинирование поврежденной области. Пациенту прописывают постельный режим и максимальный покой. Также для полноценной реабилитации необходим прием витаминов, противовоспалительных средств, а также физиотерапия – массаж, ЛФК и т.д.
Соединение копчика и крестца почти неподвижно, а после достижения 30-летнего возраста оно полностью застывает. Этот процесс не является признаком какой-либо патологии, однако в него могут вовлекаться также копчиковое сплетение и крестцово-копчиковые связки.
Травмирование во время процесса застывания может привести к тяжелым последствиям. В таких случаях прописывают консервативное медикаментозное и физиолечение. Оно включает прием нестероидных противовоспалительных, миорелаксантов, озонирование, грязелечение и другие процедуры.
В области крестца и копчика чаще всего появляются такие новообразования, как хордома, дермоидная киста крестцово-копчикового отдела и тератома.
Хордома представляет собой доброкачественное новообразование, которая, чаще всего появляется в области копчика. Сама опухоль встречается не так часто, но в 40% случаев она появляется именно в этом отделе. Боли в этом случае могут быть достаточно сильными, они отдают в нижние конечности, половые органы и промежность.
Дермоидная киста и тератома – это врожденные заболевания. Первые чаще обнаруживают в детском возрасте, вторые – у взрослых. Они также встречаются не так часто и отличаются несильными, но постоянными ноющими болями в области копчика и крестца.
Дли диагностики области копчика и крестца на предмет появления новообразований проводится визуальный осмотр, пальпация, ультразвуковое исследование и магнитно-резонансная томография. Лечение проводится только хирургическими методами. Если отмечается перерождение опухоли, проводится химиотерапия.
К этой группе относятся остеохондроз, грыжа поясничного отдела, пояснично-крестцовый радикулит и другие патологии. От всех этих заболеваний болит спина в области крестца, копчика и ягодиц. При остеохондрозе боли имеют стреляющий характер, они отдают в заднюю поверхность ноги (обычно только в правую или в левую). Мои пациенты пользуются проверенным средством, благодаря которому можно избавится от болей за 2 недели без особых усилий.
Для лечения заболеваний неврологического плана используют следующие методы:
- Консервативные способы – прием противовоспалительных препаратов нестероидного происхождения, миорелаксантов, витаминов и медикаментов ,улучшающих циркуляцию крови.
- Прием обезболивающих, новокаиновые блокады.
- Физиотерапия, лечение магнитами, электрофорез.
- Хирургические методы.
- Спондилодез с установкой импланта
Так как кишечник расположен очень близко к крестцу и копчику, очень часто причиной патологии кишечника. Анальная трещина – это повреждение слизистой оболочки ануса. Это может произойти из-за слишком сильного натуживания или механического повреждения. Болевые ощущения при этом отдают в копчик. Также симптомами этого заболевания являются анальные кровотечения. Точный диагноз может установить проктолог. Лечение заключается в соблюдении специальной диеты, обильном употреблении жидкостей. Для снятия болевого синдрома могут быть прописаны обезболивающие препараты в виде ректальных свечей. В редких случаях может потребоваться хирургическое вмешательство.
Парапроктит – это воспалительное заболевание в области прямой кишки. Обычно вызывается стафилококком, кишечной палочкой или стрептококком. Болезнь может быть спровоцирована следующими факторами:
- Частые запоры.
- Продолжительно не проходящие анальные трещины.
- Обострение геморроя.
- Травмы тазовой области.
- Воспаление анальных желез.
Если вас беспокоят боли в копчике и крестце, самое главное – при первой же возможности обратиться к врачу. Если вы в последнее время падали, ударялись или подвергались какой-либо другой ситуации, которая могла привести к травме, обращайтесь к травматологу.
Если вы не можете самостоятельно определить источник заболевания, обратитесь к терапевту. Он направит вас к узким специалистам, чтобы точно выяснить источник боли. Вам может потребоваться посетить гинеколога или уролога, проктолога, ортопеда, хирурга, невролога и других врачей.
Осмотр специалиста, рентгеновский снимок, пальпация и другие методы позволят врачу определить источник боли, поставить точный диагноз и начать лечение. Чтобы избавиться от болезненных ощущений в крестце и копчике, необходимо соблюдать все назначения врача и ни в коем случае не заниматься самолечением.
Для полной реабилитации может понадобиться лечебная физкультура. Хотя она не всегда кажется эффективной, занятия должны быть регулярными – только в этом случае можно полностью устранить причину болезни и навсегда избавиться от болевого синдрома.
источник
Многие годы безуспешно боретесь с БОЛЯМИ в СУСТАВАХ?
Глава Института: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день средство за 147 рублей.

Болевые ощущения в копчике вызываются различными травмами или патологией, но это возникает довольно редко. Обычно болеть копчик начинает в результате болезней внутренних органов либо таза.
Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Если человеку больно вставать или садиться, то это может говорить о следующих причинах:
- Травма или повреждение позвонков. Болевые ощущения в последних позвонках обычно появляются у спортсменов или тех людей, которые занимаются такими видами спорта, как конный, велосипедный и другие. Даже малейшая травма копчика способна привести к образованию мозоли в области кости или отложению солей, что обуславливается нарушением кровообращения в травмированном месте. Еще болеть последние позвонки могут после травмы полученной на льду. Достаточно поскользнуться и с большой силой сесть на лед, как может случиться перелом копчика;
- Неудобный стул и гиподинамия. Часто копчик начинает болеть у тех работников, которые большую часть времени находятся в офисе сидя за компьютером, потому что обычно они проводят целый день на неудобных стульях и в неудобной позе. В нижней части таза начинает нарушаться кровообращение, в лимфах застаивается кровь и в результате этого в нижнем отделе таза начинает появляться и застаиваться соль. Сам же копчик постепенно становится неподвижным, поэтому появляются боли, когда сидишь или встаешь;
- Свищи и кисты. Встречаются случаи, когда у основания копчика прямо возле анального отверстия возникают воспаления и дело даже доходит до гноя. Это говорит о врожденной аномалии и обуславливается появлением отверстия в костях позвоночника.
Еще болеть копчик может по причине заболеваний внутренних органов:
остеохондроз. При этой болезни происходит смещение межпозвоночных дисков, а еще хуже защемление нервных окончаний. Сначала боль появляется в спинной области, но вскоре она начинает отдавать в копчик и усиливается, когда человек сидит и встает;
- заболевания мочеполовой системы. Цистит, проктит, аднексит, простатит, эндометрит способны спровоцировать боль в нижнем отделе таза при сидении на жестком стуле либо наклонах. Но, кроме этого, больного беспокоит боль в области таза, возникает недомогание, а из половых органов появляются выделения;
- заболевания прямой кишки. Сильная боль в копчике способна образоваться при таких заболеваниях, как геморрой, сигмоид, свищах, проктите и трещинах прямой кишки. Болеть может не только сам копчик, но и под ним, особенно при сидении на твердой поверхности и натуживании;
- во время беременности и после родов. В третьем триместр кости таза в результате воздействия гормонов и растущей матки начинают размягчаться, при этом копчик немного отклоняется назад, поэтому у беременных болеть начинает именно в отделе нижних позвонков, и они не могут долго сидеть. После родов копчик не может быстро встать на свое место, особенно в тех случаях, когда роды бывают слишком тяжелыми, крупный малыш или если копчик слишком отклонился назад.
Но есть еще несколько причин, почему у беременных может болеть копчик:
- угроза выкидыша;
- болезни мочевого пузыря;
- заболевания прямой кишки;
- опущение промежности;
- матка растет быстрым темпом и это создает натяжение костей в области копчика и таза;
- проблемы с позвоночником;
- боли, возникающие после операции;
- воспаление яичников или придатков;
- расширение таза;
- кровоизлияние в ткани копчика;
- послеродовая травма.
Болеть копчик, когда сидишь и встаешь, может по разным причинам и лечение нужно назначать лишь после того, как выявиться точное заболевание. В этом может помочь точная и современная диагностика. Диагностика основывается на следующих методиках:
рентген копчика и крестца;
- баллонография и сфинктерометрия;
- МРТ и компьютерная томография при необходимости;
- пальпация копчика и исследование прямой кишки;
- ректоскопия и сигмоидоскопия.
Чтобы диагноз был объективным необходимо обследоваться у нескольких врачей, а именно: невропатолог, гинеколог, травматолог и уролог.
Но что нужно предпринять, если боль в копчике настигла неожиданно, когда сидишь или встаешь? Естественно, как можно быстрее необходимо обратиться за помощью к врачам и обнаружить причину боли можно только при обследовании. Облегчить состояние при боли, которая образуется после длительного сидения можно следующим образом:
- необходим покой, поэтому при сильной боли лучше всего лечь в постель, а если работа связана с длительным сидением на неудобном стуле, то лучше всего найти ортопедическую подушку, и каждый раз делать перерывы;
- сразу принять нестероидные противовоспалительные препараты, например, свечи или мази с ибупрофеном и напроксеном. Они помогут уменьшить боль в нижнем отделе таза;
- холодный компресс. Если болеть копчик стал после травмы, то уменьшить болевой синдром может компресс со льдом.
Лечение болевого синдрома в копчике основывается на традиционной методике без оперативного вмешательства. В комплексное лечение входят обезболивающие препараты, терапия, включающая покой больного, физкультуру, мануальную терапию и массаж для восстановления кровообращения.

При слабой боли в копчике применяются противовоспалительные препараты, содержащие ибупрофен, но при сильной боли они будут неэффективными. Поэтому следует принять блокады с новокаином, лидокаином, дипроспаном или гидрокортизоном.
Мануальная терапия должна проводиться профессионалом, чтобы восстановить кровообращение в копчике, убрать застой крови, снять спазм и восстановить подвижность копчика. Также при болевых ощущениях в копчике поможет иглоукалывание.

Отлично справляется с болью во время лечения – лечебная физкультура. Упражнения должны быть разработаны индивидуально для каждого больного в зависимости от причины заболевания. Упражнения нужно выполнять лежа на спине, не стоит торопиться и отдыхать после каждого упражнения. Чтобы усилить эффективность гимнастики нужно делать ее два раза в день. Упражнения могут быть следующими:
- Лечь на пол и согнуть ноги в коленях, а затем развести их в стороны. Руки положить на внутреннюю сторону ног в области коленей. Нужно с силой соединить колени, но при этом оказывать сопротивление руками. Повторить 8-12 раз.
- В положении лежа на спине коленями зажать мяч. Ладони должны находиться на животе и при этом сжимать мяч в течение нескольких секунд, но при этом ладонями давить на живот, чтобы он не выпячивал. Повторить упражнение 6-8 раз.
- Лежа на полу развести ноги и согнуть в коленях. Теперь следует приподнять таз на 5 секунд. При данном упражнении больной должен чувствовать напряжение в ягодицах. Повторить 6-8 раз.
- В таком же положении закрепить мяч между стопами, ноги при этом должны быть выпрямлены. Мяч нужно сжимать на протяжении нескольких секунд с большой силой и повторить 6-8 раз.
Хирургическое вмешательство может произойти лишь в том случае, если терапевтическое лечение не приносит должного результата, а также при наличии серьезных травм, которые являются причиной боли в копчике. При оперативном вмешательстве происходит удаление копчика.
Самый нижний отдел позвоночника называется копчиком. Само по себе слово «копчик» греческого происхождения. Представляет собой 4-5 сросшихся малоподвижных позвонков, размер которых уменьшается сверху вниз.
Копчик соединен с крестцом своим широким основанием, его верхушка направлена вниз. Позвонки копчика представляют собой тельца губчатого костного вещества.
Ученые всего мира пришли к выводу, что это совсем ненужный орган. Он когда-то служил опорой для хвоста у далеких предков человека. Довольно часто, этот, казалось бы, ненужный орган, причиняет человеку острую боль, в результате которой трудно сидеть, ходить и даже спать.
После 40 лет все позвонки копчика, кроме первого, срастаются между собой. Зачастую такое случается у мужчин.
К копчику прикреплена тоненькая копчиковая мышца четырехугольной формы. Эта мышца соединяет седалищные кости и боковые края нижнекресцовых и верхнекопчиковых позвонков. Она способствует подвижности диафрагмы таза.
Иногда тяжело самостоятельно определить локализацию боли.
Пациент, приходя к врачу, жалуется на боль в области копчика.
Лечение болезни напрямую зависит от решения этого вопроса.
Рудиментарный орган – копчик, выполняет важнейшую функцию в организме человека.
Передние отделы служат местом соединения мышц и связок, принимающих активное участие в работе отделов кишечника и органов мочеполовой системы.
Также к копчику прикреплены некоторые мышечные соединения ягодичной мышцы. Именно копчик учувствует в правильном распределении физической нагрузки, служит опорной точкой во время наклона назад.
Боль в копчике при сидении и при ходьбе может проявляться по разным причинам.
Анокопчиковый болевой синдром, является очень тяжелым заболеванием. Оно объединяет ряд проявлений:
- анальная невралгия;
- прокталгия;
- кокцигодония;
- аноректальная боль.
Основным симптомом является болевые ощущения в области копчика, заднего прохода или промежности.
Кокцигодинию выявить довольно сложно. Она тяжело поддается лечению. От того, насколько правильно определена причина боли, будет зависеть эффективность лечения.
Кокцигодиния может возникнуть на фоне полученной травмы или отклонения от нормального строения. Бывают случаи, когда эти две причины сочетаются.
Заболевание считается мало изученным синдромом. Болевые ощущения локализированы и обычно при долгом сидении копчик болит все сильнее. Так же и при сильной нагрузке на нижний отдел позвоночника.
Зачастую кокцигодония у женщин возникает в результате родовой травмы. Реже причинно могут стать опухоли или инфекции.
Еще в начале ХХ века этот диагноз имел большую популярность. Его ставили всем больным с болевыми ощущениями в пояснично-крестцовом отделе. В таких случаях использовали только оперативный метод лечения – удаление копчика.
Существует целый ряд причин почему от долгого сидения болит копчик:
- Заболевания или травмы копчиковых или крестцовых нервных сплетений. Кокцигодиния, возникшая в результате падения на копчик или удара по нему твердым предметом, обусловлена вывихом или смещение копчика, формированием рубцов в мягких тканях. Главной особенность этой болезни является то, что болевые ощущения могут возникнуть через много лет после травмы. В таком случае человек не может понять, с чем связана такая боль.
- Заболевания мышц и нервов в области промежности или опущение промежности (послеродовой синдром). Вынашивание во время беременности и рождение крупного плода. В результате прохождения ребенка по родовым путям может возникнуть чрезмерное разгибание сустава или надрыв.
- В результате перенесенных операций возможны изменения в области заднего прохода, запоры или расстройства желудка приводящие к длительному сидению в туалете.
- Заболевание может быть вызвано привычкой сидеть на мягком или длительное сидение на неудобном стуле.
- Существует связь между кокцигодинией и рядом расположенными органами (костями таза, прямой кишкой, мышцами тазового дна, клетчаткой малого таза).
- Боли в копчике могут быть вызваны локальными спазмами промежностной мышцы или сокращением тазовых связок.
- Одной из основных причин является маленькая двигательная активность. В результате застоя ткани не получают достаточное количество кислорода. Малоподвижный или сидячий образ жизни может не только вызвать болевые ощущения, но и спровоцировать отложение солей. Как результат вы можете заработать нарушение подвижности суставов.
- Болит копчик при сидении и в результате длительной верховой езды или катании на велосипеде. Во время таких видов спорта вся нагрузка переходит на копчик.
На сегодняшний день наиболее эффективными методиками диагностики заболевания являются:
- Рентгенографическое исследование всех отделов позвоночника. Перед процедурой пациент проходит подготовку – соблюдает диету, проводит очищающие клизмы.
- Томографическое исследование.
- Ультразвуковое обследование органов малого таза и половой системы пациента.
- Тщательное обследование кишечника (при необходимости).
Только полное обследование организма поможет поставить правильный диагноз. Обязательна консультация уролога, гинеколога и невропатолога. В некоторых случаях проводится пальцевое исследование прямой кишки.
Такой метод позволяет более точно определить причину уже в кабинете врача. Во время исследования пальцем определяются болезненные ощущения в области копчика, различные уплотнения.
Во время ультразвукового исследования выявляются заболевания позвоночника и травмы, опухоли и изменения стенки прямой кишки которые могли стать причиной боли.
С помощью специального аппарата проводится осмотр слизистой оболочки толстой кишки. Довольно часто такая методика помогает выявить болезни, которые трудно, а порой и невозможно, обнаружит другим видом обследования.
В первую очередь важно устранить причины боли в области копчика.

Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Так как больной размещает копчиковую кость прямо в отверстие, такая подушка избавляет от приступов боли. Такой метод поможет окончательно избавиться от неприятных ощущений уже через месяц.
Если же такая первая помощь вам не помогает, без консультации опытного проктолога не обойтись.
Боль в копчиковой зоне вызывает дискомфорт. Довольно часто болевые ощущения усиливаются в результате длительного сидения.
Заболевание в некоторой степени ограничивает подвижность человека, лишает радостей жизни, мешает в выполнении рутинной работы.
В большинстве случаев от боли можно избавиться и без хирургического вмешательства.
Существуют консервативные методы лечения – лечебная физкультура и массаж. Специальные физические упражнения помогут быстро восстановить кровообращение.
Во время острых болей, человеку необходим покой. Нужно принять обезболивающее средство. Если вы не можете себе позволить постельный режим, для сидения используйте мягкие подушки.
Для того чтобы навсегда избавиться от болей в копчике, необходимо вылечить основное заболевание.
Рекомендуется незамедлительно обращаться к врачу при первых появлениях боли. Это во много увеличит ваши шансы на выздоровление.
Благодаря современным технологиям, можно пройти абсолютно безболезненное мануальное обследование. Будьте всегда здоровы!
Боль в копчике наблюдается довольно часто. Болевые ощущения бывают резкими и тянущими. В ролике набор упражнений для облегчения состояния.
источник
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Копчиком называется самый нижний отдел позвоночника, образованный 4-5 недоразвитыми сросшимися позвонками. Когда-то эти позвонки служили опорой хвоста у предков человека, а сейчас копчик – рудиментарный, ненужный орган. Однако этот рудимент при травмах и различных заболеваниях может причинить человеку нешуточную боль и неудобства: невозможно нормально сидеть и ходить, даже для сна трудно найти удобное положение.
Зачастую пациент даже для себя не может определить точную локализацию боли, и жалуется врачу на боль в районе копчика (такая боль называется аноректальной). Боль собственно копчика называется кокцигодинией.
Специалисты должны решить, вызвана ли боль заболеваниями и травмами собственно копчика, или же болевые ощущения исходят от других органов (кишечника, костей таза, мочеполовых органов) и просто «отдают» в копчик. От решения этого вопроса зависит и лечение.
- Последствия травмы.
- Заболевания всего позвоночника, затрагивающие и копчик (остеохондроз, смещение межпозвоночных дисков, ущемление нервных окончаний и др.).
- Заболевания мышц и нервов тазового дна.
- Патологические процессы в костях таза.
- Заболевания прямой или сигмовидной кишки (геморрой, сигмоидит, проктит, трещины прямой кишки).
- Опущение промежности (например, вследствие тяжелых родов).
- Травма промежности во время родов (кровоизлияние в подкожно-жировую клетчатку, окружающую копчик).
- Чрезмерное разгибание копчика при тяжелых родах.
- Рубцовые деформации заднего прохода, возникшие как осложнение операции.
- Нарушения деятельности кишечника, приводящие к частым запорам или поносам и, вследствие этого, к привычке долго сидеть в туалете.
- Заболевания органов мочеполовой системы (цистит, аднексит и др.).
- Киста копчика.
- Привычка постоянно сидеть на мягкой мебели.
- Эмоциональные потрясения, стрессы.
- Тесная одежда (джинсы), оказывающая давление на копчик.
- Идиопатические боли (боли неясного происхождения). Такие боли могут внезапно появляться и внезапно исчезать. Примерно 1/3 всех болей в области копчика относится к идиопатическим.
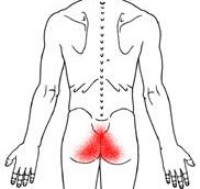
Обычно боли в районе копчика возникают немедленно после травмы. Но в ряде случаев она может быть незначительно выраженной и быстро проходящей, а через несколько лет, когда пациент уже и забыл о травмировании, вдруг появляются сильные, жгучие боли.
При остеохондрозе, кисте позвоночника в поясничном или крестцовом отделе характерно сочетание боли в копчике с болями в пояснице, в крестце. При этом основные жалобы пациента – на боль в спине, а попутно – на то, что боль «отдает» в копчик.
Такая же клиническая картина отмечается при ущемлении нервных окончаний в поясничном и крестцовом отделах позвоночника. Ущемление седалищного нерва (ишиалгия) сопровождается жгучими, резкими болями в копчике или выше него.
Поясничные и крестцовые боли сопровождаются болями в копчике также при геморрое, заболеваниях прямой кишки.
Боли при наклонах являются обычно результатом воспалительных хронических процессов в органах, расположенных неподалеку от копчика (в кишечнике или мочевом пузыре, в матке и ее придатках).
Боли в копчике при наклоне возникают при наличии у пациента следующих заболеваний:
- дисбактериоз;
- колит;
- сигмоидит;
- цистит;
- аднексит;
- эндометрит и др.
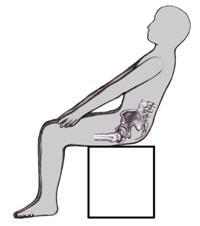
На боль в копчике при сидении жалуются спортсмены – велосипедисты и люди, занимающиеся конным спортом. У них причина болей другая: микротравмы копчика, возникающие при занятиях этими специфическими видами спорта.
Боль в копчике при сидении возможна у женщин после родов, когда произошла его деформация (чрезмерное разгибание его межпозвоночных суставов).
Наконец, боль в области копчика, усиливающаяся при сидении, характерна для дермоидной кисты копчика. Дермоидная киста – это врожденная аномалия развития, заключающаяся в образовании внутри копчика полости, заполненной кожной тканью с растущими волосами.
Ноющая боль в копчике может возникать при воспалении внутренних половых органов (при простатите или аденоме простаты у мужчин и при воспалении яичников и маточных труб у женщин).
Тянущая боль в копчике является дополнительным симптомом остеохондроза поясничного или крестцового отделов позвоночника. Иногда она возникает при геморрое, а также при долгом сидении на унитазе в связи с частыми запорами.
У мужчин боли в копчике могут быть вызваны так называемой «джиповой болезнью». Болезнь эта возникает при частой езде на безрессорном транспорте (гусеничных тракторах, в армии – на танках, бронетранспортерах). Нагрузка на копчик при езде на такой технике чрезмерна. Она может стать причиной воспаления копчикового хода, или кисты копчика. Этот ход, или киста, представляет собой полую трубку, идущую под кожей от конца копчика и заканчивающуюся слепо.
Воспаление копчикового хода и называется «джиповой болезнью». Если воспаление переходит в гнойную стадию, чаще всего образуется свищ – гной прорывается наружу. Лечение — только хирургическое.
Боли в копчике и в области около копчика могут быть обусловлены широким спектром различных заболеваний и состояний, поэтому при болевом синдроме данной локализации человеку придется обращаться к разным специалистам. Выбор специалиста зависит от сопутствующих симптомов и возможной причины болей в копчике, так как именно эти факторы определяют, в сферу компетенции какого врача входит лечение заболевания, приведшего к болевому синдрому копчика.
Так, если боль в копчике спровоцирована травмой, например, падением на попу, ударом по копчику, чрезмерным разгибанием копчика во время родов, кровоизлиянием в подкожно-жировую клетчатку вокруг копчика в период родов и т.д., то необходимо обращаться к врачу-травматологу (записаться) или хирургу (записаться). Боли в копчике травматического характера носят резкий, острый характер, могут существовать непрерывно или появляться эпизодически, усиливаются при ходьбе и в положении сидя. Само болевое ощущение может локализоваться как в самом копчике, так и около него, например, под ним, вверху, внизу, сбоку. Главной отличительной чертой травматических болей в копчике является факт его травмы, которую человек обычно помнит.
Если боль в копчике обусловлена заболеваниями позвоночника (например, остеохондроз, смещение межпозвоночных дисков, ущемление нервных окончаний и т.д.), то необходимо обращаться к врачу-вертебрологу (записаться). Если по каким-либо причинам попасть на прием к вертебрологу невозможно, то следует обращаться к неврологу (записаться), невропатологу (записаться), травматологу, мануальному терапевту (записаться) или остеопату (записаться). Боли в копчике, обусловленные заболеваниями позвоночника, носят тянуще-ноющий характер, сочетаются с болями в крестце и пояснице, причем у многих людей в копчик болевое ощущение только отдает, а не локализуется там. Помимо болей в копчике, заболевания позвоночника характеризуются головными болями, головокружениями, болями в пораженном отделе позвоночного столба, усилением или ослаблением чувствительности в ногах и руках, которые и позволяют отличить их от других причин болевого синдрома в копчике.
Если боль в копчике обусловлена заболеваниями мышц и нервов тазового дна (например, ишиасом), то следует обращаться к врачу-неврологу или мануальному терапевту. При болях, обусловленных ущемлением нервов, боль острая, резкая, сильная, жгучая, не утихающая со временем, одновременно локализованная в копчике, пояснице, крестце и ноге. Причем боль чаще всего ощущается несколько выше или в самой верхней части копчика.
Если боль в копчике обусловлена заболеваниями прямой и сигмовидной кишки (например, геморрой, проктосигмоидит, проктит, анальные трещины, колит и т.д.) или деформациями ануса вследствие операций или травм, то следует обращаться к врачу-проктологу (записаться). При заболеваниях прямой и сигмовидной кишок боль в копчике имеет тянуще-ноющий характер, сочетается с болями в крестце и пояснице, а также в области ануса, может локализоваться не только в копчике, но и под ним, часто внезапно возникает при наклоне туловища вперед. А при деформациях ануса вследствие операций и травм боль в копчике возникает при вставании, и локализуется как бы под копчиком.
Если боль в копчике связана с опущением промежности или операциями на органах брюшной полости, необходимо обращаться к врачу-гинекологу (записаться) или хирургу, так как в подобной ситуации необходимо оперативное лечение. Боль после операций на органах брюшной полости возникает в копчике во время вставания из позиции сидя или лежа, и может локализоваться не столько в самом копчике, сколько ощущаться под ним.
Если боль в копчике обусловлена кистой или патологией костей (например, остеопороз, деформация суставов и т.д.), то следует обращаться к врачу-травматологу или хирургу с консультацией у эндокринолога (записаться). Боли такого происхождения обычно только отдают в копчик.
Если боль в копчике обусловлена привычкой долго сидеть в туалете и тужиться на фоне запоров, то следует обратиться к гастроэнтерологу (записаться) и диетологу (записаться). В этом случае боль в копчике тянуще-ноющая.
Если боль в копчике обусловлена заболеваниями органов мочеполового тракта, то следует обращаться женщинам к гинекологу, а мужчинам – к урологу (записаться). Боли в копчике, обусловленные заболеваниями органов мочеполового тракта (цистит, аднексит, эндометрит, аденома простаты и т.д.), обычно возникают при наклоне тела вперед и носят тянуще-ноющий характер, сочетаются с болями внизу живота, болями при мочеиспускании, патологическими выделениями из половых органов и т.д.
Боль в копчике может провоцироваться ношением тесной одежды, стрессами, сильными эмоциями или привычкой постоянно сидеть на мягких сиденьях. В таких ситуациях нужно обращаться к мануальному терапевту или остеопату и, естественно, искоренять фактор, вызывающий болевой синдром.
Существуют боли в копчике неясного происхождения, когда не удается выявить четкого причинного фактора, и в таком случае рекомендуется обращаться к вертебрологу, мануальному терапевту или остеопату.
Таким образом, при болях в копчике может оказаться необходимым обращаться к какому-либо из следующих специалистов:
- Вертебролог;
- Мануальный терапевт;
- Остеопат;
- Травматолог;
- Хирург;
- Проктолог;
- Гинеколог;
- Уролог.
При боли в копчике врачи могут назначать различные анализы и обследования, так как данный симптом провоцируется широким спектром разнообразных заболеваний и состояний. А цель обследования при болях в копчике состоит в выяснении причины этого ощущения и оценке состояния организма, чтобы можно было назначить наиболее эффективное и адекватное лечение. Выбор анализов и обследований для назначения при боли в копчике осуществляется врачом на основании сопутствующих симптомов, а также характера и особенностей самих болей, которые позволяют заподозрить причинный фактор. Соответственно, анализы и обследования направлены на подтверждение или опровержение диагностического предположения врача.
Например, когда человек говорит, что в прошлом имел место удар, ушиб в копчик, или он стал болеть после родов, врач понимает, что вероятнее всего боли в копчике в данной ситуации носят травматический характер. В этом случае врач назначает рентген области таза (записаться), осматривает и ощупывает область копчика, возможно ощупывает пальцем околокопчиковую подкожную клетчатку через задний проход. На основании проведенных обследований врач назначает лечение.
Если боль в копчике носит тянуще-ноющий характер, сочетается с болями в крестце и пояснице или только отдает в копчик из поясницы или крестца, сочетается с головными болями, головокружениями, болями в пораженном отделе позвоночного столба, усилением или ослаблением чувствительности в ногах и руках, то врач заподазривает заболевание позвоночника, и в таком случае назначает следующие обследования:
- Обзорный рентген позвоночника (записаться). Метод прост, но весьма информативен, так как позволяет диагностировать грыжи межпозвоночных дисков, остеохондроз, искривление позвоночного столба и т.д.
- Миелография (записаться). Метод сложен и опасен, так как предполагает введение контрастного вещества в спинномозговой канал. Используется для выявления спинальных грыж.
- Компьютерная или магнитно-резонансная томография (записаться). Методы с высокой точностью позволяют диагностировать заболевания позвоночника, способные приводить к болями в копчике. К сожалению, они относительно редко используются из-за дороговизны, отсутствия необходимой аппаратуры и специалистов.
Когда боль в копчике острая, резкая, сильная, жгучая, не утихающая со временем, одновременно ощущающаяся также в пояснице, крестце и ноге, врач предполагает заболевание нервов и мышц тазового дна. В этом случае врач в первую очередь производит детальный осмотр пациента, расспрашивает его о течении заболевания, просит принять различные позы и описать возникающие ощущения. Обычно этих простых действий достаточно для постановки диагноза, но врач может дополнительно назначить анализ крови на сифилис (записаться) (на поздних стадиях данной инфекции часто возникают неврологические симптомы), сделать УЗИ (записаться) органов малого таза (записаться), чтобы оценить их размеры, наличие спаек и теоретическую возможность сдавления ими нервов и тканей. Кроме того, при неврологической причине болей в копчике врач может назначить рентген конечности, крестца и поясницы, позволяющий выяснить, связана ли боль с патологией позвоночника. Рентген при наличии технической оснащенности медицинского учреждения может быть заменен компьютерной или магнитно-резонансной томографией, которые позволяют всегда с высокой точностью установить причину неврологического заболевания, которое привело, в свою очередь, к болям в копчике. Если же боль в копчике предположительно вызвана заболеванием мышц тазового дна, врач может назначить электронейромиографию (записаться), чтобы определить степень нарушений нервной проводимости и сократимости пораженных мышц.
Когда боли в копчике связаны с опущением промежности или спайками вследствие перенесенных операций, врач может назначить УЗИ органов брюшной полости (записаться) и малого таза, а также компьютерную или магнитно-резонансную томографию, чтобы оценить количество спаек, расположение органов относительно друг друга и т.д. К сожалению, устранить боль в копчике подобного происхождения можно только хирургическим путем. Отличительными чертами болевого синдрома вследствие опущения промежности или спаек в брюшной полости является то, что боль ощущается в области под копчиком и резко усиливается при вставании из положения лежа или сидя, а также при физической нагрузке.
Когда боль в копчике сочетается с заболеванием близлежащих суставов (тазобедренных, коленных и т.д.) или имеются подозрения на наличие кисты, а само болевое ощущение скорее отдает в копчик, чем локализуется в нем, врач назначает рентген нижних участков позвоночника, артроскопию (записаться), а при наличии возможности магнитно-резонансную или компьютерную томографию.
Если боли в копчике связаны с привычкой сидеть в туалете подолгу и тужиться, то врач назначит ряд исследований для выявления причин запоров: анализ кала на дисбактериоз, гастроскопию (записаться) для выявления язвы желудка или гастрита, общий анализ крови, биохимический анализ крови (билирубин, холестерин, триглицериды, общий белок, альбумин, щелочная фосфатаза, АсАТ, АлАТ, амилаза, липаза и т.д.) для оценки работы печени и поджелудочной железы.
Когда боли в копчике связаны с заболеваниями прямой и сигмовидной кишки (например, геморрой, проктосигмоидит, проктит, анальные трещины, колит и т.д.), человек испытывает тянуще-ноющие болевые ощущения, которые сочетаются с болями в крестце, пояснице и области ануса, усиливаются при наклоне вперед. Кроме того, при данных заболеваниях человек ощущает боли, жжение или чувство тяжести в анусе, прямой кишке или в промежности, которое усиливается при дефекации, у него имеются гнойные, слизистые или кровянистые выделения из анального отверстия, возникают частые и болезненные позывы на дефекацию, а запоры чередуются с поносами. При наличии подобных симптомов врач, во-первых, производит наружный осмотр промежности и анальной области, а также пальцем выявляет наличие внутренних геморроидальных узлов. Далее назначается анализ кала на копрологию, дисбактериоз и яйца глист, бактериологический посев кала, общий анализ крови и мочи, а также проводится колоноскопия (записаться) или ректороманоскопия (записаться). В некоторых случаях, помимо колоноскопии или ректороманоскопии, может назначаться дополнительно ирригоскопия (рентгеновский снимок кишки с контрастным веществом) (записаться). Если больной по каким-либо причинам не может пройти колоноскопию, ректороманоскопию или ирригоскопию, то врач может назначить анализ крови на наличие антинейтрофильных цитоплазматических антител и антител к сахаромицетам, чтобы оценить наличие аутоиммунного воспалительного процесса.
Если боли в копчике обусловлены деформациями ануса или промежности вследствие перенесенных операций и травм, то врач назначает УЗИ органов малого таза (записаться), а также ирригоскопию (рентген кишечника с контрастным веществом), чтобы понять, какую форму имеют органы, где серьезные деформации, как они расположены и т.д. Вместо ирригоскопии может назначаться компьютерная или магнитно-резонансная томография при наличии технической возможности.
Боли в копчике, возникающие при наклоне тела вперед, носящие тянуще-ноющий характер, сочетающиеся с болями внизу живота, болями или затруднениями при мочеиспускании, патологическими выделениями из половых органов и т.д., связаны с заболеваниями органов мочеполового тракта. В такой ситуации женщинам и мужчинам врач обязательно назначает общий анализ мочи, анализ мочи по Нечипоренко (записаться), определение мочевины и креатинина в моче, бактериологический посев мочи, анализы на различные инфекции, передающиеся половым путем (записаться) (например, гонорею (записаться), сифилис, уреаплазмоз (записаться), микоплазмоз (записаться), кандидоз, трихомониаз, хламидиоз (записаться), гарднереллез и т.д.), а также цистоскопию (записаться), УЗИ почек (записаться) и органов малого таза. Женщинам также назначается мазок из влагалища на флору (записаться), а мужчинам – мазок из уретры.
При болях в копчике неясного происхождения врачи могут назначать любые анализы и обследования, стремясь выяснить причины дискомфортного ощущения.
Для эффективного лечения боли в области копчика важно правильно установить ее причину. Пациент с такими болями должен обратиться в первую очередь к проктологу. Этот специалист при необходимости направляет пациента (пациентку) к гинекологу, неврологу, хирургу, остеопату. Иногда необходима помощь психотерапевта.
Каждый из этих врачей не только осматривает пациента, но и очень подробно его расспрашивает. Больной должен быть готов детально рассказать о характере боли, ее локализации, вспомнить полученные ранее травмы и перенесенные им оперативные вмешательства.
У части пациентов с болью в копчике точный диагноз установить не удается. Тогда применяют симптоматическое лечение, и в большинстве случаев оно приводит к хорошим результатам. Иногда же боли в области копчика проходят сами собой, без лечения. Но надеяться на это не нужно — при возникновении таких болей обязательно обращайтесь к врачу.
В большинстве случаев боли в области копчика лечат консервативными методами (т.е. без хирургического вмешательства). Комплексное лечение включает обеспечение больному покоя, обезболивание медикаментозными средствами, восстановление нарушенного кровообращения с помощью массажа, мануальной терапии, физиотерапии, упражнений лечебной физкультуры.
Все выявленные сопутствующие заболевания подлежат обязательному лечению.
Для снятия или ослабления отрицательных эмоций применяются (после консультации психотерапевта) нейропсихотропные препараты.
Никакой помощи не могут оказать медики только при болях в копчике у беременных. Противовоспалительные и обезболивающие лекарства беременным противопоказаны. Рентгенологическая диагностика также исключена. Поэтому женщинам приходится терпеть боль в копчике, подкладывая под него мягкую подушку или надувной резиновый круг в форме бублика (продается в аптеках).
Сидеть на таком круге рекомендуется не только беременным, но и всем пациентам с болями такой локализации. Это нехитрое устройство исключает нагрузку и давление на копчик во время сидения, тем самым уменьшая болевые ощущения.
При умеренно выраженных болях в копчике обычно назначают нестероидные противовоспалительные препараты, такие, как напроксен, ибупрофен и др. Эти лекарства вводятся в виде свечей или микроклизм.
Но при сильных болях данные средства неэффективны. Применяются новокаиновые блокады, когда раствор новокаина с помощью шприца вводится в ткани вокруг болезненного места. Кроме новокаина, для проведения обезболивающих блокад могут быть использованы лидокаин, кеналог, гидрокортизон, дипроспан и другие препараты.
Боли в области копчика значительно облегчаются с помощью пальцевого массажа мышц прямой кишки и массажа мышц тазового дна (если имеется их спазм).
Приемы мануальной терапии, проводимые опытным специалистом, улучшают кровообращение в районе копчика, ликвидируют застой крови, снимают спазм мышц и помогают восстановить объем движений копчика.
Иглорефлексотерапия (иглоукалывание) часто применяется при болях в копчике, существенно уменьшая их интенсивность. Правильный выбор биологически активных точек для иглоукалывания может полностью снять боль.

Гимнастика при болях в копчике должна включать следующие упражнения:
1. Лежа на спине на полу, согнуть ноги в коленях и развести их в стороны. Положить ладони рук на внутренние стороны коленных суставов. Стараться соединить колени, одновременно противодействуя руками этому движению.
Число повторов – 8–12 раз с короткими интервалами (10-15 сек.).
2. В том же положении зажать между согнутыми коленями мяч (футбольный, волейбольный или другой такого же размера). Ладони рук положить на живот. С усилием сжимать коленями мяч на протяжении 5–7 секунд, одновременно ладонями препятствуя выпячиванию живота.
Число повторов – 6–8 раз с такими же интервалами для отдыха, как и в первом упражнении.
3. Лежа на спине, зажать мяч между стопами выпрямленных ног. С усилием сжимать мяч стопами на протяжении 5–7 секунд.
Число повторов – 6-8 раз; интервалы – 10-15 секунд.
4. Лежа на спине, развести в стороны согнутые в коленях ноги и приподнять таз на 3-5 секунд. Ягодичные мышцы при этом должны напрячься.
Число повторов – 6-8 раз; интервалы – 10-15 секунд.
Все упражнения при болях в копчике пациент должен выполнять не спеша, размеренно, ритмично, отдыхая между повторами упражнений. Можно включить спокойную музыку. Для большей эффективности рекомендуется делать комплекс упражнений два раза в день.
источник











 остеохондроз. При этой болезни происходит смещение межпозвоночных дисков, а еще хуже защемление нервных окончаний. Сначала боль появляется в спинной области, но вскоре она начинает отдавать в копчик и усиливается, когда человек сидит и встает;
остеохондроз. При этой болезни происходит смещение межпозвоночных дисков, а еще хуже защемление нервных окончаний. Сначала боль появляется в спинной области, но вскоре она начинает отдавать в копчик и усиливается, когда человек сидит и встает; рентген копчика и крестца;
рентген копчика и крестца;
