Хирургическая тактика при паховых грыжах у детей должна быть активной. Возраст ребенка не должен служить противопоказанием к операции, но практически удобнее оперировать детей по поводу паховой грыжи с шестимесячного возраста. Предложение откладывать операцию до 5 лет надо признать неправильным (С. Д. Терновский, С. Я. До‑лецкий).
Показания к операции у детей должны быть индивидуализированы. Увеличение грыжевого выпячивания, расстройства мочеиспускания, наблюдавшиеся явления ущемления, хотя бы и кратковременные, представляют собой абсолютные показания к операции.
Рис. 82. Пластика полиэтиленовой сеткой при рецидиве прямой паховой грыжи (Uscher, Cogen, Lowry).
а — верхний край сетки подшивается под поперечную фасцию и мышцы матрацными швами; б — нижний край сетки подшит к паховой связке.
Необходимо также учитывать, что при наличии грыжи значительно снижается активность ребенка, задерживается нормальное развитие брюшной стенки, что не может не отражаться и на функции органов брюшной полости.
Рис. 83. Схема законченной пластики (см. рис. 82).
Задняя стенка пахового канала прочно закрыта сеткой. Швы наложены без натяжения. Семенной канатик располагается над сеткой.
У детей может наблюдаться умеренное выпячивание паховой области, зависящее от слабости передней й задней стенок пахового канала. Необходимо наблюдение за ребенком, так как эти выпячивания не требуют операции и могут исчезать самостоятельно по мере роста ребенка и укрепления пахового канала.
Операции при паховых грыжах у детей сопровождаются большими техническими трудностями, чем у взрослых. Чем ребенок моложе, тем вмешательство может оказаться сложнее именно вследствие нежности анатомических образований и тонкости их соотношений (С. Я. Долецкий).
У детей поверхностная фасция выражена хорошо, она плотна, что необходимо учитывать при операции и не смешивать эту фасцию с апоневрозом наружной косой мышцы живота. Волокна m. cremaster развиты хорошо. Поперечная фасция нежна и непосредственно переходит в паховую связку; у детей старшего возраста она становится более плотной. Предбрюшинная клетчатка у детей выражена хорошо.
Основной задачей пахового грыжесечения является высокое выделение грыжевого мешка, высокая перевязка его шейки, бережное отношение к семенному канатику и применение наиболее простых способов укрепления брюшной стенки.
Подготовка к операции. Накануне дня операции — общая гигиеническая ванна, очистительная клизма. Слабительные средства не показаны. Опорожнение мочевого пузыря перед операцией.
Обработка операционного поля. Протирание кожи спиртом, смазывание ее 5 % раствором йода; у маленьких детей — смазывание операционного поля 5 % спиртовым раствором танина, подкрашенным эозином.
Обезболивание. В детской практике ингаляционный эфирный наркоз применяется чаще других видов обезболивания. Ребенок засыпает обычно через 1—2 минуты. Стадия возбуждения выражена слабо.
Местная анестезия может применяться у детей старшего возраста, но подготовка должна быть проведена с учетом возможного перехода к наркозу. Местная анестезия новокаином дополнительно к эфирному наркозу позволит уменьшить количество эфира.
Операции при неущемленных паховых грыжах у детей
С. И. Спасокукоцкий считал, что при паховых грыжах у детей можно ограничиться наложением швов на ножки наружного отверстия пахового канала после простой перевязки грыжевого мешка. В дальнейшем операции у детей стали проводиться в основном без рассечения апоневроза наружной косой мышцы живота (операции Ру, Краснобаева).
Операция по Краснобаеву без рассечения апоневроза наружной косой мышцы проводится по следующему плану. Делают кожный разрез длиной до 6 см выше паховой связки и параллельно ей. Рыхлую клетчатку, покрывающую апоневроз наружной косой мышцы, сдвигают тупым путем, чтобы обнажить переход апоневроза на паховую связку и ножки поверхностного пахового кольца. После выделения, перевязки и отсечения грыжевого мешка накладывают шелковый шов на ножки поверхностного пахового кольца. На образовавшуюся складку апоневроза наружной косой мышцы накладывают 2—3 узловатых шва, которые суживают и укрепляют переднюю стенку пахового канала.
С. Д. Терновский рекомендует у маленьких детей для большего удобства при послеоперационном уходе проводить кожный разрез несколько выше, чем принято у взрослых. Более высокий разрез кожи не мешает дальнейшему ходу операции, так как кожа у маленьких детей подвижна и легко смещается крючками.
Операции с рассечением апоневроза наружной косой мышцы живота
Вопрос о необходимости рассечения апоневроза решается хирургом в зависимости от величины грыжи и возраста ребенка. У детей старше 8—10 лет рассечение апоневроза дает возможность провести операцию с удвоением апоневроза и высокой перевязкой грыжевого мешка. Применимы и обоснованы способы пластики пахового канала по Мартынову и в некоторых случаях при высоком паховом промежутке по Жирару — Боброву — Спасокукоцкому.
Детали операции. Перевязку шейки грыжевого мешка необходимо проводить под контролем зрения, обращая внимание на прилегающие к шейке грыжевого мешка сальник и кишечные петли. Умеренное тренделенбурговское положение облегчает наложение шва на шейку грыжевого мешка. При затруднительном выделении грыжевого мешка рекомендуется выделить его у шейки, оставив часть его (полоску) на семенном канатике (В. И. Разумовский, Тиле). При затруднительном выделении шейки грыжевого мешка, чтобы избежать излишней травмы семенного канатика, можно в некоторых случаях наложить кисетный шов изнутри.
Послеоперационный период. Результаты операции во многом зависят от качества послеоперационного ухода. Детей, находящихся на искусственном вскармливании, рекомендуется не оперировать в летний период. В первые дни после операции ребенок должен находиться в постели в горизонтальном положении. В некоторых случаях можно применить фиксацию верхних и нижних конечностей манжетками. После операции по поводу больших грыж применяется суспензорий, изготовление которого и примерка должны быть проведены до операции. Если послеоперационный период протекает нормально, на 2‑й день после операции назначается обычная пища. При задержке стула ставится клизма. Активный послеоперационный режим имеет большое значение в профилактике осложнений со стороны легких. На 2‑й день начинают активные движения в кровати, на 3—4‑й день разрешается подниматься в постели, на 6—7‑й день детям старшего возраста можно разрешить ходить. Снятие швов в неосложненных случаях производится на 5—6‑й день.
Ущемленные паховые грыжи у детей
Паховые грыжи у детей ущемляются значительно чаше, чем другие виды грыж. По данным С. Д. Терновского (1949), это наблюдается в 20,7 %.
Ущемление паховых грыж у детей отмечается чаще в первые 2 года жизни. По статистике В. П. Вознесенского (1944), из 329 детей с ущемленными грыжами ущемление наблюдалось в возрасте до 1 года у 121 ребенка, от 1 года до 2 лет — у 104 детей.
По данным С. Я. Долецкого (1952), ущемление паховых грыж возникает одинаково часто на протяжении первых 2 лет и снижается с 3‑го года жизни.
Чаще ущемляются правосторонние паховые грыжи. У 248 детей с ущемленными паховыми грыжами ущемление справа наблюдалось в 74,2 %, слева — в 25,8 % (С. Я. Долецкий, 1952). Ущемление грыж наблюдалось у мальчиков в 97,3 %, у девочек — в 2,7 %.
Чаще ущемляется тонкий кишечник, слепая кишка с червеобразным отростком, реже — сальник, поперечноободочная кишка, дивертикул Меккеля.
По данным И. М. Деревянко, червеобразный отросток в грыжевом мешке наблюдался в 2—3 % случаев.
Редкость ущемления сальника у детей объясняется слабым развитием его в первый год жизни. Сальник только к 2—3 годам начинает отходить книзу от поперечноободочной кишки и к 7 годам прикрывает петли тонких кишок.
В. М. Гурко (1961) приводит случай ущемления забрюшинной энтерокистомы в ущемленной скользящей паховой грыже у мальчика 6 лет.
Пристеночное ущемление у детей наблюдается редко. Паховые грыжи у детей чаще ущемляются внезапно. Наблюдается возникновение ущемления во время сна ребенка. Сложность клинической картины, недостаточно тщательно собранный анамнез, поверхностный осмотр ребенка приводят к диагностическим ошибкам. С. Я. Долецкий (1962), анализируя материал о подтвержденных дифференциально‑диагностических ошибках, приводит 7,7 % неправильных диагнозов при ущемленных грыжах у детей.
У детей, так же как и у взрослых, может развиться внезапное ущемление грыжи, ранее не выявлявшейся. В таких случаях открытый брюшинно‑паховый отросток (грыжевой мешок) существовал и до ущемления, но ущемлению препятствовала узость устья грыжевого мешка, а кроме того, хорошее состояние мышц паховой области, которые выполняли роль сдерживающего сфинктера.
Неоднократные скоропреходящие боли в паховой области и во всем животе наблюдаются при так называемом перемежающемся ущемлении (incarcerati intermittens). Диагноз в этих случаях затруднителен, так как к приходу врача острые явления могут пройти. При осмотре детей выпячивание в паховой области может отсутствовать,что обычно наблюдается при паховых грыжах с малыми, узкими грыжевыми мешками.
При остро возникающем скоплении жидкости в узком брюшинно‑паховом отростке наблюдаются болевые ощущения в паховой области, болезненность по ходу семенного канатика, усиление болезненности при потягивании яичка. Эти симптомы могут быть связаны с ущемлением узкой полоски сальника у внутреннего пахового кольца.
В практике детских хирургов наблюдается и накопление выпота в открытом брюшинно‑паховом отростке при воспалении червеобразного отростка, располагающегося в брюшной полости, с последующей резкой реакцией и появлением припухлости в паховой области с наличием болевых ощущений (сообщающийся перитонит). Эти явления наблюдаются как при яичковых грыжах, так и при канатиковых. Здесь необходима большая бдительность хирурга и своевременная активность. Одной из ошибок хирурга при остро возникшей водянке брюшинно‑пахового отростка является пункция.
При дифференциальном диагнозе необходимо учитывать следующие заболевания: острое увеличение лимфатических узлов над паховой складкой и под ней, остро возникающие кисты, располагающиеся в незаращенных участках брюшинно‑пахового отростка, остро возникающая водянка оболочек яичка, ущемление неспустившегося яичка, заворот, опухоли яичка, бедренную грыжу.
Показателен случай диагностической ошибки (С. Я. Долецкий, 1952).
У девочки 4 месяцев за 3 недели до поступления в клинику появилась припухлость в правой паховой области. Температура 37,5—38,5°. В последние дни припухлость увеличилась и стала напряженной, а кожа над ней — отечной и резко гиперемированной. Диагностирован паховый лимфаденит, по поводу которого произведена операция. Обнаружена грыжа, содержимым которой являлся перекрученный на 360° омертвевший яичник; он был удален. Произведено грыжесечение. Ребенок выздоровел.
Осмотр больного ребенка необходимо производить в полностью обнаженном состоянии, что может дать ценные диагностические сведения о наличии сопутствующих заболеваний, в том числе и инфекционных. Осмотр ягодиц, промежности, нижних конечностей по всему протяжению их является обязательным.
Заворот яичка или перекручивание семенного канатика сопровождается симптомами, весьма похожими на ущемление грыжи. Случаи заворота яичка наблюдаются и у грудных детей.
Распознать заворот яичка трудно. Больных направляют чаще с диагнозом ущемленной грыжи; экстренное вмешательство выявляет допущенную ошибку. Одной из причин заворота яичка является отсутствие направляющей связки (guber‑naculum testis).
Операции при ущемленных паховых грыжах у детей
Из всех грыж передней брюшной стенки у детей наиболее часто ущемляются паховые грыжи. При этом самостоятельное вправление наблюдается у них чаще, чем у взрослых, что объясняется большей эластичностью тканей детского организма. Омертвение ущемленного грыжевого содержимого отмечается у детей в более поздние сроки по сравнению с наступлением некроза ущемленных органов у взрослых. И все же тактика хирурга не изменяется. Нельзя рассчитывать на самостоятельное вправление, если после ущемления прошло более 12 часов. В этих случаях показана немедленная операция.
При отсутствии родителей и невозможности отложить операцию до их прибытия вопрос о необходимости срочного вмешательства решается консультацией врачей с последующим утверждением главным врачом.
Подготовка к операции. При тяжелом состоянии ребенка с ущемленной грыжей показано согревание его грелками и теплое укутывание. До операции вводят подкожно физиологический раствор хлористого натрия, 5 % раствор глюкозы, в более тяжелых случаях переливают кровь или плазму. Необходимо учитывать значительную возбудимость детей, особенно старшего возраста, в связи с чем до операции рекомендуется клизма с хлоралгидратом (Sl. Chlorali hydrati 2%, 20—50 мл). Дети хорошо переносят пантопон (в соответствующей возрасту дозировке); он не вызывает у них каких‑либо токсических явлений. Введение пантопона до операции с последующим наркозом сокращает период возбуждения.
Обработка операционного поля производится так же, как и при неущемленных грыжах.
Кожный разрез проводят вдоль грыжевого выпячивания, проходя на 1 см выше пупартовой связки. Длина разреза от 5 до 7 см. Производится послойное рассечение тканей, которые в связи с ущемлением могут быть отечны.
Выделение грыжевого мешка начинают со дна. Необходимо помнить, что семявыносящий проток расположен по задневнутренней стенке мешка, а сосуды семенного канатика проходят по переднебоковой стороне грыжевого мешка. После выделения грыжевого мешка необходимо обложить его марлевыми салфетками, чтобы предохранить кожу и клетчатку от выпота (грыжевой воды), который может быть инфицирован при начинающемся некрозе кишечной стенки. Грыжевой мешок нельзя вскрывать, не приподняв стенку мешка в складку. Эта осторожность необходима, чтобы случайно не повредить стенку кишки и тем самым не осложнить операцию. До вскрытия мешка нельзя рассекать ущемляюшее кольцо, так как ущемленные внутренности могут ускользнуть в брюшную полость без контроля хирурга. Перед рассечением ущемляющего кольца хирург при помощи марлевой салфетки осторожно фиксирует кишечные петли и другие органы брюшной полости и определяет их состояние (цвет серозного покрова, перистальтика, пульсация сосудов брыжейки). После рассечения ущемляющего кольца кишечные петли и другие ущемленные органы осторожным потягиванием выводят из брюшной полости, чтобы определить состояние приводящего и отводящего концов кишечной петли и убедиться в отсутствии ретроградного ущемления. В дальнейшем операция проводится по тому же плану и с теми же предосторожностями, что и у взрослых. Паховый канал зашивают по одному из менее сложных способов. Укрепление нерассеченного апоневроза наружной косой мышцы живота проводят по способу Т. П. Краснобаева.
Послеоперационный период. После операции по поводу ущемленной грыжи у детей проводится активный режим. Рвота наблюдается редко, поэтому через 2—3 часа после операции можно разрешить пить. Задержка мочи является редким осложнением. Так же редко наблюдается задержка стула и газов. Диета в первые сутки — чай, бульон, кисель, на 2‑е сутки — кашицеобразная и измельченная пища. С 3—4‑х суток разрешается общий стол соответственно возрасту. Кормление грудных детей проводится через 2—3 часа после операции. При интоксикации дается сцеженное грудное молоко в количестве 10—20 г каждые 2 часа. Рецидивы после операций ущемленных паховых грыж у детей наблюдались в 3,8 % случаев (С. Я. Долецкий, 1950), а после операций свободных паховых грыж — в 0,27— 2 % (Н. В. Шварц, С. А. Мезенев, О. С. Бокастова, Б. Я. Слободзейский).
Анализ причин рецидивов позволяет заключить, что часть из них связана с трудностями проведения операций у маленьких детей, дефектами в технике операций, а также сопутствующими заболеваниями ребенка (бронхиты, диспепсия, гипотония, рахит). Летальность у детей, оперированных по поводу ущемленных грыж, в прежние годы достигала 17—19,7% (С.П.Шиловцев, М.М.Гуляева, 1926). В настоящее время отмечается значительное снижение летальности до 0,8 % (С. Я. Долецкий). По данным 1946—1956 гг., на 82 операции по поводу ущемленных паховых грыж (В. Н. Зиновьева) смертельных исходов не было.
Снижение летальности объясняется организационными мероприятиями по улучшению медицинского обслуживания детей — открытием специальных детских хирургических отделений и больниц, работой по воспитанию кадров детских хирургов, системой организации скорой медицинской помощи, проводимой научной работой и обменом опытом в лечении больных детей и разработке показаний к оперативному лечению. Исключительное значение имеет санитарно‑просветительная работа среди населения и специальное медицинское обслуживание детей, начиная с рождения.
источник
УПГ – ущемленная паховая грыжа
ОНК – острая непроходимость кишечника
СОЭ – скорость оседание эритроцитов
УЗИ – ультразвуковое исследование
1. 2016 Клинические рекомендации «Ущемленная паховая грыжа у детей» (Российская ассоциация детских хирургов).
Наиболее постоянным признаком ущемления грыжи у детей грудного возраста является эмоциональное и двигательное беспокойство, выявленное в структуре жалоб родителей у абсолютного большинства больных. Клиническая недооценка данного симптома, как правило, обусловлена тем, что ущемление в 38% случаев наблюдается на фоне иных заболеваний. Кроме того, у некоторых детей (чаще недоношенных) беспокойство не носит выраженного характера и поведение ребенка меняется незначительно.
Следующим по частоте (свыше 90%) выявления признаком является появление, либо увеличение опухолевидного выпячивания в паховой области. Если грыжевое выпячивание появляется впервые, то в единичных наблюдениях оно может оставаться незамеченным родителями больного из-за небольших размеров и выраженного подкожного жирового слоя в паховых областях у новорожденных.
У детей старшего возраста клинические проявления ущемления более многообразны и выразительны. Ребенок жалуется на внезапно возникшие резкие боли в паховой области и появившуюся болезненную при пальпации припухлость, если грыжа ущемилась при первом появлении. Если ребенок знает о наличии у него грыжи, то указывает на увеличение выпячивания и невозможность его вправления.
Многократная рвота выявляется в 66% клинических наблюдениях. Однократная рвота констатируется в 3% случаев. Необходимо указать, что у трети больных с верифицированным диагнозом «Ущемленная паховая грыжа» рвота в анамнезе отсутствовала.
При ущемлении петли кишки развиваются явления острой непроходимости кишечника (ОНК) (70% наблюдений). В редких случаях отмечается кишечное кровотечение. Общее состояние ребенка в первые часы после ущемления заметно не страдает. Температура тела остается нормальной. При осмотре паховых областей выявляется припухлость по ходу семенного канатика— грыжевое выпячивание, зачастую спускающееся в мошонку. У девочек выпячивание может быть небольшого размера и при осмотре малозаметным.
При поступлении ребенка в поздние сроки от начала заболевания (2—3-е сутки) выявляются: тяжелое общее состояние, повышение температуры тела, интоксикация, отчетливые признаки кишечной непроходимости или перитонита при ущемлении петли кишечника. Местно появляются гиперемия и отек кожи, связанные с некрозом ущемленного органа и развитием флегмоны грыжевого выпячивания. Рвота становится частой, с примесью желчи и каловым запахом. Может быть задержка мочеиспускания.
- Рекомендовано выяснить у больного и/или его родителей, имеются ли жалобы на беспокойство, боль в паховой области и/или животе, появление или увеличение опухолевидного образования в паховой области, тошноту, рвоту.
Уровень убедительности рекомендации D (уровень достоверности доказательств 4)
При УПГ общее состояние страдает незначительно, но может ухудшаться при развитии некроза ущемленного органа и распространении воспалительных явлений на брюшину.
- При осмотре рекомендовано обратить внимание на наличие припухлости по ходу семенного канатика и/или мошонке, болезненного при пальпации.
Уровень убедительности рекомендации D (уровень достоверности доказательств 4)
При осмотре паховых областей выявляется припухлость по ходу семенного канатика— грыжевое выпячивание, зачастую спускающееся в мошонку. У девочек выпячивание может быть небольшого размера и при осмотре малозаметным.
Пальпация ущемленной грыжи резко болезненна. Выпячивание гладкое, эластичной консистенции, невправимо. Обычно прощупывается плотный тяж, идущий в паховый канал и выполняющий его просвет.
- При осмотре рекомендовано обратить внимание на наличие явлений непроходимости кишечника и/или перитонита.
Уровень убедительности рекомендации D (уровень достоверности доказательств 4)
При поступлении ребенка в поздние сроки от начала заболевания (2—3-е сутки) выявляются: тяжелое общее состояние, повышение температуры тела, интоксикация, отчетливые признаки кишечной непроходимости или перитонита при ущемлении петли кишечника. Местно появляются гиперемия и отек кожи, связанные с некрозом ущемленного органа и развитием флегмоны грыжевого выпячивания.
Уровень убедительности рекомендации D (уровень достоверности доказательств 4)
В анализе крови, особенно при позднем поступлении, может определяться лейкоцитоз до 10-15х10⁹, палочкоядерный сдвиг, ускорение скорости оседания эритроцитов (СОЭ).
- Рекомендовано выполнить общий анализ мочи.
Уровень убедительности рекомендации D (уровень достоверности доказательств 4)
- В качестве предоперационного обследования рекомендовано определение группы крови и Rh-фактора, биохимического анализа крови с определением показателей кислотно-щелочного состояния, электролитного состава крови.
Уровень убедительности рекомендации D (уровень достоверности доказательств 4)
Диагноз ущемленной паховой грыжи устанавливается на совокупности данных анамнеза, осмотра и ряда инструментальных способов диагностики.
- При неясной клинической картине рекомендовано выполнить ультразвуковое исследование органов брюшной полости.
Уровень убедительности рекомендации D (уровень достоверности доказательств 4)
- При наличии клинических признаков непроходимости кишечника рекомендовано выполнить обзорную рентгенографию брюшной полости.
Уровень убедительности рекомендации А (уровень достоверности доказательств 1а)
Ведущими технологиями специальной (инструментальной) диагностики на современном этапе являются ультразвуковые методы исследования паховой области, мошонки, брюшной полости, включая малый та. Это позволяют с высокой степенью достоверности идентифицировать ткани и органы в составе грыжевого выпячивания, оценить параметры органного кровотока, выявить эхографические признаки нарушения пассажа кишечного содержимого.
Показания к обзорной рентгенографии брюшной полости возникают при наличии клинических признаков острой кишечной непроходимости.
Первостепенное тактическое значение имеют ультразвуковые исследования, дополненным цветовым доплеровским картированием. Разрешающие характеристики современной аппаратуры позволяют убедительно дифференцировать тканевые структуры и органы паховой области, мошонки, объективно оценивать выраженность их вовлеченности в инфильтративно-воспалительный процесс. Результаты исследования кровотока позволяют сформировать объективное суждение о выраженности и обратимости гемодинамических расстройств условиях ущемления (странгуляции) органа.
Диагностический потенциал ренгенологических исследований у детей с ущемленной паховой грыжей определяется возможностью объективизировать семиотику непроходимости кишечника. Необходимо при этом учитывать, что классические рентгенологические симптомы («Пружины», «Чаши Клойбера» и т.д.) не являются ранними признаками острой кишечной непроходимости.
- Рекомендовано поводить дифференциальную диагностику УПГ с другими заболеваниями детей.
Уровень убедительности рекомендации D (уровень достоверности доказательств 4)
Дифференциальную диагностику ущемленной паховой грыжи у детей младшего возраста, прежде всего, следует проводить с остро развившейся водянкой семенного канатика. Существенное значение имеют анамнестические данные — при водянке припухлость в паховой области возникает постепенно, нарастает в течение нескольких часов. Беспокойство менее выражено и рвота бывает редко. Основой клинической дифференциальной диагностики служат данные пальпаторного обследования: опухоль при водянке умеренно болезненная, овальной формы, с четким верхним полюсом, от которого в паховый канал не отходит характерный для грыжевого выпячивания плотный тяж.
Перекрут семенного канатика («Перекручивание яичка» по МКБ 10) также проявляется внезапным беспокойством ребенка. Могут возникнуть и другие общие явления (отказ от груди, рефлекторная рвота). Пальпация припухлости в паховой области резко болезненна, семенной канатик утолщен вследствие перекручивания, прощупывается в паховом канале, напоминая шейку грыжевого мешка. Определенное дифференциально-диагностическое значение имеет симптом подтягивание яичка к корню мошонки при перекруте семенного канатика. Крайне сложно отличать «заворот яичка» от, ущемленной грыжи у новорожденного.
Паховый лимфаденит у детей раннего и дошкольного возраста (особенно девочек) клинически иногда невозможно дифференцировать с ущемленной грыжей. Острое начало заболевания, беспокойство ребенка при исследовании и невозможность пальпаторно определить наружное паховое кольцо в инфильтрированных тканях, позволяют думать об ущемленной грыже. Отсутствие общих симптомов и явлений острой кишечной непроходимости не исключает ущемления придатков матки или пристеночного ущемления кишки.
источник
Многие годы безуспешно боретесь с БОЛЯМИ в СУСТАВАХ?
Глава Института: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день средство за 147 рублей.
Грыжа межпозвоночного диска или межпозвоночная грыжа — это заболевание, при котором происходит выпячивание части диска в позвоночный канал и сдавливание спинного мозга. В наше время это очень частое заболевание, которое приводит к временной потере трудоспособности или инвалидизации. 20% всех больных нуждаются в оперативном лечении. Почему? Давайте разбираться.
Каждый позвонок в позвоночнике соединяется за счет межпозвоночного диска. Он плотный по своей структуре, состоит из ядра, которое находится посередине, и колец, окружающих это ядро и состоящих из соединительной ткани. Межпозвоночные диски делают позвоночник прочным и гибким. Существует много заболеваний, которые приводят к разрушению межпозвоночных дисков, сюда относят, например, остеохондроз.
Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Причины болезни
Симптомы межпозвоночной грыжи
Диагностика грыжи позвоночника
Методы лечения
Лечебная физкультура
Как предотвратить появление грыжи
Чаще всего грыжа обнаруживается в поясничном отделе позвоночника, ведь именно на этот отдел приходится основная нагрузка. Крайне редко можно встретить грыжи в шейном и грудном отделе позвоночника.
Пик заболевания приходится на 25 – 50 лет. Редко можно встретить эту болезнь у детей, а если она и встречается, то является врожденной. У пожилых людей также не бывает межпозвоночных грыж, так как с возрастом уменьшается подвижность в межпозвоночном диске.
В основном грыжа позвоночника образуется как осложнение остеохондроза, различных инфекций и травм, а также из-за нарушенного обмена веществ и неправильной осанки. Кроме этого заболевание может возникнуть при резком повышении давления в межпозвоночном диске. Это может произойти при:
- сильном ударе или падении на спину;
- поднятие тяжелого предмета с земли;
- резкий поворот спины в сторону.
Как было сказано ранее, основной причиной развития болезни является остеохондроз. Поэтому люди с этим заболеванием, предрасположены к появлению межпозвоночной грыжи. Также сюда можно отнести людей с сидячим образом жизни:
Также межпозвоночная грыжа может развиться у людей, которые ежедневно поднимают тяжести, имеют лишний вес или искривление позвоночника.
Первоначальный симптом межпозвоночной грыжи – это боль. Чаще всего она появляется в момент поднятия тяжести, резком повороте спины. Вначале заболевание боль носит тупой и постоянный характер. Больной чувствует усиление боли при кашле, чихании, физической нагрузке, длительном стоянии или сидении.
Спустя некоторое время, когда грыжа увеличивается в размерах, боль появляется в бедре, ягодице и ноге. Боль становится резкой и стреляющей, появляются онемения конечностей.
Следующий симптом грыжи межпозвоночного диска – это невозможность движения в пояснице. Из-за боли, мышцы поясницы напрягаются и пациент не может полностью выпрямиться. Примерно через полгода от начала заболевания у больного появляется нарушение осанки.
Также при этой болезни нарушается стул – запор или понос, происходит задержка или недержание мочи, а также нарушение потенции.
Часто встречаются признаки поражения вегетативной нервной системы: снижение температуры кожи, ее пастозность, нарушение потоотделения и повышение сухости кожи.
Шейная и грудная грыжа проявляется аналогично. Пациент чувствует боль, онемение и покалывание пальцев рук, головокружение и искривление позвоночника.
Межпозвоночная грыжа диска является одной из самых частых причин длительных болей в спине. Но все же для постановки диагноза проводят много исследований, с целью исключить различные инфекции, опухоли, травмы, а также нарушение кровообращения в спинном мозге. Если боль в спине беспокоит на протяжении 2 месяцев, необходимо срочно обратиться к врачу. Своевременно начатое лечение поможет избежать тяжелых последствий заболевания и инвалидизации.
Очень тщательно исследуются больные, у которых признаки межпозвоночной грыжи возникли при таких условиях, как:
- недавно перенесенные травмы спины;
- детский и подростковый возраст;
- высокая температура;
- боль в спине похожа на удар электрическим током;
- боль в спине возникает в покое и не связана с движениями;
- боль в спине отдает в промежность, влагалище, живот, прямую кишку, ноги;
- боль в спине сопровождается нарушением менструального цикла;
- боль в спине появляется во время еды, акта дефекации и половых отношений;
- появление слабости в ногах, которая усиливается при ходьбе;
- болевые ощущения в спине стихают в положении стоя и усиливаются при лежании;
- боль не стихает более 7 дней и прогрессирует.
Сегодня точный диагноз такого заболевания, как межпозвоночная грыжа, помогают поставить следующие исследования: компьютерная томография и ядерно-магнитный резонанс. Эти методы диагностики помогают увидеть точные размеры грыжи позвоночника, определить структуру позвоночника на различных уровнях, выяснить отношение грыжи к спинному мозгу и нервам.
Лечение межпозвоночной грыжи — длительный процесс. Больному показан длительный постельный режим на 2 – 3 месяца. В это время пациенту назначаются обезболивающие и нестероидные противовоспалительные препараты – Найз, Диклофенак, Вольтарен и другие.
В некоторых случаях пациентам назначают кортикостероидные гормоны. Для уменьшения боли показано положение на спине с приподнятыми ногами и периодическая смена положения тела.
Примерно через месяц от начала заболевания боль стихает, но это не означает, что заболевание прошло. Для полного выздоровления необходимо не нарушать постельный режим и позволить межпозвоночным дискам восстановиться.
В острый период используется метод вытяжение позвоночника. Это довольно старый метод лечения, но последнее время используют его очень часто. При вытяжении происходит перепад давления в межпозвоночном пространстве и грыжа как бы «втягивается». Для проведения этой манипуляции нужно подобрать верное направление воздействия и соответствующую силу, чтобы не повредить позвоночник и не усугубить течение болезни.
В некоторых случаях врачи рекомендуют самому пациенту выполнять вытяжение, основываясь на болевых ощущениях. При правильном проведении процедуры болевые ощущения будут уменьшаться.
Если в течение 2 месяцев боль не проходит, появились нарушения функций тазовых органов, импотенция и онемения ног, показано оперативное лечение.
Выделяют несколько видов операций:
Лечение межпозвоночной грыжи лазером. Этот метод относят к малоинвазивной хирургии. Методика заключается в следующем: в межпозвоночный диск вводится световод, который нагревает элементы ядра и испаряет воду. Испарение воды ведет к уменьшению размера ядра диска и, соответственно, резкому уменьшению грыжевого выпячивания. Этот вид операции используется только при неосложненной грыже позвоночника.
Достоинства этой операции — в малой травматичности. Кроме этого, после операции остается низкая степень анатомических изменений. Эти факторы укорачивают проведение больного в стационаре после операции до 3 дней, а вся реабилитация занимает не более месяца.
Но есть в этом методе и минусы. Ведь сам лазер удаляет из диска воду, и за счет этого уменьшается грыжевое выпячивание, а другого терапевтического действия лазер не имеет и структуру позвоночного диска он не восстанавливает. Кроме этого после использования лазера в позвоночно-двигательном сегменте развивается воспаление, сопровождающееся отеком и прорастанием сосудов.
Лазеротерапия применяется сравнительно недавно, поэтому точных данных об отдаленных последствиях этой процедуры пока нет. Из выше сказанного можно сделать вывод, что возможности лазерной операции крайне ограничены.
К радикальной операции относят дискэктомию. Во время такой операции происходит удаление межпозвоночной грыжи с пораженным диском. После удаления патологически измененного диска врач ставит имплантат, чаще титановый. С помощью него сохраняется анатомическая структура позвоночно-двигательного сегмента. Такие операции проводят как при осложненных грыжах, так и при неосложненных.
Интересным является то, что в 10% случаев у больных не обнаруживается межпозвоночная грыжа. Это говорит о том, что болевые ощущения были вызваны другими причинами, на которые невозможно воздействовать хирургическим путем. Еще 15 – 20 % остаются недовольными после проделанной операции по разным причинам.
Эти факты заставляют периодически пересматривать показания к оперативному лечению заболеваний позвоночника, в том числе и грыж. Операция проводится только по строгим показаниям, а в остальных случаях все болезни лечатся консервативным путем. Восстановительный период после такого вмешательства длится несколько месяцев.
Межпозвоночный диск может выпячивать в любом направлении, поэтому при выполнении упражнений нужно следить за болевыми ощущениями. Если болевых ощущений нет – смело продолжайте его выполнять.
Если при выполнении упражнения появилась незначительная боль – не отказывайтесь от него, но делайте аккуратно, без резких движений. Если же при выполнении упражнения в позвоночнике появилась резкая боль – это означает, что его пока делать нельзя. Периодически снова повторяйте это упражнение и, если со временем боль будет уменьшаться — значит, вы на верном пути.
В начале лечение межпозвоночной грыжи избегайте упражнения на скручивание туловища. Также необходимо избегать прыжков и толчков в спину. Упражнения нужно выполнять 5 – 6 раз в день.
Комплекс упражнений разделить по 3 и каждый раз выполнять новые движения. Начинать занятие нужно с легких упражнений, постепенно переходя на более сложные. Не пытайтесь за 1 день вернуть себе здоровье – это не получится. Задача лечебной физкультуры – постепенное растягивание позвоночника и улучшение кровообращения на больном участке.
Эти упражнения выполняются с целью уменьшения болевых ощущений и создания условий для восстановления позвоночника.
- Вытяжение на наклонной доске. Это упражнение нужно делать каждый день в течение 5 – 20 минут. Для выполнения упражнения нужна широкая доска, с прикрепленными к одному краю лямками длиной 50 см. Лямки должны быть прикреплены на ширине плеч. Доску необходимо установить на высоту 1 метр или немного выше. Пациент ложится на доску на живот или на спину, продевая руки в лямки. Они фиксируют плечевой пояс больного. Во время вытяжения все мышцы туловища должны быть максимально расслаблены. Упражнение не должно причинять боль.
Вытяжение с наклоном вперед. Необходимо взять неширокую табуретку, чтобы свисали плечи, сверху положить подушку и лечь на нее животом. Вес тела нужно распределить между руками, ногами и опорой под животом. Во время выполнения упражнения мышцы должны быть максимально расслаблены, дыхание выполняется верхними отделами легких.
- Хождение на четвереньках. Передвигаться на четвереньках по комнате не сгибая рук.
- Плавание. Упражнения в воде не оказывают большой нагрузки на позвоночник. Лучше всего плавать на спине или кролем. При плавании брасом сильно напрягаются мышцы спины и шеи, поэтому на начальных этапах лучше исключить этот стиль плавания.
Цель этих упражнений — улучшить кровообращение поясничной зоны позвоночника, поэтому выполняя их, сосредоточьте внимание на пояснице.
- Лягте на спину, согните ноги в коленях, руки положите вдоль туловища. Обопритесь на лопатки, плечи и стопы и поднимите таз. Зафиксируйтесь в верхнем положении на несколько секунд и опуститесь. Повторить упражнение несколько раз.
- Встаньте на четвереньки и одновременно поднимайте противоположную руку и ногу. Зафиксируйтесь в таком положении на несколько секунд и вернитесь в исходное положение. Упражнение повторять 5 – 7 раз.
- Лягте на живот, кисти обеих рук положить под подбородок. Одновременно приподнимите руки, грудь и голову, но не отрывайте от пола ноги, таз и живот. Зафиксируйте это положение на 5 – 7 секунд, затем опуститесь. Повторять 3 – 5 раз.
Полностью вылечить непростую болезнь под названием межпозвоночная грыжа невозможно, но при соблюдении некоторых правил можно прожить полноценную жизнь без осложнений.
При подъеме тяжести нужно сгибать ноги в коленях, а не спину.
При переносе груза, его лучше держать ближе к себе. Так уменьшается давление на позвоночник.
При переносе тяжести нельзя резко сгибаться и разгибаться.
Нельзя носить тяжелые вещи в одной руки, особенно на большие расстояния. Необходимо равномерно распределять груз на обе руки.
Каждый человек знает, что лучше предотвратить развитие заболевания, чем его лечить. Особенно важным это является при болезнях позвоночника. Очень важно знать, как предотвратить развитие грыжи межпозвоночного диска.
Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
- При ходьбе держите спину и голову прямо, не вытягивайте шею вперед.
- При сидении опирайтесь на спинку стула, спину держите прямой, ноги должны стоять на полу. Лучше использовать подставку для ног, чтобы колени были выше уровня бедер.
- Спать нужно на жестком щите, покрытым тонким матрацем. На мягкой койке можно спать на животе. Лучше всего спать на специальных ортопедических матрацах, которые изготовлены с учетом физиологии позвоночника.
Не переедайте. Лишний вес – серьезный удар для вашей спины. Правильно питайтесь. Ешьте белок для развития мышц и кальций для костей. Важно употребление калия для нормального водно-солевого обмена и витамин С, который укрепляет сухожилия и связки. Обязательно в рационе должны быть продукты животного происхождения – мясо, птица, рыба, молоко, сыр. В них содержатся аминокислоты, которые необходимы для полноценного синтеза белков. Старайтесь меньше есть консервированных продуктов и больше замороженных. Из напитков предпочтение отдавайте киселю и чаю на травах. Это может быть мята, шиповник, зверобой, череда, душица и другие травы. От кофе лучше отказаться. Также на костную систему плохо влияют соль, сахар, различные приправы, жареные и копченые блюда.
- Откажитесь от вредных привычек. Никотин оказывает суживающее действие на кровеносные сосуды, тем самым лишая межпозвоночные диски полноценного питания.
- Занимайтесь плаванием. Этот вид спорта идеально подходит людям с межпозвоночной грыжей. Если нет возможности посещать бассейн, то нужно выполнять физические упражнения дома.
Главное — помните, что нельзя заниматься самолечением и игнорировать рекомендации врачей. Своевременно начатое лечение поможет вам сохранить полноценную жизнь.
Вылечить артроз без лекарств? Это возможно!
Получите бесплатно книгу «Пошаговый план восстановления подвижности коленных и тазобедренных суставов при артрозе» и начинайте выздоравливать без дорогого лечения и операций!
источник
Федеральные клинические рекомендации «Ущемленные паховые грыжи у детей» || Паховые грыжи клинические рекомендации
Ведущие
жалобы и симптомы связаны с нарушением
дыхания и лишь в деталях зависят от
природы синдрома асфиксии.
Сущность заболевания — расширение
просвета сегментарных и субсегментарных
бронхов, нарушение их дренажной функции,
воспалительнык изменения в стенке
бронха и окружающей легочной ткани.
1. В анамнезе: пневмония, перенесенная
до года; инородное тело бронхов,
туберкулез, деструкция легких. Характерны
частые обострения воспалительного
процесса в легких, особенно весной и
осенью.
2. Общие симптомы: кашель с гнойной
мокротой по утрам, кровохарканье,
слабость, потливость, снижение
работоспособности.
3. Местно: западение и отставание
соответствующей половины грудной клетки
при дыхании; притупление над зоной
поражения; жесткое дыхание и хрипы в
зоне бронхоэктазии.
4. Рентгенологически: легочного
рисунка, его деформация, перибронхиальный
склероз, склероз и цирроз легочной
ткани.
4.1. Бронхография (основной метод
подтверждения диагноза) производится
под местной анестезией. Сульфоиодол
или водорастворимый контраст, смешанный
с крахмалом вводится через назотрахеальный
катетер.
5. ФБС- для оценки степени выраженности
эндобронхита, санация бронхиального
дерева и забора мокроты для посева и
антибиограммы.
6.1.1. антибиотикотерапию (внутримышечный
и внутривенный путь введения) коротким
(5-7 дм) курсом с учетом антибиограммы;
6.1.2. интрахеальное введение антибиотиков
2 раза в день с помощью гортанного шприца;
6.1.3. санационные бронхоскопии 2 раза в
неделю с аспирацией мокроты промыванием
бронхов физ.раствором, введением
антибиотиков и при вязкой мокроте —
муколитиков.
6.1.4. При бронхоспазме- ингаляции бронхолитиков и
экстракта лекарственных трав (эвкалипт,
ромашка и др.).
6.1.5. Массаж грудной клетки и лечебная
гимнастика.
6.1.7. Санаторно-курортное лечение в период
ремиссии.
7. Хирургическое лечениепоказано
при частом кровохаркании и обострениях
воспалительного процесса с признаками
гнойной интоксикации чаще двух раз в
году.
7.1. Радикальная операция возможна при
поражении не более 11 бронхолегочных
сегментов и проводится под эндотрахеальным
наркозом с раздельной интубацией
бронхов.
7.2.1. доступ — передне-боковой в 4-5
межреберье;
7.2.2. резекция всех (по данным бронхографии)
измененных сегментов с раздельной
обработкой элементов корня легкого;
7.2.3. тщательная герметизация оставшейся
легочной ткани с контролем «пробулькивания»
через раствор фурацилина;
7.2.4. установка дренажей во 2 и 8 межреберье.
7.3. Послеоперационное ведение см. стандарт
6.1.
7.1. Специальные исследования, предоперационная подготовка и послеоперационное ведение больных с патологией щитовидной железы
Рекомендуется
пальпировать щитовидную железу в
возрасте до 40 лет — раз в 3 года; и ежегодно
— после 40, а также лицам подвергнувшимся
радиоактивному облучению, имеющим
семейный анамнез медуллярного рака или
множественной эндокринопатии.
1.
Специальные
исследования
1.1.
УЗИ
— обязательно всем больным для подтверждения
или исключения патологии щитовидной
железы;
а)
размеры, объем, структуру железы (для
дифференциации узлового, смешанного,
диффузного зоба, аутоиммунного тиреоидита
— АИТ);
б)
размеры, положение, форму, структуру
(эхогенность) узлов, наличие капсулы
(ободка), микрокальцинатов;
в)
анатомо-топографические изменения
органов шеи и их взаимоотношение с ЩЖ,
возможную дислокацию органов шеи;
г)
увеличение регионарных лимфоузлов.
1.2.
Сцинтиграфия
— обязательна при наличии атипичного,
абберантного (язычного, внутригрудного)
зоба; рецидивного зоба (наличие
функционирующей ткани щитовидной
железы); узлового токсического, смешанного
токсического, многоузлового токсического
зоба;
1.2.1.
позволяет выявить: «холодный»,
функционирующий, «горячий»
(токсическая аденома)
узел на фоне нормально, гипо- или гипер-
функционирующей ткани щитовидной
железы;
1.3.
Рентгеноскопия
(-графия) щитовидной железы и средостения
с контрастированием пищевода показана
при 4-5 степени увеличения щитовидной
железы, симптомах сдавления органов
шеи, наличии медиастинального зоба;
1.3.1. позволяет
выявить наличие шейно-медиастинального
зоба, сдавление и смещение трахеи и
пищевода.
1.3.1.1.
КТ или МРТ проводится с той же целью при
сомнительных или противоречивых данных
«1.3.».
1.4.
Морфологические
методы исследования
1.4.1.
Тонкоигольная
пункционно-аспирационная биопсия
для уточнения морфологической формы
зоба (информативность исследования
60-97%). Показана всем больным для исключения
онкологической патологии в предоперационном
периоде.
а)
узел до 1 см пунктируют в центре; более
1 см – и в центре и по периферии;
б)
при наличии 2 узлов оба пунктируют
согласно п.а);
в)
при наличии более 2 узлов – пунктируют
2 из них;
г)
при диффузном увеличении железы,
пунктируют центры обеих долей);
д)
точность (информативность) попадания
иглы в выбранный участок резко возрастает
при пункции под контролем УЗИ; (попадание
в узел менее 5 мм сомнительно);
е)
учитывать морфологических особенностей
ткани: при ДТЗ возможен кровянистый
неудовлетворительный материал – пункция
без аспирации; при тиреоидите, плотном
узле – полезно интенсивное вращение и
веерообразное смещение иглы;
1.4.3. при сомнении
в доброкачественности процесса при
отрицательных результатах тонкоигольной
пункции показана трепанобиопсия узла.
1.5.
Гормональные
исследования
– ТТГ, Т3,
Т4 (общий
или связанный) – подтверждение эутиреоза;
АткМС – при подозрении на АИТ; тиреоглобулин
и кальцитонин – при подозрении на рак
щитовидной железы;
2.1.
Перед операцией необходимо стандартное
обследование:
RW, ВИЧ, австралийский антиген (вирусный
гепатит, желтуха в анамнезе);
показатели
свертывающей системы крови (ПТИ, ПТВ,
фибриноген, ВСК), коагулограмма (при
нарушениях свертываемости), иммунограмма
(при наличии аутоиммунного компонента),
электролиты крови (Са, Na,
K, Cl, P);
общий
белок, билирубин, холестерин, мочевина,
креатинин (при наличии почечной
патологии, или изменений в ОАМ), АЛТ,
АСТ;
(давность исследования лабораторных
показателей не более 14 дней; при наличии
патологических отклонений анализ
следует повторить)
рентгенография
грудной клетки;
ЭКГ
после 30 лет, или при наличии патологии;
При больших размерах зоба (смещение
или сдавление трахеи, парез возвратного
нерва) или тяжелой легочной патологии
в анамнезе — обязательны спирография,
трахеобронхоскопия.
При гипотиреозе, тиреотоксикозе, диабете
— консультация эндокринолога с
рекомендациями по приему сахароснижающих
или тиреойдных препаратов.
В возрасте старше 40 лет или при наличии
патологии — консультация кардиолога.
При нарушении голоса и зобе 4,5 степени
— консультация ЛОР с осмотром голосовых
связок.
При аллергических проявлениях в анамнезе
— проведение проб (новокаин, антибиотики,
препараты наркозной группы) и консультация
аллерголога.
Консультации
других специалистов при наличии
соответствующей патологии.
2.2. На ночь перед
операцией — прием таблетированных
седативных препаратов (нозепам, элениум),
либо инъекционная седация (диазепам и
его аналоги).
2.3. Премедикационная антибиотикопрофилактика.
2.4. При тиреотоксикозе за сутки до
операции заменить тиреостатические
препараты на глюкокортикоиды;
непосредственно перед операцией
внутривенно ввести 75% глюкокортикоидного
эквивалента тиреостатиков;
2.4.1. отмена b-блокаторов
недопустима (!);
2.4.2. с целью профилактики
послеоперационного тиреотоксического
криза возможно продолжение тиреостатической
терапии в течение 7-8 дней после операции.
2.4.3. Иметь запас крови и плазмы.
3. Послеоперационное ведение и возможные
осложнения
3.1. С первых суток контролировать
состояние голоса (запись в истории
болезни); при его изменение обязательна
ларингоскопия;
3.1.1. в случае пареза гортани — начать
лечение: прозерин, дибазол, витамины
В1, В6, В12, электростимуляция
гортани, фонопедические упражнения.
3.2. С первых суток контролировать
нарушения обмена кальция (симптомы
Хвостека, Труссо, парастезии, судороги).
3.2.1. На третьи сутки определить содержание
в крови кальция (норма 2,05-2,5 ммоль/л); при
снижении Са крови назначить парентеральные
или энтеральные препараты кальция.
3.3. Первые сутки — стол 0, активность в
постели, анальгетики, симптоматическая
терапия (в случае тиреотоксикоза возможна
инфузионная, дезинтоксикационная
терапия, переливание крови, плазмы).
3.4. Вторые сутки – стол 1-а, анальгетики,
активность и терапия в зависимости от
состояния и показаний (в случае
тиреотоксикоза постепенное снижение
дозы глюкокортикостероидов).
3.5. Снятие швов на 5-7 сутки; далее больной
может наблюдаться амбулаторно.
3.6.1.
временно–нетрудоспособен 1,5-2 мес.;
3.6.2. ограничение
физической нагрузки (избегать работы
в наклон);
3.6.3.
контроль ТТГ, Т3, Т4,fТ4;
АткМС через 1 месяц (при проявлениях
гипотиреоза проводить заместительную
терапию), контроль УЗИ щитовидной железы
через 3 месяца.
©
А.Швецкий, А.Коваленко, В.Маньковский
7.2. СТАНДАРТ ОБСЛЕДОВАНИЯ И ЛЕЧЕНИЯ
БОЛЬНОГО С ЗАБОЛЕВАНИЯМИ
ЩИТОВИДНОЙ ЖЕЛЕЗЫ
БЕЗ НАРУШЕНИЯ ЕЕ ФУНКЦИИ (ЭУТИРЕОЗ)
(может быть
госпитализирован только для операции)
При
поступлении определить следующие
признаки.
1.1.
время и обстоятельства (увидел, нащупал,
выявили) деформации шеи, наличие
образования в области передней поверхности
шеи, предшествующие ему: ОРЗ, стресс,
ангину; а также проживание в эндемичном
районе;
1.2.
симптомы характерные для злокачественного
образования щитовидной железы (см.
стандарт 7.4.);
1.3.
симптомы, подтверждающие или исключающие
гипотиреоз или тиреотоксикоз (см. п.п.
3.1.и
3.2.);
1.4.
предшествующее наблюдение эндокринолога,
его длительность, прием препаратов
йода, гормонов и антигормонов щитовидной
железы, их дозы, результаты УЗИ щитовидной
железы, гормональных тестов, давность
и объем предшествующей операции;
1.5. затруднения
при глотании и дыхании (возможно во сне
или при определенном положении);
2.1. увеличение
долей и перешейка щитовидной железы,
наличие узлов (размеры, плотность,
подвижность, болезненность, смещаемость
при глотании);
2.2. увеличение
регионарных лимфатических узлов
(подчелюстных, шейных, над- и подключичных).
2.3.
3 степень
— увеличение щитовидной железы, выявляемое
при внешнем осмотре (деформация контуров
шеи); 4
степень
— «толстая шея», контуры передней
поверхности шеи значительно деформированы,
имеются симптомы сдавления или смещения
трахеи, пищевода, сосудов шеи, возвратных
нервов; 5
степень
— зоб достигает гигантских размеров;
Классификация ВОЗ: степень 0 — зоба
нет; 1 степень — размеры долей больше
дистальной фаланги большого пальца,
зоб пальпируется, но не виден; 2 степень
— зоб пальпируется и виден на глаз;
3.
Общие признаки
(подтверждение эутиреоза)
3.1.
Исключить симптомы тиреотоксикоза:
повышенная нервная возбудимость,
плаксивость, глазные симптомы и
офтальмопатия, повышенная потливость,
повышенное систолическое АД, снижение
массы тела, различные виды тахиаритмий,
горячая и влажная кожа, тремор, повышение
сухожильных рефлексов, субфебрилитет.
3.2.
Исключить симптомы гипотиреоза: вялость,
сонливость, медлительность, выпадение
волос, отечность лица, сухая и холодная
кожа, увеличение веса, урежение пульса,
снижение сухожильных рефлексов;
4.
Специальные исследования —
см. стандарт 7.1.
источник
Многие годы пытаетесь вылечить СУСТАВЫ?
Глава Института лечения суставов: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день.

Это собственно психогенный ревматизм. Появиться он может из-за самых разных причин:
Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Также обязательно присутствуют местные условия, которые при данном типе являются обязательными. Это нагрузка на сустав, которая может быть довольно значительной, или мышечное напряжение. В каждом конкретном случае они могут быть разными.
В то же время всё это зависит от первичного расстройства психики, а также от метода лечения ( процесс, целью которого является облегчение, снятие или устранение симптомов и проявлений того или иного заболевания или травмы, патологического состояния или иного нарушения жизнедеятельности, ).
Второй тип развивается немного иначе. При этом на фоне уже имеющегося ревматизма по разным причинам происходит патологическое изменение личности, либо ревматизм и психическое заболевание ( это состояние организма, выраженное в нарушении его нормальной жизнедеятельности, продолжительности жизни, и его способности поддерживать свой гомеостаз ) развиваются одновременно.
Чаще всего здесь проблемы связаны с попыткой подобрать правильное лечение, так как у таких людей имеется немало других заболеваний ( это состояние организма, выраженное в нарушении его нормальной жизнедеятельности, продолжительности жизни, и его способности поддерживать свой гомеостаз ), например, подагра, артропатия, сахарный диабет. Необходимо следить за точным соблюдением диеты и за тем, чтобы пациент на протяжении определённого времени правильно занимался физкультурой и не пропускал занятия физиотерапии.
При этом большинство пациентов считают, что лекарства им никак не помогают, они опасаются физической нагрузки, не считают физиопроцедуры способными помочь. Многие не могут соблюдать диету, считают, что еда становится невкусной и неправильной.
Выздоровление, которое затягивается, а также трудности, которые возникают из-за реабилитации и повышенной физической активность пациента, нежелание принимать во внимание все рекомендации врача делают лечение ( процесс, целью которого является облегчение, снятие или устранение симптомов и проявлений того или иного заболевания или травмы, патологического состояния или иного нарушения жизнедеятельности, ) ( процесс, целью которого является облегчение, снятие или устранение симптомов и проявлений того или иного заболевания или травмы, патологического состояния или иного нарушения жизнедеятельности, ) ( процесс, целью которого является облегчение, снятие или устранение симптомов ( один из отдельных признаков, частое проявление какого-либо заболевания, патологического состояния или нарушения какого-либо процесса жизнедеятельности ) и проявлений того или иного заболевания или травмы, патологического состояния ( отвлечённое понятие, обозначающее множество устойчивых значений переменных параметров объекта ) ( отвлечённое понятие, обозначающее множество устойчивых значений переменных параметров объекта ) или иного нарушения жизнедеятельности, ) длительным, а путь к выздоровлению очень сложным.
Третья стадия называется остаточным ревматизмом. При этом пациент всё своё внимание фиксирует на том, что когда-то много лет назад у него было похожее состояние, при котором сильно страдали суставы.
Такие воспоминания особенно опасны тем, что никакого лечения пациент ( человек или другое живое существо, получающий(-её) медицинскую помощь, подвергающийся медицинскому наблюдению и/или лечению по поводу какого-либо заболевания, патологического состояния или иного ) ( человек или другое живое существо, получающий(-её) медицинскую помощь, подвергающийся медицинскому наблюдению и/или лечению по поводу какого-либо заболевания ( это состояние организма, выраженное в нарушении его нормальной жизнедеятельности, продолжительности жизни, и его способности поддерживать свой гомеостаз ) ( это состояние организма, выраженное в нарушении его нормальной жизнедеятельности, продолжительности жизни, и его способности поддерживать свой гомеостаз ), патологического состояния или иного ) на данный момент не приемлет, так как считает, что приём любых лекарств сделает заболевание только ещё тяжелее и последствия будут уже ужасными. Чаще всего такой страх вызывается тем, что пациент боится паралитических признаков, и он информирован о том, что заболевание ( это состояние организма, выраженное в нарушении его нормальной жизнедеятельности, продолжительности жизни, и его способности поддерживать свой гомеостаз ) ( это состояние организма, выраженное в нарушении его нормальной жизнедеятельности, продолжительности жизни, и его способности поддерживать свой гомеостаз ) нередко заканчивается параличом конечности.
Правильный диагноз оказывается поставить не так сложно. При этом сочетаются признаки явного обострения самого ревматизма, которые легко выявить при помощи рентгенографии или МРТ-исследовании, с явными признаками психических расстройств. Также огромное значение играет и тот факт, что пациент находился до этого на учёте у психотерапевта либо психолога.
Лечение ( процесс, целью которого является облегчение, снятие или устранение симптомов и проявлений того или иного заболевания или травмы, патологического состояния или иного нарушения жизнедеятельности, ) должно проходить одновременно с участием ревматолога и психотерапевта в условиях стационара. В терапии могут использовать обезболивающие лекарства, а также препараты из группы НПВС, но главное здесь – выяснить причину данной патологии и начать лечить именно её. Так, например, если это депрессия, могут понадобится антидепрессанты, если это психические расстройства, могут потребоваться специальные лекарства для снятия приступов.
На сегодняшний день пациенты, которые имеют диагноз психогенный ревматизм относятся к тем людям, страдающим фибромиалгией. По определению, которое было дано в медицинском руководстве, к ним относятся лица, предъявляющие жалобы на боли внесуставного ревматического характера, с наличием болезненности во время пальпации и со скованностью мышц. Чаще всего такое проявляется в тех местах, где сухожилия прикреплены к костям.
Чаще всего болезнь встречается у молодых женщин, которые постоянно находятся в напряжённом состоянии, тревожны, упорны в достижении цели, подвержены стрессам и депрессиям.
Также патология может быть выявлена у девочек – подростков и у взрослых людей, особенно в сочетании с остеохондрозом. Считается одним из тех заболеваний, которое имеет точно такую же природу возникновения, что и синдром раздражённого кишечника.
- Что может быть причиной давящей боли в грудине посередине?
- Лечение остеохондроза позвоночника в домашних условиях при помощи народных средств
- Родители нашли трогательное послание, оставленное их дочерью, умершей от рака
- Проявления распространенного остеохондроза с корешковым синдромом
- Что может быть причиной ежедневной головной боли?
- Артроз и периартроз
- Боли
- Видео
- Грыжа позвоночника
- Дорсопатия
- Другие заболевания
- Заболевания спинного мозга
- Заболевания суставов
- Кифоз
- Миозит
- Невралгия
- Опухоли позвоночника
- Остеоартроз
- Остеопороз
- Остеохондроз
- Протрузия
- Радикулит
- Синдромы
- Сколиоз
- Спондилез
- Спондилолистез
- Товары для позвоночника
- Травмы позвоночника
- Упражнения для спины
- Это интересно
-
12 октября 2018
- скрытое, считающееся наиболее легкой формой, при которой отсутствуют симптомы болезни, а только отмечается небольшое углубление над пораженным отделом позвоночника;
- грыжевое расщепление – тяжелая форма заболевания с явным грыжевым выпячиванием, включающим спинной мозг и спинномозговую жидкость. Такая патология может не задействовать нервные корешки, тогда их функции не нарушаются.
- дефекты нижних конечностей и их неправильное положение;
- в большинстве случаев врожденная спинномозговая грыжа сопровождается проявлениями гидроцефалии, которая без лечения влечет нарушения работы мозга;
- часто отмечается частичный, либо полный паралич нижних конечностей с потерей чувствительности;
- практически всегда опухоль вызывает проблемы мочеиспускания и дефекации, что приводит к недержанию мочи и кала.
- Осмотр ребенка до года проводится обычно в горизонтальном положении. Если нужно уточнить диагноз, врач может приподнять ребенка, переместив его в вертикальную позицию.
- После двух лет детей можно осматривать в положении стоя, но при этом нужно обязательно оценивать состояние грыжи, попросив малыша наклонить туловище вперед, или напрячь переднюю брюшную стенку.
- У детей, которым уже есть 3-4 года и которые могут адекватно реагировать на просьбы, врач дает задание покашлять. На фоне кашлевого рефлекса можно более детально рассмотреть область грыжи из-за повышения внутрибрюшного давления и более отчетливого выявления выпячивания в паху. Также напряжение брюшной полости позволяет точнее оценить размеры грыжевого выпячивания, яснее прощупать область грыжевых ворот.
- Изначально врачи вскрывают ткани и получают доступ в паховый канал.
- Затем грыжевой мешок отделяется и удаляется, после этого расширенная часть пахового канала ушивается до обычного размера.
- Если же паховый канал разрушен из-за определенных процессов, проводится его пластика.
Артроз 3 степени — можно ли восстановить хрящевую ткань
Правильно ли говорит врач и что нужно делать?
Как дальше лечиться при боли и слабости в ноге
Каталог клиник по лечению позвоночника
Список препаратов и лекарственных средств
© 2013 — 2018 Vashaspina.ru | Карта сайта | Лечение ( процесс, целью которого является облегчение, снятие или устранение симптомов и проявлений того или иного заболевания или травмы, патологического состояния или иного нарушения ( Правонарушение, действие или бездействие, противоречащее требованиям правовых норм и совершенное деликтоспособным лицом; «Нарушение», один из первых рассказов Сергея Лукьяненко ) жизнедеятельности, ) в Израиле | Обратная связь | О сайте | Пользовательское соглашение | Политика конфиденциальности
Информация на сайте предоставлена исключительно в популярно-ознакомительных целях, не претендует на справочную и медицинскую точность, не является руководством к действию. Не занимайтесь самолечением. Проконсультируйтесь со своим лечащим врачом.
Использование материалов с сайта разрешается только при наличии гиперссылки на сайт VashaSpina.ru.
Среди известных врожденных аномалий грыжа спинного мозга новорожденных является самой распространенной и встречается в 65% случаев. Это сочетанный порок, который часто сопровождается косолапостью, гидроцефалией и прочими аномалиями внутриутробного развития плода. При данной патологии один или несколько позвонков не смыкаются, что ведет к образованию щели, через которую происходит выпадение спинного мозга с его оболочками. 
Чаще всего такая проблема встречается в нижних отделах позвоночника, где центральный канал замыкается последним. Но спинномозговая грыжа может возникнуть и на любом другом участке позвоночного столба. Грыжа спинного мозга ( центральный отдел нервной системы животных, обычно расположенный в головном (переднем) отделе тела и представляющий собой компактное скопление нервных клеток и их отростков-дендритов . У многих ) относится к разряду серьезных заболеваний, а степень её тяжести зависит от размера участка нервных тканей, лишенных соответствующей защиты.
Благодаря современному оборудованию и новым методам исследования опухоль у плода удается выявить во время беременности при ультразвуковом сканировании.
Причины возникновения врожденной грыжи спинного мозга ( центральный отдел нервной системы животных, обычно расположенный в головном (переднем) отделе тела и представляющий собой компактное скопление нервных клеток и их отростков-дендритов . У многих )
Этиология этого порока пока не изучена достаточно хорошо, поэтому ученые и медики не могут назвать конкретные причины, приводящие к грыже спинного мозга. Многие химические, биологические и физические факторы в период формирования плода воздействуют на его организм. По мнению экспертов, предрасполагающим фактором является дефицит фолиевой кислоты в организме матери.
Если во время исследования выявляется врожденная спинномозговая грыжа, по медицинским показаниям, с согласия родителей беременность прерывается. Хотя данное заболевание носит врожденный характер, оно по природе не является генетическим. Если женщина будет получать весь комплекс необходимых витаминов и минеральных веществ, то при повторной беременности она имеет шанс родить вполне нормального ребенка.
Принято выделять два типа расщепления:
Сложная ситуация наблюдается, если в образовании находится не только спинной мозг с частью его оболочек, но также нервные стволы и корешки. В этом случае врачи констатируют у ребенка тяжелые двигательные расстройства, порой не совместимые с жизнью.
Симптомы, которыми проявляется грыжа новорожденных:
Опираясь на одни симптомы, нельзя поставить диагноз спинномозговой грыжи у новорожденных. О пороке можно судить еще до рождения ребенка по высокому содержанию альфа-фетопротеина в околоплодных водах и крови матери. После родов опухоль отчетливо определяется на спинке новорожденного по выпирающему кожаному мешку. Скрытое расщепление обнаруживается при рентгенологическом обследовании, хотя в большинстве случаев этот порок позвоночника выявляется уже в зрелом возрасте.
Труднее всего приходится при определении формы грыжи спинного мозга, что имеет решающее значение при назначении оперативного лечения. Поэтому наряду с рентгенографией, делается компьютерная томография и ультразвуковое исследование. С помощью этих современных методик удается изменять, а также дополнять проводимое лечение.
При диагностике необходимо брать во внимание, что у детей до 10-12 летнего возраста не сращение дужек позвонков не является патологией, а считается одним из вариантов развития.
Особенности лечения спинномозговой грыжи ( выхождение органов из полости, занимаемой ими в норме, через нормально существующее или патологически сформированное отверстие в анатомических образованиях с сохранением целости оболочек, их ) новорожденных
К сожалению, лечение этого заболевания обусловлено определенными сложностями. Можно сказать, что грыжа позвоночника новорожденных – это именно тот редкий случай, когда необходимо заранее принять все возможные меры, чтобы его предотвратить, так как вылечить полностью болезнь невозможно.
В общей практике пациенты с данной патологией находятся под постоянным наблюдением врача. Это особенно важно, если учесть, что спинномозговая грыжа чаще всего сопровождается проявлениями гидроцефалии.
Возникающие проблемы с мочеиспусканием удается избежать, применяя различные гигиенические методы ухода за больным, а также при помощи урологических процедур. Для устранения хронических запоров, которые являются следствием нарушения ( Правонарушение, действие или бездействие, противоречащее требованиям правовых норм и совершенное деликтоспособным лицом; «Нарушение», один из первых рассказов Сергея Лукьяненко ) работы желудочно-кишечного тракта, таким детям обычно назначается специальная диета.
Пища больных должна содержать больше грубой клетчатки растительного происхождения. Помогает восстановить частичную подвижность страдающим врожденной грыжей ( выхождение органов из полости, занимаемой ими в норме, через нормально существующее или патологически сформированное отверстие в анатомических образованиях с сохранением целости оболочек, их ) пациентам физиотерапевтическое лечение. Регулярное получение процедур дает возможность некоторым больным детям обходиться без посторонней помощи в быту.
Но очень часто врожденная грыжа приводит к инвалидному креслу. Поэтому важно научить родителей правильно ухаживать за больным ребенком. Специалисты на консультациях разъясняют папам и мамам, какие симптомы ( один из отдельных признаков, частое проявление какого-либо заболевания, патологического состояния или нарушения ( Правонарушение, действие или бездействие, противоречащее требованиям правовых норм и совершенное деликтоспособным лицом; «Нарушение», один из первых рассказов Сергея Лукьяненко ) какого-либо процесса жизнедеятельности ) могут свидетельствовать об изменении состояния больного. Это необходимо, чтобы не допустить развития различных осложнений.
При хорошем уходе дети с врожденной спинномозговой грыжей могут вести относительно нормальную жизнь и даже обучаться индивидуально. Конечно, все зависит от степени тяжести заболевания и от локализации образования.
Единственно правильным вариантом при этом заболевании ( это состояние организма, выраженное в нарушении его нормальной жизнедеятельности, продолжительности жизни, и его способности поддерживать свой гомеостаз ) является хирургическое лечение. При незначительных дефектах операциия даст результат, если ее сделать в первые несколько дней жизни ребенка после установления диагноза. Требуется очень осторожно подходить к назначению хирургического вмешательства, так как во время операции можно травмировать припаянные к грыже элементы спинного мозга, что приведет к неврологическим нарушениям.
Обширный дефект исправить оперативным путем трудно, хотя спасти жизнь ребенку можно. Но такие дети страдают физической и умственной отсталостью.
Хирургическое лечение заключается в удалении мешка опухоли с последующей пластикой дефекта, образовавшегося в дужках позвонков.
Но одними хирургическими методами лечебная тактика не ограничивается. Необходимый эффект может дать только комплексное лечение, состоящее из нескольких этапов. Как правило, процесс не обходится без привлечения разных специалистов: уролога, нейрохирурга, ортопеда и психоневролога. Ведь симптомы заболевания чаще всего подтверждают нарушения различных органов и систем.
Все диагностические мероприятия и лечение осуществляются сразу же после рождения ребенка в условиях специализированной клиники, укомплектованной специально обученным персоналом и необходимым оборудованием.
Основным моментом при выборе тактики лечения являются выраженные симптомы и результаты обследования.
Оптимальным лечение станет лишь тогда, когда будет удалена врожденная спинномозговая грыжа на основании правильной оценки критериев операбельности. Если у детей имеются ярко выраженные симптомы соматических нарушений и при значительной протяженности опухоли спинного мозга, операциия не проводится. В подобной ситуации симптоматическое лечение рассматривается в качестве альтернативной терапии для таких пациентов.
Лечение сопутствующих аномалий развития проводится в самые ранние сроки после того, как будет удалена спинномозговая грыжа у ребенка. Дети, у которых наблюдаются симптомы пареза нижних конечностей, нуждаются в длительной реабилитации. Им назначается массаж, гимнастика, физиотерапевтическое лечение. Особое внимание следует уделить выработке у больного в определенное время суток рефлекса на дефекацию и мочеиспускание. Успешность лечения и прогноз во многом зависят от формы грыжи ( выхождение органов из полости, занимаемой ими в норме, через нормально существующее или патологически сформированное отверстие в анатомических образованиях с сохранением целости оболочек, их ) спинного мозга ( центральный отдел нервной системы животных, обычно расположенный в головном (переднем) отделе тела и представляющий собой компактное скопление нервных клеток и их отростков-дендритов . У многих ), места ее расположения и обширности.
В заключении хочется отметить, что с целью предупреждения появления грыжи спинного мозга у новорожденных, будущей маме еще до зачатия стоит проконсультироваться с генетиком по поводу планируемой беременности. Это особенно целесообразно, если предыдущая беременность была осложнена расщеплением у ребенка позвоночника.
Также следует сбалансировать питание и позаботиться, чтобы в пище было достаточное содержание фолиевой кислоты. Выполняя столь несложные рекомендации, вы уменьшите риск появления ребенка с такими серьезными врожденными дефектами.
Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
источник
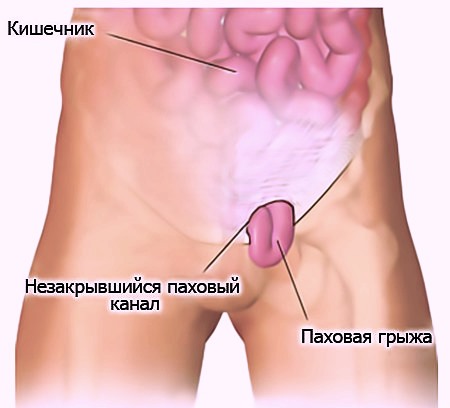
В детском возрасте одной из распространенных аномалий развития, затрагивающих брюшную полость и паховый канал, является паховая грыжа. У большинства детей она требует полноценной диагностики и последующего оперативного лечения, сроки которого выбираются индивидуально, в зависимости от размеров грыжи, пола малыша и риска возможных осложнений.
Когда ставится диагноз, как долго наблюдают за грыжей и в какие сроки ее оперируют? В детском возрасте есть свои специфические нюансы.
Выраженный грыжевой дефект можно обнаружить еще в родильном доме, сразу после появления ребенка на свет. На предмет грыжи осматривают детей обоих полов – как мальчиков, так и девочек. Врач-педиатр или неонатолог проводит сначала визуальный осмотр области гениталий, оценивая строение половых органов мальчика или девочки внешне на предмет отека, увеличения и несимметричности.
Если осмотр не был прицельно проведен в роддоме, или патология не была обнаружена, затем ребенка подробно осматривает хирург в детской поликлиники во время диспансеризации на первом году жизни.
Если родители обратили внимание при очередном купании или подмывании на появление опухолевидного образования в паху, особенно увеличивающегося в размере при натуживании или криках, стоит обратиться к хирургу поликлиники или стационара.
Врач обязательно будет оценивать состояние мошонки и симметричность яичек у мальчиков, тщательно прощупывая оба из них. Если это девочка, обязательно сравниваются размеры половых губ, их форма и симметричность.
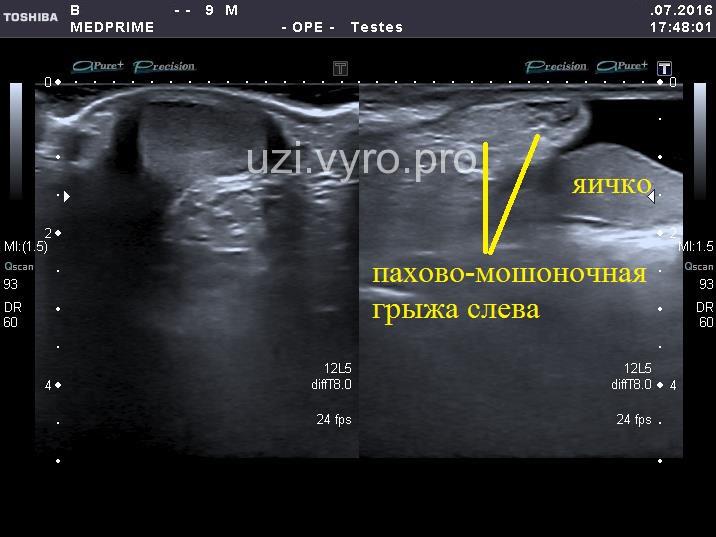
Только на основании визуальной диагностики диагноз ставится предварительно, подтверждают его данные инструментальных обследований. Для мальчиков назначается УЗИ в области пахового канала, для девочек – УЗИ малого таза и органов брюшной полости.
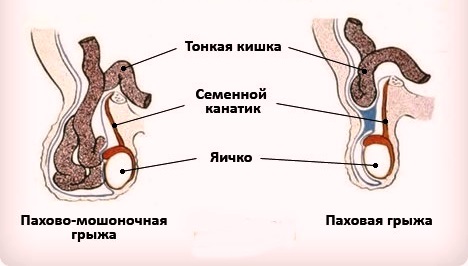
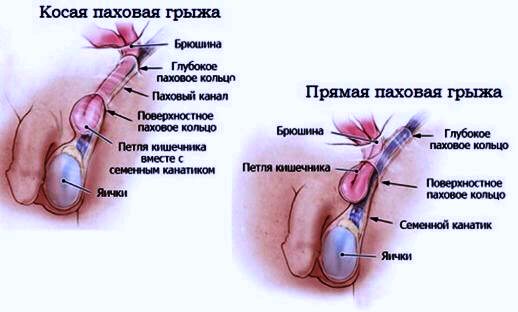
По данным УЗИ у детей любого пола можно обнаружить сам грыжевой мешок, который опускается в область пахового канала через грыжевые ворота.
Если в области грыжевого мешка обнаруживается не петля кишки, а часть мочевого пузыря ребенка, будет назначена еще дополнительно цистоскопия. Это эндоскопическая процедура, проводимая с помощью особого прибора с камерой и подсветкой на конце трубки, позволяющая осмотреть изнутри строение мочевого пузыря.
Если по данным УЗИ в области грыжевых ворот обнаруживаются петли кишечника, могут применить ирригоскопию, чтобы убедиться по данным рентгена в том, что в области грыжи расположена именно кишечная петля. Малышу при проведении клизмы вводится раствор контрастного вещества, который визуализирует на рентгене петли кишечника. Это позволяет точно определить содержимое грыжи и определить тактику ее дальнейшего лечения.
Относительно паховых грыж безоперационное лечение не показало эффективности, поэтому врачи обычно настроены на радикальное оперативное вмешательство во всех случаях.
Особенно это важно при риске осложнений и ущемления, которое потребует неотложной хирургической помощи и грозит потерей части кишки, сальника или мочевого пузыря, если они ущемятся в просвете грыжевых ворот.
Это связано с тем, что, в отличие от пупочных грыж, при которых нередко предпринимается выжидательная тактика, паховые грыжи сами не проходят, и область влагалищного отростка брюшины не склонна к зарастанию, если этого не было сделано природой к моменту рождения младенца.
Нельзя проводить пластырные заклейки, предпринимать попытки ношения бандажа и применять народные способы «заговоров» грыжи. Это трата драгоценного времен и риск осложнений!
Единственным радикальным методом лечения считается грыжесечение (герниорафия), но до 10% детей после классического оперативного вмешательства страдают от болевого синдрома, вызванного удалением грыжи. Чтобы этого избежать у детей, когда нет тенденций к ущемлению и осложнению грыжи, врачи временно избирают выжидательную тактику — или применяют современные новейшие методики малоинвазивных операций.
Операция по удалению грыжи относится к одной из самых отработанных и несложных в хирургии, с нею справляются даже молодые хирурги.
Она проводится под общим обезболиванием.
Есть и другой вариант операции, при котором при вправлении грыжи можно закрыть область грыжевых ворот специальной биополимерной сеткой.
Сегодня наиболее часто операции проводят малоинвазивными доступами с минимальными разрезами. Основными на сегодня становятся лапароскопические вмешательства – введение инструментов сквозь тонкие проколы с подсветкой, наполнением полости газом и проведением вмешательства.
Операции со срединным разрезом брюшной полости (лапаротомические операции) проводят только при запущенных ситуациях, когда из-за ущемления грыжи часть кишечника отмирает, и из-за нежизнеспособности ее нужно удалять.
Послеоперационный период при плановых вмешательствах в детском возрасте проходит благоприятно, обычно малыши при лапароскопических вмешательствах полностью приходят в себя через несколько часов.
Период восстановления длится около недели.
Рецидивируют грыжи только в 2-3% случаев. Если это плановая операция, и грыжа небольшого размера, к концу первых суток после операции детей выписывают домой под контролем общего самочувствия.
Спустя примерно месяц после оперативного вмешательства детям необходимо проведение сеансов лечебной физкультуры , которую проводят в кабинетах ЛФК при поликлинике. Показаны упражнения с мячиками, гимнастической палкой или на физкультурной стенке под руководством инструктора. Это помогает активизировать процессы регенерации, улучшает обменные процессы и кровоснабжение органов брюшной полости, укрепляет мышцы передней брюшной стенки.
Для профилактики застойных явлений и гипоксии ребенку с первых дней показана дыхательная гимнастика .
Спустя пару недель можно заниматься ходьбой, посещать бассейн , но важно следить за тем, чтобы не было избыточных нагрузок на живот и запоров.
Показаны массаж спины и передней брюшной стенки круговыми движениями, поглаживающие движения по косым мышцам живота. Также показано разминание ног и нижней части тела.
От рецидива — или при временной невозможности оперативного вмешательства — защищает ношение специального бандажа в первое время после операции, он поддерживает мышцы брюшной стенки в максимально физиологичном положении.
Он может быть левосторонним, двусторонним или правосторонним. В бандаж ставятся специальные вкладыши, которые крепятся в месте, где имелась грыжа (или где она еще есть).

источник
 Вытяжение с наклоном вперед. Необходимо взять неширокую табуретку, чтобы свисали плечи, сверху положить подушку и лечь на нее животом. Вес тела нужно распределить между руками, ногами и опорой под животом. Во время выполнения упражнения мышцы должны быть максимально расслаблены, дыхание выполняется верхними отделами легких.
Вытяжение с наклоном вперед. Необходимо взять неширокую табуретку, чтобы свисали плечи, сверху положить подушку и лечь на нее животом. Вес тела нужно распределить между руками, ногами и опорой под животом. Во время выполнения упражнения мышцы должны быть максимально расслаблены, дыхание выполняется верхними отделами легких. Не переедайте. Лишний вес – серьезный удар для вашей спины. Правильно питайтесь. Ешьте белок для развития мышц и кальций для костей. Важно употребление калия для нормального водно-солевого обмена и витамин С, который укрепляет сухожилия и связки. Обязательно в рационе должны быть продукты животного происхождения – мясо, птица, рыба, молоко, сыр. В них содержатся аминокислоты, которые необходимы для полноценного синтеза белков. Старайтесь меньше есть консервированных продуктов и больше замороженных. Из напитков предпочтение отдавайте киселю и чаю на травах. Это может быть мята, шиповник, зверобой, череда, душица и другие травы. От кофе лучше отказаться. Также на костную систему плохо влияют соль, сахар, различные приправы, жареные и копченые блюда.
Не переедайте. Лишний вес – серьезный удар для вашей спины. Правильно питайтесь. Ешьте белок для развития мышц и кальций для костей. Важно употребление калия для нормального водно-солевого обмена и витамин С, который укрепляет сухожилия и связки. Обязательно в рационе должны быть продукты животного происхождения – мясо, птица, рыба, молоко, сыр. В них содержатся аминокислоты, которые необходимы для полноценного синтеза белков. Старайтесь меньше есть консервированных продуктов и больше замороженных. Из напитков предпочтение отдавайте киселю и чаю на травах. Это может быть мята, шиповник, зверобой, череда, душица и другие травы. От кофе лучше отказаться. Также на костную систему плохо влияют соль, сахар, различные приправы, жареные и копченые блюда.