Воспалительный процесс после паховой грыжи является довольно редким, но очень опасным послеоперационным осложнением хирургического вмешательства по поводу усечения выпячивания содержимого брюшной полости в просвет пахового канала, а операция — почти единственный метод избавления от этого недуга у мужчин.
Паховая грыжа чаще встречается у мужчин (27%), чем у женщин вследствие особенностей строения паховой области. Ее появлению предшествуют внешние и внутренние факторы (врожденная патология). Причиной грыжи, появившейся в зрелом возрасте, являются ослабленные фиксирующие структуры соединительной ткани (связок), а это, в свою очередь, происходит из-за чрезмерных физических нагрузок, возрастных изменений или даже лишнего веса.
Существует 2 метода избавления от этого недуга: хирургическое вмешательство и безоперационное лечение паховой грыжи, которое используется крайне редко, только в тех случаях, когда имеет место неущемленная грыжа. Поскольку просвет пахового канала при этой разновидности грыжи остается расширенным, то ее легко вправить в середину или использовать специальный бандаж. Это приспособление помогает приостановить рост грыжи, заменяя соединительные связки, но носить его следует всегда, ведь при отказе от бандажа симптомы паховой грыжи усиливаются.
Что касается оперативного лечения паховой грыжи, то существует 2 вида хирургического вмешательства:
- полостная операция (иссечение грыжи), которая проводится под местным обезболиванием (в редких случаях используется общий наркоз), врач убирает грыжевой мешок, затем выпячивание вправляет обратно в брюшную полость, а паховой канал укрепляет специальными швами;
- лапароскопия, являющаяся бескровным методом избавления от недуга, при котором делаются небольшие разрезы в области паха, через которые вводится лапароскоп (гибкая трубка с видеокамерой на конце), а посредством специальных манипуляторов, вводящихся через другие разрезы, грыжевой мешок удаляется изнутри, для фиксирования поврежденного участка стенки используется синтетическая сетка.
Выбор метода напрямую зависит от размера выпячивания, возраста и состояния здоровья пациента, риска возможных осложнений. И грыжеиссечение, и лапароскопия могут привести к осложнениям, если не придерживаться рекомендаций врача.
Как и любая другая операция хирургическое вмешательство по поводу паховой грыжи может иметь осложнения, к которым приводят:
- несоблюдение пациентом рекомендаций врача относительно гигиены и образа жизни в период реабилитации;
- болезнетворные микроорганизмы, которые попали в плохо обработанный послеоперационный шов;
- разнообразные повреждения внутренних органов и сосудов, возникшие вследствие хирургического вмешательства;
- гнойные инфекции операционного разреза.
Из возможных осложнений после паховой грыжи чаще всего встречаются:
- гематомы (кровоизлияния внутрь послеоперационной раны);
- повреждения нервных окончаний;
- ущемление сосудов семенного канатика или бедра;
- водянка яичка (10% случаев);
- тромбоз глубоких вен области голени (характерно для пожилых пациентов);
- рецидив заболевания (следствие сокращения реабилитационного периода по инициативе пациента).
Но самым опасным осложнением считается воспалительный процесс, поскольку он способен распространяться довольно быстро, а в брюшной полости расположено множество важных органов.
Воспаление может быть следствием некомпетентности лечащего врача, оно встречается в большинстве случаев у пациентов пожилого возраста или тех, у которых была ущемленная грыжа. Воспалительный процесс сопровождается лихорадкой, повышением температуры, выделениями из послеоперационного шва, который краснеет и воспаляется. Больному назначаются антибиотики, частые стерильные перевязки с применением антисептических препаратов.
В редких случаях, особенно, если пациент не вовремя обратил внимание на тревожные симптомы или попросту проигнорировал их, может назначаться ревизия раны в условиях стационара, после чего за восстановлением тщательно наблюдает лечащий врач.
Операция на грыже не считается высокого уровня сложности, и подняться пациент может уже через 5-6 часов после нее, но реабилитационный период длится около месяца, на протяжении которого особенное внимание уделяется умеренным физическим нагрузкам (можно поднимать не больше, чем 5 кг), специальной диете и комплексу физических упражнений.
Любые физические нагрузки, даже незначительные противопоказаны в первые две недели после операции по удалению паховой грыжи.
Вряд ли пациент сам захочет предпринимать какие-либо действия из-за боли в области послеоперационного шва. Состояние можно стабилизировать посредством ношения бандажа, но возвращаться к физической активности по истечении 2 недель следует постепенно, тяжести более 5 кг можно будет поднимать не раньше, чем через полгода.
Главная цель соблюдения диеты в период реабилитации — это профилактика поносов и запоров. В первые дни пища должна быть жидкой, питаться стоит часто, но маленькими порциями, тщательно пережевывая блюда. Поскольку белок является важным строительным материалом клеток человеческого организма, то в рацион следует включить молоко, нежирный творог, гречку, мясо курицы, рыбу и яйца. И, наоборот избегайте сладостей, фруктов, острой и соленой пищи. Об алкоголе и сигаретах нужно забыть надолго, а лучше — навсегда.
Комплекс физических упражнений порекомендует лечащий врач не раньше, чем через 3 недели после операции, но упражнения следует выполнять регулярно, если хотите добиться желаемого результата. По мере восстановления количество упражнений можно будет увеличить под наблюдением специалиста.
источник
Паховая грыжа — это более мужское заболевание, которое возникает в любом возрасте и может иметь врожденный характер. Патология встречается и у женщин, но намного реже, что связано с анатомическими особенностями. У мужчин имеется физиологическая слабость пахового канала, и фактором риска также выступает расширенный влагалищный отросток, который формируется в период опущения яичек из брюшной полости в период эмбриогенеза.
Осложнения паховой грыжи — это основной фактор необходимости проведения операции. Без удаления дефекта есть риск ущемления органов и их отмирания, а это уже может стать причиной бесплодия и других патологий со стороны мочеполовой системы и ЖКТ.
Чтобы понять, чем опасна паховая грыжа, и зачем ее лечить, следует разобраться в механизме ее развития и последствиях для внутренних органов. Гематома, повреждение семенного канатика, варикоцеле, перфорация кишки — это наиболее частые, но не единственные последствия паховой грыжи у мужчин.
Формирование паховой грыжи у мужчин происходит по причине врожденной или приобретенной слабости мышц. Непосредственный выход органов из брюшной полости происходит во время повышения внутрибрюшного давления. У мужчин паховый канал менее укреплен сухожилиями и мышцами, он широкий, но короткий, и такие особенности уже будут факторами появления недуга.
Когда давление внутри брюшины повышается, происходит формирование грыжевых ворот (дефект мышц), через которые выходят петли кишечника, сальник, мочевой пузырь и другие органы.
Способствовать развитию паховой грыжи у мужчин могут такие факторы:
- частый кашель по причине курения или при респираторных хронических патологиях;
- запоры, вздутие живота;
- лишний вес, постоянные высокие нагрузки на мышцы живота;
- переедание, малоподвижный образ жизни;
- перенесенная операция на брюшной полости.
Грыжа может быть односторонней и двухсторонней. У мужчин чаще диагностируется косой вид приобретенного выпячивания с одной стороны. Для этой формы характерно прохождение органов через семенной канатик. Могут диагностироваться сочетанные образования, когда одновременно есть косая и прямая грыжи, возникшие независимо друг от друга. Прямая выходит в паховый канал, минуя семенной канатик.
Неосложненная грыжа имеет типичные клинические проявления:
- Дискомфорт и тяжесть в животе.
- Выпуклость в области паха.
- Вправление образования в положении лежа и при нажатии.
- Отсутствие боли.
- Неудобство при ходьбе.
- Увеличение выпячивания при напряжении мышц, во время физической работы.
- Реже наблюдаются запоры, тошнота, рвота.
Грыжа у мужчин появляется внезапно, и крайне редко формируется постепенно. Небольшого размера дефекты не причиняют никакого дискомфорта, болезненность отсутствует, а ее появление уже будет говорить об осложнении. Большие грыжи имеют более выраженную симптоматику, у мужчин появляются проблемы с мочеиспусканием, дефекацией, может наблюдаться эректильная дисфункция.
Тяжелое течение заболевания сопровождается постоянными запорами, вздутием живота, отсутствием аппетита, общей слабостью.
Когда в грыжевой мешок попадает мочевой пузырь, присоединяются задержка мочи или частое мочеиспускание, рези по ходу уретры, болезненность в области лобка. Такие проявления ослабевают при вправлении грыжи. У пожилых мужчин паховая грыжа практически всегда сопровождается задержкой мочи.
Что может произойти, если не лечить паховую грыжу:
- ущемление — сдавливание органов в грыжевом мешке с последующим их отмиранием;
- перитонит — воспаление брюшной полости вследствие разрыва органа;
- копростаз — задержка каловых масс в петле кишечника, находящейся в мешке грыжи;
- ишемический орхит — воспаление яичка на фоне недостаточного кровообращения.
Об осложнениях будут говорить такие симптомы:
- тошнота, рвота с кровью;
- появление крови с калом или отсутствие дефекации;
- острая боль внизу живота с иррадиацией в поясницу и ногу;
- невправимость грыжи, отсутствие кашлевого толчка.
Риск осложнений выше при гигантской грыже, когда в грыжевом мешке содержаться все органы брюшной полости. Но и небольшие дефекты могут ущемляться во время резкого повышения внутрибрюшного давления. Защемление может произойти в любой момент, к примеру, во время кашля, при резком движении и поднятии тяжелого предмета.
С момента появления грыжи за состоянием должен наблюдать лечащий врач, который назначит операцию и даст рекомендации по поводу профилактики осложнений до момента грыжесечения.
Лечение заключается в устранении грыжевого мешка и возвращении органов на свое место. Сделать это можно только хирургическим путем — методом открытой или лапароскопической гергиопластики. Операция назначается планово, и к ней нужна подготовка: санация воспалительных, инфекционных очагов в организме, снижение веса.
В этот период назначаются консервативные методики, которые позволят приостановить патологический процесс, предупредив различные осложнения. Целью безоперационного лечения будет устранить симптоматический комплекс, тем самым улучшив самочувствие и задействовав резервные силы организма для нормального перенесения операции.
Паховый бандаж — это обязательная мера до и после операции. Он нужен для фиксации грыжи в брюшной полости и равномерного распределения нагрузки на мышцы, что позволит предупредить перепады давления. Последние же могут привести к защемлению органов.
Диета — ограничения в питании нужны для исключения состояний, повышающих давление на область грыжи. Речь идет о запорах, вздутии живота, скоплении каловых масс в толстом кишечнике, переполнении желудка. Диета при грыже не строгая, но она предполагает частое питание небольшими порциями, что многие игнорируют в силу занятости.
Лечебная гимнастика — физические нагрузки допустимы, но дозировано. Разрешено выполнять легкие упражнения, но только в паховом бандаже, когда грыжа вправлена. ЛФК назначается уже после операции, и тогда лечебная гимнастика будет важной мерой для предупреждения повтора патологии.
Медикаментозные препараты — лекарства назначаются лишь в том случае, когда больного тревожат болезненность, запоры, проблемы с пищеварением и мочеиспусканием. Врач может выписать НПВС, миорелаксанты, спазмолитические средства, мочегонные и слабительные препараты.
Операция при грыже у мужчин предполагает создание доступа через брюшную полость, выделение грыжевого мешка, его удаление с возвращением органов на свое место. Это выполняется путем открытой или лапароскопический пластики пахового канала.
Первый вариант операции назначается, когда есть срочная необходимость в хирургическом вмешательстве. Показаниями будут воспаление, кишечная непроходимость, ущемление.
Лапароскопическая операция — это менее травматичный вариант удаления грыжи. Она предполагает доступ к дефекту через небольшие проколы на брюшной стенке. После такой операции не остается широких рубцов, восстановление проходит быстрее, и риск рецидива намного ниже.
Во время грыжесечения может устанавливаться сетчатый имплант, который закрывает область дефекта мышц, что предупреждает выход органов через него в паховый канал.
Удаление грыжи также может проводиться по методу Марси, когда выполняется сужение канала, то есть закрытие пахового кольца. Такая техника показана при косых формах патологии. Метод Марси позволяет восстановить анатомию пахового кольца с минимальным повреждением тканей.
Операции Бассини может выполняться при косых и прямых грыжах. Операция предполагает укрепление пахового кольца и треугольника Гессельбаха путем пришивания прямой мышцы к паховой связке.
Герниопластика с установкой сетки — это предпочитаемый вариант грыжесечения у женщин и мужчин. Протезирование позволяет исключить эффект натяжения тканей, что дает лучший результат. Такой вариант операции с применением постоянных протезов является показанием к удалению больших и гигантских рецидивирующих грыж. При первичном заболевании оптимальным методом лечения считается лапароскопическая герниопластика с установкой сетчатого импланта.
Возможные осложнения после хирургического удаления грыжи:
- Нарушение семенного канатика — происходит во время выделения или удаления грыжевого мешка. Причины — неопытность или халатность хирурга. Последствия — нарушения гормонального фона, бесплодие.
- Гематома — затрудняет нормальное восстановление после операции. Профилактика — холодный компресс на 1-2 часа сразу после наложения швов.
- Повреждение кишки — возникает при неосторожной обработке грыжевого мешка.
- Инфицирование раны — тяжелое осложнение операции, инфекция попадает в процессе или уже после грыжесечения. Лечение — антибактериальная терапия.
- Водянка — самое частое последствие удаления паховой грыжи, для лечения требуется повторное проведение операции. Патология может затрагивать одновременно два яичка.
- Повреждение сустава — результат наложения грубых швов, от чего может пострадать бедренный сустав. Для предупреждения такого осложнения важна тщательная подготовка к операции с обследованием всех зон из группы риска.
Рецидив грыжи — это еще одно осложнение, с которым можно столкнуться в любой период после операции. Повторное заболевание возникает по причине слабости мышц или, когда были допущены ошибки в ходе операции.
Для профилактики врач назначает специальный режим. Строгие ограничения в питании и общие противопоказания будут нужны в первый месяц. В поздний период реабилитации профилактика заключается в укреплении мышц передней брюшной стенки и предупреждении состояний, приводящих к перепадам давления внутри брюшной полости.
источник
Атрофией яичек или тестикулярной атрофией называют необратимое значительное уменьшение размеров мужских половых желез. Это всегда негативно сказывается на их эндокринной и репродуктивной функциях, являясь одной из тяжелейших причин бесплодия.
Но снижение фертильности – не единственное проявление патологии. В большинстве случаев выявляются и другие признаки.
У мужчин в норме объем каждого тестикула составляет в среднемсм³. При его уменьшении до 6-8 см³ диагностируется атрофия. В случае промежуточных показателей говорят о субатрофии или гипотрофии.
Важно понимать, что атрофический процесс – это не только уменьшение внешних размеров тестикул. Снижение объема этих желез происходит за счет исчезновения функционально активных тканей. И при выраженной атрофии яички почти полностью состоят из соединительнотканных тяжей и запустевающих сосудов. Фактически от органа остается только строма (основа), а работа сохранившихся островков железистой ткани, семенных канальцев и семявыносящих протоков непродуктивна и малосогласована.
Следует отличать атрофию от гипоплазии. Сходство между этими 2 состояниями заключается в малом размере тестикул по сравнению со средневозрастной нормой. Но в случае первой яички изначально были развиты достаточно, даже если и имели неправильное положение. А вот гипоплазия имеется уже у новорожденного мальчика из-за недостаточного роста его половых желез во внутриутробном периоде. Правда, не всегда это состояние своевременно диагностируется.
Существует достаточно много причин для сморщивания тестикул. Их можно объединить в несколько этиологических групп.
Чаще всего орхит вызывается вирусом эпидемического паротита. Ведь этот возбудитель наряду со слюнными железами способен поражать тестикулы, поджелудочную железу и другие крупные железисто-паренхиматозные образования. Но исключена атрофия яичка после орхита иной этиологии. Он может быть вызван арбовирусами группы В, вирусом лимфоцитарного хориоменингита, ECHO-вирусом. Изредка диагностируются туберкулезное и лепроматозное поражение.
Наступающей вследствие недостатка кровоснабжения или хронической компрессии тестикул извне. К сдавливанию могут приводить варикоцеле, опухоли придатков яичка, косые паховые грыжи с опусканием грыжевого мешка в мошонку. Иногда нарушение трофики гонад обусловлено хронической анемией (например, серповидно-клеточной) и другими заболеваниями крови. Выраженным дефицитом кровоснабжения объясняется атрофия яичка после перекрута.
При этом в качестве ключевого патогенетического фактора могут выступать недостаточная секреция гонадотропных гормонов из-за разнообразных нарушений на гипоталамо-гипофизарном уровне, стойко повышенный уровень пролактина, в том числе обусловленный приемом нейролептиков и других психотропных средств. У бодибилдеров и тяжелоатлетов следует исключать осложнения на фоне приема стероидных анаболических препаратов. Нередко встречается и гиперэстрогения на фоне ожирения или алкоголизма, что приводит к подавлению активности яичек и их атрофии из-за низкой функциональности.
Последствия механического повреждения
Они нередко обусловлены тупыми или проникающими травмами мошонки, что сопровождается образованием сдавливающих гематом, разрушением тканей, асептическим воспалением и последующим рубцеванием. Причем прогностически более неблагоприятны повторяющиеся и внешне достаточно безобидные травмы, нежели однократный сильный удар в область промежности. Повреждающим фактором могут быть и проведенные хирургические вмешательства на органах мошонки.
Нарушения терморегуляции с перегревом яичка
Чаще всего это обусловлено крипторхизмом – неопущением тестикул в мошонку. Но таким же механизмом объясняется и атрофия яичка при варикоцеле. Ведь застой венозной крови в измененных сосудах мошонки приводит к повышению в ней местной температуры.
К нечастым причинам атрофического процесса относят врожденную резистентность к андрогенам, выработку аутоантител к базальной тестикулярной мембране, хорионэпителиому средостения, ионизирующее излучение.
Симптомы патологии складываются из местных изменений мошонки, признаков тестостероновой недостаточности и снижения фертильности.
Клиническая картина включает:
- Запустение мошонки, определяемое при прощупывании явное уменьшение объема и дряблость тестикул. При этом изменения могут одно- и двусторонними. Такая симптоматика нередко маскируется при грыже и объемных образованиях мошонки, выраженном варикоцеле, гидроцеле.
- Снижение либидо и ухудшение качества половой жизни, вплоть до развития выраженной эректильной дисфункции с импотенцией. Следует помнить, что у достаточно большого количества пациентов даже при явной тестикулярной атрофии некоторое время сохраняется возможность совершения полового акта. Это нередко отдаляет момент обращения мужчины к врачу, что потенциально ухудшает прогноз.
- Феминизация – недостаточное развитие мужских половых признаков с частичным изменением фенотипа по женскому типу. Наиболее ярко это проявляется при поражении яичек до вступления пациента в пубертатный возраст, а также при гиперэстрогении и гиперпролактинемии. А вот стероиды не приводят к исчезновению маскулинности, хотя их избыточные дозы и способствуют развитию патологии.
- Снижение способности мужчины к естественному зачатию вследствие выраженных нарушений сперматогенеза. Полная атрофия яичка означает отсутствие клеток-предшественников сперматозоидов. Если этот патологический процесс является двусторонним, развивается необратимая мужская стерильность.
- Общие проявления: астенизация, вегетативно-сосудистые нарушения, склонность к апатико-депрессивным расстройствам, снижение инициативности и уровня потенциальной агрессивности.
Мужчины с тестикулярной атрофией в целом склонны к ожирению. У них нередко диагностируются субклиническая или явная дисфункция других эндокринных желез, нарушения пищевого поведения. Атлеты и бодибилдеры с такой патологией отмечают снижение прироста мышечной массы, ухудшение качества тренировок, увеличение периода восстановления.
Как определить атрофию яичек? Диагностика этой проблемы включает:
- Клинический осмотр уролога, андролога. При этом собирают анамнез, оценивают характер развития и состояние наружных половых органов, наличие и выраженность вторичных половых признаков, возможные проявления феминизации. Отдельно пальпаторно определяют положение, размер, конфигурацию и консистенцию тестикул, состояние их придатков, выявляют признаки варикоцеле или паховой грыжи.
- Спермограмма. Выявляемые изменения укладываются в картину секреторных нарушений сперматогенеза. Их выраженность зависит не только от степени атрофии, но и от вовлеченности второго яичка в патологический процесс. При одностороннем умеренном поражении спермограмма может быть недостаточно достоверной. Но в любом случае она позволяет оценить фертильность мужчины.
- Оценка эндокринного статуса. Включает анализы для определения уровня тестостерона, гонадотропных гормонов гипофиза, пролактина, эстрогенов.
- УЗИ мошонки.
По показаниям проводится биопсия яичка, причем предпочтение отдается методикам с использованием микрохирургических технологий (TESE, micro TESE). Такое исследование может выступать не только как высокоинформативным диагностический инструмент, но и являться подготовительным этапом к использованию вспомогательных репродуктивных технологий.
Лечение атрофии яичек – непростая задача, требующая подчас применения и консервативных, и хирургических мер. Тактика ведения пациента определяется выраженностью патологического процесса и причиной его появления. Важно также наличие у мужчины желания зачать ребенка. В случае одностороннего поражения при отсутствии признаков прогрессии атрофического процесса может быть предпринята выжидательная тактика.
Препараты улучшающие кровоснабжение
При выявлении сосудистой патологии целесообразно назначение препаратов, способствующих улучшению кровоснабжения. Чаще всего с этой целью применяются Трентал и его аналоги, Актовегин, Дезагреганты. При системном атеросклерозе может быть рекомендовано соблюдение диеты, прием статинов, антиагрегантов.
С целью улучшения сперматогенеза и для активации эндокринной функции яичек у молодых пациентов нередко назначаются препараты гонадотропных гормонов и ХГЧ, пищевые добавки с L-карнитином. Категорически исключаются все виды интоксикаций, рекомендуется отказ от курения.
Хирургическое лечение показано при варикоцеле, паховой грыже, водянке яичка, крипторхизме, высоком риске злокачественного перерождения пораженных гонад.
А лечится ли атрофия яичка? Добиться регенерации ткани на месте уже утраченных семенных канальцев нельзя. Так что полное восстановление гонад после атрофии невозможно даже при полном устранении причинного фактора. Но в ряде случаев удается стабилизировать процесс и активировать функцию сохранившихся участков, с коррекцией эндокринного фона и улучшением показателей репродуктивного здоровья мужчины.
Прогностически благоприятными считается атрофия яичка после операции грыжи, изменения тестикул у спортсменов (если они не злоупотребляют повторными курсами анаболиков). А наличие сопутствующей плохо корректируемой эндокринной патологии, структурных изменений гипоталамо-гипофизарной области, выраженного ожирения ухудшают перспективы лечения.
Современные репродуктивные технологии помогают стать биологическим отцом даже мужчине с практически полной атрофией гонад. При этом показано проведение протокола TESE + ЭКО + ИКСИ, с криоконсервацией оставшихся невостребованными в текущем цикле половых клеток пациента. Мультифокальная биопсия яичек под электронным микроскопом позволяет получить хотя бы единичные сперматозоиды. А их прицельное введение в цитоплазму яйцеклетки способствует ее оплодотворению даже при отсутствии подвижности мужских половых клеток. Полученные таким образом эмбрионы подсаживаются в матку для дальнейшей имплантации. Рожденные после ЭКО дети не отличаются от зачатых естественным путем.
Атрофия яичек – серьезная и, к сожалению, необратимая патология. Но чем раньше была диагностирована проблема, тем лучших результатов можно достичь. Ведь начало лечения на ранних этапах заболевания позволяет сохранить большее количество функционально активных клеток, предотвращая тяжелые эндокринные расстройства и полную потерю фертильности. Поэтому мужчинам при подозрении на дегенеративные изменения половых желез следует как можно быстрее обратиться к врачу для проведения полноценного обследования и подбора терапии.
Паховая грыжа является широко распространенной патологией среди мужского населения. Заболевание легко поддается лечению при своевременной диагностике и имеет ряд опасных осложнений при запущенных формах заболевания и поздно начатом лечении. Грыжи данной локализации имеют следующее строение: грыжевые ворота (паховый канал), образованный из париетального листка брюшины грыжевой мешок (состоит из устья, тела, шейки и дна), внутреннее содержимое мешка (может быть любой орган брюшной или паховой полости). Этиология грыж паховой области может быть различной: данная патология может быть врожденной (вследствие особенностей внутриутробного развития или анатомических нарушений строения листов брюшины) или приобретенной. Приобретенные паховые грыжи являются более распространенными, чем врожденные, их возникновение связано с наличием предрасполагающих факторов:
- Наследственная (генетическая) предрасположенность;
- Возрастные особенности организма (с возрастом снижается эластичность и тонус мускулатуры);
- Особенности конституции тела;
- Масса тела (быстрый набор веса или резкое похудание приводят к возникновению грыжи);
- Неврологические нарушения (нарушения иннервации мышц абдоминальной области).
Главной причиной возникновения паховой грыжи является повышенное давление внутри брюшной области, чему способствует чрезмерные тяжелые физические нагрузки, частые запоры, затрудненный процесс мочеиспускания, частый сильный кашель.
Герниопластика (грыжесечение) – это хирургическая операция, направленная на удаление грыжи. Паховая герниопластика проводится с целью удаления патологического выпячивания брюшины и органов брюшной области в область пахового канала. Во время оперативного вмешательства затрагиваются семенной канатик и нервно-сосудистый пучок семенников. Операция является довольно простой по технике выполнения, однако требует особого внимания к малейшим деталям. Большое значение имеет послеоперационный период реабилитации. На протяжении этого периода необходимо соблюдать следующие рекомендации:
- Строго придерживаться всех назначений лечащего врача;
- Соблюдение постельного режима;
- Ежедневная замена повязки, причем манипуляцию должен проводить опытный специалист;
- Запрещено поднимать предметы весом от 5 килограмм в течение последующих 3-4 недель;
- Запрещается выполнение физических нагрузок в течение 1 месяца после проведения операции;
- Рекомендуется применение специального поддерживающего бандажа;
- Соблюдение специальной диеты: пациент должен употреблять преимущественно жидкую пищу небольшими порциями через равные промежутки времени. Пища должна быть белковой, необходимо исключить из рациона кислую, соленую, острую, жирную пищу, а также газированные и алкогольные напитки, так как данные продукты могут нарушать нормальную деятельность кишечника и вызывать расстройства пищеварения.
Если во время операции были нарушения техники проведения или же во время реабилитации были соблюдены не все рекомендации, то значительно повышается риск возникновения следующих осложнений:
- Варикоцеле, главным проявлением которого является отек яичка после операции паховой грыжи. Варикозное расширение вен может возникнуть, если во время оперативного вмешательства был поврежден или пережат сосудистый пучок яичка или произошло частичное тромбирование вен канатиков семенников;
- Гидроцеле (скопление жидкости в полости оболочек яичек). При данном патологическом процессе яичко опухает после операции на паховую грыжу, мошонка увеличивается в объеме (иногда – только с одной стороны), часто повышается общая температура тела, однако часто бывает и локальная гиперемия;
- Гормональные нарушения и расстройства сперматогенного фона. Такие осложнения возникают вследствие повреждения канатика и семенных нервов, когда происходит извлечение мешка грыжи и его содержимого или же при повторном хирургическом вмешательстве;
- Нарушение лимфатического оттока в процессе операции также способствует тому, что после операции на паховую грыжу опухает яичко;
- Появление гематомы;
- Инфицирование хирургической раневой области является крайне тяжелым осложнением, так как при несвоевременном выявлении гнойного процесса может развиться сепсис;
- Нарушение чувствительности генитальной области.
Такие осложнения не только доставляют дискомфортные ощущения, но и крайне негативно влияют на физиологические процессы мужского организма. Главными функциональными нарушениями вследствие приведенных осложнений являются:
- Бесплодие (вследствие нарушения нормального созревания сперматозоидов и синтеза достаточного количества гамет, а также нарушения их выброса);
- Атрофия и некроз яичек;
- Тромбоз близлежащих вен;
- Системное заражение крови.
Диагностика осложнений должна проводиться немедленно, сразу после появления каких-либо дискомфортных ощущений, не связанных с нормальным течением реабилитационного периода. К ним относятся: резкие интенсивные боли в области промежности и семенников, гиперемия кожных покровов паховой области, появление гнойного отделяемого из области раны, симптомы общей интоксикации (резкое повышение температуры тела до фебрильных показателей, жар, тошнота, рвота, обильное потоотделение), опухлость яичек. При подозрении на развитие осложнения назначаются такие методы обследования:
- Общий и клинический анализ крови;
- Бактериальный посев крови;
- Клинический анализ мочи;
- Пальпаторное исследование области промежности и яичек;
- Диафаноскопия (позволяет определить в мошонке наличие жидкости или какого-либо органа брюшной полости);
- Ультразвуковое исследование паховой области;
- Доплерография области мошонки и паха.
Тактика лечения зависит от вида осложнения и степени его тяжести. В основном лечение – хирургическое, в сочетании с иммуномодулирующими и антибиотическими препаратами.
Каким бы щадящим не был метод оперативного вмешательства, но операция есть операция. В большей или меньшей степени, при использовании любого метода, существует вероятность развития осложнения после удаления паховой грыжи.
Наиболее часто констатируемые:
- Попадание в рану инфекции. Нагноение операционной раны. Профилактически или для купирования, больной принимает антибиотики.
- Нарушение целостности сосудов, приводящее к атрофии яичка у мужчин или проблемам половой системы у женщин.
- Отечность зоны, образование гематомы. Чтобы предотвратить или снизить интенсивность процесса на оперированную область на пару часов кладут, сразу после наложения швов, грелку со льдом.
- Если хирургом была допущена ошибка, возможно повреждение нерва. Больной теряет чувствительность в районе мошонки (у мужчин) и внутренней поверхности бедра.
- Нарушение целостности семенного канатика, что способно привести мужчину к потере своих репродуктивных способностей.
- Рецидив заболевания.
- Тромбоз глубоких вен голени. Обычно такое осложнение больше затрагивает лежачих пациентов.
- Водянка яичка.
- Боли.
- Повышение температурных показателей оперируемого участка.
- Повреждением сосудов бедра.
- При появлении хотя бы одного из осложнений на неопределенное время удлиняется восстановительный период такого пациента.
Операция проведена и у больного начинается стадия послеоперационного восстановления и реабилитации. После того как анестезия прошла, пациент начинает ощущать боль внизу живота. Возможно ощущение онемения. От 15 до 20 процентов прооперированных могут чувствовать незначительное жжение после удаления паховой грыжи. Если нет другой патологической симптоматики, то перечисленные выше факторы относятся к симптомам послеоперационной нормы.
В ряде случаев после перенесенной операции у больного наблюдается расстройство чувствительности. Обычно уровень чувствительности у таких пациентов восстанавливается самостоятельно спустя несколько недель. В редких случаях это может занять и несколько месяцев. Тут срабатывают индивидуальные особенности человека и сложность проводимого оперативного вмешательства.
Расстройство чувствительности, кроме жжения, может проявляться еще и онемением, покалыванием, увеличением чувствительности одного и снижением восприимчивости другого участка.
Но стоит все же сказать о своих ощущениях лечащему врачу. Ведь чувство жжения в области раны, на фоне проявления другой симптоматики, может свидетельствовать и об инфицировании операционного шва. В этом случае доктор назначит курс антибиотиков. И чем раньше это будет сделано, тем меньше пострадает организм больного.
Уже было сказано, что болевой синдром и его интенсивность во многом зависит от избранного метода проведения операции и анестезии. Обычно уже по истечении четырех часов после процедуры пациент может самостоятельно двигаться. Но при этом он начинает испытывать ноющую боль в области шва.
Боли после удаления может быть различной.
- Такая симптоматика способна свидетельствовать о заживлении. Ведь в процессе операции были повреждены мягкие ткани и нервные волокна, а сама зона стала более чувствительной. Эта боль носит мышечный или неврологический характер.
- Спровоцировать болевой синдром может и отечность тканей.
- Предвестник рецидива. Риск повторной операции.
- Может «говорить» о расхождении швов. Если это визуально не наблюдается, вполне возможно внутреннее расхождение.
- Ошибка в проведении резекции.
Небольшой отек после проведенного вмешательства – это норма. Для устранения развития отечности непосредственно после наложения швов на область манипуляций прикладывают грелку со льдом.
Но если отек после удаления грыжи начал развиваться не непосредственно после операции, а позже, в период реабилитации, необходимо срочно обратиться к доктору. Ведь отек – это нарушение оттока лимфы или венозной крови. Но и переживать особо, не стоит. Обычно такая проблема купируется быстро и без особых усилий.
Суспензорий, бандаж или плотно прилегающие к телу плавки могут спасти ситуацию. Белье должно быть из натурального материала (хлопка).
Медиком так же может быть назначен один из препаратов, имеющих противоотечные свойства. Подойдет любой антигистаминный препарат. Обычно он принимается по таблетке, каждые восемь часов. Курс терапии занимает порядка пяти суток.
В протокол противоотековай терапии назначается лекарственное средство, основу которого составляет витамина D, позволяющий отеку быстрее рассасываться.
Операция проведена, и пациент вступает в период реабилитации. Но появившаяся температура после удаления паховой грыжи – это всегда неприятный симптом, способный говорить, что в организм больного попала инфекция, которая запустила процесс воспаления, а возможно и нагноения.
Для профилактики инфекционного поражения и развития, медики после любой операции назначает курс антибиотиков. Но если температура все же появилась, следует сразу же поставить в известность своего лечащего врача. Он рассмотрит ситуацию и подкорректирует терапию.
Еще одним из осложнений послеоперационного периода может стать боль в яичке после удаления. Причиной такого дискомфорта может стать повреждение нерва, которое допустил хирург при проведении купирования проблемы. При этом чувствительность пораженного участка повышается, приводя к болевому синдрому.
Спровоцировать боль способен и отек, который локализуется в области, близлежащей с яичком. В любом случае стоит обратиться к специалисту за консультацией и устранением дискомфортного состояния.
Гидроцеле или как говорят в народе водянка яичка – одно из наиболее часто возникающих негативных последствий вмешательства.
Преимущественно водянка после удаления паховой грыжи носит односторонний характер. При этом наблюдается асимметрия в размерах мошонки. Но не единичны случаи двухсторонней водянки. Иногда размеры мошонки достигают таких размеров, что у мужчины возникает проблема в двигательной активности.
Осложнение в виде гидроцеле – это показание к оперативному вмешательству. Консервативное лечение в данном случае бессильно.
Визуально грыжа напоминает новообразование, которое вполне возможно далекий от медицины человек способен принять за опухоль. В зависимости от способа удаления проблемы, анамнеза больного, его физического состояния и состояния защитных сил организма, вероятность повторного выпадения может быть различной.
Но операция – это стресс для организма, а на его восстановление требуются силы, которые в повышенных объемах и расходуются организмом, снижая иммунный статус пациента.
Именно такая картина развития восстановительного периода и способна спровоцировать опухоль после удаления грыжи. Поэтому обязательна консультация специалиста.
Портнов Алексей Александрович
Образование: Киевский Национальный Медицинский Университет им. А.А. Богомольца, специальность — «Лечебное дело»
является местный отёк. Располагаясь в нижележащей зоне и имея губкообразную консистенцию, мошонка
часто отекает в ответ на травму. Хотя отёк всегда ожидаем и рассматривается как «малый» побочный
эффект операции большинством хирургов, различная степень отёчности в области операции служит
предметом большой озабоченности больного. Вместе с местной болью и деформацией отёк часто беспокоит
и даже вызывает страх у больного, что операция не удалась, поскольку «шишка выбухает так же, как до
того, насколько широко требовалась диссекция тканей для выполнения операции. Отделение большого
грыжевого мешка от семенного канатика может вызвать отёк канатика, прощупываемого в верхней части
мошонки. Отёк мошонки, и самого яичка, может развиться после операции по поводу большой пахово-
герниорафия была слишком тугой вокруг канатика, что приводит к венозному застою. Артериальное
повреждение, приводящее к ишемическому орхиту, может сначала вызвать отёк (боль, болезненность!),
который завершается атрофией яичка. Помните: при пахово-мошоночных грыжах предпочтительнее
избегать больших диссекций рассечением грыжевого мешка проксимально в пределах пахового
канала с оставлением дистальной части мешка на месте. Обычно дистальная часть брюшинного мешка не
причиняет проблем, если только хирург не перевязывает пересечённый конец мешка, что ведёт к
резидуальному гидроцеле. Поэтому, пожалуйста, оставляйте дистальную часть грыжевого мешка широко
как нижние эпигастральные или яичковые. Однако, в большинстве случаев разделение грыжевого мешка и
семенного канатика приводит к «поверхностному кровотечению», которое не так легко остановить. Не так уж
редко хирургическое поле сухо к концу операции, и только на следующее утро выявляется значительная
гематома или кровоподтёк, особенно если пациент принимает дезагреганты или антикоагулянты. В то время
как большинство гематом ограничиваются сами и рассасываются в течение 2-4 недель, некоторые из них
могут организовываться в «капсуле» и создавать резидуальные массы в паховой области, часто ошибочно
принимаемые за рецидив грыжи. Может развиться вторичное инфицирование гематом, но часто и без
инфекции имеет место локальная воспалительная реакция (краснота, отечность, боль) и системная реакция
(повышение температуры тела).
Успокоение больного является крайне важным, т.к. перечисленные выше осложнения в большинстве
случаев проходят самостоятельно. Симптоматическое лечение включают НПВС для уменьшения боли и
воспалительной реакции, подъем мошонки на ночь и поддерживающие трусы днем. Ультразвуковое
исследование паховой области иногда назначают (не очень опытные) врачи для (беспокойных) пациентов, но
это редко существенно помогает, не добавляя ничего к словесному успокоению хирурга. Если подозревается
ишемический орхит, УЗИ с Доплером может подтвердить наличие (или отсутствие) кровотока в яичке, но даже
и тогда выжидательная тактика является правилом для большинства случаев (см. ниже).
доводом у большинства хирургов для назначения единственной профилактической дозы антибиотиков перед
операцией. Следует ли пользоваться этой тактикой при лапароскопической паховой герниорафии — вопрос
спорный и нуждается в доказательствах. Однако, операции по поводу вентральных грыж (инцизионных и
также пупочных!) связаны с широкой диссекцией тканей, формированием лоскутов и мертвых пространств и
имплантированием широких кусков сетки, и потому всегда ассоциируются с более высоким риском развития
ИОХВ. Именно поэтому во всех таких случаях профилактическое назначение антибиотиков является
стандартом лечения. Не смотря на все профилактические меры, ИОХВ все еще встречается и может
варьировать от умеренной красноты в области операции до катастрофического нагноения (см. также Главу 5).
Нагноение раны обычно вызывается обитателями кожи, в основном Staphylococci, и лечится как обычно
дренированием скопления гноя в ране и назначением антибиотиков в отдельных случаях. На ранних сроках
распространяющаяся некротизирующая инфекция обычно вызывается Streptococci, она встречается нечасто,
но нуждается в своевременной диагностике и быстром лечении, т.к. ассоциируется с длительным тяжелым
течением и даже смертностью. Присутствие сетки в ране всегда вызывает озабоченность, но попытка
избежать открытия раны и дренирования гноя с целью избежать обнажения сетки является ошибкой. Вы
должны помнить, что субоптимальное лечение поверхностного нагноения раны может на самом деле
увеличить риск распространения инфекции вглубь раны с вовлечением сетки. Профилактические
меры: очень важно послойное ушивание раны — оставьте сетку хорошо укрытой живыми тканями
(фасция, подкожный жир) и подальше от кожи!
дополнительным риском нагноения раны в силу присутствия инородного тела в ней. Однако оказалось, что
боязнь такого исхода операции, которая вызывала (и ещё вызывает) у многих хирургов нежелание
пользоваться сетками при герниорафии, преувеличена. Большинство современных синтетических сеток
являются пористыми, что позволяет врастание в них тканей вместе с клетками, ответственными за
иммунологический ответ и восстановление структуры ткани. Поэтому, даже если рана нагноилась или
глубокое скопление гноя распространилось на сетку, правильного дренирования и лечения антибиотиками
бывает достаточным для “спасения” сетки и позволяет избежать необходимости её удаления. Сетки из
непористых материалов, таких как PTFE, не являются устойчивыми к инфекции, а потому обычно
нуждаются в раннем удалении. Избегайте их!
В некоторых случаях персистирующее нагноение или специфические инфекционные агенты
(мультирезистентный золотистый стафилококк, кислотоустойчивые бациллы) не оставляют хирургу иного
выбора, кроме ре-операции и удаления инородного тела. Образующаяся грыжа должна быть,
следовательно, закрыта местными тканями, а рана правильно дренирована или оставлена открытой для
вторичного заживления. Вероятность рецидива грыжи после первичного ушивания её в гнойной ране,
разумеется, возрастает. Острая инфекция сетки, леченная консервативно, может иногда привести к
персистирующему, хроническому нагноению, представленному обычно хроническим выделением гноя,
формированием гнойных ходов и рецидивирующими “обострениями” с целлюлитом. Хотя в некоторых
случаях гнойный процесс может быть успешно контролирован повторными курсами антибиотиков,
дренированием гнойных затёков и большим, большим терпением (со стороны как пациента, так и хирурга),
большинство таких нагноений излечиваются только после удаления сетки или, по крайней мере, той
части её, которая не срослась с окружающими тканями.
Заметьте, что инфекция сетки может случиться и через несколько лет после операции. Циркулирующие в
крови бактерии могут осесть на инородном материале и инфицировать его, оставаясь иногда годами в
дремлющем состоянии, “выжидая момента” – возможно, каких-либо иммунологических изменений – которые
позволяют им размножаться. Такое позднее нагноение может поддаться неоперативному лечению, но обычно
сетки, требуется выполнить полное исследование (например, КТ), так как глубоко сидящая сетка может
вызвать эрозию прилегающего органа, такого как тонкая или толстая кишка или мочевой пузырь.
Внутрибрюшинное расположение сетки является основным фактором риска для развития такого осложнения
— это может произойти даже при использовании современных сеток из материалов, покрытых “протекторами”.
Удаление таких инфицированных сеток, пенетрирующих в органы брюшной полости, является серьёзной
операцией, обычно сочетающейся с резекцией кишки и вторичными осложнениями. Имейте это в виду,
когда имплантируете сетку внутрибрюшинно!
ассоциируются с неудовлетворённостью больных и даже с судебным делом.
Ишемия яичка может быть результатом нарушения его кровоснабжения, хотя пересечение только
яичниковой артерии не обязательно ведёт к ишемическому некрозу благодаря существующим коллатералям
вдоль семявыносящего протока. Более частым, нежели пересечение является компрессия сосудов при
“тугой” герниорафии, когда сдавливается семенной канатик, что вызывает нарушение венозного оттока.
Яичковая ишемия может чаще возникнуть при хирургии рецидива грыжи (при которой семенной канатик
замурован в рубцовых тканях), или при ушивании большой пахово-мошоночной грыжи с изменённой
анатомией. Непосредственный некроз яичка встречается редко. Более частыми симптомами являются
отёк яичка и его сильная болезненность, часто ассоциирующиеся с повышением температуры тела.
Выжидательная терапия, включающая НПВС (и обычно антибиотики… без существенных доказательств в их
поддержку) обычно ведут разрешению симптомов в течение нескольких недель. Конечным результатом, если
ишемия яичка действительно была, является атрофия яичка, которое становится маленьким и твёрдым
(баклажан превращается в оливку…). Реже некроз яичка с постоянной лихорадкой, отёком и болью потребует
ранней операции – полной орхиэктомии.
Когда вы имеете дело с паховомошоночной грыжей, полное разделение грыжевого мешка от элементов
семенного канатика часто является утомительным и требует расширенной диссекции тканей, что может
привести к отёку, гематоме или повреждению семявыносящего протока или яичковых сосудов. Поэтому, как
было сказано выше, проксимальное пересечение и перевязка грыжевого мешка с оставлением дистальной
части его открытой и интактной, является обычной практикой. Временами, однако, дистальная часть
брюшинного мешка трансформируется в замкнутый мешок вокруг яичка, который продуцирует
жидкость — таким образом формируется вторичное гидроцеле. При организации мошоночной гематомы
вокруг яичка могут образовываться различные типы скопления жидкости с формированием псевдо-капсул,
образований, которые могут быть очень большого размера и делать больного нетрудоспособным, а при УЗИ
они могут выглядеть идентичными. Однако, мошоночная организованная гематома обычно устраняется
игольной аспирацией, в то время как вторичное гидроцеле часто рецидивирует после аспирации, и
при симптомах может требовать гидроцелэктомии.
В общем герниорафия болезненная операция. Хотя острая послеоперационная боль не считается
осложнением, её влияние на благополучие пациента весьма значительно, потому много мыслей и усилий
было потрачено на то, чтобы уменьшить послеоперационную боль. Избежание натяжение тканей с
использованием сетки не только повышает надёжность операции, но и снижает послеоперационную боль.
Избежание разреза в паховой области и ограничение диссекции и повреждения тканей достигается
лапароскопической герниорафией. И хотя не закончены ещё дебаты по поводу «правомерности»
лапароскопического ушивания паховой грыжи, если рассматривать все аспекты, уже совершенно ясно, и это
подтверждено многими исследованиями, что послеоперационная боль после лапароскопической
герниорафии меньше, нежели после открытой операции. Помните: уменьшение размера кожного разреза
и объёма тканевой диссекции при открытой операции можно достичь за счёт “причудливой” техники
меньше вы причиняете пациенту боль!
ушивании грыжи, чаще илео-ингвинального нерва, идущего в паховом канале поверх семенного канатика.
Некоторые хирурги советуют целенаправленно пересекать этот нерв, предпочитая маленькую зону потери
чувствительности риску невралгии. Большинство других хирургов просто внимательны, чтобы не повредить
его, или даже вовсе игнорируют эти нервы и не имеют проблем.
использовании спиральных скрепок для фиксирования сетки. Следует избегать мест прохождения нерва, а
использование более деликатных или рассасывающихся крепок может далее снизить риск этого осложнения.
Многие лапароскопические хирурги сейчас используют минимальную фиксацию сетки или не фиксируют её
совсем. Нет сомнения в том, что риск захвата нерва выше при лапароскопической герниорафии, если
используется множество скрепок.
грыжи был поставлен только при УЗИ, имеется высокий риск, что эта боль сохранится и после операции. Как
было отмечено выше, когда диагноз грыжи как причины боли сомнителен, следует искать другие возможные
диагнозы и пробовать назначение покоя и противовоспалительного лечения прежде, чем принимать решение
об операции. Помните: скоропалительность с операцией по поводу боли в паху может привести обоих,
пациента и хирурга, к неудовлетворённости и разочарованию операцией. Боль в паху пациента = боли
В то время как острая боль после ушивания грыжи должна исчезнуть через несколько недель,
хроническая боль длится месяцами и даже годами, что может реально «свести пациента с ума», оказывая
сильное влияние на качество его жизни и трудоспособность. Хронический воспалительный процесс, часто
связанный с присутствием сетки (как называемая meshalgia), проявляется постоянной болью и местной
болезненностью — иногда сморщенная/рубцово изменённая сетка определяется наощупь (или видна на КТ) в
области операции (meshoma). Ущемление нерва швами, скрепками или рубцовыми тканями ведёт к
характерным жгучим, стреляющим или иррадиирующим болям, часто возникающим при определённых видах
движения или перкуссии в определённых точках.
его под контролем специализированной клиники боли. Оно включает использование аналгетиков и других
моделирующих боль агентов, таких как антидепрессанты, местные инъекции местных анестетиков и
стероидов, а также менее привычные средства, такие как акупунктура. В то время как многие пациенты будут
реагировать на лечение удовлетворительно с возвращением к их прежней активности, даже если
сохраняется остаточная боль, некоторые сочтут лечение неудачным и вернутся к хирургу (чаще всего к
другому хирургу, вот облегчение… ха ха…) для возможной повторной операции. Всегда учитывайте вопросы
найдена сморщенной, сложенной, окруженной множеством рубцов и воспалительных тканей, и удаление
будет довольно травматичным. Пересечение пахового нерва, если он найден погружённым в рубцовые ткани,
должно быть выполнено, особенно если боль носит “невралгический” характер. Через ретроперитонеальный
доступ возможно пересечь вовлечённые нервы без манипуляций в области ушивания грыжи. Эта операция
носит название тройной неврэктомии — triple neurectomy (пересечение илио-ингвинального нерва, илио-
гипогастрального и генито-феморального нервов), что может быть также выполнено лапароскопически (и
даже через передний доступ — через старый рубец), она требует досконального знания анатомии этой
области, и эта хирургия рассматривается как последнее средство решения проблемы этого изводящего
осложнения. Примечательно, что даже больные, у которых боль не проходит после блокады нерва, могут
быть излечены хирургически! Дайте “специалисту” сделать это! Направьте ему больного.
ушивания грыжи было направлено на снижение частоты рецидивов — иногда это оборачивалось созданием
нового типа осложнений! В настоящее время допустимая частота рецидива после плановой паховой
герниорафии составляет 1% или менее (много выше при инцизионных грыж), но многие факторы оказывают
влияние на до сих пор наблюдающуюся высокую частоту рецидивов различных типов грыж, ушиваемых в
различных условиях, различными хирургами, в различных местах и в различное время суток… этот разбор
лежит за рамками настоящей главы.
“Рецидив на столе” (“recidivo a tavola” — по итальянским источникам) является уничижительным термином,
использующимся для описания рецидива грыжи, который представляет собой техническую ошибку выявления
и устранения дефекта. Это может быть результатом диагностической ошибки: например, прекрасное
ушивание паховой грыжи, в то время как у больного была бедренная грыжа, не распознанная хирургом.
Наложение швов на слабые и отёчные ткани, часто обнаруживаемые при ущемлённой грыже, могут быстро
разойтись, особенно при повышенном внутрибрюшном давлении (например, при паралитическом илеусе,
сильном кашле), продолжающемся после операции. Рецидив может развиться быстро — даже за время
пребывания больного еще в госпитале после ушивания грыжи. При лапароскопической герниорафии ошибка
в распознавании и вправлении мешка непрямой грыжи, или ошибка в правильном расправлении сетки в фазу
удаления воздуха из брюшной полости (непосредственно в конце операции) может привести к тому, что
грыжа фактически остаётся не закрытой.
операции (например, скорячить холодильник из кухни в пикап…). Легко себе представить (ужас, жуть…), что
это может сделать с вашей прекрасно ушитой грыжей. Хотя закрытие грыжи сеткой, особенно
лапароскопически, обычно требует меньше ограничений физической активности, чем классическое
закрытие грыжевого дефекта швами, объясняйте своим пациентам, что они могут и чего не могут
результатом технической погрешности хирурга, профилактика обычно достигается вниманием к деталям
операции и пониманием “болезни”: знанием анатомии, возможных её вариантов и различных путей решения
встреченных проблем. Позволение заниматься хирургией грыж неподготовленному человеку является
основной причиной несостоятельности операций. К сожалению, это ещё широко практикуется во всём
мире. Если это случается с вами — проанализируйте, что вы делаете, и если у вас есть видео — просмотрите
записи! И подумайте о большей помощи старшего коллеги при вашей операции у следующего больного…
Поздний рецидив может развиться через месяцы или годы после первой операции ушивания грыжи. И
хотя ушивание грыжи местными тканями может выглядеть прочным для удовлетворения хирурга в конце
процедуры — самоудовлетворение часто передаётся восторженным младшим хирургическим резидентам —
образующиеся в результате операции рубцы никогда не приобретают крепости здоровых тканей. И хотя
прочность сшитых тканей в области операции будет, в большинстве случаев, достаточной для закрытия
грыжи на всю оставшуюся жизнь, нет сомнений, что путь к уменьшению частоты рецидивов лежит не в
том, чтобы сделать способ ушивания грыжи более изощрённым, а в том, чтобы усилить местные
ткани поддерживающими материалами.
возможной причины рецидива (такого как повышение внутрибрюшного давления) и соответствующее
планирование следующей процедуры с выбором лучшего из имеющихся вариантов, являются
обязательными. Помните: вероятность рецидива грыжи выше, когда предыдущая операция была
несостоятельной. Рецидивирующие грыжи, похоже, никогда не оставят нас без работы и без разочарований.
использования физических энергий нам на пользу и правильное усиление пластики прочными и устойчивыми
материалами, всё вместе приблизит нас к цели совершенного и прочного ушивания грыжи — и свободного от
“Ушивание грыжи подобно сексу… вы должны делать так, как лучше всего для вас, с минимумом
Варикоцеле – это достаточно распространенное заболевание, поражающее яичко у мужчин и сопровождающееся варикозным расширением вен, проходящих в паховой области.
Единственным способом лечения болезни является операция, однако, в некоторых случаях, она не приносит облегчения. Рассмотрим, почему после операции варикоцеле болит яичко.
В настоящее время существует несколько разновидностей операций, начиная от классических (Иваниссевича и Паломо) до невероятно точных и малотравматичных методик (Мармара) ликвидации варикоза вен яичка.
Классические операции предполагают открытое хирургическое вмешательство, при неблагоприятном исходе способное привести к травмированию нервных окончаний, обусловленному неточным резом и затрудненным обзором.
Подобные вмешательства, как правило, сопровождаются болями в послеоперационный период, носящими стреляющий характер и возрастающими во время секса и двигательной активности (указанные проявления могут наблюдаться в течение 3-5 месяцев и, по мнению врачей, является вариантом нормы).
Микрохирургические операции снижают количество осложнений, развивающихся в послеоперационный период, и рецидивов. Современное оснащение операционных помещений и невероятно тонкие инструменты позволяют избавиться от патологии, не повредив здоровые ткани, сосуды и нервные окончания. И, естественно, боли после подобных вмешательств возникают очень нечасто.
Почему после вмешательства болит яичко? После операции велик риск развития осложнений.
Так, если операция была произведена в соответствии с методом Паломо или Иваниссевича, в 10% случаев могут обнаружиться следующие патологии:
- водянка прооперированного яичка;
- гипертрофия;
- гематомы;
- атрофия тестикула.
Указанные патологии сопровождаются болями, носящими разную интенсивность. Именно поэтому, если послеоперационная боль не утихает на протяжении нескольких дней, следует немедленно обратиться к врачу.
Если же операция была проведена одним из микрохирургических методов, риски развития последующих осложнений и появления, связанных с ними болей, уменьшаются до 1-2%.
Говоря о краткосрочных осложнениях, развивающихся сразу же после операции, прежде всего, следует отметить, что послеоперационная боль, не утихающая, а усиливающаяся с каждым днем, требует незамедлительного обращения к врачу. О развитии патологических процессов в данном случае может говорить следующая симптоматика:
- краснота и отечность в области шва;
- резкая боль при нажатии на шов;
- выделение сукровицы из шва;
- общее и локальное повышение температуры тела;
- покраснение и отечность мошонки.
Внимание! Несмотря на то что указанные признаки могут присутствовать в первые несколько дней после вмешательства, они не должны получить дальнейшего развития и усилиться – яичко не должно болеть сильнее, чем непосредственно после операции.
Еще одним послеоперационным осложнением, развивающимся непосредственно после операции, является гематома, являющаяся следствием травмирования значимых сосудов и скапливания крови (в подавляющем большинстве случаев осложнение диагностируется в течение одного-двух дней после вмешательства).
Кожные покровы в области кровоизлияния приобретает синюшно-бордовый оттенок, а мошонка отекает и становится асимметричной. Движения приносят дискомфорт, однако, температура не повышается. Причем до тех пор, пока травмированный сосуд не закроется тромбом, гематома будет расти. После закрытия сосуда гематома начнет рассасываться.
Несмотря на то что, как правило, гематомы рассасываются без медицинской помощи, этот процесс требует пристального наблюдения. Объясняется это тем, что в ряде случаев гематома инфицируется, что приводит к нагноению.
Бывает и так, что послеоперационные боли проходят, а затем возвращаются снова. Подобные ситуации наблюдают, как правило, тогда, когда присутствуют скрытые травмы сосудов и тканей.
Почему после лечения варикоцеле болит яичко? Попробуем разобраться с этим вопросом и рассмотрим наиболее часто встречающиеся осложнения.
Водянка яичка представляет собой одно из наиболее часто встречающихся осложнений после удаления пораженных вен. Патология развивается на фоне травмирования лимфатических сосудов и связанного с ним нарушения жидкостного обмена между оболочками тестикула и сопровождается фоновыми болями, усиливающимися при нагрузках, а также увеличением размера яичка (последний напрямую связан с объемом скапливающейся жидкости).
Внимание! Несмотря на то что в подавляющем большинстве случаев водянка после операции по избавлению от варикоцеле проходит сама, в некоторых случаях может потребоваться медицинское вмешательство.
Атрофия яичка при оперативном лечении варикоцеле развивается достаточно редко и сопровождается прекращением питания тканей тестикула с их постепенным отмиранием. Подобное осложнение встречается при классических операциях и, как правило, связывается с такой врачебной ошибкой, как перевязка не вены, а яичковой артерии (при микрохирургических операциях подобная оплошность недопустима).
Атрофия в данном случае развивается постепенно (незначительное количество питательных веществ все же поступает по дополнительным сосудам). Указанный процесс будет сопровождаться болью, уменьшением яичка в размере, потерей тонуса, одряблением (подобные проявления особенно ощутимы при сравнении обоих тестикулов). Причем выраженность боли во многом будет зависеть от количества питающих яичко сосудов – чем их больше, тем менее выраженной будет боль.
Лечение атрофии подразумевает исключение факторов ее вызвавших, а также гормональную терапию, восстанавливающую функциональность половых желез и функции по производству спермы. Однако изредка атрофировавшееся яичко удаляется.
Перевязка яичковой артерии является далеко не единственной из возможных врачебных ошибок. Так, при выполнении классических операций, позволяющих избавиться от варикоцеле, возможны травмы семенного канатика, сопровождающиеся послеоперационными болями и последующей гибелью яичка. Однако стоит отметить, что в подавляющем большинстве случаев хирург сразу же замечает и, соответственно, устраняет собственную ошибку.
Причиной послеоперационных болей в яичке может стать гиперплазия
Еще одной причиной послеоперационных болей в яичке, появившихся после классической операции варикоцеле могут стать гипертрофические процессы в его тканях – гиперплазия. Деструктивный процесс в подобных случаях сопровождается увеличением размера тестикула, обусловленного разрастанием его тканей.
Боли в данном случае носят тянущий характер и появляются с определенной периодичностью.
Что касается самого осложнения, то встречается оно нечасто.
Как ни парадоксально, но около 40% классических операций оканчиваются возвращением заболевания. Послеоперационные боли в этом случае затихают, а затем, спустя некоторое время, появляются снова. Причем произойти это может как через годы, так и через месяцы после операции. Болезненность в этом случае носит нарастающий характер.
Если боли, развившиеся после операции, не исчезают на протяжении 2-3 недель необходимо пройти полное обследование.
Выявить рецидив заболевания можно при помощи:
Менее современные способы обследования могут не принести должных результатов.
Основные причины возвращения варикоцеле после оперативного вмешательства и, соответственно, возвращения изнуряющих болей кроются во врачебных ошибках, обусловленных применением устаревших техник ведения операций, а также неопытностью и невнимательностью врачей.
Так, привести к возвращению заболевания могут:
- неправильное выявление сосудистых анастомозов, приводящее к тому, что далеко не все поврежденные вены обнаруживаются, и, соответственно, кровоток прерывается некачественно;
- легирование неповрежденной болезнью вены;
- несостоятельность швов, клипс и иных шовных материалов, используемых хирургами в работе при прерывании кровотока в вене;
- эмболизация вен (закупорка их просветов при помощи определенных веществ), зачастую, приводящая к перемещению соединения, перекрывающего венозный просвет.
Выявить рецидив заболевания можно при помощи ультразвуковой допплерографии
Рецидивы варикоцеле чреваты не только послеоперационными болями, но и мужским бесплодием.
Для того чтобы максимально снизить риск развития перечисленных осложнений и, соответственно, предотвратить появление послеоперационных болей, следует предельно точно следовать предписаниям лечащего врача.
Кроме того, после операции необходимо:
- не менее 24 часов придерживаться постельного режима;
- находиться в покое на протяжении двух суток;
- не снимать повязки со шва и не перебинтовывать рану самостоятельно;
- не мыться на протяжении семи дней;
- не поднимать грузы, вес которых превышает 4 килограмма, в течение недели;
- отказаться от секса и мастурбации на 30 дней;
- не допускать физических нагрузок на протяжении месяца.
Применение специального бандажа, поддерживающего гениталии, позволяет предотвратить натяжение мошонки, снизить нагрузку на эту область и снизить риск развития осложнений в разы.
Ускорить выздоровление может помочь и:
- здоровый сон;
- качественное и полноценное питание;
- ведение здорового образа жизни.
Достаточное внимание стоит уделить и выбору медицинского учреждения и хирурга, проводящего операцию. Ведь от технического оснащения клиники и квалификации персонала будет зависеть и успешность лечения.
Соблюдение указанных рекомендаций позволяет избавиться от боли и предотвратить ее последующее появление. Причем эти же советы помогают и после операции по удалению паховой грыжи.
Своевременное оперативное лечение, проведенное в хорошо оснащенной клинике руками квалифицированного хирурга, позволяет добиться полного излечения и избавления от мучивших мужчину болей. При этом невнимательное отношение к собственному здоровью в послеоперационный период способно свести на нет все старания специалистов и значительно усугубить имеющиеся проблемы.
Уже много средств перепробовано и ничего не помогало? Эти симптомы знакомы вам не понаслышке:
Единственный путь операция? Подождите, и не действуйте радикальными методами. Потенцию повысить ВОЗМОЖНО! Перейдите по ссылке и узнайте, как специалисты рекомендуют лечить.
источник
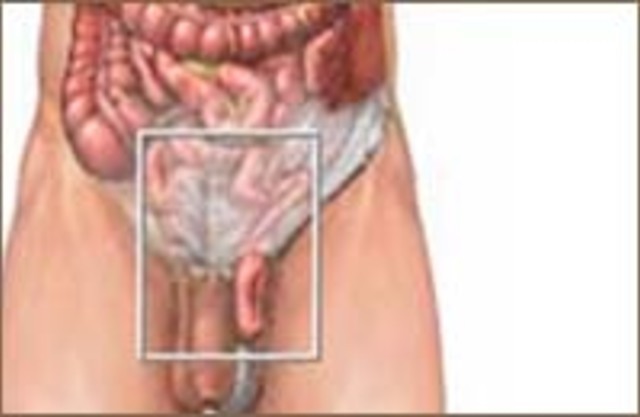
Паховая грыжа – состояние, при котором органы брюшной полости (кишечник, большой сальник, яичники) выходят за пределы передней брюшной стенки через паховый канал.
Паховая грыжа проявляется опухолевидным выпячиванием в паховой области и болями различной интенсивности (особенно при физическом напряжении).
Лечением паховой грыжи занимается хирург. Обращаться к врачу желательно при первых признаках дискомфорта.
Читайте также: Грыжи: вопросы, ответы, решения
- чувство тяжести в животе;
- появление в паховой области меняющегося в размерах вздутия, исчезающего в лежачем положении;
- возникновение боли в области грыжи после поднятия тяжестей или напряжения;
- чувство неудобства при ходьбе.
- обследование у хирурга;
- ирригоскопия;
- герниография — рентенологический метод, заключающийся в введении в брюшную полость специального контрастного вещества с целью исследования грыжи;
- УЗИ мошонки и паховых каналов.
Симптомы паховой грыжи могут проявиться неожиданно или развиться постепенно.
Паховые грыжи малых размеров могут не причинять никаких неудобств и болезненных ощущений. При длительном существовании грыжи, больших её размерах, а также при скользящих и рецидивирующих формах боль в нижних отделах живота или в паху беспокоят постоянно. Иногда она отдает в поясницу и крестец. Возможны запоры. Чем больше грыжевое выпячивание, тем более значительные неудобства оно причиняет при ходьбе и физической работе, резко ограничивая трудоспособность. При скользящей грыже мочевого пузыря присоединяются учащённое мочеиспускание, рези в мочеиспускательном канале, боли над лобком, исчезающие после вправления грыжи. У пожилых больных нередко наблюдается задержка мочи.
Различают следующие виды паховых грыж:
1) Косая грыжа — внутренние органы выходят через семенной канатик (семявыводящий проток, кровеносные и лимфатические сосуды, окруженные единой оболочкой), располагаясь внутри него. Косая грыжа бывает врожденной и приобретенной.
2) Прямая грыжа — внутренние органы выходят в паховый канал вне семенного канатика. Она бывает только приобретенной. Причина появления паховой грыжи — слабость мышц и связок.
3) Комбинированная паховая грыжа характеризуется тем, что у больного на одной стороне имеется два или три отдельных грыжевых мешка, не сообщающихся между собой и представляющих прямые и косые грыжи. Или их сочетание.
- ущемление паховой грыжи — внезапное сдавление грыжевого содержимого в грыжевых воротах;
- ишемический орхит – воспаление яичка;
- копростаз – застой каловых масс в толстом кишечнике;
- воспаление грыжи.
Неотложная помощь требуется при ущемлении паховой грыжи и появлении следующих симптомов:
- тошнота, рвота;
- кровь в кале, отсутствие дефекации и отхождения газов;
- быстро нарастающая боль в паху или мошонке;
- грыжа не вправляется при легком нажатии в положении лежа на спине.
Паховая грыжа успешно лечится хирургическим путем. При отсутствии лечения возможно формирование невправимой грыжи.
Паховые грыжи чаще всего встречаются у мужчин. Это связано с тем, что паховый канал у них менее укреплён мышцами и сухожильными слоями, короче и шире, чем у женщин.
Под действием повышенного внутрибрюшного давления в паховом канале образуется дефект (грыжевые ворота), в который выходит грыжа. Этому могут способствовать слабость мышц и связок живота, а также следующие факторы риска:
- хронический кашель, например кашель курильщика;
- избыточный вес;
- запоры;
- беременность;
- частый подъем тяжестей;
- частое чихание, например, вследствие аллергии.
- ношение бандажа во время беременности;
- правильное питание;
- тренировка мышц живота;
- отказ от курения, ведущего к кашлю.
Избавиться от паховой грыжи можно только хирургическим путем в условиях стационара.
Операции при паховой грыже (герниопластика):
- Эндоскопическая герниопластика — через маленькие проколы в брюшную полость вводятся специальные инструменты, грыжевой мешок отсекается и подшивается сетка для укрепления брюшной стенки.
- незначительный болевой синдром;
- пребывание в стационаре 2-3 дня;
- рецидивы бывают редко (1-4%).
- Операция Лихтенштейна – через кожный разрез (10-12 см) выделяется грыжевой мешок, вправляется в брюшную полость и подшивается сетка для укрепления грыжевых ворот.
- минимальный болевой синдром;
- пребывание в стационаре 1 день;
- рецидивы бывают крайне редко (до 1%).
- Обтурационная герниопластика — через кожный разрез (3-4 см) выделяется грыжевой мешок, вправляется в брюшную полость и в паховый канал подшивается обтурационная сетка, которая полностью предотвращает возможность последующего формирования грыжи.
- практически полное отсутствие боли:
- можно покинуть стационар через несколько часов после операции;
- рецидив маловероятен (0,1%).
источник
Каким бы щадящим не был метод оперативного вмешательства, но операция есть операция. В большей или меньшей степени, при использовании любого метода, существует вероятность развития осложнения после удаления паховой грыжи.
Наиболее часто констатируемые:
- Попадание в рану инфекции. Нагноение операционной раны. Профилактически или для купирования, больной принимает антибиотики.
- Нарушение целостности сосудов, приводящее к атрофии яичка у мужчин или проблемам половой системы у женщин.
- Отечность зоны, образование гематомы. Чтобы предотвратить или снизить интенсивность процесса на оперированную область на пару часов кладут, сразу после наложения швов, грелку со льдом.
- Если хирургом была допущена ошибка, возможно повреждение нерва. Больной теряет чувствительность в районе мошонки (у мужчин) и внутренней поверхности бедра.
- Нарушение целостности семенного канатика, что способно привести мужчину к потере своих репродуктивных способностей.
- Рецидив заболевания.
- Тромбоз глубоких вен голени. Обычно такое осложнение больше затрагивает лежачих пациентов.
- Водянка яичка.
- Боли.
- Повышение температурных показателей оперируемого участка.
- Повреждением сосудов бедра.
- При появлении хотя бы одного из осложнений на неопределенное время удлиняется восстановительный период такого пациента.
Операция проведена и у больного начинается стадия послеоперационного восстановления и реабилитации. После того как анестезия прошла, пациент начинает ощущать боль внизу живота. Возможно ощущение онемения. От 15 до 20 процентов прооперированных могут чувствовать незначительное жжение после удаления паховой грыжи. Если нет другой патологической симптоматики, то перечисленные выше факторы относятся к симптомам послеоперационной нормы.
В ряде случаев после перенесенной операции у больного наблюдается расстройство чувствительности. Обычно уровень чувствительности у таких пациентов восстанавливается самостоятельно спустя несколько недель. В редких случаях это может занять и несколько месяцев. Тут срабатывают индивидуальные особенности человека и сложность проводимого оперативного вмешательства.
Расстройство чувствительности, кроме жжения, может проявляться еще и онемением, покалыванием, увеличением чувствительности одного и снижением восприимчивости другого участка.
Но стоит все же сказать о своих ощущениях лечащему врачу. Ведь чувство жжения в области раны, на фоне проявления другой симптоматики, может свидетельствовать и об инфицировании операционного шва. В этом случае доктор назначит курс антибиотиков. И чем раньше это будет сделано, тем меньше пострадает организм больного.
Уже было сказано, что болевой синдром и его интенсивность во многом зависит от избранного метода проведения операции и анестезии. Обычно уже по истечении четырех часов после процедуры пациент может самостоятельно двигаться. Но при этом он начинает испытывать ноющую боль в области шва.
Боли после удаления может быть различной.
- Такая симптоматика способна свидетельствовать о заживлении. Ведь в процессе операции были повреждены мягкие ткани и нервные волокна, а сама зона стала более чувствительной. Эта боль носит мышечный или неврологический характер.
- Спровоцировать болевой синдром может и отечность тканей.
- Предвестник рецидива. Риск повторной операции.
- Может «говорить» о расхождении швов. Если это визуально не наблюдается, вполне возможно внутреннее расхождение.
- Ошибка в проведении резекции.
Небольшой отек после проведенного вмешательства – это норма. Для устранения развития отечности непосредственно после наложения швов на область манипуляций прикладывают грелку со льдом.
Но если отек после удаления грыжи начал развиваться не непосредственно после операции, а позже, в период реабилитации, необходимо срочно обратиться к доктору. Ведь отек – это нарушение оттока лимфы или венозной крови. Но и переживать особо, не стоит. Обычно такая проблема купируется быстро и без особых усилий.
Суспензорий, бандаж или плотно прилегающие к телу плавки могут спасти ситуацию. Белье должно быть из натурального материала (хлопка).
Медиком так же может быть назначен один из препаратов, имеющих противоотечные свойства. Подойдет любой антигистаминный препарат. Обычно он принимается по таблетке, каждые восемь часов. Курс терапии занимает порядка пяти суток.
В протокол противоотековай терапии назначается лекарственное средство, основу которого составляет витамина D, позволяющий отеку быстрее рассасываться.
Операция проведена, и пациент вступает в период реабилитации. Но появившаяся температура после удаления паховой грыжи – это всегда неприятный симптом, способный говорить, что в организм больного попала инфекция, которая запустила процесс воспаления, а возможно и нагноения.
Для профилактики инфекционного поражения и развития, медики после любой операции назначает курс антибиотиков. Но если температура все же появилась, следует сразу же поставить в известность своего лечащего врача. Он рассмотрит ситуацию и подкорректирует терапию.
Еще одним из осложнений послеоперационного периода может стать боль в яичке после удаления. Причиной такого дискомфорта может стать повреждение нерва, которое допустил хирург при проведении купирования проблемы. При этом чувствительность пораженного участка повышается, приводя к болевому синдрому.
Спровоцировать боль способен и отек, который локализуется в области, близлежащей с яичком. В любом случае стоит обратиться к специалисту за консультацией и устранением дискомфортного состояния.
Гидроцеле или как говорят в народе водянка яичка – одно из наиболее часто возникающих негативных последствий вмешательства.
Преимущественно водянка после удаления паховой грыжи носит односторонний характер. При этом наблюдается асимметрия в размерах мошонки. Но не единичны случаи двухсторонней водянки. Иногда размеры мошонки достигают таких размеров, что у мужчины возникает проблема в двигательной активности.
Осложнение в виде гидроцеле – это показание к оперативному вмешательству. Консервативное лечение в данном случае бессильно.
Визуально грыжа напоминает новообразование, которое вполне возможно далекий от медицины человек способен принять за опухоль. В зависимости от способа удаления проблемы, анамнеза больного, его физического состояния и состояния защитных сил организма, вероятность повторного выпадения может быть различной.
Но операция – это стресс для организма, а на его восстановление требуются силы, которые в повышенных объемах и расходуются организмом, снижая иммунный статус пациента.
Именно такая картина развития восстановительного периода и способна спровоцировать опухоль после удаления грыжи. Поэтому обязательна консультация специалиста.
источник