При грыже поясничного отдела позвоночника операцию назначают достаточно редко, хоть и во много раз чаще, чем в грудном или шейном отделе. Ведь наибольшее количество межпозвонковых – именно поясничные. Нагрузка на нижнюю часть позвоночника очень велика, относительно верхних отделов. Особенное усиление нагрузки происходит в положении сидя, а если человек проводит так значительную часть своей жизни, патологии позвоночника – лишь дело времени. Самое опасное такое нарушение – межпозвоночная грыжа поясничного отдела.
Удаление грыжи может дать нужный эффект, но врачи всячески оттягивают момент назначения операции, стараясь решить вопрос консервативными методами. Риск при операции очень большой, доктора его понимают.
Хирургическое удаление грыжи – очень ответственный шаг. Необходимо удостовериться в том, что он оправдан и необходим. Существуют различные показания к операции. Среди признаков необходимости хирургического вмешательства можно сделать условное разделение. Одни показания дают понять о том, что в скором времени придется делать операцию, и ждать уже смысла нет. Другие же показывают необходимость операции в ближайшие сроки, отказываться от операции в таком случае – обеспечить себе инвалидность или даже летальный исход.
Случаи, в которых скоро будет необходима операция по удалению грыжи поясничного отдела позвоночника, но можно немного повременить:
- Неэффективность классических видов лечения – медикаментозного, физиотерапевтического, народной медицины;
- Ярко выраженный болевой синдром, не спадающий уже несколько месяцев, который человек способен вынести без помощи антидепрессантов и наркотических болеутоляющих препаратов.
Случаи, в которых необходима срочная операция, когда в любую минуту может наступить сильное ухудшение состояния:
- Внушительные размеры межпозвоночной грыжи (более 10 мм);
- Нарушения работы органов таза, проблемы с мочеиспусканием и эрекцией (у мужчин);
- Снижение чувствительности в ногах, вялость, слабость, шаткость походки;
- Разрыв фиброзного кольца и вытекание пульпозного ядра в спинномозговой канал. Такая ситуация является очень опасной и без операции приводит к параличу.
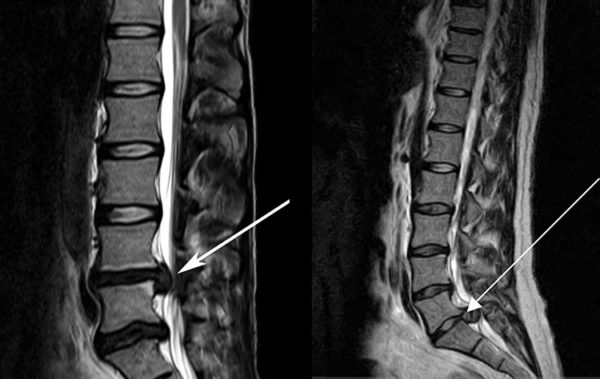
Перед любой операцией обязательно проводят обследование с помощью магнитно резонансной или компьютерной томографии, а также необходимо сдать ряд других анализов. После хирургического вмешательства проводится дезинфицирование участка с целью обезопасить пациента от разного рода инфекционных поражений позвоночника.
Чтобы узнать, какая операция по удалению межпозвоночной грыжи поясничного отдела нужна пациенту, врач проводит ряд дополнительных обследований. Необходимо точно узнать размеры выпячивания диска, наличие разрыва фиброзного кольца, особенности сдавливания нервных окончаний и кровеносных сосудов. Важно также понимать, какой давности межпозвоночная грыжа и подойдет ли для ее удаления тот или иной метод.
Опираясь на показания точных обследований, индивидуальных осмотров и опросов больного, финансовое положение, врач определяет необходимый вид операции.
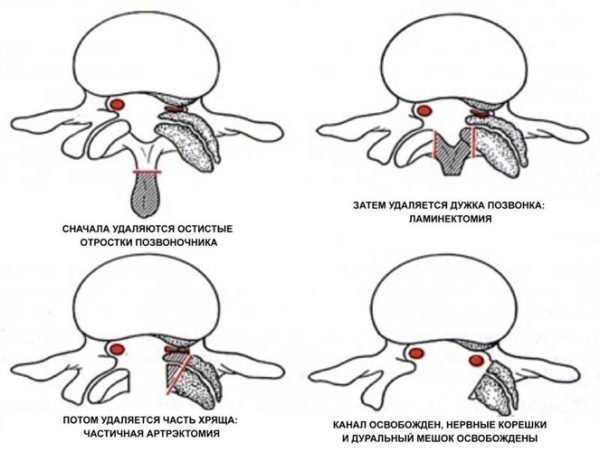
Эффективность такой операции очень высокая, пациентов редко одолевают рецидивы. Однако, ламинэктомию на сегодняшний день применяют очень редко. Все дело в том, что последствия могут быть довольно плачевными. В ходе данной операции по удалению грыжи пояснично — крестцового отдела позвоночника происходит глобальное разрушение структуры межпозвоночного диска и, возможно, части позвонка.
Удаление грыжи путем ламинэктомии эффективно, но после операции человек может испытывать дискомфорт при сидении или ходьбе, а также есть риск остаться инвалидом.
Во избежание многих неприятностей пациенту могут вставить имплантат, частично заменяющий утраченный межпозвоночный сегмент, возвращающий некоторую подвижность позвоночнику. Но структура все же немного нарушается. Также нарушение целостности структуры позвонка может привести к его небольшому смещению, постепенно приводящему к сколиозу. Все риски делают такой метод хирургического вмешательства не востребованным, врачи редко используют его. Но в некоторых клиниках все еще применяют ламинэктомию.
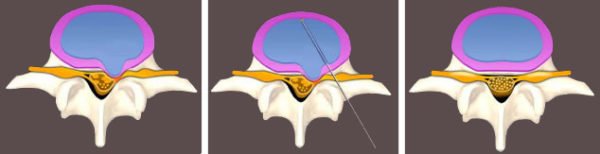
Любая межпозвоночная грыжа поясничного отдела может быть устранена при помощи микродискэктомии. Такой метод предполагает действия в пределах межпозвонкового диска, не затрагивая позвонок.
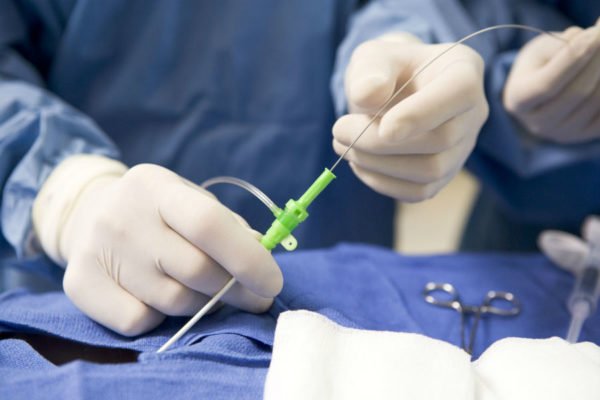
Нейрохирург делает маленький разрез, через который производятся манипуляции при помощи очень тонких инструментов. Вспомогательной принадлежностью также являются микроскопы, которые помогают достичь максимальной точности и снизить риск повреждения костной, мышечной ткани, нервных окончаний. Еще одним плюсом является отсутствие шрамов после операции и короткий реабилитационный период. Пациент очень быстро чувствует улучшение состояния и снижение болевого синдрома.
Операция по удалению грыжи делается с использованием специального прибора – эндоскопа. Разрез при процедуре делается небольшого размера (до 5 мм). Все действия отображаются на экране компьютера, что позволяет достичь большой точности и не повредить структуру позвоночника. Пациент готов возвращаться в свой обычный жизненный режим через полтора – два месяца после успешного проведения операции.
Межпозвонковые грыжи, при которых еще не произошел разрыв фиброзного кольца, можно лечить при помощи лазерной хирургии. При помощи специального оборудование происходит воздействие на поврежденный диск. Действие высоких температур, создаваемых лазером, испаряет часть жидкости внутри диска и снижает выпячивание. Процесс реабилитации длится буквально несколько недель. Это замечательный вид оперативного вмешательства, но использовать его можно лишь в тех случаях, когда нет секвестрации.
При помощи лазерной хирургии можно не только удалять, но и восстанавливать хрящевую ткань. Современные нейрохирурги это доказали. Облучение лазером позволяет буквально «высушить» разрушенный межпозвоночный сегмент, уменьшая выпячивание и снижая давление на нервные окончания, кровеносные сосуды. Объем пульпозного ядра становится меньше, это снижает давление на внутренние стенки фиброзного кольца.
Если грыжа имеет небольшие размеры, которые еще поддаются такому лечению – лучше делать лазерную коррекцию.
Такая операция подразумевает собой введение в межпозвоночный сегмент специального раствора, а потом откачивание его с поврежденными частями диска. В результате снижается объем пульпозного ядра и выпячивание сильно снижается. Спадает давление с нервных окончаний, болевой синдром проходит. Через 2 дня после операции можно смело отправляться домой. Последствия такой операции обычно только положительные.
Такая операция при грыже межпозвоночного диска длится до получаса. Происходит воздействие исключительно на поврежденный диск. При помощи специальной иглы вводится холодное плазменное вещество, уничтожающее деформированные элементы. Снижается выпячивание, действие низких температур быстро снимает болевой синдром. Пациент уже после операции чувствует себя гораздо лучше.
После любой операции необходимо проходить реабилитацию, а хирургические вмешательства в структуру позвоночника требуют особо тщательного подхода. Нельзя нарушать предписания врача, это чревато рецидивом или другими нарушениями, возможно, даже более серьезными. Существует разделение реабилитационного периода на начальный и поздний. Временные рамки зависят от вида операции, но лучше придерживать рекомендуемых максимальных сроков.
Начальный период требует выполнения таких правил:
- Нельзя принимать положение сидя;
- Ни в ком случае не поднимайте предметы тяжелее чайника с чаем;
- Любая инициатива в дополнительном лечении может обернуться рецидивом;
- Необходимо носить поддерживающий корсет по нескольку часов в день, не дольше;
- Правильное сбалансированное питание, богатое витаминами вам сейчас необходимо, как никогда ранее;
- Отказ от вредных привычек.
Поздний этап дает некоторую свободу действий, но неоправданное поведение может свести на нет все предыдущее лечение.
Ряд правил для второго временного промежутка ( 2 мес. – 6мес. после операции):
- Сидеть можно максимум по 3 – 4 часа, далее делаются получасовые перерывы для лежачего положения;
- Любые падения или вибрационные нагрузки могут нанести непоправимый вред, такого следует избегать;
- Тяжести (от 7-8 кг) поднимать нельзя;
- По нескольку часов в сутки следует носить корсет для спины.
Соблюдая все правила, вы восстановите утраченное здоровье спины до такого уровня, чтобы можно было вернуться к повседневной жизни без боли.
Наиболее часто используется такой вид оперативного вмешательства, как микродискэктомия. Эффективен ли такой метод? Судя по отзывам пациентов и частоте использования именно такого хирургического вмешательства, микродискэктомия действительно почти всегда дает нужный результат.
Более 90% оперированных людей излечились от межпозвонковой грыжи и вернулись к нормальному образу жизни. Несомненно, есть и негативные отзывы, но таких очень мало. Всякое бывает, например человек не соблюдал должным образом правила реабилитации или попался не совсем компетентный нейрохирург, или же регенерационные способности организма очень слабые.
Существует много факторов, почему операция не дает нужного эффекта, но в целом такой метод заслуженно является самым популярным. Что же касается других методов, результаты тоже довольно позитивные. Главный недостаток многих других операций – невозможность проведения при больших размерах грыж или разрыве фиброзного кольца.
Любая операция на позвоночнике – огромный риск. Существует множество осложнений, если что-то пойдет не так. Такие случаи бывают достаточно редко, но о них нужно знать.
Вот перечень возможных осложнений при неправильном проведении операции или плохом оборудовании для нее:
- Сильные мигрени, сопровождающие пациента длительное время. Такой недуг случается по причине повреждения спинномозгового канала. Боль рано или поздно уйдет;
- Высыпания на коже в случае аллергии на какой либо компонент, используемый во время операции;
- Инфекционное поражение позвоночного столба при плохой дезинфекции инструментов;
- Онемение или паралич ног. Происходит при поражении определенных спинномозговых нервов;
- Рецидив грыжи диска.
Если у пациента снова появляются симптомы грыжи, начинается все с консервативного лечения. А в случае полной неэффективности – еще одна операция.
Стоимость операции при грыже поясничного отдела позвоночника может быть довольно внушительной, но несмотря на это лучше выбирать наиболее дорогой из доступных вариантов. Нельзя экономить на своем здоровье, тем более на здоровье позвоночника.
Негативные последствия чаще всего случаются именно при проведении самых бюджетных операций, где используется дешевое оборудование.
Цены на операции по удалению межпозвонковых грыж в России колеблются от 10 до 300 тысяч рублей. Также для зажиточных людей есть вариант операции за границей, например в Германии или Израиле. Цены конечно будут выше, но и риск намного меньше. Максимальная стоимость такой процедуры – 25 тысяч долларов.
Среди клиник в России можно отметить такие московские заведения, как Медси и Аксис, а среди клиник в Санкт – Петербурге – Мастерская здоровья. Есть отличная клиника в Германии – Effnerstrae.
Оперативное вмешательство помогло решить множество проблем с межпозвонковыми грыжами в поясничном отделе. Люди долгое время использовали консервативные методы, ощущая временный эффект, но операции в большинстве случаев давали нужный результат. Наибольшее количество позитивных отзывов именно о микродискэктомии. Такой вид операции не зря пользуется популярностью среди людей с грыжами межпозвоночных дисков.
Циркулярная протрузия диска, что это такое?
Что такое фораминальная грыжа?
Чем отличается протрузия от грыжи межпозвонковых дисков
Эндоскопическое удаление грыжи позвоночника
источник
Остеохондроз разной степени присутствует практически у 90% населения, среди которого есть и молодые пациенты. Осложнением заболевания является поясничная межпозвоночная грыжа. Около 20% больных нуждаются в операции, которая полностью избавляет от симптомов сдавливания нервных корешков и ликвидирует мышечную атрофию конечностей.
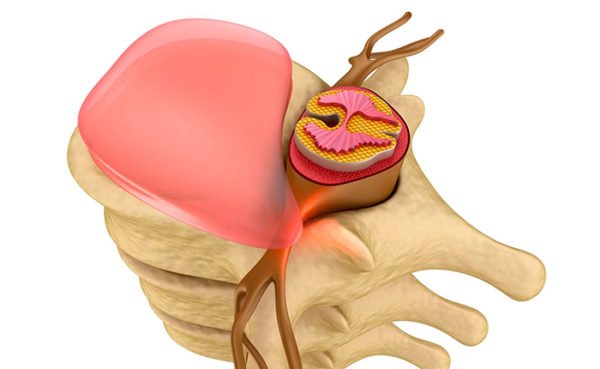
При такой патологии происходит защемление нервов, из-за чего возникают боль, судороги и даже паралич мышц. Окончания сдавливаются ядром межпозвоночных дисков, которое выбухает в спинномозговой канал.
- восстанавливает работу спинного и головного мозга;
- устраняет слабость мышц рук и ног;
- избавляет от невыносимой боли в пояснице;
- корректирует осанку, походку и подвижность позвоночного столба;
- нормализует иннервацию тазовых органов;
- возобновляет работу пораженной конечности.
В 80% случаев межпозвоночной грыжи поражается поясничный отдел. Это объясняется тем, что эта область самая нагруженная и подвижная часть позвоночника. Оперативное лечение грыжи поясничного отдела позвоночника имеет следующие показания:
- Серьезные нарушения органов малого таза, вызванные компрессией нервных корешков. К таким симптомам относятся проблемы с эрекцией, импотенция, непроизвольное выделение мочи или кала.
- Неэффективность консервативного лечения на протяжении 3 месяцев. Критерий – сильная боль в поясничном отделе не становится меньше даже после приема лекарств, физиотерапии и массажа.
- Секвестрирующая грыжа. При ней часть пульпозного ядра диска отрывается и попадает в эпидуральное пространство. Это опасно развитием паралича ног.
- Предельная слабость мышц одной ноги. Называется нижним монопарезом, который происходит из-за нарушения связи конечностей с нервной системой.
- Большой размер грыжи. Если она более 8-10 мм, то обязательно подлежит хирургическому удалению.
Хирургическое вмешательство может дать нужный эффект, улучшив состояние пациента, но врачи стараются оттянуть момент назначения операции. Специалисты понимают, что при таком радикальном лечении есть риски:
- Даже после самой щадящей методики проведения вмешательства требуется длительное восстановление. Оно может занять от 3 до 6 месяцев. В этот период есть вероятность развития осложнений.
- В результате удаления грыжи уменьшаются размеры хряща, что повышает нагрузку на остальные позвонки.
- Любая операция не дает 100% гарантии успеха, но, если врачи предлагают такой вариант лечения, не стоит отказываться. Специалисты всегда оценивают все возможные риски и выбирают менее опасный метод.
Перед хирургическим лечением пациент проходит нескольких специалистов и сдает все необходимые анализы. В процессе подготовки назначаются следующие исследования:
- общий анализ мочи и крови;
- рентгенография легких;
- компьютерная или магнитно-резонансная томография;
- биохимия крови;
- коагулограмма.
При необходимости врач может назначить альтернативные препараты. За день проводят чистку кишечника при помощи клизм. Перед процедурой человек проходит консультацию у анестезиолога, чтобы подобрать анестезию и ее дозировку. Другие правила подготовки к хирургическому вмешательству:
- За 6-7 ч до вмешательства прекращают принимать пищу.
- За день до процедуры нужно исключить курение.
- Непосредственно перед началом пациент принимает душ и бреет поясницу.
- За 3-4 дня из рациона исключают жареное, жирное и копченое.
Вид вмешательства выбирают с учетом следующих факторов:
- размеров выпячивания межпозвоночного диска;
- наличия или отсутствия разрыва фиброзного кольца;
- особенностей сдавливания нервов и сосудов;
- результатов обследования и возраста пациента;
- индивидуального опроса и осмотра больного.
Этот способ удаления межпозвоночной грыжи называется дискэктомией, но сегодня она постепенно утрачивает свою актуальность, как и ламинэктомия. Суть последней в резекции небольшого фрагмента дуги диска. Это может привести к разрушению его структуры и даже самого позвонка, из-за чего операцию проводят редко.
Минусы хирургического вмешательства:
- высокий риск заражения патогенной микрофлорой;
- длительный реабилитационный период;
- вероятность развития других осложнений.
Операция проводится через небольшой разрез в области поясницы. В него вводят специальный прибор – эндоскоп. При помощи него хирург видит все происходящее на экране компьютера. Это обеспечивает высокую точность осуществляемых действий. Преимущества эндоскопического удаления:
- мышцы и связки практически не повреждаются;
- минимальный риск кровотечений;
- низкая вероятность повреждения структуры позвоночника;
- реабилитация всего 1,5-2 месяца.
Такая операция проводится только при размерах грыжи до 5 мм. После процедуры больной находится в стационаре еще 1-3 дня. К выполнению любого физического труда можно вернуться уже через 2-6 недель. Недостатки:
- высокий риск рецидива;
- сильные головные боли при неправильном применении наркоза;
- высокая стоимость.
Эта операция по удалению грыжи поясничного отдела позвоночника проводится через маленький разрез. В процессе вмешательства нейрохирург использует очень тонкие инструменты и микроскопы, которые помогают достичь максимальной точности. Плюсы микрохирургической операции:
- не затрагиваются мышцы и ткани;
- отсутствие послеоперационных шрамов;
- короткий реабилитационный период;
- устранение боли практически сразу после операции;
- возможность удалить грыжу даже при неудобном ее расположении.
В отличие от эндоскопической операции при микрохирургии в любом случае приходится делать разрез. Такое вмешательство считается золотым стандартом при лечении грыж. Оно назначается, если патология дает много побочных эффектов, включая запоры, слабость мышц, перманентные люмбалгии и половую дисфункцию. Есть у такого метода и недостатки, выше риск развития рубцово-спаечного эпидурита.
Основное преимущество таких способов удаления грыжи поясничного отдела – короткий реабилитационный период. Это объясняется тем, что методики малоинвазивные. Они направлены не столько на удаление грыжи, сколько на снятие болевого синдрома, хотя размеры выпячивания тоже уменьшаются. Виды малотравматичных операций:
| Вид | Суть методики | Сколько длится | В каких случаях может назначаться | Плюсы | Минусы |
| Лазерное удаление | За счет действия высоких температур, создаваемых лазером, часть жидкости внутри диска испаряется. В результате выпячивание уменьшается. Для ввода лазерного световода используют тонкую иглу. | Не более 1 ч. | Когда еще не произошел разрыв стенки фиброзного кольца. |
|
Нельзя использовать при секвестрации. |
| Гидропластика | В межпозвоночный сегмент при помощи канюли вводят специальный раствор. Затем его откачивают вместе с поврежденными частями диска. В итоге объем выпячивания уменьшается. | Всего 15-20 мин. | Когда размер не более 6 мм и при локальной боли в поясничной области. |
|
|
| Нуклеопластика холодной плазмой | В поврежденный диск при помощи иглы вводят холодное плазменное вещество. Оно уничтожает деформированные элементы. | До получаса. | Когда размер не более 7 мм и нет остеофитов. |
|
Есть вероятность рецидива заболевания. |
Современные операции для лечения такой патологии отличаются малой инвазивностью, поэтому врачи прибегают к ним чаще. Главное, чтобы грыжа не была больших размеров и не сопровождалась секвестрацией. В таком случае могут проводиться следующие операции:
| Вид | Суть методики | Сколько длится | В каких случаях может назначаться | Плюсы | Минусы |
| Внутрикостная блокада | С помощью полой иглы делают прокол позвоночника и вводят лекарство для устранения болевого синдрома. | До получаса. | Если нет признаков роста грыжи. |
|
Эффект от блокады постепенно проходит. |
| Деструкция фасеточных нервов | Под местным наркозом посредством пункции к нерву вводят радиочастотный зонд. При помощи него деактивируют болевые рецепторы. | До получаса. | Когда болевой синдром из-за грыжи наблюдается более 6 месяцев. |
|
Не обнаружено. |
| Лазерное восстановление | Диск облучают и нагревают лазерным лучом. Это помогает запустить естественные процессы регенерации. Новые клетки заполняют трещины в костной ткани и восстанавливают структуру диска. | До получаса. | При небольших размерах грыжи. |
|
Неэффективна при размерах более 5 мм. |
Длительность восстановления зависит от способа, которым проводилось удаление грыжи поясничного отдела. Реабилитация очень важна, чтобы исключить рецидив заболевания. Средняя продолжительность при разных видах операции:
- Эндоскопическая операция. Судя по отзывам, восстановление длится 1,5 месяца, но домой пациент отправляется уже на 3 день.
- Микрохирургия. Больного выписывают уже через 3 дня, а весь процесс реабилитации занимает 1-2 недели.
- Лазерная вапоризация. Восстановление занимает 3-4 дня, поскольку в процессе операции не нарушается целостность кожи и мышечных волокон.
- Холодноплазменная нуклеопластика. До полного рубцевания диска проходит 1-2 месяца, но ограничение физических нагрузок требуется в течение 2 недель.
- Гидропластика. Больной отправляется домой через 2 дня. Вся реабилитация занимается всего несколько суток.
- Дискэктомия. Имеет самую длительную реабилитацию, которая занимает до 2 месяцев.
В раннем послеоперационном периоде нельзя сидеть и поднимать предметы тяжелее чайника с водой. Любая инициатива здесь может обернуться рецидивом. Несколько часов в день пациент носит ортопедический корсет. Больному необходимо правильно питаться. В период 2-6 месяцев после хирургического вмешательства важно соблюдать следующие правила:
- Сидеть максимум по 3-4 ч в сутки. После такого времени делать получасовые промежутки, чтобы полежать на спине.
- Не поднимать предметы тяжелее 7-8 кг.
- Исключить падения и вибрационные нагрузки на позвоночник.
- Несколько часов в сутки носить корсет для спины.
Все последствия можно разделить на 2 группы: возникающие во время хирургического вмешательства и уже после него. К первой категории можно отнести случайное повреждение нервов. Это приводит к развитию парезов или параличей конечностей.
Если хирург замечает проблему еще в процессе вмешательства, то сразу производит ушивание. В противном случае в будущем больной будет страдать от головных болей и снижения чувствительности в конечностях. Послеоперационные осложнения грыжи поясничного отдела позвоночника:
- рецидив заболевания;
- сильная мигрень;
- инфекции позвоночного столба и сепсис;
- высыпания на коже из-за аллергии.
Стоимость операции по удалению грыжи позвоночника зависит от сложности вмешательства. Цены могут несколько отличаться в разных клиниках. Средняя стоимость разных видов операции:
| Вид вмешательства | Цена, тысяч рублей |
| Лазерное удаление | 80 |
| Деструкция фасеточных нервов | 17 |
| Ламинэктомия | 25 |
| Эндоскопическая операция | 130 |
| Микродискэктомия | 20 |
| Холодноплазменная нуклеопластика | 35-80 |
| Дискэктомия | 20-30 |
| Гидропластика | 20-30 |
| Микрохирургия | 10-30 |
источник
Решила написать пост про свои приключения этим летом.
@AsliilsA , @AleKSandra31 — прошу к прочтению, если вас заинтересовало.
Буду писать много и нудно, для тех кто столкнулся с такой же неприятностью, кто собирается делать подобную операцию или для тех, кто сделал и хочет узнать, как происходит восстановление у других. Так что прошу не судить за тягомотину. Слог у меня херовый, предупреждаю.
Начну с предыстории. Летом 2014 года мои друзья по походно-туристическому делу решили рвануть на три недели в Саяны, что рядом с Байкалом. Неделя на дорогу и две недели в пеших прогулок по горам с рюкзаком овер 20 кг. Естественно я согласилась, поехала без всякой физической подготовки. Спортом особо никаким не занималась с 2012 года.
Первый звоночек прозвенел спустя неделю после возвращения домой из поездки. Проснулась в выходной и не смогла нормально встать. Перекосило напрочь. Любое движение давалось через боль. Ходить больно, сидеть больно. Было больно даже лежать. Переворачиваться с одного бока на другой без боли было невозможно. Мама (тогда я с родителями жила) мазала несколько раз за день поясницу мазью «Найз», помогало ненадолго. Обезболивающие тоже помогали не слишком. Проснувшись в понедельник я поняла, что до работы я не доберусь. Вызвали врача. Приехала очень хорошая врач-терапевт, выписала кучу уколов типа «Мовалиса» и «Мелоксикама». Через три дня меня отпустило, еще полторы недели я ходила на прием к врачу. При выписке врач посоветовала мне сделать МРТ поясничного отдела. Вдруг там грыжа. Но меня ведь уже ничего не беспокоило, поэтому я благополучно забила.
Ровно через год – в 2015 — ситуация повторилась. Прямо перед отпуском. Перебирала тяжелые папки на работе. Полдня провела в наклоне, роясь в старых документах. На следующий день на работу пришла согнувшись пополам. Оставалось пара дней до отпуска и на больничный я уйти не могла, нужно было привести в порядок рабочие дела. За эти два дня я прокляла все на свете, но на больничный так и не ушла. Уже по наитию самостоятельно купила «Мовасин» и «Мидокалм». По-моему эти уколы были дешевле, чем те, что прописывала мне врач год назад. Проколола, через несколько дней чувствовала себя человеком. И снова решила не ходить на МРТ.
Осенью того же года поступило предложение съездить в поход на Эльбрус. Оооо, это ж моя мечта) Конечно, я согласилась и пошла штурмом брать ближайший тренажерный зал. Я ходила в зал 8 месяцев. Сначала два раза в неделю. Потом три. А потом решила – чего мелочиться? Тренировки участились до пяти-шести раз в неделю. Я достаточно хорошо укрепилась. Я согнала лишние 15 килограмм веса. К походу я была готова. Съездили мы отлично в июле 2016 года, хоть вершина Эльбруса нам и не далась из-за неблагоприятных погодных условия, я не пожалела о поездке. В походе иногда ныла правая нога. Но особого беспокойства не причиняла. И по возвращению рецидива со спиной не возникло. Я успокоилась и забила на все тренировки, на правильное питание. Набрала часть веса обратно.
В апреле этого года опять же без особой подготовки я решила сплавиться по самому дикому порогу Урала – Ревуну. Несколько раз таскали катамараны к началу, тренировались входить в порог с разных сторон. Трясло на порогах тогда знатно. Через неделю после поездки заныла поясница. За три дня меня скосило. Утром не смогла встать на работу. Вызвали врача, ситуация повторилась, как в 2014 году с одним отличием – мне ничего не помогло. Выписывали «Мидокалм», «Комбилипен» (витамины группы В), мази, обезболивающее. Как мертвому припарки. Появилась ноющая боль в правой ноге. Через ягодицу по внешней стороне бедра, через икру и в стопу. Онемел большой палец на правой стопе. Боли были адские. Я не могла спать. Я сидела за компьютером до 3-4 утра, каждые полчаса ложилась в постель, не могла успокоить ногу, боль не давала заснуть. Снова вставала, садилась за компьютер и так до утра. Бесконечно глотала «Кетокам» — обезболивающее. Пробовала пить «Терафлекс Адванс» — не помогало. После майских праздников терапевт направила меня к неврологу и на рентген. Заключение с рентгена, к сожалению, не сохранилось. Но там ничего особенного и не написали. Что-то про остеохондроз поясничного отдела и только.
Ждала я приема к неврологу почти три часа, несколько раз скреблась в кабинет с жалобой на то, что не могу долго сидеть, мне больно – на что получала один и тот же ответ: «Ждите». Когда попала на прием, невролог – пожилая тетя – постучала по моим коленкам молоточком, заставила нагнуться, встать на колени на кушетку, постучала по ахилловым сухожилиям, со словами: «Врете вы все, у вас ничего не должно болеть», написала в карте «Рекомендую к выписке». Выписала лекарства – «Баклосан» и еще чего-то, не помню уже. Через пару дней меня выписала терапевт. Посоветовала потусоваться на работе пару дней и снова идти на больничный. На мои жалобы говорила: «Верю, вижу, как ты ходишь, но через врача узкого профиля перепрыгнуть не могу, обязана выписать». С 15 мая я вышла на работу.
Я принимала «Баклосан» пять дней. Все пять дней меня безбожно штормило. Я не могла работать, кружилась голова, меня тошнило. Боли в правой ноге прекратились, но (. ) нога вдруг ослабла. Начала «шлепать» правая стопа. Колено подворачивалось внутрь. Тазобедренный сустав проседал. Нога при переносе центра тяжести проваливалась в таз. Мышцы не держали ногу как положено. Я ходила, как с синдромом ДЦП. Шатко-валко. Сильно хромала. Меня такой порядок вещей крайне не устраивал. Короче, пить лекарство я перестала.
Проработав неделю я решила, что надо что-то с этим делать. У коллеги на работе брат работает в местной детской больнице диагностом. Договорилась за копейки по блату 24 мая сделать МРТ пояснично-крестцового отдела позвоночника. И пиздец, товарищи! Вот и сказались мои походы без подготовки…
Витя (диагност) высказал свое мнение: «Я, конечно, не нейрохирург, но по-моему тут у тебя «жопа». Лекарствами ЭТО не вылечить. Скорее всего тебе скажут идти на операцию. Но ты не вешай нос. Молодая, сильная. Всё ок будет». Конечно, для меня это был шок. Я и посмеялась, и поплакала, и всем позвонила – маме, папе, подруге. Всем пожаловалась. И стала думать.
26 мая со снимком я вернулась к терапевту, была сделана запись в карту о наличии грыжи, дано направление к той же врачу-неврологу, выписан больничный лист (к слову – на работу я в следующий раз вышла только 11 октября). Пришла к неврологу – сунула ей под нос снимок, и вдруг со мной начали совершенно по-другому разговаривать. И бедняжка-то я, и как такая молодая (мне 28) и вдруг с такой грыжей. Поставила на очередь в Пермскую краевую клиническую больницу и в МСЧ № 11 на прием к нейрохирургу (решили послушать мнение двух врачей, а не только одного). Дали направление на дневной стационар и в кабинет физпроцедур с диагнозом «радикулопатия» и «дорсопатия поясничного отдела позвоночника». Отходила я на дневной стационар две недели. Стоит ли говорить, что лучше мне не стало) Невролог паниковала, говорила, что консервативно меня вылечить, наверное, не получится. Придется оперировать. А там куча осложнений может быть и бла-бла-бла.
11 июня я попала на прием к нейрохирургу в краевую больницу, 13 июня – в МСЧ № 11. Оба врача в голос повторили одно и тоже: «Консервативное лечение не поможет, нужно оперировать. Не бойтесь, ходить вы будете. Не тяните, может стать хуже. Вы молодая, восстановитесь. Такие операции уже на потоке» и т.д. Мама меня изначально хотела отправить оперироваться в Екатеринбург или в Тюмень. Там, говорят, хорошие центры нейрохирургии. Операция будет стоить от 50 до 70 тысяч. Точную сумму никто не называл. Я даже пересылала в Екатеринбург документы, обрисовывала ситуацию. Но почему-то там мне сказали, что оперировать не нужно. Можно вылечить. И за лечение назначили сумму 4 000 рублей. Я боялась тянуть время. Боялась пареза конечностей. Ведь дальше неизвестно что может быть. У меня пока нет детей, но вдруг случится беременность, вес увеличится и в самый неподходящий момент я просто не смогу ходить. Было решено оперироваться в Пермской краевой больнице. В отделении нейрохирургии. Госпитализацию назначили на 27 июня. Операцию приблизительно на 28-29. 30 июня у меня день рождения) Видимо, суждено было его встретить на больничной койке.
Я быстро сдала все анализы, приехала с вещами 27 июня в больницу. Меня осмотрела местный невролог , как назло у меня все гнулось, боли не было и даже вроде бы появилась чувствительность в пальце. Но невролог очень пожилая и, видимо, очень опытная, не глядя в снимок определила где и какая у меня проблема. Долго тыкала в меня иголкой, стучала по конечностям молоточком, задавала вопросы. В конце сказала, что 29 июня мне назначена операция. Накануне с 10 вечера не пить, не есть, сделать клизму.
В 8 утра 29 июня с пересохшим горлом, надев компрессионные чулки, я уселась ждать медсестер с каталкой. Приехали за мной в 9 утра. Раздели, уложили, увезли в операционную. Поставили катетер, капельницу, анестезию (общий наркоз), надели тонометр. На часах 9.15. Сказали, что операция будет проводиться в положении лежа на животе, однако, все манипуляции проводили, пока я лежала на спине. Кто там меня ворочал – я не знаю. Проснулась я, когда меня завозили в палату. В палате меня уже ждала мама (мы договорились, что она будет ездить ко мне ухаживать, пока мне не разрешат встать). Над палатой у нас висели часы. Время – 11.15. То есть операция заняла не больше двух часов, учитывая, что какое-то время я еще отходила от наркоза.
От наркоза я отошла быстро и без проблем. Хотелось пить, хотелось есть. А нельзя. По истечении двух часов мне разрешили попить и я даже навернула полтарелки борща) сон как рукой сняло. К вечеру в первый раз в жизни сходила в туалет в судно. Очень долго думала перед этим, организм отказывался справлять нужду в положении лежа))
Вообще, на консультации нейрохирург обещал, что встать мне разрешат на третий, а то и на второй день. Однако, оперирующий нейрохирург приходил ко мне на протяжение четырех дней и слышала я только: «Еще рано. Лежи пока». Я лежала четыре дня. Паниковала. Потом мне объяснили – чем больше жировая прослойка, тем хуже затягивается шов. Тем дольше приходится лежать.
Все четыре дня я ворочалась в постели как юла. Несмотря на то, что ворочаться было больно. Таз не отрывался от постели вообще. Правую ногу прошивало будто спицами. На спине я лежать смогла только на третий день. Ночью, для того, чтобы перевернуться с бока на бок – я просыпалась. Ежедневно ставили обезболивающее на ночь. Появилось онемение в правой голени, от щиколотки до колена. Будто не моя нога вообще. Лечащий сказал, что это норма и это пройдет в течение полугода.
На пятый день явился врач и ЛФК, сказал, что пора подниматься. На тот момент у меня уже был опыт вставания на четвереньки в постели, проведения ежедневной зарядки в положениях на спине, животе, на боку. Врач показал, как правильно вставать с постели. Пригнал мне ходунки. Помог правильно надеть корсет. Встала. И чуть не упала. Кровь, видимо, к голове прилила. Или отлила) Не знаю, но покачнуло меня знатно. В глазах потемнело, резануло в области шва, прошило мурашками ноги. Минуты три я стояла на одном месте. Затем кое-как с помощью мамы и врача прошла от койки до двери палаты и обратно. Снова легла. Хватит, находилась. Вообще, сказали, что в первый день нужно ходить не больше 15 минут за раз. Начиная с 5. И постепенно наращивать время прогулок. Первый день дался очень тяжело. Ходить было больно. Сходить в туалет по человечески я не рискнула. Боялась наклониться. Боль в спине и ноге не отпускала. Вечером, лежа в постели, я даже прослезилась. Вдруг так и буду теперь ходить еле-еле с ходунками или костылями. Однако, второй день дался легче. На третий позвонила маме, попросила не ездить. Мол, сама справляюсь.
Отдельный момент – это повседневные естественные дела в послеоперационный период. Кушать приходилось лежа или стоя. Умываться – неудобно. Нагибаться не получается. Мыться нельзя, пока наложены швы. Одеваться могла только лежа. Ходить в туалет – повисая на ходунках над толчком. Сплошной стресс. И шов. Шов отказывался заживать, как положено. Сохранялось покраснение и небольшая влажность.
Выписали меня 7 июля. Снятие швов назначили на 15 июля. Договорились, что я приеду снимать их к лечащему, хотя обычно снимают в поликлинике по месту жительства хирурги.
Ездить в машине, кстати, можно было тоже только лежа. В общественном транспорте – упаси боже.
Сидеть нельзя месяц после операции. Мылась я в холодной бане, стоя на четвереньках, в корсете, не трогая водой место шва.
Первичный шов я запорола. То ли зашито было через одно место, то ли помогли пластыри «Космопор», которые нихрена не дышали, но шов при снятии разошелся.
Прошу прощения за фото в трусах. На фотографии видно, что в середине края шва «западают», сшито не в стык.
15 июня меня повез в Пермь муж, снимать швы. Приехала, пришла в перевязочную, дождалась медсестру, та обрезала нити, надавила кожу с двух сторон от шва и все расползлось. Вот это прикол! Пришел лечащий, сказал – будем зашивать заново. Вытерпишь? А то ж. И…зря я это. Уревелась в край. Вместо 7 швов наложили 9. На третьем шве я попросила анестезию – сказали «не нужно». Объяснили почему, скажу своими словами – что-то типа, анестезия – это жидкость, это отек. При введении в кожу края шва отекут, станут толще, ткань сойдется хуже и заживать будет дольше. Ну хрен с вами. Шейте дальше. Наверное, я навсегда запомнила эти ощущения. По окончании манипуляций мне поставили обезболивающий укол и отправили домой.
Пока заживал шов мама ставила мне уколы в ягодицу. «Лидазу» и еще что-то. И в один прекрасный момент попала в шишку, которая от уколов появилась. Буквально за сутки поднялась температура до 39. Мне было больно ходить. Ягодица покраснела, кожа стала горячей. Начался абсцесс. Ну тут, слава богу, на авось надеяться не стали, вызвали скорую, увезли в местную хирургию (в Краснокамске), там прописали таблетки и мазь. Обошлось без вскрытия. Еще один шов я бы не пережила)
Еще через две недели швы таки сняли. Еще за неделю шов зажил окончательно. Буквально на следующий же день после снятия швов я галопом помчалась в баню. Жаркую. С веником. Почувствовала себя человеком. Хоть моя невролог и вопила, что в баню ни в коем случае нельзя, тем более париться — я все равно ходила. Парилась. Шов, конечно, берегла, веником по нему со всей дури не хлестала, мочалкой не терла. Но после бани самочувствие было гораздо лучше.
Пи вставании с постели сохранялось онемение в голени, дискомфорт в пояснице. Отдавало в ягодицу. Но прежней боли не было. Появилось натяжение в стопе, колено перестало проваливаться внутрь. Тазобедренный сустав не проседал. Но ходила я с небольшим перекосом на правый бок. 30 июля я начала садиться. По тому же принципу, как и начинала ходить. Пять минут, десять, пятнадцать…На следующий день двадцать. Двадцать пять. Полчаса, сорок минут. К концу недели я сидела по часу. Рисовала, вязала, шила, вышивала. Убивала время. После месяца «лежания» хотелось чем-то заниматься, чесались руки))
В начале августа я переехала обратно домой к мужу. Ухода за мной теперь особо не требовалось. Разве что сумки из магазина таскать.
Боли в ноге исчезли вовсе. Ягодица не болела. Онемение в голени начало проходить. Невролог оценила мой шов и заявила, что пришло время проходить реабилитацию. Предстояло две недели лежать в МСЧ № 11 в отделении восстановительной медицины. Дождались очередь. 6 сентября меня положили на реабилитационное лечение. Ничего особенного. Распорядок дня в этой больнице был примерно такой: подъем в 8 утра. В 8.45 бассейн. В 9.30 завтрак. В 10 .00 – ЛФК. В 10.45 – занятия на тренажерах. В 11.30 вихревые ванны. В 12 электрофорез. В 13.30 массаж. В 14.00 обед и до вечера свободна. И так каждый день кроме выходных на протяжении двух недель. Можно было ездить как на дневной стационар, но мне предоставили возможность наблюдаться круглосуточно.
Не скажу, что мне это очень помогло. К моменту госпитализации у меня появились боли по утрам в правом тазобедренном суставе. Приходилось каждое утро какое-то время расхаживаться. И только потом делать зарядку. После выписки боль сохранилась. Разве что меня научили, как с этой болью бороться с помощью физических упражнений.
Списали меня 22 сентября. То есть на все про все ушло где-то 4 месяца. После выписки я еще в отпуск ушла на 2,5 недели, на работу вышла только 11 октября, но это не важно.
В целом, я всем довольна. За операцию не заплатила ни копейки. Все сделали по полису. Лекарства, корсеты (у меня их теперь два – пожестче и помягче), МРТ – обошлось в копеечку, конечно. Ну, не страшно.
Отдельно хочу похвалить медицинских работников нейрохирургического отделения Пермской краевой больницы. Вот где настоящие врачи. Все очень вежливые, участливые, к медсестрам можно обратиться в любое время с любой проблемой по части здоровья. Лекарства не зажимают. Чуть пискнешь – градусник подмышку. У всех легкая рука) все больнючие уколы ставили абсолютно не больно. Оперирующий хирург тоже отличный мужик, хоть и долго не давал мне подняться с постели, за что я его ненавидела эти четыре дня.
Что я имею на сегодняшний день.
Фото шва не совсем свежее, но мало чем отличается, только корочка отпала.
Боли в тазобедренном суставе по утрам пока сохраняются. Невролог настояла на моем похудении. Все-таки лишний вес – это колоссальная нагрузка для позвоночника. Ежедневная зарядка — пожизненно. Слабые мышцы спины = новая грыжа. На работе чередовать час работы – десять минут ходьбы. Хоть по кабинетам, хоть на месте, не важно. Периодически делать производственную гимнастику (работа у меня сидячая). В течение года не поднимать больше 5 кг. В идеале вообще всю жизнь не поднимать больше 5 кг, но это же нереально… Про походы мне не сказали – забудь. Посоветовали подобрать рюкзак с хорошей посадкой на спину, чтобы чрезмерный вес не так сказывался на спине. Ну и вес рюкзака не доводить до 25 кг, 15-20 кг и непременно с корсетом. Резкими видами спорта не заниматься. Мой спорт теперь – йога, пилатес, плавание, тренажерный зал с адекватными весами. Сейчас пока занимаюсь йогой два раза в неделю и работаю над потерей веса. Явка к неврологу каждые полгода. Каждые полгода лечение в МСЧ № 11 все в том же отделении восстановительной медицины. Вот как-то так.
источник
Одно из тяжелейших и самых распространенных заболеваний позвоночника, диагностируемых в нашем веке – межпозвоночная поясничная грыжа. Основным симптомом недуга является усиливающая до невыносимых пределов поясничная боль, которая на определенной стадии перестает поддаваться воздействию медикаментозных анаболических средств. Боли могут мучить пациента неделями, месяцами, при этом порождая сопутствующие симптомы. Сначала немеют конечности, затем наступает неизбежно ограниченность в движениях, и наконец, начинаются серьезные проблемы с работой внутренних органов, расположенных в проекции к ареалу поражения – пояснице. Чем раньше, при появлении первоначальных симптомов, посетить врача, который назначит многоплановое консервативное терапевтическое лечение, тем больших проблем впоследствии удастся избежать.
Но бывает, что даже при тщательном выполнении всех предписаний, вылечить грыжу не удается. Боль нарастает, распространяется до окончания нижних конечностей, парализует их и практически полностью аннулирует чувствительность кожного покрова. В этом случае проводится операция, в ходе которой удаляется грыжа. Но при данном заболевании оперативное вмешательство считается самой крайней мерой. Только тогда, когда без хирургических действий невозможно вернуть пациенту нормальное качество жизни, его начинают готовить к операции. Почему врачи тянут и всеми силами пытаются вылечить грыжу консервативно? Большинство оперативных методов, применяемых для устранения данной патологии, являются рискованными и опасными, а остальные, менее инвазивные – чрезвычайно дорогостоящими.
Важно! Межпозвоночные грыжевые операции на поясничной зоне проводятся чаще, чем в шейной, грудной или крестцовой. Ведь именно на поясницу современный человек, с его сидячим малоподвижным образом жизни, получает максимальную нагрузку, способствующую возникновению патологий.
Существует ряд прямых показаний к хирургическому вмешательству.
- Нарушена работа мочеполовых или других органов малого таза, вследствие чего происходит задержка отхождения мочи или ее недержание, а также наблюдается эректильная дисфункция.
- Атрофируются мышцы ягодиц, бедер, ног, начинается парез или наступает паралич ног, человек не в состоянии ходить.
Важно! Необходимо, чтобы пациент понимал (и врачи должны объяснить это) – стопроцентного результата ни одна операция по извлечению грыжевой патологии дать не способна, каким бы методом она не проводилась. Даже после удачного удаления остается возможность рецидивов и вероятность осложнений. Поэтому, прежде чем идти на операцию, нужно пройти через все стадии консервативного лечения.
Когда принимается решение об операции, успех ее проведения, минимум постоперационных осложнений и удачная реабилитация во многом зависят от нескольких условий, выполняемых в ходе подготовки.
-
Обязательна предварительная сдача всех необходимых анализов и прохождение обследований, таких как КТ и МРТ. Также консультироваться желательно не у одного врача, а у нескольких.
Если вы хотите более подробно узнать, последствия удаления межпозвоночной грыжи, а также рассмотреть возможные осложнения, вы можете прочитать статью об этом на нашем портале.
Чтобы понять, какая именно операция окажется наиболее эффективной, лечащий врач рассматривает все варианты, исходя из течения болезни пациента и многочисленных дополнительных обследований, а также принимая во внимание состояние общего здоровья кандидата на удаление грыжи.
Таблица. Виды операций по удалению поясничной грыжи.
Этот метод устарел совсем недавно, с появлением менее инвазивных и рискованных способов удалить позвонковую грыжу. Тем не менее, он продолжает использоваться некоторыми врачами, хотя в последнее время выбор все чаще делается не в пользу данного метода.
Эффективность ламинэктомии предельно высока. После нее рецидивы практически не возникают. Но могут быть серьезные осложнения, поскольку в ходе оперативного действия осуществляется глобальное разрушение всей позвоночной структуры в ареале поражения. Затронутыми и деструктуризированными оказываются межпозвонковые тела, частично позвонки и другие сегменты.
Кстати. Даже после наиболее удачно прошедшей операции ламинэктомии пациент, как минимум, будет долгое время испытывать проблемы с ходьбой и нахождением в сидячем положении. В худшем исходе существует риск инвалидизации.
Для возвращения разрушенной структуры пациенту могут имплантировать искусственные позвоночные сегменты, но мобильность все равно понизится, а в дальнейшем это может стать причиной смещений и образования сколиотических деформаций.
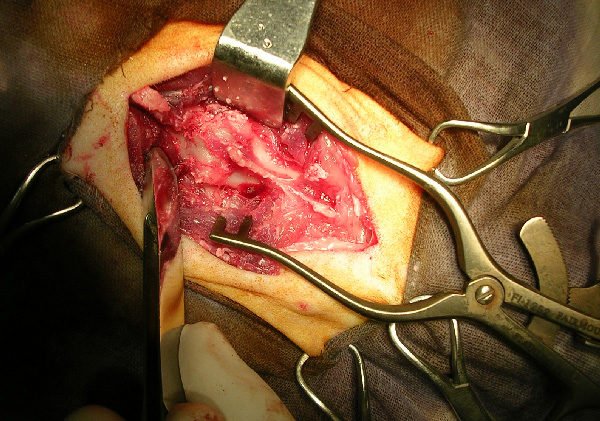
Это нейрохирургическая операция, при которой делается маленький разрез и, используя тонкие инструменты и микроскоп, врач точно удаляет патологическое грыжевое образование, не повреждая соседние структуры и сегменты. Риск повреждения окружающих тканей, таким образом, оказывается минимальным.
Кстати. Несомненные плюсы метода – отсутствие постоперационных шрамов и относительно короткий восстановительный период. Болевой синдром снижается быстро, а на реабилитацию требуется в два раза меньше времени, чем при ламинэктомии.
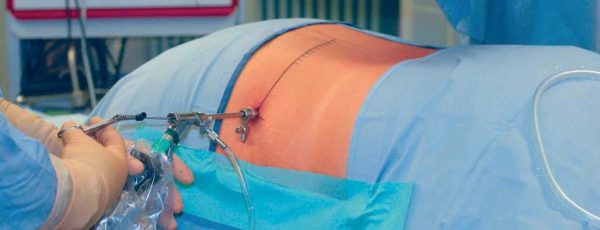
Использование эндоскопа позволяет сделать минимальный разрез – 5 мм. Соответственно, ткани травмируются тоже минимально. Точность хирургических манипуляций обеспечивает то, что они отображаются на мониторе компьютера. Структуры при этом остаются целостными, удаляется только грыжевое образование. Высокоэффективный метод, после которого пациент может вернуться к нормальной жизни уже спустя два месяца восстановительного периода.
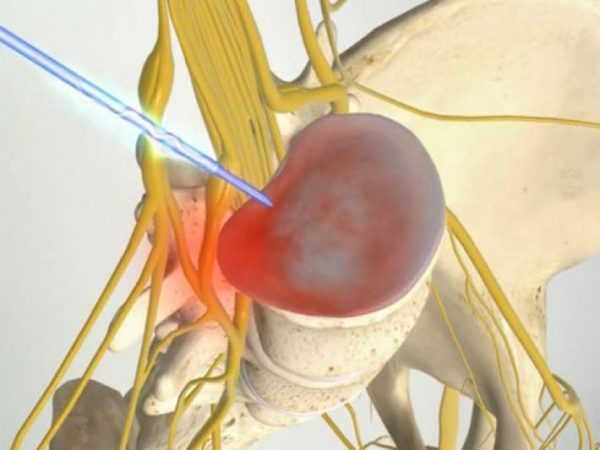
Метод, пожалуй, самый лучший, малоинвазивный и высокореабилитационный. Достичь нормального уровня жизни с полным отсутствием боли и восстановлением функций, после лазерного удаления грыжи можно буквально через четыре недели. Лазерная установка создает высокую температуру, с помощью которой воздействует на поврежденный межпозвоночный диск. Жидкость, скопившаяся внутри диска и грыжевого образования, начинает испаряться. Выпячивание исчезает.
Важно! При всех положительных характеристиках данной оперативной техники, она противопоказана тем пациентам, у которых уже произошло разрывание фиброзного кольца, и осуществился исход пульпозного ядра, или хотя бы начался процесс секвестрации.
При помощи лазерной установки можно провести не столько оперативное удаление грыжи, сколько восстановление здоровой хрящевой ткани или коррекцию, за счет уменьшения грыжевого образования. Поэтому эта операция отличается малоинвазивностью.
Характеризуется метод рекордно коротким реабилитационным периодом – восстановление пациента происходит уже спустя два дня. В поврежденный грыжей межпозвоночный сегмент инъекционно вводится раствор, который вступает во взаимодействие с поврежденными тканями. После этого раствор откачивается, в результате чего снижается объем пульпозного ядра и устраняется выпячивание. У операции практически нет осложнений, но она показана лишь пациентам, которые имеют грыжу очень маленького диаметра.
Эта операция считается самой легкой, длится всего полчаса, выздоровление наступает практически сразу после ее окончания. Суть метода – введение инъекционным способом в межпозвонковое тело, имеющее патологическое образование, плазменного вещества. Холодная плазма вступает во взаимодействие с патологически измененными клетками и «захватывает» их. После откачивания плазмы происходит удаление деформированных элементов. Низкая температура плазмы уничтожает также болевой синдром, действуя как анестетик.
Если вы хотите более подробно узнать, как лечить грыжу позвоночника без операции народными средствами, а также рассмотреть лучшие альтернативные варианты лечения, вы можете прочитать статью об этом на нашем портале.
Несмотря на то, что самые современные методы являются менее травматичными, и реабилитационный период значительно сокращается и облегчается, чаще всего (в 90% случаев) рекомендуется проведение микродискэктомии. Операция может применяться практически ко всем случаям и дает положительный результат в подавляющем большинстве из них.
Кстати. Негативные последствия наблюдаются, в основном, у пациентов, которые не соблюдали правила реабилитации, не выполняли все положенные восстановительные процедуры или делали это в неполном объеме. Процент неблагополучных последствий, таким образом, среди инвазивных методик, самый низкий – около десяти.
Что касается остальных методов с низкой инвазивностью, они имеют ряд ограничений по размерам грыжевых образований, разрывам фиброзного кольца и других.
Почти любая операция – это риск осложнений, который может проявиться в большей или меньшей степени. И ни одна из операций не гарантирует отсутствие в дальнейшем рецидивов. Если прооперированный пациент спустя некоторое время снова обратиться к врачу с симптомами поясничной грыжи, ему будет предписано сначала консервативное терапевтическое лечение, и только затем, в случае его неэффективности, новая операция.
источник
При грыже поясничного отдела человек страдает от интенсивного болевого синдрома. Из-за этого значительно ухудшается качество в жизни, а в запущенных ситуациях гражданин может даже стать инвалидом. Именно поэтому важно своевременно начать лечение, а не ждать, пока неприятные симптомы самостоятельно пройдут.
Если запустить болезнь, тогда потребуется операция по удалению грыжи поясничного отдела позвоночника. Данная процедура назначается только по показаниям, когда консервативное лечение уже не поможет. Людям полезно будет знать, как происходит удаление грыжи в поясничном отделе, а также, сколько длится реабилитационный период.
Некоторые люди даже не задумываются о том, что из-за неправильного образа жизни у них может произойти грыжапоясничного отдела. Есть и те, кто продолжительное время игнорирует неприятные симптомы. Как итог, у них в будущем происходит удаление межпозвоночной грыжи.
Естественно, само по себе хирургическое вмешательство негативно сказывается на состоянии здоровья, именно поэтому важно обойтись без него. Ещё лучше будет ознакомиться с причинами, которые провоцируют недуг, и по возможности их не допускать.
Из-за чего может появиться межпозвоночная грыжа:
- Различные травмы. Если у человека был серьёзный ушиб спины, то он мог негативно сказаться на состоянии позвонков. Чтобы убедиться в отсутствии осложнений, рекомендуется сразу посещать врача.
- Наследственность. Когда у родителей имеются позвоночные болезни, ребёнок тоже с большой вероятностью может с ними столкнуться. Чтобы этого не произошло, стоит в обязательном порядке осуществлять профилактические мероприятия.
- Инфекционные болезни. В тяжёлых случаях они могут негативно сказаться на состоянии позвоночника. Именно поэтому крайне важно позаботиться о том, чтобы вовремя лечить инфекции.
- Чрезмерные физические нагрузки. Если работа человека связана с постоянным напряжением и подъёмом тяжестей, тогда в будущем может потребоваться удаление грыжи позвоночника.
- Малоподвижный образ жизни. Если человек постоянно сидит, не совершает пешие прогулки и не занимается спортом, тогда у него могут возникнуть застойные явления в организме. Как итог, можно столкнуться с грыжей, которая значительно ухудшит качество жизни.
- Возраст. Чем старше становится человек, тем хуже состояние его позвоночника. Именно по этой причине в преклонном возрасте требуется особенно тщательно следить за состоянием спины и организма в целом.
- Вредные привычки. Если человек не хочет делать операцию при грыже поясничного отдела позвоночника, ему важно будет отказаться от курения и от приёма алкоголя. Пагубные привычки негативно воздействуют на позвонки, что приводит к негативным изменениям в их состоянии.
Существует ещё немало причин, которые способствуют появлению межпозвоночной грыжи. Можно однозначно сказать, что если человек будет вести здоровый образ жизни, ему точно не придётся беспокоиться по поводу заболевания и его последствий.
Именно по этой причине не стоит жертвовать своим здоровьем, потому как при соблюдении профилактических мер будет значительно меньше вероятность столкнуться с болезнью.
Следует понимать, что операция по удалению грыжи поясничного отдела позвоночника не осуществляется в самом начале болезни. На ранних стадиях можно обойтись консервативными методами лечения, чтобы справиться с недугом.
Другое дело, если человек игнорирует негативные симптомы, что приводит к ухудшению его состояния здоровья. В такой ситуации уже будет сложнее обойтись без удаления позвоночной грыжи. Выделить можно следующие степени развития патологии:
- Стадия 1. Протрузия. В этом случае диск минимально смещается примерно на 2 мм. В этом случае ядро не выходит за пределы позвоночника.
- Стадия 2. Смещение краевого диска не больше 1,5 см. Пульпозное ядро всё ещё находится в пределах позвоночника, поэтому на данном этапе лечение возможно без операции по удалению грыжи.
- Стадия 3. Экструзия. Ядро значительно смещается и выходит за пределы позвоночника. В этом случае человек начинает страдать от интенсивного болевого синдрома.
- Стадия 4. Ядро начинает свисать наружу и выглядит как капля. Возможен разрыв фиброзного кольца, из-за чего содержимой начинает вытекать наружу.
Именно на последних двух стадиях чаще всего выполняется удаление межпозвоночной грыжи. Именно поэтому задача каждого человека – своевременно заметить негативные симптомы и обратиться к врачу. Это позволит избежать негативных последствий и сохранить своё здоровье в нормальном состоянии.
- Интенсивная боль в области крестца. Поначалу она возникает только иногда, преимущественно после продолжительного нахождения в неудобной позе. Со временем боль наблюдается при любом резком движении и даже в спокойном состоянии.
- Скованность движений. Человеку становится тяжело наклоняться и разворачивать корпус. Чтобы избавиться от данного симптома, требуется использовать специальыне мази.
- Наблюдается боль при ходьбе, которая отдаёт в бёдра. Причём данный признак может даже наблюдаться при плавном передвижении.
- Общая слабость. Человек быстрее утомляется, ему тяжело долгое время проводить на ногах. Также может ухудшаться его настроение, возникать депрессия и апатия.
- Проблемы с тазовыми органами. Может усложниться процесс мочеиспускания, а также дефекации. Подобное происходит в редких случаях и служит поводом для удаления грыжи на диске.
- Онемение нижних конечностей. Подобное происходит при защемлении нерва, что нередко случается при позвоночной грыже. Именно поэтому лучше до такого не доводить своё здоровье и своевременно принимать меры.
В целом можно отметить, что именно боль в области спины выступает основным симптомом. Учитывая тот факт, что данный признак может говорить о многих патологиях, человеку крайне важно точно диагностировать своё заболевание. Вполне возможно, что потребуется операция по удалению межпозвоночной грыжи поясничного отдела. В этом случае медлить будет нельзя, иначе симптомы будут только усугубляться.
Следует понимать, что удаление грыжи диска является крайней врачебной мерой, поэтому её не применяют для каждого человека. Должны быть определённые показания, которые делятся на относительные и абсолютные. Первый вариант возникает в том случае, если консервативное лечение не дало нужных результатов. Следовательно, если состояние человека не становится лучше, приходится выполнять удаление грыжи позвоночника.
Утрата чувствительности нижних конечностей. Человеку становится трудно сгибать и разгибать ноги. Это считается опасным симптомом грыжи, который говорит о появлении пареза. У человека нарушается работа нервной системы из-за того, что значительно повреждаются нервные волокна. Крайне важно на этом этапе провести удаление грыжи позвоночника. Если этого не сделать, тогда возникнет атрофия мышц, которую будет крайне сложно вылечить.
Большой размер межпозвонковой грыжи тоже служит показанием для операции. Подобная патология сдавливает нервные корешки. Медицинские специалисты называют подобное состояние «Синдром конского хвоста». У человека значительно ухудшаются процессы дефекации, мочеиспускания, а у представителей сильного пола значительно нарушается эректильная дисфункция. Если не провести удаление грыжи межпозвонкового типа, тогда все негативные изменения нельзя будет обратить.
Люди отдельно интересуются, при каких размерах грыжи позвоночника требуется операция. Если размер патологии до 12 мм, тогда допускается лечение в домашних условиях. Если же размер от 12 мм и больше, тогда уже потребуется хирургическое вмешательство. Это один из главных факторов, который влияет на решение, проводить хирургическое вмешательство или нет.
Операции по удалению грыжи позвоночника бывают разных видов, именно поэтому врач должен решить, какой именно подходит конкретному человеку. Для этого предварительно проводятся обследования, чтобы можно было узнать размеры патологии, наличие разрывов, а также состояние нервных окончаний и сосудов. Отдельно специалиста интересует, насколько давно появилась патология, а также подойдёт ли для её удаления конкретный способ.
Провести могут ламинэктомию, данная процедура отличается высокой эффективностью, при этом рецидивы наблюдаются крайне редко. На сегодняшний день данный способ используется нечасто, потому как его последствия могут быть довольно неприятными.
Дело в том, что в ходе операции происходит разрушение структуры межпозвоночного диска, а возможно и части позвонка. Из-за этого человек будет испытывать неприятные ощущения при ходьбе или в сидячем положении, также существует риск стать инвалидом.
Достаточно часто практикуется микродискэктомия, в этом случае все действия происходят, не выходя за пределы межпозвонкового диска, поэтому сам позвонок не затрагивается. Врач сделает небольшой разрез, через которые будут проводиться определённые манипуляции с помощью небольших инструментов.
Также для процедуры обязательно применяются микроскопы, которые позволяют точно оценить состояние человека, а также предотвратить вероятность появления повреждений на мышечной и костной ткани, а также на нервных окончаниях. При этом после процедуры будут отсутствовать шрамы, а сам период реабилитации не займёт много времени.
Эндоскопия подразумевает удаление грыжи межпозвонкового типа при помощи специального инструмента – эндоскопа. Будет выполнен разрез до 5 мм, при этом все манипуляции будут видны на компьютерном экране, поэтому можно будет провести все действия максимально точно и не нанести ущерб структуре позвоночника. Человек сможет начать жить обычной жизнью уже через полтора месяца после того, как пройдёт операци.
Лазерная операция по удалению грыжи позвоночника будет возможна в том случае, если ещё не случился разрыв фиброзного кольца. Используется специальное оборудование, которое воздействует на повреждённый диск. Под действием высоких температур, которые создаёт лазер, часть жидкости из диска удаляется, за счёт этого уменьшается выпячивание. Сам процесс реабилитации будет продолжаться примерно несколько недель.
Существует такая операция при межпозвоночной грыже, как гидропластика. В этом случае в отдел позвоночника вводят раствор, а затем откачивают его вместе с травмированными участками диска. Как итог, удаётся уменьшить объём пульпозного ядра, за счёт чего выпячивание исчезает.
Люди также отмечают, что у них проходит болевой синдром, потому как исчезает давление на нервные окончания. Примерно спустя двое суток после оперативного вмешательства человека отправляют домой.
После того, как человеку проведут операцию по удалению грыжи, потребуется пройти реабилитационный период. Нужно будет учитывать все врачебные рекомендации, чтобы состояние не ухудшилось. В медицине разделяют реабилитационный период на начальный и поздний. У каждого варианта есть свои правила, о которых стоит знать.
Что нужно в начальный период:
- Не принимать сидячее положение.
- Ни в коем случае не поднимать тяжёлые предметы, максимум допускается брать вещи весом до 3 кг.
- Следует носить поддерживающий корсет не дольше, чем 3-4 часа в день.
- Обязательно нужно придерживаться правильного питания, в котором присутствует достаточное количество витаминов.
- Придётся отказаться от вредных привычек, чтобы быстро восстановиться.
Примерно спустя 2 месяца после проведения операции появляются новые правила по поводу реабилитационного периода. Человеку разрешают сидеть до 4 раз в день, после чего придётся принять лежачее положение хотя бы на полчаса.
Следует избегать падений, а также вибрационных нагрузок, так как они навредят. Поднимать можно вес до 8 кг, но не больше. Подобные правила нужно будет соблюдать ещё полгода, при этом их не следует игнорировать.
источник
Грыжа межпозвоночного диска не позволяет своему обладателю нормально работать и отдыхать, доставляя массу дискомфорта. Человеку с грыжей позвоночника каждое движение дается с большим трудом. Операция по удалению грыжи поясничного отдела позвоночника считается радикальным и весьма эффективным решением, позволяющим нормализовать подвижность и забыть о боли.

Подобное развитие событий провоцирует возникновение острой болезненности, существенно ограничивая пациента в движениях. В особо тяжелых случаях сдавления грыжей спинного мозга возможно развитие атрофии мышц нижних конечностей, что влечет за собой снижение их чувствительности и наступление паралича, превращающих пациента в инвалида.
Игнорирование проблем с позвоночником, в частности, появление грыжевых образований, вероятно возникновение стойкого изменения работы мочеполовой системы.
Принято различать две разновидности показаний к хирургическому вмешательству:
- Абсолютные – необходимость в срочном оперативном лечении. К данным показаниям относятся следующие состояния: изменение работы органов малого таза (задержка или учащение мочеиспускания, частые запоры, проблемы с эрекцией), мышечная атрофия нижних конечностей.
- Относительные – когда консервативная терапия не оказала должного эффекта. Через 2 месяца отсутствия положительной динамики показано назначение к операции.

- Беременность и период грудного вскармливания;
- Онкологические новообразования;
- Хронические патологии в стадии обострения;
- Заболевания сердца и кровеносных сосудов;
- Инфекционные заболевания.
Наличие одного из перечисленных обстоятельств считается основанием для отказа в операции. Лечение таких пациентов проводится посредством физиотерапии и современных лекарственных средств. Это объясняется тем, что негативные факторы могут наложить свой отпечаток на ход операции и восстановительный период.
Любое оперативное вмешательство требует предварительного обследования. Для этого врач назначает весь комплекс клинических анализов:
Общий анализ крови и мочи;
- Определение уровня глюкозы крови;
- Исследование персональных антигенных критериев;
- Описание кардиограммы;
- Данные КТ и МРТ;
- Консультация анестезиолога
В назначенный день пациенту рекомендуют отказаться от приема пищи и напитков. Перед началом операции производится рентген-разметка для точного выявления участка грыжевого выпячивания и защемленного нерва.
Разработано множество операций на межпозвоночную грыжу, отличающихся методикой проведения, а также длительностью реабилитационного периода. Самыми современными и эффективными методами выздоровления, назначаемыми хирургами на основе индивидуальных характеристик пациента, считаются следующие виды хирургического воздействия.
Данная методика представляет собой воздействие лазерных лучей малой мощности на ядро межпозвоночного диска. В хрящевую структуру вводится светодиод, далее при помощи лазера диск подвергается нагреванию до высоких температур. В результате происходит испарение имеющейся в диске жидкости и, как следствие, уменьшение объема грыжевого выпячивания.
Лазерная вапоризация предназначена для лечения межпозвонковых грыж при соблюдении следующих условий:
Небольшой объем грыжевого образования;
- Возраст пациента от 19 до 50 лет;
- Неэффективность консервативной терапии;
- Отсутствие патологических процессов в организме;
- Наличие дегенеративных процессов в дисковых структурах.
Специалисты предупреждают об имеющихся противопоказаниях для подобной методики:
- Объем межпозвонкового выпячивания составляет более 6-7 мм;
- Возраст пациента старше 50 лет;
- Окостенение ядра межпозвонкового диска;
- Повреждение спинного мозга.
Процедура подразумевает излечение от грыжи межпозвонкового диска и снижение давления на сжатые нервные волокна для ликвидации болезненности без обширного иссечения тканей. Показаниями для использования данного оперативного воздействия являются:
Грыжевое выпячивание на боку межпозвонкового пространства;
- Возникновение неврологического синдрома в совокупности с болевыми ощущениями;
- Воспалительные процессы спинномозгового канала;
- Половая дисфункция;
- Отсутствие оптимального эффекта при длительной медикаментозной терапии.
Преимуществами данной методики выступают незначительное повреждение тканей и небольшая кровопотеря, сохранение целостности межпозвоночного диска, малая вероятность возникновения послеоперационных болей и прочих осложнений.

Выраженным преимуществом подобного удаления является то, что позвонки фиксирует имплантат чуть большего диаметра, чем усеченный диск.
Его действие направлено на поддержание стабильности связочного аппарата и различных сегментов, и предупреждение повторного сдавления нервных окончаний.
Удаление данным способом не производится пациентам, страдающим заболеваниями сердечно-сосудистой и легочной систем, а также имеющим воспалительный или инфекционный процессы.

Среди недостатков подобного лечения следует выделить относительно высокий процент рецидивов.
Однако, продолжительность операции составляет от 10 до 35 минут и уже после вмешательства немедленно исчезает болезненность. Лечение проводится амбулаторно, поэтому пациент не нуждается в реабилитационных мероприятиях.

Вмешательство малотравматично и оказывает профилактическое действие против некроза диска межпозвоночной полости, сохраняя его амортизационные способности.
Гидропластика показана при наличии выпячивания до 5-6 мм и локальной болезненности в области поясницы, которая иррадиирует в нижние конечности.

При диагностировании положительного эффекта от блокирования нервных окончаний используется деструкция фасеточных нервов. Данная методика осуществляется с помощью радиочастотного зонда. Посредством пунктирования, зонд под местной анестезией подводится к нерву и блокирует рецепторы, отвечающие за болевые ощущения.
Возвращение к привычной жизни без боли после операции по удалению грыжевого выпячивания у каждого пациента происходит по индивидуальному сценарию. На восстановительный процесс оказывают влияние многие факторы, в их числе способ иссечения грыжи, общее состояние организма, диаметр грыжи и выполнение врачебных рекомендаций после операции.
Специалистами выделяются три временных промежутка послеоперационного периода, при этом каждый характеризуется присутствием определенных ощущений у пациента и специфическим лечебным воздействием:
- Период ранней реабилитации (первые 7-8 дней после вмешательства) контролируется лечащим доктором. При возникновении болезненности в области хирургического воздействия осуществляется медикаментозная поддержка пациента. В это время полностью исключаются физические нагрузки и назначаются препараты для ускорения регенеративной способности тканей: НПВС, антибиотики, хондропротекторы, миорелаксанты, сосудорасширяющие средства, плазмолифтинг, физиотерапия.
- Поздний реабилитационный период (спустя 14-16 дней) характеризуется адаптацией пациента к привычной жизни посредством коррекции ежедневных физических нагрузок. Данный период требует ношения специального корсета в течение месяца и ограничение интенсивных нагрузок и занятий спортом сроком на 1,5-3,5 месяца.
Отсроченный период восстановления (более двух месяцев после операции) продолжается до момента диагностирования у пациента полного выздоровления.

В дополнение к ЛФК пациенту рекомендуется ответственное выполнения нескольких правил:
- Не допускать переохлаждения;
- Избегать длительного нахождения в одной позе;
- Не прыгать и не поднимать тяжести;
- Заниматься плаванием;
- Подключить лечебный массаж.
Любое вмешательство в функционирование человеческого организма может сопровождаться некоторыми нежелательными последствиями. Удаление грыжи пояснично-крестцового отдела позвоночника может стать причиной следующих осложнений:
- Отсутствие стабильности позвоночника;
- Рецидив выпячивания и возникновение болей;
- Смещение позвонков;
- Образование спаек и рубцов;
- Смещение диска в сторону спинномозгового канала;
- Воспалительный процесс клетчатки спинного мозга;
- Остеомиелит;
- Артроз позвонков;
- Ущемление нервных волокон.
Грыжа ядра межпозвоночного диска являет собой опаснейшее состояние, которое в 100% случаев отрицательно скажется на активности пациента. Поэтому важно следить за состоянием своего здоровья и стремиться к тому, чтобы у данного дефекта отсутствовали условия для формирования.
источник




















 Общий анализ крови и мочи;
Общий анализ крови и мочи; Небольшой объем грыжевого образования;
Небольшой объем грыжевого образования; Грыжевое выпячивание на боку межпозвонкового пространства;
Грыжевое выпячивание на боку межпозвонкового пространства;