Боль в спине становится привычной проблемой современного человека из-за неразвитости мышц спины и неравномерной тяжелой нагрузки. Необходимо внимательно отнестись к неприятным ощущениям, возникающим в области позвоночника. Причиной болей может быть развивающаяся межпозвоночная грыжа, которая может постепенно привести к утрате двигательной способности и парализации конечностей. Избавиться от грыжи и предотвратить развитие патологий можно только хирургическим способом.
Выделяется несколько видов операций на позвоночнике, имеющих разную степень эффективности, рискованности и разную длительность восстановительного периода. Самыми оптимальными и современными способами выздоровления, которые специалисты-хирурги подбирают своим пациентам, в зависимости от индивидуальных особенностей, считаются следующие виды оперативного вмешательства:
Эндоскопическое – оперативное избавление от грыжи межпозвонкового пространства и освобождение передавленных нервных окончаний спинного мозга для уменьшения болей и неврологических повреждений, не требующее больших надрезов на тканях.
Специалисты выделяют такие преимущества эндоскопии грыжи как незначительное травмирование мягких тканей, сохранение целостности межпозвоночного диска, низкий процент развития послеоперационных осложнений, малая кровопотеря в процессе удаления грыжи, отсутствие послеоперационных болей.
Показаниями к применению этого вида операции являются:
-
выпячивание грыжи сбоку межпозвоночного диска; воспалительные явления в спинномозговом канале; развитие неврологического синдрома с сильными болями, отдающими в бок и поясницу; отсутствие выраженного эффекта от длительного лечения консервативными методами; развитие половой дисфункции.
Противопоказаниями для такого вида хирургического вмешательства считаются:
-
онкологические заболевания с вторичными очагами в позвоночнике; сужение сосудов канала позвоночника; беременность; развитие инфекционных поражений в месте локализации грыжи; перенесенные заболевания сердечно-сосудистой системы; серединная грыжа.
Лазерное – воздействие (нагревание и испарение жидкости) излучением лазерных пучков небольшой мощности на ядро внутри межпозвонкового диска для его уменьшения или удаления с дальнейшим втягиванием грыжевого содержимого, которое давит на нервные корешки и вызывает интенсивные боли. Ядро представляет собой плотное образование желеобразной консистенции, состоящее на 70 % из воды. Различают лазерную вапоризацию (или денуклеацию) и реконструкцию межпозвоночных дисков.
Плюсы этого способа хирургического лечения грыжи позвоночника:
-
незначительные неприятные ощущения и полное отсутствие боли во время манипуляций; не нарушается структура здоровых тканей, окружающих позвоночный столб и не образуются рубцы; самый быстрый срок восстановления, не требующий строгих ограничений и постельного режима; использование местного наркоза.
Грыжевое выпячивание в позвоночнике, требующее лечения именно лазером, обладает следующими признаками:
-
небольшой размер выпирания; отсутствие каких-либо осложнений; возраст больного в диапазоне 20-50 лет; отсутствие улучшений при медикаментозном лечении; дегенеративные процессы в дисковых тканях позвоночника.
Специалисты выделяют несколько противопоказаний для лазерной вапоризации дисков:
- размер грыжевого выпирания значительно больше 6 мм;
- возрастные дегенеративные процессы в тканях пациента, достигшего 50-летнего возраста;
- окостенение ядра межпозвоночного диска, повреждение спинного мозга.
Удаление выпячивания ядра межпозвоночного диска значительного размера (более 6 мм) в пояснично-крестцовом отделе, где анатомически хорошо выделяются остистые отростки с установлением имплантата. Имплантат изготавливается чуть большего размера, чем усеченный диск. Преимущество этого метода в том, что имплантат фиксирует позвонки и поддерживает стабильность связок и сегментов, чтобы не спровоцировать рецидив передавливания нервных корешков.
Такой метод удаления грыжи может проводиться только пациентам без заболеваний и патологий сердечно-сосудистой и дыхательной системы, без прогрессирующего инфекционного или воспалительного процесса.
Помогает ли иглоукалывание при грыже позвоночника, читайте здесь.
Прежде чем определиться с датой проведения операции, лечащий врач проводит сбор необходимых клинических анализов:
-
общий анализ крови; исследование на уровень сахара и личные антигенные характеристики; общее исследование мочи; ревмотромбы для выявления степени подверженности внутренних органов, суставов и всех видов тканей организма воспалительному процессу; описание электрокардиограммы; данные МРТ.
В день операции необходимо отказаться от употребления жидкости и пищи за 7-8 часов, а также проконсультироваться с врачом-анестезиологом на предмет затяжных заболеваний и аллергической реакции к препаратам для наркоза.
Перед операцией проводится рентгенологическая разметка для точного определения места выпирания ядра межпозвонкового диска и защемления нерва.
Длительность процедуры зависит от того насколько сильно поражены межпозвонковые диски, от размеров выпячивания и от уровня квалификации хирурга. В среднем она продолжается от 50 до 120 минут.
Пациенту делают местный наркоз – перидуральную анестезию, при которой он может во время проведения манипуляций описывать свои ощущения.
Врач делает надрез размером 0,5 – 1,5 сантиметра в месте, где установлена грыжа и раздвигает ткани для доступа к позвоночнику. Затем вводит в отверстие иглу, которая служит направляющей для медицинского спинального эндоскопа.
Эндоскоп – это прибор, оснащенный электронно-оптическим преобразователем, который помогает врачу без серьёзного травмирования тканей удалить выдвинувшееся пульпозное ядро и наблюдать за точностью своих действий на экране монитора.
Хирург направляет эндоскоп в канал, где спинной мозг соприкасается с нервными корешками. Проводится иссечение и удаление выпирающей части диска и омертвевшей ткани, защемляющей нервное окончание и вызывает болезненный неврологический синдром. После завершения всех манипуляций, разрез обрабатывается антисептическим средством и на него накладывается шов.
Полную информацию о методах спинальной хирургии, а так же отзывы пациентов после лечения Вы можете прочитать на сайте Artusmed.
В отличие от полостной операции, эндоскопическое удаление грыжевого выпячивания несёт несколько серьёзных рисков, встречающихся у небольшого процента прооперированных пациентов:
-
внесение инфекции; гематома, сопровождающаяся длительными болевыми ощущениями; повторное появление грыжи в том же месте позвоночника спустя некоторое время; снижение эластичности тканей вследствие развития воспалительного процесса и перехода мягкой соединительной ткани в жёсткую фиброзную, формирующую рубец; сужение канала позвоночного столба, провоцирующая боли в пояснице и ногах; травмирование нервного корешка или твёрдой мозговой оболочки оперирующим хирургов во время проведения манипуляций («человеческий фактор»).
За несколько дней до операции больному необходимо посетить рентгенолога, нейрохирурга, который будет проводить манипуляции. Врач должен обладать высокой квалификацией, пройти специальную подготовку и получить документ, подтверждающий разрешение на проведение подобных операций. Затем будет назначен приём терапевта для определения, есть ли индивидуальные противопоказания к проведению этого вида операции, осмотр общего состояния и анализ клинических исследований:
-
общие анализы экскрементов и крови; исследование крови на содержание сахара; результаты ЭКГ; рентгенография; компьютерная томография позвоночника.
За день до назначенной операции проводится приём анестезиолога с целью подбора обезболивающего препарата, не вызывающий аллергии.

Цена лазерной операции складывается из совокупности нескольких факторов: уровеня сложности операции (от 1 до 5), репутации и квалификации оперирующего специалиста и команды врачей, особенности ценообразования клиники, включения дополнительных процедур в дооперационный и восстановительный период.
| Страна (медицинское учреждение) | Стоимость операции без учёта программы реабилитации и уровня сложности | |||||||||||
| Израиль | 10000 $ | |||||||||||
| Чехия | 10000 – 15000 € | |||||||||||
| Германия | 16000 – 25000 € | |||||||||||
| г. Москва:
Центральная клиническая больница № 1 Клиника малоинвазивной нейрохирургии ЦКБ Российской академии наук Клинико-диагностический центр МГМУ им. Сеченова И.М. Городская больница № 23, № 40 Военно-медицинская академия им. Кирова С.М. НИИ травматологии и ортопедии |
| Вид операции | Длительность пребывания в стационаре | Срок листа нетрудоспособности |
| после эндоскопической операции | До 2 дней | 2 – 3 недели (в зависимости от сложности операции) |
| после лазерной вапоризации | 1 день | 2 недели (под наблюдением невропатолога) |
| после интерламинарного вмешательства | Неделя | 1,5 – 2 месяца |
Важнейшим мероприятием, способствующим быстрому восстановлению позвоночника после хирургического воздействия, является правильное и систематическое выполнение упражнений профилактической гимнастики. Тренировки позволяют избавиться от болей, укрепить мышцы спины, устранить физические ограничения за счёт налаживания подвижности межпозвоночных дисков.
В ранний реабилитационный период больной выполняет небольшой набор самых простых движений лёжа на спине по 10 – 15 повторений:
2 Поочередно медленно сгибать ноги в коленях и притягивать их к груди, задерживаясь в таком положении на 30 – 45 секунд.
3 Руки перекрестить на груди, ноги согнуть в коленях, а голову прижать к грудной клетке. Медленно поднять туловище вперед и замереть на несколько секунд.
4 Ноги согнуть в коленях и сильно упереться стопами, поднять таз и удерживать такое положение 10-20 секунд.
5 Ноги, согнутые в коленях плавно поворачивать в стороны.
Спустя 2 недели после операции, при постепенном улучшении состояния, врач усложняет программу упражнений и увеличивает количество их повторов. Однако необходимо избегать нагрузки на поясничный отдел позвоночника, поэтому больному не предлагаются упражнения в сидячем положении:
2 Лёжа на боку приподнимать ноги.
3 Неглубокие приседания с прямой спиной.
4 Лёжа на животе подтягивать колени к локтям.
5 Отжимания от пола на вытянутых руках.
6 Стоя на четвереньках поочередно вытягивать противоположные прямые конечности, стараясь удержать спину прямой.
7 Лёжа на животе одновременно поднимать вытянутые руки и ноги, удерживаясь в таком положении 15 – 20 секунд.
Через 1–1,5 месяца допускаются тренировки в сидячем положении:
2 В коленно-локтевом упоре медленно прогибать спину вниз и выгибать наверх, фиксируясь в нижнем и верхнем положении.
3 Плавные повороты корпуса в стороны.
В дополнение к гимнастике больному нужно соблюдать несколько правил:
-
не переохлаждаться; не находиться долго в одном и том же положении; заниматься плаванием; не поднимать тяжести и не подпрыгивать; добавить лечебно-профилактический массаж у специалиста.
Соблюдение режима питания позволит быстрее восстановить слаженную работу всех систем организма и предотвратить развитие нежелательных послеоперационных последствий. Пища должна быть мягкой, некалорийной, легкоусвояемой и не способствующей набору лишнего веса. Важной составляющей становится клетчатка, которая облегчает работу кишечника и не создает дополнительное давление на мышцы пресса. Предпочтение нужно отдать следующим продуктам:
-
овощи (капуста белокочанная, морковь, брокколи) и фрукты; таёжные и болотные ягоды (клюква, брусника, черника) в виде морса или отвара; зелень; отварное нежирное мясо (индейка, курица, телятина); желатин в составе студня, киселя, фруктового желе и мармелада.
Нейрохирурги, проведя операцию, часто рекомендуют носить специальный ортопедический корсет или пояс, который выполняет несколько функций:
-
стабилизация места проведения манипуляций; снижение естественной нагрузки на позвоночный столб во время ходьбы; налаживание кровотока; восстановление тонуса мышц; ускорение заживления швов (если делался надрез) и способствует рубцеванию тканей.
В зависимости от уровня сложности операции различают 3 вида корсетов:
жёсткие – при удалении позвонка и установке импланта для полной фиксации положения позвонков,
полужесткие – при удалении грыжи для профилактики осложнений и частичного снятия нагрузки,
мягкие – используются в поздний период восстановления после эндоскопической операции.
Длительность и периодичность ношения любого вида корсета, его размер и материал изготовления определяет только врач. Чаще всего прооперированные больные начинают носить полужесткие корсеты ежедневно в ранний восстановительный период, не более 3 часов в сутки. Нужно соблюдать следующие правила:
-
надевать его в положении лёжа на спине поверх белья из хлопковых тканей, весь период ношения следить за отсутствием неприятных ощущений, перед отдыхом обязательно снимать.
Отказ от ношения корсета происходит постепенно в течение 2 – 3 месяцев.
Боли во время послеоперационного периода после удаления межпозвоночной грыжи возникают по нескольким причинам и могут локализоваться не только в месте проведения операции, но и в ногах. Существуют «естественные» боли, которые появляются как реакция организма на хирургическое вмешательство, и не свидетельствуют о болезненных процессах в организме требующих корректировки:
-
лёгкое чувство стянутости или сухости в месте манипуляций; головокружение; незначительные боли или чувство тяжести в пояснице и ногах после ночного сна; повышение температуры в пределах 37-38 градусов.
Если же больной чувствует сильную слабость, озноб, появляются трудности с мочеиспусканием, боли в ногах и пояснице значительно сильнее дооперационных ощущений, то необходимо немедленно обращаться к хирургу для проведения обследования.
Серьёзное осложнение, возникающее из-за передавливания нервных окончаний выпячиванием ядра межпозвоночного диска, именуется парез. Данный синдром имеет множество проявлений. Одно из них характеризуется нарушением чувствительности и снижением рефлекторных способностей, ослаблением двигательной способности или полным обездвиживанием нижних конечностей вследствие того, что нервные сигналы не проходят и мышцы работают слабо (парапарез).
Встречаются редкие случаи, когда парез развивается после травмирования спинномозгового канала позвоночника, вызванного ошибкой оперирующего хирурга, развитием воспалительного или инфекционного процесса.
Избавиться от такого вида осложнения можно комплексной терапией – ЛФК, массаж, иглоукалывание, процедуры физического воздействия – электромиостимуляция и электромагнитное воздействие. В крайне редких случаях применяется хирургическое вмешательство.
Хирургическая помощь в избавлении от грыжевого выпирания в позвоночнике для многих пациентов становится единственной возможностью вести образ жизни полноценного человека. Современная медицина предлагает достаточный выбор различных видов почти безболезненных и бескровных манипуляций, которые сможет подобрать хирург с учётом индивидуальных особенностей больного.
источник
Существующая в прошлом тенденция направлять пациентов с грыжами межпозвонковых дисков на операцию давно устарела. Долгое время она была обусловлена чувством беспомощности, возникающим как у пациентов, так и (нередко) у курирующих их врачей-неврологов, из-за отсутствия знаний о современных «восстановительных» методиках лечения.
Повреждение спинномозгового нерва при выдавливании диска и возникающие в этом случае отек и воспаление могут привести к очень серьёзным последствиям для здоровья человека.
Поскольку причиной развития грыжи диска является длительно протекающий процесс его разрушения, операция по удалению межпозвонкового диска или его фрагмента (в абсолютно любой ее модификации!) никогда не сделает диск здоровее и не является, и никогда не являлась, методом ЛЕЧЕНИЯ. Лечением мы можем назвать только тот процесс, при котором происходит восстановление функции и структуры поврежденной ткани. Операция при грыжах межпозвонковых дисков является не лечением, а всего лишь экстренным методом «скорой помощи», который применяется только тогда, когда другие методы консервативного лечения оказались неэффективными.
При этом методы консервативного (т.е. безоперационного) лечения должны быть правильными, комплексными и последовательными, и обязательно включать методы, восстанавливающие ткань межпозвонкового диска.
К сожалению даже самые совершенные современные методы лечения не могут дать 100% гарантии излечения грыжи диска, поскольку к развитию болезни может приводить очень большое количество факторов или (чаще всего) их сочетания. Существуют клинические ситуации, когда даже самый опытный специалист может оказаться бессилен помочь пациенту, а использование самых правильных методик лечения может оказаться неэффективным. Но такие ситуации в практической работе при использовании современных методов лечения встречаются все реже.
Всегда существует ряд случаев, когда сложившаяся ситуация требует от врача назначения пациенту операции. Но вопрос о назначении операции при грыже межпозвонкового диска решается не на основании личного мнения врача или размеров грыжевого выпячивания, определяемого на МРТ, а на основании четких показаний.
Показания для назначения операции при грыже межпозвонкового диска следующие:
- Показание №1. Не стихающий на протяжении более 6 месяцев болевой синдром при адекватном, правильно проведенном курсе лечения;
- Показание №2. Нарушение функции тазовых органов при грыже в поясничном отделе позвоночника;
- Показание №3. Паралич конечности (руки или ноги) или прогрессирующая атрофия мышц конечности;
- Показание №4. Прогрессирующий спондилолистез, т.е. «сползание», «соскальзование» одного позвонка относительно других при прогрессирующем снижении высоты поврежденного диска.
Эти клинические проявления являются поводами для обращения за помощью к специалисту — нейрохирургу.
Данные МРТ, определяющие размеры грыжи диска и ее локализацию, никогда не должны являться основанием для назначения оперативного лечения.
Необходимо отметить, что даже эти показания к оперативному лечению не являются абсолютными. В нашей клинике мы неоднократно добивались успеха в лечении, даже в случаях, когда имелись параличи, нарушения функции тазовых органов в виде недержания мочи и различных нарушений потенции. Такие случаи просто требуют более сложного, комплексного и длительного лечения.
В остальном, в подавляющем большинстве случаев, ни стадия заболевания, ни степень выраженности болевого синдрома и воспаления, ни даже секвестрирование грыжи не являются показаниями для назначения операции. Современные «ревитализирющие» методы лечения позволяют справляться без операции даже в случаях наличия секвестрированной грыжи диска, т.е. в состоянии, до недавнего времени считавшемся абсолютным показанием к оперативному лечению.
Однако при возникновении секвестра существует вероятность того, что потребуется оперативное лечение, поскольку при секвестрировании внутреннее содержимое диска (фрагменты пульпозного ядра) через разрывы фиброзного кольца оказываются в спинномозговом пространстве и помимо сдавления спинномозговых нервов, сосудов, твердой мозговой оболочки часто вызывают массированную аутоиммунную реакцию в ответ на появление в пространстве спинномозгового канала белковых фрагментов ядра. Поэтому, когда назначается консервативное лечение, это обязательно должно быть учтено, так как применение «обычной» тактики с использованием нестероидных противовоспалительных препаратов оказывается категорически недостаточным.
Назначение правильной тактики лечения в подавляющем большинстве случаев позволяет вылечить пациента, вернуть его к нормальной, полноценной жизни и исключить вероятность операции.
источник
Операция по удалению межпозвонковой грыжи – это необходимая мера, когда не остаётся иных способов, оказать помощь пациенту. Чаще всего, это избавление от хронического остеохондроза, который не имел раньше квалифицированного лечения. Показание к хирургическому лечению диагностирует эксперт или консилиум нейрохирургов после всестороннего обследования, а больной обязан осознать её неизбежность, чтобы избежать тяжелых последствий, вплоть до инвалидности.
После операции по удалению грыжи позвоночника больной немедленного ощущает улучшение, снижение боли, прогресс в восстановлении функции позвоночника, чувствительности, органов малого таза, пребывание пациента в стационаре при этом не превышает недели. Всё это – достоинства, позволяющие больному избежать тяжёлых патологий, потерю трудоспособности и возвратится к обычной жизни.
Операция на грыжу позвоночника кроме достоинств, таит в себе риски:
- Любая операция по удалению грыжи позвоночника несёт в себе долю риска, не существует сто процентов гарантии успеха;
- Удаление грыжи позвоночника уменьшает размеры хряща, что увеличивает нагрузку на ближайшие позвонки;
- Даже после самой щадящей операции для реабилитации хряща требуется значительное время – от трёх месяцев до полу года, в этот период вероятны проявления различных осложнений.
Если хирургическое лечение межпозвоночной грыжи единственный выход, не отказывайтесь. Каждое оперативное вмешательство на позвоночнике – этот тот вариант, когда из двух худших случаев, выбирают наименее опасный. Оттягивать операцию смысла нет, упущенное время может привести к необратимой потери здоровья. Требуется ли операция, врач решает на основе длительного анализа состояния больного. Если другое лечение не помогает, назначают хирургическое.
Есть многие виды операций по удалению грыжи позвоночника, поэтому нейрохирург по результатам обследования может выбрать самый оптимальный метод удаления грыжи. Разработано шесть самых распространенных видов оперативного вмешательства, используемых при удалении грыжи межпозвоночного диска.
Данный способ хирургического вмешательства сейчас считается утратившим актуальность, но в редких случаях ещё применяется. В ходе оперативного вмешательства делают открытый разрез и удаляют повреждённый межпозвонковый диск. Минусом такого метода является длительный промежуток реабилитации, высокий риск заражения патогенной микрофлорой и иных осложнений. Плюсом такой операции является, крайней редкие случаи рецидива межпозвоночной грыжи.
Эндоскопическая операция межпозвоночной грыжи выполняется с применением спинального эндоскопа. Эта методика по удалению грыжи считается щадящей, мышцы и связи практически не повреждаются, риск кровотечения сведён к минимуму. Обладая большим количеством преимуществ, необходимо заметить, что не во всех случаях выпячивания эндоскопическое вмешательство по удаление грыжи диска возможно. К недостаткам такой операции относится высокая вероятность повторного появления грыжи и сильные головные боли при не квалифицированном применении наркоза. Эндоскопическая операция межпозвонковой грыжи представляет собой высокозатратное действие.
Микрохирургическое удаление межпозвонковой грыжи является самой совершенной, потому что наименее вредна, потому что при удалении грыжи практически не травмируются окружающие ткани. Хирургическое вмешательство производится с использованием наиболее высокотехнологичных инструментов, на микроуровне, что даёт возможность удалить межпозвонковую грыжу, сберегая мышцы и ткани. Данные операции достаточно успешны, но существует риск осложнений из за рубцово-спаечного эпидурита.
В ходе оперативного вмешательства путем ламинэктомии осуществляют разрез, но при этом удаляется только небольшой фрагмент дуги диска. В после операционный период происходит быстрая регенерация тканей. Хирургическое вмешательство несёт щадящий характер, тем не менее существует высокий риск возникновения осложнений и сепсиса.
Дисковая нуклеопластика межпозвоночной грыжи принадлежит к новейшим малотравматичным методам лечения. В ходе удаления грыжи позвоночника под наблюдением с помощью рентгена в травмированный межпозвонковый хрящ вставляют специальную иглу, по которой осуществляется лазерное лечение межпозвоночной грыжи, плазменное или любое другое излучение, с помощью которого нагревают ткани, расположенные внутри диска и уменьшить величину выпирания. Подобная методика немедленно избавляет пациента от болевого ощущений, в основном, проходит без осложнений, но данные оперативное лечение даёт, положительный эффект, только когда размер грыжи , не больше семи миллиметров и не осложнённые ростом остеофитов.
Лазерное удаление грыжи диска применяется как самостоятельный способ, и как вспомогательный способ восстановления диска в случае выполнения полного удаления позвоночной грыжи. Лазерная операция при межпозвоночной грыже относится к малотравматичным способам лечения.
Сколько длится операция? В зависимости от способа проведения операции ,грыжа межпозвоночного диска может быть удалена за время от тридцати минут, до двух часов.
Любой из перечисленных методам хирургического вмешательства обладает как достоинствами, так и недостатками, выбирая, какой способ проведения операции использовать, необходимо принимать во внимание клиническую картину и финансовое состояние пациента.
В одном понятии операция по удалению межпозвоночной грыжи, заложен большой стрессовый потенциал для человека, потому что успешное исход оперативного вмешательства не может никто гарантировать. Операция удаление позвоночной грыжи позвоночника, потенциально содержит в себе различные осложнения. Они классифицируются на осложнения, появляющиеся в процессе операции по удалению грыжи позвоночника и осложнения возникающие в после операционный период.
Одни из них возникают в процессе хирургического вмешательства. Например, случайное повреждение нервов, которые могут привести парезу и параличу. Может быть, хирург своевременно в процессе операции по удалению межпозвонковой грыжи увидит появившуюся проблему, тогда тот час проведёт ушивание, а если не заметит, то больной в будущем будет страдать от сильных головных болей.
В целом прослеживается прямая зависимость от инструментов, хирургического способа и квалификации нейрохирурга.
Потенциальные осложнения, после операции на позвоночнике таковы:
- Временная потеря трудоспособности;
- Вероятность рецидива;
- Потребность в консервативном лечении и нивелировании первичных причин заболевания.
Операция на грыже позвоночника в поясничном отделе не убирает причины, повлиявшие на возникновения патологии. Операция при грыже только удаляет болевой синдром и восстанавливает чувствительность тела пациента.
По завершению операции больному принудительном порядке прописывают специализированную консервативную терапию, главной задачей которой, является полная реабилитация позвоночника, как и регулирования процесса, связанного с обменом веществ в организме. Кроме фармакологических препаратов больному прописывают систему восстановительных мер.
После завершения операции на позвоночнике грыжи уже нет, но потребуется длительная реабилитация пациента:
- В продолжение сорока восьми часов по окончании оперативного вмешательства обеспечить тотальный постельный режим;
- Надевать специальный корсет;
- Перед тем как подняться на ноги, прислушайтесь к своему организму, есть ли боли, головокружение. В начале постойте пару минут, прежде чем начать движение;
- Подниматься с кровати осторожно с выпрямленной спиной. Перекладывая вес тела на живот и руки. Спину оставлять в таком положении, чтобы не повредить шов;
- Воздержаться от скручивающих движений корпуса;
- Для придания безопасного положения тела, приобретите ортопедический матрас;
- В продолжении трёх недель после хирургического вмешательства избегать сидячего положения;
- Душ разрешено использовать через трое суток после операции, ванну, через месяц.
Чтобы избежать рецидива болезни, необходимо пройти продолжительный курс лекарственной терапии, ЛФК и иных мероприятий. Профессионально выполненная реабилитация укрепляет мышцы туловища и восстанавливает функциональность позвоночника. По завершению операции по удалению позвоночной грыжи, требуется помнить, работать с тяжестями и принимать большие физические нагрузи, не рекомендуются до конца жизни.
источник

Он достаточно гибкий и при этом обладает высокой прочностью, ведь одна из его функций — защита спинного мозга, который проходит сквозь позвоночный канал.
Но предел есть у всего, включая позвоночник. Из-за больших нагрузок, неудачных падений или просто с возрастом может возникнуть такая проблема, как грыжа межпозвоночного диска .
Межпозвоночный диск – это небольшая хрящевидная пластинка, пролегающая между каждыми двумя соседними позвонками, обеспечивающая амортизацию и поддержание позвоночника.
Сам диск состоит из внешней оболочки и внутреннего вещества, когда при определенных факторах содержимое диска выпадает, оно может давить либо на нервные корешки, расположенные вдоль позвоночника, либо на сам спинной мозг. При этом человек испытывает сильную боль, также возможна потеря чувствительности в некоторых частях тела и даже инвалидность.
Хирургическим решением проблемы является дискэктомия – оперативное удаление межпозвоночного диска полностью или частично. При удалении диска (или его части) устраняется давление на нервные окончания. В некоторых случаях дискэктомия дополняется ламинэктомией. когда удаляется еще и часть позвонка.
Впервые такая операция была проведена в 1922 году Адсоном, когда он успешно удалил выпавший диск в шейном отделе. По сей день данный метод вмешательства является наиболее приемлемым способом лечения выпавшего диска.
В большинстве случаев изначально прибегают к консервативному лечению. которое включает в себя:
- прием противовоспалительных медикаментов;
- эпидуральные инъекции в область воспаленных нервных окончаний;
- покой;
- физиотерапевтические процедуры;
- специальные физические упражнения, направленные на уменьшение давления диска на нервные корешки.
В некоторых случаях выпавший диск после такого лечения смещается или принимает такое положение, что более не взаимодействует с нервными окончаниями. Тогда симптомы грыжи проходят и у пациента наступает облегчение.
Оперативное лечение требуется в случае, если отмечаются следующие симптомы:
А Вы знали, что 89% населения России и стран СНГ больны гипертонией? Причем большинство людей даже не подозревают этого. По статистике две трети пациентов умирает в течение первых 5 лет развития болезни.
Если у вас часто повышается давление, болит голова, вы чувствуете хроническую усталость и, практически, привыкли к плохому самочувствию, не спешите глотать таблетки и ложиться на операционный стол. Скорее всего, вам поможет простая чистка сосудов.
В рамках Федеральной программы, при подаче заявки до (включительно) каждый житель РФ и СНГ может почистить свои сосуды бесплатно. Читайте подробности в официальном источнике .
- боль и онемение в каких-либо частях тела не проходят длительное время;
- в мышцах чувствуется непривычная слабость;
- возникают проблемы с мочеиспусканием и дефекацией;
- боль достаточно сильная, продолжительная и ее не удается купировать сильнодействующими препаратами;
- на грыже происходит отложение кальция;
- увеличивается размер образования.
Несмотря на сравнительную простоту данного оперативного вмешательства и у него есть ограничения:
- беременность;
- плохая свертываемость крови;
- сахарный диабет;
- сердечная недостаточность;
- наличие инфекционного заболевания;
- воспалительный процесс в организме;
- проблемы дыхательной системы;
- положительные результаты при проведении консервативного лечения.

Кроме того, необходимо провести МРТ диагностику для получения точных снимков позвоночника. В последнее время все чаще используется процедура дискографии. Она предполагает введение в межпозвонковый диск контрастного вещества и последующий рентген.
Перед операцией сдается стандартный набор анализов и проводится несколько диагностических процедур:
В обязательном порядке необходима консультация анестезиолога.
За 12 часов до операции желательно не есть, а прием некоторых лекарственных препаратов нужно будет отменить как минимум за трое суток до вмешательства.
Сама процедура может выполняться в 3 вариантах:
- Классика. Операция проводится под общим наркозом. Классическая дискэктомия проводится в области поясничного отдела и осуществляется через задний доступ. В нужной области делается надрез кожи (до 10 см), хирург раздвигает мышцы специальными инструментами, затем удаляет поврежденный диск, при необходимости прижигает нервные корешки, а в конце послойно зашивает рану. Все это длится около 2 часов.
- Микродискэктомия . При таком методе делается совсем небольшой разрез примерно в 3 см. Сама процедура проводится с помощью операционного микроскопа. Сначала врач разводит мышцы, а затем отводит в сторону нервные корешки, после чего удаляет ткань межпозвоночного диска.
- Эндоскопическая дискэктомия. Наименее травматичный метод удаления грыжи. На коже делается минимальный разрез в 1,5-2 см, после чего врач, управляя эндоскопом и осуществляя наблюдение через специальный монитор, удаляет диск. Операция проводится с помощью эпидуральной или местной анестезии.
Соседние позвонки после операции срастаются. Иногда может потребоваться трансплантация кости для поддержания позвоночника. После операции в рану вставляется дренажная трубка, которая через несколько дней извлекается.
Следующая информация выходит за рамки данной статьи, но не написать об этом было бы грубым неуважением к посетителям сайта. Информация крайне важная, просим прочитать ее до конца.
В России и странах СНГ 97.5% постоянно страдают от: простуд, головных болей и хронической усталости.
Неприятный запах изо рта, высыпания на коже, мешки под глазами, понос или запор — эти симптомы стали на столько обыденными, что люди перестали обращать на это внимание.
Не хотим Вас запугивать, но при наличии хоть одного из симптомов — с вероятностью в 85% можно сказать, у вас в организме присутствуют паразиты. И с ними нужно срочно бороться! Ведь глисты смертельно опасны для человека – они способны очень быстро плодиться и долго жить, а болезни, которые они вызывают, проходят тяжело, с частыми рецидивами. Большинство людей даже не подозревают о том, что они заражены паразитами.
Сразу хотим предупредить, что не нужно бежать в аптеку и скупать дорогущие лекарства, которые по словам фармацевтов вытравят всех паразитов.
Большинство лекарств крайне неэффективны, кроме того они наносят огромный вред организму. Травя глистов, в первую очередь вы травите себя!
Как победить заразу и при этом не навредить себе? Известный врач — Дворниченко Виктория Владимировна в недавнем интервью рассказала про действенный домашний метод по выведению паразитов.
Как проводится дискэктомия поясничного отдела:
При проведении микродискэктомии используется медицинский микроскоп и микрохирургические инструменты. Размер рабочей части микрохирургических инструментов не превышает 2-4 мм.
При эндоскопической методике используется эндоскоп диаметром до 7 мм. Эндоскоп – это трубка, которая вставляется в тело человека и состоит из осветительного элемента и камеры, которая передает изображение на экран или на глазок микроскопа. Хирург проводит операцию, вставляя в канал эндоскопа хирургические инструменты.
Непосредственно удаление диска может происходить как обычными хирургическими инструментами, так и специальным лазером.
К минусам следует отнести возможность развития следующих осложнений:
- повторное выпадение внутренней части диска при неполном его удалении;
- воспаление спинного мозга;
- нарушение чувствительности кожи или некоторых частей тела из-за повреждения нервных окончаний;
- возникновение тромбоза в венах нижних конечностей;
- недержание мочевого пузыря или кишечника.
В редких случаях, если были повреждены нервные окончания или спинной мозг, возможен паралич, однако, стоит помнить, что процент таких исходов минимален.
К плюсам можно отнести сравнительно быстрый и долговременный эффект. После удаления грыжи уже через некоторое время человек может вести прежний образ жизни. Отступают сильные болевые ощущения, проходит онемение, нормализуется общее состояние и проходят неврологические симптомы.
После проведенной операции больному необходимо лежать на спине не менее суток, сидеть разрешается только через месяц. Швы снимаются на 14 день.
источник
С каждым годом такая неприятная патология, как межпозвоночная грыжа, динамично набирает обороты. Ее появление в большинстве случаев происходит на почве запущенного остеохондроза. Остеохондрозы в определенном сегменте позвоночника в различной степени тяжести присутствуют у 90% населения РФ, среди которых и совсем молодой контингент людей.
Что касается его опасного осложнения, а именно межпозвонковой грыжи, то согласно недавно проведенному эксперименту, суть которого заключалась в обследовании позвоночника у 100 случайных людей, у 30 из них была обнаружена грыжа диска в легкой и умеренной форме. Причем практически все испытуемые не подозревали о таком повороте событий, хотя и не отрицали, что с болезненными признаками в спине или шее знакомы. На территории России почти 1/3 населения имеет межпозвоночную грыжу.
Согласно данным клинических наблюдений, из всех стоящих на учете пациентов – 20% нуждаются в экстренной операции, причем преимущественно по поводу поясничных межпозвоночных грыж, реже – шейных. На снимках и видео вы сможете получить хорошую наглядную информацию о специфике патологии и операционных мерах борьбы с ней. Рекомендуем обязательно ознакомиться со всеми наглядными материалами.
Осложненное заболевание, когда выявлено сдавливание нервных корешков и спинного мозга, а также отделение от грыжи секвестра, представляет невероятную угрозу для человека. Патология, в зависимости от локализации, способна привести к парализации нижних или верхних конечностей, спровоцировать ранний инсульт и вызвать серьезную дисфункцию органов малого таза, выражающуюся неконтролируемым мочеиспусканием и дефекацией.
Симптомы улучшения состояния:
- избавить от невыносимых локальных болей и болевых синдромов, иррадиирущих в различные части тела;
- ликвидировать мышечную атрофию ног и рук;
- возобновить опорно-двигательный потенциал пораженной конечности;
- нормализовать иннервацию тазовых органов;
- восстановить работу первостепенной значимости отделов ЦНС (спинного и головного мозга);
- откорректировать походку, осанку, подвижность и стабильность позвоночного столба.
Давление оказываемое на нервные волокна приносит неприятные последствия.
Благодаря внедрению инновационных нейрохирургических технологий сегодня поясничные и шейные грыжи удаляются малоинвазивными методами, обеспечивающими бережное отношение к мягким тканям и нервным позвоночным структурам, минимизацию интра- и постоперационных рисков, быстрое восстановление. Перспективные виды операций:
- эндоскопическая эктомия грыжи;
- микродискэктомия;
- лазерная вапоризация (целесообразна только при небольших размерах выпячивания).
Выделим некоторые хорошие медучреждения в рамках РФ, неплохо специализирующиеся в малоинвазивной нейрохирургии лечения позвоночных грыж.
- В Екатеринбурге удаление межпозвоночной грыжи по различным современным технологиям пациенты могут пройти в Нейрохирургическом вертебрологическом центре при ГБ №41.
- Нейрохирургическое учреждение им. Бабиченко и Разумовского, расположенное в Саратове, тоже стоит отметить с положительной стороны. Для выполнения эндоскопии, например, здесь используется передовая немецкая система TESSYS, что является большим плюсом. Она располагает более широкими визуализационными возможностями и лучшими технологиями создания оптимально выгодных минидоступов, чем операции с микроскопом. При поражениях l5 s1 это особенно актуально. Благодаря данной технике доступно обходить анатомические препятствия и удалять сильно мигрировавшие секвестры.
- Хорошую репутацию завоевал МЦ «Медеор» в Челябинске. Клиника предлагает качественное удаление грыжи на любом уровне позвоночника с использованием трансфораминальных эндоскопических систем линейки Joimax (производитель Германия), таких как TESSYS и СESSYS. Оперативное вмешательство выполняет главврач, ортопед-травматолог, д-р мед. наук Астапенков Д.С.
- Почетного места удостоилась и Окружная клиническая больница г. Ханты-Мансийск, где по современным форматам лечат пациентов с протрузиями и грыжами межпозвонковых дисков. В больнице проводятся лазерная реконструкция и вапоризация, холодноплазменная пластика, протезирование имплантатов динамической стабилизации, механическая декомпрессия, микрохирургия секвестрированных грыж посредством эндоскопической ассистенции.
В России малотравматичные способы стали осваивать и применять недавно . Соответственно, число неудачных операций у нас 2-3 раза больше.
Самый травматичный способ удаления грыжи.
Удалять грыжу, используя микроскоп, зарубежом начали с начала 70-х годов, у нас же лишь в середине 90-х. А до этого времени у нас все еще задействовали самую агрессивную радикальную методику, с наивысшими рисками осложнений и неудач, – открытую дискэктомию. Этого одного примера вполне достаточно, чтобы понять, как сильно отстает отечественный уровень развития нейрохирургии от зарубежного..
В Чехии, Израиле, Германии, эндоскопическая дискэктомия с применением системы TESSYS примерно в 95% случаев и более дает отличные результаты, тогда как в России всего в 85-90%. Нейрохирургу ужно пройти не один год обучений и стажировок в лучших мировых центрах нейрохирургии, на протяжении многих лет ежедневно выполнять с десяток подобных вмешательств. В РФ, к глубокому сожалению, далеко не каждого спинального хирурга, не без исключений, конечно, можно назвать профессионалом.
Наиболее преуспевающей страной, лидером в ортопедии и спинальной хирургии сегодня, впрочем, как и 5, 10, 15 лет назад, является Чехия. Высокое доверие среди наших пациентов и огромное признание завоевала компания Artusmed, специализирующаяся малоинвазивной хирургии позвоночника, эндопротезирования позвоночных дисков и суставов. Здесь работают специалисты с большой буквы, которые выполняют любые хирургические манипуляции с ювелирной точностью.
В Чехии цены на удаление грыжи вместе с диагностикой и реабилитацией в 2-2,5 раза ниже, чем в Германии или Израиле только на одну процедуру эктомии. После оперативных процедур в чешских клиниках всегда принято полноценно заниматься восстановлением пациента, что большая редкость для большинства популярных стран. А без адекватного реабилитационного курса оперировать позвоночник бессмысленно.
Полная послеоперационная реабилитация, соответствующая виду и сложности проведенного хирургического сеанса, индивидуальным особенностям организма человека, является обязательным требованием каждой программы лечения, и она всегда включена в стоимость медицинского пакета.
Поражение дисков поясничного отдела происходит в 80% случаев. Обусловлено это тем, что нижний отдел позвоночника – его самая нагруженная и подвижная часть. Оперативные вмешательства по поводу межпозвонковых поясничных грыж, соответственно, преобладают. Назначаются они при наличии нижеуказанных проблем.
- Серьезные отклонения в работе органов малого таза, вызванные компрессией нервных отростков конского хвоста. Такая осложненная форма заболевания характеризуется тяжелыми изменениями в работе мочеиспускательного и прямокишечного тракта, а именно непроизвольным выделением мочи или кала. У мужчин наблюдаются проблемы с эрекцией.
- Предельная слабость мышц одной ноги (нижний монопарез), произошедшая вследствие нарушения их связи с нервной системой. В основном страдают функции сгибания/разгибания и опороспособности стопы.
- Секвестрирующая грыжа, при которой возник отрыв патологической массы пульпозного ядра от диска. Оторванная часть хряща попадает в эпидуральное пространство, что представляет большую угрозу. Свободный хрящевой фрагмент может перекрыть кровоснабжение спинного мозга и, как следствие, произойдет паралич ног.
- Неэффективность консервативной терапии на протяжении 3 месяцев. Если несмотря на пройденный медикаментозный, физиотерапевтический и ЛФК курс лечения, болезнь упорно продолжает досаждать мучительными локальными и иррадиирущими болями (в пояснице, конечности, ягодице, паху и пр.).
- Большое пролабирование студенистого ядра. Для поясничного и пояснично-крестцового отделов грыжа более 8 мм подлежит удалению хирургическим путем.
Вы должны быть уверенным, что свое здоровье вы доверите надежному специалисту. Не принимайте поспешных решений! Удостоверьтесь, что те, кто делал в конкретной клинике эктомию или коррекцию грыжи, остались довольными пройденным лечением. Штудируйте отзывы и видео пациентов, в идеале – найдите способы связаться с ними и пообщайтесь лично. Изучайте рейтинги хирурга и клинического центра.
Теперь рассмотрим, когда рекомендуют специалисты удаление межпозвоночной грыжи шейного отдела. Операция необходима, если патология привела к серьезным нарушениям качества жизни, этому способствуют:
- крупный размер грыжевого образования, для шейного отдела – это 6 мм и более;
- грыжа в стадии секвестрации (необходимо удалять в экстренном порядке!);
- утрата мышечной силы руки, или парез верхней конечности (парезы чаще встречаются односторонние);
- стеноз спинномозгового канала в данном отделе;
- поражение спинномозговых корешков;
- острая недостаточность притока крови к мозгу, обусловленная сдавливанием грыжей шейных сосудов и артерий;
- отсутствие положительной динамики (сохранение неврологической симптоматики или ее усиление) после 6-12 недель грамотного комплексного лечения консервативными способами.
Прямое показание к срочному удалению грыжи.
На эффективность любого оперативного лечения влияет тот факт, сколько длится уже тяжелый патологический процесс, особенно это касается мышечной слабости и онемения. Не затягивайте с операцией, если врач настоятельно ее рекомендует, значит, решение нужно принять в ближайшие сроки. В медучреждение, где делают удаление межпозвоночной грыжи, необходимо обратиться быстрее, максимум в течение 6 месяцев. Для чего такая спешка? Чтобы не допустить необратимой дегенерации затронутых нервных окончаний и окончательной гибели нерва, так как хирургия в такой ситуации уже будет бессильна, а инвалидизация больного – неизбежна.
Бояться удаления не нужно, современные виды операций предполагают щадящую для пациента и очень корректную к внутри- и околопозвоночным структурам инвазию. Она не оказывает на близлежащие структуры травматического эффекта, что в дальнейшем позволяет перенести легко и ускоренными темпами послеоперационный этап восстановления.
Положение тела больного во время операции.
Операция длится не более 1 часа. Что касается обезболивания, при эндохирургии (при помощи эндоскопа) сеанс проводят под местным наркозом. Если применяется микрохирургическая техника, тогда в основном используется общее анестезиологическое обеспечение. Эти две ведущие технологии также подразумевают создание довольно миниатюрного доступа (1-3 см).
Цена на лазерное удаление ниже, чем на традиционные методики, что повышает интерес к подобному типу лечения. Однако всем пациентам, которых заинтересовала лазеротерапия, важно знать, что не каждому она показана. Во-первых, ее не проводят тем, кому более 50 лет. К тому же, удалить лазером грыжу разрешается только при условии, что ее размеры не превысили 6 мм, а целостность фиброзного кольца еще сохранена. В среднем эффект длится от 1 года до 3 лет.
Суть процедуры состоит в том, что внутрь межпозвоночного диска помещается игла, через которую пропускают световод, генерирующий дозированную волну лазерного излучения. Под воздействием лазера биоткань, а именно пульпозное ядро, на ограниченном поле нагревается до температуры 60 градусов по Цельсию. Данный процесс вызывает испарение (вапризацию) ткани, грыжа втягивается внутрь и прекращает раздражать нервные корешки и сосудистые структуры. Сеанс длится 15-40 минут, проходит в амбулаторных условиях под местной анестезией с использованием рентген- или КТ-контроля.
Цена вапоризации грыжи лазером в Москве, в КДЦ МГМУ им. Сеченова составляет порядка 80 тыс. рублей. Аналогичную медицинскую услугу в столице выполняют и в ЦКБ №1 «РЖД», ЦКБ Российской академии наук, Медцентре «Гарант Клиник». В Ст.-Петербурге хвалят МЦ ОАО «Адмиралтейские верфи», также медуслуга оказывается в НИИ травматологии и ортопедии им. Вредена, ГБ №40, ВМА им. С.М. Кирова.В далее представленных городах цена на подобную услугу начинается от 40 тыс. рублей. Восстановление диска лазером в Екатеринбурге проводится в МАУ «Центральная городская больница № 24». Перкутанную лазерную деструкцию диска в Красноярске можно пройти в КГУЗ «Краевая клиническая больница». Информация по лазерному удалению в городе Великий Новгород отсутствует, но можно обратиться за консультацией в Городскую клиническую больницу №13. В этом медицинском заведении практикуют современные способы мининвазивного воздействия на позвонковые диски.
Запущенные формы патологии с локализацией в шейном и поясничном отделах позвоночника оперируются посредством микродискэктомии или эндоскопической операции. Попробуем сориентировать пациентов относительно того, сколько стоят услуги хирургов. Цена операции по методу микрохирургической дискэктомии в России составляет 60-230 тыс. рублей. На эндоскопию она составит не менее 100 тыс. руб. На окончательную стоимость влияют такие факторы, как:
- квалификация оперирующего специалиста;
- сложность клинического случая;
- необходимость использования стабилизирующих систем;
- количество дней в стационаре.
Важна не клиника, город или страна, важен нейрохирург, который будет Вас оперировать.
Поэтому советуем узнавать, сколько стоит нейрохирургическое лечение при вашем диагнозе, непосредственно в конкретной клинике. Цена в Москве и Санкт-Петербурге выше чем в остальных городах. Качественно удалить межпозвонковое грыжеобразование с минимизированными рисками рецидива болезни можно в Чехии, Израиле и Германии. Как при помощи эндоскопа, так и посредством микроскопа, в каждом из этих государств операции стоят примерно одинаково: в Чехии – не более 10000 евро, в израильских и немецких госпиталях – приблизительно от 16 тыс. до 25 тыс. евро.
Результаты операций по поводу грыж поясничного отдела – самое распространенное обсуждение на форумах. Отзывы об операциях в зоне крестца и поясницы, в шейной области будущих пациентов настраивают на предстоящие лечебно-хирургические мероприятия. Однако на тематических интернет-площадках существуют противоречивые высказывания: одни призывают ни в коем случае не соглашаться ложиться на стол хирурга, другие рассказывают, что зря так боялись пойти на операцию, которая, наконец, смогла изменить их жизнь к лучшему. Так кому верить?
Среди частых послеоперационных последствий после некорректных манипуляций и плохо организованной реабилитации встречаются:
- нагноение и инфицирование операционной раны;
- образование грубых рубцовых тяжей, сдавливавающие нервные волокна и спинального канала;
- повреждение неопытным хирургом нервного образования или спинного мозга, парализация конечностей и дисфункция кишечной и мочеполовой систем, серьезные проблемам с головным мозгом;
- скорый рецидив межпозвоночной грыжи.
- введение общего типа наркоза;
- выполнение анатомической разметки на кожных покровах при помощи интраоперационной установки рентгена, человек лежит на спине;
- создание операционного доступа по кожной складке на шее спереди (разрез равен примерно 3-4 см);
- раздвижение мышц ранорасширителем (мышечные волокна не разрезаются, а только аккуратно раздвигаются);
- используя микрохирургические инструменты, под контролем высокоточного операционного микроскопа электронного типа извлекают проблемный диск вместе с грыжей;
- далее выполняется спондилодез, сращение соседних позвонков, между которыми находился извлеченный хирургом деформированный диск при помощи установки межтелового импланта (кейджа), чтобы стабилизировать прооперированный сегмент;
- в конце процедуры обрабатывается рана и накладываются швы.
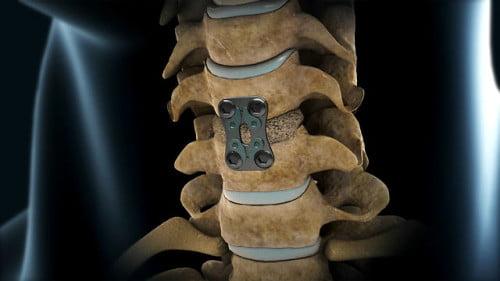
Схема установки импланта в шейном отделе.
Сеанс продолжается примерно 40 минут. Спустя несколько часов после его окончания пациент может вставать и передвигаться, а ориентировочно через трое суток оформляется выписка из стационара. К несложной, в плане физических нагрузок, профессиональной и бытовой деятельности приступать можно сразу после выписки, но не в ущерб реабилитации! К физической активности разрешается вернуться через 2-3 месяца, а до этого времени стоит пройти курс восстановления (прием медикаментов, физиотерапия, ЛФК, диета и пр.).
Пред операцией выполняется введение, местного анестетика для полного обезболивания того анатомического участка, где планируется хирургия. Для высокой визуализации рабочей анатомической зоны применяется эндоскопическая установка, обладающая многократным увеличением. Данного типа микрооперация собрала вокруг себя положительные отзывы, поскольку она самым тактичным и щадящим образом нейтрализует боли. Размер доступа составляет около 8-1,5 мм. Процесс удаления грыжи поясничного диска:
- сначала выполняется прокол мягких тканей в правильной проекции, при этом пациент лежит на животе;
- в произведенный заднебоковой доступ вводятся миниатюрные элементы эндоскопа и подводятся к диску через фораминальное отверстие позвоночника, контроль расположения эндоскопа в межпозвоночном пространстве выполняется с помощью рентгенологического оборудования;
- далее в рабочую трубку помешается микрохирургический инструментарий и хирург отщипывает патологический массив пульпозного ядра, вышедший за пределы диска, и выводит его наружу через эндоскопический тубус;
- процесс удаления постоянно отслеживается на большом операционном мониторе, а при обнаружении секвестрированных кусочков грыжи, доктор от них тщательно очищает позвоночное пространство;
- по окончании сеанса операционное поле промывается, инструменты извлекаются, на рану накладывают несколько швов и стерильный пластырь.
Эндоскопическая методика подразумевает резекцию грыжи с сохранением межпозвоночного диска, а также обеспечивает максимальную интактность позвоночным и околопозвоночным структурам, после нее риск развития нестабильности позвонков практически отсутствует, как и вероятность формирования негативных реакций. Через 2 часа больной может ходить, а на следующие сутки, если состояние удовлетворительное, его отпускают уже домой. Но особенного физического режима, своеобразной послеоперационной терапии для предупреждения осложнений и восстановления полноценного объема движений строго придерживаться крайне обязательно. А это 1-2 месяца, иначе повторное возникновение болезни на этом же сегменте неизбежно произойдет снова.
Внимание! Не верьте тому, кто говорит, что ограничения по поводу физической активности после эндоскопии вообще отсутствуют, а реабилитация не нужна. Это жестокий обман недобросовестных медицинских организаций, заинтересованных только в привлечении клиентов и финансовой выгоде. Или же подобный абсурд написан человеком, далеким от медицины. Некоторые пациенты воспринимают такую безграмотную информацию за правду, и расплачиваются потом за свою наивность ценой собственного здоровья.
Эндоскопическая резекция – это сложнейшая операция на очень многосложном и функционально значимом элементе опорно-двигательного аппарата, но не такая агрессивная, как, к примеру, радикальная дискэктомия. И эффективность метода зависит не только от качества выполненного вмешательства, но и напрямую от реабилитации и дальнейшего образа жизни человека, запомните это.
Микрохирургическая операция по удалению грыж является основополагающей методикой и надежной тактикой при тяжелых диагнозах. Применяется электронный микроскоп с десятикратным увеличением и удается избежать повреждения любых главных структур, в том числе нервов, находящихся на проблемном уровне. Разрез по величине небольшой, всего 2-3 см, но оперативное вмешательство очень серьезное, требующее высокой точности нейрохирурга.
Операционный сеанс занимает около 40 минут. Человека погружают в общий наркоз. Открыв доступ, специалист бережно сдвигает нервный корешок и осуществляет пофрагментную эктомию грыжевой ткани, по возможности сохраняя большую часть диска. Если без резекции всего диска не обойтись, а такие ситуации случаются крайне редко, дегенерированный межпозвонковый элемент удаляют полностью, а в освобожденное отверстие между позвонками ставится искусственный имплантат. Он будет выполнять функции диска, сохраняя анатомическую подвижность позвоночника.
В отличие от классической дискэктомии, микродискэктомия позволяет:
- избежать кровопотерь, существенно уменьшить риски последствий;
- быстро избавить от отголосков корешкового синдрома;
- рано активизировать пациента;
- сократить сроки до окончательного восстановления двигательно-опорных функций позвоночного столба;
- ускоренными темпами возобновить работоспособность верхних или нижних конечностей.
На следующий день пациент может вставать и двигаться, а по истечении 3-5 суток покинуть клинический центр. Сидеть не разрешается на протяжении 2 недель. Прописывается ношение поясничного бандажа или шейного воротника, лимитированное по времени. Реабилитационная программа составляется индивидуально для каждого больного основным специалистом совместно с реабилитологом, физиотерапевтом, инструктором по ЛФК. Продолжительность реабилитационного курса после хирургии зависит от самочувствия пациента: у кого-то он составляет 5-6 недель, а кому-то может потребоваться 2 месяца или более, чтобы физиологические показатели вернулись к норме.
Можно ли удалять выбухание пульпозного ядра еще способами кроме малоинвазивной хирургии? Да, но базовые методики вне конкуренции. Дадим краткую характеристику редко применяемым способам. Вы сможете понять, как удаляют ими грыжи поясничного отдела и очаги другой локализации.
Принцип процедуры примерно аналогичен лазерному выпариванию, только основным активным веществом здесь выступает холодная плазма. Путем пункционного прокола в смещенное студенистое вещество вводится игла, через которую подается струя низкотемпературной плазмы. Под ее воздействием ткань внутри диска частично разрушается и формируется полость с отрицательным давлением, что стимулирует обратное втягивание выпяченного фрагмента ядра и восстановление анатомически правильной формы диска. В итоге нервные корешки и сосудистые веточки освобождаются от грыжевой компрессии, боль проходит.
Такой прием уместен исключительно при протрузиях до 6 мм, то есть на раннем этапе патологии. Нельзя прибегать к данной технологии в возрасте 50 лет и старше, а также при выраженном пролабировании, то есть если размер выпячивания составляет более чем 6 мм. Практически все, кто удалял патоморфологическое образование посредством холодноплазменного воздействия, не нарушая рекомендационных правил, отмечают исчезновение болевого синдрома в течение первой недели. После такой терапии, как и после лазеролечения, спустя 1-3 года, возникает потребность в повторении лечебного сеанса, поскольку заболевание снова дает о себе знать. При застарелых и больших грыжах эта технология не действует.
Эта технология не подходит для лечения запущенных форм патологии, тем более, с ее помощью не выполняют удаление секвестра. Нетравматичная процедура целесообразна лишь на начальной стадии заболевания, когда, несмотря на небольшой размер грыжи, наблюдается сильная болезненная симптоматика, не купируемая традиционными обезболивающими средствами. Преимущественно гидропластику используют при несильных протрузиях, располагающихся в пояснично-крестцовой области.
Минимальная инвазивность обеспечивает миниатюрный в диаметре зонда нуклеотома, который чрескожно вводят в диск под контролем ЭОП под местной анестезией. Через зонд во внутреннюю зону диска подается высокоскоростная струя физраствора, измельчающая частично ткани пульпозного ядра (на 40 %). После разреженная студенистая субстанция вместе с внедренным раствором эвакуируется через внутренний порт зонда. Грыжа прекращает раздражать нервный корешок, вызывать его отек и воспаление, а вместе с этим устраняется и болевой синдром.
После гидропластической декомпрессии неприятный дискомфорт в пояснице пропадает в раннем послеоперационном периоде. Вечером в тот же день, когда была сделана процедура, пациента выписывают с предоставлением основных рекомендаций по ограничению физических нагрузок. Пойти на работу можно уже через 2-3 суток.
На заметку! В Чехии все эффективные и безопасные тактики миниинвазивного удаления грыжеобразования в позвоночнике практикуются на протяжении нескольких десятков лет. Отменная квалификация врачей и богатый опыт, безупречно оснащенные операционные залы и блоки диагностики позволяют предельно минимизировать все существующие риски развития негативных последствий и добиться послеоперационных результатов. Прогноз на благоприятный исход составляет 95%-100%.
источник

Следует понимать, что решение о столь радикальном методе должно приниматься предельно обдуманно. Не зря подобная операция рекомендуется врачами лишь по прошествии одного или полутора месяцев после завершения традиционных процедур. И лишь при отсутствии положительного эффекта от лечения. Кроме того, многие специалисты предлагают больным увеличить данный период до 3-х месяцев.

Если решение всё же принято, то необходимо отдавать себе отчёт, что оперативное вмешательство:
- Нередко приводит к последствиям.
- Не даёт стопроцентной гарантии.
- Требует участия пациента в лечении после операции.
Естественно, об этом лечащий врач должен уведомить заблаговременно.
Сегодня практикуется несколько методов удаления межпозвонковой грыжи. Все они будут рассмотрены ниже. Скажем лишь, что выбор операции зависит от множества факторов. Кроме того, каждая из них имеет как сильные, так и слабые стороны.
Данный метод удаления патологии ныне считается устаревшим. Дискэктомия – это открытая операция, во время которой через разрез в коже хирургическим путем удаляется либо весь межпозвонковый диск, либо его часть. Кроме того производится резекция позвоночных отростков, задевающих спинной мозг или артерии. Сама операция проходит под общим наркозом, а разрез на коже составляет около восьми сантиметров.
Недостатками рассматриваемой медицинской процедуры являются:
- Довольно медленное восстановление опорно-двигательных функций позвоночника, вызванное большой площадью повреждений.
- Высокий риск возникновения в мозговой оболочке воспалительных процессов, что потребует 10-ти дневного стационара и широкой антибактериальной терапии.
К достоинствам дискэктомии можно отнести:
- Относительно низкую стоимость операции.
- Всего 3-х процентный риск возникновения рецидива в течение года (при радикальном удалении диска).
Второй аспект можно объяснить тем, что удалённый межпозвонковый диск со временем замещается фиброзной соединительной тканью, в то время, как в оставшихся его частях высок риск повторного развития грыжи. Отметим, что оба указанных достоинства вполне способны стать определяющими при выборе метода операции.

Неоспоримыми достоинствами данного метода являются:
- Очень быстрое избавление от боли, а также улучшение кровоснабжения.
- Заживление происходит в течение нескольких суток. Обычно больной проводит в стационаре не боле трёх дней.
Главными же недостатками ламинэктомии выступают:
- Высокие риски закупорки кровеносных сосудов и повреждения нерва.
- Опасность послеоперационных инфекций, а также кровотечения.
Очень широко рекламируемая и наиболее популярная операция, избавляющая от позвоночной грыжи, носит название эндоскопия. Это малоинвазивное хирургическое вмешательство производится посредством микроскопических инструментов и особого спинального эндоскопа с камерой. Последний вводится через 5-ти миллиметровый разрез в боковое фораминальное отверстие и передаёт многократно увеличенную картинку на монитор. Опираясь на полученное изображение врач удаляет секвестр межпозвонковой грыжи при помощи очень тонкого хирургического инструмента.
Причины, по которым эндоскопия очень популярна таковы:
- Не повреждаются связки и мышцы, что обуславливает быстрое заживление.
- Восстановительный период не превышает трёх недель.
- Короткая (пару часов) и практически бескровная операция.
- Выписка больного на следующий день.
При столь впечатляющих достоинствах указанного метода, недостатков у эндоскопической операции не меньше. Среди них:
- Необходимость спинальной анестезии, требующей тщательной подготовки, в процессе которой необходимы предварительные внутривенные вливания. Кроме того, эта процедура может вызвать осложнения с последствиями, вроде стойкой головной боли.
- Метод не универсален, и подходит не для каждой межпозвонковой грыжи. Многое решает именно расположение последней.
- Большой риск послеоперационных рецидивов, который достигает 10-ти процентов.
Кроме всего перечисленного выше, следует знать, что данная операция весьма дорогостоящая, поэтому решаться на неё следует, тщательно взвесив все «за» и «против».
Суть рассматриваемой нейрохирургической операции сводится к проникновению в район сдавливаемого нерва, с последующим его высвобождением. При микродискэктомии разрез кожи не превышает 4-х сантиметров, а сама операция выполняется при помощи мощного микроскопа и новейших инструментов, что позволяет сделать всё на микроскопическом уровне.
В настоящее время этот метод считается весьма успешным, а потому применяется очень часто. Операция проходит под общей анестезией. При этом мышечная ткань абсолютно не повреждается, поскольку доступ к сдавленному нерву врач получает благодаря удалению части жёлтой связки позвоночника. После этого ущемлённый нерв отодвигается и следует удаление ткани межпозвонкового диска. По окончании процедуры, для более быстрой регенерации диска, применяют лазерное облучение в месте проведения оперативного вмешательства.
Плюсами такого хирургического решения являются:
- Возможность удаления нескольких патологий в течение одной операции.
- Короткое пребывание в стационаре (до 3-х дней).
- Быстрое и очень эффективное снятие болевого синдрома.
Также необходимо отметить, что после микродискэктомии приступить к неактивной деятельности реально уже через четыре недели, а к активной физической – через 1,5-2 месяца.
С другой стороны, несмотря на короткий восстановительный период специалисты рекомендуют использовать жёсткие поддерживающие корсеты для позвоночника на протяжении двух месяцев после операции.
К недостаткам оперативного метода следует отнести:
- Высокую стоимость операции, которая достигает 70-ти тысяч рублей (с лазерной реконструкцией диска).
- Рубцово-спаечный эпидурит, который по статистике приводит к рецидивам в 15-ти процентах случаев.
Данная операция по удалению грыжи позвоночника — наиболее современный и инновационный метод. Она является малоинвазивной, и проводится под местным наркозом. Смысл же нуклеопластики заключается в снижении давления на корешок нерва.
Процедура состоит в том, что внутрь поврежденного диска под контролем рентгеновского аппарата вводятся иглы, диаметр которых колеблется от двух до трёх миллиметра. Через эти иглы на поврежденный участок воздействуют плазменным, радиочастотным или же лазерным излучением, в результате чего создаются каналы в которых распадается дисковое вещество. Это способствует снижению давления на нерв, и соответственно, снятию болевого синдрома.

- Минимальные риски осложнений и последствий.
- Сорокаминутная безопасная и простая операция.
- Выписаться можно через пару часов после процедуры.
Единственным существенным недостатком дисковой нуклеопластики является тот факт, что этим методом можно избавиться только от межпозвоночных грыж, размеры которых не превышают 7-ми миллиметров.
Процедура, которая во многом схожа с предыдущей операцией. В процессе межпозвонковый диск разогревают до 70-ти градусов в нескольких местах посредством лазерного излучателя малой мощности. Сама операция порой выполняется совместно с хирургическим удалением грыжи, но возможен вариант и её отдельного проведения. В последнем случае лазерную дископластику делают для реконструкции повреждённого позвоночного диска.
По сути, достоинства данного метода аналогичны таковым при дисковой нуклеопластике. К «минусам» следует отнести дороговизну и ограничения по размерам грыжи.
Главными критериями, при которых любой из указанных методов станет успешным, являются:
- Предварительное профессиональное обследование посредством магнитно-резонансного или же компьютерного томографа, а также сдача необходимых анализов и консультация с несколькими независящими врачами, включая анестезиологов.
- Правильный выбор метода удаления грыжи, который учитывает её тип, расположение, размеры, а также прочие факторы, способные повлиять на состояние здоровья пациента.
- Учёт и осознание возможных послеоперационных последствий и осложнений, которые могут потребовать интенсивной антибактериальной терапии.
Кроме того следует понимать, что проведение операции, заживление раны и снятие швов – это ещё не конец. Далее следует длительный период восстановления, включающий лечебную физкультуру, и в большинстве случаев, ношение корсета, что в итоге позволит избежать рецидивов и осложнений. Также придётся регулярно посещать лечащего врача и проходить контрольные осмотры.
Совершенно очевидно, что цена операции по удалению межпозвоночной грыжи для многих имеет существенное значение. Но указать конкретные цифры и суммы достаточно затруднительно, поскольку они зависят как от страны или города, в котором Вы планируете прооперироваться, так и от самой клиники, где это произойдет. Поэтому мы рекомендуем обратиться в выбранный хирургический центр непосредственно после окончательного принятия решения об операции, и уточнить все необходимые нюансы и расценки на текущий момент.
источник