Операция по удалению межпозвонковой грыжи – это необходимая мера, когда не остаётся иных способов, оказать помощь пациенту. Чаще всего, это избавление от хронического остеохондроза, который не имел раньше квалифицированного лечения. Показание к хирургическому лечению диагностирует эксперт или консилиум нейрохирургов после всестороннего обследования, а больной обязан осознать её неизбежность, чтобы избежать тяжелых последствий, вплоть до инвалидности.
После операции по удалению грыжи позвоночника больной немедленного ощущает улучшение, снижение боли, прогресс в восстановлении функции позвоночника, чувствительности, органов малого таза, пребывание пациента в стационаре при этом не превышает недели. Всё это – достоинства, позволяющие больному избежать тяжёлых патологий, потерю трудоспособности и возвратится к обычной жизни.
Операция на грыжу позвоночника кроме достоинств, таит в себе риски:
- Любая операция по удалению грыжи позвоночника несёт в себе долю риска, не существует сто процентов гарантии успеха;
- Удаление грыжи позвоночника уменьшает размеры хряща, что увеличивает нагрузку на ближайшие позвонки;
- Даже после самой щадящей операции для реабилитации хряща требуется значительное время – от трёх месяцев до полу года, в этот период вероятны проявления различных осложнений.
Если хирургическое лечение межпозвоночной грыжи единственный выход, не отказывайтесь. Каждое оперативное вмешательство на позвоночнике – этот тот вариант, когда из двух худших случаев, выбирают наименее опасный. Оттягивать операцию смысла нет, упущенное время может привести к необратимой потери здоровья. Требуется ли операция, врач решает на основе длительного анализа состояния больного. Если другое лечение не помогает, назначают хирургическое.
Есть многие виды операций по удалению грыжи позвоночника, поэтому нейрохирург по результатам обследования может выбрать самый оптимальный метод удаления грыжи. Разработано шесть самых распространенных видов оперативного вмешательства, используемых при удалении грыжи межпозвоночного диска.
Данный способ хирургического вмешательства сейчас считается утратившим актуальность, но в редких случаях ещё применяется. В ходе оперативного вмешательства делают открытый разрез и удаляют повреждённый межпозвонковый диск. Минусом такого метода является длительный промежуток реабилитации, высокий риск заражения патогенной микрофлорой и иных осложнений. Плюсом такой операции является, крайней редкие случаи рецидива межпозвоночной грыжи.
Эндоскопическая операция межпозвоночной грыжи выполняется с применением спинального эндоскопа. Эта методика по удалению грыжи считается щадящей, мышцы и связи практически не повреждаются, риск кровотечения сведён к минимуму. Обладая большим количеством преимуществ, необходимо заметить, что не во всех случаях выпячивания эндоскопическое вмешательство по удаление грыжи диска возможно. К недостаткам такой операции относится высокая вероятность повторного появления грыжи и сильные головные боли при не квалифицированном применении наркоза. Эндоскопическая операция межпозвонковой грыжи представляет собой высокозатратное действие.
Микрохирургическое удаление межпозвонковой грыжи является самой совершенной, потому что наименее вредна, потому что при удалении грыжи практически не травмируются окружающие ткани. Хирургическое вмешательство производится с использованием наиболее высокотехнологичных инструментов, на микроуровне, что даёт возможность удалить межпозвонковую грыжу, сберегая мышцы и ткани. Данные операции достаточно успешны, но существует риск осложнений из за рубцово-спаечного эпидурита.
В ходе оперативного вмешательства путем ламинэктомии осуществляют разрез, но при этом удаляется только небольшой фрагмент дуги диска. В после операционный период происходит быстрая регенерация тканей. Хирургическое вмешательство несёт щадящий характер, тем не менее существует высокий риск возникновения осложнений и сепсиса.
Дисковая нуклеопластика межпозвоночной грыжи принадлежит к новейшим малотравматичным методам лечения. В ходе удаления грыжи позвоночника под наблюдением с помощью рентгена в травмированный межпозвонковый хрящ вставляют специальную иглу, по которой осуществляется лазерное лечение межпозвоночной грыжи, плазменное или любое другое излучение, с помощью которого нагревают ткани, расположенные внутри диска и уменьшить величину выпирания. Подобная методика немедленно избавляет пациента от болевого ощущений, в основном, проходит без осложнений, но данные оперативное лечение даёт, положительный эффект, только когда размер грыжи , не больше семи миллиметров и не осложнённые ростом остеофитов.
Лазерное удаление грыжи диска применяется как самостоятельный способ, и как вспомогательный способ восстановления диска в случае выполнения полного удаления позвоночной грыжи. Лазерная операция при межпозвоночной грыже относится к малотравматичным способам лечения.
Сколько длится операция? В зависимости от способа проведения операции ,грыжа межпозвоночного диска может быть удалена за время от тридцати минут, до двух часов.
Любой из перечисленных методам хирургического вмешательства обладает как достоинствами, так и недостатками, выбирая, какой способ проведения операции использовать, необходимо принимать во внимание клиническую картину и финансовое состояние пациента.
В одном понятии операция по удалению межпозвоночной грыжи, заложен большой стрессовый потенциал для человека, потому что успешное исход оперативного вмешательства не может никто гарантировать. Операция удаление позвоночной грыжи позвоночника, потенциально содержит в себе различные осложнения. Они классифицируются на осложнения, появляющиеся в процессе операции по удалению грыжи позвоночника и осложнения возникающие в после операционный период.
Одни из них возникают в процессе хирургического вмешательства. Например, случайное повреждение нервов, которые могут привести парезу и параличу. Может быть, хирург своевременно в процессе операции по удалению межпозвонковой грыжи увидит появившуюся проблему, тогда тот час проведёт ушивание, а если не заметит, то больной в будущем будет страдать от сильных головных болей.
В целом прослеживается прямая зависимость от инструментов, хирургического способа и квалификации нейрохирурга.
Потенциальные осложнения, после операции на позвоночнике таковы:
- Временная потеря трудоспособности;
- Вероятность рецидива;
- Потребность в консервативном лечении и нивелировании первичных причин заболевания.
Операция на грыже позвоночника в поясничном отделе не убирает причины, повлиявшие на возникновения патологии. Операция при грыже только удаляет болевой синдром и восстанавливает чувствительность тела пациента.
По завершению операции больному принудительном порядке прописывают специализированную консервативную терапию, главной задачей которой, является полная реабилитация позвоночника, как и регулирования процесса, связанного с обменом веществ в организме. Кроме фармакологических препаратов больному прописывают систему восстановительных мер.
После завершения операции на позвоночнике грыжи уже нет, но потребуется длительная реабилитация пациента:
- В продолжение сорока восьми часов по окончании оперативного вмешательства обеспечить тотальный постельный режим;
- Надевать специальный корсет;
- Перед тем как подняться на ноги, прислушайтесь к своему организму, есть ли боли, головокружение. В начале постойте пару минут, прежде чем начать движение;
- Подниматься с кровати осторожно с выпрямленной спиной. Перекладывая вес тела на живот и руки. Спину оставлять в таком положении, чтобы не повредить шов;
- Воздержаться от скручивающих движений корпуса;
- Для придания безопасного положения тела, приобретите ортопедический матрас;
- В продолжении трёх недель после хирургического вмешательства избегать сидячего положения;
- Душ разрешено использовать через трое суток после операции, ванну, через месяц.
Чтобы избежать рецидива болезни, необходимо пройти продолжительный курс лекарственной терапии, ЛФК и иных мероприятий. Профессионально выполненная реабилитация укрепляет мышцы туловища и восстанавливает функциональность позвоночника. По завершению операции по удалению позвоночной грыжи, требуется помнить, работать с тяжестями и принимать большие физические нагрузи, не рекомендуются до конца жизни.
источник
Как показывает практический опыт, 1/5 часть из общего количества пациентов при таком диагнозе нуждается в хирургическом лечении. Практически 50% из числа всех существующих вмешательств на позвоночнике выполняются именно по поводу удаления межпозвонковых грыж. Например, в США ежегодно оперируют 200-300 тыс. человек, у которых диагностирована неблагополучная клиническая картина в структурах позвоночных дисков.
Но даже при успешно проведенных манипуляциях, у части пациентов (примерно у 25%) остается или через какое-то время рецидивирует корешковый синдром, сохраняются или возникают неврологические и двигательные расстройства. Клиническое обследование больных, которые попали в группу людей с неудовлетворительными результатами, установило, что причинами синдрома неудачно прооперированного позвоночника по большей мере являются:
- рецидивы грыжеообразования на том же уровне (8%);
- сужение позвоночного канала из-за экзостозов и артроза межпозвоночных суставов (4,5%);
- появление грыжи на смежном с прооперированным сегментом диске (3,5%);
- образование патологических рубцов и спаек в позвоночном канале (3%);
- рубцово-спаечных образований в нервных корешках (3%)
- постоперационные псевдоменингоцеле и спинально-эпидуральные гематомы (1%).
Зоны, куда может отдаваться болевой синдром.
Как можно проследить, особенную тревогу вызывают рецидивы заболевания в том же месте, где производилась резекция грыжевой ткани. И довольно часто – это следствие допущенных ошибок и неточностей в ходе реабилитационного периода, игнорирование в отдаленные сроки требований и ограничений, касающихся повседневного образа жизни. Кто после качественной реабилитации продолжил восстановление в санатории, меньше остальных рискуют столкнуться с последствиями. Поэтому этот факт нужно принять к сведению всем пациентам, поскольку закрепление достигнутых функциональных результатов сразу по окончании основной реабилитационной программы играет далеко не второстепенную роль.
По поводу осложнений на форум часто приходят письма, где пациенты винят в их появлении нейрохирургов, которые плохо сделали операцию. Непосредственно хирургия в разы реже становится виновницей неблагополучного прогноза. Современные нейрохирургические технологии сегодня великолепно продуманы от создания безопасного доступа до ультраточной визуализации, они отлично изучены, освоены и отточены до мелочей спинальными хирургами.
Отечественные клиники не имеют отлаженной системой реабилитации. Поэтому во многих наших больницах, соотношение последствий оперативного вмешательства и неграмотного послеоперационного восстановления примерно равное – 50/50. Люди, прооперированные, к примеру, в России, на жизнь после операции жалуются слишком часто, ее качество не всегда такое, о котором мечтали пациенты. Эффективность операций в целом по России – 80%.
От врача зависит 99% успеха лечения.
Поэтому лучше проходить операцию, чтобы гарантировано не стать жертвой неквалифицированных действий горе-хирурга, в ведущих зарубежных странах по хирургии позвоночника и опорно-двигательного аппарата (в Чехии, Германии, Израиле). Даже самые сложные в техническом плане манипуляции здесь вам проведут «чисто», безукоризненность ответственной процедуры обеспечена на 98%-100%.
Очень значимо и реабилитационное пособие получить качественно и в полном объеме, а вот эту часть лечебного процесса могут предоставить уже далеко не все зарубежные страны-лидеры. Нигде, кроме Чехии, программа операции по удалению грыжи позвоночника не учитывает нормальный курс реабилитационной терапии. Кроме того, стоимость полноценной чешской программы высокопрофессионального комплексного лечения в 2-3 раза ниже, чем цена в Германии и Израиле только на одну услугу врача-хирурга. Прогнозы на благополучный послеоперационный исход в Чехии – 95%-100%.
Мы не будем перечислять все пункты инструкции, она вам известна, поскольку всегда выдается на руки при выписке из стационара. Но вот о некоторых неосвещенных в выданной инструкции требованиях, о чем чаще всего на форумах спрашивают пациенты, считаем нужным осведомить. Итак, два самых распространенных вопроса: разрешена ли баня после операции и когда можно заниматься сексом?
- Где-то можно вычитать, что баня – это самое то против спаечно-рубцового процесса после удаления позвоночной грыжи. Внимание! Этот факт не имеет клинических подтверждений. Более того, в баню ходить запрещено после операции минимум 6 месяцев, а еще лучше год. Температурные процедуры, это стимуляторы метаболизма и нормализации функций организма и если имеется хотя бы малый признак внутреннего или наружного воспаления в зоне операционного поля, они же могут так же интенсивно и простимулировать прогрессирование воспалительной реакции. Парная способна вызвать отек операционной раны, расхождение «свежих» швов. А это – благоприятная среда для попадания патогенных бактерий и развития гнойно-инфекционного патогенеза.
- Что касается секса, его следует ненадолго исключить. Обычно врачи не советуют возобновлять половую активность как минимум 14 дней со дня вмешательства. И даже с этого момента, пока вы окончательно не восстановитесь, сексуальный контакт должен быть максимально безопасным. Вы должны быть пассивным партнером. Чтобы не причинить травму прооперированной части хребта, секс допускается щадящего типа, не отличающийся высоким напряжением. Правило отсутствия избыточной нагрузки на позвоночник, в частности на пояснично-крестцовый отдел (чаще грыжи удаляют именно в этом сегменте), должно соблюдаться примерно 6 месяцев.
Важно! Чтобы добиться полноценного восстановления качества жизни и избежать последствий, соблюдайте в строгости все противопоказания и показания, которые изложены в памятке, выданной вам при выписке из хирургического стационара. И непременно продолжите восстановление в реабилитационном центре. Стандартный срок обязательной реабилитации при условии положительной динамики составляет 3 месяца.
В первую очередь любое оперативное вмешательство, выполняемое при грыже позвоночника, преследует декомпрессию нервных структур, чтобы избавить пациента от неврологического дефицита и мучительной боли в спине и конечностях. Если чувствительность не возобновилась, а боли не устранены, можно говорить либо об остаточных симптомах, либо о последствиях. Болевой синдром в районе раны в ранний период наблюдается практически у всех, как нормальная реакция организма на операционную травму. Когда шов хорошо заживет, что обычно происходит в течение 3-7 дней, локальные болезненные признаки ликвидируются.
Постоперационным осложнением считается рецидив грыжи, встречаемость – 11,5% случаев из 100%. Произойти он может как в прооперированном сегменте (8%), так и на совершенно других сегментарных уровнях (3,5%). Полных гарантий, что грыжевое выпячивание не возникнет в ближнем или отдаленном будущем, вам не даст ни один оперирующий хирург, даже самый успешный. Однако можно максимально обезопасить себя от очередного формирования злополучного процесса в дисках позвоночника. И от пациента здесь очень многое зависит!
Вы должны четко понимать, что полноценная медреабилитация после процедуры удаления существенно сокращает вероятность повторного возвращения патологии, в связи с чем не должны отступать ни на шаг от предложенной реабилитологом и хирургом индивидуальной программы послеоперационного лечения. По максимуму предупредить данное последствие помогают интенсивные физические методы – ЛФК, физиотерапия, строго дозированный режим физической активности и пр.
Техника операции на видео:
Кроме того, человек должен знать, когда можно садиться, так как преждевременная отмена запрета на положение «сидя» – нередкая причина развития повторных деформаций хрящевых структур диска. Обычно запрещается сидеть 4-6 недель, но продолжительность сроков должен устанавливать в любом случае врач. Также вы обязаны носить корсет для позвоночника, который поможет быстрее восстановиться проблемному отделу и внести свою лепту в профилактику последствий. А вот относительно того, как долго ортопедическое устройство придется использовать, тоже определяется сугубо компетентным специалистом с учетом клинических данных по динамике восстановления.
Кто-то восстанавливается согласно плану – через 3 месяца, а кому-то может понадобиться и увеличить длительность восстановительного периода еще на несколько месяцев. Сроки напрямую зависят от индивидуальных особенностей организма к функциональному восстановлению, дооперационного состояния больного, объема и сложности проведенной операции. Но и после выздоровления делайте регулярно зарядку и соблюдайте все меры предосторожности. Не подвергайте себя недопустимым нагрузкам, так как даже поднятие тяжеловесного предмета способно вернуть заболевание.
Этот комплекс выполняется как до, так и после операции. Но с согласия врача.
Остаточные боли могут еще какой-то период сохраняться, особенно у людей, поступивших в лечебное учреждение изначально с серьезными вертеброгенными нарушениями, которые прогрессировали слишком продолжительное время. По мере восстановления нервной ткани и мышечных структур неприятные симптомы, не устранившиеся сразу после вмешательства, постепенно будут утихать. Но примите к сведению, что сами по себе, без надлежащего послеоперационного лечения, они не только не пройдут, но и могут приобрести стойкую хроническую форму, иногда с необратимым характером.
Будьте бдительны! Если вас беспокоит боль после удаления грыжи, нужна консультация нейрохирурга! Не пытайтесь связываться с онлайн-докторами через интернет, они вам ничем не помогут, так как не имеют ни малейшего представления об особенностях вашего клинического случая, нюансах хирургического вмешательства, специфике вашего восстановления.
Все хотят получить ответ на наиболее волнующий вопрос: опасна ли операция по поводу грыжи позвоночника? Абсолютно у каждого оперативного метода лечения есть риски возможного развития осложнений. В нашем случае опасность операции тоже не исключается, и в доминирующем количестве она состоит в появлении рецидива, который решается повторным вмешательством. Безусловно, особенное значение еще играет качество интраоперационного сеанса, но, как правило, в преуспевающих клиниках операция проходит благополучно.
Уважаемый доктор Антон Епифанов, один из немногих в русскоязычной среде подробно объясняет опасность операций на позвоночнике, за что ему большая благодарность:
Какими могут быть интраоперационные последствия? Преимущественно они связаны с ранением нерва или твердой мозговой оболочки спинного мозга.- Первое осложнение будет проявляться болями и нарушением чувствительности в ногах или руках, в зависимости от места нахождения травмированного нерва. Если нервная структура повреждена сильно, прогноз на ее восстановление, к сожалению, неутешительный.
- При повреждении твердой спинномозговой оболочки, если хирург своевременно обнаружил причиненный дефект, он его ушьет. В противном случае будет вытекать спинномозговая жидкость. Нарушенная циркуляция ликвора вызовет проблемы с внутричерепным давлением и, как следствие, пациент будет испытывать сильные головные боли. Твердая оболочка может зажить самостоятельно, примерно за 2 недели.
Негативные реакции бывают и послеоперационными, ранние и поздние:
- К ранним осложнениям относят гнойно-септические процессы, в числе которых эпидурит, остеомиелит, нагноение шва, пневмония. Кроме того, в группу ранних постоперационных последствий входят тромбоз глубоких вен нижних конечностей и тромбоэмболия легких.
- Поздние негативные реакции – это повторные рецидивы, вторичные дегенеративно-дистрофические патологии. Сюда же входят грубые рубцово-спаечные разрастания, которые в свою очередь сдавливают нервные образования, что, как и при межпозвоночных грыжах, проявляется болевым синдромом и/или парестезиями, распространяющимися по ходу защемленного нерва.
Если операция проходила на образцовом уровне, соблюдены все профилактические меры и безупречно выполняются врачебные рекомендации, вероятность возникновения любых последствий сводится к самому предельному минимуму.
источник
Боль в спине становится привычной проблемой современного человека из-за неразвитости мышц спины и неравномерной тяжелой нагрузки. Необходимо внимательно отнестись к неприятным ощущениям, возникающим в области позвоночника. Причиной болей может быть развивающаяся межпозвоночная грыжа, которая может постепенно привести к утрате двигательной способности и парализации конечностей. Избавиться от грыжи и предотвратить развитие патологий можно только хирургическим способом.
Выделяется несколько видов операций на позвоночнике, имеющих разную степень эффективности, рискованности и разную длительность восстановительного периода. Самыми оптимальными и современными способами выздоровления, которые специалисты-хирурги подбирают своим пациентам, в зависимости от индивидуальных особенностей, считаются следующие виды оперативного вмешательства:
Эндоскопическое – оперативное избавление от грыжи межпозвонкового пространства и освобождение передавленных нервных окончаний спинного мозга для уменьшения болей и неврологических повреждений, не требующее больших надрезов на тканях.
Специалисты выделяют такие преимущества эндоскопии грыжи как незначительное травмирование мягких тканей, сохранение целостности межпозвоночного диска, низкий процент развития послеоперационных осложнений, малая кровопотеря в процессе удаления грыжи, отсутствие послеоперационных болей.
Показаниями к применению этого вида операции являются:
-
выпячивание грыжи сбоку межпозвоночного диска; воспалительные явления в спинномозговом канале; развитие неврологического синдрома с сильными болями, отдающими в бок и поясницу; отсутствие выраженного эффекта от длительного лечения консервативными методами; развитие половой дисфункции.
Противопоказаниями для такого вида хирургического вмешательства считаются:
-
онкологические заболевания с вторичными очагами в позвоночнике; сужение сосудов канала позвоночника; беременность; развитие инфекционных поражений в месте локализации грыжи; перенесенные заболевания сердечно-сосудистой системы; серединная грыжа.
Лазерное – воздействие (нагревание и испарение жидкости) излучением лазерных пучков небольшой мощности на ядро внутри межпозвонкового диска для его уменьшения или удаления с дальнейшим втягиванием грыжевого содержимого, которое давит на нервные корешки и вызывает интенсивные боли. Ядро представляет собой плотное образование желеобразной консистенции, состоящее на 70 % из воды. Различают лазерную вапоризацию (или денуклеацию) и реконструкцию межпозвоночных дисков.
Плюсы этого способа хирургического лечения грыжи позвоночника:
-
незначительные неприятные ощущения и полное отсутствие боли во время манипуляций; не нарушается структура здоровых тканей, окружающих позвоночный столб и не образуются рубцы; самый быстрый срок восстановления, не требующий строгих ограничений и постельного режима; использование местного наркоза.
Грыжевое выпячивание в позвоночнике, требующее лечения именно лазером, обладает следующими признаками:
-
небольшой размер выпирания; отсутствие каких-либо осложнений; возраст больного в диапазоне 20-50 лет; отсутствие улучшений при медикаментозном лечении; дегенеративные процессы в дисковых тканях позвоночника.
Специалисты выделяют несколько противопоказаний для лазерной вапоризации дисков:
- размер грыжевого выпирания значительно больше 6 мм;
- возрастные дегенеративные процессы в тканях пациента, достигшего 50-летнего возраста;
- окостенение ядра межпозвоночного диска, повреждение спинного мозга.
Удаление выпячивания ядра межпозвоночного диска значительного размера (более 6 мм) в пояснично-крестцовом отделе, где анатомически хорошо выделяются остистые отростки с установлением имплантата. Имплантат изготавливается чуть большего размера, чем усеченный диск. Преимущество этого метода в том, что имплантат фиксирует позвонки и поддерживает стабильность связок и сегментов, чтобы не спровоцировать рецидив передавливания нервных корешков.
Такой метод удаления грыжи может проводиться только пациентам без заболеваний и патологий сердечно-сосудистой и дыхательной системы, без прогрессирующего инфекционного или воспалительного процесса.
Помогает ли иглоукалывание при грыже позвоночника, читайте здесь.
Прежде чем определиться с датой проведения операции, лечащий врач проводит сбор необходимых клинических анализов:
-
общий анализ крови; исследование на уровень сахара и личные антигенные характеристики; общее исследование мочи; ревмотромбы для выявления степени подверженности внутренних органов, суставов и всех видов тканей организма воспалительному процессу; описание электрокардиограммы; данные МРТ.
В день операции необходимо отказаться от употребления жидкости и пищи за 7-8 часов, а также проконсультироваться с врачом-анестезиологом на предмет затяжных заболеваний и аллергической реакции к препаратам для наркоза.
Перед операцией проводится рентгенологическая разметка для точного определения места выпирания ядра межпозвонкового диска и защемления нерва.
Длительность процедуры зависит от того насколько сильно поражены межпозвонковые диски, от размеров выпячивания и от уровня квалификации хирурга. В среднем она продолжается от 50 до 120 минут.
Пациенту делают местный наркоз – перидуральную анестезию, при которой он может во время проведения манипуляций описывать свои ощущения.
Врач делает надрез размером 0,5 – 1,5 сантиметра в месте, где установлена грыжа и раздвигает ткани для доступа к позвоночнику. Затем вводит в отверстие иглу, которая служит направляющей для медицинского спинального эндоскопа.
Эндоскоп – это прибор, оснащенный электронно-оптическим преобразователем, который помогает врачу без серьёзного травмирования тканей удалить выдвинувшееся пульпозное ядро и наблюдать за точностью своих действий на экране монитора.
Хирург направляет эндоскоп в канал, где спинной мозг соприкасается с нервными корешками. Проводится иссечение и удаление выпирающей части диска и омертвевшей ткани, защемляющей нервное окончание и вызывает болезненный неврологический синдром. После завершения всех манипуляций, разрез обрабатывается антисептическим средством и на него накладывается шов.
Полную информацию о методах спинальной хирургии, а так же отзывы пациентов после лечения Вы можете прочитать на сайте Artusmed.
В отличие от полостной операции, эндоскопическое удаление грыжевого выпячивания несёт несколько серьёзных рисков, встречающихся у небольшого процента прооперированных пациентов:
-
внесение инфекции; гематома, сопровождающаяся длительными болевыми ощущениями; повторное появление грыжи в том же месте позвоночника спустя некоторое время; снижение эластичности тканей вследствие развития воспалительного процесса и перехода мягкой соединительной ткани в жёсткую фиброзную, формирующую рубец; сужение канала позвоночного столба, провоцирующая боли в пояснице и ногах; травмирование нервного корешка или твёрдой мозговой оболочки оперирующим хирургов во время проведения манипуляций («человеческий фактор»).
За несколько дней до операции больному необходимо посетить рентгенолога, нейрохирурга, который будет проводить манипуляции. Врач должен обладать высокой квалификацией, пройти специальную подготовку и получить документ, подтверждающий разрешение на проведение подобных операций. Затем будет назначен приём терапевта для определения, есть ли индивидуальные противопоказания к проведению этого вида операции, осмотр общего состояния и анализ клинических исследований:
-
общие анализы экскрементов и крови; исследование крови на содержание сахара; результаты ЭКГ; рентгенография; компьютерная томография позвоночника.
За день до назначенной операции проводится приём анестезиолога с целью подбора обезболивающего препарата, не вызывающий аллергии.

Цена лазерной операции складывается из совокупности нескольких факторов: уровеня сложности операции (от 1 до 5), репутации и квалификации оперирующего специалиста и команды врачей, особенности ценообразования клиники, включения дополнительных процедур в дооперационный и восстановительный период.
| Страна (медицинское учреждение) | Стоимость операции без учёта программы реабилитации и уровня сложности | |||||||||||||
| Израиль | 10000 $ | |||||||||||||
| Чехия | 10000 – 15000 € | |||||||||||||
| Германия | 16000 – 25000 € | |||||||||||||
| г. Москва:
Центральная клиническая больница № 1 Клиника малоинвазивной нейрохирургии ЦКБ Российской академии наук Клинико-диагностический центр МГМУ им. Сеченова И.М. Городская больница № 23, № 40 Военно-медицинская академия им. Кирова С.М. НИИ травматологии и ортопедии |
| Вид операции | Длительность пребывания в стационаре | Срок листа нетрудоспособности |
| после эндоскопической операции | До 2 дней | 2 – 3 недели (в зависимости от сложности операции) |
| после лазерной вапоризации | 1 день | 2 недели (под наблюдением невропатолога) |
| после интерламинарного вмешательства | Неделя | 1,5 – 2 месяца |
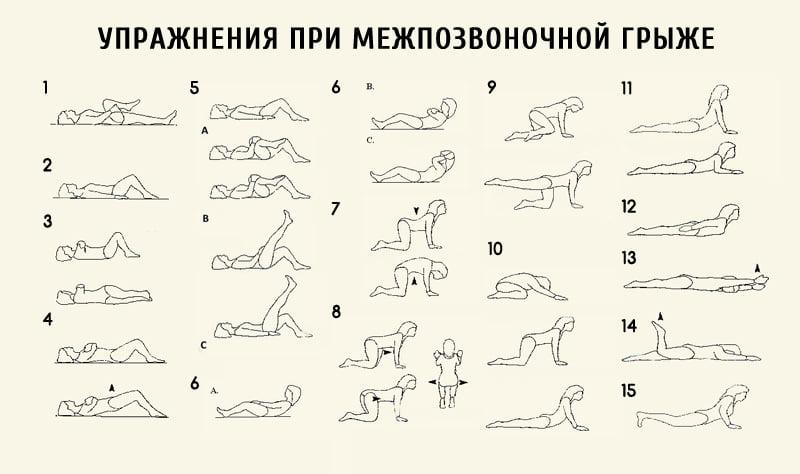
Важнейшим мероприятием, способствующим быстрому восстановлению позвоночника после хирургического воздействия, является правильное и систематическое выполнение упражнений профилактической гимнастики. Тренировки позволяют избавиться от болей, укрепить мышцы спины, устранить физические ограничения за счёт налаживания подвижности межпозвоночных дисков.
В ранний реабилитационный период больной выполняет небольшой набор самых простых движений лёжа на спине по 10 – 15 повторений:
2 Поочередно медленно сгибать ноги в коленях и притягивать их к груди, задерживаясь в таком положении на 30 – 45 секунд.
3 Руки перекрестить на груди, ноги согнуть в коленях, а голову прижать к грудной клетке. Медленно поднять туловище вперед и замереть на несколько секунд.
4 Ноги согнуть в коленях и сильно упереться стопами, поднять таз и удерживать такое положение 10-20 секунд.
5 Ноги, согнутые в коленях плавно поворачивать в стороны.
Спустя 2 недели после операции, при постепенном улучшении состояния, врач усложняет программу упражнений и увеличивает количество их повторов. Однако необходимо избегать нагрузки на поясничный отдел позвоночника, поэтому больному не предлагаются упражнения в сидячем положении:
2 Лёжа на боку приподнимать ноги.
3 Неглубокие приседания с прямой спиной.
4 Лёжа на животе подтягивать колени к локтям.
5 Отжимания от пола на вытянутых руках.
6 Стоя на четвереньках поочередно вытягивать противоположные прямые конечности, стараясь удержать спину прямой.
7 Лёжа на животе одновременно поднимать вытянутые руки и ноги, удерживаясь в таком положении 15 – 20 секунд.
Через 1–1,5 месяца допускаются тренировки в сидячем положении:
2 В коленно-локтевом упоре медленно прогибать спину вниз и выгибать наверх, фиксируясь в нижнем и верхнем положении.
3 Плавные повороты корпуса в стороны.
В дополнение к гимнастике больному нужно соблюдать несколько правил:
-
не переохлаждаться; не находиться долго в одном и том же положении; заниматься плаванием; не поднимать тяжести и не подпрыгивать; добавить лечебно-профилактический массаж у специалиста.
Соблюдение режима питания позволит быстрее восстановить слаженную работу всех систем организма и предотвратить развитие нежелательных послеоперационных последствий. Пища должна быть мягкой, некалорийной, легкоусвояемой и не способствующей набору лишнего веса. Важной составляющей становится клетчатка, которая облегчает работу кишечника и не создает дополнительное давление на мышцы пресса. Предпочтение нужно отдать следующим продуктам:
-
овощи (капуста белокочанная, морковь, брокколи) и фрукты; таёжные и болотные ягоды (клюква, брусника, черника) в виде морса или отвара; зелень; отварное нежирное мясо (индейка, курица, телятина); желатин в составе студня, киселя, фруктового желе и мармелада.
Нейрохирурги, проведя операцию, часто рекомендуют носить специальный ортопедический корсет или пояс, который выполняет несколько функций:
-
стабилизация места проведения манипуляций; снижение естественной нагрузки на позвоночный столб во время ходьбы; налаживание кровотока; восстановление тонуса мышц; ускорение заживления швов (если делался надрез) и способствует рубцеванию тканей.
В зависимости от уровня сложности операции различают 3 вида корсетов:
жёсткие – при удалении позвонка и установке импланта для полной фиксации положения позвонков,
полужесткие – при удалении грыжи для профилактики осложнений и частичного снятия нагрузки,
мягкие – используются в поздний период восстановления после эндоскопической операции.
Длительность и периодичность ношения любого вида корсета, его размер и материал изготовления определяет только врач. Чаще всего прооперированные больные начинают носить полужесткие корсеты ежедневно в ранний восстановительный период, не более 3 часов в сутки. Нужно соблюдать следующие правила:
-
надевать его в положении лёжа на спине поверх белья из хлопковых тканей, весь период ношения следить за отсутствием неприятных ощущений, перед отдыхом обязательно снимать.
Отказ от ношения корсета происходит постепенно в течение 2 – 3 месяцев.
Боли во время послеоперационного периода после удаления межпозвоночной грыжи возникают по нескольким причинам и могут локализоваться не только в месте проведения операции, но и в ногах. Существуют «естественные» боли, которые появляются как реакция организма на хирургическое вмешательство, и не свидетельствуют о болезненных процессах в организме требующих корректировки:
-
лёгкое чувство стянутости или сухости в месте манипуляций; головокружение; незначительные боли или чувство тяжести в пояснице и ногах после ночного сна; повышение температуры в пределах 37-38 градусов.
Если же больной чувствует сильную слабость, озноб, появляются трудности с мочеиспусканием, боли в ногах и пояснице значительно сильнее дооперационных ощущений, то необходимо немедленно обращаться к хирургу для проведения обследования.
Серьёзное осложнение, возникающее из-за передавливания нервных окончаний выпячиванием ядра межпозвоночного диска, именуется парез. Данный синдром имеет множество проявлений. Одно из них характеризуется нарушением чувствительности и снижением рефлекторных способностей, ослаблением двигательной способности или полным обездвиживанием нижних конечностей вследствие того, что нервные сигналы не проходят и мышцы работают слабо (парапарез).
Встречаются редкие случаи, когда парез развивается после травмирования спинномозгового канала позвоночника, вызванного ошибкой оперирующего хирурга, развитием воспалительного или инфекционного процесса.
Избавиться от такого вида осложнения можно комплексной терапией – ЛФК, массаж, иглоукалывание, процедуры физического воздействия – электромиостимуляция и электромагнитное воздействие. В крайне редких случаях применяется хирургическое вмешательство.
Хирургическая помощь в избавлении от грыжевого выпирания в позвоночнике для многих пациентов становится единственной возможностью вести образ жизни полноценного человека. Современная медицина предлагает достаточный выбор различных видов почти безболезненных и бескровных манипуляций, которые сможет подобрать хирург с учётом индивидуальных особенностей больного.
источник
ОПЕРАТИВНОЕ ЛЕЧЕНИЕ ОТКРЫТЫХ ФОРМ СПИННОМОЗГОВОЙ ГРЫЖИ
Оперативное лечение миелоцеле
Показания.Оболочечно-корешковые боли, дисфункции тазовых органов.
Задача оперативного вмешательства — резекция участков незаращённых дужек, сжимающих корешки спинного мозга. На уровне незаращённых позвонков в ряде наблюдений отмечают разрастания жировой ткани, фибромы, фиброзные тяжи, опухоли типа липом.
Техника.Открыто лежащий и расщеплённый спинной мозг отсепаровывают (если он фиксирован) и погружают в позвоночный канал. Затем производят пластическое закрытие грыжевых ворот, так же как и при закрытой форме спинномозговой грыжи. Послеоперационный прогноз при этом хуже, чем после операций по поводу закрытой спинномозговой грыжи.
Костно-пластическое закрытие дефекта в позвоночном канале за счёт костных трансплантатов на надкостничной ножке, взятых из боковых отделов позвоночника, не нашло широкого применения. Некоторые авторы вообще отрицают необходимость костной пластики в этих случаях.
ОПЕРАТИВНОЕ ЛЕЧЕНИЕ ЗАКРЫТЫХ ФОРМ СПИННОМОЗГОВОЙ ГРЫЖИ
Оперативное лечение менингоцеле
Показание.Наличие спинномозговой грыжи.
Противопоказания. Вслучаях оболочечно-моз-говых грыж при полном параличе нижних конечностей, а также при сочетании спинномозговой оболочечно-мозговой грыжи с гидроцефалией.
Техника.Положение больного — лежа на животе с приподнятым тазом. Проводят овальный разрез кожи (в поперечном направлении), окаймляющий вершину грыжевого выпячивания. Патологически изменённую в области грыжевого выпячивания кожу удаляют вместе с грыжевым мешком. Кожу отслаивают от подлежащего апоневроза и осторожно отодвигают острыми крючками в стороны. Тупо и остро выделяют грыжевой мешок, отсепаровывая его до шейки.
Топографическая анатомия и оперативная хирургия позвоночника и спинного мозга ♦ 455
Шейку мешка с большой осторожностью (чтобы не повредить нервные корешки, которые могут оказаться в составе стенки грыжевого мешка) освобождают от окружающих тканей до костного грыжевого кольца (рис. 15-42,а). У новорождённых грыжевой мешок очень тонкий, поэтому выделение его следует производить с большой осторожностью. Грыжевой мешок, который может состоять из оболочек и содержать спинномозговую жидкость или спинной мозг (или нервные корешки), отсепаровывают до шейки, уходящей в грыжевое мышечное и костное кольцо. Шейка грыжевого мешка расположена в области грыжевых ворот, представляющих собой обычно округлое кольцо в задней стенке позвоночного канала, одновременно ограниченное мышечной и рубцовой соединительной тканью. Грыжевой мешок захватывают анатомическим пинцетом и, соблюдая осторожность, чтобы не повредить содержимое, вскрывают его (см. рис. 15-42,а). Если в грыжевом мешке обнаруживают отдельные нити конского хвоста, то их осторожно отсепаровывают и погружают внутрь позвоночного канала. В редких случаях в мешке обнаруживают пролабирован-ный спинной мозг. Его необходимо осторожно освободить от сращений и вправить в канал. В случае, когда нервные корешки отделить от гры-
жевого мешка не удается, эту его часть сохраняют. Если он содержит только спинномозговую жидкость (meningocele), то его отсекают у самой ножки и тщательно ушивают (рис. 15-42,б). Культю грыжевого мешка погружают в спинномозговой канал, над отверстием послойно ушивают твёрдую мозговую оболочку, мышцы и апоневроз (рис. 15-42,в). При значительном натяжении швов делают послабляющие боковые разрезы апоневроза. При больших костных дефектах можно пользоваться для укрепления апоневроза вшиванием капроновой ткани. Кожу зашивают наглухо (рис. 15-42, г).При любом способе операции следует избегать давления швов или пластического материала на культю мозговых оболочек.
• Иссечение грыжевого мешка — первый этап оперативного вмешательства по поводу спинномозговой грыжи.
• Закрытие щели в дужках позвонков — второй
этап операции. Существует два метода пластического закрытия щели в дужках позвонка: костно-пластический и мышечно-фасциаль-ный. Наиболее распространён мышечно-фас-циальный метод пластики. Он вполне обеспечивает герметичное закрытие спинномозгового канала и менее травматичен (особенно при операциях у новорождённых).
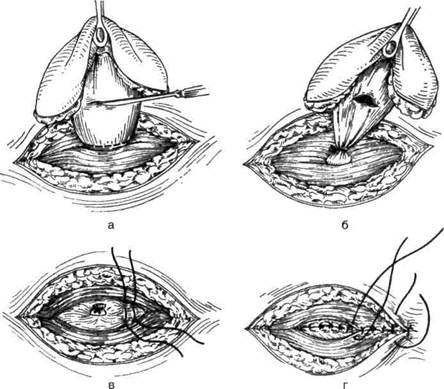 |
Рис. 15-42. Операция при спинномозговой грыже,а — грыжевой мешок освобожден от окружающих тканей и поперечно вскрывается сбоку; б — шейка грыжевого мешка перевязана с прошиванием; в — апоневроз ушит отдельными шёлковыми швами, г — мышцы ушиты двумя рядами узловых швов, шов на кожу. (Из: Оперативная хирургия / Под ред. И. Литтманна. — Будапешт, 1981.)
456♦ ТОПОГРАФИЧЕСКАЯ АНАТОМИЯ И ОПЕРАТИВНАЯ ХИРУРГИЯ ♦ Глава 15
Суть данной методики заключается в том, что после ушивания стенок грыжевого мешка проводят разрез фасции и мышц вплоть до кости на некотором расстоянии от краёв костного дефекта. Далее края фасции сближают над дефектом и сшивают над щелью. Края мышечного лоскута поворачивают на 180° фасцией внутрь и тоже сшивают.
При наличии в грыжевом мешке выпавшего спинного мозга
При рахишизе (одновременное незаращение тела и дужки позвонка) оперативное вмешательство более сложно и преследует две задачи:
• погрузить спинной мозг в позвоночный канал;
• пластически восстановить целостность мяг-
ких тканей, чтобы избежать ликвореи и возможных последующих инфекционных осложнений.
Суть операции сводится к проведению овального продольного разреза вокруг грыжевого выпячивания по краю прилежащего участка нормальной кожи. После этого мозговую грыжу отсепаровывают по окружности от костных стенок расщелины позвоночника. Иглой, надетой на шприц, удаляют спинномозговую жидкость из «кисты», расположенной кпереди от деформированного мозга, и частично иссекают её стенки. При этом обязательно сохраняют слой, покрывающий спинной мозг, состоящий из грануляций с многочисленными кровеносными сосудами. Затем спинной мозг осторожно вправляют в позвоночный канал. В заключение производят пластическое ушивание мышц, апоневроза и кожи с закрытием подлежащего костного дефекта. Обычно отсепаровывают спинальные мышцы и выкраивают полукруглый лоскут, основание которого обращено к костному дефекту. Далее лоскут укладывают на костный дефект и пришивают к прилежащим мышцам.
ОПЕРАЦИИ ПРИ СКРЫТОЙ РАСЩЕЛИНЕ ПОЗВОНОЧНИКА
Данную операцию нужно производить в возрасте не моложе 10—12 лет.
Показания.Стойкие, не поддающиеся консервативному лечению корешковые боли или дизурические явления, а также нейродистрофии.
Техника.Проводят срединный разрез кожи соответственно незаращённой дужке S,, продолжая его вверх и вниз соответственно выше-и нижележащим позвонкам (на уровень двух позвонков вверх и одного позвонка вниз). Ске-летируют дужки этих позвонков. Удаляют не-заращённую дужку в большинстве случаев S,, а также дужки выше- и нижележащего позвонков. После проведения декомпрессионной ламинэктомии, вскрытия твёрдой мозговой оболочки и устранения имеющихся изменений в субдуральном пространстве (рубцы, спайки, кисты и др.) выполняют тщательный гемостаз операционной раны. Затем послойно ушивают твёрдую мозговую оболочку, мышечно-фас-циальные слои и кожные покровы. В послеоперационном периоде ребенка удерживают в положении лёжа на животе. Тщательно следят за чистотой раны, с этой целью рекомендуют применять гипсовую кроватку.
Вскрытие дурального мешка с последующим осмотром корешков конского хвоста и решение вопроса о показаниях к менингорадикулоцеле производят при отсутствии пульсации и подозрении на сдавление корешков конского хвоста.
ОПЕРАЦИИ ПО ПОВОДУ ГРЫЖИ МЕЖПОЗВОНОЧНОГО ДИСКА (ГРЫЖА ШМОРЛЯ)
Суть операции состоит в удалении грыжевого выпячивания межпозвоночного диска.
Показания.Боли (в большинстве случаев корешкового характера); нарастающие двигательные и чувствительные расстройства корешкового, сегментарного и проводникового характера; безуспешность консервативного лечения (скелетное вытяжение, лечебная гимнастика).
Техника.Производят ламинэктомию (удаляют дужки 2—3 позвонков соответственно ранее описанному методу). Доступ к заднему грыжевому выпячиванию межпозвоночного хряща может быть экстрадуральным (со смещением дурального мешка) или трансдуральным (наименее травматичным). Твёрдую мозговую оболочку рассекают (срединным разрезом), после этого вскрывают паутинную оболочку, а затем осматривают спинной мозг. При значительном
Топографическая анатомия и оперативная хирургия позвоночника и спинного мозга ♦ 457
выпячивании межпозвоночного диска спинной мозг может быть оттеснён кзади и истончён. Пульсация отсутствует. Спинномозговая жидкость в рану не поступает. После этого пересекают два зубца зубовидной связки с одной стороны. Захватив один из них вблизи от спинного мозга зажимом типа «москит», отодвигают спинной мозг, после чего осматривают переднюю стенку дурального мешка. При наличии грыжевого выпячивания межпозвоночного хряща передняя стенка дурального мешка отодвинута кзади (рис. 15-43).
Переднюю стенку дурального мешка разрезают соответственно выпячиванию и обнаруживают грыжевое выпячивание межпозвоночного диска. Выстоящий внутрь позвоночного канала хрящ удаляют по частям при помощи скальпеля и острой ложечки. После удаления хряща производят тщательный гемостаз. Переднюю стенку дурального мешка обычно не зашивают. Разрез задней стенки дурального мешка зашивают непрерывным шёлковым швом. Операционную рану зашивают послойно наглухо.
Рис. 15-43. Схемаоперации удаления грыжи межпозвоночного диска.(Из: УгрюмоеВ.М., ВаскинИ.С., АбраковЛ.В. Оперативная нейрохирургия. — П., 1959.)
ТЕСТОВЫЕ ВОПРОСЫ
Пояснение.За каждым из перечисленных вопросов или незаконченных утверждений следуют обозначенные буквой ответы или завершение утверждений. Выберите один или несколько ответов или завершение утверждения, наиболее соответствующих каждому случаю.
1. Укажите неправильно описанные изгибы позвоноч
ника.
A.Шейный изгиб обращен выпуклостью впе
рёд — шейный лордоз.
Б. Грудной изгиб обращен выпуклостью назад — грудной кифоз.
B. Поясничный изгиб обращен выпуклостью впе
рёд — поясничный кифоз.
Г. Четвёртый изгиб в области крестца — выпуклостью кзади.
2. Какие связки принимают участие в фиксации по
звонков?
A.Круглые связки позвонков.
Б. Передняя и задняя продольные связки.
B. Позвоночно-дисковые связки.
Г. Выйная связка.
3. Какая артерия не участвуетв кровоснабжении шей
ных позвонков?
A.Позвоночная артерия.
Б. Восходящая шейная артерия.
B. Глубокая шейная артерия.
Г. Наивысшая межрёберная артерия.
4. Укажите правильную последовательность оболо
чек спинного мозга (от поверхности в глубину).
А Мягкая оболочка спинного мозга, паутинная
оболочка спинного мозга, твёрдая оболочка
спинного мозга. Б. Твёрдая оболочка спинного мозга, паутинная
оболочка спинного мозга, мягкая оболочка
спинного мозга. В. Паутинная оболочка спинного мозга, твёрдая
оболочка спинного мозга, мягкая оболочка
спинного мозга. Г. Паутинная оболочка спинного мозга, мягкая
оболочка спинного мозга, твёрдая оболочка
спинного мозга. Д. Твёрдая оболочка спинного мозга, мягкая оболочка спинного мозга, паутинная оболочка
5. Где расположено эпцдуральное пространство спин
ного мозга?
A.Между твёрдой оболочкой спинного мозга и
надкостницей позвонков.
Б. Между твёрдой и паутинной оболочками спинного мозга.
B. Между паутинной и мягкой оболочками спин
ного мозга.
Г. Под мягкой мозговой оболочкой. Д. Под твёрдой мозговой оболочкой.
6. Где расположено субдуральное пространство спин
ного мозга?
Дата добавления: 2015-08-27 ; просмотров: 1079 . Нарушение авторских прав
источник
Удаление межпозвоночной грыжи: показания к хирургическому вмешательству, виды операций, возможные осложнения
Грыжа между позвонками — распространенное и небезопасное выпячивание, которое чаще диагностируется у людей среднего и пожилого возраста. У молодых пациентов она тоже не является исключением.
Патологию на ранних стадиях можно лечить консервативными методами. Если же заболевание уже перешло в запущенное состояние, то, чтобы вернуть пациента к полноценному образу жизни, удаление межпозвоночной грыжи неизбежно.
Удаление позвоночной грыжи имеет строгие показания:
- неэффективность традиционной терапии, о которой свидетельствует постоянная боль и другие симптомы патологического процесса;
- параличи и парезы, а также другие неврологические признаки;
- появилось недержание мочи или кала, развилась импотенция у мужчин;
- прогрессирующая атрофия мышечной ткани;
- спондилолистез;
- защемление грыжи;
- сдавливание нервов, регулирующих функциональность тазовых органов.
Это практически все показания к операции. Решение о проведении вмешательства должен принимать только квалифицированный специалист после прохождения больным ряда диагностических исследований. В обратном случае вместо ожидаемого улучшения, хирургическое лечение может только навредить.
Удаление грыжи, цена которого зависит от типа операции, можно проводить не всегда.
Существуют такие противопоказания к вмешательству:
- новообразование злокачественного или доброкачественного характера;
- сужение спинномозгового канала;
- инфекционное поражение и воспаление в области локализации грыжи;
- сдавливание нервов рубцовой тканью;
- гипертонический криз;
- тяжелая недостаточная функциональность сердца в стадии декомпенсации;
- коматозное состояние.
Только доктор имеет право давать рекомендации пациенту относительно оперативного вмешательства. Но, принимая такое серьезное решение, лучше проконсультироваться с несколькими специалистами.
Существует несколько видов операций по удалению выпячиваний позвоночного столба.
Целесообразность каждого из них определяет врач:
Каждая из представленных операций имеет свои показания и противопоказания. Тип вмешательства назначается, исходя из размера выпячивания, степени тяжести заболевания, интенсивности симптоматики.
Питание после удаления межпозвоночной грыжи должно быть полноценным, но диетическим. Следует употреблять кальцийсодержащие продукты: рыбу, молоко, сыр, творог и т. д.
Необходимы блюда, в которых присутствует желатин. Также врач назначит комплекс необходимых витаминов и минералов для скорейшего восстановления. От твердой пищи на некоторое время придется отказаться.
В зависимости от того, какие методы удаления межпозвонковой грыжи были выбраны, должна соблюдаться инструкция по их проведению и реабилитации.
Даже, если врач и пациент полностью придерживаются всех требований, в 25% — 30% всех случаев возникают послеоперационные осложнения:
- Кровотечение. Оно может появиться как во время процедуры, так и после ее завершения. Причиной этому является повреждение сосудов. Срочная помощь врача здесь обязательна.
- Длительная слабость, тошнота и рвота, как реакция на препараты для наркоза.
- Хронические болевые ощущения, способные усиливаться. Такие последствия встречаются чаще других. Связаны они с повреждением нервных окончаний и близлежащих тканей во время операции.
Существуют и отдаленные осложнения после удаления межпозвоночной грыжи:
- тромбоз в сосудах ног;
- повреждение спинномозговых оболочек;
- рецидив межпозвоночной грыжи (после удаления выпячивания мышцы становятся слабее, а еще частично удаляется диск, что приводит к относительной нестабильности позвоночного столба);
- повреждение спинного мозга или нерва;
- грубое рубцевание тканей на месте проведения операции (при этом нарушается подвижность указанного сегмента позвоночника).
Оперативное вмешательство — это радикальный метод лечения грыжи. Сегодня он применяется все реже, так как показаний для его применения немного. Так как удалить грыжу позвоночника можно в любой момент, лучше не торопиться с таким решением, а проконсультироваться у нескольких специалистов и попробовать пролечиться консервативно. Ведь сейчас существует столько инновационных разработок для успешной терапии!
Узнать больше информации о проведении удаления выпячиваний позвоночного столба и риске возможных осложнений можно на видео в этой статье.
источник
Грыжа межпозвонкового диска развивается в ответ на длительные дегенеративно-дистрофические изменения или внезапно, когда на позвоночник оказывается высокая нагрузка или он подвергается травме. Это заболевание лечится преимущественно консервативными методиками, для чего применяются лекарственные средства, массаж, мануальная терапия, физиотерапевтические процедуры. Когда патология осложняется, назначается удаление межпозвоночной грыжи, и выполняется это несколькими способами.
Основным показанием к проведению операции на позвоночнике будет сдавливание спинномозговых корешков с риском нарушения функции внутренних органов и конечностей.
Операция по удалению межпозвоночной грыжи нужна и при стойком болевом синдроме, который не устраняется никакими консервативными мерами. С целью обезболивания обычно применяются блокады и малоинвазивное лазерное вмешательство, когда диск «выпаривается», тем самым уменьшается в объеме.
Открытое и эндоскопическое удаление грыжи позвоночника — это сложная операция с риском неприятных последствий. Решение об иссечении патологических тканей принимается лишь после оценки состояния пациента несколькими специалистами. Заключение делается на базе полученных снимков МРТ, рентгена и лабораторных анализов.
Виды операций по удалению грыжи позвоночника:
- Радикальные — ламинэктомия и дискэктомия.
- Малоинвазивные — микродискэктомия, эндоскопия, деструкция нервов, холодноплазменная нуклеопластика, гидропластика.
- Лазерные — вапоризация.
При каких размерах грыжи показано хирургическое удаление:
- пролабирование — смещение на 2-3 мм, операция не рассматривается;
- протрузия — смещение на 5-15 мм, показана операция;
- экструзия — выпадение диска, операция проводится как можно скорее.
Удаление позвоночной грыжи выполняется открытым и закрытым методом. В первом случае доступ к очагу создается через широкий разрез кожи над позвоночником. Эндоскопический метод менее травмирующий, но имеет ряд противопоказаний. Операция с применением эндоскопа проводится под местным обезболиванием. На коже делается небольшой разрез, через который вводится инструмент.
Эндоскоп со щупом на конце доводится до патологического очага, и грыжа иссекается. За происходящим врач следит на мониторе. После удаления тканей трубка выводится, и на коже остается лишь небольшой след от прокола.
Дискэктомия эндоскопическим методом показана в таких случаях:
- нарушение чувствительности вследствие сдавливания спинного мозга;
- отсутствие результата от применения консервативных методик лечения.
Эндоскопия противопоказана при следующих патологиях:
- доброкачественные и злокачественные новообразования в области позвоночника;
- медианная грыжа;
- сужение канала позвоночника;
- инфекционные и воспалительные процессы в области предполагаемой операции.
Эндоскопическая операция по удалению грыжи позвоночника имеет ряд преимуществ:
- небольшой разрез на коже;
- возможность быстрее вернуться к привычной жизни;
- сохранение диска, удаление лишь его выпирающей части;
- сокращение времени проведения операции;
- минимальная кровопотеря;
- низкий риск повреждения нервных волокон;
- меньшая травма тканей около патологического очага.
Стандартная операция при грыже позвоночника — дискэктомия. Это способ устранения выпячивания путем удаления диска. Вместо иссеченной хрящевой ткани устанавливается титановый эндопротез. С течением времени позвонки срастаются, а протез обеспечивает их устойчивость. Такая методика имеет много недостатков, включая широкую рану на коже, длительный реабилитационный период и риск повреждения мягких тканей.
Ламинэктомия — это операция с частичным удалением поврежденного межпозвоночного диска. Такой вариант иссечения позволяет устранить фактор сдавливания спинного мозга и спинномозговых корешков.
После ламинэктомии высок риск повторного заболевания.
Дискэктомия и ламинэктомия выполняются под общим наркозом. Пациент выписывается из стационара на 7-14 день. Строгие меры назначаются периодом на 2-3 месяца. В это время запрещено сидеть, заниматься физической работой и спортом. В ранний период реабилитации назначается лечебная диета, витаминотерапия, лекарственные средства для симптоматического лечения.
Вапоризация — это способ лечения, предполагающий «выпаривание» грыжи. Лазерный луч лишает поврежденный диск влаги, отчего он уменьшается в размере. Такой вариант лечения лишь на время устраняет сдавливание околопозвоночных структур, но в скором времени потребуется повторное проведение процедуры.
Лазерная вапоризация подходит на начальном этапе патологического процесса.
Методика лучше переносится молодыми пациентами с небольшой грыжей. Облучение больных тканей лазером стимулирует рост хрящевой ткани. Состояние больного улучшается, уходит болезненность и неврологическая симптоматика. Такой вариант лечения подходит и после удаления грыжи с целью профилактики ее рецидива.
Микродискэктомия — удаление патологических тканей с применением специального хирургического микроскопа. Такая операция показана при грыже диска. Микрохирургическая техника практически полностью исключает риск травмирования нервов. Пациент после операции выписывается из стационара на 2-5 день, и уже через 14-21 день может вернуться к работе.
Разрушение фасеточных нервов — это процедура, направленная на борьбу с болевым синдромом. Удаление нервов межпозвоночных суставов будет хорошим способом купирования боли, которая уходит сразу после операции. На саму грыжу такой вариант вмешательства никак не влияет. Перед проведением врач оценивает потенциальную пользу, принимая решение, стоит ли травмировать ткани для устранения болевого синдрома, или же лучше провести частичное удаление диска, что даст лучшие результаты.
Нуклеопластика — это способ удаления пульпозного ядра диска путем введения в него иглы. Операция не требует разрезов и швов. Обезболивание проводится внутривенным введением седативного препарата. Игла вводится под кожу под визуальным рентгенологическим контролем, а состояние пациента контролируется приборами измерения давления и уровня кислорода. Во время нуклепластики пациент ощущает легкое давление и болезненность при попадании иглы в диск. То, сколько длится операция, будет зависеть от объема удаляемого патологического очага, в среднем это занимает от 25 до 45 минут.
За процедуру можно провести нуклеопластику одного диска, но затем есть возможность повторить операцию.
После нуклеопластики поясничного, грудного и шейного отделов необходимо приложить к ране холодный компресс на полчаса. В первые недели не рекомендуется долгое время сидеть, водить автомобиль, делать резкие повороты и наклоны. Несколько дней после нуклеопластики больного тревожит легкая болезненность. К возможным осложнениям относятся кровотечение, инфицирование раны, усугубление симптоматического комплекса.
Гидропластика — малоинвазивный способ удаления патологических тканей высокоскоростной струей жидкости. В результате происходит снижение давления на нерв, отчего уходит болезненность. Отличается такой вариант иссечения тканей малой травматичностью и отсутствием побочных реакций. Для создания доступа к грыже делается небольшой прокол.
Важной особенностью гидропластики будет отсутствие влияния на ткани позвоночника высоких температур.
Показаниями к операции служат следующие состояния:
- нарастание симптоматического комплекса;
- ухудшение качества жизни, невозможность выполнять физическую работу;
- повреждение нерва, выраженная слабость, нарушение чувствительности;
- стойкий болевой синдром в течение месяца.
Такая операция противопоказана при секвестрации диска, когда уже происходит компрессия нервных корешков и есть значительная деформация позвоночного столба. Относительными ограничениями к проведению операции будут спондилодез, перелом, стеноз позвоночного канала, сдавливание нервов рубцами, возникших после ранее перенесенной операции.
- быстрое восстановление организма;
- проведение под местной анестезией;
- скорая выписка из стационара;
- отсутствие болезненности;
- возможность проведения в амбулаторном режиме.
После гидропластики пациент избавляет от хронической боли, проходят симптомы онемения конечностей и мышечной слабости.
Повысить эффективность процедуры поможет соблюдение режима после вмешательства. Врачи рекомендуют меньше времени находиться в сидячем положении, научиться правильно поднимать тяжелые предметы, распределяя нагрузку на все мышцы. В течение недели может потребоваться принимать лекарственные средства для устранения последствий операции в виде легкой болезненности и дискомфорта.
Через неделю после операции рекомендуется начать занятия лечебной физкультурой, выполнять упражнения на растягивание и укрепление мышц.
Сколько длится восстановления после операции на позвоночнике:
- эндоскопическое удаление — 2-4 недели;
- полное удаление диска — 4-8 недель;
- лазерная вапоризация — 1-2 недели;
- малоинвазивное вмешательство — 1-4 недели.
Общие рекомендации в послеоперационный период:
- постельный режим в первый день после хирургического вмешательства;
- отказ от физической нагрузки на 1-8 недель, зависимо от вида операции;
- соблюдение диеты, восстановление баланса витаминов и микроэлементов;
- ношение послеоперационного бандажа назначенный врачом срок;
- занятия лечебной гимнастикой после заживления тканей;
- прием симптоматических лекарственных средств;
- регулярное обследование у невролога и вертебролога.
Возможные осложнения после иссечения грыжи межпозвоночного диска:
- инфицирование раны, нагноение хирургического рубца;
- воспаление спинного мозга, что может привести к менингиту;
- рецидив заболевания, что чаще происходит после малоинвазивных методик;
- парез и паралич конечностей.
В случае рецидива патологии больному назначается повторная операция. Если ранее была проведена вапоризация диска или его частичное удаление, следующее вмешательство будет показано для полного иссечения поврежденного хряща.
источник

Следует понимать, что решение о столь радикальном методе должно приниматься предельно обдуманно. Не зря подобная операция рекомендуется врачами лишь по прошествии одного или полутора месяцев после завершения традиционных процедур. И лишь при отсутствии положительного эффекта от лечения. Кроме того, многие специалисты предлагают больным увеличить данный период до 3-х месяцев.

Если решение всё же принято, то необходимо отдавать себе отчёт, что оперативное вмешательство:
- Нередко приводит к последствиям.
- Не даёт стопроцентной гарантии.
- Требует участия пациента в лечении после операции.
Естественно, об этом лечащий врач должен уведомить заблаговременно.
Сегодня практикуется несколько методов удаления межпозвонковой грыжи. Все они будут рассмотрены ниже. Скажем лишь, что выбор операции зависит от множества факторов. Кроме того, каждая из них имеет как сильные, так и слабые стороны.
Данный метод удаления патологии ныне считается устаревшим. Дискэктомия – это открытая операция, во время которой через разрез в коже хирургическим путем удаляется либо весь межпозвонковый диск, либо его часть. Кроме того производится резекция позвоночных отростков, задевающих спинной мозг или артерии. Сама операция проходит под общим наркозом, а разрез на коже составляет около восьми сантиметров.
Недостатками рассматриваемой медицинской процедуры являются:
- Довольно медленное восстановление опорно-двигательных функций позвоночника, вызванное большой площадью повреждений.
- Высокий риск возникновения в мозговой оболочке воспалительных процессов, что потребует 10-ти дневного стационара и широкой антибактериальной терапии.
К достоинствам дискэктомии можно отнести:
- Относительно низкую стоимость операции.
- Всего 3-х процентный риск возникновения рецидива в течение года (при радикальном удалении диска).
Второй аспект можно объяснить тем, что удалённый межпозвонковый диск со временем замещается фиброзной соединительной тканью, в то время, как в оставшихся его частях высок риск повторного развития грыжи. Отметим, что оба указанных достоинства вполне способны стать определяющими при выборе метода операции.

Неоспоримыми достоинствами данного метода являются:
- Очень быстрое избавление от боли, а также улучшение кровоснабжения.
- Заживление происходит в течение нескольких суток. Обычно больной проводит в стационаре не боле трёх дней.
Главными же недостатками ламинэктомии выступают:
- Высокие риски закупорки кровеносных сосудов и повреждения нерва.
- Опасность послеоперационных инфекций, а также кровотечения.
Очень широко рекламируемая и наиболее популярная операция, избавляющая от позвоночной грыжи, носит название эндоскопия. Это малоинвазивное хирургическое вмешательство производится посредством микроскопических инструментов и особого спинального эндоскопа с камерой. Последний вводится через 5-ти миллиметровый разрез в боковое фораминальное отверстие и передаёт многократно увеличенную картинку на монитор. Опираясь на полученное изображение врач удаляет секвестр межпозвонковой грыжи при помощи очень тонкого хирургического инструмента.
Причины, по которым эндоскопия очень популярна таковы:
- Не повреждаются связки и мышцы, что обуславливает быстрое заживление.
- Восстановительный период не превышает трёх недель.
- Короткая (пару часов) и практически бескровная операция.
- Выписка больного на следующий день.
При столь впечатляющих достоинствах указанного метода, недостатков у эндоскопической операции не меньше. Среди них:
- Необходимость спинальной анестезии, требующей тщательной подготовки, в процессе которой необходимы предварительные внутривенные вливания. Кроме того, эта процедура может вызвать осложнения с последствиями, вроде стойкой головной боли.
- Метод не универсален, и подходит не для каждой межпозвонковой грыжи. Многое решает именно расположение последней.
- Большой риск послеоперационных рецидивов, который достигает 10-ти процентов.
Кроме всего перечисленного выше, следует знать, что данная операция весьма дорогостоящая, поэтому решаться на неё следует, тщательно взвесив все «за» и «против».
Суть рассматриваемой нейрохирургической операции сводится к проникновению в район сдавливаемого нерва, с последующим его высвобождением. При микродискэктомии разрез кожи не превышает 4-х сантиметров, а сама операция выполняется при помощи мощного микроскопа и новейших инструментов, что позволяет сделать всё на микроскопическом уровне.
В настоящее время этот метод считается весьма успешным, а потому применяется очень часто. Операция проходит под общей анестезией. При этом мышечная ткань абсолютно не повреждается, поскольку доступ к сдавленному нерву врач получает благодаря удалению части жёлтой связки позвоночника. После этого ущемлённый нерв отодвигается и следует удаление ткани межпозвонкового диска. По окончании процедуры, для более быстрой регенерации диска, применяют лазерное облучение в месте проведения оперативного вмешательства.
Плюсами такого хирургического решения являются:
- Возможность удаления нескольких патологий в течение одной операции.
- Короткое пребывание в стационаре (до 3-х дней).
- Быстрое и очень эффективное снятие болевого синдрома.
Также необходимо отметить, что после микродискэктомии приступить к неактивной деятельности реально уже через четыре недели, а к активной физической – через 1,5-2 месяца.
С другой стороны, несмотря на короткий восстановительный период специалисты рекомендуют использовать жёсткие поддерживающие корсеты для позвоночника на протяжении двух месяцев после операции.
К недостаткам оперативного метода следует отнести:
- Высокую стоимость операции, которая достигает 70-ти тысяч рублей (с лазерной реконструкцией диска).
- Рубцово-спаечный эпидурит, который по статистике приводит к рецидивам в 15-ти процентах случаев.
Данная операция по удалению грыжи позвоночника — наиболее современный и инновационный метод. Она является малоинвазивной, и проводится под местным наркозом. Смысл же нуклеопластики заключается в снижении давления на корешок нерва.
Процедура состоит в том, что внутрь поврежденного диска под контролем рентгеновского аппарата вводятся иглы, диаметр которых колеблется от двух до трёх миллиметра. Через эти иглы на поврежденный участок воздействуют плазменным, радиочастотным или же лазерным излучением, в результате чего создаются каналы в которых распадается дисковое вещество. Это способствует снижению давления на нерв, и соответственно, снятию болевого синдрома.

- Минимальные риски осложнений и последствий.
- Сорокаминутная безопасная и простая операция.
- Выписаться можно через пару часов после процедуры.
Единственным существенным недостатком дисковой нуклеопластики является тот факт, что этим методом можно избавиться только от межпозвоночных грыж, размеры которых не превышают 7-ми миллиметров.
Процедура, которая во многом схожа с предыдущей операцией. В процессе межпозвонковый диск разогревают до 70-ти градусов в нескольких местах посредством лазерного излучателя малой мощности. Сама операция порой выполняется совместно с хирургическим удалением грыжи, но возможен вариант и её отдельного проведения. В последнем случае лазерную дископластику делают для реконструкции повреждённого позвоночного диска.
По сути, достоинства данного метода аналогичны таковым при дисковой нуклеопластике. К «минусам» следует отнести дороговизну и ограничения по размерам грыжи.
Главными критериями, при которых любой из указанных методов станет успешным, являются:
- Предварительное профессиональное обследование посредством магнитно-резонансного или же компьютерного томографа, а также сдача необходимых анализов и консультация с несколькими независящими врачами, включая анестезиологов.
- Правильный выбор метода удаления грыжи, который учитывает её тип, расположение, размеры, а также прочие факторы, способные повлиять на состояние здоровья пациента.
- Учёт и осознание возможных послеоперационных последствий и осложнений, которые могут потребовать интенсивной антибактериальной терапии.
Кроме того следует понимать, что проведение операции, заживление раны и снятие швов – это ещё не конец. Далее следует длительный период восстановления, включающий лечебную физкультуру, и в большинстве случаев, ношение корсета, что в итоге позволит избежать рецидивов и осложнений. Также придётся регулярно посещать лечащего врача и проходить контрольные осмотры.
Совершенно очевидно, что цена операции по удалению межпозвоночной грыжи для многих имеет существенное значение. Но указать конкретные цифры и суммы достаточно затруднительно, поскольку они зависят как от страны или города, в котором Вы планируете прооперироваться, так и от самой клиники, где это произойдет. Поэтому мы рекомендуем обратиться в выбранный хирургический центр непосредственно после окончательного принятия решения об операции, и уточнить все необходимые нюансы и расценки на текущий момент.
источник