На долю пупочных грыж приходится около половины образований, которые возникают в области передней брюшной стенки. Статистика свидетельствует, что каждый 10 человек сталкивается с данной патологией. Лишь половина пациентов обращаются в больницу самостоятельно. У остальных пупочная грыжа выявляется случайно, при обращении к врачу по другому вопросу или при плановой диспансеризации.

Пупочная грыжа (ПГ) – это выход части внутренних органов, которые располагаются в брюшной полости, через грыжевые ворота в районе пупочного кольца. Расхождение тканей в районе пупка может быть спровоцировано разными факторами. Общее одно – вылечить ПГ можно только хирургическим путем.
Исключений из этого правила немного:
- не врожденная грыжа небольшого размера в возрасте до 5-6 лет — проходит самостоятельно по мере роста ребенка
- состояние здоровья больного, при котором проведение операции небезопасно и представляет потенциальную угрозу жизни.
Обратите внимание! Пупочная иная грыжа не проходит самостоятельно никогда. Для ее лечения требуется ушивание дефекта передней брюшной стенки. Затягивание с обращением к хирургу приводит к осложнениям.
Противопоказанием к проведению герниопластики может служить состояние здоровья больного, его возраст. Целесообразность оперативного вмешательства оценивается индивидуально.
Возможные противопоказания к хирургическому лечению пупочной грыжи:
- Преклонный возраст пациента вкупе с большим размером образования. Операция может быть признана нецелесообразной у пациентов старше 70 лет, если ее исход, дальнейшая реабилитация представляется сомнительным по состоянию здоровья.
- Хронические заболевания, которые влияют на переносимость хирургического вмешательства. Это сердечная, почечная, дыхательная недостаточность, заболевания крови, цирроз печени, тяжелый сахарный диабет.
- Неизлечимые заболевания. Если пациент неизлечимо болен, то проведение оперативного вмешательства может увеличивать риск преждевременной смерти.
- Состояния, которые препятствуют безопасной анестезии. Например, недавно перенесенный инфаркт или инсульт.
- Беременность, вторая половина срока. Как временное состояние позволяет отложить опасную для плода и матери операцию. При условии, что пупочная грыжа не угрожает им больше оперативного вмешательства.
- Инфекционные болезни в активной стадии. Лечение откладывают до выздоровления пациента.
- Детский возраст. Если пупочная грыжа у ребенка не врожденная, то она может пройти самостоятельно в дошкольном возрасте. Часто пупок втягивается, как только малыш начинает ходить.
Обратите внимание! Целесообразность ушивания пупочной грыжи решается индивидуально, с учетом всех особенностей пациента и его болезни.
Техника проведения герниопластики у детей хорошо отработана. Осложнения после операции по ушиванию пупочной грыжи у маленьких пациентов составляют менее 1%. Оперативное вмешательство проводят под общим наркозом. Средняя продолжительность около 40 минут. Малыша предварительно готовят:
- Голодная диета с предыдущего вечера обязательна
- За 2 часа до операции нельзя давать ребенку даже воду.
Выбор методики проведения оперативного вмешательства остается за хирургом. Классическая пупочная герниопластика у детей при неосложненной грыже проводится следующим образом:
- Проводится горизонтальный, полукруглый разрез ниже пупка
- Содержимое грыжевого мешка вправляется в брюшную полость
- Мешок иссекается
- Грыжевые ворота зашивают «внакладку».
Выход из наркоза у ребенка сопровождается дурнотой, рвотой, плачем. Родителям не следует пугаться необычного поведения ребенка в первые полчаса после операции. Это обычная реакция детского организма на общий наркоз.
Показания для герниопластики ПГ у детей:
- Ущемление. Сопровождается болью, подъемом температуры, тошнотой, рвотой.
- Большой размер
- Возраст старше 6 лет
- Хоботообразная форма.
Успешность хирургического лечения пупочной грыжи у детей достигает 100%. Восстановительный период до недели.
Обратите внимание! Если доктор рекомендует хирургическое лечение пупочной грыжи вашему ребенку, значит, у него есть для этого достаточные основания.
Подготовительный этап включает в себя обязательное обследование состояния здоровья пациента. Для этого проводят:
- Лабораторные исследования крови и мочи (общий, биохимия)
- Анализ крови на инфекционные болезни: гепатит, ВИЧ, RW
- УЗИ брюшных органов и зоны грыжевого образования
- ЭКГ
- Осмотр специалистов по необходимости, гинеколог для женщин обязательно.
От больного требуется соблюдение диеты и голодного режима перед операцией + предварительная гигиеническая подготовка тела, включая бритье интимной зоны.
Существует несколько отработанных методик проведения пупочной герниопластики. Это малоинвазивные, которые проводят под местным обезболиванием и классические, под общим наркозом. Выбор способа удаления ПГ зависит от ситуации, возможностей клиники и, в некоторой степени, от желания пациента.
Три классических метода проведения операции с широким доступом отличаются ориентацией техникой разреза и ушивания грыжевых ворот. Показаны при средних и больших пупочных грыжах.
Операция с классическим доступом к грыжевому мешку, под общим наркозом. Рассечение брюшной стенки вертикальное, по центру грыжевого выпячивания. Операционное поле открывается путем отделения верхнего слоя от апоневротического на 10-15 см в стороны. Вскрытие грыжевого мешка делают в районе шейки. Содержимое заправляют на место. Грыжевой мешок иссекают. Ушивание проводят натяжным методом по белой линии, накладывая слои соединительной ткани с боковым захлестом. Швы узловые.
При небольших грыжах пупок стараются сохранить. Если размеры ПГ превышают средние, то пупок удаляют. Часто при такой операции «попутно» удаляют жировой фартук пациентам с тяжелым ожирением.
Послеоперационный период 2-3 месяца. Ограничения в трудовой деятельности и физической нагрузке до года. Вероятность рецидива высокая.
При ушивании ПГ по Лексеру разрез производят под пупочным кольцом, полукругом, по нижней границы грыжевого выпячивания. Верхний слой отслаивают от апоневротического кверху. Осматривают грыжевой мешок, удаляют спайки, вправляют содержимое и удаляют его.
Грыжевые ворота (апоневротический слой) ушивают методом кругового кисетного шва и затягивают к центру, завязывают. Края мышечных влагалищ сшивают узловыми стежками. Все швы накладывают посредством шелковых нитей. Последним подшивают верхний кожный лоскут.
Здесь разрез проводят по обеим сторонам грыжевого выпячивания. Делают два полукруга, отслаивают лоскут кожи, покрывающий грыжевой мешок. Определяют локацию грыжевых ворот, рассекают спайки. Грыжевой мешок вскрывают, вправляют внутренние органы в полость живота. Мешок иссекают вместе с покрывающим лоскутом кожи.
Грыжевые ворота зашивают двумя рядами узловых швов. Брюшину зашивают сплошным швом саморассасывающимся шовным материалом. апоневротические слои сшивают шелковыми нитками узловыми стежками с накладыванием лоскутов внахлест.
Все операции имеют общие характерные черты:
- При небольших грыжах пупок стараются сохранить. Если размеры ПГ превышают средние, то пупок удаляют.
- Часто при такой операции «попутно» удаляют жировой фартук пациентам с тяжелым ожирением.
- Послеоперационный период 2-3 месяца.
- Ограничения в трудовой деятельности и физической нагрузке до года.
Усечение грыжи при помощи лапароскопического доступа проводят при помощи нескольких небольших разрезов. В них вводят с разных сторон от грыжи хирургические и оптические инструменты. Хирург оперирует, глядя на монитор. Грыжевые ворота закрывают синтетической сеткой, которую вводят также через трубку.
Лапароскопическая операция в разы уменьшает восстановительный и реабилитационный период. Снижает общую нагрузку на организм и может проводиться пациентам, которым нельзя провести классическую операцию по состоянию здоровья. Недостатком лапароскопического метода является не всегда доступное оборудование и более высокая стоимость операции.
Закрытие грыжевых ворот синтетической сеткой является относительно новым и перспективным методом лечения ПГ. Такая пластика позволяет безболезненно и надежно закрыть даже очень большие грыжевые отверстия. Со временем имплантат зарастает собственной соединительной тканью, что предотвращает возникновение повторной грыжи.
Сетчатый имплантат может быть установлен как при полостной операции, так и лапароскопическим способом. Закрепляют сетку нерассасывающимся шовным материалом или титановыми скрепками.
- Послеоперационное инфицирование. Происходит крайне редко. Профилактический прием антибиотиков показан возрастным или ослабленным пациентам.
- Серома или послеоперационный отек. Возникает чаще как аллергическая реакция на установку имплантата. В лечении не нуждается, проходит самостоятельно. Требуется диагностическая дифференциация с рецидивом грыжи.
- Кровоизлияние. Показан дренаж.
- Невралгические нарушения послеоперационного периода – нарушение чувствительности отдельных участков, зуд, жжение, беспокойство. Симптомы проходят самостоятельно.
- Непроходимость кишечника, нарушения дефекации возможны из-за изменения местоположения кишечника. Для профилактики показана диета + препараты, стимулирующие моторику кишечника.
Реабилитация зависит от типа проведенной операции. Постельный режим назначается на трое суток, затем рекомендуется посильная двигательная активность. пациенту показано ношение бандажа от 1 до 6 месяцев. Послеоперационный бандаж при лечении пупочной грыжи предотвращает излишнее напряжение брюшной стенки и подъем внутрибрюшного давления.
Двигательная активность необходима для стимуляции кровообращения, работы кишечника и для того, чтобы внутренние органы «определились» с новым местом после вправления.
Обратите внимание! Двигательная активность не означает физическую нагрузку! Всякая тяжелая работа, предполагающая напряжение мышц живота исключается на 1 год. Только качественная реабилитация поможет исключить рецидив пупочной грыжи.
Послеоперационные повторные пупочные грыжи возможны:
- у детей – менее 1% от всех проведенных операций
- у взрослых при малых и средних грыжах вероятность рецидива составляет около 10%
- при больших и гигантских ПГ – до трети.
Чтобы не доводить ситуацию до критической, следует внимательно относиться к своему здоровью и вовремя обращаться за медицинской помощью.
источник
Методы проведения операции по удалению пупочной грыжи: лапароскопический, открытый, герниопластика, удаление лазером. Длительность операции, реабилитация и возможные осложнения. Прогнозы и отзывы пациентов.
Читайте советы наших экспертов
Симптомами пупочной грыжи являются:
- уплотнение или выпячивание в области пупка;
- расширение пупочного кольца;
- боль в середине живота при физической нагрузке, кашле;
- тошнота.
Заболевание может возникнуть в любом возрасте как у мужчин, так и у женщин. Но чаще пупковая грыжа встречается у младенцев и людей старше 40 лет.
Предрасполагает к появлению грыжи у взрослых слабость соединительной ткани, мышц живота. Выпячивание может возникнуть при повышенной физической нагрузке, поднятии тяжестей, хронических заболеваниях, сопровождающихся кашлем. Также способствуют образованию грыжи избыточный вес, запоры, период беременности, асцит (скопление жидкости в брюшной полости).
Пупочная грыжа у младенцев может быть врожденной (из-за неправильного формирования органов в утробе матери) или приобретенной. Последняя возникает при частом повышении давления внутри брюшины из-за плача, медленном зарастании пупочного кольца. В некоторых случаях грыжу младенцам вправляют безоперационно – с помощью массажа.
Первичное обследование грыжи заключается в визуальном осмотре больного врачом-терапевтом. Осмотр и пальпация проводятся в горизонтальном и вертикальном положении. При обнаружении грыжи врач назначает дальнейшие обследования:
- УЗИ органов брюшной полости;
- герниографию – диагностику с помощью контрастного вещества, вводимого в брюшину;
- ФГДС (при исследовании комплекса заболеваний желудочно-кишечного тракта);
- компьютерную томографию.
Для уточнения формы и размеров грыжи достаточно УЗИ-диагностики. Однако для более подробного исследования и выявления сопутствующих заболеваний используются дополнительные методы.
Имеется ряд противопоказаний к операции по поводу пупочной грыжи у взрослых и детей. Поэтому необходимо заранее выполнить обследования, результаты которых могут заставить врача перенести или отменить вмешательство. Подготовка перед операцией по удалению пупочной грыжи включает в себя следующие анализы:
- ЭКГ;
- общий анализ крови;
- анализ мочи;
- коагулограмму;
- флюорографию;
- исследования на ВИЧ, гепатит, сифилис.
Противопоказаниями к операции по удалению пупочной грыжи считаются:
- тяжелые сердечно-сосудистые заболевания, недавно перенесенный инфаркт или инсульт;
- беременность, особенно 2-3 триместр;
- пожилой возраст – от 80 лет и старше;
- цирроз печени;
- почечная недостаточность;
- сахарный диабет;
- варикозное расширение вен пищевода;
- инфекционные заболевания в острой стадии;
- нарушение свертываемости крови.
Герниопластика считается простой операцией, особенно при небольшом размере грыжи. Но и в экстренных случаях, при ущемлении или разрастании грыжевого мешка хирургическое вмешательство, как правило, проходит хорошо и успешно для пациента.
Удаление пупочной грыжи у взрослых и детей может быть выполнено традиционным методом (с помощью натяжения тканей, без применения имплантата) или с установкой эндопротеза. Имплантат представляет из себя сетку, которая укрепляет ослабевшую часть брюшины и способствует ее зарастанию новой тканью. Эндопротезы изготавливаются из разных материалов. Некоторые из них со временем рассасываются, оставляя после себя наросшие сверху собственные ткани. Другие остаются на месте и при необходимости могут быть извлечены. Операция с применением эндопротеза способствует уменьшению риска рецидива благодаря укреплению брюшной стенки.
Около 25 лет назад стало возможным применение щадящего метода удаления пупочной грыжи – лапароскопического. Сейчас это основной и самый безопасный способ лечения грыж. Операция проводится через небольшие разрезы, в один из которых помещается камера, в другой – хирургические инструменты. Благодаря малой инвазивности снижается риск появления спаек, сокращается послеоперационный период. Швы после лапароскопии практически не заметны.
Лапароскопическая операция при пупочной грыже у женщин проводится в межменструальный период. При лапароскопии возможен как натяжной способ закрытия грыжевых ворот, так и установка сетчатого имплантата.
Однопортовая лапароскопия или метод одного прокола SILS стала применяться относительно недавно и быстро завоевала симпатии как хирургов, так и пациентов. На настоящий момент это самый продвинутый и эффективный метод, который не имеет осложнений, способствует скорейшей реабилитации пациента и идеален косметически.
Это традиционные способы проведения герниопластики, которые подразумевают закрытие грыжевых ворот с помощью натяжения тканей. Имеются некоторые отличия в ходе операций и показаниях к ним.
Метод Мейо чаще используют у людей с избыточным весом. Вокруг пупка делается два разреза в виде полумесяца, захватывающие лишние жировые отложения. Затем разрезается грыжевой мешок, убираются спайки и некротизированные ткани, внутренние органы вправляются в брюшину. Края грыжевого мешка горизонтально зашиваются. Апоневроз (так называется пластина из соединительной ткани, придающую прочность брюшной стенке) сшивают.
При операции по методу Сапежко делаются разрезы в виде вертикальных линий. После укладывания органов в брюшную полость производится послойное сшивание тканей. В остальном ход процедуры практически аналогичен методу Мейо.
Способ Лексера подходит для случаев, когда пупок и грыжевой мешок неразрывны. При необходимости (большой размер грыжи) в ходе операции пупок удаляется. Врач выполняет разрез в виде полумесяца вокруг опухоли. При срастании грыжевого мешка с пупком бывает трудно освободить его содержимое. Вскрывается дно или шейка грыжевого мешка, органы помещаются в брюшную полость. На шейку накладывают шов, сам мешок отсекается. Грыжевые ворота по методу Лексера закрывают наложением шелкового шва на апоневроз вокруг кольца и нескольких швов на прямые мышцы живота. После этого кожный лоскут, вырезанный в начале операции, возвращается на место и закрепляется с помощью узловых швов.
источник
Как устраняется пупочная грыжа после операции? На этот вопрос, как и многий другой, ответит врач. Грыжа в области пупка — это одно из состояний, при котором внутренние органы (такие как кишечник) выступают за границы передней брюшной стенки через отверстие, локализующееся в районе пупка. Проявляется заболевание в виде выпячивания в области пупка, которое может увеличиваться или, напротив, становиться менее заметным при принятии горизонтального положения. Иногда образование может занимать большую площадь.
Лечит этот сложное заболевание хирург, и обращаться к нему надо сразу же, как только появились неприятные ощущения. К симптомам пупочной грыжи можно отнести следующие явления:
- боли в области живота при кашле или физических нагрузках;
- присутствие тошноты;
- расширенное пупочное кольцо.
Диагностировать пупочную грыжу можно несколькими способами:
- Пройти обследование у узкого специалиста.
- Сделать рентген желудка и двенадцатиперстной кишки.
- Сделать УЗИ.
- Пройти процедуру гастроскопии.
- Сделать такую процедуру, как герниография — рентгенологический метод, заключающийся во введении в брюшную полость особого контрастного вещества, которое позволяет исследовать грыжу.
Пупочные грыжи могут быть двух видов: врожденная и приобретенная. Врожденную можно обнаружить сразу же после рождения ребенка. В области пупка, где была пуповина, имеется шаровидное выпячивание с широким основанием, переходящее в пупочный канатик. Если младенец сильно кричит, грыжевое выпячивание увеличивается. Насколько разными могут быть врожденные или приобретенные грыжи, можно посмотреть на видео, которое демонстрируют пациентам в медицинском учреждении. Как лечить пупочную грыжу? Обычно лечение грыжи хирургическим путем до пятилетнего возраста не проводится. Ее пытаются устранить при помощи массажа и лечебной физкультуры. Если ничего не помогает и пупок не уменьшается, приходится прибегнуть к оперативному вмешательству на грыжу.
Удаление пупочной грыжи у взрослых проходит только оперативным методом, лечение назначается сразу, причем строго в условиях стационара.
Традиционный вид пластики (метод Сапежко и Мейо) имеет некоторые недостатки:
- период восстановления организма может длиться достаточно долго (большие нагрузки запрещены в течение одного года);
- высокий риск того, что образование после операции проявится вновь в той же области.
Практикуется удаление грыжи с использованием сетчатых имплантов, которые могут устанавливаться несколькими способами. Достоинства операции:
- восстановление может происходить не больше одного месяца, оперированный пациент может заниматься физическими нагрузками и даже спортом;
- небольшой процент рецидива заболевания — 1%;
- операция может быть произведена при любом виде анестезии, имеющей долгое действие, необязательно общей.
Лапараскопический метод по удалению грыжи живота — один из наиболее щадящих форм операций, поскольку он может протекать без разрезов на теле, достаточно нескольких проколов. Реабилитация проходит легко и быстро, однако такой метод имеет противопоказания. К ним относятся:
- состояния иммунодефицита, в том числе и ВИЧ,
- нарушения работы печени,
- время менструаций у женщин.
Нередко операцию проводят в комбинации с постановкой сетчатого импланта. Операции по удалению пупочной грыжи у взрослых проводятся по следующей схеме. Сначала пациента помещают в стационар для осмотра и подготовки к оперативному вмешательству. Если пациент поступает в экстренном состоянии, подготовка к операции на пупочную грыжу у взрослых сводится к минимуму.
Затем пациенту делается анестезия (местная или проводниковая; общий наркоз как более сложный используют при повторных проявлениях). Если образование небольшого размера, операция на пупочной грыже сводится к тому, что ушивается пупочное кольцо. Если образование имеет больший размер, его приходится закрывать хирургическим способом. Возникшие спайки рассекаются, что позволяет оставаться внутренним органам в грыжевом мешке. Можно заниматься и профилактикой грыж. Обычно врачи рекомендуют соблюдать некоторые простые правила:
- тренировка мышц живота (это позволит поддержать их в тонусе);
- правильное питание, которые поможет контролировать массу тела;
- в период беременности необходимо носить пупковый бандаж;
- избегать больших физических нагрузок.
Почему появляется пупочная грыжа? У малышей причиной появления может быть замедленное срастание пупочного кольца. Взрослое население чаще подвержено развитию пупочной грыжи после 40 лет. Особенно это касается беременных женщин.
К предрасполагающим факторам относят:
- слабость соединительной ткани;
- медленное срастание пупочного кольца;
- ожирение;
- послеоперационные рубцы.
Факторы риска, способные привести к повышению внутрибрюшного давления:
- частый плач и крик у младенцев;
- перенапряжение в физическом плане;
- запоры;
- период беременности;
- асцит;
- продолжительный сильный кашель.
Детский возраст до пяти лет. Есть определенная вероятность, что грыжа уберется самостоятельно вместе с ростом организма. Если она не является причиной сильного дискомфорта и не создает никаких осложнений, операцию откладывают на несколько лет. После пяти лет мальчикам тоже не всегда рекомендуется делать операцию сразу. А вот девочкам удалять грыжу необходимо. Связано это с ростом репродуктивной системы.
Не делают операции при активных инфекциях в организме потому что операция — это определенный риск, возможны осложнения.
Болезни, которые не излечимы. Так как грыжевая опухоль не является опасным заболеванием, особенно когда находится на ранних стадиях, неизлечимо больных не подвергают риску, связанному с операцией.
Вторая половина беременности. Любая операция — это стресс для организма и, соответственно, риск как для мамы, так и для малыша. Поэтому подобных ситуаций лучше не допускать при беременности. Если образование не несет определенные риски, хирургическое вмешательство откладывают до прекращения грудного вскармливания.
Противопоказанием является инсульт или инфаркт. В таких случаях пациентами тяжело переносится наркоз, из-за этого их не подвергают таком риску.
Нарушения в сердечно-сосудистой и легочной деятельности также являются препятствием для операции.
Большие образования у людей, которые старше семидесятилетнего возраста, удаляют крайне редко. Хирургическое вмешательство такими пациентами переносится плохо.
Операция по удалению пупочной грыжи противопоказана пациентам с диабетом, а также при почечной недостаточности, протекающей в тяжелой форме, циррозе печени с осложнениями, варикозном расширении вен пищевода.
источник
Хирургическое живота проводится несколькими методами. Стандартная операция – герниопластика, показана планово или при осложненной грыже. Пластика собственными тканями или с использованием синтетического импланта для ушивания дефекта проводится лапароскопически, или путем герниопластики. Обтурационная герниопластика применяется часто для удаления пупочного дефекта, а выпячивание белой линии живота устраняются лапароскопически или ненатяжной герниопластикой. Всего существует более 300 вариантов пластики живота, но выше представлены стандартные методики, с которыми хирурги активно работают последнее десятилетие.
Хирургия грыж представляет три группы операций:
- Натяжная пластика собственными тканями – грыжевой дефект ушивается апоневрозом, фасциями, путем многослойного пришивания тканей;
- Лапароскопическая операция – современная хирургия выпячиваний живота предлагает удаление выпячивания через небольшие проколы брюшной полости, через которые есть возможность введения сетчатого импланта;
- Ненатяжная пластика (герниопластика) – операция с установкой синтетической сетки.
Ранее хирургия грыж ограничивалась необходимость закрытия дефекта близлежащими тканями, что практикуется и на сегодняшний день, но не так активно. Операция проводится через разрез 10-12 см, грыжевой мешок отделяется и удаляется, а органы возвращаются на свое место. После устранения дефекта проводится пластика тканями, путем пришивания мышц к паховой связке.
Хирургия грыж путем натяжной пластики имеет больше недостатков, недели преимуществ:
- Высокий риск повтора выпячивания в области брюшной полости после операции;
- Долгая реабилитация после операции, необходимость исключить физические нагрузки, изменить питание как минимум на 6 месяцев;
- Болевой синдром, риск плохого заживления рубца и появления воспаления;
- Появление в месте рубца – , что часто наблюдается при ушивании дефекта собственными тканями.
Современная хирургия представила альтернативный и более выгодный вариант удаления , заменив собственные ткани синтетическим сетчатым имплантом.
Эндоскопическое лечение грыж имеет, как неоспоримые преимущества, так и убедительный список возможных последствий в связи с новизной метода и сложностью исполнения. Хирургия лапароскопическим методом отличается хорошим косметическим результатом и применением современной высокоточной аппаратуры.
Особенности лапароскопической операции:
- Доступ к грыже формируется через три прокола не более 3 см, через которые вводится камера, свет и необходимые инструменты;
- После операции больной себя хорошо чувствует и через день выписывается домой;
- Возможность одновременного лечения других патологий брюшной полости;
- Короткая реабилитация и низкий процент рецидива.
Операция проводится только под общим наркозом, что увеличивает риск осложнений после лечения.
Введение лапароскопа в брюшную полость пациента
Восстановление после живота у пациентов проходит по-разному. Общий реабилитационный период длится от 14 дней до одного года и более.
После удаления абдоминальной грыжи всегда нужно изменять питание, дабы не вызвать нарушение работы ЖКТ. Пациенту назначаются препараты симптоматического лечения, бандаж, физиопроцедуры, ЛФК и массаж.
Щадящее питание, равномерные нагрузки и лечение сопутствующих заболеваний ускоряют процесс восстановления.
Хирургия открытым методом требует правильного ухода за послеоперационным рубцом. Швы снимаются через неделю и все это время нужно промывать рану и менять повязку. Если показано ношение бандажа, важно прикладывать стерильную повязку на место соприкосновение грубого материала с грыжей и обязательно использовать мягкую подкладку.
Операция при грыже живота является единственным верным вариантом лечения, потому опыт специалистов убедительный и постепенно каждая техника усовершенствуется, снижаются случаи ошибок во время операции и осложнений в послеоперационный период.
Состояние, при котором в брюшной полости образуется отверстие, через которое выпадает или выпячивается какой-либо орган, сдавливая близлежащие ткани. В зависимости от степени развития заболевания патологию лечат медикаментозным или хирургическим методом.
Грыжа в брюшной полости давит на внутренние органы. Они смещаются и принимают неестественное положение. Из-за этого пациент чувствует боль.
Врач на осмотре обнаруживает плотное подвижное образование с четкими контурами, при нажатии на которое появляется боль. В зависимости от места локализации образования могут возникать и другие симптомы, например, болезненность в области позвоночника после физических нагрузок, дискомфорт в области паха, болезненное мочеиспускание, боли в животе.
Заболевание может появляться в любом месте организма. Чаще всего возникает , и белой линии живота. Отдельно выделяют межпозвоночную грыжу, которая находится в компетенции невролога и нейрохирурга.
Лекарства эффективны только в том случае, если это патология позвоночника, которая имеет маленькие размеры и не является причиной сильного смещения внутренних органов или позвонков.
Лечение межпозвоночной грыжи медикаментозным путем включает в себя прием следующих препаратов:
- нестероидные противовоспалительные для уменьшения боли,
- хондропротекторы,
- препараты гиалуроновой кислоты,
- глюкокортикоидные средства,
- миорелаксанты,
- антидепрессанты.
Все лекарственные препараты для лечения грыжи назначаются строго в индивидуальном порядке и только профильным специалистом.
Клиника «Санмедэксперт» предлагает своим пациентам несколько способов: эндоскопический и открытый. Оба этих метода преследуют одну цель — устранить отверстие, через которое внутренний орган выходит за пределы своего местонахождения. Для этого используется две техники:
- Натяжная. В процессе хирургического вмешательства на место образования натягиваются собственные ткани организма, в результате чего создается дупликатура.
- Ненатяжная. Закрытие патологического отверстия проводится путем применения сетчатых имплантатов.
В некоторых случаях может использоваться комбинированная техника, то есть, закрытие патологического отверстия происходит при помощи собственных тканей организма и сетчатых имплантатов.
УСЛУГА ДНЕВНОГО СТАЦИОНАРА
Это малоинвазивный метод хирургического вмешательства, который основан на введении в полость грыжи специальных оптических приборов, а также механических или электронных инструментов. Все манипуляции, которые происходят во время операции, выводятся на экран монитора компьютера.
Это полостная операция, во время которой на теле человека делается разрез, открывающий доступ к патологии. Через него и проводятся все хирургические манипуляции.
Естественно, что эндоскопический метод является наиболее оптимальным вариантом для пациента, так как он малоинвазивный и не требует длительного реабилитационного периода. Но если образование большого размера, наиболее эффективным является открытый способ удаления.
Восстановительный период зависит от того, какой именно способ хирургического лечения был применен. После эндоскопического вмешательства реабилитация занимает 7-10 дней, после открытого — 14-20 дней. Но после того, как пациента выписывают, ему еще на протяжении 1-2 месяцев следует воздерживаться от интенсивных физических нагрузок.
Если своевременно не устранить патологию, человек может на всю жизнь остаться инвалидом, особенно, если речь идет о патологических процессах, захватывающих позвоночник. Кроме того, она может ущемляться, приводя к некрозу внутренних органов, вышедших в ее мешок. В этом случае проводится экстренная операция по жизненным показаниям.
Повторное выпячивание возникает в очень редких случаях, чаще всего тогда, когда пациент не выполняет всех рекомендаций врача после операции. Если больной строго следует назначениям специалиста, риск возникновения рецидива составляет всего 5%.
В чем разница полостной и эндоскопической операции?
Основная разница в доступе к грыжевому мешку. При полостной операции производится разрез кожи (длиной примерно 10-15 см), выделение грыжевого мешка, его вскрытие и пластика дефектов мышц. Эндоскопическая операция проводится через небольшие проколы брюшной стенки непосредственно в брюшной полости. Это оставляет хороший косметический результат — шрам после операции практически не виден. Да и период реабилитация после такого вмешательства составляет всего 2-3 дня в стационаре и несколько дней дома. После традиционной полостной операции пациент проводит в стационаре не меньше недели, а потом дома — не меньше месяца. Однако эндоскопическим способом нельзя удалить большие патологии. Поэтому при наличии такой патологии не стоит затягивать с визитом к врачу, чтобы удалось решить эту проблему с минимальной инвазивностью.
Сегодня многие люди старше 40 лет страдают от такого опасного заболевания, как грыжа межпозвоночного диска, которая сопровождается сильными болями в спине, онемением конечностей и другими серьезными симптомами.
При этом порой больные даже не догадываются об истинных причинах своего тяжелого состояния, путая межпозвоночную грыжу с другими заболеваниями спины, такими как радикулит или остеохондроз. Однако существует несколько признаков, характерных для грыжи межпозвоночного диска — это постоянные и сильные боли в области спины, интенсивность которых значительно усиливается после какой-либо физической нагрузки.
На сегодняшний день существует множество эффективных способов лечения межпозвоночной грыжи, которые включают в себя прием необходимых медицинских препаратов и разные лечебные методики. Однако, если консервативные способы лечения данного заболевания не помогли достичь желаемого результата, то тогда единственным способом избавления от него остается лишь удаление межпозвоночной грыжи хирургическим путем (операция).
На сегодняшний день показания для лечения грыжи межпозвоночного диска хирургическим путем условно подразделяются на две основные группы — это абсолютные и неабсолютные показания. Если врач определил пациента в группу абсолютных показаний, то значит, его болезнь находится в очень тяжелой стадии, и удаление межпозвоночной грыжи является последним шансом ему помочь. У таких больных должны наблюдаться следующие симптомы:
- Очень сильные боли в спине, которые невозможно снять никакими иными методами.
- Тяжелые изменения в органах таза, последствиями которых становится невозможность удержать кал и мочу.
Если же пациент попадает в группу неабсолютных показаний, рекомендующих операцию, то в этом случае он имеет право отказаться от удаления межпозвонковой грыжи хирургическим путем. Больные из этой группы к тому же имеют целый ряд тяжелых симптомов, указывающих на то, что их болезнь значительно прогрессирует и уже сегодня наносит их организму большой урон, а именно:
- Сильные болевые ощущения в шейном, грудном или поясничном отделе позвоночника, которые больной готов еще терпеть.
- Большая слабость в мышцах ног, которая при нарушении иннервации может привести к их полной атрофии.
- Частичное ухудшение двигательных функций нижних конечностей пациента, к примеру, паралич стопы.
- Полное отсутствие каких-либо положительных сдвигов в состоянии больного по истечении 3-4 месяцев лечения с применением более консервативных методик.
На сегодняшний день существуют разные методики устранения межпозвоночной грыжи хирургическим путем. Проведем обзор наиболее часто применяемых из них.
В современном мире настоящим «золотым стандартом» при операционном лечении межпозвонковых дефектов считается современное нейрохирургическое вмешательство. Такая операция подразумевает хирургическое удаление межпозвоночной грыжи через очень небольшой разрез в спине больного, что делает ее наиболее малотравматичной и практически безопасной. Благодаря этому после данного оперативного вмешательства человек очень быстро идет на поправку и его почти не беспокоят боли.
Данная операция по удалению межпозвоночной грыжи осуществляется при помощи мощного микроскопа и с использованием специального набора особых микрохирургических инструментов. Это позволяет избежать повреждения соседних тканей и костей позвоночного столба, а также полностью устранить давление на нервные окончания позвоночника.
Как показывают отзывы пациентов, практически сразу после этой операции возможно садиться на кровати и выполнять другие несложные физические действия. В этом случае реабилитация после удаления межпозвоночной грыжи занимает не более 20 дней.
Эндоскоп — инструмент для щадящей хирургической операции
Новая для многих операция по удалению межпозвонковой грыжи с применением эндоскопии стала возможна благодаря тому, что в последнее время в современной медицине начали активно использоваться оптоволоконные технологии. Новейшее нейрохирургическое оборудование позволяет легко визуализировать нежелательное образование на межпозвоночном диске и удалить его с минимально возможным повреждением кожи в месте проведения операции.
Методика оперативного вмешательства по удалению грыжи с использованием эндоскопии имеет много общего с обычной микродискэктомией. Во время данной операции на спине больного делают небольшой разрез, размер которого не превышает 2,5 см. При этом вся операция пошагово выводится на специальный монитор, что позволяет хирургу вести более тщательный контроль за процессом удаления грыжи.
Уже буквально через день после проведения операции больной может вставать с постели и ходить по палате. А через 4 дня после удаления межпозвоночной грыжи осуществляется отзыв его из больницы и отправление домой. При этом риск развития каких-либо послеоперационных осложнений минимален, а реабилитационный период после операции сокращается в несколько раз.
Удаление межпозвоночной грыжи с помощью лазера является наиболее современной методикой избавления пациента от проблем с позвоночником. Данный метод лечения грыжи имеет определенные ограничения, однако при необходимости он может полностью заменить оперативное вмешательство.
На восстановление пациента после этого уходит существенно больше времени по сравнению с другими видами оперативного вмешательства. Болевые ощущения в позвоночнике больного продолжают сохраняться еще на протяжении определенного времени и полностью уходят лишь по истечении нескольких месяцев. В этом случае в программу реабилитации включается ЛФК.
Нередко лазерная терапия выступает в качестве дополнения к обычным методикам хирургического удаления межпозвоночной грыжи. Такая операция позволяет существенно укрепить костную ткань больного позвоночника и не допустить рецидива данного заболевания.
Если у больного наблюдаются какие-либо повреждения костей позвоночного слолба и требуется немедленное укрепление позвоночных суставов, то в этом случае применяется методика вертебропластики. Порой даже проведение операции по удалению грыжи не позволит решить всех проблем со здоровьем человека, если у него наблюдается перелом суставов позвоночника на фоне прогрессирующего остеопороза в результате поражения позвоночника опухолью или серьезной травмы спины.
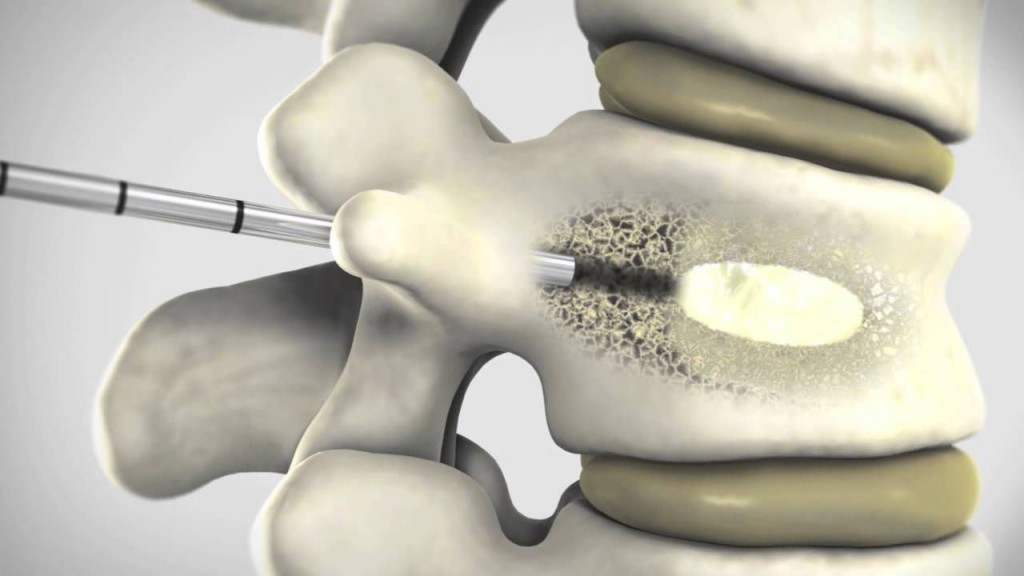
Главной целью данной методики является снятие тяжелого болевого синдрома, который представляет собой следствие серьезного поражения суставов позвоночника. Для его выполнения хирург вначале блокирует рецепторы межпозвоночного пространства путем осуществления околосуставной блокады с использованием сильного анестетика. Если после этого он отметил, что основной причиной сильных болевых ощущений в спине у больного является не грыжевое образование, и операция по удалению межпозвоночной грыжи не приведет к желаемым результатам, то тогда принимается решение о выполнении метода деструкции нервов.
Этот метод лечения особенно незаменим, когда оперативное вмешательство еще не требуется, но в то же время пациента постоянно беспокоят сильные боли в области спины, усиливающиеся при наклонах, поворотах и других движениях туловищем.
Удаление межпозвоночной грыжи с использованием хирургических операций позволяет уверенно прогнозировать больному полное выздоровление от болезни. Современные методы оперативного лечения несут в себе множество весьма положительных эффектов, а именно:
- Практически мгновенное снятие болевого синдрома у пациента при применении эндоскопии, а также стандартных методик.
- Очень большая вероятность полного избавления от болезни.
- Небольшое время пребывания в стенах больницы.
- Реабилитация после удаления грыжи отнимет у больного совсем немного времени (кто делал операцию, сравнительно быстро восстанавливается и чувствует облегчение).
Как всякое хирургическое вмешательство, удаление межпозвоночной грыжи может стать причиной серьезных осложнений. При этом наиболее тяжелыми последствиями оперативного лечения грыжевых образований на межпозвоночном диске являются инфекционные и воспалительные процессы, такие как остеомиелит, спондилит и эпидурит.
Главная профилактика подобных осложнений — своевременное введение пациенту всех необходимых антибактериальных медикаментов. Могут появиться в позвоночном канале новые рубцы и спайки, которые значительно снижают эффективность оперативного лечения и увеличивают период восстановления. Нарушаются двигательные функции в нижних конечностях больного, которые нередко возникают, если в ходе операции был поврежден спинной мозг.
Иногда ухудшается состояние суставов позвоночника, которое неминуемо приведет к дальнейшей деформации диска и проседанию позвонков.
Передняя брюшная стенка имеет несколько анатомически слабых участков: паховая область, пупочное кольцо и белая линии живота. В этих зонах можно наблюдать такой патологический процесс, как грыжа. Выпячивание внутренних органов под кожу и в соседнюю полость происходит под действием высокого давления на фоне мышечной слабости.
Эти факторы становятся основными причинами вентральных грыж у маленьких детей, взрослых и пожилых людей. Образование на животе требует хирургического лечения, иначе патология осложняется такими состояниями, как воспаление, ущемление, некроз, копростаз.
Операция на грыже живота выполняется планово, хирургия предлагает для этого открытый метод и лапароскопию, а выбор техники будет зависеть от тяжести заболевания и состояния пациента. Послеоперационный период имеет еще большее значение для выздоровления, и после того как удалось убрать дефект брюшной стенки, лечение только начинается.
Все операции по удалению грыжи имеют свои противопоказания и риски, потому перед выбором методики хирург назначает комплексное обследование и проводится тщательная подготовка, включающая санацию очагов инфекций, очищение кишечника и подбор консервативных вариантов терапии в послеоперационный период.
Операция по удалению грыжи живота назначается всем без исключения, ведь никакой метод безоперационного лечения не сможет привести к закрытию дефекта брюшной стенки. Оперировать больного важно с целью возвращения органов на свое место с последующим ушиванием грыжевых ворот, которые могут закрываться собственными тканями пациента или сетчатым имплантом.
Гимнастика, диета, бандаж и лекарства — это уже мера после удаления грыжи, когда происходит восстановление организма.
Даже полезная физическая нагрузка не будет способствовать устранению грыжи, а напротив может стать фактором ущемления органов. ЛФК назначат уже после операции по удалению образования для укрепления мышц с целью профилактики рецидива. Что касается бандажа, он также вредит при грыже, но он нужен как удерживающее средство для предупреждения выхода под кожу еще большей части органа.
Специальный пояс не лечит, он помогает до и после операции снизить нагрузку на мышцы живота. Диетическое питание важно в любой период заболевания, ведь от качества продуктов и частоты приема пищи зависит состояние ЖКТ, а это напрямую влияет на симптоматику грыжи. Важно предупредить вздутие живота, запоры и диарею, все те явления, которые повышают давление внутри брюшной полости и сказываются на самочувствии.
Только после удаления грыжи живота снижается риск осложнений со стороны желудка и кишечника, ведь находясь в грыжевом мешке, эти органы могут в любой момент ущемиться, что приведет к их отмиранию с необходимостью срочного иссечения пораженных тканей.
Есть несколько сотен способов грыжесечения, но все их можно объединить в три группы:
- Пластика собственными тканями .
- Лапароскопическая пластика.
- Ненатяжная пластика.
Пластика собственными тканями пациента предполагает ушивание грыжевых ворот мышцами, фасциями, апоневрозом. Доступ к грыже делают через широкий разрез — 8-10 см, потому после операции остается косметический дефект в виде шрама. Этот вариант грыжесечения имеет много минусов. Восстановление после натяжной пластики длится несколько месяцев, и весь период реабилитации запрещено повышение нагрузки.
Операция в 3-15% случаев заканчивается рецидивом или развитием послеоперационной грыжи, что также связано с широким рубцом, который может стать грыжевыми воротами.
Лапароскопическая герниопластика выполняется под общим наркозом с постоянным видеоконтролем. Операция выполняется изнутри брюшной полости, и доступ создается через небольшие проколы (2 см). Три разреза на брюшной стенке нужны для введения камеры и специальных инструментов для иссечения тканей, их ушивания и фиксации сетчатого импланта. Такая операция может проводиться только планово, когда нет противопоказаний к общему наркозу. Основной плюс методики — возможность одновременно устранить сопутствующие патологии брюшной полости.
Послеоперационный период после лапароскопической операции относительно короткий, раны заживают быстро, не остается широких рубцов, риск рецидива практически полностью исключен.
Ненатяжная пластика или операция по Лихтенштейну — это способ закрытия грыжевых ворот с установкой синтетического импланта. За счет отсутствия натяжения в реабилитационный период болевой синдром слабый, риск рецидива ниже, нежели при ушивании дефекта естественными тканями. Такая операция может проводиться как под местной анестезией, так и под общим наркозом. Плановая герниопластика выполняется в амбулаторных условиях, пациент возвращается домой уже на следующий день, а вернуться к физическому труду может через несколько недель.
Последнее десятилетие большую популярность завоевывает именно ненатяжная герниопластика, что обусловлено рядом преимуществ: быстрое восстановление, отсутствие болевого синдрома, минимальный риск рецидива.
Грыжа живота опасна не только для здоровья, но и жизни. Выпячивание органов под кожу у взрослых и детей может протекать долгое время бессимптомно, и видно лишь небольшую припухлость в области брюшной стенки, которая никак не беспокоит. Скрытое заболевание еще более опасно, ведь в любой момент под влиянием высокой нагрузки может случиться ущемление.
Грыжа — это показание к плановой операции, но есть состояния, при которых нужна немедленная помощь хирурга.
Экстренная операция проводится при осложнениях, для которых типичны такие симптомы:
- острая боль в животе, твердость и напряжение брюшной стенки;
- тошнота с рвотой, выделение крови с рвотными массами;
- отсутствие дефекации или диарея с наличием крови в стуле;
- отсутствие кашлевого толчка, невправление выпячивания;
- резкое ухудшение самочувствия, бледность кожи, тахикардия;
- общее недомогание, сильная жажда, повышенная потливость.
Каждая техника оперирования имеет относительные противопоказания. Когда грыжа осложняется, хирург соотносит степень опасности состояния и потенциальный вред операции, принимая решение для сохранения жизни больного.
Плановое грыжесечение требует подготовки:
- отказ от алкоголя за неделю до операции;
- отказ от лекарственных средств за 2 недели;
- отказ от приема пищи с вечера перед операцией;
- лечение сопутствующих патологий ЖКТ;
- витаминотерапия за 2 недели до операции.
Грыжесечение переносится в случае простуды, при инфекционных заболеваниях в стадии обострения, в период беременности. Операция может проводиться через 14 дней после выздоровления, за исключением экстренных показаний.
После удаления грыжи в течение нескольких дней присутствует слабая болезненность. Пациента беспокоит дискомфорт во время движения, есть сложности при ходьбе, наклонах и приседаниях. Неприятные ощущения полностью исчезают через 7-14 дней при условии соблюдения режима реабилитации. Остаточная симптоматика может беспокоить до двух месяцев, что также является нормой.
Если же после операции долгое время присутствует боль, происходит воспаление раны, состояние ухудшается, это говорит о присоединении осложнений.
Возможные осложнения после операции и их профилактика:
- Местные — воспаление, некроз, абсцесс, ишемия, флегмона, гематома. Профилактика — соблюдение правил асептики в ходе операции, плановая обработка раны после грыжесечения, применение антисептических средств.
- Общие — тромбоэмболия, пневмония, компартмент-синдром. Профилактика — комплексное обследование перед операцией, лечение инфекционных патологий, общеукрепляющая терапия, прием антибактериальных средств.
В ранний период после операции (первые 2 недели) есть ряд ограничений и правил:
- до снятия швов нужно ходить на перевязки и следовать всем назначениям;
- важно принимать слабительные средства для исключения запоров;
- соблюдается строгая диета и режим питания;
- исключаются физические нагрузки, поднятие тяжестей, наклоны вперед;
- нужно сохранять вес после операции в течение полугода, иначе есть риск расхождения швов.
Первые недели после грыжесечения самые тяжелые, ведь есть множество факторов, которые могут привести к повышению внутрибрюшного давления и расхождению швов. Чтобы минимизировать риски, важно исключить поражение дыхательный путей, отказаться от курения, избегать вдыхания пыли, пыльцы и других раздражающих веществ.
После плановой операции постельный режим не нужен.
Пациент выписывается из стационара на следующий день и может самостоятельно передвигаться, обслуживать себя, питаться и пить в привычном режиме лишь с незначительными изменениями. Уже на 3 день после грыжесечения можно выходить из дома, совершать прогулки, выполнять легкую физическую работу, но только в послеоперационном бандаже.
Диета после операции подбирается для исключения вздутия живота и запоров. Питаться в ранний период реабилитации нужно небольшими порциями несколько раз в день. Особое внимание нужно уделить рациону при лишнем весе, ведь ожирение является фактором риска развития грыжи брюшной полости.
Целью диетического питания также будет снижение нагрузки на кишечник, который больше других органов давит на область проведения операции. Основной упор в питании делается на вареные блюда и приготовленные на пару.
Следует исключить тяжелые продукты: жирное мясо, грибы, бобовые, капуста. Порции должны быть небольшими, но принимать пищу нужно не менее 5 раз в день.
После грыжесечения рекомендованы нежирные супы, овощные пюре, молочные каши, салаты из овощей. Из жидкости лучше пить чистую воду, и делать это за полчаса до приема еды. Полезными будут компоты, некрепкий зеленый чай с медом, кисели. Ни в коем случае нельзя пить сладкие газированные напитки, крепкий кофе, алкоголь. Лечебную диету назначает врач, и ей нужно строго следовать, независимо от самочувствия.
источник


