Операция грыжи белой линии живота — эффективный метод лечения заболевания. Хотя часто выпячивание в области середины живота имеет небольшие размеры, но оно несет в себе риски ущемления. Ранняя диагностика и проведение оперативного вмешательства помогают уберечь человека от таких тяжелых последствий.
Операция грыжи белой линии живота — эффективный метод лечения заболевания.
Операцию по удалению грыжи назначают в таких случаях:
- наличие болезненного выпячивания в области средней линии;
- большой размер выпячивания;
- появление тошноты и рвоты;
- болезненность при резких и неудобных движениях;
- появление отрыжки;
- чувство жжения в области грудной клетки;
- возникновение икоты;
- появление крови во время опорожнения кишечника;
- нарастание боли (этот опасный симптом может свидетельствовать о развитии ущемления).
Экстренная операция показана при развитии таких симптомов:
- задержка кала;
- воспаление грыжевого мешка;
- увеличение выпячивания из-за отека окружающих тканей;
- покраснение кожи над областью выпячивания и повышение местной температуры;
- резкое напряжение выпячивания, определяемое на ощупь и визуально;
- приступ тошноты, который появился внезапно;
- рвота, возникающая вслед за наступившей тошнотой и не приносящая облегчения;
- примесь крови в кале, иногда полная невозможность опорожнить кишечник, несмотря на наличие позыва;
- резкое повышение температуры (такой признак указывает на общее отравление организма, возникающее из-за омертвения содержимого ущемленного грыжевого мешка).
Операция по лечению грыжи белой линии живота проводится с помощью:
- натяжной герниопластики;
- лапароскопической методики;
- хирургической сетки.
Каждый из этих методов имеет свои преимущества и недостатки и подбирается индивидуально врачом.
В процессе хирургического вмешательства задействуются только собственные ткани организма, которые натягиваются на грыжевой мешок и образуют дупликатуру (двухслойное пластинчатое образование).
Натяжная герниопластика проводится при небольших размерах грыжевого дефекта у молодых пациентов.
Натяжная пластика относится к малоэффективным и устаревшим способам лечения грыжевого выпячивания в области белой линии. Вследствие выраженной слабости соединительной ткани и большой нагрузки на шов часто возникает рецидив, т.е. повторное образование грыжевого выпячивания.
Разрез кожи проводится непосредственно над выпячиванием. Грыжевой мешок аккуратно выделяют и обрабатывают. Вокруг грыжевых ворот освобождают апоневроз (широкую сухожильную пластинку) от жировой клетчатки и рассекают грыжевое кольцо. Пластика выпячивания проводится с помощью способа Мейо.
Пластика выпячивания проводится с помощью способа Мейо.
Операция с использованием хирургического импланта — это лучший способ лечения грыжи. Эта методика пришла на смену натяжной пластике грыжи с помощью натяжения собственными тканями. Сильные стороны применения сетчатых имплантов:
- Минимальный риск развития рецидива. Он составляет менее 1%.
- Незначительный болевой синдром после оперативного вмешательства. Это связано с тем, что сами ткани не сшиваются, не травмируются и не растягиваются.
- Применение хирургической сетки требует минимального нахождения пациента в условиях стационара. Для этого требуется всего день. Только ослабленные пациенты должны быть в стационаре на протяжении нескольких суток.
Для такого вида герниопластики применяются сетки, производимые из лучших синтетических и композитных материалов. Наиболее предпочтительным является использование трехмерных сетчатых имплантов. Их преимущества заключаются в следующем:
- тщательно подобранная анатомическая форма, которая обеспечивает плотное прилегание;
- снижение болевого синдрома;
- сетка не нуждается в фиксации;
- продолжительность операции меньше, чем при натяжной грниопластике.
Продолжительность герниопластики с хирургической сеткой меньше чем при натяжной грниопластике.
Наиболее часто проводится операция по Лихтенштейну. Врач часто использует открытый доступ, т.к. в этом случае можно более эффективно установить имплант. Для обезболивания используется местная анестезия. Устанавливается сетка из нерассасывающегося материала, который полностью инертен к тканям организма.
В ходе операции сетка может дополнительно укрепляться с помощью эндопротезов, применяющихся в тех случаях, когда у пациента имеется врожденная патология соединительной ткани.
Это оперативное вмешательство проводится наименее травматическим путем.
На брюшной стенке пациента делают 3 небольших прокола.
В один устанавливается троакар, устройство с видеокамерой и осветительной микроаппаратурой. Другие надрезы применяются для введения хирургического инструментария.
Главными преимуществами лапароскопии являются:
- минимальный болевой синдром;
- небольшой реабилитационный период;
- отсутствие необходимости длительного пребывания пациента в условиях стационара (иногда он может пойти домой уже через несколько часов после операции);
- отсутствие постоперационных швов и рубцов;
- в послеоперационный период нет необходимости носить бандаж;
- спустя месяц пациент может возвратиться к привычному ритму жизни и физическим нагрузкам;
- снижение риска инфицирования раны и грыжевого мешка (это имеет большое значение в лечении лиц с ослабленным иммунитетом и тяжелыми сопутствующими патологиями ,например, диабетом).
Главными преимуществами лапароскопии являются отсутствие постоперационных швов и рубцов.
Лапароскопическое удаление грыжи белой линии живота имеет относительный недостаток: отсутствие возможности коррекции положения прямых мышц. У худых людей возможно неполное восстановление формы брюшной стенки.
Лапароскопическая операция не подходит больным с тяжелыми нарушениями работы сердца, системы дыхания.
Хирургическое удаление грыжи не проводится, если у пациента наблюдаются следующие патологии и состояния:
- грыжи больших размеров у пациентов старше 70 лет;
- заболевания легочной и сердечно-сосудистой системы в стадии декомпенсации;
- беременность;
- цирроз печени;
- портальная гипертония;
- водянка;
- варикозное расширение вен пищевода и области прямого кишечника;
- диабет, сочетающийся с отсутствием эффекта от вводимого инсулина;
- тяжелая недостаточность почек в стадии декомпенсации;
- паллиативное лечение некоторых заболеваний.
источник
Грыжа белой линии в зоне живота — это патология, которая образуется в результате выпячивания сквозь просветы между сухожильными сплетениями прослоек соединительной жировой ткани и большого сальника брюшины. Это болезненное для человека характерное выпячивание, сформировавшееся из-за роста грыжевого мешка и частичного перемещения органов.
Грыжа белой линии в зоне живота — это болезненное для человека характерное выпячивание, сформировавшееся из-за роста грыжевого мешка и частичного перемещения органов.
В запущенном состоянии болезнь приводит к осложнениям, связанным с ущемлением, и отмиранию части петель кишечника. Вылечиться от заболевания оперативно невозможно, а только посредством проведения операции на грыжу белой линии живота.
Брюшная полость человеческого организма состоит из развитой мускулатурной основы, которая надежно закрепляет органы внутри организма. Белая линия в зоне живота не входит в эту область фиксации. Это тонкая структура, с минимальным содержанием нервных окончаний и крупных кровеносных сосудов, волокна сухожилий которых достаточно слабы.
В нормальном состоянии ее ширина достигает от 1 до 3 см, но при истончении или расслаблении начинают проявляться расхождения мышц, которые образуют грыжевые ворота. От размера их ширины и определяется степень заболевания:
- размер выпячивания составляет от 3 до 5 см;
- размер выпячивания — 7 см;
- выпадение части органов и, как следствие, опущение живота.
Существует классифицирование по месту формирования грыжи: надпупочное (локализация выше пупочного кольца), подпучное (располагается внизу) и околопупочное (с любой стороны возле этой области).
Грыжа белой линии образуется у людей, испытывающих сильные нагрузки, особенно при поднятии тяжестей.
Грыжа белой линии образуется у людей, испытывающих сильные нагрузки, особенно при поднятии тяжестей. Например, при постоянных тяжелых физических работах, у беременных, при геморрое, запорах.
Симптомами данного заболевания являются:
- резкие болевые ощущения при нагрузках;
- новообразования, которые при пальпации ощущаются как плотные и порой болезненные;
- частые позывы к рвоте, постоянная тошнота, приступы изжоги.
По мере разрастания грыжи приступы боли могут меняться от тупых ноющих, имеющих кратковременный характер, до продолжительных.
При ухудшении состояния проявляются такие симптомы, как:
- кровяные сгустки в кале;
- болевые ощущения носят постоянный, ноющий характер;
- частые позывы к рвоте;
- грыжу невозможно вправить внутрь брюшной полости нажатием.
Болезнь протекает в 3 этапа:
- образование липомы;
- начальная стадия;
- окончательно сформировавшаяся выпуклость.
Грыжа формируется в тот момент, когда в просветы начинает проникать соединительная жировая ткань, из которой формируется мешок. Уже на втором этапе в него перемещаются фрагменты петель кишечника или большого сальника. На заключительной стадии просвет представляет собой грыжевые ворота округлой формы. Их диаметр порой составляет 10-12 см. При слабой структуре белой линии наблюдается появление множества грыжевых образований по всей длине.
Грыжа формируется в тот момент, когда в просветы начинает проникать соединительная жировая ткань, из которой формируется мешок.
Консервативных методов для лечения грыжи белой полосы в зоне живота не существует, такое образование удаляется только хирургическим путем. Такие операции носят плановый характер и назначаются врачом после полного обследования пациента. Во время проведения процедуры хирург отделяет грыжевой мешок, при помощи скальпеля надрезает его, визуально определяет состояние органов, попавших внутрь, и помещает их в полость. Затем вырост удаляют. После этого проводятся манипуляции по укреплению белой линии живота, в связи с этим различают несколько видов операций.
При этой операции после удаления хирург как бы стягивает и сшивает между собой стенки белой линии живота, тем самым укрепляя ее, отсюда и название — натяжная.
Это самый простой способ, но он имеет ряд недостатков: делается большой разрез и остается шов, риск рецидива высок (около 20-40%), долгий срок реабилитации.
Для укрепления белой полосы в области живота используются специальные хирургические заплатки из сетчатого эндопротеза. Эта процедура носит еще название ненатяжной герниопластики. Это самый популярный и распространенный вид операций, так как считается малотравматичным и с низким риском развития рецидива грыжи.
Лапароскопия широко применяется в клиниках с высокотехнологичным оборудованием и относится к малоинвазивной хирургии, направленной на то, чтобы минимизировать область вмешательства и снизить степень травмирования тканей.
Вместо длинного разреза хирург проделывает 3 небольших прокола, через которые удаляется грыжевой мешок и устанавливается хирургическая сетка. Подобная операция снижает до нулевой отметки риск появления рецидива и сокращает восстановительный период пациента.
Для проведения лапароскопии есть противопоказания — это хронические болезни легких и сердца.
Противопоказаниями к плановому хирургическому вмешательству считаются гигантские вентральные грыжи у пациентов старше 70 лет при наличии сердечного заболевания или патологии бронхолегочной системы.
Повременить с операцией необходимо при беременности.
Повременить с операцией необходимо при беременности, а воздержаться от нее лучше пациентам с циррозом печени, сопровождающимся асцитом, варикозным расширением вен пищевода и прямой кишки; диабетикам в отсутствии эффекта от введения инсулина; больным с тяжелой хронической почечной недостаточностью.
Грыжа белой линии живота может осложняться развитием ущемления, когда грыжевой мешок невозможно вправить обратно в полость. При этом пациент испытывает резкую боль, которая сопровождается рвотой и запорами. В таком случае промедление может привести к летальному исходу, а операция будет проводиться экстренно.
Ущемление приводит к нарушению кровообращения, которое вызывает омертвление внутренних органов и развитие перитонита.
При вскрытии грыжевого мешка хирург внимательно изучает внутренние органы и устраняет все омертвевшие участки.
Перед проведением хирургической процедуры пациент проходит специальную подготовку: за 2 недели до операции запрещается принимать лекарства с содержанием аспирина, необходимо соблюдать полноценное питание, не употреблять алкогольные напитки.
Грыжа белой линии живота может осложняться развитием ущемления, когда грыжевой мешок невозможно вправить обратно в полость, при этом пациент испытывает резкую боль.
Процедура строго противопоказана тем, кто совсем недавно перенес простуду или воспалительные заболевания, нужно дождаться полного выздоровления и затем в течение 2 недель соблюдать вышеуказанные рекомендации. Исключения составляют только экстренные показания к операции. Пациент проходит полное медицинское обследование, которое включает в себя:
- 1 Рентгеноскопию желудка с применением контраста. По ее результатам исключаются такие заболевания, как язва или опухоль желудка из-за схожей симптоматики, а также просматривается, нет ли выпадения в грыжевой мешок желудка.
- 2 Гастродуоденоскопию (осмотр слизистой оболочки желудка и двенадцатиперстной кишки при помощи гастроскопа).
- 3 Ультразвуковое исследование живота.
- 4 Магниторезонансную томографию живота.
- 5 Герниографию. Данное обследование назначается крайне редко, только когда диагноз невозможно поставить со 100%-ной уверенностью.
- 6 Электрокардиограмму.
На основе проведенного комплекса обследований врач получает полную картину заболевания, составляет план лечения. Непосредственно за несколько дней до проведения процедуры пациент сдает кровь на стандартные исследования. Последний прием пищи должен быть не позже 19 часов накануне дня операции, после этого запрещено есть и пить, нужно опорожнить мочевой пузырь и кишечник.
источник
Грыжа белой линии – патологическое состояние, характеризующееся тем, что в точках прикрепления мышц к соединительнотканным структурам образуются просветы, сквозь которые выступает жировая прослойка и часть большого сальника брюшины.
Грыжа не что иное, как болезненное выпячивание. Избавляет от патологии только операция по удалению грыжи белой линии живота.
Образована брюшная стенка мышечными тканями. Ее слои сформированы:
- Брюшиной – тонкой соединительнотканной оболочкой. Прослойка обволакивает внутреннюю сторону живота и органы брюшной полости.
- Подбрюшинной жировой прослойкой.
- Поперечной связкой – плотным пучком соединительных тканей, закрепляющим мышечную стенку.
- Мышцами. Живот полностью сформирован мышечными тканями, наружную поверхность которых покрывает фасция.
- Подкожно-жировой прослойкой.
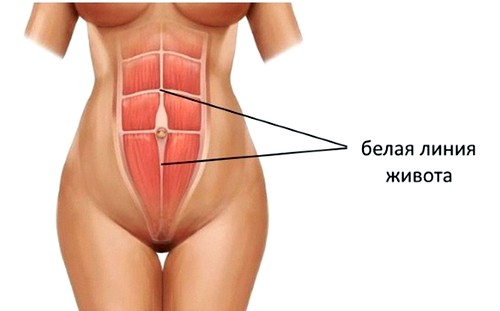
По центру живота пролегает узкая область, в формировании которой не принимает участия мышечная ткань. К ней подходят фасции с обеих сторон живота. Комбинация из волокнистых образований создает белую линию живота.
Ширина линии неравномерна по длине. Вверху, рядом с грудиной, под которой располагается желудок, она достигает 3 см. Спускаясь к пупку, проходя через него к лобку, линия сужается до 1 см. Чаще грыжа белой линии живота возникает в верхней части брюшной полости, там, где волокнистое образование шире.
Классификация заболевания основана на месторасположении грыжевого выпячивания относительно пупка.
- надпупочные (расположены сверху от пупочной впадины);
- околопупочные (находятся рядом с пупочным углублением);
- подпупочные (образуются под пупком).
При этой патологии грыжевой мешок и жировая прослойка выступают в просветы между мышцами.
Самый уязвимый участок белой линии – эпигастральная зона (верхний этаж брюшной стенки), у большинства пациентов грыжи формируются в ней.
Грыжевые выпячивания вокруг и ниже пупочного углубления возникают редко.
Уязвимость волокнистой пластинки, образующей белую линию – ключевая причина появления грыжевого выпячивания. Соединительнотканные структуры, истончившись, ослабевают.
В ослабевшей полосе формируются расселины, что приводит к расхождению (диастазу) мышц. Нормальная ширина белой линии – 3 см. При деформированной полосе мышечные края могут отходить до 10 см.
Причины ослабевания тканей:
- наследственность;
- избыток массы тела;
- послеоперационные осложнения;
- с трудом заживающие раны.
Заболевание вызывает повышение внутриполостного давления. К его увеличению приводят:
- запоры;
- инфекции органов дыхания, вызывающие сильный кашель;
- вынашивание ребенка и роды;
- неадекватные физические нагрузки;
- травмы живота.
Заболевание долго протекает бессимптомно. Только натуживаясь, человек замечает выпирание под кожей. Позднее присоединяется болезненность, интенсивность которой нарастает с увеличением нагрузки. Человека беспокоят пронзительные, интенсивные, колющие, длительные, острые болевые ощущения.
При прогрессировании болезни отмечают:
- выраженное болезненное выпячивание на срединной линии;
- тошнотно-рвотный синдром;
- болезненность при совершении движений;
- боли после приема пищи;
- диспепсию (изжогу, отрыжку, икоту).
При тяжелых формах появляются такие признаки, как:
- испражнения с кровью;
- невыносимые боли;
- постоянная рвота;
- грыжевое выпячивание не вправляется.
Стадии 
Различают 3 стадии заболевания:
- липому;
- начальную форму;
- сформированную грыжу.
При липоме сквозь расселины выступает подкожная жировая прослойка. Начальная форма сопровождается формированием грыжевого мешка. После разрыва брюшной стенки мешок захватывает сегменты тонкого кишечника и сальника.
На 3 стадии формируется грыжа белой линии живота. Появляется плотное образование, причиняющее боль. Ширина грыжевых ворот с округлыми краями доходит до 12 см. Иногда отмечают появление целой вереницы выпячиваний.
Нервные окончания ущемляются не только при поздних формах, но и в начале заболевания, в том числе, если пациент ребенок. Зажатые нервы вызывают болевой синдром. Защемление грыжевого выпячивания – опасная форма, несущая угрозу жизни. Больного экстренно госпитализируют и проводят операцию по устранению грыжи.
Хотя заболевание не причиняет значительных страданий, оно довольно опасно. Ущемление грыжевого мешка – тяжелейшее осложнение. При защемлении сдавливаются органы, кровеносные сосуды, нервы.
Происходит нарушение кровотока. Ткани перестают получать питание, начинают отмирать.
Процесс некротирования длится скоротечен. Если больного экстренно не прооперировать, он погибнет.
Операция проводится по следующим показаниям:
- кровь в фекалиях;
- полное прекращение дефекации;
- невыносимые боли;
- вправить грыжу не получается.
При хирургическом вмешательстве применяют элементарные и технологичные способы лечения. Закрывают дефект тканями пациента или делают пластику с имплантантами.
Дефект ушивают, ликвидируя расхождение мышц живота. Края грыжевых ворот натягивают, накладывают друг на друга так, чтобы образовалось 2 слоя тканей.
Но поскольку родные соединительнотканные структуры слабы, а нагрузки довольно велики, швы у 25-40% пациентов расходятся. Возникает рецидив заболевания. Послеоперационный шов рубцуется, оставляя грубый косметический дефект на коже.
Ликвидировав диастаз, грыжевые ворота закрывают сетчатым эндопротезом. Трансплантат, обрастая тканями, создает прочный каркас. Риск повторного возникновения грыжи низкий.
Хирург делает небольшое иссечение в околопупочной зоне. Удаляет через него грыжевой мешок, вставляет хирургическую сетку. Имплантант вшивают под сухожильной пластинкой, в ее просвете или внутри полости живота.
Сетка, обросшая соединительнотканными структурами, неотличима от родных тканей. Послеоперационные швы на кожных покровах практически незаметны.
При лапароскопической операции на грыжу белой линии живота не производят разреза. Вместо него для удаления грыжи и установки сетчатого эндопротеза врач делает проколы.
Выполняя иссечение грыжевого выпячивания по малоинвазивной методике, меньше травмируют ткани живота. После лапароскопии вероятность повторного выпадения органов минимальна. Период реабилитации короткий. Спустя 10 дней, человек начинает вести привычную жизнь.
Лапароскопию не делают пациентам, обремененным болезнями сердца и легких, при огромных грыжевых образованиях. Ее проведение возможно в таких клиниках, операционные которых оснащены соответствующим оборудованием.
Врач делает несколько проколов, не повреждая брюшных тканей. Вводит баллон между брюшиной и примыкающими тканевыми структурами. Баллон, раздуваясь, создает рабочую зону, позволяющую проникнуть к выпячиванию.
Операция сложна в техническом исполнении. Закреплять хирургическую сетку неудобно. Из-за того, что не удается прочно зафиксировать эндопротез, иногда возникает повторное выпадение внутренних органов.
После параперитонеальной операции больные быстро восстанавливаются. У них не остается косметических дефектов на кожных покровах.
При любой технике хирургического лечения удаляют грыжевое образование и ликвидируют расхождение мышечной ткани на белой линии. Но отдают предпочтение ненатяжным методикам.
Такие хирургические вмешательства:
- надежны;
- малоинвазивны;
- позволяют устанавливать эндопротезы;
- минимизируют риск рецидивов.
Делая операцию, врач отделяет выпячивание. Вскрыв грыжевой мешок, просматривает внутренние органы. Если нет повреждений, возвращает их в естественное положение.
Перевязав мешок, иссекает его. Основание мешка пришивает. Затем хирург ликвидирует расхождение мышц и усиливает соединительнотканные структуры на срединной линии.
Если грыжа белой линии живота защемлена, врач вскрывает мешок. Проверяет кишечные петли, втянутые в выпячивание, анализирует их состояние. Отмершие ткани отсекает, здоровые – вправляет.
Повязки меняют 2 раза в неделю. Через 10-12 дней послеоперационные швы снимают.
В стадии обострения операция неизбежна.
При сформированной грыже носить бандаж бесполезно. Приспособление, сдавливая выпячивание, способствует усугублению болезни.
- чтобы предотвратить появление грыжевого образования;
- после хирургического вмешательства (он не позволяет разойтись швам и поддерживает ослабшие мышцы).
В первые 2-3 месяца пациентам рекомендуют избегать перенапряжения и физических нагрузок. Потом им необходимо выполнять лечебную гимнастику, которая поможет укрепить мускулатуру живота. Комплекс упражнений составляет врач, а выполнять их лучше под присмотром тренера.
После операции назначают диететическое питание. Запрещено питаться едой, вызывающей газообразование и задержку дефекации. В меню включают щадящую пищу (каши и жидкие блюда). Она способствует сохранению целостности швов. Пациентам показано дробное питание малыми порциями.
- здоровое питание;
- спортивные занятия, укрепляющие мускулатуру брюшного пресса;
- контроль веса;
- правильное поднимание тяжестей;
- дозирование физических нагрузок;
- ношение бандажа при беременности.
Бандаж не избавляет от грыжевого образования. Его носят, если назначил доктор (при липоме, слабых мышцах, после операции, пожилые и ослабленные пациенты).
При сформированной грыже он, выполняя функции мышечной ткани, ослабляет ее. Способствует расхождению мышц и увеличению выпячивания.
Нелеченая грыжа приводит к тяжелым последствиям, операция помогает восстановить здоровье и вернуться к нормальной жизни.
источник
Грыжа белой линии относится к патологическим состояниям человеческого организма. Для означенного недуга характерным признаком является появление в местах прикрепления мышечных волокон к соединительной ткани просветов. Через них происходит образование грыжи с выпячиванием жирового слоя.
Если вовремя не начать лечение, то имеется опасение смещения в него внутренних органов. А это в свою очередь грозит защемлением и некрозом тканей. Далее перитонит и все. Мрачно.
Основной причиной выпячивания является ослабление соединительной ткани. В итоге прямые мышцы живота расходятся и между ними образовываются щели. Внутрибрюшное давление выдавливает в них содержимое брюшины, так формируется грыжа белой линии живота.
Этому способствуют следующие факторы:
- Наследственность;
- Послеоперационные рубцы;
- Травмы живота;
- Излишек веса;
- Чрезмерные физические нагрузки;
- Заболевания, одно из характеристик которых является длительный сильный кашель;
- Проблемы со стулом, в частности запор;
- Беременность и роды.
Узнать о проблемах можно по следующим симптомам:
- Тошнота и рвота;
- В эпигастральной области ощущаются боли, после принятия пищи болезненность усиливается.
При ущемлении внутренних органов все симптомы обостряются, частота стула становится реже вплоть до запоров, больного мучают газы. Кишечник перестает работать.
Дополнительным симптомом является боль с отдачей под лопатку, подреберье или поясницу.
При снижении внутрибрюшного давления все симптомы стихают, но только до следующего подъема.
Как уже было сказано, грыжа белой линии живота лечится только оперативным путем стационаре. На сегодняшний день существуют около трех сотен методов герниопластики – именно так называется данная операция. Они подразделяются на следующие виды:
- С использованием тканей самого больного (открытое вмешательство с натяжной пластикой). Для ушивания разрыва тканей используется нерассасывающаяся нить. Такой метод на данный момент в основном используется только в провинциальных больницах, так как имеет немало недостатков. В частности из-за слабости соединительной ткани и того, что человек сам часто нагружает послеоперационное поле, швы расходятся. Это случается примерно у трети прооперированных. Также к минусам метода относят большой послеоперационный шов;
- С использованием синтетических вставок – вмешательство открытого типа с ненатяжной пластикой. Во время процедуры на дефект устанавливается сетка из алломатериала. Она представляет собой прочный каркас, не допускающий повторного появления грыжи белой линии живота. Несмотря на то, что данное вмешательство по сути такое же, как вышеописанное, оно в корне отличается тем, что разрез делается небольшим. Со временем соединительная ткань прорастает сквозь протез и последний практически невозможно будет отличить от собственных тканей человека. Благодаря малоинвазивности операции внешние швы практически незаметны;
- Лапароскопия в последнее время становится все более популярной. Ведь в этом случае врачу достаточно сделать несколько проколов на коже живота и через них ввести сетчатый протез. Риск повторного появления выпячивания минимален. Метод имеет минимальный срок восстановления – до 10 дней. После чего следует возвращение пациента к привычной жизни. Из минусов способа стоит отметить, что он не рекомендуется тем, у кого имеются заболевания сердца и легких. Также для проведения операции по данному методу необходим квалифицированный персонал и специальное оборудование;
- Еще один способ – параперитонеальный, использует метод проколов. Но от вышеописанного отличается тем, что брюшина не прокалывается и не происходит введение инструментов в полость живота. Вместо этого между брюшиной и прилегающими к ней тканями помещают специальный баллон. Затем его раздувают, тем самым, образуя пространство, открывающее доступ к выпячиванию. Плюсы аналогичны лапароскопии, но вот техника выполнения несколько сложнее. Минус в том, что сетку невозможно надежно зафиксировать.
При операции недостаточно только убрать само образование, необходимо также убрать мышечное расхождение.
На данный момент в больницах от первого практически отказались, чаще всего используют 2 и 3 способы, чуть реже последний. Преимущества последних заключено в следующем:
- Они надежны. Практически полностью исключают повторное появление;
- Техника вмешательства минимальна, допускается ее использование даже в амбулаторных условиях;
- Ткани травмируются минимально, благодаря этому практически нет болей и срок восстановления после операции небольшой.
Перед тем как лечь, образно говоря, под нож, пациент должен сдать следующие анализы:
- Кровь и мочу на общий;
- Кровь на биохимию;
- На гепатит, сифилис и ВИЧ;
- Сдать ЭКГ.
Хирургом отделяется и вскрывается грыжевой мешок для оценки состояния находящихся в нем органов. После чего последние помещаются обратно в брюшную полость. Выпячивание перевязывается и отсекается, а основание ушивается. Затем следует сшивание щелей в мышцах.
Вся процедура проходит под общим наркозом, длительность примерно один час (при отсутствии осложнений) – это плановая операция. Обычно в этом случае пациент зачастую уже на следующий день покидает клинику. Перевязки делаются дважды в неделю, швы снимаются на 10-12 сутки.
При срочном вмешательстве (она обычно проводится при ущемленной грыже) часто защемленная часть кишечника отмирает и ее иссекают. В хирургии больной находится практически до полного заживления операционного поля.
После того как человек перенес операцию на грыжу белой линии живота, ему рекомендуется ношение бандажа. Это позволит сохранить целостность швов и поддержит мышцы живота.
Также в первое время запрещается подвергать область живота сильным нагрузкам – это поднятие тяжестей (можно не более 1 кг. Особенно в первые две недели). Кто привык к активному времяпровождению, пока об этом придется позабыть. К более-менее активным занятиям разрешается переходить не ранее двух месяцев после операции.
Назначается специальная диета, ее соблюдение обязательно. Из рациона исключаются все продукты, вызывающие повышенное газообразование и задержку стула. Рекомендуется больше потреблять каши и жидкие блюда.
Тем, у кого имеется излишек массы тела, нужно привести свой вес в более-менее норму.
Она заключается в простых процедурах:
- При беременности использовать бандаж;
- Гимнастика на укрепление мышц живота и всего тела;
- Правильно поднимать тяжести.
Как показывает практика, при использовании натяжных методов операций вероятность рецидива равна 25-40 %. При остальных методах риск существенно меньше.
источник

Чтобы понять, почему появляются грыжи белой линии живота, следует представить строение передней брюшной стенки. Она состоит из нескольких слоев – если рассматривать в направлении изнутри брюшной полости кнаружи, это:
- брюшина – соединительнотканная пленка, покрывающая стенку живота изнутри;
- предбрюшинная клетчатка;
- поперечная фасция – слой соединительной ткани, который укрепляет брюшную стенку;
- мышцы живота, каждая из которых покрыта соединительнотканной фасцией;
- подкожная жировая клетчатка – ее толщина очень разная у разных людей;
- кожа.
Все слои, помимо соединительнотканных, довольно хлипкие – главную роль в укреплении передней стенки живота играют соединительнотканные элементы.
По срединной линии передней брюшной стенки мышц нет. В этом месте соединяются фасции-футляры мышечных массивов правой и левой половины живота. Место соединения формирует в виде переплетения соединительнотканных волокон своеобразный тяж – это и есть белая линия живота.
Она принимает участие в укреплении передней брюшной стенки, благодаря чему человек может поднимать тяжести (штанги, тяжелые сумки из магазина и так далее), напрягать брюшной пресс в других случаях – и все это без боязни, что в этом месте через брюшную стенку будут выпирать органы брюшной полости.
Белая линия на всем своем протяжении неодинаковая:
- в направлении от грудины и до пупка шире, но тоньше в передне-заднем направлении;
- в направлении от пупка до лонного соединения (лобка) – более узкая и толстая.
В норме ширина белой линии живота не превышает 3 см. У больных с грыжами белой линии она может достигать 10 см и больше. Из-за слабости соединительнотканных перемычек белой линии живота развивается расхождение прямых мышц, которые проходят по обеим сторонам от срединной линии живота.
Более уязвимым при напряжении пресса является фрагмент белой линии выше пупка – вероятность возникновения грыжевого выпячивания в этом месте более высокая, чем ниже пупка. Во многих случаях грыжа возникает аж под грудиной.
Главная непосредственная причина возникновения грыж белой линии живота – ее слабость, которая проявляется при неадекватных физических нагрузках. Эта патология возникает преимущественно у мужчин до 30 лет:
- нетренированных;
- только начавших заниматься в спортзале, но спешащих сразу осилить интенсивные физические нагрузки, которые приводят к напряжению слабой линии живота, раздвиганию ее волокон и проникновению между ними жировой клетчатки и внутренних органов.
Факторы, которые способствуют ослаблению белой линии живота:
- генетическая предрасположенность к истончению и слабости соединительнотканных элементов;
- избыточный вес (от 5 лишних килограммов и больше);
- послеоперационная слабость передней брюшной стенки.
Любые причины, которые ведут к увеличению внутрибрюшного давления, являются факторами риска возникновения грыжи белой линии живота. В первую очередь это:
- непосильные физические нагрузки в спортзале;
работа, связанная с постоянным поднятием и перенесением тяжести;
- резкое поднятие тяжести в быту;
- беременность;
- затянувшиеся роды;
- хронические запоры;
- болезни органов дыхания, сопровождающиеся постоянным кашлем;
- скопление свободной жидкости в брюшной полости;
- частые травмы передней брюшной стенки.
Если волокна белой линии живота не выдерживают повышения давления со стороны брюшной полости, то:
- они раздвигаются;
- в них образуются микронадрывы.
Со временем эти прорехи увеличиваются в размере. Так как давление в брюшной полости периодически вырастает, из-за этого ее структуры (кишечник, большой сальник) устремляются в место наименьшего сопротивления.
Чем ниже в направлении к лобку, тем меньшая вероятность возникновения грыжи.
Часто, когда грыжа белой линии живота формируется постепенно, больные никаких жалоб могут не предъявлять. Иногда такую грыжу «носят» годами, при этом не ощущая ни боли, ни дискомфорта, ни нарушений со стороны органов брюшной полости. Бывает, что пациенты даже не подозревают, что у них развилась грыжа. Она может быть выявлено случайно, при обращении к врачу по какому-то другому поводу – особенно это касается пациентов с излишним весом. У части больных на ранних этапах заболевания грыжевое выпячивание может формироваться только при натуживании и физических нагрузках, а в состоянии спокойствия не отмечается.
Симптомы при грыже белой линии живота:
- болезненное выпячивание по средней линии живота; болезненность объясняется тем, что в грыжевых воротах защемляются нервные ветки предбрюшинной жировой клетчатки;
- тошнота и рвота;
- боли в месте грыжи при резких или неуклюжих движениях, поворотах туловища, наклонах;
- болезненность в месте выпячивания после еды (особенно обильной);
- отрыжка, изжога;
- реже – икота (судорожные сокращения диафрагмы).
По мере прогрессирования грыжи боли в месте ее локализации могут иметь различный характер – от тупых ноющих, в виде недлительных приступов средней интенсивности до продолжительных ноющих сильных. Иногда больные даже жалуются на боли «кинжального» характера.

- выделение крови при дефекации;
- боли нарастают, становятся нестерпимыми;
- частая рвота;
- невозможность вправить содержимое грыжи в брюшную полость.
В течении болезни выделяют три стадии:
- формирование липомы;
- начальная стадия;
- сформировавшаяся грыжа.
Сперва через дефекты в белой линии живота проникает жировая клетчатка. Грыжевой мешок начинает формироваться на следующей стадии – начальной. Уже на начальной стадии в грыжевом мешке могут появляться фрагменты петли кишечника или большого сальника.
Полноценная грыжа образуется во время третьей стадии – расщелина в белой линии превращается в полноценные грыжевые ворота овальной или круглой формы (в диаметре они иногда достигают 10-12 см), появляется и увеличивается в размерах уплотнение (сначала просто чувствительное, затем болезненное). При тотальной слабости белой линии живота нередко вдоль нее определяются множественные грыжевые образования.
Грыжа белой линии живота в большинстве случаев не причиняет субъективного дискомфорта (если не учитывать некоторой болезненности), больные могут «носить» ее длительное время, при этом вести обычный способ жизни. Более неприятными являются осложнения грыжи:
- воспаление грыжевого мешка;
- копростаз;
- ущемление.
Воспаление грыжевого мешка наступает из-за его регулярного раздражения (например, если локально давит одежда). Оно может быть:
- асептическое;
- с присоединением инфекционного агента.
В обоих случаях грыжевое выпячивание:
- увеличивается из-за отека тканей;
- кожа над ним становится красной, горячей на ощупь;
- усиливается болезненность.
При прогрессировании возможно нагноение грыжевого мешка и его содержимого.
Копростаз (задержка каловых масс в кишечнике из-за попадания его петли в грыжевой мешок) при грыже белой живота отмечается редко. Он наблюдается, если грыжевые ворота достигают больших размеров и пропускают в мешок петлю толстого кишечника.
Ущемление – самое опасное осложнение грыжи. Ущемиться может:
- стенка петли кишечника (так называемое пристеночное ущемление);
- петля кишечника;
- фрагмент большого сальника.
Механизм ущемления прост. Грыжевые ворота не обладают эластичностью, они не способны сокращаться и задерживать в мешке фрагмент большого сальника или петлю кишечника. Но из-за длительного пребывания в грыжевом мешке его содержимое отекает, ему становится тесно в небольшом пространстве, а грыжевые ворота начинают давить на него. Из-за давления нарушаются кровообеспечение и иннервация тканей содержимого грыжевого мешка, наступает их кислородное голодание, а затем – омертвение сдавленных фрагментов кишечника или большого сальника.
Про ущемление свидетельствуют признаки:
Местные симптомы ущемления грыжи белой линии живота:
- резкое усиление болей в области грыжи;
- напряжение грыжевого выпячивания, которое можно определить на ощупь и визуально;
- невозможность вправить грыжевое выпячивание в брюшную полость даже в горизонтальном положении, резкая болезненность при попытке вправления;
- ригидность брюшных мышц в области грыжи (они становятся твердыми на ощупь).
Общие симптомы:
- бледность кожных покровов;
- возникновение болей по всему животу;
- резко наступившая тошнота, которая сразу сопровождается рвотой;
- наличие крови в кале;
- невозможность оправиться;
- повышение температуры тела; может произойти как рефлекторный ответ организма, но если температура повысилась до 38-39 градусов по Цельсию – это плохой прогностический признак, свидетельствующий об интоксикации организма, которая развивается вследствие омертвения содержимого грыжевого мешка и всасывания некротических продуктов в кровь.
Даже если ущемление грыжи кажется незначительным, оно все равно представляет опасность для жизни пациента – необратимые изменения в ущемленных фрагментах могут наступить очень быстро.
В большинстве случаев диагностика грыжи белой линии живота трудностей не представляет – грыжевое выпячивание:
- определяется визуально во время осмотра срединной линии живота;
- нащупывается в спокойном состоянии пациента или при выполнении им действий, приводящих к увеличению внутрибрюшного давления – покашливании, натуживании.
Диагностика может быть затруднена при избыточной массе пациента. В этом случае для обнаружения грыжи необходимо полностью обнажить переднюю брюшную стенку и изучать буквально каждые ее полсантиметра. Иногда такую грыжу можно выявить с помощью узкого тонкого твердого предмета, который поможет нащупать грыжевые ворота.

Операция по ликвидации грыжи белой линии живота называется герниопластика. Разработано около 300 разновидностей таких операций, но только лечащий врач (оперирующий хирург) может выбрать вариант, подходящий для конкретного пациента, учитывая свойства тканей, строение его передней брюшной стенки и особенности белой линии живота.
Суть операции:
- содержимое грыжевого мешка осматривают и вправляют в брюшную полость;
- удаляют ткани, которые сформировали грыжевой мешок;
- место дефекта укрепляют, чтобы не было повторного возникновения грыжи.
Укрепление скомпроментированного участка брюшной полости могут провести с помощью:
- собственных тканей пациента;
- специально разработанных искусственных материалов, которые закрывают дефект, как заплаты.
Преимущество собственных тканей пациента для пластики:
- быстрое приживление благодаря натуральности состава;
- нет риска отторжения.
- слабость собственных тканей и, как следствие, возможность рецидива;
- при больших грыжах биологического материала может быть недостаточно, чтобы им закрыть дефект.
В хирургии все чаще для укрепления грыжевых дефектов используют синтетические протезы и сетки.
Материалы для них разработаны с учетом того, чтобы они не вызывали аллергической реакции организма. Со временем такие протезы и сетки прорастают соединительной тканью настолько, что отличить их от биологических тканей невозможно.
Преимущества искусственных «заплат»:
- прочность, вследствие чего возможность развития рецидива существенно ниже, чем при укреплении грыжи собственными тканями пациента;
- возможность укрепления тканей при любых размерах дефекта.
- может возникнуть индивидуальная непереносимость.
Герниопластика проводится в плановом порядке, но без промедления, чтобы избежать осложнений грыжи, которые могут наступить в любой момент. При ущемленной грыже оперативное вмешательство проводят в экстренном порядке – сначала удаляют омертвевшие ткани, затем выполняют укрепление передней брюшной стенке в месте, где появилась грыжа.
Операцию могут проводить одним из методов:
- открытым методом;
- с помощью лапароскопа;
- с помощью параперитонеальной техники.
Открытый метод (с традиционным разрезом передней брюшной стенки) применяют при:
- невозможности применить другие методы;
- больших грыжах;
- осложненных грыжах.
При лапароскопической операции хирург делает несколько отверстий в передней брюшной стенке, через них с помощью лапароскопа удаляет грыжевой мешок, вводит и закрепляет «заплату» — сетчатый протез.
Благодаря лапароскопической методике:
герниопластика менее травматична, чем обычная операция;
- риск повторного возникновения грыжи сводится к минимуму (так как не будет наблюдаться слабость передней брюшной стенки, которая возникает после больших разрезов);
- требуется меньше времени и усилий на послеоперационное восстановление пациентов.
После лапароскопической операции период реабилитации сокращается до десяти дней, после чего пациент может возвращаться к обычному укладу жизни (но с дозированными физическими нагрузками).
При параперитонеальном вмешательстве брюшину, как и при традиционной лапароскопии, не прокалывают, брюшная полость остается не задействованной в операции.
Преимущества метода:
- те же, что и у лапароскопии (отсутствие разреза, меньший период реабилитации);
- хирургический инструментарий не вводятся в брюшную полость, ее структуры не травмируются.
- сложность выполнения (в частности, введения и закрепления «заплаты»).
Герниопастику выполняют под наркозом, при отсутствии осложнений операция длится в среднем до 1 часа. Швы снимают на 7-8 день (иногда по показаниям – на 10-12).
Если ущемление грыжи привело к омертвению тканей, и это, в свою очередь, провоцировало интоксикацию организма – проводят также консервативную терапию, которая включает:
- парентеральное введение антибиотиков;
- инфузионную терапию – парентеральное введение солевых растворов, белковых препаратов, при необходимости компонентов крови;
- общеукрепляющую (в том числе витамино-) терапию.
Для того чтобы не испортить эффект, достигнутый благодаря операции, после нее пациенту следует придерживаться следующих рекомендаций:
- носить абдоминальный бандаж (длительность ношения определит врач);
- в первые 2-3 месяца избегать физических нагрузок, в особенности поднятия тяжестей;
- через 2-3 месяца после операции следует начать выполнение упражнений, которые помогут укрепить брюшные мышцы. Подбирать упражнения самостоятельно не рекомендуется – следует обратиться к врачу ЛФК;
- даже если грыжа была успешно прооперирована, но у пациента осталась проблема лишнего веса, ее необходимо срочно устранить;
- придерживаться специально разработанных правил питания.
Правила приема пищи:
- питание должно быть дробным, небольшими порциями, 4-5-6 раз в сутки;
- следует избегать продуктов, провоцирующих газообразование и запоры;
- рацион должен включать негрубые и безволокнистые, легко перевариваемые продукты;
- рекомендуется употребление супов, жидких каш и пюре.
Предупреждение грыжи белой линии включает следующие мероприятия:
- дозирование физических нагрузок, при которых задействован брюшной пресс, соразмерно собственной физической подготовке;
избегание поднятия тяжестей;
- регулярные занятия физкультурой, чтобы укреплять мышцы живота (утренняя зарядка, занятия в спортзале);
- соблюдение принципов сбалансированного здорового питания, которое способствовало бы регулярному опорожнению кишечника;
- выявление причин лишних килограммов и нормализация массы тела;
- своевременное излечение болезней, сопровождающихся кашлем;
- избегание травм передней брюшной стенки;
- выполнение всех рекомендаций врачей (в том числе по ношению абдоминального бандажа) во время беременности и в послеоперационный период;
- ношение абдоминального бандажа.
Абдоминальный бандаж – это эластичная трикотажная лента до 20 см в ширину. На ней крепится эластическая подушечка, которую размещают в области грыжевого выпячивания.
Бандаж не излечивает грыжу. При длительном ношении он наоборот может посодействовать ее возникновению, так как начинает выполнять функцию брюшных мышц, которые в результате бездействия ослабевают, расходятся еще больше, что способствует возникновению грыжи.
Ношение бандажа рекомендовано в следующих случаях:
- людям с нетренированными или ослабленными (например, после длительного лежачего режима) брюшными мышцами;
- работникам тяжелого физического труда;
тяжелоатлетам-профессионалам;
- во время беременности;
- в послеродовом периоде;
- на стадии липомы;
- перед оперативным вмешательством по поводу грыжи, чтобы предупредить усиление выпирания;
- после операций для поддержания ослабленных мышц живота (чтобы предупредить повторное развитие заболевания) и уменьшения болей в районе шва;
- если есть противопоказания к хирургическому лечению возникшей грыжи (в частности, у ослабленных пациентов, пожилых людей и больных, которым оперативное вмешательство противопоказано по состоянию здоровья – например, при выраженных сердечно-сосудистых заболеваниях).
Чтобы бандаж помог, а не навредил, следует учитывать такие рекомендации:
- надевать его следует в лежачем положении;
- необходимо правильно регулировать охват живота бандажом – чтобы он плотно облегал туловище и деликатно прижимал грыжевое выпячивание, но не давил на ткани и не причинял неудобства;
- при уже сформировавшейся грыже грыжевое выпячивание перед надеванием сначала нужно легким движением руки вправить в брюшную полость, затем надеть бандаж; категорически противопоказано вправление посредством надевания бандажа;
- подушечку разместить в районе грыжевого выпячивания.
При своевременном выявлении и оперативном лечении грыжи прогноз в целом благоприятный. При несоблюдении врачебных рекомендаций рецидивы грыжи белой линии живота возникают в 25-40% случаев.
При ущемлении прогноз более серьезный, исход зависит от своевременности операции.
Ковтонюк Оксана Владимировна, медицинский обозреватель, хирург, врач-консультант
8,404 просмотров всего, 4 просмотров сегодня
источник
Операция грыжи белой линии живота — терапевтическая методика, позволяющая полностью избавиться от проблемы. Существует несколько методов грыжесечения, которые подбираются в зависимости от возраста пациента, характера течения заболевания, наличия сопутствующих патологий.
Операция грыжи белой линии живота — терапевтическая методика, позволяющая полностью избавиться от проблемы.
Плановые операции показаны при таких проблемах:
- неосложненном течении грыж живота различных размеров;
- наличии болевого синдрома умеренной интенсивности;
- грыжах крупных размеров у детей старше 3 лет;
- невправимости выпячивания, не сопровождающейся воспалением и ущемлением выпавших органов.
В экстренном порядке хирургические вмешательства проводятся:
- при ущемлении грыжи, сопровождающемся выраженным болевым синдромом;
- при послеоперационных и повторно возникших дефектах передней брюшной стенки;
- при невправимости, сопровождающейся полной кишечной непроходимостью;
- при нарушении целостности грыжевых оболочек при травмировании расположенной над выпячиванием кожи;
- при перитоните и других опасных для жизни осложнениях, связанных с распространением бактериальных инфекций в брюшной полости.
Операция показана при перитоните и других опасных для жизни осложнениях.
Классификация хирургических вмешательств осуществляется на основании способа получения доступа к грыжевому содержимому и метода устранения дефекта в брюшной стенке. По характеру доступа грыжесечение бывает:
- Открытым. Подразумевает производство длинного разреза в области выпячивания, помогающего отделить и осмотреть выпавшие органы. Операция отличается длительным восстановительным периодом, высоким риском рецидива заболевания, возможностью развития послеоперационных осложнений. Такие вмешательства наиболее часто используются при крупных и осложненных грыжах у взрослых пациентов.
- Лапароскопическим. Для выполнения хирургических манипуляций используют эндоскопические инструменты, вводимые через небольшие проколы в мягких тканях. Вмешательство дает возможность быстрого возвращения к привычному образу жизни, редко сопровождается осложнениями. Крупных рубцов после такой операции не остается.
- Малоинвазивным. В передней брюшной стенке делаются проколы, мышечные и соединительные ткани при этом не повреждаются. Между брюшиной и подкожной клетчаткой вводят баллон, который создает пространство для проникновения к грыжевому содержимому. Операция сложна в исполнении, однако пациент после нее быстро восстанавливается.
Для выполнения хирургических манипуляций используют эндоскопические инструменты, вводимые через небольшие проколы в мягких тканях.
Натяжная герниопластика подразумевает устранение грыжевого отверстия путем натяжения и сшивания собственных тканей. Существуют следующие методики:
- Способ Мартынова. Сухожильную пластинку рассекают по краю соединительнотканного канала прямой мышцы, после чего сшивают края обоих ходов. Оставшийся лоскут подшивают узловыми швами, размещая его на передней поверхности прямой мышцы живота.
- Метод Шампионера. Дефект устраняется путем наложения трех рядов узловых швов.
- Операция по Генриху. Белую линию живота укрепляют с помощью тканей, полученных из передней части сухожильной пластинки прямой мышцы. Шейку грыжевого мешка прошивают непрерывным швом, после чего из мягких тканей выкраивают полукруглый лоскут, который фиксируют к передней части сухожильного канала.
- Способ Напалкова. Подразумевает сшивание шейки мешка с дальнейшим соединением краев апоневроза и рассечением соединительнотканного кольца прямой мышцы. Внешние края сухожильных пластинок поочередно сшиваются узловыми швами.
- Метод Монакова. Используется для устранения послеоперационных грыж. Края мышечного дефекта сшивают отдельными узловыми швами. Из передней стенки канала прямой мышцы вырезают лоскут, перекрывающий грыжевой дефект. Его подшивают к мышцам, окружающим ворота.
Способ Напалкова подразумевает сшивание шейки мешка с дальнейшим соединением краев апоневроза и рассечением соединительнотканного кольца прямой мышцы.
При ненатяжной операции грыжевое отверстие закрывают сеткой. В дальнейшем она обрастает соединительнотканными волокнами, укрепляя ослабленные ткани передней стенки живота. Риск рецидива грыжи после такой операции минимален. Имплант устанавливается под сухожильную пластинку.
Отторжение хирургической сетки случается крайне редко, она неотличима от собственных тканей.
Лапароскопическая операция выполняется следующим образом:
- После обезболивания на передней брюшной стенке делаются 3 прокола, через которые вводят эндоскоп, оснащенный камерой, и хирургические инструменты.
- Брюшную полость заполняют стерильным газом, облегчающим выполнение манипуляций. Грыжевые ворота рассекают, выпавшие органы отделяют от окружающих тканей.
- Оценивают жизнеспособность органов, при необходимости удаляют отмершие участки. Грыжевое содержимое вправляют в брюшную полость.
- Грыжевой мешок отсекают, дефект устраняют путем наложения сетки.
После обезболивания на передней брюшной стенке делаются 3 прокола.
- при гигантских грыжах у пациентов старческого возраста;
- при тяжелой почечной, печеночной и сердечной недостаточности;
- при острых инфекционных заболеваниях;
- при поздних сроках беременности;
- при заболеваниях органов брюшной полости, сопровождающихся повышением давления в воротной вене;
- при запущенных формах онкологических заболеваний;
- при декомпенсированном сахарном диабете, сопровождающемся снижением чувствительности организма к вводимому инсулину;
- при асците (накоплении жидкости в забрюшинном пространстве);
- при массивных кишечных кровотечениях, возникающих на фоне варикозного расширения вен.
После операции по удалению грыжи могут возникать следующие осложнения:
- Воспаление и нагноение операционной раны. Возникает из-за инфицирования мягких тканей при несоблюдении правил асептики. Устраняется путем введения мощных антибиотиков.
- Рецидив грыжи с последующим ущемлением и нарушением кровообращения. Возникает из-за травмирования мягких тканей или смещения импланта.
- Кровотечения. Развиваются из-за повреждения крупных сосудов в ходе операции.
- Чрезмерное натяжение тканей.
- Образование спаек в брюшной области. Сопровождается нарушением перистальтики кишечника, спазмами и болями в животе.
Осложнение в виде кровотечения развивается из-за повреждения крупных сосудов в ходе операции.
Подготовка к операции подразумевает проведение следующих мероприятий:
- Обследования пациента. Включает общие анализы крови и мочи, выявление скрытых инфекций, прохождение ЭКГ, УЗИ брюшной области и грыжевого содержимого, рентгенологическое исследование грудной клетки.
- Прекращения приема лекарственных препаратов. Риск послеоперационных осложнений возрастает на фоне приема гормональных и разжижающих кровь средств, поэтому от них отказываются за 2 недели до вмешательства.
- Консультации анестезиолога. На данном этапе подбирается тип анестезии, определяются противопоказания к ее постановке.
- Соблюдение специальной диеты. За 2 недели до операции из рациона исключают пищу, провоцирующую запоры и метеоризм, — дрожжевое тесто, кондитерские изделия, капусту, бобовые, виноград. Полностью от приема пищи отказываются накануне операции.
- Постановки очистительной клизмы.
Перед операцией нужна постановка очистительной клизмы.
Порядок проведения классической герниопластики включает следующие этапы:
- постановку общего наркоза;
- производство длинного разреза на передней стенке живота;
- послойное рассечение мягких тканей;
- рассечение грыжевых ворот;
- отделение и осмотр выпавших органов;
- резекцию тканей, подвергшихся воспалению и некрозу;
- закрытие грыжевого дефекта собственными тканями или сетчатым имплантом;
- удаление оболочек выпячивания, избыточной кожи и жировой клетчатки;
- сшивание операционной раны;
- наложение стерильной повязки.
Длительность каждого этапа зависит от сложности операции. При несложненных грыжах вся процедура занимает не более часа, при наличии осложнений это время может увеличиваться до 3-4 часов.
При несложненных грыжах вся процедура занимает не более часа.
В восстановительный период рекомендуется:
- регулярно посещать хирурга и менять повязку до снятия швов;
- принимать препараты, нормализующие перистальтику кишечника;
- избегать повышенных физических нагрузок и резких движений;
- исключать наклоны и повороты туловища;
- выполнять специальные упражнения после заживления шва;
- носить поддерживающий бандаж;
- контролировать массу тела;
- избегать возникновения затяжного кашля (своевременно лечить простудные и аллергические заболевания).
В первые 2 суток питаются жидкой пищей — киселем, куриным бульоном, слабым чаем. С 3 суток в рацион вводят отварные яйца, сваренные на воде каши, омлет и овощные супы. Пищу в этот период перетирают. Через неделю после операции возвращаются к привычному меню, отказываясь от продуктов, способных вызвать повторное появление грыжи: газированных напитков, крепкого кофе, алкоголя, фастфуда, жирной и жареной пищи. Объем потребляемой растительной пищи следует увеличить. Питаются небольшими порциями, 5-6 раз в день.
Кристина, 25 лет, Астрахань: «В прошлом году увлеклась силовыми тренировками, через 3 месяца после начала занятий заметила небольшую припухлость над пупком. Обратилась к хирургу, который поставил диагноз грыжа белой линии живота. Врач посоветовал установку сетчатого импланта, что позволяло вернуться к тренировкам после завершения восстановительного периода.
Цена операции составила 30 тыс. руб. Лапароскопическая операция проводилась под общим наркозом, поэтому о ее течении рассказать не могу. После выхода из наркоза испытывала сильную боль и тошноту. На следующий день состояние улучшилось, смогла встать с кровати и сделать несколько шагов. Выписали через неделю, однако боли преследовали в течение 2 месяцев. К привычному образу жизни смогла вернуться только через год».
Дмитрий, 58 лет, Барнаул: «5 лет назад обнаружил небольшую припухлость в области живота, однако на операцию долго не решался, надеялся справиться с проблемой народными методами. Летом, после работы в саду, появились сильные боли в животе, из-за которых не мог ходить, сидеть и спать. Бригада скорой помощи доставила в хирургическое отделение, где обнаружили ущемление.
Прооперировали в тот же день, из-за крупных размеров грыжи был выбран полостной метод. В первые дни получал обезболивающие препараты, которые помогали справляться с неприятными ощущениями. Восстановление протекало без осложнений, однако к привычному образу жизни вернуться смог не скоро».
источник
Как проводится удаление грыжи живота (белой линии), почему она появляется и послеоперационное восстановление
Одна из основных операций в хирургическом стационаре – удаление грыжи живота. Она проводится как экстренно, так и в плановом порядке.
Методика операции по удалению грыжи живота зависит от давности заболевания. От наличия ущемления и того, насколько своевременно пациент обратился за медицинской помощью.
Операция представляет собой выпячивание органов брюшной полости через несуществующие в норме отверстия. Например, в околопупочной области белой линии живота.
- склонность к запорам;
- детский или пожилой возраст;
- нарушение анатомической целостности передней брюшной стенки, из-за ранее перенесенных операций;
- тяжелый физический труд;
- мужской пол;
- склонность к повышенной массе тела;
- сильный кашель или крик;
- повторные сложные естественные роды;
- травмы.
Грыжи белой линии живота бывают врождённые и приобретённые. Они редко достигают диаметра более 10 см. Чаще они расположены над пупком и крайне редко ущемляются.
Клиническая картина проявляется болью в том органе, который попадает в грыжевой мешок. Это может быть сальник, петли тонкой кишки, мочевой пузырь.
В случае попадания в грыжевые ворота петель кишечника возникают неприятные ощущения. Это может быть жжение в петлях кишки в верхней половине живота. В детском возрасте грыжи белой линии практически не встречаются.
Операция – герниопластика может проводиться следующими способами:
- ушивание дефекта в белой линии кисетным, П-образным, узловыми и другими видами швов;
- пластика собственными тканями;
- лапароскопическая операция.
Операцию лучше проводить в плановом порядке не дожидаясь осложнений. По поводу которых придётся выполнять экстренное оперативное вмешательство.
Подготовка к операции включает в себя следующие анализы:
- клинический анализ крови; общий анализ мочи;
- биохимический анализ крови;
- коагулограмма – анализ на свёртываемость крови и длительность кровотечения;
- определение группы крови и резус фактора;
- кровь на реакцию Вассермана, ВИЧ, гепатиты;
- рентгенография органов грудной клетки;
- ультразвуковая допплерография сосудов нижних конечностей;
- при наличии сахарного диабета показана консультация эндокринологом;
Если у больного имеется язвенная болезнь желудка или двенадцатиперстной кишки, то необходимо выполнить ФГДС.
Если содержимым грыжевого мешка является предбрюшинный жир, то операция включает в себя наложение П-образных швов. Предварительно надо убедиться, что внутри грыжевых ворот находится только брюшной жир и отсутствуют петли кишечника.
При больших выпячиваниях, производится удаление грыжи белой линии живота. Операция выполняется лапароскопически и включает в себя установку сетки в область расхождения листков апоневроза.
Сетка имплантируется в том случае, когда своих местных тканей не хватает для выполнения пластики. Также, если соединительная ткань очень мягкая, рыхлая, существует опасность рецидива грыжи.
Имеются следующие преимущества использования сетки во время операции:
- Практически исключаются рецидивы грыж.
- Легче протекает послеоперационный период, меньше болей в послеоперационной ране, т. к. меньше натяжение местных тканей в зоне оперативного вмешательства.
- Возможность раньше активизировать больного, восстановление качества жизни.
- Этот способ существенно снижает длительность оперативного вмешательства.
- Значительно меньшее количество шовного материала используется в процессе операции, и, следовательно, снижается риск возникновения лигатурных свищей.
- Сетка быстро прорастает фиброзной тканью и капиллярами, не отторгается, не требуется её удаления в дальнейшем.
При расхождении прямых мышц живота сбоку от белой линии используется лапароскопия. Она позволяет сделать оперативное вмешательство менее травматичным и послеоперационный период более гладким.
Удаление грыжи живота с применением лапароскопической методики позволяет:
- выполнять эту операцию у пожилых пациентов
- или больных, страдающих тяжёлой сопутствующей соматической патологией.
Лапароскопия желательна, когда есть подозрение, что содержимое грыжевого мешка заполнено петлями кишечника и ревизию грыжи надо проводить со стороны брюшной полости.
Особенностями хирургического лечения послеоперационных грыж является необходимость выделения грыжевого мешка из спаек, образовавшихся с момента предыдущей операции.
В этой ситуации также хороший эффект даёт лапароскопия, т. к. она позволяет значительно снизить риск развития интраоперационных осложнений. Чем аккуратнее выполнена операция, меньше травматизация тканей, кровотечение. Тем меньше риск развития нагноения и возникновения рецидива грыжи.
В послеоперационном периоде необходима ранняя активизация в бандаже. Это необходимо для профилактики развития такого опасного вида осложнений как гипостатическая пневмония.
Особенности послеоперационного периода зависят от того на каком этапе заболевания выполнялась операция. Предшествовало ли оперативному вмешательству ущемление петель кишечника, а также какие имеются сопутствующие соматические заболевания.
Ношение бандажа является строго обязательным.
При неосложнённом течении послеоперационного периода, пребывание в стационаре составляет 1 сутки после операции.
Целью использования послеоперационного бандажа является:
- уменьшение болевого синдрома;
- снижение вероятности развития рецидивных грыж после операции;
- бандаж предохраняет от инфекций, раздражения кожи, способствует быстрейшему восстановлению двигательной активности.
После восстановления перистальтики кишечника постепенно расширяется диета, разрешается употребление пищи. Особенности питания подразумевают употребление здоровой пищи. Пищи богатой клетчаткой, с целью профилактики запора, заболеваний других органов желудочно-кишечного тракта.
Реабилитация после удаления грыжи протекает легче, если оперативное вмешательство выполнялось лапароскопически. При этой методике отсутствуют большие травмирующие разрезы и болевой синдром после операции менее выражен.
Процесс реабилитации включает в себя контроль над следующими основными параметрами:
- Изменение температуры 2 раза вдень утром и вечером.
- Перевязки до снятия швов и контроль за послеоперационной раной. Швы снимаются на 7-10 день после операции.
- Отказ от вождения машины в ближайшие 2 суток после операции, т. к. анестетики, которыми проводился наркоз, снижают внимание, способность управлять транспортным средством.
- Если человек занимается умственным трудом, то возвращение на работу возможно через несколько дней после операции.
- При физической работе нужна будет реабилитация в течение нескольких недель после операции, которая будет включать ЛФК, массаж.
В послеоперационном периоде могут развиться следующие осложнения:
В случае своевременно выполненной операции, выполнения назначений врача, соблюдения режима питания и двигательной активности, то вероятность развития осложнений будет минимальной.
При появлении жалоб на неприятные ощущения и дискомфорт в области средней линии живота, необходимо:
- обратиться к врачу;
- сдать анализы крови;
- выполнить УЗИ органов брюшной полости.
Своевременная диагностика и лечения позволят вовремя выполнить операцию, исключить возможность осложнений и рецидивов.
Еще некоторые подробности об этой операции, вы можете увидеть из передачи Елены Малышевой.
источник
Грыжа передней брюшной стенки – это опасное заболевание, приводящее к тяжелым осложнениям. Оно характеризуется появлением дефекта (расхождения, разрыва) между волокнами тканей. Через такой дефект происходит выпячивание жирового слоя с формированием грыжевого мешка и смещением в него внутренних органов. Проявляясь в незначительном дискомфорте при кашле или физической нагрузке, эта болезнь приводит к защемлению и некрозу кишечника с последующим развитием перитонита. Поэтому операция при грыже живота должна проводиться на ранних сроках обнаружения патологии.
Брюшная стенка человека имеет развитую мускулатуру, фиксирующую внутренние органы в полости живота и защищающую их от выпадения. Однако в мышечной стенке есть слабое место – белая линия. Она проходит между мечевидным отростком и лобком, состоит из соединительной ткани и не содержит мышц. Из-за полного отсутствия мускулатуры вероятность выпячивания подкожной жировой клетчатки в месте прохождения белой линии значительно выше, чем в других областях брюшной стенки.
В норме ширина белой лини не должна превышать 1-3 сантиметров, но при истончении соединительной ткани и ее растяжении появляется расхождение мышц, и образуются грыжевые ворота. От их ширины зависит степень тяжести заболевания. По уровню тяжести грыжа белой линии живота бывает:
- В пределах 3-5 сантиметров (1 степень);
- Больше 7 сантиметров (2 степень);
- С явным выпадением органов и с опущением живота – 3 степень.
Существует классификация и по расположению выпячивания. Ведь оно может находиться:
- Выше пупка (надпупочное);
- Ниже пупка (подпупочное);
- Сбоку от пупка, с любой его стороны (околопупочное).
Независимо от места дислокации, патология чаще всего появляется у людей, подверженных высокой нагрузке на мышцы брюшной стенки (мужчин, занимающихся тяжелым физическим трудом, беременных женщин, пациентов, страдающих геморроем и хроническими запорами). Это заболевание характеризуется:
- Болями в животе, возникающими при резких движениях, наклонах или натуживании;
- Появлением выпячивания в области средней линии (может быть болезненным и твердым на ощупь);
- Отрыжкой, тошнотой и рвотой.
Перечисленные признаки требуют обязательного обращения к врачу и прохождения обследования.
Существует мнение, что от грыжи можно избавиться при помощи специальных диет или гимнастики. Но это мнение ошибочно, так как дефект соединительной ткани не проходит самостоятельно и не устраняется без вмешательства врача. А значит удаление грыжи живота возможно лишь хирургическим способом. Любая гимнастика только повышает риск защемления внутренних органов и подкожного жирового слоя. Что же касается диет, то они тоже не эффективны при этом недуге. Коррекция питания может спровоцировать временное улучшение благодаря снижению веса. Однако нагрузки на брюшную полость или неловкое движение снова приведут к появлению выпячивания.

Исключением для проведения операции часто становится детский возраст, так как у ребенка дефект может закрыться самостоятельно до 5 лет. Однако и здесь необходимость в хирургическом лечении зависит от размеров грыжи. Чем она больше, тем меньше шансов самостоятельного излечения. При больших размерах дефекта ребенок нуждается в операции в дошкольном возрасте, пока ткани эластичны и легко поддаются коррекции.
Хирургическое лечение заболевания может быть плановым или экстренным. Плановое назначается пациентам, испытывающим неприятные (иногда болезненные) ощущения в области выпячивания, но не страдающим от защемления. В случае защемления больному необходима неотложная операция по удалению грыжи живота, так как любое промедление ведет к отмиранию внутренних органов (из-за нарушения кровотока) и последующему развитию воспалительного процесса в брюшной полости (перитонита).
Сделать выводы о защемлении можно исходя из:
- Острой боли в животе;
- Невозможности вправления выпячивания даже лежа на спине;
- Тошноты и рвоты;
- Отсутствия дефекации или наличия крови в стуле.
Симптомом защемленной грыжи живота также может стать обильное отхождение газов.
До хирургического вмешательства пациенту рекомендуется пройти специальную подготовку, а именно:
- Не принимать алкоголь за 3 дня до операции.
- Не принимать лекарства, содержащие ацетилсалициловую кислоту, за 2 недели до процедуры (она снижает свертываемость крови).
- Обеспечить себя полноценным питанием и витаминами за 2 недели до лечения.
- Не есть с 20.00 предыдущего дня.
Кроме того, процедура противопоказана людям, недавно перенесшим простудные и воспалительные заболевания. После выздоровления должно пройти 2 недели (исключением становятся экстренные показания к хирургическому лечению).
Помимо самостоятельной подготовки, больному требуется медицинское обследование, которое назначает ему врач. В частных клиниках в стоимость лечения может входить полный курс обследования. В противном случае оно тарифицируется отдельно. В среднем, цена хирургического лечения грыжи живота колеблется от 30 до 50 тысяч рублей. Этот показатель зависит от уровня клиники, количества проводимых процедур, стоимости использованного хирургического оборудования и качества имплантатов. Однако лечение грыжи доступно в РФ и бесплатно в пределах государственных больниц. Для того, чтобы попасть на операцию, нужно иметь полис медицинского страхования и направление участкового терапевта из поликлиники.
На основе этого обследования и изучения истории болезни врач делает выводы о возможных осложнениях и последующем лечении.
При отсутствии защемления процедура проводится быстро и не вызывает осложнений. Для устранения дефектов небольших размеров часто используется современное оборудование – лапароскоп. Это специальный зонд, с помощью которого можно проводить диагностические и лечебные процедуры без обширных повреждений брюшной стенки. Он сводит к минимуму ущерб мягких тканей и риск кровотечений, позволяет наблюдать за происходящим на мониторе, обеспечивает точность манипуляций и ускоряет процесс заживления. Однако этот метод противопоказан пациентам с другими заболеваниями брюшной полости, поэтому он назначается с особой осторожностью, на основании врачебного заключения.
Традиционное лечение грыжи живота проводится методом натяжения ослабленных слоев с фиксацией их синтетической нитью. Этот способ эффективен только в 60-80% случаев. В 20-40% случаев отзывы прооперированных пациентов говорят о временном улучшении и последующем рецидиве. Такая картина возникает из-за большой нагрузки на швы. В результате сильного их натяжения ослабленная соединительная ткань прорезается нитью, и появляется новый дефект.
Самым оптимальным методом лечения грыжи считается протезирование с помощью синтетического сетчатого материала. Он устанавливается на область дефекта и компенсирует слабость соединительной ткани, беря на себя всю нагрузку. Его преимуществом является полная совместимость с организмом и отсутствие реакции отторжения. Со временем участок с сеткой прорастает соединительной тканью и обретает однородную, прочную структуру, устойчивую к растяжениям и разрывам.
Операция по удалению грыжи живота проводится под местным или общим наркозом. У взрослых неущемленная грыжа предпочтительно оперируется под местной анестезией, так как этот способ обезболивания не влияет на сердце, не требует длительного послеоперационного наблюдения, не вызывает тошноты и позволяет принимать пищу сразу после процедуры. В особых случаях больному может назначаться спинномозговая анестезия.
Длительное лечение после хирургического вмешательства требуется только больным с ущемленной грыжей, осложненной некрозом и перитонитом. В этом случае проводится иссечение отмерших тканей (кишечника, жировых слоев), санация брюшной полости и лечение антибиотиками под наблюдением врача. В остальных случаях восстановление после операции происходит быстро и безболезненно, так как у пациента не были повреждены внутренние органы.
Прооперированный больной не нуждается в постельном режиме и может быть выписан из стационара уже на следующий день после процедуры. Ему разрешается:
- Самостоятельно передвигаться в пределах своего жилья (ходьба ускоряет процесс заживления);
- Пить и есть в обычном режиме;
- Выходить из дома на третий день после операции.
Но, несмотря на гибкость послеоперационного режима, пациенту необходимо соблюдать и некоторые ограничения. Например, он должен:
Выполнять все рекомендации лечащего врача и ходить на перевязки до снятия швов.
- Принимать слабительные препараты, назначенные специалистом, так как запоры в послеоперационный период могут привести к расхождению швов.
- Избегать наклонов вперед.
- Отказаться от гимнастики, йоги и прочих упражнений до полного выздоровления.
- Избегать поднятия тяжестей в течение 2-3 месяцев. Больному с прооперированной грыжей разрешается поднимать не более 5 кг только после снятия швов (через 7-12 дней).
- Следить за своим весом. Лишняя нагрузка на ослабленные ткани может снова привести к их расхождению и появлению грыжевого мешка. Поэтому нужно сохранять свой вес на одном уровне не менее полугода.
- Избегать вдыхания любых веществ, стимулирующих кашель (сигаретного дыма, пыли, вредных газов на производствах, пыльцы и прочих раздражителей).
Если соблюдать все эти правила и внимательно относиться к своему здоровью, можно добиться быстрого выздоровления и избежать серьезных осложнений послеоперационного периода.
источник















 работа, связанная с постоянным поднятием и перенесением тяжести;
работа, связанная с постоянным поднятием и перенесением тяжести; герниопластика менее травматична, чем обычная операция;
герниопластика менее травматична, чем обычная операция; избегание поднятия тяжестей;
избегание поднятия тяжестей; тяжелоатлетам-профессионалам;
тяжелоатлетам-профессионалам; Выполнять все рекомендации лечащего врача и ходить на перевязки до снятия швов.
Выполнять все рекомендации лечащего врача и ходить на перевязки до снятия швов.