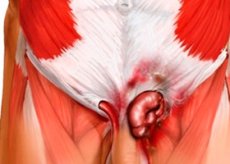
Выпячивание элементов органов брюшной полости сквозь паховый канал характеризуется как пахово-мошоночная грыжа. Такое состояние может быть врожденным или появляться одновременно с возрастными изменениями, причем у мужской части населения наблюдается значительно чаще, чем у женщин.
Патология хорошо поддается лечению, особенно своевременному. Запущенные случаи могут грозить ущемлением грыжевого мешка и омертвлением ущемленных органов.
- K 40 – паховая грыжа.
- K 40.0 – двухсторонние паховые грыжи с явлениями непроходимости.
- K 40.1 – двухсторонние паховые грыжи с гангренозными осложнениями.
- K 40.2 – двухсторонние паховые грыжи неосложненные.
- K 40.3 – односторонние или без уточнений, с явлениями непроходимости.
- K 40.4 – односторонние или без уточнений с гангренозными осложнениями.
- K 40.9 – односторонние или без уточнений, неосложненные.
Факторами, определяющими предрасположенность человека к возникновению пахово-мошоночной грыжи, считаются:
- наследственность;
- возраст после 50 лет;
- неврологические патологии, затрагивающие нервную иннервацию брюшной стенки;
- ожирение, наличие лишних килограммов.
К функциональным факторам, которые могут привести к появлению патологии, можно отнести следующие:
- чрезмерные физические нагрузки на область брюшного пресса;
- хронические затруднения дефекации, запоры;
- аденома простаты, протекающая с нарушением мочеиспускания;
- хронические приступы кашля.
Непосредственной причиной заболевания могут стать:
- незаращение влагалищного брюшинного отростка (в период эмбрионального развития);
- высокое внутрибрюшное давление (вследствие проблем с кишечником, вздутия живота и пр.);
- частые и выраженные приступы плача или кашля у ребенка;
- поднятие и перенос тяжестей.
Основные причины данного заболевания тесно связаны с особенностями строения мышечно-связочного аппарата брюшной и паховой зоны конкретного пациента. Наиболее важным моментом считается состояние самого пахового канала и пахового кольца. Слабость этих органов предрасполагает к появлению грыжи.
Пахово-мошоночные грыжи подразделяют на следующие виды:
- По расположению:
- с одной стороны;
- с двух сторон.
- По типичности:
- прямая грыжа;
- косая грыжа.
- По варианту возникновения:
- врожденный тип;
- приобретенный тип.
- По степени развития:
- начальная форма;
- пахово-канальная форма;
- полные косые паховые грыжи;
- пахово-мошоночные грыжи;
- гигантская форма.
- По характеру течения:
- без осложнений (с вправлением и без вправления);
- с осложнениями (с ущемлением, с копростазом, с воспалением и пр.).
- По степени тяжести:
- простая грыжа;
- переходная форма;
- сложная грыжа.
Косой пахово-мошоночной грыжей болеют чаще, чем прямой. Прямая грыжа встречается всего лишь в 5-10% случаев, да и то в основном у пожилых людей. Такое выпячивание в большинстве случаев бывает двухсторонним. Косая грыжа обычно появляется у пациентов от подросткового до среднего возраста, чаще с одной стороны.
Одним из наиболее характерных симптомов грыжевой патологии служит бугорок в виде отека в области паха. Косая пахово-мошоночная грыжа обладает продолговатой формой, она расположена вдоль пахового канала и зачастую бывает опущена в мошонку. Если выпячивание большое, то часть мошонки может быть выраженно увеличена, кожа на ней натягивается, происходит видимое отклонение полового члена в противоположный бок. При гигантской грыжевой форме член может утопать в кожных складках.
Прямая пахово-мошоночная грыжа обладает относительно круглой формой, находится на среднем участке паховой связки.
В ситуациях, когда грыжевой дефект располагается выше предполагаемого выхода отверстия пахового канала, необходимо исключить околопаховую, либо интерстициальную патологию.
Пахово-мошоночная грыжа у мужчин проявляется сильными болезненными ощущениями. Боль может появляться при ощупывании места выпячивания, после физической нагрузки, но в покое боль утихает. Индивидуально могут появиться такие признаки, как общая слабость и дискомфорт, диспептические явления (приступы тошноты, рвота).
Пахово-мошоночная грыжа у детей может сформироваться в любом возрасте, чаще с правой стороны. Первые признаки можно заметить невооруженным глазом:
- при напряжении живота, во время смеха, чихания, кашля в паховой зоне появляется бугорок с мягким содержимым;
- бугорок исчезает в состоянии покоя или прячется при надавливании.
Иногда могут появляться дискомфортные ощущения, легкая боль, в основном после физических нагрузок.
Пахово-мошоночная грыжа у новорожденных имеет врожденный характер и формируется ещё внутри утробы матери. Патологию можно определить уже на первых месяцах жизни малыша: бугорок в паху возникает и становится больше во время крика и беспокойства ребенка и исчезает, когда малыш успокаивается. Бугорок безболезненный на ощупь, имеет круглую или овальную форму, легко вправляемый.
Ущемленная пахово-мошоночная грыжа является опасным состоянием и требует срочной медицинской помощи. Как распознать такое осложнение?
- Кожа на месте выпячивания становится багровой или синюшной.
- Возникает сильная боль, тошнота или рвота.
- Появляется расстройство стула, метеоризм, пропадает аппетит.
При ущемлении бугорок становится очень болезненным при ощупывании. Вправить его обратно уже невозможно, тогда как неущемленная пахово-мошоночная грыжа легко прячется при надавливании пальцем.
Запоры при пахово-мошоночной грыже возникают при ущемлении петли кишечника – возникает состояние, полностью соответствующее характеристикам кишечной непроходимости. Запор может сопровождаться значительным ухудшением самочувствия, вздутием живота, отрыжкой, изжогой, рвотой. Ждать облегчения в таком состоянии бессмысленно – необходимо срочно вызывать «неотложную помощь».
Осложнения пахово-мошоночной грыжи развиваются при отсутствии своевременного лечения:
- ущемление грыжевого бугорка – наиболее распространенное последствие, которое устраняется только хирургическими методами;
- омертвление попавших в защемленный грыжевой мешочек органов – кишечных петель, участков сальника, мочевого пузыря;
- перитонит – опасная воспалительная реакция, распространяющаяся на всю брюшную полость (также может появиться в результате ущемления);
- острый приступ аппендицита – воспаление тканей в аппендиксе, которое возникает в результате сжатия сосудов червеобразного отростка паховым кольцом;
- клиническими последствиями паховой грыжи могут стать расстройства процесса пищеварения, нарушения работы кишечника, вздутие живота и пр.
Наиболее грозным осложнением считается ущемление грыжи – такая ситуация требует срочной медицинской помощи, с госпитализацией в стационар и проведением неотложной хирургической операции.
Доктор устанавливает диагноз, основываясь на жалобах больного, а также на результатах наружного осмотра. Ощупывание проводят при помощи указательного пальца: при пахово-мошоночной грыже бугорок пальпируется легко, а при бедренной его прощупать достаточно сложно.
У детей врач одновременно определяет опущение яичек в мошонку, их размер и форму, отсутствие варикоцеле. В обязательном порядке проверяется состояние лимфоузлов в области паха.
Состояние грыжевого дефекта проверяют в горизонтальном и вертикальном положении пациента.
Далее назначается инструментальная диагностика, которая может включать следующие виды исследований:
- ультразвуковое сканирование мошонки, которое помогает определить содержимое грыжевого мешка (например, часть мочевого пузыря или участок кишки). Дополнительно при помощи УЗИ можно отличить грыжу от водянки яичка;
- метод диафаноскопии – это световое просвечивание мошонки – несложный и недорогой метод диагностики. Если содержимое мешка жидкость, то лучи просвещаются через бугорок без проблем. Более плотная структура не пропустит лучи, и свет будет выглядеть тускло или неравномерно.
Дифференциальная диагностика проводится с бедренной грыжей, водянкой яичка, с периорхитом, кистозным образованием, липомой, лимфаденитом, опухолью.
Медикаментозная терапия при пахово-мошоночной грыжевой болезни нерезультативна, и поэтому эту патологию излечивают только оперативным способом. Операцию можно проводить уже с возраста 6 месяцев (новорожденным проводить вмешательство нежелательно из-за применения общей анестезии).
Анестезия обычно сочетается с транквилизаторами и препаратами для местного наркоза – это позволяет предотвратить появление резкой болезненности в послеоперационном периоде.
Операция при пахово-мошоночной грыже называется грыжесечением:
- врач делает разрез в зоне пахового канала;
- отсекает и зашивает грыжевое образование;
- элементы органов, оказавшиеся ущемленными, вправляются на их физиологическое место – восстанавливается нормальная анатомическая структура паховой и брюшной области.
Во время операции хирург следит за тем, чтобы не был поврежден семенной канатик и выводящий проток.
Как правило, операция грыжесечения не относится к сложным – сама процедура длится не более получаса. Чаще всего пациента выписывают на следующий день, но ещё на трое суток рекомендуется соблюдение постельного режима. Если врач накладывал обычные швы, то их снимают через 7-8 дней.
Народное лечение грыжи – накладывание тугих повязок, прикладывание монет, примочек, магнитов, компрессов – бесполезное занятие. Занимаясь таким лечением, пациент только теряет время, что может привести к осложнениям в виде ущемления грыжи, что потребует срочного оперативного вмешательства. Если пациента прооперировали на протяжении 2-х или 3-х ч после того, как грыжа была ущемлена, то такая операция в большинстве случаев бывает успешной. Промедление с вмешательством может привести к серьезным осложнениям, и в некоторых ситуациях возможны даже летальные последствия.
Существует лишь одна консервативная методика, которая применяется в схеме лечения пахово-мошоночных грыжевых патологий – это бандаж.
В каких случаях врач может назначить ношение бандажа:
- грыжевые образования больших размеров, при невозможности по тем или иным причинам провести операцию;
- повторное появление патологии после хирургического лечения;
- наличие противопоказаний к оперативному вмешательству (возрастные ограничения, сердечнососудистые патологии, проблемы со сворачиваемостью крови и пр.);
- детские болезни, при которых операция откладывается на неопределенное время.
В то же время, бандаж не излечивает заболевание радикально. Его назначение – облегчить состояние больного, остановить увеличение грыжевого выпячивания и не допустить ущемления. Однако если пациент прекращает пользоваться бандажом, то все признаки патологии возвращаются.
Итак, что дает ношение бандажа:
- уменьшается степень дискомфорта;
- к пациенту возвращается трудоспособность;
- грыжа теряет склонность к усугублению и ущемлению.
Бандаж надевают каждое утро, на обнаженное тело, находясь в горизонтальном положении. Первое время его ношение может быть немного неудобно, но через несколько дней пациент привыкает и не отмечает дискомфорт. Конечно, грамотный выбор бандажа немаловажен: в этом может помочь медицинский специалист в поликлинике или в аптеке.
Перед отходом ко сну бандаж можно снять, однако если ночью у пациента наблюдаются приступы кашля, то снимать поддерживающее устройство не обязательно.
Как показывает практика, ношение бандажа – явление временное, и рано или поздно пациенту все же приходится решиться на операцию.
Наилучшим видом профилактики пахово-мошоночной грыжи считается регулярное занятие спортом, зарядка по утрам, йога и активный образ жизни. Причем если вы не делали зарядку раньше, то никогда не поздно начинать. Если есть сомнения, то можно посоветоваться с доктором, который оценит ваши возможности к занятиям и подберет наиболее подходящие упражнения.
Не менее полезными станут пешие прогулки, на расстояние не менее 3-х километров ежедневно.
Желательно нормализовать режим дня. В вашем ежедневном распорядке должно быть место, как для работы, так и для отдыха. Сон должен быть полноценным и достаточным для восстановления организма.
Не следует перетруждаться, заниматься чрезмерной физической активностью, носить тяжести и давать излишнюю нагрузку на переднюю брюшную стенку.
Гиподинамия – не менее опасная крайность, которая приводит к ослаблению мышечно-связочного аппарата и со временем может стать причиной грыжи. Поэтому врачи настоятельно рекомендуют заниматься физическими упражнениями (можно нетяжелыми, но регулярно).
Не допускайте появления лишних килограммов. Если вы склонны к полноте – придерживайтесь низкокалорийной диеты, с преимущественным употреблением растительной пищи, и с ограничением сладостей, мучных продуктов, животных жиров, алкоголя. Кроме лишнего веса, такая диета позволит наладить пищеварение, устранит запоры, которые тоже являются предрасполагающим фактором к развитию грыж.
Прогностические выводы при неосложненной форме грыжи условно-благоприятные. Если хирургическое лечение проведено своевременно, то трудоспособность восстанавливается в полной мере. Повторное появление грыж после операции обнаруживается только в 3-5% заболеваний.
При защемлении будущее зависит от состояния ущемленных участков органов, от квалификации врача и вовремя проведенного вмешательства. Если больной с ущемлением не спешит обращаться за неотложной помощью, то в подавляющем большинстве случаев наблюдаются необратимые изменения в органах брюшной полости, что может повлиять не только на дальнейшее состояние здоровья пациента, но и на его жизнь.
Пахово-мошоночная грыжа считается неопасным заболеванием, если лечение проводится своевременно. При промедлении с обращением к врачу, а также в запущенных случаях последствия могут быть крайне неблагоприятными.
источник
Пахово-мошоночная грыжа — патология хирургического характера, проявляющаяся выпадением органов, локализованных в брюшной полости в области мошонки. Данное заболевание встречается исключительно для мужчин. Согласно установленной международной классификации болезней, грыжа имеет код по МКБ 10 − 140 и относится к категории патологий пищеварительных органов.
Пахово-мошоночная грыжа — патология хирургического характера, проявляющаяся выпадением органов, локализованных в брюшной полости в области мошонки.
Заболевание может носить как врожденный, так и приобретенный характер. Согласно статистическим данным, в 80% клинических случаев болезнь появляется в связи с неправильным развитием эмбриона. Врожденная грыжа часто встречается у маленьких пациентов, рожденных на свет недоношенными.
Еще одна причина — нарушения в яичках у плода. Согласно показателям нормы, после опущения яичек происходит закрытие канала, проводящего тестикулы. Однако при расстройствах канал остается открытым, что провоцирует формирование грыжевого образования.
Приобретенная грыжа может быть спровоцирована следующими факторами:
- 1 Повышенные показатели внутрибрюшного давления.
- 2 Наследственная предрасположенность.
- 3 Ослабленность мышечных групп и связок в области тазобедренного сустава.
- 4 Заболевания, при которых постоянно хочется покашлять или чихать, что провоцирует повышение внутрибрюшного давления.
- 5 Ожирение, способствующее образованию сальника, выталкиванию внутренних органов в паховую область.
- 6 Недостаточные физические нагрузки на организм, сидячий образ жизни, приводящий к ослаблению мускульного корсета, обеспечивающего поддержку внутренних органов в должном тонусе.
- 7 Частые хронические запоры, проблемы со стулом.
- 8 Чрезмерно тяжелый физический труд, поднятие тяжестей.
- 9 Печеночные патологии, провоцирующие скопление жидкости в брюшной полости и выпячивание органов в мошонку.
- 10 Кишечная непроходимость.
- 11 Некоторые заболевания неврологического характера.
- 12 Застойные явления в области малого таза.
Следует учитывать возрастную категорию. Возраст мужчин, в котором наиболее часто диагностируется патология, превышает 55-60 лет.
У маленьких пациентов спровоцировать развитие грыжевого выпячивания могут постоянный кашлевый синдром, частый надрывной плач, повышенное газообразование.
Патологический процесс развивается постепенно, что сильно затрудняет диагностику и последующее лечение. Врачи выделяют клинические симптомы, характерные для данной патологии, это:
- 1 Увеличенный размер мошонки.
- 2 Образование выпячивания.
- 3 Асимметрия кожных покровов мошонки.
- 4 Выраженный болевой синдром.
- 5 Болезненные ощущения, локализованные в области поясничного отдела.
- 6 Общая ослабленность, вялость, повышенная утомляемость.
- 7 Ощущение дискомфорта в процессе ходьбы или после продолжительного сидения.
- 8 Ощущения жжения в области уретры.
- 9 Увеличение паховых лимфатических узлов.
- 10 Расстройство процессов мочеиспускания (учащенные позывы к опорожнению мочевого пузыря или же, наоборот, задержка мочи).
- 11 Покраснение кожных покровов.
- 12 Нарушение эректильной функции.
- 13 Снижение сексуального влечения.
Пациенты, страдающие данным патологическим образованием, подвержены сильным болям в грыжевом мешке и области живота. При этом неприятные ощущения имеют явную тенденцию к усилению при физических нагрузках, активных движениях, нажатии на само грыжевое новообразование. Однако при отсутствии ущемления грыжи патологический процесс длительное время может протекать практически безболезненно.
Клинические проявления защемленных грыж выражены более ярко и проявляются следующим образом:
- 1 Изменение цвета кожных покровов в области выпячивания (приобретение синюшного, багрового оттенков).
- 2 Метеоризм, вздутие живота.
- 3 Перманентное отсутствие аппетита.
- 4 Тошнота и приступы рвоты.
- 5 Лихорадочное состояние.
- 6 Болезненное и затрудненное мочеиспускание.
Часто защемление грыжи сопровождается запорами, что опасно возникновением ущемления кишечной петли. При этом у пациента наблюдается такая острая симптоматика, как обильная рвота, отрыжка, изжога, вздутие живота.
В подобных ситуациях последствия могут быть самыми неблагоприятными, поэтому следует в срочном порядке обращаться за медицинской помощью.
Паховая мошоночная грыжа у мужчин диагностируется специалистом в процессе осмотра пациента, изучения клинической картины и результатов собранного анамнеза (истории болезни).
Патология определятся по характерному, специфическому выпячиванию брюшины, которое может становиться менее выраженным в лежачем положении.
В качестве дополнительных признаков, подтверждающих диагноз, выступают: утолщение семенного канатика, положительный симптом при кашлевом толчке и расширение пахового кольца.
Но в некоторых случаях для уточнения диагноза, определения стадии патологического процесса и оптимального метода лечения пациенту могут быть рекомендованы следующие виды диагностических процедур:
- цистография;
- УЗИ мошонки, органов малого таза и брюшной полости;
- контрастное рентгенографическое исследование;
- взятие пункции из грыжевого мешка.
Данные процедуры позволяют определить вид грыжевого образования и разработать терапевтический курс, оптимальный и максимально эффективный для каждого пациента.
При подозрениях на присоединение сопутствующих осложнений может потребоваться проведение лабораторных исследований крови и мочи пациента.
Согласно установленной классификации, пахово-мошоночные грыжи подразделяются по ряду критериев.
По тяжести течения патологического процесса:
В зависимости от стадии развития:
- начальная;
- пахово-канальная;
- полное косое грыжевое образование;
- пахово-мошоночная;
- гигантская грыжа.
Также подразделяются на врожденные и приобретенные.
При ущемлении грыжевого выпячивания в пахово-мошоночной области высока вероятность развития таких неблагоприятных осложнений:
- аппендицит;
- перитонит;
- некротическое поражение защемленных внутренних органов;
- нарушения в функционировании желудочно-кишечного тракта;
- кишечная непроходимость;
- воспалительные процессы в области червеобразного отростка.
Подобные последствия могут стать причиной гибели пациента, а потому требуют оказания своевременной медицинской помощи в стационарных условиях.
Преимущественно используется оперативный метод вмешательства.
Грыжа мошонки без ущемления на начальных стадиях развития патологического процесса поддается методам консервативной терапии. Пациенту назначаются занятия лечебной физкультурой, на тренажерах, способствующих укреплению брюшного пресса.
Для устранения болезненной симптоматики и предупреждения возможных осложнений назначаются медикаменты. Лекарственная терапия при данных грыжах включает в себе применение противовоспалительных, анальгетических, детоксикационных, антибактериальных препаратов.
Все лекарственные средства имеют свои противопоказания и ограничения, поэтому подбирать их и определять оптимальную дозировку, длительность терапевтического курса должен только доктор в индивидуальном порядке.
Консервативная терапия при пахово-мошоночных грыжах в первую очередь предполагает ношение бандажа. Приспособление напоминает собой мужские плавки, изготовленные из особенного эластичного материала, плотно прилегающего к телу, способствующего поддержанию тонуса и укреплению локальных мышечных групп, предупреждению смещения внутренних органов.
Народные средства при борьбе с грыжами пахово-мошоночными используются только как элемент комплексной терапии. Эффективны на начальных стадиях заболевания такие рецепты народной медицины:
- 1 Компресс с медом и соком алоэ. Ингредиенты соединяют в равных пропорциях. После этого марлевую ткань, предварительно обработанную спиртом, смазывают полученной массой и прикладывают компресс к пораженному участку, обматывая теплой тканью. Время воздействия — 1 час.
- 2 Настойка сабельника. Принимается внутрь 3 раза на протяжении суток.
- 3 Травяная мазь. Следует соединить в равных пропорциях окопник и сосновую живицу. Нанести мазь на область мошонки и смыть спустя 30 минут.
источник
Пахово-мошоночная грыжа – это выпячивание различных органов (фрагментов кишечника, сальника или яичников), опустившихся в паховый канал и мошонку. Наиболее распространены случаи появления подобных грыж у детей. Это напрямую связано с развитием яичек при переход их из брюшины в мошонку. Такие грыжи чаше образуется только с одной стороны (справа в 2-3 раза чаще), однако известны случаи образования грыж и с двух сторон.
У детей пахово-мошоночная грыжа образовывается из-за ортопедических патологий, неправильного развития нервной системы или постоянных физических нагрузках. Такой диагноз большей частью встречается у детей, родившихся недоношенными.
Что касается мужчин, наиболее часты случаи образования пахово-мошоночной грыжи наблюдаются после 50 лет, поскольку в этот период мышечная ткань ослабевает и становиться наиболее уязвимой.
Провоцирующими факторами могут стать постоянные физические нагрузки, избыточный лишний вес, болезни печени с наличием асцита. Любой из этих факторов может привести к повышению внутрибрюшного давления. Вследствие чего, органы выходят наружу через соединительные ткани внутреннего или наружного пахового кольца.
По роду появления пахово-мошоночной грыжи, подразделяют на:
1 Врожденная
В большинстве случаев, причиной появления врожденной грыжи становится то, что влагалищный отросток брюшины не зарастает. Грыжа появляется, когда яички переходят из брюшины в мошонку. Во время этого органы выходят за границы брюшной полости и происходит образование грыжи. Также причиной появления может стать недоразвитие брюшной полости.
2 Приобретенная
Грыжа может появиться как последствие недостатка мышц живота. Дефицит мышц происходит из-за деструкции или системных болезней. Помимо этого, причиной появления патологии может стать ранее перенесенная операция по удалению желчного пузыря, матки или яичников.
По локализации и величине грыжевого мешка различают канатиковые и яичковые грыжи.
Визуально пахово-мошоночная грыжа очень похожа на водянку яичка. Точный диагноз может поставить только врач.
Причины образования пахово-мошоночной грыжи:
Симптомы пахово-мошоночной грыжи могут совпадать с симптомами других заболеваний, поэтому рекомендуется обращаться в медицинское учреждение незамедлительно, если появились следующие симптомы:
-
Выпуклость в паху овальной формы, которая при нажатии на нее исчезает, издавая булькающий звук. Покраснение кожи в области припухлости. Обычно пахово-мошоночная грыжа не сопровождается болью, но иногда боль все же бывает. Болевые ощущения отдаются в пояснице. Мошонка увеличивается со стороны образования грыжи, может произойти опухание. Вздутие живота. Отсутствие стула. Рвотные позывы, тошнота. Лихорадка.
Чтобы поставить точный диагноз, требуется пройти клиническое обследование. Проверка на ущемления осуществляется с помощью методики «кашлевой толчок». Врач, кладет руку на образовавшуюся выпуклость и предлагает прокашляться пациенту. При отражении толчков, вызванных кашлем, в грыжу — ущемления нет, если толчки не ощущаются, ущемление произошло. Благодаря этой методике, сразу можно определить степень требуемого хирургического вмешательства. Однако, если грыжа небольшая, воспользоваться этим методом очень сложно. Вместо «кашлевого толчка» используется обследование ультразвуком, который даёт наиболее точные результаты в подобных случаях. Обследование образований в области паха у детей происходит именно с помощью УЗИ, что считается безопасным для детского здоровья.
Еще один способ обследования — рентгенография, которая позволяет определить наличие петель толстой и тонкой кишки, попавших в грыжевое образование.
источник
Аннотация научной статьи по медицине и здравоохранению, автор научной работы — Иванов С.В., Горбачева О.С., Иванов И.С., Горяинова Г.Н., Объедков Е.Г., Тарабрин Д.В., Гафаров Г.Н., Иванова И.А.
Представлен клинический случай лечения пациента 57 лет с невправимой пахово-мошоночной грыжей гигантских размеров. На момент поступления пациент предъявлял жалобы на выраженный дефект брюшной стенки, резкое увеличение мошонки, неспособность к самообслуживанию. Впервые грыжевое выпячивание в паховой области появилось 11 лет назад, со временем оно постепенно увеличивалось в размерах. Наибольший интенсивный рост грыжи пациент отметил в последние 1,5 года. Пациенту было выполнено оперативное вмешательство в объеме: левосторонне пахово-мошоночное грыжесечение, пластика по Лихтенштейну, эндопротезирование передней брюшной стенки полипропиленовой хирургической сеткой по методике inlay, совместно с элементами операции Рамиреса . Послеоперационный период протекал без осложнений. Иссечение и пластику мошонки планируется выполнить вторым этапом через шесть месяцев. Учитывая нестандартность случая, а именно гигантские размеры грыжевого выпячивания и сложность хирургического вмешательства, было принято решение о сочетании оперативных приемов при лечении данной патологии, что позволило избежать развития компартмент синдрома, послеоперационных осложнений и как следствие улучшения эффективности проведенного лечения. Случай представляет интерес как демонстрация варианта оперативного лечения гигантской невправимой пахово-мошоночной грыжи.
Похожие темы научных работ по медицине и здравоохранению , автор научной работы — Иванов С.В., Горбачева О.С., Иванов И.С., Горяинова Г.Н., Объедков Е.Г., Тарабрин Д.В., Гафаров Г.Н., Иванова И.А.,
A clinical case of treatment of 57-year-old patient suffering from the irreducible giant inguinal-scrotal hernia is presented. On admission the patient complained on the marked abdominal wall defects, abnormal enlargement of the scrotum and inability to care for self. For the first time hernia protrusion appeared 11 years ago and has been gradually increased. The patient noticed the most intensive growth of the hernia within last 1,5 years. The left-s >inguinal-scrotal herniotomy , Liechtenstein’s plastics, endoprosthetics of the anterior abdominal wall with the polypropylene surgical net (in-lay method combined with the elements of Ramirez operation ) have been performed. There were no complications in the post-operation period. The excision and plastics of the scrotum are planned to perform as the second step in six months. Taking into cons >surgical treatment ) it was dec >compartment syndrome and post-operative complications has been avoided. As a result the efficacy improvement of the performed treatment was achieved. The presented case is interesting as the demonstration option of an operative repair of the giant irreducible inguinal-scrotal hernia.
С.В. ИВАНОВ, О.С. ГОРБАЧЕВА, И.С. ИВАНОВ, Г.Н. ГОРЯИНОВА, Е.Г. ОБЪЕДКОВ, Д.В. ТАРАБРИН, Г.Н. ГАФАРОВ, И.А. ИВАНОВА
ГИГАНТСКАЯ ПАХОВО-МОШОНОЧНАЯ ГРЫЖА
ГБОУ ВПО «Курский государственный медицинский университет», Российская Федерация
Представлен клинический случай лечения пациента 57 лет с невправимой пахово-мошоночной грыжей гигантских размеров. На момент поступления пациент предъявлял жалобы на выраженный дефект брюшной стенки, резкое увеличение мошонки, неспособность к самообслуживанию. Впервые грыжевое выпячивание в паховой области появилось 11 лет назад, со временем оно постепенно увеличивалось в размерах. Наибольший интенсивный рост грыжи пациент отметил в последние 1,5 года.
Пациенту было выполнено оперативное вмешательство в объеме: левосторонне пахово-мошоночное грыжесечение, пластика по Лихтенштейну, эндопротезирование передней брюшной стенки полипропиленовой хирургической сеткой по методике inlay, совместно с элементами операции Рамиреса. Послеоперационный период протекал без осложнений. Иссечение и пластику мошонки планируется выполнить вторым этапом через шесть месяцев. Учитывая нестандартность случая, а именно гигантские размеры грыжевого выпячивания и сложность хирургического вмешательства, было принято решение о сочетании оперативных приемов при лечении данной патологии, что позволило избежать развития компартмент синдрома, послеоперационных осложнений и как следствие улучшения эффективности проведенного лечения. Случай представляет интерес как демонстрация варианта оперативного лечения гигантской невправимой пахово-мошоночной грыжи.
Ключевые слова: паховая грыжа, оперативное лечение, inlay пластика, операция Рамиреса, компар-тмент синдром
A clinical case of treatment of 57-year-old patient suffering from the irreducible giant inguinal-scrotal hernia is presented. On admission the patient complained on the marked abdominal wall defects, abnormal enlargement of the scrotum and inability to care for self. For the first time hernia protrusion appeared 11 years ago and has been gradually increased. The patient noticed the most intensive growth of the hernia within last 1,5 years.
The left-side inguinal-scrotal herniotomy, Liechtenstein’s plastics, endoprosthetics of the anterior abdominal wall with the polypropylene surgical net (in-lay method combined with the elements of Ramirez operation) have been performed. There were no complications in the post-operation period. The excision and plastics of the scrotum are planned to perform as the second step in six months. Taking into consideration the peculiarity of the case (giant size of the hernia protrusion and difficulties in surgical treatment) it was decided to use a complex of surgical methods while treating this pathology. Thus the development of compartment syndrome and post-operative complications has been avoided. As a result the efficacy improvement of the performed treatment was achieved. The presented case is interesting as the demonstration option of an operative repair of the giant irreducible inguinal-scrotal hernia.
Keywords: inguinal hernia, surgical treatment, inguinal-scrotal herniotomy, Liechtenstein’s plastics, inlay plastics, Ramirez operation, compartment syndrome
Novosti Khirurgii. 2015 Mar-Apr; Vol 23 (2): 226-230 Giant Inguinalscrotal Hernia
S.V. Ivanov, O.S. Gorbachova, I.S. Ivanov, G.N. Goryainova, E.G. Obiedkov, D.V. Tarabrin, G.N. Gafarov, I.A. Ivanova
Паховые грыжи составляют 80% от всех грыж живота и встречаются у 1-2,5% мужчин и у 0,3%-1,5% женщин [1, 2]. Ежегодно в мире производится около 20 миллионов герниопла-стик, в России производится до 200 тысяч операций в год, в США около 700 тысяч, в Европе около 1 миллиона [3]. Ежегодное количество грыжесечений выполняемых по поводу паховых грыж остается практически неизменным, в связи с отсутствием увеличения данной патологии. В зависимости от возрастной группы, частота возникновения грыж значительно варьируется. Так в возрастной группе от 25 до 34 лет заболеваемость паховыми грыжами состав-
ляет 15 человек на 1000 населения, в то время как в возрастной группе от 55 до 64 лет она уже составляет 54 человека на 1000 населения [4]. Данная статистика указывает на большую социально-экономическую значимость, поскольку при этой патологии страдает наиболее работоспособное население.
К настоящему моменту накоплен огромный материал по этиологии и патогенезу паховых грыж, предложено более 600 методик оперативного лечения. Несмотря на большой выбор хирургического лечения данной патологии, частота осложнений остается достаточно высокой и составляет 15-20% при простых формах и до 40% при сложных. Помимо этого, велик процент осложнений, который при
больших и гигантских паховых грыжах достигает 60% и более [5].
В хирургических отделениях от 4 до 6% операций производят по поводу паховых грыж [6]. Несмотря на кажущуюся простоту, паховая грыжа является серьезным хирургическим заболеванием, с возможными тяжелыми осложнениями. По данным клинических наблюдений, около 30% всех герниопластик [7] выполняются в связи с ущемлением грыжевого содержимого. Летальность при ущемленных грыжах достаточна велика и составляет в возрасте 50-59 лет 5-6%, в возрасте 60-69 лет 1618%, 70-79 лет до 30% [8]. По этой причине чрезвычайно важным является выявление, а в дальнейшем оперативное лечение пациентов с грыжевой болезнью.
Способы хирургического лечения паховых грыж делятся на две группы: традиционная натяжная герниопластика собственными тканями и пластики «без натяжения». Применение во второй группе синтетических материалов позволило добиться значительного снижения числа рецидивов. Каждая из этих методик имеет свои плюсы и минусы, сторонников и противников. Несмотря на успехи, достигнутые современной герниологией в лечении грыже -вой болезни, остается множество нерешенных задач. Остаются актуальными вопросы раннего выявления данной патологии, разработки и внедрения в хирургическую практику более эффективных методов лечения. До настоящего времени не разработана универсальная методика герниопластики при гигантских пахово-мошоночных грыжах. Это, в первую очередь, связанно с высокой травматичностью оперативного вмешательства, а также развитием в послеоперационном периоде компартмент синдрома. В связи с чем, перед хирургическим сообществом стоит задача выбора адекватного объема оперативного лечения с целью уменьшения послеоперационных осложнений и снижения частоты рецидивов у пациентов с данной патологией.
Цель. Продемонстрировать эффективность сочетанных методов оперативного лечения у пациента с невправимой пахово-мошо-ночной грыжей гигантских размеров.
В отделение общей хирургии из центральной районной больницы 12.05.2014 г. был направлен пациент, в возрасте 57 лет, с клиническим диагнозом «Левосторонняя гигантская невправимая пахово-мошоночная грыжа». На момент поступления пациент
предъявлял жалобы на выраженный дефект в пахово-мошоночной области, резкое увеличение мошонки и неспособность к самообслуживанию. Впервые грыжевое выпячивание в паховой области появилось 11 лет назад, со временем оно постепенно увеличивалось в размерах. Наибольший интенсивный рост грыжи отмечался в течение последних 1,5 лет. Основной причиной обращения в медицинское учреждение стало наличие выраженного грыжевого дефекта в пахово-мошоночной области и невозможность выполнения физиологических функций. Интересен был тот факт, что с момента образования грыжи и до самой госпитализации пациент никогда не испытывал болевого синдрома.
Пациенту было проведено комплексное предоперационное обследование и получены следующие результаты:
1. Сопутствующий терапевтический диагноз: Артериальная гипертония II степени, II стадии, риск 2. ГМЛЖ;
2. Заключение ФВД: снижение функции внешнего дыхания обструктивного типа со снижением жизненной емкости легких;
3. УЗИ сердца: Уплотнения стенок аорты. Уплотнения створок митрального клапана с кальцинозом фиброзного кольца. Митральная регургитация 1 степени. Диастолическая дисфункция левого желудочка по ригидному типу. Трикуспидальная регургитация 1 степени. Полости сердца не расширены. Сократимость миокарда левого желудочка удовлетворительная;
4. Данные УЗИ грыжевого мешка: в грыжевом мешке определяются петли тонкого кишечника, сигмовидная и слепая кишка.
В связи с нестандартностью клинического случая (рис. 1, 2) у операционной бригады возник вопрос выбора метода грыжесечения и вида пластики. После проведения консилиума, было принято решение о выполнении операционного вмешательства в объеме: лево-сторонне грыжесечение, пластика по Лихтенштейну, эндопротезирование передней брюшной стенки полипропиленовой хирургической сеткой по методике inlay с элементами операции Рамиреса.
После разреза в левой паховой области на 2 см выше паховой связки послойно иссечены мягкие ткани, выделен и вскрыт двухкамерный грыжевой мешок размеры 20*30 см. Содержимое мешка: 2/3 тонкой кишки, слепая кишка, сигмовидная кишка и большой сальник. В связи с невозможностью перемещения содержимого в брюшную полость принято решение о проведении тотальной срединной лапарото-
Рис. 1. Левосторонняя невправимая гигантская пахо-во-мошоночная грыжа (вид стоя)
мии, после чего содержимое инвертировано в брюшную полость. Проведение пластики пахового канала было затруднено, размерами пахового промежутка, который составлял 9 см, а также наличием большого грыжевого мешка, размеры которого составляли 20*30 см. После иссечения грыжевого мешка и ушивания его кисетным швом, произведена пластика пахового канала по методике Лихтенштейна. Большие размеры семенного канатика, обусловили оставление его в подкожной клетчатке.
Учитывая резкое несоответствие объема брюшной полости и объема грыжевого содержимого, произведены послабляющие разрезы апоневрозов наружных косых мышц живота в проекции спигелевых линий с обеих сторон длинной 20-25 см. Проведение пластики пахового канала было затруднено размерами пахового промежутка, который составлял 9 см. А также наличием большого грыжевого мешка, размеры которого составляли 20*30 см. Несмотря на выполнение элементов операции Рамиреса, при попытке сведения краев апоневроза отмечалось резкое повышение внутрибрюшного давления, что впоследствии могло привести к развитию компартмент синдрома. Показатели внутрибрюшного давления оценивали сопротивлением передней брюшной стенки на аппарате ИВЛ. По этой причине пластику передней брюшной стенки было решено выполнять по методике тку эндопро-тезами (один протез 10*20 см и два протеза 8*12 см). Один из протезов 8*12 см был использован для закрытия пахового промежутка, два других протеза 8*12 см и 10*20 см были использованы для закрытия обширного лапа-ратомного дефекта. Контакт сетки с петлями кишечника был предотвращен путем предварительного их укрытия большим сальником, для профилактики развития спаечной болезни
Рис. 2. Левосторонняя невправимая гигантская пахо-во-мошоночная грыжа (вид лежа)
в послеоперационном периоде (рис. 3). При помощи силиконовых дренажей произведено дренирование мошонки и парапротезного пространства для предотвращения скопления экссудативного выпота.
В связи с большой травматичностью оперативного лечения, риском развития послеоперационных осложнений, нами было принято принципиальное решение отказаться от иссечения и пластики мошонки и выполнить ее вторым этапом через шестимесячный срок. При измерении давления в мочевом пузыре по методике S. Johna и M. Fusco, компартмент-синдром в послеоперационном периоде отсутствовал, показатели внутрибрюшного давления оставались в пределах физиологической нормы. Данные результаты, прежде всего, были достигнуты выполнением элементов операции Рамиреса и пластики по методике inlay.
В послеоперационном периоде пациент получал комплексное консервативное лечение (антибиотики, анальгетики) и физиолечение
Рис. 3. Пластика передней брюшной стенки по методике in^
Рис. 4. Вид пациента после проведенного оперативного лечения
(лазеротерапия, УВЧ и электрофорез на область послеоперационной раны). Послеоперационный период протекал без особенностей, дренажи удалены на 8 сутки, швы сняты на 11 сутки (рис. 4). Заживление ран первичным натяжением.
Грыжи гигантских размеров в хирургической практике встречаются крайне редко. Это обусловлено тем, что при появлении грыжевого дефекта пациенты обращаются за медицинской помощью, в связи с невозможностью выполнять повседневные бытовые задачи. Грыжевой дефект таких размеров в силу невозможности выполнения классических методик грыжесечения, большой травматич-ности оперативного пособия, подтолкнул нас к сочетанию хирургических методов лечения, направленных на повышение эффективности оперативного лечения. Выполнение элементов операции Рамиреса, пластики передней брюшной стенки по методике 1п1ау позволило избежать развитие компартмент синдрома и экссудативных образований в послеоперационном периоде. В силу большой травматич-ности оперативного лечения, было принято принципиальное решение отказаться от иссечения и пластики мошонки и выполнить ее вторым этапом через шестимесячный срок.
Случай, на наш взгляд, представляет интерес как демонстрация варианта оперативного лечения гигантской невправимой пахово-мо-шоночной грыжи.
Выполнения грыжесечения и пластики передней брюшной стенки по методике inlay в сочетании с элементами операции Рамиреса у пациента с гигантской пахово-мошоночной грыжей позволило нам избежать послеоперационных осложнений, а именно компартмент синдрома, развитие экссудативных осложнений и как следствие улучшения качества проведенного лечения. На наш взгляд, выполнение данной методики у пациентов с гигантскими грыжами является необходимым условием для успешного исхода оперативного лечения.
Согласие пациента на публикацию данного клинического случая с научной и образовательной целью, а также размещения материалов статьи в сети «Интернет» получено и представлено редакции.
1. Тимошин А. Д. Хирургическое лечение паховых и послеоперационных грыж брюшной стенки / А. Д. Тимошин, А. В. Юрасов, А. Л. Шестаков. — М. : Триада-Х, 2003. — 144 с.
2. Agrawal A. Mesh migration following repair of inguinal hernia: a case report and review of literature / A. Agrawal // Hernia. — 2005. — Vol. 29. — P. 1-4 .
3. Способы аллопластики больших и гигантских послеоперационных грыж / Ю. В. Кучкин [и др.] // Герниология. — 2005. — № 1. — С. 30-32.
4. Jenkins J. T. Inguinal hernias / J. T. Jenkins, P. J. O’Dwyer // BMJ. — 2008 Feb 2. — Vol. 336, N 7638. -P. 269-72. doi: 10.1136/bmj.39450.428275.AD.
5. Протасов А. В. Практические аспекты современных герниопластик / А. В. Протасов, Д. Ю. Богданов, Р. Х. Магомадов. — М. : Русаки, 2011. — 207 с.
6. Дарвин В. В. Аллопластика в лечении обширных и гигантскихпослеоперационных грыж / В. В. Дарвин // Герниология. — 2008. — № 1. — С. 17-10.
7. Федоров В. Д. Эволюция лечения паховых грыж / В. Д. Федоров, А. А. Адамян, В. Ш. Гогия // Хирургия. Журн. им. Н. И. Пирогова. — 2000. — № 3. — С. 51-53.
8. Борисов А. Е. Применение полипропиленовой сетки при больших и гигантских грыжах передней брюшной стенки / А. Е. Борисов, С. К. Малкова, В. В. Тоидзе // Вестн. хирургии. — 2002. — Т. 161, № 6. — С. 76-78.
Адрес для корреспонденции
305004, Российская Федерация, г. Курск, ул. К. Маркса, д. 3, ГБОУ ВПО «Курский государственный медицинский университет», кафедра хирургических болезней № 1, тел.: +7 904 528-14-28, e-mail: ivanov.is@mail.ru, Иванов Илья Сергеевич
Иванов С.В., д.м.н., профессор, заведующий кафедрой хирургических болезней №1 ГБОУ ВПО «Курский государственный медицинский университет».
Горбачева О.С., к.м.н., заведующая отделением общей хирургии Курской областной клинической больницы. Иванов И.С., д.м.н., доцент кафедры хирургических болезней №1 ГБОУ ВПО «Курский государственный медицинский университет». Горяинова Г.Н., к.м.н., доцент кафедры гистологии ГБОУ ВПО «Курский государственный медицинский университет».
Объедков Е.Г., аспирант кафедры хирургических болезней №1 ГБОУ ВПО «Курский государственный медицинский университет». Тарабрин Д.В., аспирант кафедры хирургических болезней №1 ГБОУ ВПО «Курский государственный медицинский университет». Гафаров Г.Н., аспирант кафедры хирургических болезней №1 ГБОУ ВПО «Курский государственный медицинский университет».
Иванова И.А., к.м.н., доцент кафедры клинической иммунологии и аллергологии ГБОУ ВПО «Курский государственный медицинский университет».
9-12 сентября 2015 г. в одном из красивейших городов Республики Польша — Люблине планируется проведение 67 КОНГРЕССА АССОЦИАЦИИ ХИРУРГОВ ПОЛЬШИ
В тематике конгресса обсуждение самых актуальных вопросов современной хирургии, ее проблем и достижений.
Время, проведенное в Люблине, позволит участникам конгресса расширить свои знания в различных разделах хирургии, обменяться опытом и расширить профессиональные и дружеские контакты.
источник
Пахово мошоночная грыжа – это хирургическая патология, что определяется как выхождение части внутренних органов брюшной полости в область мошонки в результате действия ряда провоцирующих факторов. Не существует определенной причины возникновения, болезнь всегда развивается под воздействием сразу из нескольких факторов.
Считается, что паховая грыжа – это последний этап развития косой паховой грыжи.
Пахово мошоночная грыжа у мужчин обычно развивается по достижению 50 лет, но это не исключает возможности формирования недуга у молодых людей. Исходя из анатомических особенностей, девочки не подвержены этой патологии.
Основным факторов развития такого типа грыжи является сильное повышение внутрибрюшного давления, вследствие которого органы, под воздействием давления, мигрируют в область меньшего сопротивления, чем и является пах и мошонка. Как правило, в грыжевой мешок выпадают элементы желудочно-кишечного тракта: части тонкой и толстой кишки, большой или малый сальник.
Разделяют два основных вида: врожденная и приобретенная грыжа мошонки. Специфика первого варианта определяется анатомическими и физиологическими особенностями развития младенца в период внутриутробного развития.
Яички мальчика не сразу оказываются в полости мошонки. Тестикулы ребенка начинают формироваться и опускаться только с третьего месяца жизни в чреве матери. Так, по мере месячного роста яички постепенно опускаются в мошонку, и лишь к концу 7-8 месяца они попадают в конечный пункт. Ко дню рождения малыша яички уже располагаются в мошонке.
В норме после опущения яичек канал, по которому шли тестикулы, закрывается. Однако в результате сбоев в эмбриогенезе или различных генетических дефектов такого заращения может не произойти. В случае, если органы «последовали» за репродуктивными органами мальчика, формируется грыжа у новорожденных мальчиков.
Существует множество факторов, которые в той или иной степени влияют на развитие грыжевой патологии.
- Генетическая предрасположенность к слабости связок и мышц тазобедренного сустава.
- Неконтролируемое и сильное физическое напряжение, например ношение больших тяжестей. Чаще всего страдают люди, чья жизнь связана с постоянными физическими нагрузками: спортсмены, строители, грузчики.
- Наличие избыточного веса, при котором жировой тканью разрастается большой и малый сальник. Они выталкивают органы, заставляя их выходить в область паха.
- Малоподвижный стиль жизни. Мускулы без минимальных физических нагрузок ослабляется, и больше не выполняет функцию мышечного корсета, который поддерживает тонус внутренних органов.
- Болезни, которые сопряжены с постоянным кашлем, регулярными запорами, чиханием. Все это – сильные факторы, повышающие давление внутри брюшной полости.
Симптомы пахово-мошоночной грыжи разнообразны. Во многом специфика признаков определяется органами, что находятся в грыжевом мешке. Однако всегда выпирание сопровождается болевым синдромом. Боль обусловлена постоянным раздражением нервных окончаний, где в области таза их и так полно.
Болевые ощущения имеют такой характер:
- усиливается при физических нагрузках, в состоянии же покоя боли может и не быть;
- интенсивность неприятных ощущений возрастает при нажатии на саму грыжу;
- боль на первых порах легко снимается обезболивающими средствами.
Другим заметным симптомом является образование самого выпячивания. Внешний дефект на коже легко замечается больным. Наблюдается асимметричность кожных покровов. Также сильно увеличивается в размерах сама мошонка. Ее объем иногда достигает размеров спелого арбуза.
При тяжелом течении грыжевой мешок может содержать весь кишечный тракт.
Также для грыжи паха характеры такие симптомы:
- частое вздутие живота, метеоризм;
- тошнота, потеря аппетита;
- слабость, частое недомогание;
- при воспалительных процессах местные лимфоузлы увеличиваются;
- повышенная температура тела;
- дискомфорт.
Мошонка являются частью мочеполовой системы, поэтому фиксируются следующие симптомы:
- нарушение эректильной функции;
- снижение либидо;
- затруднения при мочеиспускании.
При различных осложнениях наслаиваются такие симптомы:
- нарушение стула: каловые массы не проходят через ущемленную кишку;
- отсутствие испускания газов;
- рвота с примесью кишечного содержания.
Это состояние считается грозным осложнением стабильного протекания болезни. Ущемление встречается как у взрослого, так и у ребенка. Под защемлением обычно подразумевают внезапное сдавливание зажатых в грыжевом мешке органов с последующей остановкой их функциональной деятельности. При развитии осложнений нарушается местный кровоток.
Грыжевое кольцо сжатое, сосуды не поставляют кровь в органы, нередко развивается некроз и перитонит. Основным синдромом, что появляется при защемлении, считается синдром острой кишечной непроходимости. Такое состояние необходимо лечить исключительно хирургическим путем.
Признаки защемленной грыжи у детей:
- Дети, как правило, становятся беспокойными, раздражительными, принимают неестественные положения, могут плакать и почти всегда отказываются принимать пищу. Детки старшего возраста обычно сами указывают на локализацию болей.
- В первое время температура тела находится в пределах нормы, однако по мере развития осложнения температура резко повышается.
- При осмотре грыжа у мальчиков становится эластичной, с выраженными болевыми ощущениями
Диагностические мероприятия заключается в трех стадиях исследования больного:
- Общий осмотр. Здесь врач оценивает общее состояние пациента, исследует его наследственность, сознание, собирает анамнез жизни.
- Объективный осмотр.В данном случае специалист изучает все то, что касается непосредственно грыжи: ее размеры, степень болезненности, стадия заболевания, вероятность осложнений. В диагностике большое значение имеет симптом кашлевого толчка, когда доктор кладет руку на грыжу и просит больного покашлять. Так происходит дифференциальная диагностика между ущемленной и не ущемленной грыжей.
- Инструментальные методы исследования:
- УЗИ брюшной полости, мошонки;
- герниография – специальное рентгенологическое исследование выпячивания;
- ирригография – исследование заключается в рентгенологическом осмотре толстой кишки, а именно: изучается ее проходимость;
Такие лабораторные показатели, как общий анализ крови, биохимический анализ крови и мочи особе место занимают при диагностике различных осложнений. При стабильном же течении заболевания лаборатория малоинформативная.
Терапия болезни осуществляется как консервативными методами, так и хирургическими путями. Первый вариант показан в тех случаях, когда операция противопоказана: пожилой возраст пациента, серьезные патологии внутренних органов.
Консервативный вариант лечения предполагает ношение специального бандажа, который позволяет держать локальные мышцы в тонусе и предупреждает развитие осложнений. Медицинский бандаж для пахово мошоночной грыжи представляется чаще всего эластичными плавками, что плотно контактируют к туловищу. Они не дают внутренним органам смещаться.
Также этот тип лечение предполагает принятие ряда препаратов: противовоспалительные средства, миорелаксанты, обезболивающие вещества.
Однако наиболее эффективным методом лечения грыжи является оперативное вмешательство. Следует помнить, что лечение без операции не принесет такой эффективности, как с ней. Прямым показанием к выполнению операции является всякое осложнение. Операционные процедуры производятся под местной анестезией. Сам ход вмешательства не занимает много времени.
В ходе операции производится разрез, в результате которого хирург получает доступ к грыжевому мешку. Специалист оценивает состояние внутренних органов, которые затем вправляются. После этого совершается процедура пластики пахового канала с целью предотвращения осложнения после операции пахово мошоночной грыжи.
Распространенными считаются такие последствия:
- некроз тканей;
- воспаление брюшной полости – перитонит;
- аппендицит.
источник

- паховая, расположенный в области пахового канала;
- канатиковая разновидность пахово-мошоночной грыжи: она опускается в полость мошонки, но не достигает яичка;
- яичковая пахово-мошоночная, для которой характерно опускание в мошонку до достижения яичка и локализация в его окружении.
При паховой форме грыжи во время внешнего осмотра обнаруживается выпячивание округлой формы.
Пахово-мошоночная грыжа бывает овальной. При этом выпячивание опускается в область мошонки, что приводит к растяжению соответствующего вида, сосредоточенному на одной стороне и приводящему к визуальной асимметрии.
В положении лежа выпячивание значительно уменьшается в размерах, может даже полностью исчезать. В положении стоя оно увеличивается. Увеличение наблюдается также во время натуживания, кашля, чихания. Одновременно грыжа напрягается: это можно почувствовать, приложив руку к паховой области.
При нажиме образование вправляется. Если его содержимым является часть кишечной петли, вправление сопровождается характерным урчащим звуком.
При отсутствии осложнений дополнительной симптоматики в основном не бывает. Иногда возможны нарушения пищеварения:
- повышенное газообразование;
- вздутие живота;
- запоры.
Внешние проявления пахово-мошоночной разновидности грыжи почти аналогичны водянке яичника и с легкостью выявляются во время осмотра. Помимо уплотнения в паховой области, наблюдается увеличение размеров мошонки с соответствующей стороны.
Подробнее о диагностике грыжи:
На сегодняшний день в мире используется несколько методов лечения паховой грыжи. Все их можно разделить на две основные группы:
- Пластика собственными тканями.
- Пластика с использованием имплантов.
Пластика тканями самого пациента представляет собой так называемую натяжную методику. Это классический способ лечения прямых и косых паховых грыж. Могут проводиться два вида операций:
- передняя пластика;
- задняя пластика пахового канала.
Передний тип пластики почти не применяется по причине чрезвычайной ненадежности. Натяжные методики с каждым днем теряют популярность: в мире их применяют лишь в 20% случаев.
Операция Лихтенштейна
Полипропиленовые протезы используются при лечении грыж на протяжении примерно 30 лет. Тем не менее до сих пор нет единого мнения относительно техники выполнения и показаний к проведению таких операций.
Только в середине восьмидесятых годов прошлого века Ирвинг Лихтенштейн дал систематизированное и четкое описание всех этапов пластики ненатяжного типа при лечении грыж в паховой области. Были отмечены очевидные преимущества таких операций:
- отсутствие боли в постоперационный период;
- кратчайшие сроки госпитализации;
- быстрое возвращение к активной жизни;
- отсутствие осложнений со стороны легких, сердца или сосудистой системы;
- невозможность повреждения мочевыводящих путей;
- очень низкий процент рецидивов – согласно статистике, он составляет менее 0,2%.
В настоящее время операции по методике Лихтенштейна считаются “золотым стандартом” в лечении паховых грыж. Благодаря Лихтенштейну такие операции перешли в категорию амбулаторных вмешательств.
- величина разреза составляет 10 см;
- задняя стенка пахового канала укрепляется сетчатой пластиной за семенным канатиком;
- фиксация сетки осуществляется непрерывным швом по всему периметру.
Данное оперативное вмешательство может проводиться под любой анестезией.
Обтурационный способ (Mesh Plug)

Новый этап в усовершенствовании этой методики начался приблизительно 20 лет назад, когда была модернизирована предложенная Лихтенштейном форма затычки. Цилиндр был заменен сетчатым протезом в виде зонтика.
Новый метод стандартизировали и стали широко применять благодаря работам Роббинса и Руткова. На основе уже имеющегося положительного опыта по применению протезов в форме конуса или зонтика, после целого ряда операций с их использованием они начали практиковать данную технику при любых разновидностях грыж паховой и бедренной локализации. Использовались протезы, изготовленные ручным способом.
В 1993 году C.R. Bard Company совместно с авторами новой методики внедрила в производство готовые наборы для осуществления обтурационной пластики.
- величина разреза составляет от 4 до 6 см;
- пломбировка (обтурация) грыжевых ворот осуществляется при помощи сетчатого протеза особой формы;
- для укрепления задней стенки пахового канала используется плоская сетка: она устанавливается без подшивания за семенным канатиком.
Обтурационный метод обладает рядом достоинств:
- незначительный болевой синдром;
- при необходимости возможность осуществления пластики одновременно с двух сторон;
- операцию возможно выполнять в амбулаторных условиях;
- можно использовать любую (даже местную) анестезию;
- уже через несколько дней разрешается вернуться к активной жизни с нормированным уровнем физических нагрузок;
- короткий реабилитационный период: максимальный срок полной трудовой и спортивной реабилитации составляет от 20 суток до месяца;
- вероятность рецидивов – 1%.
Применение системы UHS или PHS (Jonson&Jonson, Ethicon)

Сущность данного способа аналогична обтурационному. Разница состоит в форме применяемого протеза в виде моноблока. Функции зонтика для пломбировки грыжевых ворот выполняет переходный цилиндр, в то время как плоские детали импланта укрепляют стенки с задней и передней частей.
Специфика операции по данной методике:
- величина разреза составляет 10 см;
- во время вмешательства выделяют и грыжевой мешок, и семенной канатик;
- в области грыжевого отверстия в предбрюшинной части формируется пространство для размещения одной из пластин импланта;
- вторая пластина устанавливается ближе к наружной части – между двумя слоями брюшной стенки.
В результате переходный цилиндр закрывает грыжевые ворота.
Преимущества методов PHS и UHS:
- незначительный болевой синдром в постоперационный период;
- возможность выполнить операцию одномоментно с двух сторон;
- буквально через несколько дней допустимы небольшие физические нагрузки;
- короткий восстановительный период (полная реабилитация максимум через 20-30 дней);
- вероятность рецидивов – 1%.
Методика имеет и ряд недостатков:
- разрез большого размера;
- по сравнению с предыдущими операция довольно сложна в исполнении.
Только врач определяет метод лечения в каждом конкретном случае. Возможно применение бандажа окажется более эффективным чем операция.
источник
Пахово-мошоночная грыжа у мальчиков (код по МКБ-10 — К40) — патологическое состояние, характеризующееся выпадением органов брюшной полости в мошонку. При длительном течении заболевания развиваются опасные осложнения, поэтому его нужно своевременно выявлять и лечить. У мужчин пахово-мошоночная грыжа часто встречается в послеоперационный период или при общей слабости брюшных мышц.
Пахово-мошоночная грыжа у мальчиков — патологическое состояние, характеризующееся выпадением органов брюшной полости в мошонку.
Косая грыжа у мальчиков имеет врожденный или приобретенный характер, эти формы отличаются причинами возникновения.
Врожденная пахово-мошоночная грыжа возникает на фоне:
- недоразвития соединительных и мышечных тканей, удерживающих органы брюшной полости в правильном положении;
- нарушений, возникающих в период внутриутробного развития. Выпячивание формируется тогда, когда яички начинают опускаться в мошонку. Они образуются в области малого таза, откуда перемещаются по подкожному паховому каналу. К моменту рождения этот ход зарастает, и если этого не происходит, то образуются грыжевые ворота;
- врожденных пороков развития плода. Грыжа паховой области часто сочетается с кистой семенного канатика, аномалиями тазобедренных суставов, водянкой яичка, заболеваниями позвоночника.
Врожденная пахово-мошоночная грыжа возникает на фоне пороков развития плода.
Приобретенная грыжа у мальчиков развивается из-за:
- чрезмерных физических нагрузок (при поднятии тяжестей, занятиях некоторыми видами спорта);
- травм органов малого таза, мошонки и промежности;
- осложнений, возникающих после операций на органах брюшной области или мошонки, когда делаются длинные разрезы в паховой области;
- повышения брюшного давления при заболеваниях, сопровождающихся частыми приступами кашля или рвоты;
- ведения малоподвижного образа жизни, приводящего к снижению тонуса мышц тазового дна и промежности;
- наличия лишнего веса, при котором увеличиваются большой и малый сальники, выталкивающие внутренние органы в паховый канал.
На ранних стадиях мошоночная грыжа у детей протекает бессимптомно, что затрудняет ее выявление.
В дальнейшем родители могут заметить:
- Изменение размеров мошонки. Увеличение органа носит односторонний или двухсторонний характер. При длительном течении заболевания кожа становится отечной, приобретает синюшный оттенок.
- Появление выпячивания, имеющего плотную эластичную структуру. При принятии ребенком лежачего положения образование уменьшается. Когда мальчик встает, грыжа принимает исходные размеры. На ранних стадиях органы можно вправить на место рукой.
- Жалобы на болевые ощущения. Боль локализуется в области мошонки, отличается умеренным или выраженным характером. При неосложненных формах грыжи появлению неприятных ощущений способствуют повышенные физические нагрузки, ношение тесных брюк, касания мошонки. При крупных грыжах болевой синдром напоминает таковой при травмах или перекручивании яичек.
- Общие симптомы. Возникают при развитии осложнений, связанных с присоединением воспалительных процессов. К таким признакам относят общую слабость, тошноту и рвоту, повышенную утомляемость.
- Увеличение и болезненность паховых лимфатических узлов.
- Изменение поведения мальчика. Дети младшего возраста отказываются от пищи, становятся раздражительными и беспокойными, стараются чаще находиться в позах, способствующих снижению интенсивности болевого синдрома. Дети старшего возраста отказываются от активных игр и занятий спортом.
- Урчание в животе. Возникает при попытках вправить грыжу вручную.
- Повышение температуры тела. Характерно для развития опасных осложнений, связанных с инфицированием и некрозом выпавших через грыжевые ворота органов.
Повышение температуры тела характерно для развития осложнений, связанных с инфицированием и некрозом выпавших через грыжевые ворота органов.
Диагностика заболевания выполняется в несколько этапов:
- Первичный прием. Врач оценивает общее состояние ребенка, осматривает кожные покровы, пальпирует брюшную область, анализирует имеющиеся у пациента симптомы и собирает жизненный анамнез.
- Расширенный осмотр. Специалист обращает внимание на признаки, касающиеся самой грыжи. Путем пальпации оцениваются размеры и консистенция образования, стадия болезни, наличие болевого синдрома и осложнений. Важную роль в диагностике мошоночно-паховых грыж играет симптом кашлевого толчка. Для его определения врач кладет руку на выпячивание и просит мальчика покашлять. Так выявляют вправимые и невправимые грыжи.
- Проведение аппаратных диагностических процедур. УЗИ паховой и брюшной области используется для определения состояния внутренних органов. Герниография — рентгенологическое исследование содержимого грыжевого мешка — помогает выявить признаки ущемления и некроза выпавших органов. Ирригография подразумевает рентгенологическое исследование толстого кишечника, направленное на оценку проходимости последнего.
- Выполнение лабораторных анализов. Общее и биохимическое исследование крови используется только при наличии осложнений. При неосложненных грыжах обладает низкой информативностью.
Общее и биохимическое исследование крови используется только при наличии осложнений.
Длительное наличие грыжи паховой области у мальчиков способствует:
- нарушению процессов мочеиспускания, вплоть до полного прекращения выделения урины;
- развитию кишечной непроходимости, сопровождающейся застоем каловых масс и тяжелой интоксикацией организма;
- некрозу тканей ущемленных органов;
- нарушению функций репродуктивной системы в будущем (мужчина, страдавший паховой грыжей в детстве, испытывает сложности с зачатием, связанные с нарушением процессов созревания сперматозоидов в яичках).
- Ущемление
Ущемление возникает у 25% пациентов с мошоночными грыжами.
Подробнее об ущемленных грыжа читать тут.
Осложнение представляет опасность для жизни ребенка, так как сопровождается омертвением сдавленных органов с последующим развитием сепсиса. Такое патологическое состояние характеризуется образованием закрытой полости, сдавливающей петли кишечника.
Ущемление при мошоночной грыже может появиться из-за нарушения пищеварения, сопровождающегося запором.
В грыжевом мешке накапливается жидкость, на ранних стадиях имеющая желтоватый цвет, на поздних — красный. Ущемлению могут способствовать:
- кишечная инфекция;
- нарушение пищеварения, сопровождающееся запором;
- резкое повышение внутрибрюшного давления.
- сильной острой болью, появляющейся после физических нагрузок;
- диареей, сменяющейся запором;
- прекращением выделения газов;
- появлением ложных позывов к дефекации;
- частыми приступами рвоты.
Осложнение при ущемлении проявляется частыми приступами рвоты.
Подобное осложнение развивается на фоне одновременного выпадения большого количества содержимого через узкие грыжевые ворота.
Органы, попавшие в полость, не могут самостоятельно вернуться в брюшную полость.
Дальнейшее сужение пахового кольца приводит к нарушению кровообращения, появлению выраженного болевого синдрома и мышечного спазма, усугубляющего течение патологии.
- Грыжа с каловым защемлением
Под каловым понимают ущемление, возникающее в результате резкого наполнения выпавшей петли кишечника. Находящийся выше отдел сдавливается грыжевым кольцом вместе с брыжейкой. Возникает странгуляция, напоминающая таковую при эластическом ущемлении. Патогенез заболевания основывается на ослаблении перистальтики кишечника и невозможности вправить выпавшие части кишечника.
Грыжа с каловым защемлением возникает в результате резкого наполнения выпавшей петли кишечника.
Пристеночное ущемление (грыжа Рихтера) характеризуется частичным сдавливанием кишечной стенки.
В патологический процесс вовлекается участок, противоположный брыжеечному краю.
Непроходимости в таком случае не возникает, однако присутствует повышенный риск некроза тканей. Ущемление Рихтера никогда не развивается при крупных грыжах.
При таком ущемлении некрозу подвергается часть кишечника, расположенная над грыжевыми воротами. Такое осложнение представляет большую опасность, чем другие формы сдавливания. Воспалительный процесс протекает в брюшной полости, что создает условия для развития перитонита.
Хирургическое вмешательство при мошоночной грыже у мальчиков направлено на придание выпавшим органам правильного положения и устранение грыжевого канала.
Хирургическое вмешательство при мошоночной грыже направлено на придание выпавшим органам правильного положения и устранение грыжевого канала.
Осуществляется это 2 способами:
- путем растяжения и подшивания тканей пахового канала;
- путем установки искусственной сетки, отличающейся высокой гибкостью и прочностью, не вызывающей реакции отторжения.
В таком случае грыжа устраняется путем возвращения органов в нормальное положение через разрез на передней брюшной стенке. Главные цели операции — устранение широких грыжевых ворот и укрепление слабых тканей. Операция включает следующие этапы:
- анестезию;
- выполнение разреза кожи и подлежащих тканей для получения доступа к грыжевому содержимому;
- отделение органов от окружающих тканей;
- рассечение мешка;
- осмотр петель кишечника на предмет некроза;
- сшивание расширенного пахового канала;
- укрепление ослабленных участков промежности.
При операции открытым способом используют анестезию.
Эндоскопическое хирургическое вмешательство обладает коротким восстановительным периодом, низким риском повторного возникновения грыжи. К привычному образу жизни ребенок может вернуться через несколько дней. Такие последствия, как травмы пахового нерва и семенного канатика, исключены. Операция состоит из следующих этапов:
- выполнения проколов в передней брюшной полости;
- введения эндоскопических инструментов;
- вправления органов в брюшную полость под контролем лапароскопа;
- установки укрепляющей сетки.
В восстановительный период рекомендуется:
- обеспечивать постельный режим в течение 24-48 часов;
- кормить ребенка легкой пищей, не вызывающей брожения;
- применять антибиотики, помогающие предотвратить бактериальные инфекции;
- регулярно менять повязку;
- ограничивать любые физические нагрузки в первые дни после операции.
В восстановительный период рекомендуется применять антибиотики, которые помогают предотвратить бактериальные инфекции.
Выполнение специальных упражнений в ранний послеоперационный период предупреждает нарушение функций сердечно-сосудистой системы, устраняет застой жидкости в легких. В дальнейшем дыхательная гимнастика используется для укрепления мышц брюшной полости, препятствующего выпадению внутренних органов.
Ношение бандажа после операции помогает удерживать органы в правильном положении, способствует укреплению брюшных мышц, препятствует повторному возникновению грыжи.
Надевают приспособление в положении лежа, когда ребенок максимально расслаблен.
Применение устройства не должно сопровождаться неприятными ощущениями. Носят бандаж 12-16 часов в сутки, после снятия делают массаж брюшной области.
Народные средства дают временное облегчение, избавиться от грыжи с их помощью невозможно.
Следует помнить, что народные средства дают временное облегчение, избавиться от грыжи с их помощью невозможно.
Так как растительные экстракты могут вызывать аллергические реакции, применяют их с особой осторожностью.
Для приема внутрь используют:
- Настой таволги. 1 ч. л. сырья заливают 200 мл кипятка, оставляют на 2 часа, принимают 4 раза в день в течение месяца.
- Настойку из васильков. 20 г травы заваривают в 400 мл горячей воды, настаивают 3 часа. Готовый препарат пьют по 50 мл 3 раза в день.
- Отвар клевера. 1 стакан цветов заливают таким же количеством воды, кипятят 10-15 минут. Пьют перед каждым приемом пищи по 0,5 стакана.
- Компрессы
Для местного лечения грыжи используют:
- Рассол квашеной капусты. Жидкостью пропитывают марлю, которую прикладывают к пораженной области на ночь.
- Яичная смесь. 100 мл уксуса смешивают с 1 сырым куриным яйцом и 100 г свиного сала. Препарат настаивают неделю в темном прохладном месте. Компресс с такой мазью ставят на 3-4 часа.
- Настой полевого хвоща. 3 ст. л. травы заливают 250 мл кипятка, оставляют на 40 минут, охлажденную жидкость используют для компрессов. Процедуру проводят перед сном, утром компресс снимают.
При раннем начале лечения заболевание имеет благоприятный прогноз. Летальный исход при развитии опасных осложнений наступает в 1% случаев, то же количество пациентов подвержено повторному возникновению выпячивания.
источник
Пахово-мошоночная грыжа является заболеванием, которое встречается только у мужчин и представляет собой выход полостных органов (кишечник) через паховый канал в мошонку. Грыжа имеет свое строение:
- Ворота (паховый канал);
- Мешок;
- Содержимое (брыжейка кишечника или собственно кишка).
Так как паховое кольцо узкое и имеет свойство растягиваться или сжиматься, существует два вида грыж:
- Неущемленная, при которой содержимое грыжевого мешка способно вернуться на прежнее место (самостоятельно вправиться) и выйти за пределы кольца;
- Ущемленная, при которой содержимое не способно вернуться в изначальное положение
Согласно статистике, заболевание чаще возникает у новорожденных мальчиков как дефект внутриутробного развития, или у пожилых мужчин из-за ослабевания тонуса мышц и потери упругости соединительной ткани. Также заболевание встречается чаще у детей, которые родились раньше срока, что связано с неполным опущением яичка в мошонку и недоразвитием мышц брюшного пресса. Среди всех заболеваний новорожденных мальчиков, пахово-мошоночная грыжа составляет 4-6 %. У новорожденных с генетическими аномалиями различных органов и систем заболевание встречается в 4-6 раз чаще, чем у мальчиков, не имеющих наследственной патологии.
В возникновении паховой мошоночной грыжи существуют два механизма:
- Нарушение соединительной ткани внутреннего и наружного паховых колец;
- Ослабевание паховых мышц.
Учитывая то, что заболевание часто встречается у новорожденных детей и младенцев первого года жизни, предрасполагающим фактором к образованию мошоночной грыжи является аномалия внутриутробного развития. В результате яичко из брюшной полости не опускается в мошонку или принимает неправильное положение в ней. Также к возникновению грыжи приводит нарушение эмбрионального развития мышц пахового канала, в результате чего они имеют врожденный дефект – слабость мышечных волокон. К развитию пахово-мошоночной грыжи у мальчиков могут приводить генетические заболевания, связанные с нарушением строения соединительной ткани. На первом году жизни грыжа возникает также из-за незаращения влагалищного отростка, который в норме формирует соединительнотканную стенку в паховом кольце. Если заращения не происходит, паховое кольцо способствует выпадению органов.
Помимо детей первого года жизни, грыжа в мошонке может возникать у подростков. В пубертантном периоде мальчики активно занимаются спортом и подвержены тяжелым физическим нагрузкам, которые повышают внутрибрюшное давление и способствуют выпячиванию органов через слабые места. Если ранее не была диагностирована слабость мышц пресса или незаращение влагалищного отростка, есть риск развития пахово-мошоночной грыжи.
Пахово-мошоночная грыжа у мужчин старшего возраста, в отличие от детей, имеет свои причины. Основным механизмом является ослабевание мышц брюшной стенки в результате старения организма и мышечных волокон. Несмотря на отсутствие аномалий развития, у пожилых мужчин существует риск развития грыжи. Наиболее часто заболевание возникает в следующих ситуациях:
- При попытке натужиться в туалете. Так как пожилых людей часто беспокоят запоры, постоянное натуживание приводит к повышению внутрибрюшного давления и выпячиванию органов в мошонку.
- Длительное ношение тяжелых предметов. Особенно часто встречается у дачников, которые регулярно поднимают тяжести.
- Заболевание печени (гепатит, цирроз), которые приводят к скоплению жидкости в брюшной полости. В результате асцит вытесняет органы брюшной полости в мошонку.
- Кишечная непроходимость или скопление газов в брюшной полости также повышают давление.
При пахово-мошоночной грыже у мужчин симптомы могут быть разнообразны в зависимости от степени выпячивания и длительности заболевания. Однако, самым частым является боль, которая имеет характерные особенности:
- Присутствует в покое или только при физических нагрузках;
- Усиливается при прикосновениях;
- Самостоятельно проходит в покое.
Вторым наиболее характерным симптомом является внешний дефект. При осмотре выявляется ассиметричная и вытянутая мошонка за счет грыжевого содержимого. Размеры мошонки варьируются от незначительных до диаметра арбуза. В медицине известны случаи, когда в мошонку выходил весь кишечник, и грыжа имела размер нескольких футбольных мячей. Общее состояние незначительно ухудшается, температура повышается до субфебрильных цифр, мужчина ощущает слабость и снижение трудоспособности.
Посмотрите отдельную статью про наиболее распространенные виды припухлостей в паху, которые не являются грыжей.
При ущемлении грыжи добавляются новые симптомы:
- Задержка стула из-за невозможности проходимости каловых масс через защемленную кишку;
- Нарушение отхождения газов и полное их отсутствие;
- Значительное увеличение мошонки из-за скопления каловых масс, которые растягивают грыжевой мешок;
- Тошнота, рвота, при этом рвотные массы с примесью кишечного содержимого.
Пахово-мошоночную грыжу у детей можно заподозрить по постоянному плачу ребенка, новорожденный беспокоен. При осмотре мошонки определяется грыжевое содержимое, которое пальпаторно приводит к повышению плаксивости у ребенка.
Первым этапом в диагностике является выяснение жалоб и опрос касательно развития заболевания. Данная информация помогает в постановке предварительного диагноза и определения защемленной или незащемленной грыжи. Продолжительность заболевания также помогает оценить наличие осложнений, степень кишечной непроходимости и тяжесть процесса.
После расспроса проводится объективное обследование:
- Во время осмотра определяется изменение размеров мошонки, асимметрия, опущение и изменение цвета;
- Пальпаторно оценивают содержимое грыжевого мешка, а также возможность вправления грыжи и симптом кашлевого толчка;
- Аускультация проводится для более точного определения содержимого грыжевого мешка, так как при опущении в мошонку кишечника будет слышна ее перистальтика и движение газов.
На основании жалоб, сбора анамнеза и объективного исследования ставится предварительный диагноз – ущемленная или неущемленная пахово-мошоночная грыжа, после чего назначаются дополнительные методы исследования:
- Общий анализ крови, мочи, и биохимическое исследование крови являются малоинформативными и помогают только при подозрении на осложнение грыжи;
- УЗИ мошонки;
- Рентгенологическое исследование органов брюшной полости с применением контраста для определения локализации петель кишечника и содержимого грыжевого мешка.
Так как пахово-мошоночная грыжа является хирургической патологией и зачастую требует оперативного вмешательства, дополнительно определяют уровень сахара в крови, группу крови и резус-фактор.
Независимо от стадии заболевания, наличия или отсутствия осложнений и степени ущемления, пациентам рекомендуется хирургическое лечение. Операция проводится под местной анестезией, так как продолжительность ее небольшая и объем вмешательства ограничен. Подготовка к операции:
- Постановка очистительной клизмы утром перед операцией;
- Отказ от пищи за вечер до вмешательства;
- Назначение антибиотиков с профилактической целью;
- Удаление волос с области паха и передней стенки живота;
- Пациентам с заболеваниями сердечно-сосудистой системы – тугое бинтование нижних конечностей;
- Постановка мочевого катетера и полное опорожнение мочевого пузыря.
Пациента укладывают на операционный стол, положение – на спине, ровно. Производится разрез и послойный доступ к грыжевому мешку. Выполняется ревизия и оценивается состояние органов, которые были выпячены. Грыжевой мешок удаляется, а содержимое – вправляется. Затем проводится пластика пахового канала для предотвращения рецидивов. Для выполнения пластики берутся лавсановые сетки или собственные ткани. Окончательным этапом в операции является послойное ушивание раны и постановка дренажа. Особенностью операции является то, что есть риск травмы семенного канатика, который располагается вблизи грыжи.
Поэтому перед началом вправления грыжевого содержимого необходимо найти семенной канатик и отделить его. Операцию должен выполнять опытный хирург, что значительно снизит риск возможных осложнений.
Так как к операции существуют противопоказания, и определенным группам лиц не рекомендуется проводить хирургическое вмешательство, разработано консервативное лечение. Однако данная терапия является малоэффективной. Также консервативное лечение назначается мужчинам с незащемленной пахово-мошоночной грыжей небольшого размера и небольшим риском ущемления.
Противопоказания к операции:
- Тяжелое общее состояние пациента;
- Анемия неясного происхождения;
- Острые инфекционно-воспалительные заболевания в организме;
- Отказ пациента от операции.
Консервативное лечение основано на методах вправления грыжевого содержимого и ношение специального бандажа для паховой мошоночной грыжи. Поддерживающий бандаж представляет собой эластичные трусы, которые плотно прилегают к телу, за счет чего органы не имеют возможности выпадать в грыжевые ворота и мошонку. Также обязательно необходимо укреплять мышцы брюшного пресса занятиями спортом или тренажерами, которые крепятся на необходимый участок тела и вибрационными движениями укрепляют необходимую область.
Помимо лечения, которое направлено на устранение грыжи, назначают симптоматическую терапию. Она включает в себя противовоспалительные препараты, которые также снимают болевые ощущения, и дезинтоксикационную терапию.
Терапия пахово-мошоночной грыжи народными средствами не может быть самостоятельным видом лечения. Такие методы должен назначать врач исходя из состояния пациента и в сочетании с оперативным лечением.
Лечение мошоночной грыжи народными средствами происходит наружно втиранием мазей на пораженную область мошонки, и внутренне.
Для наружного применения используются следующие мази:
- Из корня сабельника. В настойку корня сабельника добавляется флакон димексида. Смесь подогревают на медленном огне. Также внутрь можно применять настойку корня сабельника, добавляя ее в воду или в чай. Пить необходимо 3 раза в день.
- Из корня окропника и сосновой живицы. Данную мазь накладывают на мошонку, не втирая, после чего заворачивают полиэтиленом и шерстяным платком для того, чтобы сохранялось тепло. Держать повязку необходимо полчаса, затем смыть мазь теплой водой.
- Из сока алоэ и меда. Марлю, сложенную в 10 слоев, пропитывают мазью и спиртом, после чего накладывают на пораженный участок, заворачивают мошонку целлофаном и шерстяной тканью, держат в течение часа. Затем смывают остатки мази водой.
Также народная терапия включает обязательное употребление мяса и продуктов, богатых белками, которые способствуют повышению тонуса мышц брюшной стенки.
Прогноз при своевременной диагностике и хирургическом лечении благоприятный для жизни и здоровья, однако, для профессиональной деятельности – условно-благоприятный. Мужчинам рекомендуется воздержаться от работы, связанной с тяжелыми физическими нагрузками.
Если же заболевание диагностировано поздно, существует риск развития осложнений, которые могут приводить к общеинтоксикационному синдрому и летальному исходу. В данном случае прогноз для здоровья и жизни неблагоприятный.
Также у ущемленной грыжи, по сравнению с неущемленной, прогноз менее благоприятный. Связано это с вероятностью развития осложнений.
источник