Операция по удалению грыжи шейного отдела, согласно статистике, требуется 2% пациентов, имеющих в анамнезе данную патологию с локализацией в шее. И в основном это люди, у которых выпячивание пульпозного ядра превышает 6 мм. Почти в 80% случаев основной причиной грыжевого образования в шейных межпозвонковых дисках является запущенный остеохондроз, или дегенеративно-дистрофический процесс последних стадий, развившийся в очень подвижной и определенно нагруженной анатомической зоне позвоночного столба.
Как свидетельствуют официальные медицинские источники и отзывы специалистов, межпозвоночная грыжа в шейно-хребтовой части встречается не так уж и часто, примерно в 6% случаев. Эта цифра указывает на то, что заболевание с такой локализацией по частоте возникновения уступает поясничному отделу, который поражается почти в 15 раз чаще. Недуг преимущественно поражает лиц трудоспособного возраста, людей от 25 до 55 лет.
- По мнению специалистов, эффективно ликвидировать грыжу шейного отдела можно только радикальным хирургическим способом. Да, нередко цена такого вмешательства – лишение позвоночника одной из биологической структуры (всего шейного диска). Но с современными нейрохирургическими технологиями функциональность прооперированного отдела и позвоночника в целом благополучно сохраняется за счет установки инновационных стабилизирующих систем и уникальных имплантатов диска. Эффективность полноценного хирургического лечения составляет 94%-100%. Риск повторного возвращения патологии составляет не более чем 5%, но при условии идеально произведенного удаления.
- Пункционные тактики, вроде выпаривания ядра лазером, хоть и имеют меньшую степень опасности в плане последствий, их результативность намного ниже, чем у проверенных временем полноценных операций. Лазерные методики в 20%-25% случаев не дают эффекта или приводят к ранним повторным рецидивам. У большинства людей, которым выполняли лазерную нуклеопластику, спустя короткий отрезок времени снова на том же месте формируется грыжа, что является поводом для повторной хирургии, причем преимущественно ее уже проводят согласно микрохирургическим и эндоскопическим технологиям.
Грыжа и клювовидные остеофиты.
Познавательно! Верхняя часть позвоночного столба сильно предрасположена к появлению дегенераций и травм, которые перерастают в сложную проблему в виде дисковых деформаций, поскольку данная зона отличается одновременно и гипермобильностью, и слабо развитым мышечным аппаратом.
Как несложно понять из вступительной речи, все преимущества на стороне стандартной микродискэктомии, которую можно выполнять под контролем микроскопа или эндоскопа. Это наиболее перспективная методика на сегодняшний день, обладающая наивысшими возможностями при не такой уж и большой инвазии (разрез 1-4 см). Микрохирургия диска назначается при наличии серьезной угрозы жизни и трудоспособности пациента. Ей нет альтернативы, если диагностирован крупный (от 6 мм) размер грыжи, для операции подобного типа руководствуются и другими показаниями. Например, нужно ли оперировать пациента, специалист с большой вероятностью ответит «да» при таких клинических показателях, как:
- длительный и сильный болевой синдром, не поддающийся консервативной анальгезии;
- отсутствие эффекта после 1,5 месяцев качественного курса обычного лечения (физические методы + медикаментозная терапия);
- критическое ущемление нервных корешков и стеноз позвоночного канала;
- секвестрированная межпозвоночная грыжа шейного отдела (нужно срочное вмешательство!);
- прогрессирующее снижение двигательных функций верхних или нижних конечностей, плечевого пояса, в том числе парезы рук или ног;
- сосудистые нарушения, в числе которых особую опасность вызывают выраженные нарушения кровообращения головного мозга, что в любой момент может стать причиной инсульта даже у молодых людей.
Что касается лазеролечения, суть которого состоит в целенаправленном прямом воздействии энергией лазера на внутреннее содержимое диска через малюсенький прокол, благодаря чему грыжа не удаляется, а только втягивается, однозначно критиковать такой метод будет неправильно. Он менее распространен ввиду ненадежности, но и у него есть достоинства: успешная декомпрессия лазером практически мгновенно избавляет от боли, нуклеопластика отличается самой минимальной травматизацией, послеоперационное восстановление протекает ускоренными темпами и практически безболезненно. Однако стоит принять к сведению, что, спектр показаний к лазеропластике довольно узкий, поскольку уместной она может быть только если:
- неврологическая симптоматика вызвана грыжей, не превышающей 6 мм;
- целостность фиброзного кольца не нарушена;
- от начала развития патогенеза прошло не более полугода;
- не обнаружены признаки стеноза позвоночника;
- нет грубых расстройств мышечного тонуса;
- отсутствуют парез, паралич рук, ног или других частей тела;
- возраст пациента – не старше 50 лет.
Нельзя сразу не акцентировать на том моменте, что операция и послеоперационная реабилитация являются неразделимым понятием. То есть, если вам будет проведена процедура частичного или полного удаления пораженного шейного диска вместе с грыжей, на благополучный эффект от проделанных манипуляций можно рассчитывать сугубо при правильном и строгом соблюдении в дальнейшем индивидуальной реабилитационной программы.
На территории России цена на оперативное пособие, предполагающее резекцию грыжи на любом из шейных уровней, на порядок выше, чем на других участках позвоночника. Объясняется этот факт тем, что провести манипуляции в достаточно непростом по анатомическим параметрам отделе – очень ответственная, повышенной сложности и «ювелирной» точности задача. Ориентировочный диапазон цен на полноценное вмешательство – от 100 тыс. до 300 тыс. рублей. Несложно догадаться, что стоимость будет увеличиваться при сочетании процедуры удаления со стабилизацией (установка эндофиксаторов, протезов, трансплантатов и пр.) прооперированной зоны.
Этот отдел буквально пронизан нервными сплетениями, а также сосудистыми ветвями, питающими одновременно и головной, и спинной мозг. Позвонки шейного сектора имеют мелкие размеры, их отростки снабжены отверстиями, служащими в качестве путей для прохождения вертебральных артерий, которые в свою очередь транспортируют необходимый объем крови к головному мозгу. Повреждения нервов, сосудов, спинного мозга в шейном отделе вызывают довольно серьезные последствия, так как они имеют непосредственную взаимосвязь с органами головы, верхними конечностями, дыхательным центром.
Перейдем конкретно к теме операции, а видео о том, как проходит процесс хирургического лечения шейной грыжи позвоночника, позволит четче представить все, о чем мы расскажем далее. Итак, в зависимости от показаний удалению подлежит либо патологическая выступившая ткань хряща с небольшой частью диска, либо весь видоизмененный межпозвоночный диск. Наиболее продуктивными тактиками, о чем говорят в отзывах специалисты, являются микродискэктомия и эндоскопическая дискэктомия.
При обоих видах операций наиболее применимо создание операционного доступа на передней поверхности шеи, задний доступ практически не используется в нейрохирургической практике в связи с повышенными рисками травматизации нервных корешков и кровеносных сосудов.
- Микродискэктомия – микрохирургическая процедура, предполагающая удаление грыжи шейного отдела под контролем операционного микроскопа, который располагают над оперируемой зоной. Анестезия, как правило, применяется общая. В области проекции проблемного сегмента врач делает разрез (3-4 см), затем осторожно раздвигает мышцы. Чтобы открыть путь к поврежденному диску, производится частичное удаление желтой связки, экономное спиливание края дужки позвонка, после чего открытый нервный корешок аккуратно сдвигается в сторону. Потом, собственно, выполняется удаление элементов пульпозной массы, которые провисли, секвестров, а в случае крайней необходимости диск удаляется тотально. Может понадобиться провести установку позвонковых фиксаторов, выполнить спондилодез или установить межтеловый имплант.
- Эндоскопическая дискэктомия – вид микрохирургии позвоночника, предназначенный в целях резекции грыжи в области шеи, манипуляции при котором выполняются с использованием видеоэндоскопа, введенного внутрь позвоночной полости через естественное отверстие между позвонками. Наркоз при этой операции используется местный. После введения в позвоночник через крохотный разрез (примерно 1 см) эндоскопического зонда начинается процесс тщательного осмотра проблемного участка. Затем в рабочий порт введенного спинального эндоскопа вставляется микрохирургический щуп, которым резецируется смещенная дисковая ткань, захватываются и извлекаются наружу обнаруженные свободные фрагменты хряща. Связочный аппарат и костные структуры, как правило, остаются нетронутыми, при этом диск полностью не удаляется, а только очищается от грыжи.
Внимание! Установку шейных имплантов и стабилизаторов, в чем часто возникает потребность, выполнить эндоскопически невозможно ввиду слишком малого доступа. Для внедрения «заместителей» лишенной части диска или всего диска, стабилизаторов позвонков нужен достаточных размеров доступ, как при микродискэктомии. Не произведенная необходимая стабилизация на уровнях шеи, как показывает клинический опыт, увеличивает риски возникновения нестабильности верхнего отдела позвоночника и формирования повторного грыжеообразования.
На следующий день после оперативного вмешательства разрешается вставать и дозировано ходить, постепенно увеличивая нагрузку. Сразу назначается и начинает внедряться в действие программа восстановления, разработанная индивидуально для каждого отдельного пациента. Одной из особенностей реабилитационного режима является ношение воротника Шанца в течение 2-3 месяцев, сначала его используют круглосуточно, потом постепенно время ношения сокращают до 3 часов в сутки. В течение реабилитации запрещено поднимать тяжести выше 3 кг и делать резкие движения.
Послеоперационное восстановление обязательно предполагает использование медикаментозных препаратов (НПВС, сосудистых средств, витаминов, антибиотиков и пр.). Занятия лечебной физкультурой – важная составляющая часть реабилитации, способствующая предупреждению осложнений (рецидивов в том числе), восстановлению функционального потенциала костно-мышечного аппарата в целом и нормализации работоспособности шеи, плечелопаточного комплекса, конечностей.
В комплексе с медикаментозной терапией и ЛФК прописывается курс физиотерапии. Физиотерапию включают примерно спустя 2 недели после операционных манипуляций, начинают обычно с магнито- и лазеротерапии, а еще через 14 суток вводят электролечение, на завершающих этапах – тепловые и водные процедуры. Прописывается и массаж, поначалу его выполняют только на конечностях, а вот массажные тактики для шейной области могут осуществляться не ранее чем через 1,5 месяца после операции и только профессиональным массажистом-реабилитологом. Через 6-8 недель, когда закончится основной курс реабилитации, рекомендуется санаторно-курортное лечение.
Важно! Хирургическое и реабилитационное лечение должны осуществляться исключительно под контролем хороших специалистов. Правильный подход к лечебному процессу, включая выбор достойного медучреждения по спинальной нейрохирургии и восстановлению, позволит не допустить дооперационных, интра- и послеоперационных осложнений, быстро восстановиться и вернуться к нормальному, активному образу жизни.
Отечественные клиники сегодня не пользуются успехом, так как во всем мире они имеют наиболее высокий процент неудачно проведенных оперативных вмешательств. Российские и украинские пациенты больше предпочитают лечиться за границей, где им обеспечат максимальные перспективы на благополучный прогноз. Самым популярным направлением среди отечественных граждан, нуждающихся в качественном удалении грыж шейного отдела и безупречном восстановлении, является Чешская Республика.
Центральный военный госпиталь г.Прага.
В медцентрах Чехии (Artusmed) успешно практикуют самые передовые нейрохирургические методики и всегда предоставляют после операции высокоспециализированную реабилитационную помощь в полном объеме. Чешские нейрохирурги и реабилитологи, без преувеличения будет сказано, – настоящие маги и волшебники, передовые специалисты, которым нет равных во всем мире. Благодаря высокому профессионализму им удается возвращать к полноценной жизни даже самых тяжелых пациентов, клиническое состояние которых расценивалось в других странах как безнадежное. И что самое приятное, цены на высокотехнологичную хирургию позвоночника в Чехии существенно ниже, минимум в 2 раза, чем в том же Израиле или Германии.
https://cyberleninka.ru/article/v/endoprotezirovanie-mezhpozvonochnogo-diska-posleudaleniya-gryzhi-diska-na-sheynom-urovne
https://cyberleninka.ru/article/v/sheynaya-mikrodiskektomiya-vybor-metoda-i-hirurgicheskoy-taktiki
https://www.apex-spine.com/cervical-disk-surgery.html
добрый день . Скажите при моих показателях мрт но при сильных головных болях , есть ли необходимость проведения операции по удалению грыжи шейного отдела. И если есть необходимость то возможно ли у вас сделать операцию по ОМС, заранее благодарю
последняя МРТ головного мозга; картина зоны кистозно-глиозных изменений с преобладанием кистозного компонента правой лобной доли. Единичные очаги хронической ишемии. Латеровентрокулоассиметрия. Заместительная наружная гидроцефалия .Арахоидальая ликворная киста вариант развития, умеренная атрофия мозжечка.
МРТ шейного отдела.-картина дистрофических изменений шейного отдела позвоночника. Осложненных грыжеобразованием С 6/7, протрузией дисков с3-с6. Признаки диформирующего спондилеза на уровне с4-с7 сегментов. Спондилоатрозов на уровне с2-с7. Гемангиомы тел Th1,с5 позвонков. Ассиметрия диаметра v2 сегментов экстракраниальных отделов позвоночных артерий,
К сожалению, по полису ОМС у нас лечиться нельзя. Что касается описания Вашего состояния, то этого так же очень мало, чтобы сделать заключение о небходимости хирургического лечения. Такое решение всегда принимается на основании целого перечня обследований и актуальных жалоб пациента.
источник
Шейный отдел позвоночника является наиболее подвижным по сравнению с грудным и поясничным. Вместе с этим, шея испытывает большие нагрузки, результатом которых становится смещение ядра межпозвоночного диска, то есть грыжа.
Эта патология очень распространена, однако многие пациенты не воспринимают всерьез степень опасности и не проводят лечение грыжи. В результате болезнь переходит в запущенную стадию, когда единственным шансом избавить пациента от страданий является операция.
Оперативное лечение грыжи шейного отдела имеет очень много противопоказаний и проводится только в крайних случаях. Это объясняется тем, что в районе шеи проходит множество основных кровеносных сосудов, питающих головной мозг, и нервных окончаний, отвечающих за основные процессы жизнедеятельности. Поэтому операцию назначают в тех случаях, когда угроза жизни пациенту значительно превышает риск развития послеоперационного осложнения. 
- частичный или полный паралич вследствие защемления нервных окончаний;
- прогрессирующая атрофия мышц;
- нарушение мочеиспускания;
- нарушение координации движения.
Относительными показаниями к операции являются:
- отсутствие результатов длительного лечения консервативными методами;
- ухудшение состояния больного, несмотря на применение множества методик;
- ухудшение зрения, слуха;
- частые приступы мигрени;
- постоянная боль в шее, которую невозможно снять никакими препаратами;
- онемение рук и ног;
- скачки давления, частые обмороки.
Даже при наличии показаний не всегда возможно провести операцию на шейном отделе. Противопоказаниями к оперативному вмешательству являются:
- серьезные проблемы с сердцем, при которых пациент не сможет перенести наркоз;
- инфекционные заболевания в острой фазе;
- метастазы в позвоночнике;
- серьезные нервные расстройства;
- беременность.
Выбор метода удаления грыжи зависит от стадии процесса, состояния пациента, степени разрушения позвонков. В медицинской практике применяют следующие виды операций:
- Передняя и задняя дискэктомия.
- Дискэктомия со спондилодезом.
- Микродискэктомия.
- Лазерная вапоризация.
- Лазерная реконструкция дисков.
- Криодеструкция.
- Деструкция фасеточных нервов.
Некоторые из них проводятся под общим наркозом, другие — под местной анестезией. Также при разных видах лечения будет по-разному проходить реабилитационный период.
Это вид хирургического вмешательства с открытым доступом через разрез на передней поверхности шеи. Во время операции удаляется разрушенный диск. Если на его место устанавливают титановую пластину, то этот метод называют дискэктомия со спондилодезом. Через некоторое время происходит сращение позвонков.

Этот метод входит в «золотой стандарт» лечения грыжи шейного отдела. Правда, применять такой вид операции возможно лишьпри небольших грыжах. Доступ осуществляется через маленький разрез в районе поврежденного позвонка, куда вводится эндоскоп. Хирург контролирует свои действия с помощью внешнего микроскопа. Фрагменты ядра диска удаляются, для закрепления результата рекомендуется провести последующее облучение диска лазером.
Данный метод является малоинвазивным, не требует долгой реабилитации, практически не имеет осложнений. Единственным недостатком метода является высокий процент рецидивов грыжи.
Также проводится посредством эндоскопа. Особенность данного вида операции в следующем:делают два разреза по бокам шеи, поврежденный диск полностью удаляют и заменяют на титановую пластину из специального сплава В-Twin. Лазерная вапоризация
Этот вид оперативного вмешательства применяют при грыжах маленьких размеров (до 5 мм). Через небольшой разрез вводят лазерную иглу. Затем проводят «выпаривание» жидкости внутри грыжи лазерным лучом. В результате грыжа становится меньше или исчезает совсем. Операцию проводят под местной анестезией, поэтому ее можно делать беременным или людям с сердечными заболеваниями. Из недостатков лазерного лечения отмечают большой риск повторного развития грыжи.

Этот метод предполагает воздействие на грыжу с помощью низких температур. Иглу вводят в диск, затем «замораживают» грыжу при помощи холодного вещества. Происходит уменьшение размеров грыжи. Данный метод хирургического вмешательства также предполагает применение местной анестезии.
Это щадящий вид хирургического лечения грыжи, основанный на блокировке нервных окончаний, передающих болевые сигналы в мозг. Через ткани шеи пропускают высокочастотный ток, который достигает окончания нервов и блокирует их. Денервация показана при небольшом размере грыжи. Данный метод лечения не имеет осложнений, пациент отправляется домой через пару часов после процедуры. Противопоказаниями являются: инфекционные заболевания, онкология, тяжелая неврологическая симптоматика (паралич, слабость мышц, нарушение работы внутренних органов, повреждение спинного мозга). После деструкции исключаются физические нагрузки на позвоночник, длительное нахождение в сидячем положении, подъем тяжестей.

Ранний начинается сразу после операции и длится до 25-30 дней, пока не снимут швы. После операции пациент находится в стационаре от 5 до 10 дней, в зависимости от проведенного вмешательства. Первые два дня больному показан постельный режим. На третий день разрешается вставать. Делать это следует очень осторожно, через бок, опираясь на руки.
Для снятия болевого синдрома и предотвращения отека врач выписывает противовоспалительные и обезболивающие препараты.
Швы снимают примерно через месяц. Весь месяц нельзя сидеть, принимать ванну, оказывать нагрузку на позвоночник. Следует избегать резких движений, спать рекомендуют на твердой поверхности, всегда держать позвоночник ровно.
Необходимая вещь для реабилитации — это послеоперационный ортопедический корсет со специальной шиной для шеи. Он помогает поддерживать позвоночник в правильном положении, снимает излишнюю нагрузку с шеи и спины. То, какой вид бандажа нужно выбрать, определит лечащий врач.
Затем наступает поздний период реабилитации,который длится от одного года до двух лет, в зависимости от вида операции. Он направлен на сохранение результатов операции, восстановление подвижности позвоночника. На этом этапе больному назначается специальный комплекс физических упражнений, который выполняется под контролем инструктора-реабилитолога. Также больной проходит различные физиопроцедуры, выбор которых зависит от вида проведенного хирургического вмешательства и состояния пациента. Это могут быть: элекрофорез, мануальная терапия, массаж, иглоукалывание.
Пациентам после хирургического лечения грыжи придется всю жизнь соблюдать некоторые ограничения для предотвращения рецидивов. Следует четко придерживаться врачебных рекомендаций, избегать физических нагрузок на позвоночник, исключить некоторые виды спорта (штангу, спортивные танцы, спортивную гимнастику). Необходимо регулярно делать МРТ позвоночника.
Современные технологии проведения операций и предварительное проведение необходимых обследований практически исключают тяжелые последствия. Однако не стоит исключать индивидуальную реакцию на наркоз, разную скорость восстановления после данного вида лечения. Некоторые пациенты в первые дни после хирургического вмешательства могут столкнуться с такими последствиями:
- Тяжелое восстановление после наркоза (тошнота, рвота, головокружение), этот период может длиться от нескольких часов до двух суток.
- Боли в прооперированной области позвоночника. В этих случаях показан прием обезболивающих препаратов.
- Трудности с глотанием (учитывая близость гортани к области грыжи).
- Слабость мышц рук.
Если пациент соблюдает все рекомендации лечащего врача, то негативные симптомы проходят в течение нескольких дней.

Самые распространенные осложнения:
- Во время операции повреждаются спинно-мозговые корешки. Это чревато исчезновением чувствительности в районе нерва и параличом.
- При несоблюдении правил антисептики рана может быть инфицирована. Это приводит к развитию серьезных воспалений, нагноений, сепсису.
- У больного обнаруживается аллергическая реакция на применяемые во время операции препараты, наркоз или материал, используемый для зашивания разрезов. В особо тяжелых случаях развивается анафилактический шок, что приводит к летальному исходу.
- Также при дискэктомии иногда позвонки срастаются не полностью.
- Если во время операции не использовались специальные компрессионные чулки или бинты, то есть риск развития тромбоза.
- Крайне редко могут быть повреждены кровеносные сосуды или трахея.
- Одним из наиболее частых осложнений после операции является рецидив грыжи.

- Кардиограмма сердца.
- Флюорография.
- УЗИ брюшной полости для исключения болезней ЖКТ.
- Заключение ЛОРа об отсутствии воспалительных процессов в носоглотке.
- МРТ позвоночника.
- Рентген позвоночника.
- Анализы крови на ВИЧ, гепатит, сифилис.
- Общий анализ крови и мочи.
- Анализ крови на свертываемость.
Перед операцией за 12 часов нельзя принимать пищу и воду. За неделю следует исключить алкоголь и препараты, влияющие на свертываемость крови. Для укрепления иммунитета можно принимать витаминно-минеральные комплексы.
Ниже вы можете больше ознакомиться с операцией при грыже шейного отдела позвоночника
Оперативное удаление грыжи шейного отдела является сложным и опасным методом, поэтому применяется в крайних случаях, когда развивающиеся патологические процессы в позвоночнике несут прямую угрозу жизни и здоровью пациента. В остальных ситуациях врачи стараются добиться излечения консервативными методами.
источник
Грыжа шейного отдела позвоночника — травматическое заболевание опорно-двигательной системы, представляющее собой выпадение студенистого тела межпозвоночного диска в позвоночный канал с одновременным разрывом оболочки фиброзного кольца.
В зависимости от степени тяжести патологии и стадии формирования различают следующие виды деформаций:
- Пролабирование диска (смещение фиброзного кольца за пределы позвонков без деформации студенистого ядра);
- Протрузия (выпячивание фиброзного кольца с частью студенистого тела);
- Экструзия (выбухание студенистого тела с разрывом стенки фиброзного кольца);
- Дисфрагментальная перемежающаяся грыжа (студенистое ядро выпячивается в момент двигательной нагрузки, и возвращается на место после окончания воздействия).
Большие успехи в области консервативного лечения костно-мышечного аппарата, достигнутые современной медициной за последние несколько лет, позволяют отодвинуть срок хирургического вмешательства, либо вовсе избежать оперативного лечения.
Все травматические или дегенеративные изменения в области позвоночника относятся к серьезным медицинским патологиям, требующим, либо длительного и системного лечения, либо хирургической коррекции с последующей реабилитацией.
Спокойное, в большинстве своем, эмоциональное восприятие пациентами диагноза «грыжа шейного отдела» объясняется высокой распространенностью недуга. В популярных изданиях часто публикуются статьи, содержащие информацию о росте числа случаев грыж позвоночника, являющихся следствием врожденных или приобретенных заболеваний опорно-двигательной системы. Каждый третий городской житель нуждается в специфическом лечении — таков вывод представителей официальной медицины.
Люди перестают считать остеохондроз, как и его осложнения, опасными функциональными заболеваниями, но лишь до того момента, когда возникает вопрос о необходимости операции при грыже шейного отдела позвоночника. Решение травматолога является для большинства пациентов драматическим, несмотря на то, что диагноз был известен давно, и консервативное лечение приносило лишь временное облегчение.
Оперативное вмешательство на шейных позвонках имеет немало противопоказаний, хотя высокий процент успешных случаев при использовании хирургических методик позволяет рассчитывать на эффективное восстановление функциональности позвоночника, даже при тяжелых травмах шейного отдела.

Пациенты должны знать, что многие виды лечебных манипуляций, применимых к поясничному и грудному отделу позвоночника, не могут использоваться в практике лечения осложненного шейного остеохондроза.
В этой области находится множество нервных окончаний, а также распложены сосуды, питающие головной мозг. Превышения силы во время массажа или вытяжения позвоночника может привести к сосудистым спазмам, параличу, разрыву нервных волокон, и как следствие, к потере подвижности.
Пациенты, проходящие курс лечения по поводу неосложненной грыжи шейного отдела, и пунктуально соблюдающие рекомендации ортопеда (питание, лечебная гимнастика, санаторно-курортное лечение) живут полноценной жизнью, не испытывая боли и дискомфорта.
Консервативная терапия не приносит успеха, если:
- Пациент страдает серезными заболеванием костной системы (остеомиелит, болезнь Бехтерева);
- Не выполняет требования ортопеда-травматолога;
- Дегенеративные изменения в тканях связаны с эндокринным заболеванием или онкологией;
- Межпозвонковые диски сильно деформированы;
- Зафиксированы необратимые изменения в окружающих тканях.
В таких случаях бессильны все многочисленные виды терапевтической помощи, включая инновационные аппаратные методики и мануальную терапию.
Техника оперативного вмешательства определяется степенью повреждения структур позвоночника, размером и локализацией аномалии, топографическим расположением. По расположению в поперечной проекции различают заднебоковые и переднебоковые грыжи. Заднебоковые образования, выпячивающиеся в область позвоночного канала, классифицируются следующим образом:
- Медианные (расположение – по центральной оси задней продольной связки);
- Парамедианные (расположением – между межпозвонковым отверстием и срединной линией задней продольной связки);
- Латеральные (образующие выступ в области межпозвонкового отверстия)
Переднебоковые (вентральные) грыжи образуются значительно реже заднебоковых патологий, что объясняется невысокой нагрузкой на переднюю часть фиброзного кольца, прочным присоединением передней продольной связки к костной ткани позвоночника.

Характер развития и локализации патологии зависит от типа травматического воздействия на позвоночник в целом. Главной причиной смещения студенистого ядра межпозвонкового диска является превышение физиологической нагрузки на опорную систему. Компрессионное сжатие позвоночника (при поднятии тяжестей, во время мышечного спазма, падения с высоты) приводит к выдавливанию подвижной части диска за пределы позвонков.
Наиболее часто в медицинской практике встречается грыжа между пятым и шестым позвонком (С5-С6), несколько реже наблюдается травма диска межу шестым и седьмым позвонками (С6-С7) редко в области С4-С5, крайне редко – между последним шейным и первым грудным позвонком (С7-Т1).
Интенсивность, характер и направление распространения боли определяются степенью травмы и расположением грыжи. При всех патологиях шейного отдела боль ирадирует в руку и плечо, сопровождается покалыванием и онемением пальцев.
Риск смещения фрагмента диска в разы снижается у хорошо тренированных людей с крепкой мышечной системой (мышечный корсет прочно удерживает шейные позвонки в анатомически правильном положении), при отсутствии дегенеративных патологий в костно-мышечном аппарате.
Подготовка к операции по удалению грыжи шейного отдела включает проведение комплексной диагностики, прохождение терапевтического курса для улучшения здоровья (физических, физиологических показателей) и повышения психологической устойчивости. Выбор диагностических методик (рентген-исследование, МРТ, КТ) осуществляет хирург, учитывая особенности клинической картины патологии.
Очень важно, чтобы врач получил объективное представление о текущем состоянии здоровья пациента. Необходимо сообщить травматологу о видах употребляемых лекарственных препаратов, ранее проведенных операциях, осложнениях, противопоказаниях, аллергических реакциях и прочих моментах, которые в той или иной степени могут повлиять на ход операции.
После изучения истории болезни и получения диагностических заключений проводится серьезная аналитическая работа, во время которой врачи выбирают технику хирургии на шейных позвонках. Сложную операцию выполняют травматологи высшей квалификации — в шейном отделе проходит позвоночная артерия, нервные пучки, отвечающие за двигательные функции, кровеносные сосуды, питающие головной мозг. Требуется ювелирная точность при осуществлении каждой манипуляции.
Противопоказанием к проведению операции на шейных позвонках является состояние, при котором угроза жизни пациенту оценивается выше, чем благоприятный исход. При относительных противопоказаниях люди имеют право сознательно идти на риск, если радикальное вмешательство является единственным шансом избежать обездвиженности, паралича, полной инвалидности. Не проводится операция при диагностированной сердечной недостаточности в стадии декомпенсации, постинсультном состоянии, энцефалопатии, тяжелых нервных расстройствах, непереносимости наркоза и других тяжелых состояниях.
При проведении операции по поводу грыжи шейного отдела применяют методику с открытым доступом к позвоночнику, лазерную технику и эндоскопический способ. В зависимости от клинических показаний, удаляется либо часть дуги позвонка (ламинотомия), либо извлекается весь диск (дискэктомия).
Передняя цервикальная дискэктомия проводится через небольшой разрез на передней поверхности шеи (3 см), через который удаляется поврежденный диск. Между позвонками устанавливается костная или титановая пластина для улучшения процессов регенерации костной ткани (спондилодез).
Передняя дискэктомия без спондилодеза проводится по вышеуказанной методике, но имплантат между позвонками не фиксируется, в связи с чем процесс срастания костной ткани становится более длительным.
Задняя цервикальная дискэктомия — технически сложная методика, редко применяемая в хирургической практике в связи с высоким риском повреждения сосудов и нервных окончаний.
Микродискэктомия (операция выбора при неосложненных грыжах) — осуществляется под контролем хирургического микроскопа, который не вводится в полость тканей. В области проекции поврежденного диска хирург создает разрез 4-5 см. Для обеспечения доступа к ущемленному нервному корешку удаляется часть желтой связки, проводится краевая резекция позвонковой дуги. Спинные мышцы раздвигаются. Обнаженный нерв смещается сторону, удаляются фрагменты студенистого ядра, образующие грыжу. После окончания хирургии рекомендуется провести лазерное облучение диска для снижения вероятности развития рецидива. Рана послойно ушивается.
Эндоскопическая дискэктомия показа при одноуровневом поражении фрагмента шейного отдела, и при условии, что высота межпозвонкового диска составляет не менее 5 мм (учитывая, что диаметр эндосокпа 4 мм).
При применении современных хирургических методик осложнения при операциях на позвоночнике встречаются редко. Среди возможных последствий следует отметить:
Повреждение кровеносных сосудов в области шеи;
- Повреждение трахеи и пищевода (крайне редко);
- Временная дисфункция возвратного нерва;
- Повреждение спинного мозга (очень редко);
- Инфицирование спинномозговой жидкости (менее 1% случаев);
- Неполное срастание костных фрагментов;
- Тромбоз.
В первый день после операции может сохраняться боль в области шеи, затруднение при глотании, мышечная слабость, тошнота. Боль в руке, характерная для грыжи шейного отдела, после операции проходит полностью. Хирург назначает на срок 2-3 недели ношение мягкого шейного корсета, препятствующего резким движениям, прописывает прием обезболивающих и антибактериальных препаратов. На область голени и бедра накладывается повязка из эластичных бинтов, предотвращающая образование тромба.
Во время реабилитационного периода пациент продолжает носить корсет, максимально ограничивает амплитуду движений. Далее, выполняются рекомендации врача в соответствии с индивидуальной программой восстановления. Это специальные упражнения, направленные на устранение интоксикации и улучшение кровообращения, физиотерапевтические процедуры для снятия отека и воспаления в области операционной раны, медикаментозная и аппаратная терапия. Длительность периода реабилитации зависит от сложности проведенной операции, возраста и состояния здоровья, пунктуальности соблюдения требований врача в послеоперационном периоде.
Отзывы пациентов после удаления грыжи шейного отдел, в целом, носят позитивный характер. У большинства из прооперированных полностью прошли головные боли, онемение конечностей, головокружение, расстройство координации движений. Срок восстановления у всех разный – от 3 месяцев до полугода. Больные отмечают, что трудно перенести первую неделю после операции, поскольку необходимо соблюдать постельный режим, терпеть неудобства, связанные с организацией личной гигиены.
Операции по удалению грыжи относятся к нейрохирургическому направлению хирургии, по которому в Российской Федерации предусмотрены квоты. Обследование и получение направления проводится в поликлинике по месту жительства. Операции также осуществляются по программам полиса Добровольного страхования, и на платной основе. Стоимость операции в Москве и Санкт-Петербурге — от 200 до 400 тысяч рублей. Послеоперационное обслуживание оплачивается отдельно. На механизм формирования цены влияет статус врача и клиники, уровень бытового комфорта, количество сервисов, включенных в медицинское обслуживание.
источник
Операция по удалению грыжи шейного отдела позвоночника — процедура, которая проводится в амбулаторных условиях. В хирургическом вмешательстве нуждаются крупные образования, которые угрожают жизни пациента, характеризуются болевым синдромом и дискомфортными ощущениями.
Обязательная операция рекомендуется пациентам, у которых наблюдается следующее:
- длительные и сильные болезненные ощущения в области развития патологии, на которую не оказывают действия анальгетики;
- неэффективность курса консервативного лечения по истечении 1,5 месяца;
- ущемление нервных корешков и стеноз позвоночного канала;снижение двигательной активности конечностей, плечевого пояса;
- нарушения кровообращения в очаге поражения, что может спровоцировать инсульт в любом возрасте или вызвать нарушения в работе головного мозга.
После тщательной подготовки пациенту проводится операция. Но есть ряд показаний, которые не требуют отлагательств, и хирургическое вмешательство необходимо провести в кратчайшие сроки. К таким показаниям относятся:
- секвестрированная грыжа в отделе шейных позвонков;
- большие размеры грыжи (от 6 мм);
- резкое ухудшение состояния больного.
В зависимости от размеров, области развития грыжи, причины ее образования хирургом подбирается метод хирургического вмешательства с учетом всех рисков и противопоказаний для пациента.
Способ оперативного вмешательства, который заключается в удалении небольшого участка костной ткани и части межпозвоночного диска, находящегося под нервным корешком. Удаляется также грыжевое образование, давящее на позвонки.
В результате операции в области шейных позвонков восстанавливается кровообращение, устраняется болевой синдром, и пациент идет на поправку.
Показанием к такой процедуре является сильный болевой синдром, вызванный заболеванием. Операция предполагает длинный разрез ткани и длится не более 3 часов. Все это время пациент находится под общим наркозом и не чувствует болезненных или дискомфортных ощущений.
В ходе самой операции проводится рентгеноконтрастное исследование для установления точного уровня поражения и исключения осложнений во время и после хирургического вмешательства.
Финальный этап операции — послойное ушивание разрезанных тканей. После проведенной манипуляции пациент находится в больнице под наблюдением врачей от 3 до 5 дней. После выписки ограничивается двигательная и физическая активности на несколько недель или месяцев. Этот фактор зависит от возраста и общего состояния здоровья больного.
Процедура реже других применяется в хирургической практике.
Эндоскопическое удаление межпозвоночной грыжи шейного отдела выполняется с помощью специального прибора.
Аппарат позволяет максимально сохранить структуру позвонков, которые удерживают грыжу в пределах дисков, что снижает вероятность рецидива.
Малоинвазивный метод позволяет провести операцию с минимальной потерей крови и предотвратить образование рубцов. Данный способ позволяет удалить межпозвоночную грыжу, устранить боль и невралгические нарушения, связанные с заболеванием и предотвратить повторное грыжевое образование.
Вмешательство проходит под местной анестезией, но по желанию пациента врач может ввести больного под общий наркоз, что происходит редко.
Сбоку от позвоночника или по средней линии хирург делает разрез размером 7 мм, после точной разметки и нахождения места образования грыжи. При этом не рассекаются мышцы, связки и другие ткани. Также не задеваются сосуды и нервные окончания, что позволяет обойтись без крови во время операции. По окончании процедуры кожа зашивается.
Время проведения операции не превышает 1,5 часа. Пациент наблюдается в больнице не более суток.
Рана не нуждается в обработке и, если человек чувствует себя хорошо, то врач имеет право выписать его из больницы. Дома повязка меняется 1 раз в 1-2 дня и на 10 день снимается шов. По истечении 14 дней после операции пациент может приступить к физической активности, а через месяц к регулярному физическому труду.
Данный метод предусматривает удаление межпозвоночного диска вместе с грыжей. Операция позволяет устранить образование через небольшой разрез кожи (2-4 см), не задевая соседние ткани. Разрез делается по средней линии позвоночного столба.
Мышцы, выпрямляющие спину, не рассекаются скальпелем, а сдвигаются в сторону. После того как врач получает доступ к позвоночнику, удаляется желтая связка над нервными корешками, которые видит хирург через микроскоп. Корешок отодвигается и грыжа удаляется. Операция не нарушает структуру тканей (связки, мышцы) и позвоночника.
Процедура назначается, если консервативные методы лечения не дают результатов в течение месяца. Эффективность операции достигает 90%. В остальных случаях есть вероятность повторного возникновения образования, которое проявит себя в течение 3 месяцев после хирургического вмешательства.
После проведения процедуры не рекомендуется заниматься физической деятельностью до 2 недель.
Операция в редких случаях может вызывать осложнения как во время процедуры, так и по окончании: разрыв спиномозговой оболочки, повреждения нервного корешка, кровотечение, занесение инфекции.
Проникновение лазера через кожный покров обеспечивает реконструкцию и рост хрящевой ткани. Назначается при острых болях, беременности, отсутствии результатов при медикаментозном лечении, после проведения лазерной вапоризации. Для эффективности лазерная операция проводится параллельно с иглоукалыванием и массажем.
Во время процедуры пациент находится под местным наркозом, но может ощущать дискомфорт. Вероятность осложнений до конца не изучена. Риск рецидива снижается, если больной соблюдал предписания врача в период реабилитации.
Межпозвоночная грыжа удаляется с использованием высокоскоростной струи физраствора. Проведение процедуры позволяет снять сдавливание нерва, уменьшить болевые ощущения. При проведении гидропластики исключены повреждения тканей.
Для выполнения процедуры делается небольшой прокол, который быстро заживает и не вызывает осложнений и отметок на теле.
Физиологический раствор подается под высоким давлением на наконечник нуклеата (который введен внутрь диска через канал размером 4 мм), удаляет ткани ядра, после чего эвакуируется вместе с резецированным материалом. После проведения операции волокна фиброзного кольца сдвигаются. Ткани не подвергаются наркозу, и диск не теряет своих основных функций после вмешательства.
Такой малоинвазивный метод чаще всего рекомендуется людям в пожилом возрасте. Процедура не требует долгого периода реабилитации, снижает риск осложнений и возникновения рецидива.
Способ малоинвазивного лечения, призванный снять болевой синдром в области межпозвоночных дисков. Деструкция фасеточных нервов не вызывает развитие осложнений, восстановительный период минимален.
Операция проводится под местным наркозом. С помощью пункции врач вводит специальный радиочастотный зонд, наблюдая через монитор за его передвижениями и подводя максимально близко к нерву. После чего на нервное окончание оказывается влияние электромагнитным излучением в течение 2 минут. После этого вводится противовоспалительный препарат и анестетик. Вмешательство занимает не более 30 минут.
Удаление шейной грыжи имеет ряд противопоказаний:
- угроза жизни пациента;
- кома;
- сердечно-сосудистая недостаточность;
- пожилой возраст (старше 60 лет);
- гипертонический криз.
Перед хирургическим вмешательством больному необходимо пройти МРТ, сдать общие анализы крови и мочи, получить консультацию анестезиолога. Специалист определяет место введения анестезии, решает использовать местный или общий наркоз. Хирург уточняет, есть ли аллергия на какие-либо препараты, наличие противопоказаний к проведению операции.
Нельзя принимать пищу за 8 часов до начала хирургического вмешательства. Перед применением анестезии внутривенно вводится антибиотик.
Операция всегда влечет за собой риск и опасность. Заранее хирург осведомляет пациента о возможности развития осложнений, которые могут произойти во время операции или через время после нее. Если врач квалифицированный, то в течение процедуры риск возникновения осложнений минимален.
Существуют следующие опасности из-за хирургического вмешательства:
- паралич ног;
- изменения в работе мозга;
- нарушение работы сердца;
- занесение инфекции;
- стеноз позвоночника;
- отягощение остеохондроза;
- рецидивы.
В редких случаях человек становится инвалидом.
Если выполнять показания врача в период восстановления, то риск возникновения повторного образования грыжи и осложнений минимален. Реабилитационные мероприятия, рекомендованные врачами:
- ограничить на несколько недель поднятие тяжестей, занятие активным спортом, физическим трудом;
- применять назначенные лекарства;
- ходить на физиотерапию;
- принимать лечебные ванны;
- посещать занятия ЛФК;
- носить воротник.
Запрещено употреблять спиртные напитки, делать резкие движения, спать на мягкой кровати, сидеть длительное время.
Михаил, 32 года, Тюмень: «Прошел лазерную операцию. Высокая стоимость оправдала себя. Уже 2 года как избавился от грыжи, рецидивов и осложнений не было. Врач подошел с ответственностью к удалению образования, а я в свою очередь выполнял все его требования и предписания».
Светлана, 28 лет, Хабаровск: «Было страшно ложиться под нож хирурга, поэтому предложили малоинвазивный метод — эндоскопию. Быстрая операция, небольшой срок реабилитации сделали свое дело. Теперь веду нормальный образ жизни без постоянных болей в области шеи».
Игорь, 40 лет, Мурманск: «Сначала лечил грыжу с помощью физиотерапии и таблеток, потом произошло защемление. Невролог принял решение резать. Пожалел, что сделал операцию. Лучше бы переплатил и использовал малоинвазивные методы. Неделю провалялся в больнице с болями, потом месяц не мог работать. Хорошо, что не было осложнений».
источник
Некоторые степени грыжи шейного отдела позвоночника требуют оперативного лечения. Перед операцией требуется проведение лабораторных исследований. Хирургическое лечение назначают при нарастании боли, частых рецидивах, прогрессировании атрофических процессов в позвонках, отсутствии результатов лечения консервативными методами. Операцию не проводят при сердечной и почечной недостаточности, неврозах и других заболеваниях.
Грыжу удаляют следующими способами: частичная дискэктомия и микродискэктомия, удаление диска при помощи эндоскопических инструментов или лазера, операция при прямом доступе. Возможны осложнения, например, повреждения оболочек спинного мозга, дисфункция диафрагмальных нервов и другие. После проведения вмешательства пациенту назначают прием препаратов, ношение корсетов.
Прежде чем выполнять операцию, лечащий врач должен ознакомиться с диагностическими данными, убедиться в том, что есть все необходимые показания, и отсутствуют противопоказания к выполнению оперативного вмешательства. Пациенту необходимо пройти курс диагностических мероприятий и специальный курс для улучшения физических и психических показателей здоровья.
Врач и пациент должны знать о рисках проведения операции. Необходимо сообщить больному о возможных осложнениях, пациент в свою очередь должен заполнить документацию, в которой сказано, что он ознакомлен с послеоперационными осложнениями. После выполнения диагностических мероприятий и ознакомления с историей болезни хирург-травматолог выбирает наиболее подходящий метод оперативного вмешательства. Все особенности диеты и приёма препаратов пациенту сообщают за три дня до вмешательства. Также интересно почитать — спинномозговая грыжа.
Операции на шее очень опасны, такие сложные манипуляции проводят только квалифицированные хирурги.
Операция по удалению грыж на шейном отделе позвоночника должна проводиться строго по клиническим показаниям. Обычно операции проводят из-за увеличения размеров выпячивания из межпозвоночного диска, но помимо этого назначить операцию могут в следующих случаях:
- неэффективность консервативного лечения;
- нарастание интенсивности болевого синдрома, который не подается купированию препаратами;
- боль длится больше 6 месяцев и не проходит;
- частые рецидивы заболевания;
- дисфункция органов средостения, грудной и брюшной полости;
- секвестрация межпозвоночной грыжи;
- прогрессирование атрофических процессов в диске и позвонках;
- увеличение размеров грыжи;
- сдавливание спинного мозга или его нервных волокон;
- резкая дисфункция конечностей, которая вызвана компрессией нервов;
- головные боли и повышение давления, связанные с заболеванием шейного отдела позвоночника;
- снижение сенсорных возможностей человека (слуха, зрения);
- резкое ограничение движений головой.
Также существует и ряд противопоказаний к проведению операции на шейном отделе позвоночника. Обычно операцию переносят или откладывают на определенное время в тех случаях, когда у пациента развиваются состояния, которые более опасны для жизни, чем грыжа.
Существуют относительные и абсолютные показания, но конечное решение всегда выносит оперирующий хирург.
Противопоказания к проведению хирургического вмешательства:
- сердечная и почечная недостаточность;
- неврозы и психозы;
- энцефалопатии;
- постинсультные и постинфарктные состояния;
- онкологические заболевания в терминальных стадиях;
- незнание пациента о возможных осложнениях.
Существует много вариантов проведения оперативного вмешательства для удаления шейной грыжи. Каждая методика имеет свои плюсы и недостатки. Операции по удалению шейных грыж подбираются сугубо индивидуально, обычно это зависит от стадии грыжи, её локализации и возрастных особенностей пациента. Основными задачами при оперативном вмешательстве являются освобождение защемлённых нервов и полное удаление грыжи.
Наиболее часто шейная грыжа удаляется при помощи таких методик:
- частичная дискэктомия и микродискэктомия;
- удаление диска при помощи эндоскопических инструментов;
- удаление диска при помощи лазера;
- классическая операция при прямом доступе.
Грыжу удаляют под наркозом, время операции, в среднем, занимает 60-70 минут.
Операция сложная, оперирующий хирург использует специальный микроскоп, основная часть манипуляций проводится только при помощи эндоскопа. Суть методики заключается в удалении небольших кусочков межпозвоночного диска или позвонка. Удаление проводится только в местах, где на спинномозговой нерв оказывается самое высокое давление. Плюсом такой операции является то, что при её проведении повреждается минимальное количество тканей, а восстановление пациента занимает намного меньше времени.
Для этой методики характерно полное или частичное удаление фиброзного кольца с последующей его заменой на специальный протез. Для дополнительной фиксации и снижения нагрузки на имплантат хирурги проводят остеометаллосинтез позвонков при помощи титановых пластин. При удалении передней части диска пластины используют не всегда. Операция опасна из-за множества анатомически важных структур, которые проходят по задней поверхности позвоночника.
Плюсом данной методики является то, что её можно проводить под местной анестезией. Эндоскопы вводят через разрез или специально подготовленный прокол, за ходом эндоскопа врач наблюдает с помощью специальных внутренних камер. Добравшись до места патологии, хирург проводит удаление частей грыжи или делает полную резекцию диска. После операции больной может вернуться к обычной жизни через 3-5 дней.
Лазерное лечение разделяется на:
Лечение лазером заключается в выпаривании грыжи. Для начала операции через кожу проводят световод, после чего по нему проходит дозированная энергия, способная испарять жидкость. Пар выводится через специальную трубку-иглу. Благодаря выходу жидкости в виде пара внутри диска резко падает давление, и уменьшается грыжевой мешок. Метод не совсем хирургический, его большим минусом является то, что по истечении некоторого времени процедуру необходимо повторить.
- нет послеоперационных шрамов;
- минимальное количество осложнений;
- проходит под местной анестезией.
Проводится редко и требует от хирурга высокой квалификации. Пациент должен быть под наркозом. Доступ осуществляется при помощи разреза и расширения раны тупым способом. Задачей хирурга является удаление грыжевого мешка или всего диска с последующей его заменой на имплантат. Операцию таким способом плохо переносят пожилые люди, период восстановления занимает от двух до трех недель.
После операции необходимо помочь пациенту быстрее вернутся к обычной жизни. Для этого проводят курсы восстановительных упражнений. Первое, чем необходимо заняться в процессе реабилитационного периода – это болевые ощущения, граничащие с атрофией мышц. Врачи советуют использовать поддерживающие корсеты и фиксаторы, срок использования — 2-3 месяца.
- постоянное пребывание в одной позе;
- занятия физическим трудом и активным спортом;
- ношение сумок и рюкзаков на спине.
Восстановительный период зависит от выбранного типа операции и осложнений, которые возникли в ходе её проведения.
Послеоперационные осложнения встречаются относительно редко, это связано с внедрением малоинвазивной хирургии. К осложнениям относят:
- повреждение сосудов и спинномозговых корешков;
- повреждение органов средостения;
- дисфункция поворотного и диафрагмальных нервов;
- повреждения оболочек спинного мозга;
- инфицирование спинномозгового канала и спинномозговой жидкости;
- тромбоэмболии и ДВЗ синдром.
В раннем постоперационном периоде возникает дискомфорт, боль и онемение конечностей.
Строганов Василий Врач травматолог-ортопед с 8-ми летним стажем.
источник

В статье — полная информация об операции по удалению грыжи шейного отдела позвоночника. По статистике эта болезнь поражает только 1 человека из 1000. Болеют в основном мужчины старше 30 лет. Грыжа межпозвоночного диска шейного отдела является одним из тяжёлых заболеваний. В сложных случаях назначают операцию по удалению грыжи шейного отдела позвоночника.
Грыжа формируется при выпячивании пульпозного ядра из позвоночного диска и сдавливании нервных корешков в позвоночнике. Это последняя степень остеохондроза.При этом появляется главный симптом – сильная боль. Очень сложно диагностировать грыжу из-за схожести с другими заболеваниями.
Дело в том, что шейный отдел совсем небольшой, но через него проходит сеть кровеносных сосудов и спинномозговой канал. Нарушение работы шейного отдела приводит к тяжёлым последствиям. Если их не удаётся избежать при обычном лечении, то врач назначает пациенту операцию по удалению шейной грыжи.

В статье расскажем обо всех типах операции при шейной грыже, а также какие показания, последствия, реабилитация и отзывы пациентов.

Этот натуральный метод восстановления известен нам уже сотни лет …
Шейный отдел позвоночника состоит из семи позвонков, которые соединены межпозвоночными дисками. Он имеет округлую форму, внутри которой находится студенистое пульпозное ядро, а снаружи фиброзное кольцо. Диск является своеобразным амортизатором и обеспечивает шее гибкость и подвижность.
Рассмотрим наиболее частые причины возникновения заболевания:
- дегенеративно-дистрофические заболевания – спондилёз, остеохондроз, сколиоз;
- травмы (автомобильные аварии, падения);
- высокие физические нагрузки на позвоночник;
- резкие повороты шеей.
Первичная грыжа возникает в результате физического воздействия, а вторичная из-за запущенных заболеваний позвоночника.

Светлана: После 1 курса спина проходит навсегда! Я долго искала, как вылечить спину.
Перепробовала все методы и мне помог именно этот способ. Мои результаты я написала в своем блоге.
Чтобы правильно диагностировать заболевание, важно знать перечень симптомов. Разумеется, они могут указывать на другое заболевание, поэтому при появлении симптомов необходимо обратиться к доктору.

- внезапный острый болевой синдром в шее;
- непостоянная ноющая боль в шее и плече;
- головная боль;
- шаткая походка и проблемы с координацией в пространстве;
- тошнота;
- онемение и покалывание конечностей;
- понижение или повышение артериального давления;
- ощущения кома в горле;
- шум в ушах;
- ограничение движения в верхних конечностях, при сохранении двигательной активности в локтевых суставах;
- периодически возникающее ощущение «мурашек»;
- ущемление спинного мозга. В этом случае больного нужно как можно скорее доставить в клинику, иначе возможна остановка дыхания;
- головокружение;
- проблемы с памятью;
- слабость в руках;
- паралич нижних конечностей;
- проблемы с мочеиспусканием, дефекацией;
- проблемы с потенцией у мужчин.
Диагностируется грыжа при помощи рентгенографии позвоночного столба, УЗИ кровеносных сосудов шеи, МРТ, компьютерной томографии.
Читаем отличную статью, в которой подробно рассказано о всех причинах грыжи:
12 главных причин межпозвоночной грыжи

Несколько месяцев назад меня скрутило на даче, резкая боль в пояснице не давала двигаться, даже не смогла идти. Врач в больнице поставили диагноз остеохондроз поясничного отдела позвоночника 2 степени, грыжа дисков L3-L4.
Прописали Артрозан и Мильгамму, но они не помогали. Терпеть эту боль было невыносимо. Вызывали скорую, они поставили новокаиновую блокаду и намекнули на операцию. Я все время думала, об этом, что окажусь обузой для семьи…
Все изменилось, когда дочка дала почитать мне одну статью. Не представляете на сколько я ей за это благодарна. Эта статья буквально вытащила меня из инвалидного кресла.
Последние месяцы начала больше двигаться, весной и летом каждый день езжу на дачу. Кто хочет прожить долгую и энергичную жизнь без остеохондроза, уделите 5 минут и прочитайте статью.
Многие задаются вопросом: «Можно ли полностью избавиться от грыжи?». На этот вопрос нельзя дать точного ответа, поскольку всё зависит от причины появления, места расположения и размера грыжи, а также возраста больного. Некоторые врачи полагают, что на ранних стадиях заболевания (протрузия или пролапс) не надо проводить никакого лечения. Этот вопрос до сих пор остаётся спорным в медицинских кругах.

Метод лечения должен подобрать лечащий врач. Способы лечения делятся на консервативное и хирургическое. Традиционное лечение включает в себя:
- ЛФК – лечебная гимнастика;
- курс мануального массажа;
- иглоукалывание;
- физиопроцедуры;
- гирудотерапия;
- медикаментозное лечение — НПВС, хондропротекторы для восстановления хрящевой ткани, миорелаксанты, блокады, эпидуральные инъекции;
- лечение народными методами.
Лечение можно также проводить и в санатории. В этих учреждениях проводится целый комплекс мероприятий для того, чтобы максимально эффективно повлиять на ход заболевания. Лечение в санаториях включает в себя: правильное питание, курсы массажа и мануальной терапии, ЛФК.

Также проводят и такие интересные методы терапии как магнитотерапия, лечение озокеритом, парафином, фонофорезом, лечебные грязевые ванны. Ещё практикуют тракцию – это вытяжение позвоночника. Применяют также нетрадиционные способы: иглоукалывание и фармакопунктуру – введение лекарств через биологически активные точки.
К сожалению, консервативное лечение не принесёт положительного результата, если:
- у пациента имеются болезни опорно-двигательной системы (остеомиелит, болезнь Бехтерева);
- пациент наплевательски относится к предписаниям врача;
- сильная деформация межпозвоночных дисков;
- необратимые изменения в тканях, окружающих грыжу;
- эндокринные заболевания или онкология.
В перечисленных случаях неэффективны даже новейшие методы традиционной медицины. Обратитесь к неврологу для получения качественной консультации.
Истории наших читателей

По ее словам, боль была словно собаки грызут ее ноги и спину. И я ничем не мог ей помочь, только держал за руку и успокаивал. Она колола себе обезболивающие и засыпала, а через некоторое время все опять повторялось…
Утром, проснувшись, жена все чаще и чаще плакала. Улыбка полностью пропала с ее лица, словно наш дом навсегда покинуло солнце. Передвигалась она тоже с трудом — коленные суставы и крестец не давали возможность даже повернуться.
Первая ночь после применения этого нового средства прошла впервые без криков. А утром жена подошла ко мне веселая и говорит с улыбкой: «А боли-то нет!» Буквально на шестой день я купил про запас еще шесть упаковок. И впервые за эти 2 года я увидел свою любимую жену счастливой и улыбающейся. По дому она порхает, как ласточка, лучи жизни играют в ее глазах.
Показания к удалению грыжи шейного отдела позвоночника:
- болевой синдром не проходит на протяжении 3-6 месяцев;
- нестабильность лечения – периодическое улучшение или ухудшение здоровья;
- секвестрация грыжи – это частичное или полное выпадение фрагмента межпозвоночного диска;
- миелопатический синдром – сдавливание спинномозгового канала;
- паралич нижних конечностей;
- импотенция;
- проблемы с мочеиспусканием и кишечником;
- постоянная головная боль;
- снижение слуха и зрения.

Меня зовут Мария, мне 42 года. Несколько лет назад у меня был тяжелейший грипп, после которого я загремела в больницу с осложнениями. Одним из осложнений стал воспалительный процесс в пояснице и суставах. Рентген показал начальные признаки поясничного остеохондроза и грыжи. А мне на тот момент было 39 лет.
При ходьбе при подъеме по лестнице в пояснице и ноге возникала ноющая боль.
Я перепробовала много: Вольтарен, Мильгамму, Диклофенак… Что-то помогало больше, что-то меньше. Но только это новое средство убрало жуткие боли. Последний рентген ничего не показал.
Так и хочется помахать этим снимком перед врачами, которые говорили, что хуже может быть, а лучше уже не станет. Средство держу под рукой и всем рекомендую. Меня оно спасло, это точно.
Очень важно, чтобы врач знал всё о состоянии организма пациента. Хирургу необходимо сообщить, какие виды лекарств принимал больной, возможные аллергии и прочие моменты, способные оказать влияние на хирургическое вмешательство.
В клинике проводят диагностику, специальный курс для повышения физических и психологических показателей. Врач сам выбирает вид диагностического исследования, исходя из каждого случая. После подробного изучения карты больного, диагностических исследований и анализов, хирург определяет метод оперативного вмешательства.
Болезни позвоночника и суставов лечатся только натуральными компонентами?
Мы привыкли думать, что в отличие от медицинских препаратов, натуральные вещества не способны полностью вылечить болезнь. Но оказалось, что пластыри Zb Pain Relief действуют куда эффективнее своих аптечных конкурентов. Как он работает:
- В первые 1-2 часа натуральные компоненты пластыря проникают внутрь сустава и эффективно снимают даже острую боль;
- Спустя сутки полностью уходит дискомфорт, спазмы и воспаление
- На третий день начинается выведение солей и полноценное восстановление суставов и хрящей;
- Спустя 2 недели человек чувствует себя полностью здоровым;
- По истечении полного курса лечения болезнь полностью проходит.
Мнение врача:
«Я был крайне удивлен, когда узнал о пластырях Zb Pain Relief. Это средство полностью натуральное и при этом, действительно, эффективнее многих аптечных препаратов. Что еще удивительнее, так это цена. Пластырь дешевле своих конкурентов в разы, что для меня очень важно, ведь, таким образом, средство доступно большему количеству моих пациентов.»
Операция на позвоночнике проводят, когда нет возможности вылечить грыжу обычным лечением. Её делают с помощью обычных и инновационных методов.
Это операция, выполняемая большинством клиник. При данной операции удаляется межпозвонковый диск, в котором находится грыжа. Бывает несколько видов данной операции. Выполняется под общим наркозом.
Это самый распространённый тип операции. Суть заключается в том, что в месте образования грыжи спереди шеи делается продольный надрез 3-4 см.
Врач полностью удаляет межпозвоночный диск и вместо него ставит кусочек костной ткани, взятой в тазовой области больного. Со временем позвонки срастаются, между которыми был удалён диск. Этот процесс называется спондилодез. Иногда для безопасного срастания, чтобы избежать смещения позвонков, устанавливается специальная пластина.
Смысл процедуры такой же, как у операции со спондилодезом, но вместо костной ткани ставится имплантат – кейдж. Плюсы метода: малое время операции, нет необходимости брать костную ткань у больного, стабильность шейного отдела после процедуры.
Операция связана с высокими рисками, поскольку проводится она на позади шеи, где находятся спинномозговой канал и кровеносная система. Выполняется редко.
Это малоинвазивный метод оперативного лечения (микрохирургическое удаление). Он является «золотым стандартом» в лечении грыж позвоночника. Операцию проводят при помощи микроскопа. Делается небольшой надрез 2-3 мм в месте образования грыжи. Малотравматичная операция, осложнений практически нет. Пациента выписывают через несколько дней после операции.
Операция схожа с микродискэктомией. Её различие с ней в том, что её проводят с помощью эндоскопа, который вводят в надрез на позвоночнике. Малотравматичная операция, осложнений нет, больного выписывают из клиники уже через несколько дней.
Во время операции делаются два боковых надреза, диск полностью удаляют и на его место ставят имплантат из титанового сплава B-Twin. Он вводится в сложенном виде и раскрывается после установки в позвоночник. Выписывают пациента через 5 дней.
Операция рекомендована на при размере грыжи до 6 мм, а также лицам, чувствительным к наркозу, беременным женщинам. В области грыжи делается надрез размером до 2 см. Через прокол вводят иглу лазера. С помощью специальной энергии происходит выпаривание межпозвоночной жидкости и тем самым уменьшается размер грыжи.
Боль и воспаление исчезают уже через пару дней, а выписывают больного уже через неделю. Малотравматичная операция, возможны рецидивы.

Суть операции в том заключается в том, что через разрез в области грыжи вводится игла. С помощью холодной плазмы межпозвоночный диск замораживают. Из-за очень низкой температуры ткани грыжи разрушаются. Происходит уменьшение размеров грыжи шейного отдела. Операция выполняется под местной анестезией. Есть вероятность рецидива.

Меня зовут Ольга, мне 38 лет. Очень сильно болела спина в пояснице. Пришла в больницу — сделали МРТ, сказали: ”У вас грыжа и остеохондроз 4 степени. Готовьтесь к операции”. Я чуть в обморок там не упала! Какой ужас! Какая операция, мне всего 38? Оказывается, и в таком возрасте можно заработать остеохондроз 4 степени.
А ведь все началось с обычной боли в пояснице, которая потом стала хронической, ноющей, затем образовалась грыжа поясничного отдела! Она мешала спать и ходить. Я отказалась от операции, потому что боялась наркоза: вдруг усну и не проснусь больше. У меня к тому же ещё есть проблемы с сердцем. В итоге назначили мне кучу бесполезных лекарств, а когда я возвращалась, врачи просто разводили руками, мол чё ж вы хотите, операцию надо делать….
Пару месяцев назад, в интернете, я наткнулась на одну статью, которая меня буквально спасла. Я восстановила своё здоровье и боль ушла! Я так благодарна судьбе, случаю, который навёл меня на эту статью! Наконец мой позвоночник здоров, и все благодаря этой статье! Всем у кого есть БОЛИ В СПИНЕ — читать ОБЯЗАТЕЛЬНО ! Сейчас НИКАКОЙ БОЛИ, нормально сплю, хожу и работаю на даче.
В первые дни после оперативного вмешательства по удалению грыжи может возникнуть болевой синдром в области шеи, тошнота, слабость. Боли, возникающие в плече и руке, полностью исчезают. Как правило, лечащий врач назначает пациенту носить 3 недели специальный корсет для поддержания шеи и курс противовоспалительных и болеутоляющих средств.
При операциях, выполняемых для удаления грыжи шейного отдела, осложнения бывают редко. Самые распространённые осложнения:
- повреждение дыхательного горла и пищевода, бывает у 1 человека из 1000;
- неполное срастание позвонков. В этом случае требуется повторная операция, встречается у 50 человек из 1000;
- возможно повреждение спинномозгового канала или нервных окончаний в позвоночнике, бывает у 1 человека из 10 000;
- возможно повреждение нерва, отвечающего за голосовые связки (возвратный нерв), через пару месяцев голос полностью восстанавливается;
- задевание кровеносной системы;
- возможность заражения жидкости, окружающей спинной и головной мозг, вероятность у 1 человека из 100;
- появление тромбоза;
- снижение чувствительности.
Опасна ли операция? Риск для здоровья пациента гораздо меньше, чем эффективность от проводимой операции.
Успех после проведения хирургического вмешательства напрямую зависит от послеоперационных действий пациента. Срок реабилитации составляет 3-6 месяцев. Правила, которые обязан соблюдать больной во время послеоперационного периода:
- в первые два дня после оперативного вмешательства необходимо лежать в кровати, разрешается вставать только на третий день, осторожно опираясь на руки;
- надо регулярно носить специальный шейный корсет, чтобы избежать дополнительного напряжения шеи. Подбор ортопедического корсета должен выполнить сам врач;
Для предотвращения появления грыжи необходимо придерживаться следующих правил:
- спать только на ортопедическом матрасе;
- употреблять молоко и молочные продукты;
- стараться меньше употреблять мучное, острое, консервы;
- больше кушать рыбы, особенно сельдь и макрель;
- сидеть за столом, откинувшись на спинку стула;
- ходить с ровной осанкой;
- избегать наклонов и скручиваний тела;
- заниматься плаванием, йогой;
- не курить.

Все эти рекомендации позволят сохранить позвоночник в хорошем состоянии, предотвратить появления болей и повторного развития грыжи.
Лечебные пластыри
Пластыри при лечении радикулита имеют преимущества в удобстве использования, длительном обезболивающем действии и малом количестве противопоказаний.
Zb Pain Relief (Пэйн Релиф). Это ортопедический китайский пластырь, который устраняет боль, воспаление, спазмы в мышцах и восстанавливает повреждённую хрящевую ткань в позвонках. В состав входят более 30 натуральных компонентов. Лечебные компоненты пластыря тают за счёт температуры тела и обеспечивают длительный обезболивающий эффект в течение 3 дней. Прочитать подробнее о пластыре >>>

Перцовый пластырь. При радикулите это изделие обеспечивает сильный прогревающий эффект. В состав входит экстракт вытяжки стручкового перца. Может вызвать ожог кожи. Стоимость перцового пластыря – от 15 р.

Чёрный нефрит. В этом обезболивающем пластыре лекарственные вещества проникают глубоко в кожу, эффективно снимая воспаление и боль. Изделие влияет на саму причину возникновения болевого синдрома. Действует пластырь в течение 2 суток. В состав ортопедического пластыря входит более 40 натуральных трав. Прочитать подробнее о Чёрном нефрите >>>

Версатис. Это японский пластырь с лидокаином, который снимает боль и воспаление в спине. Лидокаин является анестетиком, который блокирует нервные импульсы от болевой области к головному мозгу. Пластырь действует в течение 12 часов. Стоимость Версатиса от 850 р.

Injoint. Это прозрачный гель-пластырь, который хорошо помогает при множестве заболеваний позвоночника и суставов. В состав входит 3 мощных природных компонента: пчелиный яд, змеиный яд и панты маралов. Инджоинт снимает сильные боли и воспаления, влияет на саму причину болезни. Действует изделие 1-2 суток. Прочитать подробнее о средстве >>>

Вольтарен. Это пластырь с диклофенаком. Эффективно снимает воспаления и слабую боль. Возможно появление побочных эффектов. Не влияет на причину болезни. Действует Вольтарен 24 часа. Цена – от 250 р.

Нанопласт Форте. Самый рекламируемый китайский пластырь. Действие основано на излучении магнитного поля и инфракрасного излучения, прогревающего повреждённую область. Действует 12 часов. Цена – от 170 р.

Кетонал Термо. Это согревающий пластырь, имеющий в своём составе железный порошок и активированный уголь. Действует изделие в течение 12 часов. Улучшает кровообращение, снимает спазмы и боли. Цена от 750 р.

Уникальные мази
Osteosanum (Остеосанум). В мазь входят панты маралов, которые являются редким веществом. Панты алтайских маралов добывают из рогов оленей всего один раз в год. Вещество значительно улучшает состояние хрящевой ткани в суставах и межпозвонковых дисках. Дополнительно мазь Остеосанум способствует уменьшению боли и воспаления. Прочитать подробнее про мазь Osteosanum >>>


Сустафаст. Крем содержит такие уникальные вещества, как печень акулы, глюкозамин, хондроитин и экстракты различных целебных трав. Этот крем имеет 13 патентов на изобретение. Средство в короткие сроки уменьшает сильную боль. Прочитайте подробнее про крем Сустафаст >>>

Крем-воск «Здоров». Имеет уникальный состав: кедровая живица, прополис, пчелиная огнёвка, пчелиный подмор, воск и яд, витамины группы B. Крем-воск эффективно восстанавливает поражённые суставы и диски позвоночника, улучшает состояние кровеносных сосудов, снимает болевой синдром, воспаление и сильный отёк, способствует уменьшению отложения солей. Узнать подробнее про крем-воск Здоров >>>

Крем «Акулий жир». Что входит в состав этого средства? Акулий жир, камфора и хондроитин. Этот эффективный крем быстро снимает острую боль, значительно улучшает объём движений, снимает отёки. Прочитать подробнее про крем «Акулий жир» >>>

Артропант. Это достаточно редкий крем – всего производят 1,5 тысячи упаковок в год. Это связано с редким веществом крема – панты маралов, которое добывают в ограниченном количестве. Средство великолепно регенерирует и защищает хрящевую ткань, влияя на саму причину заболевания. Узнайте подробнее про крем Артропант >>>

Цены на операцию по удалению грыжи в России варьируются в пределах 100-400 тыс.р. Также вы можете воспользоваться полисом ОМС, обратиться в клинику по месту жительства, где операцию сделают бесплатно.
Но самый высокий уровень медицины находится в клиниках Германии и Израиля. Цены в клиниках этих стран начинаются от 10 000 долларов.
Пациенты, перенёсшие операцию по удалению грыжи, отмечают в основном только положительные изменения. У многих полностью исчез болевой синдром, восстановилась координация в пространстве, улучшилась память. Время реабилитации у каждого разное и составляет от 2 до 6 месяцев.
Самое сложное у больного – это первая неделя после оперативного вмешательства, потому что всё время необходимо лежать, а также терпеть дискомфорт из-за личной гигиены.
Самое главное помнить, что чем раньше вы обратитесь к доктору, тем быстрее вы сможете излечиться от грыжи и вернуться к прежнему образу жизни. Будьте здоровы!

Прежде чем читать дальше, хочу вас предостеречь.
Большинство средств «лечащих» болезни спины и суставов, которые рекламируют по телевизору и продают в аптеках — это сплошной развод. Сначала может показаться, что крема и мази помогают, НО на самом деле они лишь ВРЕМЕННО снимают симптомы болезни.
Простыми словами, вы покупаете обычное обезболивающее, а болезнь продолжает развиваться переходя в более тяжелую стадию. Обычная боль может быть симптомом более серьезных заболеваний:
- дистрофия мышечной ткани в области ягодиц, бедра и голени;
- защемление седалищного нерва;
- острая и резкая боль — прострелы;
- синдром «конского хвоста», который приводит к параличу ног;
- импотенция и бесплодие.
Как же быть? — спросите вы. Мы изучили огромное количество материалов и самое главное проверили на практике большинство средств для лечения заболеваний позвоночника и суставов. Так вот, оказалось, что единственное новое средство, которое не убирает симптомы, а по-настоящему лечит — это лекарство, которое не продаётся в аптеках и не рекламируется по телевизору!
Чтобы вы не подумали, что вам втюхивают очередное «чудо-средство», я не буду расписывать, какой это действенный препарат… Если интересно, прочитайте всю информацию о нём сами.
Комментарии: 30
Надежда Зорина, 6 дней назад
Лучшее средство для лечения суставов запаренный лавровый лист с желатином. И конечно же зарядка по утрам.
Олег Перфицкий, 6 дней назад
Я в 2017 году попробовал на себе ортопедические пластыри Пейн Релиф, и без всякой аптечной химии избавился от ужасных болей, почти год прошел, легкость в движениях как в молодости. Единственное, что в магазинах не продают их, нужно заказывать у производителя. Мне за 2 дня доставили. Здоровья вам!
Виктор Верхогляд, 6 дней назад
Оббегал все аптеки, нигде не слышали о таком товаре, в общем в первый раз покупаю что — то в интернете. Если надувательство — то сообщу.
Лариса Узворова, 6 дней назад
Когда суставы болят — это мучение, по себе знаю… ужас! Сделаешь тут зарядку, иногда кажется, что дышать больно. Сначала лечилась народными средствами, скорлупой, рисом, каштанами, отварами — пережитки прошлого так сказать. В поликлинике сказали, что кроме уколов ничего не поможет. Проставили 10 штук, как не могла ходить так и сейчас, только по бюджету еще больше ударило.
Николай Грив, 6 дней назад
Так а где купить? Дайте адрес чтоле…
Екатерина Григорова, 6 дней назад
Ольга Одинцова, 5 дней назад
Вы правильно подметили, о пережитках прошлого, к чему мучать себя и тело, если можно купить хорошее и главное эффективное средство, наложить на больной участок, и через пару дней дискомфорта как ни бывало. Мы всей семьей использовали эти пластыри, нам с мужем по 52 года, заказывали тоже в интернете, ничего сложного, доставляют прям домой, оплата при получении. Рекомендую теперь всем соседкам по дому. К весне будем бегать.
Валерий Захаров, 5 дней назад
Спасибо за ответ. Я пропил столько лекарств, что сосчитать сложно. Уколов прошел 2 курса, денег ушло немерено, попробую еще это заказать, цена не высокая смотрю.
Светлана Алексеевна, 5 дней назад
Пластыри не являются лекарственными препаратами, именно поэтому они являются крайне эффективными при профилактических действиях. Я предпочитаю лечебные пластыри, нежели химию, которая лечит одно — а другое калечит.
Маришка Дроздова, 5 дней назад
Работаю консультантом в женском магазине, все знают я думаю какие требования, ни минуты покоя, ни присесть и по 10 часов на ногах, думала уже уходить с работы настолько сильно я ощущала боль, снимок показал — что все в порядке, а терапевт сказал — пройдет. А потом сотрудница посоветовала принимать ZB PAIN RELIEF, и я естественно поняла как это у коллектива получается к концу дня быть огурцом. В общем попробовала эти пластыри и напрочь забыла о болях. Решать вам конечно.
Виталий Неведров, 5 дней назад
Нехватка коллагена в тканях — хрустят хрящи. Также проблема с кальцием, видимо он не усваивается у вас в организме, для этого нужно принимать сопутствующие ферменты, которые содержит ZB PAIN RELIEF. Это средство включает в состав все нужные компоненты и служит для укрепления костной смазки — это с официального сайта информация.
Виктория Огир, 4 дня назад
Проблемы с суставами и костями – это не шутки, начните заботиться о них как можно раньше с помощью средств, которые не повредят никакие внутренние органы, включая желудочный тракт. О каких уколах не идет речь, уколы это только анальгезирующее действие — нужно лечить, а не только симптомы снимать!
Григорий Скворцов, 4 дня назад
Мне нужны эти пластыри, кто то может продать? Я не разбираюсь в покупках на просторах интернет сети. Достали врачи в больнице, чуть что так сразу резать, сразу операции предлагают делать.
Людмила48, 4 дня назад
Об этих пластырях я услышала в очереди около хлебного киоска, две старушки обсуждали болячки свои, и одна похвасталась что суставы ее не беспокоят, внук на новый год подарил пластырь специальный. Так вот она носила его 3 дня, и хруст и боли как рукой сняло. Я краем уха услышала название, потом на официальном сайте прочитала об этом продукте, сделала заказ и мне доставили прям домой.
Дмитрий Прозвейников, 3 дня назад
Думаю приобрести себе “ZB PAIN RELIEF”, кто испробовал, как быстро проходит боль?
Андрей Погорелов, 3 дня назад
Думаю от запущенности будет зависеть, я легкоатлет, также люблю футбол, иногда вечером после тренировок слышал хруст и испытывал резкую боль при ходьбе. А скованность в движениях тренер заметил, и принес мне пластыри, сказал применять каждый день. Весь курс не прошел так как пропал дискомфорт и надобность пропала, но решил оставить свой отзыв может кому то пригодится.
Дмитрий52, 3 дня назад
ПОМОГИТЕ, третий день не могу встать с кровати так спина болит! Посоветуйте проверенное средство…
Дарья Куиш, 3 дня назад
Состав натуральный — это радует, еще ни разу не слышала, что кому-то не помог ZB PAIN RELIEF, сама знаю, так как мужа спасла им. Жизнь полностью перевернулась, когда мы поняли, что ему придется рассчитаться с работы, он просто ходить не мог, а у нас трое деток. Вот не зря я не доверяю медработникам, судя по ответам никому в больнице ничего хорошего не рекомендовали.
Макс Решетник, 3 дня назад
Добротный пластырь могу сказать, сыну прописали. так как у него с детства недостаточность хрящевой ткани. Ребенок будто ожил, гоняет теперь.
Мария Шукшинкина, 2 дня назад
Супер! Артроза как не бывало!
Виктор Верхогляд, 1 день назад
Итак, как обещал, хочу поделиться своими впечатлениями. Пластыри доставили быстро. На вид качественные, сделаны из качественного дышащего материала (т.е. кожа под пластырем не потеет), чем-то напоминают перцовые пластыри. Но только внешне. По эффектам, конечно, как небо и земля. Боль реально снимают за несколько минут. Даже удивился. Причем приклеивали оба с женой, и обоим помогло. В общем, впечатления самые хорошие.
Принцесса Юга, 1 день назад
Много лет назад я стала вегетарианкой, начала заниматься йогой профессионально, естественно без мяса организм начал вести себя совершенно по другому, и кости с суставами начали меня тревожить ежедневно острой болью и скованностью в движениях. Потом я открыла для себя полностью натуральный пластырь под названием ZB PAIN RELIEF, и присоединилась ко всем, кому это средство помогло избавиться от боли. Теперь мое хобби приносит мне втрое больше радости…
Люси Абрамовна, 1 день назад
А у меня сын танцами занимается, посоветую ему эти пластыри для профилактики, почему бы и нет. Чтоб в старости не страдал от проблем с суставами и позвоночником.
Наталья Швецова, 1 день назад
Я заказывала напрямую у производителя, он дает сертификат качества и конечно же оригинальный продукт. Вот ( ссылка )
Елена, 1 день назад
Полезная информация. Спасибо, Наталья. Пластыри удалось заказать со скидкой по акции, почти на треть дешевле получились.
Руслан Кашапов, 1 день назад
Тоже есть опыт использования пластырей «ZB PAIN RELIEF» и тоже положительный. Приятно удивил. Причем заметное облегчение заметил уже после использования, ноющая боль, которая сопровождала меня 90% времени бодрствования, стала стихать и к вечеру прошла полностью без таблеток. В общей сложности использовал пластыри 2 недели, за это время боли прошли полностью. Чувствую себя великолепно.
Владимир Мулин, сегодня
Пластыри просто супер! Помогли избавиться от остеохондроза и начинавшейся грыжи за 7 недель. Попробовал его по совету своего лечащего врача и не могу нарадоваться. А то тоже было хоть вешайся,вся жизнь из-за больной спины рушилась. Не то что работать не мог, ходил еле-еле.
Мария А., сегодня
Китайские ортопедические пластыри это действительно что-то! Когда заказывала, даже не думала, что так будет. Боль снимают очень быстро и снова чувствуешь себя человеком. Когда заказывала, знала, что помогут, поскольку рекомендовала близкая подруга, но не думала, что настолько. Сейчас прохожу полный курс, надеюсь, что получится полностью избавиться от болей в будущем. И есть уверенность, что именно так и будет!
Марина Елисеева, сегодня
Знакомая пользуется этими пластырями. Работаем вместе. У меня проблем с этим нет, но однажды продуло шею, так что после обеда я даже не могла повернуть голову. Коллега буквально насильно приклеила мне кусочек пластыря (который отрезала ножницами), через час я совсем забыла, что у меня болела шея. Мне понравилось.
Екатерина Вакулина, сегодня
Пластырь реально помогает. Результат просто превзошел мои ожидания. Весь артрит на пальцах рук исчез за 14 дней! Заказала ещё несколько упаковок своим подругам.
источник
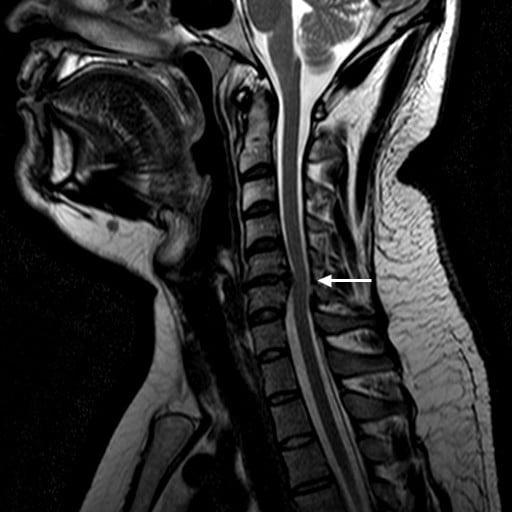
 Повреждение кровеносных сосудов в области шеи;
Повреждение кровеносных сосудов в области шеи;

