Клиническая симптоматика при межпозвоночных грыжах вызывает мучительные боли, нарушение чувствительности в конечностях, снижение амплитуды движений в спине, заметное снижение физических возможностей человека. Злополучная болезнь не только существенно угнетает качество жизни, но и может привести к более плачевным последствиям, вплоть до поражения спинного или головного мозга, а также до парализации нижних или верхних конечностей.
От позвоночных грыж консервативными методами полностью, к сожалению, излечиться нельзя, – это заболевание сопровождается необратимым патогенезом, приводящим к дистрофии диска. Прогрессированию дегенеративно-дистрофических процессов можно воспрепятствовать, используя эффективные лечебные меры на ранних сроках патологии, благодаря чему вполне реально достигнуть стойкой ремиссии недуга и жить нормальной жизнью, не испытывая болей и двигательной дисфункции.
Но если болезнь пустить на самотек, тогда с большой долей вероятности операции избежать не получится. Хирургия – единственное спасение для пациентов с прогрессивным течением заболевания, сопровождающимся стойкой неврологической симптоматикой, критической компрессией спинного мозга или дисфункцией внутренних органов.
Сегодня основополагающей тактикой при потребности оперирования грыжи является микродискэктомия – микрохирургическая процедура, позволяющая существенно минимизировать операционную травму, сократить риск осложнений до предельного минимума и добиться сравнительно быстрого восстановления пациента. Именно данному оперативному вмешательству, которое является жизненно необходимой мерой для многих людей, мы и посвятим наш материал.
В настоящий момент наиболее перспективным методом хирургии при данном диагнозе признана микродискэктомия. В России цена на процедуру составляет от 60 тыс. рублей и более. Микродискэктомия – это малотравматичный сеанс удаления межпозвоночной грыжи, который предполагает иссечение патологического образования с максимальной сохранностью диска, тотально его удаляют лишь в единичных случаях. Манипуляции резекции проходят под тщательным контролем сверхмощного хирургического микроскопа с использованием миниатюрного инструментария для микрохирургии. Обезболивание, как правило, осуществляется путем введения общего наркоза, но возможна и местная анестезия.
Данная операция, в отличие от классической дискэктомии, выполняется через маленький разрез, который равен примерно 3 см. При обычной открытой дискэктомии, устаревшем способе, разрез достигает 10 см. К слову, классическая эктомия диска в странах с высокоразвитой нейрохирургией уже давным-давно не практикуется в силу высокого уровня операционной агрессии, серьезного нарушения опорных функций позвоночника, долгой реабилитации и часто развивающихся серьезных интра- и постоперационных последствий. Но вернемся к нашей рассматриваемой методике.
Около 50% всех таких вмешательств по поводу грыж позвоночного столба осуществляются на поясничном отделе. Стоит отметить, что l5 s1 – самый распространенный уровень, чаще других подлежащий дисковой коррекции, в 40% случаев. А вот средний возраст пациентов, так сказать, хирургического профиля, согласно клиническим наблюдениям, составляет 40-45 лет. Конечно, человек и в более раннем возрасте (в 20-40 лет) или старше 45 лет может иметь достаточно неблагополучный патогенез, который, возможно, потребуется ликвидировать посредством операции.
Самое главное то, что в настоящий момент таким пациентам стало возможным произвести высокоэффективную микродискэктомию, максимально корректно воздействуя на позвоночные и околопозвоночные структуры, не нарушая их анатомо-функциональные звенья. Переносится она легко, после нее человек не испытывает невообразимых болей. Эффективность операции, видео про нее мы разместили, доказана многолетними клиническими наблюдениями, и составляет не менее 90%. Однако у 5%-10% больных спустя некоторое время возможен рецидив болезни.
При рецидиве показана повторная операция, которая благополучно устраняет вновь образовавшуюся грыжу. Стоит сказать, что вторичное развитие выпячивания пульпозного ядра после микродискэктомии чаще всего происходит в течение первых 3 месяцев. Послеоперационный рецидив – нераспространенное явление, но требующее огромного внимания, потому как на его появление зачастую влияет некачественно проведенные манипуляции или плохая реабилитация после вмешательства. Поэтому позаботьтесь о том, чтобы вы проходили лечебный процесс в медучреждениях с безупречной репутацией и большим практическим опытом в данном направлении.
Первыми в России стали практиковать микродискэктомию в Раменском, в отделении спинальной хирургии ЦРБ данного округа. Кстати, сюда стараются попасть многие люди из разных городов, поскольку у этой медицинской структуры, как говорится, гигантский опыт за плечами в сфере хирургического лечения грыж. Профессионально владеют методикой в рамках РФ в Дорожной клинической больнице на ст. Ярославль ОАО «РЖД». При ярославской больнице функционирует блок ортопедии и травматологии, оснащенный по европейским стандартам, где на высокотехнологичном уровне выполняют резекцию грыж с использованием технологии микродискэктомии.
Оперативное вмешательство идеально подходит для лечения поясничных грыж позвоночника, считается так называемым «золотым стандартом» при патогенезе пояснично-крестцовой локализации. Как показывают отзывы, если пациенты прошли такую операцию не позднее 3 месяцев после ее назначения, она в большинстве своем дает отличные результаты. Поэтому не затягивайте с ее прохождением, так как запоздалое вмешательство сокращает шансы на достижения высокого эффекта. Дополнительно отметим, что в Москве цена на микродискэктомию поясничного сегмента немного ниже, чем на удаление грыжи в районе шеи.
Теперь перейдем к, собственно, характеристике операционного процесса, который вам предстоит перенести.
- После введения наркоза в районе больного сегмента на спине под ренген-контролем делается разрез, его длина обычно равна 3-4 см. Далее врач очень бережно отодвигает мышцы и фиксирует их в нужном положении специальным приспособлением. Мышечные ткани не травмируются.
- После открытия доступа к проблемному диску хирург, используя микроскоп с 8-кратным увеличением, аккуратно сдвигает нервный корешок, чтобы он в момент хирургии не пострадал. Желтая связка, как правило, сохраняется.
- Затем специалист, внимательно отслеживая свои действия через прибор микроскопа, миниатюрными микрохирургическими инструментами удаляет грыжевую массу. Если обнаруживаются секвестрированные фрагменты хряща, их извлекают.
- При данном способе межпозвоночный диск в основном не резецируется полностью, его максимально сохраняют, он в последующем продолжит выполнять свои функции. Чтобы активизировать регенерацию фиброзного кольца, в конце его волокна обрабатывают лазером.
- По окончании процедуры выполняется качественная санация и дезинфекция операционного поля с дальнейшим ушиванием разрезанных кожных слоев.
Продолжительность оперативного сеанса составляет от 45 минут до 1 часа. Выписывают пациента приблизительно спустя 7 суток, вместе с выпиской он получает подробный инструктаж относительно своей реабилитации.
Акцентируем, что данная операция на позвоночнике должна проводиться только высококвалифицированным нейрохирургом с великим (!) опытом успешного оперирования грыж. Кроме того, операционное отделение должно быть укомплектовано по последнему слову техники. Непрофессиональные манипуляции могут изрядно навредить нервам, которых в данном отделе проходит огромное количество, и спинномозговому каналу, что чревато параличом нижних конечностей, отказом функций органов таза.
Проходите такую ответственную операцию исключительно в проверенных клиниках с мировым именем. Российским медучреждениям пока, увы, далеко до мировых стандартов, даже тем, что занимают первые места по оснащенности и профессионализму на территории России. Риски осложнений и безуспешных оперативных вмешательств у нас слишком высоки (могут достигать 15% и более), по сравнению с ведущими зарубежными медцентрами (менее 5%). Да, за границей подобное лечебное мероприятие обойдется дороже, но зато вам обеспечат спокойствие за благополучность исхода (95%).
Если рассматривать все популярные страны медицинского туризма, во всех аспектах лидирует Чехия. Чешские специалисты в микродискэктомии, впрочем, как в любых других областях нейрохирургии и ортопедии, пользуются высоким авторитетом во всем мире, так как их профессионализм не вызывает ни малейшей доли сомнения. И цены здесь самые демократичные по сравнению с остальными передовыми государствами.
В Чехии, организацией лечения занимается достойная медицинская компания Artusmed, стоимость на данный вид лечения на 50% ниже, чем в Израиле или Германии, а вот уровень качества оказываемой хирургической помощи такой же, как в этих двух знаменитых странах. Только в эту стоимость в чешских клиниках уже входит и полноценная реабилитация, а израильские и немецкие хирургические центры ее не учитывают, а берут в 2 раза больше.
Шейный отдел считается наиболее уязвимым местом на позвоночнике, ведь он густо снабжен нервно-сосудистой сетью, более того, в данной области позвоночный канал отличается большей узостью, а спинной мозг именно в верхней части позвоночника переходит в головной мозг. Выполнить микродискэктомию, о чем свидетельствуют профессиональные отзывы, в шейном отделе позвоночника посложнее будет. Но благодаря современным технологиям вместе с отменным мастерством хирурга проблем не возникнет.
Оперативный процесс протекает, так сказать, в бдительном и безопасном режиме, а это означает, что артерии и нервы не пострадают, мышцы разрезаться не будут, их только осторожно раздвинут. Основные визуализационные инструменты – микроскоп и рентген-установка. Наркоз используется преимущественно общего типа. Технически оперативный сеанс несколько отличается от того, который проводят в зоне поясницы.
- Доступ к виновному диску осуществляется спереди, а не сзади, то есть разрез создается на передней поверхности шеи по кожной складке, а не на спине. Его величина тоже не превышает 4 см.
- Межпозвоночный диск, имеющий грыжу, на шейных участках обычно удаляют полностью, после чего между двумя позвонками располагают имплантат-стабилизатор, или кейдж. Это довольно простая в конструктивном плане система, но очень надежная.
- Кейдж поспособствует правильному сращению двух позвонковых тел воедино с сохранением биологической высоты хребта на данном участке, а также не позволит разбалансировать функциональность шейной зоны в целом.
- По времени сеанс занимает около 40-45 минут, из стационара отпускают на 3-5 сутки, а дальше пациенту нужно продолжить свое восстановление в специализированном медучреждении.
Такой процесс микродискэтомии контролируется не при помощи микроскопа, а посредством светопроводящего волоконно-оптического прибора, который называют эндоскопом. Это наиболее щадящая тактика, которая относится к полноценной эктомии, но она не требует общего анестезиологического обеспечения, то есть сеанс проходит под местным обезболиванием.
Трубку эндоскопа, на конце которой имеется миниатюрная видеокамера, чрескожно вводят в позвоночное пространство, в пределах нужного участка, используя заднебоковой доступ. Разрез при этом меньше в 2 раза, чем при обычной микродискэктомии. Он равен примерно 1,5 см.
На операционный монитор поступает в многократно увеличенном формате видеоинформация, показывающая в реальном времени состояние диска и соседних позвоночных тканей. В эндоскопический зонд вставляют микрохирургический инструментарий, которым отщипывают выступившую часть хряща. Увидев свободные хрящевые тела, отслоившиеся от основы диска, хирург так же благополучно удаляет. Патологические ткани извлекаются через выводящий отсек эндоскопа. Таким образом, нервный корешок освобождается от компрессии, болевой синдром исчезает.
На эндоскопическую операцию цена выше, в клиниках РФ ценовой диапазон начинается со 100 тыс. рублей, максимальный показатель – около 300 тыс. рублей. Чрескожная технология предусматривает аналогичные цели и задачи, что и стандартная микродискэктомия. Но последствия и сроки восстановления при эндоскопии грыжи на поясничном уровне, как и на прочих участках хребтовой оси, существенно минимизированы. Более того, отзывы говорят, что ходить после такой миниинвазивной операции разрешается уже через 2 часа, а при хорошем самочувствии больницу можно покинуть на следующий день. Стоит отметить, что данный метод внедрен в ортопедическую практику совсем недавно, поэтому на отечественной территории он освоен еще недостаточно хорошо.
Во всех случаях после микродискэктомии, будь она сделана в пределах поясничного отдела или другой области, всегда назначается целый комплекс реабилитационных мер. Без своеобразного послеоперационного физического режима, медикаментозного и физиотерапевтического лечения хирургические манипуляции не имеют смысла, поэтому вам в обязательном порядке необходимо пройти от начала и до конца программу реабилитации. Ее разработка – сугубо в компетенции специалиста по части реабилитологии и лечащего хирурга.
Так как организацией восстановления и контролем над правильностью его исполнения занимается исключительно врач, мы не вправе рекомендовать вам систему восстановительных мер. Но мы постараемся сформировать представление о реабилитации после подобного вида вмешательства.
- Пациента вертикализируют в самом начальном периоде, обычно в течение 24 часов после операции.
- Ходить, выполнять физические упражнения показано только в специальном корсете, который будет защищать прооперированный отдел от ненужной сейчас нагрузки, недопустимых движений и травм. Корсет носить положено примерно 3-6 часов в сутки.
- Сидеть противопоказано, как правило, на протяжении 2 недель, возможно, потребуется более длительный срок (6 недель).
- Поднимать более 3 кг веса – под строгим запретом. Поднятие тяжестей от 5-7 кг и выше – табу на всю жизнь. Пожизненные ограничения распространяются и на занятия тяжелым физическим трудом и тяжелыми видами спорта.
- С первых дней пациент получает терапию антибиотиками широкого спектра, чтобы противостоять развитию местной инфекции. Также применяются обезболивающие и противовоспалительные средства из группы НПВС. Назначаются витаминно-минеральные комплексы и сосудистые препараты.
- На следующий день уже включается лечебная гимнастика, которая сперва выполняется в положении лежа на животе и спине. Базовые упражнения в раннем периоде основываются на дозированном изометрическом сокращении спинных и брюшных мышц, сгибаниях и разгибаниях конечностей, качественной дыхательной гимнастике.
- Сложность и продолжительность ЛФК наращивают постепенно. Основная цель специальных упражнений – тренировка и укрепление мышечно-связочного корсета, выработка хорошей осанки и отработка правильных движений, что даст возможность привести в норму позвоночник и вернуть человеку физические возможности в полном объеме.
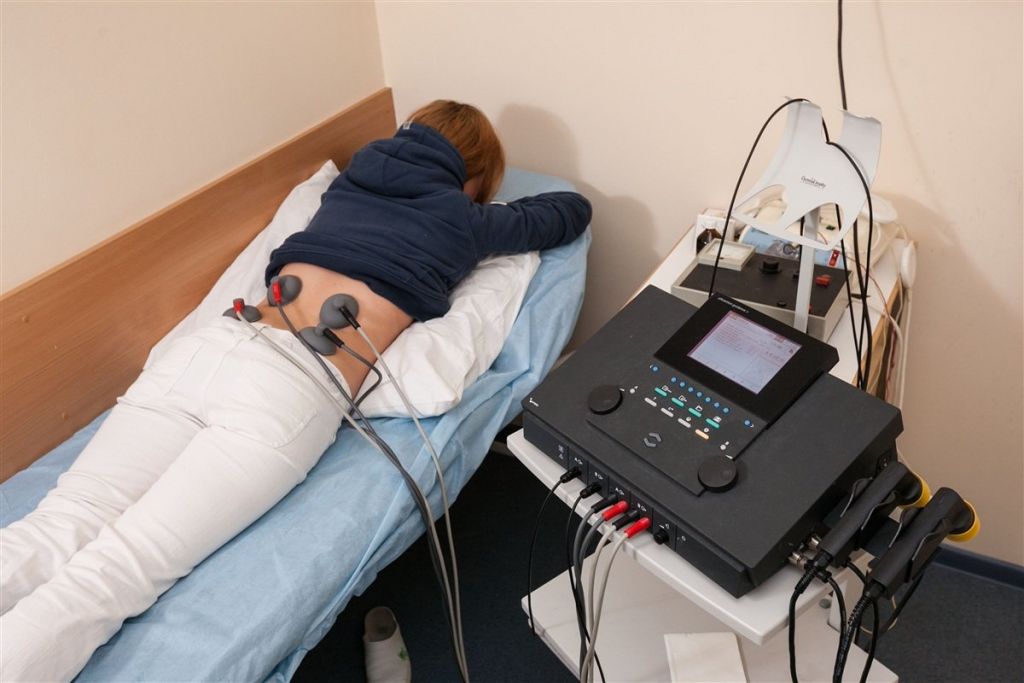
- Чтобы активизировать кровоток, улучшить обмен веществ, простимулировать доставку питания и кислорода в позвоночные и околопозвоночые структуры, специалист прописывает посещение физиотерапевтических процедур (магнитотерапию, лазеротерапию, электрофорез и пр.).
- Массаж, сеансы акупунктуры, занятия плаванием назначаются только доктором. Преимущественно данные мероприятия рекомендуются на определенном промежутке после пройденного уже половинного срока реабилитации.
Не возбраняется пройтись по рекомендациям доктора Ступина, знаменитый врач дает очень ценные советы и напутствия пациентам, которые прошли через микродискэктомию поясничного отдела. Популярный доктор в своих трудах описывает и комплекс ЛФК после декомпрессивных манипуляций на позвоночном столбе. Однако помните, что контролировать ваше восстановление после операции и рекомендовать все лечебно-реабилитационные мероприятия должен только ваш личный специалист. Только ему известно все положение дел в отношении конкретно вашей проблемы, особенностей проведенной операции, общего статуса здоровья и массы других нюансов индивидуального характера.
Опираясь на отзывы пациентов, делаем вывод, что период восстановления у людей, которые безукоризненно придерживались квалифицированных врачебных рекомендаций, продолжается в среднем 5-6 недель, максимум 2 месяца. Однако безграмотный поход или отсутствие обязательной реабилитации – верный путь заработать серьезные осложнения, которые могут закончиться инвалидностью.
Трудоспособность восстанавливается быстро и в большинстве случаев полностью, но при условии адекватного послеоперационного лечения, которое лучше проходить в специализированных реабилитационно-оздоровительных центрах. Болезненные признаки и парестезии могут идти на спад постепенно, к финальной точке реабилитации они полностью пропадают.
Рациональный ортопедический режим, физиотерапия и адекватный медикаментозный уход обеспечивают вполне терпимое перенесение послеоперационного восстановления. Важно понимать, что ощущение боли сразу после процедуры – это нормально, так как вам была выполнена полноценная операция. Как правило, болевой синдром существенно сокращается на 3-4 сутки, поэтому запаситесь терпением, скоро вас не должен беспокоить вообще. Но обязательно в незамедлительном порядке оповестите своего доктора о том, если вдруг боль не снижается или усиливается, так как не исключено, что последовали вторичные негативные реакции.
Не забывайте о возможности рецидива, в том числе и в отдаленный период. Он сигнализирует о себе тоже болезненными признаками, вплоть до прострелов, в том числе и нарушением чувствительности ног и рук, с чем вам уже доводилось встречаться. Чтобы максимально оградить себя от повторного развития и обострения заболевания, вам нужно следовать простым правилам.
- Это правило адресовано женщинам, которые хотят ребенка. Беременность планируйте так, чтобы роды были примерно через 2 года после оперативного вмешательства. Врачи не рекомендуют женщине после микродискэктомии беременеть ранее чем через 12 месяцев.
- Не сидите ровно столько, сколько вам сказал специалист. Когда можно сидеть, через 14 суток или только спустя 1,5 месяца, определит врач на основании ваших успехов в восстановлении. Когда этот запрет снимут, не задерживайтесь долго в сидячей позе.
- Не игнорируйте ношение корсета – он крайне вам необходим, строго придерживайтесь норм его использования, установленных врачом! Более того, не носите большие тяжести и распределяйте груз равномерно на каждую руку.
- Что касается секса, интимная жизнь не допускается как минимум 7 суток после хирургии на позвоночнике. На протяжении всей реабилитации интимная близость должна быть нефорсированной. В любом случае не стесняйтесь интересоваться у лечащего хирурга относительно данного вопроса, это одно из временных ограничений, которое требует тоже строгого соблюдения.
- Следующий момент – физкультура. Сразу ответим, можно ли сдавать физподготовку после микродискэктомии? Нет! Покуда позвоночник окончательно не восстановится, даже не вздумайте сдавать никаких спортивных нормативов. Стоит учесть, что интенсивный бег, прыжки, махи ногами, жимы, скручивания, подтягивания и после полного выздоровления не допускаются! К нормальной физической активности, не сопряженной повышенными нагрузками, возвращаются где-то через 2-3 месяца.
- Не садитесь за руль автомобиля в течение всего восстановительного периода. То же самое касается поездок в общественном транспорте. Также при реабилитации не нагружайте позвоночник более чем на 30 минут, делайте паузы на отдых, принимая горизонтальное положение. Старайтесь и после выздоровления придерживаться оптимизированного чередования активности с отдыхом.
- Ежегодно, в идеале 2 раза в год, проходите санаторно-курортное лечение в хорошем санатории, специализирующемся на восстановлении позвоночника и опорно-двигательного аппарата.
И последнее, возьмите себе за устав – регулярно, в течение всей жизни, делать специальную зарядку для здоровья позвоночника, которой вас обучили еще в реабилитационном отделении квалифицированные методисты. Ваше ответственное отношение к тому, о чем мы рассказали, будет вознаграждено отличными результатами после оперативного лечения, которые не заставят себя долго ждать. Но самое главное, вы сможете максимально защитить себя от повторного грыжеобразования как в старом месте, так и в других межпозвонковых уровнях.
После операции, уже на момент выписки из стационара, согласно клиническим наблюдениям, примерно 76%-80% больных отмечают, что боль в шее или в пояснице прекратилась полностью. Положительная динамика подтверждается не только субъективными ощущениями пациентов, но и фото, сделанными в процессе контрольной томографии. И только около 20% людей выписываются, говоря о том, что небольшая боль осталась в спине и/или конечностях, но уже она выражена не так значительно, как это было до операции.
Что касается чувствительных расстройств, примерно у 60% людей при выписке они в разы уменьшились, но не до конца. Полное прекращение парестезий в конечностях в ранний период определили 20% людей. Ровно столько же (20%) отметили, что характер чувствительных расстройств не изменился вообще, то есть он остался таким же, как был на дооперационном уровне. Стоит отметить, что отсутствие ранних послеоперационных сдвигов в сторону улучшения практически всегда фиксируется у пациентов с изначально многосложным основным заболеванием, нередко отягощенным серьезными сопутствующими патологиями.
Остаточные или сохраняющиеся некоторое время болевые явления и парестезии, локализирующиеся в руке, ноге, спине, ШОП, отзывы нейрохирургов должны вас успокоить, – это не страшно. Окончательная нормализация некогда сдавленных нервных образований и ослабленных мышц произойдет в ближайшее время, если вы не будете нарушать основных медицинских требований к реабилитации. Поводом для тревоги данные признаки должны послужить, если они имеют тенденцию к усилению, окончательно не пропали по истечении 2 месяцев с момента произведенных манипуляций на позвоночнике или возникли в отдаленные сроки на фоне стойкого отсутствия неврологической симптоматики.
https://cyberleninka.ru/article/v/analiz-effektivnosti-lecheniya-disko-radikulyarnogo-konflikta-na-poyasnichno-kresttsovom-urovne-s-ispolzovaniem-endoskopicheskih
https://cyberleninka.ru/article/v/oslozhneniya-razlichnyh-vidov-hirurgii-gryzh-poyasnichnyh-mezhpozvonkovyh-diskov
https://www.spine-health.com/treatment/back-surgery/microdiscectomy-microdecompression-spine-surgery
https://www.mayfieldclinic.com/PE-LumDiscectomy.htm
источник
Микродискэктомия – это операция по удалению грыжи межпозвонкового диска и части самого диска. Приставка «микро» в названии означает, что операция проводится с применением операционного микроскопа минимальным доступом и с минимальной травматизацией.
Дегенеративные заболевания позвоночника и боли в спине выходят на первое место по причинам временной нетрудоспособности во всем мире. Наиболее частая причина длительных болей в спине – это межпозвонковая грыжа.

Выпячивание ядра и секвестры диска могут сдавливать спинной мозг (срединная грыжа) или же (чаще) грыжа сдавливает нервные корешки, выходящие из спинного мозга через межпозвонковые отверстия. Межпозвонковая грыжа наиболее часто встречается на поясничном уровне, реже – в шейном, и крайне редко – в грудном.
В результате сдавления нервных корешков пациент мучается от болей в спине и по ходу иннервации ущемленного нерва (может болеть вся нога или вся рука). Часто помимо болей развивается и нарушение функции конечностей – мышечная слабость вплоть до пареза. При сдавлении спинного мозга или конского хвоста может быть нарушение функционирования органов малого таза (недержание или задержка мочи и кала).
К сожалению, радикальных методов лечения дегенеративных изменений позвоночника и межпозвонковых грыж не существует. Есть различные способы консервативного лечения, которые направлены в основном на облегчение симптомов. В большинстве случаев они эффективны и могут привести к длительной ремиссии.
Однако примерно в 20% случаев консервативные методы не дают эффекта. Тогда встает вопрос: или оформлять инвалидность и всю жизнь принимать обезболивающие лекарства, или решиться на операцию.
Суть любой операции при грыже диска – это устранение симптомов сдавления. Нужно убрать грыжу с частью поврежденного диска или весь диск.
До недавнего времени самой распространенной операцией была открытая дискэктомия. Эта операция очень травматична: большой разрез, рассечение мышц и связок, скусывание остистых отростков, удаление дужек одного или нескольких позвонков, удаление диска. После операции очень длительный период восстановления. Кроме того, отдаленные результаты показали, что в 20-25% эффекта от нее нет. Такое обширное удаление важных для позвоночника структур приводит к повышенной нагрузке на соседние позвонки, грыжа рецидивирует.
В спинальной хирургии существует специальный термин – синдром неудачных операций на поясничном отделе позвоночника (Failed Back Surgery Syndrome – FBSS).
Пациенты, наслушавшись отзывов, боятся и отказываются от операций.
Поэтому так остро стоит вопрос о внедрении малоинвазивных операций, которые должны соответствовать следующим принципам:
- Операция должна эффективно устранить проблему не менее чем в 90% случаев.
- Травматизация окружающих тканей должна быть минимальной.
- Период реабилитации максимально короткий.
«Золотым стандартом» в хирургии межпозвонковых грыж сейчас становится микродискэктомия и эндоскопическая микродискэктомия. Микрохирургическая техника позволила снизить процент неудачных операций до 10-12%, применение эндоскопического контроля еще больше снижает этот процент (до 5%).
Суть операции – через небольшой разрез кожи с помощью микроинсрументов под контролем микроскопа хирург проникает в межпозвонковое пространство, удаляет грыжу и части диска, сдавливающие нерв.
Костные структуры при этом почти не страдают, большая часть диска остается на месте, стабилизационная функция позвоночника не нарушается.
Травма тканей во время операции небольшая, осложнения возникают редко, период реабилитации короткий. При возникновении рецидива операцию можно повторить.
- Неэффективность консервативной терапии в течение 6 недель.
- Корешковый синдром (боли в ноге, мышечная слабость). Не показана микродискэктомия при изолированной боли в спине.
- Синдром «конского хвоста» – нарушение функционирования тазовых органов. Операция в этом случае проводится в экстренном порядке.
- При непереносимости или противопоказаниях к применению нестероидных противовоспалительных препаратов.
Для определения показаний к операции необходимо тщательно обследоваться. Обязательным обследованием при подозрении на грыжу диска является МРТ позвоночника. Если есть противопоказания к МРТ, проводится КТ (компьютерная томография).
Перед операцией проводится стандартное обследование:
- Анализы крови с определением количества гемоглобина, эритроцитов, лейкоцитов, тромбоцитов и свертываемости.
- Общий анализ мочи.
- Сахар крови.
- Биохимический анализ с определением креатинина, мочевины, билирубина, печеночных трансаминаз, общего белка.
- Коагулограмма крови.
- Исследование сыворотки на наличие антител к инфекционным заболеваниям (сифилис, гепатиты, ВИЧ).
- Электрокардиограмма.
- Флюорография органов грудной клетки.
- Осмотр терапевта.
- Осмотр гинеколога для женщин.
В некоторых случаях врач может назначить дополнительные обследования: ФГДС, ЭХОКГ, исследование функции легких, осмотры кардиолога, эндокринолога, пульмонолога.
Микрохирургическую дискэктомию проводят под общим внутривенным наркозом. Положение пациента – на боку или на животе на мягкой раме (ноги при этом опущены вниз и согнуты в тазобедренных и коленных суставах).
Перед самой операцией проводят рентгеноскопию для точного определения разреза.
Разрез кожи проводят по средней линии спины. Длина разреза – 3-4 см. С помощью коагулятора останавливают кровотечение из пересеченных сосудов.
В рану вставляется маленький ранорасширитель. Хирург осторожно отодвигает мышцу. Далее используется операционный микроскоп и микроинструменты. Находят ущемленный нерв, над ним удаляется небольшой участок желтой связки. При необходимости может быть удалена часть суставной поверхности фасеточного сустава.
Спинномозговой нерв отводится медиально в сторону. Находящаяся под ним грыжа удаляется микрокусачками. Проводят насколько возможно ревизию диска, удаляются его секвестры и нежизнеспособные участки. Объем резекции диска определяется непосредственно во время операции.
Длительность операции 20-30 минут.
Внедрение инновационной эндоскопической техники не оставило в стороне и спинальную хирургию. Наиболее известна операция видеоэндоскопической микродискэктомии по Дестандо.
При эндоскопическом методе используются специальные вставки, имеющие каналы для эндоскопа, отсоса и канал для одного инструмента.
Операция проводится с помощью эндоскопа. Он позволяет многократно увеличить картину операционного поля и выводит ее на экран монитора. Благодаря этому нейрохирург имеет возможность более тщательно и осторожно манипулировать в таком сложном отделе, как межпозвонковое пространство.
Этапы операции те же, что и при открытой микродискэктомии. Эффект и процент осложнений также мало отличается. Основное преимущество данной операции – еще меньшая инвазивность (размер разреза – 1,5-2 см, желтая связка в большинстве случаев не резецируется, а просто рассекается).
Микродискэктомию в области шейного отдела позвоночника проводят в основном передним шейным доступом. Пациент находится в положении на спине, голова повернута в сторону под углом 30 градусов.
Точный уровень разреза определяется интраоперационным рентгенологическим контролем. Ассистент руками отодвигает в сторону сосуды шеи, а гортань и трахею – медиально. Через небольшой разрез вводятся микроинструменты. Манипуляции также проводятся под контролем микроскопа.
Для точного определения поражения диска используется дискография – введение контрастного вещества в сам диск и рентгенография непосредственно на операционном столе.
Микродискэктомия шейного отдела часто сочетается со стабилизирующими операциями (соседние позвонки фиксируются между собой или на место удаленного диска помещается аутотрансплантат или протез диска).
После операции пациент переводится в обычную палату. Несколько часов он должен полежать на боку. Вставать разрешается через 5-6 часов. Можно ходить, сидеть не рекомендуется.
Первые дни возможны послеоперационные боли, которые требуют применения инъекционных или таблетированных обезболивающих препаратов.
Перевязка осуществляется ежедневно. Швы снимаются на 7-е сутки, в это же время пациент выписывается. В некоторых клиниках выписывают на следующий день, возможно даже амбулаторное проведение данной операции. Однако как показывает статистика, процент осложнений и рецидивов после амбулаторно проведенных операций выше. Так что безопаснее провести неделю в стационаре с гарантированным соблюдением лечебно-охранительного режима.
В течение 1,5 месяцев необходимо соблюдать некоторые ограничения:
- Не поднимать тяжести.
- Не наклонять спину.
- Долго не сидеть.
- Не управлять автомобилем.
- Носить поясничный корсет.
- После шейной дискэктомии – фиксирующий воротник.
У большинства прооперированных боль в ноге проходит сразу после операции, у части пациентов некоторое время сохраняются боли, чувство онемения в конечности.
Полное восстановление трудоспособности наступает через 6 недель. У лиц с тяжелой физической работой лист нетрудоспособности может быть продлен до 3-4 месяцев.
Послеоперационное лечение может быть дополнено физиотерапевтическими процедурами, ЛФК.
В дальнейшем после полного восстановления необходимо выполнять регулярно упражнения на укрепление мышечного корсета, рекомендуется избегать длительных статических нагрузок на позвоночник. Очень рекомендовано плавание.
По статистике осложнения после операции встречаются редко – в 1% случаев. Возможно:
- Кровотечение.
- Повреждение дурального мешка с истечением ликвора.
- Попадание в рану инфекции с последующим воспалением оболочек и спинного мозга.
- Повреждение нервного корешка.
- Тромбофлебит.
- Задержка мочеиспускания.
Основной риск связан с рецидивом грыжи в ближайший или отдаленный послеоперационный период (в 5 -10% случаев).
Микродискэктомия является «золотым стандартом» операционного лечения межпозвоночных грыж.
- При правильном определении показаний микродискэктомия эффективна в 95% случаев.
- Если нет эффекта от лечения в течение 2-х месяцев, решение об операции нужно принять, не затягивая. После истечения срока 6-8 месяцев операция может уже не решить проблему.
- Не существует 100% радикальных методов лечения дегенераций позвонковых дисков. Микродискэктомия – самое оптимальное сочетание радикальности и малоинвазивности.
- Этот метод подходит для работающих пациентов, так как не требует длительного периода восстановления.
- Риск рецидива грыжи снижается при условии соблюдения послеоперационных рекомендаций.
Микродискэктомия относится к высокотехнологичной медицинской помощи. При наличии квот на лечение ее можно провести бесплатно.
В платных клиниках цена ее варьирует и зависит от многих факторов: ранга клиники, вида применяемого оборудования (эндоскопическая микродискэктомия обойдется дороже), вида наркоза, сроков пребывания в стационаре. В среднем стоимость такой операции от 80 до 120 тыс рублей.
источник
Одним из наиболее эффективных способов лечения грыжи диска является микродискэктомия поясничного отдела позвоночника . В отличие от обычной дискэктомии или ламинэктомии позвоночника , она производится с помощью небольшого надреза (в пределах 3 см), через который хирург удаляет поврежденную часть диска. Благодаря непрерывному контролю над ходом вмешательства с помощью микроскопа, удается максимально сберечь здоровые структуры и свести вероятность развития осложнений к минимуму.
Микродискэктомия представляет собой операцию, которая направлена на удаление части диска, покинувшего нормальные физиологические границы и оказывающего негативное воздействие на нервные ткани. Тело диска сдавливает их и вызывает болевые ощущения.
Название операции отражает ее суть – все действия производятся через небольшой надрез и обязательно контролируются с помощью мощного микроскопа. Благодаря этому, хирургу удается произвести максимально точные действия, в результате которых пациент выписывается из больницы уже через 2–3 дня.
Вмешательство показано в тех случаях, когда у пациента диагностируется грыжа поясничного отдела позвоночника. Образуется она в результате длительного сдавливания позвонками межпозвонкового диска из-за ряда негативных причин:
- систематические нагрузки на поясницу;
- осложнения хронических заболевания (остеохондроз, остеопороз и многие другие);
- неправильный образ жизни, связанный с вредными привычками (малоподвижный образ жизни, неправильное питание и т.п.);
- индивидуальные, врожденные особенности позвоночника (аномальная форма позвонков, сращивание костей и т.п.).
Под влиянием этих факторов, а также на фоне полученных травм (падения при занятиях спортом, удары, ушибы, переломы и др.) тело диска сдавливается позвонками, из-за чего оно начинает сплющиваться и давить на нервные волокна, которые располагаются в спинном мозге. Именно поэтому пациент испытывает боли, порой нестерпимые, а также и другие негативные ощущения.
Благодаря такому эффективному вмешательству, пациент получает сразу несколько ощутимых преимуществ:
- Все стадии операции контролируются с помощью эндоскопа (прибор, имеющий камеру) и микроскопа. Это обеспечивает высокую точность действий, исключает сильные кровотечения. Поэтому эту процедуру нередко называют эндоскопической микродискэктомией .
- Сама операция занимает порядка 40–60 минут, причем пациент быстро приходит в сознание. Выписка возможна через 2–3 дня после окончания.
- Процедура полностью безболезненна, проводится под общей или местной анестезией (решение принимает хирург, в зависимости от конкретного случая).
- Вероятность осложнений минимальна, летальные случаи, тяжелые нарушения здоровья (параличи, нарушения чувствительности в результате процедуры) исключаются. Пациент в любом случае будет жить и почувствует облегчение уже в первые дни.
На начальных стадиях, когда степень деформации диска не слишком большая, доступно консервативное лечение, которое включает в себя применение специальных медикаментов, сеансов массажа, физиотерапевтических процедур и других методов, в том числе ношение специальных поддерживающих бандажей для поясницы .
Однако в ряде случаев такой подход не срабатывает, и тогда хирург, невролог и другие специалисты принимают решение о назначении операции. Обычно она показана в таких случаях:
- Консервативные методы лечения не приносят устойчивых результатов в течение 3–4 месяцев и более.
- Заболевание в запущенной форме, выпячивание диска слишком большое, наблюдаются осложнения.
- Боли нестерпимые и практически не снимаются традиционными средствами (медикаменты, физиотерапия).
Сильные болевые ощущения являются не единственными симптомами, при которых врач принимает решение делать операцию. Наряду с ними наблюдаются и такие осложнения:
- боли отдают в ноги, могут распространяться по всему позвоночнику, усиливаются при совершении движений и изменении позы;
- посторонние ощущения в ногах – жжение, похолодание, «мурашки», нарушения чувствительности;
- в запушенных случаях также наблюдаются проблемы с мочеиспусканием и дефекацией.
Эндоскопическая операция безболезненно проводится почти для всех групп пациентов. Но в некоторых случаях хирург может отказать в ее проведении в связи с такими противопоказаниями:
- кожные сыпи, фурункулы, другие повреждения кожного покрова;
- выраженные нарушения процессов свертывания крови;
- тромбофлебит вен ног, склонность к образованию тромбов;
- общее тяжелое состояние (после инсульта, инфаркта и других сложных патологий);
- хронические болезни сердца, легких и других внутренних органов.
Противопоказания могут быть абсолютными, когда проведение процедуры невозможно в принципе (например, осложнения после инсульта) и относительными, когда провести микродискэктомию возможно, однако для этого нужны дополнительные меры (например, вылечить инфекцию кожных покровов). Поэтому каждый случай индивидуален, и пациенту следует проконсультироваться с врачом.
Такие же противопоказания распространяются на проведение большинства операций на суставах, например, артроскопии коленного сустава или хирургического вмешательства при разрыве ахиллового сухожилия .
Пациенту важно провести правильную подготовку к проведению операции по поясничной микродискэктомии, а также получить представление о ее проведении и возможных последствиях.
Предварительно пациент обращается к лечащему терапевту, который изучает жалобы и анализирует историю болезни. После визуального осмотра и опроса ставится предварительный диагноз, для подтверждения которого необходимо посетить хирурга, невролога, а также пройти такие процедуры:
- анализ крови и мочи;
- магнито-резонансная томография;
- компьютерная томография.
В диагнозе обязательно отражается, какой именно диск поражен грыжей. Для его обозначения используют специальную буквенно-цифровую систему.
Аналогично диск л1л2 отделяет 1 и 2 позвонки поясницы, а l5s1 – 5 позвонок поясницы и 1 позвонок копчикового отдела. Есть свои обозначения и для позвонков шейного отдела – например, с5с6 отделяет 5 и 6 позвонки шеи. Однако там грыжа наблюдается реже всего ввиду небольшой нагрузки на шею, по сравнению с поясницей.
Нередко грыжа формируется прямо посередине (ее называют медианной), и в таком случае угроза сдавливания нервов максимальная. Тогда назначается операция по микродискэктомии медианной грыжи поясничного отдела позвоночника . Для подготовки к ней пациенту необходимо:
- Консультация у врача, прекращение приема сильных медикаментов от хронических заболеваний.
- Проведение дополнительного обследования при необходимости (флюорография, ЭКГ).
- Осмотр у анестезиолога для расчета оптимального количества наркоза.
- Голодание в течение 8–12 часов до вмешательства, исключение курения и алкоголя.
Сама процедура обычно занимает 40–45 минут и предполагает такие этапы:
- Местная или общая анестезия пациента.
- Совершение надреза в области вмешательства (не более 4 см в длину).
- Затем хирург вставляет ранорасширитель, который прекращает кровотечение.
- Далее вводится микроскоп для постоянного визуального контроля над ходом операции и другие инструменты.
- Врач совершает надрез, удаляет грыжу, все нежизнеспособные участки диска, а затем сшивает рану.
Ход проведения операции в схематическом представлении можно увидеть здесь.
Реабилитация в послеоперационный период включает в себя такие меры:
-
- Пациенты, как правило, очень быстро идут на поправку, уже в первые часы возвращаются к полному сознанию.
- Спустя еще 2–3 дня пациента выписывают.
- В первые 2 недели нужно воздержаться от резких движений и тем более нагрузок – дожидаются заживления шва, принимают обезболивающие и противовоспалительные препараты по рецепту врача. В это же время пациент категорически не должен садиться – можно либо лежать, либо стоять.
- Также показано ношение жесткого корсета , который помогает поврежденному диску быстро восстановиться.
- Во время реабилитации после микродискэктомии показано проведение специальных лечебных упражнений в рамках комплекса ЛФК, специально разработанного лечащим врачом. Уже в первые дни делают простые движения, повороты и наклоны. Рекомендованы подтягивания коленей к животу в позиции лежа, сгибания ног в колене и другие движения.
- Ходьбу начинают осторожно с применением опоры в виде ходунков .
- Категорически исключают поднятие тяжестей и резкие движения, занятия активным спортом в течение всего периода восстановления, который может занять от 1–2 месяцев до полугода и реже – более.
После вмешательства в редких случаях наблюдаются такие осложнения:
- Обильное кровотечение раны, занесение инфекции в нее.
- Тромбоз вен ноги, отечность, скопления кровяных сгустков.
- Повреждение нервных волокон, что может привести к проблемам с внутренними органами (мочевой пузырь и кишечник) – подобные случаи наблюдаются крайне редко.
- В редких случаях грыжа может дать рецидив (не более 15% случаев), который обычно происходит в первые 3 месяца. Пациент отмечает усиление болей и скованность в движениях. Тогда назначается ревизионное (повторное) вмешательство.
Инвалидность с необходимостью применения инвалидной коляски на фоне отказа нижних конечностей наблюдается крайне редко.
Стоимость проведения вмешательства начинается примерно от 40 000 рублей. Она зависит от разных факторов – индивидуальных особенностей пациента, стадии развития заболевания, наличия/отсутствия хронических болезней, а также ценовой политика конкретной медицинской организации. Цены услуги в различных клиниках по России представлены в сравнительной таблице.
Таблица 1. Обзор клиник и стоимости операции
| Клиника | Адрес и телефон | Цена, руб. |
| СМ-Клиника на Ярославской | Москва, Ярославская, 4 корп. 2 | от 50 000 |
| MedSwiss | Санкт-Петербург, Гаккелевская, 21А | от 21 200 |
| Евромед | Омск, Съездовская, 29/3 | от 32 000 |
| ЦКБ в Московском районе | Калининград, Летняя, 3 | от 22 200 |
| Дорожная клиническая больница | Красноярск, Ломоносова, 47
В сети и других источниках можно найти множество комментариев пациентов. Реальные отзывы людей о микродискэктомии и о состоянии после операции подтверждают тот факт, что это вмешательство относится к высокотехнологичной медицинской помощи. Поэтому результат процедуры почти всегда эффективен, а вероятность ухудшения состояния крайне низкая. «Изначально было реально страшно, но потом прочитала несколько отзывов и немного успокоилась. А когда дело дошло до процедуры, конечно, сохранялось волнение. Вот сейчас хочу поделиться своим реальным опытом хирургической операции по микродискэктомии. Надрез действительно делают очень маленький, можно сказать – ювелирно точный. Шов поэтому заживает уже в 1 месяц. Под наркозом я вообще ничего не почувствовала, да и после операции боли были очень слабыми. Но восстановление идет достаточно долго – просто нужно уделить довольно много внимания своему здоровью, чтобы все обошлось. В общем, несколько месяцев – и вы опять в форме». «У меня тоже было очень много переживаний. Операция прошла успешно, правда, еще не прошло и месяца. В общем, это совсем не больно, только место шва и проникновения хирурга слегка побаливает. Все это терпимо, тем более лекарства помогают. Вот только пока нельзя резко двигаться, да и садиться стала совсем недавно. Поэтому рекомендую смело оперироваться – только обязательно соблюдайте правила реабилитационного периода. Иначе может понадобиться повторная операция!» «Как объяснил мой хирург, микродискэктомия – операция несложная, и осложнений она практически не дает. На сегодняшний день это самый безопасный способ вмешательства в случае грыжи. Однако очень важно правильно пройти период реабилитации, особенно в первые месяцы. Исключаются сильные физические нагрузки и даже резкие движения. Я спортсмен, но планирую вернуться к занятиям только через год-полтора. Радует, однако, что прошла процедура без осложнений. И могу порекомендовать всем пациентам не бояться операции. Риск того, что попадут в нервы, очень маленький – в пределах 1%. И все равно чувствительность в ногах останется, потому что ее регулирует не 1 нерв, а сплетение из целых 6 волокон! Операция ювелирно точная, можете посоветоваться с доктором и посмелее ложиться на стол». На сегодняшний день микродискэктомия доказала свою эффективность, по сравнению с традиционными видами вмешательства. Операция позволяет избежать многих осложнений и максимально осторожно удалить поврежденную часть межпозвоночного диска, т.е. вырезать саму грыжу. Поэтому она успешно проводится среди разных возрастных групп пациентов по всему миру. источник Многие годы безуспешно боретесь с БОЛЯМИ в СУСТАВАХ? Глава Института заболеваний суставов: «Вы будете поражены, насколько просто можно вылечить суставы просто принимая каждый день. Поясничный отдел позвоночника состоит из 5 позвонков. Между телами этих позвонков находятся хрящевые прокладки, или межпозвонковые диски. Эти диски выполняют функцию прокладок между позвонками, играют роль амортизаторов при движении и предохраняют позвонки от механического износа. В силу различных негативных факторов диски могут смещаться. Это смещение или дислокация и лежит в основе такой патологии как межпозвоночная грыжа поясничного отдела позвоночника. Основная причина, приводящая к развитию межпозвоночной грыжи в пояснице — это остеохондроз. Собственно говоря, в значительной степени симптомы грыжи – это симптомы остеохондроза. Следует напомнить, что межпозвоночный диск в пояснице, как и в другом отделе позвоночника, состоит внутреннего жидкого пульпозного ядра, окруженного фиброзной капсулой, и ограниченного сверху и снизу замыкательными пластинками. На поясничный отдел приходится большая часть давления массой тела, межпозвонковый диск в пояснице испытывает на себе колоссальную нагрузку при ходьбе, поднятии тяжестей. Чтобы заменить поврежденные вследствие этих нагрузок ткани на новые, в нем постоянно происходят процессы обновления, или регенерации. С возрастом или в силу некоторых заболеваний, обменных нарушений, эти регенераторные процессы ослабевают. Изношенный диск уже не может выдерживать прежние нагрузки. После провоцирующего фактора (травма, резкое движение, поднятие тяжести) поясничный диск «выдавливается» в сторону или кзади. Помимо остеохондроза и травм грыжа межпозвоночного диска поясничного отдела может развиваться из-за врожденных и приобретенных нарушений структуры позвоночного столба. Это различные виды деформаций позвоночника (сколиоз, патологический лордоз), врожденные нарушения анатомической структуры позвонков – т.н. дисплазии поясничного отдела позвоночника. Диски могут смещаться из-за аномалий строения тазовых костей – скошенный в ту или иную сторону таз. Наконец, к грыже диска поясничного отдела могут привести специфические заболевания с поражением позвоночника – туберкулез, сифилис, опухоли. В анатомическом плане наиболее уязвим нижнепоясничный отдел и сочленение 5-го поясничного позвонка с крестцовой костью. Поэтому чаще всего межпозвоночная грыжа пояснично-крестцового отдела позвоночника развивается в промежутке между 4-м и 5-м поясничными позвонками и между 5-м поясничным позвонком и крестцовой костью. Сам процесс смещение межпозвоночного диска протекает в несколько стадий.
Особой разновидностью межпозвонковых поясничных грыж является т.н. грыжа Шморля. Эта грыжа особенна тем, что ядро смещается не наружу, а как бы продавливает костную ткань тела нижележащего позвонка. Основные симптомы межпозвоночной грыжи поясничного отдела:
Опасность дисковых грыж поясничного отдела заключается в том, что смещенный диск суживает просвет спинномозгового канала. Происходит нарушение местного кровообращения в конечных участках спинного мозга (миелоишемия) или ущемление конского хвоста – нервных волокон пояснично-крестцового отдела спинного мозга. Синдром конского хвоста особенно тяжело переносится пациентом. Помимо жгучей интенсивной боли в пояснице и в нижних конечностях этот синдром проявляется различными двигательными расстройствами вплоть до параличей нижних конечностей с недержанием мочи и кала. Типичные проявления двигательных нарушений при поясничных дисковых грыжах – это шаткая походка и перемежающаяся хромота. Особенность перемежающейся хромоты в данном случае состоит в том, что она уменьшается при наклоне вперед, когда давление сместившегося диска на нервные волокна уменьшается. Лечение межпозвоночной грыжи поясничного отдела позвоночника комплексное, и помимо медикаментов включает в себя массаж, мануальную терапию, физиотерапевтические процедуры, лечебную гимнастику. Лекарственная терапия направлена на устранение боли. Это нестероидные противовоспалительные средства в уколах и в мазях или местные анестетики, вводимые посредством паравертебральных блокад. Хотя обезболивание облегчает состояние пациента, оно никоим образом не влияет на местонахождение смещенного диска. И потому боль вновь может напомнить о себе. Чтобы этого не случилось, необходим массаж, лечебная физкультура (ЛФК). В ходе массажных процедур и занятий ЛФК укрепляется мышечный каркас поясницы, расширяются межпозвонковые промежутки. Это предотвращает дальнейшее смещение диска и даже в какой-то мере способствует возвращению его в первоначальное положение. Главное, чтобы нагрузки в ходе ЛФК возрастали постепенно, а сами занятия проводились под контролем соответствующего специалиста. Возвратить сместившиеся диски можно непосредственно с помощью ручного воздействия в ходе мануальной терапии. Но здесь тоже нужен грамотный специалист, иначе возможны непоправимее последствия. Если эти меры не приносят ожидаемого результата, и симптомы дисковой грыжи прогрессируют, прибегают к оперативному вмешательству – удаляют сместившийся диск. Правда, в последнее время удаление дика (дискэктомию) осуществляют все реже и реже. Разработана более щадящая методика – микродискэктомия, проводимая через эндоскоп и лазерное выпаривание пульпозного ядра – валоризация. Профилактика дисковых грыж должна исключить те причины, которые могут привести к их развитию. Для начала следует уделить внимание питанию. Из рациона следует исключить высококалорийные продукты, ведущие к избыточной массе тела. Как известно, избыточный вес усиливает нагрузку на поясничный отдел позвоночника. Пища должна содержать оптимальное количество витаминов, микроэлементов, необходимых для правильного обмена веществ в межпозвоночных дисках. Также следует оградить себя от чрезмерных физических нагрузок, избегать травм. Но это не значит, что следует сидеть или лежать круглые сутки. Гиподинамия ведет к ослаблению мышц спины, накоплению массы тела, и потому крайне нежелательна. Если же все-таки появились боли в пояснице – это первый звоночек, сигнализирующий о том, что следует обратиться врачу. Моя спина.ру © 2012—2018. Копирование материалов возможно только с указанием ссылки на этот сайт. источник Микродискэктомия представляет собой метод, который используется для лечения поясничной грыжи межпозвонкового диска, а также для замены пораженных дисков. Выбор такого рода операции, является альтернативой другим хирургических методам, решение принимается после тщательной оценки состояния и симптомов пациента. Это нейрохирургическая операция, которую проводят при достаточно большом увеличении, используя налобную лупу или операционный микроскоп. Хирургическое вмешательство проводится лишь тогда, когда долгое время не удается уменьшить болевой синдром, или, когда начинаются дисфункции внутренних органов, что очень часто наблюдается именно при грыже поясничного отдела позвоночника и операция в такой ситуации становится единственным быстрым спасением. В тяжелых случаях грыжа поясничного отдела позвоночника вызывает серьезные трудности с передвижением, парез, синдром конского хвоста. Они серьезно ограничивают качество жизни пациента, и их можно эффективно лечить с помощью минимально инвазивного подхода. Если консервативное лечение не позволяет справиться с болью в ноге и функция ноги ограничена, то микродискэктомия является хорошим методом для устранения компрессии нервного корешка. Она применяется в таких случаях, когда долгий период не получается побороть болевой синдром, или если заболевание начинает отрицательно сказываться на функционировании внутренних органов (последнее бывает особенно часто именно при грыжах поясничного отдела). Неотложное хирургическое вмешательство необходимо только в случае так называемого синдрома «конский хвост» – когда компрессия нервных корешков в районе конского хвоста может привести к дисфункции мочевого пузыря и системы кишечника, или при развитии неврологической симптоматики. Что касается эффективности микродискэктомии, то при грыже поясничного отдела позвоночника – операция проходит успешно в 90-95% случаев, что означает, что лишь у 6-11% больных в дальнейшем сохраняется риск повторного возникновения грыжи диска. Лечение не исключает индивидуальность категории пациентов. Возраст и степень дегенерации являются одним из факторов, которые оцениваются в каждом конкретном случае, а также и наличие сопутствующих заболеваний. Микродискэктомия и артродез должны выполняться в центрах узкой специализации, опытными нейрохирургами при поддержке опытной команды. После всех проведенных предоперационных исследований, назначается операция. Пациент доставляется в операционный зал, находится в положении лежа лицом вниз. Микродискэктомия проводится под общим наркозом, анестезиологи находятся в операционном зале на протяжении всей продолжительности операции. Микродискэктомия проводится через небольшой разрез по середине нижней части шеи. Вначале, мышца, выпрямляющая спину, отделяется от костной дуги (ламины) позвонка. Так как эти мышцы идут вертикально, они не пересекаются, а просто раздвигаются. Затем хирург получает доступ к самому позвоночнику путем удаления мембраны над нервным корешком (т.н. желтая связка), и затем использует специальные очки или операционный микроскоп для того, чтобы увидеть нервный корешок. Зачастую, удаляется небольшой фрагмент фасеточного сустава для облегчения доступа к нерву, чтобы высвободить его от сдавления. Затем нервный корешок аккуратно смещается в сторону, и ткань диска под нервным корешком удаляется. Важно отметить, что, так как почти все суставы между позвонками, связки и мышцы остаются интактными, при микродискэктомии не изменяется механическая структура поясничного отдела позвоночника. Преимуществами микродискэктомии являются: быстрое и эффективное снятие острой боли, возможность одномоментного удаления сразу двух грыж на разных уровнях, ранняя мобилизация пациента, резкое сокращение сроков госпитализации, значительное уменьшение сроков временной нетрудоспособности, неинвалидизирующий характер вмешательства. Как и при любом другом оперативном вмешательстве, микродискэктомия может иметь некоторый риск осложнений, включая: разрыв спинномозговой оболочки (и подтекание цереброспинальной жидкости), риск данного осложнения составляет 1% — 2%, оно не влияет на результат операции, пациент при этом должен находиться в лежачем положении в течение 1-2 дней, чтобы разрыв зажил. Повреждение нервного корешка, недержание мочи/кала, кровотечение, инфицирование. Операция осуществляется под общим наркозом. Микродискэктомия относится к малоинвазивным операциям. Как и после других операций возникают интенсивные послеоперационные боли и требуется реабилитация. Также, имеются последствия после общей анестезии, такие как слабость, сухость во рту, головокружение, медикаментозные реакции и респираторные проблемы. После операции пациент может испытывать боль и чувство дискомфорта в области разреза. Необходимо иметь в виду, что первоначальная корешковая боль сразу после операции может неокончательно регрессировать. Для облегчения состояния в послеоперационный период назначаются обезболивающие препараты и антибиотики для профилактики инфекционных осложнений. Под присмотром врача вам будет показано встать на ноги сразу же после того, как вы полностью придете в себя после наркоза. В течение первых четырех недель после операции дома вам следует придерживаться некоторых минимальных ограничений, таких как не поднимать вес более 2,5 кг, не делать резких наклонов и потягиваний. Кроме того, не стоит водить автомобиль до тех пор, пока этого не разрешит врач. Улучшение состояния может занять до трех месяцев. После выписки необходимо уделить несколько месяцев восстановлению сил. Необходимо внимательно контролировать состояние своего здоровья и отслеживать симптомы, которые могут указывать на возможные осложнения. На успешное лечение влияет восстановительная терапия. Она назначается для каждого пациента в отдельности, в зависимости от хирургической операции, возраста, самочувствия, функциональных требований, нарушений самочуствия и инвалидности у пациента, до вмешательства. Восстановительная терапия имеет четыре основные цели:
Необходимо прекратить прием лекарств минимум за 6 часов до операции, предоставить всю необходимую информацию медицинскому персоналу. Пациент не должен принимать пищу за 8 часов до операции. источник
Все позвонки состоят из собственно тела позвонка и дуги, которая крепится к нему сзади. Каждый элемент позвоночника соединяется со своим «соседом» при помощи межпозвоночного диска. Межпозвоночный диск – хрящевое образование, выполняющее роль соединительной ткани между позвонками. Также выполняет функции амортизации при движении позвоночника, обеспечивает его эластичность и гибкость. Межпозвоночный диск состоит из нескольких слоев:
Отсутствие лечения межпозвоночной грыжи, особенно ее запущенных форм, может привести к тяжким заболеваниям и инвалидности. Наиболее щадящим и легким для пациента методом устранения этого заболевания является микродискэктомия — микроинвазивная операция по удалению межпозвоночной грыжи и устранению давления на спинномозговой нерв или спинной мозг. Операция проводится с обязательным использованием микрохирургических инструментов, а также операционного микроскопа. При этом костные ткани не затрагиваются, а от разреза практически не остается следов. Кположительным моментам операции можно отнести ее быстротечность (10-30 минут), и кратковременность пребывания в условиях стационара: 2-4 дня, а возможно и того меньше. Микродискэктомия наиболее часто проводится в поясничном или шейном отделе позвоночника. Поясничный отдел оперируют в случае, когда грыжа имеет большие размеры или консервативное лечение не дало результатов. Это необходимо для устранения болей в нижних конечностях (ишиас), возникающих по причине сдавливания нервного корешка, а также для предотвращения паралича, который может образоваться из-за давления на спинной мозг. Нередкими являются случаи нарушения в работе мочевого пузыря и/или кишечника из-за влияния грыжи на нервные пучки. В этом случае также показана микродискэктомия. В шейном отделе позвоночника операция проводится также для того чтоб снять болевые ощущения, появившиеся из-за влияния грыжи, гипертрофированных связок или костных отростков на спинной мозг и нервные корешки. Из-за анатомических особенностей позвоночника в области шеи, вместе с микродискэктомией может проводится стабилизирующая операция с целью прекращения трения между позвонками, которые соединяются пораженным диском, а также восстановления изначальной дистанции между ними.
Почему так важно вовремя выявить подошвенный фасциит и какие симптомы указывают на начало развития болезни. Методики терапии и профилактики. Подготовка больного к проведению операции заключается в следующем:
Для того, чтоб предоставить анестезиологу наиболее развернутую картину о хронических заболеваниях и в особенности об аллергических реакциях, лучше всего подготовится и собрать всю информацию заранее. В зависимости от одела позвоночника процедура производится по разному. Сначала делается надрез длиной в 2-4 см в области пораженного диска. Затем при помощи специальных инструментов отодвигаются в Для детального обзора нервных пучков используется операционный микроскоп. После того как все «препятствия» отодвинуты в сторону, осуществляется удаление ткани межпозвоночного диска из-под нервных корешков. Далее, проводится лазерное облучение диска, необходимое для ускорения восстановительных процессов, а также исключения рецидива. Завершением операции является ушивание операционного разреза. Разрез осуществляется на передней поверхности шеи. Все мышцы и органы, мешающие добраться до позвонков, также отодвигаются в сторону без разрезов и повреждений. Далее, происходит удаление грыжи, пораженного диска. Однако на этом операция заканчивается в весьма редких случаях. Чаще всего следом за удалением поврежденных тканей проводится стабилизация позвоночника, которая заключается в «замене» удаленного хряща протезом или собственной костной тканью пациента. После стабилизации также проводится ушивание разреза.
Это необходимо, чтобы позвоночник «встал на место», а также для придания ему (позвоночнику) гибкости и предотвращения образования тканевых рубцов на месте проведения операции. После операции в поясничном отделе рекомендуется 1-2 месяца носить полужесткий корсет, на шейном отделе – шейный головодержатель. Приступать к нефизической деятельности можно уже через 1-2 недели, к физической – через 3-4 недели. В период реабилитации после микродискэктомии запрещается слишком долго сидеть, делать резкие наклоны, повороты туловища, потягивания, поднимать тяжести (более 3 кг). Некоторые специалисты запрещают сидеть до 6 недель после операции. При проведении микродискэктомии, а также в постоперационный период осложнения нечасто, но встречаются:
Вероятность рецидива заболевания в первый год после проведения операции составляет 5-10%. В столице стоимость микродискэктомии 60-80 тыс. рублей в зависимости от престижности заведения и предоставляемых В указанный диапазон цен обычно входит дооперационное обследование с проведением необходимых анализов, сама операция и наблюдение в стационаре (если таковой предполагается) в постоперационный период. В других городах цены несколько ниже:
Представленные цены являются ознакомительными. Конкретная стоимость операции определяется в каждом случае отдельно. Отзывы пациентов, которым была сделана микродискэктомия, дают возможность сделать вывод, что после операции все они ощутили облегчение и уменьшение болей в позвоночнике. Делала эту операцию, так как другого выхода просто не было – грыжа 9 мм в поясничном отделе привела к параличу стопы. После операции боли сразу прекратились и это огромный плюс. Однако, считаю, что хирургическое вмешательство – это крайний случай. Да и цена кусается. Анна, 25 лет Мучилась грыжей 6 лет, перепробовала все: массажи, мануальная терапия, медикаментозное лечение. Результат был, но через какое-то время все возвращалось, а иногда становилось еще хуже, чем прежде.Тогда решилась на операцию. Боль исчезла мгновенно. Восстанавливала обычный ритм жизни примерно полгода. Сейчас стараюсь избегать чрезмерных нагрузок и занимаюсь специальной гимнастикой для позвоночника. Ольга, 31 год Довольно долго мучили боли в пояснице с отдачей в ногу и ее онемением. Регулярно ложился в больницу для курса уколов и капельниц, но результат не слишком впечатлял. Врач посоветовал микродискэктомию и я согласился. После операции оказалось, что я уже и забыл, как это жить без боли. Порадовал уход и внимательность в больнице. Александр, 40 лет
Поэтому те, кто не может ждать так долго, соглашаются на оперативное вмешательство. А наиболее действенной и безопасной операцией по удалению межпозвоночной грыжи на сегодняшний день является микродискэктомия. источник а) История. Грыжа межпозвонкового диска в качестве причины ишиалгии впервые была описана в 1934 году Mixter и Barr. В качестве хирургического метода лечения этой патологии в то время использовался интрадуральный доступ и расширенная ляминэктомия. Однако в 70-х годах прошлого века основное внимание стало уделяться менее инвазивным методикам, позволяющим минимизировать объем хирургической травмы паравертебральных мышц, желтой связки и пораженных корешков спинного мозга. При этом многие авторы отметили лучшую переносимость пациентами таких операций, уменьшение времени пребывания их в стационаре и более быстрое восстановление. Опыт применения микродискэктомии с использованием операционного микроскопа в литературе впервые описали Yasargil и Caspar. Чуть позже свой опыт применения микродискэктомии поясничного отдела позвоночника у 532 пациентов опубликовал Williams, который стал популяризатором этой методики в Соединенных Штатах. В последнее десятилетие мы стали свидетелями значительного прогресса методов флюороскопии, интраоперационной визуализации и хирургической эндоскопии, что в вместе с широким распространением систем трубчатых ретракторов стало предпосылкой для развития такой методики, как минимально-инвазивная поясничная микродискэктомия. Первые результаты рандомизированного контролируемого исследования, проведенного в Нидерландах и призванного сравнить минимально-инвазивную микродискэктомию со стандартными общепринятыми методиками, оказались, однако, противоречивыми: разницы в отношении функционального результата выявлено не было, а исходы лечения в отношении болевого синдрома в нижних конечностях, спине и восстановления прежней активности пациента через год после операции при использовании малоинвазивной методики оказались даже хуже. б) Проспективные исследования. В последние три десятилетия был выполнен целый ряд проспективных исследований, целью которых было сравнение результатов хирургического лечения грыж межпозвонковых дисков с лечением консервативным. Впервые подобное исследование было выполнено Weber et al. в 1983 году. Необходимо отметить, что это исследование не было слепым и 26% пациентов, которым поначалу назначалось консервативное лечение, в последующем все же подвергались операции. Согласно заключению авторов, результаты лечения через год у пациентов, которым выполнялась дискэктомия, оказались лучше, однако значительной статистической разницы между двумя группами пациентов через 4 и 10 лет все же зафиксировано не было. Еще одно исследование — это Maine Lumbar Spine Study — достаточно широкое нерандомизированное наблюдательное когортное исследование, в которое включено 507 пациентов. В группе хирургических пациентов практически всем была выполнена открытая дискэктомия по поводу грыжи диска. Результаты лечения фиксировались через год, 5 и 10 лет после операции. На сроках один год и пять лет после операции авторами отмечена статистически значимая разница в отношении первично существовавшей у этих пациентов симптоматики. Тогда как через 10 лет после операции статистически значимой разницы у опрошенных пациентов обеих групп уже не наблюдалось. И тем не менее отличия все же были: оперированные пациенты отмечали «значительное улучшение» или «полное исчезновение» симптомов и через 10 лет в целом они были в большей степени удовлетворены лечением. Ценность данного исследования ограничена таким моментом, как нерандомизированный характер исследования, поскольку у пациентов, которым проводилось хирургическое лечение, клиника заболевания и рентгенологические изменения были более выраженными. Кроме того, не у всех пациентов рентгенологическое исследование проводилось в достаточном объеме, и до 25% пациентов обеих групп через 10 лет от начала исследования потребовалось повторное хирургическое вмешательство на поясничном отделе позвоночника. Первым мультицентровым проспективным рандомизированным контролируемым исследованием стало опубликованное в 2006 году Spine Patient Outcomes Research Trial (SPORT), в которое был включен 501 пациент с грыжами дисков поясничного отдела позвоночника, подтвержденными данными магнитно-резонансной томографии (МРТ) и продолжительностью клинической симптоматики не менее 12 недель. В этом исследовании сравнивались открытая дискэктомия и консервативное лечение, результаты лечения оценивались на основании индекса функциональной и болевой шкалы SF-36 и модифицированного индекса недееспособности Oswestry. Информативность результатов данного исследования, однако, оказалась ограниченной ввиду того, что 50% пациентов, отнесенных на начальном этапе к группе хирургических больных, и 30% пациентов консервативной группы, перемешались друг с другом. Анализ данных на начальном этапе исследования не показал значимой статистической разницы, однако уже после начала лечения первые его результаты оказались статистически значимыми, кроме того пациенты и сами отмечали улучшение как в отношении имеющейся симптоматики, так и влияния ее на повседневную активность. Самые последние опубликованные результаты свидетельствуют о сохранении положительной динамики во все фиксированные временные периоды от шести недель до четырех лет. Экономический анализ затрат на лечение у этой группы пациентов позволил предположить, что хирургическое лечение по сравнению с консервативным является пусть умеренно, но все же более экономически эффективным. в) Показания для поясничной микродискэктомии. При выборе показаний к хирургическому лечению одним из важнейших факторов является продолжительность клинической симптоматики. Согласно результатам исследования SPORT, таким периодом является продолжительность симптомов по меньшей мере 12 недель. Клинические данные, однако, свидетельствуют о том, что длительно (более шести месяцев) существующая радикулопатия при выборе в пользу операции может сопровождаться менее благоприятными исходами лечения. Согласно данным SPORT, менее благоприятные результаты лечения будут наблюдаться у пациентов, операция которым выполняется на сроках более 12 месяцев с момента развития клинической симптоматики. Клиническая симптоматика грыжи межпозвонкового диска включает корешковый болевой синдром, сопровождающийся: Клиническая симптоматика обязательно должна быть подтверждена данными соответствующих дополнительных методов исследования. Методом выбора является МРТ, при наличии противопоказаний к ее проведению можно прибегнуть к КТ-миелографии. г) Анатомия поясничной микродискэктомии через срединный открытый доступ: 1. Поясничный отдел позвоночника: 2. Спинномозговой канал. Спинномозговой канал ограничен спереди телом позвонка, сбоку — корнями дуги позвонка и сзади — задними костными элементами позвонка: 3. Задние элементы позвонков: 4. Корешки спинного мозга: д) Техническое обеспечение: е) Укладка пациента/подготовка к операции. Непосредственно перед разрезом кожи для профилактики инфекционных осложнений внутривенно назначается антибактериальный препарат. Операция может выполняться как под общей, так и под местной анестезией, однако общая анестезия предпочтительнее, поскольку она позволяет осуществлять адекватный контроль дыхания и гемодинамики пациента, особенно в случаях, когда операция продолжается достаточно долго. Пациента укладывают в положение на животе. В ряде случаев возможна укладка с некоторым поворотом в ту или иную сторону. Использование рамы Уилсона позволяет уменьшить внешнее давление на брюшную стенку, что в свою очередь уменьшает депонирование крови в венах эпидурального пространства и кровоточивость тканей во время операции, также рама позволяет увеличить расстояние между остистыми отростками и телами поясничных позвонков. Вместо рамы Уилсона для укладки пациента можно воспользоваться широкими гелевыми валиками. Для локализации требуемого уровня и более точного расположения кожного разреза используется флюороскопическая или рентгенологическая маркировка. ж) Техника срединной открытой латеральной дискэктомии. Требуемый уровень и расположение кожного разреза определяют с помощью интраоперационный флюороскопии. Срединный кожный разрез длиной 2-3 см должен располагаться точно над требуемым межпозвонковым диском. Вслед за кожей рассекается подкожная клетчатка и обнажается фасция спины. Фасция отсекается электроножом парамедианно с той стороны от остистого отростка, где располагается грыжа диска. Паравертебральные мышцы отделяются поднадкостнично от остистого отростка и пластинки дуги позвонка. Мышцы мобилизуют вплоть до наружного края пластинки дуги позвонка, стараясь при этом не повредить капсулу дугоотростчатого сустава. Во избежание травматизации паравертебральных мышц и связанного с этим кровотечения хирург постоянно должен работать только поднадкостнично. В пределах доступа должны быть визуализированы половины пластинок дуг выше- и нижележащего по отношению к требуемому межпозвонковому пространству позвонков. В латеральном направлении диссекция продолжается вдоль межостистого и междужкового пространств до медиального края дутоотростчатого сустава. После мобилизации тканей в рану устанавливают самофиксирующийся ретрактор. 1. Костная декомпрессия. Перед началом костного этапа операции хирург еще раз флюороскопически должен убедиться в правильности выбранного уровня. После этого с помощью высокоскоростного бора резецируется нижний край дужки вышележащего позвонка. При достаточной ширине междужкового пространства от гемиляминэктомии можно воздержаться, однако для адекватной визуализации и минимизации возможной ретракции корешков спинного мозга адекватность доступа всегда должна стоять на первом месте. С помощью костной ложки желтая связка отслаивается от внутренней поверхности дужки вышележащего позвонка и удаляется кусачками Керрисона. Корешок располагается в нижненаружной части сформированного рабочего пространства. Костный этап операции может выполняться с использованием микроскопа, для выполнения необходимой резекции наряду с костными ложками и кусачками может использоваться алмазный бор. Медиальная порция желтой связки, прикрывающая собой дуральный мешок, обычно сохраняется. 2. Удаление диска. Желтая связка рассекается острым путем скальпелем и иссекается или удаляется по частям кусачками. За желтой связкой в этой области располагается эпидуральное пространство, содержащее то или иное количество жировой клетчатки, которая окружает расположенный медиально дуральный мешок и ниже и латеральней него — корешок. Во избежание случайного повреждения корешок спинного мозга необходимо идентифицировать как можно раньше. После того как корешок будет локализован, эпидуральные вены и клетчатку коагулируют биполярным коагулятором. После этого с помощью нейрохирургического крючка или диссектора Пенфилда можно пропальпировать межпозвонковый диск. На этом этапе желательно еще раз рентгенологически убедиться в правильности выбранного уровня. Перед тем как приступить к дискэктомии необходимо тщательно ревизовать корешок спинного мозга, во избежание случайного повреждения твердой мозговой оболочки и травмы корешка необходимо четко визуализировать его наружный край. Для максимальной мобилизации и, при необходимости, ретракции корешка эпидуральное пространство вокруг него необходимо освободить от возможных спаек или фрагментов межпозвонкового диска. Свободные фрагменты диска могут располагаться под корешком, выше или ниже по отношению к межпозвонковому пространству. Если в ране видны фрагменты диска, то их необходимо удалить до мобилизации и ретракции корешка, в противном случае и без того деформированный и сдавленный грыжей диска корешок может быть травмирован. Ряд хирургов после удаления крупных фрагментов грыжи диска предпочитают не оперировать на самом диске. Мы же обычно для снижения вероятности рецидива грыжи считаем необходимым вмешательство на межпозвонковом диске, цель которого является удаление свободно лежащих фрагментов. Для этого фиброзное кольцо рассекается скальпелем с формированием небольшого окошка. Дискэктомия выполняется с помощью костных ложек с различно направленной рабочей частью и разного размера питуитарных кусачек. Во избежание сосудистых осложнений необходимо избегать повреждения передних отделов фиброзного кольца. В завершении для того, чтобы убедиться в адекватности выполненной декомпрессии, следует ревизовать видимый участок корешка с помощью тупоконечного изогнутого инструмента (например, диссектора Вудсона) до его входа в боковой заворот позвоночного канала и межпозвонкового отверстия. 3. Закрытие операционной раны. Перед ушиванием раны дисковое пространство промывается с помощью ангиоката для удаления всех возможно оставшихся там свободных фрагментов. Полость межпозвонкового отверстия пальпируется не предмет возможного стеноза его за счет остеофитов или протрузий диска. При необходимости на данном этапе для более адекватной декомпрессии может быть выполнена фораминотомия. Рана тщательно промывается, выполняется гемостаз. Хирург может посчитать необходимым местное эпидуральное применение кортикостероидов и анестетиков. Мы нередко используем для этого смесь Кеналога, Дураморфа и Авитена. Гемостатическую губку Gelfoam в эпидуральном пространстве лучше не оставлять — за счет своего расширения она может стать причиной компрессии корешка или дурального мешка. Завершающим этапом послойно ушиваются фасция, клетчатка и кожа. источник |

 Микродискэктомия является «золотым стандартом» операционного лечения межпозвоночных грыж.
Микродискэктомия является «золотым стандартом» операционного лечения межпозвоночных грыж.





 Выраженность этих симптомов зависит от стадии дисковых грыж. Пролапс диска проявляется минимальной поясничной болью или же может вовсе не ощущаться пациентом. При протрузии спинномозговые корешки ущемляются, воспаляются. Боль по типу радикулалгии распространяется с поясницы на нижние конечности.
Выраженность этих симптомов зависит от стадии дисковых грыж. Пролапс диска проявляется минимальной поясничной болью или же может вовсе не ощущаться пациентом. При протрузии спинномозговые корешки ущемляются, воспаляются. Боль по типу радикулалгии распространяется с поясницы на нижние конечности. Позвоночник – своеобразный конструктор, сложенный из 33 позвонков – небольших костистых образований.
Позвоночник – своеобразный конструктор, сложенный из 33 позвонков – небольших костистых образований. сторону мышцы и удаляется желтая мембрана, закрывающая собой нервные корешки.
сторону мышцы и удаляется желтая мембрана, закрывающая собой нервные корешки. После того как прооперированный отошел от наркоза ему рекомендуется сразу встать и немного пройтись.
После того как прооперированный отошел от наркоза ему рекомендуется сразу встать и немного пройтись. дополнительных услуг.
дополнительных услуг. По данным статистики: каждый 10-й пациент, страдающий грыжей межпозвоночного диска, нуждается в операции. Естественно, облегчить или даже вылечить это заболевание на ранних его стадиях можно при помощи консервативного метода, однако, это займет немало времени и терпения.
По данным статистики: каждый 10-й пациент, страдающий грыжей межпозвоночного диска, нуждается в операции. Естественно, облегчить или даже вылечить это заболевание на ранних его стадиях можно при помощи консервативного метода, однако, это займет немало времени и терпения.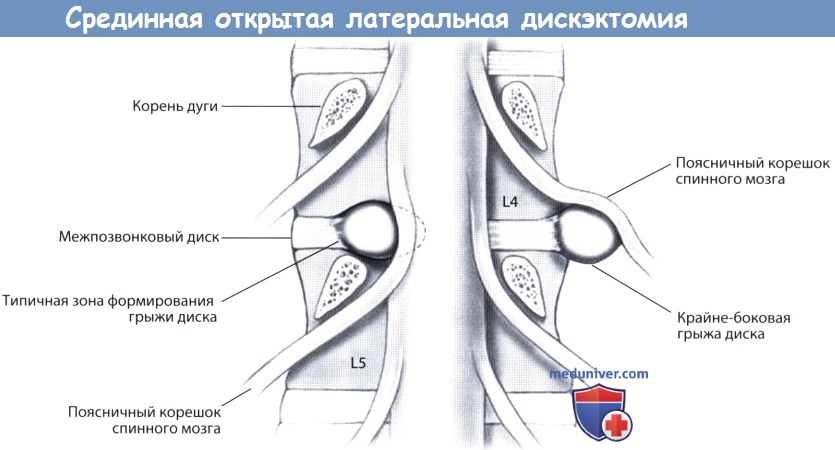 Фронтальный разрез спинномозгового канала.
Фронтальный разрез спинномозгового канала. 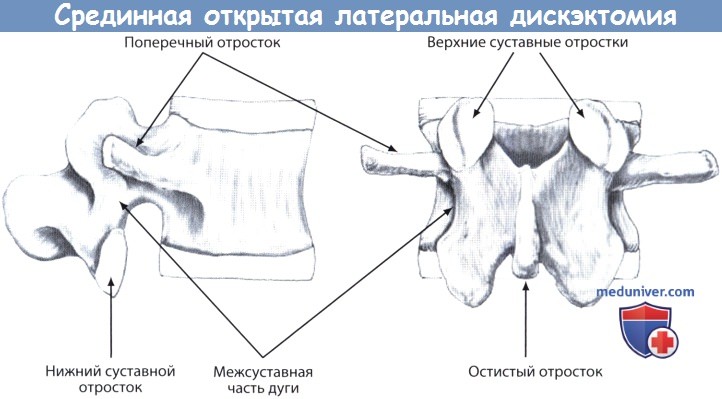 Задние элементы поясничного позвонка.
Задние элементы поясничного позвонка. 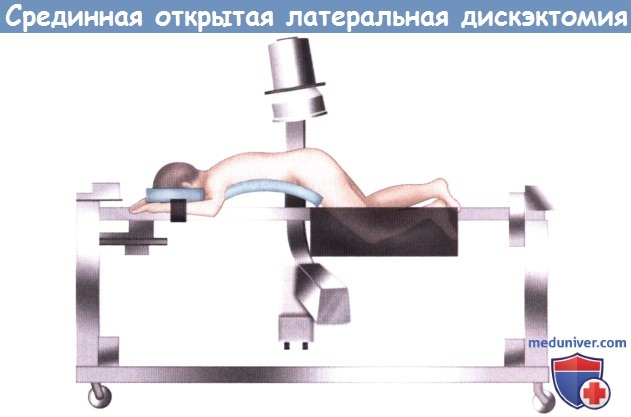 Укладка пациента для стандартной открытой микродискэктомии или микродискэктомии по поводу крайнебоковых грыж дисков.
Укладка пациента для стандартной открытой микродискэктомии или микродискэктомии по поводу крайнебоковых грыж дисков. 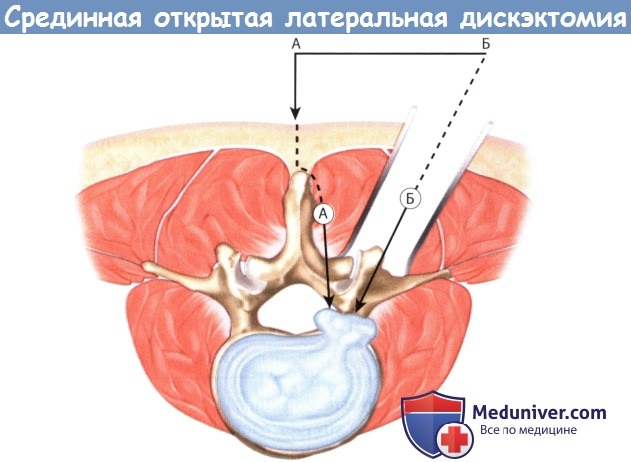 Хирургический доступ для дискэктомии, поперечный срез:
Хирургический доступ для дискэктомии, поперечный срез: 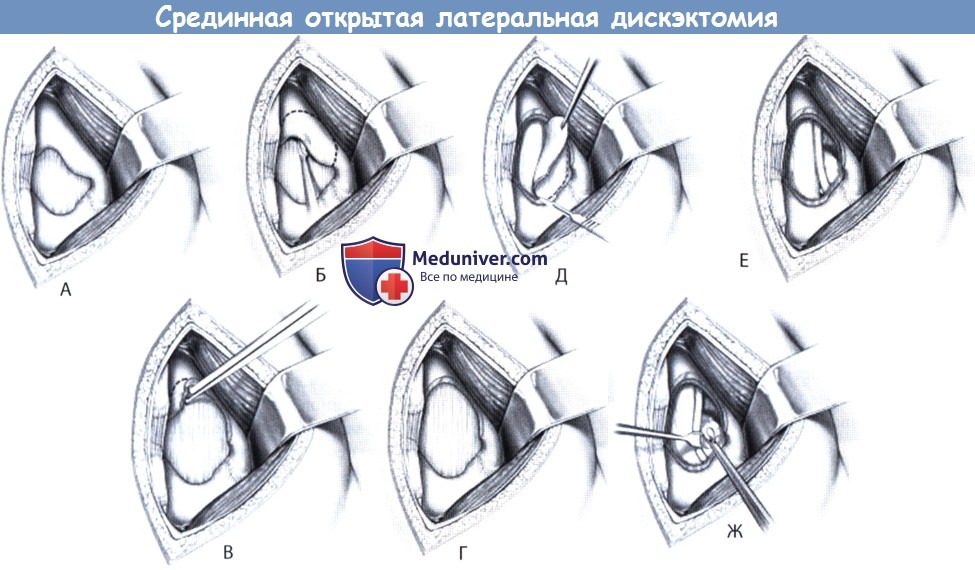 Срединная открытая латеральная дискэктомия:
Срединная открытая латеральная дискэктомия: