Межпозвоночная грыжа поясничного отдела позвоночника возникает, когда пульпозная сердцевина межпозвоночного диска выдавливается из фиброзного кольца. Ткани разрушенного диска оказывают давление на нервные окончания позвоночника и вызывают сильный болевой синдром. Грыжа поясничного отдела позвоночника возникает чаще других, ее симптомы нужно знать, чтобы начать лечение вовремя.
Если не лечить позвоночную грыжу поясничного отдела, пациент может на долгое время лишиться работоспособности.
Чаще всего деформируется диск меж четвертым и пятым пояснично-крестцовыми позвонками, боль при этом отдает в ногу, лишает пациента подвижности, а иногда приводит и к инвалидности. Диагностировать грыжу довольно легко, а вот вылечить ее без операции – довольно трудно. В этом могут помочь лечебная физкультура, массаж, медикаменты.
Межпозвонковый диск – маленький цилиндр из особой хрящей ткани. Снаружи он защищен фиброзным кольцом, а внутри находится упругое вещество, превращающее наш позвоночник в своеобразную пружину – пульпозное ядро.
Если межпозвонковый диск деформировать вследствие травмы или постоянного негативного действия, фиброзное кольцо становится ломким и дает трещину. Находящаяся внутри пульпа выходит за пределы фибры через трещину. Это явление и носит название межпозвонковой грыжи. Если пораженный диск находится в пояснично-крестцовой области позвоночника, то это поясничная грыжа.
Боль и другие неприятные симптомы проявляются потому, что при грыже поясничного отдела позвоночника спинномозговой нерв защемлен лишней пульпой.
Признаки грыжи заметны по-разному на соответствующих стадиях. Как можно раньше начав лечение межпозвоночной грыжи поясничного отдела, вы можете приостановить развитие заболевания.
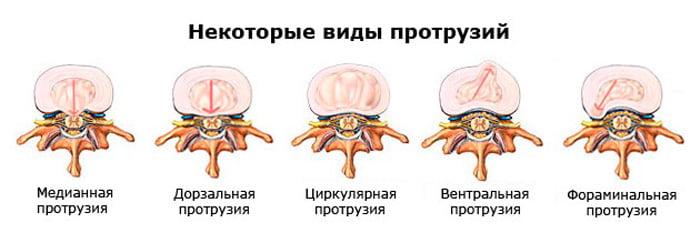
- Пролапс – диск немного изменяет свое положение. Если на него перестанут воздействовать негативные факторы, он снова примет естественное положение.
- Протрузия – диск сильно меняет положение, но еще не выходит за границы, обозначенные позвонками.
- Экструзия – ядро покидает непосредственную область позвоночника, находится в подвешенном состоянии.
- Секвестрация – появление разрывов и трещин фиброзного кольца, выход пульпы наружу.
Симптомы грыжи позвоночного отдела начинают проявлять себя вследствие деформации нервов. Атрофируется мускулатура ног и ягодиц. Пациент может чувствовать холод, онемение в конечностях, «бегающие мурашки» и легкие, но неприятные колющие ощущения.
Исчезает возможность прыгать, идти по ступеням вверх, очень тяжело присесть или поднять что-нибудь с пола. Корень этих проблем в том, что мышцы ослабели. Кроме того, больной начинает держать тело по-новому – ассиметрично. В той области, за которую отвечают пораженные нервы, страдает ход потоотделения – либо кожа сильно сохнет, либо наоборот, сильно потеет.
Если грыжа вышла вовнутрь позвоночного столба, то начинает оказывать давление на позвоночник в области поясницы. Это полностью лишает пациента возможности двигать ногами. Сильное давление грыжи становится опасностью для жизни.
Симптомы межпозвоночной грыжи поясничного отдела могут включать ухудшения работы органов малого таза. Пациент теряет возможность контролировать дефекацию и мочеиспускание. Лица мужского пола, имеющие поясничную грыжу, могут страдать от нарушений либидо, а у женщин поясничные грыжи вызывают фригидное состояние.
Атрофия мышц иногда заставляет больного сильно хромать. Если заболевание долго остается запущенным, то может довести человека до инвалидности.
Симптомы поясничной грыжи – это в первую очередь выраженный болевой синдром. Межпозвонковая грыжа – причина приступов боли в пояснице. Боли имеют ноющий или тупой характер, не дают пациенту спокойно сидеть, кашлять и даже стоять. Становится легче, только когда больной принимает горизонтальное положение. Боль не пройдет сама по себе, может мучить годами, и начать задумываться о том, как лечить позвоночную грыжу нужно как можно раньше.
Грыжа со временем растет, сдавливает все больше корешков нервов спинного мозга, вызывая радикулит. Боли усиливаются, все сильнее отдают в ягодичную область и ноги.
Боль простреливает поясницу, стоит лишь поменять позу или совершить усилие. Это явление носит название ишиалгии. Если деформирован пятый позвонок поясницы, болеть будет большой палец нижней конечности. Если патология локализована между пятым поясничным и первым крестцовым позвонком, болезненные ощущения проявятся в районе крестца, в задней части ноги и в мизинце. Прискорбно, но лишь сильные боли заставляют пациентов планировать визит к врачу.
Причины межпозвоночной грыжи поясничного отдела позвоночника бывают следующими:
- Травматические воздействия от ударов, падения или аварии;
- Остеохондроз пояснично-крестцовой части спины;
- Неверно сформированный от рождения тазобедренный сустав;
- Искривления позвоночника;
- Сильные резкие нагрузки;
- Большой вес тела;
- Курение создает недостаток кислорода, ухудшая трофику межпозвонковых дисков;
- Постоянное вождение автомобиля неверно распределяет нагрузку на спину;
- Нарушения метаболизма.
Какие еще факторы повлияют на возникновение грыжи в поясничном отделе?
- Сидячая работа и недостаток двигательной активности;
- Возраст за тридцать;
- Генетическая предрасположенность;
- Мужской пол;
- Хронические заболевания позвоночника.
Признаки межпозвоночной грыжи поясничного отдела быстро начинают мучить пациента, но уверенно провести диагностику и найти деформированный диск может только специалист. Для этого используется рентген в двух проекциях, помогающий составить общую картину заболевания. Составить более детальную картину патологии можно с помощью МРТ.
Чтобы понять, насколько сильно пострадали нервы и области их иннервации, врач-невролог проверяет больного на сухожильные рефлексы, чувствительность нижних конечностей и их подвижность. Лечение грыжи поясничного отдела позвоночника начинается только после того, как врач провел полную диагностику.
Методы лечения межпозвоночной грыжи могут включать консервативное либо хирургическое воздействие на поясничный отдел. Только на первых этапах развития грыжи методики консервативной медицины оказываются действенными. Народные методы не ответят на вопрос как вылечить патологию.
Задача консервативных методов – облегчить боль, вернуть пациенту качество жизни.
Чтобы не допустить операции, человек должен поменять привычный образ жизни. Меньше напрягаться, больше двигаться. Соблюдать особую диету, стимулирующую трофику нервной и хрящей ткани.
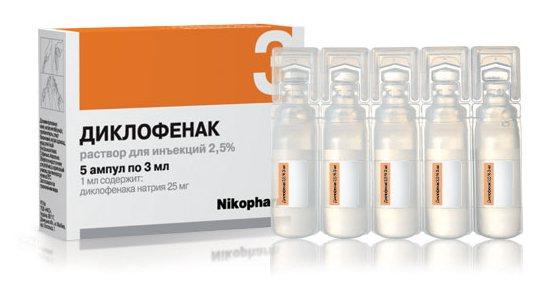
При грыже позвоночника поясничного отдела лечение медикаментозными средствами скорее устраняет симптомы, чем по-настоящему изменяет состояние больного. Обезболивающие препараты, такие как Диклофенак, Ибупрофен или Индометацин нужно принимать обязательно. Облегчая болевой синдром, они спасают от мышечной атрофии в будущем. Они также устраняют воспалительный процесс, который в любом случае проявляется, если зажаты корешки нервов. Такие препараты можно использовать как наружно в форме мазей, так и внутрь в форме таблеток.
В ситуации грыжи позвоночника в поясничном отделе организм заставляет определенные мышечные группы поддерживать хребет в области патологии. Пациент испытывает скованность движений и мышечную боль. Центральные миорелаксанты, такие как Мидокалм или Сирдалуд, помогают справиться с мышечными спазмами. При межпозвонковой грыже поясничного отдела часто используют новокаиновые блокады проблемной области.
Трудно лечить грыжу позвоночника консервативными методами. Но лечебная гимнастика поможет предупредить дальнейшее развитие патологии. ЛФК можно заниматься, когда главные симптомы позвоночной грыжи поясничного отдела, такие как защемление нерва и болевой синдром уже ушли.
Программа упражнений должна быть составлена инструктором индивидуально. Включает наклоны корпуса, осторожные повороты и вращения. Задача – укрепить мышцы позвоночника, не допустив тем самым смещения диска в будущем.
Особые упражнения выполняются в горизонтальном положении лицом вниз, на боку или лицом вверх. Пациент также может стоять, упершись в стену спиной. Приняв такое положение, он выполняет наклоны, вращения, подъемы, отведения в стороны ног и рук. Такие движения лечебной гимнастики, как вис на перекладине или подводный вариант его выполнения, позволяют растянуть позвоночник. В результате межпозвоночные диски чувствуют себя свободнее и начинают возвращаться в естественное состояние.
Если заболевание находится на ранней стадии, то занятия помогут полностью вылечить грыжу. Если поясничная грыжа запущена, гимнастика облегчит симптоматику. Любые упражнения должны проходить под контролем инструктора и с разрешения лечащего врача, иначе есть риск усугубить патологию.
При грыже поясничного отдела симптомы можно снять, используя лечебные методы физиотерапии:
- Электрофорез с веществами, снимающими воспалительный процесс и болевой синдром;
- Согревающее лечение позвоночника;
- Иглоукалывание;
- Подводные массажные техники;
- Точечная рефлексотерапия.
Межпозвоночную грыжу допустимо подвергать массажу в отсутствии обострения, но межпозвоночные грыжи – диагноз, при котором любые манипуляции требуют разрешения лечащего врача. Если такое разрешение получено, то массажист поможет улучшить кровообращение в поясничном отделе позвоночника.
Нервные и костные ткани получат больше питания, а вредные скопления молочной кислоты покинут клетки. Утихнут мышечные спазмы, что снимет болевой синдром и даст пациенту утерянную подвижность. А выброс эндорфинов, происходящий во время сеанса, послужит легким анестетиком и также уменьшит напряжение в области спины.
В следующих ситуациях консервативное лечение поясничной грыжи не принесет результата:
- Произошла секвестрация (разрыв) межпозвоночного диска;
- Ухудшилась проходимость спинномозгового канала;
- Воспален седалищный нерв;
- Межпозвоночный диск сместился очень сильно;
- На протяжении нескольких месяцев состояние пациента не улучшается.
Современная медицина предпочитает использовать щадящие хирургические операции.
Для удаления грыжи межпозвоночного диска поясничного отдела в наше время применяются:
- Реконструкция лазером. Лазер ликвидирует лишнюю влагу из деформированной пульпы. В результате нерв освобождается от компрессии. Это наиболее мягкий вид вмешательства, имеющий при этом наибольшее количество противопоказаний;
- Дискэктомия, удаление части позвоночного диска. Игла проходит через кожу и вытягивает часть пульпозного ядра;
- В самых тяжелых случаях диск удаляется полностью и заменяется протезом.
Межпозвоночные диски деформируются вследствие постоянной либо мощной резкой нагрузки. Поэтому главное – внимательно следить за тем, насколько вы нагружаете свой организм.
Спите только на жестком и ортопедическом матрасе. Если риск развития грыжи уже есть, старайтесь засыпать на спине.
Контролируйте массу тела. Позвоночник постоянно испытывает нагрузку от лишних килограммов, но у его прочности есть пределы. Выполняйте физические упражнения правильно и соблюдая технику безопасности. Не гонитесь за спортивными рекордами. Даже в быту не забывайте о прямой спине, когда поднимаете тяжести с пола. Выполняйте эти простые рекомендации, и перед вами не встанет вопрос как лечить грыжу поясничного отдела.
источник
Поясничный отдел позвоночника – самый встречаемый (80%) среди населения вид локализации межпозвонковых грыж. Патология чаще поражает людей трудоспособного возраста – 25-50 лет. У преобладающей части пациентов патогенез является следствием запущенного остеохондроза, в результате чего диски между поясничными позвонками сплющиваются и выпячиваются. Все это сопровождается воспалением, отеком, механической компрессией нервных корешков и спинного мозга, что вызывает жуткие боли по ходу затронутых нервов.
Заболевание не только психологически изрядно выматывает, но и делает невозможным нормальное выполнение, порой, элементарных физических задач. Тем самым, отдаляя человека от социальной, бытовой и профессиональной сфер деятельности. Ввиду высокой заинтересованности пациентов в выздоровлении, мы подготовили полезный материал об основных методах лечения грыж поясничного/пояснично-крестцового отдела, и о том, какого эффекта от них можно реально ожидать. По традиции, сначала введем в курс дела относительно специфики и стадий самого заболевания.
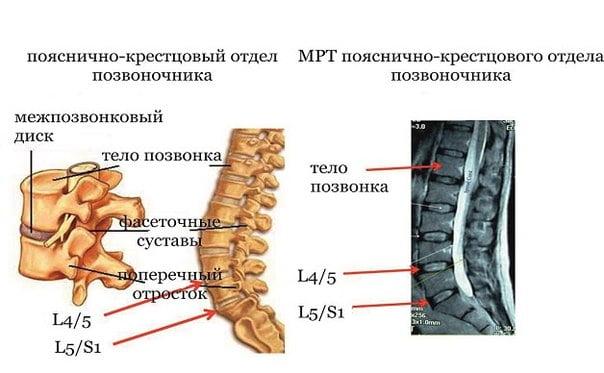
Поясничный отдел включает в себя 5 позвонков (L1, L2, L3, L4, L5), между ними находятся межпозвоночные диски. Каждый диск представлен фиброзно-хрящевым образованием, состоящим из фиброзного кольца (занимает периферическую часть позвонка) и пульпозного ядра, которое находится внутри этого кольца. Фиброзный элемент представляет собой волокнистую соединительную ткань, вроде сухожилия, образующую слои в виде колец. Пульпозный компонент – это хрящевая ткань гелеподобной консистенции, состоящая из воды (на 80%) и коллагеновых волокон.
В целом диск любого отдела, не только поясничного, в первую очередь отвечает за амортизирующие функции, то есть он поглощает и смягчает нагрузки на позвоночник в момент физической активности. Также он поддерживает оптимальную гибкость и опоропрочность позвоночной системы на каждом из уровней.
Грыжа начинает формироваться по причине прогрессирующих дегенеративно-дистрофических процессов в позвоночнике, которые затронули любой из элементов между двумя смежными позвонками. В нашем случае – между поясничными позвонками, например, между костными телами L4 и L5, кстати, поражения на данном уровне чаще всего и определяются. Также распространенная локализация – L5-S1, однако здесь уже поражение диска констатируется между последним поясничным позвонком и первым крестцовым.
Развитию заболевания также может поспособствовать травматический фактор, но этиологическую основу все же чаще составляет именно дегенеративно-дистрофическая патология (остеохондроз). Дегенерации диска образуются на почве нарушенного клеточного метаболизма в конкретной позвоночной зоне, из-за чего он испытывает дефицит питания. В результате межпозвонковая прокладка начинает терять влагу и истончаться, на фиброзном кольце образуются трещины. В дефект кольца перемещается пульпозное ядро, деформируя и выпячивая диск за анатомические ориентиры. Далее происходит разрыв фиброзного кольца, через который студенистый фрагмент выходит наружу – чаще в спинномозговой канал. Это и есть грыжа поясничного отдела позвоночника.
Патогенез принято классифицировать на виды согласно локализации, характеру и степени выпячивания. Локализация очага может быть зафиксирована в ходе диагностики на одном или сразу нескольких уровнях:
Как мы ранее оговорились, наибольшее количество случаев приходится на два последних уровня (около 90%). Эти участки страдают чаще остальных, поскольку не только отличаются высокой мобильностью, но и являются фундаментом позвоночного столба, ежедневно принимая на себя основную долю вертикальной нагрузки.
Грыжевые образования в пояснице по характеру выступания, то есть по направлению деформации относительно зон позвоночника, бывают следующих видов:
- передние – выпячиваются кпереди от позвонковых тел (редкие и клинически благоприятные);
- задние – направлены в спинномозговой канал (частые и одни из наиболее опасных, так как вызывают сильные неврологические боли и могут оказывать компрессию на спинной мозг);
- боковые – выступают латерально от позвоночного канала, то есть сбоку – справа или слева (тоже небезопасные и имеют широкое распространение, ущемляют корешки спинного мозга, проходящие через фораминальное отверстие);
- грыжа Шморля – при них происходит вдавливание выбухающей хрящевой ткани внутрь губчатых структур прилежащего позвонка, что может стать причиной разрушения костного тела и компрессионного перелома (поражение в поясничном отделе – редкость, а если и обнаруживается, то по большей мере на участке L2- L3).
Болезнь также классифицируют по степени тяжести, а именно клинической стадии ее формирования от начального до последнего этапа.
- Протрузия, пролапс (1 ст.) – начало развития, смещение диска незначительное, обычно от 1мм до 4 мм. Фиброзное кольцо истончено, его слои имеют небольшие трещины. Однако целостность тыльной части кольца сохранена, поэтому сместившееся к периферии ядро все еще находится в его пределах.
- Экструзия (2-3 ст.) – окончательно сформировавшаяся грыжа, как правило, с размерами более 5 мм. Фиброзный обод разрывается, ядро прорывается сквозь сквозной дефект и свисает каплей в межпозвонковое пространство, удерживаясь за счет продольной связки. В зависимости от размеров провисания, которые могут достигать 12-15 мм, экструзия у разных людей варьирует от средней (5-8 мм) до тяжелой стадии (9 мм и более).
- Секвестрация (4 ст.) – критическая степень, сопровождающаяся фрагментацией провисшего элемента ядра. Оторвавшийся от диска и ядра в частности хрящевой фрагмент (секвестр) попадает в позвоночный канал с возможной миграцией по анатомическим просторам позвоночной системы. Предшествовать секвестрации может любой этап экструзии, наивысшую степень риска имеют люди с образованием более 8 мм. Стадия секвестрации чревата параличом и тяжелым аутоиммунными реакциями, в 80%-90% случаев приводит к инвалидности.
Межпозвоночная грыжа в пояснично-крестцовых сегментах на любой из стадий способна нанести урон как опорно-двигательному комплексу, так и внутренним органам. Нервно-сосудистые образования, проходящие на данном участке, могут раздражаться, пережиматься деформированным диском даже на этапе протрузии.
Первые боли на начальном этапе развития в большей мере обусловлены раздражением и возбуждением болевых рецепторов, которыми снабжены внешние слои фиброзного кольца. Импульсы из ноцирецепторов кольца передаются в спинной мозг по ветвям синувертебрального нерва, что рефлекторно вызывает мышечный спазм в пояснице и иммобилизацию поврежденного отдела.
Саногенетические (защитные) механизмы в дальнейшем, по мере прогрессирования патологии, сменяются прямым повреждением грыжей прилегающего спинномозгового корешка и соответствующего ему нервного узла. То есть происходит уже воспаление, отечность, механическая компрессия конкретно спинальных нервов в нижнем отделе позвоночника. Клиническая картина порождает радикулопатию с ярко выраженным болевым синдромом.
Симптоматика заболевания может доставлять постоянный дискомфорт, порой, невыносимый. У некоторых пациентов она возникает время от времени в более терпимом проявлении. Типичными для заболевания признаками являются:
- болевой синдром в пояснице в комплексе с болью в одной нижней конечности (ощущения в ноге обычно выражены сильнее);
- одностороння боль в одной из ягодиц и относящейся к ней ноге (одновременно правосторонняя и левосторонняя боль практически не встречается);
- болезненный синдром, который появляется в пояснице или ягодичной зоне, затем по нерву крестцового сплетения распространяется на бедро, голень, стопу;
- парестезии (онемения, покалывания, пр.) в нижней конечности, бедрах, паху, ягодицах;
- усиление парестезии и болевых признаков в вертикальном положении, при двигательной активности, в момент сидения;
- сниженный потенциал амплитуды движений в пояснице, сложности при ходьбе, слабость в стопе (синдром «свисающей стопы»), невозможность поднять пальцы стоп или пошевелить ими;
- нарушение осанки из-за боли и ощущения блока в спине, пациент в связи с этим начинает сильно сутулиться;
- вегетативные расстройства в виде побледнения кожных покровов поясницы и ног, появления белых или красных пятен на данных участках;
- в запущенных случаях – недержание мочи и/или кала, стойкая потеря чувствительности ноги (возможен паралич).
Признаки боли на последних стадиях, как правило, носят резкий жгучий и/или простреливающий характер с иррадиацией в зоны, расположенные ниже очага поражения. На ранних стадиях грыжа обычно дает непостоянную тупую и ноющую боль в пояснице.
Для постановки диагноза используются неврологические тесты и инструментальные методы исследования. Тестирование на неврологический статус проводится невропатологом, ортопедом или нейрохирургом. Специалист при первичном осмотре на основании результатов тестов, подразумевающих оценку мышечной силы и сухожильных рефлексов, может заподозрить наличие грыжи люмбальной локализации. Для подтверждения диагноза пациента направляют МСКТ или МРТ обследование.
Иногда КТ/МРТ предшествует рентгенография, которая позволяет выявить свойственные патологии структурные изменения в костных тканях и сужение межпозвонкового промежутка. Но рентген не визуализирует сам диск, спинной мозг, нервно-сосудистые образования, относящиеся к мягким тканям. Поэтому рентгенография может применяться лишь на первом этапе обследования. Она даст понять, имеются ли структурные и позиционные отклонения в телах позвонков и нужно ли дообследовать пациента посредством более информативных методов визуализации.
Наибольшую клиническую ценность в диагностике представляет магниторезонансная томография. МРТ качественно определяет состояние дисков, а также:
- локализацию, характер, размер выбухания;
- разрывы фиброзного кольца;
- степень дислокации студенистого ядра;
- факт сдавления спинного мозга и компрессии нервных ганглиев;
- ширину позвоночного канала;
- свободные секвестры;
- нарушения функций кровоснабжения;
- все сопутствующие патологии на обследуемом опорно-двигательном участке.
За невозможностью пройти МРТ пациенту могут рекомендовать мультиспиральную КТ – многосрезовое сканирование поясничного отдела рентген-лучами. Однако КТ в любом виде уступает возможностям МРТ в достоверности диагноза, в объеме получаемой информации по клинической картине, в безопасности для здоровья пациента.
Среди медикаментозных средств местного и внутреннего назначения, широко применяемых в практике лечения боли на уровне поясницы, известны:
- традиционные нестероидные противовоспалительные препараты (Диклофенак, Индометацин и пр.) – да, эффективны, но больше в купировании боли и воспаления на 1-2 ст. диагноза;
- мощные анальгетики (Кеторолак, Кетонал и пр.) – назначаются при сильных и длительных болях на 2-3 ст., эффективность оценивается как 50/50 (после прекращения, обычно мучения возобновляются);
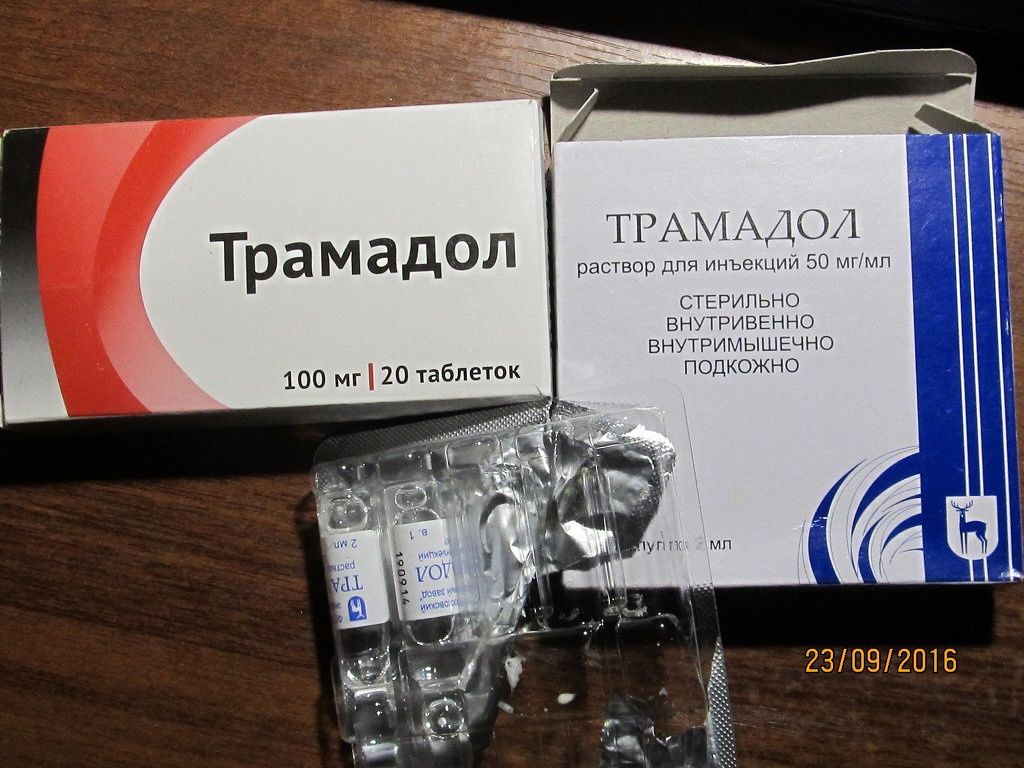
- опиоидные препараты (Трамадол и др.) – ненадолго прописываются только самым тяжелым пациентам с ужасными и нестерпимыми болями на время подготовки к оперативному вмешательству;
- уколы глюкокортикоидных гормонов или лидокаина в позвоночник – подобные блокады используются в редких случаях, когда обострение боли невыносимое, а обычные НПВС не действуют (такая клиника срочно требует оперативного вмешательства).
Любой обезболивающий медикамент, прием которого осуществляется, не может применяться длительно из-за негативного влияния на функционирование ЖКТ, почек, печени, сердца и сосудов, системы кроветворения. Местные препараты в виде мазей более щадящие, но не располагают достаточной проникающей способностью, чтобы нормально успокоить воспаленный спинальный нерв.
Жить только на одних лекарствах, всячески избегая операции при ее необходимости, – будет пациенту стоить дорого. Это – тупик, который неизбежно ведет к инвалидности по поводу прогрессирующей грыжи, необратимой атрофии нервной ткани и к получению в придачу дополнительных медицинских проблем. Нельзя не сказать, что неконтролируемое использование лекарств вызывает привыкание и в ряде случаев полное отсутствие эффекта.
Пациентам дольно часто врачи назначают препараты из серии хондропротекторов. Хондропротекторы улучшают питание хряща диска, но опять же, если диск еще не деформирован критически. Поэтому хондропротекторные средства целесообразны при изолированном остеохондрозе или протрузиях межпозвоночных L-дисков, в остальных случаях они не работают.
Можно ли держать грыжу под контролем, используя специальные физические упражнения для поясничного отдела? Гимнастические упражнения, чтобы принесли пользу, должны быть рекомендованы опытным реабилитологом, который в руках держит ваш МРТ-снимок и полностью знаком с вашими физическими данными и состоянием здоровья. Первый курс должен осуществляться под бдительным контролем доктора по ЛФК. Самостоятельное апробирование гимнастических чудо-тренировок из интернета чревато увеличением и/или смещением грыжевой массы в опасную зону с усилением неврологического дефицита.
Благотворное воздействие гимнастических упражнений, разработанных индивидуально под каждого пациента, заключается в активизации кровообращения в зоне поражения, укреплении и разгрузке мышц, распрямлении позвонков и увеличении межпозвоночного пространства. Регулярные, правильно спланированные тренировки благоприятствуют уменьшению частоты рецидивов, улучшению двигательных возможностей. Хорошим дополнением к ЛФК станут занятия в бассейне под наблюдением врача-инструктора по плаванию и аквагимнастике.
Однако в острый период заниматься противопоказано до тех пор, пока признаки обострения не будут ликвидированы покоем и медикаментами. Кроме того, физическое воздействие (тракционное в особенности) на поясницу при грыжах крупных размеров (>8 мм), даже с лечебной целью, может принести больше вреда, чем пользы. Поэтому специалисты акцентируют, что таким пациентам прежде всего нужно как можно раньше прооперировать грыжу, а уже после заниматься продуктивным восстановлением костно-мышечной системы и ЦНС посредством лечебной физкультуры.
Массажные тактики нацелены на улучшение трофики тканей (повышение кровотока и лимфооттока, снабжение клеток питанием и кислородом), снятие мышечного напряжения, профилактику атрофии, снижение давления на межпозвоночные диски. К ним запрещено обращаться, как и в случае с ЛФК, в острые периоды болезни. Массажные и мануальные процедуры проводятся строго по показаниям высокого уровня специалистом по части «неврология-ортопедия», так как грыжа грыже рознь.
Любая рефлексотерапия должна выполняться очень осторожно и профессионально, без дергания, скручивания, чрезмерного давления на позвоночник, чтобы не повредить слабый диск еще больше и не направить выпячивание в неблагополучную сторону. Нежелательно по этой же причине использовать всевозможный тактики вправления грыжи, эффект может быть полностью противоположный.
У массажа для данной области много противопоказаний: объемные выпячивания (3 ст.), секвестрация, гипертония, заболевания почек и пр. Массажные техники, если они не противопоказаны, должны рассматриваться исключительно в контексте базового лечебного процесса, а не как единственный способ лечения. Массаж, мануальная терапия – не панацея, они не вылечат грыжу без хирургического вмешательства, но могут быть весьма полезными при «молодой», только зарождающейся грыже. Неоценимую пользу массаж оказывает в восстановлении позвоночника после уже проведенной операции.
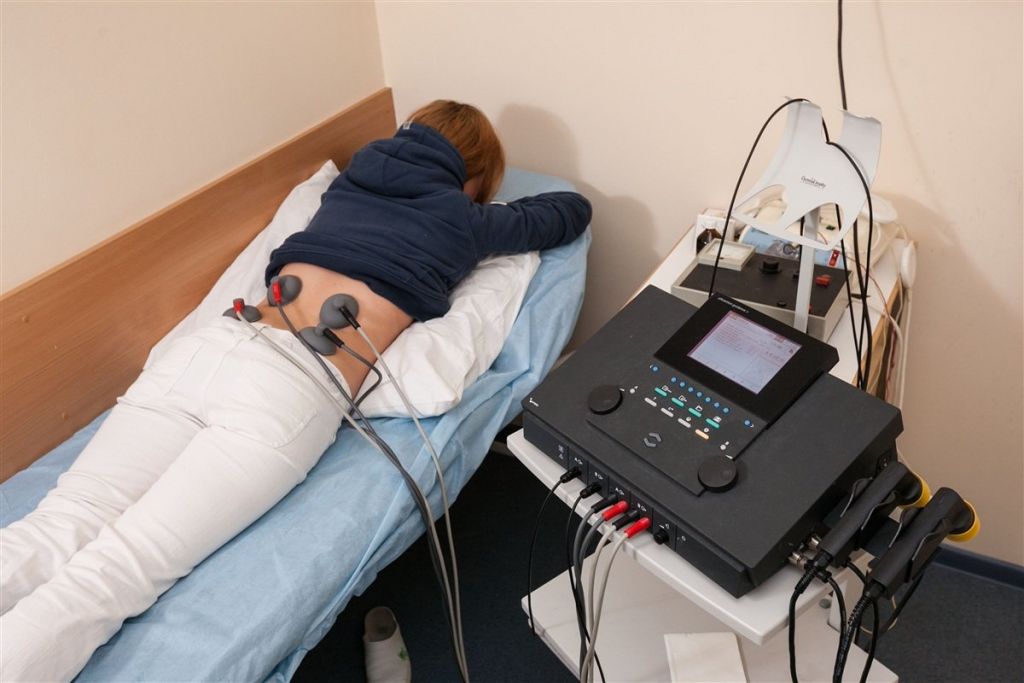
Физиотерапевтические сеансы – один из составляющих элементов профилактического лечения. К полному выздоровлению физиопроцедуры не приведут, повернуть вспять деструкцию фиброзно-хрящевой межпозвонковой прокладки тоже не в их полномочии. Но приостановить прогрессирование фиброзно-хрящевых и костных дегенераций в проекции поясничного отдела, используя физиотерапию, вполне достижимо. Ремиссия достигается за счет сокращения отека вокруг пораженного диска, восстановления хорошей циркуляции крови, снятия мышечного гипертонуса.
Электро- и фонофорез, магнитолечение, импульсная терапия, ультразвук, лазеротерапия, электромиостимуляция – стандартные процедуры, рекомендуемые в определенном сочетании людям с таким диагнозом. Скольким пациентам они помогли снизить или полностью убрать болезненные симптомы? Статистика неутешительная. Только 50% людей после полноценных курсов физиотерапии поясничного отдела отмечают заметное и стойкое облегчение.
Примерно в 10% случаев физиотерапия не улучает и не ухудшает самочувствие. И целых 40% людей терпят полное фиаско от физиотерапии, жалуясь на появление и усиление боли. Все дело в том, физиотерапевтические методы в большинстве своем основываются на принципах глубинного разогрева мягких тканей или электрической нервно-мышечной стимуляции. Подобные физиоманипуляции могут содействовать не устранению, а, напротив, увеличению отека на воспаленном нервном стволе, что провоцирует усиление болезненных признаков.
Поясничные, пояснично-крестцовые грыжи позвоночника при неправильном и несвоевременном лечении приводят к нарушению иннервации тазовых органов, мышц нижних конечностей, нарастанию неврологического дефицита. Самым неблагополучным последствием, более распространенным на 3-4 ст., является синдром конского хвоста, который проявляется:
- мучительными интенсивными корешковыми болями;
- периферическим параличом или парезом ног с преобладанием в дистальных отделах;
- выпадением всех видов чувствительности и рефлексов в нижних конечностях и в области промежности;
- тяжелыми расстройствами функций сигмовидной и прямой кишки, мочевыделительного тракта, мужской и женской репродуктивной системы (каловая инконтиненция, неконтролируемое мочеиспускание, импотенция, бесплодие и пр.).
При обнаружении хотя бы одного из перечисленных признаков поражения конского хвоста больной как можно скорее нуждается в нейрохирургическом лечении. Никакие консервативные тактики в данном случае не спасут! От того, сколько прошло времени с момента появления синдрома до операции, всецело будет зависеть прогноз восстановления нервной иннервации и функциональных нарушений.
Восстановить целостность фиброзного кольца и уменьшить размер сформированной грыжи невозможно консервативными тактиками лечения. Симптоматикой поясничных грыж трудно управлять консервативно на запущенных стадиях, так как источник мучительного состояния никуда не девается. По факту нет ни одного пациента, кто при таком серьезном диагнозе избавился бы от грыжи и ее последствий без операции.
Безоперационный подход может быть оправданным только на раннем этапе, когда деформация незначительная и еще не привела к разрыву соединительнотканных волокон диска, поражению нервных окончаний. Только при начальной форме реально добиться стойкой ремиссии за счет проводимой комплексной терапии регулярными курсами в течение всей жизни. Иными словами, консервативное лечение будет производить поддерживающий профилактический эффект благодаря стимуляции кровообращения и метаболизма, что позволит притормозить процессы разрушения и не допустить перехода протрузии в экструзию.
На предпоследней и последней стадиях консервативные методики утрачивают свою актуальность. Как бы этого не хотелось, ими не получится втянуть грыжу обратно, рассосать секвестр, срастить разорванное кольцо. В этом плане все безоперационные способы бессильны. На поздних сроках максимум, чем они могут помочь, так это снизить интенсивность болевого синдрома. Да и то, как показывает практический опыт, в единичных случаях.
- Консервативная терапия не может быть альтернативой хирургическому вмешательству, поскольку она не устраняет грыжу, а оказывает лишь симптоматический эффект.
- За данными клинических наблюдений, не менее 40% пациентов, которых лечили консервативно, имеют неудовлетворительные результаты. Спустя 6-12 месяцев они оперируются по причине неэффективности предыдущего лечения или развившихся осложнений.
- При заболевании 3 стадии и 4 стадии показано оперативное вмешательство (микродискэктомия, эндоскопия). На 4 стадии ввиду высокой угрозы необратимого повреждения спинного мозга и нервных пучков секвестром операцию по удалению секвестра и коррекции диска назначают в экстренном порядке.
- Если неинвазивный подход на 1-2 ст. патологии в течение 6 месяцев не увенчался успехом в борьбе с болью или отмечается прогрессирование на МРТ, целесообразно рассмотреть малоинвазивный способ удаления грыжи (эндоскопию, нуклеопластику).
Начавшиеся симптомы утраты чувствительности – нехороший знак, предвещающий в ближайшем будущем возникновение параплегии. Чтобы можно было избежать драматического исхода в виде паралича, от которого бывает и хирургия не спасает, важно в ограниченные сроки пройти нейрохирургическую операцию.
https://cyberleninka.ru/article/v/oslozhneniya-razlichnyh-vidov-hirurgii-gryzh-poyasnichnyh-mezhpozvonkovyh-diskov
https://cyberleninka.ru/article/v/kompleksnoe-lechenie-mezhpozvonkovyh-gryzh-poyasnichno-kresttsovogo-otdela-pozvonochnika
https://cyberleninka.ru/article/v/sovremennaya-diagnostika-retsidivov-gryzh-poyasnichnyh-mezhpozvonkovyh-diskov
https://cyberleninka.ru/article/v/opyt-lecheniya-bolnyh-s-gryzhami-mezhpozvonkovyh-diskov-na-poyasnichnom-urovne
https://www.spine-health.com/conditions/herniated-disc/surgery-lumbar-herniated-disc
https://www.webmd.com/back-pain/surgery-for-herniated-disk#1
источник
Грыжа позвоночника поясничного отдела является не только болезненной патологией, но и опасной. При отсутствии своевременного лечения возможно развитие признаков нарушения функции нижних конечностей, вплоть до паралича органов малого таза. Метод терапии выбирается в зависимости от стадии патологического процесса. На ранних этапах развития возможны консервативные способы лечения. При их неэффективности или при других показаниях проводят оперативное вмешательство.
Грыжа позвоночника поясничного отдела может иметь разные признаки, которые зависят от тяжести изменения межпозвоночного диска. Подразделяют 4 стадии заболевания:
- 1. Пролапс (поясничная протрузия ). Происходит смещение диска на минимальное расстояние, которое не превышает 2 мм. Ядро не выходит за пределы тела позвоночника.
- 2. Краевой диск смещается не более, чем на 15 мм, пульпозное ядро продолжает находиться в пределах тела позвоночника.
- 3. Экструзия, для которой характерен выход ядра за пределы позвоночных тел.
- 4. Свисание пульпозного ядра в виде капли наружу. Это может привести к разрыву фиброзного кольца и вытеканию наружу жидкого вещества.
На ранних стадиях образования межпозвоночной грыжи проявляются боли в пояснице, которые проходят довольно быстро. При развитии патологии симптоматика осложняется. Дискомфорт может быть невыносимым или слабовыраженным. Обычно у пациентов отмечается сразу несколько симптомов в комплексе. Наиболее распространенные комбинации:
- 1. Болезненность в пояснице с отдачей на ноги.
- 2. Боль в одной из ягодиц и ноге с одной стороны тела.
- 3. Дискомфорт в пояснице или ягодице, который передается в нижнюю область талии, затем в бедро, голень и стопу.
- 4. Покалывающие и пощипывающие ощущения по всей ноге, онемение или слабость в стопах.
- 5. Слабость и онемение при движении ногой или вращении стопы.
- 6. Стреляющая болезненность в конечности, из-за которой затрудняется ходьба и даже простое пребывание в стоячем положении.
Характерно, что при ходьбе или в положении лежа боли в пояснице ослабевают, и наоборот, усиливаются в стоячей и сидячей позе. Для устранения неприятных симптомов можно использовать специальные упражнения, медикаменты и инъекции. Но в некоторых случаях болезненность можно купировать только хирургическим путем.
Наиболее часто грыжа локализуется в поясничном сегменте L4-L5 и пояснично-крестцовой области L5-S1. Они имеют свои характерные клинические признаки.
Строение позвоночника в поясничном и пояснично-крестцовом отделе
Поясница является самым сложным отделом позвоночного столба, а позвонки L4-L5 играют одну из важнейших ролей в поддержке верхней части туловища и обеспечении подвижности тела в различных направлениях. По этой причине данный сегмент подвергается серьезным нагрузкам, поэтому подвержен различным поражениям и разрушению.
При возникновении грыжи межпозвоночного диска между этими позвонками отмечают характерные признаки:
- невозможность пошевелить или вытянуть большой палец ноги;
- онемение и болезненность в верхней части стопы;
- ослабление икроножных мышц, вследствие чего стопа свисает.
Последний признак проверяется довольно просто. Нужно пройтись на обуви с высоким каблуком. При паралитической стопе это не осуществимо.
Сегмент позвоночника L5–S1 образует основание. Его называют пояснично-крестцовым суставом. При грыже межпозвоночного диска между представленными позвонками возникают характерные симптомы:
- отсутствие ахиллова рефлекса — не происходит сокращения икроножной мышцы и сгибания подошвы при ударе молоточком по ахиллову сухожилию;
- отдача болезненности в ступню, внешнюю часть стопы или пятку;
- невозможность пошевелить, приподнять вверх пальцы ноги.
Любые описанные симптомы требуют своевременного лечения у ортопеда, нейрохирурга или вертебролога. Однако существуют признаки, при возникновении которых следует срочно вызывать скорую помощь:
- 1. Сильный болевой синдром, пощипывание или онемение, усиливающиеся с течением времени и не проходящие под воздействием лекарств.
- 2. Проблемы с мочеиспусканием и дефекацией.
- 3. Так называемая седловидная блокада — потеря чувствительности внутренней части бедер, нижней части ягодиц и промежности.
Данные признаки являются довольно серьезными. Игнорировать их ни в коем случае нельзя, поскольку это может привести к развитию необратимого паралича нижних конечностей.
Для лечения межпозвоночной грыжи поясничного отдела могут быть применены консервативные или хирургические методы. Выбор способа зависит от стадии патологического процесса, наличия сопутствующих болезней и противопоказаний.
На начальных этапах развития заболевания можно воспользоваться консервативными мерами, которые включают медикаменты, народные средства, массаж, физиотерапевтические процедуры и лечебную гимнастику. Последние 3 метода применяются только после устранения острого болевого синдрома. При этом физиотерапевтические процедуры и массаж нужно проходить у специалистов по назначению лечащего врача, а оздоравливающую физкультуру можно проводить самостоятельно.
Первые несколько дней больному показан постельный режим. Все движения должны быть медленными. Нельзя выполнять действия, которые причиняют болезненность: поднимать тяжелые вещи, наклоняться вперед.
Для купирования болезненности и патологического процесса в межпозвоночном диске используют медикаментозную терапию. Она должна проводиться с назначения лечащего врача.
Для лечения грыжи могут быть применены три метода терапии:
- этиотропная;
- симптоматическая;
- патогенетическая.
Этиотропная терапия — лечение, направленное на устранение причин заболевания. Для достижения подобных целей используют нестероидные противовоспалительные средства, хондропротекторы и гомеопатические препараты.
НПВП являются одним из наиболее популярных средств при лечении межпозвоночной грыжи, т. к. оказывают обезболивающий, противовоспалительный и жаропонижающий эффекты. Из этой группы выделяют:
- 1. Диклофенак. Препарат выпускается в нескольких формах: таблетки, внутримышечные растворы, гели, мази, свечи. Он не рекомендован для длительного применения, поскольку может привести к повреждению слизистой оболочки желудка и кишечник.
- 2. Мовалис. Изготавливается в форме внутримышечного раствора, таблеток, суспензий и свеч. Действующим веществом препарата является мелоксикам. Мовалис противопоказан для людей, страдающих болезнями сердца, астмой, сахарным диабетом.
Хондропротекторы обладают замедленным действием. Они состоят из глюкозамина и хондроитинсульфата, которые оказывают антисептический эффект и предотвращают деградацию межпозвонковых дисков. Выделяют следующие препараты из этой группы:
- 1. Терафлекс. Эффективен для лечения межпозвоночной грыжи на ранних стадиях ее развития. Производится препарат в виде капсул, в которых содержатся глюкозамин, ибупрофен и хондроитин. Подобное сочетание позволяет устранить воспаление и снять болезненность. Также в составе имеется масло мяты, которое усиливает прилив крови к пострадавшему сегменту позвонка. Противопоказанием к применению является беременность или непереносимость одного из компонентов лекарства.
- 2. Афлутоп. Выпускается в форме раствора для инъекций. В составе препарата имеется концентрат, который состоит из частиц мелкой рыбы — мерланга, анчоуса, кильки. Лекарство способствует поддержанию в норме метаболизма хрящевой ткани, препятствуя развитию грыжи поясничного отдела. Побочные действия от препарата могут возникнуть при беременности или аллергии на рыбу. Обычно больным межпозвоночной грыжей назначают курс в 20 уколов, который повторяют при необходимости спустя 6 месяцев.
- 3. Артра. Этот препарат имеет состав, схожий по действию с Терафлексом. Выпускается он в виде таблеток, обладающих сладковатым вкусом и специфическим запахом.
Для устранения причин заболевания гомеопатические препараты зарекомендовали себя как безвредные. Они не вызывают побочных действий, не оказывают влияния на внутренние органы и процессы пищеварения. Действие гомеопатии основано на точечном воздействии на причину межпозвоночной грыжи, при этом состав у препаратов натуральный. Выделяют следующие лекарства в форме мазей:
- 1. Цель-Т. В ней содержатся натуральные растительные компоненты, сера, лимонная кислота и соль. Эту мазь рекомендуется применять 2-4 раза в сутки для втирания на проблемную зону в пояснице или использовать при массаже. Цель-Т практически не имеет противопоказаний, разрешена беременным и детям.
- 2. Траумель-С. Основу мази составляет календула и эхинацея, которые обладают противовоспалительным и иммуномодулирующим эффектом, способствуют снятию болевого синдрома. Траумель-С обычно назначают для комплексного лечения таблетками и внутримышечными инъекциями.
Цель симптоматической терапии — снять приступы болезненности и другие симптомы заболевания. Для устранения невралгических реакций используют анальгетики. Выделяют следующие препараты:
- 1. Мидокалм. Производится в форме таблеток и раствора для инъекций. Действующим веществом препарата является толперизон, который способствует снижению гипертонуса мышц, что позволяет больному активно двигаться. Мидокалм пригоден для длительного применения, не вызывает привыкания и побочных эффектов. Лекарство хорошо переносится, не оказывает седативного действия.
- 2. Тайленол. Основан на парацетамоле. Оказывает ненаркотическое, обезболивающее действие. Он не обладает негативным воздействием на систему пищеварения и иные органы. Выпускается Тайленол в таблетированной форме, в виде инъекций и свеч.
Симптоматическую терапию следует проводить с препаратами, которые защитят желудок от возможных побочных действий анальгетиков. Одновременно с ними рекомендуют применять Фосфалюгель, Гастал или Алмагель. Они обладают антисептическим и обволакивающим действием.
Если на фоне межпозвоночной грыжи возникает бессонница, то врач назначает антидепрессанты и снотворные. Для нормализации сна можно воспользоваться препаратом Сертралин, который не вызывает зависимости. Его нужно принимать 1 раз в сутки утром или вечером. Дозировка — 50 мг. Однако этот препарат может спровоцировать аллергические реакции, тошноту, потерю аппетита, сухость во рту.
Такая терапия проводится для блокирования процессов, спровоцировавших патологию в межпозвоночном диске. Для этого используют препараты, которые снимают отечность, оказывают сосудорасширяющее действие, нормализуют гормональный фон.
Пациентам могут быть назначены глюкокортикоиды. Они эффективны при острой боли. Из этой группы выделяют препарат под названием Мильгамма, который содержит витамины группы В. Последние влияют на обмен веществ на клеточном уровне, восстанавливают нервные ткани. К примеру, витамин В6 участвует в процессе образования гемоглобина, а В12 — в снятии анемии. Мильгамма способствует улучшению кровообращения и является мощным анальгетиком.
Для снятия напряженности мышечной ткани рекомендуют миорелаксанты. Для этого можно воспользоваться Баклофеном, который эффективен при сжатии нервных волокон. Это лекарство способствует повышению объема движений в суставах.
Для лечения грыжи межпозвоночного диска могут быть применены средства народной медицины:
Перед их использованием необходимо проконсультироваться с лечащим врачом. Ни в коем случае нельзя заменять средствами народной медицины установленное специалистом медикаментозное лечение.
Выделяют следующие народные методы:
- 1. Компресс конского жира. Средства на основе конского жира обладают высокой эффективностью избавления от болей. Для приготовления нужно смешать между собой 2 чайные ложки йода и 2 яичных желтка. Полученную смесь следует разбавить 1 стаканом конского жира, после чего тщательно перемешать до получения однородной массы. Готовое средство нужно нанести на двойной слой марли и приложить к месту, где расположена грыжа. Компресс необходимо закрепить повязкой и не убирать его в течение суток. Спустя 24 часа повязку с конским жиром следует заменить новой. Лечение продолжается 10 дней.
- 2. Глиняный компресс. Он оказывает согревающее действие. Для приготовления целебного средства нужно взять обычную красную глину, смочить ее и сделать небольшую лепешку. После этого необходимо согреть массу до 40 градусов, завернуть в марлю и приложить к больному месту. Компресс следует накрыть полиэтиленовой пленкой и зафиксировать повязкой, которую не нужно снимать, пока глиняная лепешка не рассыплется.
- 3. Растирания медом и мумие. Нужно взять 1 г мумие и развести 1 чайной ложкой теплой воды, после чего смешать его со 100 г меда. Участок позвоночника с грыжей необходимо подготовить маслом пихты. После предварительного растирания можно наносить полученную смесь.
- 4. Отвар осиновой коры. Нужно взять 1 чайную ложку коры, заправить 200 мл кипятка. Напиток рекомендован для употребления 4 раза в день после еды по 50 мл.
- 5. Настой костянки. Необходимо взять 30 г листа каменной костянки, заправить 250 мл кипящей воды, накрыть емкость крышкой и настоять в течение 4 часов. Полученный напиток следует употреблять 3 раза в день до еды по 50 мл.
- 6. Аппликации каланхоэ. Нужно удалить с поверхности листа этого растения пленку, закрепить лист в области поясницы. Процедуру следует выполнять перед сном, а аппликацию убирать наутро.
- 7. Компрессы чесноком. Необходимо взять несколько зубчиков чеснока, измельчить их ножом или мясорубкой, залить спиртом и убрать настаиваться в темное, прохладное место. Средство нужно выдержать не менее 10 дней, после чего можно будет смачивать в нем салфетку и прикладывать на пораженный участок. Чесночную смесь следует держать на коже не более 1 часа.
Лечебная физкультура применяется в острую стадию заболевания и во время реабилитации. Отличия заключаются в выборе нагрузок.
В первом случае выбираются щадящие для позвоночного столба упражнения. В период выздоровления тренируют мышечную структуру и увеличивают подвижность позвоночника.
В острую стадию заболевания нужно сочетать расслабление и абсолютный покой мышечных групп, расположенных в зоне поражения позвоночного столба, с напряжением иных мышц туловища и движением конечностей. Так как в первые дни больному показан постельный режим, то лечебную гимнастику проводят в лежачем положении.
Для снятия болезненности при неврологических нарушениях в крестцово-поясничном отделе необходимо принять правильное положение. Нужно располагаться на спине или на боку, согнув ноги в коленях. Эти позы позволяют увеличить размер межпозвоночного отверстия, улучшить кровообращение, снизить раздражимость нервных корешков. Благодаря сближению точек фиксации подвздошно-поясничных мышц уменьшается их натяжение и сдавливание позвонков на этом уровне.
Предлагают несколько разгрузочных поз:
- 1. Лежать на спине, ноги расположить на специальной подставке так, чтобы коленные и тазобедренные суставы были согнуты под углом 90 градусов.
- 2. Лежать на животе. Подложить под него мягкий валик диаметром до 6-8 см.
Разгрузочные позы рекомендованы для применения от 10 минут до 2 часов по несколько раз в сутки. Если возникает чувство усталости, усиливается болезненность, то положение следует сменить.
При признаках нестабильности в поясничном отделе позвонка используют полужесткий корсет
После того как болезненность стихает, используют изометрические упражнения, а затем активные движения в кистях стопах. Для расслабления мышц в острый период заболевания может быть применена постизометрическая миорелаксация. Для этого рекомендуются различные приемы, но все они должны быть медленными, плавными. К примеру, больному нужно согнуть ноги в коленях и тазобедренном суставе на 80-90 градусов. Упражнение выполняется с помощником, который должен слегка продолжать сгибать нижние конечности, а пациент препятствовать этому. Длительность напряжения должна составлять до 7 секунд.
Основные комплексы упражнений:
| Комплекс | Порядок упражнений и действий |
|---|---|
| Лежа на спине |
|
| Стоя на четвереньках |
|
| Стоя на коленях |
Упражнения при грыже поясничного и пояснично-крестцового отдела должны проводиться 2 раза в день по 3 -5 минут. Каждое из них следует выполнять по 3-5 раз, все действия должны исключать сгибания позвоночника. Если болезненность уменьшается, то ЛФК можно постепенно расширять, а длительность занятий увеличивать до 10 минут.
По мере восстановления межпозвоночного диска в ЛФК добавляют упражнения, которые способствуют тренировке мышц спины и живота. Постепенно переходят к занятиям, повышающим тонус больных мышц, облегчают переход от постельного режима к ходьбе.
Запрещено применять упражнения, которые излишне напрягают подвздошно-поясничные мышцы. В период выздоровления противопоказаны делать наклоны вперед и в стороны с большой амплитудой, выполнять вращательные движения туловища, глубокие приседания.
Все движения должны способствовать укреплению мышц спины и поясницы, уменьшению протрузии дисков и устранению блокирования корешков. Этих целей можно добиться тренировкой мышц -разгибателей спины.
Консервативные методы используют в течение 4-8 недель. Если за это время не удается добиться положительных результатов, то тактику лечения меняют. Также может быть рассмотрен вопрос об оперативном вмешательстве. Оно проводится при серьезной неврологической симптоматике, связанной с нарушениями функций органов малого таза и чувствительности конечностей.
При грыже поясничного отдела могут быть проведены следующие операции:
- 1. Микродискэктомия. Суть ее заключается в удалении части межпозвоночного диска. Но после подобного хирургического вмешательства в половине случаев наступает рецидив заболевания.
- 2. Ламинэктомия. Методика основана на удалении костных отростков, оказывающих давление на диск, располагающийся на уровне пораженного участка. Этот тип операции очень сложен и опасен, поскольку способен спровоцировать нарушение опорной функции позвоночника.
Есть и другая методика. В межпозвоночный промежуток может быть проведена установка титанового импланта.
Вне зависимости от используемой методики, операция на межпозвоночном диске позволяет устранить непосредственно причину заболевания.
источник
Грыжа поясничного отдела позвоночника — выпячивание центральной части межпозвонкового диска (пульпозного ядра) в сторону и назад за пределы промежутка между двумя позвонками. Чаще всего грыжи обнаруживаются в поясничном отделе позвоночника, испытывающем максимальные нагрузки при сидении, ходьбе и подъеме грузов.
Причину появления грыж в поясничном отделе позвоночника усматривают в дегенеративно-дистрофических изменениях межпозвонковых дисков. Постепенное обезвоживание и истончение фиброзного кольца – периферических участков межпозвонкового диска способствуют выпячиванию пульпозного ядра в уязвимых местах. Клинические проявления межпозвонковых грыж обычно связаны со сдавливанием корешков спинномозговых нервов и кровеносных сосудов выступающими краями межпозвонковых дисков. В самых запущенных случаях компрессии также подвергается спинной мозг.
К числу факторов, оказывающих негативное влияние на трофику межпозвонковых дисков в поясничном отделе позвоночника, относятся:
- сидячий образ жизни;
- избыточная масса тела;
- высокий рост (от 180 см для мужчин и от 170 см для женщин);
- несбалансированный режим двигательной активности (длительные периоды неподвижности сменяются интенсивными нагрузками);
- травмы поясничного отдела позвоночника;
- врожденная дисплазия тазобедренного сустава;
- нарушения осанки и стойкие деформации позвоночника;
- тяжелый физический труд, связанный с подъемом тяжестей и длительным нахождением в согнутом положении;
- профессиональные занятия спортом;
- резкий подъем тяжелых грузов при недостаточной подготовке;
- неправильное выполнение упражнений с отягощением;
- курение и злоупотребление алкоголем;
- эндокринные расстройства и патологии обмена веществ;
- наследственная предрасположенность.
Формированию грыжи межпозвонкового диска предшествует незначительное смещение пульпозного ядра к периферии без повреждения фиброзного кольца. На данном этапе процесс образования грыжи можно остановить при помощи лечебной гимнастики и других профилактических мер, однако в силу отсутствия жалоб начальная стадия дегенерации межпозвонковых дисков чаще всего обнаруживается случайно. Большинство пациентов обращается к врачу при наличии сформированной экструзии.
Неосложненные грыжи поясничного отдела в 80% случаев исчезают самостоятельно за счет дегидратации поврежденных тканей в течение 6–12 месяцев.
Прогрессирующее развитие грыжи поясничного отдела позвоночника проходит четыре стадии.
- Протрузия. Частичная потеря упругости фиброзного кольца со смещением пульпозного ядра в сторону более чем на 2-3 мм. Клинические проявления, как правило, отсутствуют.
- Экструзия – частичное выпячивание краев межпозвонкового диска с разрывом фиброзного кольца в самом истонченном участке. Со стороны выпячивания наблюдаются чувствительно-двигательные симптомы.
- Пролапс межпозвонкового диска. При выпячивании грыжи в позвоночный канал выступающие края пульпозного ядра сдавливают тела позвонков, кровеносные сосуды и корешки периферических нервов.
- Секвестрация. Выступающая часть пульпозного ядра проникает в спинномозговой канал, препятствуя нормальному кровоснабжению спинного мозга и сдавливая мягкие ткани. Повреждение нервных структур может стать причиной нарушения функций тазовых органов и паралича нижней половины тела. Часто встречаются аллергические состояния, вызванные реакцией иммунных клеток спинномозговой жидкости на чужеродную ткань межпозвонкового диска.
Выраженная клиническая картина грыжи поясничного отдела позвоночника проявляется главным образом на стадии экструзии. Наиболее распространенная жалоба – сильная боль в правой или левой ноге, охватывающая внутреннюю сторону бедра и отдающая в ягодицу. В зависимости от размера и локализации грыжи болезненные ощущения могут спускаться от бедра к пятке и тыльной стороне стопы. Боль носит резкий, жгучий характер и усиливается при кашле, чихании, долгом сидении, резких движениях, езде по неровной местности, попытках нагнуться вперед или перевернуться на другой бок. Часто за несколько недель до появления боли пациентов беспокоит умеренный дискомфорт в пояснице.
Если грыжа задевает задние корешки спинномозговых нервов, к болезненным ощущениям прибавляются односторонние нарушения чувствительности в ноге, пояснице или промежности. Больные могут жаловаться на чувство озноба, жжения, покалывания, онемения или «мурашек» по коже. Нарушения нервной проводимости на фоне ослабления или компенсаторного напряжения мышц приводит к ограничению подвижности поясничного отдела. Пациентам трудно подниматься и опускаться по лестнице, приседать, подпрыгивать и наклоняться, сохраняя ноги прямыми; походка становится шаткой и разбалансированной. Больные часто принимают вынужденные позы, сутулятся и переносят вес тела на одну конечность, при взгляде на обнаженную спину заметны выступающие поясничные мышцы с одной стороны.
Косвенные симптомы грыжи поясничного отдела позвоночника указывают на недостаточность кровоснабжения и атрофические явления. Одна нога может быть тоньше, холоднее или бледнее другой; также отмечается более редкий волосяной покров на теле со стороны грыжи.
При ущемлении спинного мозга боли распространяются на обе ноги и сопровождаются нарушением нервной регуляции органов таза. У больных появляются частые позывы к мочеиспусканию, недержание мочи и кала, поносы или запоры; женщин могут беспокоить гинекологические расстройства, а мужчин – проблемы с потенцией.
Наиболее частые осложнения грыж поясничного отдела позвоночника – прогрессирующая атрофия нервных корешков и т. н. синдром конского хвоста, возникающий при полном перекрытии позвоночного канала и одновременном ущемлении нескольких нервов.
Предварительный диагноз ставится невропатологом на основании данных анамнеза, клинической картины и физикального осмотра. Для выявления парестезий и нарушений биомеханики, характерных для спинальных компрессионных синдромов, разработаны стандартные диагностические процедуры:
- исследование сухожильных рефлексов нижних конечностей;
- функциональная проба с подъемом выпрямленной ноги;
- измерение силы и тонуса мышц;
- определение болевой, температурной и вибрационной чувствительности ног, ягодиц, промежности и нижней части живота.
Внешние проявления компрессии нервных корешков и спинного мозга позволяют судить о размерах и локализации патологии, но не обладают достаточной специфичностью для диагностики грыжи поясничного отдела позвоночника. Сходным образом может проявляться воспаление нервных корешков или онкопатология, поэтому решающее слово в диагностике межпозвонковых грыж принадлежит инструментальным методикам визуализации мягких тканей – МРТ и КТ. При подозрении на повреждение спинного мозга назначается контрастная миелография.
Чаще всего грыжи обнаруживаются в поясничном отделе позвоночника, испытывающем максимальные нагрузки при сидении, ходьбе и подъеме грузов.
При отсутствии осложнений лечение межпозвонковых грыж небольших размеров сводится к облегчению боли и активации кровообращения в прилегающих тканях. Для снятия острой боли обычно достаточно короткого курса обезболивающих и/или нестероидных противовоспалительных препаратов. При слабом ответе на медикаментозную терапию может быть проведена рентген-контролируемая блокада поврежденных нервных корешков. Для устранения мышечных спазмов применяют миорелаксанты. Первые 3-5 дней с начала обострения больной должен соблюдать постельный режим с иммобилизацией поясницы. Рекомендуется лежать на спине, подложив под поясницу мягкий валик.
После купирования болевого синдрома показаны занятия ЛФК, кинезиотерапией и постизометрической релаксацией, способствующие восстановлению трофики мягких тканей и формированию мышечного корсета для поддержки позвоночника. Поначалу все упражнения при грыже поясничного отдела позвоночника выполняются в положении лежа или стоя на четвереньках. Начинать следует с подъема, отведения и сведения согнутых в коленях ног, а спустя 3-4 недели регулярных занятий можно упражняться у шведской стенки, с мячом или с гимнастическими палками. Также рекомендуется посещать бассейн.
При низкой результативности консервативного лечения и появлении осложнений рассматривается вопрос о хирургическом вмешательстве. Наименее травматичным способом оперативного лечения межпозвонковых грыж считается микродискэктомия – удаление пульпозного ядра через прокол с помощью тонкого эндоскопического манипулятора и замена разрушенных тканей специальным веществом. В некоторых случаях диск удаляют полностью, а на его место устанавливают эндопротез.
Физиотерапия и нетрадиционные методы лечения могут применяться только при отсутствии острой боли и признаков неврологического дефицита. Хороший эффект обеспечивают электрофорез, гирудотерапия, диадинамотерапия; остеопатия, массаж и мануальная терапия могут быть показаны только при наличии подвывихов позвоночных суставов. Терапевтический эффект акупунктуры, теплолечения и УВЧ-терапии при грыжах межпозвонковых дисков не доказан.
Наиболее частые осложнения грыж поясничного отдела позвоночника – прогрессирующая атрофия нервных корешков и т. н. синдром конского хвоста, возникающий при полном перекрытии позвоночного канала и одновременном ущемлении нескольких нервов. В таких случаях для предотвращения паралича показана экстренная операция в течение 24 часов с момента появления признаков тяжелого неврологического дефицита, таких как слабость движений коленей и стоп, онемение ног и промежности, потеря контроля под мочеиспусканием и дефекацией.
Неосложненные грыжи поясничного отдела в 80% случаев исчезают самостоятельно за счет дегидратации поврежденных тканей в течение 6–12 месяцев. Адекватное лечение, начатое на ранней стадии, многократно повышает вероятность полного излечения.
При длительном сдавливании корешков периферических нервов и спинного мозга происходят необратимые повреждения нервных структур с перспективной полной потери подвижности и способности к самообслуживанию. По этой причине грыжи поясничного отдела даже при бессимптомном течении требуют постоянного медицинского наблюдения и контроля динамики процесса.
Для профилактики межпозвонковых грыж важно поддерживать двигательную активность, следить за весом и осанкой, отказаться от вредных привычек и своевременно обращаться за медицинской помощью в случае травмы позвоночника. Рекомендуется употреблять в пищу достаточное количество белка и витаминов группы В. При сидячей работе полезно делать перерывы на производственную гимнастику через каждые 2-3 часа.
Видео с YouTube по теме статьи:
источник
Грыжа позвоночника – быстро прогрессирующее заболевание, начальные симптомы которого можно легко не заметить. Причём грыжа поясничного отдела возникает намного чаще других. Поэтому симптомы заболевания должны знать все, чтобы своевременно начать лечение.
Межпозвоночная грыжа – это патологическая деформация структуры межпозвоночного диска, проявляющееся выходом его центрального ядра за пределы истончённого фиброзного кольца. Вышедший диск сдавливает сосуды и спинномозговые корешки, уровень этого сдавливания определяет клиническую симптоматику болезни.
В норме диски выполняют очень важные функции – амортизацию при движении и подвижность позвоночника.
Главной причиной образования грыжи являются болезни позвоночника – остеохондроз, искривления. Травмы и микротравмы также могут спровоцировать нарушение целостности диска. Тяжёлый труд, неправильная техника физических упражнений оказывают негативное влияние на позвоночник. Другие причины – ожирение, беременность, наследственная предрасположенность, работа в положении сидя.
-
пролабирование – до 3 мм (продавливание фиброзного кольца); протрузия – до 15 мм (кольцо уже деформировано, но его внешняя часть ещё способна удержать ядро); экструзия – ядро за пределами тел позвонков (полное повреждение кольца); секвестрация – выпадение ядра в спинномозговой канал и сдавливание спинного мозга.
Стадии образования грыжи позвоночника
Самый часто встречаемый вариант – грыжа поясничного отдела.
Существует ряд негативных факторов, запускающих патологическое истончение фиброзного кольца.
Питание кольца может быть неполноценным, если вы:
-
проводите большую часть рабочего и свободного времени сидя; выполняете физические упражнения неправильно, особенно с утяжелением; имеете лишний вес и/или ваш рост больше 180 см; в анамнезе имеете травмы позвоночника (ДТП, падения); имеете нарушение осанки; употребляете алкоголь, курите; резко поднимаете тяжести; предрасположены по наследственной линии, имеете эндокринные болезни; имеете заболевания – туберкулёз, онкологию, сифилитическую инфекцию.
Клиническая симптоматика прямо пропорциональна уровню поражения позвоночника.
Основное проявление – боль, и чаще всего в ногах по внутренней стороне, возможна иррадиация в стопу, в поясницу. Пациенты называют свою боль «стреляющей» или «ноющей», «отдающей» в любую точку организма. Характерно усиление боли во время физической активности, чиханья и кашля, а горизонтальное положение приносит облегчение. Боль может быть постоянной или периодической. Со временем к боли может присоединиться нарушение чувствительности разной степени – онемение стопы, паховой области.
Нередко сдавливаются седалищные нервы, и тогда заболевание проявляется болью по внешней стороне ног.
Если заболевание достигло стадии секвестрации, к жалобам пациента может добавиться ограничение движений в области поясничного отдела. Возможна дисфункция органов малого таза – нестабильность стула без других нарушений пищеварения, частые позывы и недержание мочи, гинекологические болезни и заболевания простаты, эректильная дисфункция.
При осмотре невролога на основании симптомов, исследования чувствительности конечностей и определения сухожильных рефлексов предполагается ориентировочный уровень нахождения грыжи в позвоночнике. Это необходимо для дальнейшей диагностики – проведения рентгенографии и МРТ (КТ):
Рентгенография
-
миелограмма – окрашивание спинномозговой жидкости для изучения проходимости канала и осмотра контуров спинного мозга;; электромиография – применяется для выявления сдавливания или повреждения нервов; лабораторное исследование крови – исключение инфекционных болезней, онкологии, артрита; пункция спинномозговой жидкости – обнаружение кровотечения в спинномозговом канале, инфицирования, воспаления; дискография – метод на основе рентгенографии, суть которого заключается в окрашивании межпозвоночного диска.
Способы лечения грыжи позвоночника можно разделить на две основные группы – консервативное и хирургическое лечение. Важно своевременно начать лечение – на этапе, когда можно достичь результата безоперационным путём. Для определения лечебной тактики заболевание условно разделяется на несколько периодов:
1 Острый период. Выраженная боль, ограничение подвижности, снижение чувствительности. Для этого периода применяются только консервативные методы лечения.
2 Подострый период. Через несколько дней снижается болевой синдром, восстанавливается частично подвижность и чувствительность.
2 Восстановительный период. Через несколько недель боль полностью купируется, сохраняется незначительное нарушение чувствительности.
Предполагает внутримышечное и внутривенное введение, а также приём таблеток. Продолжительность лечения – несколько месяцев. Направлено на уменьшение боли и предупреждения рецидива заболевания. Используются следующие лекарства:
-
Нестероидные противовоспалительные средства – используются с целью облегчения боли и уменьшения воспалительной реакции повреждённых тканей. Чаще всего применяют диклофенак, ибупрофен, индометацин, нимесулид, мелоксикам, напроксен. Эффект объясняется снижением гистамина, тем самым снижается отёчность и приостанавливается развитие восстановительных процессов. Отличный обезболивающий эффект. Частое побочное действие при длительном приёме – НПВС-ассоциированный гастрит, язва желудка. Курс не более двух недель. При неэффективности нестероидных средств используются стероидные (гормональные) – дексаметазон, гидрокортизон, дипроспан. Оказывают противовоспалительное действие за счёт снижения функции лейкоцитов и макрофагов. Приём курсами, с постепенным снижением дозы. Осторожный приём обусловлен множеством возможных побочных действий – болезни эндокринной системы, нарушения обмена веществ, патология других систем и органов. Миорелаксанты – мидокалм, ксеомин, баклофен. Обезболивающий эффект за счёт снижения мышечной возбудимости. Мышцы расслабляются, и улучшается кровоток, восстанавливается адекватное питание тканей. Диуретики – используются редко и только в фазе обострения, для уменьшения отёчности тканей. Из-за риска гипотонии и водно-солевого дисбаланса назначаются с осторожностью, не длительным курсом. Хондропротекторы. Используются такие препараты как терафлекс, хондроксид, структум, артра, афлутоп. Направлены на восстановление структуры и функциональности межпозвоночных дисков за счёт реконструкции хрящевой ткани. Витамины группы В для регенерации повреждённых и сдавленных нервных волокон, нормализации проводимости нервов. Пример – мильгамма, нейробион, нейровитан, нейромультивит. Наркотические синтетические средства – морфин, кодеин. Используется только в крайне тяжёлых случаях, когда другие методы обезболивания неэффективны. Трициклические антидепрессанты – оказывают эффект расслабления мышц, успокаивающий эффект. Самый часто используемый препарат данной группы – амитриптилин. Витамин Д и кальций. Повышают метаболизм костной ткани, улучшая ее ремоделирование, оптимизируют нервно-мышечную проводимость и сократимость. Кальций Д3-тева, кальций Д3Никомед. Пентоксифиллин, улучшающий микроциркуляцию и питание повреждённых тканей, восстанавливающий кровоток. За счёт снижения отёчности корешков спинного мозга регрессируют симптомы, связанные со сдавлением нервов. Альфа-липоевая кислота (берлитион, тиогамма) восстанавливает клеточные мембраны нервных клеток, улучшает микроциркуляцию и кровоток в целом.
В лечебный процесс также включают актовегин, оказывающий антигипоксическое действие за счёт улучшения кровообращения.
В острый период заболевания для облегчения боли используются некоторые препараты в виде гелей, мазей и пластырей. Помимо обезболивания снижается проявление воспалительной реакции и выраженность дискомфорта. Применяются следующие группы лекарственных средств:
Нестероидные противовоспалительные мази: блокируют воспалительные медиаторы, тем самым снижают воспаление (гипертермия, отёк, болезненность).
Хондропротекторные мази, которые улучшают процессы регенерации хряща.
Гомеопатические мази – это мази из составляющих природного происхождения, применяются для улучшения метаболизма хрящевой ткани и её скорейшего восстановления.
Комбинированные мази и гели – противовоспалительный, обезболивающий эффект.
Пластыри – в своём составе содержат лекарства вышеперечисленных групп, с аналогичным симптоматическим эффектом. Пластыри удобны в использовании, высокоэффективны за счёт фиксированной дозы препарата, длительности действия.
Особенность данной группы методов заключается к повышению регенеративной способности организма. Используется в сочетании с медикаментозными методами, усиливая их действие. Лечение направлено на реабилитацию после болезни и предупреждение осложнений. Возможно применение на любой стадии заболевания.
-
Электротерапия – на тело устанавливаются электроды, действие путём подачи малого тока. Электрофорез, электростимуляция. Метод может включать в себя введение лекарств. Лазеротерапия – красное и инфракрасное облучение. Магнитотерапия – аппарат, с настраиваемой частотой магнитного поля. Ударно-волновая терапия – акустические низкочастотные импульсы. Озокеритотерапия или парафинотерапия. Введение лекарств при помощи ультразвука на несколько сантиметров вглубь тела. Крайне высокочастотные токи – образование резонанса, способствует самовосстановлению. Иглорефлексотерапия – действие на активные биологические точки, возможно введение препаратов. Диадинамические токи – лечение током.
Физическая нагрузка при грыже в поясничном отделе – наиважнейший патогенетический компонент лечения. С помощью этого метода можно забыть о рецидиве болезни на долгие годы. Физические упражнения обязательно должны выполняться правильно, дозированно, согласно рекомендациям врача ЛФК. При появлении острой боли или нарушении чувствительности необходимо прекратить тренировку.
Заниматься необходимо ежедневно, исключая резкие движения. Длительность занятий постепенно увеличивается.
Народная медицина предлагает следующие способы – изготовление примочек и компрессов из растений, ванны из скипидара, втирание мёда и конского жира и другие. Доказательной базы у этих методов нет, при их использовании возможны аллергические и другие нежелательные реакции. Целесообразнее проконсультироваться со специалистом и использовать в лечении проверенные лекарства и аппараты.
Блокады — это введение лекарственных препаратов (лидокаин, новокаин, кортикостероиды, дипроспан) между отростками позвонков или в место выхода корешков спинного мозга. Преимущество этого метода в быстром и эффективном купировании боли, снижении воспалительной реакции в очаге поражения. Процедура проводится курсами – около 5 введений.
В чем суть блокады позвоночника, читайте здесь.
Операция показана пациентам с некупируемой болью, дисфункцией органов малого таза, нарушением чувствительности. Виды хирургических вмешательств:
-
Микродискэктомия – извлечение под микроскопом эктопированной части межпозвоночного диска. Ламинэктомия – используется редко, при ней удаляется часть позвонка. Имплантация – метод лечения, суть в замещении деформированного диска на его искусственный аналог. Эндоскопическое лазерное уменьшение повреждённого диска.
Здоровье позвоночника – это ежедневный, ежеминутный труд. Не забывайте выпрямлять спину, своевременно лечите болезни, при занятиях спортом соблюдайте технику. Выполняя эти рекомендации, вам не придётся искать способы лечения межпозвоночной грыжи.
источник
При диагнозе межпозвоночная грыжа поясничного отдела позвоночника приходится соблюдать ряд ограничений для того, чтобы не нанести еще большего вреда своему уже и так поврежденному позвоночнику.
Если Вы страдаете данным заболеванием, то необходимо знать что при грыже позвоночника можно и что запрещено делать. Мы попробуем разобраться с вопросом как жить с межпозвоночной грыжей поясничного отдела и ответить на часто задаваемые вопросы.
Что разрешено?
- Пешие прогулки. Длительная ходьба продолжительностью до 1,5-2 часов способствуют насыщению межпозвоночных дисков влагой и питанием. Когда мы ходим, наш позвоночник сжимается и разжимается, как амортизатор, амортизируя нагрузки. Позвоночник работает как некий насос — закачивает в позвонковые диски влагу со всеми питательными веществами. Но стоит заметить, что ходить необходимо по улицам, в парке, в лесу, а не заниматься обманом на беговых дорожках в фитнес-клубах. Свой организм Вы не обманете.
- Выполняйте регулярно те упражнения, которые подходят для поврежденного позвоночника.
- Занимайтесь плаванием. Плавание положительно действует на позвоночник.
- Меняйте часто положение своего тела.
- Отдыхайте в положении лежа, при котором снимается с позвоночника вся нагрузка.
- Рекомендуется пребывать в продолжительном покое и придерживаться постельного режима.
Данные рекомендации могут помочь Вам выздороветь, но, к сожалению, может возникнуть и другая неприятность – ослабление мышц, мышечного корсета, и возникновение другой грыжи.
Противопоказания при межпозвоночной грыже поясничного отдела
- Не перегружайте позвоночник, не поднимайте и не переносите тяжести, не нагружайте спину, — это может привести к тому, что повысится давление в межпозвонковых дисках.
- Запрещается подъем тяжестей на вытянутых руках. Правильно поднимать тяжести следует следующим образом: присядьте, а затем медленно вставайте с тяжелым предметом, при этом придерживайте его, располагая ближе к корпусу.
- Перенося тяжелые предметы, рекомендуется постоянно перекладывать тяжесть из одной руки в другую. Таким образом, будет равномерно распределяться нагрузка на позвоночник.
- По мере возможности стараться меньше делать наклоны и пребывать долго в согнутом положении.
- Не рекомендуется длительное время пребывать сидя на одном месте. Идет сильная нагрузка на уже поврежденные межпозвоночные диски. Если Вы вынуждены постоянно находиться в сидячем положении по роду своей деятельности, то рекомендуется время от времени подниматься и делать специальные упражнения, ну или просто немного пройдитесь по комнате.
- Запрещено заниматься бегом, прыжками, а также ездой на велосипеде. При беге сильно сотрясается позвоночник.
- Запрещено делать какие-либо резкие движения, резковатые повороты туловища, находясь в наклонном положении, резкие наклоны, поднятия, резкие повороты корпуса и головы.
- Не рекомендуется курить. Никотин разрушает хрящевую ткань дисков. При курении «страдает» кровь, она меньше получает кислорода и в результате межпозвонковые диски лишаются своего основного «питания».
- При употреблении кофе ухудшается кровообращение в тканях позвоночника.
- При нерегулярном питании также происходит нехватка питательных веществ в межпозвонковых дисках.
- При ожирении происходит разрушение дисков. При лишнем весе нагрузка на позвоночник в несколько раз увеличивается.
- Берегите позвоночник от ударов, избегайте резких толчков и прыжков.
- Немаловажным является и отсутствие стрессовых ситуаций и конфликтов.
- Также, стоит прекратить занятиями спортом, которые могут нанести опасные травмы.
- Для женщин рекомендуется снизить до минимума ношение обуви на высоких каблуках.
Можно ли при грыже позвоночника делать массаж, растирания, прогревания?
- Запрещается прогревание больной области позвоночника, намеренное распаривание ее, например в сауне. Вам может показаться, что боль стала меньше, но ситуация в дальнейшем будет только ухудшаться.
- Не рекомендуется переохлаждать область грыжи позвоночника, избегайте сквозняков, которые могут привести к спазму мышц.
- Можно ли грыжу позвоночника подвергать различным растираниям? Место грыжи запрещено сильно растирать, разминать. Избегайте ударов.
- Запрещено сильное вертикальное вытягивание позвоночника (висеть на перекладине) — произойдет обратная реакция мышц спины, которые и так перегружены.
- Не рекомендуется делать массаж в период обострения. После его проведения, через некоторое время может усилиться отек.
- Не используйте обезболивающие препараты без крайней необходимости. Ощущение боли – это защитная реакция организма, которая охраняет его от последующих повреждений. Не чувствуя боли, вы можете перегрузить спину и еще больше спрогрессировать заболевание.
Можно попробовать помочь себе самостоятельно, если появились боли в спине. Конечно, самолечение не самый правильный подход, но, если нет возможности обратиться к доктору, можно воспользоваться рекомендациями:
- Режим. Лучше отлежаться в постели, но не дольше 3 дней. Это объясняется тем, что через 3 дня, если не двигаться, мышцы позвоночника слабеют, боль становится интенсивнее.
- Воздержаться от физических нагрузок. В течение 7 дней, после того как появилась боль в спине, нужно отказаться от физической активности: занятий спортом, физической работы. Положительное влияние оказывают на больную спину плавание, спортивная ходьба и умеренные прогулки на велосипеде. Если же какая-либо активность причиняет болезненные ощущения, ее нужно прекратить.
- Медикаменты. Нужно убедиться, что на обезболивающее нет аллергии. Ни в коей мере нельзя превышать допустимую суточную дозу лекарства. Особенно осторожными нужно быть больным, у которых имеются проблемы с желудочно-кишечным трактом: язва, гастрит и пр. При грыже показаны диклофенак, ибупрофен, целебрекс, напроксен в виде таблеток. Можно применять и аналогичные препараты в форме мазей.
Такой вариант целесообразно выбрать людям с заболеваниями желудка. Если же гель или мазь не поможет, можно перейти к таблеткам.
Стоит отметить, что больному нельзя самостоятельно подбирать себе препараты для уколов и вводить инъекции. Делать подобное назначение и проводить манипуляцию должен только врач.
Если врач считает, что больному целесообразно провести курс уколов, он может назначить курс инъекций новокаина. При этом лекарство вводится в область наибольшей интенсивности болезненных ощущений.
Различают 2 вида инъекций:
- уколы, которые ставят между ребрами;
- эпидуральные инъекции, которые ставят между оболочкой спинного мозга и надкостницей позвоночного канала.
Манипуляция осуществляется при помощи специальной иглы. Вводить ее нужно очень медленно и осторожно. При втором методе выполняется местная анестезия, поскольку процедура болезненная.
Данная процедура очень серьезная, поэтому инъекции должен выполнять только специалист. В противном случае можно спровоцировать такие осложнения, как нарушения двигательной и нервной систем.
Современная медицина широко использует для обезболивания стероиды.
Но он обязательно должен посоветоваться с лечащим врачом. Итак, можно применить:
- Массаж. Очень полезная процедура, но ни в коей мере ее нельзя применять в период очень сильных болей. Выполнять лечебный массаж должен только врач. Массаж снимает мышечное напряжение, устраняет боль. Массаж должен способствовать улучшению кровообращения, расслаблению. Основные техники – поглаживание, мягкое растирание и разминание кожи, а вот грубые приемы, вызывающие боль и дискомфорт, противопоказаны. Целесообразность курса массажа определяет врач.
- Медовая растирка. Компоненты: 100 г – натуральный мед, 1 таблетка – мумие, крем с разогревающим эффектом, пихтовое масло. Приготовление: мумие и мед соединить до однородной текстуры. Затем натереть спину маслом пихты. После массу из меда вбивать в больное место легкими движениями. Затем вытереть кожу и нанести разогревающий крем. Укутаться в одеяло.
- Масляная растирка. Очень хорошо помогает снять боль и воспаление масло зверобоя. Достаточно разогреть его в ладонях и мягко растереть больную область.
- Растирка из настойки сабельника. Компоненты: 100 г – сабельника корень, 100 г – трава донника, 100 г – девясила корень, 150 г – степной болиголов (недозрелые семена), водка. Приготовление: все травы измельчить и переложить в стеклянную емкость (3 л). Залить их водкой так, чтобы она покрыла смесь. Настоять в течение 21 дня. Спустя это время можно применять настой: нужно ежедневно растирать больной участок.
- Компресс. Компонент – конский жир. Нужно заморозить жир в морозильной камере, затем натереть его на терке так, чтобы получилась стружка. Выложить стружку на полиэтиленовую пленку и сверху накрыть ситцем. Размер пленки должен по размеру соответствовать площади больного участка спины. Затем выдержать до тех пор, пока жир не нагреется при комнатной температуре и не растопится. После этого компресс прикладывают к больному месту и укутываются. В течение 1 часа боль отступит.
Широко применяются в качестве обезболивающих средств физиопроцедуры. Среди них наибольшее распространение получили:
- Диадинамические токи. Метод заключается в воздействии постоянного тока низкого напряжения. В результате курса процедур снижается возбудимость нервных окончаний, улучшается питание тканей и кровообращения, устраняется болевой синдром.
- Иглорефлексотерапия. Метод заключается во введении в специальные точки на теле специальных игл. В результате отмечается ярко выраженный обезболивающий эффект, улучшаются кровообращение и транспорт питательных веществ к тканям.
- Электрофорез. Метод заключается во введении лекарственных растворов через кожный покров. Транспорт этих препаратов осуществляется посредством электрического тока. Наибольшую эффективность при грыже проявили карипаин и папаин. В результате не только проходит боль и улучшается кровообращение, но и восстанавливаются поврежденные ткани, уменьшается выпячивание грыжи.
Массаж при грыже позвоночника и ЛФК после острого периода способствует восстановлению нормальной работы связочного аппарата и корсета мышц спины. Прежде, чем делать массаж поясничного отдела спины, массажист учитывает состояние позвоночника больного и определяет с врачом технику массажа в соответствии с клиническими проявлениями заболевания и их выраженностью, наличием сопутствующих заболеваний и индивидуальными особенностями больного.
Массаж при грыже позвоночника может быть классическим, точечным, сегментарно-рефлекторным. Медовый массаж также часто выполняют, хотя среди медиков есть много сторонников и противников данного вида массажа при грыже поясничного отдела спины.
Чтобы выполнить медовый массаж, массажист должен узнать у врача-вертебролога форму грыжи, поскольку при больших патологических формах грыжи массаж противопоказан. Положение пациента во время процедуры должно быть удобным и комфортным. Медовый массаж выполняют только квалифицированные массажисты. Пациент при массаже поясницы должен лежать на животе. Чтобы уменьшить напряжение поясничных мышц под голени подкладывается валик.
Медовый массаж выполняют мягко и аккуратно, грубые приемы и интенсивные мануальные движения: скручивание, дергание и поворачивание (ротирование) не применяют, болевые ощущения не причиняют. Длится медовый массаж спины сначала коротко, постепенно его продолжительность увеличивается.
Продолжительность классического (или иного) массажа поясничного отдела спины определяет лечащий врач. Он может длиться несколько минут или час при курсе лечения 10-20 процедур. После 2-3 месячного перерыва курс массажей при необходимости возобновляют.
При грыже поясничного отдела применяют поглаживающие, растирающие, разминающие и вибрационные приемы с дополнительными движениями. Массаж выполняют одновременно с другими комплексными видами лечения.
- Активизация кровообращения в пораженной зоне и лимфооттока.
- Расслабление и растяжение спазмированных мышц.
- Уменьшение болевого синдрома.
- Уменьшение возбудимости окончаний нервов.
- Предупреждение атрофии мышц.
- Увеличение подвижности позвоночника.
- Появление у пациента ощущения тепла, комфорта и расслабленности в области поясничного отдела позвоночника и во всем теле.
Больной лежит на животе на твердой основе: столе или кушетке во избежание прогибания позвоночника в пояснице. Под живот подкладывают подушку, а под голени – валик, чтобы приподнять их на угол в 45˚ для расслабления тела, особенно в пояснично-крестцовом отделе. Руки располагают вдоль туловища. Голову поворачивают на правую или на левую щеку или укладывают на специальное приспособление с отверстием для опускания головы чуть ниже кушетки.
Чтобы снять напряжение и боль, выполняют предварительный массаж спины:
- комбинированным поглаживанием;
- легким выжиманием ребром ладони;
- кольцевым поверхностным поглаживанием широчайших и длинных мышц;
- на мышцах ягодиц – комбинированным и двойным кольцевым поглаживанием, длинным разминанием и потряхиванием, снова комбинированным поглаживанием;
- снова на спине – поглаживанием двумя руками, легким выжиманием, поглаживанием, разминанием широчайших мышц, начиная от гребня кости подвздошной до подмышек, ординарным, двойным кольцевым, затем поглаживанием и потряхиванием.
Теперь только можно приступать к основному массажу поясницы, в который включают:
- комбинированные поглаживания от бугров ягодиц в сторону центра спины, затем двумя руками поглаживания широчайших мышц спины по направлению к ягодицам, по ним спиралеобразными движениями по часовой стрелке и обратно;
- выжимания ребром ладони, чередуя с поглаживаниями и потряхиваниями на ягодичных мышцах, затем в поясничном отделе;
- кругообразные растирания вдоль позвоночника подушечками пальцев под прямым углом к коже, затем выжимания и поглаживания;
- растирания вдоль позвоночника ребром ладони, затем поперек спины, продвигаясь к ягодицам (пиление);
- прямолинейные растирания вдоль позвоночника большими пальцами с усиливанием давления, спиралевидные растирания, пиление и поглаживание;
- вдоль позвоночника – одновременно с двух сторон пунктирное растирание большими пальцами со смещением кожи на 3-4 см вместе с пальцами, чередуя с выжиманием и поглаживанием;
- поперек поясницы и крестца — выжимания ребром ладони, разминание основанием или ребром ладони, щипцеобразные и двойные кольцевые разминания, одинарные и потряхивания;
- на ягодицах – поглаживания, растирания, выжимания, разминание пальцами или основанием ладони, гребнем кулака, потряхивания, поглаживания и проработку копчика.
Каждое движение повторяют 3-4 раза, увеличивая их число и силу воздействия к концу курса. Массажист должен знать, что до массажа крестцово-поясничной области хорошо прорабатывают ягодицы, длинные и широчайшие мышцы спины.
Питание при грыже позвоночника играет значительную роль в терапии недуга, поскольку развитие межпозвоночной грыжи обусловлено нарушением процесса обмена веществ и ухудшением питания межпозвонковых дисков. Включение в рацион определенных продуктов и, наоборот, исключение других, позволит остановить нездоровый процесс в позвоночном столбе и избежать обострений заболевания.
Пейте много жидкости и исключите вредные продукты из рациона.
В межпозвонковом диске имеется немалое количество воды. Благодаря этому диски остаются объемными и эластичными, а между ними обеспечивается нормальное давление. При употреблении недостаточного количества воды эластичность теряется. Поэтому в сутки желательно выпивать около 1,5-2 л жидкости. При этом важно ограничить мочегонные напитки.
К раздражающим продуктам, которые следует исключить из ежедневного рациона, относятся:
- острые приправы;
- пряности;
- спиртные напитки;
- консервы;
- консерванты.
Ограничить при межпозвонковой грыже следует и продукты с большим количеством животных жиров, т.к. они могут спровоцировать воспалительные процессы в организме. Никотин ухудшает процесс кровообращения в тканях вокруг дисков, поэтому отказ от курения должен носить обязательный характер.
Включите в меню продукты богатые витаминами.
Витамины участвуют в стимуляции деятельности ферментов, принимающих участие в биохимических реакциях, поэтому обогащение ими рациона является непременным условием лечебного питания при межпозвоночной грыже.
Гиповитаминоз влияет на ухудшение питания дисков, в связи с чем начинают развиваться дистрофические механизмы. Чтобы избежать этого, следует дополнить свой рацион продуктами, богатыми определенными витаминами.
Витамин А способствует выработке коллагена, являющегося основой хрящевой ткани. Содержится он говяжьей и тресковой печени, молоке, моркови. Витамины группы В восстанавливают соединительную ткань. Их много в гречке, горохе, яйцах, сладком перце, печени. Фолиевая кислота, играющая определенную роль в образовании коллагеновых волокон, содержится в овсянке, творожных продуктах, тресковой и говяжьей печени.
Витамин Е, являющийся антиоксидантом и замедляющий старение межпозвонковых дисков, входит в состав проросших зерен пшеницы, масла из кукурузы, селедки, бобовых. Витамин С нормализует структуру стенок сосудов, улучшая кровообращения. Он содержится в яблоках, облепихе, апельсинах, отваре шиповника. Укрепляющий капиллярные стенки витамин Р имеется в щавеле, белокочанной капусте, картошке, крыжовнике.
Важно иметь в виду, что тепловая обработка, заморозка, свет, контакт с металлом способствуют разрушению витаминов. В связи с этим фрукты и овощи лучше есть сырыми, резать керамическим ножиком и хранить в емкости из стекла или пластика.
Отдавайте предпочтение низкокалорийной белковой пище.
Диету при грыже позвоночника следует обогатить белками, однако это не должно стать бесконтрольным процессом.
Средняя суточная доза для взрослого человека должна составлять 58-100 гр белков. Однако, поскольку при некоторых недугах предполагается их ограничение, предварительно желательно проконсультироваться со специалистом. Белки обеспечивают прочность и эластичность межпозвонковых дисков. Кроме того, они укрепляют мышцы, за счет чего облегчается нагрузка на позвоночник. Белок содержится в таких продуктах, как рыба, яйца, мясо птицы, натуральные сыры, творог.
При избыточном весе следует стремиться к избавлению от лишних килограммов, поскольку большая нагрузка на позвоночный столб не проходит бесследно. Для этого достаточно нормализовать питание. Суточная калорийность должна рассчитываться для каждого человека индивидуально. При ежедневном дефиците калорий, организм начинает тратить имеющиеся запасы жира. Тем не менее процесс ограничения количества калорий не должен быть резким, поскольку это приведет к замедлению процесса обмена веществ. Многим людям бывает достаточно минимизировать употребление мучных и сладких продуктов, майонеза, добавить в рацион фрукты и овощи, начать дробное питание, чтобы жировые отложения начали активно сжигаться.
Одна диета при межпозвоночной грыже недуг, конечно, не вылечит. Она должна рассматриваться как часть комплексного воздействия. Чтобы правильное питание было результативным, нужно придерживаться его в течение не одного месяца. При этом желательно, чтобы составлением рациона занимался специалист с учетом наличия недугов, пола, возраста и особенностей образа жизни пациента.
Сильное выпячивание диска в поясничном отделе приводит к сдавлению нервов, отвечающих за работу органов малого таза. При этом сложно рассчитывать на высокое качество жизни, так как мышцы нижних конечностей отказываются работать, а неконтролируемое мочеиспускание и дефекация существенно затрудняют жизнь человека с грыжей в поясничном отделе позвоночника. Приходится менять не только образ жизни, но и отказываться от профессиональной деятельности. Осложняют жизнь и медицинские противопоказания, которые требуют длительного пребывания в постели.
Даже небольшая позвоночная грыжа может обусловить серьезные симптомы, если она будет направлена сзади в спинномозговой канал. В этом месте располагается нервный корешок, при сдавлении которого возникает не только резкая боль в пояснице, но также онемение нижних конечностей, болевой синдром, усиливающийся при чихании и кашле.
С течением времени мышечная система ног и позвоночника в нижней части атрофируется, что приводит к формированию мышечно-тонического синдрома (болевой спазм мышц). Конечно, полноценно жить с ним невозможно, поэтому образ жизни человека с межпозвоночной грыжей в поясничном отделе весьма ограничен.
Тонический синдром обуславливает также перетяжку венозных стволов, проходящих в мышечной ткани. На фоне этого формируются отеки. Следует заметить, что вышеописанные симптомы создают замкнутый цикл «спазм-отек-боль». Каждое звено усиливает следующие за ним, а последующие симптомы осложняют первичную патологию.
Малые физические нагрузки, «сидячая» работа усугубляют кровоснабжение позвоночного столба. На этом фоне в определенный момент времени состояние межпозвоночного диска ухудшается. Он утрачивает амортизирующие способности. В результате повышается риск образования грыжи, которая приводит к сдавливанию нервного корешка. Отсюда боль в спине, радикулит, затруднения при поворотах поясницы. Впрочем, этих осложнений может не случиться, если проводится постоянная профилактика заболеваний позвоночника.
Поскольку значительная роль в процессе формирования позвоночной грыжи отводится нарушениям осанки, следует «качать» брюшной пресс. Мышечный корсет помогает удерживать ось позвоночника в правильном положении.
Чтобы не «грузить» хрящевые диски, следует совершать сгибательные и разгибательные движения, напрягая мышцы ягодиц, подтягивая живот, округляя спину. Формирование правильной осанки позволяет разгрузить мышцы и предотвратить преобладание их одностороннего гипертонуса.
Когда сидите, опираться на стул следует прямой спиной, обязательно доставать до пола ногами. В мягкой постели лучше спать на животе. Однако травматологи для профилактики позвоночной грыжи советуют кровать средней степени жесткости. Постель должна быть своеобразными щитом, на котором равномерно распределяется мышечный корсет спины.
Современные ортопедические изделия вполне успешно справляются с данными задачами. Они оптимально подстраиваются под ось позвоночника, поэтому риск выпадения пульпозного ядра межпозвоночного диска при их использовании минимален.
Профилактика позвоночной грыжи заключается также в нормализации питания. Исключите из меню жирные продукты, кушайте дробными порциями. Обеспечьте еду оптимальным содержанием витаминов, микроэлементов, углеводов, белков и жиров. Нормализованный обмен веществ позволит сохранить подвижность позвонков, оптимизировать статику межпозвоночного сегмента.
Для нормализации водно-солевого обмена, а также регуляции функционирования мышечной ткани обеспечьте поступление с пищей оптимальных концентраций кальция и витамина С. Откажитесь от консервированных продуктов. Замените их замороженными аналогами, которые не содержат сахара, соли и консервантов.
Привычная кружка кофе по утрам отнюдь не избавит вас от позвоночной грыжи. Для восстановления трофических функций межпозвоночного диска лучше принимать травяные чаи (ромашка, шиповник, зверобой, череда).
Сахар, острые приправы, бульоны, холодцы и различные копчености приведут к утрате амортизационных свойств позвоночника. В сочетании с вредными привычками (курение, употребление спиртного и наркотиков) неправильный рацион питания приводит к повреждению дисков позвоночника.
Рекомендуем распечатать или кратко записать этот чек-лист:
- Отказываемся от курения. Никотин сужает кровеносные сосуды, поэтому становится провоцирующим фактором грыжи позвоночника;
- Занимаемся плаванием. Для укрепления осанки лучше занятий в бассейне не существуют ничего. При регулярных тренировках нормализуется состояние мышечной системы, что позволяет поддерживать ось позвоночника в нормальном положении;
- Делайте гимнастику дома. Если нет возможностей для посещения спортзала, выполняйте гимнастические упражнения дома;
- Займитесь лечебным массажем, который нормализует кровоснабжение в хрящевых дисках, улучшает доставку веществ к ним с кровью;
- Бережем печень. Данный орган синтезирует особое вещество – коллаген. Он представляет собой белковое волокно, входящее в состав межпозвоночного диска. Холециститы и гепатиты нарушают его образование;
- Повышайте иммунитет. Постоянные и частые воспаления в организме, хронические заболевания негативным образом отражаются на здоровье человека. Некоторые из них (кариес, герпес, трихомониаз) могут поражать позвоночник. На фоне воспаленного хрящевого диска высока вероятность формирования грыжи;
- Сопротивляемся стрессам. Частые нервные нагрузки нарушают состояние межпозвоночного диска из-за сужения сосудов. Мысли человека должны быть в порядке;
- Постоянно занимаемсяпрофилактикой сколиоза позвоночника в школьные годы. У мальчиков и девочек до 16 лет важно сформировать правильную осанку, пока хрящевые части позвонков еще не стали костными. В дальнейшем состояние межпозвоночного сегмента будет зависеть от осанки и образа жизни человека.
Принимайте витамины, аминокислоты в виде фармацевтических препаратов при недостатке их в пище. Они помогут сохранить трофику межпозвоночного хрящевого диска.
Носите правильную обувь. Она должна быть удобной, устойчивой и комфортной. Наверное, не следует объяснять, что высокие каблуки отнюдь не соответствуют этому правилу. Высокий каблук – враг межпозвоночного сегмента.
Спите не менее 8 часов за ночь. Во время сна восстанавливаются ткани и органы, состояние межпозвоночного диска за данный промежуток времени улучшается. Он возвращается к прежней высоте, которая была потеряна при длительном пребывании на ногах.
Сколько длится период реабилитации, сказать сложно, ведь период восстановления зависит от совместных усилий врача и самого пациента. Только комплексный подход после проведенной операции поможет максимально почувствовать результат. Как же протекает реабилитационный период после восстановления, постараемся разобраться. В нем есть свои особенности и тонкости, которые позволят достичь максимально возможного успеха после удачно проведенной операции.
Врачами период восстановления разделен на ранний, поздний и отдаленный. В каждом есть своя специфичность, которая перетекает плавно в следующий этап. Ранний длится совсем недолго — примерно от недели до двух после проведенной операции. Поздний принимает эстафету на третьей неделе и продолжается примерно два месяца. Отдаленный начинается после восьмой недели и длится на протяжении всей оставшейся жизни. Неважно, в области какого отдела удалена грыжа диска, реабилитационный период будет протекать одинаково.
В целом, реабилитация после удаления грыжи диска поясничного отдела позвоночника представляет собой комплекс специальных мероприятий, упражнений, процедур, которые назначаются человеку после выполненной операции и обязательны для пациента. Длительность определяется врачом в зависимости от сложности проведенной операции, течения периода восстановления после нее. За человеком требуется наблюдение врачей разных специальностей, в список входит нейрохирург, оперировавший больного, реабилитолог и, если нужно, невропатолог. По мере необходимости список может быть дополнен и иными специалистами.
В обязательном порядке назначаются лекарственные препараты, которые не только способны предотвратить возможные осложнения, но и уменьшить проявление боли. Дополняется реабилитация после удаления межпозвоночной грыжи комплексом физиопроцедур и лечебной гимнастики. Она позволяет сделать мышцы более крепкими и привести их в тонус после операции, таким образом, они более подготовлены к дальнейшим нагрузкам.
Завершается все санаторным лечением, где есть специальное оборудование, персонал и наработки по восстановлению человека в послеоперационный период. Однако, есть и свои ограничения на каждом из этапов.
В раннем послеоперационном периоде категорически запрещено:
Сидячее положение. Это касается и передвижений в транспорте.
Поднимать тяжести. Максимально разрешенный вес составляет не более 3 килограммов.
Двигаться без специального корсета. Полностью исключаются движения скручивающего и резкого характера.
Исключаются любые физические нагрузки без рекомендации лечащего врача.
Нельзя принимать препараты, которые не рекомендовал врач, даже если боль значительной интенсивности. Если препарат не помогает, то лучше повторно проконсультироваться.
Противопоказана любая мануальная терапия.
Корсет носят не более, чем три часа на протяжении суток.
Полностью нужно отказаться от вредных привычек и соблюдать диету, позволяющую контролировать вес.
В позднем периоде есть свои определенные ограничения.
Список, того, что запрещается, можно представить следующим образом:
- не рекомендуется на протяжении длительного времени находиться в стабильной позе
- без предварительной разминки мышц полностью исключается любая, даже самая незначительная нагрузка
- исключается тряска и длительное перемещение в общественном транспорте
- поднятие тяжести больше 5 или 8 килограммов (на усмотрение специалиста)
- ходить в корсете нужно не меньше, чем 3-4 часа на протяжении суток
Тщательно нужно следить за весом, и через каждые 3 или 4 часа нужно принимать горизонтальное положение с целью полноценного отдыха на протяжении 20 минут. Боль после проведенной операции исчезает, но стоит нарушить режим ограничения, и она снова вернется.
В отстроченном периоде список ограничений сужается, но расслабляться по-прежнему не стоит. В каждом конкретном случае специалист дает свои рекомендации, как жить дальше.
Когда удалена грыжа диска поясничного отдела позвоночника, боль возникает на фоне выполненной операции. В этот период назначаются нестероидные противовоспалительные средства (НПВС). Для улучшения кровотока используются сосудистые препараты, а также те, которые усиливают микроциркуляцию. Дополнительно используют хондропротекторы для восстановления хряща. Но принимать их нужно на протяжении длительного времени, чтобы почувствовать эффект.
Для нервной ткани и, собственно говоря, корешков очень полезны витамины, особенно группа В. При слабости и онемении показаны антихолинестеразные препараты, они блокируют специальный фермент — ацетилхолинеэстеразу, и импульс имеет возможность дальше проходить по нерву. Если есть мышечное напряжение, показаны средства для его снятия.
В послеоперационный период потребуется и специальный режим, который нужно неукоснительно исполнять. На протяжении месяца нельзя сидеть, разрешены приседания, к примеру, во время посещения туалета. А вот ходить нужно, как можно раньше делать это разрешают со второго или третьего дня после перенесенной операции. В этот период важно не усердствовать, должны быть перерывы, во время которых человек принимает горизонтальное положение в постели. Длительность такого перерыва составляет примерно полчаса.
В период от 2 до 3 месяцев показано использование полужесткого корсета, он необходим, чтобы предотвратить рецидив межпозвонковой грыжи поясничного отдела. Дополнительно он поможет сформировать правильную осанку. Запрещается в данный период носить тяжести, которые превышают от 3 до 5 кг, осуществлять поездки в условиях общественного транспорта, кататься на велосипеде.
Методик физического воздействия на место операции много, и каждая оказывает неповторимый лечебный эффект, используется на том или ином этапе восстановительного лечения, длится на протяжении определенного времени.
Методика электрофореза или ионофореза применяется для того чтобы помочь лекарственным препаратам проникнуть в глубокие ткани организма. Она позволяет уменьшить боль и ускорить выздоровление после удаления межпозвонковой грыжи поясничного отдела.
Грязи позволяют уменьшить боль и воспаление, оказывают они рассасывающее действие на послеоперационный инфильтрат и рубцы.
За счет ультразвука восстановление происходит быстрее, клетки получают больше питания и активно растут.
УВЧ позволяет улучшить кровоток и повысить тонус связок и мышц. Процедура уменьшает боль и снимает воспалительный процесс.
Электростимуляция тканей позволяет снять синдром боли и восстанавливает поврежденные нервные корешки. После проведения процедуры улучшается питание хрящевой и костной ткани.
Фонофорезом называется методика, при помощи которой в организм вводятся лекарства под воздействием ультразвука. Действие такое же, как и у массажа, но при этом нет механического воздействия на ткани. Оказывается противовоспалительное и противоотечное действие на организм и место проведения операции.
При магнитотерапии на ткани воздействует магнитное поле низкой частоты. В результате активизируются обменные процессы, уменьшается воспалительный процесс, отечность, боль, быстрее восстанавливается подвижность.
После оперативного лечения на первой неделе показан легкий массаж конечности на стороне поражения. Особенно процедура необходима при слабости, онемении, пониженных рефлексах — в общем, симптоматике, характерной для поражения корешков. На пояснично-крестцовый отдел переходить можно не ранее, чем через 1, а то и 1,5 месяца после выполнения операции. Связано это с процессами заживления в месте проведения оперативного вмешательства. Спешить с массажем на этапе восстановительного лечения не нужно.
А вот этот метод восстановительного лечения начинают как можно раньше после проведенной операции. В первые десять дней разрешается дозированная ходьба на определенное расстояние, потом делается перерыв примерно на полчаса. Дополняет это комплекс упражнений для сокращения мышц туловища, а также гимнастика для легких. Выполняется лежа в постели.
После до месяца выполняются активные гимнастические упражнения в положении на спине или животе. А уже через месяц можно ходить на занятия в зал ЛФК и обязательно под контролем инструктора. Через 6-8 недель после проведенной операции рекомендуется посещение бассейна.
Используется метод на любом этапе восстановительного лечения. Оптимально использовать через месяц после операции, когда все ткани хорошо заживут и сформируется рубец. Методику нежелательно сочетать с электрическим воздействием, которое оказывает электрофорез, диодинамик.
Процесс восстановления после удаления грыжи поясничного отдела не такой уже короткий и может потребовать определенного времени и сил. В каждом конкретном случае человеку подбирается только индивидуальная программа реабилитации.
В период беременности женский организм испытывает огромные нагрузки на все системы органов, и позвоночник – не исключение. Очень часто в это время обостряются уже имеющиеся заболевания или появляются новые.
При беременности у пациенток, имеющих в анамнезе такое заболевание, как межпозвоночная грыжа, очень часто возникают обострения, особенно на поздних сроках.
Хотя грыжа — серьезное препятствие для нормальной беременности, его всё-таки возможно преодолеть. Специалисты утверждают, что, несмотря на опасность заболевания, при правильном подходе вынашивать беременность и рожать с грыжей поясничного отдела можно.
При грыже женщине нужна особая подготовка, позитивный настрой и опытный квалифицированный врач, тогда можно снизить вероятность осложнений при родах.
Правильные лечебные процедуры помогут остановить прогрессирование заболевания и облегчить Ваше состояние, к тому же, они не окажут негативного влияния на течение беременности и роды. Помните, при наличии любых хронических заболеваний беременность всегда должна быть планируемой, предварительно нужно обследоваться и пройти курс лечения, ведь мама, имеющая серьезные заболевания, имеет меньше шансов выносить и родить здорового малыша.
Особенности течения заболевания у беременных:
На ранних сроках беременности количество гормона прогестерона сильно повышается, он усиливает кровоток в мелких сосудах, что способствует отеку нервных корешков в местах сдавления их грыжей. Постоянно растущая матка вызывает отклонение центра тяжести кпереди, что сильно увеличивает нагрузку на поясничный отдел позвоночного столба и способствует еще большему сдавлению нервных корешков грыжевым выпячиванием межпозвоночного диска.
На поздних сроках беременности начинается активная выработка гормона релаксина, он расслабляет мышцы и связки таза и позвоночника, это, в свою очередь, ослабляет мышечный корсет и повышает нагрузки на позвонки и диски. Во время беременности характерно вынужденное вертикальное положение тела, так называемая «осанка беременных», что создает дополнительное напряжение в позвоночнике.
В норме, если у женщины нет патологии позвоночника и костей таза, у нее одинаковые по длине кости ног, и хорошо развиты мышцы, то нагрузка во время беременности распределяется равномерно, и грыжи не возникает.
Если же есть проблемы с позвоночником, то во втором триместре может обостриться остеохондроз и межпозвоночная грыжа, часто с синдромом сдавления нервного корешка. Также следует отличать боли, возникающие из-за растяжения связок и суставов таза под действием гормона релаксина от болей при позвоночной грыже.
Если проблема связана с тазом, у пациентки могут быть боли в области лобкового сочленения и копчика, чувство «разболтанности» костей таза. Обычно боль становится сильнее при нахождении в неудобной позе, сидении или ходьбе, при надавливании на кости таза, крестец и мягкие ткани под ним. Но, в любом случае, если во время беременности вы отмечаете у себя боль и дискомфорт в спине, лучше сразу обратиться к врачу.
При развитии болезней, которые возникают в результате нарушения работоспособности позвоночного столба, человеку очень часто дают инвалидность. Она возникает в результате:
- осложнений, которые возникли после оперативного вмешательства по удалению грыжи;
- поздней диагностики;
- продолжительного течения заболевания, при котором помощь докторов не оказывалась;
- неполном или неполноценном лечении.
Многие пациенты стараются не получать группу инвалидности, хотя она им и положена. В том случае если заболевание шейного или поясничного отдела привело к полной или частичной неподвижности пациента, то инвалидность выдается ему в обязательном порядке. Группа инвалидности зависит от того, какую степень и тяжесть заболевания имеет человек.
Дают особый статус человеку только после прохождения ним специальной комиссии. После определения уровня работоспособности человека комиссией определяется, можно ли человеку в зависимости от него получить льготы и пенсию.
Для получения особого статуса нетрудоспособного, пациенту необходимо пройти соответствующую комиссию. Для этого требуется не только назначение лечащего врача, но и соответствующее развитие болезни. На комиссию пациент назначается, если:
- течение заболевания является тяжелым и характеризуется наличием постоянных обострений, которые не позволяют больному полноценно справляться со своими обязанностями;
- у больного имеются вестибулярные нарушения;
- у пациента наблюдается частое обострение радикулопатии, а реабилитация характеризуется незначительным эффектом;
- у больного наблюдается устойчивой и астенический болевой синдром, цефалгия;
- длительность заболевания более чем 6 месяцев.
Все эти признаки требуют от врача немедленной выдачи направления пациенту на прохождения комиссии.
Для получения особого статуса, пациенту необходимо не только иметь соответствующий диагноз от своего лечащего врача, но и результаты соответствующих анализов. Перед комиссией пациенту назначают прохождение рентгенографического исследования или магниторезонансной томографии. Также пациенту необходимо предоставить результаты миелографии и реовазографии.
Если у больного при развитии заболевания был оперирован, то возникает необходимость в предоставлении комиссии результатов консультации врача нейрохирурга. Если у пациента присутствует задний шейный симпатический синдром, то ему производят назначение реоэнцефалографии. В некоторых случаях у пациента может наблюдаться обострение заболевания в виде сосудистых нарушений. В данном случае пациенту назначается прохождение электромиографии.
Для прохождения комиссии, больному необходимо предоставить не только результаты исследований. Он должен проходить комиссию с соответствующим направлением от врача, справкой, которая подтверждает факт инвалидности. Также больному необходимо иметь при себе описание реабилитации, которую он проходил до посещения комиссии. Достаточно важным документом является паспорт.
Если у пациента будут пройдены все анализы и он будет иметь при себе все документы, то он сможет с легкостью пройти комиссию. Решение о получении инвалидности будет приниматься в зависимости от особенностей пациента.
Если рассматриваются заболевания шейного или поясничного отдела позвоночника, то нетрудоспособность разделяется на три группы.
К первой группе инвалидности относятся те пациенты, для которых характерно наличие болевых ощущений в области позвоночника. При этом должно наблюдаться регулярное обострение болезни, которое длится короткий промежуток времени. Первая группа выдается, если пациенту трудно заниматься основной трудовой деятельностью. При развитии болезни позвоночника на этой стадии больному могут рекомендовать облегченные условия работы.
Вторая группа положена пациенту, у которого наблюдается длительное обострение заболевания. Комиссией выдается группа инвалидности при продолжительном развитии болевых ощущений, которые имеют острый характер. У некоторых больных может возникать при болезни шейного отдела позвоночника сопутствующая симптоматика в виде снижения рефлексов, онемения. Если пациенту предоставляется такой статус, то ему положена работа на дому. Больным со второй группой можно выполнять работу, которая подразумевает выполнение небольших физических нагрузок.
Третья группа инвалидности выдается пациентам в особо тяжелых случаях. Она положена тем больным, которые не могут самостоятельно передвигаться и ухаживать за собой. При этом болезнь позвоночника развита до такой степени, что это вызывает скованность движений.
Группы инвалидности выдаются в соответствии с состоянием пациента. Оно напрямую зависит от степени развития заболевания.
источник