Межпозвоночная грыжа поясничного отдела — выпячивание межпозвонкового диска за пределы тел позвонков в поясничном отделе позвоночного столба. Клинически манифестирует люмбалгией и позвоночным синдромом. Осложняется дискогенной радикулопатией и миелопатией. Диагностируется преимущественно по данным МРТ позвоночника. Лечение может быть консервативным (противовоспалительные средства, миорелаксанты, вытяжение, мануальная терапия, физиотерапия, ЛФК, массаж) и хирургическим (лазерная вапоризация, электротермальная терапия, микродискэктомия, дискэктомия, установка B-Twin-импланта).
Межпозвоночная грыжа поясничного отдела выступает серьезным осложнением остеохондроза позвоночника. Ее формирование может быть обусловлено как пониженной двигательной активностью, так и чрезмерными нагрузками на позвоночный столб. Наиболее часто грыжа локализуется в дисках, расположенных между последними 2-мя поясничными позвонками (L4 и L5) или между последним поясничным позвонком (L5) и первым крестцовым (S1). В отдельных случаях наблюдается поражение дисков между 3-м и 4-м поясничными позвонками (L3 и L4), крайне редко — в верхних дисках поясничного отдела.
Заболеванию подвержены люди в возрастной категории 30-50 лет, чаще мужчины. Межпозвоночная грыжа поясничного отдела может манифестировать яркой клинической картиной на ранних стадиях, а может иметь длительное субклиническое течение вплоть до развития осложнений. Распространенность, трудоспособный возраст пациентов, вероятность инвалидизируюших осложнений ставят поясничную грыжу в ряд актуальных проблем современной вертебрологии, неврологии и ортопедии.
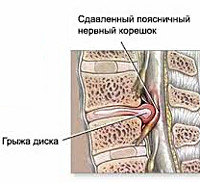
Межпозвоночная грыжа поясничного отдела формируется вследствие происходящих в межпозвонковом диске дегенеративных изменений, причиной которых являются локальные дисметаболические нарушения. Расстройство трофики диска сопровождается понижением его гидрофильности и эластичности. В таких условиях травма или неадекватная нагрузка на позвоночник приводят к образованию трещин или надрывов межпозвонкового диска, в результате чего он выпячивается за пределы тел позвонков, между которыми находится. Образуется протрузия диска. Дальнейшее развитие заболевания приводит к разрыву фиброзного кольца диска с выпадением пульпозного ядра. Формируется экструзия диска. Зачастую она становится причиной таких осложнений поясничной грыжи, как компрессия спинномозгового корешка и сдавление спинного мозга. В первом случае развивается корешковый синдром (радикулит), во втором — компрессионная миелопатия.
Среди причин нарушения трофики межпозвонкового диска наиболее распространенными являются недостаточная двигательная активность и неправильное распределение нагрузки на позвоночный столб. Последнее может быть обусловлено аномалиями развития позвоночника, приобретенным искривлением позвоночника (чрезмерным поясничным лордозом, сколиозом), статической или динамической нагрузкой в неудобной позе, подъемом тяжестей, перекосом таза (например, вследствие дисплазии тазобедренного сустава), ожирением. К основным этиофакторам поясничной грыжи относят также перенесенные травмы позвоночника (перелом поясничного отдела позвоночника, ушиб позвоночника, подвывих позвонка), дисметаболические процессы в организме, различные заболевания позвоночника (болезнь Бехтерева и другие спондилоартриты, спондилоартроз, болезнь Кальве, туберкулез позвоночника и др.).
В своем клиническом развитии межпозвоночная грыжа поясничного отдела обычно проходит несколько стадий. Однако у ряда пациентов отмечается длительное латентное течение, и манифестация грыжи происходит только на стадии возникновения осложнений. Основными клиническими синдромами выступают болевой и позвоночный.
Болевой синдром в начале заболевания имеет непостоянный характер. Возникает преимущественно при физической нагрузке на поясницу (наклоны, подъем тяжести, работа в позе наклона, длительное сидение или стояние, резкое движение). Боль локализуется в пояснице (люмбалгия), имеет тупой характер, постепенно исчезает в удобном горизонтальном положении. Со временем интенсивность болевого синдрома нарастает, люмбалгия становится постоянной и ноющей, разгрузка позвоночника в горизонтальном положении приносит пациентам лишь частичное облегчение. Присоединяется позвоночный синдром, возникает ограничение двигательной активности.
Позвоночный синдром обусловлен рефлекторными мышечно-тоническими изменениями, возникающими в ответ на хроническую болевую импульсацию. Паравертебральные мышцы приходят в состояние постоянного тонического сокращения, что еще более усугубляет болевой синдром. Мышечный гипертонус, как правило, выражен неравномерно, вследствие чего происходит перекос туловища, создающий условия для развития сколиоза. Уменьшается объем движений в поясничном отделе позвоночника. Пациенты не способны до конца разогнуть спину, наклониться, поднять ногу. Наблюдаются затруднения при ходьбе, при необходимости встать из положения сидя или сесть.
Корешковый синдром (радикулопатия) манифестирует, когда межпозвоночная грыжа поясничного отдела увеличивается настолько, что начинает соприкасаться со спинномозговым корешком. Вначале происходит раздражение корешка, что проявляется трансформацией болевого синдрома из люмбалгии в люмбоишиалгию и появлением сенсорных нарушений по типу парестезии (ощущение покалывания и «ползанья мурашек»). Боль становиться стреляющей, распространяется от поясницы в ягодицу и ниже по ноге со стороны вовлеченного в патологический процесс корешка. Пациенты характеризуют болевой синдром как прострел, возникающий при движениях в пояснице и ходьбе. Наиболее благоприятной позой, облегчающей боль, становиться сгибание больной ноги в положении лежа на здоровой стороне.
По мере увеличения поясничная грыжа начинает сдавливать спинальный корешок, приводя к появлению и прогрессированию симптомом выпадения. Наряду с парестезиями в ноге пораженной стороны отмечается онемение и понижение чувствительности. Возникает слабость и гипотония мышц ноги, вследствие чего пациент не может подняться на носки, присесть, поднять ногу на ступеньку. Пораженная нога истончается, возникает сухость кожи или гипергидроз, трофические расстройства, особенно выраженные на стопе.
Дискогенная миелопатия наблюдается, когда поясничная грыжа начинает сдавливать вещество спинного мозга. Вначале ее симптомы затрагивают только пораженную сторону, но в последующем могут приобретать двусторонний характер. Болевой синдром теряет свою интенсивность. На первый план выходит моторный и сенсорный неврологический дефицит. Развивается периферический вялый парез нижней конечности с выпадением сухожильных рефлексов. Присоединяются тазовые расстройства. Вследствие сенсорных нарушений наблюдается сенситивная атаксия.
Заподозрить образование поясничной грыжи в начальных стадиях затруднительно, поскольку ее клиническая картина сходна с симптомами неосложненного остеохондроза и дебютом других патологических процессов (поясничного спондилеза, поясничного спондилоартроза, люмбализации, сакрализации и пр.). Сами пациенты зачастую обращаются к неврологу, ортопеду или вертебрологу только на стадии корешкового синдрома.
В случае поясничной грыжи рентгенография позвоночника имеет лишь вспомогательное значение, поскольку не позволяет «увидеть» мягкотканные образования. Она может выявить признаки остеохондроза, уменьшение межпозвонкового расстояния, наличие деформации позвоночника. Визуализировать поясничную грыжу можно при помощи КТ или МРТ позвоночника. Томография также позволяет определить наличие и степень спинальной компрессии, что имеет основополагающее значение для выбора лечебной тактики.
На ранних стадиях, до развития осложнений, и даже при наличии корешкового синдрома возможно консервативное лечение поясничной грыжи. Симптомы дискогенной миелопатии являются поводом для решения вопроса о неотложном хирургическом вмешательстве, поскольку, чем дольше они существуют, тем более необратим развивающийся неврологический дефицит. Малоинвазивные способы оперативного лечения грыж межпозвоночных дисков применяются на более ранних стадиях, до развития спинальной компрессии. Однако они могут давать некоторые осложнения (инфицирование, кровотечение).
Консервативная терапия поясничной грыжи носит комплексный характер. Медикаментозная составляющая включает противовоспалительные (кеторолак, мелоксикам, диклофенак, нимесулид), миорелаксирующие (толперизона гидрохлорид, тизанидин), метаболические (витамины гр. В) фармпрепараты. Для купирования интенсивного болевого синдрома назначаются паравертебральные блокады. Наряду с этим используются методы мануальной терапии или вытяжение позвоночника, позволяющие скорректировать анатомическое расположение структур поясничного отдела и увеличить расстояние между поясничными позвонками. Применение постизометрической релаксации, рефлексотерапии и физиотерапии (УВЧ, фонофорез, лекарственный электрофорез) направлены на снятие болевого и тонического синдромов.
Первостепенное значение в лечении поясничной грыжи имеет индивидуально подобранная лечебная физкультура. Покой необходим пациенту лишь в период купирования болевого синдрома. После того, как воспалительные явления идут на убыль, необходимо приступать к специальным гимнастическим упражнениям, со временем позволяющим нарастить мышечный каркас, удерживающий структуры позвоночного столба в нормальном положении. Кроме того, физические упражнения (особенно в сочетании с массажем) способствуют улучшению трофики. Таким образом, правильно подобранный при помощи врача ЛФК или реабилитолога комплекс гимнастики с постепенным наращиванием нагрузки препятствует дальнейшему пролабированию грыжи. Следует сказать, что для предупреждения возникновения новых проблем с позвоночником пациенту необходимо будет выполнять специальную гимнастику весь последующий период жизни.
Хирургическое лечение поясничных грыж большого размера носит радикальный характер: производится дискэктомия или микродискэктомия. При меньшем размере грыжи (не более 0,6 мм) возможна эндоскопическая микродискэктомия. После удаления грыжи для поддержания межпозвонкового расстояния и стабилизации позвоночника может проводиться установка B-Twin-имплантата. На начальных этапах формирования поясничной грыжи для увеличения прочности диска и предупреждения его дальнейшей протрузии могут применяться внутридисковая электротермальная терапия и пункционная лазерная вапоризация.
источник
Поясничный отдел позвоночника – самый встречаемый (80%) среди населения вид локализации межпозвонковых грыж. Патология чаще поражает людей трудоспособного возраста – 25-50 лет. У преобладающей части пациентов патогенез является следствием запущенного остеохондроза, в результате чего диски между поясничными позвонками сплющиваются и выпячиваются. Все это сопровождается воспалением, отеком, механической компрессией нервных корешков и спинного мозга, что вызывает жуткие боли по ходу затронутых нервов.
Заболевание не только психологически изрядно выматывает, но и делает невозможным нормальное выполнение, порой, элементарных физических задач. Тем самым, отдаляя человека от социальной, бытовой и профессиональной сфер деятельности. Ввиду высокой заинтересованности пациентов в выздоровлении, мы подготовили полезный материал об основных методах лечения грыж поясничного/пояснично-крестцового отдела, и о том, какого эффекта от них можно реально ожидать. По традиции, сначала введем в курс дела относительно специфики и стадий самого заболевания.
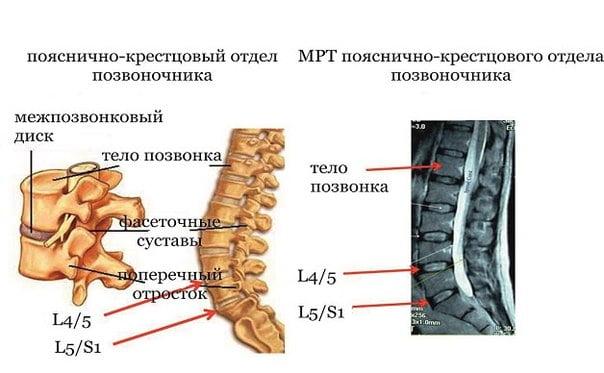
Поясничный отдел включает в себя 5 позвонков (L1, L2, L3, L4, L5), между ними находятся межпозвоночные диски. Каждый диск представлен фиброзно-хрящевым образованием, состоящим из фиброзного кольца (занимает периферическую часть позвонка) и пульпозного ядра, которое находится внутри этого кольца. Фиброзный элемент представляет собой волокнистую соединительную ткань, вроде сухожилия, образующую слои в виде колец. Пульпозный компонент – это хрящевая ткань гелеподобной консистенции, состоящая из воды (на 80%) и коллагеновых волокон.
В целом диск любого отдела, не только поясничного, в первую очередь отвечает за амортизирующие функции, то есть он поглощает и смягчает нагрузки на позвоночник в момент физической активности. Также он поддерживает оптимальную гибкость и опоропрочность позвоночной системы на каждом из уровней.
Грыжа начинает формироваться по причине прогрессирующих дегенеративно-дистрофических процессов в позвоночнике, которые затронули любой из элементов между двумя смежными позвонками. В нашем случае – между поясничными позвонками, например, между костными телами L4 и L5, кстати, поражения на данном уровне чаще всего и определяются. Также распространенная локализация – L5-S1, однако здесь уже поражение диска констатируется между последним поясничным позвонком и первым крестцовым.
Развитию заболевания также может поспособствовать травматический фактор, но этиологическую основу все же чаще составляет именно дегенеративно-дистрофическая патология (остеохондроз). Дегенерации диска образуются на почве нарушенного клеточного метаболизма в конкретной позвоночной зоне, из-за чего он испытывает дефицит питания. В результате межпозвонковая прокладка начинает терять влагу и истончаться, на фиброзном кольце образуются трещины. В дефект кольца перемещается пульпозное ядро, деформируя и выпячивая диск за анатомические ориентиры. Далее происходит разрыв фиброзного кольца, через который студенистый фрагмент выходит наружу – чаще в спинномозговой канал. Это и есть грыжа поясничного отдела позвоночника.
Патогенез принято классифицировать на виды согласно локализации, характеру и степени выпячивания. Локализация очага может быть зафиксирована в ходе диагностики на одном или сразу нескольких уровнях:
Как мы ранее оговорились, наибольшее количество случаев приходится на два последних уровня (около 90%). Эти участки страдают чаще остальных, поскольку не только отличаются высокой мобильностью, но и являются фундаментом позвоночного столба, ежедневно принимая на себя основную долю вертикальной нагрузки.
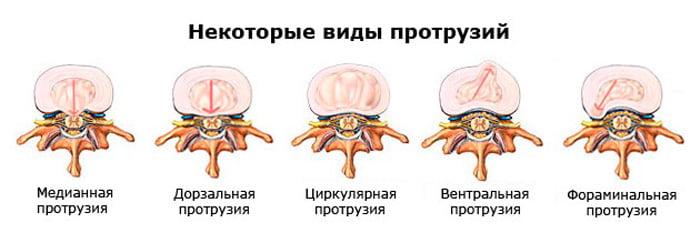
Грыжевые образования в пояснице по характеру выступания, то есть по направлению деформации относительно зон позвоночника, бывают следующих видов:
- передние – выпячиваются кпереди от позвонковых тел (редкие и клинически благоприятные);
- задние – направлены в спинномозговой канал (частые и одни из наиболее опасных, так как вызывают сильные неврологические боли и могут оказывать компрессию на спинной мозг);
- боковые – выступают латерально от позвоночного канала, то есть сбоку – справа или слева (тоже небезопасные и имеют широкое распространение, ущемляют корешки спинного мозга, проходящие через фораминальное отверстие);
- грыжа Шморля – при них происходит вдавливание выбухающей хрящевой ткани внутрь губчатых структур прилежащего позвонка, что может стать причиной разрушения костного тела и компрессионного перелома (поражение в поясничном отделе – редкость, а если и обнаруживается, то по большей мере на участке L2- L3).
Болезнь также классифицируют по степени тяжести, а именно клинической стадии ее формирования от начального до последнего этапа.
- Протрузия, пролапс (1 ст.) – начало развития, смещение диска незначительное, обычно от 1мм до 4 мм. Фиброзное кольцо истончено, его слои имеют небольшие трещины. Однако целостность тыльной части кольца сохранена, поэтому сместившееся к периферии ядро все еще находится в его пределах.
- Экструзия (2-3 ст.) – окончательно сформировавшаяся грыжа, как правило, с размерами более 5 мм. Фиброзный обод разрывается, ядро прорывается сквозь сквозной дефект и свисает каплей в межпозвонковое пространство, удерживаясь за счет продольной связки. В зависимости от размеров провисания, которые могут достигать 12-15 мм, экструзия у разных людей варьирует от средней (5-8 мм) до тяжелой стадии (9 мм и более).
- Секвестрация (4 ст.) – критическая степень, сопровождающаяся фрагментацией провисшего элемента ядра. Оторвавшийся от диска и ядра в частности хрящевой фрагмент (секвестр) попадает в позвоночный канал с возможной миграцией по анатомическим просторам позвоночной системы. Предшествовать секвестрации может любой этап экструзии, наивысшую степень риска имеют люди с образованием более 8 мм. Стадия секвестрации чревата параличом и тяжелым аутоиммунными реакциями, в 80%-90% случаев приводит к инвалидности.
Межпозвоночная грыжа в пояснично-крестцовых сегментах на любой из стадий способна нанести урон как опорно-двигательному комплексу, так и внутренним органам. Нервно-сосудистые образования, проходящие на данном участке, могут раздражаться, пережиматься деформированным диском даже на этапе протрузии.
Первые боли на начальном этапе развития в большей мере обусловлены раздражением и возбуждением болевых рецепторов, которыми снабжены внешние слои фиброзного кольца. Импульсы из ноцирецепторов кольца передаются в спинной мозг по ветвям синувертебрального нерва, что рефлекторно вызывает мышечный спазм в пояснице и иммобилизацию поврежденного отдела.
Саногенетические (защитные) механизмы в дальнейшем, по мере прогрессирования патологии, сменяются прямым повреждением грыжей прилегающего спинномозгового корешка и соответствующего ему нервного узла. То есть происходит уже воспаление, отечность, механическая компрессия конкретно спинальных нервов в нижнем отделе позвоночника. Клиническая картина порождает радикулопатию с ярко выраженным болевым синдромом.
Симптоматика заболевания может доставлять постоянный дискомфорт, порой, невыносимый. У некоторых пациентов она возникает время от времени в более терпимом проявлении. Типичными для заболевания признаками являются:
- болевой синдром в пояснице в комплексе с болью в одной нижней конечности (ощущения в ноге обычно выражены сильнее);
- одностороння боль в одной из ягодиц и относящейся к ней ноге (одновременно правосторонняя и левосторонняя боль практически не встречается);
- болезненный синдром, который появляется в пояснице или ягодичной зоне, затем по нерву крестцового сплетения распространяется на бедро, голень, стопу;
- парестезии (онемения, покалывания, пр.) в нижней конечности, бедрах, паху, ягодицах;
- усиление парестезии и болевых признаков в вертикальном положении, при двигательной активности, в момент сидения;
- сниженный потенциал амплитуды движений в пояснице, сложности при ходьбе, слабость в стопе (синдром «свисающей стопы»), невозможность поднять пальцы стоп или пошевелить ими;
- нарушение осанки из-за боли и ощущения блока в спине, пациент в связи с этим начинает сильно сутулиться;
- вегетативные расстройства в виде побледнения кожных покровов поясницы и ног, появления белых или красных пятен на данных участках;
- в запущенных случаях – недержание мочи и/или кала, стойкая потеря чувствительности ноги (возможен паралич).
Признаки боли на последних стадиях, как правило, носят резкий жгучий и/или простреливающий характер с иррадиацией в зоны, расположенные ниже очага поражения. На ранних стадиях грыжа обычно дает непостоянную тупую и ноющую боль в пояснице.
Для постановки диагноза используются неврологические тесты и инструментальные методы исследования. Тестирование на неврологический статус проводится невропатологом, ортопедом или нейрохирургом. Специалист при первичном осмотре на основании результатов тестов, подразумевающих оценку мышечной силы и сухожильных рефлексов, может заподозрить наличие грыжи люмбальной локализации. Для подтверждения диагноза пациента направляют МСКТ или МРТ обследование.
Иногда КТ/МРТ предшествует рентгенография, которая позволяет выявить свойственные патологии структурные изменения в костных тканях и сужение межпозвонкового промежутка. Но рентген не визуализирует сам диск, спинной мозг, нервно-сосудистые образования, относящиеся к мягким тканям. Поэтому рентгенография может применяться лишь на первом этапе обследования. Она даст понять, имеются ли структурные и позиционные отклонения в телах позвонков и нужно ли дообследовать пациента посредством более информативных методов визуализации.
Наибольшую клиническую ценность в диагностике представляет магниторезонансная томография. МРТ качественно определяет состояние дисков, а также:
- локализацию, характер, размер выбухания;
- разрывы фиброзного кольца;
- степень дислокации студенистого ядра;
- факт сдавления спинного мозга и компрессии нервных ганглиев;
- ширину позвоночного канала;
- свободные секвестры;
- нарушения функций кровоснабжения;
- все сопутствующие патологии на обследуемом опорно-двигательном участке.
За невозможностью пройти МРТ пациенту могут рекомендовать мультиспиральную КТ – многосрезовое сканирование поясничного отдела рентген-лучами. Однако КТ в любом виде уступает возможностям МРТ в достоверности диагноза, в объеме получаемой информации по клинической картине, в безопасности для здоровья пациента.
Среди медикаментозных средств местного и внутреннего назначения, широко применяемых в практике лечения боли на уровне поясницы, известны:
- традиционные нестероидные противовоспалительные препараты (Диклофенак, Индометацин и пр.) – да, эффективны, но больше в купировании боли и воспаления на 1-2 ст. диагноза;
- мощные анальгетики (Кеторолак, Кетонал и пр.) – назначаются при сильных и длительных болях на 2-3 ст., эффективность оценивается как 50/50 (после прекращения, обычно мучения возобновляются);
- опиоидные препараты (Трамадол и др.) – ненадолго прописываются только самым тяжелым пациентам с ужасными и нестерпимыми болями на время подготовки к оперативному вмешательству;
- уколы глюкокортикоидных гормонов или лидокаина в позвоночник – подобные блокады используются в редких случаях, когда обострение боли невыносимое, а обычные НПВС не действуют (такая клиника срочно требует оперативного вмешательства).
Любой обезболивающий медикамент, прием которого осуществляется, не может применяться длительно из-за негативного влияния на функционирование ЖКТ, почек, печени, сердца и сосудов, системы кроветворения. Местные препараты в виде мазей более щадящие, но не располагают достаточной проникающей способностью, чтобы нормально успокоить воспаленный спинальный нерв.
Жить только на одних лекарствах, всячески избегая операции при ее необходимости, – будет пациенту стоить дорого. Это – тупик, который неизбежно ведет к инвалидности по поводу прогрессирующей грыжи, необратимой атрофии нервной ткани и к получению в придачу дополнительных медицинских проблем. Нельзя не сказать, что неконтролируемое использование лекарств вызывает привыкание и в ряде случаев полное отсутствие эффекта.
Пациентам дольно часто врачи назначают препараты из серии хондропротекторов. Хондропротекторы улучшают питание хряща диска, но опять же, если диск еще не деформирован критически. Поэтому хондропротекторные средства целесообразны при изолированном остеохондрозе или протрузиях межпозвоночных L-дисков, в остальных случаях они не работают.
Можно ли держать грыжу под контролем, используя специальные физические упражнения для поясничного отдела? Гимнастические упражнения, чтобы принесли пользу, должны быть рекомендованы опытным реабилитологом, который в руках держит ваш МРТ-снимок и полностью знаком с вашими физическими данными и состоянием здоровья. Первый курс должен осуществляться под бдительным контролем доктора по ЛФК. Самостоятельное апробирование гимнастических чудо-тренировок из интернета чревато увеличением и/или смещением грыжевой массы в опасную зону с усилением неврологического дефицита.
Благотворное воздействие гимнастических упражнений, разработанных индивидуально под каждого пациента, заключается в активизации кровообращения в зоне поражения, укреплении и разгрузке мышц, распрямлении позвонков и увеличении межпозвоночного пространства. Регулярные, правильно спланированные тренировки благоприятствуют уменьшению частоты рецидивов, улучшению двигательных возможностей. Хорошим дополнением к ЛФК станут занятия в бассейне под наблюдением врача-инструктора по плаванию и аквагимнастике.
Однако в острый период заниматься противопоказано до тех пор, пока признаки обострения не будут ликвидированы покоем и медикаментами. Кроме того, физическое воздействие (тракционное в особенности) на поясницу при грыжах крупных размеров (>8 мм), даже с лечебной целью, может принести больше вреда, чем пользы. Поэтому специалисты акцентируют, что таким пациентам прежде всего нужно как можно раньше прооперировать грыжу, а уже после заниматься продуктивным восстановлением костно-мышечной системы и ЦНС посредством лечебной физкультуры.
Массажные тактики нацелены на улучшение трофики тканей (повышение кровотока и лимфооттока, снабжение клеток питанием и кислородом), снятие мышечного напряжения, профилактику атрофии, снижение давления на межпозвоночные диски. К ним запрещено обращаться, как и в случае с ЛФК, в острые периоды болезни. Массажные и мануальные процедуры проводятся строго по показаниям высокого уровня специалистом по части «неврология-ортопедия», так как грыжа грыже рознь.
Любая рефлексотерапия должна выполняться очень осторожно и профессионально, без дергания, скручивания, чрезмерного давления на позвоночник, чтобы не повредить слабый диск еще больше и не направить выпячивание в неблагополучную сторону. Нежелательно по этой же причине использовать всевозможный тактики вправления грыжи, эффект может быть полностью противоположный.
У массажа для данной области много противопоказаний: объемные выпячивания (3 ст.), секвестрация, гипертония, заболевания почек и пр. Массажные техники, если они не противопоказаны, должны рассматриваться исключительно в контексте базового лечебного процесса, а не как единственный способ лечения. Массаж, мануальная терапия – не панацея, они не вылечат грыжу без хирургического вмешательства, но могут быть весьма полезными при «молодой», только зарождающейся грыже. Неоценимую пользу массаж оказывает в восстановлении позвоночника после уже проведенной операции.
Физиотерапевтические сеансы – один из составляющих элементов профилактического лечения. К полному выздоровлению физиопроцедуры не приведут, повернуть вспять деструкцию фиброзно-хрящевой межпозвонковой прокладки тоже не в их полномочии. Но приостановить прогрессирование фиброзно-хрящевых и костных дегенераций в проекции поясничного отдела, используя физиотерапию, вполне достижимо. Ремиссия достигается за счет сокращения отека вокруг пораженного диска, восстановления хорошей циркуляции крови, снятия мышечного гипертонуса.
Электро- и фонофорез, магнитолечение, импульсная терапия, ультразвук, лазеротерапия, электромиостимуляция – стандартные процедуры, рекомендуемые в определенном сочетании людям с таким диагнозом. Скольким пациентам они помогли снизить или полностью убрать болезненные симптомы? Статистика неутешительная. Только 50% людей после полноценных курсов физиотерапии поясничного отдела отмечают заметное и стойкое облегчение.
Примерно в 10% случаев физиотерапия не улучает и не ухудшает самочувствие. И целых 40% людей терпят полное фиаско от физиотерапии, жалуясь на появление и усиление боли. Все дело в том, физиотерапевтические методы в большинстве своем основываются на принципах глубинного разогрева мягких тканей или электрической нервно-мышечной стимуляции. Подобные физиоманипуляции могут содействовать не устранению, а, напротив, увеличению отека на воспаленном нервном стволе, что провоцирует усиление болезненных признаков.
Поясничные, пояснично-крестцовые грыжи позвоночника при неправильном и несвоевременном лечении приводят к нарушению иннервации тазовых органов, мышц нижних конечностей, нарастанию неврологического дефицита. Самым неблагополучным последствием, более распространенным на 3-4 ст., является синдром конского хвоста, который проявляется:
- мучительными интенсивными корешковыми болями;
- периферическим параличом или парезом ног с преобладанием в дистальных отделах;
- выпадением всех видов чувствительности и рефлексов в нижних конечностях и в области промежности;
- тяжелыми расстройствами функций сигмовидной и прямой кишки, мочевыделительного тракта, мужской и женской репродуктивной системы (каловая инконтиненция, неконтролируемое мочеиспускание, импотенция, бесплодие и пр.).
При обнаружении хотя бы одного из перечисленных признаков поражения конского хвоста больной как можно скорее нуждается в нейрохирургическом лечении. Никакие консервативные тактики в данном случае не спасут! От того, сколько прошло времени с момента появления синдрома до операции, всецело будет зависеть прогноз восстановления нервной иннервации и функциональных нарушений.
Восстановить целостность фиброзного кольца и уменьшить размер сформированной грыжи невозможно консервативными тактиками лечения. Симптоматикой поясничных грыж трудно управлять консервативно на запущенных стадиях, так как источник мучительного состояния никуда не девается. По факту нет ни одного пациента, кто при таком серьезном диагнозе избавился бы от грыжи и ее последствий без операции.
Безоперационный подход может быть оправданным только на раннем этапе, когда деформация незначительная и еще не привела к разрыву соединительнотканных волокон диска, поражению нервных окончаний. Только при начальной форме реально добиться стойкой ремиссии за счет проводимой комплексной терапии регулярными курсами в течение всей жизни. Иными словами, консервативное лечение будет производить поддерживающий профилактический эффект благодаря стимуляции кровообращения и метаболизма, что позволит притормозить процессы разрушения и не допустить перехода протрузии в экструзию.
На предпоследней и последней стадиях консервативные методики утрачивают свою актуальность. Как бы этого не хотелось, ими не получится втянуть грыжу обратно, рассосать секвестр, срастить разорванное кольцо. В этом плане все безоперационные способы бессильны. На поздних сроках максимум, чем они могут помочь, так это снизить интенсивность болевого синдрома. Да и то, как показывает практический опыт, в единичных случаях.
- Консервативная терапия не может быть альтернативой хирургическому вмешательству, поскольку она не устраняет грыжу, а оказывает лишь симптоматический эффект.
- За данными клинических наблюдений, не менее 40% пациентов, которых лечили консервативно, имеют неудовлетворительные результаты. Спустя 6-12 месяцев они оперируются по причине неэффективности предыдущего лечения или развившихся осложнений.
- При заболевании 3 стадии и 4 стадии показано оперативное вмешательство (микродискэктомия, эндоскопия). На 4 стадии ввиду высокой угрозы необратимого повреждения спинного мозга и нервных пучков секвестром операцию по удалению секвестра и коррекции диска назначают в экстренном порядке.
- Если неинвазивный подход на 1-2 ст. патологии в течение 6 месяцев не увенчался успехом в борьбе с болью или отмечается прогрессирование на МРТ, целесообразно рассмотреть малоинвазивный способ удаления грыжи (эндоскопию, нуклеопластику).
Начавшиеся симптомы утраты чувствительности – нехороший знак, предвещающий в ближайшем будущем возникновение параплегии. Чтобы можно было избежать драматического исхода в виде паралича, от которого бывает и хирургия не спасает, важно в ограниченные сроки пройти нейрохирургическую операцию.
https://cyberleninka.ru/article/v/oslozhneniya-razlichnyh-vidov-hirurgii-gryzh-poyasnichnyh-mezhpozvonkovyh-diskov
https://cyberleninka.ru/article/v/kompleksnoe-lechenie-mezhpozvonkovyh-gryzh-poyasnichno-kresttsovogo-otdela-pozvonochnika
https://cyberleninka.ru/article/v/sovremennaya-diagnostika-retsidivov-gryzh-poyasnichnyh-mezhpozvonkovyh-diskov
https://cyberleninka.ru/article/v/opyt-lecheniya-bolnyh-s-gryzhami-mezhpozvonkovyh-diskov-na-poyasnichnom-urovne
https://www.spine-health.com/conditions/herniated-disc/surgery-lumbar-herniated-disc
https://www.webmd.com/back-pain/surgery-for-herniated-disk#1
источник
Межпозвоночная грыжа поясничного отдела позвоночника возникает, когда пульпозная сердцевина межпозвоночного диска выдавливается из фиброзного кольца. Ткани разрушенного диска оказывают давление на нервные окончания позвоночника и вызывают сильный болевой синдром. Грыжа поясничного отдела позвоночника возникает чаще других, ее симптомы нужно знать, чтобы начать лечение вовремя.
Если не лечить позвоночную грыжу поясничного отдела, пациент может на долгое время лишиться работоспособности.
Чаще всего деформируется диск меж четвертым и пятым пояснично-крестцовыми позвонками, боль при этом отдает в ногу, лишает пациента подвижности, а иногда приводит и к инвалидности. Диагностировать грыжу довольно легко, а вот вылечить ее без операции – довольно трудно. В этом могут помочь лечебная физкультура, массаж, медикаменты.
Межпозвонковый диск – маленький цилиндр из особой хрящей ткани. Снаружи он защищен фиброзным кольцом, а внутри находится упругое вещество, превращающее наш позвоночник в своеобразную пружину – пульпозное ядро.
Если межпозвонковый диск деформировать вследствие травмы или постоянного негативного действия, фиброзное кольцо становится ломким и дает трещину. Находящаяся внутри пульпа выходит за пределы фибры через трещину. Это явление и носит название межпозвонковой грыжи. Если пораженный диск находится в пояснично-крестцовой области позвоночника, то это поясничная грыжа.
Боль и другие неприятные симптомы проявляются потому, что при грыже поясничного отдела позвоночника спинномозговой нерв защемлен лишней пульпой.
Признаки грыжи заметны по-разному на соответствующих стадиях. Как можно раньше начав лечение межпозвоночной грыжи поясничного отдела, вы можете приостановить развитие заболевания.
- Пролапс – диск немного изменяет свое положение. Если на него перестанут воздействовать негативные факторы, он снова примет естественное положение.
- Протрузия – диск сильно меняет положение, но еще не выходит за границы, обозначенные позвонками.
- Экструзия – ядро покидает непосредственную область позвоночника, находится в подвешенном состоянии.
- Секвестрация – появление разрывов и трещин фиброзного кольца, выход пульпы наружу.
Симптомы грыжи позвоночного отдела начинают проявлять себя вследствие деформации нервов. Атрофируется мускулатура ног и ягодиц. Пациент может чувствовать холод, онемение в конечностях, «бегающие мурашки» и легкие, но неприятные колющие ощущения.
Исчезает возможность прыгать, идти по ступеням вверх, очень тяжело присесть или поднять что-нибудь с пола. Корень этих проблем в том, что мышцы ослабели. Кроме того, больной начинает держать тело по-новому – ассиметрично. В той области, за которую отвечают пораженные нервы, страдает ход потоотделения – либо кожа сильно сохнет, либо наоборот, сильно потеет.
Если грыжа вышла вовнутрь позвоночного столба, то начинает оказывать давление на позвоночник в области поясницы. Это полностью лишает пациента возможности двигать ногами. Сильное давление грыжи становится опасностью для жизни.
Симптомы межпозвоночной грыжи поясничного отдела могут включать ухудшения работы органов малого таза. Пациент теряет возможность контролировать дефекацию и мочеиспускание. Лица мужского пола, имеющие поясничную грыжу, могут страдать от нарушений либидо, а у женщин поясничные грыжи вызывают фригидное состояние.
Атрофия мышц иногда заставляет больного сильно хромать. Если заболевание долго остается запущенным, то может довести человека до инвалидности.
Симптомы поясничной грыжи – это в первую очередь выраженный болевой синдром. Межпозвонковая грыжа – причина приступов боли в пояснице. Боли имеют ноющий или тупой характер, не дают пациенту спокойно сидеть, кашлять и даже стоять. Становится легче, только когда больной принимает горизонтальное положение. Боль не пройдет сама по себе, может мучить годами, и начать задумываться о том, как лечить позвоночную грыжу нужно как можно раньше.
Грыжа со временем растет, сдавливает все больше корешков нервов спинного мозга, вызывая радикулит. Боли усиливаются, все сильнее отдают в ягодичную область и ноги.
Боль простреливает поясницу, стоит лишь поменять позу или совершить усилие. Это явление носит название ишиалгии. Если деформирован пятый позвонок поясницы, болеть будет большой палец нижней конечности. Если патология локализована между пятым поясничным и первым крестцовым позвонком, болезненные ощущения проявятся в районе крестца, в задней части ноги и в мизинце. Прискорбно, но лишь сильные боли заставляют пациентов планировать визит к врачу.
Причины межпозвоночной грыжи поясничного отдела позвоночника бывают следующими:
- Травматические воздействия от ударов, падения или аварии;
- Остеохондроз пояснично-крестцовой части спины;
- Неверно сформированный от рождения тазобедренный сустав;
- Искривления позвоночника;
- Сильные резкие нагрузки;
- Большой вес тела;
- Курение создает недостаток кислорода, ухудшая трофику межпозвонковых дисков;
- Постоянное вождение автомобиля неверно распределяет нагрузку на спину;
- Нарушения метаболизма.
Какие еще факторы повлияют на возникновение грыжи в поясничном отделе?
- Сидячая работа и недостаток двигательной активности;
- Возраст за тридцать;
- Генетическая предрасположенность;
- Мужской пол;
- Хронические заболевания позвоночника.
Признаки межпозвоночной грыжи поясничного отдела быстро начинают мучить пациента, но уверенно провести диагностику и найти деформированный диск может только специалист. Для этого используется рентген в двух проекциях, помогающий составить общую картину заболевания. Составить более детальную картину патологии можно с помощью МРТ.
Чтобы понять, насколько сильно пострадали нервы и области их иннервации, врач-невролог проверяет больного на сухожильные рефлексы, чувствительность нижних конечностей и их подвижность. Лечение грыжи поясничного отдела позвоночника начинается только после того, как врач провел полную диагностику.
Методы лечения межпозвоночной грыжи могут включать консервативное либо хирургическое воздействие на поясничный отдел. Только на первых этапах развития грыжи методики консервативной медицины оказываются действенными. Народные методы не ответят на вопрос как вылечить патологию.
Задача консервативных методов – облегчить боль, вернуть пациенту качество жизни.
Чтобы не допустить операции, человек должен поменять привычный образ жизни. Меньше напрягаться, больше двигаться. Соблюдать особую диету, стимулирующую трофику нервной и хрящей ткани.
При грыже позвоночника поясничного отдела лечение медикаментозными средствами скорее устраняет симптомы, чем по-настоящему изменяет состояние больного. Обезболивающие препараты, такие как Диклофенак, Ибупрофен или Индометацин нужно принимать обязательно. Облегчая болевой синдром, они спасают от мышечной атрофии в будущем. Они также устраняют воспалительный процесс, который в любом случае проявляется, если зажаты корешки нервов. Такие препараты можно использовать как наружно в форме мазей, так и внутрь в форме таблеток.
В ситуации грыжи позвоночника в поясничном отделе организм заставляет определенные мышечные группы поддерживать хребет в области патологии. Пациент испытывает скованность движений и мышечную боль. Центральные миорелаксанты, такие как Мидокалм или Сирдалуд, помогают справиться с мышечными спазмами. При межпозвонковой грыже поясничного отдела часто используют новокаиновые блокады проблемной области.
Трудно лечить грыжу позвоночника консервативными методами. Но лечебная гимнастика поможет предупредить дальнейшее развитие патологии. ЛФК можно заниматься, когда главные симптомы позвоночной грыжи поясничного отдела, такие как защемление нерва и болевой синдром уже ушли.
Программа упражнений должна быть составлена инструктором индивидуально. Включает наклоны корпуса, осторожные повороты и вращения. Задача – укрепить мышцы позвоночника, не допустив тем самым смещения диска в будущем.
Особые упражнения выполняются в горизонтальном положении лицом вниз, на боку или лицом вверх. Пациент также может стоять, упершись в стену спиной. Приняв такое положение, он выполняет наклоны, вращения, подъемы, отведения в стороны ног и рук. Такие движения лечебной гимнастики, как вис на перекладине или подводный вариант его выполнения, позволяют растянуть позвоночник. В результате межпозвоночные диски чувствуют себя свободнее и начинают возвращаться в естественное состояние.
Если заболевание находится на ранней стадии, то занятия помогут полностью вылечить грыжу. Если поясничная грыжа запущена, гимнастика облегчит симптоматику. Любые упражнения должны проходить под контролем инструктора и с разрешения лечащего врача, иначе есть риск усугубить патологию.
При грыже поясничного отдела симптомы можно снять, используя лечебные методы физиотерапии:
- Электрофорез с веществами, снимающими воспалительный процесс и болевой синдром;
- Согревающее лечение позвоночника;
- Иглоукалывание;
- Подводные массажные техники;
- Точечная рефлексотерапия.
Межпозвоночную грыжу допустимо подвергать массажу в отсутствии обострения, но межпозвоночные грыжи – диагноз, при котором любые манипуляции требуют разрешения лечащего врача. Если такое разрешение получено, то массажист поможет улучшить кровообращение в поясничном отделе позвоночника.
Нервные и костные ткани получат больше питания, а вредные скопления молочной кислоты покинут клетки. Утихнут мышечные спазмы, что снимет болевой синдром и даст пациенту утерянную подвижность. А выброс эндорфинов, происходящий во время сеанса, послужит легким анестетиком и также уменьшит напряжение в области спины.
В следующих ситуациях консервативное лечение поясничной грыжи не принесет результата:
- Произошла секвестрация (разрыв) межпозвоночного диска;
- Ухудшилась проходимость спинномозгового канала;
- Воспален седалищный нерв;
- Межпозвоночный диск сместился очень сильно;
- На протяжении нескольких месяцев состояние пациента не улучшается.
Современная медицина предпочитает использовать щадящие хирургические операции.
Для удаления грыжи межпозвоночного диска поясничного отдела в наше время применяются:
- Реконструкция лазером. Лазер ликвидирует лишнюю влагу из деформированной пульпы. В результате нерв освобождается от компрессии. Это наиболее мягкий вид вмешательства, имеющий при этом наибольшее количество противопоказаний;
- Дискэктомия, удаление части позвоночного диска. Игла проходит через кожу и вытягивает часть пульпозного ядра;
- В самых тяжелых случаях диск удаляется полностью и заменяется протезом.
Межпозвоночные диски деформируются вследствие постоянной либо мощной резкой нагрузки. Поэтому главное – внимательно следить за тем, насколько вы нагружаете свой организм.
Спите только на жестком и ортопедическом матрасе. Если риск развития грыжи уже есть, старайтесь засыпать на спине.
Контролируйте массу тела. Позвоночник постоянно испытывает нагрузку от лишних килограммов, но у его прочности есть пределы. Выполняйте физические упражнения правильно и соблюдая технику безопасности. Не гонитесь за спортивными рекордами. Даже в быту не забывайте о прямой спине, когда поднимаете тяжести с пола. Выполняйте эти простые рекомендации, и перед вами не встанет вопрос как лечить грыжу поясничного отдела.
источник
Боли в спине не редкость и статистика говорит о том что 8 человек из 10-ти хоть раз в жизни испытывали такие боли. И в подавляющем большинстве случаев причиной этого была межпозвоночная грыжа поясничного отдела.
Наш позвоночник состоит из 24-х позвонков, пять из них, находящихся в нижней части относятся к поясничному отделу. Так вот, межпозвоночная грыжа поясничная — это выпячивание пульпозного ядра межпозвоночного диска в результате разрыва его фиброзного кольца в поясничном отделе позвоночника.
Механизм возникновения грыжи следующий: из-за износа частей межпозвоночного диска и в результате сильного давления со стороны пульпозного ядра возникает частичный разрыв фиброзного кольца диска в результате чего это желеобразное ядро частично выдавливается наружу и оказывает механическое воздействие на седалищный нерв. Поэтому весь этот процесс сопровождается острой болью в поясничном отделе.
Теперь рассмотрим причины износа межпозвоночных дисков. В принципе, их не так много:
— травма (вывих, подвывих, смещение) первого шейного позвонка Атлас;
— систематические большие физические нагрузки на поясничный отдел позвоночника;
— неправильная осанка;
— обычный процесс старения позвоночника;
— заболевания иммунной системы;
— ожирение и как следствие этого избыточный вес;
— неподвижный образ жизни и сидячая работа;
— так же на возникновение межпозвоночной грыжи поясничного отдела влияет курение.
Самая основная причина возникновения этого заболевание — сдвиг первого шейного позвонка. В результате этой травмы возникают внутренние напряжения в позвоночнике и вот чтобы их «скомпенсировать» некоторые позвонки начинают менять свое положение друг относительно друга. Таким образом возникают различные дисфункции позвоночника: искривление, сколиоз. таким образом возникает и межпозвоночная грыжа поясничного отдела.
И самое печальное то, что смещение Атласа в подавляющем большинстве случаев происходит у новорожденных во время родового процесса, т.е. у большинства из нас потенциальное появление грыжи «запрограммировано» уже с рождения.
Это заболевание проявляется следующими симптомами:
— боль в поясничном отделе спины;
— переходящая со спины боль в ногу или в стопу;
— частичная потеря чувствительности ноги/ступни;
— нарушение стула;
— иногда даже случается потеря контроля над мочевыделением.
При появлении первых же болей в поясничном отделе не стоит игнорировать это, тем более если боли начинают проявлять себя систематически, а нужно сразу же обращаться к врачу. Дело в том, что межпозвоночную грыжу поясничную можно выявить уже на самом раннем этапе, а важность этого, мы думаем, никому не стоит объяснять: чем раньше начинается лечение заболевания, тем выше процент успеха.
Опытный врач всегда установит наличие грыжи даже путем внешнего осмотра и проведения, существующих на этот случай, тестов. После чего обязательно проводится магнитно-ядерное сканирование, которое показывает не только точное место появления грыжи, но и степень заболевания.
Сегодня с диагнозом межпозвоночной грыжи поясничного отдела проблем нет. Все зависит от человека, точнее от его отношения к своему здоровью и от его своевременного обращения к врачам.
Лечение межпозвоночной грыжи поясничного отдела может быть очень разным и способов тут множество: от мягкого, консервативного до кардинального — хирургического. Каждый метод лечения имеет свои плюсы и минусы. Кратко остановимся на некоторых из них.
1. Лечение межпозвоночной грыжи поясничного отдела с помощью физиотерапии. Очень хороший метод направленный на обеспечение глубокого проникновения лекарственных препаратов. Уменьшает соматики тела. Недостатки: окончательного выздоровления не дает.
2. Массаж и лечебная физкультура. Расслабляет и укрепляет мышцы спины посничного отдела, притупляет боли в пояснице. Метод хорош в качестве профилактики, но избавления от заболевания не обеспечивает.
3. Лечение межпозвоночной грыжи поясничного отдела с помощью медикаментозного метода. Снимает острые боли. Недостаток: все лечебные препараты имеют определенные противопоказания и вызывают побочные эффекты.
4. Хирургическое лечение. Во многих случаях приводит к полному выздоровлению, хотя через 2-3 года после операции у многих межпозвоночная грыжа поясничная возвращается. Основной недостаток: риск повреждения спинного мозга и нервных отростков при проведении операции с непредсказуемыми последствиями.
Как выше мы уже сказали: основной причиной возникновения этого заболевания является сдвиг первого шейного позвонка, который приводит к возникновению в самых разных отделах позвоночника внутренних напряжений. И для «компенсации» этих напряжений позвонки начинают сдвигаться друг относительно друга.

Сама процедура вправки позвонка занимает около 5-ти минут и стоит только поражаться тому, что за такое короткое время можно избавить человека от болей, которые мучили его годами. Через месяц после процедуры проводится контрольное обследование, которое можно назвать практически условным, потому что сам метод настолько эффективен, что более чем в 94% дает результат без «возврата» соматик и заболевания. Конечно, сама поясничная межпозвоночная грыжа, лечение которой проведено этим методом, не исчезает сразу же, она проходит с течением некоторого времени (в зависимости от стадии развития болезни), по мере того, как «уходят» все внутренние напряжения в позвоночнике и позвонки «возвращаются» на свое место.
Вас еще мучает межпозвоночная грыжа поясничного отдела? Хватит терпеть эти боли. Пора от них избавиться раз и навсегда. У нас работают настоящие профессионалы своего дела, которые прошли подготовку у самого основателя этого метода и которые уже имеют за своими плечами богатый опыт. Они ждут вас! Они хотят вам помочь!
© 2009-2019 Трансфер фактор 4Life. Все права защищены.
Карта сайта
Официальный сайт Ру-Трансферфактор.
г. Москва, ул. Марксистская, д. 22, стр. 1, оф. 505
Тел: 8 800 550-90-22, 8 (495) 517-23-77
© 2009-2019 Трансфер фактор 4Life. Все права защищены.
Официальный сайт Ру-Трансфер Фактор. г. Москва, ул. Марксистская, д. 22, стр. 1, оф. 505
Тел: 8 800 550-90-22, 8 (495) 517-23-77



источник

Статистика показывает, что примерно 25% людей моложе 40 лет жалуются на грыжи межпозвоночного диска или дегенерацию диска. И почти 60% людей в возрасте старше 40 лет страдают от этих же проблем.

Межпозвонковые диски — это подушки, которые действуют как амортизаторы между каждым из позвонков в позвоночнике. Мягкое ядро диска служит в качестве основного амортизатора. Между всеми позвонками есть один диск. Каждый диск имеет сильное внешнее волокнистое фиброзное кольцо и мягкий, желеобразный центр (студенистое ядро, внутренний желеобразный слой, который защищает спинной мозг от сдавления его позвонками). Кольцо является наружным слоем диска и сильнейшей его областью. Кольцевое пространство – это сильные связки, которые соединяют все позвонки вместе.
Грыжа межпозвонкового диска в пояснице происходит, когда внешние волокна межпозвонкового диска (кольца) повреждены, и мягкий внутренний материал из студенистого ядра разрывает свое нормальное пространство. Если кольцо разорвано возле позвоночного канала, материал пульпозного ядра, стекая через образовавшуюся трещину за пределы диска, может нажать на спинномозговой канал.
Поясничные позвонки. Всего пять поясничных позвонков, они расположены в нижней части спины. Эти позвонки получают наибольшее напряжение и являются несущей частью спины. Поясничные позвонки позволяют осуществлять движения, такие как сгибание и разгибание, а таже некоторые боковые сгибания и скручивания.

Диски могут разорваться внезапно из-за слишком большого давления на них с разных сторон. Например, падение с лестницы и посадка в согнутом положении может вызвать большое давление на позвоночник. Если сила достаточно мощная — либо позвонки могут сломаться, либо диск может привести к разрыву. На изгибах между каждым позвонком большое давление на диски. Если вы сгибаетесь и пытаетесь поднять что-то слишком тяжелое, это может привести к разрыву диска.
Диски могут также разорваться и от небольшого давления — как правило, из-за ослабления волокнистого кольца от повторных травм, которые наслаиваются с течением времени. Когда кольцо ослабевает, в какой-то момент человек может что-то поднять или согнуть таким образом, что это приведет к слишком большому давлению на диск. Ослабленный диск разрывается, хотя пять лет назад это же самое не вызвало бы проблем. Таков процесс старения позвоночника.
Грыжа диска вызывает проблемы в двух направлениях. Во-первых, материал имеет разрыв из пульпозного ядра в спинномозговой канал, что может вызвать давление на нервы в позвоночном канале. Существуют также некоторые свидетельства того, что материал пульпозного ядра вызывает химическое раздражение нервных корешков. И давление на нервные корешки, и химическое раздражение могут привести к проблемам с работой нервной системы. Комбинация и того, и другого может вызвать боль, слабость и / или онемение в теле.
Грыжа межпозвоночного диска обычно связана с ослаблением внешнего слоя диска и в результате — изменением его скольжения (его изливанием, выпячиванием), что может приводить к сокращению пространства между двумя соседними позвонками и, таким образом, приводить к боли из-за давления на спинной мозг, выступающий из-за данной части позвоночника.
Некоторые из основных причин, приводящих к нарушениям скольжения диска в нижней части спины:
— Ожирение. Это условие приводит к тому, что усиленные и резкие, внезапные физические нагрузки провоцируют сильное давление на позвоночник, что ослабляет какой-либо из дисков и провоцирует тем самым начало его дегенерации;
— Подъем тяжелых предметов. Это может быть еще одной причиной выпячивания (выпадения фрагментов) диска;
— Старение организма. С увеличением возраста человека межпозвонковые диски начинают слабеть, что также может привести к их выпячиванию;
— Курение. Некоторые из практикующих врачей уверены, что курение является одной из основных причин выпячивания диска, потому что сниженная доставка в организм кислорода приводит к дегенерации диска;
— Частое и длительное сидение на одном месте. Частое сидение на месте в течение длительного времени — основной фактор проблем с заболеваниями спины;
— Пол. Считается, что у мужчин в возрасте до 50 лет по сравнению с женщинами более вероятно развитие грыжи межпозвоночного диска.
Симптомы настоящей грыжи межпозвонкового поясничного диска не обязательно включают в себя боль в спине. Симптомы грыжи межпозвонкового диска появляются от давления на нервы и их раздражения. Тем не менее, многие люди имеют боли в спине и из-за других проблем, в том числе — разрывов диска. Симптомы грыжи межпозвонкового диска обычно включают:
— Боль в спине. Выпячивание диска начинается с боли в спине, которая прогрессирует медленно и уменьшается тогда, когда больной лежит на плоской поверхности.
— Боль в ногах, которая переносится в одну или обе ноги;. Выпячивание диска также вызывает боль в ягодице и бедрах из-за давления на седалищный нерв, расположенный в нижней части тела, от ягодиц к стопе.
— Другие пострадавшие нервы. Если выпячивание диска влияет на любые другие нервы, то (в крайних случаях) это может привести к параличу и онемению мышц с последующей потерей контроля над мочевым пузырем.
— Синдром конского хвоста (ощущения в паху и внутренней поверхности бедер, напоминающие ощущение всадника, скачущего верхом на лошади). Этот синдром вызывает подавление нерва, расположенного в нижней части спинного мозга. Это, в свою очередь, вызывает паралич и онемение ног, боли в бедрах и потерю контроля над мочевым пузырем.
— Онемение или покалывание в одной или обеих ногах;
— Мышечная слабость в определенных мышцах одной или обеих ног;
— Потеря рефлексов в одной или обеих ногах.
Все эти симптомы зависят от того, какие нервы были затронуты в поясничном отделе позвоночника. Таким образом, расположение симптомов помогает определить диагноз. Знания, где боль локализуется, дает врачу лучшее представление о том, какой диск, вероятно, разорван.
Диагностика грыжи пульпозного ядра начинается с полной истории вопроса и медицинского осмотра. Основные вопросы врача пациенту будут такие:
— Были ли у вас травмы?
— Где болит?
— Есть ли у вас онемения? Где?
— Есть ли у вас слабости? Где?
— Были ли у вас эти проблемы или что-то вроде этого раньше?
— Были ли у вас потеря веса, лихорадка или другие заболевания в последнее время?

Врач может предложить сделать рентген нижней части спины. Регулярные рентгены не покажут грыжу межпозвонкового диска, но дадут доктору информацию о том, сколько износа присутствует в позвоночнике, и может показать другие причины проблемы.
Наиболее распространенный тест сегодня для диагностирования грыжи межпозвонкового диска – магнитно-резонансная томография (МРТ). Этот тест является безболезненным и очень точным. Насколько известно, он не имеет никаких побочных эффектов и почти полностью заменил такие тесты, как миелограмма и компьютерная томография (КТ), а лучший тест делается после рентгена, если подозревается грыжа межпозвонкового диска.
Иногда МРТ не раскрывает всю историю. Тогда могут быть предложены другие тесты. Миелограмма, как правило, в сочетании с КТ, может быть необходима, чтобы дать пациенту столько информации, сколько возможно. Тем не менее, если не было подтверждено, что боль исходит от грыжи межпозвонкового диска, могут быть проведены дополнительные, более специализированные тесты. Электрические испытания (например, ЭМГ и ССП) могут подтвердить, что при боли в ноге, на самом деле, задействованы ближайшие из поврежденных нервов. Эти испытания могут потребоваться до принятия решения приступить к операции.
— Медицинский осмотр. После принятия истории врач назначит пациенту медицинский осмотр. Это позволит врачу исключить возможные причины боли и постараться определить источник проблемы. Будут рассмотрены те области тела пациента, в которых он испытывает боль – в шее, нижней части спины, руках, ногах и т.д.
Ниже приведены некоторые моменты, которые проверяются при типичном обследовании:
— Движение позвоночника и шеи. Есть ли боль, когда пациент крутится, изгибается или двигается вперед? Если да, то где? Он потерял некоторую гибкость?
— Слабость. Мышцы будут проверены на прочность. Пациента могут попросить, чтобы он попытался толкнуть или поднять руку или ногу.
— Боль. Врач может попытаться определить, есть ли у пациента слабость и боль в определенных областях.
— Сенсорные изменения. У пациента спросят, может ли он почувствовать определенные ощущения в конкретных областях ноги или руки.
— Рефлекторные изменения сухожильных рефлексов могут быть подвергнуты испытанию, например, под коленной чашечкой и под ахилловым сухожилием на лодыжке.
— Двигательные навыки. Пациента могут попросить походить на носках или пятках.
— Неврологический тест. Выпячивание диска связано со спинномозговыми нервами, поэтому врач будет оценивать сенсорную реакцию разных частей тела, которые могут пострадать от выпячивания диска.
Прямой тест на ноги. Это испытание проводится врачами для пациентов в возрасте до 35 лет. В этом тесте больной ложится прямо на плоскую поверхность, и врач поднимает его больную ногу с прямым коленом. Если пациент сообщает о боли, то врач может диагностировать, что он страдает от выпячивания диска в нижней части спины.
Пациенту может быть предложен ряд диагностических тестов. Тесты должны выбираться с учетом того, что по подозрению врача является причиной боли. Ниже приведены наиболее распространенные диагностические тесты:
— Рентгеновские лучи. Рентген — безболезненная процедура, которая использует радиоактивные материалы, чтобы сфотографировать кости. Если врач подозревает позвоночную дегенерацию, Х-лучи могут быть использованы для проверки уменьшения высоты пространства между дисками, костных шпор, нервного пучка склероза, грани гипертрофии (увеличения) и нестабильности во время сгибания или расширения конечностей. Рентген показывает кости, но не мягкие ткани. Таким образом, они будут использоваться, если подозреваются переломы, инфекции или опухоли. Во время рентгена пациенту будет предложено лежать неподвижно на столе и занимать определенные положения тела во время фотографирования его позвоночника.
— МРТ — довольно новое испытание, которое не использует излучение. При использовании магнитных и радиоволн, МРТ создает компьютерную графику. Лучи МРТ могут «прорезать» несколько слоев позвоночника и показать возможные аномалии мягких тканей – таких, как нервы и связки. МРТ также может быть целесообразно для проверки потери воды в диске, аспекта совместной гипертрофии (увеличения), стеноза (сужения позвоночного канала) или грыжи межпозвонкового диска (выступ или разрыв межпозвонкового диска). Во время МРТ пациент должен лечь на стол. Сканер компьютера сделает множество фотографий, которые будут затем наблюдаться и контролироваться специалистами. Некоторые новые МРТ-машины, называемые «открытой магнитно-резонансной томографией», вероятно, будут более удобными для пациентов, которые испытывают клаустрофобии. Процедура занимает 30-60 минут.
— КТ. Это тест, который похож на МРТ и рентген, потому что может показывать и кости, и мягкие ткани. Компьютерная томография также в состоянии производить рентгеновские «срезы» из позвоночника, что позволяет каждому отделу быть рассмотренным отдельно. Сканирование формирует набор изображений поперечного сечения, которые могут показать такие проблемы диска и дегенерации костей, как остеогенез или цилиндрическую грань гипертрофии. Томография не так ясно видна, как рентген или МРТ. Для того, чтобы мягкие ткани легче увидеть, нужно делать КТ в сочетании с миелограммой.
Как и МРТ, при КТ-сканировании пациент должен лечь на стол, который вставляется в сканер. Сканер, по существу, рентгеновская трубка, которая вращается по кругу и делает множество фотографий. Процедура занимает 30-60 минут.
— Миелограмма. Миелограмма — исследование, которое используется, чтобы исследовать позвоночный канал и спинной мозг. В ходе этого испытания в спинной мешок вводится специальный рентгеновский краситель. Это потребует спинномозговой пункции, выполняемой врачом. Эта процедура выполняется путем введения тонкой иглы в нижнюю часть спины и спинномозговой канал. Через иглу вводится краситель, который смешивается со спинномозговой жидкостью. Краситель появляется на рентгеновских лучах. Поэтому, при проявлении рентгеновских снимков, могут быть видны контуры спинного мозга и нервных корешков, то есть, проблемы диска и кости шпор.
Для проведения миелограммы пациент лежит на вращающемся столе. Рентгеновские лучи с потоком красителя через спинную область помогают врачам определить, есть ли какие-либо необычные углубления или ненормальные формы. Эти углубления могут быть от грыжи или выпуклого диска, поражения, опухоли, травмы или корешков спинномозговых нервов. Миелограмма часто сочетается с КТ – в целях получения лучшего представления спинного хребта в поперечном сечении.
Во многих случаях МРТ заменяет и миелограмму, и КТ. Иногда миелограмма показывает проблему лучше, чем МРТ, но она используется реже, чем МРТ.
— Сканирование костей. Сканирование костей может быть использовано для обнаружения проблем в области позвоночника. Для этого вводят радиоактивные химические вещества в кровь через капельницу. Эти вещества прикрепляются к любой области кости, в которой в данный момент происходят быстрые изменения. Специальная камера делает снимки той области скелета, в которой имеется проблема.
Проблемные зоны бывают показаны как темные области на пленке. Это потому, что химический индикатор направляется прямо в места, где есть проблема. В течение нескольких часов множество индикаторов накапливается в проблемной области. Химические радиоактивные вещества посылают излучения, которые могут быть обнаружены камерой. Камера определяет «горячие точки» или конкретные проблемные области.
Сканирование костей очень полезно, когда неясно, где именно проблема локализуется в костях человека. Возможность сделать снимок, на котором загораются области, где есть проблема, кажется, позволяет врачу точно определить, где искать следующую. После определения проблемных участков могут быть сделаны другие тесты, которые покажут больше аспектов этих конкретных участков. Сканирование костей может помочь определить проблемные области – такие, как опухоли костей и компрессионные переломы. Сканирование костей также может быть использовано для определения плотности костной ткани и для разжижения костей в состоянии остеопороза.
— Электромиограмма (ЭМГ). ЭМГ — это тест, который выявляет функции нервных корешков в позвоночнике. Тест проводится путем вставки крошечных электродов в мышцы нижних конечностей. Глядя на аномальные электрические сигналы в мышцах, ЭМГ может показать, раздражен ли или защемлен нерв, когда он покидает позвоночник. Проанализируйте, как вы проверяете провода на лампе. Если вы поместите рабочую лампочку в лампу, и лампочка загорается, вы предположите, что проводка в порядке. Однако что, если лампочка не загорается? Можно смело предположить, что, вероятно, что-то не так с проводкой или произошло короткое замыкание. Используя мышцы как лампочку в лампе, ЭМГ способна определить состояние нервов, которые обеспечивают эти мышцы напряжением, как провода в лампе. Если машина ЭМГ считает, что мышцы (лампочка) не работают должным образом, врач может предположить, что нервы (электропроводка), должно быть, где-то зажаты.
— Аспект совместной блокировки. Как и любой сустав в организме, суставы могут вызвать боль, если они раздражены или воспалены. Аспектом совместной блокировки представляет собой процедуру, в которой местные анестетики (такие, как Лидокаин или Новокаин) вводят в аспект совместной блокировки. Этот же тип препаратов используется у стоматолога, чтобы заглушить челюсть или зашить разрыв. Лидокаин фактически замораживает области вокруг аспекта совместной блокировки. Если все боли пациента уходят, врач может предположить, что в аспекте совместной блокировки есть проблемы.
— Анализ крови. Могут быть сделаны лабораторные исследования, чтобы проверить проблемы, которые не связаны с ухудшением позвоночника. Другие тесты могут помочь определить наличие таких серьезных проблем, как инфекции, артрит, рак, аневризма аорты. Наиболее частым тестом в лаборатории является забор крови.

— Дискография. Дискография – это рентгенологическое исследование межпозвонковых дисков. Этот тест используется, чтобы определить, какой диск (какие диски) повреждены и нужна ли операция. Испытание проводят путем введения красителя в центр трещины в диске (ах). Краситель делает диск хорошо видным на рентгеновской пленке и экране флюороскопа. Этот тест лучше, чем рентген или миелограмма для определения, есть ли проблемы в диске. Краситель помогает врачу поставить точный диагноз. Простой рентген показывает только позвонки, а миелограмма лучше для оценки позвоночного канала.
Грыжа диска не обязательно означает, что нужно делать операцию. В большинстве случаев грыжа межпозвонкового диска не требует хирургического вмешательства. Лечение ее зависит от симптомов, а также зависит от того, симптомы становятся все хуже и хуже — или же они становятся все лучше. Если симптомы становятся все хуже и хуже, более вероятно, что врач может предложить операцию. Если симптомы становятся все лучше, он может предложить смотреть и ждать, не исчезнут ли симптомы совсем. Многие люди, которые изначально имеют проблемы, связанные с грыжей межпозвонкового диска, считают, что они полностью решаемы в течение нескольких недель или месяцев.
В зависимости от индивидуального состояния больного, могут быть рассмотрены следующие типы лечения грыжи межпозвоночного диска:
— хирургическое лечение. Этот вид лечения включает постельный режим. Лежание длительный период времени на плоской, ровной поверхности может ослабить симптомы. Если повреждение не глубокое, его можно вылечить достаточным количеством отдыха;
— противовоспалительные препараты. Эти препараты в значительной степени помогут уменьшить воспаление;
— физиотерапия. Полезна для людей с выпячиванием межпозвоночного диска. Некоторые предписанные упражнения помогают облегчить боль и уменьшить симптомы;
— стероидные инъекции. Стероиды вводят, чтобы снизить воспалительную реакцию.
— Наблюдение. Не нужно никакого лечения, кроме осмотра врача, чтобы убедиться, что проблема не прогрессирует. Если боль терпимая, и нет прогрессирования слабости или онемения, врач может предложить просто наблюдать за симптомами и ждать.
— Отдых. Если боль является более серьезной, то, возможно, потребуется несколько дней перерыва в работе и уменьшения деятельности на некоторое время. После нескольких дней пациент должен мобилизовать себя: начать постепенно программы пешеходных прогулок и увеличивать расстояние ходьбы каждый день.
— Обезболивающие. В зависимости от тяжести боли могут быть использованы различные подходы, чтобы помочь управлять болью с помощью лекарств. Обезболивающие без рецепта – такие, как Ибупрофен, Тайленол и некоторые новые противовоспалительные препараты могут помочь уменьшить боль. Пациент должен убедиться, что он точно следует инструкциям. Если эти типы лекарств не контролируют боль, то врач может прописать таблетки сильнее — наркотические и ненаркотические обезболивающие. Наркотические обезболивающие очень сильны, но и очень затягивают. Ненаркотические обезболивающие меньше затягивают, но несколько менее эффективны, чем наркотики. Большинство врачей не любят прописывать наркотики более чем на несколько дней или недель.
— Эпидуральная инъекция стероидов (ЭИС). ЭИС, как правило, зарезервирована для более сильных болей из-за грыжи межпозвонкового диска. ЭИС обычно предлагается, если операция не сразу становится вариантом лечения, чтобы попытаться уменьшить боль. ЭИС успешна, вероятно, только в сокращении боли от грыжи межпозвонкового диска примерно в половине случаев из всех, в которых она используется.
Хирургическое лечение необходимо для пациентов, которые не реагируют на любой другой безоперационный метод. Хотя оно назначается редко, но оно необходимо в некоторых случаях. Хирургические методы лечения могут включать микродискэктомию – это наиболее распространенный хирургический метод, включающий удаление дисковых фрагментов, которые давят на спинномозговой нерв. Хотя этот хирургический метод имеет и некоторые «плюсы», в некоторых случаях он может быть не эффективным (есть и «минусы»). Хирургическое вмешательство в ряде случаев может вызвать такие осложнения, как: воспаление, повреждение нервов, гематома (скопление крови вокруг нерва) и рецидив грыжи межпозвоночного диска.

Эта процедура выполняется через разрез в центре задней области грыжи межпозвонкового диска. Как только разрез делается через кожу, мышцы перемещаются в сторону так, что хирург может увидеть заднюю часть позвонков. Во время операции могут потребоваться X-лучи, чтобы убедиться, что выбран правильный позвонок. Между двумя позвонками — там, где диск разрывается, делается небольшое отверстие. Это позволяет хирургу увидеть спинномозговой канал. Ламинотомия исходит из того, что обычно небольшое количество костной пластинки должно быть удалено, чтобы освободить место для работы и увидеть спинномозговой канал.
Как только это сделано, хирург перемещает нервные корешки на другие пути, чтобы увидеть межпозвонковый диск. Хирург находит в диске материал, в котором имеется разрыв в спинномозговой канал, и удаляет его. Таким образом, устраняется любое давление и раздражение на нервы позвоночника. Используя небольшие инструменты, которые помещаются внутри самого диска, он также удаляет большую часть материала из пульпозного ядра внутри диска настолько, насколько это возможно. Это делается для того, чтобы предотвратить грыжу диска снова после операции. После завершения процедуры мышцы спины возвращаются в нормальное положение вокруг позвоночника. Разрез кожи отремонтирован со швами или металлическими скобами.
— Микродискэктомия. В последнее время были улучшены инструменты для работы спинного хирурга, выполняющего ламинотомию и дискэктомию. Процедура по существу такая же, как традиционный способ удаления разрыва диска, однако она требует гораздо меньшего разреза. Преимущество этой процедуры по сравнению с традиционным подходом — то, что во время операции делается значительно меньшее повреждение нормальных отделов позвоночника. Пациент может быстрее восстановиться.

— Эндоскопическая дискэктомия. Во многих хирургических процедурах произошла революция с помощью специальных телекамер. Процедуры все те же, но теперь делаются совсем небольшие надрезы, чтобы вставлять специальные, увеличенные телекамеры в спинномозговой канал, чтобы хирург мог видеть материал диска. Через эти небольшие разрезы вводятся камера и некоторые другие хирургические инструменты. Врач наблюдает за операцией не через микроскоп, а на экране телевизора — в то время, как он пользуется специально разработанными инструменты для удаления материала диска.
Хрящи коленного сустава теперь обычно удаляются с помощью артроскопа, а желчные пузыри — лапароскопически. Такой же подход развивается в хирургии позвоночника. Есть мнение, что если микродискэктомия может меньше нанести ущерба из-за меньшего разреза, эндоскопическая дискэктомия могла бы быть еще более безопасной. Эта хирургическая процедура все еще развивается и пока широко не используется. Она имеет то преимущество, что допускает самые меньшие повреждения нормальных тканей вокруг позвоночника во время операции. Это может привести к еще более быстрому восстановлению и меньшим осложнениям.
— До операции. Еще до операции могут быть осложнения грыжи межпозвонкового диска. Самое серьезное осложнение — развитие синдрома конского хвоста. В результате очень большой фрагмент материала диска разрывается в спинномозговой канал в области, где нервы, прежде чем они покинут позвоночник, контролируют кишечник и мочевой пузырь. Давление на эти нервы может вызвать в них необратимые повреждения. В этом случае пациент может потерять возможность контролировать свой кишечник и мочевой пузырь, а это серьезная проблема. К счастью, она также и редкая. Если врач подозревает, что это происходит, он будет рекомендовать операцию немедленно, чтобы попытаться убрать давление от нервов.
— Во время операции. Многие осложнения могут возникнуть во время операции. Всегда во время какой-либо операции существует риск осложнений из-за анестезии.
Осложнения, которые возможны во время удаления грыжи межпозвонкового диска:
— повреждение нерва. Удаление грыжи межпозвонкового диска требует работы вокруг нервов позвоночника. В ходе операции эти нервы могут быть повреждены. Если это произойдет, у пациента, возможно, будет необратимое повреждение нерва. Это может привести к необратимому онемению, слабости или боли в области ноги, куда нерв передвигается;
— дуральный мешок — мешок водонепроницаемой ткани, твердой мозговой оболочки, охватывающей спинной мозг и спинномозговые нервы. Слеза в этом покрытии может произойти во время операции. Это не редкость — дуральная слеза во время любого типа хирургии позвоночника. Все просто ремонтируется и обычно заживает без осложнений. Иначе слеза не может зажить. А значит, может продолжать течь спинномозговая жидкость. Позже это может вызвать проблемы. Утечка спинной жидкости может привести к спинной и головной боли. Утечка также может увеличить риск заражения спинномозговой жидкости – так называемому «спинному менингиту». Если дуральную утечку не отгородить быстро, то, возможно, потребуется вторая операция для восстановления слезы в твердой мозговой оболочке.
— После операции. Некоторые осложнения не показывают до окончания операции, некоторые появляются довольно быстро, а некоторые могут стать очевидными лишь спустя несколько месяцев. К ним относятся:
— Инфекция. Любая хирургическая операция, в том числе операция на позвоночнике, дает небольшой риск инфекции. Заражение может произойти в разрезе кожи, внутри диска или в спинномозговом канале вокруг нервов. В случае появления инфекции, которая включает только разрез кожи, могут потребоваться только антибиотики. Если инфекция включает области спинномозгового канала или диска, может потребоваться повторная операция для ее уничтожения. Антибиотики после второй операции также будут нужны.
— Повторные грыжи. Существует всегда шанс (около 10-15 процентов), что на том же диске грыжа может возникнуть снова. Это наиболее вероятно в первые шесть недель после операции, но может произойти и в любое другое время. Пациенту в таком случае может понадобиться повторная операция.
— Постоянные боли. Иногда эти операции не работают. Пациент может продолжать испытывать боль по многим причинам. Иногда нервы, на самом деле, страдают от давления со стороны грыжи диска и могут не восстановиться полностью. Также может возникнуть рубцовая ткань вокруг нервов через неделю после операции, что вызывает боль, похожую на ту, что была у больного до операции. Боль также может быть от других проблем в спине, которые не были исправлены удалением грыжи межпозвонкового диска.
— Остеохондроз. Любое повреждение диска может привести к дегенерации спинного сегмента. Диск, который был прооперирован, и часть которого была снята, определенно был ранен (травмирован). Разработка дополнительных проблем со спиной в области, где диск был удален, дает не уверенный, но высокий шанс. Эта ситуация может потребовать повторной операции, если боль от дегенеративного процесса становится тяжелой. Это обычно занимает несколько лет.
Упражнения являются жизненно важными для восстановления и поддержания здорового позвоночника. Это часть долгосрочного управления здоровьем и снижения рисков. После операции врач скорее всего порекомендует показаться физиотерапевту, прежде чем начать тренировки. Регулярные физические упражнения являются самым основным способом борьбы с проблемами спины. Пациент должен вполне убедиться, что выбранные им упражнения являются эффективными и безопасными для его конкретного случая.
Реабилитация зависит от степени боли и от других симптомов, которые также принимаются во внимание.
— Электростимуляция. Этот физиотерапевтический метод включает размещение электродов как можно ближе к области выпячивания диска.
— Лазерная терапия. Она включает в себя свет определенной интенсивности, который подается на пораженной участки.
— Ультразвуковая терапия. Это аналогичное светотерапии лазерное лечение. Разница состоит в том, что здесь вместо световых волн используются ударные волны.
— «Горячая» или «холодная» терапия. Прямое применение горячих и холодных пакетов (или ванн) уменьшает симптомы и обеспечивают успокаивающее действие. Как правило, это можно сделать легко даже у себя дома.
Научные исследования показали, что люди, которые регулярно занимаются спортом, имеют гораздо меньше проблем со своей спиной. Это помогает укрепить мышцы спины, которые соответствуют позвоночнику. Это может снизить риск падений и травм, укрепить мышцы живота, руки и ноги, помочь спине. Растяжка снижает риск мышечных спазмов. Кроме того, упражнения с подшипниками помогают предотвратить потерю костной массы, вызванную остеопорозом, и снизить риск компрессионных переломов. Аэробные упражнения, которые дают прилив адреналина и частоту пульса, показаны как хорошие обезболивающие. Природные химические вещества для борьбы тела с болью — эндорфины — во время тренировок высвобождаются и фактически уменьшают боль.
Поскольку есть различные причины травмы спины, чрезвычайно важно содействие в осведомленности широкой общественности о том, как избежать или предотвратить боли в спине. Образованность и осведомленность должны распространяться среди людей, особенно тех, чей вес выше допустимой для них нормы. Плохая осанка часто бывает у малоподвижных людей, поэтому все те, кто вынужден много сидеть в течение длительного времени, должны сделать все, чтобы выровнять свою спину и сохранить ее правильное положение — так, чтобы не возникло деградации межпозвоночных дисков.
Упражнения. Это самая важная практика, которая спасает от различных проблем спины. 8 лучших упражнений при грыже межпозвоночного диска, указанных ниже, могут помочь больному после травмы и помочь предотвратить дальнейшее вырождение диска, а также — в других, связанных с этим, проблемах.
Следующие виды исследований осуществляются разными учеными и медицинскими работниками с целью найти методы терапии для лечения ряда заболеваний спины:
— лечение стволовыми клетками. Это техника, благодаря которой некоторые взрослые стволовые клетки индуцируются в пострадавший участок ткани – для того, чтобы можно было вылечить больную ткань. Стволовые клетки обладают эффективной и мощной дифференциацией в клетках, в которые они имплантированы. Медицинские исследователи утверждают, что стволовые клетки в ближайшем будущем помогут вылечить диабет, рак, болезнь Хантингтона (хорея Гентингтона) и неврологические заболевания. Кроме того, доклиническое действие этой терапии необходимо для более глубокого понимания возможностей работы этих стволовых клеток в организме человека и их взаимодействия с больной или вырожденной тканью;
— замена межпозвоночного диска искусственным диском. Проводилось исследование, в котором 350 пострадавших человек получили заменитель диска, поскольку какой-то из их родных межпозвоночных дисков был практически вырожденным. Эта операция показала значительные положительные результаты у 50 пациентов, у других – хоть и медленное, но восстановление, и только 12 из испытуемых нуждались в повторной операции. Таким образом, эта терапия помогает в лечении этого заболевания в течение длительного промежутка времени. Дальнейшее продвижение в этой технике приведет к всемирному принятию этого метода лечения межпозвоночного диска.
источник