Физиотерапия в реабилитации после операций на позвоночнике
Физиотерапия — один из важнейших компонентов реабилитации практически при всех заболеваниях, но особенно в лечении заболеваний позвоночника и опорно-двигательного аппарата. В основе физиотерапии лежит воздействие на ткани организма природных и физических факторов, таких как тепло, холод, ультразвук, электрический ток различной частоты, магнитное поле, лазер и т. д.
Основная цель физиотерапии — это улучшение процессов метаболизма, микроциркуляции в тканях, а также стимуляция репаративных процессов, то есть, ускорение заживления ран. Кроме того, физиотерапия оказывает и обезболивающий эффект, а также снимает мышечное напряжение и одновременно позволяет поднять тонус ослабленных мышц.
Среди основных методов физиотерапии, которые применяются на этапе реабилитации, можно отметить такие, как электромиостимуляция, фоно- и электрофорез, УВЧ, парафиновые аппликации, ультразвук, магнитотерапия и другие.
Электромиостимуляция — это воздействие на мышцы переменным электрическим током слабой силы и напряжения. Электромиостимуляция вызывает глубокие мышечные сокращения, укрепляет мышцы, улучшает их тонус. Интересен тот факт, что электромиостимулятор может заставить мышцу работать на 100% ее сократительной способности, в то время как произвольная сократимость мышц составляет лишь 30% ее потенциала. На этапе реабилитации после операции на позвоночник такое укрепление мышечного корсета вокруг позвоночника играет важную роль в стабилизации позвоночного столба. Электромиостимуляция позволяет расслабить мышцы в случае их перенапряжения, а кроме того, она позволяет убрать жировые отложения, воздействуя, прежде всего на зоны, наиболее нуждающиеся в этом.
Электромиостимуляция позволяет усилить крово- и лимфообращение в области стимулируемых мышц позвоночника или живота, улучшает доставку питательных веществ и выведения шлаков и токсинов, при этом в мышцах не накапливается молочная кислота, вызывающая характерные болевые ощущения после физических упражнений.
Существуют противопоказания в применении миостимуляции:
- неприязнь электрических импульсов;
- заболевания сердечно-сосудистого характера, щитовидной железы;
- беременность;
- периоды менструации;
- эпилепсия;
- использование кардиостимуляторов;
- воспаления и опухоли различной стадии.
Другой популярный метод физиотерапии — это электрофорез. Электрофорез — это метод местного введения лекарственных веществ в ткани с помощью постоянного тока. Данный метод имеет преимущество перед традиционным применением лекарственных веществ, так как препарат в этом случае попадает непосредственно в нужное место, практически не влияя системно на весь организм, следовательно, гораздо уменьшается риск его побочных эффектов. Сам метод безболезненный и практически не имеет особых противопоказаний. При электрофорезе на участок, куда врач хочет ввести лекарственное средство, накладывается пластина аппарата для электрофореза, а другая пластина ставится на противоположную сторону. Под пластину ставится ткань, смоченная в препарате. Под действием постоянного электрического тока молекулы препарата начинают транспортироваться вглубь.
Преимущества электрофореза по сравнению с другими методами лечения
При использовании метода электрофореза лекарственное средство сохраняет в организме свое специфическое действие и не оказывает общего токсического действия на организм.
С помощью электрофореза возможно введение сразу несколько лекарственных веществ в любой по размерам и локализации участок тела пациента.
При электрофорезе в толще кожи создается так называемое депо лекарственного вещества, которое может оказывать воздействие значительно дольше (до 3 недель).
При электрофорезе лекарственное средство медленно выводится из организма и обеспечивает пролонгированный эффект.
Электрофорез не влияет на нормальную жизнедеятельность ткани в области введения.
Электрофорез позволяет дозировать количество вводимого лекарственного средства путем изменением размера электрода, концентрации раствора, силы тока или просто продолжительности воздействия.
Фонофорез — по своей сути аналогичен электрофорезу, но для введения лекарственного вещества применяется ультразвук вместо электрического тока. Механизм фонофореза основан на воздействии на ткани механических колебаний с частотой свыше 16 кГц (а это и есть ультразвук). Они оказывают на клетки своеобразный микромассаж, проникая вглубь до 6 см. Под влиянием фонофореза происходит активация клеточного обмена, лимфодренажа и местного кровообращения. Ультразвук улучшает процессы заживления, репарации, уменьшает выраженность отеков, оказывает противовоспалительное и обезболивающее действие. Проникающие при фонофорезе активные вещества, как и при электрофорезе, накапливаются, образуя «кожное депо», из которого они постепенно поступают в кровь.
УВЧ-терапия — наверное, один из самых часто встречающихся методов физиотерапии. УВЧ-терапия относится к методу электролечении. В его основе лежит воздействие на ткани пациента импульсов электрического поля ультравысокой частоты (УВЧ). При УВЧ-терапии обычно применяется ультравысокая частота в 40,68 МГц.
Механизм действия магнитного поля при УВЧ-терапии похож на механизм действия индуктотермии. Под действием УВЧ в тканях возникает тепло за счет вихревых токов.
Эффект воздействия УВЧ-терапии связан с усилением местного кровообращения в тканях, увеличения количества лейкоцитов которые стимулируют образование коллатеральных сосудов, длительной гиперемией, ускорением проведения импульсов по нервному волокну, повышение регулирующей функции нервной системы и т. д. УВЧ также оказывает выраженное обезболивающее и регенерирующее действие на ткани пациента.
Парафиновые аппликации — еще один популярный метод теплового воздействия на ткани пациента. Парафиновые аппликации оказывают болеутоляюще и противовоспалительное действие, улучшают лимфо- и кровообращение в тканях, активизируют метаболические процессы, восстанавливают проводимость нервных импульсов и снимают мышечные спазмы. Парафиновые аппликации нашли широкое применение в реабилитации и консервативном лечении заболеваний опорно-двигательного аппарата и дегенеративных заболеваний позвоночника.
Парафинолечение имеет ряд противопоказаний — гипертоническая болезнь II-III стадии, доброкачественные и злокачественные опухоли, острые воспалительные заболевания, туберкулез, циррозе печени, эндокринные заболевания и склонность к кровотечениям.
Парафин обладает высокой теплоемкостью, благодаря чему он может долго удерживать в себе тепло и выделять его, оказывая выраженный прогревающий эффект на ткани. При использовании парафиновых аппликаций не возникает перегрева тканей, так как при застывании на поверхности кожи образуется парафиновая пленку, температура которой быстро падает до температуры кожи. Воздушный слой между этой пленкой и кожей защищает кожу и подлежащие ткани от горячих слоев парафина.
Для медицинских целей применяется специальный белый парафин. Горячий парафин наносится только на сухую кожу. Парафин разогревается за час до 60-80° и становится жидким. После этого ему дают немного остыть, примерно до температуры 55-60°, а затем берут обычную плоскую кисть и наносят несколько слоев парафина на больное место, захватив и соседние, здоровые участки. Толщина слоя парафина после нанесения составляет в среднем 1-2 см. Парафин быстро застывает, образуя плотный твердый слой. Поверх застывшего парафина кладется вощеная бумага или клеенка, чтобы надежно покрыть всю площадь парафина, после чего он накрывается махровым полотенцем или другой тканью.
Длительность применения парафиновых аппликаций составляет 30-60 минут, после чего парафин снимается деревянным шпателем. В целом, парафиновые аппликации проводятся через день или ежедневно, обычно вечером, за полтора-два часа до сна.
Детензор-терапия — современный метод физиотерапии, который применяется как в комплексе консервативного лечения заболеваний позвоночника, так и на этапе реабилитации после операций и травм позвоночника. Детензор-терапия представляет собой щадящее вытяжение и разгрузку позвоночника. Этот метод в настоящее применяется для коррекции нарушений в области позвонков, устранения болей в спине, а также улучшения функции внутренних органов, стимуляции микроциркуляции в тканях и улучшения метаболических процессов в межпозвонковых дисках. Детензор-терапия, как и многие другие физиотерапевтические методы, улучшает лимфодренаж в тканях, микроциркуляцию и восстанавливает функции центральной и периферической нервной системы.
Суть метода детензор-терапии довольно проста и заключается в вытяжении позвоночника под действием собственного веса тела пациента. Эта система разработана доктором Куртом Кинляйном в Германии еще в 1980 году. С тех пор этот метод физиотерапии успешно применяется в реабилитации и консервативном лечении позвоночника и характеризуется стойким положительным эффектом.
Вытяжение позвоночника при детензор-терапии происходит в условиях релаксации в сочетании с функциональным положением позвоночника с учетом его физиологических изгибов. Это возможно при использовании специальной конструкции системы вытяжения детензор-терапии.
Детензор-терапия показана при острых и хронических дегенеративных заболевания позвоночника, грыжах межпозвонковых дисков, остеохондрозе и радикулите, искривлении позвоночника (при сколиозе, например), в комплексном лечении компрессионных переломов, а главное — в процессе реабилитации после травматических повреждений.
Ударно-волновая терапия (УВТ) — один из наиболее актуальных методов физиотерапии при лечении заболеваний опорно-двигательного аппарата и позвоночника, эффективность которого достигается почти в 90% случаев. Этот метод нашел широкое применение в основном в консервативной терапии дегенеративно-дистрофических изменений в костно-мышечной ткани. Отметим, чл с каждым годом возрастает число людей с дегенеративными заболеваниям позвоночника и суставов, причем как в нашей стране, так и за рубежом. Важным шагом в решении данной проблемы послужило открытие в Европе метода экстракорпоральной ударно-волновой терапии. По своей эффективности консервативный метод ударно-волновой терапии можно даже сравнить с хирургическим лечением. Его главным преимуществом перед оперативными методами является отсутствие осложнений, риск которых всегда сопровождает хирургические методы лечения, так как УВТ — это совершенно неинвазивный метод.
Суть метода ударно-волновой терапии заключаются в воздействии звуковой (акустической) волны, которая передает энергию на проблемную область. Глубина проникновения такой акустической волны может достигать 7 см. Ударно-волновая терапия оказывает стимулирующее действие на процессы регенерации и репарации. УВТ также оказывает довольно быстрое и эффективное обезболивающее действие, снимает мышечные спазмы и напряжение, улучшает трофику тканей позвоночника и вокруг суставов, разрыхляет известковые отложения и участки фиброза в тканях позвоночника и суставов, а также повышает выработку коллагена, а кроме того, ускоряет метаболизм в тканях, куда направлена акустическая волна.
УВТ в настоящее время широко применяется в лечении таких состояний, как:
- реабилитация после операций на позвоночник по поводу его травм (переломы позвонков) или дегенеративных заболеваний (остеохондроз, грыжи дисков и т. д.).
- боли в области плеча (тенденит, синдром «столкновения»).
- эпикондилит (т. н. «теннисный» локоть).
- экзостозы соединений мелких суставов в 1 ст. артроза.
- боли в ладонной части запястья.
- бурсит с болевым синдромом в области бедра.
- боли в области паха.
- боли в области коленной чашечки (коленная тендинопатия).
- боль в области прикрепления подколенных сухожилий.
- ахиллодиния (воспаление сумки под ахилловым сухожилием позади пяточного бугра).
- пяточная шпора.
- триггерные точки
- отложение солей в суставах.
- последствия переломов костей и суставов.
- при спортивных травмах.
Главные области применения УВТ — это ортопедия, травматология, реабилитационная медицина и спортивная медицина.
Ударно-волновая терапия противопоказана в случае, если в проблемной области находятся крупные кровеносные сосуды, при нарушении свертываемости (повышенной кровоточивости), беременности, инфекционных заболеваниях и злокачественных или доброкачественных опухолях.
Основной курс УВТ состоит в среднем из 3 — 5 сеансов, с интервалом от 5 до 10 дней. Процедура УВТ длится от 10 до 30 минут.
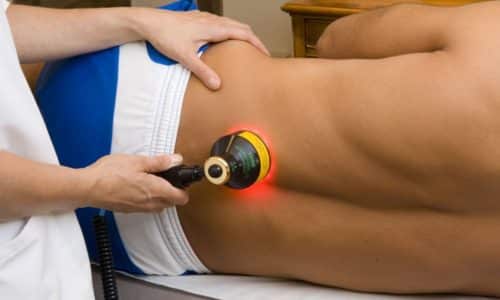
Одно из ведущих мест в современной реабилитационной медицине, а также в консервативном лечении заболеваний опорно-двигательного аппарата занимает лазеротерапия. Как известно, лазер — это поляризованный свет. В результате воздействия лазером на ткани включаются механизмы саморегуляции и происходит мобилизация естественные силы организма.
Эффект лазерной терапии заключается в устранении болей, отеков в тканях, противовоспалительном действии, стимулирующем влиянии на иммунную систему, противоаллергенном эффекте, репаративном действии (т. е., улучшении процессов заживления). Лазеротерапия стимулирует также обменные процессы при дегенеративно-дистрофических заболеваниях позвоночника и суставов.
Лазеротерапия нашла широкое применение в лечении огромного спектра заболеваний: от патологии кожи и подкожно-жировой клетчатки до заболеваний дыхательной, сердечно-сосудистой и мочеполовой систем, а также нервной системы, эндокринной патологии и заболеваний опорно-двигательного аппарата.
В лечении заболеваний опорно-двигательного аппарата лазеротерапия характеризуется обладает значительной эффективностью и дает положительный эффект в большинстве случаев. Лазеротерапия показана при:
- дегенеративных заболеваниях позвоночника (межпозвонковые грыжи, протрузии дисков, остеохондроз, радикулиты)
- заболевания суставов и костной ткани (эпикондилит плечевой кости, бурситы, артриты и артрозы, контрактуры суставов)
- заболевания и травмы связок и суставов
- заболевания мышц (миозиты)
- заболевания сухожилий (тендиниты)
- заболевания посттравматического характера.
Лазеротерапия позволяет во многих случаях сократить время проведения консервативного лечения, предупреждает переход острой стадии заболевания в хроническую. Стоит отметить, что эффективность лазеротерапии довольно высока, а побочных эффектов или осложнений у нее практически нет, что делает этот метод надежным и доступным направлением в физиотерапии.
В настоящее время в реабилитации после травм позвоночника и операций на нем используются следующие виды лазерного излучения: инфракрасное и красное. Инфракрасное излучение отличается тем, что оно проникает глубже в ткани, а красное больше подходит для лечения поверхностных областей. Кроме того, лазеротерапия может быть как непрерывной, так и импульсной. Тот или иной вид лазера и режим его применения выбирает врач-физиотерапевт. Кроме того, лазер применяется также в сочетании с другими методами физиотерапевтического воздействия, например, с магнитотерапией или воздействием лазерным излучением на акупунктурные точки.
Магнитотерапия — давно известный и широко популярный метод физиотерапии, который применяется как в консервативном лечении различных заболеваний, так и в процессе реабилитации после операций на позвоночнике и опорно-двигательном аппарате. Магнитное поле оказывает общесистемное оздоравливающее воздействие на весь организм, активируя так называемые компенсаторно-приспособительные механизмы и внутренние резервы организма пациента.
Магнитотерапия способствует улучшению кровоснабжения головного и спинного мозга, насыщению миокарда сердца кислородом, что благотворно сказывается на артериальном давлении, уровне сахара в крови, иммунитете, а также функции внутренних органов. Приборы для магнитотерапии последнего поколения дают возможность создавать частоту магнитного поля аналогичную частоте биоритмов пациента, что положительно влияет в целом на лечебный эффект магнитотерапии.
Эффект магнитотерапии сводится к основным эффектам многих физиотерапевтических методов. Магнитотерапия эффективно дополняет другие составляющие комплексного реабилитационного процесса, позволяет избежать применения лекарственных препаратов, снижая риск нежелательных побочных эффектов и достигнуть стойких положительных результатов лечения.
В современных клиниках реабилитационной медицины используется весь спектр современных физиотерапевтических методов, способствующих скорейшему восстановлению организма пациента. Нормализация окислительно-восстановительного баланса делает пациента устойчивым к стрессовому воздействию и помогает ему быстрее справиться с перенесенным оперативным вмешательством.
(495) 51-722-51 — информация по клиникам и центрам реабилитации
Реабилитационный центр Левинштейн в городе Раанана является уникальным медицинским учреждением, одним из ведущих в мире центров восстановительной медицины. Не имеющая аналогов на Западе больница специализируется на реабилитации травм головы, спинного мозга, конечностей и др. Основной контингент — пациенты, пострадавшие в дорожно-транспортных происшествиях (взрослые и дети) и в результате террористических атак. Главным фактором полного выздоровления является разработанная ведущими специалистами медицинского центра Левинштейн уникальная концепция комплексной реабилитации.
До недавнего времени отсутствовал полноценный московский реабилитационный центр, работала лишь пара-тройка государственных клиник формата «санаторий-реабилитация», чудом сохранившихся ещё с советских времён. Но, как уже отмечалось, санатории и лечение опорно-двигательной системы — понятия практически взаимоисключающие.
источник
Многие годы пытаетесь вылечить СУСТАВЫ?
Глава Института лечения суставов: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день.
Поясничная грыжа — это частая позвоночная патология, с каждым годом поражающая все больше людей, которые ведут преимущественно сидячий образ жизни и плохо питаются.
Заболевание характеризуется выпадением пульпы в межпозвоночное пространство. Затем содержимое диска сдавливает нерв, и вызывает сильные боли и нарушение функции.
Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Грыжа в поясничном отделе требует специального подхода и использования различных приспособлений в виде корсетов.
Профилактика этого заболевания строится на проведении гимнастических процедур и соблюдении диеты. Как лечить грыжу, и какое питание выбрать, чтобы снять симптомы и предупредить обострение?
Лечить патологию нужно комплексно, потому способы воздействия можно разделить на несколько групп.
- Хирургическое лечение.
- Консервативное.
- Народные средства.
- Оздоровительная гимнастика.
- Правильное питание.
Грыжа на пояснице должна удаляться хирургическим путем в том случае, когда пульпарная камера выходит наружу и сдавливает нерв.
Но до этого момента можно использовать рецепты народной медицины и включить в свое питание полезные микроэлементы.
Грыжа поясничного отдела проявляется при несвоевременном лечении, может усугубляться и вызывать сильные боли.
Чтобы снять этот симптом назначают обезболивающие наркотические и ненаркотические анальгетики.
Патологии позвоночника сопровождаются постоянной болью, потому необходимо вовремя начать курс лечения анальгетическими препаратами.
Наркотические обезболивающие препараты при грыже поясничного отдела позвоночника:
Ненаркотические анальгетики для снятия умеренной боли в пояснице:
- Диклоберл, Индометацин, Баралгин;
- жаропонижающие анальгетики — Аспирин.
Зависимо от интенсивности боли и ее продолжительности применяются вышеуказанные препараты. На ранних стадиях будет рационально использовать консервативное лечение.
Основной целью лечения является предотвращение осложнений, снятие боли и восстановление нормальной функции поясничного отдела позвоночника.
Для этого используют такие методы консервативного воздействия, как физиотерапия, оздоровительная физкультура, массажи, мануальная терапия, медикаментозное лечение, иглоукалывание.
Грыжа поясничного отдела на ранней стадии (без выпадения пульпы) поддается лечению без операции. Кроме того, именно консервативное лечение считается в современной медицинской практике наиболее действенным.
Лечение проводится с применением противовоспалительных нестероидных препаратов, это Индометацин, Пироксикам, Диклофенак. Среди миорелаксантов при грыже действенными будут препараты Сирдаул, Мидокалм.
Витамины группы В также положительно влияют на позвоночник, и способствуют нормальному проведению импульсов в поврежденном пульпой нерве, уменьшают отек и восстанавливают трофику нервных окончаний.
Новокаиновая блокада, как метод консервативного лечения устраняет болевые ощущения на определенное время, после чего повторяется.
Что касается массажей, то делать их следует аккуратно и с учетом стадии течения патологического процесса. Лечебный массаж можно проводить для улучшения кровообращения, трофики.
Но следует отказаться от этой процедуры, когда заболевание сопровождается выраженным болевым синдромом.
Криотерапия способна улучшить приток крови и уменьшить отечность. Процедура положительно влияет на восстановительный процесс в тканях, и применяется комплексно.
Этот метод наиболее щадящий, в то время как другие физиотерапевтические процедуры (ультразвук, фонофорез, магнитотерапия) могут усложнить патологический процесс в межпозвоночном пространстве.
Грыжа на пояснице в стадии защемления нерва нуждается в удалении, а после — в восстановлении функции позвонка и всего поясничного отдела. Потому после операции назначается корсет.
Лечить на ранних стадиях можно используя правильное питание, и выполняя оздоровительную зарядку. Во время гимнастических процедур и применяют специальный корсет для подержания спины.
Для чего корсет в период лечения грыжи? Положительные стороны:
- правильное искривление позвоночника, то есть поддержание физиологической кривизны и изгибов поясничного отдела;
- невозможность совершать резкие повороты, которые могут спровоцировать выпадение диска;
- правильная осанка.
Корсет используют в двух случаях.
- Хирургическое лечение требует надевать корсет в послеоперационный период.
- Для профилактики обострений.
В первом случае — корсет необходимое приспособление, чтобы сохранять в покое позвоночник в послеоперационный период. Любое неправильное движение может повредить целостность позвонка и привести к сложным последствиям. Первое — это сильная боль.
Чтобы снять боль после операции назначают обезболивающие наркотические и ненаркотические анальгетики.
Грыжа поясничного отдела может быстро прогрессировать, если не принимать какие-либо меры. Лечить ее можно не только лекарственными препаратами и удалением.
Зарядка и гимнастика для поясницы чаще выполняется, как средство профилактики, но некоторые упражнения действенны и на начальной стадии грыжи.
Зарядка должна выполняться каждое утро, но без сильной затраты энергии, а вот гимнастика — регулярно и по определенной схеме. Лечить таким способом межпозвоночную грыжу можно с разрешения специалиста.
Правила подготовки к оздоровительным упражнениям:
- использовать корсет — это обязательное условие, чтобы избежать осложнений во время физкультуры;
- график нужно устроить так, чтобы гимнастика повторялась несколько раз в день;
- корсет во время тренировок не должен двигаться, то есть хорошая фиксация будет гарантией безопасности;
- первые упражнения делаются с минимальной нагрузкой;
- нужно быть терпеливым, лечить грыжу нужно продолжительное время и комплексно.
Грыжа поясничного отдела может сопровождаться неожиданными прострелами в пояснице, потому следует избегать резких наклонов и поворотов, опять же, поможет в этом корсет.
Индивидуально подобранная гимнастика и поясничный корсет вместе с правильно составленной диетой — гарантия поддержания здоровье позвоночника и возможность избежать осложнений.
Продукты, которые рекомендуется принимать при патологических процессах в позвоночнике, богаты на витамины и необходимые организму микроэлементы.
Среди них особенно выделяют груши, орехи, ягоды, изюм, рыбные продукты, шпинат, пшеницу и другие.
Что касается вредных для позвоночника продуктов, то это мучное, сахар, мясные продукты (колбаса, сосиски), продукты, которые содержат красители и консерванты.
Кроме того, не следует употреблять:
Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
- острую пишу и слишком соленую;
- кетчупы, горчицу, хрен;
- помидоры, рис;
- любые копчености и алкогольные напитки.
Чтобы рациональная и обогащенная полезными элементами диета и гимнастика не прошли зря, следует исключить вредные привычки такие, как курение, употребление спиртных напитков и энергетиков.
Поддержать здоровье и избежать осложнений грыжи поясничного отдела позвоночника поможет здоровый сон, прогулки на свежем воздухе, утренняя зарядка и хорошее настроение.

- Осложнения после операции
- Задачи реабилитации после операции
- Принципы восстановления
- Этапы восстановления
- Реабилитационный период
- Ограничения в восстановительном периоде
- Восстановление организма
- Лечебная гимнастика после операции
После операции на межпозвоночной грыже возможны интраоперационные и послеоперационные осложнения.
В первом случае проблемы возникают еще при самой операции. Результат здесь будет полностью зависеть от навыков хирурга, используемого метода, а также инструментов врача. Возможно появление следующих проблем:
- Повреждение нерва. Межпозвоночные грыжи, как правило, находятся рядом с корешком спинномозгового нерва, давление на который и вызывает проблемы с позвоночником. При выполнении операции возможно неаккуратное действие, что приводит к повреждению нерва. В послеоперационный период может снизиться чувствительность и появиться слабость мышц в нижних конечностях.
- Нарушение твердой мозговой оболочки. Хирург устраняет проблему сразу же. Но если разрыв был незамечен, то вероятно появление сильных головных болей в послеоперационное время. Это происходит из-за регулярного подтекания жидкости из спинномозгового канала и резкого уменьшения внутричерепного давления. Негативные ощущения будут продолжаться до тех пор, пока твердая оболочка не заживет.
При осложнениях после операции возможно два проявления проблем:
Ранние осложнения: гнойно-септические и тромбо-эмболические;
- Поздние осложнения: рубцово — спаечный процесс в канале позвоночника и рецидив межпозвоночной грыжи.
Только при грамотной реабилитации в период после операции можно снизить риск возникновения поздних осложнений и полностью вернуться к нормальной жизни.
Операция по удалению межпозвоночной грыжи — это только первый этап к полному восстановлению организма. Задача хирургического вмешательства состоит только в устранении причины болезни, т. е. непосредственное удаление грыжи позвоночника. А целей реабилитации после удаления грыжи поясничного отдела позвоночника значительно больше:
Устранение всех болевых ощущений у пациента.
- Контроль здоровья и стабилизация состояния оперируемого.
- Полное восстановление подвижности суставов, мышц, конечностей. Регуляция биомеханических функций организма.
- Повышение тонуса мышц.
- Возвращения пациента к нормальной физической активности.
Все эти цели достичь можно, но только при непосредственном участии самого пациента с поддержкой врачей. Каждому человеку, перенесшему операции по удалению грыжи, необходимо разъяснить все этапы реабилитационного периода, задачи и функции. В зависимости от сложности заболевания и результата операции, восстановление пациента может длиться до 12 месяцев.
Правильно организованный период реабилитации после операции должен соответствовать следующим принципам:
- Индивидуальный подход к каждому пациенту. Курс восстановления должен быть подобран с учетом особенностей конкретного человека, его истории болезни и общего состояния.
- Комплексный подход. Контроль за состоянием пациента после операции должен осуществляться оперирующим хирургом, реабилитологом и неврологом.
При создании реабилитационного курса должны учитываться следующие факторы:
- тяжесть заболевания и его длительность;
- возраст пациента и состояние его здоровья;
- вид оперативного вмешательства.
Окончив курс, трудоспособность пациента полностью восстанавливается, а образование грыж будет сведено к минимуму.
Выделяют три периода реабилитации после операции по удалению межпозвоночной грыжи поясничного отдела:
- Ранний этап длительностью от 1 до 2 недель. В этот период происходит устранение болевых ощущений и психологическая поддержка пациента.
Поздний этап длительностью до 8 недель. Задача этого периода состоит в грамотной адаптации больного к самостоятельности в бытовых условиях.
- Отсроченный этап, который длится на протяжении всей жизни.
Принципы восстановления и структура лечения после удаления грыжи будут одинаковыми для всех типов хирургического вмешательства.
Курс реабилитации после удаления грыжи позвоночника состоит из целого ряда лечебных мероприятий, физических упражнений и процедур, которые рекомендуется выполнять в строгом соответствии с правилами.
В курс реабилитации входят:
- Наблюдение за пациентом нескольких врачей;
- Прием лекарственных средств, помогающих избежать воспаления, осложнений и болевых ощущений.
- Физиотерапевтические процедуры, которые также снижают риск появления осложнений.
Лечебная физкультура, которая служит для полного восстановления подвижности всех отделов позвоночника и укрепления мышечного корсета.
- Лечение в санаторных учреждениях.
Все эти мероприятия должны проводиться только в комплексной терапии для достижения максимального положительного эффекта от реабилитации.
На раннем этапе восстановления после операции следует придерживаться определенных ограничений:
- Любая физическая нагрузка должна осуществляться в корсете (не более 3 часов в сутки);
- Ограниченный подъем тяжестей (не более 3 кг);
- Отсутствие массажа и мануальной терапии;
- Запрет на пользование велосипедом и участие в подвижных играх;
- Запрет на сидячее положение;
- Запрет на выполнение резких движений в сторону, скручиваний позвоночника;
- Использование препаратов, не входящих в список разрешенных врачом строго запрещен;
- Контроль питание, соблюдение диеты, отсутствие вредных привычек.
Для позднего периода реабилитации существуют следующие ограничения:
- Длительное нахождение в положении сидя (особенно в транспорте);
- Физическая активность без предварительной подготовки (разминки спинных мышц);
- Переохлаждение оперируемого участка позвоночника;
Подъем тяжестей (не более 8 кг);
- Длительное использование корсета (не более 4 часов);
- Каждые 3 часа устраивать отдых в положении лежа;
- Соблюдение диеты и режима дня.
Ограничения в период восстановления направлены в первую очередь на защиту травмированного участка позвоночника от нагрузок.
Для устранения болевых ощущений пациенту выписывают следующие медикаменты:
- Противовоспалительные препараты нестероидной природы;
- Лекарства для нормализации кровообращения;
- Комплекс витаминов и иммуностимуляторов для укрепления собственного иммунитета.
В программу восстановления также входят физиопроцедуры (ультразвук и лазер), которые позволяют ускорить темпы заживления шва, а также стимулируют рост новых здоровых клеток. Назначается пациентам и электрофорез, который позволяет лекарственным средствам быстрей проникнуть в организм. Нередко врачи рекомендуют грязелечение. Такая процедура нормализует кровообращение. Электростимуляция (для улучшения питания поврежденных тканей и нервов) и магнитотерапия также имеют важное значение при восстановлении после операции. Выбор конкретных процедур делает непосредственно оперирующий врач.

После операции по удалению грыжи позвоночника нередко применят методики, основанные на воздействии температуры к оперируемому участку. При помощи парафиновых аппликаций создается тепловой эффект на позвоночник. Это позволяет улучшить кровоток, лимфообращение, восстановить проводимость нервных волокон, устранить напряжение в мышцах. При помощи льда создается холодный компресс на травмированную область позвоночника. Лед снимает спазм в мышцах, устраняет болевые ощущения, снижает риск воспаления. Холодные компрессы можно применять сразу после операции, но только с разрешения врача.
Врач после удаления грыжи составляет комплекс упражнений, выполнение которых позволяет:
- восстановить мышечный тонус;
- повысить выносливость;
- растянуть позвоночные связки и мышцы;
- улучшить кровообращение на травмированном участке;
- снизить риск появления спаек.
Сразу после перевода в палату пациенту рекомендуется выполнение следующих упражнений:
- сгибание ног в коленях;
- движение ног по кругу;
- работа стопами в различных направлениях;
- поднятие ног к животу.
После этого можно приступить к регулярным занятиям, выполнять которые придется на протяжении всей жизни:
Отжимания с прямой спиной. Вдох делается при опускании туловища, а выдох — при поднятии корпуса. Количество повторений — не менее 10 раз.
- Велосипед. Лежа на спине, ноги поднимаются и сгибаются в коленях. Совершаются вращательные движения по принципу действия велосипеда. Начальное количество повторений может быть небольшим (около 10 раз), но постепенно нагрузку нужно увеличивать (около 150 повторений).
- Приседания. Правильные и глубокие приседания отлично тренируют мышцы позвоночника.
Большой популярностью среди пациентов с удаленной межпозвоночной грыжей обладает кинезиотерапия. Комплекс упражнений разрабатывается индивидуально. Для их выполнения могут потребоваться специальные спортивные и ортопедические тренажеры. Методика основана на длительном давлении на мышцы, суставы и позвонки.
При первых появлениях болевых ощущений необходимо сразу прекратить занятия. Во время выполнения упражнений не должно быть дискомфорта или усталости.
Послеоперационное восстановление при удалении межпозвоночной грыжи — это длительный и тяжелый период для каждого пациента. Только ежедневная и систематическая работа над собой позволит достичь хороших результатов. Правильное выполнение всех рекомендаций врача, соблюдение режима питания и правильного образа жизни помогут избавиться от осложнений и вернуться к абсолютно полноценной жизни.
источник
Магнитотерапия при грыже поясничного отдела позвоночника используется в качестве вспомогательной меры. Это разновидность физиотерапии. Положительный результат обеспечивается благодаря созданию электропроводящей среды в организме человека. При этом нормализуется процесс доставки полезных веществ в тканях на участке, где сформировалась межпозвоночная грыжа. Магнитотерапия применяется на фоне лечения препаратами. Процедуры могут совмещаться с другими методиками физиотерапии (иглоукалывание, гимнастика и пр.).
Магнитотерапия при грыже поясничного отдела позвоночника используется в качестве вспомогательной меры.
Магнитотерапия назначается при заболеваниях опорно-двигательного аппарата: остеохондрозе, межпозвонковой грыже и т.д. Используется методика при лечении патологии и с целью профилактики осложнений. Процедуры назначаются в ряде случаев:
- при отечности в области появления грыжи;
- в случае возникновения болевого синдрома с разной степенью интенсивности ощущений;
- если необходимо устранить мышечные спазмы;
- с целью купирования воспалительного процесса в области возникновения выпячивания;
- при ограничении подвижности конечностей;
- если холодеют ноги;
- когда происходит потеря чувствительности;
- отмечается нарушение функции мочеполовой системы, что часто является следствием развития грыжи.
Магнитотерапия назначается в случае возникновения болевого синдрома.
Терапия, действие которой основано на использовании магнитного поля, применяется достаточно широко, несмотря на возникновение более технологичных методик. Это обусловлено рядом преимуществ:
- Отсутствие неприятных ощущений во время выполнения процедуры. Магнитотерапия проводится в комфортной для человека обстановке.
- Нет жестких ограничений по возрасту пациента. Детям процедуры назначают с осторожностью. Кроме того, магнитотерапия в данном случае выполняется специалистом.
- Есть возможность воздействовать на весь организм или только на локальный участок.
- Данный метод не вызывает привыкания.
- При необходимости и с целью ускорения восстановления организма допустимо одновременно с магнитом использовать метод точечного введения лекарственного средства.
- Существуют разные виды приборов, генерирующих магнитное поле. Некоторые оказывают местное воздействие, при этом положительный эффект отмечается в неглубоких слоях наружных покровов. Другие приборы создают магнитное поле с более высокой интенсивностью проявления, оно проникает вглубь внутренних органов.
- Допустимо проводить процедуру при обострении патологии.
В основе метода — создание прибором бегущего магнитного поля. В результате продуцируются электротоки, которые напрямую влияют на физические/химические свойства биологических жидкостей в организме. При таких условиях белки, молекулы ферментов и свободные радикалы меняют ориентацию. Благодаря этому происходит нормализация скорости внутриклеточных процессов. В результате отмечаются следующие изменения:
- восстанавливается кровоснабжение на пораженном участке;
- улучшаются свойства крови: нормализуется уровень вязкости, текучести;
- околопозвоночные мышцы лучше питаются, что происходит при условии восстановления кровотока;
- активация процессов доставки кислорода и полезных веществ к тканям;
- быстрее выводятся токсины из организма;
- нормализация регенеративных процессов на участке, где появилась грыжа;
- происходит расслабление мышц, в результате исчезает компрессия нервных корешков.
В результате магнитотерапии восстанавливается кровоснабжение на пораженном участке.
Кроме того, магнитотерапия позволяет создать подходящие условия для всасывания лекарственных средств в пораженные ткани. Это обусловлено восстановлением кровоснабжения, обмена веществ на клеточном уровне. Поля, которые создаются прибором, могут отличаться по параметрам:
- высоко-, низкочастотные;
- переменного или постоянного характера;
- непрерывного действия, импульсные.
Различают стационарные и компактные аппараты для магнитотерапии. Второй вариант используется в домашних условиях. При этом на организм оказывается местное воздействие магнитным полем. Если используются такие приборы, то на пораженном участке фиксируются магнитофоры. Это магнитные пластины небольшого размера, которые соединены с аппаратом посредством провода.
Для фиксации используется пояс или корсет.
Существуют и другие виды магнитофоров, например, микромагниты. Они представляют собой небольшие пластинки, для крепления которых используется пластырь. Такой метод позволяет создать переменное поле. Главная задача микромагнитов заключается в нормализации процессов питания тканей.
В случае когда лечение проводится с помощью стационарного аппарата, пациента сначала укладывают на кушетку. Затем ее пододвигают к устройству. Голова не должна подвергаться воздействию магнитного поля. Правила, которые соблюдаются при выполнении процедуры:
- исключается алкоголь;
- магнитотерапия проводится в одно и то же время;
- питание человека должно быть сбалансированным.
Продолжительность одной процедуры варьируется от 5 до 40 минут. Длительность магнитотерапии определяется стадией развития патологии, состоянием организма пациента. Процедуры проводятся ежедневно. В большинстве случаев курс терапии длится 10 дней. Иногда его продолжительность увеличивается до 25 дней, реже — сокращается до 5 дней. Первые изменения в состоянии организма замечаются через несколько дней после начала лечения.
Питание человека должно быть сбалансированным.
Магнитотерапия при грыже позвоночника — метод, изученный не до конца. По этой причине, несмотря на высокую эффективность, процедуры назначают с учетом противопоказаний, среди которых:
- наличие имплантированных кардиостимуляторов, металлических пластин в теле пациента;
- нарушения работы сердца;
- психические отклонения;
- атеросклероз;
- период вынашивания ребенка;
- гипертония;
- болезни крови;
- развивающиеся новообразования различного характера;
- склонность к кровотечениям;
- вирусные инфекции;
- острый период заболеваний хронической формы;
- низкий индекс массы тела;
- жар;
- повреждение наружных покровов;
- эпилепсия;
- туберкулез;
- нарушение работы надпочечников;
- варикоз, тромбозы.
источник
По статистике чаще всего встречается грыжа поясничного отдела позвоночника, а реже всего – грудного. Несмотря на то что для лечения данной патологии хирургическое вмешательство требуется не всегда, все же операций проводится много. Именно поэтому необходимо знать о процессе реабилитации в послеоперационный период.
Дегенеративно-дистрофические заболевания позвоночника на сегодняшний день являются одной из основных причин появления болевого синдрома у пациентов.
В основе остеохондроза лежит снижение содержания жидкости в межпозвоночном диске, уменьшение его толщины и вовлечение в патологический процесс костной, мышечной и нервной тканей.
При прогрессировании заболевания фиброзное кольцо, окружающее пульпозное ядро диска, прорывается. Тогда часть ядра выходит наружу, образуя так называемую грыжу (узел) межпозвоночного диска.
Оперативное вмешательство устраняет причину возникающей у пациента симптоматики, приводящей его к врачу. Однако искоренение этих признаков не решает всех проблем. Необходимо устранить последствия основного заболевания. Именно на это нацелены приемы реабилитации. Важно вернуть пациента в активную бытовую и трудовую жизнь.
Послеоперационный период разделяют на следующие этапы:
- 1—14 день – ранний послеоперационный период.
- 14—32 недели – поздний послеоперационный период.
- С 2 месяцев после операции и позже – отсроченный послеоперационный период.
После хирургического вмешательства необходимо выполнять комплексы лечебной физкультуры, которые помогут укрепить мышечный корсет и избежать рецидива заболевания.
- Во время послеоперационного периода важно находиться под комплексным наблюдением хирурга, невролога, реабилитолога, а также других узкопрофильных специалистов по показаниям.
- Грыжа межпозвоночного диска доставляет пациенту выраженный дискомфорт из-за сильного болевого синдрома и ограничения мобильности. После оперативного вмешательства человек чувствует себя беспомощным и загнанным в определенные рамки (соблюдение правил, график осмотров специалистов, прием медикаментов и т. д.), поэтому возможно развитие депрессивного состояния. В этой ситуации нельзя обойтись без помощи психотерапевта.
- После операции необходимо использовать специальный корсет. Это будет отличной профилактикой возникновения рецидива заболевания.
- Назначение лечебной физкультуры, массажа и физиотерапии.
- Гимнастика проводится с первого дня после выполнения операции. Комплекс лечебных упражнений подбирается индивидуально и выполняется под руководством инструктора или врача.
- Главные принципы лечебной физкультуры в послеоперационный период – регулярность и плавное увеличение нагрузки.
- Противопоказано поднимать вес более 2—3 кг одной рукой после операции в течение 3 месяцев.
- Необходимо ограничить длительное сидение в течение 3 месяцев после операции.
- Следует исключить подвижные игры с резкими баллистическими движениями.
- Рекомендуется отказаться от алкоголя и табакокурения на весь срок реабилитации.
После операции основным упором в гимнастике являются дыхательные упражнения.
В первый этап реабилитации необходимо ограничить повороты и наклоны головы.
После разрешения лечащего врача можно принимать положение полусидя с обязательным надеванием воротника Шанца. В этот период к дыхательной гимнастике добавляют упражнения на верхний плечевой пояс. Руки нельзя поднимать выше уровня плечей. При выполнении вращения плечами ладони должны быть опущены и прижаты к корпусу.
На следующем этапе к комплексу упражнений присоединяются движения ногами.
Прекращать использование ортеза (воротника Шанца) можно только после контрольного рентгенологического исследования.
После операции гимнастика направлена на профилактику осложнений со стороны внутренних органов. Первым этапом вводятся дыхательные упражнения.
При отсутствии противопоказаний пациенту разрешается переворачиваться на живот практически сразу после операции. Выполнять упражнения в таком положении можно уже через несколько дней.
После получения разрешения от лечащего врача необходимо подниматься и ходить, но обязательно надевая фиксирующий ортез.
Через неделю после операции к комплексу лечебной гимнастики можно добавить статические упражнения, т. е. удержание определенной мышцы в сокращенном состоянии несколько секунд.
Постепенно вводятся движения в положении стоя, а также с сопротивлением, отягощением и дополнительным оборудованием.
Любые упражнения необходимо выполнять с профессиональным инструктором и под контролем врача ЛФК или реабилитолога.
Необходимо отказаться от положения сидя на срок от 3 до 6 месяцев. Вождение автомобиля противопоказано первые 3 месяца после операции. В качестве пассажира в машине можно ездить только в полусидячем или лежачем положении.
Необходимо использовать фиксирующий ортез.
Начинать ходить при отсутствии противопоказаний можно с первого дня после операции.
Отдыхать в положении лежа следует по 20—30 мин несколько раз в день.
После операции в течение 1—2 месяцев абсолютно противопоказаны высокоамплитудные движения, а также скручивания позвоночника и наклоны.
В первые дни необходимо выполнять гимнастику в лежачем положении, уделяя внимание правильному ритму дыхания. Все движения делать нужно медленно. Количество повторений увеличивается постепенно. Гимнастика выполняется ежедневно. Во время занятий не должна вызываться боль, т. е. амплитуда движений должна быть до боли.
Полностью исключаются упражнения на скручивание позвоночника, а также бег и прыжки.
Через 2 недели после операции назначают электротерапию (СМТ, ДДТ, электрофорез лидазы), лазеротерапию и ультразвуковую терапию, а также ультрафонофорез гидрокортизона. Проводится курсовое воздействие, состоящее из ежедневных сеансов общим числом до 15.
Повторные курсы физиотерапии рекомендуется проходить через каждые полгода для поддержания тканей организма, улучшения микроциркуляции и оксигенации, повышения трофики и ускорения репаративных процессов.
Щадящий массаж конечности на стороне поражения проводится уже в первые дни после оперативного лечения при наличии корешкового синдрома, проявляющегося онемением, снижением рефлексов и нарастанием слабости конечности.
В комплексное лечение вполне возможно ввести рефлексотерапию через месяц после проведения оперативного лечения по показаниям.
Как всякая другая операция, хирургическое лечение грыжи сопряжено с определенным риском возникновения осложнений. Рассмотрим некоторые из них.
- Возможно повреждение трахеи или пищевода ларингоскопом при интубировании для подачи наркоза.
- Аллергические реакции на анестезирующие растворы.
- Остановка дыхания и сердца, неконтролируемое падение артериального давления.
- Разрыв дуральной оболочки спинного мозга с ликвороистечением (причина возникновения хронических головных болей), инфицирование спинномозговой жидкости с развитием менингита, а также (при гнойном менингите) образованием свища дурального мешка с постоянным истечением гнойных масс с появлением абсцессов в окружающих тканях. Сепсис и летальный исход.
- Повреждение пищевода, трахеи или сосудистого пучка в шейном отделе.
- Нарушение возвратного нерва. Его функция восстанавливается самостоятельно через 2—3 месяца после операции.
- Риск повреждения нервного корешка.
- Инфицирование цереброспинальной жидкости (менее 1%).
- Поперечный миелит является следствием непреднамеренной операционной травмы или инфицирования спинного мозга. Проявления зависят от высоты поражения, поэтому могут возникнуть парезы, параличи, грубые неврологические расстройства.
- Поражение артерии Адамкевича в случае анатомической особенности ее расположения у пациента при операции в области L4-S1, где грыжи образуются чаще всего. Следствием является нижний паралич и недержание.
- Эпидуральная гематома образуется вследствие повреждения сосуда в ходе операции и накапливания крови в эпидуральной жировой клетчатке. При несвоевременно принятых мерах по диагностике и лечению возникает гнойный перидурит. После он может перейти в рубцово-слипчивый эпидурит, который в зависимости от локализации процесса проявляется различной неврологической симптоматикой: парезами, параличами, болевым синдромом, нарушением чувствительной и двигательной функции, недержанием, расстройствами мочеполовой сферы и др.
Послеоперационный период:
- Токсическое поражение мозга, почек, печени и сердца.
- Остеомиелит тел позвонков – это гнойное поражение губчатой ткани после операции, распространяющееся на близлежащие ткани с потерей позвонками опорной функции. Как следствие – разрушение (перелом) позвоночника. У ослабленных пациентов возможна генерализация процесса с развитием сепсиса.
- Послеоперационный стеноз позвоночного канала за счет активного роста соединительной ткани в области операции. Соединительная ткань сдавливает дуральный мешок и замедляет ток спинномозговой жидкости. Впоследствии это выливается в полное прекращение ее циркуляции, т. е. состояние, требующее незамедлительного повторного оперативного вмешательства. Помимо этого, соединительная ткань сдавливает непосредственно спинной мозг и его корешки, что также является показанием к повторному оперативному вмешательству.
- Рецидив грыжи диска – отдаленное осложнение операции. Повторное образование грыжи в области операции, проведенной более 1 года назад.
- Нестабильность позвонка с образованием спондилолистеза. В процессе операции приходится удалять костные дужки позвонков, что снижает опорную функцию позвоночника. После операции возможно смещение такого позвонка назад или вперед относительно других позвонков с травматизацией межпозвоночного диска с образованием протрузии и грыжи.
Важно понимать, что грыжа межпозвоночного диска и оперативное лечение этого заболевания не делают человека инвалидом. При правильной терапии и выполнении всех рекомендаций мультидисциплинарной врачебной бригады возвращение к привычному образу жизни происходит за достаточно короткий период.
Необходимо однако знать и о том, что хирургическое вмешательство – не единственный способ устранения грыжи диска. Существуют методики безоперационного лечения. Так что прибегать к хирургическому вмешательству стоит лишь в тех случаях, когда другие виды терапии по каким-то причинам конкретному пациенту не подходят.
Телеканал «Россия-1», передача «О самом главном». Доктор Бубновский рассказывает о упражнениях при грыже позвоночника:
источник
Магнитотерапия воздействует на лимфатическую и кровеносную системы в организме человека. Благодаря ей формируется электропроводящая движущая сила, оказывающая положительное влияние на микроциркуляцию в капиллярах тканей. Такой процесс способствует улучшению питания клеток — их снабжения кислородом и питательными веществами. В результате это приводит к обновлению и регенерации тканей. Магнитное поле также благотворно влияет на внутренние механизмы клеток: ускоряет и облегчает процесс усваивания полезных компонентов, выводит накопившиеся шлаки и токсины.
При грыже позвоночника магнитное воздействие позволяет быстро устранить отечность тканей и воспалительный процесс, уменьшить боль и расслабить мышцы спины, убрать компрессию нервных корешков, восстановить естественную подвижность и полноценное кровоснабжение пораженного участка. Терапия также способствует улучшению и ускорению всасываемости медикаментов, которые вводятся в ткани.
Процедура может проводиться несколькими способами. Для этого используются разные виды приборов:
1. Профессиональные аппараты. Способны воздействовать на весь организм.
2. Микромагниты. Представлены в виде небольших кнопочек, которые закрепляются на тело с помощью пластыря. Их размещают на биоактивных точках тела.
3. Специальные магнитофоры — прорезиненные пластинки с встроенными внутрь магнитами. Крепятся на тело благодаря удобному поясу или корсету.
Магнитофоры воздействуют на болевые зоны. Чтобы обеспечить хороший лечебный эффект, их нужно использовать достаточно долго. Они помогают уменьшить дискомфортные и болевые ощущения в спине, убрать скованность движений. Более мягкое влияние на ткани оказывают микромагниты. Они гарантируют наиболее впечатляющий результат: действуют прицельно на биологически активные точки, но без опасности повреждения клеток. Микромагниты содействуют эффективному питанию тканей.
Межпозвонковая грыжа диска лечится комплексно, поэтому воздействие магнитными волнами должно быть дополнено другими методами физиотерапии, специальными физическими упражнениями, медикаментозными процедурами. Врачи Клиники реабилитации в Хамовниках разрабатывают для пациентов Москвы и области индивидуальные восстановительные программы с учетом особенностей болезни и общего состояния здоровья каждого пациента. Они достигают положительных результатов и устойчивого улучшения самочувствия при любых стадиях заболевания.
Магнитная терапия хорошо помогает в реабилитации пациентов с различными заболеваниями опорно-двигательного аппарата. Она также активно используется для профилактики осложнений. Курс лечения назначается при следующих показаниях:
- ограниченная подвижность конечностей;
- отечность тканей в области межпозвоночной грыжи;
- мышечные спазмы временного или постоянного характера;
- нарушение работы мочеполовой системы, как следствие развития грыжи;
- воспалительный процесс в зоне формирования выпячивания;
- ухудшение кровоснабжение нижних конечностей;
- утрата чувствительности;
- болевой синдром любой интенсивности.
Несмотря на высокую результативность и эффективность магнитотерапии, есть ряд ограничений для ее применения. Среди основных противопоказаний врачи выделяют:
- злокачественные онкологии;
- беременность;
- наличие имплантированных кардиостимуляторов или металлических пластин, спиц;
- недавно перенесенный инфаркт;
- тяжелые формы сердечной ишемии;
- острые воспалительные или инфекционные процессы;
- кровотечение или плохая свертываемость крови;
- аутоиммунные нарушения;
- наличие гнойных образований в месте проведения процедуры;
- лихорадочное состояние;
- нарушение работы надпочечников;
- серьезные психические патологии;
- сильно повышенное артериальное давление;
- туберкулез запущенной формы;
- тромбоз или варикоз.
источник

Подскажите, можно ли избавиться от позвоночной грыжи в поясничном отделе без оперативного вмешательства? Если да, то как.
Многие годы безуспешно боретесь с БОЛЯМИ в СУСТАВАХ?
Глава Института заболеваний суставов: «Вы будете поражены, насколько просто можно вылечить суставы просто принимая каждый день.
Позвоночник человека состоит из отдельных частей — позвонков, между которыми располагаются диски, они делают позвоночный столб гибким и являются своеобразным амортизатором при ходьбе и других движениях. Составляющими частями межпозвоночного диска являются фиброзное кольцо и желеобразное ядро. Грыжа образуется вследствие разрыва фиброзного кольца и выпячивания ядра в сторону.
Основными причинами возникновения грыжи поясничного отдела являются:
- тяжелый физический труд,
- сидячая работа,
- неправильная осанка,
- профессиональный спорт,
- нарушение обмена веществ,
- наследственные факторы,
- травмы позвоночника,
- заболевания соединительной ткани.
Так как межпозвоночная грыжа это нарушение строения диска, то исправить ее может только хирургическое вмешательство. Другие методы лечения (нехирургические или так называемые консервативные) направлены исключительно на улучшение качества жизни пациента, что заключается в уменьшении частоты и длительности обострений. Редко данный тип грыж усыхает без видимых причин и наступает полное выздоровление.
К консервативным методам лечения относятся:
- правильный режим труда и отдыха. Очень важно при грыже научится правильно поднимать и переносить грузы, правильно распределять нагрузку на спину, не поднимать тяжести и не заниматься усиленным физическим трудом. Во время физической нагрузки обязательно делать перерывы и отдыхать.
- снижение избыточного веса, лишние килограммы — это дополнительная нагрузка на хребет и спину.
- диета должна включать молочные и кисломолочные продукты, овощи, фрукты, рыбу, арахис, семена тыквы, соевые бобы, кунжут — эти продукты помогают укрепить костную ткань и связки.
- лечебная физкультура, специалист по ЛФК может разработать комплекс упражнений с учетом размеров и места расположения грыжи, систематические занятия помогут укрепить мышцы спины.
- физиотерапия. Хорошо зарекомендовали себя такие методы как рефлексотерапия, апитерапия, магнитотерапия.
- иммобилизация поясничного отдела — ношение специальных ортопедических корсетов или поясов помогают разгрузить позвоночник и уменьшить боль.
- медикаментозная терапия — назначаются нестероидные противовоспалительные препараты при обострении.
Хочется заострить внимание на том, что мануальная терапия не входит в этот список, так как она имеет очень большой перечень противопоказаний и побочных эффектов.
Магнитотерапия — это лечебное воздействие на организм человека постоянным или переменным магнитным полем, имеющим низкую частоту. Это воздействие может быть общим или локальным. Применяется метод при многих заболеваниях, в том числе и патологии опорно-двигательной системы. Очень хороший эффект наблюдается при лечении магнитом остеохондроза.
Остеохондроз, как мы знаем, является дистрофически-дегенеративным заболеванием позвоночного столба и характеризуется разрушением межпозвоночных дисков вследствие нарушения их питания, кровоснабжения, обменных процессов, тканеобразования и иннервации. Проявляется заболевание болью в пораженном отделе позвоночника и скованностью при движениях.
Магнитное поле неоднородно по своей структуре, а это приводит к формированию в жидких средах нашего организма (крови, лимфе и межклеточной жидкости) магнитогидродинамических сил. Результатом такого воздействия является уменьшение вязкости крови, улучшение ее текучести и, как следствие, микроциркуляторного кровообращения. Магнитное поле стимулирует обменные процессы внутри клетки (они лучше усваивают поступающие с током крови питательные вещества и быстрее выводят шлаки) и регенерацию поврежденных тканей.
Кроме того, магнитное поле обладает анальгезирующим, противоотечным, противовоспалительным и седативным и действием, что имеет большое значение при лечении остеохондроза.
В стационаре магнитотерапию проводят в специально оборудованных физиотерапевтических кабинетах, при этом используются аппараты именно для этого вида воздействия, в них создается переменное магнитное поле промышленной частоты в 50 герц. Точками приложения могут быть и отдельные наиболее болезненные локальные зоны, и биологически активные точки.
Для домашнего применения разработаны и успешно используются различные портативные модели. Также можно применять специальные прорезиненные пластины — магнитофоры, которые продаются почти во всех аптеках. Такую пластину прикладывают к больному месту и фиксируют эластичным бинтом. Магнитофор при этом создает постоянное магнитное поле, его носят до полного исчезновения боли. Эффект от такого воздействия наступает не сразу, а через некоторое время: боли уменьшаются, исчезает скованность при движениях, а у гипертоников еще и давление нормализуется.
Наиболее эффективным является применение микромагнитов, имеющих вид кнопок и создающих переменное поле. Такие магниты накладываются на биологически активные точки, фиксируются лейкопластырем и носятся несколько дней до улучшения состояния: уменьшение болевого синдрома, восстановление двигательной активности.
Категорически нельзя применять самодельные магниты, создающие неоднородное магнитное поле высокой мощности. При таком «лечении» может усилиться болевой синдром, появляются головные боли и носовые кровотечения.
- Низкая стоимость лечения.
- Нет привыкания к воздействию.
- Возможность применения методики не зависимо от возраста и детям (с полуторагодовалого возраста), и взрослым.
- Альтернатива медикаментозному лечению.
- Широкая сфера применения метода при многих заболеваниях.
- Стойкий результат от лечения.
- Отсутствие отрицательного влияния на другие системы органов.
К противопоказаниям относятся следующие состояния и заболевания:
- беременность;
- миастения;
- дисфункция надпочечников;
- дисфункция гипоталамуса;
- кровотечения (в основном, кровотечения в ЖКТ);
- острые вирусные заболевания;
- активный туберкулез;
- психозы;
- злокачественные опухоли (даже в анамнезе);
- тяжелые грибковые заболевания;
- неврологические заболевания с припадками;
- тяжелые формы атеросклероза;
- менструальный синдром при необходимости воздействия на органы малого таза.
Магнитотерапия эффективно облегчает боль, снимает воспаление и выводит излишки жидкости из организма (отеки), положительно воздействует на опорно-двигательную систему и стабилизирует артериальное давление.
Магнитолечение при обострении остеохондроза применяется в составе комплексной терапии, оно улучшает и усиливает действие других средств, воздействуя на организм на более глубоких уровнях: надмолекулярном молекулярном и субклеточном.
Магнитотерапия не только хорошо сочетается со всеми другими методами лечения остеохондроза, но и потенцирует действие противовоспалительных средств, улучшая их проникновение в патологический очаг. Ее можно применять у больных с повышенной тактильной чувствительностью, которым другие физиотерапевтические методы противопоказаны.
источник

Основными причинами раннего развития патологии являются малоактивный образ жизни, тяжёлая физическая работа, несбалансированное питание, пагубные привычки и некоторые другие факторы, оказывающие отрицательное влияние на структурные сегменты позвоночного столба.
Грыжа в запущенной стадии может грозить наступлением негативных последствий, вплоть до паралича нижних конечностей.
Благодаря грамотно подобранному лечению можно остановить прогрессирование недуга, избежать возможных осложнений и хирургического вмешательства.
В борьбе с грыжей применяется комплексная терапия, включающая в себя различные методы лечения, среди которых важное значение отводится физиопроцедурам.
Грыжа межпозвоночного диска — расстройство, связанное с разрывом фиброзного кольца и выходом пульпозного ядра в межпозвоночный канал. При грыже происходит сдавливание клеток спинного мозга или нервных окончаний, вызывающее воспаление и отёк. Чаще всего заболевание поражает пояснично-крестцовую зону позвоночника, в редких случаях — шейный и грудной отделы.

- возраст старше 30 лет;
- высокий рост;
- женский пол;
- малоактивный образ жизни;
- тяжёлая физическая работа;
- вредные привычки;
- избыточный вес;
- неправильная осанка;
- резкие движения, падение;
- переохлаждение;
- нарушение питания дисков;
- искривление позвоночника;
- остеохондроз.
Деформация проявляется такими симптомами, как:
- боли после нагрузок или неудобного положения тела;
- усиление болезненности при кашле и чихании;
- уменьшение или потеря чувствительности;
- онемение или покалывание конечностей;
- снижение температуры тела;
- отечность.
Методы борьбы с грыжей позвоночника разделяются на консервативные и хирургические.
Основные цели безоперационного способа — устранение болевого синдрома и снятие воспаления. Грамотная комплексная схема терапии в большинстве случаев позволяет добиться хороших результатов в лечении грыжи и избежать радикальных мер.
Оперативное вмешательство представляет собой удаление грыжи путем проведения операции. Хирургический метод применяется только в исключительных случаях, когда уже опробованы возможные варианты щадящей терапии. Облегчение самочувствия наступает практически незамедлительно, однако во время операции травмируется позвоночник, поэтому существует высокая вероятность рецидива.
Физиотерапия — способ лечения грыжи, направленный на стимуляцию организма к самовосстановлению. Метод используется в сочетании с приемом медикаментов, гимнастикой, массажем и другими средствами борьбы с недугом. Физиолечение помогает предотвратить возможные осложнения и улучшить качество основной терапии.
В основе процедур лежат следующие воздействия:
- водных потоков;
- прохладного и тёплого воздуха;
- колебаний ультразвука;
- магнитного поля;
- излучений лазера;
- электрического тока.

- улучшить метаболизм пораженных тканей;
- ускорить регенерацию позвонков;
- восстановить работу внутренних органов;
- активировать кровообращение;
- снизить воспаление и отеки;
- возвратить тонус мышцам;
- увеличить подвижность позвоночника;
- уменьшить болевые ощущения;
- избавиться от спазмов мышц;
- исправить осанку.
Перед назначением терапии пациенту показано пройти обследование здоровья, на основании которого врач подберет подходящие процедуры. Физиолечение проводится строго в медицинских учреждениях под наблюдением специалиста. Эффект от сеансов становится заметным уже после нескольких посещений.
Физиопроцедуры могут применяться на любой стадии развития патологии. При этом они могут быть прописаны в качестве вспомогательного метода во время основной терапии для усиления её воздействия, для ускорения реабилитации после прохождения лечения.
Врач принимает решение о назначении сеансов физиотерапии, их дозировке и времени воздействия, отталкиваясь от течения болезни и индивидуальных особенной больного.
Противопоказаниями к проведению физиотерапевтических процедур при грыже позвоночника являются:
- период беременности;
- кожные заболевания;
- расстройства дыхательной системы;
- нарушения функционирования печени и почек;
- патологии нервной системы;
- злокачественные образования;
- тяжелые болезни;
- серьезные расстройства сердечно-сосудистой системы.
При грыже межпозвоночного диска применяются следующие разновидности физиопроцедур:
- электролечение;
- магнитотерапия;
- лазеротерапия;
- ударно-волновая терапия;
- ультразвук;
- парафиновые аппликации.
источник
Удаление грыжи – это крайняя мера, используемая для лечения разрушенного межпозвонкового диска.
После такой операции у пациента значительно ограничены двигательные функции, которые зависят от позвоночника, и для того чтобы вернуть способность вести относительно активную жизнь, необходимо пройти курс грамотной реабилитации.
После операции по удалению межпозвонковой грыжи процесс лечения нельзя считать оконченным.
Даже несмотря на тот факт, что хирургическое лечение завершено, у пациента могут длительное время проявляться неврологические и болевые симптомы, а также нарушение чувствительности.
Объясняется это тем, что длительное давление грыжи на нервные окончания привело к развитию опухоли и раздражения, которые остаются после удаления поврежденной части межпозвонкового диска.
По этой причине необходимо проведение грамотной реабилитации, которая будет иметь конкретные цели:
- стабилизация состояния пациента и последующее устранение бытовых ограничений;
- восстановление целостности организма;
- устранение ограничений на физические нагрузки;
- нейтрализация неврологических симптомов и болевых синдромов.
При выборе конкретных реабилитационных методик врач учитывает различные факторы. В зависимости от сложности операции период реабилитации может длиться до 12 месяцев.
Восстановление после операции по удалению межпозвонковой грыжи,как правило, подразумеваетфизиотерапевтическиепроцедуры, медикаментозное лечение, лечебную гимнастику и посещение санатория.
Если период восстановления организован правильно, то в нем должны быть реализованы следующие принципы:
- процедуры для конкретного пациента подбираются грамотно, с учетом его индивидуальных особенностей;
- должен осуществляться комплексный контроль за состоянием пациента, подразумевающий участие хирурга, который проводил операцию, а также невролога и реабилитолога.
Фактически все реабилитационные меры преследуют две основные цели: восстановление трудоспособности человека после операции и предотвращение формирования новых грыж.
Реабилитация после удаления межпозвоночной грыжи должна осуществляться с учетом следующих факторов, влияющих на эффективность восстановления:
- возраст и сопутствующие заболевания пациента;
- длительность развития и тяжесть заболевания;
- вид операции, которая была проведена.
Весь комплекс восстановительных мероприятий можно условно разделить на несколько ключевых этапов:
- Ранний. Длится до 14 дней. На протяжении этого периода осуществляются предупреждение и устранение боли, а также психотерапевтическая поддержка.
- Поздний. Длительность этого этапа может составлять 8 недель. Ключевой задачей этой части реабилитации является профессиональная адаптация пациента к самостоятельной жизни в условиях быта.
- Отсроченный этап. Реабилитация после удаления межпозвонковой грыжи в этом случае может растянуться на всю жизнь. Начинается этот период, как правило, в третьем месяце после хирургического вмешательства.
Ранний восстановительный этап будет успешным при соблюдении ограничений на следующие действия и мероприятия:
- выполнение физических нагрузок без использования корсета;
- подъем тяжестей;
- проведение мануальной терапии и массажа;
- езда на велосипеде и участие в игровых видах спорта;
- нахождение в любом сидячем положении;
- глубокие и скручивающие движения в позвоночнике, а также резкие движения в стороны и вперед.
Существуют запреты, актуальные и для позднего реабилитационного периода:
- долгие поездки в любом транспортном средстве;
- физические нагрузки (любые) без качественной предварительной разминки;
- переохлаждение оперированной области спины;
- длительное ношение корсета;
- поднятие предметов, вес которых превышает 8 кг;
- длительное нахождение в любой вынужденной позе.
Основным принципом в случае ограничений после хирургического вмешательства является защита позвоночника и особенно места, где была удалена грыжа, от любых нагрузок и переохлаждения.
Реабилитация в послеоперационный период должна содержать следующие пункты:
- включение в программу РФ (имеется в виду лечебная физкультура);
- рекомендация, касающаяся санитарно-курортного лечения;
- использование электрофореза, ультразвука или лазеротерапии для обезболивания и улучшения кровообращения;
- гидропроцедуры (необходимы для механической разгрузки позвоночника) и кинезитерапия;
- нейтрализация воспалительного процесса, восстановление костной ткани и обезболивание посредством использования медикаментозных методик лечения.
Реабилитация после операции по удалению межпозвонковой грыжи в обязательном порядке должна включать определенные физиотерапевтические процедуры:
- Грязевые обертывания. Они оказывают обезболивающее, рассасывающее и противовоспалительное воздействие.
- Электростимуляция (внутритканевая). Помогает восстановить нервы, которые были ущемлены, и значительно улучшает питание костной и хрящевой ткани.
- Ультразвуковые процедуры. Их применение способствует восстановлению, росту и стимуляции быстрого питания клеток ткани.
- Магнитотерапия. С ее помощью восстанавливается подвижность, ощутимо снижается риск возникновения отеков, боли и воспалений. Эта методика лечения также помогает активизировать обменные процессы.
- Реабилитация после операции по удалению межпозвонковой грыжи подразумевает использование крайне высокочастотной терапии (КВЧ). Данная методика применяется для восстановления тонуса связок и мышц, а также улучшения кровообращения. С помощью КВЧ эффективно снимаются воспаление и боль.
- Ионофорез. Актуален, когда необходимо обеспечить глубокое проникновение препаратов через кожу. Эффективен для стимуляции восстановления оперированной области и снятия болевых ощущений.
- Фонофорез. Это процесс введения в организм лекарственных препаратов при помощи ультразвука. Для нейтрализации отеков и воспалений применяется механическое воздействие.
Реабилитация после операции по удалению межпозвонковой грыжи может включать и те методики, в основе которых лежит воздействие на оперированную часть спины посредством температуры.
Влияние на позвоночник при помощи тепла осуществляется, как правило, посредством парафиновых аппликаций.
Подобные процедуры позволяют ощутимо улучшить лимфообращение и кровоток, снять воспаление, восстановить проводимость нервных импульсов и снять мышечные спазмы.
Важно знать о том, что парафинотерапия противопоказана тем пациентам, у которых были диагностированы цирроз печени, гипертоническая болезнь, туберкулез и различные новообразования.
Что касается холода, то его при грамотном подходе (необходима консультация врача) применяют сразу после удаление грыжи межпозвонкового диска.
При помощи льда можно уменьшить болевые ощущения, снять мышечный спазм и понизить степень воспаления (это происходит за счет сужения кровеносных сосудов и, как следствие, уменьшения кровотока).
Тем пациентам, которые пережили удаление межпозвонковой грыжи, в первые дни после перевода в палату рекомендуется выполнять простые упражнения:
- сгибание и разгибание ног в коленях;
- выполнение кругообразных движений ногами;
- поднимание и опускание стоп;
- подтягивание коленей к животу и последующее распрямление ног (нужно выполнить несколько раз).
Такие упражнения после удаления межпозвонковой грыжи очень полезны, но, выполняя их, стоит увеличивать нагрузку умеренно (позвоночник не должен быть перегружен).
Если говорить об удалении грыжи в области поясницы, то стоит отметить, что восстановительный период после такой операции растягивается на всю жизнь. Поэтому крайне важно, чтобы пациент приучил себя выполнять ключевые ежедневные упражнения. Речь идет о трех основных движениях:
- Отжимания. Это достаточно простое упражнение, но выполнять его нужно правильно (с прямой спиной). Количество повторений от 10 до 15. При выполнении отжиманий нужно вдыхать воздух во время опускания тела и выдыхать, поднимаясь.
- Реабилитация после удаления межпозвонковой грыжи поясничного отделавключает выполнение следующего упражнения: в положении лежа на спине необходимо поднять ноги над полом и делать вращательные движения, как на велосипеде. Начинать стоит с 10-15 повторений, увеличивая их количество со временем до 100-150. Также можно изменять уровень нагрузки во время упражнения посредством регулирования высоты ног над поверхностью пола.
- Приседания. Чтобы выполнить это движение правильно, нужно представить, будто приходится садиться на скамейку. Глубокие приседания после операции на пояснице категорически противопоказаны. В этом случае также необходимо выполнять 10-15 повторений.
Если выполнять такие упражнения правильно и каждый день, то позвоночник окажется подготовлен к нагрузкам на протяжении дня. Не стоит забывать и о предписаниях врача.
Упражнения для восстановления позвоночника должен составлять врач, используя индивидуальный подход, при котором будут учтены такие факторы, как прооперированный отдел позвоночника и особенности заболевания. При этом существуют общие рекомендации по укреплению позвоночника после операции и подготовке его к бытовым нагрузкам. Речь идет о комплексе проверенных упражнений:
- Лежа на спине, согнуть ноги в коленях и развести руки на полу в стороны. После необходимо приподнять над полом таз и удерживать его в таком положении 10-15 секунд. Впоследствии время удержания таза должно быть доведено до 1 минуты.
- Лечь на спину, руки скрестить на груди, а ноги согнуть в коленях. Подбородок должен быть прижат к груди. Посредством напряжения мышц брюшного пресса поднять торс вперед и удерживать его в таком положении 10 с. После можно занять исходное положение и расслабить мышцы. Выполнять упражнение нужно 10-15 раз, постепенно увеличивая количество повторов.
- Упражнения после операции по удалению межпозвонковой грыжи включают еще одно движение в положении лежа: необходимо медленно согнуть ноги в коленях, прижав их к груди. При этом должно ощущаться напряжение ягодичных мышц. После необходимо расслабить мышцы ягодиц и держать согнутыми ноги на протяжении 40-45 секунд. Затем нужно их медленно выпрямить.
- Занять исходное положение на согнутых в коленях ногах и руках. После необходимо одновременно вытянуть правую руку и левую ногу так, чтобы они заняли горизонтальное положение. Держать их в таком положении нужно на протяжении 10-60 секунд. Это же движение повторяется с левой рукой и правой ногой.
- ЛФК после операции по удалению межпозвонковой грыжи подразумевает и такое движение: лежа на животе, согнуть руки в локтях возле головы. Далее нужно одновременно выпрямить руки и поднять верхнюю часть туловища вверх, прогибаясь в области поясницы. Но бедра отрывать от пола не надо.
- Нужно лечь на живот и поместить кисти рук под подбородок. После этого не высоко и медленно необходимо поднять прямую ногу, а затем так же медленно опустить (движение выполняется поочередно). Таз при этом должен быть неподвижен.
Еще один способ восстановления позвоночника после операции – это использование различных ванн, оказывающих лечебное воздействие:
- Радоновые ванны. Актуальны для улучшения кровообращения и нервно-мышечной проводимости.
- Скипидарные. Используются для рассасывания рубцов и спаек, а также активизации процесса восстановления.
- Травяные ванны позволяют снять напряжение в мышцах и снизить болевые ощущения.
- Реабилитация после операции по удалению межпозвонковой грыжи будет более эффективна, если использовать сероводородные и сульфидные ванны, которые способствуют рассасыванию воспалительных очагов, улучшению кровообращения, нормализации мышечных сокращений и стимуляции восстановления тканей.
Такой вид процедур является частью восстановительного процесса после операции. Пребывание в воде оказывает расслабляющий эффект.
Но важно учитывать тот факт, что после удаления грыжи длительное нахождение в воде противопоказано.
Прием гидромассажа, равно как и процедуры в бассейне, не должны длиться более 15-30 минут.
Что касается обливаний холодной водой, то они также полезны, поскольку благотворно влияют на восстановление нервных окончаний и стимулируют мышечную деятельность. Максимально эффективными являются короткие обливания.
В качестве итога можно отметить, что процесс восстановления после удаления межпозвонковой грыжи – это постоянный и упорный труд прежде всего со стороны пациента. Если стабильно и правильно выполнять элементы лечебной гимнастики и следовать предписаниям врача, то есть все шансы на полноценный и активный образ жизни.
По статистике чаще всего встречается грыжа поясничного отдела позвоночника, а реже всего – грудного. Несмотря на то что для лечения данной патологии хирургическое вмешательство требуется не всегда, все же операций проводится много.
Именно поэтому необходимо знать о процессе реабилитации в послеоперационный период.
Дегенеративно-дистрофические заболевания позвоночника на сегодняшний день являются одной из основных причин появления болевого синдрома у пациентов.
В основе остеохондроза лежит снижение содержания жидкости в межпозвоночном диске, уменьшение его толщины и вовлечение в патологический процесс костной, мышечной и нервной тканей. При прогрессировании заболевания фиброзное кольцо, окружающее пульпозное ядро диска, прорывается.
Тогда часть ядра выходит наружу, образуя так называемую грыжу (узел) межпозвоночного диска. Оперативное вмешательство устраняет причину возникающей у пациента симптоматики, приводящей его к врачу. Однако искоренение этих признаков не решает всех проблем.
Необходимо устранить последствия основного заболевания. Именно на это нацелены приемы реабилитации. Важно вернуть пациента в активную бытовую и трудовую жизнь.
Послеоперационный период разделяют на следующие этапы:
- 1—14 день – ранний послеоперационный период.
- 14—32 недели – поздний послеоперационный период.
- С 2 месяцев после операции и позже – отсроченный послеоперационный период.
После хирургического вмешательства необходимо выполнять комплексы лечебной физкультуры, которые помогут укрепить мышечный корсет и избежать рецидива заболевания.
- Во время послеоперационного периода важно находиться под комплексным наблюдением хирурга, невролога, реабилитолога, а также других узкопрофильных специалистов по показаниям.
- Грыжа межпозвоночного диска доставляет пациенту выраженный дискомфорт из-за сильного болевого синдрома и ограничения мобильности. После оперативного вмешательства человек чувствует себя беспомощным и загнанным в определенные рамки (соблюдение правил, график осмотров специалистов, прием медикаментов и т. д.), поэтому возможно развитие депрессивного состояния. В этой ситуации нельзя обойтись без помощи психотерапевта.
- После операции необходимо использовать специальный корсет. Это будет отличной профилактикой возникновения рецидива заболевания.
- Назначение лечебной физкультуры, массажа и физиотерапии.
- Гимнастика проводится с первого дня после выполнения операции. Комплекс лечебных упражнений подбирается индивидуально и выполняется под руководством инструктора или врача.
- Главные принципы лечебной физкультуры в послеоперационный период – регулярность и плавное увеличение нагрузки.
- Противопоказано поднимать вес более 2—3 кг одной рукой после операции в течение 3 месяцев.
- Необходимо ограничить длительное сидение в течение 3 месяцев после операции.
- Следует исключить подвижные игры с резкими баллистическими движениями.
- Рекомендуется отказаться от алкоголя и табакокурения на весь срок реабилитации.
После операции основным упором в гимнастике являются дыхательные упражнения. В первый этап реабилитации необходимо ограничить повороты и наклоны головы. После разрешения лечащего врача можно принимать положение полусидя с обязательным надеванием воротника Шанца.
В этот период к дыхательной гимнастике добавляют упражнения на верхний плечевой пояс. Руки нельзя поднимать выше уровня плечей. При выполнении вращения плечами ладони должны быть опущены и прижаты к корпусу.
На следующем этапе к комплексу упражнений присоединяются движения ногами.
Прекращать использование ортеза (воротника Шанца) можно только после контрольного рентгенологического исследования.
После операции гимнастика направлена на профилактику осложнений со стороны внутренних органов. Первым этапом вводятся дыхательные упражнения.
При отсутствии противопоказаний пациенту разрешается переворачиваться на живот практически сразу после операции. Выполнять упражнения в таком положении можно уже через несколько дней.
После получения разрешения от лечащего врача необходимо подниматься и ходить, но обязательно надевая фиксирующий ортез. Через неделю после операции к комплексу лечебной гимнастики можно добавить статические упражнения, т. е.
удержание определенной мышцы в сокращенном состоянии несколько секунд. Постепенно вводятся движения в положении стоя, а также с сопротивлением, отягощением и дополнительным оборудованием.
Любые упражнения необходимо выполнять с профессиональным инструктором и под контролем врача ЛФК или реабилитолога.
Необходимо отказаться от положения сидя на срок от 3 до 6 месяцев. Вождение автомобиля противопоказано первые 3 месяца после операции. В качестве пассажира в машине можно ездить только в полусидячем или лежачем положении. Необходимо использовать фиксирующий ортез.
Начинать ходить при отсутствии противопоказаний можно с первого дня после операции. Отдыхать в положении лежа следует по 20—30 мин несколько раз в день.
После операции в течение 1—2 месяцев абсолютно противопоказаны высокоамплитудные движения, а также скручивания позвоночника и наклоны.
В первые дни необходимо выполнять гимнастику в лежачем положении, уделяя внимание правильному ритму дыхания. Все движения делать нужно медленно.
Количество повторений увеличивается постепенно. Гимнастика выполняется ежедневно. Во время занятий не должна вызываться боль, т. е.
амплитуда движений должна быть до боли.
Полностью исключаются упражнения на скручивание позвоночника, а также бег и прыжки.
Физиопроцедуры способствуют восстановительным процессам после операции.
Через 2 недели после операции назначают электротерапию (СМТ, ДДТ, электрофорез лидазы), лазеротерапию и ультразвуковую терапию, а также ультрафонофорез гидрокортизона. Проводится курсовое воздействие, состоящее из ежедневных сеансов общим числом до 15.
Повторные курсы физиотерапии рекомендуется проходить через каждые полгода для поддержания тканей организма, улучшения микроциркуляции и оксигенации, повышения трофики и ускорения репаративных процессов.
Щадящий массаж конечности на стороне поражения проводится уже в первые дни после оперативного лечения при наличии корешкового синдрома, проявляющегося онемением, снижением рефлексов и нарастанием слабости конечности.
В комплексное лечение вполне возможно ввести рефлексотерапию через месяц после проведения оперативного лечения по показаниям.
Как всякая другая операция, хирургическое лечение грыжи сопряжено с определенным риском возникновения осложнений. Рассмотрим некоторые из них.
- Возможно повреждение трахеи или пищевода ларингоскопом при интубировании для подачи наркоза.
- Аллергические реакции на анестезирующие растворы.
- Остановка дыхания и сердца, неконтролируемое падение артериального давления.
- Разрыв дуральной оболочки спинного мозга с ликвороистечением (причина возникновения хронических головных болей), инфицирование спинномозговой жидкости с развитием менингита, а также (при гнойном менингите) образованием свища дурального мешка с постоянным истечением гнойных масс с появлением абсцессов в окружающих тканях. Сепсис и летальный исход.
- Повреждение пищевода, трахеи или сосудистого пучка в шейном отделе.
- Нарушение возвратного нерва. Его функция восстанавливается самостоятельно через 2—3 месяца после операции.
- Риск повреждения нервного корешка.
- Инфицирование цереброспинальной жидкости (менее 1%).
- Поперечный миелит является следствием непреднамеренной операционной травмы или инфицирования спинного мозга. Проявления зависят от высоты поражения, поэтому могут возникнуть парезы, параличи, грубые неврологические расстройства.
- Поражение артерии Адамкевича в случае анатомической особенности ее расположения у пациента при операции в области L4-S1, где грыжи образуются чаще всего. Следствием является нижний паралич и недержание.
- Эпидуральная гематома образуется вследствие повреждения сосуда в ходе операции и накапливания крови в эпидуральной жировой клетчатке. При несвоевременно принятых мерах по диагностике и лечению возникает гнойный перидурит. После он может перейти в рубцово-слипчивый эпидурит, который в зависимости от локализации процесса проявляется различной неврологической симптоматикой: парезами, параличами, болевым синдромом, нарушением чувствительной и двигательной функции, недержанием, расстройствами мочеполовой сферы и др.
Послеоперационный период:
- Токсическое поражение мозга, почек, печени и сердца.
- Остеомиелит тел позвонков – это гнойное поражение губчатой ткани после операции, распространяющееся на близлежащие ткани с потерей позвонками опорной функции. Как следствие – разрушение (перелом) позвоночника. У ослабленных пациентов возможна генерализация процесса с развитием сепсиса.
- Послеоперационный стеноз позвоночного канала за счет активного роста соединительной ткани в области операции. Соединительная ткань сдавливает дуральный мешок и замедляет ток спинномозговой жидкости. Впоследствии это выливается в полное прекращение ее циркуляции, т. е. состояние, требующее незамедлительного повторного оперативного вмешательства. Помимо этого, соединительная ткань сдавливает непосредственно спинной мозг и его корешки, что также является показанием к повторному оперативному вмешательству.
- Рецидив грыжи диска – отдаленное осложнение операции. Повторное образование грыжи в области операции, проведенной более 1 года назад.
- Нестабильность позвонка с образованием спондилолистеза. В процессе операции приходится удалять костные дужки позвонков, что снижает опорную функцию позвоночника. После операции возможно смещение такого позвонка назад или вперед относительно других позвонков с травматизацией межпозвоночного диска с образованием протрузии и грыжи.
Важно понимать, что грыжа межпозвоночного диска и оперативное лечение этого заболевания не делают человека инвалидом.
При правильной терапии и выполнении всех рекомендаций мультидисциплинарной врачебной бригады возвращение к привычному образу жизни происходит за достаточно короткий период.
Необходимо однако знать и о том, что хирургическое вмешательство – не единственный способ устранения грыжи диска. Существуют методики безоперационного лечения.
Так что прибегать к хирургическому вмешательству стоит лишь в тех случаях, когда другие виды терапии по каким-то причинам конкретному пациенту не подходят.
Межпозвонковые грыжи в последнее время диагностируются все чаще. Основная причина этой проблемы в том, что люди в большинстве своем ведут сидячий и совершенно неспортивный образ жизни. Из-за этого даже несущественные нагрузки позвоночником воспринимаются очень болезненно.
Лечение может быть консервативным и хирургическим. После операции по удалению межпозвонковой грыжи пациенту требуется реабилитация.
Но, к сожалению, многие пациенты пренебрегают восстановительными процедурами, считая, что оперативного вмешательства будет более чем достаточно для полного выздоровления.
Огромное преимущество процедуры удаления грыжи в том, что уже после выписки пациент не чувствует боли.
Считая, что болезнь отступила, люди стараются как можно скорее вернуться к привычному образу жизни, тем самым провоцируя рецидивы – грыжи образуются вновь, а соответственно, требуются повторные операции.
Специалисты выделяют три основных периода реабилитации после операции по удалению межпозвонковой грыжи:
- Ранний приходится на первые две недели и заключается в устранении болезненных ощущений и моральной поддержке пациента.
- Во время позднего периода, начинающегося через две недели после выписки и продолжающегося до пары месяцев, человек адаптируется и привыкает самостоятельно обслуживать себя.
- Отсроченный период реабилитации продолжается всю жизнь, а основной целью его является предупреждение рецидивов и укрепление позвоночника.
После операции по удалению межпозвонковой грыжи постепенно снимаются ограничения на физические нагрузки. Делается это с целью восстановления мышечного тонуса, подвижности и основных функций опорно-двигательной системы.
Реабилитационный комплекс обычно состоит из:
- медикаментозного лечения;
- санаторно-курортного лечения;
- лечебно-физкультурных упражнений;
- физиотерапевтических процедур.
Самыми эффективными медикаментами считаются противовоспалительные средства. Они снимают отеки и избавляют от неприятных ощущений, возникающих после хирургического вмешательства.
Очень полезен после операции по удалению межпозвонковой грыжи массаж. Польза будет еще большей, если комбинировать его с такими физиотерапевтическими процедурами, как:
- электрофорез;
- ионофорез;
- КВЧ-терапия;
- лечение грязями;
- магнитотерапия;
- фонофорез;
- ультразвук.
Они помогают ускорить процесс восстановления и способствуют активизации обменных процессов. Благодаря процедурам скорее сходят воспаления, улучшается кровообращение, восстанавливаются ущемленные нервы.
Перед тем как начинать занятия, важно запомнить, что все упражнения делать следует аккуратно. Резкие движения недопустимы:
- Лежа на спине, вытяните руки вдоль туловища. На счет нужно сжать кулаки, подтянуть стопы к туловищу и немного приподнять голову.
- Гимнастика после операции по удалению межпозвонковой грыжи включает в себя и такое простое упражнение, как подтягивания колен к груди.
- Руки раскиньте в разные стороны, а стопы плотно прижмите к полу. Теперь неторопливо приподнимайте таз.
- Подносите колени к животу, выдыхая, и расслабляйтесь на вдохе.
- Встаньте на четвереньки, выпрямите и отведите назад одновременно левую ногу и правую руку, а потом наоборот.
Сразу после выписки от некоторых действий придется отказаться. Так, например, нельзя:
- поднимать тяжести;
- ездить сидя в транспорте;
- ходить дольше трех часов в послеоперационном корсете;
- курить;
- пить алкоголь;
- переохлаждаться.
Существует мнение, что болезнь заканчивается после успешно проведенного . В действительности все не так просто.
Болевые ощущения дают о себе знать еще какой-то период, и восстановление после удаления межпозвоночной грыжи занимает определенное время.
В этот период беспокоят неврологические симптомы, расстроена чувствительность. Доктор удалил грыжу, и давление ее на нервные окончания прекратилось. Однако опухолевое образование еще осталось, и раздражение не исчезло.
Восстановление после операции по удалению межпозвоночной грыжи проходит тремя этапами:
- избавление от болевых ощущений;
- приведение здоровья в норму, снятие ограничений в быту;
- окончательное восстановление двигательного аппарата, устранение ограничений физической нагрузки.
Более конкретные методы проводятся с учетом протекания заболевания, индивидуальных особенностей организма, формы .
Свой отпечаток на восстановление после грыжесечения накладывает также само хирургическое вмешательство, характер его протекания. В любом случае восстановительный период после операции длится не менее трех месяцев.
Период восстановления не имеет единой программы. Выбор наиболее подходящей из них зависит от многих нюансов:
- вида операционного вмешательства на позвоночнике;
- индивидуальных особенностей (имеется в виду возраст, сопутствующие недуги);
- течения самой болезни, срока ее давности.
Учитывая все это, время реабилитации можно разделить на следующие этапы:
- Ранний. Протяженность его займет 7-14 дней по завершении операционного вмешательства.
- Поздний. Продлится он 2-8 недель.
- Отсроченный. Он занимает около 2 месяцев, также может продолжаться все остальные годы жизни.
Определенные различия в период восстановления имеются. Зависят они от формы проведения операции. Однако есть мероприятия, применимые ко всем пациентам.
Прежде всего, это касается совместных действий реабилитолога, нейрохирурга, невролога. Они должны вместе вести прооперированного, следить за процессом его выздоровления.
У больного могут проявиться болезненные ощущения даже через 3 года, когда грыжа была успешно прооперирована, и тазовые нарушения полностью восстановились.
В такие моменты наступает паника, охватывает волнение. Чтобы не подвергаться эмоциональному стрессу, надо располагать возможностью связи с доктором и получать ответы на все вопросы.
Важным моментом является также рациональная психотерапия. Операционное вмешательство происходит, когда медикаментозное лечение недуга не приводит к успешному результату.
Внезапно его не осуществляют, оно требует . Следовательно, уже до хирургического вмешательства больной имел некоторые ограничения в своей деятельности.
После операции придется придерживаться указаний врача. Какое-то время пациент остается беспомощным и нуждается в помощи окружающих.
Для некоторых такое состояние наносит ощутимый удар по психике, наступает депрессия. Преодолеть ее помогают:
- внимание, оказываемое близкими людьми;
- успокаивающие препараты, оказывающие благотворное влияние на восстановление пациента, когда грыжа позвоночника не поддавалась лечению без операции;
- быстрая выписка и реабилитация в домашних условиях.
Во многих случаях рекомендуется ранняя активизация больного. По мнению докторов, она должна проходить .
Ношение его служит также профилактической мерой против раннего проявления грыж. Сколько времени оставаться в корсете, определяет врач.
Данные мероприятия также рекомендуются в восстановительный период после удаления межпозвоночной грыжи. Комплекс упражнений подбирается отдельно для каждого периода. Когда можно начинать занятия – скажет врач.
Однако уже спустя день после операционного вмешательства допускается разминать стопы, суставы, колени. Выполняя предписанную гимнастику, важно помнить о нагрузке. Увеличивать ее следует постепенно.
- Чтобы укрепить мышцы живота и спины, рекомендуются . Они способны привести в тонус весь организм в целом.
- Еще одним упражнением, имеющим то же предназначение, являются неглубокие . Опускаться вниз надо медленно, как будто приседая на маленькую скамеечку.
- Третьим упражнением этого цикла будет . Выполняют его в позиции лежа. Надо избегать резких движений.
Все манипуляции следует осуществлять медленно.
Забудьте о вредных привычках – в период реабилитации от них придется полностью отказаться, а лучше, если не возвращаться к ним вообще.
Доктор расскажет, как правильно вести себя во время восстановления после операции межпозвоночной грыжи, пропишет комплекс , при необходимости назначит таблетки.
В зависимости от сложности оперативного вмешательства реабилитация может растянуться до года. Средним периодом отмечают 6 месяцев. К этому времени на прооперированном месте уже появляется костная мозоль.
Информация в статьях предназначена исключительно для общего ознакомления и не должна использоваться для самодиагностики проблем со здоровьем или в лечебных целях.
Эта статья не является заменой для медицинской консультации у врача (невролог, терапевт).
Пожалуйста, обратитесь сначала к врачу, чтобы точно знать причину вашей проблемы со здоровьем.
Я буду Вам очень признательна, если Вы нажмете на одну из кнопочек
и поделитесь этим материалом с Вашими друзьями ?
По заключению специалистов на сегодняшний день всего 4% пациентам, страдающих межпозвоночной грыжей, проводится операция на позвоночнике. Абсолютными показаниями к операции являются:
- интенсивные боли, не убирающиеся ничем кроме наркотических анальгетиков;
- атрофия мышц конечностей;
- не проходящий паралич (парез);
- стойкие нарушения дефекации, мочеиспускания, расстройства в сексуальной сфере.
Существует несколько методик оперативного лечения грыжи позвоночника. Все они проводятся только по абсолютным индивидуальным медицинским показаниям. Имеют свои определенные преимущества и недостатки. Это может быть:
- лазерная вапоризация;
- дискектомия:
- ламинэктомия;
- эндоскопическая операция;
- радикальный метод по замене диска протезом.
При этом реабилитация после операции является одним из важнейших этапов в лечении.
Чтобы достичь желаемых положительных результатов, необходим длительный реабилитационный период. В зависимости от вида оперативного лечения и состояния пациента его длительность может составлять от нескольких месяцев до года. Целью реабилитации является:
- устранение неврологических проявлений и боли;
- нормализация состояния с восстановлением функций самообслуживания;
- восстановление опорно-двигательной функции позвоночника его биомеханики и подвижности;
- восстановление оптимального мышечного тонуса;
- постепенное снятие ограничения к физическим нагрузкам.
Правильно организованный и грамотно подобранный реабилитационный курс это основа успеха операции. Он опирается на:
- комплексный контроль и наблюдение за пациентом со стороны хирурга, проводившего операцию, а также невролога и реабилитолога;
- грамотные, индивидуально подобранные процедуры.
Восстановительные мероприятия носят профилактический и лечебный характер, направлены на предотвращение появления новых грыж и восстановление трудоспособности пациента. Программа должна учитывать:
- тяжесть и длительность заболевания;
- вид проведенной операции;
- индивидуальные особенностями пациента (сопутствующие заболевания, возраст и пр.).
Все восстановительные мероприятия условно подразделяют на три этапа:
- Ранний этап – продолжительностью до двух недель. Включает в себя психотерапевтическую поддержку, устранение и предупреждение боли.
- Поздний этап – продолжительность до восьми недель. Основная задача нацелена на адаптацию пациента к самостоятельной жизни в быту.
- Отсроченный этап – длится всю жизнь, начиная на третьего месяца послеоперационного периода.
Во время раннего реабилитационного этапа пациенту запрещено:
- сидеть (любое сидячее положение противопоказано);
- поднятие тяжестей;
- резкие движения вперед и в стороны, скручивающие и глубокие движения в позвоночнике;
- ношение послеоперационного корсета более трех часов в день;
- выполнение физических нагрузок без корсета;
- заниматься игровыми видами спорта и ездить на велосипеде;
- проводить массаж или мануальную терапию.
Во время позднего реабилитационного этапа пациенту запрещено:
- длительное нахождение в вынужденной позе;
- любые физические нагрузки без предварительной разминки мышц;
- длительные поездки в транспорте;
- поднимать вес более 8 кг и прыгать с высоты;
- переохлаждать зону операции;
- длительное ношение корсета, что может привести к атрофии длинных мышц спины.
Реабилитация после операции также включает:
- устранение воспалительного процесса, обезболивание и восстановление костной ткани при помощи медикаментозного лечения;
- для улучшения кровообращения и обезболивания – ультразвук, электрофорез или лазеротерапию;
- обязательное включение в программу ЛФ (лечебная физкультура);
- кинезотерапию и гидропроцедуры (для механической разгрузки позвоночника);
- рекомендации по санаторно-курортному лечению.
Ощущение боли в послеоперационный период обусловлены воспалением спинномозгового нерва из-за длительного сдавливания грыжей. А так же из-за травмирования связок и мягких тканей в процессе операции. Поэтому для устранения болей назначаются обезболивающие и противовоспалительные препараты.
Реабилитация обязательно включает в себя ряд физиотерапевтических процедур:
- ионофорез – применяется для облегчения боли, способствует скорейшему выздоровлению, обеспечивает глубокое проникновение лечебных препаратов через кожу.
- грязевые обертывания – обладают обезболивающим, противовоспалительным и рассасывающим действием;
- ультразвуковые процедуры – способствуют стимуляции быстрого питания, роста и восстановление клеток ткани;
- КВЧ (крайне высокочастотная терапия) – используется для улучшения кровообращения, восстанавливает тонус мышц и связок. Отличное болеутоляющее и противовоспалительное средство;
- электростимуляция (внутритканевая) – восстанавливает ущемленные нервы, улучшает питание хрящевой и костной ткани;
- фонофорез – введение в организм лекарственных средств ультразвуком. С помощью механического воздействия оказывает противоотечный и противовоспалительный эффект;
- магнитотерапия – восстанавливает подвижность активизирует обменные процессы, уменьшает риск появления воспалений, отеков, болей.
ЛФК играет огромную роль в восстановлении организма после операции. Все упражнения лечебной физкультуры направлены на:
- восстановление мышечного тонуса шеи, спины и конечностей;
- предупреждение застойных явлений, результатом которых могут быть отеки и спайки;
- восстановление эластичности связок, непосредственно поддерживающих позвоночник.
Комплекс упражнений составляется индивидуально для каждого пациента лечащим врачом и реабилитологом.
Кинезотерапия представляет собой лечение с помощью специальных ортопедических тренажеров, воздействующих на позвоночник посредством дозированного вытяжения. Устраняя, таким образом, избыточное давление на нервные окончания, убирается болевой синдром.
Плавное, сбалансированное, дозированное вытяжения способствует образованию вокруг позвоночника естественного мышечного каркаса. Растягивание позвоночника способствует восстановлению питания диска и правильного его расположения.
Лечебные ванны
- Ванны скипидарные – применяются для улучшения кровообращения, активизации процесса восстановления, рассасыванию спаек и рубцов. Препятствуют воспалительным процессам.
- Ванны сульфидные и сероводородные – применяют для ускорения обмена веществ, улучшения кровообращения, рассасыванию воспалительных очагов, стимуляции процесса восстановления тканей и нормализации мышечных сокращений.
- Ванны радоновые – применяют для улучшения нервно-мышечной проводимости и кровообращения.
- Ванны травяные – для уменьшения боли и снятия напряжения в мышцах.
Метод сухого и подводного, горизонтального и вертикального вытяжения позвоночника. Основа процедуры – растягивание суставов позвоночника и эластичных тканей под тяжестью собственного веса или дополнительно установленного груза.
Данный метод оказывает механическое воздействие на мышцы тела, расслабляет их, увеличивает подвижность позвоночника.
На позднем восстановительном этапе рекомендуется санаторное лечение. Благодаря наличию широкого выбора физиотерапевтических процедур санаторий может служить отличной альтернативой домашней реабилитации.
источник







 Ранние осложнения: гнойно-септические и тромбо-эмболические;
Ранние осложнения: гнойно-септические и тромбо-эмболические; Устранение всех болевых ощущений у пациента.
Устранение всех болевых ощущений у пациента. Поздний этап длительностью до 8 недель. Задача этого периода состоит в грамотной адаптации больного к самостоятельности в бытовых условиях.
Поздний этап длительностью до 8 недель. Задача этого периода состоит в грамотной адаптации больного к самостоятельности в бытовых условиях. Лечебная физкультура, которая служит для полного восстановления подвижности всех отделов позвоночника и укрепления мышечного корсета.
Лечебная физкультура, которая служит для полного восстановления подвижности всех отделов позвоночника и укрепления мышечного корсета. Подъем тяжестей (не более 8 кг);
Подъем тяжестей (не более 8 кг); Отжимания с прямой спиной. Вдох делается при опускании туловища, а выдох — при поднятии корпуса. Количество повторений — не менее 10 раз.
Отжимания с прямой спиной. Вдох делается при опускании туловища, а выдох — при поднятии корпуса. Количество повторений — не менее 10 раз.