Многие годы безуспешно боретесь с БОЛЯМИ в СУСТАВАХ?
Глава Института заболеваний суставов: «Вы будете поражены, насколько просто можно вылечить суставы просто принимая каждый день.

Для этого делается рентгенография – самый простой и распространенный способ. К более современным и точным методам относятся компьютерная томография и магнитнорезонансное исследование. Также проводится неврологическое обследование, что позволяет определить степень поражения нерва.
- нестероидные противовоспалительные лекарства;
- стероидные препараты, эпидуральные инъекции;
- миорелаксанты;
- мази, гели;
- витамины и минералы;
- антидепресанты

Они носят обезболивающий характер. Действие основано на блокировании выделения организмом вещества простагландина, которое вызывает болевой спазм.Имеют также противовоспалительный и жаропонижающий эффект. Лекарства этой группы применяются, следуя инструкции, при появлении первых признаков ишиаса и не требуют консультации с врачом.
Внезапный приступ сильной боли в области поясницы? Скорее всего это люмбаго с ишиасом, что это и как его лечить?
О каких же диагнозах может говорить болевой синдром в спине? Читайте
тут.
Анальгин самый доступный препарат.
Таблетки принимаются после еды 0.51гр., 23 раза в сутки. Терапевтическая доза максимум 2 гр. в сутки. Уколы делают 50 или 25% составом 23 раза в сутки внутривенным или внутримышечным (в составе систем) введением по 12мл.
Противопоказания:гиперчувствительность, анемия, бронхоспазм, нарушение кроветворения, беременность и лактация.
Цена:таблетки 9.00-36.00 р., уколы от 80.00 р. Рецепт не требуется.
Ибупрофен таблетки принимаются после еды. Терапевтическая доза подбирается индивидуально, однако, если не назначено по другому по 1 таблетке 3 раза в день. Если после 3 дней лечения не достигнут положительный результат, обратиться к врачу.
Противопоказания: аллергия на ацетилсалициловую кислоту, период беременности и лактации, почечная недостаточность, нарушение свертываемости крови, дети до 12 лет.
Цена: 17.00-82.00 р. Отпускается без рецепта.
Целебрекс, капсулы по 200 мг принимать два раза в сутки, при необходимости терапию увеличивают до 400. Противопоказания: непереносимость сульфаниламидов, аллергия на аспирин, третий триместр беременности, лактация. Из-за отсутствия антитромбоцитарных свойств не следует заменять назначение аспирина. Также по этой причине лечение желательно проводить минимальной дозой и с измерением артериального давления.
Цена: 419–1042 р. Без рецепта.
Индометацин: таблетки применять по 1 штуке 3 раза в день во время или после еды, запивать молоком. Если отсутствует положительный результат увеличить до 2 таблеток. Терапия проводится в течение 4 недель, если есть положительный эффект; гель 5% или мазь 10% растирать больной участок 3 раза в день. Взрослых наносится 45 см лекарства.
Противопоказания: возраст до 14 лет, период беременности и кормления грудью, непереносимость аспирина, раны на кожном покрове при применении геля(мази).
Цена: 47.0094.00 р. Отпускается без рецепта врача.
Кетопрофен, выпускается в виде таблеток, капсул, свечей, в/м инъекций, гель для наружного применения: по 1 таблетке 3 раза в день; по 1 капсуле утром, днем и 2 вечером во время еды; свечи использовать ректально 12 раза в день; гель втирать 23 раза в день, применять не более 2 недель; инъекции вводят внутримышечно по 1 ампуле 12 раза в день.
Противопоказания: аллергия на лекарственные компоненты, беременность и лактация, нарушение свертываемости крови, работы печени и почек.
Цена: в зависимости от выпускаемой формы 69.00-187.00 р. Продается без рецепта врача.
Гидрокортизон, Кеналог, Метипред, Дипросан, Дексаметазон. Это гормональные средства, действие которых основано на замещении гормона кортизол, что позволяет снять воспаление, отек ткани и уменьшить болевые ощущения.
Дексаметазон:
средняя доза приема таблеток для взрослых 0.5-9 мг (в зависимости от периода терапии). Делится на 2-4 раза в сутки во время еды (при маленькой дозировке принимать разово). Лечение длится 2-3 дней до нескольких месяцев;
инъекции проводят внутривенно, внутримышечно, а также внутрисуставное введение. Доза подбирается индивидуально лечащим врачом.
Противопоказания: инфекционные процессы в суставах, вирусные болезни, сахарный диабет, гиперчувствительность, на время лечения прекратить кормление грудью.
Цена: 42.00-209 р. в зависимости от вида лекарства. По рецепту врача.
Гидрокартизон:
суспензия выпускается в виде ампул для внутримышечного и внутрисуставного введения. Взрослым и детям старше 14 лет по 5–50 мг. Повторный курс не ранее, чем через 3 недели;
мазь наносить 2-3 раза в течение 7-14 дней. Бесконтрольное использование может вызвать сильные побочные эффекты.
Противопоказания: раны и инфекционные поражения кожи, индивидуальная непереносимость, беременность, дети до 2 лет, а также сифилис, алкоголизм, эпилепсия, сахарный диабет, почечная недостаточность — при использовании суспензии.
Цена: 25.00-41.00 р. мазь, отпускается без рецепта; 165.00-193.00 р. суспензия, по рецепту.
Дипросан, суспензия для внутримышечного и внутрисуставного введения. Терапия назначается и подбирается лечащим врачом. Средняя доза для крупных суставов 1-2 мл, мелких 0.25-0.5 мл. Препарат дополнительно оказывает иммунодепрессивное воздействие.
Противопоказания: гиперчувствительность, микозы, инфекционный артрит, при лактации прекратить кормление.
Цена: 201.00–796.00 р. Отпускается строго по рецепту врача.
Кеналог:
таблетки назначают взрослым в дозе 4-32 мг. Разделенных на несколько приемов. Разовая доза 16 мг.
суспензия для внутримышечного и внутрисуставного введения.
Терапия подбирается индивидуально врачом.
Противопоказания: беременность и лактация, сверхчувствительность к компонентам, сахарный диабет, язва желудочно-кишечного тракта. Пожилым людям назначают с осторожностью.
Цена: 274.00-600.00 р. Отпускается только по рецепту.
Метипред:
таблетки назначают внутрь в дозе 96 мг один раз в сутки.
депо-суспензия проводится внутримышечно (40-120 мг) или внутрисуставное введение (4-80 мг). Процедуру можно повторить через 7-28 дней.
Противопоказания: непереносимость лактозы, туберкулез, чувствительность к компонентам, с вирусной и бактериальной инфекцией.
Цена: 166.00-347.00 р. в зависимости от средства и отпускается по рецепту.
Эпидуральное введение стероидных препаратов производится непосредственно в эпидуральную полость, применяется для быстрого снятия острого болевого синдрома.
Плюсы: непосредственное воздействие на больной участок позволяет снизить терапевтическую дозу и, тем самым, уменьшить проявление побочных эффектов. Процедура проводится врачом и используется одновременно с другими способами лечения.
Препараты расслабляющие поперечно полосатую мускулатуру спины за счет снижения двигательной активности человека, вплоть до паралича. Делятся на курареподобные, которые нарушают передачу импульса от нерва к мышце, и вещества, влияющие на работу центральной нервной системы. В практике лечения ишиаса для снятия острого болевого синдрома используют препарат второго действия
Мидокалм:
Таблетки принимают взрослые по 50-150 мг после еды по 50-150 мг 2-3 раза в сутки.
Инъекции проводят по 100 мл внутримышечно 2 раза в сутки. Можно 100 мл внутривенно 1 раз.
Противопоказания: наличие гиперчувствительности к лидокаину, беременность и лактации, миастения.
Цена: от 304.00 до 442.00 р. инъекции, 304.00 — 480.00 р. таблетки. Препарат отпускается по рецепту.
Средства применяются наружно для снятия умеренных болевых ощущений, имеют низкий уровень побочного действия. По составу и способу действия делятся на следующие группы:
- Противовоспалительные: Индометацин, Кетопрофен гели, Нурофен, Фенал созданы на основе нестероидных противовоспалительных препаратов (см. выше).
- Согревающие и обезболивающие: Випросал, Капсикам, Финалгон, скипидарная мазь при натирании согревают, способствуют притоку крови к больному месту, тем самым, устраняя неприятные ощущения и спазм мышц. Из-за возбуждающего действия на нервную систему применять лучше в дневное время 2-3 раза. После растирания укутаться в шерстяное изделие для сохранения тепла.
- Мази комплексного действия применяются как противовоспалительные, обезболивающие и регенерирующие средства.Димексид, гель содержит диметилсульфоксид, который снижает проводимость импульсов в нейронах, что способствует обезболиванию, уменьшение воспаления. Делаются аппликации 2-3 раза 10 дней.Не рекомендуется при беременности и лактации.
Декспантенол, попадая в кожу, трансформируется в пантотеновую кислоту-витаминный производный, играющую роль в обменных процессах организма. Рекомендуется беременным и кормящим грудью. Применять наружно 2-4 раза в сутки.
- Хондопротекторные мази: Хондроксид, Хондроитин в составе содержат вещество, способствующее регенерации соединительной ткани и выработке суставной жидкости. Также обезболивают и снимают воспаление. Втирают в больное место в течение 2-3 минут, используется 2-3 раза в день. Применять несколько недель.
- Гомеопатические мази, содержат лекарственные растения и вещества, которые способствуют уменьшению воспалительного процесса, обезболиванию. Живокост, Сабельник, гели, содержащие пчелиный яд (Вирапин). Препараты используют с осторожностью, так как велика возможность аллергических реакций, гель с пчелиным ядом применяют 1 раз в день.
Внимание! Перед использованием лекарства следует провести пробную реакцию на аллергию. Нанести небольшое количество мази на кожу, втереть и подождать пару часов. При появлении аллергической реакции прекратить применение.
Все препараты отпускаются без рецепта врача.

Боривит– витаминные инъекции, содержащие В6 (пиридоксин) и В1(тиамин), по 1 ампуле в день.
Противопоказания: чувствительность к компонентам, беременность, лактация, сердечная и почечная недостаточность.
Цена около 300.00 р. По рецепту.
Их назначают в качестве дополнительной терапии. Они помогают человеку успокоиться, расслабиться, снять болевое напряжение. Форму и дозировку прописывает лечащий врач. В аптеках отпускаются только по рецепту.
Подборка лечебной гимнастики при остеохондрозе поясничного отдела позвоночника.
Все возможные причины возникновения болей в пояснице отдающих в ногу, http://zdorovya-spine.ru/boli/v-poyasnichnom-otdele/otdayushhih-v-nogu.html
Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
В современной медицине разработано много средств для борьбы с ишиасом.
Помните, что любой выбранный метод будет более эффективным, если своевременно начать лечение! При первых признаках болезни человек может сам снять острую боль с помощью медикаментов. В дальнейшем необходимо обратиться к врачу для выяснения причин, повлекших развитие недуга, и правильного подбора индивидуальной терапии лекарственными средствами.
Ишиас – это патологическое состояние с характерным болевым синдромом вследствие воспаления седалищного нерва. Уже само это слово из-за своего непривычного звучания способно насторожить и испугать пациента. Что же это такое? Сам этот термин в дословном переводе с греческого языка (ishion) как раз и обозначает седалище. Ишиас – это не самостоятельное заболевание, а синдром, комплекс симптомов, которые встречаются при многих болезнях.
Чаще всего ишиас является следствием таких заболеваний как:
- Пояснично-крестцовый радикулит вследствие переохлаждения
- Остеохондроз пояснично-крестцового отдела позвоночника
- Травмы позвоночника
- Грыжи межпозвонковых дисков
- Специфические поражения позвоночного столба – туберкулез, злокачественные новообразования
- Воспалительные заболевания органов малого таза – мочевого пузыря, тонкой кишки, матки
Таким образом, ишиас может развиваться как по причине первичной патологии позвоночного столба, так и вторично вследствие патологии внутренних органов. Поэтому врач, прежде чем назначить медикаментозное лечение ишиаса, должен установить его причину в каждом конкретном случае. Хотя в различных ситуациях суть патологических процессов и негативных проявлений этого состояния примерно одинакова. Да и подходы к лечению, несмотря на некоторые различия в разных ситуациях, имеют общие черты.
Как же протекает ишиас? Характерные симптомы ишиаса обусловлены особенностями седалищного нерва, в котором отмечаются воспалительные процессы. Седалищный нерв является нервом крестцового сплетения. Образован он корешками двух нижних поясничных и трех верхних крестцовых спинномозговых нервов. Этот нерв через ягодичную область проходит по задней поверхности бедра, в области подколенной ямки перед переходом на голень он разделяется на две основные ветви, которые переходят на подошвенную поверхность стопы.
Особенность этого нерва состоит в том, что он является самым крупным не только в крестцовом сплетении, но и в организме человека. Соответственно, болевой синдром при воспалительном поражении этого нерва будет довольно интенсивным. А воспалительные явления возникают нередко, ведь именно пояснично-крестцовый отдел испытывает максимальную физическую нагрузку. Здесь чаще всего отмечается радикулит, остеохондроз, дисковые грыжи.
Ишиас проявляется по ходу седалищного нерва – в пояснично-крестцовой области и ягодицы, по задней поверхности бедра и голени с переходом на подошву стопы. Именно здесь отмечаются все негативные проявления этого состояния, к которым относится:
- Резкая боль стреляющего характера, усиливающаяся при физической нагрузке
- Снижение чувствительности
- Так называемые парестезии – ощущение жжения, онемения, ползания мурашек по коже
- Нарушения походки
- Симптомы натяжения – усиление боли при сгибании конечности в тазобедренном суставе, наклоне головы и туловища вперед.
Эти признаки, их типичная локализация и односторонний характер поражений (воспаляется один их пары седалищных нервов) позволяют легко отличить ишиас от подобных ему патологических состояний.
Как лечить ишиас? Официальная медицина для этого использует фармакологические средства общего и местного действия, эффект от применения которых закрепляется физиотерапевтическими и массажными процедурами, лечебной гимнастикой. Таблетированные лекарства в данном случае практически не используются. Основные пути введения – внутримышечный или внутривенный. Некоторые средства для местного обезболивания (так называемые местные анестетики) вводятся прямо в спинномозговой канал.
Вообще, обезболивание, хотя и не устраняет причину ишиаса, но играет важную роль в его лечении. В этом плане используют нестероидные противовоспалительные препараты – бутадион, индометацин, ибупрофен. Они снимают воспаление и отек волокон седалищного нерва и тем самым устраняют боль. Но использование этих средств не желательно при некоторых сопутствующих заболеваниях – гастрите, язве желудка, бронхиальной астме.
Поэтому нестероидные средства комбинируют со стероидными противовоспалительными средствами. К последним относят гормональные средства – преднизолон, гидрокортизон. В данном случае они используются в виде мазей для наружной обработки пояснично-крестцовой области.
Обезболивание достигается путем новокаиновых блокад – новокаин посредством уколов специальной иглы вводится в пояснично-крестцовую область, тем самым достигается обезболивание. С целью рассасывания воспалительных очагов и стимуляции обменных процессов вводятся витамины С и группы В, алоэ, лидаза, метилурацил, левамизол.
В последующем, когда острая стадия миновала, к лекарственному лечению можно добавить физиотерапевтические процедуры, массаж и занятия лечебной физкультурой (ЛФК). В этом плане показаны УВЧ, фонофорез, диадинамические токи Бернара. Все эти виды лечения проводятся при отсутствии противопоказаний, коими являются:
- Острая стадия ишиаса
- Беременность
- Детский возраст
- Алкоголизм, наркомания
- Туберкулез
- Злокачественная онкология
- Предшествующие кровотечения из внутренних органов
- Кожные изменения в месте приложения
Упражнения при ишиасе направлены устранение боли и отека седалищного нерва, расслабление мышц и стимуляцию обменных процессов в зоне поражения. Они могут выполняться в любом из положений – сидя, стоя или лежа. Но с физиологической точки зрения при выполнении упражнений лучше всего лежать на ровной жесткой поверхности. Ниже приведены наиболее эффективные упражнения.
Сначала нужно лечь спиной на ровный пол, согнут ноги в коленях, привести их к груди. Одновременно с этим нужно обхватить свои ягодицы руками. В таком положении следует пребывать полминуты, а затем нужно распрямить ноги, руки вытянуть вдоль тела, все мышцы расслабить. Это упражнение нужно повторять до 10 раз.
В дальнейшем нужно перевернуться на бок и снова привести согнутые в коленях ноги к туловищу, а затем расслабить их, вытянув носки стоп. Это упражнение выполняют тоже 10 раз. Затем переворачиваются на живот, и, опираясь на руки, поднимают корпус как при отжимании. При этом таз и ноги остаются неподвижными. С помощью этих и других упражнений можно осуществлять лечение ишиаса в домашних условиях. Но предварительная консультация физиотерапевта и специалиста по лечебной физкультуре не будет лишней.
Массаж при ишиасе комбинируют с физиотерапевтическим лечением. Благодаря массажу достигаются эффекты, аналогичные таковым при использовании физпроцедур и лечебной физкультуры. Массаж проводится интенсивно ежедневно или через день точечным или сегментарным методом. При этом массажные движения направлены снизу вверх от пальцев ног к вышележащим участкам. Продолжительность каждого сеанса массажа составляет 30 – 35 минут.
В борьбе с ишиасом народна медицина тоже не стоит в стороне. Лечение ишиаса народными средствами преследует те же цели, что и терапия традиционными способами. Рецепты народной медицины весьма многочисленны, но в каждом из них применяются только натуральные средства либо в чистом виде, либо в виде смесей, растворов, настое, отваров. Приведем некоторые из них.
Нужно взять свежий воск из пасеки, разогреть (но не растопить) его. В таком виде он помещается на область поясницы и крестца, сверху накрывается целлофаном и завязывается шерстяной тканью. Получается своего рода компресс. Если процедуру делать ежедневно на ночь, то спустя несколько дней боль уйдет.
Подобным способом можно использовать капустные листья. Нужно взять несколько свежих сочных листьев с отрезанными черешками и на 3 мин. бросить их в кипяток, но не варить. Затем положить на поясницу и сделать компресс вышеописанным способом. Точно так же можно использовать листья других растений – лопуха и березы.
Хотя и говорят, что хрен редьки не слаще, но каждый из этих продуктов, помещенный на кусочек ткани и приложенный к пояснице в измельченном виде, является эффективным народным средством лечения ишиаса.
Действенным средством является настой из почек сосны. Для его приготовления 2 ст. ложки почек заливают 2 стаканами кипятка. В таком виде продукт настаивается в течение половины суток. Полученный настой пригоден как для внутреннего употребления (по половине стакана 3-4 раза в день), так и для наружного в виде компрессов.
Несмотря на то, что рецепты из натуральных средств зарекомендовали себя с наилучшей стороны, вылечить ишиас с помощью одной лишь народной медицины вряд ли возможно. Для того чтобы устранить этот недуг, нужен комплексный подход с консультацией терапевта, невропатолога, рентгенолога и хирурга. А лечение ишиаса должно осуществляться с применением всех вышеописанных методов. Только при этом условии оно будет эффективным.
Присущие когда-то старцам многие болезни теперь прекрасно уживаются в молодом организме. Не исключение и грыжа позвоночника. И виной тому не натруженная годами спина, а малоподвижный образ жизни.
Лечение этого распространенного заболевания имеет два направления. Первое – это хирургическое вмешательство. Оно опасное и болезненное, а реабилитационный период проходит тяжело и долго. Но есть и консервативные методы. Они включают в себя медикаментозную, мануальную и физиотерапию, которые дополняет массаж.
Чтобы ответить на этот вопрос, нужно понять, какой он дает результат в конечном итоге и можно ли вообще применять его для лечения позвоночника. Массаж при грыжах следует рассматривать в контексте основного лечебного процесса.
Назначать его можно только на ранних стадиях заболевания или в период восстановления после проведенной операции на позвоночнике. Секвестрированная грыжа лечится только хирургически. То же самое можно сказать и про большие выпячивания. Затем следует длительный период реабилитации.
Массаж при грыже позвоночника эффективен, потому что усиливает кровообращение в прилегающих тканях, благодаря чему улучшается их трофика. Помимо этого:
- Снимается напряжение в мышцах спины.
- Снижается давление в межпозвонковых дисках.
- Уменьшается болевой синдром.
- Замедляется прогрессирующий процесс заболевания.
- Исключается атрофия мышечных тканей, вызванная продолжительной сильной болью.
- Увеличивается отток молочной кислоты, скопившейся из-за чрезмерного напряжения мышц спины.
Но массаж при межпозвоночной грыже применяется не столько для лечения заболевания, сколько для профилактики усугубления возникшего недуга и избавления от страданий. Дело в том, что спина пациента находится в постоянном напряжении от невыносимой боли. Мышечный корсет выбирает оптимальное положение, при котором она затихает. Со временем возникает застойный эффект, а «окаменевшие» мышцы препятствуют возвращению позвоночника в правильное состояние.
Массаж при грыже позвоночника имеет положительный результат, но не следует забывать, что методики должны носить исключительно расслабляющий характер.
Необходимо избегать интенсивных и резких массажных манипуляций, скручиваний, поворотов и излишнего давления на сам позвоночник. Порог болевой чувствительности у каждого свой, и пациент при появлении малейших ощущений, причиняющих ему страдания, должен предупредить специалиста.
Подобная терапия насчитывает множество способов воздействия на организм человека посредством массирования тела. Стили и техника отличаются своим направлением и конечной целью, для достижения которой они используются.
Для устранения побочных явлений, сопровождающих грыжу шейного, поясничного или грудного отделов, делают массаж, применяя различные методики:
- общий;
- лечебный;
- баночный (или вакуумный);
- точечный;
- тайский;
- сегментарный массаж отдельных областей.
При массировании поясничного или грудного отдела часто используют различные масла, мед или мумие. Они оказывают благотворное влияние, проникая в организм, питают его ткани полезными веществами.
Заболевание можно диагностировать в любой области позвоночника. Но массаж, назначаемый при грыжах шейного отдела, будет несколько отличаться от техники, используемой для поясничной или крестцовой зоны.
При лечении грыжи шейного отдела более эффективен точечный метод. Выполняется он при помощи специальных палочек, изготовленных из дерева, эбонита или металла. Массирование происходит посредством пресспунктуры – надавливания на определенные точки. По способу воздействия его можно сравнить с иглорефлексотерапией. Только в этом случае укол тончайшей иглы заменен на нажим более крупным предметом. После курса подобной терапии наблюдается рубцевание трещин тела позвонка.
Грыжа шейного отдела зачастую сопровождается онемением верхних конечностей. В этом случае делать массаж рук не рекомендуется. При сильном притоке крови может произойти отек нервного ствола.
При помощи классического массажа при грыжах шейного отдела преобладают движения, вытягивающие позвоночник. Но если результат в течение первой недели лечебных процедур не наблюдается, вытягивание следует прекратить. Пациент должен взять за правило самостоятельно и регулярно тянуть шею вверх. Это на время уменьшает межпозвонковое давление.
Усилия в этой области применяют более сильные, так как мышечный корсет здесь намного мощнее. Для массажа, используемого при грыжах среднего отдела позвоночника, применимы практически все его разновидности:
- Классическим способом разминаются продольные мышцы спины. Массажист выполняет движения согнутыми пальцами, кулаком или локтем от центра к периферии, стараясь проникнуть как можно глубже.
- Баночная методика позволяет восстановить полноценное кровообращение в очаге поражения и устранить застойные явления в прилегающих мышечных волокнах.
- Как результат, отступает боль и спадает гипертонус.
- В отдельных случаях делают точечный вариант при помощи мешочков со льдом.
Охлаждающий массаж при грыже позвоночника снимает отечность воспаленной области и оказывает анестезирующий эффект.
Массировать поясничную часть позвоночника, пораженную грыжей, можно комбинированной методикой. Для начала применяется классический способ, который дает расслабление мышц крестцового отдела. Он также направлен на разминание и растяжение продольных мышц. Затем используется точечное воздействие, которое активизирует работу кровеносной и лимфатической систем поясничного отдела. Нажим делают по 10–30 секунд кончиками пальцев или локтем. Подобная процедура считается нервно-мышечной терапией.
Массаж, используемый при грыжах шейного, поясничного или грудного отделов, не должен вызывать болевых ощущений. Длительность лечения и его методика зависят от тяжести заболевания и месторасположения патологии. Не следует забывать, что подобные процедуры может осуществлять только профессионал. Курс массажной терапии назначается после тщательного обследования и отсутствия противопоказаний.
источник
Ишиас (пояснично-крестцовый радикулит) — причины сдавления и воспаления седалищного нерва, симптомы и диагностика, медикаментозное лечение и методы реабилитации
Ишиас представляет собой синдром, проявляющийся сильной болью в областях, где проходит седалищный нерв. Синдром обусловлен сдавлением корешков спинного мозга в поясничной области или участков самого нерва. Поскольку причин сдавления корешков спинного мозга и нерва может быть много, то и проявления синдрома, помимо боли по ходу седалищного нерва, также могут быть весьма разнообразными и полиморфными.
В настоящее время термин «ишиас» используется только для обозначения синдрома, а заболевание, проявляющееся его развитием, называют пояснично-крестцовым радикулитом. Также для обозначения вариантов ишиаса, вызванных причинами различного характера, могут использоваться термины радикулопатия, радикулоишемия и радикуломиелоишемия.
Поскольку сам термин «ишиас» переводится с греческого, как «воспаление седалищного нерва», то названия «седалищный ишиас» и «ишиас седалищного нерва» являются примером избыточного уточнения – то есть того, что в обыденной речи называют «масло масляное». Поэтому такие «распространенные», «развернутые» термины являются неправильными. Ведь когда говорят об ишиасе, всегда подразумевают, что проблема в седалищном нерве, поскольку само название патологии уже содержит указание именно на этот нерв.
При ишиасе происходит невоспалительное поражение (сдавление) седалищного нерва, который является самым крупным и длинным в организме человека, поскольку начинается от крестцового нервного сплетения и проходит по мягким тканям до самых стоп ног.
Ишиас представляет собой невоспалительное поражение седалищного нерва, возникающее вследствие его сдавления на любом участке. Соответственно, причинами ишиаса могут быть любые факторы, приводящие к сдавливанию участков тканей, по которым проходит седалищный нерв, такие, как, например, травмы ног, таза, поясничного или крестцового отделов позвоночника, компрессия нерва при длительном нахождении в неподвижном состоянии, ущемление фиброзными тяжами, опухолями, гематомами и т.д. Наиболее часто ишиас развивается у людей в возрасте 40 – 60 лет, что обусловлено накопившимися в организме патологическими изменениями, которые и могут вызывать сдавление седалищного нерва.
Чтобы четко понимать и представлять себе, чем обусловлены клинические проявления ишиаса, нужно знать, как и где проходит седалищный нерв. Данный нерв берет свое начало в крестцовом нервном сплетении, которое расположено в области крестца, рядом с позвонками. Нервное сплетение образовано корешками спинного мозга, которые находятся не внутри спинномозгового канала, образованного стоящими друг на друге позвонками, а снаружи. То есть данные корешки расположены по бокам от каждого позвонка и очень тесно сближены друг с другом, вследствие чего область их локализации и была названа крестцовым нервным сплетением.
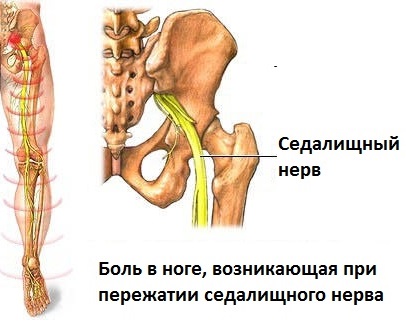
Из этого крестцового нервного сплетения отходит крупный седалищный нерв, который далее из полости малого таза выходит на заднюю поверхность ягодицы, откуда спускается по задней поверхности бедра до самой голени. В верхней части голени седалищный нерв разделяется на две крупные ветви – малоберцовую и большеберцовую, которые проходят по правому и левому краю задней поверхности голени (см. рисунок 1). Седалищные нерв – это парный орган, то есть он имеется справа и слева. Соответственно, из крестцового нервного сплетения отходят два седалищных нерва – для правой и левой ноги.
Рисунок 1 – Схематичное изображение седалищного нерва справа.
При ишиасе, как правило, поражается только один нерв из двух, вследствие чего симптоматика касается только правой или левой конечности.
Основным симптомом ишиаса является сильная и резкая боль, возникающая на любом участке ноги или ягодицы по ходу нерва. Кроме того, по ходу пораженного нерва на задней поверхности соответствующей конечности и стопы появляются парестезии (онемение и ощущение «бегания мурашек») и слабость. Парестезии, онемение и слабость могут сохраняться годами, постепенно прогрессируя.
При осмотре при ишиасе выявляется болезненность задней поверхности голени со стороны пораженного нерва, а также неврологические симптомы, такие, как снижение рефлексов коленного, ахиллова сухожилия, симптомы Ласега и др. Примерно в трети случаев у человека имеется повышенная чувствительность наружного края стопы, в половине случаев – слабость мышц голени и стопы. При попытке повернуть кнутри согнутую в бедре и колене ногу фиксируется резкая боль в ягодице.
Для диагностики ишиаса производят рентгеновское исследование и магнитно-резонансную томографию поясничного отдела позвоночника с целью выяснения, на каком именно уровне защемлены корешки спинного мозга, а также что послужило причиной их сдавления (опухоль, гематома, грыжа межпозвоночного диска и т.д.).
Для лечения ишиаса применяют различные лекарственные препараты из групп антиоксидантов, метаболитов, минералов и витаминов, средств, улучшающих кровообращение и микроциркуляцию, миорелаксантов и НПВС. Кроме того, в составе комплексной терапии дополнительно к медикаментозному лечению применяют массаж, физиотерапию, постизометрическое расслабление, новокаиновые или гидрокортизоновые блокады. Все средства и способы лечения ишиаса направлены на устранение сдавления корешков спинного мозга, а также на купирование тягостных для человека проявлений синдрома, таких, как боли, онемение и слабость конечностей.
1. Грыжа межпозвоночного диска в поясничном отделе позвоночника (грыжевое выпячивание сдавливает корешки спинного мозга, в которых берет начало седалищный нерв, и тем самым вызывает ишиас).
2. Инфекционные заболевания (седалищный нерв поражается токсинами, выделяемыми болезнетворными микроорганизмами):
- Грипп;
- Малярия;
- Сепсис (заражение крови);
- Сифилис;
- Скарлатина;
- Тиф брюшной или сыпной;
- Туберкулез.
3.Интоксикация различными отравляющими веществами, такими, как:
- Алкоголь (ишиас может возникать на фоне хронического алкоголизма или после разового потребления большого количества низкокачественных напитков);
- Отравление тяжелыми металлами (ртутью, свинцом);
- Отравление мышьяком.
4. Хронические системные заболевания, при которых в тканях откладываются не выведенные токсические продукты обмена веществ:
- Сахарный диабет;
- Подагра.
5. Эпизоды сильного переохлаждения организма (как правило, охлаждение способствует активизации хронической инфекции, которая, собственно, и провоцирует ишиас).
6. Остеофиты позвонков поясничного или крестцового отделов позвоночника.
7. Остеохондроз и остеоартроз позвоночника (при данных заболеваниях развивается воспалительный процесс в суставах позвонков или в тканях вокруг позвонков).
8. Спондилез (воспалительные процессы в различных частях позвонков).
9. Сдавление корешков спинного мозга гематомами или фиброзными тяжами.
10. Опухолевые образования позвоночника:
- Доброкачественные опухоли, сформировавшиеся из тканей позвонков (остеома, остеобластома и др.);
- Злокачественные опухоли позвонков (остеосаркома, хондросаркома и др.);
- Метастазы злокачественных опухолей других локализаций в позвонки и межпозвоночные диски;
- Опухоли спинного мозга (астроцитомы, менингиомы, невриномы).
11. Деформации поясничного отдела позвоночника:
- Смещение позвонков поясничного отдела относительно друг друга;
- Перелом дужек позвонков;
- Остеохондроз;
- Врожденные дефекты строения позвонков (сколиоз, сращение последнего поясничного позвонка с крестцом);
- Сужение спинномозгового канала позвоночника;
- Травмы позвоночника;
- Неправильный подъем тяжестей;
- Искривление позвоночника.
12. Ювенильный ревматоидный артрит (причина ишиаса у детей).
13. Беременность (у женщин происходит смещение таза, что провоцирует сдавление седалищного нерва и, соответственно, ишиас).
В зависимости от того, какая именно часть седалищного нерва оказалась пораженной (защемленной, сдавленной), заболевание подразделяют на три следующих вида:
- Верхний ишиас – ущемлен канатик и нервные корешки спинного мозга на уровне поясничных позвонков;
- Средний ишиас (плексит) – ущемлен нерв на уровне крестцового нервного сплетения;
- Нижний ишиас (неврит седалищного нерва) – ущемление и повреждение седалищного нерва на участке от ягодицы до стопы включительно.
Неврит седалищного нерва также называют воспалением нерва. А поскольку наиболее часто встречается именно нижний ишиас, то, фактически, понятия «воспаление седалищного нерва» и «ишиас» воспринимаются в качестве синонимов, хотя это и не совсем правильно.
Поскольку при ишиасе происходит сдавление седалищного нерва, то симптоматика данного синдрома проявляется болями, неврологическими симптомами и нарушением движений, чувствительности и питания тканей по ходу нервного волокна. Рассмотрим каждую группу симптомов подробнее.

Боль при ишиасе очень резкая, острая, сильная, интенсивная, порой простреливающая. Характер боли напоминает удары ножом, кинжалом или электрическим током. Боль обычно локализуется по ходу нерва – то есть в ягодице, на задней поверхности бедра, в подколенной ямке или на задней поверхности голени. Боль может распространяться как на все перечисленные части ноги, захватывая ее полностью до самых пальцев, так и на отдельные, например, заднюю поверхность бедра и подколенную ямку, и т.д. Практически всегда боль при ишиасе локализуется только с одной стороны – в области пораженного нерва.
Болевые ощущения могут как присутствовать постоянно, так и появляться в виде эпизодических приступов. Однако чаще всего ишиас протекает именно с эпизодическими болевыми приступами. При этом интенсивность болей может варьироваться от слабых до очень сильных. При слабой интенсивности боли она не причиняет человеку страданий, вследствие чего он ее часто попросту игнорирует. Но при высокой интенсивности боль изматывает и не дает человеку покоя, заставляя его искать любые способы купировать это ужасное ощущение.
Постоянные боли обычно низкой интенсивности, поэтому при их наличии человек может вести обычный и привычный образ жизни. Эпизодические же боли всегда очень интенсивные, сильные, возникающие внезапно и буквально заставляющие человека замирать на месте, поскольку любое движение причиняет невыносимые болевые ощущения. Как правило, приступ болей провоцируется переохлаждением спины, подъемом тяжестей, неловкими движениями, длительным нахождением в неудобной позе.
В некоторых случаях при ишиасе, помимо болевых ощущений в ноге и ягодице, отмечается дополнительное распространение боли в поясницу. При этом боль в пояснице может носить характер жжения, покалывания или же резких и очень сильных «стреляющих» болей.
Чем интенсивнее боли при ишиасе – тем труднее человеку двигаться, поскольку буквально каждое, даже самое незначительное изменение положения тела вызывают резкое усиление боли.
Под неврологическими симптомами подразумевают различные нарушения нервной проводимости и рефлексов в пораженной ноге. Как правило, вне зависимости от длительности течения заболевания, неврологические симптомы всегда имеются пи ишиасе, но их степень выраженности может быть различной.
Итак, при ишиасе у человека выявляются следующие неврологические симптомы:
- Снижение ахиллова рефлекса. Ахиллов рефлекс заключается в следующем – человек лежит на кровати на животе (спиной вверх), а его стопы свободно свешиваются с ее края. При ударе молоточком или ребром ладони по ахиллову сухожилию (по тонкому вытянутому участку, расположенному прямо над пяткой с задней стороны ноги) происходит сгибание в голеностопном суставе. То есть в ответ на удар стопа уходит назад, принимая положение, будто человек хочет пройти на цыпочках или встать на пальцы. При ишиасе выраженность сгибания стопы при ударе по ахиллову сухожилию заметно уменьшается или вовсе отсутствует, и именно это состояние называется снижением или отсутствием ахиллова рефлекса.
- Снижение коленного рефлекса. Коленный рефлекс заключается в следующем – человек сидит на краю кровати, свободно свесив вниз согнутые в коленях ноги. При ударе молоточком или ребром ладони в области сразу под коленом по сухожилию, соединяющему надколенник и большеберцовую кость голени, нога разгибается в колене, то есть как бы несильно подпрыгивает вверх, частично выпрямляясь. При ишиасе выраженность разгибания ноги в колене при ударе по сухожилию очень слабая или вовсе отсутствует, и именно такое состояние называется снижением коленного рефлекса.
- Снижение подошвенного рефлекса. Подошвенный рефлекс заключается в следующем – человек сидит или лежит, расслабив стопы ног. При проведении кончиком молоточка или другим тупым предметом по подошве ноги в направлении от пятки к пальцам, стопа и пальцы на ней сгибаются. При ишиасе раздражение подошвы стопы вызывает лишь очень слабое сгибание пальцев и стопы, и именно такая ситуация называется ослаблением подошвенного рефлекса.
- Боль в области ягодицы, возникающая в ответ на попытку положить согнутую в колене и бедре ногу на внутреннюю поверхность голени и бедра.
- Симптом Ласега. Человек лежит на кровати на спине и поднимает вверх прямую ногу. В норме это не вызывает каких-либо дискомфортных ощущений, а при ишиасе на задней поверхности поднятой вверх ноги и, иногда, в пояснице, появляются боли. Далее человек сгибает поднятую ногу в колене и бедре, что при ишиасе приводит к уменьшению интенсивности или полному купировании боли. Соответственно, появление боли при подъеме прямой ноги вверх и уменьшение ее интенсивности при сгибании конечности в колене и бедре и называется симптомов Ласега, который выявляется при ишиасе.
- Симптом Бонне. Представляет собой практически полную копию симптома Ласега, но только ногу поднимает вверх и сгибает врач, обследующий больного, а не сам человек. Соответственно, симптом Бонне – это также боль при подъеме вверх прямой ноги и уменьшение интенсивности болевых ощущений при сгибании конечности в колене и бедре.
- Перекрестный синдром. Представляет собой появление болей во второй ноге, лежащей на кровати, возникающих во время подъема вверх пораженной конечности для выявления симптома Ласега. То есть если человек поднял вверх прямую ногу для выявления симптома Ласега и почувствовал боль не только в поднятой конечности, но и во второй, которая лежит в это время на кровати, то такое состояние и называется перекрестным синдромом.
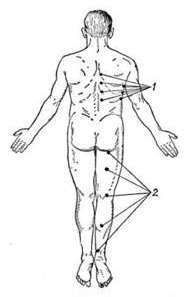
- Боль при надавливании на точки Валле (см. рисунок 2). Дело в том, что седалищный нерв в некоторых участках подходит близко к поверхности кожи, и именно эти области называют точками Валле. При ишиасе надавливание на эти точки вызывает сильную боль. Расположение точек Валле по ходу седалищного нерва отражено на рисунке 2.
Рисунок 2 – расположение точек Валле по ходу седалищного нерва (группа точек, расположенных по задней поверхности бедра, обозначенных цифрой 2).
Из-за защемления седалищного нерва в мягких тканях по его ходу развиваются различные нарушения чувствительности, движений и питания. Такие нарушения провоцируются неправильными нервными импульсами, исходящими от защемленного и раздраженного нерва.
Проявляются такие нарушения чувствительности, движений и питания следующими симптомами:
- Нарушение чувствительности кожного покрова боковых и задней поверхностей голени, а также всей стопы (например, онемение, особенно стопы, ощущение «бегания мурашек», покалывания, подергивания и др.).
- Вынужденное положение тела, при котором человек наклоняет корпус вперед и немного в сторону, поскольку в таком положении интенсивность болей несколько уменьшается. Корпус постоянно поддерживается в вынужденном положении – наклоненный вперед и в сторону, вне зависимости от совершаемых человеком движений и принимаемых поз. То есть и когда человек идет, и когда стоит, и когда сидит, он удерживает корпус наклоненным вперед и в сторону.
- Нарушение сгибания в коленном, голеностопном и суставах стопы, вследствие чего походка приобретает характерный вид, человек идет как бы на прямой негнущейся ноге. Нарушения сгибания ноги в суставах обусловлены ненормальными движениями и низкой силой сокращений мышц задней поверхности бедра. А мышцы задней поверхности бедра, в свою очередь, работают неправильно из-за того, что ущемленный нерв не передает им правильных команд на силу, длительность и частоту сокращений.
- Атрофия мышц задней поверхности бедра и голени. Из-за отсутствия полноценных движений мышцы задней поверхности бедра и голени атрофируются, что внешне проявляется уменьшением размеров и объемов данных частей пораженной ноги.
- Слабость в ноге, появляющаяся вследствие атрофии мышц и недостаточной стимуляции силы мышечного сокращения защемленным нервом.
- Полный паралич мышц стопы или задней поверхности бедра и голени. Развивается только при тяжелом течении ишиаса и представляет собой полную обездвиженность парализованного участка ноги.
- Трудности при наклонах, ходьбе и совершении любых других движений из-за плохой работы пораженной ноги и болей.
- Остеопороз с разрушением костей стопы, голени и бедра. Развивается только при тяжелом течении ишиаса с длительно существовавшим параличом конечности и выраженной атрофией мышц.
- Различные вегетативные расстройства в области пораженной части ноги (потливость, ощущение жжения на коже, похолодание конечности, чувствительность к холоду и т.д.), возникающие из-за расстройства регуляции работы сальных и потовых желез кожи и сосудов в тканях веточками седалищного нерва.
- Истончение и сухость кожного покрова пораженной конечности (кожа становится очень тонкой и легко повреждается, поскольку она вовлекается в процесс атрофии вместе с мышцами из-за недостаточного притока питательных веществ).
- Бледный или красный цвет кожи пораженной конечности. Поскольку при ишиасе нарушается нервная регуляция тонуса сосудов пораженной конечности, то их просвет может оказаться либо слишком расширенным (и тогда кожа приобретет красную окраску), либо чрезмерно суженным (в этом случае кожа станет бледной).
- Истончение и ломкость ногтей на пальцах пораженной ноги.
- Нарушение мочеиспускания и дефекации из-за неправильных нервных импульсов, подаваемых ущемленным нервом к кишечнику и мочевому пузырю.
- Нарушение рефлексов (см. неврологические симптомы).
При ишиасе могут появляться не все симптомы нарушений чувствительности, движений и питания тканей, а только некоторые. Причем комбинации симптомов могут быть самыми разнообразными, вследствие чего у разных людей общая картина проявления ишиаса, за исключением болей, оказывается различной. Однако, несмотря на различные варианты симптоматики, общим признаком ишиаса у всех людей является то, что клинические проявления локализуются в области одной конечности и ягодицы.
Поскольку при ишиасе практически всегда поражается только одна конечность, то именно ее состояние ухудшается, в то время как вторая нога остается нормальной и полноценно функционирует.
Пораженная конечность всегда приобретает характерный вид – ее кожа тонкая, сухая, ломкая, часто шелушащаяся, цвет не нормальный, а либо красный, либо, напротив, очень бледный. Наощупь нога обычно холодная. Бедро и голень имеют меньший объем по сравнению со второй, здоровой ногой. Пораженная нога плохо сгибается практически во всех суставах – коленном, голеностопе и суставах стопы, вследствие чего человек приобретает характерную походу. Одна его нога совершает нормальные движения при ходьбе, а вторая переносится вперед прямой, в результате чего шаг оказывается маленьким, неполноценным, коротким.
В пораженной ноге человек ощущает слабость, которую не может преодолеть волевым усилием. Часто слабость касается не всей ноги, а только стопы, которая буквально «повисает» на голени неким неподвижным грузом, и любые попытки совершить ей какие-либо движения оказываются бесплодными.
Кроме того, в толще тканей, а также на поверхности кожи пораженной ноги могут возникать самые разнообразные ощущения – онемение, жжение, покалывание, «бегание мурашек», повышенная чувствительность к низким температурам и другие. Их сила и интенсивность могут быть различными.
- Рентген пораженной конечности, крестца и поясницы. Результаты рентгена позволяют выяснить, связан ли ишиас с патологией позвонков и межпозвоночных дисков.
- Компьютерная томография пораженной конечности, крестца, поясницы и таза. Результаты компьютерной томографии позволяет установить точную причину ишиаса практически во всех случаях. Единственные ситуации, когда при помощи компьютерной томографии не удается установить причину заболевания – это если причины ишиаса спровоцированы патологиями спинного мозга и его оболочек, корешков спинного мозга и сосудов крестцового нервного сплетения.
- Магнитно-резонансная томография. Является наиболее информативным методом диагностики, позволяющим в любых случаях выявить причину ишиаса даже тогда, когда компьютерная томография оказывается бесполезной.
- Электронейромиография. Метод исследования, который применяется не для диагностики причин ишиаса, а для выяснения степени нарушений нервной проводимости и сократимости мышц пораженной конечности. Исследование заключается в регистрации прохождения нервных импульсов и силы мышечных сокращений в ответ на них на различных участках ноги.
Лечение данного синдрома должно быть комплексным и направленным, с одной стороны, на купирование болей и нормализацию движений, чувствительности и питания тканей ноги, а с другой – на устранение причинных факторов, спровоцировавших ущемление седалищного нерва.
Соответственно, терапия, направленная на устранение болевого синдрома и нормализацию движений, чувствительности и питания тканей пораженной конечности, является симптоматической и поддерживающей, поскольку не влияет на причину заболевания, а только уменьшает его неприятные проявления. Однако такая симптоматическая и поддерживающая терапия очень важна, она позволяет человеку вести привычный и достаточно активный образ жизни, а не мучиться от неприятных симптомов ежеминутно.
А лечение, направленное на устранение причин ишиаса, называется этиологическим. То есть такое лечение позволяет со временем полностью устранить ишиас и его причину, и избавить человека от данного заболевания.
Сочетание этиологической, симптоматической и поддерживающей терапии является наиболее правильным и полным подходом к лечению ишиаса, поскольку позволяет одновременно и купировать симптоматику, и нормализовать пострадавшие функции, и через некоторое время полностью избавить человека от синдрома.
В остром периоде ишиаса, когда боли очень сильные, проводят симптоматическую терапию. Для купирования болей применяют разнообразные обезболивающие средства, такие, как препараты группы НПВС (Аспирин, Индометацин, Диклофенак, Кетанов и др.), гормоны и миорелаксанты. Кроме того, в качестве поддерживающей терапии для ускорения окончания приступа применяют витамины группы В, антиоксиданты, миорелаксанты и сосудистые препараты, которые улучшают питание и кровоснабжение защемленного нерва и пораженных тканей, способствуя восстановлению их нормального функционирования.
В периоды ремиссии ишиаса, когда боли отсутствуют, но имеются нарушения чувствительности, движений и питания тканей, рекомендуется поддерживающая терапия. Наиболее эффективно проводить курсы физиотерапии (диадинамические токи, дарсонвализация, магнитотерапия, массаж, иглорефлексотерапия и т.д.), которые способствуют расслаблению мышц, восстановлению нормального положения костей и устранению зажима нерва с последующим полным излечением. Физиотерапия в периоды ремиссий позволяет надежно профилактировать повторение приступа ишиаса. Кроме того, поддерживающая терапия может включать в себя прием метаболических препаратов, витаминов, антиоксидантов, средств, нормализующих микроциркуляцию, и т.д.
После выяснения причины ишиаса назначается терапия, направленная на устранение этого фактора. Например, если ишиас спровоцирован инфекционными заболеваниями, то производится их лечение антибиотиками.
Оперативное лечение при ишиасе проводится крайне редко – только в тех случаях, если синдром спровоцирован опухолями позвоночника или грыжей межпозвоночного диска, которая ущемляет спинной мозг или корешки спинного мозга. В данном случае после купирования болей производится плановая операция, после которой заболевание полностью излечивается, так как ликвидируется его причина. Также оперативное лечение ишиаса производится в тех случаях, когда из-за нарушения работы седалищного нерва человек страдает от тяжелых расстройств мочеиспускания и дефекации (например, недержание мочи или кала).
- Лекарственные препараты (применяют для купирования болей, нормализации микроциркуляции, чувствительности и подвижности конечности).
- Массаж имануальная терапия (применяют для купирования болей, расслабления и нормализации тонуса мышц, а также для восстановления правильного положения позвонков, вследствие чего удается достигать длительных ремиссий или даже полностью излечивать ишиас).
- Физиотерапия (применяют для улучшения микроциркуляции, проведения нервных импульсов, восстановления чувствительности и силы мышечного сокращений и, соответственно, подвижности конечности).
- Акупунктура (иглоукалывание) – применяют для купирования болей, улучшения микроциркуляции и питания как тканей пораженной конечности, так и ущемленных корешков спинного мозга. За счет улучшения питания состояние корешков спинного мозга и тканей ноги улучшается, и в результате функции седалищного нерва восстанавливаются вплоть до нормы.
- Лечебная гимнастика – применяется в периоды ремиссии для расслабления мышц в области позвоночника и улучшения кровоснабжения спинного мозга, его корешков и крестцового нервного сплетения.
- Апитерапия (лечение укусами пчел) – применяют для купирования болей и расслабления мышц с целью устранения зажима седалищного нерва.
- Гирудотерапия (лечение пиявками) – применяют для купирования отека в области защемленного нерва, вследствие чего объем тканей уменьшается, нерв высвобождается из зажима и начинает функционировать нормально.
- Санаторное лечение (применение лечебных грязей, ванн и т.д.).
В терапии ишиаса применяют следующие группы лекарственных препаратов:
1.Нестероидныепротивовоспалительные средства(НПВС). Препараты применяют для купирования болей. Наиболее эффективными при ишиасе являются следующие препараты группы НПВС:
- Анальгин;
- Диклофенак (Биоран, Вольтарен, Диклак, Дикловит, Диклоген, Диклофенак, Наклофен, Ортофен, Раптен, СвиссДжет, Флотак и др.);
- Индометацин;
- Мелоксикам (Амелотекс, Артрозан, Матарен, Мелокс, Мелоксикам, Мовалис, Мовасин, Оксикамокс и др.);
- Лорноксикам (Ксефокам, Зорника);
- Кеторолак (Адолор, Долак, Кеталгин, Кетанов, Кетолак, Кеторолак, Кеторол и др.);
- Кетопрофен (Артрозилен, Артрум, Кетонал, Кетопрофен, Фламакс, Флексен и др.).
2.Комбинированные нестероидные и ненаркотические обезболивающие препараты, содержащие анальгин и применяющиеся для купирования болей:
- Андипал;
- Темпалгин;
- Пенталгин;
- Седальгин и Седальгин Нео;
- Баралгин.
3.Наркотические обезболивающие группы опиатов (применяются только для купирования очень сильных болей, не устраняющихся другими обезболивающими средствами):
- Трамадол (Плазадол, Трамадол, Трамал, Трамаклосидол, Трамолин и т.д.).
4.Местноанестезирующие средства. Применяются для купирования болей в виде инъекций или блокад:
- Новокаин;
- Ультракаин.
5.Кортикостероидные гормоны. Применяются для быстрого подавления воспалительного процесса и снятия отека в остром периоде приступа ишиаса. Гормональные средства используют не во всех случаях, а только при выраженном отеке в области крестцового нервного сплетения или мышц поясницы. В настоящее время при ишиасе применяют следующие препараты данной группы:
- Гидрокортизон;
- Дексаметазон;
- Преднизолон.
6.Миорелаксанты. Применяются для расслабления напряженных мышц, за счет чего устраняется защемление седалищного нерва, купируются боли и улучшается объем движений и чувствительность ноги:
- Тизанидин (Сирдалуд, Тизалуд, Тизанил, Тизанидин);
- Толперизон (Мидокалм, Толперизон, Толизор).
7.Витаминыгруппы В. Применяют препараты, содержащие витамины В1 и В6, поскольку они способствуют уменьшению выраженности неврологических симптомов и улучшают проведение нервного импульса по волокнам, тем самым способствуя нормализации чувствительности и движений. В настоящее время наиболее эффективными при ишиасе являются следующие комплексные препараты, содержащие витамины В:
- Бинавит;
- Комбилипен;
- Мильгамма;
- Нейробион;
- Нейродикловит (содержит витамины группы В и обезболивающее средство);
- Юнигамма.
8.Ангиопротекторы и корректоры микроциркуляции. Препараты улучшают микроциркуляцию крови, тем самым нормализуют питание и ускоряют восстановление поврежденных структур седалищного нерва. Кроме того, препараты данной группы уменьшают скорость атрофических изменений в мышцах и коже ноги. В настоящее время при ишиасе применяют следующие препараты группы ангиопротекторов и корректоров микроциркуляции:
- Актовегин;
- Доксилек;
- Курантил;
- Рутин;
- Солкосерил;
- Пентоксифиллин (Трентал, Плентал и др.).
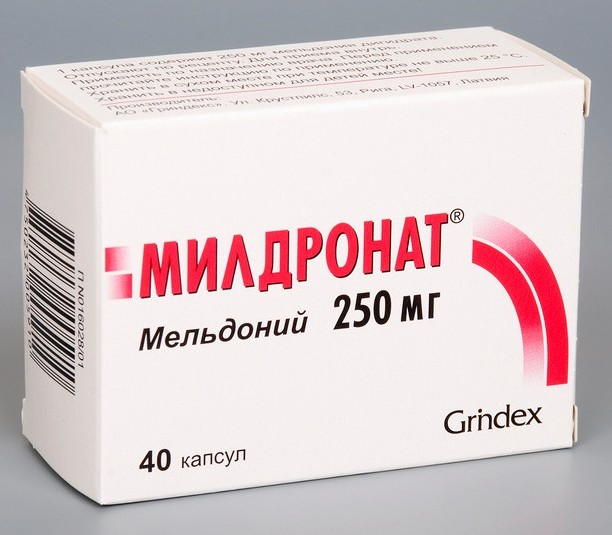
- Инозин;
- Мельдоний (Милдронат, Мельдоний, Кардионат и т.д.);
- Карницетин;
- Корилип;
- Рибофлавин;
- Элькар.
10.Антиоксиданты. Применяются для улучшения питания и уменьшения выраженности повреждений структур нерва, что способствует нормализации движений и чувствительности ноги. В настоящее время при ишиасе применяют следующие антиоксиданты:
- Витамин Е;
- Витамин С;
- Селен;
- Медь.
11.Препараты для местного лечения. Применяются для нанесения на кожу с целью купирования болей и улучшения местного кровообращения. В настоящее время при ишиасе применяются следующие препараты местного действия:
- Мази и гели, содержащие экстракт перца стручкового (Эспол);
- Мази, содержащие пчелиный яд (Апифор, Унгапивен);
- Мази, содержащие змеиный яд (Наятокс и др.);
- Мази, содержащие камфару (камфорная мазь);
- Скипидарная мазь;
- Мази, содержащие любые разогревающие и раздражающие компоненты (Капсикам, Эфкамон, Випросал, Финалгон и др.);
- Мази и гели для наружного применения группы НПВС (Вольтарен, Индометацин, Диклофенак и т.д.).
Наружные средства в виде мазей применяются в качестве средств вспомогательного лечения, поскольку их эффекты позволяют добиться только облегчения болевого синдрома. Для терапии ишиаса можно использовать любые мази с раздражающими и разогревающими эффектами, такие, как:
- Камфорная и скипидарная мазь;
- Мази с экстрактом перца стручкового (Эспол);
- Мази с пчелиным ядом (Апифор, Унгапивен);
- Мази со змеиным ядом (Наятокс и др.);
- Мази, содержащие разнообразные разогревающие и раздражающие компоненты (Капсикам, Эфкамон, Випросал, Финалгон и др.);
- Мази и гели для наружного применения группы НПВС (Вольтарен, Индометацин, Диклофенак и т.д.).
Любые мази при ишиасе следует наносить на кожу над областью поражения по 2 – 3 раза в сутки. После обработки пораженный участок можно укрывать теплой повязкой, чтобы усилить местное раздражающее действие препаратов.
В виде уколов при ишиасе могут применяться разнообразные обезболивающие препараты (например, Анальгин, Трамадол, Ксефокам и др.) и гормональные средства (Гидрокортизон, Преднизолон и др.). К инъекциям обезболивающих препаратов прибегают при сильных болях, которые не купируются приемом таблеток. В таких случаях уколы ставят только несколько дней, после чего переходят на прием обезболивающих средств в форме таблеток. Гормональные средства применяют в виде инъекций крайне редко – только когда имеется выраженное воспаление и отек в области мягких тканей поясницы, малого таза и ног.
Кроме того, местноанестезирующие препараты (Новокаин и Ультракаин) могут применяться для блокады, когда растворы вводятся в пучки седалищного нерва в области поясницы, что вызывает полную блокировку проведения нервных импульсов. Такие блокады делают только при очень сильных болях.
Хорошим эффектом при ишиасе обладают следующие физиотерапевтические методики:
- Дарсонвализация;
- Диадинамические токи;
- Лазеротерапия;
- Магнитотерапия;
- УВЧ;
- Электрофорез и т.д.
Подробнее о физиотерапии

Итак, гимнастика при ишиасе включает в себя выполнение следующих упражнений:
1. Из положения лежа на спине притягивать согнутые в коленях ноги к груди. Сделать 10 повторов.
2. Из положения лежа на спине поднимать вверх прямые ноги, на несколько секунд фиксировать их в таком положении, и затем опускать на пол. Сделать 5 повторов.
3. Из положения лежа на животе поднимать корпус на руках, установленных ладонями под плечом. Сделать 5 повторов.
4. Из положения сидя на стуле поворачивать корпус поочередно вправо и влево. Выполнить по 5 поворотов в каждую сторону.
5. Из положения сидя на коленях делать наклоны с поднятыми над головой руками. Сделать 5 повторов.
6. Из положения стоя с ногами на ширине плеч делать наклоны корпусом вправо и влево. Выполнить по 5 наклонов в каждую сторону.
Все упражнения следует выполнять медленно и аккуратно, не допуская резких движений.
В домашних условиях для лечения ишиаса можно только принимать лекарственные препараты. В принципе, этого, как правило, бывает достаточно для купирования болей и достижения ремиссии, но отсутствие комплексного лечения, включающего в себя массаж и физиотерапию, приводит к тому, что приступы ишиаса эпизодически повторяются.
Ишиас (ишиалгия): как его распознать? Строение седалищного нерва. Причины и симптомы, лечение ишиаса (препараты, мануальная терапия) — видео
Автор: Наседкина А.К. Специалист по проведению исследований медико-биологических проблем.
источник
Для определения принципов лечения того или иного состояния, изначально важно ориентироваться в терминологии. Понятие ишиаса вышло из названия седалищного нерва по латыни — nervus ischiadicus.
Седалищный нерв передаёт импульс к движению от спинного мозга к нижним конечностям.
Нервные волокна, несущие чувствительную информацию от разного рода кожных рецепторов ног, поднимаются от кончиков пальцев по задней поверхности бедра и уходят вглубь ягодицы, вплетаясь все в тот же нервный ствол.
Как процесс, ишиас это асептическое повреждение седалищного нерва, обусловленное поясничным радикулитом.
Рассматривая терапевтические вопросы, важно понимать, что воспаление седалищного нерва вызвано не буйством патогенной микрофлоры, но сдавлением нервных волокон и нарушением в них кровообращения. С учётом механизма возникновения повреждения седалищного нерва становится очевидно, что приём антибиотиков при ишиасе бессмыслен.
Все терапевтические усилия должны быть направлены на удаление компрессии нервного корешка, снятие отёка и восстановление кровообращения.
Кроме этого, в терапевтических схемах часто используются лекарственные препараты, направленные на повышение устойчивости нервных клеток к условиям повреждения. Использование этих медикаментов даёт выигрыш во времени.
Выигранный временной промежуток позволяет успеть восстановить исходные условия для нормального функционирования нервной ткани без её необратимого повреждения. Группы препаратов для лечения ишиаса строго определены и не блещут многообразием. Малочисленность используемых лекарственных препаратов компенсируется способами их введения.
Несомненным лидером в нетрадиционном подходе лечения воспаления седалищного нерва стала фармакопунктура или гомеосиниатрия. Для того, чтобы её применить необходимо, как минимум, иметь представление о биологически активных точках, расположенных на теле. Для гомеосиниатрии используются, в основном, инъекционные формы гомеопатических препаратов.
Несмотря на нестандартный подход с малообъяснимым механизмом воздействия, именно этот метод позволяет ответить на вопрос, как быстро снять боль при ишиасе.
Другие обезболивающие терапевтические меры заключены во временном блоке проведения болевого импульса. Для этого применяются различные комплексные составы, неотъемлимой частью которых становится либо анальгин, либо его модифицированный собрат по группе — кетопрофен.
Как проводят блокаду седалищного нерва — смотрите в видео:
Мази при ишиасе, чего бы они не содержали, дают весьма временный эффект, который, преимущественно, основан на отвлекающем действии. Медикаментозное лечение и симптомы ишиаса не зависят от степени сдавления нервного корешка. Клиника проявляется вся, в полном объёме, как только сужение межпозвонкового отверстия достигает своей критической величины.
Иногда развивается синдром грушевидной мышцы, который так же проявляется симптомами сдавления седалищного нерва.
В этом случае, при воспалении седалищного нерва, одним из первых способов лечения становится массаж. Глубокое разминание ягодичных мышц снимает мышечный спазм и устраняет препятствие для хода нервных волокон через грушевидное отверстие.
В этом случае лечение ишиаса способно завершиться за 2 дня.
При осложнённом остеохондрозе снять повреждение седалищного нерва удаётся лишь за неделю, а иногда приходится принимать решение и об оперативном вмешательстве, которое затягивает сроки излечения на долгие месяцы.
Стандартный подход при лечении ишиаса заключён в назначении обезболивающих НПВС.
Эта группа медикаментов представлена нестероидными противовоспалительными препаратами, которые выпускаются в форме:
- Таблеток;
- Порошков;
- Ректальных свечей;
- Инъекций;
- В форме пластыря;
- Мазей и гелей.
Кроме этого, в растворах для паравертебральных блокад, используется новокаин, который кроме анестезирующего действия, расширяет сосуды.
При воспалении седалищного нерва преимущественно используются уколы, что позволяет обеспечить максимально быстрый лечебный результат и предотвратить потери части действующих веществ при приёме их через рот.
Кроме общепринятого, на сегодня, медикаментозного дуэта — мидокалм + кетопрофен — до сих пор используется смесь Бойко. Её составляющие успешно решают вопрос: «Как снять воспаление седалищного нерва», наряду с новым фармацевтическим веянием.
В смесь Бойко входят 5 представителей различных групп, которые предпочитают вводит в капельном режиме на физиологическом растворе:
- Димедрол;
- Анальгин;
- Новокаин;
- Цианокобаламин;
- Дексаметазон.
К вопросу о необходимости назначения витаминов при ишиасе. В12 или цианокобаламин способствует восстановлению миелиновой оболочки нерва.
А вот назначаемая сегодня мильгамма, содержащая в себе, кроме В12, еще и В6 и В1, позволяет не только восстановить миелин, но и улучшить выработку нейромедиатора, и нормализовать энергетический обмен в нервных клетках.
Но назначение лекарств при воспалении седалищного нерва носит симптоматический характер. Устранить причину они не способны, за исключением случая мышечного спазма. И даже в последнем случае более эффективным и безопасным средством станет массаж, нежели приём лекарственного препарата.
Какой массаж эффективен при ишиасе — смотрите в видео:
Физиотерапия при ишиасе добивается тех же результатов, что и медикаментозная терапия, только более локально. Независимо от того, что будет назначено (фонофорез, УВЧ или лазерная терапия), основной лечебный эффект будет заключаться всё в тех же нескольких направлениях:
- Снятие боли;
- Уменьшение воспаления;
- Устранение отёка;
- Снятие мышечного спазма;
- Улучшение кровоснабжения.
За счёт этого нивелируются препятствия для хода нерва, улучшается проведение нервного импульса по нервному волокну и возвращается былая функциональность.
Применение аппликатора Кузнецова при ишиасе позволяет, при правильном использовании, добиться глубокого мышечного расслабления и активизации рефлекторных дуг. Последнее приводит к улучшению, как кровоснабжения, так и передачи нервного импульса.
Все выше указанные методы, несмотря на их благотворное влияние на ткани, не способны заменить ЛФК при ишиасе. Только правильно подобранные движения, выполняемые регулярно, способны воздействовать на причину повреждения седалищного нерва.
В задачи гимнастики при защемлении седалищного нерва водит:
- Правильное перераспределение мышечного тонуса: расслабление одной группы мышц с тонизированием другой мышечной группы;
- Растяжение связочного аппарата позвоночного столба;
- Восстановление оси позвоночника;
- Увеличение расстояния между осевшими позвонками.
Какие упражнения можно выполнять — смотрите в видео:
Этими же целями руководствуется методика лечения ишиаса по Бубновскому.
Кроме комплекса подобранных упражнений, в его группах используются тренажёры для расслабления глубоких мышечных пластов спины.
Упражнения при воспалении седалищного нерва выполняются, преимущественно, из двух позиций:
- Лёжа на спине;
- Стоя на коленках с упором на кисти.
Растягивание позвоночника осуществляется максимально возможным выгибом спины. В первом случае, притягивая колени к подбородку, во втором — выгибая спину колесом к потолку. Во всех вариантах подборок должен быть притянут к груди.
Лечение ишиаса при беременности ставит перед пациентом и врачом много ограничений. Любое непродуманное действие или назначенное лекарство могут непредсказуемо отразиться на ходе беременности. Поэтому все случаи, которые не требуют экстренного вмешательства оставляют на период после родоразрешения, а иногда и до окончания грудного вскармливания. Большее предпочтение при ущемлении седалищного нерва во время беременности уделяется водной гимнастике.
Вода убирает вес собственного тела, мешает движениям быть резкими, что позволяет мягко разгрузить позвоночник, снять мышечные зажимы и не задумываться о возможных последствиях. Кроме водных упражнений можно использовать йогическую практику, рассчитанную на период беременности.
Лечение ишиаса, как и любого другого заболевания требует терпение и собственного труда. Ни одна таблетка и ни один укол, какими бы они были ультрасовременными, не способны убрать багаж вредных воздействий.
Пассивный образ жизни, обезличенное питание и максимально ярко переживаемые негативные эмоции, всё отражается на осевом скелете, который преждевременно старея, зажимает нервы.
Теперь, понимая механизм возникновения заболевания, каждый сам для себя решает, как лечить ишиас седалищного нерва.

- Описание
- Механизм действия
- Способ применения
- Показания
- Противопоказания и побочные действия
- Цена на карипазим
- Отзывы пациентов
Препарат применяло большое количество страдающих от грыжи позвоночника пациентов, которые о нем оставили свои многочисленные отзывы.
Уже в течение десяти лет карипазим применяется для лечения позвоночной грыжи. Он положительно влияет на коллагеновые и хрящевые ткани, способен расщеплять отмершие ткани и разжижать накапливающуюся в них жидкость, кровяные сгустки и секреты.

В России лечение грыжи позвоночника карипазимом происходит по методике профессора НИИ Нейрохирургии имени Бурденко В.П. Найдина. С помощью разработанной методики под воздействием препарата размягчаются хрящевые ткани, в результате чего грыжа становится эластичной, а ущемленные нервы высвобождаются. Кроме этого, препарат восстанавливает позвоночные ткани и обновляет клеточный состав.
Очень эффективен карипазим в сочетании со скипидарными ваннами, сделанными по методике А.С. Залманова. Параллельно с такими процедурами показана укрепляющая гимнастика.

Курс лечения устанавливает врач, но обычно специалисты назначают три курса по 20-30 процедур. В каждом курсе процедуры делаются ежедневно. Промежуток между самими курсами должен быть от одного до двух месяцев.
Кроме того, что карипазим хорошо помогает при лечении грыжи позвоночника, его применяют при следующих заболеваниях:
остеохондрозе позвоночника;
- туннельном синдроме;
- неврите лицевого нерва;
- спинальном и церебральном арахноидите;
- плече-лопаточном периартрите;
- артрозах и артритах крупных суставов:
- коллоидных рубцах различного происхождения;
- грыже Шморля;
- дискогенном радикулите.
Для ускорения очищения и отторжения ран от остатков некротических тканей препарат применяется при ожогах 3 степени.
Карипазим противопоказан при следующих состояниях:
- фораменальном расположении секвестра и секвестрации грыжи диска;
- острых воспалительных процессах в тканях;
- индивидуальной непереносимости компонентов препарата;
- беременности;
- лактации.
При применении препарата возможно обострение основного заболевания. Такое состояние самостоятельно проходит через 3–5 дней. У некоторых пациентов на компоненты карипазима может возникнуть аллергическая реакция. В этом случае применяется местная обработка гидрокортизоном и таблетки диазолин или тавегил.
Цена на препарат во всех аптеках практически одинакова. Один флакончик препарата может стоить от 270 до 300 рублей. Упаковка с десятью флаконами имеет цену в пределах 2700 рублей. В интернет аптеках препарат предлагается за более дешевую стоимость. Однако покупать лекарственное средство лучше всего с гарантией качества в проверенных аптеках.
Лечение грыжи народными средствами в современных условиях не может полностью заменить выполнение врачебных рекомендаций, которые дает своему пациенту врач-ортопед или травматолог, наблюдающий больного, но помогает ускорить выздоровление и уменьшить лекарственную нагрузку на организм.
Важно понимать, что врач должен проводить обследование, назначать дополнительные исследования, ставить диагноз и определять – какая тактика лечения может использоваться в каждом конкретном случае. Попытки самолечения или обращения к людям, не имеющим специальных знаний, могут приводить к развитию тяжелых осложнений, для ликвидации которых может требоваться хирургическое вмешательство.
Лечение позвоночника в домашних условиях не должно исключать выполнения медицинских рекомендаций – до начала терапии важно определить отдел позвоночника, в котором локализуется выпячивание межпозвоночного диска, направление такого смещения и причину заболевания (ограничение воздействия провоцирующих факторов позволяет затормозить прогрессирование грыжи).

Во многом лечение грыжи позвоночника народными средствами проводится по тем же принципам и использует такие же факторы воздействия, что и традиционная медицина, но действуют они несколько мягче, чем терапия, проводимая при помощи лекарственных препаратов, предлагаемых в аптеках.
Ответ на вопрос — как лечить позвоночник в домашних условиях начинается с рекомендаций правильной организации места отдыха (постели пациента) – она должны быть максимально жесткой, соответствовать росту человека, а при возможности следует позаботиться о приобретении ортопедического матраса, который будет хорошо поддерживать все отделы позвоночника и обеспечивать полноценный отдых. Обязательно обеспечение достаточного объема физических нагрузок – их уровень зависит от состояния пациента и стадии заболевания, а также переносимости. Нужно помнить о том, что нагрузки должны быть регулярными – только в этом случае проводимое лечение будет эффективным.
Кроме того, пациенту рекомендуют изменить режим питания и состав пищевого рациона – в диете должно быть достаточное количество свежих овощей и фруктов (продуктов с достаточным содержанием витаминов и клетчатки), продуктов, необходимых для поддержания нормального состояния хряща (глюкозамина и сложных углеводов), достаточным количеством минеральных веществ.
В лечении грыжи позвоночника народными средствами — могут активно использоваться лекарственные растения, которые могут использоваться в виде отваров, настоев, настоек, компрессов, аппликаций, принимаемых внутрь и используемых в качестве средств для местного лечения. В процессе лечения могут использоваться растения, которые обладают противовоспалительным, противоотечным, обезболивающим действием – листья березы, осины, зверобоя, васильков – они могут приниматься внутрь длительными курсами.
В качестве средства местного лечения могут использоваться народные средства, обладающие обезболивающим и раздражающим действием – апитерапия, мази, в состав которых входит вытяжка окопнике, пихтовое масло или живица, конский, жир, чеснок. Эти мази должны наноситься на полаженную область позвоночника после сеанса массажа.
Возможно применение прогреваний и компрессов после стихания воспалительного процесса. На любой стадии заболевания может применяться рефлексотерапия, иглоукалывание, точечный массаж. Лечение позвоночника в домашних условиях всегда включает использование специально подобраных комплексов лечебной физической культуры – упражнения должны повторяться постоянно, но интенсивность тренировок должна увеличиваться очень плавно, пи этом во внимание принимается переносимость нагрузок, общее состояние пациента, результаты проведенных исследований.
Вытяжение, которое рекомендуют многие «специалисты», практикующие нетрадиционные методики лечения, при грыже позвоночника вне стен медицинского учреждения использоваться должно с большой осторожностью – грубые манипуляции могут стать причиной повреждения нервных волокон спинного мозга и спровоцировать резкое ухудшение состояние больного
В том случае, когда больной предпочитает проводить лечение позвоночника народными средствами, врач должен контролировать его состояние, а сам пациент обязательно должен помнить о необходимости обращения за медицинской помощью при усилении болей, появлении непривычных ощущений, нарушениях чувствительности и двигательной активности – в этом случае требуется немедленное прекращение лечения и обращение к врачу.
источник
 Внезапный приступ сильной боли в области поясницы? Скорее всего это люмбаго с ишиасом, что это и как его лечить?
Внезапный приступ сильной боли в области поясницы? Скорее всего это люмбаго с ишиасом, что это и как его лечить?
 Подборка лечебной гимнастики при остеохондрозе поясничного отдела позвоночника.
Подборка лечебной гимнастики при остеохондрозе поясничного отдела позвоночника.


 остеохондрозе позвоночника;
остеохондрозе позвоночника;