Лечение межпозвоночной грыжи лазером относится к малоинвазивным хирургическим методам. Это означает, что удаление грыжи в области позвоночника лазером пройдет с минимальным повреждением. И все же врачи предлагают операцию только в крайнем случае, несмотря на явную безопасность лазерной хирургии.
Когда человек чувствует нарушения половой функции, вялость в ногах, сильные головные боли и онемение конечностей – необходимо хирургическое вмешательство. Если грыжа не достигла больших размеров (выше 6 мм), можно использовать лазер.
Одной из главных особенностей любых лазерных операций является их малоинвазивность. Освоение лазерных технологий позволяет выбирать дозировку лучей, их силу. Благодаря такому контролю процесса можно не только удалять поврежденную хрящевую ткань, но и запускать процессы регенерации при сниженной дозировке. Лечение грыжи лазером помогает снять болевой синдром, воспаление и прекратить дальнейшее разрушение межпозвонкового диска.
Для удаления межпозвоночной грыжи таким способом приходится делать небольшой разрез, в который пропускают иглу. Данное приспособление излучает волны определенной частоты и испаряет поврежденные участки диска. Так, при удалении грыжи лазером, не повреждаются соседние ткани.
Любая операция имеет несколько этапов, в том числе и лазерная. Прежде чем приступить к самой процедуре, необходимо пройти ряд обследований:
- Сдать кровь и мочу на анализ;
- Проверить сердечные ритмы;
- МРТ либо КТ;
- Другие исследования.
На основе всех данных врач дает направление на лазерное удаление межпозвоночной грыжи. Поскольку операция довольно простая и длится не более 10 минут, применяется местный наркоз (пациент находится в сознании). Через некоторое время после введения анестезии делается надрез на теле. В образовавшуюся щель проводится специальное приспособление. Точность операции очень высокая и достигается при помощи выведения всех действий на монитор с многократным увеличением изображения.
Правильно подобранная дозировка излучения поможет удалить высушенные и поврежденные части хрящевой ткани, осуществляющие давление на спинномозговые нервы. После процедуры пациент очень быстро начинает ощущать отсутствие болевого синдрома.
Поскольку лазерное удаление грыжи позвоночника является очень щадящим методом, период пребывания в больнице крайне мал. Часто пациентов выписывали уже через сутки после операции.
Любого рода операция по удалению межпозвоночной грыжи нарушает структуру позвоночника. Человек нуждается в определенном восстановлении хрящевой ткани. Существуеет ряд препаратов – хондропротекторов, способствующих регенерации межпозвоночных сегментов, но иногда этого не достаточно.
Грыжи больших размеров вносят огромный дисбаланс, для восстановления человеку часто необходимо лазерное вмешательство. Воздействие очень похоже на процедуру лазерного удаления, но более щадящее. Снижая интенсивность лазерного потока, запускается механизм регенерации хрящевой ткани. В некоторых случаях, когда межпозвоночные грыжи поясничного отдела (а также шейного или грудного) еще не достигли больших размеров и пациент своевременно обратился за помощью, может быть назначена лазерная реконструкция.
Многие врачи стараются использовать прогрессивные технологии, а лазерные операции – одна из них. Медицина сильно продвинулась в развитии, почему бы не использовать это. У любой технологии имеются свои плюсы и минусы, важно не заблуждаться. Преимуществами лазерных операций можно считать:
- Благотворое влияние на хрящевую ткань (часто наблюдается ускоренное восстановление диска);
- Операция длится около 10 минут;
- Малоинвазивность;
- Достижение анальгетического эффекта за короткий срок;
- Возможность применения в любом отделе позвоночного столба.
Однако, негативные отзывы о таком лечении говорят и о наличии недостатков:
- Операция является довольно дорогостоящей;
- Часто выпячивание может не уменьшиться значительно, в скором времени опять сдавливая нервные окончания;
- Невозможность применения в запущенных ситуациях;
- Неэффективность в пожилом возрасте.
Даже лазерная операция имеет период восстановления, хоть и довольно короткий. Обычно пациенты чувствуют себя хорошо уже через 2 -3 часа после хирургического вмешательства. Даже в такой ситуации минимальным сроком нахождения прооперированного человека в стационаре являются сутки. Находясь дома, необходимо применять специальные противовоспалительные препараты, выписанные врачом. Кроме того, необходимой мерой станут специальные упражнения для укрепления мышц спины. Также применяются физиотерапевтические процедуры.
После операции позвоночник еще не восстановился, нельзя нагружать его даже при отсутствии болей. Необходимо воздерживаться от поднятия тяжелых предметов (более 8 кг) в первые несколько месяцев.
Образ жизни также необходимо изменить, сделать его более активным. Замечательная секция при реабилитации – плавание поможет разгрузить позвоночник и укрепить мышечный корсет спины.
Любое лечение грыжи позвоночника лазером является довольно эффективным, но даже если комплексная терапия перестала давать результаты, ее следует продолжать. При объединении всех мер достигается максимальный терапевтический эффект. Своевременное удаление грыжи позвоночника лазером способствует быстрому снижению болевого синдрома, но при отсутствии физиотерапии, массажа и необходимых препаратов межпозвоночный диск может продолжить разрушаться.
Периодически нужно проходить курс массажа, укреплять мышечный корсет, так как после операции лазерного или любого другого типа может немного сместиться позвонок. С ослабленными мышцами такая ситуации крайне опасна.
источник
Грыжа межпозвоночного диска может появиться в результате развития остеохондроза. Патологии, возникающие в хрящевых тканях диска, приводят к потере их функциональности, что дает большую нагрузку на различные части позвоночника. Это служит причиной, по которой пульпозное ядро, находящееся внутри диска, выходит за границы фиброзного кольца и может даже оказаться в позвоночном канале. Выпадение приводит к защемлению нервных отростков, что становится причиной возникновения болей.
Грыжа диагностируется в тех случаях, когда фиброзное кольцо имеет разрывы. Если же оно сохранило свою целостность, то наблюдается протрузия.
Чаще всего выпадения локализуются в пояснично-крестцовой части, т.к. на этот участок позвоночного столба приходится наибольшая нагрузка.
Образование грыжи влечет за собой не только частые болевые ощущения, но и развитие осложнений. Поэтому данное заболевание следует своевременно лечить.
Удаление грыжи поясничного отдела позвоночника лазером представляет собой инвазивную операцию, при которой хирургическое вмешательство осуществляется через точечные проколы мягких тканей.
Консервативные методы лечения, при которых используются лекарственные средства, ЛФК, физиотерапия и пр. бывают эффективны в случаях, когда грыжа имеет небольшой размер. Не прибегая к операции, врачу удается избавить пациента от болей и прогрессирования патологии.
Но тяжелая симптоматика развития грыжи, при которой присутствуют постоянные боли, возникают сбои в чувствительности конечностей, наблюдается мышечный паралич ног и проблемы в работе выделительных систем (задержка мочеиспускания, непроизвольная дефекация, проблемы с эрекцией), является показанием к оперативному вмешательству.
Необходимость операции обусловлена и такой разновидностью грыжи, как секвестрированная, при которой гелеобразное ядро проникает в спинномозговой канал. Причем лечение лазером в этом случае уже невозможно, и требуется применение классической хирургии.
Восстановить поврежденный позвоночный диск нельзя.
Развитие современных технологий позволяет убрать только грыжу (т.е. часть выпавшего пульпозного ядра), тогда как еще недавно оперативное вмешательство предполагало удаление диска полностью.
Возможно использование и такого метода, как нуклеопластика, при котором производится устранение ядра путем его разрушения. С исчезновением давления на фиброзную оболочку пропадает и его выпавшая часть. Нуклеопластику назначают при наличии протрузии. При диагностировании грыжи оно не будет иметь эффекта.
Удаление грыжи позвоночника с использованием лазеротерапии относят к наиболее передовым методам лечения данной патологии. Выделяют 2 типа операций.
Вариант операции с лазерной реконструкцией предполагает восстановление целостности фиброзной оболочки поврежденного позвоночного диска. Технически этот процесс выполняется следующим образом: через иглу в диск вставляют световод, который облучает хрящевые ткани импульсным инфракрасным лазером, а затем нагревает их до 55º, что контролируется специальным аппаратом. Процесс такого облучения длится около 6-7 минут.
Под влиянием лазера происходит активизация роста хрящевых тканей, откупориваются поры, улучшается питание клеток.
После такой процедуры на несколько лет нормализуется работа диска, а с ним и функциональность всего позвоночного столба. С заживлением трещин в оболочке фиброзного кольца в течение 3-4 месяцев исчезают болевые ощущения.
При таком виде лазерной терапии, как вапоризация, хирург устраняет скопившуюся в дисковом хряще жидкость, осуществляя ее выпаривание.
С исчезновением влаги снижается давление грыжевого выпячивания на корни нервных отростков спинного мозга.
Однако проведение вапоризации имеет некоторые ограничения. Так, грыжа не должна превышать 6 мм, причем выпадение должно было произойти не позже чем за полгода до назначенной операции.Такие ограничения объясняются тем, что поврежденный диск с течением времени лишается влаги, что приводит к окостенению (оссификации) хрящей вокруг него. Отсутствие жидкости делает невозможным проведение операции.
Кроме того, выполняют данный вид лазерной терапии только пациентам моложе 50 лет.
Проведение хирургических вмешательств предполагает обследование больного с целью выявления возможных противопоказаний к операции.
Наличие ряда заболеваний может стать причиной отказа от лазеротерапии. Так, оперативное вмешательство противопоказано людям, которые:
- имеют сердечно-сосудистую недостаточность или перенесли инфаркт миокарда;
- страдают такой формой аритмии, как мерцательная;
- имеют признаки почечной или печеночной недостаточности;
- состоят на учете у врача с аутоиммунными заболеваниями.
Наличие кожных инфекций в местах, где должна проводиться операция, также является причиной, по которой хирургическое вмешательство станет невозможным.
Подготовительные мероприятия для проведения операции на поясничном отделе позвоночного столба имеют несколько этапов. Основным из них становится посещение нейрохирурга. Для приема у этого специалиста пациент должен иметь на руках результаты общих анализов крови и мочи, биохимического исследования крови, электрокардиограмму и коагулограмму (определяет показатели свертываемости крови). Больному необходимо пройти рентгенографию грудной клетки.
Проведение МРТ поясничного отдела позвоночника позволит определить точную локализацию грыжевого выпячивания. В некоторых случаях проводится дополнительная консультация терапевта.
Перед лазеротерапией больному не следует принимать пищу в течение 10-12 часов.
Лазерное удаление грыжи при вапоризации делают с местной анестезией (неполный наркоз). На спине пациента в зоне нахождения грыжи осуществляют разметку. В ядро позвонкового диска вводят полую иглу, затем внутрь иглы помещают световод из оптоволокна. Через этот инструмент проходит энергия лазера, что приводит к нагреву жидкости и ее последующему выкипанию. Продолжается операция около 10 минут. Пар при этом выходит через иглу.
По завершении операции осуществляется повторное обследование МРТ.
Пациент может вернуться домой уже на третий день после проведения операции, если у него не наблюдается развитие каких-либо осложнений.
Операция по лазерной реконструкции имеет такой же ход операции, как и вапоризация. Но при ней мощность лазерного излучения имеет меньшую интенсивность. Для реконструкции на подготовительном этапе больной нередко предоставляет дискографию с рентгеновским контрастом.
Больной, перенесший операцию по удалению грыжи позвоночника посредством лазера, придерживается постельного режима в течение 2 дней.
Рекомендации по восстановлению носят индивидуальный характер с учетом возрастной группы пациента, присутствия других заболеваний, а также свойств организма.
Влияют на реабилитационный период особенности проведения операции. Так, в некоторых случаях осуществляется удаление дужек позвонка (ламинэктомия) или неполное удаление желтой связки диска (интерламинэктомия). Выполняют их тогда, когда хирург не может получить доступ к поврежденному участку.
Нередко удаление костных частей приводит к освобождению корешков защемленных нервов.
При ламинэктомии в первый день дома пациенту не разрешено покидать постель, нередко ему назначают капельницы или противовоспалительные средства.
Вернуться к работе человек может через 15-20 дней после лазеротерапии. В период восстановления запрещены физические нагрузки (поднятие тяжестей, спорт, массаж). В ряде случаев врач назначает ношение ортопедического корсета на срок до 1 месяца.
В первые недели после хирургического вмешательства следует придерживаться диеты с низкокалорийными, но питательными блюдами.
Нельзя допускать увеличения массы тела. Важно пить достаточное количество жидкости, так как она способствует восстановлению хрящевой ткани и доставке необходимых веществ к позвоночнику.
Лазеротерапия грыжи позвоночника не относится к опасному виду хирургических вмешательств. Но риск развития осложнений все же имеется. Так, не исключена возможность попадания инфекции через проколы в мягких тканях. В ходе операции есть вероятность травматизации находящихся рядом нервов, что впоследствии может отразиться на чувствительности нижних конечностей и вызвать мышечную слабость.
Не исключает данный вид лечения возникновения повторного грыжевого выпячивания.
Однако для многих людей лазерная операция стала средством избавления от болей и возможностью вновь обрести свободу движений.
Грыжу заработала в спортзале. При МРТ выявили, что она небольшого размера — 5 мм. Сначала назначили терапию медикаментами. Лечилась более года. Были сильные боли, начала даже хромать. Лекарства приносили временное облегчение. Пошла на прием к нейрохирургу с вопросом о том, можно ли удалить грыжу лазером. Он назначил анализы, и уже через 10 дней сделали операцию. Обошлось без осложнений. Сейчас никаких болей в спине нет.
Страшно было делать операцию. Но терпеть боли тоже уже было нельзя. Назначили лазерную вапоризацию. Стоимость составила что-то около 50 тыс. рублей. Рад, что решился, т.к. теперь чувствую себя здоровым и сильным.
источник
Применение лазера при лечении грыжевого образования межпозвонкового диска считается малоинвазивной процедурой, характеризующейся минимальной продолжительностью. Несмотря на сравнительную молодость методики, на сегодняшний день лазерная вапоризация с большим успехом применяется в отечественной медицине.
Для достижения максимального эффекта невропатологи рекомендуют прибегать к лазеру в комплексе с консервативным лечением и физиотерапией при наличии относительных показаний у пациента.
В основе вапоризации лежит воздействие лазерного пучка в низкоинтенсивном (безопасном) диапазоне. Поток света достаточно глубоко проходит в структуру тканей, активизируя обменные процессы в позвоночном столбе. Терапия лазером тормозит процесс дегенерации структур позвоночника, а также обладает анальгезирующим, противоотечным и противовоспалительным действиями.
Лазеротерапия доказала свою эффективность при лечении целого ряда патологических состояний. Методика пункционной лазерной вапоризации для коррекции позвонковой грыжи в настоящий момент является самой надежной и продуктивной.
Вапоризация лазером обладает следующими преимуществами:
- Во время манипуляции не затрагиваются близлежащие ткани, что гарантирует их целостность;
- Абсолютная безопасность для пациента;
- Минимальная продолжительность вмешательства;
- Непродолжительность и легкое течение послеоперационного периода;
- Отсутствие после манипуляции шрамов и рубцов;
- Высокий уровень эффективности.
Ключевыми областями воздействия при возможности их использования по отдельности или комбинаторно являются:
- Сегмент позвоночного столба;
- Патологический очаг;
- Точки акупунктуры;
- Нервно-сосудистые корешки.
Лечение с различными целями подразумевает и неоднородность интенсивности излучения, а также фиксированное положение излучателя, частоту и число процедур (от 5 до 15). Примечательно, что терапия лазером наиболее продуктивна при лечении грыжевыхвыпячиваний шейного отдела позвоночника.
Одним из распространенных типов терапии лазером можно считать реконструкцию межпозвоночного диска, проводимую с подведением к грыжевому выпячиванию лазерного пучка при помощи иглы особого назначения. Лазерный поток активирует формирование дополнительных клеток хрящевой ткани, способствуя постепенной реконструкции.
Относительно новым направлением лазеротерапии позвоночника является лазерофорез, предполагающий заблаговременное облучение лекарственного препарата, наносимого на кожу в месте локализации грыжи. Методика обеспечивает ускоренное проникновение медикаментозных веществ в организм.
Основными показаниями к проведению процедуры считаются:
- Болевые ощущения в спине;
- Корешковый синдром при диагностировании грыжевого выпячивания диаметром до 5 – 7 мм;
- Отсутствие положительной динамики после консервативной терапии.
Максимального эффекта возможно достичь при проведении лечения грыжи позвоночника на ранних стадиях (не более полугода с момента образования) и при ее сравнительно небольших объемах. Чрезмерное сдавление нервных окончаний провоцирует необратимые изменения, на фоне которых корешки истончаются.
Чаще всего к лазеротерапии прибегают с целью лечении грыж межпозвоночных дисков у работоспособных, ведущих активный образ жизни пациентов в возрасте 45 – 50 лет. Метод позволяет незначительно выбиться из рабочего графика, но, при явных дегенеративных поражениях диска.он применим не всегда.
Среди общих противопоказаний к вмешательству выделяют:
- Образования доброкачественного характера в области предполагаемого воздействия (папилломы, невусы и пр.);
- Диабет;
- Туберкулез;
- Сердечная, а также легочная недостаточность III степени;
- Анемия;
- Тиреотоксикоз;
- Стенокардия;
- Беременность.
Вапоризация противопоказана в случае наличия таких патологий позвоночного столба, как:
- Секвестрированные грыжи;
- Комбинированный стеноз позвоночного канала;
- Воспалительные заболевания межпозвонковых дисков;
- Аномальное строение позвонков;
- Патологическое сужение диска.
Независимо от выбранной методики лазеротерапии, пациенту потребуется пройти стандартное обследование:
- Исследование крови и мочи;
- Компьютерная или магнитно-резонансная томография;
- ЭКГ;
- Консультирование у нейрохирурга, анестезиолога, а также терапевта;
- Прочие исследования, рекомендованные лечащим врачом.
Качеством и актуальностью диагностических исследований определяется успех проводимого воздействия. Методы функциональной и лабораторной диагностики обеспечивают выявление степени деструктивных поражений, которые развились в тех или иных отделах позвоночника.
Пациентам с установленным диагнозом «грыжа межпозвоночного диска» необходимо безотлагательное лечение. В отдельных случаях лазерная вапоризация производится по экстренным показаниям, так как нервные корешки крайне чувствительно и остро реагируют на затяжное придавливание.
Вмешательство подобного плана находится в компетенции нейрохирурга и производится в условиях стационара. Иссечение межпозвоночной грыжи посредством лазерного излучателя проводится с применением местных анестетиков.
Операция представлена двадцатиминутным воздействием лазерного потока на травмированный участок позвоночного столба. Под действием лазерного потока дисковое ядро уменьшается, что, в свою очередь, приводит к уменьшению межпозвонкового выпячивания.
Для удаления грыжевого образования хирург слегка рассекает кожные покровы в нужном месте. Затем к игле присоединяют лазерный кабель с эндоскопической оптикой.
Вапоризация лазером изменяет пульпозную структуру ядра, снижая давление, которое оказывает поврежденный диск на нервные окончания. В последствие хирургам удается достичь ощутимого уменьшения или абсолютного устранения отрицательных проявлений грыжи позвоночного диска.
На заключительном этапе вмешательства нейрохирург в обязательном порядке подвергает диск лазерному облучению.
Для минимизации угрозы развития негативных последствий и профилактики повторного возникновения грыжи по завершению лазеротерапии/удаления грыжевого образования следует придерживаться следующих рекомендаций:
- В течение суток после процедуры находится под наблюдением медицинского персонала;
- Принимать антибактериальные и противовоспалительные препараты, назначенные лечащим доктором;
- Ограничить физические нагрузки сроком на 1,5 – 2 месяца.
По истечении периода реабилитации пациенту важно обратить внимание на привычный жизненный уклад: актуальна ли проблема лишнего веса, необходимо ли подкорректировать ежедневный рацион.
Снижению нагрузок на позвоночник способствует последовательное укрепление мышц брюшного пресса, занятия в бассейне. Не лишними будут сеансы массажа и физиотерапии, но приступать к ним допускается лишь после полного восстановления пациента.
Как и любая процедура, удаление межпозвоночной грыжи имеет свои недостатки, в числе которых:
- Незначительный эффект при застарелых межпозвонковых грыжах на фоне пониженного содержания внутридисковой жидкости;
- Отсутствие точки приложения лазерного луча при прочих состояниях, влекущих за собой отсутствие жидкости в диске.
Учитывая, что лазерное иссечение межпозвоночной грыжи представляет собой дорогостоящую процедуру, расходы сполна компенсируются высокой эффективностью и благоприятным прогнозом для пациента.
Лечение и иссечение грыжевого выпячивания лазером обеспечивает купирование болевого синдрома уже на 5 – 8 день после вмешательства. Методика подтверждает положительный эффект не только с клинической стороны, но и при проведении рентгенологического исследования.
Современный подход к лазерному удалению грыжи позвоночника предполагает комплексный подход. Операция способствует исключению причины заболевания – иссекает грыжевое образование. Но необходимо воздействовать на проявления, которые были вызваны выпячиванием межпозвоночного диска.
Комплексная терапия позволит восстановить кровообращение на поврежденном участке, снять спазм мускулатуры. Методы физиотерапии, массажи и иглоукалывание благоприятно влияют на мышечный костяк и связки позвоночного столба. Комплексный подход к лечению и восстановлению максимально приближает пациента к активной жизни.
Особенно эффективной является лечебная гимнастика, при помощи которой укрепляется мышечный каркас спины, исключающий повторения заболевания и последующие дегенеративные нарушения межпозвоночного диска. Недуг возможно победить лишь при грамотном, комплексном лечении.
Несмотря на дороговизну процедуры, вапоризация оказывает положительный эффект практически мгновенно. Различные специалисты настаивают на том, что подобного эффекта можно достичь благодаря медикаментозной терапии, однако, в данном случае желаемого эффекта придется ждать в течение нескольких месяцев.
Лечение грыжи позвоночника лазером – прекрасная возможность вернуться к полноценной жизни непосредственно после выхода из стационара.
источник
Межпозвоночная грыжа вызывает не только боли в спине, но и нарушает работу внутренних органов. В зависимости от зоны поражения спинного мозга и нервных корешков появляется соответствующая симптоматика. Лечение заболевания нужно проводить в специализированных клиниках, которые имеют современное оснащение и подготовленный персонал. Удаление межпозвоночной грыжи лазером является большим преимуществом перед открытыми хирургическими вмешательствами.
Удаление межпозвоночной грыжи лазером
В России применение лазера активно началось только 10-15 лет назад. Тогда были созданы микроинструменты, способные сфокусировать лучи в необходимую точку. Преимуществом лечения лазером считают минидоступы на коже, короткий послеоперационный период, проведение процедуры под местным обезболиванием. Недостатком является излечивание только 5% больных, эффективность не поднимается выше 75%, высокая стоимость и необходимость повторных операций. Нейрохирурги разделяют две методики удаления грыжи позвоночника лазером:
Во время лазерной вапоризации межпозвонкового диска происходит испарение пульпозного ядра. Аппарат работает на полную мощность, применяя высокую температуру, при которой начинает испаряться водная часть хряща. Лазерная реконструкция проводится при умеренной мощности заряда, который повышает температуру тканей до 70 гр. по Цельсию. Вследствие этого межпозвонковый диск нагревается, ускоряются обменные процессы. Все это стимулирует разрастание хрящевых клеток, соединительной ткани.
Основным симптомом, который тревожит при межпозвоночной грыже, считается боль в зоне поражения. Если поражен поясничный отдел, то помимо дискомфорта в спине, пациенты чувствуют прострелы в ногу, нарушения чувствительности. При патологии шейного отдела могут появиться сильные головные боли, головокружения, скачки давления, изменения чувствительности на руках. Поражение крестцового отдела может нарушить мочеиспускание, половую функцию. Врачи выделяют следующие показания для удаления межпозвоночной грыжи лазером:
- постоянные и сильные боли в спине или шее.
- Нарушение тактильной и температурной чувствительности в конечностях, пояснице.
- Ишиас – резкие боли в пояснице, которые отдают в заднюю поверхность бедра.
- Нарушение мочеиспускания и дефекации.
- Ограничение движений шеи, когда резкий поворот ее сопровождается головокружением, тошнотой, рвотой.
- Частичная потеря движений в руках или ногах, связанная с грыжей шейного отдела.
- Размер грыжи до 6 мм.
- Отсутствие секвестрации (отломившийся участок) межпозвонкового диска.
- Возраст от 20 до 55 лет.
- Отсутствие дегенеративных или аутоиммунных поражений дисков.
В случае, когда размер межпозвонковой грыжи больше 6 мм, удалить ее лазером не получится. Таким методом нельзя достигнуть положительного эффекта. Лазер может испарить только 30% воды, находящейся в центре диска. При большем воздействии высокой температуры на соединительную ткань можно повредить фиброзное кольцо. В этом случае возникает секвестральная грыжа, лечение которой требует открытого оперативного вмешательства.
Пациент должен четко понимать, что любая операция, даже малоинвазивная, имеет свои показания и противопоказания. Для предупреждения неприятных последствий необходимо всеобще обследовать больного. Если есть малейшее отклонения от нормы у пациента, связанные с сопутствующей патологией, нужно удержаться от операции. Нейрохирурги определили перечень противопоказаний к лечению межпозвонковой грыжи лазером:
- сердечно-сосудистая недостаточность.
- Острый инфаркт миокарда.
- Мерцательная аритмия, тахисистолическая форма.
- Инсульт в остром периоде.
- Возраст после 55 лет.
- Почечная и печеночная недостаточность.
- Остеохондроз последней степени тяжести.
- Аутоиммунные заболевания позвоночника.
- Секвестральная грыжа.
- Гнойничковые процессы кожи в месте манипуляции.
Лечение лазером грыж позвоночника требует от хирурга достаточных навыков. Подготовленный персонал тщательно обследует больного, выявит сопутствующие заболевания, определит показания к операции. В случае, когда существуют противопоказания, врач прописывает консервативное лечение. После лечебного курса пациент подлежит повторному обследованию, чтобы назначить окончательный метод лечения межпозвоночной грыжи.
В первую очередь надо пройти осмотр у нейрохирурга. Врач соберет анамнез болезни, проведет неврологические пробы, оценит состояние рефлексов. Затем нужно оценивать лабораторные показатели крови. Потом делают инструментальные исследования. Нейрохирурги до операции по удалению позвоночной грыжи назначат:
- общий анализ крови;
- общий анализ мочи;
- биохимический анализ крови;
- коагулограмма;
- сахар крови;
- ЭКГ;
- рентгенографию органов грудной полости;
- СКТ позвоночника, если необходимо;
- консультация смежных специалистов;
- МРТ поясничного, крестцового, шейного или грудного отделов.
До операции пациент тратит около 1 недели для проведения всего объема диагностически манипуляций. Стоимость МРТ одного отдела позвоночника в разных городах различна: Москва – около 5 тыс. руб., Санкт-Петербург – 3500 руб., Ростов-на-Дону – 2800 руб. Иногда для постановки точного диагноза требуется выполнение магнитно-резонансной томографии всего позвоночника. В этом случае стоимость передоперационного периода увеличивается в 2-3 раза.
Лечение лазером грыж позвоночника с помощью метода вапоризации предусматривает удаление до 30% жидкости из межпозвонкового диска. Вследствие чего, давление в пульпозном ядре уменьшается, выпячивание втягивается в тело хряща. При этом с помощью высокой температуры разрушают внутреннее строение диска. Нейрохирурги проводят операцию по следующей схеме:
- под местной анестезией в ядро пораженного диска вводится специальная игла, длиной до 12 см.
- Вся манипуляция контролируется рентгеноскопом на экране монитора.
- Сквозь иглу к месту межпозвонковой грыжи внедряют кварцевый гибкий световод. Идет подача мощной энергии, которая вызывает закипание жидкости ядра диска. Таким образом, хрящ уменьшается в размере.
- Непосредственно воздействие лазера длится 5-10 минут.
- Пар, вследствие испарения, удаляют через просвет иглы.
- После этого выполняют контрольный рентгеновский снимок и МРТ пораженного участка.
- Больному приписывают постельный режим на протяжении 12 часов.
Пациент ощущает облегчение сразу же после удаления позвоночной грыжи. На 2-3 день по окончании операции больной указывает на резкое уменьшение болевого синдрома, возвращается чувствительность в конечностях. Если процедура прошла успешно, на следующие сутки пациента выписывают из клиники. Врачи рекомендуют носить поддерживающий бандаж для поясничного отдела на протяжении 1-2 месяцев, избегать нагрузок, сидеть разрешают не дольше 5-10 минут. На протяжении 1-2 недель пациенты должны принимать противовоспалительные средства (Нимесил) один раз в день после еды.
источник

Хрящевая ткань, из которой состоят диски, имеет различное строение внутри и снаружи. Центром межпозвоночного диска является пульпозное ядро, которое характеризуется водянистой структурой и предназначается для амортизации при движении. Фиброзное кольцо находится вокруг этого ядра и удерживает его в нужном положении. В состав кольца входят волокна упругой структуры, составляющие мощное переплетение. Для крепления межпозвоночного диска к позвонку предусмотрен гиалиновый хрящ.
Межпозвонковая грыжа появляется тогда, когда изменяется структура фиброзного кольца вследствие тяжелых нагрузок в работе, после возрастного нарушения обменных процессов в организме и как результат недостаточного питания хрящей. Волокна фиброзного кольца теряют упругость, повреждаются, не могут воспринимать сильные нагрузки, а пульпозное кольцо становится менее эластичными, выпячиваются через кольцо в месте его разрыва. Выпячивание образует грыжу межпозвоночного диска.
Диагноз грыжи позвоночника обозначает, что к лечению нужно приступать со всей серьезностью и как можно скорее. Симптомами прогрессирования заболевания является невозможность полноценного движения, сильные боли, мышечный спазм, скованность, нарушение чувствительности ног, онемение, чувство жжения, жара и покалывания в спине и конечностях.
В зависимости от того, в каком отделе позвоночного столба располагается грыжа, ей присваивается наименование:
- позвоночная грыжа шейного отдела проявляет себя быстро нарастающей болью в шее, сразу после этого болевые ощущения возникают в грудной клетке и лопатке, руке и предплечье, движение больной стороны ограничено, нарушается кровоснабжение мозга, что приводит к головным болям и головокружениям;
межпозвоночная грыжа грудного отдела начинается с развития компрессионного сдавливания корешков спинного мозга или его самого, это вызывает боль в груди, в области ребер, в спине, провоцирует развитие сердечных, желудочных и дыхательных заболеваний, хирургическое лечение проводится редко, в основном используется консервативный метод;
- межпозвоночная грыжа в поясничном участке характеризуется постоянными болевыми ощущениями в спине, которые увеличиваются при выполнении даже простых движений, дальнейшее заболевание провоцирует опускание боли в бедро, ягодицы, колени, голени и стопы, появляется слабость в ногах, чувство покалывания и онемения.
Поляризованный свет, который производится генератором электромагнитного излучения в оптическом диапазоне, называется лазером. Сила воздействия на организм человека зависит от длины волны, временного промежутка действия, мощности испускаемого луча и многих других параметров. Лазер вызывает нагрев ткани, коагуляцию, фотополимеризацию, испарение, дробление, стимулирует заживление и запускает биологические процессы, снимает болевые процессы. Этот способ активно применяется для диагностики и лечения заболеваний в различных областях медицины:
- стоматологии;
- косметологии;
- офтальмологии;
- гинекологии;
- онкологии.
В последние годы способ лазерной терапии нашел широкое применение в излечении межпозвоночных грыж. Лазерная терапия предусматривает два варианта. Оба врачи используют в начале заболевания, не позднее 6 месяцев после появления выпячивания. Лечение лазером показано в случае, если медикаментозная терапия не дала должных результатов. Пациент не должен иметь определенных противопоказаний.
Показания к проведению лазерного лечения в следующих ситуациях:
- сильные боли постоянного характера;
- нарушение чувствительности участков нижних конечностей;
- отсутствие результата при лечении другими средствами;
- жжение и покалывание в шейном отделе, спине;
- частые головокружения, головные боли, немеют пальцы на руках;
- необходимо избавление от грыжи на период вынашивания плода и вскармливания.
Применяется для восстановления волокон хряща и применяется в следующих случаях:
- после удаления межпозвонковой грыжи лазерной вапоризацией чтобы предупредить возникновения рецидивов;
- если МРТ показала, что боли возникают в связи с изменением состава хряща, началом его разрушения, лазерная реконструкция позволяет восстановить структуру.
Лечение лазером или полное удаление не назначается, если присутствует ряд условий, которые являются противопоказаниями:
- позвонки от рождения развиты неправильно, с аномалией;
- диагностика определила, что у больного секвестрированная грыжа;
- если выпячивание межпозвоночной грыжи обострено воспалительными процессами;
если присутствуют комбинированные стенозы и нарушена целостность и структура канала позвоночного спинного мозга;
- возраст больного выше 50 лет;
- грыжа достигла размера больше чем 6 миллиметров;
- если жизнедеятельность пациента связана с сидячей работой и малоподвижным образом жизни.
Способов лечения межпозвоночной грыжи существует великое множество. Лазер является одним из действенных методов и самых молодых. Методика удаления и лечения грыжи лазером имеет ряд неоспоримых преимуществ и серию недостатков:
- применение нового метода позволяет снизить повреждения позвоночника и свести их к нулю, но разрушенная структура диска не позволит позвонкам срастись друг с другом, а, следовательно, пространственная модель хребта полностью не воспроизведется;
- так как коррекция лазером выполняется без применения наркоза, то это хорошо для тех пациентов, которые испытываю аллергию или в период беременности, но во время операции возможно чувство небольшого дискомфорта;
- боль после лечения лазером проходит быстро, в течение 5 дней после манипуляции;
- операция лазером относится к бескровным методам, после нее на коже не остается рубцов и других следов;
удалять или лечить грыжу лазером можно на нескольких участках позвоночника одновременно, но следует тщательно подойти к выявлению воспалений хрящевой ткани, применение метода может усугубить ситуацию;
- операция лазером или лечебная терапия по времени занимает всего один час, в стационарных условиях пациент лежит 1–3 дня;
- восстановительный и реабилитационный период длится приблизительно два месяца.
Не изучен список осложнений после проведения лечения лазером. Несмотря на молодой возраст, срок использования метода позволяет сделать выводы об обострениях после проведенного лечения. Некоторые пациенты жалуются на возникновение рецидивов. Но следует досконально изучать каждый отдельно взятый случай, чтобы сделать вывод о причинах появления осложнений. Вполне возможно, что они возникли по вине больного, не выполняющего предписания врача после лечения. Очень важным является изменение образа жизни, уменьшение веса тела, укрепление мышечного корсета, занятие физкультурой и гимнастикой.
Лазернаятерапия является недешевой процедурой, и позволить его себе может не каждый больной. Межпозвоночный диск прогревается облучением до 70ºС. Это позволяет испарить выступающую часть пульпозного ядра, не разрушая хрящевое кольцо. Ядро уменьшается в размерах и перестает давить на нервные окончания. Процедура лазерной терапии позволит изменить размеры грыжи в меньшую сторону и уменьшить негативное воздействие на самочувствие.
Лазер стимулирует развитие и рост хрящевой ткани и восстанавливает ее разрушения. В процессе лечения, которое может длиться полгода, поврежденные волокна сменяются новыми. Иногда лазерное воздействие используют для скорейшего заживления шва после оперативного вмешательства. Операция предусматривает несколько этапов.
В независимости от выбранного метода лечения, на начальном этапе выполняется стандартное обследование, включающее в себя процедуры:
исследование крови и мочи;
- проведение обследования позвоночника с помощью компьютерной томографии;
- определение состояния сердечной системы (электрокардиограмма);
- осмотр и консультация у терапевта, анестезиолога, нейрохирурга;
- врач может направить пациента на дополнительные анализы или осмотры.
Производится местное обезболивание участка, на котором будет проводиться операция, применяются анестезирующие средства. Игла аппарата вводится в деформированный диск методом кожного прокола. К проблемной зоне в области хребта подводится световод, предназначенный для поступления электрических импульсов.
Подача электротока приводит к испарению жидкости выступающего пульпозного ядра, пар удаляется через иглу. Уменьшаются размеры грыжи и боль проходит. Операция проходит под контролем рентгеновского просвечивания, которое выполняется при минимальной мощности, безвредной для пациента.
При операции чрезкожной реконструкции после введения иглы подаются лазерные импульсы такой мощности, которые не позволяют испаряться веществу, а только нагревают ткань диска до 60–70ºС, при этом сохраняя и регенерируя волокнистую структуру.
Все пациенты находятся под наблюдением в течение суток, находясь в стационаре, при плохом самочувствии доктор продлевает срок. Больные принимают противовоспалительные медикаменты.
После полного выздоровления переходят к легким видам спорта, например, очень полезны занятия плаванием, лечебная гимнастика. Физиотерапевтические процедуры и массаж рекомендуются для укрепления мышц вокруг позвоночника.
Цена определяется различными факторами и обстоятельствами. Иногда для операции требуется осмотр и консультация целого ряда специалистов, среди которых могут находиться известные врачи с приличным опытом работы. Стоимость их услуг значительно превышает аналогичные услуги молодых докторов. Цена консультации известного нейрохирурга или хирурга доходит до 3 тыс. рублей, ортопед соответствующего уровня в Москве или Санкт-Петербурге попросит 1 тыс. рублей.
Стоимость лазерной корректировки или удаления зависит от репутации и рейтинга клиники в Москве:
- в центральной железнодорожной больнице №1 стоимость двух видов лазерного вмешательства стоит от 15 тыс. рублей;
- в центре клинической диагностики им. Сеченова И.М. те же манипуляции будут стоить от 80 тыс. рублей;
- центральная больница Российской академии запросит от 60 тыс. рублей;
- нейрохирургическая малоинвазивная клиника возьмет от 50 тыс. рублей.
В Санкт-Петербурге удаление грыжи лазером будет стоить в различных клиниках от 80 до 100 тыс. рублей. В указанных суммах не включена стоимость процедур реабилитационного периода. В зависимости от патологий и осложнений, возникших в дооперационный период, стоимость операции лазером на позвоночнике повышается до 100–150 тыс. рублей.
источник
Боль в спине становится привычной проблемой современного человека из-за неразвитости мышц спины и неравномерной тяжелой нагрузки. Необходимо внимательно отнестись к неприятным ощущениям, возникающим в области позвоночника. Причиной болей может быть развивающаяся межпозвоночная грыжа, которая может постепенно привести к утрате двигательной способности и парализации конечностей. Избавиться от грыжи и предотвратить развитие патологий можно только хирургическим способом.
Выделяется несколько видов операций на позвоночнике, имеющих разную степень эффективности, рискованности и разную длительность восстановительного периода. Самыми оптимальными и современными способами выздоровления, которые специалисты-хирурги подбирают своим пациентам, в зависимости от индивидуальных особенностей, считаются следующие виды оперативного вмешательства:
Эндоскопическое – оперативное избавление от грыжи межпозвонкового пространства и освобождение передавленных нервных окончаний спинного мозга для уменьшения болей и неврологических повреждений, не требующее больших надрезов на тканях.
Специалисты выделяют такие преимущества эндоскопии грыжи как незначительное травмирование мягких тканей, сохранение целостности межпозвоночного диска, низкий процент развития послеоперационных осложнений, малая кровопотеря в процессе удаления грыжи, отсутствие послеоперационных болей.
Показаниями к применению этого вида операции являются:
-
выпячивание грыжи сбоку межпозвоночного диска; воспалительные явления в спинномозговом канале; развитие неврологического синдрома с сильными болями, отдающими в бок и поясницу; отсутствие выраженного эффекта от длительного лечения консервативными методами; развитие половой дисфункции.
Противопоказаниями для такого вида хирургического вмешательства считаются:
-
онкологические заболевания с вторичными очагами в позвоночнике; сужение сосудов канала позвоночника; беременность; развитие инфекционных поражений в месте локализации грыжи; перенесенные заболевания сердечно-сосудистой системы; серединная грыжа.
Лазерное – воздействие (нагревание и испарение жидкости) излучением лазерных пучков небольшой мощности на ядро внутри межпозвонкового диска для его уменьшения или удаления с дальнейшим втягиванием грыжевого содержимого, которое давит на нервные корешки и вызывает интенсивные боли. Ядро представляет собой плотное образование желеобразной консистенции, состоящее на 70 % из воды. Различают лазерную вапоризацию (или денуклеацию) и реконструкцию межпозвоночных дисков.
Плюсы этого способа хирургического лечения грыжи позвоночника:
-
незначительные неприятные ощущения и полное отсутствие боли во время манипуляций; не нарушается структура здоровых тканей, окружающих позвоночный столб и не образуются рубцы; самый быстрый срок восстановления, не требующий строгих ограничений и постельного режима; использование местного наркоза.
Грыжевое выпячивание в позвоночнике, требующее лечения именно лазером, обладает следующими признаками:
-
небольшой размер выпирания; отсутствие каких-либо осложнений; возраст больного в диапазоне 20-50 лет; отсутствие улучшений при медикаментозном лечении; дегенеративные процессы в дисковых тканях позвоночника.
Специалисты выделяют несколько противопоказаний для лазерной вапоризации дисков:
- размер грыжевого выпирания значительно больше 6 мм;
- возрастные дегенеративные процессы в тканях пациента, достигшего 50-летнего возраста;
- окостенение ядра межпозвоночного диска, повреждение спинного мозга.
Удаление выпячивания ядра межпозвоночного диска значительного размера (более 6 мм) в пояснично-крестцовом отделе, где анатомически хорошо выделяются остистые отростки с установлением имплантата. Имплантат изготавливается чуть большего размера, чем усеченный диск. Преимущество этого метода в том, что имплантат фиксирует позвонки и поддерживает стабильность связок и сегментов, чтобы не спровоцировать рецидив передавливания нервных корешков.
Такой метод удаления грыжи может проводиться только пациентам без заболеваний и патологий сердечно-сосудистой и дыхательной системы, без прогрессирующего инфекционного или воспалительного процесса.
Помогает ли иглоукалывание при грыже позвоночника, читайте здесь.
Прежде чем определиться с датой проведения операции, лечащий врач проводит сбор необходимых клинических анализов:
-
общий анализ крови; исследование на уровень сахара и личные антигенные характеристики; общее исследование мочи; ревмотромбы для выявления степени подверженности внутренних органов, суставов и всех видов тканей организма воспалительному процессу; описание электрокардиограммы; данные МРТ.
В день операции необходимо отказаться от употребления жидкости и пищи за 7-8 часов, а также проконсультироваться с врачом-анестезиологом на предмет затяжных заболеваний и аллергической реакции к препаратам для наркоза.
Перед операцией проводится рентгенологическая разметка для точного определения места выпирания ядра межпозвонкового диска и защемления нерва.
Длительность процедуры зависит от того насколько сильно поражены межпозвонковые диски, от размеров выпячивания и от уровня квалификации хирурга. В среднем она продолжается от 50 до 120 минут.
Пациенту делают местный наркоз – перидуральную анестезию, при которой он может во время проведения манипуляций описывать свои ощущения.
Врач делает надрез размером 0,5 – 1,5 сантиметра в месте, где установлена грыжа и раздвигает ткани для доступа к позвоночнику. Затем вводит в отверстие иглу, которая служит направляющей для медицинского спинального эндоскопа.
Эндоскоп – это прибор, оснащенный электронно-оптическим преобразователем, который помогает врачу без серьёзного травмирования тканей удалить выдвинувшееся пульпозное ядро и наблюдать за точностью своих действий на экране монитора.
Хирург направляет эндоскоп в канал, где спинной мозг соприкасается с нервными корешками. Проводится иссечение и удаление выпирающей части диска и омертвевшей ткани, защемляющей нервное окончание и вызывает болезненный неврологический синдром. После завершения всех манипуляций, разрез обрабатывается антисептическим средством и на него накладывается шов.
Полную информацию о методах спинальной хирургии, а так же отзывы пациентов после лечения Вы можете прочитать на сайте Artusmed.
В отличие от полостной операции, эндоскопическое удаление грыжевого выпячивания несёт несколько серьёзных рисков, встречающихся у небольшого процента прооперированных пациентов:
-
внесение инфекции; гематома, сопровождающаяся длительными болевыми ощущениями; повторное появление грыжи в том же месте позвоночника спустя некоторое время; снижение эластичности тканей вследствие развития воспалительного процесса и перехода мягкой соединительной ткани в жёсткую фиброзную, формирующую рубец; сужение канала позвоночного столба, провоцирующая боли в пояснице и ногах; травмирование нервного корешка или твёрдой мозговой оболочки оперирующим хирургов во время проведения манипуляций («человеческий фактор»).
За несколько дней до операции больному необходимо посетить рентгенолога, нейрохирурга, который будет проводить манипуляции. Врач должен обладать высокой квалификацией, пройти специальную подготовку и получить документ, подтверждающий разрешение на проведение подобных операций. Затем будет назначен приём терапевта для определения, есть ли индивидуальные противопоказания к проведению этого вида операции, осмотр общего состояния и анализ клинических исследований:
-
общие анализы экскрементов и крови; исследование крови на содержание сахара; результаты ЭКГ; рентгенография; компьютерная томография позвоночника.
За день до назначенной операции проводится приём анестезиолога с целью подбора обезболивающего препарата, не вызывающий аллергии.

Цена лазерной операции складывается из совокупности нескольких факторов: уровеня сложности операции (от 1 до 5), репутации и квалификации оперирующего специалиста и команды врачей, особенности ценообразования клиники, включения дополнительных процедур в дооперационный и восстановительный период.
| Страна (медицинское учреждение) | Стоимость операции без учёта программы реабилитации и уровня сложности | |||||||||||
| Израиль | 10000 $ | |||||||||||
| Чехия | 10000 – 15000 € | |||||||||||
| Германия | 16000 – 25000 € | |||||||||||
| г. Москва:
Центральная клиническая больница № 1 Клиника малоинвазивной нейрохирургии ЦКБ Российской академии наук Клинико-диагностический центр МГМУ им. Сеченова И.М. Городская больница № 23, № 40 Военно-медицинская академия им. Кирова С.М. НИИ травматологии и ортопедии |
| Вид операции | Длительность пребывания в стационаре | Срок листа нетрудоспособности |
| после эндоскопической операции | До 2 дней | 2 – 3 недели (в зависимости от сложности операции) |
| после лазерной вапоризации | 1 день | 2 недели (под наблюдением невропатолога) |
| после интерламинарного вмешательства | Неделя | 1,5 – 2 месяца |
Важнейшим мероприятием, способствующим быстрому восстановлению позвоночника после хирургического воздействия, является правильное и систематическое выполнение упражнений профилактической гимнастики. Тренировки позволяют избавиться от болей, укрепить мышцы спины, устранить физические ограничения за счёт налаживания подвижности межпозвоночных дисков.
В ранний реабилитационный период больной выполняет небольшой набор самых простых движений лёжа на спине по 10 – 15 повторений:
2 Поочередно медленно сгибать ноги в коленях и притягивать их к груди, задерживаясь в таком положении на 30 – 45 секунд.
3 Руки перекрестить на груди, ноги согнуть в коленях, а голову прижать к грудной клетке. Медленно поднять туловище вперед и замереть на несколько секунд.
4 Ноги согнуть в коленях и сильно упереться стопами, поднять таз и удерживать такое положение 10-20 секунд.
5 Ноги, согнутые в коленях плавно поворачивать в стороны.
Спустя 2 недели после операции, при постепенном улучшении состояния, врач усложняет программу упражнений и увеличивает количество их повторов. Однако необходимо избегать нагрузки на поясничный отдел позвоночника, поэтому больному не предлагаются упражнения в сидячем положении:
2 Лёжа на боку приподнимать ноги.
3 Неглубокие приседания с прямой спиной.
4 Лёжа на животе подтягивать колени к локтям.
5 Отжимания от пола на вытянутых руках.
6 Стоя на четвереньках поочередно вытягивать противоположные прямые конечности, стараясь удержать спину прямой.
7 Лёжа на животе одновременно поднимать вытянутые руки и ноги, удерживаясь в таком положении 15 – 20 секунд.
Через 1–1,5 месяца допускаются тренировки в сидячем положении:
2 В коленно-локтевом упоре медленно прогибать спину вниз и выгибать наверх, фиксируясь в нижнем и верхнем положении.
3 Плавные повороты корпуса в стороны.
В дополнение к гимнастике больному нужно соблюдать несколько правил:
-
не переохлаждаться; не находиться долго в одном и том же положении; заниматься плаванием; не поднимать тяжести и не подпрыгивать; добавить лечебно-профилактический массаж у специалиста.
Соблюдение режима питания позволит быстрее восстановить слаженную работу всех систем организма и предотвратить развитие нежелательных послеоперационных последствий. Пища должна быть мягкой, некалорийной, легкоусвояемой и не способствующей набору лишнего веса. Важной составляющей становится клетчатка, которая облегчает работу кишечника и не создает дополнительное давление на мышцы пресса. Предпочтение нужно отдать следующим продуктам:
-
овощи (капуста белокочанная, морковь, брокколи) и фрукты; таёжные и болотные ягоды (клюква, брусника, черника) в виде морса или отвара; зелень; отварное нежирное мясо (индейка, курица, телятина); желатин в составе студня, киселя, фруктового желе и мармелада.
Нейрохирурги, проведя операцию, часто рекомендуют носить специальный ортопедический корсет или пояс, который выполняет несколько функций:
-
стабилизация места проведения манипуляций; снижение естественной нагрузки на позвоночный столб во время ходьбы; налаживание кровотока; восстановление тонуса мышц; ускорение заживления швов (если делался надрез) и способствует рубцеванию тканей.
В зависимости от уровня сложности операции различают 3 вида корсетов:
жёсткие – при удалении позвонка и установке импланта для полной фиксации положения позвонков,
полужесткие – при удалении грыжи для профилактики осложнений и частичного снятия нагрузки,
мягкие – используются в поздний период восстановления после эндоскопической операции.
Длительность и периодичность ношения любого вида корсета, его размер и материал изготовления определяет только врач. Чаще всего прооперированные больные начинают носить полужесткие корсеты ежедневно в ранний восстановительный период, не более 3 часов в сутки. Нужно соблюдать следующие правила:
-
надевать его в положении лёжа на спине поверх белья из хлопковых тканей, весь период ношения следить за отсутствием неприятных ощущений, перед отдыхом обязательно снимать.
Отказ от ношения корсета происходит постепенно в течение 2 – 3 месяцев.
Боли во время послеоперационного периода после удаления межпозвоночной грыжи возникают по нескольким причинам и могут локализоваться не только в месте проведения операции, но и в ногах. Существуют «естественные» боли, которые появляются как реакция организма на хирургическое вмешательство, и не свидетельствуют о болезненных процессах в организме требующих корректировки:
-
лёгкое чувство стянутости или сухости в месте манипуляций; головокружение; незначительные боли или чувство тяжести в пояснице и ногах после ночного сна; повышение температуры в пределах 37-38 градусов.
Если же больной чувствует сильную слабость, озноб, появляются трудности с мочеиспусканием, боли в ногах и пояснице значительно сильнее дооперационных ощущений, то необходимо немедленно обращаться к хирургу для проведения обследования.
Серьёзное осложнение, возникающее из-за передавливания нервных окончаний выпячиванием ядра межпозвоночного диска, именуется парез. Данный синдром имеет множество проявлений. Одно из них характеризуется нарушением чувствительности и снижением рефлекторных способностей, ослаблением двигательной способности или полным обездвиживанием нижних конечностей вследствие того, что нервные сигналы не проходят и мышцы работают слабо (парапарез).
Встречаются редкие случаи, когда парез развивается после травмирования спинномозгового канала позвоночника, вызванного ошибкой оперирующего хирурга, развитием воспалительного или инфекционного процесса.
Избавиться от такого вида осложнения можно комплексной терапией – ЛФК, массаж, иглоукалывание, процедуры физического воздействия – электромиостимуляция и электромагнитное воздействие. В крайне редких случаях применяется хирургическое вмешательство.
Хирургическая помощь в избавлении от грыжевого выпирания в позвоночнике для многих пациентов становится единственной возможностью вести образ жизни полноценного человека. Современная медицина предлагает достаточный выбор различных видов почти безболезненных и бескровных манипуляций, которые сможет подобрать хирург с учётом индивидуальных особенностей больного.
источник
Использование лазера при лечении/удалении межпозвоночной грыжи – малоинвазивная методика, на проведение которой уходит минимум времени. Медики рекомендуют применять лазер в комплексе с консервативными методами лечения (иглоукалывание, лечебная физкультура, массаж), при наличии у пациента относительных показаний.
Лазерное лечение рассматриваемой патологии включает 2 метода. Обе методики специалисты рекомендуют использовать на ранних сроках недуга (в течение 6 месяцев после образования грыжи), когда диаметр грыжи не превышает 6 мм. Применение лазера будет полезным, если медикаментозное лечение межпозвонковой грыжи было безрезультатным, у пациента отсутствуют противопоказания к лазерному лечению.
Лазерная вапоризация (удаление) грыжи позвоночника показана в следующих случаях:
Регулярные сильные боли.
- Периодическое/постоянное покалывание, жжение в районе спины, шеи.
- Нарушение чувствительности.
- Головные боли, головокружения, онемение пальцев рук. Указанная симптоматика – следствие локализации грыжи в позвоночном шейном отделе.
- Отсутствие эффекта при использовании консервативных методов лечения.
- Необходимость устранения грыжи позвоночника на период беременности/лактации. При применении радикальных методов операционного лечения межпозвоночной грыжи требуется наркоз, — лазерное лечение ограничивается использованием местных обезболивающих.
Чрезкожная лазерная реконструкция (лечение) межпозвонковой грыжи – мероприятия, направленные на восстановление хрящевой ткани диска посредством лазерного излучения.
- После лазерной вапоризации межпозвонковой грыжи, с целью предотвращения рецидива в будущем.
- При наличии острых болей, связанных с нарушением целостности хрящевой ткани диска. Посредством лазерной реконструкции достигается рост, регенерация хряща. Процедура восстановления индивидуальна: некоторым пациентам понадобится 3 месяца, чтобы после проведения лазерной реконструкции избавиться от болей; у других это может занять полгода.
- Аномальная структура позвонков.
- У пациента диагностируется секвестрированная грыжа.
- В межпозвонковых дисках имеют место быть воспалительные явления.
- Нарушена структура позвоночного канала (комбинированные стенозы).
Не рекомендуется проводить лазерное лечение/удаление межпозвоночной грыжи в следующих случаях:
- Возраст пациента превышает 50 лет.
- Размер грыжи превышает 6 мм.
- Больной ведет неактивный (сидячий) образ жизни. Текст
На сегодняшний день существует множество различных методик по лечению рассматриваемой патологии. Лазерное лечение – одно из самых молодых способов устранения межпозвоночной грыжи, что наделено рядом положительных и отрицательных моментов:
Повреждения позвоночника при использовании лазера минимальны, однако в будущем, вследствие разрушения структуры диска, срастания позвонков между собой, восстановление прежней биомеханики позвоночника может не произойти.
- Процедура проводится без применения наркоза. В некоторых случаях (беременность, лактация, аллергия на определенные медикаменты) это может быть полезно, однако во время манипуляции пациент может ощущать дискомфорт.
- Болевые ощущения после лазерного лечения межпозвоночной грыжи исчезают в течение 4-5 дней (максимум) после процедуры.
- После проведения лазерного лечения не остается шрамов, рубцов. Сама манипуляция – бескровная.
- Применять лазер можно в любых отделах позвоночника, в нескольких участках одновременно. Сюда не относят случаи воспалительных заболеваний хряща диска: применение лазера может вызвать воспалительные реакции в будущем, что лишь усугубит ситуацию.
- Манипуляция по лечению межпозвоночной грыжи лазером составляет в среднем 1 час. Под стационарным наблюдением больной находится максимум три дня.
- Реабилитационный период составляет 1-2 месяца.
- Перечень вероятных осложнений до конца не изучен. Срок использования лазерного лечения межпозвонковой грыжи недостаточно велик, чтобы делать выводы о долгосрочных обострениях. На данный момент многие жалуются на рецидив заболевания после лазерного лечения. Однако такой рецидив может быть вызван игнорированием рекомендаций врача в реабилитационный период. Важным моментом после лазерного лечения межпозвоночной грыжи является пересмотр образа жизни: сброс лишнего веса, укрепление мышц живота, регулярное занятие спортом (плаванье).
- Лазерное лечение – не дешевая процедура: позволить его себе может не каждый пациент.
Удаление позвоночной грыжи предусматривает несколько этапов.
Подготовка к манипуляции
Независимо от выбранного метода лазерного лечения (лазерная вапоризация/чрезкожная лазерная реконструкция дисков) рассматриваемого заболевания, на начальном этапе пациент проходит стандартное обследование:
- Тестирование мочи, крови (в т.ч. на сахар).
- Изучение состояние позвоночника. Наиболее эффективным методом исследования является компьютерная томография позвоночника.
- Электрокардиограмма.
- Дополнительные обследования, что могут быть назначены врачом.
- Консультация терапевта, нейрохирурга, анестезиолога.
Собственно операция: лазерное удаление грыжи позвоночника
Технология указанной процедуры следующая:
Обезболивание оперируемого участка (местная анестезия).
- Введение иглы специального диаметра в поврежденный диск. Чтобы подвести иглу к нужному участку осуществляют прокалывание кожного покрова.
- Подведение к патологической зоне гибкого световода, через который будет подаваться энергетический поток. Посредством такого воздействия жидкость диска превращается в пар, который выходит через иглу. Происходит уменьшение параметров грыжевого выпячивание, снижение внутридискового давления, что способствует мгновенному устранению болевых ощущений у оперируемого.
- Контроль над манипуляцией производится при помощи рентген-аппарата, лучевая нагрузка которого минимальна.
Технология проведения лазерного лечения грыжи позвоночника (лазерной чрезкожной реконструкции) отличается от лазерной вапоризации:
- Применение местной анестезии.
- Подведение медицинской иглы (для пункций) к поврежденному участку.
- Внедрение через иглу к патологической зоне лазерного кабеля, который обеспечивает нагревание диска до 60-70С, сохраняя его структуру.
Послеоперационные мероприятия
Для минимизации риска возникновения осложнений, предупреждения рецидива рассматриваемого заболевания по завершению лазерного лечения/удаления грыжи позвоночника необходимо выполнять следующие рекомендации:
Не покидать стационар в течение 24 часов (минимум) по завершению процедуры. При неудовлетворительном состоянии, необходимо продлить время пребывания в учреждении здравоохранения.
- Регулярно принимать противовоспалительные препараты.
- Приостановить на 1-2 месяца занятия спортом. В отношении домашних занятий также нужно быть осторожными: на некоторое время следует отстраниться от выполнения тяжелой физической работы.
- По завершению реабилитационного периода стоит обратить внимание на свой образ жизни: если актуальна проблема с лишним весом, нужно подкорректировать рацион питания. Для уменьшения нагрузки на позвоночник необходимо укреплять мышцы живота, регулярно заниматься плаваньем. Полезными будут сеансы физиотерапии, массажа, однако приступать к ним можно только после полного выздоровления пациента.
Стоимость процедуры лазерного удаления/лечения грыжи в Москве и Санкт-Петербурге будет определяться несколькими факторами:
- Репутацией ортопеда, хирурга, нейрохирурга (невролога). Для проведения лазерного лечения грыжи иногда требуется консультация обоих специалистов. Известные доктора, с большим стажем работы, хорошими отзывами среди населения за 1 прием могут изымать приличную плату. Хирурги, нейрохирурги в этом аспекте более «дорогие», чем ортопеды: стоимость за один прием может достигать 3000 рублей. Консультация у ортопеда (Москва, Санкт-Петербург) в среднем будет составлять 1000 рублей.
- Репутацией клиники, в которой будет проходить лазерное лечение/удаление грыжи.
Среди Московских учреждений здравоохранения наиболее известными являются:
- Центральная клиническая больница № 1 «РЖД»: от 15 тыс. рублей (лазерная вапоризация/лазерная реконструкция).
- Клинико-диагностический центр МГМУ им. И.М. Сеченова: от 80 тыс. рублей.
- Клиника малоинвазивной нейрохирургии: от 50 тыс. рублей.
- Центральная клиническая больница Российской академии наук: от 60 тыс. рублей.
- Гарант Клиник: от 80 тыс. рублей.
В Санкт-Петербурге существует множество клиник, в которых можно произвести лазерное лечение грыжи позвоночника. Наиболее известными среди них являются следующие заведения:
НИИ травматологии и ортопедии им. Вредена.
- Военно-медицинская академия им. С.М. Кирова.
- Городская больница №40.
- Городская больница №23.
- Александровская больница.
Стоимость лечения/удаления межпозвоночной грыжи в таких заведениях будет составлять 80-100 тыс. рублей.
Указанная сумма не включает стоимость послеоперационной реабилитации.
Перед началом лечения/удаления межпозвоночной грыжи доктор определяет уровень ее сложности, что будет прямым образом влиять на стоимость лазерной операции. Разница между 1-м и 5-м уровнем сложности может составлять 100-150 тыс. рублей.
Удалили все 2 грыжи через два маленьких прокола в районе правой почки. В стационаре я провел в общей сложности чуть больше 3-х часов. Процедура длилась не больше 30 минут. Домой отпустили в день операции. Первую ночь уснуть не удалось: боль была очень сильной. Отпускать начало только к вечеру следующего дня.
Через 3 дня после удаления грыжи начал ходить на курсы реабилитации (по назначению доктора). Но процедуры не давали особого результата: боль была настолько сильной, что я ходил с небольшим наклоном в сторону почек. Чихать, кашлять, смеяться было невозможно. Через 6-7 месяцев у меня снова обнаружили грыжу, которую предложили удалить аналогичным методом. На этот раз я решил более серьезно отнестись к операции: я посетил нескольких врачей в разных клиниках Москвы, устроил расспрос среди знакомых, просмотрел массу разных интернет-ресурсов, и пришел к выводу остановиться на радикальной операции. Перед процедурой мне сделали наркоз: о нюансах операции рассказать не могу. После операции я провел две недели в больнице, восстанавливался несколько месяцев. Результат меня очень порадовал: на сегодняшний день меня не беспокоят боли в спине: я не боюсь лишний раз чихнуть, могу ходить, держа ровно спину. По совету доктора, начал посещать бассейн 3 раза в неделю, стараюсь следить за рационом питания.
С тех пор я начала заниматься плаваньем. Хотела сначала посещать спортивные танцы, но врач посоветовал не рисковать: падения на спину могут лишь усугубить ситуацию. Регулярно ходила на массаж, ЛФК. От мануальной терапии решительно отказалась: наслушалась страшных историй от знакомых.
Ребенка родила в 23 года. И с тех пор начались мои мучения: у меня крупненький малыш, а при грыжах запрещено подымать тяжести более 3-х кг. Однажды ночью, при попытках перевернуться на бок, проснулась от жуткой, острой боли в спине. Выпила Кетанов, и с горем пополам уснула. На следующее утро обратилась к неврологу по месту жительства (Мурманск). Мне сказали сделать томографию позвоночника, сдать все необходимые анализы. Размер грыжи составлял 5 мм. Доктор порекомендовал два варианта: обычная операция, удаление при помощи лазера. Как я поняла с его слов: лазер – промежуточный вариант между массажиками, таблеточками и обычной операцией. Но мне на тот момент эта опция подходила идеально: при лазерной операции наркоз (который нельзя давать кормящим мамочкам) не делают. Реабилитационный период небольшой, — можно было быстро вернуться к обязанностям новоиспеченной мамочки. Я согласилась на лазер. Операцию мне сделали через 1 неделю после обследований. В клинике я провела сутки, после чего вернулась домой. Носила корсет 1 месяц, хотя нужно было ограничиться 3-5 днями. Повторять моих ошибок не стоит: корсет не укрепляет мышцы живота, а наоборот! Однако на тот момент мной руководил не здравый смысл, а страх болевых ощущений. Первые 5 дней были боли, — мне помогал Нимесил. Месяц после операции нельзя было садиться, подымать тяжести, нужно было беречь спину от холода. С сынулей решили проблему: наняли няню, которая его носила без моей помощи (за что моя спина ей очень благодарна). После операции прошел год, — рада, что удалила грыжу. Сейчас меня ничего не беспокоит, но я уделяю много внимания своему образу жизни, старательно забочусь о своей спинке.

источник













 межпозвоночная грыжа грудного отдела начинается с развития компрессионного сдавливания корешков спинного мозга или его самого, это вызывает боль в груди, в области ребер, в спине, провоцирует развитие сердечных, желудочных и дыхательных заболеваний, хирургическое лечение проводится редко, в основном используется консервативный метод;
межпозвоночная грыжа грудного отдела начинается с развития компрессионного сдавливания корешков спинного мозга или его самого, это вызывает боль в груди, в области ребер, в спине, провоцирует развитие сердечных, желудочных и дыхательных заболеваний, хирургическое лечение проводится редко, в основном используется консервативный метод; если присутствуют комбинированные стенозы и нарушена целостность и структура канала позвоночного спинного мозга;
если присутствуют комбинированные стенозы и нарушена целостность и структура канала позвоночного спинного мозга; удалять или лечить грыжу лазером можно на нескольких участках позвоночника одновременно, но следует тщательно подойти к выявлению воспалений хрящевой ткани, применение метода может усугубить ситуацию;
удалять или лечить грыжу лазером можно на нескольких участках позвоночника одновременно, но следует тщательно подойти к выявлению воспалений хрящевой ткани, применение метода может усугубить ситуацию; исследование крови и мочи;
исследование крови и мочи; Регулярные сильные боли.
Регулярные сильные боли.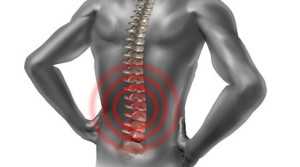 Повреждения позвоночника при использовании лазера минимальны, однако в будущем, вследствие разрушения структуры диска, срастания позвонков между собой, восстановление прежней биомеханики позвоночника может не произойти.
Повреждения позвоночника при использовании лазера минимальны, однако в будущем, вследствие разрушения структуры диска, срастания позвонков между собой, восстановление прежней биомеханики позвоночника может не произойти.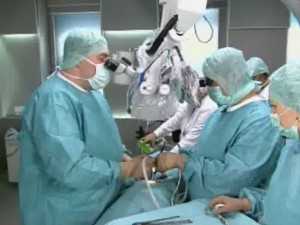 Обезболивание оперируемого участка (местная анестезия).
Обезболивание оперируемого участка (местная анестезия). Не покидать стационар в течение 24 часов (минимум) по завершению процедуры. При неудовлетворительном состоянии, необходимо продлить время пребывания в учреждении здравоохранения.
Не покидать стационар в течение 24 часов (минимум) по завершению процедуры. При неудовлетворительном состоянии, необходимо продлить время пребывания в учреждении здравоохранения. НИИ травматологии и ортопедии им. Вредена.
НИИ травматологии и ортопедии им. Вредена.