Так ли страшна грыжа межпозвоночного диска, как ее рисуют в заключении на МРТ? Когда с этим диагнозом стоит торопиться к врачу и почему не следует бояться ее удаления, «Доктору Питеру» рассказал Амир Мержоев, к.м.н., нейрохирург Многопрофильной клиники им. Н. И. Пирогова.
— Амир Муратович, есть мнение, что с тех пор, как стало доступным исследование на магнитно-резонансном томографе, проблемам с позвоночником уделяется чрезмерное внимание. Говорят, что когда не было МРТ, народ не знал о существовании грыжи и жил спокойно, обходился и без лечения, и без операций.
— Технология МРТ совершила революцию в диагностике заболеваний позвоночника. Проблема в том, что часто пациенты обращаются к этому методу диагностики без рекомендации врача и паникуют, если у них обнаруживаются грыжи. На самом деле почти у всех пациентов, особенно старше 30 лет, они есть – у кого-то выраженные, у кого-то – на начальной стадии развития. Трудно найти человека без грыжи, протрузии или стеноза. Но эти изменения на МРТ могут быть случайной находкой и не надо ее бояться. Чтобы выяснить, действительно ли боли в спине вызваны изменениями в позвоночнике и понять, надо ли что-то делать с грыжей, следует обратиться к врачу. А он уже сделает выводы, сопоставив изменения, выявленные на МРТ и жалобы. Потому что МРТ может показывать грубые морфологические изменения, но человека они не беспокоят. А бывает, при незначительных изменениях и относительно здоровых межпозвонковых дисках изводят нестерпимые боли. Кроме того, случается, что пациент жалуется на боли в спине, на МРТ обнаруживаются грыжи, но выясняется, что боли вызывают вовсе не они. Считается, что в 90% случаев боли в спине – доброкачественное явление, если исключены серьезные болезни, которые могут быть их причиной. В течение 6 недель эта боль постепенно сама пройдет, либо уменьшится в результате консервативной терапии.
Прежде, когда МРТ не было, использовались другие методы диагностики – либо менее точные, либо болезненные. И лечение было другим: хирургические вмешательства были очень травматичными, чреватыми серьезными осложнениями, поэтому их выполняли редко, если другого выхода не было.
— Почему у одних грыжи появляются в самом активном возрасте, а другие узнают об их существовании ближе к старости?
— Это зависит от общей активности человека, его образа жизни, питания, наследственности. Но, так или иначе, эти естественные возрастные изменения ожидают всех, как морщины на коже или седина в волосах.
Есть теория дегенеративного каскада – по сути, это теория старения человека: с годами межпозвонковый диск начинает терять влагу и дегенерирует. Первая стадия этого процесса начинается уже в 25-30 лет, она называется дисфункциональная: как правило, человека беспокоят боли в спине, назначается консервативное лечение, щадящий режим физических нагрузок, изменение образа жизни.
К 30-40 годам обычно наступает вторая стадия — сегментарной нестабильности. И чаще именно в это время образуются грыжи. Диск продолжает терять влагу, его высота снижается. В этот период увеличивается подвижность между телами позвонков, аппарат, фиксирующий позвоночник, становится нестабильным, питание пульпозного ядра, расположенного внутри диска, постепенно нарушается, окружающая его фиброзная капсула трескается и содержимое диска выпячивается за пределы капсулы. Это и есть грыжа.
С возрастом наступает третья стадия дегенеративного каскада – естественной рестабилизации. Организм запускает, грубо говоря, механизм выздоровления (саногенеза), и боли сами по себе могут пройти. Более того, грыжа может «усохнуть» — зарубцеваться и уменьшиться в размерах.
На каждой стадии проблемы решаются в зависимости от показаний. Одним помогают неврологи, мануальные терапевты, остеопаты, реабилитологи, врачи ЛФК. Других никакие методы терапии не спасают. Им может помочь только нейрохирург — либо практически безболезненными процедурами, либо методами хирургии одного дня.
— Какие симптомы могут подсказать, что надо обращаться к нейрохирургу?
— Спинальные нейрохирурги считают опасными сильные постоянные боли, перемежающуюся хромоту, онемение, потерю чувствительности в ногах и руках, парезы (параличи) конечностей, резкое усиление боли при движениях и увеличении нагрузки, мышечную атрофию, отсутствие рефлексов сухожилий, нарушение функции тазовых органов.
В зависимости от локализации проблемы симптомы могут проявляться в разных областях. В поясничном отделе — болью в нижней части спины, которая отдаёт в ногу или ягодицу, возможно чувство онемения и слабость в ногах. В шейном – болью в области головы, шеи, плеч, рук, пациента беспокоят головокружения, повышенное давление, шум в ушах, онемение пальцев рук. В грудном отделе — болью в области груди, иногда ошибочно принимаемой за проблемы с сердцем.
К нейрохирургу следует обращаться, если консервативная терапия не помогает справиться с этими симптомами в течение 4-6, максимум 8 недель и человек устал лечиться, а также, если появилась какая-то очаговая симптоматика (слабость в руках, ногах).
Во всех случаях нейрохирург ориентируется на соответствие жалоб пациента данным МРТ, результаты консервативной терапии и принимает решение о хирургическом воздействии.
— Говорят, операция по удалению грыжи проводится, если она достигла размеров 10 мм.
— Размеры не имеют значения. Даже маленькие грыжи размером в 4 мм могут давать тяжёлую симптоматику и никакая консервативная терапия человеку не поможет.
— Всегда ли боль в области позвоночника объясняется образованием грыжи? И можно ли с ней справиться щадящими методами?
— Боль в спине часто не связана с грыжами, их вызывает спондилоартроз – изменения в тканях мелких межпозвонковых суставов. Это тоже естественные изменения, которые могут приводить к возникновению болей, сконцентрированных в спине, иррадирующих в ноги или в руки. Если консервативно справиться с ними не получается, то нейрохирург под контролем рентгена находит проводники боли – нервы, которые иннервируют пораженный сустав, и обрабатывает их радиочастотным током. Процедура проводится под местным обезболиванием. Осложнений после нее практически не бывает, потому что она проводится и под контролем рентгена, и с постоянной обратной связью с пациентом.
При дискогенной боли, которая достоверно возникла из-за проблем с диском до стадии образования настоящей грыжи, делается небольшая операция, направленная на декомпрессию диска – снятие давления в нем и обработку радиочастотным током нервных окончаний, проводящих болевые импульсы.
Кроме того, есть специальные селективные блокады, которые воздействуют на проводники боли. Это препараты, которые снимают боли мгновенно, процедура выполняется также под контролем рентгена. Если через какое-то время проблема возникает снова, выполняется радиочастотное воздействие. Но часто бывает, что после блокады боль уже никогда не возвращается.
— Революцию в спинальной нейрохирургии совершила не только МРТ, но и эндовидеохирургия, позволяющая выполнять операции точно и без больших разрезов. Но люди продолжают их бояться. В чем отличие современной спинальной хирургии от той, что практиковалась десятилетия назад?
— Современная нейрохирургия нацелена на то, чтобы с помощью минимального хирургического вмешательства максимально эффективно избавить пациента от его проблемы. Используя эндоскопический или микрохирургический методы, нейрохирург может удалить грыжу, либо сделать декомпрессию при стенозе позвоночного канала, освободив нервный корешок, и боль в ноге или руке пройдет сразу же после операции. Когда этого недостаточно, например, прогрессия дегенеративного каскада на третьей стадии не приводит к естественной стабилизации позвоночника, а наоборот, дестабилизирует его, делается операция по фиксации позвоночника. В зависимости от показаний, возможно проведение разных способов фиксации.
Чем серьезнее у человека проблемы с позвоночником, тем более высоки требования к технологиям хирургического лечения. Скажем, когда нет возможности справиться с проблемой селективной блокадой, с помощью радиочастотной абляции «выключается» нерв. Если нейрохирург видит, что и этот метод не избавит пациента от боли, рекомендуются эндоскопические или микрохирургические вмешательства. Микрохирургические — открытые либо чрескожные операции тоже разные, их виды применяются по показаниям. При их выполнении доступ к позвоночнику делается через небольшой разрез, и под контролем оптики (микроскопа) освобождаются сдавленные из-за стеноза или грыжи корешки. Еще менее травматичные – эндоскопические, с их помощью через разрез в 7-8 мм можно пройти вдоль позвоночного канала и удалять не одну, а сразу несколько грыж, если это необходимо.
Во всех случаях главное – выбрать операцию, эффективную для конкретного человека. Благодаря новым возможностям в диагностике мы знаем, где, что и почему болит, а новые технологии позволяют безопасно под контролем высокоточной аппаратуры избавить человека от причины болей.
источник
Операция по удалению межпозвонковой грыжи – это необходимая мера, когда не остаётся иных способов, оказать помощь пациенту. Чаще всего, это избавление от хронического остеохондроза, который не имел раньше квалифицированного лечения. Показание к хирургическому лечению диагностирует эксперт или консилиум нейрохирургов после всестороннего обследования, а больной обязан осознать её неизбежность, чтобы избежать тяжелых последствий, вплоть до инвалидности.
После операции по удалению грыжи позвоночника больной немедленного ощущает улучшение, снижение боли, прогресс в восстановлении функции позвоночника, чувствительности, органов малого таза, пребывание пациента в стационаре при этом не превышает недели. Всё это – достоинства, позволяющие больному избежать тяжёлых патологий, потерю трудоспособности и возвратится к обычной жизни.
Операция на грыжу позвоночника кроме достоинств, таит в себе риски:
- Любая операция по удалению грыжи позвоночника несёт в себе долю риска, не существует сто процентов гарантии успеха;
- Удаление грыжи позвоночника уменьшает размеры хряща, что увеличивает нагрузку на ближайшие позвонки;
- Даже после самой щадящей операции для реабилитации хряща требуется значительное время – от трёх месяцев до полу года, в этот период вероятны проявления различных осложнений.
Если хирургическое лечение межпозвоночной грыжи единственный выход, не отказывайтесь. Каждое оперативное вмешательство на позвоночнике – этот тот вариант, когда из двух худших случаев, выбирают наименее опасный. Оттягивать операцию смысла нет, упущенное время может привести к необратимой потери здоровья. Требуется ли операция, врач решает на основе длительного анализа состояния больного. Если другое лечение не помогает, назначают хирургическое.
Есть многие виды операций по удалению грыжи позвоночника, поэтому нейрохирург по результатам обследования может выбрать самый оптимальный метод удаления грыжи. Разработано шесть самых распространенных видов оперативного вмешательства, используемых при удалении грыжи межпозвоночного диска.
Данный способ хирургического вмешательства сейчас считается утратившим актуальность, но в редких случаях ещё применяется. В ходе оперативного вмешательства делают открытый разрез и удаляют повреждённый межпозвонковый диск. Минусом такого метода является длительный промежуток реабилитации, высокий риск заражения патогенной микрофлорой и иных осложнений. Плюсом такой операции является, крайней редкие случаи рецидива межпозвоночной грыжи.
Эндоскопическая операция межпозвоночной грыжи выполняется с применением спинального эндоскопа. Эта методика по удалению грыжи считается щадящей, мышцы и связи практически не повреждаются, риск кровотечения сведён к минимуму. Обладая большим количеством преимуществ, необходимо заметить, что не во всех случаях выпячивания эндоскопическое вмешательство по удаление грыжи диска возможно. К недостаткам такой операции относится высокая вероятность повторного появления грыжи и сильные головные боли при не квалифицированном применении наркоза. Эндоскопическая операция межпозвонковой грыжи представляет собой высокозатратное действие.
Микрохирургическое удаление межпозвонковой грыжи является самой совершенной, потому что наименее вредна, потому что при удалении грыжи практически не травмируются окружающие ткани. Хирургическое вмешательство производится с использованием наиболее высокотехнологичных инструментов, на микроуровне, что даёт возможность удалить межпозвонковую грыжу, сберегая мышцы и ткани. Данные операции достаточно успешны, но существует риск осложнений из за рубцово-спаечного эпидурита.
В ходе оперативного вмешательства путем ламинэктомии осуществляют разрез, но при этом удаляется только небольшой фрагмент дуги диска. В после операционный период происходит быстрая регенерация тканей. Хирургическое вмешательство несёт щадящий характер, тем не менее существует высокий риск возникновения осложнений и сепсиса.
Дисковая нуклеопластика межпозвоночной грыжи принадлежит к новейшим малотравматичным методам лечения. В ходе удаления грыжи позвоночника под наблюдением с помощью рентгена в травмированный межпозвонковый хрящ вставляют специальную иглу, по которой осуществляется лазерное лечение межпозвоночной грыжи, плазменное или любое другое излучение, с помощью которого нагревают ткани, расположенные внутри диска и уменьшить величину выпирания. Подобная методика немедленно избавляет пациента от болевого ощущений, в основном, проходит без осложнений, но данные оперативное лечение даёт, положительный эффект, только когда размер грыжи , не больше семи миллиметров и не осложнённые ростом остеофитов.
Лазерное удаление грыжи диска применяется как самостоятельный способ, и как вспомогательный способ восстановления диска в случае выполнения полного удаления позвоночной грыжи. Лазерная операция при межпозвоночной грыже относится к малотравматичным способам лечения.
Сколько длится операция? В зависимости от способа проведения операции ,грыжа межпозвоночного диска может быть удалена за время от тридцати минут, до двух часов.
Любой из перечисленных методам хирургического вмешательства обладает как достоинствами, так и недостатками, выбирая, какой способ проведения операции использовать, необходимо принимать во внимание клиническую картину и финансовое состояние пациента.
В одном понятии операция по удалению межпозвоночной грыжи, заложен большой стрессовый потенциал для человека, потому что успешное исход оперативного вмешательства не может никто гарантировать. Операция удаление позвоночной грыжи позвоночника, потенциально содержит в себе различные осложнения. Они классифицируются на осложнения, появляющиеся в процессе операции по удалению грыжи позвоночника и осложнения возникающие в после операционный период.
Одни из них возникают в процессе хирургического вмешательства. Например, случайное повреждение нервов, которые могут привести парезу и параличу. Может быть, хирург своевременно в процессе операции по удалению межпозвонковой грыжи увидит появившуюся проблему, тогда тот час проведёт ушивание, а если не заметит, то больной в будущем будет страдать от сильных головных болей.
В целом прослеживается прямая зависимость от инструментов, хирургического способа и квалификации нейрохирурга.
Потенциальные осложнения, после операции на позвоночнике таковы:
- Временная потеря трудоспособности;
- Вероятность рецидива;
- Потребность в консервативном лечении и нивелировании первичных причин заболевания.
Операция на грыже позвоночника в поясничном отделе не убирает причины, повлиявшие на возникновения патологии. Операция при грыже только удаляет болевой синдром и восстанавливает чувствительность тела пациента.
По завершению операции больному принудительном порядке прописывают специализированную консервативную терапию, главной задачей которой, является полная реабилитация позвоночника, как и регулирования процесса, связанного с обменом веществ в организме. Кроме фармакологических препаратов больному прописывают систему восстановительных мер.
После завершения операции на позвоночнике грыжи уже нет, но потребуется длительная реабилитация пациента:
- В продолжение сорока восьми часов по окончании оперативного вмешательства обеспечить тотальный постельный режим;
- Надевать специальный корсет;
- Перед тем как подняться на ноги, прислушайтесь к своему организму, есть ли боли, головокружение. В начале постойте пару минут, прежде чем начать движение;
- Подниматься с кровати осторожно с выпрямленной спиной. Перекладывая вес тела на живот и руки. Спину оставлять в таком положении, чтобы не повредить шов;
- Воздержаться от скручивающих движений корпуса;
- Для придания безопасного положения тела, приобретите ортопедический матрас;
- В продолжении трёх недель после хирургического вмешательства избегать сидячего положения;
- Душ разрешено использовать через трое суток после операции, ванну, через месяц.
Чтобы избежать рецидива болезни, необходимо пройти продолжительный курс лекарственной терапии, ЛФК и иных мероприятий. Профессионально выполненная реабилитация укрепляет мышцы туловища и восстанавливает функциональность позвоночника. По завершению операции по удалению позвоночной грыжи, требуется помнить, работать с тяжестями и принимать большие физические нагрузи, не рекомендуются до конца жизни.
источник
Решила написать пост про свои приключения этим летом.
@AsliilsA , @AleKSandra31 — прошу к прочтению, если вас заинтересовало.
Буду писать много и нудно, для тех кто столкнулся с такой же неприятностью, кто собирается делать подобную операцию или для тех, кто сделал и хочет узнать, как происходит восстановление у других. Так что прошу не судить за тягомотину. Слог у меня херовый, предупреждаю.
Начну с предыстории. Летом 2014 года мои друзья по походно-туристическому делу решили рвануть на три недели в Саяны, что рядом с Байкалом. Неделя на дорогу и две недели в пеших прогулок по горам с рюкзаком овер 20 кг. Естественно я согласилась, поехала без всякой физической подготовки. Спортом особо никаким не занималась с 2012 года.
Первый звоночек прозвенел спустя неделю после возвращения домой из поездки. Проснулась в выходной и не смогла нормально встать. Перекосило напрочь. Любое движение давалось через боль. Ходить больно, сидеть больно. Было больно даже лежать. Переворачиваться с одного бока на другой без боли было невозможно. Мама (тогда я с родителями жила) мазала несколько раз за день поясницу мазью «Найз», помогало ненадолго. Обезболивающие тоже помогали не слишком. Проснувшись в понедельник я поняла, что до работы я не доберусь. Вызвали врача. Приехала очень хорошая врач-терапевт, выписала кучу уколов типа «Мовалиса» и «Мелоксикама». Через три дня меня отпустило, еще полторы недели я ходила на прием к врачу. При выписке врач посоветовала мне сделать МРТ поясничного отдела. Вдруг там грыжа. Но меня ведь уже ничего не беспокоило, поэтому я благополучно забила.
Ровно через год – в 2015 — ситуация повторилась. Прямо перед отпуском. Перебирала тяжелые папки на работе. Полдня провела в наклоне, роясь в старых документах. На следующий день на работу пришла согнувшись пополам. Оставалось пара дней до отпуска и на больничный я уйти не могла, нужно было привести в порядок рабочие дела. За эти два дня я прокляла все на свете, но на больничный так и не ушла. Уже по наитию самостоятельно купила «Мовасин» и «Мидокалм». По-моему эти уколы были дешевле, чем те, что прописывала мне врач год назад. Проколола, через несколько дней чувствовала себя человеком. И снова решила не ходить на МРТ.
Осенью того же года поступило предложение съездить в поход на Эльбрус. Оооо, это ж моя мечта) Конечно, я согласилась и пошла штурмом брать ближайший тренажерный зал. Я ходила в зал 8 месяцев. Сначала два раза в неделю. Потом три. А потом решила – чего мелочиться? Тренировки участились до пяти-шести раз в неделю. Я достаточно хорошо укрепилась. Я согнала лишние 15 килограмм веса. К походу я была готова. Съездили мы отлично в июле 2016 года, хоть вершина Эльбруса нам и не далась из-за неблагоприятных погодных условия, я не пожалела о поездке. В походе иногда ныла правая нога. Но особого беспокойства не причиняла. И по возвращению рецидива со спиной не возникло. Я успокоилась и забила на все тренировки, на правильное питание. Набрала часть веса обратно.
В апреле этого года опять же без особой подготовки я решила сплавиться по самому дикому порогу Урала – Ревуну. Несколько раз таскали катамараны к началу, тренировались входить в порог с разных сторон. Трясло на порогах тогда знатно. Через неделю после поездки заныла поясница. За три дня меня скосило. Утром не смогла встать на работу. Вызвали врача, ситуация повторилась, как в 2014 году с одним отличием – мне ничего не помогло. Выписывали «Мидокалм», «Комбилипен» (витамины группы В), мази, обезболивающее. Как мертвому припарки. Появилась ноющая боль в правой ноге. Через ягодицу по внешней стороне бедра, через икру и в стопу. Онемел большой палец на правой стопе. Боли были адские. Я не могла спать. Я сидела за компьютером до 3-4 утра, каждые полчаса ложилась в постель, не могла успокоить ногу, боль не давала заснуть. Снова вставала, садилась за компьютер и так до утра. Бесконечно глотала «Кетокам» — обезболивающее. Пробовала пить «Терафлекс Адванс» — не помогало. После майских праздников терапевт направила меня к неврологу и на рентген. Заключение с рентгена, к сожалению, не сохранилось. Но там ничего особенного и не написали. Что-то про остеохондроз поясничного отдела и только.
Ждала я приема к неврологу почти три часа, несколько раз скреблась в кабинет с жалобой на то, что не могу долго сидеть, мне больно – на что получала один и тот же ответ: «Ждите». Когда попала на прием, невролог – пожилая тетя – постучала по моим коленкам молоточком, заставила нагнуться, встать на колени на кушетку, постучала по ахилловым сухожилиям, со словами: «Врете вы все, у вас ничего не должно болеть», написала в карте «Рекомендую к выписке». Выписала лекарства – «Баклосан» и еще чего-то, не помню уже. Через пару дней меня выписала терапевт. Посоветовала потусоваться на работе пару дней и снова идти на больничный. На мои жалобы говорила: «Верю, вижу, как ты ходишь, но через врача узкого профиля перепрыгнуть не могу, обязана выписать». С 15 мая я вышла на работу.
Я принимала «Баклосан» пять дней. Все пять дней меня безбожно штормило. Я не могла работать, кружилась голова, меня тошнило. Боли в правой ноге прекратились, но (. ) нога вдруг ослабла. Начала «шлепать» правая стопа. Колено подворачивалось внутрь. Тазобедренный сустав проседал. Нога при переносе центра тяжести проваливалась в таз. Мышцы не держали ногу как положено. Я ходила, как с синдромом ДЦП. Шатко-валко. Сильно хромала. Меня такой порядок вещей крайне не устраивал. Короче, пить лекарство я перестала.
Проработав неделю я решила, что надо что-то с этим делать. У коллеги на работе брат работает в местной детской больнице диагностом. Договорилась за копейки по блату 24 мая сделать МРТ пояснично-крестцового отдела позвоночника. И пиздец, товарищи! Вот и сказались мои походы без подготовки…
Витя (диагност) высказал свое мнение: «Я, конечно, не нейрохирург, но по-моему тут у тебя «жопа». Лекарствами ЭТО не вылечить. Скорее всего тебе скажут идти на операцию. Но ты не вешай нос. Молодая, сильная. Всё ок будет». Конечно, для меня это был шок. Я и посмеялась, и поплакала, и всем позвонила – маме, папе, подруге. Всем пожаловалась. И стала думать.
26 мая со снимком я вернулась к терапевту, была сделана запись в карту о наличии грыжи, дано направление к той же врачу-неврологу, выписан больничный лист (к слову – на работу я в следующий раз вышла только 11 октября). Пришла к неврологу – сунула ей под нос снимок, и вдруг со мной начали совершенно по-другому разговаривать. И бедняжка-то я, и как такая молодая (мне 28) и вдруг с такой грыжей. Поставила на очередь в Пермскую краевую клиническую больницу и в МСЧ № 11 на прием к нейрохирургу (решили послушать мнение двух врачей, а не только одного). Дали направление на дневной стационар и в кабинет физпроцедур с диагнозом «радикулопатия» и «дорсопатия поясничного отдела позвоночника». Отходила я на дневной стационар две недели. Стоит ли говорить, что лучше мне не стало) Невролог паниковала, говорила, что консервативно меня вылечить, наверное, не получится. Придется оперировать. А там куча осложнений может быть и бла-бла-бла.
11 июня я попала на прием к нейрохирургу в краевую больницу, 13 июня – в МСЧ № 11. Оба врача в голос повторили одно и тоже: «Консервативное лечение не поможет, нужно оперировать. Не бойтесь, ходить вы будете. Не тяните, может стать хуже. Вы молодая, восстановитесь. Такие операции уже на потоке» и т.д. Мама меня изначально хотела отправить оперироваться в Екатеринбург или в Тюмень. Там, говорят, хорошие центры нейрохирургии. Операция будет стоить от 50 до 70 тысяч. Точную сумму никто не называл. Я даже пересылала в Екатеринбург документы, обрисовывала ситуацию. Но почему-то там мне сказали, что оперировать не нужно. Можно вылечить. И за лечение назначили сумму 4 000 рублей. Я боялась тянуть время. Боялась пареза конечностей. Ведь дальше неизвестно что может быть. У меня пока нет детей, но вдруг случится беременность, вес увеличится и в самый неподходящий момент я просто не смогу ходить. Было решено оперироваться в Пермской краевой больнице. В отделении нейрохирургии. Госпитализацию назначили на 27 июня. Операцию приблизительно на 28-29. 30 июня у меня день рождения) Видимо, суждено было его встретить на больничной койке.
Я быстро сдала все анализы, приехала с вещами 27 июня в больницу. Меня осмотрела местный невролог , как назло у меня все гнулось, боли не было и даже вроде бы появилась чувствительность в пальце. Но невролог очень пожилая и, видимо, очень опытная, не глядя в снимок определила где и какая у меня проблема. Долго тыкала в меня иголкой, стучала по конечностям молоточком, задавала вопросы. В конце сказала, что 29 июня мне назначена операция. Накануне с 10 вечера не пить, не есть, сделать клизму.
В 8 утра 29 июня с пересохшим горлом, надев компрессионные чулки, я уселась ждать медсестер с каталкой. Приехали за мной в 9 утра. Раздели, уложили, увезли в операционную. Поставили катетер, капельницу, анестезию (общий наркоз), надели тонометр. На часах 9.15. Сказали, что операция будет проводиться в положении лежа на животе, однако, все манипуляции проводили, пока я лежала на спине. Кто там меня ворочал – я не знаю. Проснулась я, когда меня завозили в палату. В палате меня уже ждала мама (мы договорились, что она будет ездить ко мне ухаживать, пока мне не разрешат встать). Над палатой у нас висели часы. Время – 11.15. То есть операция заняла не больше двух часов, учитывая, что какое-то время я еще отходила от наркоза.
От наркоза я отошла быстро и без проблем. Хотелось пить, хотелось есть. А нельзя. По истечении двух часов мне разрешили попить и я даже навернула полтарелки борща) сон как рукой сняло. К вечеру в первый раз в жизни сходила в туалет в судно. Очень долго думала перед этим, организм отказывался справлять нужду в положении лежа))
Вообще, на консультации нейрохирург обещал, что встать мне разрешат на третий, а то и на второй день. Однако, оперирующий нейрохирург приходил ко мне на протяжение четырех дней и слышала я только: «Еще рано. Лежи пока». Я лежала четыре дня. Паниковала. Потом мне объяснили – чем больше жировая прослойка, тем хуже затягивается шов. Тем дольше приходится лежать.
Все четыре дня я ворочалась в постели как юла. Несмотря на то, что ворочаться было больно. Таз не отрывался от постели вообще. Правую ногу прошивало будто спицами. На спине я лежать смогла только на третий день. Ночью, для того, чтобы перевернуться с бока на бок – я просыпалась. Ежедневно ставили обезболивающее на ночь. Появилось онемение в правой голени, от щиколотки до колена. Будто не моя нога вообще. Лечащий сказал, что это норма и это пройдет в течение полугода.
На пятый день явился врач и ЛФК, сказал, что пора подниматься. На тот момент у меня уже был опыт вставания на четвереньки в постели, проведения ежедневной зарядки в положениях на спине, животе, на боку. Врач показал, как правильно вставать с постели. Пригнал мне ходунки. Помог правильно надеть корсет. Встала. И чуть не упала. Кровь, видимо, к голове прилила. Или отлила) Не знаю, но покачнуло меня знатно. В глазах потемнело, резануло в области шва, прошило мурашками ноги. Минуты три я стояла на одном месте. Затем кое-как с помощью мамы и врача прошла от койки до двери палаты и обратно. Снова легла. Хватит, находилась. Вообще, сказали, что в первый день нужно ходить не больше 15 минут за раз. Начиная с 5. И постепенно наращивать время прогулок. Первый день дался очень тяжело. Ходить было больно. Сходить в туалет по человечески я не рискнула. Боялась наклониться. Боль в спине и ноге не отпускала. Вечером, лежа в постели, я даже прослезилась. Вдруг так и буду теперь ходить еле-еле с ходунками или костылями. Однако, второй день дался легче. На третий позвонила маме, попросила не ездить. Мол, сама справляюсь.
Отдельный момент – это повседневные естественные дела в послеоперационный период. Кушать приходилось лежа или стоя. Умываться – неудобно. Нагибаться не получается. Мыться нельзя, пока наложены швы. Одеваться могла только лежа. Ходить в туалет – повисая на ходунках над толчком. Сплошной стресс. И шов. Шов отказывался заживать, как положено. Сохранялось покраснение и небольшая влажность.
Выписали меня 7 июля. Снятие швов назначили на 15 июля. Договорились, что я приеду снимать их к лечащему, хотя обычно снимают в поликлинике по месту жительства хирурги.
Ездить в машине, кстати, можно было тоже только лежа. В общественном транспорте – упаси боже.
Сидеть нельзя месяц после операции. Мылась я в холодной бане, стоя на четвереньках, в корсете, не трогая водой место шва.
Первичный шов я запорола. То ли зашито было через одно место, то ли помогли пластыри «Космопор», которые нихрена не дышали, но шов при снятии разошелся.
Прошу прощения за фото в трусах. На фотографии видно, что в середине края шва «западают», сшито не в стык.
15 июня меня повез в Пермь муж, снимать швы. Приехала, пришла в перевязочную, дождалась медсестру, та обрезала нити, надавила кожу с двух сторон от шва и все расползлось. Вот это прикол! Пришел лечащий, сказал – будем зашивать заново. Вытерпишь? А то ж. И…зря я это. Уревелась в край. Вместо 7 швов наложили 9. На третьем шве я попросила анестезию – сказали «не нужно». Объяснили почему, скажу своими словами – что-то типа, анестезия – это жидкость, это отек. При введении в кожу края шва отекут, станут толще, ткань сойдется хуже и заживать будет дольше. Ну хрен с вами. Шейте дальше. Наверное, я навсегда запомнила эти ощущения. По окончании манипуляций мне поставили обезболивающий укол и отправили домой.
Пока заживал шов мама ставила мне уколы в ягодицу. «Лидазу» и еще что-то. И в один прекрасный момент попала в шишку, которая от уколов появилась. Буквально за сутки поднялась температура до 39. Мне было больно ходить. Ягодица покраснела, кожа стала горячей. Начался абсцесс. Ну тут, слава богу, на авось надеяться не стали, вызвали скорую, увезли в местную хирургию (в Краснокамске), там прописали таблетки и мазь. Обошлось без вскрытия. Еще один шов я бы не пережила)
Еще через две недели швы таки сняли. Еще за неделю шов зажил окончательно. Буквально на следующий же день после снятия швов я галопом помчалась в баню. Жаркую. С веником. Почувствовала себя человеком. Хоть моя невролог и вопила, что в баню ни в коем случае нельзя, тем более париться — я все равно ходила. Парилась. Шов, конечно, берегла, веником по нему со всей дури не хлестала, мочалкой не терла. Но после бани самочувствие было гораздо лучше.
Пи вставании с постели сохранялось онемение в голени, дискомфорт в пояснице. Отдавало в ягодицу. Но прежней боли не было. Появилось натяжение в стопе, колено перестало проваливаться внутрь. Тазобедренный сустав не проседал. Но ходила я с небольшим перекосом на правый бок. 30 июля я начала садиться. По тому же принципу, как и начинала ходить. Пять минут, десять, пятнадцать…На следующий день двадцать. Двадцать пять. Полчаса, сорок минут. К концу недели я сидела по часу. Рисовала, вязала, шила, вышивала. Убивала время. После месяца «лежания» хотелось чем-то заниматься, чесались руки))
В начале августа я переехала обратно домой к мужу. Ухода за мной теперь особо не требовалось. Разве что сумки из магазина таскать.
Боли в ноге исчезли вовсе. Ягодица не болела. Онемение в голени начало проходить. Невролог оценила мой шов и заявила, что пришло время проходить реабилитацию. Предстояло две недели лежать в МСЧ № 11 в отделении восстановительной медицины. Дождались очередь. 6 сентября меня положили на реабилитационное лечение. Ничего особенного. Распорядок дня в этой больнице был примерно такой: подъем в 8 утра. В 8.45 бассейн. В 9.30 завтрак. В 10 .00 – ЛФК. В 10.45 – занятия на тренажерах. В 11.30 вихревые ванны. В 12 электрофорез. В 13.30 массаж. В 14.00 обед и до вечера свободна. И так каждый день кроме выходных на протяжении двух недель. Можно было ездить как на дневной стационар, но мне предоставили возможность наблюдаться круглосуточно.
Не скажу, что мне это очень помогло. К моменту госпитализации у меня появились боли по утрам в правом тазобедренном суставе. Приходилось каждое утро какое-то время расхаживаться. И только потом делать зарядку. После выписки боль сохранилась. Разве что меня научили, как с этой болью бороться с помощью физических упражнений.
Списали меня 22 сентября. То есть на все про все ушло где-то 4 месяца. После выписки я еще в отпуск ушла на 2,5 недели, на работу вышла только 11 октября, но это не важно.
В целом, я всем довольна. За операцию не заплатила ни копейки. Все сделали по полису. Лекарства, корсеты (у меня их теперь два – пожестче и помягче), МРТ – обошлось в копеечку, конечно. Ну, не страшно.
Отдельно хочу похвалить медицинских работников нейрохирургического отделения Пермской краевой больницы. Вот где настоящие врачи. Все очень вежливые, участливые, к медсестрам можно обратиться в любое время с любой проблемой по части здоровья. Лекарства не зажимают. Чуть пискнешь – градусник подмышку. У всех легкая рука) все больнючие уколы ставили абсолютно не больно. Оперирующий хирург тоже отличный мужик, хоть и долго не давал мне подняться с постели, за что я его ненавидела эти четыре дня.
Что я имею на сегодняшний день.
Фото шва не совсем свежее, но мало чем отличается, только корочка отпала.
Боли в тазобедренном суставе по утрам пока сохраняются. Невролог настояла на моем похудении. Все-таки лишний вес – это колоссальная нагрузка для позвоночника. Ежедневная зарядка — пожизненно. Слабые мышцы спины = новая грыжа. На работе чередовать час работы – десять минут ходьбы. Хоть по кабинетам, хоть на месте, не важно. Периодически делать производственную гимнастику (работа у меня сидячая). В течение года не поднимать больше 5 кг. В идеале вообще всю жизнь не поднимать больше 5 кг, но это же нереально… Про походы мне не сказали – забудь. Посоветовали подобрать рюкзак с хорошей посадкой на спину, чтобы чрезмерный вес не так сказывался на спине. Ну и вес рюкзака не доводить до 25 кг, 15-20 кг и непременно с корсетом. Резкими видами спорта не заниматься. Мой спорт теперь – йога, пилатес, плавание, тренажерный зал с адекватными весами. Сейчас пока занимаюсь йогой два раза в неделю и работаю над потерей веса. Явка к неврологу каждые полгода. Каждые полгода лечение в МСЧ № 11 все в том же отделении восстановительной медицины. Вот как-то так.
источник
Как показывает практический опыт, 1/5 часть из общего количества пациентов при таком диагнозе нуждается в хирургическом лечении. Практически 50% из числа всех существующих вмешательств на позвоночнике выполняются именно по поводу удаления межпозвонковых грыж. Например, в США ежегодно оперируют 200-300 тыс. человек, у которых диагностирована неблагополучная клиническая картина в структурах позвоночных дисков.
Но даже при успешно проведенных манипуляциях, у части пациентов (примерно у 25%) остается или через какое-то время рецидивирует корешковый синдром, сохраняются или возникают неврологические и двигательные расстройства. Клиническое обследование больных, которые попали в группу людей с неудовлетворительными результатами, установило, что причинами синдрома неудачно прооперированного позвоночника по большей мере являются:
- рецидивы грыжеообразования на том же уровне (8%);
- сужение позвоночного канала из-за экзостозов и артроза межпозвоночных суставов (4,5%);
- появление грыжи на смежном с прооперированным сегментом диске (3,5%);
- образование патологических рубцов и спаек в позвоночном канале (3%);
- рубцово-спаечных образований в нервных корешках (3%)
- постоперационные псевдоменингоцеле и спинально-эпидуральные гематомы (1%).
Зоны, куда может отдаваться болевой синдром.
Как можно проследить, особенную тревогу вызывают рецидивы заболевания в том же месте, где производилась резекция грыжевой ткани. И довольно часто – это следствие допущенных ошибок и неточностей в ходе реабилитационного периода, игнорирование в отдаленные сроки требований и ограничений, касающихся повседневного образа жизни. Кто после качественной реабилитации продолжил восстановление в санатории, меньше остальных рискуют столкнуться с последствиями. Поэтому этот факт нужно принять к сведению всем пациентам, поскольку закрепление достигнутых функциональных результатов сразу по окончании основной реабилитационной программы играет далеко не второстепенную роль.
По поводу осложнений на форум часто приходят письма, где пациенты винят в их появлении нейрохирургов, которые плохо сделали операцию. Непосредственно хирургия в разы реже становится виновницей неблагополучного прогноза. Современные нейрохирургические технологии сегодня великолепно продуманы от создания безопасного доступа до ультраточной визуализации, они отлично изучены, освоены и отточены до мелочей спинальными хирургами.
Отечественные клиники не имеют отлаженной системой реабилитации. Поэтому во многих наших больницах, соотношение последствий оперативного вмешательства и неграмотного послеоперационного восстановления примерно равное – 50/50. Люди, прооперированные, к примеру, в России, на жизнь после операции жалуются слишком часто, ее качество не всегда такое, о котором мечтали пациенты. Эффективность операций в целом по России – 80%.
От врача зависит 99% успеха лечения.
Поэтому лучше проходить операцию, чтобы гарантировано не стать жертвой неквалифицированных действий горе-хирурга, в ведущих зарубежных странах по хирургии позвоночника и опорно-двигательного аппарата (в Чехии, Германии, Израиле). Даже самые сложные в техническом плане манипуляции здесь вам проведут «чисто», безукоризненность ответственной процедуры обеспечена на 98%-100%.
Очень значимо и реабилитационное пособие получить качественно и в полном объеме, а вот эту часть лечебного процесса могут предоставить уже далеко не все зарубежные страны-лидеры. Нигде, кроме Чехии, программа операции по удалению грыжи позвоночника не учитывает нормальный курс реабилитационной терапии. Кроме того, стоимость полноценной чешской программы высокопрофессионального комплексного лечения в 2-3 раза ниже, чем цена в Германии и Израиле только на одну услугу врача-хирурга. Прогнозы на благополучный послеоперационный исход в Чехии – 95%-100%.
Мы не будем перечислять все пункты инструкции, она вам известна, поскольку всегда выдается на руки при выписке из стационара. Но вот о некоторых неосвещенных в выданной инструкции требованиях, о чем чаще всего на форумах спрашивают пациенты, считаем нужным осведомить. Итак, два самых распространенных вопроса: разрешена ли баня после операции и когда можно заниматься сексом?
- Где-то можно вычитать, что баня – это самое то против спаечно-рубцового процесса после удаления позвоночной грыжи. Внимание! Этот факт не имеет клинических подтверждений. Более того, в баню ходить запрещено после операции минимум 6 месяцев, а еще лучше год. Температурные процедуры, это стимуляторы метаболизма и нормализации функций организма и если имеется хотя бы малый признак внутреннего или наружного воспаления в зоне операционного поля, они же могут так же интенсивно и простимулировать прогрессирование воспалительной реакции. Парная способна вызвать отек операционной раны, расхождение «свежих» швов. А это – благоприятная среда для попадания патогенных бактерий и развития гнойно-инфекционного патогенеза.
- Что касается секса, его следует ненадолго исключить. Обычно врачи не советуют возобновлять половую активность как минимум 14 дней со дня вмешательства. И даже с этого момента, пока вы окончательно не восстановитесь, сексуальный контакт должен быть максимально безопасным. Вы должны быть пассивным партнером. Чтобы не причинить травму прооперированной части хребта, секс допускается щадящего типа, не отличающийся высоким напряжением. Правило отсутствия избыточной нагрузки на позвоночник, в частности на пояснично-крестцовый отдел (чаще грыжи удаляют именно в этом сегменте), должно соблюдаться примерно 6 месяцев.
Важно! Чтобы добиться полноценного восстановления качества жизни и избежать последствий, соблюдайте в строгости все противопоказания и показания, которые изложены в памятке, выданной вам при выписке из хирургического стационара. И непременно продолжите восстановление в реабилитационном центре. Стандартный срок обязательной реабилитации при условии положительной динамики составляет 3 месяца.
В первую очередь любое оперативное вмешательство, выполняемое при грыже позвоночника, преследует декомпрессию нервных структур, чтобы избавить пациента от неврологического дефицита и мучительной боли в спине и конечностях. Если чувствительность не возобновилась, а боли не устранены, можно говорить либо об остаточных симптомах, либо о последствиях. Болевой синдром в районе раны в ранний период наблюдается практически у всех, как нормальная реакция организма на операционную травму. Когда шов хорошо заживет, что обычно происходит в течение 3-7 дней, локальные болезненные признаки ликвидируются.
Постоперационным осложнением считается рецидив грыжи, встречаемость – 11,5% случаев из 100%. Произойти он может как в прооперированном сегменте (8%), так и на совершенно других сегментарных уровнях (3,5%). Полных гарантий, что грыжевое выпячивание не возникнет в ближнем или отдаленном будущем, вам не даст ни один оперирующий хирург, даже самый успешный. Однако можно максимально обезопасить себя от очередного формирования злополучного процесса в дисках позвоночника. И от пациента здесь очень многое зависит!
Вы должны четко понимать, что полноценная медреабилитация после процедуры удаления существенно сокращает вероятность повторного возвращения патологии, в связи с чем не должны отступать ни на шаг от предложенной реабилитологом и хирургом индивидуальной программы послеоперационного лечения. По максимуму предупредить данное последствие помогают интенсивные физические методы – ЛФК, физиотерапия, строго дозированный режим физической активности и пр.
Техника операции на видео:
Кроме того, человек должен знать, когда можно садиться, так как преждевременная отмена запрета на положение «сидя» – нередкая причина развития повторных деформаций хрящевых структур диска. Обычно запрещается сидеть 4-6 недель, но продолжительность сроков должен устанавливать в любом случае врач. Также вы обязаны носить корсет для позвоночника, который поможет быстрее восстановиться проблемному отделу и внести свою лепту в профилактику последствий. А вот относительно того, как долго ортопедическое устройство придется использовать, тоже определяется сугубо компетентным специалистом с учетом клинических данных по динамике восстановления.
Кто-то восстанавливается согласно плану – через 3 месяца, а кому-то может понадобиться и увеличить длительность восстановительного периода еще на несколько месяцев. Сроки напрямую зависят от индивидуальных особенностей организма к функциональному восстановлению, дооперационного состояния больного, объема и сложности проведенной операции. Но и после выздоровления делайте регулярно зарядку и соблюдайте все меры предосторожности. Не подвергайте себя недопустимым нагрузкам, так как даже поднятие тяжеловесного предмета способно вернуть заболевание.
Этот комплекс выполняется как до, так и после операции. Но с согласия врача.
Остаточные боли могут еще какой-то период сохраняться, особенно у людей, поступивших в лечебное учреждение изначально с серьезными вертеброгенными нарушениями, которые прогрессировали слишком продолжительное время. По мере восстановления нервной ткани и мышечных структур неприятные симптомы, не устранившиеся сразу после вмешательства, постепенно будут утихать. Но примите к сведению, что сами по себе, без надлежащего послеоперационного лечения, они не только не пройдут, но и могут приобрести стойкую хроническую форму, иногда с необратимым характером.
Будьте бдительны! Если вас беспокоит боль после удаления грыжи, нужна консультация нейрохирурга! Не пытайтесь связываться с онлайн-докторами через интернет, они вам ничем не помогут, так как не имеют ни малейшего представления об особенностях вашего клинического случая, нюансах хирургического вмешательства, специфике вашего восстановления.
Все хотят получить ответ на наиболее волнующий вопрос: опасна ли операция по поводу грыжи позвоночника? Абсолютно у каждого оперативного метода лечения есть риски возможного развития осложнений. В нашем случае опасность операции тоже не исключается, и в доминирующем количестве она состоит в появлении рецидива, который решается повторным вмешательством. Безусловно, особенное значение еще играет качество интраоперационного сеанса, но, как правило, в преуспевающих клиниках операция проходит благополучно.
Уважаемый доктор Антон Епифанов, один из немногих в русскоязычной среде подробно объясняет опасность операций на позвоночнике, за что ему большая благодарность:
Какими могут быть интраоперационные последствия? Преимущественно они связаны с ранением нерва или твердой мозговой оболочки спинного мозга.- Первое осложнение будет проявляться болями и нарушением чувствительности в ногах или руках, в зависимости от места нахождения травмированного нерва. Если нервная структура повреждена сильно, прогноз на ее восстановление, к сожалению, неутешительный.
- При повреждении твердой спинномозговой оболочки, если хирург своевременно обнаружил причиненный дефект, он его ушьет. В противном случае будет вытекать спинномозговая жидкость. Нарушенная циркуляция ликвора вызовет проблемы с внутричерепным давлением и, как следствие, пациент будет испытывать сильные головные боли. Твердая оболочка может зажить самостоятельно, примерно за 2 недели.
Негативные реакции бывают и послеоперационными, ранние и поздние:
- К ранним осложнениям относят гнойно-септические процессы, в числе которых эпидурит, остеомиелит, нагноение шва, пневмония. Кроме того, в группу ранних постоперационных последствий входят тромбоз глубоких вен нижних конечностей и тромбоэмболия легких.
- Поздние негативные реакции – это повторные рецидивы, вторичные дегенеративно-дистрофические патологии. Сюда же входят грубые рубцово-спаечные разрастания, которые в свою очередь сдавливают нервные образования, что, как и при межпозвоночных грыжах, проявляется болевым синдромом и/или парестезиями, распространяющимися по ходу защемленного нерва.
Если операция проходила на образцовом уровне, соблюдены все профилактические меры и безупречно выполняются врачебные рекомендации, вероятность возникновения любых последствий сводится к самому предельному минимуму.
источник
Довольно часто встречаются люди, жалующиеся на боль в спине. Говорят, что боль возникает из-за неравномерных физических нагрузок, тяжёлого дня или усталости. Но всегда ли это так? К сожалению, нередки случаи, когда подобные боли – результат грыжи позвоночника. Когда показано удаление грыжи позвоночника, разберемся в данной статье.
Грыжа позвоночника — это крайне опасно, в результате неё человек испытывает постоянные, непрекращающиеся боли, наносится вред и его внутренним органам. Неправильно поставленный диагноз может усугубить данную ситуацию, поэтому крайне важна точная диагностика.
Что такое грыжа поясничного отдела позвоночника, симптомы и лечение этой патологии, мы рассмотрим ниже. От других заболеваний с похожей симптоматикой ее можно определить по следующим признакам:
- возникают сильные, ярко выраженные болевые ощущения, которые не проходят, несмотря на медикаментозное лечение;
- больной не может удерживать кал и мочу;
- возможно возникновение паралича нижних конечностей;
- снижение уровня чувствительности в них;
- после курса лечения, равного трём месяцам, состояние больного не улучшается.
В случае если присутствует какой-то из этих симптомов, нужно немедленно обратиться к врачу. Возможно, потребуется срочное удаление грыжи позвоночника. Причём следует большое внимание уделить квалификации специалиста. Не редки случаи, когда врач в силу невнимательности, неподготовленности, непрофессионализма ставит не тот диагноз. И наиболее распространённый ошибочный диагноз – радикулит. А ошибка в случае отсутствия лечения может привести к парализации человека.
Вот как опасна грыжа поясничного отдела позвоночника. Симптомы и лечение ее, конечно же, взаимосвязаны.
Что ж, диагноз поставлен. Что же дальше? Какие существуют способы лечения грыжи позвоночника? Какие из них наиболее эффективны? Способов лечения на самом деле достаточно много. Это может быть:
- лечебная гимнастика;
- медикаментозное лечение;
- приемы мануальной терапии;
- массаж;
- ношение специального корсета для спины;
- диета;
- народные методы;
- удаление грыжи позвоночника.
Применение каждого из них обусловлено индивидуальными особенностями каждого больного и его общим состоянием. Но лучшее лечение – на основе всех не противопоказанных способов, то есть комплексное. И возможно, что благодаря этому удаление грыжи позвоночника не потребуется.
Показания на то, чтобы была проведена операция по удалению грыжи позвоночника, могут быть относительными и абсолютными. В первом случае она становиться обязательной. Более того, операцию необходимо провести в максимально короткий срок.
А относительные показания означают, что произведённое до этого лечение не оказало влияния на сдвиг в сторону выздоровления, и операция всё же необходима, однако не так срочно. Она назначается в случае, если спустя два месяца лечения изменений в лучшую сторону не последовало.
Операция по удалению грыжи позвоночника может проводиться разными способами. Перечислим их.
Дискэктомия — наиболее устаревший вид операции. Она заключается в том, что на коже спины под общим наркозом делают надрез примерно равный восьми сантиметрам. После чего через него полностью удаляется поражённый диск позвоночника или, если это возможно, только его часть.
Главный недостаток этого вида операции состоит в том, что после неё крайне велик риск воспалительных процессов. Для их предотвращения больной должен минимум десять дней лежать под наблюдением в стационаре и пройти антибактериальную терапию.
Судя по отзывам специалистов, опорно-двигательные функции позвоночника после операции приходят в норму гораздо медленнее, чем при других видах хирургического вмешательства, вследствие того что во время нее наносятся достаточно обширные повреждения.
Однако у этой операции есть не только недостатки. К достоинствам можно отнести маленький процент рецидива (3%). Связано это с тем, что поражённый диск, или его часть удаляются полностью.
Сколько стоит операция по удалению грыжи позвоночника? Цена ее, судя по отзывам пациентов, невысока, и начинается от 20 000 руб.
Ламинэктомия заключается в том, что больному удаляется часть дуги позвонка, к которой с помощью грыжи прижимается нервное окончание. В результате этого, как утверждают специалисты, реабилитация больного проходит достаточно быстро — в течение 3-х дней. К тому же за счёт того что освобождается нерв, больной практически сразу же перестаёт чувствовать боль.
Но есть и риски. Например, довольно высок риск инфекции. И, что несколько опаснее, имеется возможность повреждения нерва в процессе хирургического вмешательства.
Эндоскопическое удаление грыжи позвоночника проводится с помощью эндоскопа и инструментов крайне маленького размера. Это обеспечивает возможность уменьшить размер разреза до минимального. Он равен 5 мм. Этот вид операции довольно известен и популярен за счёт ряда своих достоинств. Прежде всего, это длительность – не больше часа. В результате неё мышцам организма не наносится вред. Они раздвигаются с помощью специального расширителя. Судя по отзывам пациентов, больной может отправиться домой уже на следующий день. Восстановление же самого позвоночника занимает около трёх недель.
Но следует учесть и тот факт, что эта операция не универсальна. Она не подходит для некоторых типов грыж позвоночника, и после нее риск рецидива довольно высок (10%). И такая операция, к большому сожалению, отнюдь недешево стоит — ее цена в клиниках доходит до 130 000 руб.
Микродискэктомия – это операция, основанная на нейрохирургии. Она выполняется с помощью новейших инструментов и мощного микроскопа. На спине больного делается разрез в 3-4 см. Он должен быть сделан в район нерва, который сдавлен грыжей. Грыжа диска удаляется, вследствие чего нерв освобождается. Сейчас эта операция, по мнению специалистов, одна из самых часто применяемых.
В результате неё болевой синдром практически сразу исчезает. Больной может покинуть медучреждение уже на следующей день. Вернуться же к работе (пока, конечно, не активной) он сможет через месяц. К активной же можно будет приступить через полтора-два месяца.
Такая операция, как правило, рекомендуется тем, у кого несколько грыж. Так как с помощью неё их можно удалить в течение одного вмешательства.
К сожалению, уровень рецидива достигает 10-15%. И операция довольно дорогостоящая.
Удаление грыжи позвоночника лазером — лазерная дископластика — заключается в том, что с помощью луча небольшой мощности диск нагревается до определённой температуры, что способствует его восстановлению. Не рекомендуется применение такой операции без предварительной консультации у врача, без сдачи анализа. Более того, лазерная операция не универсальна. Она, по отзывам специалистов, подходит не для всех типов грыж.
После этой операции вероятны осложнения, поэтому больному необходимо пройти антибактериальные терапию.
Какие могут возникнуть осложнения после операции на позвоночнике? Их разделяют на интраоперационные и послеоперационные. Первые возникают во время самого оперативного вмешательства:
- При этом может быть поврежден нерв. Поскольку он находится рядом с грыжей, повредить его довольно просто, особенно если проводится дискэктомия. В этом случае уже после операции могут возникать некоторые проблемы с чувствительностью в ногах, появляется мышечная слабость.
- Может повредиться твердая мозговая оболочка. Если хирург заметил повреждение во время операции, он ушьет разрыв. В противном случае после операции у пациента возникнет сильная головная боль, поскольку ликвор будет вытекать из спинномозгового канала, что спровоцирует изменения внутричерепного давления. Твердая оболочка заживет самостоятельно, но на это потребуется некоторое время (примерно 2 недели).
Послеоперационные осложнения тоже могут возникать. Они подразделяются на 2 вида:
- Ранние. Они проявляются гнойно-септическими осложнениями (эпидуритом, остеомиелитом, пневмонией, сепсисом) и тромбоэмболическими осложнениями (тромбоэмболией легочной артерии, тромбозом вен нижних конечностей).
- Поздние послеоперационные осложнения проявляются рецидивом межпозвоночной грыжи. К сожалению, этот вид осложнения встречается довольно часто, в среднем до 30%. Также возможны рубцы и спайки, которые защемляют нерв, что приводит к болевым ощущениям.
При соблюдении все правил реабилитации удается избежать поздних послеоперационных осложнений.
После того как пройдёт некоторое время после хирургического вмешательства и швы будут сняты, лечение больного все еще не будет закончено. Начнётся новый этап действий, довольно большой, и именно от него в некоторой мере будут зависеть результаты операции:
- Пациенту нужно регулярно заниматься лечебной физкультурой, соблюдать режим дня, носить специальный корсет для спины. Однако нельзя заниматься физическими нагрузками сразу же после операции. Сначала даже вставать необходимо с осторожностью, избегая лишних, резких движений.
- На протяжении месяца не рекомендуется сидеть, чтобы грыжа не образовалась вновь, и не произошла компрессия позвоночных дисков. Долго ходить и стоять тоже нельзя первое время. Каждые час-два нужно давать отдых спине, лежать по 15 минут.
- Не допускается поднятие тяжестей.
- Причём меры по восстановлению касаются и постели. Нужен специальный, жёсткий ортопедический матрас.
- В душ можно сходить только через три дня после операции, ванную же не рекомендуется принимать в первый месяц после снятия швов.
- Не стоит игнорировать плановые осмотры у врача.
Нужно помнить, что рецидив возникает не обязательно сразу же после операции. Он может проявиться и спустя длительное время после нее.
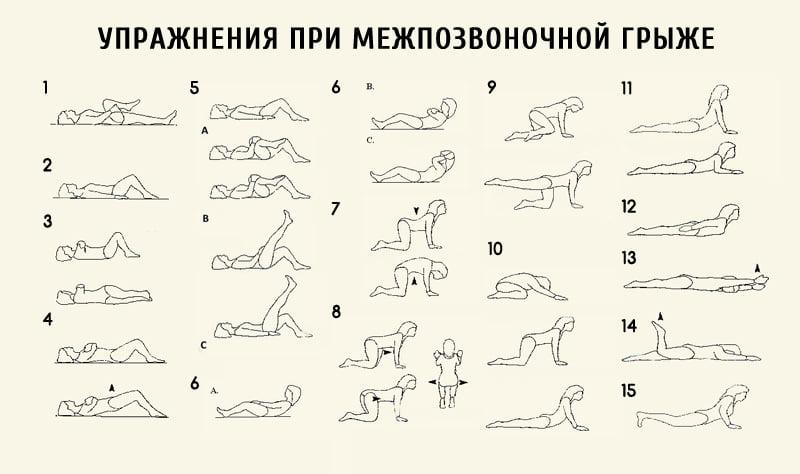
Очень большое значение имеет гимнастика после удаления грыжи позвоночника. Она состоит из следующих упражнений:
- Медленные подъемы согнутых в коленях ног в положении лежа на спине.
- Поднятие таза на согнутых в коленях ногах, лежа на спине.
- Ноги согнуты в положении на спине. Медленно делать повороты ног в одну и в другую сторону. Нужно стараться достать коленями пола.
- Стоя на коленях, опираясь на руки, медленно вытягивать одну прямую ногу назад, удерживать 30 секунд и менять ногу.
- Лежа на животе, поочередно поднимать и удерживать ноги.
По многочисленным отзывам пациентов, описанные операции, как правило, проходят хорошо. Осложнения встречаются редко. Восстановительный период занимает примерно полгода, после чего можно снова полноценно жить и трудиться.
По мнению специалистов, если соблюдены все предосторожности и выполняются все рекомендации врача, то последствия удаления грыжи позвоночника будут минимальными. Конечно, многое зависит от качества проведенной операции, так как имеется вероятность рецидива. Но чаще всего все заканчивается благополучно.
источник
Межпозвоночный диск (МПД) состоит из пульпозного ядра и фиброзного кольца, он выполняет амортизирующую функцию и обеспечивает подвижность нашего позвоночника. Остеохондроз и грыжа межпозвоночного диска — это расплата за прямохождение, потому что мы каждый день на протяжении всей жизни нагружаем свой позвоночник, ходим на каблуках и носим тяжести. От таких нагрузок пульпозное ядро начинает изнутри давить на фиброзное кольцо. Первое время оно сопротивляется ядру, но недостаток питательных веществ и истощение вследствие остеохондроза делают свое дело, и фиброзное кольцо начинает выпирать в позвоночный канал. Это начальное проявление, как правило, бессимптомно, а потому проходит незамеченным. В зависимости от степени выпячивания диска различают пролапс МПД и протрузию. Поскольку нагрузка на позвоночник остается такой, фиброзное кольцо все также испытывает постоянное давление со стороны пульпозного ядра. И в какой-то момент — при неловком повороте, при поднятии тяжести рывком, при спортивном усердии — пульпозное ядро прорывается сквозь фиброзное кольцо — это и есть грыжа межпозвоночного диска.
Клинические проявления заболевания зависят от того, в каком отделе позвоночника образовалась грыжа. Чаще всего страдают самые подвижные отделы: поясничный и шейный. В зависимости от локализации грыжи пациента беспокоят боли в шее или пояснице, отдающие в соответствующую конечность. Вместе с болью приходит чувство деревянности поясницы или шеи — организм напрягает мышцы, чтобы ограничить движение в этих отделах и не провоцировать боль. Но рано или поздно напряженные мышцы устают и сами начинают причинять боль. Часто конечность немеет, возникает чувство ползания мурашек. Это возникает, когда грыжа начинает сдавливать нервные корешки и волокна.
При грыжах лечение может быть консервативным или оперативным. Консервативное лечение включает в себя:
— противовоспалительные препараты — они снимают воспаление, отек и, как следствие, боль;
— миорелаксанты — призваны расслабить напряженные мышцы и снизить болевые ощущения;
— витамины группы В — улучшают проведение нервных импульсов, что очень важно для сдавленных грыжей нервных корешков;
— консультация мануального терапевта, который сможет порекомендовать вам еще и вытяжение позвоночника и постизометрическую релаксацию;
— физиотерапия — в неострый период физиотерапевтические процедуры помогают снимать мышечно-тоническое напряжение и снимать боль;
— лечебная физкультура — вероятно, самый главный компонент в этом списке. Ведь все лекарства приносят облегчение только временно, и, если не заниматься ЛФК, боль обязательно вернется. Лечебная физкультура укрепляет мышечный каркас спины, помогает поддерживать позвоночник в правильном положении. Благодаря мышечной работе в межпозвоночные диски активнее доставляются питательные вещества.
Оперативное лечение бывает нескольких видов. Их все можно свести к общим знаменателям: либо в ходе операции удаляется межпозвоночный диск вместе с грыжей, либо к МПД подводится лазер, который выпаривает жидкость из диска. Травматичные операции давно остались в прошлом: теперь нейрохирурги работают на микрохирургическом уровне с использованием микроскопов, эндоскопов и лазеров.
Многие люди боятся оперативного лечения, боятся наркоза, боятся боли и осложнений операции. Поэтому они часто тянут до последнего с визитом к врачу и упускают возможность консервативной терапии. Нужно понимать, что при первом визите к врачу вас вряд ли прямиком направят на операционный стол, ведь для операции нужны показания. Если таких показаний нет, то лечение будет консервативным.
Показания для оперативного лечения:
— прогрессирование слабости в конечности, когда, несмотря на назначенное консервативное лечение, слабость и онемение не проходят длительное время;
— неэффективность консервативного лечения, когда никакие лекарства и процедуры не облегчают постоянную боль, не снимают ограничения движения в шее или пояснице;
— нарушение функции тазовых органов, когда при грыже МПД в поясничном отделе нарушается мочеиспускание, дефекация и эрекция;
— секвестрированная грыжа, когда она подвергается деструкции и образует некротический очаг.
Если возникли эти симптомы, то вопрос о консервативном лечении уже не стоит, ведь их появление означает, что начинают страдать внутренние органы, а этого допускать нельзя.
Поэтому бояться операции не стоит: если врач вам ее назначил, значит, это лучший выход, чтобы сохранить вам здоровье!
Позвоночная грыжа — серьезная, приносящие сильные страдания человеку патология. В то же время операция — тоже серьезное вмешательство с негарантированными последствиями. Поэтому каждый больной решает сам для себя. Но человек, намучившись, от боли при грыже, очень надеется, что ему поможет операция. Причина позвоночной грыжи в разрушительных (дегенеративных) процессах в межпозвонковых дисках, которые обезвоживаются и становятся хрупкими, фиброзное кольцо ослабевает, не удерживает пульпозное ядро и оно смещается. Суть лечения — в восстановлении этих процессов. Сейчас много аккредитованных медицинских центров, занимающихся проблемами опорно-двигательного аппарата. Самые известные из них — центры Дикуля, Бубновского, Данилина и др. Я больше симпатизирую Дикулю. Можно проконсультироваться там. Может быть, посоветуют тренажеры. В общем, сначала попробуйте консервативные методы.
автор вопроса выбрал этот ответ лучшим
в избранное ссылка отблагодарить
У меня та же проблема. К операции приговорили 4 года назад, но я выправился занятиями йогой. И думал, что уже и не вспомню о своих грыжах. А месяц назад простыл. Простыл-то пустяково, а в результате простуда крайне негативно отразилась на позвоночнике. В результате, слег так, как никогда. Не то что ходить, сходить по маленькому не мог. Сделал МРТ, никуда мои грыжи не девались, какие были такими и остались. Просто ждали подходящего случая дать о себе знать. Вот и дали. Я реально уже не то, что дал согласие на операцию. Я прямо так и заявил. Что хочу, чтобы меня прооперировали, потому что операция — это лишь вопрос времени. А если у меня снова эта штука обострится, я этого просто не перенесу. И тут заведующий нейрохирургическим отделением, глядя на меня и мои снимки сказал, что операция от меня никуда не денется, что если я как-то научился с этим довольно комфортно жить, то лучше снова попробовать консервативное лечение. Курс лечения я прошел. Но до того, чтобы набрать прежную физическую форму, мне придется восстанавливаться еще с месяц. И я восстановлюсь. Операция никуда от меня не уйдет.
Поэтому мое мнение, операция — дело рискованное, поэтому с ней лучше не спешить. Как выяснилось, нейрохирурги это мнение разделяют.
в избранное ссылка отблагодарить
После неудачного падения у меня стала сильно болеть спина. Доброжелатели советовали использовать всякие мази, растирки и прочие народные средства , которые, естественно, оказались абсолютно бесполезны. Крайнее состояние наступило в виде повисания стопы , а на одной ноге даже ходить не очень удобно, не говоря уже о чувстве своей не полноценности.
Все эти проблемы были сняты операцией — удалением позвонковых дуг и межпозвонкового диска. Оперировал меня в нашем флотском госпитале полковник мед.службы Черкасов К.М. Вот уже пятнадцать лет даже не помню, что такое боль в спине. После операции дослужил до предельного возраста на атомной подводной лодке.
Бесспорно, кому вручать своё здоровье — доктору пилюлькину или настоящему врачу (хирургу) личное дело каждого. Но не стоит забывать о том, что лечить нужно человека а не болезнь.
в избранное ссылка отблагодарить
Меня какое-то время беспокоили боли в пояснице и слабость в ногах. Но как только я стал терять чувствительность обеих ног — сразу же обратился в клинику, которую посоветовал товарищ, в клинику Аксис. Прошел здесь же обследование. Специалисты выявили у меня грыжу межпозвоночного диска в пояснично-крестцовом отделе позвоночника. Пришлось ее оперировать. За то сейчас ни боли, ни слабости — я здоровый человек!
в избранное ссылка отблагодарить
Операцию на позвоночнике по удалению межпозвоночных грыж нужно делать в том случае, когда грозит полный или частичный паралич конечностей, или же другие острые неврологические заболевания.
Но как их слушаться, когда одни говорят, что человеку необходима операция, а в другой клинике советуют повременить. Так и говорят: Пока ходите — ходите!
Для того чтобы удалить фрагмент смещенного межпозвонкового диска, хирург выполняет разрез вдоль позвоночника в центре спины длиной приблизительно в три сантиметра, а затем осторожно иссекает мышечные ткани рядом с позвоночником.
С помощью специальных хирургических инструментов удаляются участки связок и костей (этот этап операции называется ламинотомией). После ламинотомии хирург может оценить степень повреждения нервов рядом с позвоночником, вызванного смещением межпозвонкового диска. После обнаружения смещенного диска отдельные его фрагменты удаляются. В зависимости от степени смещения и состояния межпозвонкового диска он может быть удален частично или полностью для предупреждения повторной позвоночной грыжи в будущем. После удаления межпозвонкового диска разрез сшивается хирургическими нитками.
Восстановление после операции
В большинстве случаев боль и другие неприятные симптомы, вызванные позвоночной грыжей, исчезают сразу же после операции, хотя иногда для полного исчезновения симптомов грыжи требуется несколько недель. Боль в области разреза, выполнявшегося перед операцией, наблюдается очень часто, но в большинстве случаев неприятные ощущения после операции легко подавляются стандартными болеутоляющими препаратами. Продолжительность пребывания в больнице после дискектомии обычно составляет не больше суток.
Некоторая физическая активность после операции на межпозвонковом диске не только не противопоказана, но даже полезна, однако поднятие тяжестей, интенсивные физические упражнения со скручиванием спины после операции не рекомендованы.
Потенциальные осложнения дискектомии
Самая распространенная проблема, наблюдающаяся после дискектомии — смещение другого фрагмента межпозвонкового диска, приводящее к возвращению неприятных симптомов позвоночной грыжи. Шанс появления так называемой повторной позвоночной грыжи составляет порядка десяти-пятнадцати процентов.
В большинстве случаев операция позволяет моментально избавиться от всех симптомов позвоночной грыжи, однако показатель эффективности дискектомии составляет порядка 85-90%, что означает неудачу и присутствие симптомов позвоночной грыжи в 10% случаев после операции.
Риск неудачной операции и восстановления выше у пациентов с высокой степенью повреждения нервных окончаний в результате смещения межпозвонкового диска (например, при значительной слабости ног).
Прочие потенциальные осложнения дискектомии аналогичны рискам любой другой хирургической процедуры — инфекция, кровотечение, которые можно успешно вылечить после операции.
Для лечения позвоночной грыжи может применяться и более новая процедура — так называемая эндоскопическая дискектомия. Эта операция позволяет с помощью специальных хирургических инструментов и оптического прибора-эндоскопа удалить смещенный межпозвонковый диск через очень маленькие надрезы.
Эндоскопическая дискектомия выполняется в тех же целях, что и стандартная открытая дискектомия — для удаления смещенного межпозвонкового диска или его фрагментов, но через гораздо меньшие по размеру надрезы. Для определения расположения позвоночной грыжи применяется эндоскоп — небольшое устройство с камерой. Эндоскопическая дискектомия обычно не требует общего наркоза и значительного иссечения мышечных тканей. Такая процедура полезна далеко не во всех ситуациях — во многих случаях традиционная открытая дискектомия для лечения позвоночной грыжи гораздо эффективней. У эндоскопической дискектомии есть очень важное преимущество — гораздо менее продолжительный период восстановления после операции.
30 мая г удалили межпозвоночную грыжу,работаю водителем, сколько должен быть больничный, а то уже выписывают
Операция была 3 месяца назад грыжа межпозвоночная ну боли начинаются опять болит нога всё таже начинается всё заного подскажите что делать.
Мне тоже год назад сделали операцию,правая нога немеет,и тоже в промежности нет чувствительности,и боли в спине,скажите пожалуйста это пройдёт? или что можно сделать подскажите пожалуйста.
год назад моему сыну сделали операции по удалению грыжи на позвоночнике, После операции через день встал на ноги А через два дня шов стал расходиться и кровить, Его опять оперировали и стало сильней болеть, В течении года были парализации- две тяжелые, Сейчас неделю движется. неделю лежит-боль уходит в ногу. не может ходить, Что делать. Прошел год улучшения не видно, Врачи месные говорят — ждите, А чего ждать ?
Мне тоже в Омске делали операцию удаление грыжи Л5 с1, Скоро год как после нее. Но все равно не аис. Еще осталось две. Они меня беспокоят с 23 ле, а операцию сделала в 27л. тк приперло. Хочешь,не хочешь. Пришлось.
мне 52 года, удалили полностью диск L5 два месяца назад. Пугали до операции- возможно онемение, недержание, инвалидность, из=за этих с***ов тянула с операцией 7 месяцев. Через неделю выхожу на работу, в Омске есть прекрасные нейрохирурги.
скажите как называлас ваша операция?
после операции немеет левая нога
ирина до оперции у меня онемела нижняя часть после ноги не совсем но отошли а промежность нет и чувствительности тоже нет что делать помогите
После операции удаления грыжи не работает левая стопа.Ногу таскаю как парализованную.Что делать.
У Вас перез стопы, Оформляйте инвалидность, Положена пожизненая третья группа, Конечно зто слабое утешение,
У моей матери позвоночная грыжа и как следствие сильные боли в спине и ногах.Есть ли в Брянске частные центры,куда можно обратиться с этой проблемой?
Здравствуйте! Дают 3 группу инвалидности на 1 год, я сама делала операцию 9 месяцев назад, предложили инвалидность, но отказалась, а вот девчонки кому делали операцию всем дали группу.
После операции прошло 4 месяца. Врачи предложили оформить инвалидность. Оформили все документы. Теперь сказали, что не положено по новым каким-то постановлениям. Теперь врачи сказали, что так долго не может быть больничный после операции и больничный не будут оплачивать за прошедший месяц. Заранее благодарна за консультацию.
операция уделен L5 диск с грыжей в сентябре года должны ли дать инвалидность рабочей группы хотя бы в первый реабилитационный год?
у меня тоже самое была операция но боли остались в левой ноге болит бедро и тянет в колено немеет нога
источник
Межпозвоночный диск (МПД) состоит из пульпозного ядра и фиброзного кольца, он выполняет амортизирующую функцию и обеспечивает подвижность нашего позвоночника. Остеохондроз и грыжа межпозвоночного диска — это расплата за прямохождение, потому что мы каждый день на протяжении всей жизни нагружаем свой позвоночник, ходим на каблуках и носим тяжести. От таких нагрузок пульпозное ядро начинает изнутри давить на фиброзное кольцо. Первое время оно сопротивляется ядру, но недостаток питательных веществ и истощение вследствие остеохондроза делают свое дело, и фиброзное кольцо начинает выпирать в позвоночный канал. Это начальное проявление, как правило, бессимптомно, а потому проходит незамеченным. В зависимости от степени выпячивания диска различают пролапс МПД и протрузию. Поскольку нагрузка на позвоночник остается такой, фиброзное кольцо все также испытывает постоянное давление со стороны пульпозного ядра. И в какой-то момент — при неловком повороте, при поднятии тяжести рывком, при спортивном усердии — пульпозное ядро прорывается сквозь фиброзное кольцо — это и есть грыжа межпозвоночного диска.
Клинические проявления заболевания зависят от того, в каком отделе позвоночника образовалась грыжа. Чаще всего страдают самые подвижные отделы: поясничный и шейный. В зависимости от локализации грыжи пациента беспокоят боли в шее или пояснице, отдающие в соответствующую конечность. Вместе с болью приходит чувство «деревянности» поясницы или шеи — организм напрягает мышцы, чтобы ограничить движение в этих отделах и не провоцировать боль. Но рано или поздно напряженные мышцы устают и сами начинают причинять боль. Часто конечность немеет, возникает чувство ползания мурашек. Это возникает, когда грыжа начинает сдавливать нервные корешки и волокна.
При грыжах лечение может быть консервативным или оперативным. Консервативное лечение включает в себя:
— противовоспалительные препараты — они снимают воспаление, отек и, как следствие, боль;
— миорелаксанты — призваны расслабить напряженные мышцы и снизить болевые ощущения;
— витамины группы В — улучшают проведение нервных импульсов, что очень важно для сдавленных грыжей нервных корешков;
— консультация мануального терапевта, который сможет порекомендовать вам еще и вытяжение позвоночника и постизометрическую релаксацию;
— физиотерапия — в неострый период физиотерапевтические процедуры помогают снимать мышечно-тоническое напряжение и снимать боль;
— лечебная физкультура — вероятно, самый главный компонент в этом списке. Ведь все лекарства приносят облегчение только временно, и, если не заниматься ЛФК, боль обязательно вернется. Лечебная физкультура укрепляет мышечный каркас спины, помогает поддерживать позвоночник в правильном положении. Благодаря мышечной работе в межпозвоночные диски активнее доставляются питательные вещества.
Оперативное лечение бывает нескольких видов. Их все можно свести к общим знаменателям: либо в ходе операции удаляется межпозвоночный диск вместе с грыжей, либо к МПД подводится лазер, который выпаривает жидкость из диска. Травматичные операции давно остались в прошлом: теперь нейрохирурги работают на микрохирургическом уровне с использованием микроскопов, эндоскопов и лазеров.
Многие люди боятся оперативного лечения, боятся наркоза, боятся боли и осложнений операции. Поэтому они часто тянут до последнего с визитом к врачу и упускают возможность консервативной терапии. Нужно понимать, что при первом визите к врачу вас вряд ли прямиком направят на операционный стол, ведь для операции нужны показания. Если таких показаний нет, то лечение будет консервативным.
Показания для оперативного лечения:
— прогрессирование слабости в конечности, когда, несмотря на назначенное консервативное лечение, слабость и онемение не проходят длительное время;
— неэффективность консервативного лечения, когда никакие лекарства и процедуры не облегчают постоянную боль, не снимают ограничения движения в шее или пояснице;
— нарушение функции тазовых органов, когда при грыже МПД в поясничном отделе нарушается мочеиспускание, дефекация и эрекция;
— секвестрированная грыжа, когда она подвергается деструкции и образует некротический очаг.
Если возникли эти симптомы, то вопрос о консервативном лечении уже не стоит, ведь их появление означает, что начинают страдать внутренние органы, а этого допускать нельзя.
Поэтому бояться операции не стоит: если врач вам ее назначил, значит, это лучший выход, чтобы сохранить вам здоровье!
источник
Позвоночная грыжа — серьезная, приносящие сильные страдания человеку патология. В то же время операция — тоже серьезное вмешательство с негарантированными последствиями. Поэтому каждый больной решает сам для себя. Но человек, намучившись, от боли при грыже, очень надеется, что ему поможет операция. Причина позвоночной грыжи в разрушительных (дегенеративных) процессах в межпозвонковых дисках, которые обезвоживаются и становятся хрупкими, фиброзное кольцо ослабевает, не удерживает пульпозное ядро и оно смещается. Суть лечения — в восстановлении этих процессов. Сейчас много аккредитованных медицинских центров, занимающихся проблемами опорно-двигательного аппарата. Самые известные из них — центры Дикуля, Бубновского, Данилина и др. Я больше симпатизирую Дикулю. Можно проконсультироваться там. Может быть, посоветуют тренажеры. В общем, сначала попробуйте консервативные методы.
автор вопроса выбрал этот ответ лучшим
в избранное ссылка отблагодарить
У меня та же проблема. К операции приговорили 4 года назад, но я выправился занятиями йогой. И думал, что уже и не вспомню о своих грыжах. А месяц назад простыл. Простыл-то пустяково, а в результате простуда крайне негативно отразилась на позвоночнике. В результате, слег так, как никогда. Не то что ходить, сходить по маленькому не мог. Сделал МРТ, никуда мои грыжи не девались, какие были такими и остались. Просто ждали подходящего случая дать о себе знать. Вот и дали. Я реально уже не то, что дал согласие на операцию. Я прямо так и заявил. Что хочу, чтобы меня прооперировали, потому что операция — это лишь вопрос времени. А если у меня снова эта штука обострится, я этого просто не перенесу. И тут заведующий нейрохирургическим отделением, глядя на меня и мои снимки сказал, что операция от меня никуда не денется, что если я как-то научился с этим довольно комфортно жить, то лучше снова попробовать консервативное лечение. Курс лечения я прошел. Но до того, чтобы набрать прежную физическую форму, мне придется восстанавливаться еще с месяц. И я восстановлюсь. Операция никуда от меня не уйдет.
Поэтому мое мнение, операция — дело рискованное, поэтому с ней лучше не спешить. Как выяснилось, нейрохирурги это мнение разделяют.
в избранное ссылка отблагодарить
После неудачного падения у меня стала сильно болеть спина. Доброжелатели советовали использовать всякие мази, растирки и прочие народные средства , которые, естественно, оказались абсолютно бесполезны. Крайнее состояние наступило в виде повисания стопы , а на одной ноге даже ходить не очень удобно, не говоря уже о чувстве своей не полноценности.
Все эти проблемы были сняты операцией — удалением позвонковых дуг и межпозвонкового диска. Оперировал меня в нашем флотском госпитале полковник мед.службы Черкасов К.М. Вот уже пятнадцать лет даже не помню, что такое боль в спине. После операции дослужил до предельного возраста на атомной подводной лодке.
Бесспорно, кому вручать своё здоровье — доктору пилюлькину или настоящему врачу (хирургу) личное дело каждого. Но не стоит забывать о том, что лечить нужно человека а не болезнь.
в избранное ссылка отблагодарить
Меня какое-то время беспокоили боли в пояснице и слабость в ногах. Но как только я стал терять чувствительность обеих ног — сразу же обратился в клинику, которую посоветовал товарищ, в клинику Аксис. Прошел здесь же обследование. Специалисты выявили у меня грыжу межпозвоночного диска в пояснично-крестцовом отделе позвоночника. Пришлось ее оперировать. За то сейчас ни боли, ни слабости — я здоровый человек!
в избранное ссылка отблагодарить
Операцию на позвоночнике по удалению межпозвоночных грыж нужно делать в том случае, когда грозит полный или частичный паралич конечностей, или же другие острые неврологические заболевания.
Но как их слушаться, когда одни говорят, что человеку необходима операция, а в другой клинике советуют повременить. Так и говорят: Пока ходите — ходите!
Обычно нерв защемляется по двум причинам:
- Дискоз – то есть из-за разрушения межпозвоночного диска образуется грыжа, которая начинает давить на близлежащий нерв с силой достаточной для того, чтобы нарушилась его функция.
- Чрезмерный рост кости – иногда такое заболевание как артроз, приводит к образованию шпоры на позвоночнике. Бывает, что этот нарост достаточно велик и может касаться нерва и даже давить на него.
При современных методах обследования, определить, есть ли у больного грыжа диска или шпора на позвоночнике, несложно.
Но дело в том, что чаще всего наличие межпозвоночных грыж и позвоночных шпор (особенно у людей старшего возраста), необязательно вызывают боль в спине. Многие люди, имеющие данные патологии, даже не знают о них.
Эти и некоторые другие причины, привели к тому, что врачи разработали несколько хирургических подходов для решения проблемы боли в спине.
- Дискэктомия – удаление грыжи и части диска, чтобы уменьшить раздражение и воспаления нерва. Обычно, для доступа к поврежденному диску, полностью или частично, удаляют заднюю часть прилегающего к грыже позвонка.
- Ламинэктомия – удаление шпоры, выступающей в спинно-мозговой канал. Таким образом, пространство в спинно-мозговом канале увеличивается, стеноз снимается и давление на нерв прекращается.
- Спондилодез – этот хирургический подход призван зафиксировать патологически измененный сегмент позвоночного столба, дабы ослабить давление на нерв.
- Искусственные диски – относительно новый метод фиксации позвонков, пока что неприемлемый для большинства пациентов.
Главным критерием в принятии окончательного решения о том, делать или нет операцию, конечно, является боль, а не размер грыжи или шпоры.
Так, бывает, что у людей с довольно широким позвоночным каналом даже грыжа или шпора большого размера, недостает до нерва и, соответственно, не доставляет человеку никаких неудобств, в то же время, маленькая грыжа, выпяченная в узкий позвоночный канал, может стать источником невыносимых болей в пояснице и ноге.
Боль в ногах, при правильном консервативном лечении (физиотерапия, обезболивающие средства, эпидуральные инъекции и т.д.) должна прекратиться, максимум, через 12 недель. Если этого не произошло, то операция становится единственным выходом.
Если у человека болит только спина, то консервативное лечение помогает значительно чаще, однако, когда этого не происходит в течение двух месяцев, то лучшим вариантом будет согласиться на операцию.
Также следует знать, что боль в спине, одна из самых индивидуальных медицинских проблем. То есть, двум людям, с совершенно одинаковой проблемой, могут не помочь одни и те же методы лечения. Поэтому только хороший врач определит точно, нужно ли продолжать консервативное лечение или оно уже исчерпало себя и следует сделать операцию.

Плотные межпозвоночные диски имеют в своем центре менее плотное, желеобразное вещество – ядро (пульпа) диска .
Функция его разнообразна. Наряду с синтезом по своей периферии более молодых волокон фиброзной части диска, в его составе находятся вещества, которые включаются в процесс восстановления травмированных частей диска, что случается постоянно при осуществлении человеком активных движений.
Однако, встречаются такой степени повреждения (разрывы) фиброзной части диска, когда, под силой давления вышерасположенного отдела позвоночного столба, части ядра просачиваются в наружные отделы диска, за его контуры, образовывая выпячивания #8212; грыжу.
По отношению к отделам позвоночного столба, межпозвоночные грыжи разделяют:
- Поясничного отдела – 64-67%.
- Грудного отдела – 32-32%
- Шейного отдела -3-6%
По результатам исследований и степени выпячивания грыжи вне суставного пространства:
- Протрузия. Выход диска вне стандартных контуров на расстояние 1-3мм. без признаков разрыва.
- Пролапс диска. Выход грыжи в пределах 3-6 мм.
- Выраженная (развитая) грыжа. Выпячивание свыше 6 мм. Как вариант крайней степени выпячивания, свыше 16 мм. выделяют экструзию – выбухание грыжи в виде стекающей капли.
Необходимо учитывать, что размеры грыжи в зависимости от отделов позвоночника имеют различную трактовку:
Размеры грыжив шейном отделе
По причине возникновения, разделяют грыжи на первично возникшие и вторичные.
Причиной первичных межпозвоночных грыж становится травмирование дисков при сильной нагрузке на позвоночный столб или прямое механическое воздействие на них извне.
Вторичные межпозвоночные грыжи развиваются в результате дегенерации соединительной ткани при болезнях обмена веществ или при возрастных изменениях.
Кроме того, по возможности передвижения и анатомической целостности выделяют:
- Свободная грыжа – выбухающий участок выходит за пределы задней продольной связки позвоночника, однако всё еще составляет единое целое с диском.
- Блуждающая грыжа #8212; связь с диском потеряна, выпяченный участок представляет собой отдельный секвестр. Этот секвестр может подвергаться асептическому некрозу с последующим аутоиммунным воспалением. Особо опасен этот тип грыж часто возникающими при них ущемлениями спинного мозга при их проникновении в спинномозговой канал.
- Перемещающаяся грыжа – разновидность, обусловленная экстремальным внешним воздействием на межпозвонковое сочленение. В результате избыточной нагрузки или травмы позвонка – происходит вывих ядра (пульпы) межпозвоночного диска. При прекращении нагрузки (у гимнастов) или коррекции травмы – диск возвращается на место. Иногда коррекция может быть уже невозможна.
При развитии грыжи в шейном отделе позвоночника.
- Периодически возникающие головокружения при повороте головы.
- Боль в шее с распространением в надплечье и далее по верхней конечности.
- Ощущения покалывания в пальцах рук и их онемение.
- Эпизоды внезапного подъёма артериального давления в сопровождении головокружения и болезненных ощущений в одной из рук.
При развитии грыжи в грудном отделе.
- Появление боли в грудной клетке и спине при работе в вынужденной позиции, нахождение в которой необходимое время, уже становится невозможным.
- Боль может отдавать в руку.
- Появление искривления позвоночника. Наиболее заметно при проведении пальцем по спине вдоль остистых отростков.
При наличии грыжи в поясничном отделе.
- Боль в пояснице.
Возникает при сдавлении корешков нервов, выходящих из спинномозгового канала. Вначале приступы боли в пояснице неинтенсивны, тупого характера, возникают приступообразно при физической нагрузке, имеют «стреляющий» характер. В дальнейшем, с увеличением грыжи в размерах, минимальная физическая нагрузка, бег, ходьба, кашель – могут стать началом длительного и интенсивного болевого приступа. Боль с области поясницы, распространяется на крестец, ягодичную область, отдаёт в ногу по боковой и задней поверхности. - Уменьшение объёма движения в пояснице.
Это обусловлено напряжением мышц с целью оберечь себя от возможного возникновения болевого приступа. Как итог – нарушение осанки, искривление позвоночника в различных направлениях. - Возникновение парестезий (ощущение онемения, покалывания) в нижних конечностях.
- При сдавлении грыжей спинного мозга – нарушения в мочеиспускании (острая задержка мочи или её недержание), запоры, нарушение потенции у мужчин.
Прежде, диагностика сводилась к сбору жалоб, констатации изменений сухожильных рефлексов, ощупыванию околопозвоночных линий. Затем делали рентгенологический снимок, для констатации факта уменьшения межпозвонкового пространства.
Эта методика применяется и сейчас, но, большей частью, для дифференцировки межпозвоночной грыжи от других причин возникновения боли в позвоночном столбе.
В связи со значительным улучшением технологии хирургической коррекции грыжи, основной уклон сейчас делают на более точное исследование с помощью магнитно-резонансной томографии и магнитно-резонансной миелографии. Эти методы дают наибольшую информативность вплоть до десятой части миллиметра о локализации грыжи, её размерах, степени сдавления корешков позвоночных нервов и спинного мозга. Это даёт возможность для применения малоинвазивных методов хирургического лечения межпозвоночной грыжи.
Превалирующее большинство межпозвонковых грыж лечится консервативно, с применением обезболивающих, противовоспалительных и других препаратов, физиотерапии, лечебной физкультуры, специального массажа. Мировая практика показывает, что три четверти больных с диагностированной межпозвоночной грыжей – обходятся без операции.
Но есть ситуации, когда без неё не обойтись.
Операция необходима в следующих случаях:
- Выраженный, не поддающийся коррекции болевой синдром, в сопровождении неврологической симптоматики (нарушение чувствительности, возникновение параличей конечностей).
- При сдавлении конечных отделов спинного мозга (конский хвост).
Проявляется сильнейшей болевой симптоматикой, с усилением при покашливании. Боли локализуются, главным образом, в надлонной области, с переходом на заднюю поверхность бёдер и голени. - Стойкие нарушения в мочеиспускании и дефекации.
- Развитие импотенции.
источник