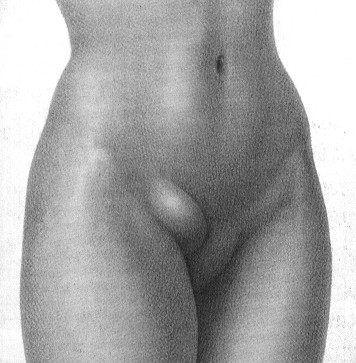
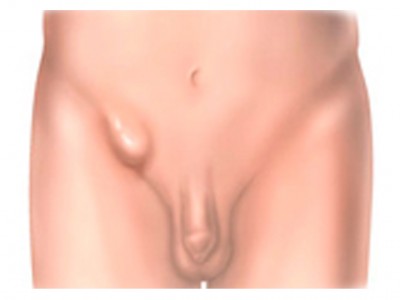
Паховая грыжа представляет собой патологическое выпячивание брюшины вместе с внутренними органами брюшной полости (кишечником, большим сальником, мочевым пузырём, яичниками) в просвет пахового канала. У мужчин ввиду характерных особенностей анатомического строения данная патология встречается значительно чаще, чем у женщин.
В принципе, достаточно долго такая классификация удовлетворяла специалистов в связи с тем, что при прямых грыжах производилось укрепление только задней стенки пахового канала, а при косых – передней. Однако постепенно эта тактика была пересмотрена и укрепление задней стенки стали выполнять и в случае прямых, и косых паховых грыж, обосновав этот подход с патогенетической точки зрения.
Кроме того, в настоящее время всё чаще применяются новые технологии реконструкции пахового канала по типу пластики без натяжения с имплантацией сетчатых эндопротезов.
По сути классификации Lichtenstein, Gilbert, Rutkow и Robinss, Bendavid, Schumpelick, Alexander, Zollinger имеют очень много общего: все они выделяют прямые, косые и бедренные грыжи, но во многих из них в отличие от обычной, традиционной классификации прямые и косые паховые грыжи разделяются по степени повреждения тканей задней стенки пахового канала и нарушения структуры внутреннего пахового кольца.
Что касается известной классификации, предложенной L.M.Nyhus, она, помимо прочего, также охватывает и рецидивные грыжи и учитывает локальные отягощающие факторы, что важно для осуществления выбора оптимального метода герниопластики. Кстати, дополнительно здесь выделены и так называемые панталонные грыжи, представляющие собой комбинацию прямой и косой паховой грыжи.
Итак, классификация паховых грыж Nyhus (1993 г.) выглядит следующим образом:
- I тип – это косые грыжи при нормальных размерах внутреннего пахового кольца. Обычно они встречаются в детском возрасте и у молодых людей. Грыжевой мешок в данном случае не выходит за пределы пахового канала, а задняя стенка последнего в проекции медиальной паховой ямки абсолютно интактна.
- II тип – это опять же косые грыжи, но уже имеющие смещённое и расширенное внутреннее паховое кольцо, но не сопровождающиеся выпячиванием задней стенки пахового канала. Грыжевой мешок при этом может занимать собой весь паховый канал, однако в мошонку не опускается.
- III тип делят на три подгруппы:
- III А – это все прямые паховые грыжи, как малые, так и большие;
- III В – это косые паховые грыжи с большим, расширенным в диаметре внутренним паховым кольцом. Сюда же относятся и вышеупомянутые панталонные грыжи, а также скользящие грыжи. Грыжевой мешок здесь довольно часто находится в мошонке;
- III С – это бедренные грыжи.
IV тип – это все рецидивные грыжи:
- IV А – прямые паховые;
- IV В – косые паховые;
- IV С – бедренные;
- IV D – сочетанные.
(495) 506-61-01 — где лучше оперировать грыжи живота
Лапаротомическое и лапароскопическое лечение грыж живота в ФГУ Лечебно-реабилитационном центре — КЦМРРА Москва.
источник
РЦРЗ (Республиканский центр развития здравоохранения МЗ РК)
Версия: Клинические протоколы МЗ РК — 2013
Грыжа – это врожденный или приобретенный дефект мышечно-апоневротической целостности брюшной стенки, который дает возможность для выпячивания через него любого образования, которое в нормальных условиях здесь не происходит [1].
Паховая грыжа – это разновидность грыжи передней брюшной стенки, при которой грыжевой мешок оказывается в паховом канале [5].
Основной критерий грыжи – наличие дефекта брюшной стенки в области пахового канала. При этом присутствие грыжевого мешка не обязательно, хотя обычно составными частями грыжи являются: грыжевые ворота, грыжевой мешок, содержимое грыжевого мешка.
Грыжевые ворота – врожденный или приобретенный дефект в мышечно-апоневротическом слое брюшной стенки.
Грыжевой мешок – часть париетальной брюшины, выпячивающаяся через грыжевые ворота.
Содержимое грыжевого мешка может быть представлено любым органом брюшной полости, но наиболее часто – прядью большого сальника или петлей тонкой кишки.
Оболочки грыжевого мешка – слои, покрывающие грыжевой мешок[1, 3, 4, 5].
Различают следуюшие виды грыж:
— Бессимптомная паховая грыжа не сопровождается дискомфортом или болевым синдромом;
— Паховая грыжа с минимальной симптоматикой — наличие жалоб, которые не оказывают влияния на повседневную активность человека;
— Симптоматическая паховая грыжа — наличие симптомов, характерных для паховой грыжи [6, 14];
Невправимая паховая грыжа — паховая грыжа, при которой содержимое грыжевого мешка не вправляется в брюшную полость. При хронических случаях — сращенная, при острых — ущемление [2, 4, 5].
Ущемленная паховая грыжа — паховая грыжа, которая не вправляется и проявляется симптомами странгуляции (сосудистые нарушения содержимого грыжевого мешка) и/или кишечной непроходимости. [2, 4, 5]
Различают следующие виды герниопластик:
— Передняя пластика — пластика пахового канала по Lichtenstein (Лихтенштейн);
— Задняя пластика — эндоскопическая пластика пахового канала;
— IPOM — intraperitoneal onlay mesh (внутрибрюшинная герниопластика по методу «onlay»;
— ТЕP — total extra peritoneal plastic. Полностью внебрюшинная эндоскопическая герниопластика, при которой и доступ к паховобедренной области, и размещение протеза — внебрюшинные;
— TAPP — transabdominal preperitoneal. Трансабдоминальная предбрюшинная эндоскопическая операция паховой грыжи, при которой доступ к паховобедренной области — трансабдоминальный (чрезбрюшной), а окончательное размещение протеза — внебрюшинное (экстраперитонеальное) [1-6, 12-14].
Название протокола: Паховая грыжа
Код протокола:
Код по МКБ 10:
K40 Паховая грыжа
K40.0 Двусторонняя паховая грыжа с непроходимостью без гангрены
K40.1 Двусторонняя паховая грыжа с гангреной
K40.2 Двусторонняя паховая грыжа без непроходимости или гангрены
K40.3 Односторонняя или неуточненная паховая грыжа с непроходимостью без гангрены
K40.4 Односторонняя или неуточненная паховая грыжа с гангреной
K40.9 Односторонняя или неуточненная паховая грыжа без непроходимости или гангрены
Сокращения, используемые в протоколе:
ВИЧ – вирус иммунодефицита человека;
КТ — компьютерная томография;
МРТ – магнитно-резонансная томография;
ПГ — паховая грыжа;
УЗИ – ультразвуковое исследование;
ЭКГ – электрокардиография;
IPOM — intraperitoneal onlay mesh;
TAPP — transabdominal preperitoneal (чрезбрюшинная предбрюшинная пластика грыжи);
TEP — totally extraperitoneal (полностью внебрюшинная пластика грыжи).
Дата разработки протокола: 19.04.2013г.
Категория пациентов: взрослые пациенты с одно- или двухсторонней паховой грыжей без непроходимости или гангрены.
Пользователи протокола: врач-хирург стационара или центра амбулаторной хирургии оказывающие плановую хирургическую помощь взрослым.
Примечание: в данном протоколе используются следующие классы рекомендаций и уровни доказательств
Существует специальная оксфордская система «доказательной медицины»[17], (в пересмотре марта 2009года) с уровнями доказательности (таблица1), которые определяется при анализе научной литературы, и выборе степени рекомендации (таблица2), которая зависит от уровня доказательности.
Цель разделения рекомендаций по уровням — обеспечить прозрачность между рекомендациями и доказательствами, на основе которых они сделаны.
Таблица 1. Уровни доказательности
| Уровень | Терапия / Профилактика, Этиология/Риск |
| 1a | Систематические Обзоры (с однородностью) рандомизированных клинических испытаний (РКИ) |
| 1b | Отдельные РКИ |
| 1c | Серия случаев “all-or-none results” (Все или нет результатов) |
| 2a | Систематические Обзоры (с однородностью) Когортных Исследований |
| 2b | Отдельные Когортные испытания (включая низко-качественные РКИ, например, |
| 2c | Отчеты по исследованиям. Экологические исследования |
| 3a | Систематические Обзоры (с однородностью) исследований Случай-контроль |
| 3b | Отдельные исследования Случай-контроль |
| 4 | Серии случаев (и низкокачественные когортные и исследования случай-контроль) |
| 5 | Мнение экспертов без точной критической оценки, или основанный на физиологии и других принципах |
Следует отметить, что при определении степени рекомендации нет прямой связи между уровнем доказательности данных и степенью рекомендации. Данные рандомизированных контролируемых исследований (РКИ) не всегда ранжируются как степень рекомендаций А в случае, если имеются недостатки в методологии или разногласия между опубликованными результатами нескольких исследований. Также отсутствие доказательств высокого уровня не исключает возможности дать рекомендации уровня А, если имеется богатый клинический опыт и достигнут консенсус. Кроме того, могут быть исключительные ситуации, когда нельзя провести подтверждающие исследования, возможно, по этическим или другим причинам, и в этом случае точные рекомендации считаются полезными.
Таблица 2. Степени рекомендаций
| A | Cоответствующий 1 уровню исследований. |
| B | Cоответствующий 2-3 уровню исследований или экстраполированный (измененный) из 1-го уровня. |
| C | 4 уровень, или экстраполированные из 2-го или 3-го уровня. |
| D | 5 уровень или противоречивые или неполные данные любого уровня |
Клиническая классификация
Паховые грыжи делятся на:
— врожденные,
— приобретенные
— рецидивные.
Врожденные паховые грыжи образуются при полном не заращении влагалищного отростка брюшины, который становится грыжевым мешком. Если его не заращение сегментарное, то образуются кисты семенного канатика. Врожденные паховые грыжи часто сочетаются с водянкой яичка [2,5].
Приобретённые паховые грыжи бывают косые и прямые. Они образуются под влиянием различных факторов при полном заращении влагалищного отростка брюшины. При этом грыжевой мешок является выпячиванием париетальной брюшины в области медиальной или латеральной паховых ямок. Выделяются также комбинированные паховые грыжи, которые имеют несколько грыжевых мешков, сообщающихся с брюшной полостью через отдельные отверстия [4].
Чаще встречается сочетание косой и прямой грыж. К редким формам паховых грыж относят внутристеночные (интрапариетальные), осумкованные (грыжи Купера) и наружные надпузырные паховые грыжи [2,4].
Внутристеночные паховые грыжи характеризуются выхождением грыжевого мешка из оболочек семенного канатика между слоями передней брюшной стенки. Чаще такие грыжи встречаются при крипторхизме. Осумкованная грыжа имеет два мешка, заключенных один в другой. С брюшной полостью сообщается только внутренний мешок.
Наружная надпузырная паховая грыжа выходит через надпузырную ямку[5].
В своем развитии грыжи проходят ряд стадий.
В формировании косой паховой грыжи выделяют 4 стадии:
1) начинающаяся грыжа – характеризуется появлением опухолевидного образования в паховом канале при натуживании;
2) канальная грыжа – дно грыжевого мешка достигает наружного отверстия пахового канала;
3) канатиковая грыжа (грыжа семенного канатика) – грыжа выходит через наружное отверстие пахового канала и находится на различной высоте семенного канатика;
4) пахово-мошоночная грыжа – грыжевой мешок располагается в мошонке.
По строению внутренней стенки грыжевого мешка выделяют обычные и скользящие грыжи. Частью внутренней стенки скользящих грыж обычно является мочевой пузырь (при прямых грыжах), восходящий и нисходящий отделы ободочной кишки (при косых грыжах) [1, 2, 4].
Содержимым паховой грыжи чаще всего бывают тонкая кишка или сальник, однако встречаются случаи выхода слепой или сигмовидной представляет сложности.
Рецидивные паховые грыжи не имеют четких анатомических особенностей. Их характеристика зависит от вида выполненной пластики и причин образования рецидива.
По клиническому течению грыжи делятся на:
— неосложненные (вправимые)
— осложненные.
К последним относятся невправимые и ущемленные грыжи.
По классификации Л.М. Нихуса (Nyhus L.M.) все грыжи делятся на четыре типа [11]:
I тип – косые паховые грыжи, встречающиеся в основном у детей, подростков, молодых людей. При этом типе внутреннее паховое кольцо, как правило, не расширено, и грыжевое выпячивание распространяется от внутреннего пахового кольца до средней трети пахового канала (в отечественной литературе этот тип называют «канальные паховые грыжи»).
II тип – косые паховые грыжи при значительно расширенном внутреннем паховом кольце. При этом типе грыжевой мешок не спускается в мошонку, однако при натуживании определяется грыжевое выпячивание под кожей в паховой области.
III тип подразделяется на прямые и косые паховые, а также бедренные грыжи:
IIIа тип – все виды прямых паховых грыж. При этих грыжах имеется слабость и растяжение поперечной фасции, что приводит к нарушению строения задней стенки пахового канала;
IIIb тип – косые паховые грыжи больших размеров, как правило, пахово-мошоночные. При этом типе имеется дефект как передней, так и задней стенки пахового канала. Внутреннее паховое кольцо значительно расширено. Нередко наблюдаются скользящие грыжи. Могут встречаться одновременно прямые и косые паховые грыжи, что в зарубежной литературе носит название «панталонная грыжа»;
IIIc тип – все бедренные грыжи;
IV тип – рецидивные грыжи:
IVа тип – рецидивные прямые паховые грыжи;
IVb тип – рецидивные косые паховые грыжи;
IVc тип – рецидивные бедренные грыжи;
IVd тип – комбинация рецидивных прямых, косых паховых и бедренных грыж.
Классификация Л.М. Нихуса позволяет достаточно точно определить тип грыжи и при изучении различных видов герниопластик объективно оценить достоинства и недостатки каждого метода в зависимости от типа грыж.
II. МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ И ЛЕЧЕНИЯ
Перечень основных и дополнительных диагностических мероприятий
Основные:
1. Сбор анамнеза
2. Осмотр паховой области
3. Пальпация паховой области с пальцевым исследованием наружного пахового кольца
4. Перкусия грыжевого выпячивания
5. Ректальное исследование
6. Общий анализ крови
7. Общий анализ мочи
8. ЭКГ
9. Микрореакция
10. Анализ крови на ВИЧ
11. Флюорография
12. Определение глюкозы крови
13. Коагулограмма
14. Кал на яйца глистов
Дополнительно:
1. УЗИ паховых каналов (промежутков) и мошонки (у мужчин)
2. Магнитно-резонансная томография или компьютерная томография с пробой Вальсальвы (Valsalva)
3. Рентгеноконтрастная герниография
4. Ирригоскопия
5. УЗИ абдоминальное и малого таза
6. Консультации (по показаниям) онколога, уролога; гинеколога; терапевта
Диагностические критерии ПГ
Жалобы и анамнез
Пациенты предъявляют жалобы на припухлость в паховой области выше пупартовой связки, которая увеличивается при натуживании и кашле. Больные отмечают боли при натуживании и кашле. C грыжами больших размеров появляются жалобы на неудобства при ходьбе и диспептические нарушения.
При грыже с вовлечением в нее мочевого пузыря симптомы паховой грыжи очень специфичны: при мочеиспускании возникают дизурические расстройства.
При надавливании на грыжевое выпячивание появляется позыв к мочеиспусканию. Моча может содержать кровь. Инструментальные исследования подтверждают степень вовлечения в грыжу мочевого пузыря.
Физикальное обследование
Во время осмотра паховой области выявляют опухолевидное образование мягко-эластической консистенции, которое в горизонтальном положении больного или при надавливании вправляется в брюшную полость. Однако при кашле и натуживании оно вновь появляется. Косые паховые грыжи чаще всего односторонние, имеют продолговатую (овальную) форму, располагаются в косом направлении, что соответствует ходу пахового канала, нередко достигают дна мошонки. Семенной канатик на стороне грыжи утолщен. Прямые паховые грыжи, как правило, возникают одновременно с двух сторон, залегают ближе к средней линии живота, возле медиальной части паховой связки, кнутри от семенного канатика. Форма грыжи округлая. Грыжа редко спускается в мошонку.
При пальцевом исследовании наружного пахового кольца находят значительное расширение наружного отверстия пахового канала, положительный симптом кашлевого толчка. У больных косой паховой грыжей кашлевой толчок ощущается в области глубокого отверстия пахового канала. Медиально от пальца определяется пульсация a. epigastrica inferior. Для прямой паховой грыжи типично наличие кашлевого толчка возле поверхностного отверстия пахового канала, а пульсации a. epigastrica inferior – с латеральной стороны.
Надпузырные паховые грыжи имеют округлую форму. Они располагаются над мочевым пузырем, у средней линии живота.
Пальцевое исследование при начальных грыжах позволяют хирургу выявить расширение наружного пахового кольца, его направление, длину, размеры и форму наружного, в ряде случаев и внутреннего, отверстий пахового канала. Пальцем выявляют симптом “кашлевого толчка”.
Правильный диагноз редких видов паховых грыж устанавливается, как правило, только во время операции.
Лабораторные исследования: обычно не ущемленная (не осложненная) паховая грыжа не влияет на показатели в общем анализе крови и мочи.
Инструментальные исследования
(Уровень 1b): при очевидном грыжевом выпячивании будет достаточно не инструментального обследования. Дифференциальная диагностика прямой и непрямой грыжи не обязательна [6,14].
Только в случае неясной боли и/или неприятных ощущений в области выпячивания в паховой области требуется более тщательная диагностика.
В современной клинической практике чувствительность и специфичность УЗИ для диагностики паховой грыжи мала. Компьютерная томография (КТ) занимает ограниченное место в диагностике паховых грыж. Магнитно-резонансная томография (МРТ) чувствительна более чем в 94 % случаев для диагностики паховых грыж, а также применяется для диагностики другой мышечно-сухожильной патологии. Герниография имеет высокую чувствительность и специфичность для уточнения диагноза, но не идентифицирует липомы связок.
УЗИ паховых каналов (промежутков) и мошонки (у мужчин) позволяет выявить тип грыжи, размеры и содержимое грыжевого мешка. Применение ультразвукового исследования паховых промежутков перед операцией облегчает выбор способа герниопластики.
Магнитно-резонансная томография или компьютерная томография с пробой Вальсальвы (Valsalva) проводится в случаях малой информативности УЗИ.
Рентгеноконтрастная герниография это введение в брюшную полость специального контрастного вещества (Натрия амидотризоат, Йогексол) и проведение рентгенографии для обследования паховой грыжи. Герниография должна применяться для выявления и уточнения вида двусторонней грыжи пахово-бедренной области в диагностически трудных случаях (если УЗИ, МРТ, КТ не дали полной информации). Ирригоскопия проводится для дифференциальной диагностики паховой грыжи и патологии толстой кишки. УЗИ органов малого таза проводится так же для дифференциальной диагностики и выявления патологии малого таза.
Показания для консультации специалистов:
— консультация онколога для дифференциальной диагностики паховой грыжи от опухолевых поражений паховых лимфоузлов;
— консультация уролога для выявления аденомы и рака предстательной железы;
— консультация гинеколога для дифференциальной диагностики паховой грыжи и гинекологической патологии, в том числе и опухолевого генеза;
— консультация терапевта для уточнения общесоматического состояния и определения степени операционного риска.
Получить консультацию по медтуризму
Получить консультацию по медтуризму
Цель лечения при паховой грыже – устранение грыжевого выпячивания через паховый промежуток, вправление внутренних органов в брюшную полость и пластика грыжевых ворот.
Тактика хирургического лечения
Уровень 1А: герниопластика с сеткой приводит к меньшей частоте рецидивов, чем при использовании методик без нее. Герниопластика по Шолдайсу является наилучшей без использования сетки [6]. Эндоскопическая герниопластика ассоциируется с наименьшей вероятностью возникновения раневой инфекции, гематом и способствует более раннему возвращению к обычному способу жизни, чем герниопластика по Lichtenstein, но более длительна по времени проведения и ассоциируется с большим риском возникновения сером.
Уровень 1В: герниопластика с использованием сетки скорее уменьшает риск возникновения хронической боли, чем повышает его. Эндоскопические методики также ассоциируются с очень низким риском возникновения хронической боли. В отдаленный послеоперационный период (3—4 года) хроническая боль уменьшается, но пониженная чувствительность (при наличии в ранний послеоперационный период) со временем не исчезает [9].
При рецидивных грыжах после стандартной открытой герниопластики эндоскопическая методика уменьшает риск возникновения послеоперационной боли и способствует более быстрой реконвалесценции, чем пластика по Lichtenstein [13].
Облегченные сетки имеют преимущества относительно длительности дискомфорта и ощущения инородного тела в месте наложения, но при этом часто повышается риск возникновения рецидива паховой грыжи (возможно, из-за неадекватной фиксации и/или площади покрытия).
Другие открытые герниопластики с сеткой: Prolen hernia system (PHS), Kugel patch, plug and patch (mesh plug), Hertra mesh (Trabucco), в ранних сроках чаще ассоциируются с рецидивами по сравнению с методикой Lichtenstein [6].
У молодых мужчин (18—30 лет) с односторонней паховой грыжей риск возникновения рецидива составляет около 5% при герниопластиках без использования сетки (наблюдение более 5 лет) [14].
Уровень 2С: эндоскопическая герниопластика с использованием маленькой сетки (размером не более чем 8×12 см) ассоциируется с более высоким риском возникновения рецидивов по сравнению с методикой по Lichtenstein [12]. Женщины подвержены более высокому риску возникновения рецидива (паховых или бедренных грыж), чем мужчины. Причем у женщин чаще встречаются бедренные грыжи.
При больших мошоночных (невправимых) паховых грыжах при наличии в анамнезе недавних операций на брюшной полости и в случаях, когда общая анестезия невозможна, операция Lichtenstein является методом выбора [13].
Для рецидивных грыж после задней пластики отдается предпочтение открытой передней пластике с альтернативным препарированием тканей и имплантацией сетки. Операция Stoppa до сих пор является операцией выбора при комбинированных грыжах [6].
Немедикаментозное лечение
До операции на этапе подготовки к оперативному лечению – ношение специального бандажа, рекомендуется избегать физических нагрузок, исключение факторов повышающих внутрибрюшное давление (профилактика кашля, запоров)[4].
Медикаментозное лечение:
Открытая герниопластика может быть выполнена под местной анестезией 0,5 % раствором лидокаина или под перидуральной анестезией 2 % раствором лидокаина. В послеоперационном периоде назначаются анальгетические препараты, включая наркотические средства в первые сутки после операции.
При лапароскопических герниопластиках операцию проводят под общим обезболиванием с применением нейролептанальгезии (НЛА) с искусственной вентиляцией легких (ИВЛ).
Уровень 1В: Передняя открытая ненатяжная аллопротезирование паховой грыжи по Лихтенштейн может быть выполнено под местной анестезией, за исключением тревожных пациентов, при морбидном ожирении и ущемлении.
Региональная анестезия с использованием высоких доз и/или длительно действующих препаратов не имеет преимуществ при открытых герниопластиках и повышает риск возникновения задержки мочи. Следует избегать применения спинальной анестезии с введением высоких доз длительно действующих анестетиков.
Уровень 1В: инфильтрационная анестезия во время операции приводит к снижению болевого синдрома в послеоперационный период.
Уровень 1А: при традиционной герниопластике (без сетки) антибиотикопрофилактика уменьшает количество случаев раневой инфекции несущественно.
Уровень 1В: при открытой герниопластике с использованием сетки у пациентов с низким риском антибиотикопрофилактика не существенно уменьшает количество случаев раневой инфекции.
Уровень 2В: при эндоскопической герниопластике антибиотикопрофилактика так же не существенно уменьшает количество случаев раневой инфекции [6, 12].
Другие виды лечения
Консервативное лечение (грыжевой бандаж) и наблюдение в динамике приемлемо для мужчин с бессимптомными паховыми грыжами или с минимальной симптоматикой (Уровень 1В) [10].
У пожилых пациентов старше 65 лет, которые носят грыжевой бандаж, риск смертности при паховой грыжи не больше, чем у пациентов после паховой герниорафии (Уровень 3) [8].
Принципы хирургического лечения
В случае приобретенных паховых грыж открытая операция выполняется в четыре этапа [4,5].
1. Первый этап – подготовка доступа к паховому каналу. Выполняют разрез кожи, подкожной клетчатки, поверхностной фасции живота размером 8-12 см и на 2 см выше и параллельно паховой связке. Проводят рассечение апоневроза наружной косой мышцы параллельно ходу волокон. Тупфером внутренний лоскут апоневроза отслаивают от внутренней косой мышцы и поперечной мышцы, наружный отслаивают от семенного канатика, одновременно выделяя желоб паховой связки до лонного бугорка.
2. Второй этап герниопластики – выделение и удаление грыжевого мешка. Вдоль семенного канатика разрезают fascia cremasterica, m. cremaster, поперечную фасцию. Обнажившийся грыжевой мешок отделяют тупо и остро от окружающих тканей от дна по направлению к шейке. Затем его вскрывают. Содержимое грыжевого мешка осматривают и вправляют обратно в брюшную полость. Стенку грыжевого мешка рассекают до шейки. На уровне шейки грыжевой мешок прошивают под контролем зрения и перевязывают. Часть грыжевого мешка, расположенную дистальнее наложенной лигатуры, иссекают.
3. Третий этап грыжесечения – ушивание глубокого пахового кольца до обычных размеров. Наиболее удобно его производить по методу Иоффе: на верхние и нижние края медиальной части глубокого пахового отверстия (край поперечной фасции) накладывают зажимы. Под зажимами тонкой нитью (лучше атравматической) отверстие зашивают обвивным швом до нужного диаметра. В шов захватывают также оболочку семенного канатика.
4. Четвертый этап герниопластика – пластика пахового канала. Разработано множество методов пластики пахового канала. Они подразделяются в зависимости от: 1) используемого доступа к грыжевому мешку: а) паховые; б) преперитонеальные (экстраперитонеальные, внебрюшинные); 2)способа пластики пахового канала: а) со вскрытием его и без вскрытия; б) с укреплением задней или передней стенки пахового канала.
(Уровень1A) Согласно международного опыта в герниологии и на основании современных клинических руководств рекомендуется использование не натяжной технологии (tension free), которая снижает вероятность рецидива грыжи и имеет лучшие долгосрочные (отдаленные) результаты [13].
При этом, согласно клинического руководства Европейского Общества герниологов, выбор метода техники операции может быть следующим [6]:
1. Первичная односторонняя или двухсторонняя паховая грыжа: Показано применение ненатяжного эндопротезирования сеткой по методу Лихтенштейн (Lichtenstein) или использование эндоскопической герниопластики (ТЕР или ТАРР). При пахово-мошоночной грыже, особенно при противопоказаниях к общей анестезии рекомендуется операция Лихтенштейн. У женщин более предпочтителен эндоскопический вариант операции из-за опасности возникновения бедренной грыжи. При эндоскопических методах должна использоваться сетка размерами не менее10 × 15 см.
2. Рецидивная паховая грыжа: в случае если укреплялась передняя стенка то применяют открытую внебрюшинную аллопластику с укреплением задней стенки или эндохирургическую технику (ТЕР или ТАРР), а в случае укрепления задней стенки применяют операцию Лихтенштейн или эндоскопическую технику (ТЕР или ТАРР) [14].
Виды оперативного лечения
1. Операция Лихтенштейн
Американский хирург И.Л. Лихтенштейн (1986) разработал, апробировал и ввел в широкую практику технику операции при паховых грыжах с укреплением задней стенки пахового канала сеткой из полипропилена [9]. Методика признана в настоящее время как «золотой стандарт» («Gold standart») открытого лечения паховой грыжи [14].
В отличие от методов Э. Бассини, Э.Э. Шоулдайса, С.Б. МакВэя и др., пластика при паховых грыжах по методу И.Л. Лихтенштейна выполняется без натяжения тканей (апоневроза, мышц, связочного аппарата) путем вшивания в грыжевой дефект сетчатого материала [9].
В 1993 г. И.Л. Лихтенштейн описал следующие технические детали операции [9, 13]. Оперативное вмешательство выполняют, как правило, под местным обезболиванием. Разрез кожи длиной 5–6 см производят в проекции пахового канала параллельно паховой связке. Апоневроз наружной косой мышцы живота рассекают обычным способом. Его верхний листок отделяют от подлежащей внутренней косой мышцы на 3–4 см вверх. Достаточная мобилизация апоневроза наружной косой мышцы позволяет визуализировать подвздошно-подчревный нерв и создает достаточное пространство для расположения сетчатого протеза. Далее выделяют семенной канатик и паховую связку. При выполнении вмешательства волокна m. cremaster пересекают до уровня внутреннего отверстия пахового канала. Если грыжа косая, то грыжевой мешок находят и выделяют среди элементов семенного канатика. Мешок небольших размеров просто погружают в брюшную полость. При пахово-мошоночных грыжах, если выделение мешка не вызывает затруднений, его иссекают. При больших пахово-мошоночных грыжах, когда выделение грыжевого мешка травматично, его пересекают посередине пахового канала. Проксимальную часть выделяют и погружают в брюшную полость, дистальную – продольно рассекают и оставляют на месте. После выделения грыжевого мешка тщательно обследуют паховый канал, а через пространство Borgos – бедренный канал на наличие бедренных грыж. При прямых грыжах грыжевой мешок после выделения инвагинируют в брюшную полость. Полипропиленовую сетку моделируют, а предполагаемый ее латеральный край продольно рассекают. При этом ширина верхней бранши составляет 2/3 от поперечного размера сетки, а нижней – 1/3. Сетку располагают под семенным канатиком и фиксируют сначала непрерывным швом к лонному бугорку и паховой связке до внутреннего пахового кольца (рис.1 , а). В медиальной части раны сетка должна перекрыть лонную кость на 1,5–2 см. Отмечено, что недостаточно полное перекрытие лонной кости может привести к рецидиву грыжи. Надкостница лонной кости в шов не берется. Отдельными швами нерассасывающимся материалом сетку фиксируют четырьмя–пятью швами к сухожильной части внутренней косой мышцы живота и к влагалищу прямой мышцы. Верхнюю браншу сетки располагают над семенным канатиком и за внутренним паховым кольцом фиксируют к паховой связке (см. рис.1,б). Важным критерием качества пластики является сморщивание сетки после окончания этапа ее фиксации, что обеспечивает пластику без натяжения. Излишек протеза по латеральному краю обрезают, при этом за внутренним паховым кольцом оставляют как минимум 5–7 см сетки.
Бранши сетчатого протеза заправляют в латеральном направлении под апоневроз наружной косой мышцы живота, который затем ушивают над семенным канатиком нерассасывающимся швом «конец в конец» без натяжения. Описанная техника является основной. После прорастания сетки соединительной тканью внутрибрюшное давление равномерно распределяется на всю площадь синтетического протеза. Апоневроз наружной косой мышцы живота прочно удерживает сетку на месте, исполняя роль внешней опоры при повышении внутрибрюшного давления [5].
Уровень 1В: риск возникновения хронической боли при герниопластике с использованием сетки ниже, чем без ее использования. Риск возникновения хронической боли при использовании эндоскопических методик ниже, чем при открытых операциях.
Уровень 2А: общее количество случаев возникновения хронической боли после герниопластики составляет 10—12 %. Риск возникновения хронической боли после герниопластики уменьшается с возрастом.
Уровень 2В: болевой синдром в предоперационный период может повышать риск возникновения хронической боли после герниопластики.
Уровень 1В: облегченные сетки имеют преимущества в отношении длительности дискомфорта и ощущения инородного тела в месте наложения при открытых герниопластиках (если подразумевается только хроническая боль).
Уровень 2А: резекция подвздошно-пахового нерва с целью профилактики не уменьшает риск возникновения хронической боли после герниопластики.
Уровень 2В: идентификация всех паховых нервов во время открытой герниопластики уменьшает риск повреждения нерва и возникновение послеоперационной хронической боли в паховой области [6].
2. Трансабдоминальная преперитонеальная пластика паховой грыжи (ТАРР)
Положение больного на операционном столе — на спине со сведенными ногами. Головной конец стола опускают на 20°. Монитор располагают в ногах больного на стороне грыжи, хирург встает со стороны, противоположной ей. После ревизии брюшной полости плоскость стола наклоняют на 15–20° в сторону, противоположную локализации грыжи. Инструментарий для выполнения лапароскопической герниопластики включает:
1) троакары 12, 10 и 5 мм;
2) изогнутые ножницы;
3) захватывающие щипцы, диссектор;
4) телескоп с косой оптикой;
5) герниостеплер.
Рис. 2. Места установки троакаров при ТАРР
Операция начинается с установки первого троакара (на 10 мм) для введения лапароскопа, которая производится тотчас над пупком. После введения лапароскопа производят ревизию брюшной полости. Важно осмотреть обе паховые области, чтобы не пропустить начинающуюся грыжу с противоположной стороны. Главными ориентирами паховой области (кроме самого грыжевого мешка) являются нижние надчревные сосуды и семенной канатик. Возможно введение троакара ниже пупка. Второй и третий троакары устанавливают в правой и левой подвздошных областях. Троакар 5 мм вводят в брюшную полость на стороне грыжи. В зависимости от вида используемого герниостеплера (Endouniversal, Protack и др.) используют третий порт диаметром 12 мм или 5 мм. Точки установки троакаров показаны на рис. 2. Возможна установка боковых портов параректально на уровне пупка или несколько ниже его.
Вмешательство начинают с захватывания и втягивания в брюшную полость грыжевого мешка (рис. 3,а). Затем выполняют разрез париетального листка брюшины над верхним краем грыжевых ворот (см.рис. 3,б), который дугообразно продлевается в медиальном и латеральном направлениях. При этом разрез должен огибать латеральную и медиальную паховые ямки. Лоскут брюшины вместе с грыжевым мешком тупым путем отделяют от подлежащих тканей книзу. При косых грыжах стенку грыжевого мешка отпрепаровывают от элементов семенного канатика. Плотные фиброзные тяжи пересекают ножницами с коагуляцией. Среди таких тяжей следует отметить дифференцируемый иногда облитерированный влагалищный отросток брюшины, который можно принять за ductus deferens. Отличие заключается в том, что он начинается от брюшины. Следует помнить, что электрокоагуляцией в связи с близостью элементов семенного канатика следует пользоваться только в случае явной необходимости. Более щадящим и безопасным является тупое разделение тканей. При мобилизации брюшинного лоскута следует соблюдать осторожность, чтобы не повредить нижние эпигастральные сосуды. Нужно быть осторожным и при выделении анатомических структур в области «рокового треугольника». Другим опасным участком является область лонного бугорка и Куперовой связки, где возможно повреждение стенки мочевого пузыря. Этому способствует выраженный рубцовый процесс при больших прямых и рецидивных грыжах, а также перенесенные ранее оперативные вмешательства на нижнем этаже брюшной полости [5].
Выделение грыжевого мешка производится до тех пор, пока он не перестает уходить в паховый канал (см. рис.3 ,в). Грыжевой мешок должен свободно располагаться в брюшной полости. Если возникает кровотечение из мелких сосудов, оно останавливается электрокоагуляцией. Наличие полного гемостаза после выделения грыжевого мешка важно для предотвращения гематом мошонки, предбрюшинного пространства и кровотечения в брюшную полость. Необходимо стремиться к полному выделению анатомических структур, к которым будет осуществляться крепление сетки. Это обеспечит надежность фиксации сетчатого протеза. Также полезным будет отделить верхний край брюшины от подлежащих тканей для того, чтобы поместить сетку под него.
а б
в г
Рис.3 ТАРР (косая паховая грыжа слева): а – грыжевой мешок втянут в брюшную полость; б – линия рассечения брюшины; в – брюшина отделена от подлежащих тканей, сформировано ложе для сетки; г – установлен и фиксирован сетчатый протез
Диссектором или ножницами выделяют серповидный апоневроз (Arcus aponeurosis transversalis), т.е. верхнюю границу треугольника Гессельбаха. Следует четко дифференцировать Куперову связку и лонный бугорок. Нижние эпигастральные сосуды являются границей между медиальной и латеральной паховыми ямками. Латерально от внутреннего пахового кольца выделяют нижний край поперечной мышцы живота и подвздошно-лонный тракт. Размер синтетического сетчатого протеза должен составлять не менее 10 × 15 см или более в зависимости от местных характеристик зоны операции. Производят подготовку сетчатого протеза к пластике. При этом могут использовать различные виды кроя материала, возможно также применение сетки без ее кроя. Раскрой протеза чаще производят следующим образом (см. рис. 3,г). Отступив на 1/3 от длинного края сетки, с короткой ее стороны выполняют разрез длиной около 5 см для размещения структур семенного канатика. Края протеза можно закруглить ножницами. Не раскроенная сетка помещается на элементы семенного канатика. Если производят крой, то семенной канатик помещается в выкроенное отверстие. При использовании раскроенного сетчатого протеза элементы семенного канатика выделяют у места их перегиба через край внутреннего пахового кольца. При этом чаще используют диссектор. После подготовки протеза его сворачивают трубочкой и при помощи вставочной гильзы вводят в брюшную полость через троакар 10 или 12 мм. Сетку расправляют и располагают в подготовленном ложе в нужном положении. При этом она должна с избытком перекрывать все зоны возможного выхода паховых, бедренных грыж (медиальную, латеральную паховые и бедренную ямки) и точки фиксации. Более узкую браншу раскроенного протеза протаскивают под мобилизованными элементами семенного канатика в латеральную сторону (см. рис.3, г). Через троакар в брюшную полость вводят герниостеплер. Наиболее удобны герниостеплеры с функцией вращения и изменения геометрии рабочей части (Endouniversal и др.). Должным образом разместив сетку, ее фиксируют к брюшной стенке скрепками общим количеством от 5 до 10 штук. Фиксацию обычно начинают с раскроенной части сетки с захватом в скрепки обеих бранш. Ее продолжают по пери метру к поперечной фасции, лонному бугорку, подвздошно-лонному тракту и связке Купера. Избегают случайного прошивания нижних эпигастральных сосудов, расположения скрепок в проекции «рокового треугольника» и «треугольника боли». При прикреплении сетки иногда используют прием умеренного «противодавления», когда свободной рукой брюшная стенка смещается в сторону рабочей части герниостеплера. Если крой сетки не производили (рис. 4,а) и она помещена перед семенным канатиком (чаще при прямых паховых грыжах), то важно первоначально фиксировать сетку к Куперовой связке и поперечной фасции. После прикрепления сетки восстанавливается при помощи герниостеплера брюшина (рис. 4,б). На этом этап пластики можно считать законченным. Инструменты извлекают из брюшной полости. Ушивают раны передней брюшной стенки [5].
(Уровень 2B) Нет никаких научных доказательств в поддержку использования щелевидного разреза сетки для лапароскопической аллопластики паховой грыжи [15].
(Уровень 2B) Одно исследование показало, некоторые рецидивы грыжи связаны с недостаточным закрытием щелевидного разреза сетки. Поэтому желательно не разрезать сетку, так как это не приносит никаких технических преимуществ для хирурга или лучшие клинические результаты для пациента [16]
При выраженной несостоятельности задней стенки пахового канала или больших грыжевых воротах считается, что необходимо ушивание дефекта ручным лапароскопическим швом с последующим выполнением пластики. Трансабдоминальная преперитонеальная паховая герниопластика имеет существенные достоинства: быстрота исполнения при надлежащем опыте, слабовыраженный болевой синдром в раннем послеоперационном периоде и, как следствие, ранняя социальная и трудовая реабилитация.
Рис. 4. ТАРР (прямая паховая грыжа слева): а – нераскроенный сетчатый протез; б – восстановлена брюшина
3. Тотальная (полностью) экстраперитонеальная пластика при паховых грыжах (ТЕР)
Операцию выполняют под общей анестезией. Пациент на операционном столе находится в положении Тренделенбурга. Размещение операционной бригады такое же, как при герниопластике ТАРР. Первый троакар размещают под пупком по средней линии (рис. 5). Его вводят до предбрюшинного пространства без входа в брюшную полость. Проще всего это сделать «открытым» методом. При этом производят мини-разрез 1–2 см кожи, клетчатки, передней стенки влагалища прямой мышцы живота на стороне грыжи. Прямую мышцу отодвигают в сторону и смещаются вниз создавая пространство баллонным диссектором или эндоскопом. Затем перфорируют заднюю стенку влагалища прямой мышцы живота в точке, где поперечная фасция образует дугообразную линию (Arcuate line of rectus sheath). Брюшину не вскрывают, а тупо баллонным диссектором или эндоскопом осторожно отслаивают от поперечной фасции [13].
Рис. 5. Места установки троакаров при ТЕР
По образованному каналу в предбрюшинное пространство вводят троакар диаметром 10 мм, а через него эндоскоп со скошенной оптикой. Концом эндоскоп производят боковые движения, формируя небольшой карман в зоне введения. Можно так же извлечь эндоскоп а пространство создавать специальным троакаром с баллоном-диссектором, так же по по направлению к лобковой кости (рис. 6,а). Баллон-диссектор или эндоскоп проводят до лона (см. рис. 6,б). После этого под давлением через обычный троакар или раздувая специальный баллон, называемый spacemaker, с введением углекислоты или физиологического раствора создаю рабочее пространство(см. рис. 6,в). Процесс отслойки брюшины проводится под визуальным контролем изображения, получаемого на экране монитора через эндоскоп, введенный через троакар непосредственно или через полость баллона (см. рис. 6,в). Баллон удерживают в раздутом состоянии 3–4 минуты. После создания рабочего пространства по средней линии устанавливают два рабочих троакара диамет ром 10–12 и 5 мм (см. рис. 5). Второй троакар диаметром 10–12 мм размещают по средней линии на уровне прямой, соединяющей передние верхние ости подвздошных костей третий, диаметром 5 мм, – по средней линии в точке, расположенной на 3 поперечных пальца выше лобковой кости.
а б
в г
Рис.6 . ТЕР. Операционный доступ: а – ввод эндоскопа в предбрюшинное пространство; б – эндоскоп с баллоном проведен до лона; в – баллон раздут; г – в предбрюшинное пространство введен троакар с обтуратором
После создания рабочего пространства в рану под пупком вводят троакар со специальным обтуратором, который позволяет поддерживать давление углекислого газа в предбрюшинном пространстве (рис. 6,г). В случае безбаллонного выполнения рабочего пространства герметизацию троакара под пупком выполняют введением марлевого тампона.
Очень важно при выполнении вмешательства не повредить брюшину или не провалиться инструментом в брюшную полость, иначе продолжение операции чисто предбрюшинным способом становится затруднительным. В предбрюшинное пространство через рабочие троакары вводят необходимые инструменты, тупым путем разделяют рыхлые сращения, выделяют грыжевой мешок из окружающих тканей, элементы семенного канатика и поперечную фасцию. Через троакары 10 или 12 мм вводят сетчатый протез, который расправляют и укладывают так же, как и при лапароскопической герниопластике. После расправления и помещения протеза в правильную позицию его фиксируют герниостеплером (рис. 7). При данном виде герниопластики более удобно использовать герниостеплер с вращающейся и сгибаемой до угла 45° рабочей частью (Endouniversal и др.). Достоинством данного вида оперативной техники является возможность выполнения эндоскопической паховой герниопластики при спаечном процессе в нижнем этаже брюшной полости [5].
Рис. 7. ТЕР. Сетка фиксирована в зоне грыжевого дефекта
Техника герниопластики по методу IPOM была впервые предложена в 1991 году как способ для уменьшения или устранения технических трудностей или возможных осложнений предбрюшинного метода и сохранения «не натяжной» концепции.
(Уровень1B) Однако, по данным валидной литературы с высоким уровнем доказательности, частота рецидивов на 41 месяцев составила 43% для IPOM и 15% для открытого метода [12].
(Уровень1B) При сравнении IPOM и TAPP выявлено, что если через 32 месяцев у TAPP не было рецидивов, то в этот же срок при использовании техники IPOM выявлено 11,1% случаев рецидивов грыжи [14].
Учитывая высокую частоту рецидивов в отдаленном сроке техника IPOM не должна широко применяться.
Профилактические мероприятия
(Уровень 1b) Пациент должен опорожнить мочевой пузырь перед операцией.
Поперечную фасцию рассекают с осторожностью при открытых операциях при прямой грыже. Мочевой пузырь может быть содержимым грыжи, при наличии большого грыжевого мешка выполняют его пересечение до дистальной части во избежание ишемического орхита. Следует избегать повреждения структур семенного канатика.
Пациентам с наличием в анамнезе большого оперативного вмешательства на нижних отделах живота или лучевой терапии тазовых органов запрещено проведение эндоскопической герниопластики. Для эндоскопической герниопластики используют ТЕР-методику во избежание спаечной болезни кишечника и риска кишечной непроходимости. Дефекты передней брюшной стенки после введения троакара 10 мм или больше должны быть ушиты.
Первый троакар при эндоскопической методике герниопластики ТАРР должен быть установлен путем открытой техники [6, 14].
Период послеоперационной реабилитации
Кроме обезболивания, в первый день после операции пациенты мужского пола должны носить специальный суспензорий или плавки для удержания мошонки в приподнятом состоянии. Рекомендуется раннее вставание и медленная ходьба в пределах палаты.
Как правило, после эндоскопического аллопротезирования через три часа после операции пациент уже может самостоятельно ходить.
Перевязка проходит ежедневно, продолжительностью до девяти дней. Швы снимают на 7-9 сутки в зависимости от возраста и сопутствующей патологии.
После операции пациенту в течение двух – трех недель нельзя поднимать ничего тяжелого (максимальный вес до пяти килограмм). Нормальные физические нагрузки нужно возвращать постепенно в течение месяца. Тяжести поднимать нельзя в течение полугода, так как в брюшной стенки прооперированной области еще нет крепости. Спустя полгода можно заниматься полноценным физическим трудом
Уровень 1А: эндоскопическая герниопластика способствует более раннему возвращению к обычному способу жизни, чем герниопластика по Lichtenstein. Поэтому, когда необходимо быстрое послеоперационное восстановление, рекомендована эндоскопическая герниопластика.
Уровень 3: не являются необходимыми временные ограничения занятий спортом или работы после герниопластики. Необходимо лишь ограничение в отношении подъема тяжестей в течение 2-3 недель.
Класс В: при открытой герниопластике необходима эвакуация гематомы оперативным путем, так как гематома может приводить к натяжению кожи. Дренирование раны используют только по показаниям (массивная кровопотеря, коагулопатии).
Класс С: серомы не аспирировать.
Уровень 1В: риск возникновения хронической боли при герниопластике с использованием сетки ниже, чем без ее использования. Риск возникновения хронической боли при использовании эндоскопических методик ниже, чем при открытых операциях.
Уровень 2А: общее количество случаев возникновения хронической боли после герниопластики составляет 10—12 %. Риск возникновения хронической боли после герниопластики уменьшается с возрастом.
Уровень 2В: болевой синдром в предоперационный период может повышать риск возникновения хронической боли после герниопластики.
Предоперационное наличие хронической боли коррелирует с развитием хронической боли в послеоперационный период. Сильная боль в ранний послеоперационный период коррелирует с развитием хронической боли. Женщины более подвержены развитию синдрома хронической боли после герниопластики, чем мужчины [6, 14].
Индикаторы эффективности лечения:
1. Исчезновение после операции проявлений грыжи
2. Заживление послеоперационной раны первичным натяжением
3. Отсутствие в отдаленном послеоперационном периоде лигатурных свищей и проявлений рецидива грыжи
4. Полное восстановление трудоспособности
источник
Грыжа живота представляет собой нарушение мускульной сетки и патологическое выпячивание брюшины с внутренними органами.
Различаются пупочные, диафрагмальные и паховые по типу образования, а по типу приобретения подразделяют на врожденные, приобретенные и послеоперационные.
По содержимому грыжевого мешка различают однокамерные и многокамерные грыжи.
Грыжи классифицируются по локализации, группе мышц, характере повреждений, множественности повреждений, рецидивам.
По клиническим признакам классифицируют как вправимые, невправимые, частично вправимые, ущемленные, перфоративные, осложненные, с острой или хронической кишечной непроходимостью.
Ширина грыжевых ворот определяется буквами:
Частота рецидивов записывается при помощи литеры R и последующий цифры, обозначающей частоту рецидивов.
Диагностика грыжи живота и классификация повреждений определяется при помощи УЗИ.
Грыжи возникают вследствие дефектов мышечной ткани живота. Через внутренние органы брюшины смещаются и образуют выпуклость. Органы и части кишечника могут оказаться снаружи или в защемлении между мышцами.
Типология и классификация патологий способствует систематизации врачебных записей, точности медицинского диагноза и назначению правильного лечения.
Причиной появления может стать особенность развития плода в утробе, травма, повреждение мышечного корсета, надрыв мышц в результате непомерных физических нагрузок. Чаще всего проблемы проявляются при резком поднятии тяжестей.
Послеоперационные или вентральные возникают после хирургического вмешательства и разрезов мышечной ткани. Чтобы избежать опасности появления грыж, современная медицина предлагает малоинвазивные хирургические методы без протяженных разрезов мышечной ткани.
После классических операций, когда лапароскопический метод не может быть применен, рекомендуется соблюдать предписанный режим и носить удерживающий бандаж до полного заживления тканей. К таким операциям относится также кесарево сечение и оперативная помощь при родах.
К симптомам послеоперационной грыжи относится выпячивание рубца, сопровождаемое дискомфортом, болевыми ощущениями при движении или напряжении. Причиной возникновения становится неправильное сращивание тканей после операции.
Классификация вентральных грыж проводится по размеру образований и степени поражения тканей.
Различаются следующие типы вентральных или послеоперационных грыж:
-
Малые. Выпячивание происходит только при сильных физических нагрузках или напряжении мышц. Средние. Занимают заметную область стенки брюшины. Обширные. К обширным относятся патологии, занимающие всю область передней брюшной стенки. Гигантские. Распространяются не несколько областей брюшной стенки.
Послеоперационные грыжи лечатся при помощи повторной операции с хирургическим устранением дефекта.
Такие патологии достаточно легко лечатся методом вправления и фиксации при своевременной сверхбыстрой диагностике. Если запустить развитие послеоперационной грыжи, она может стать рецидивной и это связано с особенностями заживления тканей после операции. На протяжении короткого времени мышечные волокна могут срастись правильно. Затем, если сращивания не произошло, нарастает соединительная фиброзная ткань, не обладающая такой же эластичностью и способностью к сокращению, как мышечные ткани.
Паховые грыжи относятся к наружным. В силу определенных физиологических особенностей, паховая грыжа чаще встречается у детей мужского пола. При паховой выпячивание может затрагивать паховый канал. Нередко происходят серьезные нарушения в мочеполовой сфере. При диагностике требуется комплексное обследование и выяснение состояния внутренних органов. Современные типы классификации способствуют максимально точной диагностике по основным признакам.
Стандартные классификации паховых грыж имеют общую систему. Классификация по Золингеру или по Робинсу включают в себя особое выделение косых, прямых и бедренных патологий. Классификации основаны на определении степени повреждения тканей.
Различают 5 основных вариантов характеристики развития косой паховой грыжи:
источник
Вопросы 4-8. Паховые грыжи (классификация, клиника, диагностика, лечение), бедренные грыжи, пупочная грыжа, вентральные грыжи, осложнения грыж(ущемл, невправимость, воспаление).
Грыжи — выхождение внутренних органов за пределы брюшной полости вместе с париетальным листком ч/з естественные или пат. отверстия под общие покровы тела или в соседнюю полость. Предрасполагающие факторы-общие (пол, возраст, степень упитанности и др. ) и местные (врожденная или приобретенная слабость стенки анатомической полости). Повышение давления в соответствующей полости является производящим моментом. Составные элементы грыж: Грыжевые ворота – врожд. Или приобр. Отверстия в мышечно-апоневротическом слое брюшной стенки, ч/з которые под влиянием различных причин внутренние органы вместе с париетальной брюшиной выходят из брюшн. полости. Грыжевой мешок – карман, образованный париетальной брюшиной. В них различают устье, шейку, тело и дно.
Классификация грыж: Этиологич. Характеристика: -врожденные, -приобретенные. Локализация: -паховые –бедренные –пупочные –БЛЖ – редкие –диафрагмальные Клин. Течение: -неосложненные, -осложненные.
Основные симптомы грыж(клин. Картина и диагностика): 1.наличие грыжевого выпячивания на передней брюшной стенке 2.Выхождение и вхождение внутренностей 3.Наличие грыжевых ворот 4.положительный симптом «кашлевого толчка» 5.Боли в зоне выпячивания при натуживании 6.Расстройства со стороны органов пищеварения и мочеиспускания.
ПАХОВЫЕ ГРЫЖИ образуются в пределах пахового треугольника. Паховый канал – 4 стенки, 2 отверстия. Передн. – апоневроз, задняя – поперечн. Фасция, верхняя – края внутр. Косой и поперечн. Мышц живота. Нижн. – пупартова связка. Классификация: -Косые, -прямые. Косая паховая грыжа выходит через наружную паховую ямку и располагается кнаружи от art. epigastrica inferior. Соответствует ходу семенного канатика. Выделяют несколько последовательных стадий в развитии косой паховой грыжи: 1) начинающаяся косая грыжа (дно грыжевого выпячивания достигается пальцем, введенным в паховый канал через наружное отверстие, лишь при натуживании больного или при кашле); 2) канальная грыжа (дно грыжевого выпячивания достигает наружного пахового кольца); 3) косая канатиковая грыжа (грыжевое выпячивание выходит из пахового канала и пальпируется в паховой области); 4) косая пахово-мошоночная грыжа (грыжевое выпячивание, следуя по ходу семенного канатика, опускается в мошонку). По отношению к элементам семенного канатика грыжевой мешок при косой грыже лежит кпереди и кнаружи от них. Прямая паховая грыжа выходит через внутреннюю паховую ямку, которая является постоянным анатомическим образованием и расположена между боковой пузырно-пупочной связкой и складкой a. epigastrica inferior. Различают: 1) начинающуюся прямую паховую грыжу (имеется небольшое выпячивание задней стенки пахового канала); 2) интерстициальную прямую паховую грыжу (выпячивание достигает умеренных размеров, помещаясь в паховом канале позади апоневроза наружной косой мышцы живота); 3) прямую пахово-мошоночную грыжу (выпячивание выходит из пахового канала и спускается вниз к корню мошонки, располагаясь вне семенного канатика, однако истинного опускания в мошонку не происходит). Грыжевыми воротами при прямой паховой грыже является паховый промежуток. Грыжевой мешок при прямой паховой грыже округлой формы, покрыт предбрюшинной клетчаткой и растянутой поперечной фасцией. По отношению к семенному канатику он располагается кнутри.
Дифференциальную диагностику паховых грыж следует проводить с бедренными грыжами, водянкой яичка и семенного канатика (развивается медленно, безболезненно, опорожняется по ночам и наполняется днём), крипторхизмом, липомой, паховым лимфаденитом, метастазами рака, туберкулезным натечником.
ЛЕЧЕНИЕ. Методы пластики пахового канала: -Жирара, -Спасокукоцкого,-Мартынова, -Бассини, -Кукуджанова, -Лихтенштейна.
СКОЛЬЗЯЩИЕ ГРЫЖИ внутренние органы, частично покрытые брюшиной (слепая кишка, мочевой пузырь), составляют часть стенки грыжевого мешка. Соскальзывание этих органов проходит по забрюшинной клетчатке, через грыжевые ворота. Скользящие паховые грыжи чаще всего невправимы, грыжевые ворота у них больше, чем обычно. ЛЕЧЕНИЕ – оперативное.
БЕДРЕННЫЕ ГРЫЖИ. Локализация соответствует области Скарповского треугольника. Все бедренные грыжи выходят ниже пупартовой связки. Классификация: 1) мышечно-лакунарные (грыжа Гессельбаха); 2) выходящие в пределах сосудистой лакуны: а) наружные, или боковые наружные, сосудисто-лакунарные, выходящие кнаружи от бедренной артерии; б) срединные, или предсосудистые, выходящие в области сосудов и располагающиеся непосредственно над ними; в) внутренние (типичная бедренная грыжа), выходящие через бедренный канал между бедренной веной и лакунарной (жимбернатовой) связкой; 3) грыжи лакунарной связки. В процессе формирования бедренная грыжа проходит три стадии: 1) начальная грыжа — грыжевое выпячивание не выходит за пределы внутреннего бедренного кольца; 2) неполная грыжа (канальная) – грыжевое выпячивание не выходит за пределы поверхностной фасции; 3) полная грыжа – выпячивание проходит весь бедренный канал и выходит в подкожную клетчатку бедра. Дифференциальную диагностику следует проводить с паховыми грыжами, липомами верхней трети скарповского треугольника, острыми и хроническими лимфаденитами различной этиологии, метастазами злокачественных опухолей, варикозным расширением устья большой подкожной вены бедра, аневризмой бедренной артерии, натечными абсцессами.
ЛЕЧЕНИЕ. Лечение оперативное. Предпочтение следует отдать паховому способу (способ Руджи), при котором нижний край внутренней косой и поперечной мышц подшивают к надкостнице лонной кости, пупартовой связке. –Локвуда, –Праксина, -Райха
ПУПОЧНАЯ ГРЫЖА. – выхождение органов брюшной полости через дефекты брюшной стенки в области пупка. Различают: 1) грыжи пуповины (эмбриональные грыжи); 2) грыжи у детей; 3) грыжи у взрослых. ЛЕЧЕНИЕ. оперативное, при небольшом размере пупочного кольца используют метод Лексера (кисетный шов на дефект брюшной стенки) с сохранением пупка. Обычный вариант операции — дупликатура апоневроза в поперечном направлении (метод Мейо).
ВЕНТРАЛЬНЫЕ ГРЫЖИ (послеоперационные). Послеоперационные грыжи могут появиться после аппендэктомии, холецистэктомии и других оперативных вмешательств, особенно если в брюшную полость ставились тампоны. Формы послеоперационных грыж: 1) полушаровидную, с широким основанием и широкими грыжевыми воротами; 2) сплющенную спереди назад вследствие спаек, соединяющих стенки грыжевого мешка и внутренности; 3) типичную, с узкой шейкой и расширенным дном. В генезе развития послеоперационных вентральных грыж играют роль: 1) ранние послеоперационные осложнения (нагноение, эвентрация); 2) дегенеративные изменения апоневроза и мышц; 3) качество регенераторных процессов в ушитой ране (формирование непрочных рубцов).
ЛЕЧЕНИЕ. Большие послеоперационные грыжи лучше оперировать под наркозом, применяя релаксанты, небольшие – под местным обезболиванием. При апоневротической пластике для закрытия дефекта в брюшной стенке проводят простое ушивание краев апоневроза, соединив их путем удваивания, а также подшивают к краям дефекта один или два лоскута, выкроенных из апоневроза. Наиболее распространенные способы апоневротической пластики – методы А. В. Мартынова, Н. 3. Монакова, П. Н. Напалкова, Шампионера, Генриха, Бреннера. При мышечно-апоневротической пластике для закрытия грыжевых ворот используют апоневроз вместе с мышцами. К этой группе пластики относят способы В. П. Вознесенского, К М Сапежко, А. А. Троицкого, а также И. Ф. Сабанеева в модификации Н. 3. Монакова и способ И. В. Габая.
ОСЛОЖНЕНИЯ ГРЫЖ. К осложнениям грыж относятся ущемление, невправимость, воспаление. Ущемление грыжи – внезапное сдавление содержимого грыжевого мешка в грыжевых воротах. При ущемлении в грыже любого органа всегда нарушаются его кровообращение и функция, в зависимости от важности ущемленного органа возникают и общие явления. Различают следующие виды ущемления: эластическое, каловое, смешанное, ретроградное, грыжа Литре – ущемление дивертикула Меккеля в паховой грыже, пристеночное ущемление (грыжа Рихтера). Клиническая картина:-резкая боль в области грыжи или по всему животу, -невправимость грыжи, -напряжение и болезненность грыжевого выпячивания, — отсутствие передачи кашлевого толчка. Ложное ущемление – симптомокомплекс, напоминающий картину ущемления, но вызванный др. острым заболеванием органов брюшной полости (ОКН, панкреонекрозе). ЛЕЧЕНИЕ. Экстренное оперативное . Насильственное вправление ущемленной грыжи недопустимо, поскольку оно может стать мнимым.
Невправимость грыжи заключается в том, что они становятся фиксированы в грыжевом мешке и перестают вправляться в брюшную полость. Возникает данная проблема вследствие развития спаечного процесса, на фоне которого образуются соединительнотканные сращения между стенками грыжевого мешка и его содержимым. В основном невправимыми становятся пупочные и послеоперационные грыжи. При данном осложнении, как правило, изменяется прежняя клиническая картина, к примеру, начинают беспокоить ранее отсутствовавшие тянущие боли в области образования, в ряде случаев иррадиирующие в поясницу. При физикальном осмотре врач отмечает, что выпячивание уже не исчезает ни при принятии пациентом горизонтального положения, ни при лёгком сдавливании грыжи. Постоянная травматизация дислоцированных внутренних органов сопровождается различными реактивными изменениями, страдает крово- и лимфообращение, происходит скопление фибринозного выпота, и, в конце концов, образуются более плотные и обширные сращения, формирующие конгломерат, препятствующий нормальному функционированию задействованных в его образовании анатомических структур. ЛЕЧЕНИЕ только оперативное. Грыжесечение выполняется в плановом порядке, а при подозрении на ущемление производится ургентное хирургическое вмешательство.
Воспаление грыжи возникает остро, сопровождается резкими болями, рвотой, повышением температуры, напряжением и резкой болезненностью в области грыжевого мешка. ЛЕЧЕНИЕ – срочная операция. При флегмоне грыжевого мешка необходимо произвести лапаротомию вдали от флегмонозного участка с наложением кишечного соустья между приводящим и отводящим концами кишки, идущими к ущемляющему кольцу.
источник
|

















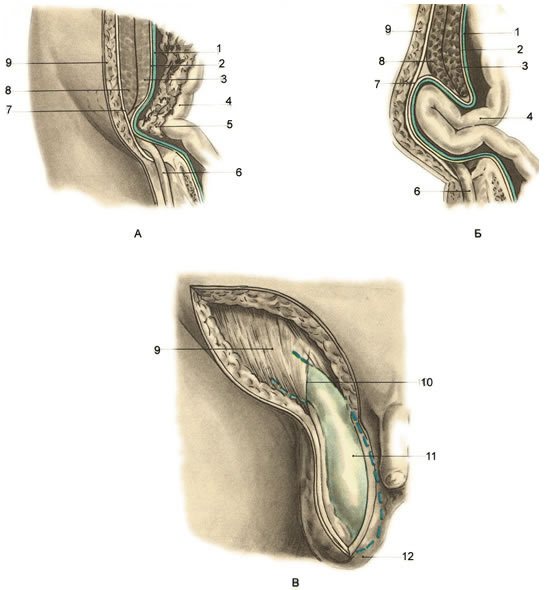 Виды прямых паховых грыж по Н. И. Кукуджанову.
Виды прямых паховых грыж по Н. И. Кукуджанову.