Людей, страдающих заболеваниями спины, интересует вопрос, при каких размерах грыжи позвоночника требуется операция. В последние годы люди все чаще сталкиваются с заболеваниями позвоночника. Причина этого в сидячем, малоподвижном образе жизни, длительной езде в машине, отсутствии физических нагрузок, проблемах с осанкой с детского возраста, сколиозе.
Грыжа позвоночника — это болезнь, при которой из-за смещения позвоночного диска происходит ущемление нервных окончаний, что влечет за собой сильный болевой синдром. Опасна ли спинная грыжа? Да, при отсутствии грамотного лечения в дальнейшем возможен даже паралич конечностей или нижней части тела. Чтобы этого не допустить, при наличии абсолютных показаний к проведению больному обязательно должна быть сделана операция по удалению межпозвоночной грыжи.
Существуют различные методы консервативного лечения, которые помогают эффективно справиться с симптомами этого заболевания и не допустить рецидивов заболевания. Как правило, 95% больных можно вылечить, не прибегая к операции. Выбирая между этими 2 способами лечения, врачи оценивают такой важный фактор, как размер грыжи. Для того чтобы это сделать, используются различные виды обследований:
По результатам такого обследования врачом будет принято решение об оптимальном методе лечения больного.
Размер грыжи, являющийся определяющим фактором при принятии решения об операции, зависит от отдела позвоночника, в котором она локализуется.
Считается, что протрузии в поясничном и грудном отделах размерами до 12 мм подлежат консервативному лечению, и у больного есть шанс избежать операции. А для шейной грыжи размер 7 мм уже критический, в таком случае вероятность того, что будет применен оперативный способ лечения, высокая.
Показания к операции не ограничиваются исключительно размером грыжи, а зависят еще от того, ущемляется ли спинной мозг или нервные окончания. К оперативному вмешательству обращаются еще и тогда, когда длительное лечение с применением различных методик не приносит человеку облегчения и болевой синдром не уменьшается.

У этой операции довольно высокий уровень осложнений (примерно 80% случаев). Еще одной особенностью данной операции является то, что после нее больному предстоит длительный период реабилитации, который может растянуться на несколько лет.
Наиболее распространенная — это грыжа в поясничном отделе позвоночника. Обычно она проявляется:
- сильными болями в ногах;
- онемением конечностей;
- проблемами в мочеполовой системе;
- нарушениями в работе кишечника.
При грыже поясничного отдела позвоночника размером не более 3 мм подразумевается амбулаторное или домашнее лечение, лечебная гимнастика. Она включает в себя комплекс специальных упражнений, нацеленных на укрепление мышечного корсета. С их помощью можно привести в тонус ослабленные мышцы и, наоборот, расслабить зажатые.
Протрузия размером 6–7 мм считается врачами средней и предполагает более сложное амбулаторное лечение. Но оперативное вмешательство в этом случае не требуется.
В случае если протрузия достигает размера 12 мм и более, обычно требуется оперативное вмешательство. Особенно если происходит ущемление нервных корешков, называемых конский хвост. При его сдавливании у больного может развиться паралич нижней части тела. В этом случае операция по удалению грыжи позвоночника — это единственный шанс для больного сохранить или восстановить свою двигательную активность.
Шейная грыжа встречается немного реже, чем грыжа поясничного отдела. Ее симптомами могут выступать:
- головные боли;
- проблемы с памятью;
- скачки артериального давления;
- головокружения;
- боли в конечностях.
При наличии грыжи в шейном отделе у пациента нарушается кровоснабжение мозга, что в дальнейшем может стать причиной инсульта. Поэтому если есть подозрения на наличие протрузий в шейном отделе, необходимо обязательно посетить специалистов и начать лечение как можно раньше.
При размере 2 мм шейная протрузия предусматривает лечение, сочетающее прием медикаментов, массаж и комплекс специальных упражнений. Если размеры ее — 3–4 мм, то лечение необходимо начать как можно раньше, чтобы предотвратить дальнейшее увеличение. Максимальный размер протрузии, при котором допускается консервативное лечение, — 5–6 мм. Если размер ее превышает 6 мм, то больному нужно делать операцию.
При наличии протрузии в грудном отделе позвоночника больного беспокоят боли в груди, между лопаток, в некоторых случаях может развиться сколиоз. Протрузия на этом участке позвоночника размером 1–5 мм считается маленькой, 5–6 мм — средней, 9–12 мм — большой, более 12 мм — происходит выпадение позвонка.
Немедленное оперативное вмешательство показано при наличии грыжи размером 12 мм и более в том случае, если появились признаки ущемления спинного мозга. Если же они отсутствуют, то нужно подбирать из множества доступных методик лечения те, которые подойдут конкретному пациенту и будут эффективны для него.
Сейчас существует множество клиник, предлагающих для этого самые разные методики. Среди них:
- иглоукалывание;
- мануальная терапия;
- курсы лечения гомеопатическими средствами от болей в спине по китайской системе;
- гирудотерапия;
- лазерная терапия.
Главное — правильно подобрать методику лечения исходя из состояния больного, его возраста и клинической картины заболевания в целом.
Для достижения положительного эффекта в лечении межпозвоночной грыжи главное — начинать лечение сразу же после ее обнаружения, не откладывая на потом. Лечебную гимнастику нужно делать все время, чтобы предотвратить возникновение новых очагов и укрепить мышечный тонус в спине.
Необходимо помнить, что если вы после операции и периода восстановления не будете выполнять комплекс упражнений для спины, то ваши шансы на рецидив заболевания очень велики.
источник
Людей, страдающих заболеваниями спины, интересует вопрос, при каких размерах грыжи позвоночника требуется операция.
В последние годы люди все чаще сталкиваются с заболеваниями позвоночника.
Причина этого в сидячем, малоподвижном образе жизни, длительной езде в машине, отсутствии физических нагрузок, проблемах с осанкой с детского возраста, сколиозе.
Грыжа позвоночника — это болезнь, при которой из-за смещения позвоночного диска происходит ущемление нервных окончаний, что влечет за собой сильный болевой синдром.
Опасна ли спинная грыжа? Да, при отсутствии грамотного лечения в дальнейшем возможен даже паралич конечностей или нижней части тела.
Чтобы этого не допустить, при наличии абсолютных показаний к проведению больному обязательно должна быть сделана операция по удалению межпозвоночной грыжи.
Существуют различные методы консервативного лечения, которые помогают эффективно справиться с симптомами этого заболевания и не допустить рецидивов заболевания.
Как правило, 95% больных можно вылечить, не прибегая к операции. Выбирая между этими 2 способами лечения, врачи оценивают такой важный фактор, как размер грыжи.
Для того чтобы это сделать, используются различные виды обследований:
По результатам такого обследования врачом будет принято решение об оптимальном методе лечения больного.
Размер грыжи, являющийся определяющим фактором при принятии решения об операции, зависит от отдела позвоночника, в котором она локализуется.
Считается, что протрузии в поясничном и грудном отделах размерами до 12 мм подлежат консервативному лечению, и у больного есть шанс избежать операции. А для шейной грыжи размер 7 мм уже критический, в таком случае вероятность того, что будет применен оперативный способ лечения, высокая.
Показания к операции не ограничиваются исключительно размером грыжи, а зависят еще от того, ущемляется ли спинной мозг или нервные окончания.
К оперативному вмешательству обращаются еще и тогда, когда длительное лечение с применением различных методик не приносит человеку облегчения и болевой синдром не уменьшается.
Вообще больному нужно стараться как можно дольше обойтись без операции и использовать все возможные способы и методики для того, чтобы вылечиться безоперационным способом.
Пациент должен понимать, что с помощью операции можно удалить существующую грыжу, но не повлиять на причину ее появления.
Высока вероятность того, что спустя некоторое время протрузия появится на другом участке позвоночника.
У этой операции довольно высокий уровень осложнений (примерно 80% случаев). Еще одной особенностью данной операции является то, что после нее больному предстоит длительный период реабилитации, который может растянуться на несколько лет.
Наиболее распространенная — это грыжа в поясничном отделе позвоночника. Обычно она проявляется:
- сильными болями в ногах;
- онемением конечностей;
- проблемами в мочеполовой системе;
- нарушениями в работе кишечника.
При грыже поясничного отдела позвоночника размером не более 3 мм подразумевается амбулаторное или домашнее лечение, лечебная гимнастика.
Она включает в себя комплекс специальных упражнений, нацеленных на укрепление мышечного корсета.
С их помощью можно привести в тонус ослабленные мышцы и, наоборот, расслабить зажатые.
Протрузия размером 6–7 мм считается врачами средней и предполагает более сложное амбулаторное лечение. Но оперативное вмешательство в этом случае не требуется.
В случае если протрузия достигает размера 12 мм и более, обычно требуется оперативное вмешательство. Особенно если происходит ущемление нервных корешков, называемых конский хвост.
При его сдавливании у больного может развиться паралич нижней части тела.
В этом случае операция по удалению грыжи позвоночника — это единственный шанс для больного сохранить или восстановить свою двигательную активность.
Шейная грыжа встречается немного реже, чем грыжа поясничного отдела. Ее симптомами могут выступать:
- головные боли;
- проблемы с памятью;
- скачки артериального давления;
- головокружения;
- боли в конечностях.
При наличии грыжи в шейном отделе у пациента нарушается кровоснабжение мозга, что в дальнейшем может стать причиной инсульта. Поэтому если есть подозрения на наличие протрузий в шейном отделе, необходимо обязательно посетить специалистов и начать лечение как можно раньше.
При размере 2 мм шейная протрузия предусматривает лечение, сочетающее прием медикаментов, массаж и комплекс специальных упражнений.
Если размеры ее — 3–4 мм, то лечение необходимо начать как можно раньше, чтобы предотвратить дальнейшее увеличение. Максимальный размер протрузии, при котором допускается консервативное лечение, — 5–6 мм.
Если размер ее превышает 6 мм, то больному нужно делать операцию.
При наличии протрузии в грудном отделе позвоночника больного беспокоят боли в груди, между лопаток, в некоторых случаях может развиться сколиоз.
Протрузия на этом участке позвоночника размером 1–5 мм считается маленькой, 5–6 мм — средней, 9–12 мм — большой, более 12 мм — происходит выпадение позвонка.
Немедленное оперативное вмешательство показано при наличии грыжи размером 12 мм и более в том случае, если появились признаки ущемления спинного мозга.
Если же они отсутствуют, то нужно подбирать из множества доступных методик лечения те, которые подойдут конкретному пациенту и будут эффективны для него.
Сейчас существует множество клиник, предлагающих для этого самые разные методики. Среди них:
Для достижения положительного эффекта в лечении межпозвоночной грыжи главное — начинать лечение сразу же после ее обнаружения, не откладывая на потом. Лечебную гимнастику нужно делать все время, чтобы предотвратить возникновение новых очагов и укрепить мышечный тонус в спине.
Необходимо помнить, что если вы после операции и периода восстановления не будете выполнять комплекс упражнений для спины, то ваши шансы на рецидив заболевания очень велики.
При постоянных ноющих или «стреляющих» болях в спине, пояснице, шее, которые не проходят достаточно долгое время, следует обратить серьезное внимание на свое здоровье. Возможно, такие боли говорят о наличии у вас межпозвоночной грыжи.
Это неприятное опасное заболевание, требующее оперативного лечения, иначе болезнь может прогрессировать и нанести серьезный урон здоровью и самочувствию человека.
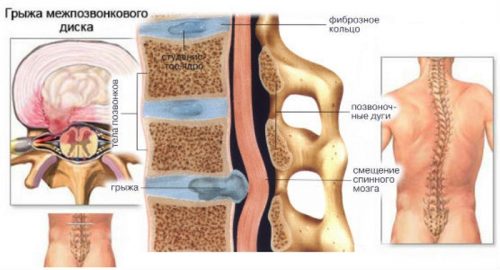
Межпозвоночная грыжа возникает при смещении пульпозного ядра межпозвоночного диска с разрывом фиброзного кольца.
Межпозвоночная грыжа может локализоваться в разных отделах позвоночника. Наиболее часто встречается такая грыжа в пояснично-крестцовом отделе позвоночника.
При этом боль может отдавать в спину, поясницу, бедра, ноги, ступни, ягодицы.
Могут происходить нарушения работы кишечника, мочевого пузыря, у мужчин могут возникнуть проблемы с потенцией.
Реже встречается межпозвонковая грыжа в шейном отделе.
Могут появиться головные боли, возникнуть болевые ощущения в руках и плечах, появляются частые головокружения, нарушаются функции памяти.
При межпозвоночной грыже грудного отдела боль тоже в грудной отдел, в межлопаточную область, может появиться сколиоз.
Межпозвонковая грыжа появляется, как правило, от неудобного рабочего места и неправильного положения во время исполнения профессиональных обязанностей водителей, хирургов, сварщиков и т.д.
Часто деффекты межпозвоночного диска возникают от регулярного поднятия тяжестей.
Опасности межпозвонковой грыжи подвергаются и те, кто получит травму позвоночника вследствие неудачного падения, различные переломы.
Лечение грыжи необходимо начинать как только она обнаружена. Чем больше запустить межпозвоночную грыжу, тем больше времени и сил уйдет на снятие боли. При подозрении межпозвонковой грыжи врач назначает КТ или МРТ.
В основном специалисты рекомендуют в качестве метода диагности межпозвонковой грыжи использовать магнитно-резонансную томографию – она наиболее безопасна для здоровья и предоставляет самые точные данные о локализации грыжи и ее размере.
Межпозвонковую грыжу лечат различными способами: консервативным и хирургическим. Метод лечения определяется размером грыжи позвоночника.
Если смещение только начало происходить, и размер позвоночной грыжи составляет около 2 мм, могут обойтись медикаментозным методом, мануальной терапией, вытяжением позвоночника и т.д.
Средняя по размеру протрузия, например, межпозвоночная грыжа 5 мм тоже лечится безоперационным методом. При крупном размере грыжи позвоночника 8 мм лечение назначают в том числе и хирургическое.
Однако, операционное вмешательство в данном случае – не заключительный этап лечения грыжи позвоночника. После проведения операции больному назначают медикаментозное лечение, массаж, физиотерапевтические процедуры, рекоммендуют санаторное лечение.
Расскажем подробнее о лечении грыжи, исходя из размеров смещения. Размеры межпозвоночной грыжи поясничного и грудного отдела позвоночника подразделяются следующим образом: небольшая протрузия от 1 до 5 мм.
Средней протрузией считается от 6 мм выпячивания межпозвонкового диска, а крупной – больше 9 мм. Размеры грыжи шейного отдела позвоночника: небольшая – 1-2 мм, большая протрузия – 5-6 мм.
Таким образом, необходимость хирургического вмешательства чаще всего определяется исходя из размеров позвоночной грыжи.
Межпозвоночная грыжа поясничного отдела в 3 мм требует амбулоторного лечения, домашнего лечения, подразумевающее вытяжение позвоночника, лечебную гимнастику.
Позвоночная грыжа поясничного отдела 6 мм считается средней, поэтому подразумевает более серьезное амбулоторноелечение с применением дополнительных методов.
Мануальная терапия, физиотерапиевтическое лечение (массаж, ультразвук, вытяжение позвоночника), лечебная физкультура.
Однако, на вопрос, необходима ли операция для лечения межпозвоночной грыжи поясничного отдела 6-7 мм, врачи отвечают, что хирургического вмешательства не требуется.
А вот при межпозвоночной грыже поясничного отдела размером в 12 мм требуется оперативное вмешательство, если появляются симптомы сдавливания спинного мозга и при появлении элементов «конского хвоста».
Межпозвоночная грыжа до 2 мм в шейном отделе позвоночника считается небольшой, для ее лечения предусмотрены мануальные, медикаментозные, физиотерапевтические методы.
Грыжа позвоночника шейного отдела размером 3 мм, как и межпозвонковая грыжа в 4 мм, требует срочного амбулоторного лечения, чтобы избежать дальнейшей травмированности участка. Межпозвонковая грыжа на данном участке в 5-6 мм еще допускает амбулоторное лечение.
А вот при обнаружении межпозвоночной грыжи шейного отдела позвоночника размером выше 6 мм требует срочного оперативного вмешательства.
Независимо от того, какого размера и в каком отделе обнаружена межпозвоночная грыжа, чем скорее начнется лечение, тем лучше.
Если вовремя обнаружить грыжу позвоночника, есть все шансы избавиться от болезни или хотя бы снять симптомы, обеспечивая должный уровень качества жизни. Помимо амбулоторного лечения, эффективно применять народные средства для лечения грыжи.
Но только в качестве дополнения, не заменяя ими консервативное лечение (медикаментозный метод, мануальную и физиотерапию).
Предшественники межпозвоночной грыжи – остеохондроз в запущенной стадии или травмы позвоночного столба.
В зависимости от того, в каком отделе позвоночника локализуется грыжевое выпячивание, возникают такие симптомы: головные боли, онемение верхних или нижних конечностей, ухудшение подвижности в области пораженного диска. В некоторых случаях возникает парез конечностей.
Лечить грыжу межпозвонкового диска возможно консервативным (применение медикаментов, физиопроцедур, массажа и ЛФК) или оперативным путем.
Показания к операции по удалению грыжи: продолжительный болевой синдром, не поддающийся консервативной терапии, большой размер грыжевого выпячивания, которое сдавливает нервные окончания и
Грыжи могут локализоваться в грудном, шейном или поясничном отделе позвоночника.
Независимо от места расположения выпячивания, врачи изначально прибегают к щадящим методам терапии, и только когда испробованы консервативные способы, невролог порекомендует операцию по удалению грыжи.
Делать операцию целесообразно, если применение традиционных методов лечения на протяжении 1,5–2 месяцев не дало положительных результатов и боли продолжают мучить пациента.
Кроме неэффективности консервативной терапии, показанием к операции является большой размер грыжевого выпячивания.
При грыже грудного или поясничного отделов позвоночника делать операцию нужно, если размер протрузии превышает 9 мм.
Показанием для немедленного оперативного вмешательства становится синдром конского хвоста, которому свойственны сильные боли, изменение тактильных ощущений, нарушение рефлекторных функций.
Размер грыжевого выпячивания в грудном и поясничном отделе позвоночника до 5 мм считается маленьким, до 8 мм – средним, свыше этого размера – это большие грыжи, при которых делать операцию целесообразно.
При грыжевом выпячивании в шейном отделе показанием к операции является протрузия, размер которой превышает 6 мм.
Грыжа межпозвонкового диска шейного отдела позвоночника считается маленькой при размерах до 2 мм, средней – до 4 мм, большой – до 6 мм, но даже при таком размере можно обойтись консервативной терапией.
При грыже свыше 6 мм делают операцию. Оперативное вмешательство обязательно и при стенозе позвоночника, даже если размер протрузии маленький или средний.
Как уже говорилось, делать операцию на позвоночнике следует при интенсивной боли, снять которую обычными терапевтическими методами невозможно, при больших размерах грыжевого выпячивания, при нарушении чувствительности и двигательной активности конечностей.
Прежде чем принимать решение к проведению оперативного вмешательства, врач тщательно исследует тот отдел позвоночного столба, в котором произошел разрыв диска с выходом пульпозного ядра.
Чтобы определить месторасположение и размер грыжи, требуется магнитно-резонансная томография.
Этот метод для исследования межпозвонкового диска точный и информативный, но вместе с этим и сложный.
Данный метод позволяет определить размеры и локализацию грыжевого выпячивания и выявить сопутствующие патологические процессы.
Еще одно исследование, которое применяется при протрузии диска, это компьютерная томография. Однако эта методика не столь результативна, как МРТ (возникают погрешности), и менее безопасна для организма пациента.
Если после лечения традиционными методами боли у пациента не прекращаются, происходит дисфункция органов малого таза, а проведенные исследования показали грыжу большого размера – требуется оперативное вмешательство. Существует несколько методов удаления патологического новообразования.
Прежде чем делать операцию пациенту, следует взвешенно и обдуманно подойти к выбору метода удаления грыжевого выпячивания. Иссечение патологического новообразования производится несколькими способами, и все они имеют свои за и против.
Выбор методики зависит от диагноза, истории болезни и предпочтений самого пациента. Не последнюю роль играют финансовое состояние больного.
Но чаще всего боли заставляют пациента соглашаться с врачом, поскольку единственное желание больного – поскорее избавиться от проблемы.
Делать операцию при протрузии диска и грыжевом выпячивании можно несколькими способами. Это:
- дискэктомия;
- микродискэктомия;
- ламинэктомия;
- эндоскопия;
- нуклеопластика.
Каждый из этих методов избавляет пациента от патологии. Боли стихают, и человеку кажется, что уже завтра он может приступать к активной деятельности.
Но после оперативного вмешательства необходима реабилитация.
Кроме того, нужно помнить, что удаление грыжи не обещает 100%-го результата, иногда боли возвращаются, случается рецидив.
Данный метод уже устарел, делать такую операцию приходится в крайних случаях. Вмешательство проходит под общим наркозом – хирург делает разрез в 10 см и иссекает пострадавший диск.
Это недорогой вариант удаления грыжи, который требует антибиотикотерапии и длительной реабилитации. После проведенного вмешательства прооперированный человек пребывает в стационаре две недели.
Полная реабилитация проходит через три месяца.
Плюс этого метода – минимальный процент рецидивов (3%).
Это микрохирургическое вмешательство. Через маленький разрез (до 4 см) хирург при помощи мощного микроскопа грыжевое выпячивание и высвобождает сдавленный нервный корешок. После иссечения новообразования проводится лазерная обработка для регенерации поврежденных тканей диска.
После того как было проведено микрохирургическое иссечение, пациенту разрешено садиться, а реабилитация в этом случае займет не более месяца.
К активной деятельности с физическими нагрузками пациенту разрешается приступать после трехмесячного ношения специального поддерживающего корсета.
Минусы этого метода – рецидивы до 15% за первый послеоперационный год.
Это микрохирургическое вмешательство проводится с использованием эндоскопических инструментов под эпидуральной анестезией. Хирург контролирует собственные действия через монитор, поскольку инструменты оснащены микроскопической камерой.
Разрез делается минимальный (не более 2 см). Это малоинвазивная операция, при которой мышцы и связки остаются неповрежденными. Уже через 1-2 дня после грыжесечения пациента отпускают домой, реабилитация при этом длится меньше месяца.
У этого метода мало недостатков, поэтому он часто используется в хирургии.
Минусы : процент рецидивов – 10%, не все типы грыж подлежат удалению при помощи эндоскопии, и это дорогостоящая операция.
Такое малоинвазивное вмешательство проводится под местной анестезией. Выгляди это так – в нескольких местах поврежденного диска при помощи специальной иглы делают небольшие отверстия.
Через отверстие иглы передается лазерное или радиочастотное излучение, происходит нагрев студенистого вещества внутри диска, под действием которого оно распадается, давление на нервные корешки спадает, и исчезает болевой синдром.
Операция проводится не более часа, через несколько часов после нее пациента отпускают домой, полная реабилитация длится 1,5 месяца.
Операцию дела под общей анестезией – хирург делает разрез до 10 см, через него удаляется часть позвонка, к которому грыжей прижат нервный отросток.
После операции несколько дней проходит реабилитация в стационаре, болевой синдром отступает сразу.
Из рисков выделяют опасность инфицирования и повреждение нервных окончаний.
После операции важен период реабилитации, но это не время для лежания на диване. В этот период нужны занятия лечебной физкультурой, она поможет укрепить мышечный каркас и снизить риск рецидива.
Наш позвоночный столб – это результат миллиардов лет эволюции.
Это сложная конструкция, которая обеспечивает опорную функцию и значительную подвижность.
Каждый из сегментов включает определенное количество позвонков (поэтому каждый из них имеет свой размер), а между ними – межпозвоночные диски, которые в позвоночнике выступают в роли суставов.
Для того чтобы понять возможные причины нарушений структуры диска, необходимо понимать как он устроен.
В самом центре диска находится так называемое студенистое ядро, а по его периферии располагается фиброзное кольцо, плотность которого значительно превышает плотность ядра, т. к. центральная часть диска состоит более чем на 80% из воды. С возрастом этот процент снижается, в результате чего в позвоночнике развиваются дегенеративные процессы.
Также диски выступают в роли своеобразных амортизаторов. При вертикальной нагрузке, поворотах или наклонах студенистое ядро и фиброзное кольцо меняют свою конфигурацию, тем самым снимая нагрузку на костную часть позвоночного столба.
Различные сегменты позвоночника испытывают различную нагрузку. Наиболее «поражаемые» в этом плане шейный и поясничный отделы. Именно в этих сегментах с наибольшей частотой возникают дегенеративные процессы и, как следствие, грыжа межпозвонкового диска.
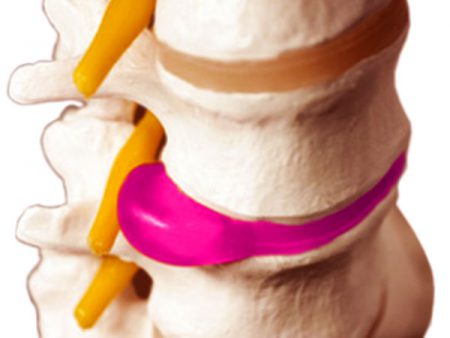
Грыжа – результат дегенеративного заболевания позвоночника – остеохондроза. Это смещение деформированного диска и выход его за пределы позвонков.
Существует 2 варианта грыжи:
- Протрузия – когда пульпозное ядро частично выходит за пределы фиброзного кольца.
- Пролапс – практически полное выпячивание хрящевой части диска за пределы позвонков.
В зависимости от стадии грыжи выделяют и два клинических варианта:
- Давление диска на нервный корешок (2% случаев).
- Нахождение части диска рядом с корешком, без какого-либо на него воздействия (98% случаев).
В редких случаях возможна секвестрация диска – свободное нахождение хрящевой части в просвете спинномозгового канала. Это происходит в результате полного разрыва волокон фиброзного кольца.
В подавляющем большинстве случаев грыжа выходит латерально, т. е. вбок. Но также возможны и задние грыжи – выпячивание диска в просвет позвоночного канала.
Их течение крайне неблагоприятно.
Выделяют и бессимптомные (латентные) грыжи, при которых студенистое ядро проникает в рядом расположенный позвонок – грыжа Шморля.
Возникновению межпозвонковых грыж, как правило, предшествуют те или иные причины. Наиболее значимые из них:
- Генетическая предрасположенность.
- Возраст пациента (старше 40–45 лет).
- Постоянная механическая нагрузка в вертикальном положении (ортостаз).
- Изменение обменных процессов (ухудшение кровоснабжения, снижение содержания жидкости в студенистом ядре и др.).
- Травмы.
- Малоподвижный образ жизни.
Некоторые из этих причин скорректировать невозможно (наследственность, возраст, особенности метаболизма), но часть из них поддается нашему влиянию: питание, образ жизни, травматизм. Результат нашего воздействия может положительно повлиять на течение болезни или даже полностью предотвратить ее появление, главное, вовремя начать профилактику.
Поясничный сегмент позвоночного столба весьма уязвим при вертикальных нагрузках, наклонах вперед и особенно при поднятии тяжести. Именно здесь сосредотачивается наибольшее напряжение всего опорного аппарата. В результате чего, именно поясничные грыжи встречаются наиболее часто.
95% межпозвонковых поясничных грыж приходится на уровень l5-s1 и l4-l5, т. е. грыжа располагается между пятым (последним) поясничным позвонком и первым крестцовым или между 4 и 5 поясничными позвонками. Около 4% приходится на уровень l3-l4 и 1% на другие локализации.
Как правило, болезнь начинается остро. Ее появление провоцируется поднятием тяжести, резким движением или травмой.
Первое проявление – сильная радикулярная (неврогенного происхождения) боль в пояснично-крестцовой области. Она может иррадиировать (отдавать) по задней поверхности ягодицы, бедра и голени, т. е.
по ходу седалищного нерва. Отмечается значительное усиление боли при натуживании или при любой попытке к движению.
При обследовании специалиста характерно выявление специфических симптомов: симптома натяжения (Ласега и Нери).
Возможно появление перемежающейся хромоты, т. е. возникновение слабости и боли при движении на стороне поражения.
Этот симптом возникает в результате наличия проблем с кровообращением, а именно с венозным оттоком.
При этом важным отличительным признаком является то, что кровоток в нижних конечностях не нарушен.
Больной принимает для себя вынужденное положение – позу, в которой ему наиболее комфортно и которая доставляет минимум неприятных ощущений. Для грыжи пояснично-крестцового отдела это лежа или сидя с согнутыми ногами.
Для локализации в области l5 – s1 или l4-l5 характерно рецидивирующее (повторяющееся) течение, особенно при начальных стадиях заболевания, когда операция еще не показана.
Заподозрить грыжу в поясничном отделе только по клинике не составляет больших трудностей для опытного невропатолога.
Однако диагноз с точкой можно поставить при наличии рентгеновских снимков с обязательным вовлечением позвонков с l4 по s1, результатов КТ или МРТ.
Высокоинформативным является и УЗИ.
С помощью данных инструментальных методов мы определим размер выпячивания, точную его локализацию (l4-l5 или l5-s1), наличие и степень сдавления спинного мозга или нервного корешка.
Именно размер сдавливающей части диска является одним из определяющих показаний к проведению операции.
Операция при пояснично-крестцовых выпячиваниях весьма травматичное вмешательство, которое требует долгой реабилитации. Вследствие этого, список показаний к операции весьма ограничен:
- Неэффективность продолжительного и упорного консервативного лечения (в течение 2–3 месяцев).
- Обнаружение на снимках КТ образования больших размеров области l4-l5 или l5-s1, сдавливающего нервный корешок и вызывающего сильнейшие радикулярные боли, не купирующиеся противовоспалительными препаратами.
- Наличие постороннего образования, превышающего размер 0,6 см и сдавливающего спинной мозг.
- Наличие синдрома сдавления конского хвоста (паралич нижних конечностей).
Грыжи этой локализации встречаются намного реже, чем в области с l4 по s1.
В шейном сегменте основная нагрузка приходится на нижний отдел. Поэтому грыжи чаще возникают между c5-c6 и c6-c7.
Наиболее частой причиной выпячивания в шейном отделе является «хластовая» травма (быстрое сгибание и разгибание головы), нередкая при ДТП.
Болезнь начинается с острой боли в шейной области с иррадиацией в руку и плечо на стороне поражения. Боль усиливается при наклонах и поворотах шеи.
Возможно наличие симптомов повреждения спинного мозга (при задней грыже).
На поздних стадиях заболевания характерно наличие мышечной слабости и атрофии (уменьшение мышц в размере) плечевого пояса.
В отличие от грыж в области с l4 по s1 интенсивность боли и их иррадиация в шейном отделе намного ниже.
Размер грыжевого выпячивания в данном случае несущественный: от 0,7 до 5 мм. Иногда их даже не обнаруживают в ходе инструментальных исследований вследствие столь малых размеров.
Грыжи поясничного и шейного отделов позвоночника значительно снижают качество жизни. Важно вовремя начать терапию предварительно проконсультировавшись с опытным невропатологом.
Но лучше своевременно заняться профилактикой, которая включает в себя:
- Ведение активного образа жизни.
- Не поднимать тяжести, не работать длительно в наклон.
- Укрепление мышечного аппарата спины.
Чем раньше заняться профилактикой, тем ниже процент развития дегенеративных заболеваний позвоночника.
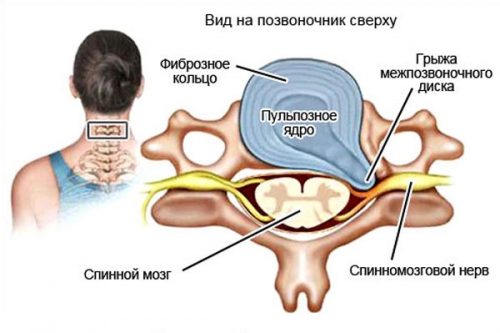
Межпозвоночная грыжа – это патология, при которой происходит выпячивание пульпозного ядра межпозвоночного диска через трещинки в его фиброзном кольце.
Выпячивание происходит, как правило, в заднюю и боковые стороны, что приводит к сдавливанию нервных корешков или спинного мозга с развитием стойких неврологических симптомов: болей, нарушения движений, чувствительности, проблемы с функцией дефекации и мочеиспускания.
Межпозвоночная грыжа встречается в подавляющем большинстве случаев в поясничном отделе позвоночника, реже – в шейном и крайне редко — в грудном.
Межпозвоночные грыжи – явление довольно частое, зачастую протекающее вообще бессимптомно. Существует также множество методик безоперационного лечения грыж дисков (которое, конечно, не избавляет от грыжи, но довольно эффективно и надолго снимает симптомы).
Считается, что только в 10% случаев межпозвоночных грыж предлагается операция. Операции на позвоночнике – это всегда большой риск и мало гарантий.
Позвоночник – сложная структура, каждый морфологический компонент в ней очень важен, и удаление диска естественно нарушает биомеханику и основные функции позвоночника.
Поэтому в случае данной патологии операция предлагается только тогда, когда никакими другими методами не удается устранить симптомы, мучающие пациента. Причем единого мнения среди врачей относительно показаний для такой операции до сих пор нет.
В настоящее время считается, что размеры грыжи не влияют на выбор метода лечения, это лишь дополнительный фактор в принятии решения об операции (чем больше размеры грыжи при наличии симптомов, тем более хирурги склоняются к оперативному лечению).
Основные показания для удаления позвоночной грыжи – это выраженность клинических симптомов.
- В случае нарушения функции органов малого таза (недержание или задержка мочи и кала). Это симптомы сдавления конского хвоста спинного мозга, операция в данном случае проводится экстренно.
- Выраженный болевой синдром, не поддающийся купированию в течение 1,5-2 месяцев, иногда требующий применения наркотических аналгетиков.
- Болевой синдром, нарастающий по интенсивности, несмотря на консервативное лечение.
- Мышечная слабость, нарушение движений в одной или обеих ногах.
- Секвестрированная грыжа диска (то есть полное выпадение фрагмента диска или пульпозного ядра). В данном случае операция предлагается даже при не очень выраженных симптомах.
Открытая классическая дискэктомия проводится под общим наркозом.
Разрез кожи над пораженным сегментом позвоночного столба – не менее 7-9 см. Широко отодвигаются мышцы, рассекается желтая связка, покрывающая позвоночник снаружи.
Для лучшего доступа производится ламинэктомия – удаление части дуги позвонка.
Кроме удаления диска производится частичное иссечение отростков позвонков. На месте удаленного диска развивается неподвижное соединительнотканное соединение позвонков.
Иногда для стабилизации позвонков на место удаленного диска устанавливается имплантат (искусственный титановый или костный, взятый из гребня подвздошной кости пациента). С этой же целью при нестабильности участка позвоночника возможно соединение нескольких позвонков металлическими пластинами.
Открытая дискэктомия длится около 2-х часов, затем пациент в течение суток вынужден лежать на спине. Сидеть не разрешается в течение 3-х недель.
Открытая дискэктомия – довольно травматичная операция, требующая длительного периода восстановления и реабилитации. В настоящее время применяется редко.
Однако в некоторых случаях это единственный метод лечения (в случаях грыж больших размеров, секвестирования диска, сужения канала спинного мозга и некоторых других осложнениях).
Также считается, что открытая дискэктомия является самым надежным методом и дает наименьшее количество рецидивов.
Кроме того, этот метод не требует дорогостоящего оборудования и может быть выполнен в любом нейрохирургическом отделении.
Микродискэктомия. Это менее травматичная операция, выполняется с помощью специальных микрохирургических инструментов под ультразвуковым или рентгенологическим контролем.
Операционный разрез в данном случае небольшой -3-4 см. Тщательно отодвигаются мышцы, «выкусывается» небольшой участок желтой связки и затем непосредственно удаляется грыжа или часть диска.
При этом методе операции почти все межпозвоночные суставы, мышцы и связки остаются интактными, поэтому биомеханика позвонков практически не нарушается.
Эндоскопическая дискэктомия. Все этапы и принципы операции те же. Отличие в том, что проводится операция через еще меньший разрез (1,5-2 см) с помощью специального эндоскопического прибора. Все манипуляции хирург проводит под визуальным контролем монитора.
Малоинвазивные дискэктомии имеют много преимуществ:
- Операция может проводиться под эпидуральной или даже местной анестезией.
- Не требуется длительный постельный режим и долгая реабилитация.
- Сроки стационарного лечения – 3-5 дней. В некоторых клиниках операция проводится амбулаторно.
- Трудоспособность восстанавливается через 2 недели.
Перкутанная дискэктомия (нуклеопластка) проводится при небольших грыжах без разрыва фиброзного кольца (в 10-15% всех грыж). Проводится в амбулаторных условиях под местной анестезией.
Под рентгенологическим контролем в центр диска вводится специальная канюля, через нее к ядру подводится электрод с лазерным излучением или холодной плазмой.
Они разрушают часть пульпозного ядра, уменьшая размеры грыжи и снижая давление внутри диска.
Для установления диагноза межпозвоночной грыжи, определения ее точных размеров и локализации используется метод МРТ позвоночника.
Непосредственно перед операцией пациент проходит обследование:
- Общий анализ крови.
- Общий анализ мочи
- Коагулограмма.
- Биохимический анализ.
- Рентгенография легких.
- Исследование на маркеры инфекционных заболеваний.
- Осмотр терапевта.
Противопоказана операция при:
- Острых инфекционных заболеваниях.
- Декомпенсированных хронических заболеваниях.
- Беременности.
- Нарушении свертывающей системы крови.
За 8 часов до операции запрещается есть и пить.
После открытой дискэктомии назначается строгий постельный режим не менее чем на сутки. Через сутки удаляется дренаж. При необходимости назначаются обезболивающие препараты и антибиотики.
В течение 3-х недель не разрешается сидеть, наклоняться, поднимать тяжести. Ходить рекомендуется в специальном поясничном корсете.
После микрохирургических операций вставать можно уже через несколько часов, через несколько дней пациент возвращается к обычным физическим нагрузкам.
Однако подъемы тяжестей и сгибания позвоночника все же рекомендовано ограничить в течение 4-6 недель. На этот же срок рекомендовано сделать перерыв в вождении автомобиля.
Женщинам не рекомендуется беременеть в течение полугода после операции.
Возможные осложнения после операции:
- Кровотечение.
- Инфицирование раны и спинномозговых оболочек.
- Повреждение спинномозговых оболочек, с истечением цереброспинальной жидкости.
- Повреждение нервного корешка или спинного мозга.
- Рецидив грыжи межпозвоночного диска.
К сожалению, по статистике, операция эффективна только в 80-85% случаев. Причины рецидива болевого синдрома после операции могут быть самыми разными:
- Неполное удаление грыжи при микрохирургической технике.
- Возникновение грыжи в другом диске из-за усиления нагрузки на него после удаления соседнего.
- Причина болей изначально была не в грыже диска.
При возникновении острой картины сдавления нервных корешков или спинного мозга такой вопрос, как правило, не стоит. В этом случае операция должна быть проведена как можно раньше, чтобы избежать необратимых изменений.
Сомнения могут возникнуть у пациента при длительном болевом синдроме. Конечно, операция – это риск и крайняя мера. Подавляющее число больных боятся операции и стараются ее оттянуть как можно дольше.
Если же проведено несколько курсов лечения, прошло 1,5-2 месяца, а боли не уходят – предлагается операция.
Что важно знать на этапе принятия решения о согласии или несогласии на нее?
- Четких единых критериев для показаний к удалению грыжи оперативным путем нет. То есть основным критерием будет субъективное восприятие боли каждым пациентом («можешь терпеть боль – терпи, не можешь – оперируйся»).
- Лучше проконсультироваться у нескольких врачей, желательно из разных клинических школ. При суммировании их мнений приходим к собственному решению.
- При наличии симптомов сдавления нервных корешков (мышечной слабости, онемения) решение нужно принять в срок до 6 месяцев. Считается, что после этого срока операция уже не решит эти проблемы.
- Если возникают сомнения о стоимости операции, нужно принять тот факт, что затраты на длительное консервативное лечение могут намного превысить затраты на операцию.
- Очень важно найти в интернете отзывы тех людей, которые уже перенесли эту операцию, лучше пообщаться с ними в личной переписке. В основном отзывы пациентов, перенесших удаление межпозвоночной грыжи, положительные. Ведь в 80-90 % случаев эта операция действительно эффективна.
Наиболее хорошие отзывы об малоинвазивных методах: микродискэктомии, эндоскопической дискэктомии или лазерном удалении грыжи.
Такая операция на позвоночнике оказывается малоболезненной и не такой страшной процедурой, как казалась.
Боли уходят в течение нескольких дней, не надо соблюдать постельный режим, требуются только некоторые ограничения в нагрузках на позвоночник.
Существует мнение, что после операции на позвоночнике человек становится инвалидом. Это не так. Ведь операция по удалению грыжи диска в большинстве случаев выполняет свою цель – вылечить человека и вернуть его к выполнению обычной нагрузки.
Больничный лист после удаления грыжи продлевается до 1,5-2 месяцев. При благоприятном течении пациент возвращается к работе.
Если же работа связана с тяжелым физическим трудом (поднятие тяжестей, работа с лопатой, монотонные сгибания-разгибания спины), таким пациентам лист нетрудоспособности может быть продлен до 4-х месяцев или же через комиссию ВК выдается справка на легкий труд.
На комиссию для назначения инвалидности пациент направляется только в случае отсутствия эффекта от операции: при сохраняющемся болевом синдроме, неврологических нарушениях функций.
Дискэктомию могут сделать бесплатно по полису ОМС в любом нейрохирургическом отделении.
При желании можно прооперироваться в частной клинике, выбрав врача, согласовав метод операции.
Стоимость операций по удалению грыжи диска в разных клиниках колеблется от 30 до 120 тыс рублей.
источник
Предшественники межпозвоночной грыжи – остеохондроз в запущенной стадии или травмы позвоночного столба. В зависимости от того, в каком отделе позвоночника локализуется грыжевое выпячивание, возникают такие симптомы: головные боли, онемение верхних или нижних конечностей, ухудшение подвижности в области пораженного диска. В некоторых случаях возникает парез конечностей.
Лечить грыжу межпозвонкового диска возможно консервативным (применение медикаментов, физиопроцедур, массажа и ЛФК) или оперативным путем. Показания к операции по удалению грыжи: продолжительный болевой синдром, не поддающийся консервативной терапии, большой размер грыжевого выпячивания, которое сдавливает нервные окончания и
Грыжи могут локализоваться в грудном, шейном или поясничном отделе позвоночника. Независимо от места расположения выпячивания, врачи изначально прибегают к щадящим методам терапии, и только когда испробованы консервативные способы, невролог порекомендует операцию по удалению грыжи. Делать операцию целесообразно, если применение традиционных методов лечения на протяжении 1,5–2 месяцев не дало положительных результатов и боли продолжают мучить пациента.
Кроме неэффективности консервативной терапии, показанием к операции является большой размер грыжевого выпячивания. При грыже грудного или поясничного отделов позвоночника делать операцию нужно, если размер протрузии превышает 9 мм. Показанием для немедленного оперативного вмешательства становится синдром конского хвоста, которому свойственны сильные боли, изменение тактильных ощущений, нарушение рефлекторных функций.
Размер грыжевого выпячивания в грудном и поясничном отделе позвоночника до 5 мм считается маленьким, до 8 мм – средним, свыше этого размера – это большие грыжи, при которых делать операцию целесообразно.
При грыжевом выпячивании в шейном отделе показанием к операции является протрузия, размер которой превышает 6 мм. Грыжа межпозвонкового диска шейного отдела позвоночника считается маленькой при размерах до 2 мм, средней – до 4 мм, большой – до 6 мм, но даже при таком размере можно обойтись консервативной терапией. При грыже свыше 6 мм делают операцию. Оперативное вмешательство обязательно и при стенозе позвоночника, даже если размер протрузии маленький или средний.
Как уже говорилось, делать операцию на позвоночнике следует при интенсивной боли, снять которую обычными терапевтическими методами невозможно, при больших размерах грыжевого выпячивания, при нарушении чувствительности и двигательной активности конечностей.
Прежде чем принимать решение к проведению оперативного вмешательства, врач тщательно исследует тот отдел позвоночного столба, в котором произошел разрыв диска с выходом пульпозного ядра.
Чтобы определить месторасположение и размер грыжи, требуется магнитно-резонансная томография. Этот метод для исследования межпозвонкового диска точный и информативный, но вместе с этим и сложный. Данный метод позволяет определить размеры и локализацию грыжевого выпячивания и выявить сопутствующие патологические процессы.
Еще одно исследование, которое применяется при протрузии диска, это компьютерная томография. Однако эта методика не столь результативна, как МРТ (возникают погрешности), и менее безопасна для организма пациента.
Если после лечения традиционными методами боли у пациента не прекращаются, происходит дисфункция органов малого таза, а проведенные исследования показали грыжу большого размера – требуется оперативное вмешательство. Существует несколько методов удаления патологического новообразования.
Прежде чем делать операцию пациенту, следует взвешенно и обдуманно подойти к выбору метода удаления грыжевого выпячивания. Иссечение патологического новообразования производится несколькими способами, и все они имеют свои за и против. Выбор методики зависит от диагноза, истории болезни и предпочтений самого пациента. Не последнюю роль играют финансовое состояние больного. Но чаще всего боли заставляют пациента соглашаться с врачом, поскольку единственное желание больного – поскорее избавиться от проблемы.
Делать операцию при протрузии диска и грыжевом выпячивании можно несколькими способами. Это:
- дискэктомия;
- микродискэктомия;
- ламинэктомия;
- эндоскопия;
- нуклеопластика.
Каждый из этих методов избавляет пациента от патологии. Боли стихают, и человеку кажется, что уже завтра он может приступать к активной деятельности. Но после оперативного вмешательства необходима реабилитация. Кроме того, нужно помнить, что удаление грыжи не обещает 100%-го результата, иногда боли возвращаются, случается рецидив.
Данный метод уже устарел, делать такую операцию приходится в крайних случаях. Вмешательство проходит под общим наркозом – хирург делает разрез в 10 см и иссекает пострадавший диск. Это недорогой вариант удаления грыжи, который требует антибиотикотерапии и длительной реабилитации. После проведенного вмешательства прооперированный человек пребывает в стационаре две недели. Полная реабилитация проходит через три месяца.
Плюс этого метода – минимальный процент рецидивов (3%).
Это микрохирургическое вмешательство. Через маленький разрез (до 4 см) хирург при помощи мощного микроскопа грыжевое выпячивание и высвобождает сдавленный нервный корешок. После иссечения новообразования проводится лазерная обработка для регенерации поврежденных тканей диска.
После того как было проведено микрохирургическое иссечение, пациенту разрешено садиться, а реабилитация в этом случае займет не более месяца. К активной деятельности с физическими нагрузками пациенту разрешается приступать после трехмесячного ношения специального поддерживающего корсета. Минусы этого метода – рецидивы до 15% за первый послеоперационный год.
Это микрохирургическое вмешательство проводится с использованием эндоскопических инструментов под эпидуральной анестезией. Хирург контролирует собственные действия через монитор, поскольку инструменты оснащены микроскопической камерой. Разрез делается минимальный (не более 2 см). Это малоинвазивная операция, при которой мышцы и связки остаются неповрежденными. Уже через 1-2 дня после грыжесечения пациента отпускают домой, реабилитация при этом длится меньше месяца. У этого метода мало недостатков, поэтому он часто используется в хирургии.
Минусы : процент рецидивов – 10%, не все типы грыж подлежат удалению при помощи эндоскопии, и это дорогостоящая операция.
Такое малоинвазивное вмешательство проводится под местной анестезией. Выгляди это так – в нескольких местах поврежденного диска при помощи специальной иглы делают небольшие отверстия. Через отверстие иглы передается лазерное или радиочастотное излучение, происходит нагрев студенистого вещества внутри диска, под действием которого оно распадается, давление на нервные корешки спадает, и исчезает болевой синдром.
Операция проводится не более часа, через несколько часов после нее пациента отпускают домой, полная реабилитация длится 1,5 месяца.
Операцию дела под общей анестезией – хирург делает разрез до 10 см, через него удаляется часть позвонка, к которому грыжей прижат нервный отросток. После операции несколько дней проходит реабилитация в стационаре, болевой синдром отступает сразу. Из рисков выделяют опасность инфицирования и повреждение нервных окончаний.
После операции важен период реабилитации, но это не время для лежания на диване. В этот период нужны занятия лечебной физкультурой, она поможет укрепить мышечный каркас и снизить риск рецидива.
источник
При постоянных ноющих или «стреляющих» болях в спине, пояснице, шее, которые не проходят достаточно долгое время, следует обратить серьезное внимание на свое здоровье. Возможно, такие боли говорят о наличии у вас межпозвоночной грыжи. Это неприятное опасное заболевание, требующее оперативного лечения, иначе болезнь может прогрессировать и нанести серьезный урон здоровью и самочувствию человека. Межпозвоночная грыжа возникает при смещении пульпозного ядра межпозвоночного диска с разрывом фиброзного кольца.
Межпозвоночная грыжа может локализоваться в разных отделах позвоночника. Наиболее часто встречается такая грыжа в пояснично-крестцовом отделе позвоночника. При этом боль может отдавать в спину, поясницу, бедра, ноги, ступни, ягодицы. Могут происходить нарушения работы кишечника, мочевого пузыря, у мужчин могут возникнуть проблемы с потенцией.
Реже встречается межпозвонковая грыжа в шейном отделе. Могут появиться головные боли, возникнуть болевые ощущения в руках и плечах, появляются частые головокружения, нарушаются функции памяти. При межпозвоночной грыже грудного отдела боль тоже в грудной отдел, в межлопаточную область, может появиться сколиоз.
Межпозвонковая грыжа появляется, как правило, от неудобного рабочего места и неправильного положения во время исполнения профессиональных обязанностей водителей, хирургов, сварщиков и т.д. Часто деффекты межпозвоночного диска возникают от регулярного поднятия тяжестей. Опасности межпозвонковой грыжи подвергаются и те, кто получит травму позвоночника вследствие неудачного падения, различные переломы.
Лечение грыжи необходимо начинать как только она обнаружена. Чем больше запустить межпозвоночную грыжу, тем больше времени и сил уйдет на снятие боли. При подозрении межпозвонковой грыжи врач назначает КТ или МРТ. В основном специалисты рекомендуют в качестве метода диагности межпозвонковой грыжи использовать магнитно-резонансную томографию – она наиболее безопасна для здоровья и предоставляет самые точные данные о локализации грыжи и ее размере.
Межпозвонковую грыжу лечат различными способами: консервативным и хирургическим. Метод лечения определяется размером грыжи позвоночника. Если смещение только начало происходить, и размер позвоночной грыжи составляет около 2 мм, могут обойтись медикаментозным методом, мануальной терапией, вытяжением позвоночника и т.д. Средняя по размеру протрузия, например, межпозвоночная грыжа 5 мм тоже лечится безоперационным методом. При крупном размере грыжи позвоночника 8 мм лечение назначают в том числе и хирургическое. Однако, операционное вмешательство в данном случае – не заключительный этап лечения грыжи позвоночника. После проведения операции больному назначают медикаментозное лечение, массаж, физиотерапевтические процедуры, рекоммендуют санаторное лечение.
Расскажем подробнее о лечении грыжи, исходя из размеров смещения. Размеры межпозвоночной грыжи поясничного и грудного отдела позвоночника подразделяются следующим образом: небольшая протрузия от 1 до 5 мм. Средней протрузией считается от 6 мм выпячивания межпозвонкового диска, а крупной – больше 9 мм. Размеры грыжи шейного отдела позвоночника: небольшая – 1-2 мм, большая протрузия – 5-6 мм. Таким образом, необходимость хирургического вмешательства чаще всего определяется исходя из размеров позвоночной грыжи.
Межпозвоночная грыжа поясничного отдела в 3 мм требует амбулоторного лечения, домашнего лечения, подразумевающее вытяжение позвоночника, лечебную гимнастику.
Позвоночная грыжа поясничного отдела 6 мм считается средней, поэтому подразумевает более серьезное амбулоторноелечение с применением дополнительных методов. Мануальная терапия, физиотерапиевтическое лечение (массаж, ультразвук, вытяжение позвоночника), лечебная физкультура. Однако, на вопрос, необходима ли операция для лечения межпозвоночной грыжи поясничного отдела 6-7 мм, врачи отвечают, что хирургического вмешательства не требуется.
А вот при межпозвоночной грыже поясничного отдела размером в 12 мм требуется оперативное вмешательство, если появляются симптомы сдавливания спинного мозга и при появлении элементов «конского хвоста».
Межпозвоночная грыжа до 2 мм в шейном отделе позвоночника считается небольшой, для ее лечения предусмотрены мануальные, медикаментозные, физиотерапевтические методы. Грыжа позвоночника шейного отдела размером 3 мм, как и межпозвонковая грыжа в 4 мм, требует срочного амбулоторного лечения, чтобы избежать дальнейшей травмированности участка. Межпозвонковая грыжа на данном участке в 5-6 мм еще допускает амбулоторное лечение. А вот при обнаружении межпозвоночной грыжи шейного отдела позвоночника размером выше 6 мм требует срочного оперативного вмешательства.
Независимо от того, какого размера и в каком отделе обнаружена межпозвоночная грыжа, чем скорее начнется лечение, тем лучше. Если вовремя обнаружить грыжу позвоночника, есть все шансы избавиться от болезни или хотя бы снять симптомы, обеспечивая должный уровень качества жизни. Помимо амбулоторного лечения, эффективно применять народные средства для лечения грыжи. Но только в качестве дополнения, не заменяя ими консервативное лечение (медикаментозный метод, мануальную и физиотерапию).
| Размеры межпозвоночной грыжи | ||
| Тяжелая работа или тренировка в спортзале | Образование большого количества молочной кислоты в мышцах. Именно это вещество и вызывает болезненные ощущения. | Боли возникают на следующее утро после интенсивной физической нагрузки. Неприятные ощущения усиливаются при движениях руками и поворотах головы. Такая боль в шее и плечах проходит через несколько дней. |
| Переохлаждение | Развитие невралгии – боли в области иннервации затылочных нервов. | Обычно у человека болит под ухом на шее и в затылке. В большинстве случаев невралгия затылочного нерва имеет одностороннюю локализацию. Это значит, что болезненные ощущения появляются лишь с одной стороны. |
| Психосоматика | Образование мышечных блоков – спастических сокращений мышц шеи и плечевого пояса. | У человека болит шея без видимой на то причины. При полноценном обследовании врачам не удается обнаружить признаков поражения позвоночника или заболеваний внутренних органов. |
| Патологическая биомеханика плечевого пояса | Нарушение нормального функционирования мышц пояса верхней конечности. Перенапряжение и спазм трапециевидной мышцы. | Легкое нарушение подвижности в плечах и шейном отделе позвоночника. Ноющие боли, которые усиливаются после длительного сидения в одной и той же позе или выполнения физической работы. |
| Шейный остеохондроз | Появление патологических изменений в одном или нескольких позвоночно-двигательных сегментах. Нарушение подвижности позвоночника, развитие миофасциальных болевых синдромов и защемление спинномозговых корешков. | Боли, парестезии и двигательные нарушения в шейной области, которые распространяются на затылок и верхние конечности.
Обнарушение характерных изменений позвоночника на МРТ и рентгенограммах (остеофиты, уменьшение расстояния между позвонками, признаки поражения межпозвоночных суставов). |
| Шейно-плечевой радикулит | Развитие воспалительного процесса в нервах, формирующих плечевое сплетение. | Односторонняя острая боль, которая иррадиирует в верхнюю конечность. Больной жалуется на чувство жжения и онемения в затылке и руке. Неприятные симптомы возникают после переохлаждения или тяжелой физической работы. |
| Острый тиреоидит | Формирование воспалительных или гнойных очагов в щитовидной железе с последующим развитием болевого синдрома. | Резкая боль и припухлость в области щитовидки. При пальпации можно нащупать увеличенную, болезненную, узловатую щитовидную железу. |
| Простудные и инфекционные заболевания | Воспаление слизистой оболочки глотки, гортани, трахеи вследствие вдыхания холодного воздуха или под действием инфекционных факторов. | Появление болей и першения в горле, головная боль, насморк, повышение температуры тела. Общая слабость, апатия, снижение трудоспособности. |
| Ожоги глотки или пищевода | Воздействие на слизистую химических веществ, высоких или низких температур с дальнейшим развитием воспалительного процесса. | Сильные боли по ходу пищевода, которые усиливаются при глотании. |
| Головные боли напряжения | Постоянное перенапряжение мышц плечевого пояса, частые стрессы, депрессия. | Ноющие диффузные боли в голове, иррадиирующие в шейную область. |
| Субарахноидальное кровоизлияние | Раздражение оболочек головного мозга излившейся в субарахноидальное пространство кровью. | Резкая боль в затылке, напоминающая удар по голове. |
| Рассеянный склероз | Поражение миелиновых волокон головного и спинного мозга с дальнейшим развитием неврологической симптоматики. | Внезапная боль в шее, иррадиирующая в позвоночник. Сам больной описывает свои ощущения как «удар током». |
| Опухоли позвоночника, легких, органов шеи | Сдавление тканей, нервов или органов злокачественным новообразованием. | Ноющие боли, которые сохраняются на протяжении долгого времени. При опухолях глотки или пищевода человек может испытывать трудности при глотании пищи. |
| Воспаление лимфатических узлов | Развитие воспалительного процесса в лимфоузлах в ответ на проникновение инфекции, переохлаждение и т.д. | Болезненные ощущения по бокам шеи. При пальпации вдоль грудино-ключично-сосцевидной мышцы можно нащупать увеличенные и болезненные лимфатические узлы. |
Если у вас болит шея после тренировки, физической нагрузки или длительной монотонной работы – виной тому мышечное перенапряжение. Интенсивная физическая активность приводит к образованию молочной кислоты, которая и вызывает сильные боли. Как правило, неприятные ощущения полностью исчезают через 3-4 дня.
Боль в шее, которая отдает в ухо, может появляться после переохлаждения. Из-за действия низкой температуры у человека развивается невралгия затылочного нерва. Для патологии характерны приступообразные, стреляющие, жгучие боли в затылке. Патологический процесс может быть односторонним или двухсторонним.
Совет! Некоторые люди жалуются на то, что у них болит шея после сна. Причиной этого может быть неправильный выбор подушки. Однако болезненные ощущения могут указывать и на шейный остеохондроз. Поэтому если у вас болит шея после сна, первое, что нужно делать – это менять подушку. Если болевой синдром не исчезает – нужно идти к травматологу или врачу-вертебрологу.
Если у вас постоянно, без видимой причины болит шея – это может быть связано с психосоматикой. Мышечные блоки могут возникать из-за подавляемых эмоций, упрямства, одностороннего образа мышления. У людей с психосоматическими цервикалгиями регулярно болят и тянут мышцы шеи, но врачи не могут обнаружить причину этого явления даже после тщательного обследования.
Примечательно, что последние научные исследования установили взаимосвязь между особенностями личности и появлением вертеброгенных цервикалгий. Как выяснилось, повышенная тревожность и агрессивность способствуют развитию шейного остеохондроза. Обнаруженную взаимосвязь можно использовать для более эффективного лечения вертеброгенных болей в плечах и шее у людей с неврозами и неврозоподобными заболеваниями.
Причиной того, что у вас болит шея и плечи, может быть неправильная работа мышц плечевого пояса. Функциональная слабость дельтовидной и перегрузка трапециевидной мышцы ведет к появлению миофасциальных триггерных пунктов, которые и вызывают развитие болевого синдрома. Поначалу у человека всего лишь болят мышцы шеи, однако со временем у него развиваются органические изменения в позвоночнике.
Факт! Неправильное распределение нагрузки на мышцы плечевого пояса является частой причиной цервикалгий. Для успешного лечения боли в шее и плечах необходимо устранить причину данной патологии, то есть восстановить нормальную биомеханику в поясе верхних конечностей. Чтобы добиться этого, нужно внимательно следить за осанкой и выполнять специальные упражнения.
Постоянно болит шея и позвоночник между лопатками? Это может быть сигналом того, что у вас начал развиваться остеохондроз шейного отдела позвоночника. Для данной патологии характерно постепенное разрушение ядер межпозвоночных дисков с последующим развитием протрузий, грыж, спондилоартроза и шейного спондилеза.
Характерные признаки остеохондроза:
- боли в мышцах шеи и воротниковой зоны;
- ощущение онемения в затылке;
- ограничение подвижности в шейном отделе позвоночника;
- чувствительные нарушения в верхней конечности;
- легкая слабость в руках;
- частые головокружения и головные боли.
У человека с остеохондрозом не только болит позвоночник в области шеи. Вследствие рефлекторного мышечного напряжения у него нередко развиваются миофасциальные болевые синдромы. Для них характерно появление болей, парестезий и чувства онемения в мышцах спины, плечевого пояса и верхней конечности.
На начальных стадиях остеохондроз можно выявить лишь с помощью МРТ. Позже диагностировать патологию можно и благодаря рентгенографии. На рентгенограммах шейного отдела позвоночника становятся заметными уменьшение расстояния между позвонками, патологические изменения в фасеточных суставах, остеофитоз.
Любопытно! Некоторые люди жалуются: «не могу повернуть шею из-за сильной боли, которая появилась после резкого поднятия тяжести». Подобное явление указывает на образование грыжи межпозвоночного диска. Причиной боли в спине, шее и верхней конечности является защемление одного из нервных корешков, выходящих из спинного мозга.
Для заболевания характерно воспаление спинномозговых нервов, участвующих в образовании плечевого сплетения. Причиной воспалительного процесса может быть острая интоксикация, переохлаждение, защемление нервного корешка спазмированными мышцами, межпозвоночными грыжами или остеофитами.
У людей с радикулитом сильно болит шея, затылок, плечо и даже верхняя конечность. Болезненные ощущения возникают остро и имеют жгучий характер. Многие люди жалуются на чувство онемения в затылке, ползание мурашек по руке, чувствительные и двигательные нарушения в верхней конечности.
Совет! Что делать, если болит шея, больно поворачивать голову и трудно двигать рукой? Немедленно обращайтесь за медицинской помощью! Шейно-плечевой радикулит требует серьезного лечения, которое вы не сможете сами себе обеспечить.
Большинство недугов щитовидной железы не сопровождается болезненными ощущениями. И только у людей с острым тиреоидитом (воспалением щитовидки) болит шея спереди. Также у больных повышается температура тела, появляется озноб, общая слабость, ломота в теле и другие признаки интоксикации. При более тщательном обследовании можно прощупать увеличенную и болезненную щитовидную железу. В некоторых случаях в ней обнаруживают несколько плотных инфильтратов.
Отметим, что у многих людей шея болит после диагностической пункции щитовидной железы. Как правило, неприятные ощущения сохраняются на протяжении нескольких дней. Причиной болей является травматизация мягких тканей во время процедуры.
При воспалительных заболеваниях глотки и гортани у человека нередко болит горло и воспаляются лимфоузлы на шее. Причиной патологии может быть переохлаждение, инфекции, употребление некачественного алкоголя или случайное попадание на слизистые оболочки химических веществ. На поражение глотки, гортани или пищевода указывает боль в шее, усиливающаяся при глотании.
Болезни, при которых болит шея и горло:
- фарингит;
- ларингит;
- ангина;
- дифтерия;
- инфекционный мононуклеоз;
- скарлатина;
- эпиглоттит;
- абсцесс глотки;
- химический ожог пищевода.
Горло и шея по бокам чаще всего болит у людей с простудой. Причиной заболевания обычно выступает переохлаждение, резкое вдыхание холодного воздуха или длительная прогулка на морозе. В этом случае справиться с недугом помогает полноценный отдых, теплый чай и несколько таблеток Парацетамола.
Если у вас болит горло внизу шеи – вам стоит заподозрить фарингит или трахеит (воспаление гортани или трахеи). Развитие заболеваний может спровоцировать вирусная инфекция, вдыхание горячего, холодного или загрязненного воздуха. Если же болит горло и шея сзади – следует задуматься о заглоточном абсцессе. Для патологии характерно повышение температуры, трудности при глотании, потеря аппетита, общая слабость и апатия.
Сильные боли возникают при субарахноидальных кровоизлияниях. Сам человек описывает их как «удар по голове» и чувство пульсации в затылке. У больного появляется тошнота, рвота, спутанность сознания, менингеальные знаки. Ригидность затылочных мышц развивается примерно через 6 часов после появления первых болей.
Похожую клиническую картину имеет менингит. У человека с воспалением мозговых оболочек очень сильно болит шея и голова. Болезненные ощущения усиливаются при движениях. Во время обследования у больного можно выявить напряжение затылочных мышц. Из-за этого человек не может привести подбородок к груди даже со сторонней помощью. Вместе с этим на теле пациента появляется характерная сыпь.
Боль в шее может быть обусловлена повреждением спинного мозга или периферических нервов, опухолями центральной нервной системы, демиелинизирующими заболеваниями и т.д. Все эти болезни имеют полиморфную клиническую картину, а болезненные ощущения являются лишь одним из симптомов патологии.
Любопытно! Болезненные ощущения в позвоночнике могут быть одним из наиболее ранних признаков рассеянного склероза – демиелинизирующего заболевания ЦНС. У людей с данной патологией появляется так называемый симптом Лермитта. Для него характерно чувство удара током в затылок, возникающее при наклоне головы вперед.
Различные опухоли шейного отдела позвоночника, глотки, пищевода, щитовидной железы или других органов также могут вызывать у человека болезненные ощущения. Также боль может возникать у людей с раком Панкоста – злокачественным новообразованием, расположенным субплеврально в области верхушки легкого.
В некоторых случаях боковые мышцы шеи болят у людей с миозитами, полимиалгией, фибромиалгией. Для этих заболеваний характерно поражение скелетных мышц практически любой локализации. Если у человека без видимой причины болят мышцы шеи сбоку – у него может быть одна из этих болезней.
Важно! Если у вас болят мышцы шеи спереди возле гортани – вспомните, не приходилось ли вам недавно громко кричать, петь или долго разговаривать. Неприятные ощущения могут быть вызваны перенапряжением голосовых связок.
Боль слева в груди и ключице, переходящая в шею, обычно указывает на заболевания сердца. Как правило, у лиц с подобным болевым синдромом выявляют стенокардию, аритмии, сердечную недостаточность или инфаркт.
Шея по бокам может болеть у людей с кариесом, заболеваниями рото- или носоглотки. Неприятные ощущения могут возникать и при тонзиллите – воспалении миндалин. Если болят плечи возле шеи – это может быть следствием сколиоза шейного и/или грудного отдела позвоночника.
Шейные лимфатические узлы расположены по бокам шеи, вдоль грудино-ключично-сосцевидной мышцы. В норме они имеют небольшой размер, а нащупать их можно лишь с трудом. Однако в некоторых случаях лимфоузлы на шее могут увеличиваться в размерах и болеть. Это явление должно вызывать тревогу, поскольку может указывать на серьезные заболевания и даже злокачественные опухоли.
Чаще всего боль в лимфоузлах на шее возникает вследствие их воспаления (лимфаденита). Как правило, патология развивается на фоне тонзиллита, ринита или острой респираторно-вирусной инфекции. Причиной того, что у человека болят лимфоузлы на шее, также может быть их поражение метастазами опухолей глотки, пищевода, легких или других органов.
Признаки шейного лимфаденита:
- Увеличение лимфатических узлов. В некоторых случаях их размер может увеличиваться до 2-3 и более сантиметров.
- Появление гиперемии и отека. Лимфаденит обычно сопровождается покраснением кожи и появлением отечности в области воспаленных лимфоузлов.
- Болезненные ощущения. Как правило, у человека болит за ухом и шея с одной или сразу обеих сторон. Больному бывает трудно поворачивать голову и выполнять активные движения плечами.
- Симптомы интоксикации. У пациента повышается температура тела, появляется озноб, общая слабость, апатия, головные боли. Отметим, что интоксикационные явления появляются лишь при острой форме лимфаденита.
Отметим, что шейные лимфоузлы могут воспаляться после длительного пребывания на сквозняке. При этом у человека чаще всего появляется боль в ухе и под ухом на шее. Под кожей у больного можно нащупать слегка увеличенные и болезненные лимфатические узлы.
Совет! У вас увеличились и болят лимфоузлы на шее, а вы не знаете, что делать? В этом случае лучше всего сразу же идти к врачу. Специалист внимательно осмотрит вас и назначит дополнительное обследование. Сдав нужные анализы вы сможете узнать причину патологии, что поможет вам с успехом избавиться от проблемы.
По статистике, у 70% людей с частыми головными болями (цефалгиями) болит не только голова, но и шея. Цервикалгии могут быть обусловлены иррадиацией болезненных ощущений или иметь вертеброгенную природу. У многих мужчин и женщин с остеохондрозом болит шея и отдает в голову. Отметим, что среди всех головных болей цервикогенную природу имеет 15-20%.
Причины, по которым у человека болит шея, голова и виски:
- переутомление;
- нарушение кровообращения в тканях мозга;
- болезни шейного отдела позвоночника;
- воспаление придаточных носовых пазух;
- повышенное давление;
- заболевания сердца;
- период климакса;
- мигрень;
- перенапряжение мышц плечевого пояса.
Наиболее частым видом цефалгии является головная боль напряжения (ГБН). Она возникает из-за психического перенапряжения, тяжелой умственной деятельности или длительного спазма мышц шеи, спины и пояса верхней конечности. При головной боли напряжения неплохо помогает массаж шеи, рефлексотерапия, непродолжительный прием обезболивающих средств.
Совет! Если у вас часто болит шея и кружится голова – не медлите с лечением. Справиться с ГБН неплохо помогает массаж шейно-воротниковой зоны и иглорефлексотерапия. Если после курса массажа шеи у вас продолжает болеть голова – вам нужно полноценное обследование. Возможно, за банальной головной болью скрывается серьезная проблема.
Боль в горле у малыша появляется при ангине, острых респираторно-вирусных инфекциях, краснухе, паротите, менингите и некоторых других инфекционных заболеваниях. Если у ребенка болит шея только с одной стороны – причиной тому может быть отит, заглоточный абсцесс, лимфаденит или травма.
Говоря о детских болезнях, следует упомянуть о кривошее. Для патологии характерно врожденное укорочение грудино-ключично-сосцевидной мышцы. Из-за дефекта голова малыша принимает вынужденное положение. Она постоянно повернута вверх и в сторону, противоположную дефектной мышце. У ребенка с кривошеей также болит шея сбоку. Основная причина этого – постоянное мышечное перенапряжение.
У ребенка болит шея – что делать? Немедленно берите своего малыша в охапку и идите в больницу. Своевременное обращение за медицинской помощью поможет вовремя выявить проблему и начать лечение.
К какому врачу обратиться, если у ребенка болит шея? Сначала лучше всего сходить к педиатру. После осмотра детский врач либо поставит диагноз и назначит лечение, либо отправит вас на консультацию к узкому специалисту.
Некоторые люди после переохлаждения или поднятия тяжестей жалуются: «болит шея, не могу повернуть голову…». Данный симптом указывает на острое воспаление спинномозговых корешков или невралгию затылочного нерва. При появлении подобных болей всегда нужно обращаться к врачу.
Лечение суставов Подробнее >>
Для облегчения болевого синдрома можно использовать таблетки, гели или пластырь от боли в шеи. В этом случае лучше всего применять нестероидные противовоспалительные средства, кортикостероидные или согревающие мази. Хороший эффект оказывает и сухое тепло (грелка, мешочек с прогретым песком или крупой).
Мази от боли в шее, которые можно использовать если вас продуло:
Совет! Не знаете, к какому врачу обращаться при появлении невыносимой боли в шее? Поскольку такие цервикалгии обычно указывают на воспаление или защемление нервов, вам лучше всего сразу идти к невропатологу. Тот назначит адекватное лечение, а при необходимости выполнит лекарственную блокаду. Инъекционное введение кортикостероидов может быстро и эффективно купировать болевой синдром.
Лечением боли в шее занимается ортопед-травматолог или вертебролог. После травм и перенесенных операций в шейной области врачи назначают пациенту ношение воротника Шанса. Для купирования болевого синдрома используют обезболивающие средства и миорелаксанты. С целью снятия мышечных спазмов и восстановления нормальной биомеханики плечевого пояса специалисты рекомендуют упражнения от боли в шее. Лечебная гимнастика отлично позволяет разработать мышцы и вернуть нормальную подвижность позвоночнику.
Если вы не знаете, как избавиться от боли в шее при остеохондрозе, читайте подробней здесь.
Совет! К какому врачу идти, если болит шея при беременности? В первую очередь вам стоит посетить вашего лечащего гинеколога. Он осмотрит вас и отправит на консультацию к специалисту, который назначит адекватное лечение боли в шее.
источник







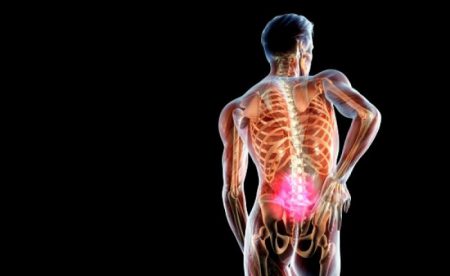
 Позвоночник – своеобразный конструктор, сложенный из 33 позвонков – небольших костистых образований.
Позвоночник – своеобразный конструктор, сложенный из 33 позвонков – небольших костистых образований.
 сторону мышцы и удаляется желтая мембрана, закрывающая собой нервные корешки.
сторону мышцы и удаляется желтая мембрана, закрывающая собой нервные корешки. После того как прооперированный отошел от наркоза ему рекомендуется сразу встать и немного пройтись.
После того как прооперированный отошел от наркоза ему рекомендуется сразу встать и немного пройтись. дополнительных услуг.
дополнительных услуг. По данным статистики: каждый 10-й пациент, страдающий грыжей межпозвоночного диска, нуждается в операции. Естественно, облегчить или даже вылечить это заболевание на ранних его стадиях можно при помощи консервативного метода, однако, это займет немало времени и терпения.
По данным статистики: каждый 10-й пациент, страдающий грыжей межпозвоночного диска, нуждается в операции. Естественно, облегчить или даже вылечить это заболевание на ранних его стадиях можно при помощи консервативного метода, однако, это займет немало времени и терпения.






