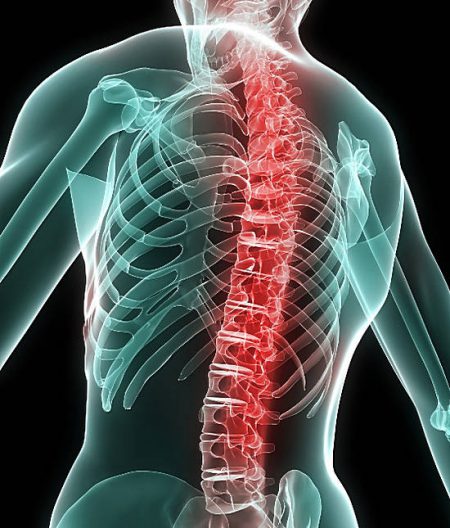
Развитие остеохондроза никогда не возникает внезапно – до появления первых симптомов могут пройти десятки лет. За это время в межпозвоночных дисках накапливаются изменения, приводящие к постепенному изнашиванию позвоночного столба. Но возникновение заболевания человек ощущает в определённый момент, когда ресурсов спины уже не хватает. В зависимости от деятельности и активности остеохондроз завершается различными осложнениями. Самое неприятное из них – грыжа поясничного отдела, которая требует длительного лечения и восстановления.
Все болезни позвоночника сопровождаются болью, что связано с повреждением нервных корешков, выходящих из спинного мозга. С этим симптомом справиться легко, но возникает другой вопрос – как предотвратить её возвращение? Для этого и предназначены методы физиотерапии, из которых лечебная физкультура наиболее подходит для восстановления после грыжи поясничного отдела.
Её упражнения отличаются универсальностью – их можно использовать и для профилактики осложнений остеохондроза. Помимо лечебной физкультуры, следует обратить внимание на то, как вы спите. Во время сна позвоночник должен расслабляться, а неправильно подобранная кровать или подушка зачастую препятствует этому. Подробные рекомендации можно получить у лечащего врача – после грыжи поясничного отдела он уделяет этим моментам особое внимание.
Если вы находите у себя симптомы, характерные для остеохондроза, то можно смело начинать выполнять упражнения лечебной физкультуры. Они отличаются разнообразием, что позволяет применять их в любом возрасте – это особенно важно для пожилых пациентов. Их возможности часто бывают ограничены, что требует от врача составления индивидуальной программы занятий. Выполнять упражнения можно следующим образом:
- Домашние тренировки приемлемы для пациентов на последних этапах реабилитации после грыжи поясничного отдела. Им незачем тратить лишнее время и средства, чтобы выполнять простую физкультуру. Им достаточно поддерживать мышцы спины в тонусе, делая ежедневную «зарядку».
- Групповые и индивидуальные тренировки в спортивном зале подходят для людей с начальными стадиями остеохондроза. Программа упражнений и наблюдение тренера уже через несколько месяцев вернут спине гибкость и силу.
- Занятия лечебной физкультурой (ЛФК) проводятся в различных лечебных учреждениях. Они могут быть в виде курса, назначенного врачом, который выполняется только в условиях больницы. Сейчас существуют и частные клиники, в которых пациент может пройти курс за личные средства.
- Для пожилых людей и пациентов с грыжей поясничного отдела рекомендуется прохождение лечения в условиях санатория. Там специалисты следят за правильностью и регулярностью соблюдения всех мероприятий.
Лечебная физкультура является довольно безопасным методом лечения, но при неверном подборе упражнений может ухудшить результаты восстановления.
Несмотря на большой объём движений, ежедневно выполняемый человеком, его мускулы работают лишь в нескольких режимах. От их сочетания зависит результат, который требуется от мышц – сила или скорость. Поэтому существует два основных вида нагрузки, прилагаемой к позвоночнику:
- При изометрической нагрузке мышцы, окружающие позвоночный столб, сокращаются в состоянии максимального укорочения. Это наблюдается при поднятии человеком тяжести с согнутой спиной – такой механизм очень вредит суставам. Поэтому при восстановлении позвоночника следует избегать этой нагрузки, не поднимая тяжести больше десяти килограммов.
- Изотоническая нагрузка выполняется при максимально растянутых мышцах, когда они при движении изменяют свою длину. Все упражнения лечебной физкультуры стараются построить на этом принципе – растяжение позвоночного столба снимает боль и скованность при движениях.
- Но для грамотного восстановления после грыжи поясничного отдела требуется сочетание сразу двух видов нагрузки. Это предотвращает отмирание мышечных волокон в период, когда пациент носит гипсовый или жёсткий корсет. Если упражнения были подобраны правильно, то больной быстро вернётся к повседневной работе.
Программу занятий физкультурой можно составлять, опираясь только на медицинскую литературу – там чётко определены сроки и дозирование нагрузки.
Длинные мышцы спины расположены вдоль позвоночника, образуя его прочный каркас. Их тренировка включает в работу небольшие мускулы, окружающие межпозвоночные суставы. Упражнения по их укреплению представляют собой разгибательные движения при фиксированных ногах и тазе. Это осуществимо на специальных тренажёрах, оснащённых валиками.
Многие больные считают, что укреплять спину можно только разгибательными движениями. Но это мнение неправильно – позвоночник необходимо поддерживать со всех сторон. От природы он снабжён сильными разгибателями, которые «тренируются» ежедневно. Поэтому важно сочетание нагрузки на мышцы спины и брюшного пресса:
- Основное упражнение называется гиперэкстензия – больной максимально наклоняется вниз, сгибая спину, а затем возвращает её в прямое положение. Движение выполняется плавно и без рывков – важно не допускать сильного разгибания. При восстановлении после грыжи оно служит для профилактики рецидива болезни.
- Для разгрузки поясничного отдела тренируют мускулы брюшного пресса – в зависимости от состояния это можно делать лёжа или на турнике. Второй вариант больше подходит людям, у которых ещё нет стойких изменений в позвоночнике (грыжи).
- Мышцы живота в положении лёжа качают плавно и медленно, сгибаясь и касаясь руками коленей. При этом следует максимально напрягать мускулы, чтобы чувствовать нагрузку.
- На турнике пресс качают поднятием ног, но только согнутых в коленных суставах. Такая мера позволяет снизить нагрузку на позвоночник, предотвращая возникновение боли у пациентов с грыжей.
- Для укрепления боковых стенок живота применяют наклоны туловища в разные стороны.
- Начинают все нагрузки без отягощений, но постепенно их можно выполнять с небольшими гирями или гантелями. Начинают с одного килограмма, постепенно доводя вес до предельного уровня (10 кг).
При грыже стоит исключить любые упражнения, связанные с вращением туловища – одно неловкое движение может легко привести к защемлению нерва.
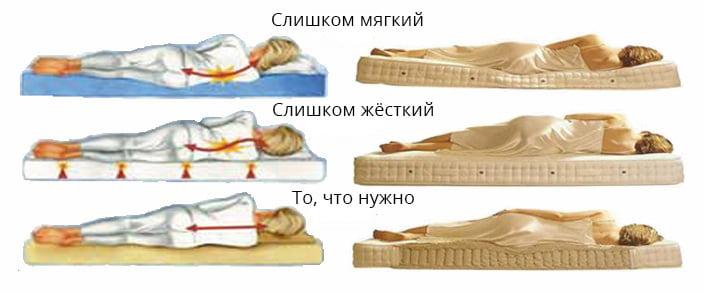
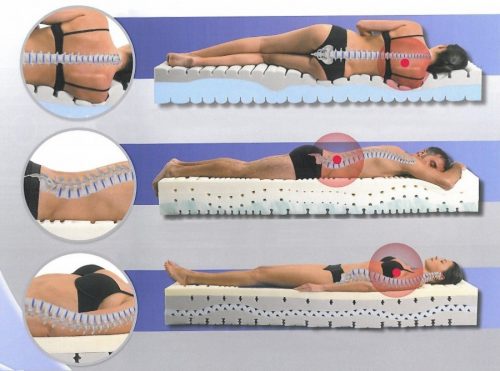
Когда человек лежит на ровной и твёрдой поверхности, то нагрузка на позвоночник становится минимальной. Это позволяет улучшиться кровотоку в межпозвоночных суставах, за счёт чего удаляются продукты обмена, накопившиеся за целый день. Но когда постель не соответствует таким требованиям, симптомы болезни будут беспокоить пациента и ночью:
- Когда спина не расслабляется во время сна, то межпозвоночный хрящ восстанавливается хуже.
- С началом нового дня он вступает в работу «уставшим», что приводит к его преждевременному изнашиванию.
- Этому способствуют слишком мягкие участки кровати, из-за которых позвоночный столб прогибается в подвижных местах – шее и пояснице.
- Это вызывает напряжение одних мышц и растяжение других, что нарушает правильность изгибов спины.
- Постепенно деформации приобретают стойкий характер, что проявляется снижением гибкости позвоночника и его стойкости к нагрузкам.
- Человек начинает плохо спать, так как постоянное раздражение нервов и сосудов приводит к непрерывной работе головного мозга.
Изменения от неправильно подобранной постели у здорового человека могут возникнуть лишь через десятки лет. А у пациента с болезнями позвоночника следует сразу устранить такой фактор – он сведёт к нулю все усилия врачей. Поэтому следует сразу получать рекомендации для устройства своей спальни, чтобы «угодить» своей спине.
Ортопедический матрас и подушка сами по себе являются средством профилактики, что требует серьёзного подхода к их покупке. Приобретать такие изделия следует у производителей, имеющих сертификат качества на продукцию. Кровать, купленная «под честное слово» на местном рынке, не будет вам хорошим помощником в лечении остеохондроза.
Если у вас нет лишних денег на ортопедическую кровать, то можно сделать её подобие своими руками. Для этого достаточно укрепить снизу обычную постель или матрас прочным листом древесно-стружечной плиты. Это не позволит ей в дальнейшем прогибаться под собственным весом человека. И спать нужно без подушки – так создаётся физиологичное положение для шейного отдела.
Летом можно спать на полу, постелив на него тонкую циновку или одеяло. Этими мероприятиями достигается правильное положение позвоночника во время сна. Также следует обратить внимание на свою позу при засыпании:
- Самым благоприятным является положение на спине – позвоночный столб в нём распрямляется и «отдыхает». Больным остеохондрозом и межпозвоночной грыжей рекомендуют спать именно в такой позе.
- Положение на боку является спорным, так как при грыже оно обеспечивает уменьшение боли. Если вас не беспокоят постоянные симптомы, то можно спокойно спать на удобном боку.
- Противопоказано лежать при засыпании на животе, так как это положение вызывает избыточное разгибание позвоночника. При остеохондрозе это приводит к постоянному напряжению мышц и связок, что способствует прогрессированию болезни.
Этих рекомендаций следует придерживаться не только для сна, но и для обычного отдыха, когда вдруг захотелось полежать.
При покупке ортопедических принадлежностей следует брать совет у лечащего врача или консультанта салона, а не у своих знакомых. При изучении инструкции следует обращать внимание на материал изделия и показания к применению, а не на внешний вид:
- Не стоит покупать матрасы, которые имеют в качестве основы металлические пружины. Они быстро теряют гибкость и прочность, что приводит к негодности изделия.
- Лучше подходят кровати или матрасы, в которых имеются полимерные рамки жёсткости или литое волокно. Они легко переносят обработку и стирку, не разрушаясь при этом.
- Следует обращать внимание на швы изделия – строчка в виде сетки является наиболее подходящей. Она обеспечивает равномерное распределение нагрузки тела по матрасу, не допуская смещения полимерного наполнителя.
- Покрытие следует выбирать синтетическое, чтобы его можно было легко стирать и обрабатывать.
- Ортопедическая подушка всегда имеет особую структуру, соответствующую изгибам головы, шеи и плеч человека. Это отличает её от обычных постельных принадлежностей.
Ортопедические изделия для сна имеют различные классы применения, поэтому перед покупкой проконсультируйтесь у лечащего врача.
Сейчас хирургия приобрела более точный и миниатюрный характер, что позволяет пациентам быстрее восстанавливаться. Эти изменения не обошли стороной лечение межпозвоночных грыж – их удаление теперь возможно в условиях поликлиники. Поэтому стали необходимы новые рекомендации, которые позволят таким больным быстрее возвращаться в привычный образ жизни.
Современная реабилитация не состоит из множества последовательных этапов, а начинается и идёт непрерывно после операции. Она позволяет вернуть активность мышцам и связкам позвоночника, укрепляя их уже в постели больного. В неё входят следующие компоненты:
- Физиотерапия, включающая методы физического и лекарственного воздействия на область грыжи. УВЧ, электрофорез и лазер ускоряют заживление повреждённых тканей и устраняют болевые сигналы.
- Массаж позволяет улучшить кровоток в мягких тканях – мышцах и связках. Их рефлекторное расслабление обеспечивает распрямление позвоночника, возвращая подвижность его суставам.
- Лечебную физкультуру начинают уже с первых дней после удаления грыжи, так как удалось сократить время постельного режима. Начинают с растяжки связок, постепенно переходя к повышению нагрузок.
Упражнения необходимо выполнять не менее года, хотя в стационаре больной находится лишь несколько недель – это требует высокого уровня самоконтроля от пациента.
Этот вопрос стоил многих лет споров, пока врачи не пришли к единому результату – ранняя нагрузка снижает риск рецидива межпозвоночной грыжи. Но важно соблюдать постепенное и дозированное назначение упражнений, чтобы не утомить ослабленные мышцы и сухожилия. Поэтому раннее возвращение к подвижности должно проходить только под контролем врача. Это позволит исключить ошибки пациента, которые приведут к осложнениям:
- В самых тяжёлых случаях больной не должен находиться в постели больше четырёх недель, так как это неизбежно приведёт к нарушению работы позвоночника.
- Уже с первой недели следует начинать массаж и изотонические нагрузки, чтобы улучшить кровообращение в тканях, окружающих позвоночный столб.
- Устранив болевые ощущения, следует потихоньку «поднимать пациента с постели».
- Первые упражнения можно делать в положении лёжа или стоя, но, не сидя – это сильно увеличивает нагрузку на спину.
- Нормально сидеть разрешается через несколько недель и не слишком долго – при этом располагаться нужно только на жёсткой поверхности.
Больной выписывается с рекомендациями, которые ему необходимо соблюдать в течение года – ношение ортопедического корсета, регулярная физкультура.
После выписки у недавнего больного сразу же возникает вопрос – где взять программу упражнений? Её можно составить самостоятельно, используя книги по массажу и восстановительной медицине. В них имеется подробное описание манипуляций, которое снабжено схемами и красочными иллюстрациями:
- Так как спина является сложной частью скелета, то следует укреплять все её элементы равномерно. Многие не укрепляют ягодичные мышцы, обеспечивающие разгрузку поясницы.
- Особое внимание следует уделять пояснице, тонус которой находится в прямой зависимости от мышц живота.
- Именно брюшной пресс создаёт необходимое давление, предотвращающее возникновение новых грыж. Его хорошо развитые мускулы обеспечивают нормальное внутрибрюшное давление, которое защищает поясничный отдел позвоночника от смещения.
Сразу после выздоровления не стоит прибегать к чрезмерным нагрузкам, считая грыжу полностью излеченной. Это коварное заболевание является осложнением остеохондроза, который продолжает разрушать позвоночный столб. Ограничением тяжёлого труда, гимнастикой и физкультурой можно замедлить течение болезни, не позволяя возникнуть новой грыже.
источник
После операции на позвоночнике наступает реабилитационный период – длительный (от 3 до 12 месяцев) и не всегда комфортный этап. Он решает исход операционного лечения. Пройти его следует со всей долей ответственности, как бы тяжело физически и морально не было. Чтобы без осложнений добиться качественного восстановления организма, функций позвоночника, ЦНС и в целом опорно-двигательной согласованности, предстоит выполнять ряд врачебных рекомендаций. От строго соблюдения диеты до неукоснительного следования особенному режиму физической активности, будьте готовы к обязательному исполнению всего, что назначит врач.
При выписке каждому человеку выдается инструкция, что можно делать, каких упражнений и движений нужно избегать, как безопасно и эффективно тренировать костно-мышечную систему. Наряду с физической реабилитацией рекомендуется особое оздоровительное меню, ведь от того, что кушать будет пациент, зависит очень многое. После хирургических манипуляций и перенесенного наркоза организм как никогда нуждается в поступлении грамотной комбинации витаминов, минералов, которые активизируют регенеративные, трофические, метаболические процессы для скорого выздоровления.
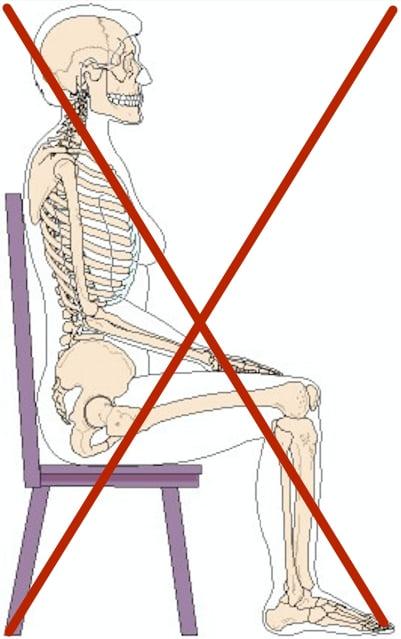
На раннем этапе, тем более, после любой операции на поясничном отделе, не то что сидеть, даже присаживаться категорически противопоказано. Подобных нагрузок не допускают от 3 недель до 2 месяцев или более. Продолжительность запрета устанавливается индивидуально. Учитываются физиологические особенности, масштаб, вид, локализация оперативного вмешательства, динамика восстановления.
Когда врач решит, что вам уже пора садиться, он научит, как сидеть с наименьшим риском для позвоночника. На первых порах можно будет только занимать 15-минутное положение «сидя». Поверхность, на которую вы собираетесь садиться, должна быть высокой и такой, чтобы вы не проваливались в нее. Никаких подушек под таз!
Также вас проинформируют, как правильно во время сидения и вставания держать позвоночник. Здесь ничего нет сложного – держать ровно спину без напряжения и расслабления, когда сидите, и с прямой спиной вставать, не допуская ее перекосов в бок, наклонов вперед, изгибов. При подъеме со стула лучше помогать себе руками, опираясь ладонями на подлокотники или сидушку.
Мы выяснили, сколько нельзя сидеть после операции на позвоночнике, но вот почему так долго устанавливается запрет, сейчас объясним.
- Прооперированный позвоночник всегда слаб, так как в его структуры осуществлялось внутреннее вторжение, хоть и с лечебной целью.
- Есть некрепкие спинные мышцы, ставшие следствием перенесенной патологии, они не смогут обеспечить ему полноценную поддержку.
- Следующее, в области операции находится рана, на которую наложены швы. Раневая область должна хорошо срастись и зажить.
Позиция, когда человек сидит, нагружает позвоночные отделы намного сильнее, чем при обычном стоянии. Если еще не держать осанку, а на ранних сроках проблематично ее сохранять из-за боли, происходит сильное натяжение кожных покровов.
Сейчас вы понимаете, что значит взять и вскоре после вмешательства сесть? Да, это приведет к повторной травматизации уязвимого отдела или повреждениям соседних уровней, расхождению шва, открытию, воспалению раны. В результате, к усугублению состояния, торможению процесса восстановления в зоне операции, возникновению болезней на смежных участках, серьезным осложнениям. Поэтому к данному моменту нужно подходить медленно, но верно, не форсируя события.
Если местом для хирургии был шейный отдел, данного противопоказания может и не быть, либо его вводят, но на незначительный отрезок времени.
Пригодность пациента к возобновлению профессиональной деятельности определяется индивидуально. Предположим, больной перенес операцию на позвоночнике легкой категории сложности, он самостоятельно встает, передвигается сразу или на следующий день, стационар покинул в первые 3 суток. Больничный тогда дается обычно на 15 суток, а на 16 день можно выйти на работу.
После перенесения средней или тяжелой категории вмешательства, на больничном находятся от 3 недель до нескольких месяцев (чаще не менее 2 мес.). То есть, ровно столько, сколько дней предусматривает восстановительный период после конкретного вида оперативного вмешательства. Возможность продления больничного имеется. Но подтвердить сложность клинического случая и необходимость увеличения сроков до полной реабилитации должна врачебная комиссия (ВК). В отдельных случаях может рассматриваться вопрос о присвоении группы инвалидности на МСЭК.
Преобладающее количество операций связано с межпозвоночными грыжами. Сообщаем, сколько длится временная нетрудоспособность именно по данному профилю хирургии. После операции на диске позвоночника больничный лист выдается в среднем на период от 21 до 45 суток с возможной пролонгацией до 10 дней.
В этой главе мы осветим несколько вопросов, на которые ищут ответы пациенты по возвращению домой. Но не забудьте, что вам должны были выдать памятку, где может быть освещена интересующая тема, и лучший советчик – это лечащий врач.
- Когда можно заниматься сексом? Секс после операции на позвоночнике разрешается обычно в промежутке 2-6 недель после нее. Но! Только если процесс реабилитации протекает согласно норме и без осложнений. Точные временные рамки указать нереально, ведь диагнозов и хирургических тактик много. Если после несложного удаления грыжи, то срок воздержания от секса равен примерно 2 неделям. В момент интимной близости поза не должна вызывать перенапряжения проблемной области. Фиксирующим корсетом лучше не пренебрегать до окончания реабилитационного периода.
- Питание: полезные и вредные продукты? Крайне важна стабильная работа ЖКТ, поэтому кефир, йогурты, прочие кисломолочные продукты, желательно домашнего приготовления, обязательно должны присутствовать в рационе раннего периода. Для повышения защитных сил нужно пить морсы на основе клюквы, брусники с добавлением меда. В ежедневное меню включать творог, твердый сыр, блюда с желатином (холодец, натуральные желе и пр.), зелень, репу, белокочанную капусту, яблоки, рыбу. Оградить себя нужно от употребления жаренных и жирных блюд, солений и копченостей, сдобных изделий.
- Беременность и роды: когда планировать? Специалисты не советуют планировать зачатие раньше, чем истечет 12 месяцев после вмешательства. Беременность и роды на более ранних сроках крайне нежелательны, так как окончательно окрепнуть позвоночник, чтобы выдержать такую нагрузку, сможет минимум через год. В противном случае, очень высоки риски рецидива заболевания, развития новых дегенераций, ортопедических и неврологических проблем.
- Когда можно наклоняться? Наклоняться в стороны, вперед/назад не разрешается 1-2 месяца, но может быть и дольше. Данное ограничение позволит избежать нежелательного сдвига позвонков, что может повлечь массу последствий. Если вас не проконсультировал в этом еще наблюдающий специалист, получите у него сведения, когда безопаснее всего будет ввести наклоны и какие именно. На будущее, резких и глубоких скручиваний не допускайте!
- Почему нужно похудеть и как? Похудение при лишнем весе – крайне важная задача, поскольку избыточная масса тела оказывает непомерное давление на позвоночник и суставы. Если проблема с лишними килограммами имеется, обратитесь к врачу-диетологу, сообщив о перенесенной операции. Он квалифицированно сориентирует, как похудеть без вреда для здоровья, как лучше питаться, чтобы организм стабильно оставался в тонусе. Быстрее справиться с избыточным весом помогут регулярная ЛФК и ходьба, а ближе к концу реабилитации целесообразно добавить к ним плавание. Это – щадящая и результативная деятельность, которая и ускорит метаболизм.
- Сколько после исправления сколиоза занимает реабилитация? Операция при сколиозе одна из самых сложных методик в нейрохирургии и ортопедии, восстановление долговременное и переносится оно нелегко. В общей сложности 6 месяцев у подростков, 12 месяцев у взрослых занимает медицинская реабилитация. Максимально полного возвращения опоропрочности и подвижности позвоночника можно ожидать сугубо при правильном послеоперационном подходе (ЛФК, корсетирование и пр.).
- Можно ли употреблять спиртное? На всем реабилитационном этапе принятие алкоголя в любом виде недопустимо. Лечебные мероприятия (прием лекарств учитывайте) в комбинации со спиртным – вещи несовместимые, чреватые тяжелыми токсическими реакциями. Спирт в крови критично угнетает работу ЦНС, ведя к поражению нервной проводимости, следовательно, неразрешимости проблемы с неврологическим дефицитом. Вместе с этим, он вымывает кальций из костей, провоцирует дефицит поступления ценных микроэлементов к хрящам, мышцам и связкам, поражает позвоночные артерии и сосуды, блокирует регенеративные процессы. По окончании реабилитации пить спиртное можно лишь в редких случаях и в очень малых дозах, но только после консультации с доктором.
Спальное место прооперированного человека должно быть достаточно жестким, чтобы позвоночный столб не оказался в опасной позиции из-за нежелательного провисания спины. Вот, что сообщают отзывы специалистов: основу кровати покрыть деревянным щитом, а сверху на щит нужно положить ортопедический матрас. Пациента до или сразу после операции хирург ставит в известность, какой нужен будет матрас по типу жесткости, чтобы по возвращению домой кровать была уже подготовлена. Преимущественно рекомендуют изделие средней жесткости, реже – высокой упругости.
Правильно выбранный матрас с ортопедическим эффектом поможет поддерживать во время сна позвоночник в идеальном положении, что будет активно способствовать улучшению его состояния, спаду боли, комфортному и полноценному отдыху. Изделие выбирается строго в соответствии с видом проведенной операции, анатомо-физиологическими критериями костно-мышечного аппарата.
С целью недопущения обострения и прогрессирования болезненных явлений, развития очередных дегенераций на том же или любом другом уровне, необходимо правильно выполнять обычные повседневные задачи и не только. Об этом дальше.
- Способности к передвижению. Очень многие испытывают трудности при ходьбе, это нормально и не повод опускать руки. На первоначальных этапах, как научиться ходить с поддерживающими устройствами или без, проинструктирует реабилитолог. Но запомните важную вещь. Чтобы прийти к совершенству локомоторно-опорного потенциала, лечебная физкультура – первоочередной ваш помощник. Специальные физические упражнения постепенно сформируют крепкий и податливый мышечный каркас, за счет чего вы сможете шаг за шагом достичь того, что казалось раньше нереальным, а именно, свободно ходить с ровной спиной и без опоры.
- Внимание, встаем с кровати. Непонятым может быть такой момент, как правильно вставать с постели, если сесть не представляется возможным. В стандартной рекомендации говорится: перевернуться на живот, переместившись ближе краю кровати; спустить одну ногу на пол; аккуратно встаем, делая опору на спущенную ногу, при этом из нижнего упора выпрямить руки, как при отжимании. Важно следить, чтобы спина при подъеме была прямой. Нужно лечь? Тогда делаем то же самое, но в обратном порядке.
- Как одеваться? После хирургии помощь в одевании вам будет оказывать медперсонал и близкие люди. Обучением, как одеваться самой (самому), займется методист по реабилитации, поэтому вас не оставят без внимания, не переживайте. Нельзя не сказать несколько слов об одежде, которой предельно важно отдавать предпочтение во время прогулок, чтобы позвоночник не страдал от лишних нагрузок. Верхняя одежда должна быть легкой по весу: не грузная шуба или кожаное пальто, а легкая, но по сезону теплая куртка, например, с синтетическим утеплителем. Обувь – спортивного типа с устойчивой и рессорной подошвой. Если планируете обуть туфли, постелите в них амортизирующую стельку. Каблук: изредка и только после выздоровления, но учтите, его высота не может быть больше 5 см!
- Как спать? На время сна или обычного отдыха разрешенными положениями тела являются: лежа на спине, животе, боку. Несмотря на такую дозволенность, вам необходимо контролировать себя, чтобы не происходило скручивания позвоночника (нельзя до упора поджимать ноги к животу, не допускать, чтобы спина и таз находились в разных плоскостях, т. п.).
- Как разработать ногу? Лечебная гимнастика – основное средство для разработки слабых нижних конечностей. Она прекрасно борется с застойными явлениями в ногах, усиливает кровообращение и улучшает лимфоотток, избавляет от мышечной атрофии, обогащает питанием костно-хрящевые структуры, возобновляет хорошую работоспособность суставов. Кроме стандартных упражнений, эффективными являются занятия на реабилитационных беговых дорожках и велотренажерах, аквагимнастика, плавание в бассейне. Массаж и физиотерапия играют также не последнюю роль. Тренируйтесь по прописанной врачом программе, и подвижность ног нормализуется! ЛФК во избежание обострения ортопедических нарушений должна соблюдаться пожизненно.
- Как транспортировать больного? Итак, есть задача: доставить больного к определенному пункту назначения, например, после выписки домой, в медучреждение на физпроцедуры или на контрольное обследование. Нужно сделать это правильно, чтобы по максимуму защитить позвоночный столб от каких-либо травматичных воздействий. Перевозка осуществляется в автомобиле на заднем сидении в положении лежа на спине, корсет должен быть надет. В крайнем случае, допускается укладка больного на переднем сидении с максимально откинутой спинкой, но использовать надо положение на боку.
- Как качать пресс? Никакой самостоятельности с данным видом физ. тренировок! Заработать адские боли после такого эксперимента проще простого. Качание пресса возможно только под контролем специалиста, если он вообще позволит. Да, брюшные мышцы нуждаются в тренировке, они ведь тоже участвуют в стабилизации хребта, и схема физреабилитации всегда учитывает данный фактор. Не экспериментируйте, работайте с предложенным специалистом комплексом ЛФК, усиление мышечной силы брюшного отдела реализуется исключительно за счет него. Напомним о занятиях в бассейне – они превосходно развивают все мышцы туловища, в том числе и пресс, не отягощая спину.
После операции период лечения предусматривает строжайшую дисциплину и исполнительность пациента. В противном случае, учитывая отзывы, последствия и долгое восстановление гарантированы. В скрупулезном исполнении нуждается каждый пункт составленной реабилитации, вплоть до того, сколько лежать нужно после пребывания в вертикальном положении, с точностью до минуты. Например, пациент 30-40 минут пребывал на ногах, далее ему положен отдых в горизонтальном положении в течение 1 часа. Да, в послеоперационный период состояние, связанное с болевыми симптомами, и жесткие правила, совсем не радуют. Но назад пути уже нет, так что настройтесь на плодотворную работу ради своего будущего благополучия.
Была ли установка металлоконструкции или простая микроэтомия, рекомендации после операции по уходу за больным включают:
- раннюю активизацию с дозированным постельным режимом;
- ношение корсета, фиксирующего позвоночник;
- медикаментозное лечение (антибиотики, НПВС, нейролептики, миорелаксанты, витамины и т. д.);
- соблюдение диеты;
- лечебно-восстановительную гимнастику, в том числе дыхательную;
- сеансы физиотерапии (лазер, электрофорез, пр.);
- рефлексо- и механотерапию;
- массажные процедуры.
Как описывают свои послеоперационные ощущения люди после распространенных вмешательств, вкратце изложим далее.
Начнем с «выжигания» цементом гемангиом. Про удаление гемангиомы позвоночника отзывы информируют, что процедура вертебропластики быстрая (идет 30 минут), переносится комфортно. Многие люди говорят, что боялись операции напрасно. Регресс болевого синдрома на 90%-100%, разрешение чувствительных и двигательных проблем отмечаются в сжатые сроки, уже в течение 10-30 суток. Про гемангиому и последствия операции необходимо сказать, что у незначительной доли пациентов (0,5%) определялась миграция цемента из-за некорректно выполненного введения. Аллергия на анестезию встречается крайне редко.
При резекции грыжи и кисты на позвоночнике последствия у некоторых пациентов состоят в истечении ликвора вследствие ранения хирургическим инструментом спинномозговой оболочки. Осложнение встречается с частотой 1%-2%, оно вызывает головные боли и общее недомогание, но никак не влияет на исход вмешательства. В течение 1 недели оболочка самостоятельно заживает. До полного ее заживления вытекающую в позвоночный канал спинальную жидкость выводят через дренаж.
Последствия после операции шурупами по большей мере люди характеризуют так: выраженная блокада двигательных функций спины. Это явление чаще носит временный характер, поэтому далеко не всегда речь идет об осложнениях. К концу реабилитации, выполненной на безупречном уровне, амплитуда движений и гибкость позвоночника с металлоконструкцией восстановятся до максимально возможных значений. На адаптацию уходит приблизительно 6 месяцев. Среди истинных последствий после вживления имплантатов с шурупами выделяют высокую предрасположенность к появлению прогрессирующего дегенеративного патогенеза на соседних со стабилизированной частью уровнях.
Основная мера профилактики болезней смежного уровня – контроль над весом и осанкой, систематическая ЛФК, полный отказ от вредных привычек и тяжелого спорта, правильное питание.
Основные рекомендации получаются не из блогов доктора Бубновского, а из усвоения памятки пациента, выданной при выписке. Если возникают вопросы, когда можно ходить без корсета, увеличить нагрузки и тому подобное, обращайтесь к личному врачу. Помните, универсальной системы по противопоказаниям, показаниям для всех оперативных вмешательств не существует. Лишь некоторые пункты программы восстановления совпадают:
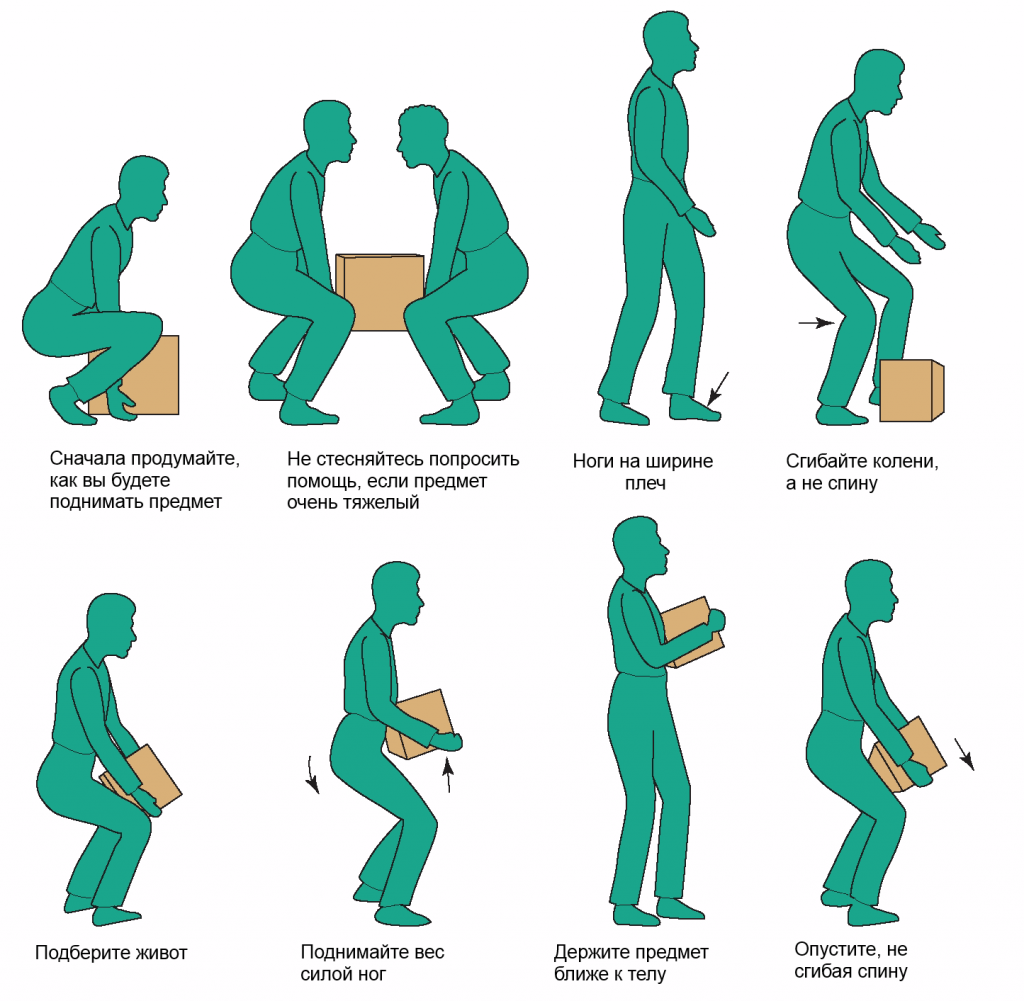
- не поднимайте тяжести более 3-5 кг;
- прыжки и резкие развороты спиной запрещены, а перед любой нагрузкой нужно разогревать мышцы при помощи подготовительной зарядки;
- не носите корсет дольше 3-6 часов в сутки, чтобы не произошло серьезной атрофии мышц, с которой бороться будет непросто;
- равномерно распределяйте переносимый груз на обе руки, а если планируете поднимать его с пола, делайте это из положения приседа с выпрямленной спиной;
- избегайте сквозняков и переохлаждения прооперированной области (в прохладных условиях дополнительно утепляйте ее, например, согревающим бандажом или шарфом);
- носите удобную обувь, а также комфортные вещи, которые не будут служить источником дополнительной нагрузки и сковывания движений (облегающие джинсы, тяжелые сапоги и др. – это не для вас);
- после рабочего дня обязательный ритуал – отдых на спине на протяжении 30 минут с приподнятыми ногами, лежащими на подушке;
- спите на ортопедическом матрасе, засыпать лучше на боку со слегка полусогнутыми коленями, либо на спине с расположенной подушечкой под коленными суставами;
- корсет надевать когда вы собираетесь выполнять с вашей точки зрения тяжелый физический труд, а при обострении боли – постоянно, пока симптом не будет устранен;
- не допускайте статически долгих работ в одном положении, а также не допускайте передних наклонов для выполнения любого труда (бытового или профессионального), рабочее место должно быть по высоте таким, чтобы спина сохраняла ровное положение;
- используйте подставочку для ног (низкую скамеечку), время от времени попеременно ставя на нее каждую ногу, если ваша деятельность в положении стоя будет длиться более 20 минут;
- когда вы полностью восстановитесь, все равно не сидите подолгу, делайте через каждые максимум 45 минут перерыв для разминки, например, встаньте и просто походите по комнате на протяжении хотя бы 5 минут;
- за руль автомобиля разрешено садиться не ранее чем через 3 месяца.
Локальные массажные техники (классические, сегментарные, аппаратные) обычно задействуются не раньше, чем через 2 месяца после выписки из нейрохирургического стационара. На начальном и промежуточном этапах возможен исключительно массаж ног, он эффективно снимет симптомы онемения, слабости конечностей. При вынужденно ограниченной активности человека массаж нижних конечностей наилучшим образом противостоит образованию тромбов в глубоких венах ног, что очень важно. Сеанс проводит исключительно высококвалифицированный специалист. Сначала помощь обеспечивается в стационаре, позже – в амбулаторных условиях.
источник
Вопрос о том, как правильно спать при грыже поясничного отдела позвоночника, только на первый взгляд кажется нелепым. На самом деле, это важная проблема, решение которой поможет больному человеку предаваться нормальному сну, а не вскакивать посреди ночи от болевых приступов. В лежачем положении при больном позвоночнике особенно важно оптимально распределить нагрузки на него, что и подразумевается под правильным расположением тела на кровати ночью.
Патология позвоночника в форме грыжи представляет собой выдавливание межпозвонкового диска за пределы позвонков. При такой аномалии любое перемещение позвонков относительно друг друга приводит к сжиманию выпяченного диска, в т.ч. нервных корешков, что вызывает болевой синдром разной интенсивности. Если происходит защемление этих волокон, то развивается острый приступ, который требует принятия соответствующих мер.
Почему важно научиться правильно спать при межпозвоночной грыже? Дело в том, что во сне человек (тем более больной) нередко меняет положение тела в поисках комфортной позы, а такие неконтролируемые перемещения приводят к движению позвоночного столба, то есть к подвижности позвонков в разных отделах позвоночника. Естественно, что такие движения приводят к болевым ощущениям и нарушению сна, а порой бессоннице.
Частота и амплитуда инстинктивных движений туловища, помимо степени тяжести самой патологии, зависят от ряда факторов:
- особенности кровати;
- занимаемая начальная поза;
- использование ортопедических приспособлений;
- проведение подготовительных мероприятий;
- правильное питание перед сном;
- психологическое равновесие.

В случае развития грыжи поясничного, грудного или шейного отдела позвоночника одним из обязательных элементов лечения является выбор оптимальных параметров постели. Прежде всего, следует позаботиться о приобретении специального ортопедического матраса, который обеспечивает правильную фиксацию тела и исключает неконтролируемые перемещения позвонков. Его задачей является равномерное перераспределение нагрузки от веса человека.
Какой матрас лучше (мягкий или жесткий), следует решать совместно с врачом.

Подушка тоже может быть ортопедическая, и это особенно важно при наличии нарушения шейного отдела позвоночника. Полезна правильная подушка и при других проблемах с позвоночником, т.к. нормализует кровообращение головного мозга, что улучшает качество сна.
Во время лежания шея и голова должны фиксироваться в нейтральном положении, исключающем неконтролируемые, неестественные повороты. Подушка исключает чрезмерный подъем головы относительно плоскости матраса. При поражении шейного отдела позвоночника голова должна находиться на уровне плеч, при этом пространство между шеей и постелью заполняется эластичной массой, что фиксирует ее правильное положение.
Ортопедическая подушка подбирается по индивидуальным параметрам. Наиболее предпочтительны натуральные изделия.
- со склонностью к храпу;
- при употреблении алкоголя;
- при развитии заболеваний верхних дыхательных путей.
Не стоит укладываться на спину и при наличии воспалительного процесса в очаге поражения, т.к. возникший отек может усилить компрессию нервных окончаний.

Достаточно опасно при грыже позвоночника спать на животе. В такой позе человек вынужденно поворачивает голову вбок, что может обострить патологию в районе шеи. В то же время при грыже в поясничном отделе рекомендуется поза на животе с приподнятой ногой на стороне наибольшего выпячивания диска при фиксации небольшого разворота тела и, главное, головы.
Особое внимание выбору позы лежания следует уделять во время беременности. Надо учитывать такие рекомендации:
- 1 триместр — специфические ограничения не выдвигаются;
- 2 и 3 триместр: нельзя спать на животе, что опасно для развития плода, и на спине, т.к. возникает чрезмерное сдавливание внутренних органов;
- оптимальный вариант — лежание на левом боку;
- ночью рекомендуется 4 – 5 раз контролируемо, осторожно менять позу.

- принимается поза лежа на боку, причем на стороне ощущения максимальной боли;
- нога, оказавшаяся снизу, остается прямой, а нога, расположившаяся сверху, сгибается в колене;
- руки располагаются в таком положении: верхняя — вытягивается вдоль туловища или укладывается на поверхность постели, а нижняя — ложится под подушку.
Если, несмотря на принятые меры, все – таки проявился болевой приступ грыжи, то нельзя резко вставать с кровати. Лучше делать это в такой последовательности:
- аккуратный переворот на живот и плавное продвижение к краю кровати;
- медленное опускание ног на пол;
- туловище поднимается вверх с помощью упора на руки;
- принимается положение «сидя» на краю постели;
- вставание с фиксацией спины в вертикальном положении.
Грыжа позвоночника способна вызвать бессонницу своими болевыми проявлениями, что провоцирует осложнение течения болезни. Умение правильно спать поможет в лечении патологии. Для обеспечения этого необходимо правильно подготовить постель и принять оптимальное положение на кровати.
источник

Во сне мы проводим почти треть жизни, это обязательная часть каждодневного восстановления организма.
Как же можно полноценно отдохнуть, если трудно найти удобное положение, а каждое движение доставляет нестерпимую боль?
Поэтому знание о том, как правильно распределять нагрузку на тело во время сна при серьезных проблемах с позвоночником, выбор комфортной для него позы поможет справиться с болью и другими осложнениями.
Кроме того немаловажно подобрать удобную кровать с подходящим матрасом и подушкой. Этим вопросам стоит уделить пристальное внимание. Но сначала необходимо (хотя бы обзорно) ознакомиться с самой проблемой грыжи позвоночника.
Позвоночник включает 7 шейных, 12 грудных и 5 поясничных позвонков (еще есть крестцовый и копчиковый отделы позвоночника, но из-за особого строения и местоположения проблема грыжи их не касается).
Такая сложная конструкция играет поддерживающую роль, защищая при этом с помощью остистых костных выступов от повреждений и спинной мозг, расположенный в позвоночном канале.
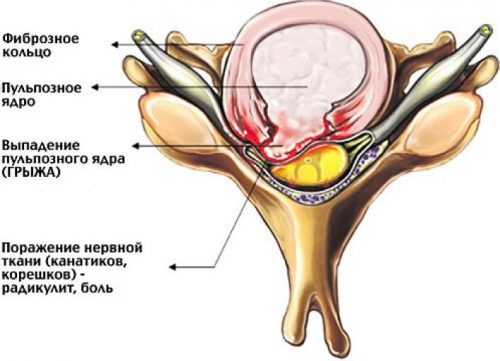
Позвонки отделены друг от друга межпозвоночными дисками, обеспечивающими их подвижность и амортизирующие при движениях и ходьбе. Диски состоят из гелеобразного ядра, защищенного твердым фиброзным кольцом. Его нарушение по различным причинам вызывает выдавливание части пульпозного ядра, это и есть межпозвоночная грыжа.
Кроме дисков все кости скреплены между собой связками из мягкой фиброзной ткани. При ее повреждении из-за дегенерации межпозвоночных дисков появляется острая локальная боль и воспаление. Причиной боли еще может быть защемление деформированной пульпой близлежащих нервных корешков или давление на них.
Чаще всего грыжа образуется между четвертым и пятым поясничным позвонками. Ее называют поясничной межпозвоночной грыжей. Из-за особой нагрузки на этот сегмент позвоночника она встречается в 90% случаев появления подобной проблемы.

Шейный отдел позвоночника, хотя и не испытывает давления веса всего тел, но из-за повышенных требований к подвижности своих структур иногда подвержен появлению шейной грыжи. Она очень опасна из-за близости головного мозга.
Грудная межпозвоночная грыжа – третье место локализации данной проблемы. Встречается она очень редко, но при назначении лечения тоже требует к себе серьезного внимания.
Во сне человек неконтролируемо меняет позу, приводя в движение разные части хребта. А межпозвоночная грыжа во многих случаях проявляет себя болевым синдромом, эти ощущения нарушают сон и могут даже спровоцировать осложнения патологии в виде деформации позвоночника.
Выбор правильной позы сна позволяет избежать дополнительных проблем, приводит к облегчению боли, из-за чего сон становится глубже и полноценнее, а общее самочувствие – намного лучше. При этом оптимистичнее становится и прогноз исхода заболевания.
Здоровому сну при грыже позвоночника способствуют 3 фактора — температура, поднятие и его выравнивание:
- Поднятие – полезно спать со слегка приподнятыми с помощью двух мягких подушек ногами. Данной методикой также предписано приподнимание кровати в определенную позицию. Для этого хорошо использовать специальные кровати с регулировкой положения.
- Температура – средство, уменьшающее боль, отек и воспаление. Рекомендовано чередование горячих и холодных компрессов, прикладываемых перед сном на проблемную зону на несколько минут.
- Выравнивание позвоночника с помощью подушек. Это позволяет снизить нагрузку на поясницу и выровнять позвоночный столб во время сна.
Видео: «Как спать с пользой для позвоночника?»
Не последнюю роль для комфортного сна при грыже играет подготовка постели, это касается выбора матраса и подушки.
Общие характеристики этого постельного атрибута, которые учитывают при покупке:
- Степень жесткости, что очень важно для избегания лишних движений из-за некомфортных ощущений.
- Экологичность и аллергенная безопасность.
- Отсутствие неприятных запахов.
- Качество материала, из которого изготовлен внешний чехол: способность впитывать влагу, приятные тактильные ощущения от него, мягкость и способность удерживать тепло.

Каким критериям должен соответствовать специальный ортопедический матрас?
- Отсутствие проминания при лежании, повторение в этом положении точной конфигурации тела. Качественное изделие не должно провисать под самыми тяжелыми частями тела, увеличивая изогнутость позвоночника. При лежании он должен оставаться прямым.
- Обеспечение равномерного распределения нагрузки.
- Наличие специальных приспособлений для головы, ног и тазового отдела позвоночника.
- Межпозвоночная грыжа – длительное хроническое заболевание с чередованием периодов обострения и ремиссии. При обострении специальный матрас должен быть жестким, а во время ремиссии предпочтительна мягкая, успокаивающая модификация. Это возможно при двухсторонней конструкцииа данного атрибута: сверху он жесткий, а снизу – мягкий. Пожилым людям рекомендованы мягкие матрасы, а подросткам желательно использовать жесткий.
Для хорошего сна при межпозвоночной грыже лучше всего использовать ортопедическую подушку, удерживающую правильное положение шеи и имеющую выемку для уха (чтобы лучше слышать).
При выборе обычной подушки следует руководствоваться такими критериями:
- Она должна быть вытянутой формы.
- При лежании на спине на подушке должен находиться только затылок, а ее концы при этом расположены выше плеч. При лежании на боку свернутую подушку подкладывают под шею.
- Жесткость, ее степень рекомендует врач. Высота – от 14 до 60 см в зависимости от ширины плеч. Нельзя спать на слишком высокой или низкой подушке, т.к. при этом нарушается кровоснабжение мозга, а капсулы позвонков при растягивании воспаляются и вызывают болевые ощущения. Спать совсем без подушки тем более опасно.
- Ее ширина должна соответствовать длине плеч.

Выбор позы для сна при межпозвоночной грыже имеет особое значение, т.к. неправильное положение наносит серьезный вред и сводит на нет результаты лечения, а оптимально комфортная поза ускоряет его. К примеру, при данной проблеме опасен сон на животе.
Такое положение вынуждает поворачивать голову набок, что усугубляет патологический изгиб шеи. При каждой разновидности грыжи рекомендованы свои наилучшие позы для сна.
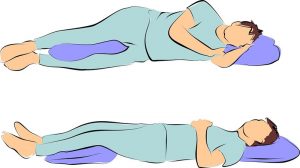
Эта проблема требует положения шеи параллельно кровати. Возможны 2 позы:
- На боку, когда одна нога прямая, а другая согнута, в это время одна рука лежит на подушке, а другая – на кровати. Не рекомендуются изгибы и повороты шеи.
- На спине с головой на подушке и выгнутой вперед шеей. При этом под поясницу полезно подкладывать валик.

При этой патологии во время сна рекомендованы такие положения:
- На спине с приподнятой головой. Это снижает болезненные ощущения в грудном и поясничном сегментах, облегчает дыхание.
- На боку с подогнутыми и слегка приподнятыми ногами. Идеальна «поза эмбриона», позволяющая уменьшить напряжение нервных волокон, что помогает значительно уменьшить боль в позвоночнике.

Не полезно спать на спине:
- При проблемах с храпом.
- После употребления алкоголя.
- Во время воспаления верхних дыхательных путей.
- В стадии обострения воспаления грыжи из-за опасности усиления отека и в результате этого сдавливания нервных корешков.
В целом рекомендации выбора положения для сна при подобной патологии сводятся к двум методам: поднятие ног и выравнивание позвоночника.
Поднятие предполагает приподнятое положение ног и снятие напряжения с поясницы. В этом помогает специальная кровать или подкладывание под ноги двух подушек, а при сильных болях в ногах требуется, подвернув одеяло, лежать на боку. Выравнивание позвоночника — это применение зажатого между бедрами валика или подушки с последующим засыпанием на боку.
Возможны следующие варианты поз:
- На спине с поддерживающей колени в согнутом состоянии жесткой подушкой средней величины. Полезно применение подушки из пены, которая «запоминает» изгибы тела.
- Приподнятое положение стоп с помощью подложенных под пятки нескольких подушек.
- На боку с подушкой между колен и немного подогнутыми под себя ногами. При этом максимально снимается напряжение с поясничного отдела позвоночника.

Видео: «Как спать при грыже поясничного отдела: рекомендации из личного опыта»
Во время беременности с диагнозом «грыжа межпозвоночного диска» выбор правильной позы для комфортного сна особенно актуален.
В зависимости от ее срока специалисты советуют не забывать такие правила:
- В первом триместре никаких особенностей не существует.
- В последующие сроки запрещено спать на животе, что грозит нормальному развитию плода, и на спине из-за чрезмерной нагрузки на внутренние органы и позвоночник.
- Самая безопасная во всех отношениях поза – лежа на левом боку.
- Рекомендуется за ночь не менее 4 раз осторожно менять положение.
- При появлении сильного приступа боли нельзя резко вставать с кровати. Сначала, осторожно перевернувшись на живот, медленно сдвигаться к краю кровати. Затем не спеша опустить на пол ноги. Упираясь на руки, осторожно сесть. Приподняться из положения «сидя на краешки кровати». Последний этап – встать, держа спину строго вертикально.
Грыжа – вываливание желеподобного ядра позвоночного диска вследствие нарушения целостности его жесткой капсулы – из-за сильной боли может вызвать бессонницу.
Облегчить страдания пациента кроме терапевтических мероприятий может соблюдение таких правил, способствующих нормализации сна:
- Выбор правильного ортопедического матраса, соответствующего стадии заболевания и возрасту больного. Из-за того, что проблема в ряде случаев затягивается на много лет, переходя в хроническую форму, лучше спать на специальной кровати с регулируемым подъемом отдельных ее сегментов.
- Правильно подобранная ортопедическая подушка – залог скорейшего выздоровления из-за ее способности сохранять контуры головы.
- Учет лечебной позы для сна в зависимости от места локализации проблемы. А во время беременности это особенно актуально.
- В случае проявления острого болевого синдрома важно уметь правильно встать с кровати, чтобы не усугубить проблему.
источник