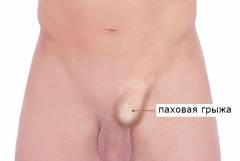
Рецидив паховой грыжи (т.е. повторное появление грыжи на том же месте) – является самым главным послеоперационным осложнением после общехирургических осложнений (кровотечение, нагноение).
Несмотря на кажущуюся простоту, рецидив паховой грыжи, равно как и рецидив любой другой грыжи – это крайне сложная проблема. Именно это осложнение как раз и подтолкнуло несколько десятилетий назад к поиску новых нетрадиционных методов хирургического лечения. И если лечением первичных паховых и других грыж широко и активно занимаются хирурги стационаров общего профиля, то проблема рецидивных грыж должна решаться только в условиях специализированного грыжевого центра. На сегодняшний день ни один современный хирург не представляет себе лечение рецидивной грыжи без использования сетчатого импланта. Но при стандартном подходе, операции при рецидивных грыжах весьма травматичны и сложны технически.
Принципиально можно выделить два основных способа операции в зависимости от доступа: открытый и лапароскопический.
Основываясь на современных тенденциях, за 9 лет существования Грыжевого Центра, нами выработана определенная тактика лечения, показавшая, что даже такую сложную проблему зачастую (конечно же не всегда) можно решить простыми способами. Мы больше не будем повторяться, что все операции, выполняются только с применением сетчатых имплантов ( в нашем Центре это двухкомпонентные системы PerFix Plug фирмы BARD и подобные системы фирмы Tyco, последнее время стали появляться системы других производителей).
Все операции можно разделить условно на 3 вида, для каждого из которых есть свои строгие показания и противопоказания:
- классическая операция Лихтенштейна
- полная реконструктивная обтурационная паховая герниопластика
- частичная обтурационная герниопластика
Первые два вида при всех своих положительных качествах, основным из которых является надежность (т.е. крайне низкий риск рецидива) более сложны и длительны.
Выбор одной из трех методик определяется следующими факторами:
- вид пластики (передняя или задняя), выполненный при первой операции
- количество операций, выполненных ранее
- интраоперационная оценка (размеры, местонахождение грыжевых ворот, состояние тканей в области грыжевых ворот)
Показания: повторный рецидив, большие размеры дефекта пахового промежутка .
Выполняется нами лишь в 11% случаев. У всех пациентов имелся больших размеров дефект брюшной стенки – не менее 8 см. Операция произведена по классической технологии с подшиванием плоского сетчатого импланта по всему периметру непрерывным нерассасывающимся швом. Время госпитализации 1-2 суток.
Показания: рецидив грыжи после ранее выполненных пластик передней стенки пахового канала с сохранением его анатомических структур.
Выполняется по стандартной методике (описание смотри на странице паховая грыжа), с использованием двухкомпонентной системы BARD Perfix Plug. Техника выполнения операции как и при первичных грыжа, но с дополняется фиксацией плоской части импланта швами в области лонного бугорка и нижнего края сетки с целью предупреждения её смещения. Время госпитализации 1-2 суток
Показания: ранее была произведена пластика задней стенки пахового канала, с небольшим по размерам грыжевыми воротами
Выполняется в 50% случаев рецидива. Используется только моделированная часть импланта. Грыжевые ворота при этом имеют вид четкого плотного ригидного кольца. Во время операции они обтурируются (пломбируются ) моделированной частью импланта. Плоская часть протеза не используется. Эта техника операции очень проста в исполнении, наименее травматична и может быть выполнена под местной анестезией. Пациент выписывается в этот же день.
Преимущества: в большинстве случаев (почти 50%) удается избежать больших травмирующих реконструктивных вмешательств, койко-день не более 1 дня, легкий послеоперационный период, короткий срок реабилитации, любой вид анестезии (даже местная анестезия)
Данная операция выполняется по стандартной технологии. Сетчатый имплант вводится в брюшную полость и фиксируется в области грыжевых ворот изнутри.
Данный способ имеет свои преимущества перед открытой операцией только при двухсторонней рецидивной паховой грыже. Но с учетом сложности операции, необходимости использования сложного оборудования, и главное необходимости проведения операции только под общим эндотрахеальным наркозом, данная методика постепенно в мире теряет свою популярность в пользу открытого метода.
источник
Рецидив паховой грыжи возникает после хирургического лечения как следствие ошибки врача или по причине послеоперационных осложнений. Повторное заболевание встречается у каждого 10 пациента. Рецидив грыжи является показанием к проведению повторной операции, но уже по другой схеме. Если ранее дефект ушивался тканями, повторное лечение будет проводиться с установкой сетки, вероятнее всего, по методу Лихтенштейна.
Следует различать рецидив и вентральную грыжу. В первом случае дефект появляется в том же месте, заболевание полностью повторяется. Вентральная или послеоперационная грыжа – это выпячивание органов в области хирургического рубца. Рецидивная грыжа не всегда связана с операцией, ее причиной могут стать факторы до и уже после хирургического вмешательства. Причина вентральной грыжи – только операция.
Паховая грыжа может появиться повторно неоднократно, после 2-3 проведенных операций. Многократно рецидивирующий дефект относится к наиболее сложным формам заболевания, и справиться с ним под силу не каждому опытному хирургу.
Причины повторного появления паховой грыжи после операции разделяют на 3 группы:
- Неблагоприятные факторы до операции.
- Ошибка врача в ходе операции.
- Послеоперационные осложнения.
Основными причинами хирурги считают неправильный выбор техники операции и недостаточное обследование пациента. Оперирование по всем правилам полностью исключает какие-либо риски во время и после лечения. Но если в период подготовки или в процессе операции врач упускает что-то из виду, это будет иметь последствия.
Хирург В.Д. Федоров в своих работах высказывает мнение, что все факторы появления грыжи, существующие до операции, сохраняются после хирургического лечения и в любой момент могут спровоцировать рецидив. А наиболее значимой из всех причин врач выделяет врожденную слабость соединительной ткани.
Основная часть рецидивов наблюдается в первый год после операции. Чаще это происходит при больших, косых и скользящих грыжах. Склонность к повторному развитию патологии наблюдается у 30-45% оперируемых, но реально сталкиваются с этой проблемой только 10% больных после грыжесечения. Из этого можно сделать вывод, что многое зависит от послеоперационной реабилитации, мероприятий со стороны врача и заботы о своем здоровье самого пациента.
Паховая грыжа может долгое время не тревожить больного, но это не значит, что ее не нужно удалять. Лечение дефекта проводится только хирургически как при врожденной, так и при приобретенной форме заболевания. Когда операция долго откладывается, это уже будет фактором риски рецидива.
Самолечение в домашних условиях, отказ от обследования и грыжесечения заканчиваются тяжелым состоянием, когда операция уже проводится экстренно. В таких условиях выше риск допустить ошибку, что приведет к послеоперационным осложнениям и повторному заболеванию.
В группу риска попадают пожилые люди, что связано с возрастными изменениями, дегенеративными процессами в области паха. С повторным заболеванием могут столкнуться пациенты с сопутствующими заболеваниями брюшной полости и мочеполовой системы, которые сопровождаются запором, кашлем, повышенным внутрибрюшным давлением.
Недостаточная подготовка перед грыжесечением также играет роль в появлении рецидива. Когда не была проведена санация организма, упущенные из виду инфекционные очаги могут стать причиной гнойного воспаления, вследствие которого появляется грыжа.
Вторая группа причин рецидива грыжи связана со следующими факторами:
- неправильный выбор техники – укрепление только передней брюшной стенки при рецидивной и прямой грыже может привести к повторному заболеванию за счет высокого пахового промежутка и глубокого канала, а чтобы избежать такой проблемы, нужно провести ряд исследований, учесть патогенетические особенности недуга;
- ошибки хирурга в ходе операции – ушивание с большим натяжением тканей, повреждение нервов и сосудов, недостаточное выделение грыжевого содержимого и многие другие действия могут спровоцировать рецидив.
Условием успешной операции всегда будет качественная подготовка и санация. Детям и взрослым пациентам с показанием к хирургическому лечению рекомендуется обследоваться у нескольких врачей, выслушать мнение каждого и довериться мнению большинства специалистов. Врач обязательно должен знать о перенесенных заболеваниях и операциях. Некоторые оперативные техники противопоказаны при ранее проведенном хирургическом лечении органов ЖКТ и малого таза.
Уже после операции спровоцировать заболевание могут осложнения, в особенности гнойное воспаление, кровотечение и повреждение внутренних органов.
Какие осложнения появляются в ранний и поздний период после грыжесечения:
- инфицирование раны – нагноение происходит при попадании инфекции во время операции или уже после при несоблюдении правил ухода за послеоперационным рубцом;
- гематома – появляется в результате разрыва сосудов;
- повреждение семенного канатика – происходит во время выделения грыжевого мешка, ошибка типична для неопытного хирурга, это осложнение чаще происходит уже во время удаления повторного дефекта и грозит бесплодием;
- тромбоз вен голени – случается у пожилых людей и молодых пациентов, ведущих малоактивный образ жизни, для лечения применяются антикоагулянты;
- водянка – наиболее частое осложнение, лечится только повторной операцией;
- повреждение кишки – возникает при неаккуратной обработке грыжевого мешка, также хирург может задеть мочевой пузырь;
- нарушение бедренного сустава – случается при неправильном наложении швов, в случае использования грубого материала, что может привести к кровотечению.
Различают истинный и ложный рецидив. В первом случае заболевание полностью себя повторяет. Ложный рецидив случается при развитии дефекта в другой области или иной формы. Чаще встречаются истинные и ложные прямые грыжи в паху, в соотношении 1/5 диагностируются косые выпячивания.
Повторная паховая грыжа бывает следующих видов:
- косая – окружена семенным канатиком, полностью повторяет ход пахового канала;
- прямая – медиальные или надлобковые в боковой части пахового канала;
- латеральная – расположена около пахового кольца вне семенного канатика;
- надлобковая – случается при недостаточном укреплении пахового канала;
- промежуточная – по форме напоминает гриб, расположена в паховом треугольнике;
- полная – при полном разрушении паховой стенки промежуток канала заполняется большой грыжей.
Паховая грыжа чаще удаляется по методу Лихтенштейна, и типичными формами повторного заболевания после этой операции являются латеральный и медиальный рецидивы.
Способ лечения будет зависеть от степени сложности:
- Первая степень – объем грыжи до 100 см³, метод Кукуджанова, Шоулдайса.
- Вторая степень – объем грыжи до 300 см³, метод Лихтенштейна.
- Третья степень – объем грыжи до 400 см³, метод Ривера.
- Четвертая степень – объем грыжи от 400 см³, метод ТЭП, ТАБП.
Выбор методики определяется видом ранее проведенной пластики, расположением грыжи и ее состоянием. Универсальной операцией будет лапароскопическая герниопластика, она может проводиться на любом этапе выпячивания, за исключением ущемленной грыжи. Надежными техниками считаются операция по Лихтенштейну и реконструктивная обтурационная герниопластика.
Операция проводится двумя способами – через открытый и лапароскопический доступ. Оперирование через послеоперационный рубец осуществляется классическим методом по Лихтенштейну, путем полной реконструктивной герниопластики или частичной обтурационной пластики. Лапароскопический способ предполагает создание доступа к грыже путем трех проколов в области брюшной полости, через которые вводятся инструменты для грыжесечения и камера для визуального контроля.
Особенности разных видов операций при рецидивной грыже в паху:
- метод Лихтенштейна – при большом размере грыжевого мешка и повторном рецидиве, выполняется с подшиванием сетчатого импланта, период госпитализации – до 3 дней;
- полная реконструктивная герниопластика – при рецидиве после пластики с сохранением структуры, в ходе операции имплант фиксируется швами для профилактики смещения, период госпитализации – до 3 дней;
- частичная герниопластика – при ранее проведенной пластике задней стенки пахового канала, в случае небольшого размера грыжевых ворот, это наименее травматичный метод, пациент выписывается из стационара сразу после операции;
- лапароскопический метод – при двухсторонней грыже, предполагает введение импланта через брюшную полость к грыжевым воротам изнутри, это сложный вариант операции, может проводиться только под общим наркозом, потому назначается реже открытой техники.
Зависимо от типа операции, находиться в стационаре потребуется от 1 до 5 дней. Когда врач увидит, что все в порядке, и никаких осложнений нет, он даст рекомендации по поводу ухода за рубцом и образа жизни в первые недели после лечения.
Если же появились какие-то проблемы сразу после операции, врач выясняет, может ли это быть связано с хирургическим вмешательством или наркозом. После выявления причины специалист назначит дополнительное лечение, которое нужно будет проходить дома. Если же повторная грыжа появилась сразу, проводится повторное обследование и назначается вторая операция.
Общие правила в ранний период реабилитации после грыжесечения:
- ежедневная смена повязки и обработка раны антисептиком;
- соблюдение диеты, исключение любой физической работы;
- ношение бандажа по несколько часов во время выполнения повседневных дел;
- посещение врача через неделю для осмотра и в случае осложнений.
После операции могут появиться симптомы осложнений, с которыми нужно пойти к врачу:
- припухлость в области паха не проходит несколько дней;
- сильная боль и нагноение послеоперационной раны;
- отек тканей в паху с общим недомоганием и повышением температуры тела;
- жжение, онемение или повышение чувствительности кожи в месте операции.
Нормальными симптомами после операции будут легкий дискомфорт во время ходьбы, незначительное жжение в паху, припухлость. Состояние улучшается через несколько дней, но еще в течение 1-2 месяцев нужно исключать физическую нагрузку, а во время зарядки и выполнения упражнений всегда использовать бандаж.
Режим питания – это важнейшая часть послеоперационного восстановления. Диета назначается для профилактики запора и вздутия живота, ведь эти нарушения приводят к повышению внутрибрюшного давления, а это фактор развития повторной грыжи.
Как правильно питаться первые 2 недели после грыжесечения:
- кушать нужно маленькими порциями, тщательно все пережевывая;
- пища должна быть комфортной температуры и не острой;
- важно повысить содержание белка в рационе;
- выпивать нужно много чистой воды, но не во время еды, а за 30 минут до или после;
- диета может включать вареное белое мясо, творог, каши, рыбу;
- исключаются закрепляющие и газообразующие продукты.
Поддерживающий бандаж после операции можно носить не всегда и не постоянно. Он противопоказан при нагноении кожи и первые несколько дней после грыжесечения. Когда рана заживет, врач порекомендует лечебный пояс для ношения во время выполнения домашних дел и занятий физкультурой. Бандаж уменьшит давление на швы, предупредив их расхождение, а также поможет предупредить рецидив.
Пояс после операции обязательно должен быть с мягкими вставками, пропускать воздух и впитывать влагу. Перед тем как надевать пояс, его нужно обрабатывать антисептическим средством. Носить послеоперационный бандаж рекомендовано не более 5 часов в сутки, на ночь его нужно обязательно снимать.
источник
Рецидивная паховая грыжа — повторный выход органов брюшной полости через паховый канал после ранее выполненной герниопластики. Проявляется наличием выпячивания в области постгерниопластического рубца, тянущими болями в паху, дискомфортом при ходьбе, диспепсическими и дизурическими расстройствами. Диагностируется с помощью физикального осмотра, герниографии, сонографии пахового канала, МРТ области паха. Для лечения рекомендованы ненатяжные методы открытой и эндохирургической герниопластики. В редких случаях неблагоприятного течения заболевания у пожилых пациентов паховый канал ликвидируется.
Рецидивное грыжеобразование — одно из наиболее частых осложнений паховых герниопластических операций. При использовании натяжных методов грыжесечения рецидив болезни возникает у 15-30% пациентов, переход на протезирующие техники позволил уменьшить этот показатель до 1-5%. Заболеванию более подвержены мужчины, что связано с большей распространенностью первичных грыж паха у представителей мужского пола и анатомическими особенностями строения их пахового канала. В полость грыжевого мешка рецидивного выпячивания обычно попадает петля тонкого кишечника, большой сальник, реже — мочевой пузырь, слепая, сигмовидная, нисходящая ободочная кишка, мочеточник, почка, у женщин — яичник, матка. Актуальность своевременной диагностики заболевания обусловлена риском ущемления.
Повторному образованию грыжевого выпячивания в паху способствуют технические нюансы предыдущей герниопластики, течение послеоперационного периода, индивидуальные особенности пациента. Специалисты в сфере герниологии, общей хирургии, гастроэнтерологии связывают формирование рецидивной грыжи с наличием таких этиологических факторов, как:
- Врачебные ошибки. Рецидивное грыжеобразование чаще всего вызвано неправильным выбором метода грыжесечения без достаточного учета анатомических особенностей строения пахового канала, срока существования дефекта, преморбидных особенностей пациента. Причиной повторной грыжи также могут стать нарушения техники операции, приводящие к неверному сопоставлению или натяжению сшиваемых тканей.
- Особенности послеоперационного периода. Вероятность расхождения швов, возникновения других видов несостоятельности стенок пахового канала после выполненного грыжесечения возрастает при развитии гнойно-воспалительного раневого процесса. Нормальному течению восстановительного периода препятствуют ранние нагрузки — поднятие тяжелых грузов, интенсивные занятия спортом с напряжением брюшного пресса.
- Реакция на установленный аллотрансплантат. Рецидивные грыжи при протезирующих методах пахового грыжесечения диагностируются редко, однако возрастающая популярность метода привела к увеличению общего количества таких осложнений. Повторное грыжевое выпячивание образуется при хроническом воспалении в зоне фиксации синтетического протеза к тканям или возникновении аутоиммунной реакции на материал имплантата.
- Сохранение предпосылок к грыжевой болезни. При наличии причин, спровоцировавших развитие первичной паховой грыжи, вероятен поздний рецидив. В группу риска входят больные пожилого возраста, астенического телосложения, страдающие заболеваниями, при которых повышается абдоминальное давление (запорами, аденомой предстательной железы, стриктурами уретры, бронхолегочной патологией с упорным кашлем).
По данным наблюдений, важную роль в формировании рецидивной грыжи играет наличие у пациента врожденной системной дисплазии соединительной ткани. Среди больных с повторным грыжеобразованием у 45-47% выявляются двухсторонние паховые грыжи, грыжевые выпячивания другой локализации (пупочные, бедренные, пищеводного отверстия диафрагмы). 19-20% пациентов страдает варикозной болезнью нижних конечностей, 3,5-4% — пролапсом митрального клапана, до 5% — дивертикулами мочевого пузыря, дивертикулезом тонкого кишечника. У 7-8% больных обнаруживаются стрии на коже.
Механизм формирования рецидивной паховой грыжи зависит от использованного ранее способа грыжесечения. При натяжных методах герниопластики разрушению восстановленных тканей обычно способствует прорезывание лигатурами. Патогенез грыжевого рецидива после пластики пахового канала с помощью синтетического имплантата основан на смещении протеза или его отрыве от точек фиксации. Выбор техники для укрепления передней стенки канала при слабости задней, недостаточное ушивание поперечной фасции, использование для пластики разволокненного апоневроза абдоминальных мышц, оставление широкого пахового промежутка, другие тактические и технические ошибки при выполнении различных видов герниопластики способствуют повторному грыжеобразованию с формированием нового грыжевого мешка в наиболее ослабленной зоне канала.
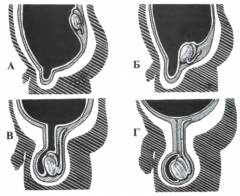
Рецидивные грыжевые выпячивания паха принадлежат к категории приобретенных, отнесены к типу IV современной систематизации паховых грыж. На основании особенностей анатомического прохождения через структуры пахового канала выделяют прямые (IVa), косые (IVb), бедренные (IVc), комбинированные (IVd) повторные грыжи. Как и другие грыжевые образования, они могут быть вправимыми и невправимыми, неосложненными и осложненными. С учетом механизма грыжеобразования различают следующие виды рецидивных грыж по их локализации внутри пахового канала:
- Латеральный рецидив. Грыжевой дефект расположен рядом с глубоким паховым кольцом. Рецидивное грыжеобразование обусловлено нарушением техники обшивания семенного канатика.
- Срединный рецидив. Грыжа выходит в паховый канал в его средней части. Рецидивирование связано с разволокнением апоневроза или расхождением швов между ним и пупартовой связкой.
- Медиальный рецидив. Выпячивание выходит под кожу из наружного пахового отверстия. Возникает при укреплении передней стенки вместо ослабленной задней. Выявляется у 50-51% пациентов.
- Тотальный рецидив. Развивается в результате полного разрушения задней стенки канала. Отличается большими размерами и расположением по всей длине послеоперационного рубца.
- Ложный рецидив. Проявляется прямой рецидивной грыжей у больных, много лет назад прооперированных по поводу косой грыжи. Обнаруживается в 20-22% случаев повторного грыжеобразования.
Повторное возникновение заболевания чаще всего наблюдается в течение первых 3 лет после герниопластики. Основной признак рецидивной грыжи – появление в зоне послеоперационного рубца выпячивания, которое на начальных этапах может самопроизвольно вправляться в брюшную полость. Отмечаются постоянные тянущие боли в области паха, дискомфорт при ходьбе. По мере увеличения грыжи прогрессируют диспепсические расстройства (тошнота, снижение аппетита, хронические запоры, чувство неполного опорожнения кишечника). При попадании в грыжевой мешок части мочевого пузыря развиваются дизурические явления, боли при мочеиспускании. Общее состояние больных с рецидивом паховой грыжи обычно не нарушено.
При условии постоянной травматизации рецидивной грыжи может возникать пластический воспалительный процесс с формированием спаек, сращение содержимого грыжевого мешка с его стенками. Длительное течение заболевания вызывает нарушение моторной функции кишечника, задержку каловых масс, что чревато развитием острой кишечной непроходимости с сильными болями в животе, отсутствием стула, метеоризмом, многократной рвотой. Наиболее серьезное осложнение — ущемление паховой грыжи, которое приводит к нарушению кровоснабжения в петле кишки, ее некрозу, при отсутствии своевременной помощи зачастую осложняется перитонитом.
Постановка диагноза не представляет затруднений при наличии типичного выпячивания в паховой области и анамнестических сведений о проведении герниопластики. Сложности могут возникать при развитии болевого синдрома неясного генеза, который не сопровождается формированием пальпируемого образования, что требует проведения дополнительных диагностических мероприятий. Для верификации диагноза рецидивной паховой грыжи наиболее информативными являются:
- Физикальный осмотр. При помощи пальпации врач может определить наличие опухолевидного образования в области послеоперационного рубца, увеличивающегося во время кашля или натуживания. Проводится пальцевое исследование пахового канала, выявляется положительный симптом «кашлевого толчка».
- Герниография. При введении в полость брюшины контрастного вещества с помощью специальной иглы с мандреном удается обнаружить грыжу любых размеров, в том числе при ее атипичной локализации. Для улучшения визуализации грыжевого мешка проводят пробу Вальсальвы – просят больного натужиться в момент выполнения рентгенограммы.
- УЗИ пахового канала. Во время ультразвукового исследования оценивают локализацию и размеры рецидивной грыжи, визуализируют органы, расположенные в грыжевом мешке. С помощью сонографии можно детально изучить особенности анатомических структур паховой области, чтобы выбрать наиболее рациональный метод герниопластики.
- МРТ паховой области. Магнитно-резонансная томография имеет высокую чувствительность и специфичность, в 94% случаев позволяет достоверно исключить другую мышечно-сухожильную, абдоминальную и андрологическую патологию. Метод используется при недостаточной информативности других инструментальных исследований.
Лабораторные анализы крови и мочи имеют низкую диагностическую ценность, изменения показателей наблюдаются только при развитии осложнений рецидивной грыжи. Для исключения патологии со стороны органов малого таза проводится ультразвуковое исследование. Выполнение ирригоскопии, рентгенографии, МСКТ брюшной полости позволяет оценить состояние пищеварительного тракта. Дифференциальная диагностика производится с бедренной грыжей, паховой лимфаденопатией, туберкулезными холодными абсцессами, у мужчин – с гидроцеле, варикоцеле, гематоцеле, липомой семенного канатика, у женщин — с кистой круглой связки матки. Кроме осмотра хирурга-герниолога пациенту рекомендованы консультации гастроэнтеролога и онколога.
Устранение повторно образовавшегося грыжевого дефекта выполняется хирургическим путем. Особенностями оперативных вмешательств при рецидивной грыже являются большая травматичность, необходимость глубокого проникновения в паховую область для надежного укрепления или воссоздания конкретных структур канала, широкое использование аллопластических материалов. При выборе метода герниопластики учитывают причины рецидива, состояние стенок, глубокого и наружного паховых отверстий, возраст пациента. Рекомендованными видами вмешательств являются:
- Открытая внебрюшинная аллопластика. Показана мужчинам репродуктивного возраста с предыдущей пластикой передней стенки. Сетчатым аллотрансплантатом укрепляется задняя стенка канала. При этом семенной канатик испытывает минимальное повреждающее воздействие, что позволяет предотвратить атрофию яичка и сохранить фертильность. В качестве альтернативы применяется полная реконструктивная обтурационная паховая герниопластика.
- Частичная обтурационная герниопластика. Рекомендована пациентам с ранее проведенной пластикой задней стенки и небольшими грыжевыми воротами. Отличается низкой травматичностью, возможностью проведения под местной анестезией, коротким реабилитационным периодом. Предполагает выполнение обтурации (пломбировки) грыжевых ворот моделированной частью протеза и предотвращение за счет этого выхода абдоминальных органов в просвет канала.
- Операция Лихтенштейна. Метод выбора при неоднократно рецидивирующей паховой грыже, больших размерах дефекта брюшной стенки, комбинированных образованиях. Преимущества вмешательства — отсутствие натяжения тканей за счет установки сетчатого протеза подходящей площади, низкий риск повторного рецидива (до 1%). При значительном разрушении канала в качестве альтернативной операции рекомендована его ауто- или аллопластическая реконструкция.
- Ликвидация пахового канала. Назначается в исключительных случаях больным старческого возраста, которым многократно выполнялась герниопластика. Первым этапом операции является орхиэктомия и удаление семенного канатика на стороне рецидивной грыжи, после чего грыжевые ворота ушиваются по стандартам лечения послеоперационных грыж. Радикальный подход предотвращает проведение повторных герниопластических вмешательств.
Вне зависимости от ранее использованных способов пластики открытые методы при наличии показаний могут заменяться эндохирургическими техниками (TAPP, TEP). На этапе предоперационной подготовки пациенту рекомендуется носить специальный бандаж, исключить факторы, способные повысить внутрибрюшное давление, — отказаться от физических нагрузок, проводить профилактику запоров, кашля.
Исход заболевания зависит от наличия у больного сопутствующей патологии и своевременности диагностических мероприятий. Прогноз относительно благоприятный при небольшой паховой грыже, протекающей без осложнений. Риск многократного рецидивирования составляет от 18% до 43% в зависимости от типа проведенной операции. Профилактика рецидивных грыж включает тщательный выбор метода грыжесечения с учетом анатомических особенностей и состояния тканей, предупреждение развития послеоперационных гнойно-септических осложнений, терапию болезней, сопровождающихся увеличением внутрибрюшного давления, ограничение физических нагрузок.
источник

Причины рецидивов паховых грыж многообразны, и их можно систематизировать следующим образом:
-
1 — причины, существующие до операции: большая длительность существования грыжи, пожилой возраст больных, сопутствующие заболевания, способствующие повышению внутрибрюшного давления (запоры, заболевания легких, стриктуры уретры и др.);
2 — причины, зависящие от вида произведенной операции и от ее технического исполнения: неправильный выбор операции, дефекты оперативной техники (выдающийся русский хирург С.П. Фёдоров по этому поводу писал: «у нас считается, что грыжа есть операция легкая . на самом деле эта операция вовсе не простая с точки зрения правильного и хорошего исполнения.»);
3 — причины, возникшие в послеоперационном периоде: гнойно-воспалительные осложнения со стороны ран, ранняя физическая нагрузка (более подробно о факторах риска рецидива паховой грыжи Вы можете прочитать в статье «Факторы риска рецидивов паховых грыж» В.К. Островский, И.Е. Филимончев, Кафедра общей и оперативной хирургии медицинского факультета Ульяновского государственного университета; журнал «Хирургия» №3, 2010 [читать]).

Островский В.К. и Филимончев И.Е. (2010) выделяют 5 видов рецидивов паховых грыж:
-
латеральный рецидив — обусловлен недостаточным обшиванием поперечной фасции и мышц вокруг семенного канатика в месте его выхода из брюшной полости;
срединный рецидив — связан с недостаточным ушиванием поперечной фасции и наложением редких швов при пластике;
медиальный рецидив — развивается после пластики передней стенки пахового канала или игнорирования подшивания апоневроза наружной косой мышцы живота к лонному бугорку при пластике задней стенки пахового канала;
тотальный рецидив — обусловлен совокупностью всех тех факторов, при первичной операции которые могут иметь место при вышеописанных видах рецидивов паховых грыж;
ложный рецидив — связан с развитием прямой паховой грыжи через много лет после первичной операции с пластикой передней стенки пахового канала.
Важным в профилактике рецидивов паховых грыж является тщательное соблюдение следующих технических моментов при выполнении первичной операции и операций при рецидивных паховых грыжах, к которым относятся: отсутствие натяжения сшиваемых тканей, участвующих в пластике, а также сшивание однородных тканей. Следует признать, что выбор пластики пахового канала при первичных операциях, в первую очередь, определяется степенью разрушения задней стенки пахового канала, возрастом пациента, длительностью существования грыжи и её характером (косая, прямая). В качестве первичных операций рекомендовать пластику передней стенки пахового канала при всех косых паховых грыжах не следует. Пластика с реконструкцией глубокого пахового кольца и укреплением задней стенки должна быть обязательной как для косых, так и для прямых паховых грыж. Операция Постемпского некоторыми авторами считается «золотым стандартом». Однако в иностранной литературе данный вид пластики в последнее время не упоминается. Предложены также многослойные и аутопластические методы пластики. В отношении данных операций указывается, что операция по E. E. Shouldice, с одной стороны, является «золотым стандартом», но имеется и отрицательное мнение об этой операции. Кроме многослойных пластик, предложена безнатяжная двуслойная пластика задней стенки пахового канала. За основу способа пластики взяты способы Джед-Эстесса, Матсона и Хольстедта II. Отличием предложенного способа от вышеуказанных является то, что апоневроз наружной косой мышцы ушивается не над семенным канатиком, а под ним, создавая, таким образом, второй слой пластики задней стенки пахового канала. По имеющимся литературным данным, грыжесечение, особенно с пластикой задней стенки пахового канала, сопровождается рядом осложнений, таких как послеоперационный отёк яичка и мошонки, приводящих в отдаленном периоде к гипо- и атрофии соответствующего яичка с нарушением гормональной и сперматогенной его функции, что связано с ухудшением кровообращения и иннервации яичка. Однако имеются исследования, согласно которым пластика, наоборот, улучшает кровоток в семенном канатике, что доказано данными допплерографии, что обусловлено уменьшением давления грыжи и её содержимого на семенной канатик и яичко.
Арсенал методов операций при рецидивных паховых грыжах, которые следовало бы обозначить операциями резерва, достаточно широк. Из аутопластических способов следует отметить операцию Nyhus, а из аллопластических — способы Lichtenstein, создание пахового канала по Тоскину — Жебровскому. Отличительной особенностью операций резерва являются большая травматичность, интервенция в глубокие слои паховой области. Вместе с тем, в ходе реконструкции пахового канала достигается надежное укрепление или протезирование конкретных структур: поперечной фасции, паховой связки, глубокого отверстия пахового канала. В случаях же обширных, гигантских и многократно рецидивирующих паховых грыж, когда паховый канал полностью разрушен, возникает необходимость в создании нового пахового канала повышенной надежности за счет аутопластической реконструкции его стенок или путем использования пластических материалов. При этом, нужно стараться сохранить анатомическое расположение пахового канала и его физиологическую роль. В исключительных случаях — у глубоких стариков, после многократных операций и т. д. — целесообразно ликвидировать паховый канал, предварительно удалив яичко и семенной канатик, а грыжевые ворота при этом ушивают по принципу лечения послеоперационных грыж. Значительный прогресс в современной герниологии обозначился с началом применения эксплантантов. Это способы К. Д. Тоскина и В. В. Жебровского, I. L. Lichtenstein, L. M. Nyhus, G. E. Wantz и др. Одно из направлений, которое получило развитие в последнее время, — это применение лапароскопических операций герниопластики, в том числе и при рецидивных грыжах. Внедрение лапароскопических методов лечения паховых грыж в качестве первичных операций может значительно улучшить их результаты при наличии ряда преимуществ перед традиционными способами грыжесечения.
источник
Грыжей называют выхождение органов брюшной полости под кожу через слабые места брюшной стенки. Выходящие органы находятся в грыжевом мешке, образованном брюшиной (внутренней выстилкой брюшной стенки). Грыжевой мешок образуется при формировании грыжи.
Грыжи снижают физическую работоспособность, создают дискомфорт тем больше, чем больше ее величина.
Опасность для жизни представляет ущемление в грыжевых воротах внутренних органов (грыжи).
Основные виды грыж: ПАХОВЫЕ (встречаются наиболее часто), БЕДРЕННЫЕ, ПУПОЧНЫЕ, БЕЛОЙ ЛИНИИ.
Грыжи, возникающие в области послеоперационных рубцов, называются ПОСЛЕОПЕРАЦИОННЫМИ ВЕНТРАЛЬНЫМИ ГРЫЖАМИ.
Грыжи, возникающие на месте ранее оперированных грыж, называются РЕЦИДИВНЫМИ (повторными).
У кого может возникнуть грыжа?
Грыжа может появиться у любого человека независимо от пола и возраста.
Брюшная стенка, состоящая из мышц и апоневрозов, выполняет ряд функций, одна из которых удержание внутренних органов в естественном положении и противодействие создаваемому ими внутрибрюшному давлению.
Под действием внутрибрюшного давления в наиболее слабых местах брюшной стенки может образоваться дефект (грыжевые ворота), в который выходит грыжа. Этому могут способствовать предрасполагающие факторы, такие как чрезмерная физическая нагрузка, сильный кашель, запоры.
Образование грыжи может остаться незамеченным, а может сопровождаться интенсивными болями.
В дальнейшем под воздействием тех же факторов происходит постепенное увеличение грыжи, вплоть до выхождения в грыжевой мешок большей части кишечника.
Может ли грыжа исчезнуть без операции?
Большая пахово- мошоночная грыжа до операции.
( См.Вид после операции )
К сожалению, ни самостоятельно, ни под воздействием гимнастики или лекарств грыжа не исчезнет.
Со временем грыжа только увеличивается в размерах, снижая трудоспособность и увеличивая риск осложнений.
Единственный путь к излечению — выполнение операции (герниопластики).
Ношение бандажей препятствует лишь выхождению внутренних органов через грыжевые ворота в грыжевой мешок, но не ликвидирует грыжу и не гарантирует от осложнений (ущемления). К тому же, ношение бандажа часто затрудняет последующее выполнение операции.
Почему операцию лучше выполнять в специализированном учреждении?
Максимальный опыт хирургов в лечении данного заболевания.
Возможность использования всего спектра современных технологий и методик.
Минимальный риск рецидива грыжи и других осложнений.
Возможность операции в амбулаторных условиях.
Какие виды операций существуют для ликвидации паховых грыж?
Известно более 300 способов пластики паховых грыж. Но все они могут быть обобщены в три группы:
Пластика собственными тканями. Эта наиболее старая группа способов, родившаяся во второй половине XIX века, она наиболее обширна и распространена. Суть ее в закрытии грыжевых ворот собственными тканями больного (мышцами, фасциями и апоневрозами) тем или иным способом.
Частота рецидивов грыж после этих операций варьирует от 2% до 15% в зависимости от состояния тканей больного, способа герниопластики и правильности его выбора.
Основными недостатками являются выраженный болевой синдром в первые дни после операции вследствие натяжения тканей и длительные сроки физической реабилитации.
Интенсивный физический труд противопоказан как минимум 3 месяца после операции.
Лапароскопические способы пластики. Это способы пластики, которые выполняются под контролем лапароскопа – прибора, позволяющего с помощью минивидеокамеры ликвидировать грыжу со стороны брюшной полости без разреза кожи над грыжей. Они родились в начале 80-х годов ХХ века с появлением видеотехники. В большинстве случаев дефект брюшной стенки закрывается изнутри брюшной полости синтетическим сетчатым протезом.
Частота рецидивов грыжи после данной пластики 2-5%, что определяется видом грыжи и подготовленностью хирургов.
Важными преимуществами данных способов является малая травматичность, а значит незначительный болевой синдром после операции, короткие сроки реабилитации (до месяца при физическом труде), а также возможность выполнения двухсторонних пластик и, при необходимости, сочетанных операций в брюшной полости через те же проколы брюшной стенки.
К серьезным недостаткам способов этой группы относятся необходимость общего обезболивания (наркоза), необходимость вводить в брюшную полость газ для создания оперативного пространства (опасно у больных с заболеваниями легких и сердца), техническая сложность и дороговизна оборудования.
Способы пластики “без натяжения” собственных тканей больного существуют со второй половины 60-х годов ХХ столетия. От способов пластики собственными тканями их отличает использование для закрытия грыжевых ворот “заплат” из синтетических материалов. Последние 10-15 лет эти способы завоевывают все большую популярность, что стало возможным благодаря созданию совершенных синтетических материалов и разработке новых методик закрытия грыжевых ворот, практически гарантирующих больного от возникновения рецидива грыжи.
Результат операционного вмешательства по поводу гиганстской пахово- мошоночной грыжи.
(См.Вид до операции)
Частота рецидивов не превышает 1% в специализированных клиниках вне зависимости от вида грыжи.
Несмотря на разрез кожи над грыжей, болевой синдром после операции минимален, т.к. нет натяжения собственных тканей.
Интенсивный физический труд возможен через месяц после операции, бытовая физическая активность не ограничивается. Это позволяет выполнять подобные операции в амбулаторных условиях.
Положительным моментом также является возможность выполнения операции под местной или спинальной анестезией, что особенно важно для престарелых больных и больных с заболеваниями сердца и легких.
Наибольшую распространенность благодаря своей надежности и простоте получила герниопластика по методике I.L.Lichtenstein. Она применима при любом виде и размере паховых грыж.
Какой способ герниопластики предпочесть при паховой грыже?
Исследования по этому поводу прдеставлены в статье «Современные подходы к лечению паховых грыж».
Какие исследования необходимо пройти перед операцией по поводу паховой грыжи?
Определение группы крови и резус-фактора.
Общий анализ крови.
Биохимический анализ крови, в том числе сахар крови.
Пробы на гепатит, сифилис и ВИЧ-инфекцию.
ЭКГ.
Протромбин и свертываемость крови.
УЗИ брюшной полости.
Общий анализ мочи.
Рентгеноскопия (или флюорография) грудной клетки.
Что необходимо накануне операции?
Накануне вечером необходима очистительная клизма или прием препарата “Фортранс” по инструкции.
Утром в день операции нужно побрить (при паховых грыжах) нижнюю половину живота, лобок, мошонку и верхнюю треть бедра на стороне грыжи.
Утром в день операции нельзя есть и пить.
Если у Вас имеется варикозное расширение вен нижних конечностей или если Вы старше 50 лет, то необходимо иметь с собой эластичные бинты для ног.
Какие проблемы возможны после операции по поводу паховой грыжи?
Рецидив грыжи после выполненной операции возможен, но его вероятность при правильном выборе способа операции и должной квалификации хирурга не превышает 1%. При пластике “без натяжения” возможна пожизненная гарантия от возникновения рецидива.
Нагноение операционной раны после вмешательства наиболее неприятно. Оно удлиняет период реабилитации, требует посещение врача для перевязок, повышает риск рецидива грыжи. Несмотря на соблюдение всех правил асептики и высокую квалификацию хирурга, данное осложнение возникает у 1,5-2% больных, что определяется индивидуальной способностью организма больного сопротивляться инфекции.
Возможны и другие осложнения, но они редки и не влияют на исход операции.
После пластики гигантских пахово-мошоночных грыж в течение месяца мошонка остается увеличенной, кожа ее отечна. Это не является осложнением и не создает дискомфорта. Такова естественная реакция тканей на удаление большого грыжевого мешка. Дополнительного лечения не требуется.
Как вести себя в первое время после операции по поводу паховой грыжи?
Ходьба возможна практически сразу после операции (кроме случаев с использованием спинальной анестезии, тогда необходимо выждать 3-4 часа). При пластике “без натяжения” больной может покинуть стационар через 2-3 часа после операции, в том числе за рулем своего автомобиля.
В течение двух недель после операции не следует поднимать груз более 5 кг. Затем физические нагрузки можно постепенно увеличивать.
Нормальная физическая активность возможна через месяц после операции.
При пластике собственными тканями сроки реабилитации увеличиваются до 2-3 месяцев. Физическая активность определяется индивидуально.
Лечение сопутствующих заболеваний
Если у Вас хронический бронхит или бронхиальная астма с сильным и частым кашлем, склонность к запорам, то необходимо лечение этих состояний, поскольку, возможно, именно они были предпосылкой к возникновению грыжи.
Прием лекарственных препаратов
При пластике с использованием синтетических сетчатых протезов (лапароскопическая или “без натяжения”) в течение недели после операции необходимо принимать противовоспалительные препараты (Диклоран или Диклофенак по 75 мг. х 2 раза в сутки с приемом пищи).
При необходимости и по согласованию с врачом возможен прием ненаркотических обезболивающих препаратов в таблетках, капсулах или свечах.
Перевязка необходима на следующий день после операции (повязка может умеренно промокнуть кровянистым отделяемым).
При благоприятном течении послеоперационного периода больше перевязок до момента снятия швов (7 сутки) не требуется.
При возникновении вопросов о ходе послеоперационного периода необходимо связаться по телефону с одним из оперировавших хирургов.
Что происходит с синтетическим сетчатым протезом в отдаленные сроки после операции?
В течение первого месяца после операции синтетический сетчатый протез, выполненный чаще всего из полипропилена, прорастает волокнами соединительной ткани. Со временем формируется плотный соединительнотканный пласт толщиной до 1,5 мм, имеющий в своей основе сетчатый протез.
Благодаря протезу образовавшаяся соединительная ткань остается пластичной, но не подвержена растяжению, что важно для профилактики рецидива.
Вид гистологического препарата через полтора года после операции.
Как часто и почему возникают рецидивы паховых грыж?
Рецидивы возникают у 2-10% больных, оперированных по поводу паховых грыж.
Вероятность возникновения рецидива зависит от вида паховой грыжи, правильности выбора способа пластики, наличия факторов, способствующих развитию рецидива грыжи.
К этим факторам относятся нагноение раны, ранние и неадекватные физические нагрузки, сильные кашель или запоры после операции.
В чем особенности операций по поводу рецидивных паховых грыж?
Операции по поводу рецидивов паховых грыж технически более сложные, требуют высокой квалификации хирурга. Это связано с тем, что:
Операция проводится в рубцовоизмененных тканях (рубцы после предыдущей операции).
Анатомические структуры паховой области “разрушены” значительно больше, чем при первичной операции.
Анатомические соотношения заранее не ясны, т.к. часто не известен способ предыдущей пластики.
Правильный выбор способа пластики имеет решающее значение для развития рецидива грыжи при повторной пластике.
Поэтому операции по поводу рецидивных паховых грыж лучше выполнять
в специализированных учреждениях.
Как часто возникают рецидивы грыжи при повторных пластиках?
При повторных паховых герниопластиках рецидивы возникают значительно чаще, чем при первичных герниопластиках. Это определяется теми же факторами, что и после первичной операции, но в первую очередь зависит от правильности выбора способа герниопластики.
После пластики собственными тканями рецидивы возникают в 10-25% случаев в зависимости от примененной методики.
После лапароскопических операций частота рецидивов не отличается от таковой при первичных пластиках – до 5%.
После пластики по методике I.L.Lichtenstein частота рецидивов не более 1%.
Какой способ пластики предпочтителен при рецидиве паховой грыжи?
Выбор способа пластики рецидивной паховой грыжи должен производиться специалистом.
Наиболее предпочтительны лапароскопические методики и пластики “без натяжения”, например по I.L.Lichtenstein.
Какие исследования и какая подготовка необходимы перед операцией по поводу рецидивной паховой грыжи?
Желательно иметь выписку из истории болезни о виде предыдущей пластики.
В остальном подготовка не отличается от таковой при первичных операциях.
Как вести себя в первое время после операции по поводу рецидивной паховой грыжи?
При пластике собственными тканями физическая нагрузка ограничивается в течение 6 месяцев.
В остальном рекомендации не отличаются от таковых при первичных пластиках.
Даже самая профессионально выполненная операция может сойти «на нет» в результате различных нарушений в послеоперационном периоде. Любая грыжа живота после операции нуждается в определенном периоде восстановления, необходимом для полного и прочного сращения тканей, а паховая грыжа у мужчин – в наибольшей степени ввиду ее анатомических особенностей.
Операция при паховой грыже у мужчин имеет свои нюансы, обусловленные особенностями строения пахового канала. В нем проходит чрезвычайно важный элемент – семенной канатик, по которому идет выброс сперматозоидов, а также сосуды и нервы. Все это соседствует с грыжевым выпячиванием, которое удаляется при операции.
Важно не только не повредить эти деликатные структуры, но и в послеоперационном периоде обеспечить им максимальный покой, исключить нагрузку, сдавливание, травматизацию до полного заживления и восстановления тканей. В противном случае могут развиться весьма нежелательные последствия, приводящие к нарушению проходимости канатика, нарушению кровообращения, функции сперматогенеза и даже потере фертильности (способности к зачатию).
Совет: не следует бояться операции по поводу паховой грыжи из-за возможности развития осложнений. Чем «моложе» и меньше грыжа, тем легче вмешательство и меньше вероятность развития его последствий.
Сама операция грыжесечения сегодня уже не столь травматична, как раньше. Она выполняется в большинстве случаев методом лапароскопии – через зонд, с минимальными разрезами до 2 см и надежной пластикой грыжи с использованием синтетических материалов.
Поэтому осложнения после операции паховой грыжи у мужчин развиваются в основном уже после выписки из стационара, и большинство их происходит по вине самого пациента. Наиболее часто развиваются следующие последствия:
- длительный болевой синдром;
- отек яичка и мошонки;
- гематома мошонки;
- нагноение раны;
- прорезывание (расхождение) швов;
- рецидив грыжи (повторное выхождение).
Все они связаны, как правило, с ранней физической нагрузкой, несоблюдением диеты и правил личной гигиены, отказом от ношения бандажа или ранним его прекращением. Их вполне можно предупредить, четко соблюдая определенные правила и рекомендации врача.
Во избежание серьезных последствий после выписки, не игнорируйте рекомендации лечащего врача
В ранний послеоперационный период, находясь в стационаре, мужчина соблюдает установленный режим и диету, и все это контролируется медицинским персоналом. Главные проблемы начинаются после выписки: это и различные соблазны в питании, и стремление доделать какие-то накопившиеся дела, и желание увидеться с друзьями, и, чего греха таить, желание интимной близости после воздержания.
Следует помнить, что для успешного исхода операции обязательно надо придерживаться определенных табу – временно, на срок, определяемый врачом. Этот срок будет зависеть от характера и сложности операции, возраста пациента и особенностей его тканей – достаточно ли они эластичны или же рыхлые, например, как у пожилых и тучных пациентов.
После лапароскопического вмешательства кушать обычно разрешается уже через несколько часов. В больнице обычно дают легкую протертую пищу в виде каш, супов, суфле, затем диету постепенно расширяют.
По прибытии домой принципы питания должны быть таковы, чтобы оно, во-первых, не вызывало вздутия живота, во-вторых, не способствовало запорам, и в-третьих, не было слишком калорийным и избыточным, чтобы не набирались лишние килограммы. Все перечисленное приводит к повышению внутрибрюшного давления, растяжению брюшной стенки, и может привести к расхождению швов и рецидиву грыжи.
Следует исключить из меню цельное молоко, блюда из бобовых, свежий белый хлеб, свежую капусту, виноград, приводящие к вздутию кишечника
Для регулярного опорожнения кишечника нужно употреблять достаточное количество растительной клетчатки в виде отварных и тушеных овощей, свежих фруктов, разваренных каш (гречневой, овсяной). Уберечься от набора веса можно, ограничив макаронные, мучные и кондитерские изделия, картофель, употреблять мясо и рыбу нежирных сортов. Должно быть достаточное количество зелени, она содержит микроэлементы, необходимые для заживления раны.
Среди жиров надо предпочесть растительные нерафинированные масла, они улучшают обмен веществ. Большое значение имеет и кратность приема пищи – до 5-6 раз в день небольшими порциями, а также достаточный прием жидкости – минеральной воды, фруктовых и овощных соков.
В течение 2-х месяцев не рекомендуется поднятие тяжестей более 5 кг, следует также избегать бега, прыжков, наклонов и резких поворотов туловища. Обязательны физические упражнения – общегигиенические и специальная ЛФК (лечебная гимнастика). Вначале это будут дыхательные и общетонизирующие упражнения, затем их объем постепенно расширяют, добавляя нагрузку на мышцы живота, для улучшения их кровообращения, поддержания хорошего состояния пресса и более надежного формирования послеоперационного рубца.
Следует также первые недели воздержаться от половых контактов, они могут привести к развитию гематомы, отека яичка и даже к прорезыванию швов.
Совет: длительность ограничений на питание и физические нагрузки всегда следует согласовывать с врачом. Они зависят от характера операции (лапароскопия или лапаротомия), от возраста, комплекции и состояния здоровья пациента.
Поддерживающий бандаж после грыжесечения рекомендован для уменьшения давления на мышцы брюшного пресса, особенно у тучных и пожилых мужчин. Применяются специальные бандажи для паховых грыж – левосторонние, правосторонние и двусторонние, с уплотнением (пелотом) на уровне отверстия пахового канала.
Бандаж подбирается индивидуально по размеру, его выписывает врач, и надевать его нужно сразу перед принятием вертикального положения, то есть во время вставания с постели. Длительность ношения бандажа также определяет специалист. Чрезмерное увлечение ношением бандажа также может навредить. В результате сдавливания тканей живота, паховой области, нарушается их кровообращение и постепенно развивается атрофия мышц, что может привести к рецидиву грыжи.
После малоинвазивного грыжесечения пациент, как правило, выписывается уже на 2-3 сутки, еще со швами. До их снятия нельзя мочить рану, тем более принимать ванну или посещать бассейн. Если снята повязка, кожу вокруг раны следует ежедневно обрабатывать 5% настойкой йода или раствором бриллиантовой зелени. Обязательно поддерживать чистоту тела и ежедневно менять нательное белье. Нельзя находиться в условиях запыления, в жарком помещении, чтобы кожа не потела. Если имеется раздражение на коже в зоне раны, следует обработать ее специальной детской присыпкой или цинковой пастой.
При выполнении всех рекомендаций, о которых сказано выше, послеоперационная реабилитация пройдет успешно, без последствий. А регулярные занятия спортом в дальнейшем и поддержание нормального веса тела только укрепят эффект операции.
Внимание! Информация на сайте представлена специалистами, но носит ознакомительный характер и не может быть использована для самостоятельного лечения. Обязательно проконсультируйтесь врачом!
Термин «грыжа» подразумевает выход органа или его части за пределы анатомического расположения через патологическое или физиологическое отверстие под кожу, в мышечное пространство или в соседние анатомические полости. После оперативного лечения паховой грыжи наступает период реабилитации. От правильности подбора восстановительных методик зависит скорость возвращения пациента к привычной жизни.
По анатомическим признакам грыжи делятся на внутренние и наружные.
Внутренние грыжи, в свою очередь, разделяются на диафрагмальные и внутрибрюшные.

Внутрибрюшные грыжи образуются из-за попадания органа или его части в карманы брюшины.
Чаще встречаются наружные грыжи – выхождение органа или его части из области его анатомического расположения через искусственные или естественные отверстия с пристеночным листком брюшины.
От грыжи необходимо отличать выпадение (эвентрацию) органа – это выпячивание органа наружу через дефект брюшной стенки. Как правило, причиной эвентрации является нарушение целостности брюшины вследствие ее травмы (ранения и др.). Другими словами, эта патология предполагает наличие грыжевого мешка (париетального листка брюшины), которого нет при эвентрации.
По анатомической локализации выделяют следующие виды грыж:
- пупочная;
- паховая;
- бедренная;
- мечевидного отростка;
- белой линии живота (в т. ч. эпигастральная);
- дугообразной линии;
- боковая (спигелиевой или полулунной линии);
- поясничная (треугольника Пти, ромба Грифельда-Лесгафта);
- запирательная;
- промежностная;
- седалищная.
Паховая грыжа относится к нарушениям брюшной стенки. Это патологическое выпячивание брюшины с внутренними органами в пространство пахового канала.
Паховый канал представляет собой туннель длиной в 4-6 см, в котором у женщин проходят круглые связки матки, а у мужчин семенные канатики. Этот отдел расположен в нижней паховой области. В случае неплотного прилегания мышц к семенному канатику или связкам матки в данной области образуется паховый промежуток, который является важным звеном в формировании паховой грыжи.
- прямые и косые паховые грыжи;
- врожденные и приобретенные;
- ущемленные и вправимые (неущемленные);
- односторонние и двусторонние.
Врожденную грыжу можно исправить только хирургическим путем. При появлении патологии у взрослых есть возможность лечиться консервативно или оперативно в зависимости от наличия показаний и противопоказаний к первому или второму методу.

Оперативные методики лечения грыжи бывают двух видов: путем открытого доступа или лапароскопические.
- Наличие противопоказаний к хирургическому лечению у детей и взрослых.
- Рецидив заболевания (грыжи) после оперативного вмешательства.
- Наличие у пациента объемной грыжи, требующей нескольких операций. Бандаж используют во временной промежуток между хирургическими вмешательствами.
- Наличие неосложненной грыжи является показанием для плановой операции.
- Ущемление грыжевого мешка требует экстренного хирургического вмешательства.
- Рецидивирующие грыжи.
- Послеоперационные грыжи.
- Развитие спаечного процесса.
Объемные грыжи у пожилых пациентов (старше 70 лет) с сопутствующими декомпенсированными заболеваниями дыхательной или сердечно-сосудистой системы.
- Беременность.
- Цирроз печени с портальной гипертензией.
- Увеличение селезенки.
- Тяжелая почечная недостаточность.
- Варикозное расширение вен пищевода и толстого кишечника.
- Декомпенсация сахарного диабета.
- Повреждение внутренних органов (стенок мочевого пузыря, кишечника).
- Нарушение целостности сосудов.
- Повреждение нервов (подвздошно-подчревного и подвздошно-пахового) в послеоперационном периоде является причиной появления выраженного болевого синдрома, а позднее за счет атрофии мышц может спровоцировать возникновение рецидива заболевания.
- Деформация семенного канатика у мужчин.
- Иссечение семявыносящих протоков у мужчин с развитием аспермии.
В раннем послеоперационном периоде:
Нагноение раны.
- Лигатурные свищи.
- Гематомы в области раны.
- Серомы.
- Нарушение трофики яичек и стойкий отек мошонки как следствие сдавления семенного канатика при пластике пахового канала.
В позднем послеоперационном периоде:
- Рецидив грыжи.
- Нарушение сперматогенной и гормональной функции яичек или секреторной функции предстательной железы со снижением половой и детородной функций.
После оперативного лечения следует период реабилитации. От правильности построения методик восстановления организма зависит самочувствие пациента и скорость возвращения к привычной для него бытовой и трудовой жизни.
Ходить больному можно сразу после операции, а при проведении хирургических манипуляций под спинальной анестезией – спустя 3 часа, но при отсутствии противопоказаний, с разрешения хирурга и реабилитолога.
При проведении плановой операции без осложнений под местной анестезией пациент может выписаться через 2-3 часа.

Если пластика была выполнена собственными тканями, сроки реабилитации удлиняются до 2-3 месяцев.
Показанием для назначения лечебной физкультуры является подготовка к операции и реабилитация после нее.
В ранний послеоперационный период (до снятия швов) задачами лечебной физкультуры являются:
- профилактика спаечного процесса;
- предупреждение осложнений;
- формирование эластичного рубца;
- улучшение работы сердечно-сосудистой и дыхательной систем;
- стабилизация психоэмоционального состояния пациента.
В предоперационный период:
- нестабильное состояние пациента;
- гипертермия (более 38°С);
ущемление грыжи;
- опасность кровотечения;
- выраженный болевой синдром.
- тяжелое состояние пациента;
- острая сердечно-сосудистая недостаточность;
- развитие перитонита.
При отсутствии противопоказаний лечебная физкультура назначается уже с первых часов после окончания операции.
Сначала выполняются комплексы дыхательной гимнастики, затем к ним добавляют упражнения для конечностей.
После обширных операций в первые несколько суток пациенту может быть назначен постельный режим. В этом случае лечебная гимнастика выполняется лежа на кровати. После разрешения хирурга и врача-реабилитолога исходное положение меняется на полусидячее и сидячее.
В лежачем положении делаются упражнения для дыхательной и сердечно-сосудистой систем, для верхних и нижних конечностей как динамические, так и статические. Затем добавляется легкая гимнастика для мышц брюшного пресса, далее включаются повороты корпуса, а для глубоких мышц промежности практикуется чередование сокращения и расслабления.
Обязательно стоит помнить о том, что в этот период необходимо использовать бандаж для предотвращения развития послеоперационных осложнений.
Задачи лечебной физкультуры в позднем послеоперационном периоде (до 2—3-й недели):
стабилизация гомеостаза (внутреннего равновесия в организме);
- ускорение процесса регенерации тканей в области операции;
- возвращение пациента к привычной бытовой и трудовой активности;
- расширение режима двигательной активности;
- увеличение толерантности к физической нагрузке;
- профилактика нарушения осанки.
В данный период назначаются упражнения с дополнительным гимнастическим оборудованием: мячами, палками, у гимнастической стенки и т. д. выполняются двигательные комплексы для всех суставов и групп мышц.
Задачи лечебной физкультуры в отдаленном послеоперационном периоде (через 3 недели после операции до восстановления работоспособности пациента):
- тренировка сердечно-сосудистой и дыхательной систем организма;
- адаптация к возрастающей физической нагрузке;
- восстановление трудоспособности пациента.
В этот период используются комплексы лечебной гимнастики, направленные на общее укрепление организма, а также на тренировку мышц брюшного пресса, пешеходные прогулки, щадящие спортивные игры, ходьба на лыжах.

Массаж проводится сегментарный на позвоночнике, а также на области живота для профилактики атонии кишечника и заканчивается в области нижних конечностей.
При образовании инфильтрата или флегмоны в области операции назначается УВЧ и лазеротерапия через чистую повязку.
Во время перевязки проводится ультрафиолетовое облучение раны и окружающих тканей.
При образовании спаек в брюшной полости и для восстановления нормального тонуса кишечника назначаются: сантиметровая терапия, диадинамотерапия. индуктотермия, лазеротерапия. а также грязе-. парафино- и озокеритолечение .
Пациенту необходимо помнить о важности точного выполнения рекомендаций и указаний врачей для благополучного восстановления после оперативного лечения паховой грыжи.
источник
Паховая грыжа – это грыжа, при которой грыжевой мешок выпячивается в паховый канал: у мужчин она может спускаться в мошонку, а у женщин – под кожу в области больших половых губ.
Паховая грыжа в цифрах и фактах:
- это одно из самых распространенных хирургических заболеваний у детей;
- паховая грыжа чаще встречается у мальчиков, чем у девочек – соотношение примерно 6:1;
- обычно грыжевое выпячивание имеется только с одной стороны, причем, справа в 2 – 3 раза чаще, чем слева;
- в большинстве случаев паховая грыжа является врожденной, а в возрасте старше 10 лет возникает значительно реже;
- паховые грыжи – самые распространенные среди грыж брюшной стенки;
- ущемленная паховая грыжа занимает третье место среди состояний у детей, требующих немедленного хирургического вмешательства.
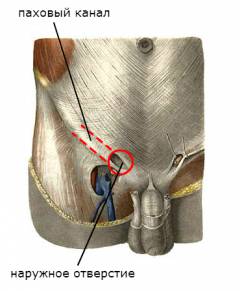
Паховый канал начинается внутри брюшной полости, проходит вперед, вниз и кнутри. Его наружное отверстие находится снаружи в паху, укреплено пучками мышц. Внутри пахового канала у женщин проходит круглая связка матки, а у мужчин – семенной канатик (тяж, состоящий из артерий, вен, нервов яичка, семявыносящего протока).
Изнутри полость живота выстилает тонкая пленка из соединительной ткани – брюшина. Она, как мешок, обволакивает стенки живота и почти все расположенные в нем органы, являясь для них оболочкой.
Яичко у эмбрионов мужского пола изначально закладывается не в мошонке, а в животе. Оно находится позади мешка из брюшины и прикрыто ею только спереди.
Далее развитие яичка происходит следующим образом:
- у плода в первые 3 месяца – находится в животе;
- на 5 месяце – постепенно спускается вниз, к внутреннему отверстию пахового канала;
- на 7 месяце – проходит через паховый канал: перемещаясь, яичко «тянет» за собой небольшой «карман» из брюшины – влагалищный отросток;
- на 9 месяце – яичко полностью опускается в мошонку, по-прежнему увлекая за собой брюшину.
Влагалищный отросток, который образуется при опускании яичка в мошонку, является выпячиванием, карманом брюшины – он сообщается с полостью живота. К рождению он должен полностью закрыться и зарасти. Если этого не происходит, то сообщение мошонки с животом через паховый канал сохраняется. Возникают предпосылки для возникновения паховой грыжи. Во влагалищный отросток могут опускаться петли кишки и другие органы.
Механизм формирования врожденной паховой грыжи у девочек практически такой же, как у мальчиков. В период внутриутробного развития матка находится выше своего обычного места. Постепенно она опускается вниз, увлекая за собой складку брюшины.
Врожденная паховая грыжа по сути представляет собой врожденный порок развития. Она имеется с самого рождения, и для ее возникновения не нужно поднимать тяжести или испытывать чрезмерные нагрузки.
Приобретенные паховые грыжи возникают в более старшем возрасте. Они обусловлены главным образом ослаблением мышц брюшного пресса и чрезмерными физическими нагрузками.
- Недоношенность. Органы и системы недоношенного ребенка не завершили свое развитие. Более высока вероятность того, что влагалищный отросток брюшины останется открытым.
- Паховая грыжа у отца или у ближайших родственников. При наличии этого заболевания в семье, особенно если оно было не у одного человека, риски повышаются.
- Ожирение. При избыточной массе тела повышается нагрузка на брюшную полость.
- Истощение. Паховый канал в норме частично заполнен жировой тканью. Если ее количество уменьшится, то возникнет слабое место для образования грыжевого выпячивания.
- Беременность. Увеличенная матка оказывает дополнительное давление, поэтому паховые грыжи могут возникать у беременных женщин.
- Малоподвижный образ жизни. При отсутствии физических нагрузок мышцы брюшного пресса становятся слабее. У людей, которые постоянно сидят или стоят на работе, чаще возникают паховые грыжи.
- Чрезмерные физические нагрузки. Работа, во время которой приходится постоянно поднимать тяжести, прилагать большие физические усилия.
- Хронические заболевания, сопровождающиеся кашлем. Во время кашля повышается давление внутри живота.
- Хронические запоры. Повышенный риск грыжи также связан с повышением внутрибрюшного давления.
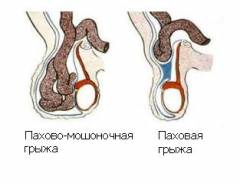
- Паховая – грыжа находится в паховом канале, возле его наружного отверстия.
- Канатиковая – грыжа спускается ниже, находится в мошонке, возле семенного канатика, но не спускается до уровня яичка.
- Пахово-мошоночная – грыжа спускается в мошонку, находится рядом с яичком.
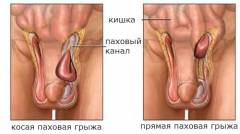
- косые – проходят через паховый канал, рядом с семенным канатиком;
- прямые – выходят в паховый канал, минуя его внутреннее отверстие, через ослабленную брюшную стенку;
- комбинированные – две и более грыжи на одной стороне, которые не связаны между собой.
| Симптом | Описание |
| Выпячивание в паховой области | В паховой области появляется заметное внешне безболезненное выпячивание. Если оно имеет округлую форму – грыжевой мешок, скорее всего, не спускается в мошонку. При пахово-мошоночных грыжах выпячивание имеет овальную форму. Выпячивание усиливается во время:
|
| Увеличение половины мошонки | Этот симптом выявляется в тех случаях, когда имеется пахово-мошоночная грыжа. |
| Вправление грыжи в горизонтальном положении | Выпячивание в паху заметно лучше всего, когда пациент находится в положении стоя. В положении лежа грыжа обычно легко вправляется, при этом слышно урчание. Выпячивание пропадает. |
| Безболезненное увеличение правой или левой большой половой губы | Симптом возникает в тех случаях, когда паховая грыжа у девочек опускается в большую половую губу. |
Ущемление – основное осложнение паховой грыжи. Петля кишечника, которая выходит в грыжевой мешок, ущемляется в паховом канале – в ней нарушается кровообращение.
Основные причины ущемления паховой грыжи:
- резкое повышение давления внутри живота, например, при поднятии тяжестей;
- нарушение работы кишечника;
- скопление газов в кишке, вздутие живота.

- сильные боли в паховой области;
- если ущемление возникает у ребенка – он начинает плакать, становится беспокойным;
- выпячивание становится плотным, напряженным на ощупь;
- грыжевое выпячивание не удается вправить;
- через некоторое время боли стихают, но нарушается общее состояние, больной становится бледным, вялым – это свидетельствует о начале разрушения стенки кишки в результате нарушения кровообращения;
- возникают тошнота и рвота;
- может отмечаться задержка стула.
Ущемление паховой грыжи – острое состояние, которое требует немедленного хирургического вмешательства.
У девочек в грыжевом мешке может ущемиться не только петля кишечника, но и маточная труба вместе с яичником.
Обычно после осмотра пациента врач легко устанавливает диагноз.
Ход осмотра:
- Хирург просит пациента встать, спустить брюки, осматривает паховую область, мошонку. Он может увидеть непосредственно само выпячивание, увеличение одной половины мошонки.
- После этого проводится ощупывание грыжевого выпячивания. Для того чтобы лучше почувствовать его, доктор просит пациента натужиться, покашлять. Во время кашля ощущается толчок («симптом толчка»).
- Затем врач пытается прощупать пальцем наружное отверстие пахового канала. Иногда грыжевой мешок находится непосредственно возле входа в канал, не опускается ниже. Это состояние часто называют «слабым пахом».
| Название исследования | Описание |
| УЗИ паховых каналов и мошонки | Во время ультразвукового исследования на экране хорошо виден грыжевой мешок, его содержимое, паховый канал, яичко, семенные канатики. Во время исследования можно оценить:
|
| УЗИ брюшной полости | Во время ультразвукового исследования брюшной полости можно осмотреть внутренние органы, определить какие из них (или какая часть кишечника) попали в грыжевой мешок. |
| УЗИ органов таза | Проводится у женщин с паховой грыжей. Можно выявить смещение в грыжевой мешок маточных труб, яичников. |
| Герниография | Рентгенологическое исследование с контрастным усилением. Показания: боль в паху, в тазобедренном суставе при отсутствии других симптомов паховой грыжи. У врача возникает подозрение, но подтвердить диагноз другими способами не удается. Ход исследования:
|
| Ирригоскопия | Рентгенологическое исследование толстого кишечника с контрастным усилением. Показания: подозрение на то, что в грыжевой мешок попала часть толстой кишки. За 3 дня до исследования пациент должен соблюдать предписанную врачом диету. В день исследования нельзя есть, от ужина накануне также необходимо воздержаться. Разрешается пить воду. В толстую кишку при помощи клизмы вводят контрастный раствор, затем выполняют рентгеновские снимки. На них хорошо видна вся толстая кишка и та ее часть, которая попала в грыжевой мешок. 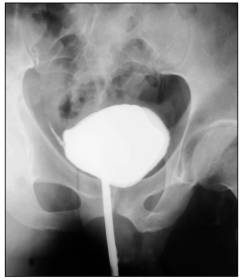 |
| Цистография | Рентгенконтрастное исследование мочевого пузыря. Показания: подозрение на то, что в грыжевой мешок попала часть мочевого пузыря. Ход исследования:
|
Другим распространенным видом грыж у детей является пупочная грыжа. Ее формирование связано со слабостью пупочного кольца. С возрастом оно укрепляется. У многих детей грыжа проходит к 5-летнему возрасту. Этой особенностью пользуются многие «знахари», которые «заговаривают» пупочные грыжи.
В отличие от пупочной, врожденную паховую грыжу невозможно «заговорить». Она не может пройти самостоятельно – незаросший влагалищный отросток брюшины не исчезнет со временем.
В настоящее время паховые грыжи лечат хирургическим способом.
Ношение бандажа показано только при наличии противопоказаний к операции:
- пожилые пациенты;
- сильное истощение;
- тяжелые сопутствующие заболевания;
- беременность;
- с целью профилактики при тяжелых физических нагрузках (например, у пауэрлифтеров);
- после хирургического вмешательства по поводу паховой грыжи, для предотвращения рецидива.
Виды бандажей:
- правосторонние;
- левосторонние;
- двухсторонние.

Правила использования бандажа при паховой грыже:
- надевать бандаж нужно лежа на спине;
- вкладыши-пелоты должны быть расположены строго в том месте, где находится грыжа;
- стирка бандажа должна осуществляться в теплой воде, с нейтральным мылом.
Противопоказания к ношению бандажа:
- ущемленная паховая грыжа;
- заболевания кожи в тех местах, где к ней будет прилегать бандаж.
Решение о том, чтобы не проводить хирургическое вмешательство и использовать бандаж, принимает лечащий врач. Стоит помнить о том, что ношение бандажа не поможет устранить паховую грыжу – но лишь предотвращает выпадение внутренних органов в грыжевой мешок, ущемление.
Подготовка к операции:
- Если паховая грыжа не ущемлена, то срочного лечения не требуется – хирургическое вмешательство выполняется в плановом порядке. Врач осматривает пациента, назначает дату госпитализации в стационар и дату операции.
- Предоперационное обследование обычно предусматривает проведение общего анализа крови и общего анализа мочи.
- В день операции с утра нельзя есть и пить воду. В противном случае во время или после наркоза может открыться рвота.
- Накануне пациента осматривает хирург, объясняет, как будет проводиться операция, отвечает на вопросы. Пациент (если операция будет проводиться ребенку – его родители) должен подписать согласие на хирургическое вмешательство.
- Также накануне пациента посещает анестезиолог, предоставляет информацию о наркозе, уточняет наличие хронических заболеваний. Необходимо подписать согласие на проведение наркоза.
- Если у пациента имеется заболевание предстательной железы, то его нужно вылечить до проведения операции.
- через разрез;
- лапароскопические – через прокол в брюшной стенке, при помощи специального эндоскопического оборудования.
Существует много разных вариантов операций при паховой грыже. Хирург выбирает наиболее целесообразный для конкретного случая.
Вмешательство осуществляется под общей анестезией (наркозом).
Лечение паховой грыжи у взрослых:
- Хирург делает разрез в паховой области, либо делает проколы в брюшной стенке, вводит через них миниатюрную видеокамеру и специальные эндоскопические инструменты.
- Затем врач находит грыжевой мешок, отделяет его от семенного канатика, прошивает и отсекает.
- Заключительный этап – укрепление наружного отверстия пахового канала для предотвращения рецидива. Если операцию делают через разрез – проводят пластику. При лапароскопической операции используют специальную укрепляющую сетку.
- После этого операционную рану ушивают.
Лечение паховой грыжи у детей:
- Чаще всего операция проводится через разрез в паховой области. Он может быть небольшим – примерно 1,5 см.
- Хирург находит грыжевой мешок, отделяет его от семенного канатика, прошивает и отсекает. Перед этим он вскрывает влагалищный отросток, чтобы убедиться, что в нем нет петель кишки или других органов.
- На этом операция заканчивается – у ребенка, в отличие от взрослого, не нужно укреплять наружное отверстие пахового канала. Операционную рану ушивают.

- Обычно на следующий день после операции пациенту разрешают вставать, через 3 дня – выписывают из стационара, через неделю – снимают швы.
- Если швы накладывают при помощи саморассасывающейся нити – снимать их не нужно.
- При необходимости применяют обезболивающие препараты.
- Ношение бандажа – по назначению врача.
- Антибиотикотерапия (обычно антибиотик применяют в течение 1 дня после операции)
- Пища для пациента, перенесшего операцию, должна быть богата клетчаткой, не вызывать запоров и образования газа в кишечнике.
- Интенсивные физические нагрузки противопоказаны в течение месяца.
Операция при ущемленной паховой грыже выполняется в экстренном порядке. Из-за нарушения кровообращения в ущемленном органе, в любой момент может наступить его омертвение, это способно привести к значительному ухудшению состояния больного. При позднем обращении к врачу 1 из 200 пациентов погибает.
Во время операции хирург рассекает грыжевой мешок, немного подтягивает находящуюся в нем кишку и осматривает её. Если какой-то участок оказывается нежизнеспособным, его удаляют. Если у хирурга возникают сомнения, он вводит раствор новокаина и обкладывает кишку теплыми салфетками, смоченными в физрастворе.
Затем врач рассекает кольцо, в котором ущемлена кишка, погружает ее в живот и осуществляют пластику наружного отверстия пахового канала.
После операции больному назначают антибиотики на 1 – 3 дня.
После операции паховые грыжи возникают повторно у 2-10% пациентов.
Возможные причины рецидива:
- не совсем правильно выбранная хирургическая тактика, погрешности во время операции;
- интенсивные физические нагрузки после операции;
- сопутствующие заболевания, сопровождающиеся сильным кашлем;
- запоры;
- нагноение в месте операции;
- аденома предстательной железы, которая не была вылечена до операции;
- несоблюдение пациентом назначений и рекомендаций врача в послеоперационном периоде.
Единственный эффективный способ лечения послеоперационной паховой грыжи – хирургическое вмешательство. Операция достаточно сложна за счет того, что после предыдущего вмешательства изменены анатомические взаимоотношения в паховой области, имеется рубец.
Другие возможные осложнения после операции по поводу паховой грыжи:
- нагноение в области швов – необходимо лечение в отделении гнойной хирургии, вскрытие гнойника, курс антибиотиков;
- кровотечение – останавливают при помощи лекарственных препаратов или в операционной;
- сильные боли – применяются различные обезболивающие средства.
Врожденная паховая грыжа – состояние, которое невозможно предотвратить. Его можно лишь своевременно выявить и провести операцию (можно уже в возрасте 6-12 месяцев).
Профилактика приобретенных и послеоперационных паховых грыж:
источник







 Объемные грыжи у пожилых пациентов (старше 70 лет) с сопутствующими декомпенсированными заболеваниями дыхательной или сердечно-сосудистой системы.
Объемные грыжи у пожилых пациентов (старше 70 лет) с сопутствующими декомпенсированными заболеваниями дыхательной или сердечно-сосудистой системы. Нагноение раны.
Нагноение раны. ущемление грыжи;
ущемление грыжи; стабилизация гомеостаза (внутреннего равновесия в организме);
стабилизация гомеостаза (внутреннего равновесия в организме);