Спинальная хирургия особенно часто задействуется при серьезных разрушениях дисков позвоночника (при грыже), спондилолистезе, стенозах позвоночного канала, травмах. Оперативное вмешательство также может потребоваться при сильных искривлениях хребтовой оси, переломах и нестабильности позвонков, новообразованиях и многих других патологиях. Имплантация в нейрохирургии позвоночника применяется примерно в 65%-70% хирургических операций.
Сложная конструкция шейного отдела.
Импланты позвоночные (ИП) – это специальные вживляемые в позвоночник искусственные устройства различных форм и размеров, которые служат в качестве стабилизаторов, корректоров направления и высоты позвоночника, заместителей отдельных элементов позвоночного столба, нуждающихся в удалении и замене. Современная классификация ИП включает разнообразные виды и модификации уникальных эндосистем, изготовленных из инновационных материалов с абсолютной биологической совместимостью с организмом.
Одним из известных производителей огромного спектра имплантационной продукции спинального назначения является компания Джонсон энд Джонсон, США. Крупнейший международный концерн, пользующийся всемирной популярностью за высокое качество продукции, выпускает не только в широком ассортименте спинные имплантаты DePuy Synthes Spine, но и протезы суставов и даже челюстно-лицевые системы имплантации. Также ведущими лидерами в производстве всевозможных стабилизирующих систем и протезов (позвонков, дисков) для позвоночника являются такие страны, как Франция и Германия, чья продукция прошла с блестящими результатами клинические испытания на эффективность, безопасность и надежность.
На сегодняшний день в качественных имплантах нейрохирургические отделения во всем мире не испытывают дефицита. Пациенту подбирается наиболее подходящая модель для внедрения в проблемную часть позвоночника, которая будет полностью соответствовать анатомическим характеристикам опорно-двигательного аппарата и эффективно справляться с поставленной задачей. Конечно, каждому будет интересно, какие бывают вообще импланты для позвоночника.
- Они могут быть жесткими (неподвижными) и динамичными (подвижными), представлять собой конструкции в виде пластин, скоб, пружин, эндопротезов дисков и позвонков, кейджей, цилиндров, включающих крепежные элементы.
- Для изготовления используются особенные ультрасовременные материалы: сплавы металлов, как правило, на основе титана; биополимеры; пористая керамика (редко).
На комплекты для имплантации цена в Москве прямо зависит от конкретной модели. Например, искусственный позвонок для поясничного отдела стоит от 70 тыс. рублей, функциональный эндопротез межпозвоночного диска – от 135 тыс. р., шейный кейдж – от 30 тыс. рублей. Эти расценки представлены без учета услуг хирурга, но если брать во внимание операцию, то вместе со стоимостью определенного типа конструкции она выйдет от 100 тыс. до 400 тыс. рублей.
Фиксируемые с позвоночником имплантаты на 99,9 % удовлетворяют самым взыскательным требованиям, предъявляемым современной спинальной нейрохирургией:
- идеальная биологическая тканевая совместимость;
- экологичность и гипоаллергенность;
- быстрота, простота, безопасность установки;
- легкость и одновременно высокая прочность;
- максимальная устойчивость к миграции;
- возможность долгосрочно имплантировать, то есть систему не надо удалять в будущем, если на то не возникнет острая необходимость;
- быстрая адаптация пациента к вживленному устройству за счет его компактного профиля и продуманной концепцией крепления;
- возможность обращения после вмешательства к КТ, МРТ, рентген.
Фиксация шейного отдела при нестабильности.
Имплантационные системы незаменимы, если выявлена прогрессирующая нестабильность позвонков, потому как закрепляют костные тела, не позволяя им больше смещаться за пределы физиологической нормы. Наряду с сегментарной стабилизацией они помогают избавить пациента от сильных болей в спине, вызванных компрессионным синдромом. Фиксируются устройства к смежным позвонкам, как правило, при помощи винтов-саморезов. Их установку можно осуществлять на совершенно любом отделе: шейном, грудном, поясничном, крестцовом.
Внимание! Продолжительность пребывания пациента в клинике после замены поясничного межпозвоночного диска имплантом составляет в среднем 10 суток. После протезирования, проведенного в шейном отделе, сроки госпитализации существенно короче – 2-3 дня. Но реабилитация обязана пройти качественно и полноценно, независимо от локализации вмешательства! Минимальное время восстановления ШОП – 2 месяца, пояснично-крестцового отдела – 3 месяца.
Импланты шейных позвонков максимально точно соответствуют анатомии цервикального отдела и используются для его стабилизации. В настоящее время существует великое множество разнообразных вариантов стабилизирующих систем и протезов, которые применяются для верхней хребтовой зоны. Мы рассмотрим лишь небольшую часть ассортимента. Стоит отметить, что замена имплантами дисков шейного отдела выполняется чаще, чем таких же структур, но расположенных ниже данной области.
- Титановый контейнер Mesh. Он представляет собой тонкостенный цилиндр с полой внутренней частью и сетчатой структурой. Устанавливается между телами позвонков. Внутрь него помещаются фрагменты аутокости, благодаря чему через некоторое время происходит обрастание костной тканью имплантируемой зоны и неподвижная консолидация нижнего и верхнего позвонка в единую кость. Укрепляется контейнер опорной пластиной.
- Телозамещающий телескопический имплантат (ADD plus). Он обладает дистракционными возможностями, выполнен из сплава титана. Состоит из двух основных элементов – телозамещающего кейджа и пластины. Монтируют устройство после тотального удаления дефектного тела позвонка или корпэктомии в освобожденную область. Таким образом, и восстанавливается утраченная высота проблемного участка, и достигается его надежная стабилизация за счет создания адекватных условий для формирования опороспособного костного блока.
- Стабилизирующий шейный кейдж HRC™ Cervical. Тело кейджа изготовлено из прочного полимера PEEK с эластичным модулем упругости, максимально приближенным по свойствам к губчатой и кортикальной костной ткани. Изделие имеет вид трапециевидной шайбы с достаточно большим отверстием посередине, что позволяет заполнить его нормальным для сращивания количеством костного трансплантата. Не требует ввинчивания винтов и использования дополнительных пластин, так как имплант снабжен титановым лезвием-фиксатором, что находится на одной из его граней. Фиксатор при повороте врезается в кость и обеспечивает надежную посадку кейджа между смежными позвонками, а также противостоит его миграции.
- Эндопротез шейного межпозвоночного диска. Устройство эквивалентно анатомии и биомеханике биологического диска человека, что дает возможность использовать его как полноценный органозамещающий компонент, который возьмет на себя функции удаленной хрящевой прослойки. Функциональная конструкция состоит из искусственного кольца, выполненного из волокнистого высокомолекулярного полиэтилена с полиуретановой оболочкой. Кольцо отвечает за подвижность и контроль амплитуды движений. Внутри него заключено искусственное ядро из вязкоэлластичного полимера, оно обеспечивает осевое сжатие. С двух сторон искусственный диск имеет две опорные платформы с титановым напылением, которые будут крепиться к двум смежным позвонкам. Наружные поверхности верхней и нижней платформ пористые и содержат рифли, что помогает основательно зафиксировать протез и ускорить процессы остеоинтеграции.
Ключевые факторы в достижении положительного послеоперационного эффекта – это грамотно подобранные вид, размер и форма имплантата для каждого отдельного пациента. Так как конструкции из металла или любого другого материала должны будут справляться с постоянными нагрузками в повседневной жизни, их срок службы напрямую будет зависеть от того, насколько они сопоставимы с размерами, формами и качеством тканей костных анатомических образований.
Важно! Несоблюдение инструкций по выбору импланта для пациента, погрешности в его установке, некачественная реабилитация после вмешательства могут привести к быстрому износу материалов и поспособствовать поломке, смещению и миграции даже самой дорогой и совершенной по техническим характеристикам модели. Неблагополучный исход в таком случае способен наступить в любой момент, в том числе до завершения процессов спондилодеза или приживления эндопротеза. А это станет поводом для назначения немедленной ревизионной операции с целью удаления досрочно вышедших из строя элементов конструкции. Поэтому довольно ответственное лечебное мероприятие проходите в самом достойном медучреждении, в идеале – за рубежом.
Имплантов для поясничного и крестцового отделов позвоночника на сегодняшний день существует широкий ряд, и, чтобы осветить даже половину видов, потребуется посвятить целый цикл статей. Они классифицируются по способу фиксации на жесткие, динамические, гибридные (полуподвижные), по типу доступа – на задние и передние. Кроме того, существуют специальные конструкции, которые используются при поражениях позвоночника опухолями. Плюс к этому, стоит учесть, что они так же, как и в случае с шейным отделом, бывают металлическими или полимерными, предусматривают дополнительно использование костного трансплантата или нет. И, наконец, импланты позвоночника поясничного отдела могут быть предназначены для миниинвазивной хирургии или классической операции, требующей расширенного доступа.
Линейка спинальных конструкций, выполненных из титана, представлена мешами, наборами пластин и перфорированных винтов, динамическими системами и телескопическими имплантатами, полыми цилиндрами (кейджами). Титановые устройства для стабилизирующих оперативных вмешательств наиболее распространены в ортопедической и нейрохирургической практике, поскольку наделены почти всеми свойствами идеального импланта:
- высокая способность сопротивления к разрушению под действием внутренних напряжений и легкий вес (они примерно в 6 раз крепче алюминия и в 2 раза легче, чем железо);
- биоинертность – отсутствие токсического воздействия имплантируемых компонентов при прямом контакте с костной тканью;
- механическое поведение фиксаторов максимально приближено механическому поведению кости, связок, хрящей;
- низкий коэффициент теплового расширения – при постоянном давлении и увеличении температур сохраняют нормальный объем и линейные размеры;
- возможность обеспечения пожизненной эксплуатации без грубых нарушений функциональности позвоночника.
Но, как у любого эндопротеза, у систем из титана и различных его соединений есть недостатки, которые могут вызвать последствия, к счастью, негативные реакции происходят очень редко. Последствия связаны с нечастыми случаями их миграции или их проседания в тела смежных позвонков. Стоит заметить, что цена на операцию с необходимостью установки титановых конструкций и имплантов в позвоночнике при грыже и других заболеваниях поясничного, шейного и торакального отделов вполне адекватная. Моно-, би- и мультисегментарные системы из благородных титановых сплавов имеют относительно доступную стоимость, так как соответствующий тип металла – недорогой и недефицитный материал, но требует определенных затрат на высокотехнологичную обработку.
Кофлекс достаточная простая в техническом плане система для поясничных сегментов, имеющая вид U-образной пружины с двумя парами крепежных заглушек (клем). При сгибании/разгибании обеспечивает динамическое сжатие/распрямление пружины в прооперированном отделе, приближенное естественной биомеханике. Ось ротации совпадает с осью фасеточных суставов. Материал – титан. Производителем является Paradigm Spine GmbH (Германия). Примерная цена на оригинальный имплантат – 90-130 тыс. рублей, на самые дешевые его аналоги – около 15 тыс. рублей. Эффективность оперативных вмешательств с использованием оригинала Кофлекс составляет от 85% и выше.
Однако установка протеза, согласно его конструктивным особенностям, без проблем возможна только на уровнях L1-L5. В сегмент L5-S1 COFLEX ставить противопоказано, о чем ясно дают понять отзывы специалистов. Объясняется это тем, что остистый отросток в S1 недостаточно выражен, чтобы закрепить на нем систему.
Спинальный имплант принадлежит к классу малоинвазивных изделий динамической фиксации, устанавливается без серьезной травматизации мягких и костных тканей, чем обеспечивает ускоренные темпы реабилитации и более легкое ее течение. Используют чаще после выполненной декомпрессии в позвоночнике, преимущественно после дискэктомии, чтобы устранить признаки нестабильности, снизить нагрузку на соседние уровни, восстановить высоту между костными телами, лишившимися хрящевой прослойки. Постановка системы заключается во внедрении (вколачивании) имплантата в межостистое пространство с последующим зажимом клем-фиксаторов на остистых отростках.
Диам является тоже межостистым амортизатором, но в отличие от Кофлекс его можно внедрять и на уровне L5-S1. Данный вид имплантационной продукции тоже обеспечивает сгибание/разгибание на позвоночно-двигательном сегменте, при этом надежно стабилизирует проблемный участок за счет оригинальной формы и наличия удлиненных усиков, которые хорошо охватывают межостистые отростки. Перспективный имплантат восстанавливает высоту позвоночника, балансирует потенциал движений и гибкости согласно физиологии опорно-двигательного аппарата, не угнетая функции подвижности протезированного отдела.
Пациенты, которым была произведена имплантация данного устройства, отзывы оставляют преимущественно положительные. Говоря их словами, он им помог забыть о механической боли и позволил вернуться к нормальной физической активности. Ориентировочная цена на Диам в России – 150 тыс. р., но еще к этой сумме нужно прибавить услуги хирурга и предоперационную подготовку, что в итоге выльется приблизительно в 350 тыс. рублей.
Выпускает амортизационно-динамические стабилизаторы Диам фирма Medtronic-Biotech, Франция-США. Изделие изготовлено из жесткого тугого, но эластичного силиконового материала, покрытого полиэтилентерефталатом, проще говоря, лавсаном. С нужных сторон оно снабжено двумя фиксирующими лигатурами. Ставится имплант между остистыми отростками интересуемой пары тел позвонков в качестве так называемой распорки. Процесс установки не предполагает разрушения каких-либо биологических тканей хребта, поэтому имплантат может успешно применяться как для ликвидации компрессионного синдрома и нестабильности позвонков, так и в профилактических целях.
В целом, врачи считают данный продукт самым удачным, после такой операции рецидивы патологии и осложнения – большая редкость. Но в отечественных клиниках силиконово-лавсановые функциональные протезы не всегда есть в распоряжении. А просто так взять и купить Диам (Diam) пациент самостоятельно не сможет, его поступление в медучреждение осуществляется строго между официальным поставщиком и клиническим заведением. Кроме того, следует помнить, что не всегда то, что хвалят, одинаково подходит для всех, поэтому вопрос о назначении установки решается строго индивидуально, то есть, при четком совпадении диагноза с рекомендуемыми к протезу показаниями. Это касается абсолютно всех без исключения имплантов позвоночника.
Нами было немало приведено примеров цен в предыдущих главах. Как вы смогли уловить, нельзя с ходу, не зная, что за медицинская проблема у пациента и каких масштабов она достигла в позвоночнике, точно сориентировать по будущим затратам на хирургическое лечение. Вместе с этим, не известно, какой фирмы импланты применяет то или иное лечебное учреждение. Стоит заметить, что отечественный ассортимент тоже используется в рамках наших больниц, и он будет дешевле импортной продукции.
- К примеру, на подвижный имплантат пр-ва Россия для шейного отдела стоимость ≈ 500 евро, а на немецкие аналогичные системы – не менее 1200 евро.
- Один искусственный позвонок из титанового сплава Tecorp VBR (Германия) в зависимости от типоразмера будет стоить минимум 1000-1150 евро, российский аналог – 500-800 евро.
Однако наши ИП предельно уступают в качестве ортопедическим изделиям мировых брендов, да и уровень хирургии в направлении имплантации позвоночника в России пока еще слабоват.
Наилучшим образом в самой сложной сфере медицины – в протезировании костно-мышечного аппарата и позвоночного столба – специализируется Чехия. Чешские нейрохирургические центры идут вровень с Германией и Израилем, но предлагают хирургическую помощь в 2 раза дешевле. И главной особенностью Чехии (Artusmed) является тот факт, что пациентам после проведенной операции всегда обеспечивают надлежащее реабилитационное и восстановительное лечение в полном объеме, а не в течение 2-5 дней, как это практикуют немецкие и израильские клиники. Пациент должен уяснить, что без хорошей реабилитации на благополучные прогнозы надеяться нет смысла.
О результатах установки имплантатов в позвоночник можно узнать, анализируя отзывы, кому ставили подобные системы. Мы предлагаем дополнительно еще посмотреть на фото томографии, чтобы представить, как будет размещаться тот или иной вид устройства в вашем позвоночном пространстве. Но помните, что окончательная интеграция вживленных деталей с костными тканями и полная адаптация «неродных» тел происходит в течение 12-18 месяцев.
Если вас мучает вопрос, можно ли ставить второй раз новый имплант, если по какой-то причине старый вышел из строя, а на фоне смещения развились боли после операции, ответ в лучшей форме вы получите у врача. Но спешим успокоить, с современными технологиями ничего нет невозможного, хоть поменять сломанную конструкцию на новую или более совершенную модель, хоть одномоментно (за 1 процедуру) выполнить сразу на нескольких уровнях необходимую стабилизацию.
Обязательно проходите довольно ответственное хирургическое мероприятие и реабилитацию после него только в самом образцовом медцентре, который много лет и на достойном высокоспециализированном уровне функционирует в направлении протезирования позвоночника и послеоперационном ведении пациентов. Не забывайте, что от правильности выбора импланта, корректности произведенных манипуляций и качества вашего реабилитационного периода будет зависеть полнота функционального восстановления позвоночника и в целом всего организма.
https://www.beckersspine.com/orthopedic-a-spine-device-a-implant-news/item/1544-42-orthopedic-and-spine-device-companies-to-know-
Можно ли делать МРТ если стоит имплантант в поясничном отделе позвоночника?
Нужно знать производителя импланта для ответа на вопрос.
Мне уже 77 лет. У меня многоуровневый стеноз (не то L4-L5, не то L3-L5), ну и, конечно, грыжи, протрузия и вроде бы до полноты картины ещё и перелом ; всё это-пояснично-кресцовый отдел. При остеопорозе. Правда, по результатам денцитометрии эндокринолог сказала, что позвоночник у меня ещё ничего. где-то с середины мая я от боли лезла на стенку и орала в голос. прошло почти 6 месяцев хождений и приготовлений к операции. Сейчас, конечно, болит уже не так, но до сих пор не определено ни место операции, ни хирург, который её мне сделал бы. Боюсь, чабсолютный стеноз-антелистез перекроет позвоночный канал полностью и повредится именно сам спинной мозг.
Мне сделали операцию на позночник поясничный отдел. L4 L5 . Установка имплантов 9го октября. Когда можно выйти на работу? Время реабилитации.?
Невозможно ответить на этот вопрос не зная о Вас ровным счетом ничего.
источник
Лечение межпозвоночной грыжи в большинстве случаев ограничивается консервативными методами, так как операции на позвоночнике всегда сопряжены с риском повреждения спинного мозга.
В результате хирургическое вмешательство может обернуться для пациента параличом. Если заболевание не поддаётся консервативному лечению и вызывает серьёзную деструкцию, то проводится операция позвоночной грыжи с установкой импланта.
Позвоночный имплант – это приспособление, которое вживляется в организм человека путём хирургического вмешательства и стабилизирует хребет.
Установка импланта может проводиться на любом позвонке, поэтому сами конструкции создаются разных размеров, креплений, а также материала, чтобы каждый пациент мог выбрать тот имплант, который примет его организм.
Конструкции из титана пользуются наибольшей популярностью, так как они обладают особой прочностью, довольно легки и не препятствуют проведению обследований на различных аппаратах, как, например, аналоги из нержавеющей стали.
Кроме этого, существуют модели без металлических деталей. Чаще всего их устанавливают детям.
Тип и способ крепления импланта зависит от индивидуальных особенностей организма пациента и заболевания.
- Пластины. Используются чаще всего при хирургическом вмешательстве в шейном отделе. Каждая пластина изготавливается по стандартному контуру позвоночника, и хирург уже «подгоняет» размер и контур во время проведения операции.
- Кейджи. Межпозвоночные кейджи (клетки) получили такое название из-за особой формы. Эти конструкции размещаются между позвонками. После удаления межпозвоночной грыжи имплант в виде клетки преследует две основные цели. Прежде всего, это сохранение высоты диска. Если расстояние между позвонками сильно уменьшится, то может произойти защемление спинномозгового нерва, что довольно болезненно и может привести к серьёзным последствиям. Вторая причина установки межпозвоночного кейджа – это стимуляция роста костных тканей. Внутрь клетки помещаются транспланты, которые положительным образом сказываются на регенерации костей.
- Крючки. Используются для того, чтобы закрепить другие конструкции и стабилизировать позвоночник.
- Стержни. Это простейшие виды, которые были прародителями современных имплантов и широко используются до сих пор. Могут быть вживлены в любую область. Стержни достаточно гибки, чтобы хирург мог изменить их форму во время проведения операции.
- Стеблевые винты. Если лечащий врач диагностировал позднюю степень грыжи грудного или поясничного отделов, то в процессе проведения операции используются стеблевые винты. Они достаточно крепкие, чтобы обеспечить надёжную фиксацию позвоночника и поддержку веса.
- Имплант сетка – это особый вид конструкции, который используется для замены брюшных фасций. Способ применения сетки зависит от типа и локализации заболевания, а также от вида самой сетки.
Сегодня сетка является одним из самых востребованных товаров, так как она проявила себя с самой лучшей стороны. Во множестве случаев сетка способствовала ликвидации выпячивания на позвонке, а также выравниванию позвоночника.
Один из самых главных критериев выбора сетки – это её долговечность. Существуют конструкции, которые растворяются со временем, не причиняя вреда здоровью человека. Рассасывающиеся сетки не требуют дополнительного хирургического вмешательства.
Не рассасывающиеся сетки способны причинять массу неудобств пациенту в течение длительного времени. Частично рассасывающиеся сетки пользуются наибольшей популярностью, так как со временем дают позвоночнику «свободу».
Не так давно учёные разработали отдельный вид сетки – трёхмерную конструкцию. Такой эндопротез позволяет укрепить позвоночник со всех сторон.
Два лепестка закрывают грыжевые ворота с двух сторон позвоночника, а соединительная часть заполняет отверстие между позвонками.
Крепление происходит с помощью нескольких швов. Кроме того, некоторые современные конструкции не требуют креплений вообще.
Сетка имеет массу преимуществ перед обычным имплантом – она не сковывает движения пациента, к ней не нужно привыкать, так как она почти неощутима, изготавливается из натуральных материалов, поэтому не вызывает аллергии и т.д.
Вообще, использование импланта может значительно облегчить жизнь пациента, так как стабилизация позвоночника способствует уменьшению болевых ощущений, правильному срастанию костных тканей и достаточной поддержке организма без перенапряжения повреждённого позвонка.
Однако не стоит забывать о том, что операция на позвоночнике – это всегда очень опасно, поэтому сначала необходимо опробовать консервативные методы лечения, прежде чем прибегать к крайним мерам.
Подборка моих материалов по здоровью позвоночника и суставов:
Дополнительно рекомендую эти материалы и оборудование здоровья и тренировок:
Больше полезных материалов смотрите в моих социальных сетях:
Информация в статьях предназначена исключительно для общего ознакомления и не должна использоваться для самодиагностики проблем со здоровьем или в лечебных целях. Эта статья не является заменой для медицинской консультации у врача (невролог, терапевт). Пожалуйста, обратитесь сначала к врачу, чтобы точно знать причину вашей проблемы со здоровьем.
Я буду Вам очень признательна, если Вы нажмете на одну из кнопочек
и поделитесь этим материалом с Вашими друзьями 🙂
источник
Грыжа позвоночника — распространенная патология, которая наблюдается у людей в возрастной категории от 30 до 55 лет. При данном заболевании происходит разрыв фиброзного кольца, которое расположено в межпозвоночном диске.
Из образовавшейся трещины начинает выступать студенистое ядро. Вследствие чего происходит защемление нервных окончаний, находящихся около позвонка.
Можно выделить список основных признаков, которые могут сигнализировать о появлении межпозвоночной грыжи:
- общая слабость, сонливость, упадок сил, раздражительность;
- головокружение, тошнота, рвота;
- перепады настроения;
- снижение продуктивности;
- резкие боли в области позвоночника;
- онемение конечностей на короткий срок;
- ощущение тяжести в области таза или сдавленности в области грудной клетке;
- покалывания в спине;
- неисправная работа мочеиспускательной системы: недержание, боли;
- снижение мужской силы — импотенция;
- спазмы мышц.
Частыми предвестниками подобного недуга являются травмы, инфекционные повреждения, сколиоз, остеохондроз, большие физические перегрузки. Так же появление грыжи может быть вызвано лишним весом или неподвижным образом жизни.
Понимая специфику патологии, нужно понимать, что только опытный и квалифицированный специалист сможет диагностировать ее. Врачи проведут необходимые исследования: рентген, МРТ. После проведения исследований, проходит консультация нейрохирурга. Врач оценивает шансы выздоровления, подбирает подходящий метод воздействия на недуг.
Существует две методики лечения заболевания: терапевтическая и микрохирургическая. Терапия считается более устаревшим методом воздействия, применяется на первых стадиях развития грыжи. Включает в себя медикаментозное воздействие, физиотерапию, массаж, гимнастические упражнения. Микрохирургия применяется в том случае, если терапевтическое воздействие не принесло положительных результатов в течении трех месяцев или же заболевание была обнаружено на поздней стадии, и лечение препаратами бесполезно. В данном случае воспаление удаляется лазерной методикой. Лечение грыжи позвоночника в Москве успешно практикуется в ГКБ им. А. К. Ерамишанцева. Там на новом специализированном оборудовании хирургические операции проводит Завалишин Е.Е., лучший нейрохирург Москвы. Зачастую во время проведения вмешательства грыжу полностью удаляют, а вместо нее вставляют имплант. Данное изделие значительно облегчает восстановительный процесс — способствует стабилизации позвонков, снижает физическую нагрузку на них.
Позвоночный имплант — это конструкция небольшого размера, которая вводится в организм и поддерживает хребет. Конструкции создаются с учетом физических особенностей пациент. Чаще всего импланты изготавливают из титана, так как он нетоксичен, прочен и надежен. Использование импланта возможно абсолютно на любом позвонке, поэтому имеются разные виды подобных приспособлений. Основные разновидности:
- Пластины чаще всего используются при операциях, проводимых в шейном отделе.
- Кейдж размещают между двух позвоночных дисков.
- Крючки применяются для стабилизации и укрепления других конструкций.
- Стержни — самой простой вид имплата, может быть вживлен в любую область.
- Сетка — исключительный вид, применяется в редких случаях.
- Стеблевые винты применяются при сложных случая, обладают максимальной стабильностью и прочностью.
В Москве цены на импланты достаточно лояльны, полная стоимость продукта зависит от сложности конструкции.
источник
Операции на позвоночнике в наше время очень актуальны при различных травмах и патологиях спинного отдела. С помощью хирургического вмешательства можно устранить искривления, опухоли, грыжи и произвести фиксацию дисков не позволяющую смещению за пределы нормы.
Имплант для позвоночника – это специальные конструкции определённых форм и размеров, выполняющие фиксирующую и поддерживающую роль, корректирующие зазор между позвонками, иногда с заменой удалённых элементов. Разнообразные конструкции имплантатов, изготовленные из современных биологически совместимых материалов, не отторгаются организмом и с успехом приживаются.
Крупнейшие компании, расположенные за рубежом, выпускают широкое разнообразие имплантов, надежных и безопасных, из высококачественного материала с прекрасными характеристиками. Поэтому, благодаря современному развитию нейрохирургии и инженерии, операция на позвоночнике, с внедрением импланта, проводится безопасно, с минимальным риском и в короткий отрезок времени. При многообразии протезов и имплантатов, не испытывая дефицита, есть возможность подобрать подходящую модель пациенту и внедрить, с полностью соответствующей характеристикой анатомических данных.
При изготовлении протезов и имплантатов, используются суперсовременные материалы из фарфора, силикона и сплавов различных металлов, абсолютно безвредных для здоровья человеческого организма. Сами изделия могут быть разных видов: подвижные и не подвижные, конструкции в виде специальных пластин, пружин, скоб, повторяющих конструкцию дисков, позвонков, в виде цилиндров. Также, они могут выполнять функцию крепёжного элемента, для жесткой фиксации двух или нескольких позвонков. Установка импланта возможна на любом отделе позвоночника, для постоянного или временного применения. Благодаря биологической совместимости, изделия не отторгаются и прекрасно приживаются, что является огромным плюсом, особенно, если учесть, что они абсолютно гипоаллергенные, прочные, устанавливаются один раз и возможно на всю жизнь. Установленные импланты, препятствуют развитию других заболеваний: смещению дисков, дальнейшему выпячиванию грыжи и возникновению болей в спине при декомпрессии позвонков. После проведения операции, продолжительность нахождения пациента в клинике, варьируется от 2-х, 3-х дней до 10 суток, в зависимости от сложности отдела позвоночника.
Что касается цены, то она зависит от производителя, который устанавливает расценки, согласно затратам выделенным на изготовление материала и на оплату работы.
В наше время существует не малое количество шейных имплантов и протезов, все они созданы для стабилизации и поддержания нормального функционирования позвоночника.
При всем многообразии данного изобретения, ниже мы рассмотрим наиболее распространенные.
Восстановление поврежденных позвонков собственной тканью кости с применением контейнера, получило широкое применение при различных травмах шейного отдела. Для соединения поврежденных позвонков, устанавливается полый контейнер, куда помещается собственная кость, благодаря чему в процессе заживления, имплантат через сетчатую оболочку обрастает костной структурой, соединяя вместе поврежденный участок позвонков. Плюс такого контейнера в том, что при операции можно выбрать нужную длину импланта, для жесткой фиксации нужного количества позвонков.

Недостатком является относительно высокая стоимость.
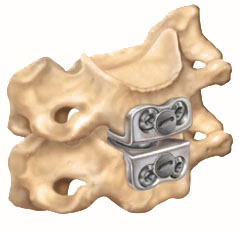
Простота установки кейджа HRC, способствует специально разработанные инструменты с конусообразными направляющими.
Искусственный эндопротез для шейного отдела позвоночника, изготовлен с точной имитацией и отвечает всем анатомическим и биохимическим свойствам натурального диска. Конструкция включает в себя полноценно замещающую функцию, удаленного пульпарного ядра. Протез состоит из кольца, покрытого высокомолекулярным полиэтиленом, отвечающего за подвижность протеза и двумя фиксирующими пластинами, изготовленными из титанового сплава. Внутри диска находится подвижное ядро, выполненное из полимера, которое обеспечивает амортизацию протеза.
Важно! Только индивидуально и тщательно подобранный имплантат, по размеру, форме и индивидуальным параметрам организма, будет способствовать нормальному самочувствию пациента. Изготовленный протез, должен будет выполнять каждодневно функцию подвижности, поэтому любое отклонение совместимости и не правильная реабилитация, может привести к поломке дорогостоящего имплантата, быстрому износу, смещению и не стабильному положению. В таком положении, не благополучный исход может произойти когда угодно, и это будет сигналом для немедленной операции по удаления протеза. Чтобы этого не произошло, операцию нужно проводить в ответственных мед учреждениях, со строжайшим соблюдением послеоперационной реабилитации.
В наше время, существует многообразие изготовленных форм и назначений, имплантатов и протезов, для поясничнокрестцового отдела позвоночника и чтобы описать все, потребуется множество статей. В статье ниже, мы опишем только некоторые из них. По классификации изделия подразделяются, на стабилизирующие, фиксирующие и замещающие, с точной имитацией биологического позвонка. Существуют также приспособления, применяемые для позвоночника с различными патологиями. Изготавливаются поясничнокрестцовые импланты из высоколегированных и высококачественных металлов и биосовместимых полимеров. Кроме того, существуют протезы и имплантаты, для сложных операций, с полной заменой позвонка и операции малоинвазивной, с минимальным разрезом.
Многообразие конструкций изготовленных из титана, представляют собой фиксирующие пластины, крепежные винты, цилиндры, крючки, скобы и телескопический имплантат. Металлические изделия, выпущенные из титанового сплава, применяются в нейрохирургии как стабилизаторы, при оперативном вмешательстве. Производство имплантов из металлического сплава, имеет ряд положительных свойств:
4.Возможность установки имплантата для долговечной эксплуатации.
Но и у титанового импланта, при неправильной реабилитации и неправильной эксплуатации, могут возникнуть негативные последствия, такие как, проседание и миграционная нестабильность.
Стоит также отметить, что цена операции по установке титанового импланта, вполне приемлемая.
Кофлекс, этот уникальный имплантат, изготовленный из титанового сплава, имеет U-образную форму с креплениями в виде проушин и свойствами пружины. Устанавливается в меж дисковое пространство, стабилизируя и восстанавливая все функции работы позвоночника. Устанавливается Coflex, пациентам любого возраста, в случае если консервативное лечение не принесло положительных результатов и подтвержден диагноз:
- Ярко выраженный стеноз, с симптомами сильной боли и хромоте.
- Зажим нервных корешков, с болью в поясничном отделе.
- Проседание позвонков.
- Межпозвоночная грыжа.
Чаше всего имплант Кофлекс, устанавливается для равномерного распределения нагрузки на позвонки, при установки зазора между позвонками и для предотвращения дальнейшего выпячивания грыжи. Для установки импланта проводят малоинвазивную операцию, делая минимальный разрез, не повреждая мышечный корсет и не травмируя мягкие и костные ткани. Это положительно сказывается на скорейшем восстановлении и более легкой реабилитации.
Стоимость операции с оригинальным имплантатом, производства Германия, значительно выше, чем аналог изготовленный в России.
Данный имплантат изготовлен из жесткого и упругого силикона, для эластичности покрытого лавсаном. Выполняет, так же, как и имплант Coflex, функцию межпозвоночного диска, обеспечивая зазор между позвонками и сохраняя все двигательные задачи позвоночника. Устанавливается протез вместо удаленного амортизирующего диска, между двумя телами позвонков и жестко крепится двумя лигатурами. Действуя, как распорка, имплант фиксирует позвонки, стабилизируя и возвращая нормальные функции всему позвоночнику. Установку проводят, при малоинвазивной операции, не повреждая и не рассекая мышцы спины, что способствует быстрому заживлению и реабилитации. Поэтому, после операции, отзывы пациентов только положительные, как они говорят, имплант помог им вернуться к полноценной жизни и избавил от боли. По мнению врачей, это самый удачный протез, так как процесс заживления и восстановления двигательных функций, происходит быстро.
Такие импланты пользуются спросом, поэтому у нас в клиниках не всегда бывают, а самостоятельно приобретать нет смысла, так как имплантат подбирается индивидуально, по показаниям организма. Кроме того, каждый имплантат подбирается строго исходя из размера, формы и назначения.
Цена операции по установке импланта, во многом зависит от степени заболеваемости и медицинской проблемы пациента, нельзя сходу без предварительного обследования, сказать цену. Во многих случаях цену определяет фирма изготовитель, к тому же импланты применяют, как отечественного производителя, так и зарубежного.
Если сравнить стоимость имплантата отечественного производства для позвоночника, то он будет на порядок ниже стоимости, аналогичного зарубежного импланта.
К примеру, протез позвонка зарубежного производства, по цене намного дороже, чем аналог отечественного производства.
Но, как показала практика, отечественное производство имплантатов, по качеству изготовления на порядок ниже зарубежного, да и нейрохирургия по имплантации у нас пока еще слабо развита.
На данный момент, лучшими нейрохирургами специализирующими имплантацию позвоночного столба, считаются чешские специалисты. Операции проводятся на высоком уровне, но стоимость в два раза дешевле, чем в Германии или Израиле. Да и реабилитационному процессу в Чехии, уделяют особое внимание, до полного восстановления, а не 2-5 дней, как это практикуется во многих зарубежных клиниках. Правильная реабилитация, способствует благополучному исходу операции.
По многочисленным положительным отзывам пациентов, можно сделать вывод о пользе операции по вживлению имплантов, при разнообразных серьезных патологиях позвоночника. Но проходя реабилитационный период, нужно соблюдать указания и наставления врача и помнить, что окончательная реабилитация и восстановление опорно-двигательного аппарата — это долгий процесс, который длится не один месяц.
При возникновение каких либо неудобств или появлений послеоперационных болей, или же произошло смещение импланта, только после обследовании, врач даст исчерпывающий ответ. Но благодаря современной медицине, в наше время, ничего не возможного нет.
Операцию по вживлению имплантата или замене позвонка, нужно доверять только проверенным мед. учреждениям, занимающимися подобными операциями не один год и имеющим положительные отзывы бывших пациентов.
Отнеситесь серьезно к реабилитационному периоду, помните, что от реабилитации зависит исход операции и восстановление всех двигательных функций организма.
источник
Импланты в позвоночник, что такое динамическая стабилизация?
Автор
В году мы выполнили установку системы DIAM (Medtronic-Biotech, Франция — США) с целью лечения сегментарных стенозов позвоночника и рецидивов межпозвонковых грыж. Операция легко переносится больными. Полученные нами результаты указывают на целесообразность применения этой методики по строгим показаниям. В ряде случаев удалось лишить хронической боли в спине пациентов, когда все другие средства лечения были неэффективными
Стеноз позвоночного канала
Это нормально для спинномозгового канала, изменяться как и вы с возрастом. Но некоторые изменения, такие как сужение канала, может вызвать боль. Если вы один из тех 700 тысяч людей, у которых каждый год ставят диагноз: стеноз поясничного отдела позвоночника, не унывайте. Инновационное устройство от компании Medtronic может принести облегчение.
Стеноз позвоночного канала — состояние, вызванное сужением позвоночного канала. В медицинских терминологии, стеноз относится к сужению или стриктуре протока или прохода.
Причины
Изменения в размере или форме позвоночного канала, как правило, происходит в результате старения организма. В отверстиях позвоночного канала достаточно места для размещения нервных волокон, ветвлящихся от спинного мозга, однако, когда размер этих отверстий уменьшается (из-за чрезмерного роста кости или окружающих тканей), происходит ущемление нервов.
Структуры, прилегающие к позвоночнику также могут быть затронуты: Связки позвоночника утолщаются и теряють еластичность
Кости и суставы (чаще страдают от остеоартрита) увеливаются; костные шпоры развиваються, это называется — спондилоартроз
Диски выпячиваться или проседают
Позвонки выскальзывают и смещаються
Симптомы
Сужение позвоночного канала оказывает давление на нервные корешки и спинной мозг, вызывая боль и дискомфорт. Пациенты с поясничным стенозом часто замечают боль в ягодицах, ощущения покалывание булавками в бедре или ноге, что возникает в стоя, при разгибании (наклон назад) поясницы или при ходьбе. Дискомфорт, как правило, уменьшается от наклона вперед (сгибание) или с отдыхом. В некоторых случаях, пациенты жаловались на боль в спине, в дополнение к боли в ногах и слабость при ходьбе на короткие дистанции с необходимостью передышки ногам до 5-10 минут.
В тяжелых случаях стеноз позвоночного канала приводит к: онемение слабость недержание мочи параличи
Для более детальной информации о Диагностике, Профилактике Стеноза позвоночника пожалуйста нажмите
После того, как диагноз стеноза позвоночного канала подтвердится, Ваш врач может назначить консервативное лечение, чтобы облегчить боль. Когда медикаментозное лечение не справляется с болью, на протяжении 3-6 месяцев, предлагается другой вариант лечения — хирургия.
Хирургическая декомпрессия
Хирургическая процедура, чаще всего делается на поясничном отделе позвоноча, включает в себя декомпрессивную ламинэктомию, иногда сопровождается спондилодезом. Эта процедура включает в себя удаление частей позвонков, связок и / или грыжу диску, которые вызывают сжатие нервов и / или спинного мозга. Современный этап хирургического лечения — установка межостистого импланта DIAM Оперативное вмешательство относится к минимально инвазивным процедурам. В то время как имплантат DIAM предназначен, чтобы оставаться между остистыми отростками постоянно, чтобы предотвратить защемление нервов. Концепция динамической стабилизации Основной принцип, лежащий в межостистой динамической стабилизации- это вставить распорку между остистыми отростками и расположить два позвонка на растояниии друг от друга и облегчить сдавление нервов зажатых между ними.
Идея в межостистой динамической стабилизации — это связать остистые отростки вместе и тем самым уменьшить движение в разбалансированом сегменте. Можно, в то же время, вставить распорку и в то же время можно выполнить открытую декомпрессию нервов.
Устройства, используемые для динамической межостистой стабилизации — DIAM Что такое DIAM?
межостистый амортизатор
Изготовлен из силикона, имеет оболочку из полиэтилен терефтолата (полиэстера)
Имеет 2 полиэстеровые тесьмы,которые фиксируются титановыми клипсами
нерентгеноконтрастен
Располагается между остистыми отростками поясничных позвонков L1-L5, иногда возможна установка на уровне L5-S1
существуют 4 размера: 8/ 10/ 12/ 14 мм Преимущества метода Стабилизация, сохраняющая физиологическое функционирование и Разгрузка пораженного сегмента- Уменьшение нагрузки на фасеточные суставы Расширение фораминального отверстия Уменьшение болевых симптомов, уменьшение размеров грыжи Сохранение нормальной анатомии позвоночника- Восстанавливает натяжение заднего связочного аппарата Формирует правильную линию сустава, восстанавливая конгруэнтность суставных поверхностей Быстрое восстановление после операции- Освобождение нервного корешка от компрессии Сохранение полного объема движений в позвоночнике Простая и малотравматичная операция Маленький разрез
Минимальный риск осложнений
Быстрое восстановление после операции
Больше информации
http://neurohirurgkrivoyrog.wix.com/mkl2#!—2/ch5j
Подготовил нейрохирург Кудлаенко Н.Д. (0995208236)
Хирургического вмешательства требуют только самые серьезные заболевания позвоночника, лечение тяжелых состояний пациента после травм и т.п. Нередко в процессе операций используются специальные конструкции – импланты, которые вживляются в позвоночник, чем
К таким заболеваниям относят: спондилолистез, хронический остеохондроз, различные формы нестабильности позвоночника, сложные переломы позвонков, устранение осложнений при лечении сколиоза на запущенных стадиях и т.д.
Это специальные конструкции различных форм и размеров, предназначенные для вживления в позвоночник пациентам любого возраста. Большинство имплантов производятся из титана и его сплавов, нержавеющей стали, а некоторые – из неметаллических соединений.
Ведущие медицинские специалисты постоянно занимаются разработкой новых и совершенствованием уже существующих моделей спинных имплантов, чтобы улучшить результаты лечения и свести к минимуму возможные осложнения при их применении.
В настоящее время существует множество видов крепежных систем в виде винтов, стержней, крючков, пластин, клеток, которые позволяют хирургам исправлять даже сложные деформации и повреждения позвоночника. Созданы специальные облегченные, но крепкие конструкции для лечения позвоночника, дисков у детей.
Для каждого пациента выбираются оптимальные конструкции и материалы с учетом особенностей строения тела и конкретной решаемой проблемы. Например, для людей с худощавым строением тела лучше подходят низкопрофильные импланты, которые не так заметны через кожу.
В целом наибольшей востребованностью характеризуются импланты из титана и его сплавов, так как они легкие, прочные и после их установки можно без вреда для пациента использовать в процессе лечения МРТ для обследований, в отличие от конструкций из нержавеющей стали.
- Стержни – первые спинные конструкции, использованные для лечения позвоночника, врачи применяют их одновременно с винтовыми системами и крючками для иммобилизации любых элементов позвоночника, чтобы его контур приобрел правильное положение и был надежно зафиксирован. Стержни имеют достаточную гибкость, чтобы хирург смог сформировать соответствующий правильному контуру позвоночника имплантат.
- Винты стеблевые – используются преимущественно в грудном и поясничном отделах позвоночника. Винтовые конструкции применяются для коррекции деформаций, слиянии позвонков и обеспечивают надежное и крепкое сцепление точек, в которых они крепятся к позвонкам.
- Крючки – вспомогательные конструкции, которые применяются в дополнение к стержням и крепежным системам других видов для стабилизации позвонков.
- Пластины – производятся в полном соответствии с контурами позвоночника, преимущественно шейного отдела. Их удерживают на месте винтовые крепежи, установленные на смежных позвонках. Придавать пластинам особый контур под анатомические особенности конкретного пациента помогают специальные инструменты.
- Межпозвонковые кейджи (клетки) – представляют собой полые конструкции с перфорированными стенками и размещаются между поврежденными позвонками. В них помещаются костные трансплантаты, улучшающие рост смежных костей в процессе спондилодеза. Также их используют для восстановления утерянной высоты межпозвонковых дисков, чтобы уменьшить давление или избежать защемления нервных корешков.
Это одна из самых востребованных видов спинных имплантов. Они обладают высокой надежностью и эффективностью при лечении сегментарной нестабильности позвоночника и других травмах позвонков. Производят их из титана, его сплавов ли высокопрочной керамики.
Благодаря особенностям строения (полая трубка с перфорированными стенками) кейджи получили обиходное название – клетки. В цилиндр помещается костная ткань, которая через отверстия сращивается с поврежденными участками позвонков, укрепляют и способствуют восстановлению их структуры, заживлению и правильному росту.
Кейджи также обеспечивают восстановление нужной высоты просевших межпозвонковых дисков, так как металлическая конструкция удерживает один позвонок над другим, сохраняя открытыми межпозвонковые отверстия, предотвращая сдавливание нервных корешков и спинного мозга.
Также сохранение анатомически правильной высоты между позвонками удерживает связки в напряженном положении, что позволяет стабилизировать пораженный сегмент позвоночника и уменьшить болевой синдром, вызванный нестабильностью.
Чаще всего установка кейджей производится через передний доступ после удаления пораженного участка поврежденного межпозвонкового диска. Лечение грыжи межпозвоночных дисков проводится через задний доступ, как и удаление остеофитов. После установки этой конструкции обязательно выполняется контроль путем рентген обследования.
Установка кеджей запрещена при активных воспалительных процессах в пораженных участках позвоночника. Также операции не выполняют беременным женщинам, людям с избыточным весом, при индивидуальной непереносимости используемых для изготовления кейджей материалов.
Межпозвонковые кейджи уже доказали свою эффективность в лечении многих заболеваний позвоночника, в особенности при выполнении спондилодеза. Их преимущества заключаются в низкой вероятности развития осложнений, менее выраженном болевом синдроме после процедуры благодаря меньшей травматизации мягких и костных тканей, также пациент быстрее возвращается к привычной физической активности.
Вертебрально-базилярная недостаточность (ВБН) – достаточно распространенная форма ухудшения функционирования головного мозга. Возникает из-за недостатка кровоснабжения задних отделов мозга сосудами, отходящими от основной и позвоночных артерий.
Конечно, немало людей имеют проблемы со спиной и знают какая боль при этом возникает, стоит только согнуться или разогнуться. И вот в ход идут различные спасительные средства, начиная от фастум-геля, и заканчивая советами опытной соседки. У меня же соверш
Боль в затылке очень неприятное явление. Особую сложность в ее устранении вызывает трудность установления причины боли, а также распознавания места локализации — голова или шея.
Подавляющее большинство взрослых людей испытывали когда-либо физический дискомфорт, связанный с головными болями. Интенсивность и периодичность этих болей может быть различна, также различными могут быть и причины головной боли.
Для постановки точного диагноза очень часто медики назначают биохимический анализ мочи или крови. Таким образом можно получить максимально полную и точную картину происходящего в организме больного. Из-за повреждения разных тканей клетки начинают выработк
CPhI India — 10-я Международная выставка ингредиентов и сырьевых материалов для фармацевтической промышленности (Индия, Мумбаи).
CPhI India — 10-я Международная выставка ингредиентов и сырьевых материалов для фармацевтической промышленности (Индия, Мумбаи).
Pharmtech Ingredients — 18-я Международная выставка оборудования, сырья и технологий для фармацевтического производства (Россия, Москва).
CPhI India — 10-я Международная выставка ингредиентов и сырьевых материалов для фармацевтической промышленности (Индия, Мумбаи).
Pharmtech Ingredients — 18-я Международная выставка оборудования, сырья и технологий для фармацевтического производства (Россия, Москва).
Pharmtech Ingredients — 18-я Международная выставка оборудования, сырья и технологий для фармацевтического производства (Россия, Москва).
Pharmtech Ingredients — 18-я Международная выставка оборудования, сырья и технологий для фармацевтического производства (Россия, Москва).
Анимации о заболеваниях позвоночника и операциях сделаны на основании данных, размещенных в сети Интернет, не специалистами. В связи с этим, просим всех знающих людей оставлять комментарии в форуме сайта, о возможных недочетах и ошибках, которые вы увидите в анимации. Ваши комментарии будут добавляться на соответствующие страницы.
Если вы специалист в этой области, просим вас оставить комментарии относительно ошибок или недочетов присутствующих в анимации на странице нашего форума: Анимация. Операции на позвоночнике .
Установка искусственного межпозвонкового диска позволяет не только избавить пациента от многолетних хронических болей в области шеи или спины, но и, в отличие от спондилодеза, сохранить нормальную подвижность между телами позвонков. Это связано с тем, что современные импланты межпозвонковых дисков отлично имитируют все функции естественного межпозвонкового диска. Помимо этого качественные импланты практически полностью повторяют анатомию природного диска. Благодаря этому после установки импланта не происходит увеличения нагрузки на тела соседних позвонков и межпозвонковых дисков.
Внутри искусственного диска имеется специальное ядро, которое обладает высокой эластичностью. Оно имитирует функции пульпозного ядра межпозвонкового диска. Данное ядро может выносить значительные нагрузки и исполняет роль амортизатора. Фиброзное кольцо в протезе представлено полосой из высококачественного полиэтилена, которое сверху покрывается высокоэластичной пластмассой. С верхней и нижней стороны искусственный межпозвоночный диск имеет тонкие титановые пластины, которые обеспечивают срастание протеза с телами позвонков.
В ходе имплантации искусственного диска хирург производит небольшой разрез кожных покровов (около 4 см) над поврежденным сегментом позвоночника. После выделения пораженного сегмента и его осмотра хирург осторожно удаляет межпозвоночный диск, зачищает поверхности тел выше и ниже лежащих позвонков. Затем в образовавшееся отверстие он устанавливает искусственный межпозвоночный диск.
Восстановительный период после операции продолжается около трех недель. Пациенты обязательно должны заниматься лечебной физкультурой под руководством опытного инструктора, это помогает укрепить мышцы спины, ослабленные болезнью.
источник
Многие годы пытаетесь вылечить СУСТАВЫ?
Глава Института лечения суставов: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день.
Остеохондроз позвоночного столба – явление повсеместное и относится он к дегенеративным заболеваниям межпозвонковых хрящевых дисков, с последующим изменением связочного аппарата.
Применение карипазима для электрофореза при неосложненном остеохондрозе, часто предупреждает развитие последующих осложнений.
Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Если процесс не остановить на ранних стадиях, то межпозвонковый хрящ становится менее упругим и теряет в высоте, в результате чего позвонки сокращают между собой расстояние и сдавливают выходящие из межпозвонковых отверстий спинномозговые нервы.

На фоне дистрофических изменений межпозвонковых хрящей любое неловкое движение может привести к возникновению грыжи межпозвонкового диска с тяжелым болевым синдромом.
По отзывам, карипазим при грыже позвоночника, в определенных случаях, способен снять воспаление и сопровождающую его боль.
Межпозвонковый диск – двухкомпонентная система, состоящая из плотного фиброзного кольца, заключающего в себе пульпозное ядро, которое и обеспечивает амортизацию позвонков.
При остеохондрозе неравномерная нагрузка на измененный межпозвонковый хрящ может привести к выскальзыванию диска из физиологического положения и, в зависимости от дополнительных условий, даже разрыву фиброзного кольца. Образовавшееся выпячивание межпозвонкового хряща, вне зависимости от наличия разрыва фиброзного кольца, и называется межпозвонковой грыжей.
Лечение грыжи позвоночника электрофорезом с карипазимом при небольших разрывах фиброзного кольца позволяет процессу зарубцеваться и в комплексе с другими лечебными мероприятиями, восстановить стабильность позвоночника. Следует помнить, что долгое время, единственным лечением грыж позвоночника было хирургическое вмешательство. Но если выскальзывание хрящевого диска произошло не в сторону спинномозгового канала, то исправить ситуацию без хирургического вмешательства можно попробовать посредством электрофореза с карипазимом.
В другом случае, хирургическое вмешательство более чем желательно и чем раньше, тем лучше.
Сдавление межпозвонковой грыжей спинного мозга и нервных корешков кроме яркой картины боли приводит к парезам и параличам, расстройствам функции тазовых органов. И если затягивать с оперативным вмешательствам, появятся атрофические изменения органов, лишенных обеспечения нервными волокнами.
Электрофорез с карипазимом при грыже, благодаря комплексу протеолитических ферментов, содержащемуся в составе препарата, восстанавливает кровообращение в зоне поражения, ускоряет расщепление продуктов распада хрящевой ткани и способствует восстановлению эластичности межпозвонкового диска и связочного аппарата.
Лечение грыжи электрофорезом с карипазимом не происходит за один-два сеанса.
Для достижения терапевтического эффекта потребуется как минимум 20 сеансов.
И чтобы ожидание не стало неприятным разочарованием, необходимо до начала курса лечения иметь представление о ценовой составляющей консервативного воздействия. Один флакон карипазима обойдется в пределах 240-270 рублей. И приобрести таких флаконов на курс лечения необходимо 20 штук.
Несмотря на немалую стоимость препарата, электрофорез с карипазимом при грыже дает определенные положительные результаты, позволяющие, в ряде случаев, избежать хирургического вмешательства. В поисках более дешевых лекарств с подобным действием часто приходится сталкиваться с препаратами, не прошедшими фармацевтическую регистрацию и, как следствие, являющимися не более, чем биологически активными добавками, без соответствующих клинических испытаний.
Карипаин – аналог карипазима и цена на него несколько ниже. Но благодаря тому, что карипаин не является стандартизированным лекарственным препаратом, количество действующего вещества в нем может колебаться. Кроме этого, в его состав внесены и другие составляющие, способные видоизменять действие основного вещества.
Поэтому, что лучше карипаин или карипазим, решать придется каждому, в индивидуальном порядке.
Если денежная составляющая уступает испытанному любопытству, можно сделать заключение на собственном опыте. Сначала опробовать курс с карипаином, а спустя 2 месяца провести рекомендованный повторный курс с карипазимом. Собственное мнение лучше других даст характеристику каждому препарату.
Кроме успешного применения в неврологии, часто карипазим через электрофорез используется в травматологии, в позднем послеоперационном периоде, когда есть опасность формирования грубых келоидных рубцов. При глубоких ожогах и язвенных поражениях с большим количеством отмирающих тканей, карипазим используется в виде влажно-высыхающих повязок. В этих случаях он позволяет ранам очищаться за более короткие сроки и восстанавливает кровообращение, что способствует более быстрому заживлению.
Несмотря на то, что карипазим представляет собой лиофилизированный стерильный порошок, его никогда не используют в инъекциях, и при грыже позвоночника — электрофорез с карипазимом является единственным способом его применения.
О методиках физиотерапии, используемых при лечении опорно-двигательного аппарата, их противопоказаниях, можно прочитать в этой статье…
Кроме электрофореза, который может выполняться через день, рекомендуется в промежутках между процедурами растирать заинтересованные места определенными мазями.
Как таковой мази карипазим не существует. Но есть мази на основе препаратов, с подобным карипазиму, действием. Это Папаин-Актив и Карипаин.
Если следовать инструкции по применению, мази, с подобным карипазиму действием, должны обладать по силе таким же эффектом, как и электрофорез, выполненный с карипазимом. Но на практике это не совсем так. Глубина проникновения действующего вещества на мазевой основе гораздо ниже, чем если использовать электрофорез.
Подробнее об этих мазях и других можно прочитать здесь…
После всего выше написанного, естественным образом возникает вопрос: «А как делать электрофорез с карипазимом?». Самый простой способ, решающий проблему физиотерапевтического лечения, является обращение в специализированное медицинское учреждение. В этом случае от вас потребуется только препарат на курс лечения. Все остальные вопросы будут решаться вне вашего участия.
Но если по какой-то причине, есть желание выполнить электрофорез с карипазимом в домашних условиях, то для начала следует:
- Приобрести в магазинах медицинской техники или на специализированных сайтах прибор для проведения электрофореза. Например, Элфор или Поток -1;
- Найти человека, который будет помогать в проведении процедуры;
- И освоить инструкцию по применению карипазима электрофорезом.
Так как речь идет о межпозвонковых грыжах, то положение пациента будет, непременно, на животе.
А действующие электроды должны будут накладываться со спины. Поэтому для амбулаторного выполнения процедуры обязательно наличие пособника. И не забудьте, курс лечения составляет 20-30 дней.
Методика электрофорез с арипазимом заключается в следующем:
- Приготовливаете 10мл раствора карипазима на основе дистиллированной воды;
- Смачиваете фланелевую прокладку в приготовленном растворе и закрепляете ее на аноде. Если позволяет кожа, можно к раствору карипазима добавить димексида пару капель.
Но следует помнить, что последний обладает раздражающим действием, а карипазим может вызвать аллергическую реакцию у чувствительных к нему лиц.
- На катод прикрепляете фланелевую прокладку, обработанную либо в растворе калия йодида, либо в 2,4% растворе эуфиллина, либо в обычной дистиллированной воде;
- Применяемые растворы должны быть определенной температуры, до 38 градусов.
Основной момент в инструкции электрофореза с карипазимом это верное расположение электродов.
Можно разместить электроды вдоль позвоночного столба.
Тогда это будет выглядеть так:
• Анод расположен на шейных позвонках, катод – на пояснице.
• Анод – на пояснице, раздвоенный катод закрепляется на бедрах.
А можно электроды разместить навстречу друг другу: анод – на поясницу, катод – на живот.
Делая выбор в вопросе альтернативного лечения межпозвонковой грыжи карипазимом, не следует пренебрегать предварительной консультацией специалиста для адекватной оценки состояния собственного здоровья. Только после грамотного заключения врача и полученных рекомендаций можно пробовать то, что помогло другим.
источник
Вопрос об операции на спине встает у больных межпозвоночной грыжей в первые же месяцы. Почему?
- Не надо разбираться в деталях. Докторам виднее
- Не надо напрягаться: проснулся – и здоров!
- Это самое простое решение
В противопоставление этим утверждениям, напомню, что
- В любых операциях есть риски. В операциях на позвоночнике они особенно велики
- Вам может стать хуже, чем сейчас
- Если после операции на спине станет хуже, вы не сможете вернуть все обратно
Будьте ответственны! Если вы рассматриваете операцию на позвоночнике, пожалуйста, хорошенько подумайте: ответственность за вашу жизнь лежит целиком на Вас!
- Вы делаете специализированные упражнения, но спина все равно болит
- Вы честно попробовали бассейн, кинезотерапию, растяжку, медикаментозное лечение, но значительного эффекта это не дало
- Вы проконсультировались с несколькими неврологами и нейрохирургами, выполнили все их предписания, но спина по прежнему не в порядке
- Вы понимаете все риски и последствия операции
Что ж, возможно, Вам действительно стоит рассмотреть вариант оперативного лечения межпозвоночной грыжи.
Обратите внимание: я не врач и специализированного образования у меня нет. Дальнейшее повествование я веду основываясь на своем опыте — на том, с чем я столкнулся и что наблюдал у других больных.
Прошу онестись к моим доводам со здоровой долей скептицизма. Это не инструкция к действию, а всего лишь рассказ реального пациента с прооперированным позвоночником.
Цель этой операции – удалить (или уменьшить) выпавшую межпозвоночную грыжу. Медицина неплохо научилась делать эти операции и чаще всего в виде малоинвазивной (микрохирургической) операции. Вас не будут резать скальпелем вдоль и поперек. Хирург в удобном месте (как правило со стороны спины) делает маленький разрез (от 1 до 3 см), куда просовывают инструменты и производят манипуляции с выпавшим пульпозным ядром межпозвоночного диска.
Вариаций и техник подобных операций много. Анестезия и процесс реабилитации, также может кардинально меняться от врача, клиники и пациента.
Хорошо
Ваше тело подвергается минимальному хирургическому вмешательству. Стоимость таких операций, как правило, тоже относительно не высокая.
Плохо
Ваш больной межпозвоночный диск так и останется поврежденным (и чаще всего ослабленным, за счет уменьшения его ядра). Разрыв оболочки межпозвоночного диска никуда не пропадет, что при неблагоприятных обстоятельствах может повлечь очередную межпозвоночную грыжу (рецидив).
Ограничения
Во избежание рецидива нередко устанавливаются ограничения на физическую нагрузку на всю оставшуюся жизнь. Вам ничего не помешает вести привычный образ жизни: носить пакеты до 10 кг из магазина и делать зарядку по утрам. Но вот приседать со штангой, заниматься акробатикой и работать грузчиком уже точно будет противопоказано.
Цель подобных операций не только удалить грыжу, но и закрепить результат: зафиксировать позвонки на «правильной» высоте, чтобы поврежденный межпозвоночный диск не сдавливался. Достигается это путем установки специальных конструкций, закрепленных на позвонках.
Конструкции препятствуют сдавливанию поврежденных межпозвоночных дисков. Вариантов фиксаций много: кейджы, стабилизирующие системы с винтами, транспедикулярной системы фиксации и так далее.
Хорошо
Это более надежный способ уберечься от рецидива межпозвоночной грыжи, соответственно и ограничения меньше.
Плохо
Позвоночник в отделе с конструкцией теряет (частично или полностью) гибкость и амортизирующие свойства. Это повышает нагрузку на соседние межпозвоночные диски. При неблагоприятном стечении обстоятельств может спровоцировать межпозвоночные грыжи в соседних отделах позвоночника, но при спокойном образе жизни вам это не грозит.
Ограничения
Рекомендации по ограничению физических нагрузок также останутся с вами на всю оставшуюся жизнь, но они будут менее строгими. Вы сможете без угрозы здоровью умеренно заниматься бегом, тренироваться с небольшими утяжелениями в зале. Но крутить тройные тулупы, как Плющенко все же не рекомендуется. Кстати, у Плющенко, как раз, и стояла в спине некая система фиксации на винтах, которая повредилась во время его выступления на олимпиаде 2014 года.
Ваш межпозвоночный диск полностью удаляется и заменяется имплантом, его цель — максимально компенсировать свойства утраченного межпозвоночного диска: вертикальную амортизацию, движение в трех плоскостях, повороты и наклоны (в каждой из 3-х плоскостей). Итого — 6 измерений подвижности:
Разновидностей эндопротезов много. Они различаются своими свойствами: есть жесткие и не амортизирующие (что влечет увеличение нагрузки на соседние отделы позвоночника), есть динамические с возможностью вращения или передвижения в нескольких измерениях, есть полностью имитирующие свойства здорового межпозвоночного диска во всех шести измерениях и M6-L — один из них (по данным с сайта производителя).
Хорошо
Вы избавляетесь от поврежденного диска полностью — рецидива не будет. C имплантом ваш позвоночник вновь обретает гибкость (частично или полностью — в силу возможностей эндопротеза).
Плохо
Эндопротезы межпозвоночных дисков — относительно новая технология, не по всем ним есть полная статистика. Не ясно, как будет вести себя тот же M6-L в Вашем позвоночнике спустя 20-30 лет после установки. По этой причине в Америке установка эндопротезов M6-L запрещена. Однако, это не мешает гражданам США летать в Германию и устанавливать импланты там (информация актуальна на момент написания статьи).
Ограничения
Не занимался вопросом об ограничениях других имплантов, могу сказать лишь про M6-L — после прохождения реабилитации ограничений нет!
Каждый должен решить сам. Предварительно, хорошенько заручившись консультациями настоящих специалистов: неврологов и нейрохирургов.
Для себя я выбор сделал — решился на операцию по установке эндопротеза m6-l. На момент написания статьи прошло 3 года после имплантации — полет нормальный. Я бы даже сказал Отличный!
О моем самочувствии и состоянии вы можете узнать в разделе Вопросы и ответы: почитать ответы или задать свой вопрос.
источник
Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Безуспешно пытаясь вылечить свой недуг таблетками и уколами, всяческими народными рецептами и еще бог знает чем, вы согласились с врачом, что операция по удалению межпозвонковой грыжи вам необходима. Теперь дело за малым – решить, каким способом проводить операцию и где это сделать. В государственной клинике или в частной? На родине или за границей?
Выбирать окончательно будете, конечно же, вы. А чтобы облегчить ваш выбор, мы постараемся объяснить, как проводится операция по удалению грыжи позвоночника. Расскажем и о том, какие разновидности операций применяются в современной медицине.
Но прежде, чем рассказывать, как проводится оперативное лечение, хотим заострить ваше внимание на следующем. Любая операция должна проводиться только по абсолютным медицинским показаниям! В случае с удалением грыжи дело обстоит так.
Абсолютные показания к операции – это:
- Секвестр или секвестрированная грыжа. В этой ситуации пульпозное ядро межпозвоночного диска выпадает именно в ту область спинномозгового канала, где расположены спинномозговые нервы и оболочка спинного мозга. Секвестр характеризуются не только сильнейшей болью, осложнением такой грыжи может быть паралич.
- Компрессия (сдавление) спинного мозга, которая возникла в результате грыжи. Прогнозы такого состояния так же крайне неблагоприятны – онемение конечностей, парезы, параличи.
Оперирование грыжи иногда проводится и по относительным показаниям. К ним относятся:
- Отсутствие эффекта при длительном медикаментозном лечении;
- Отсутствие результатов при нефармакологических методах лечения (вытяжение и др.).
Современная медицина предлагает несколько способов, которыми может проводиться операция по удалению грыжи:
- Малоинвазивный метод или лазерная вапоризация;
- Радикальный метод — ламинэктомия, дискэктомия.
Теперь разберем подробно преимущества и недостатки каждого метода.
При лазерной вапоризации в хрящевую ткань вводится лазерный световод, который нагревает ядро диска до очень высокой температуры. Таким образом, ядро диска теряет воду, отчего резко уменьшается его объем. Вследствие этого величина грыжи значительно уменьшается.
Малоинвазивная (лазерная) операция в настоящее очень популярна. Лечение грыжи с помощью лазера широко рекламируется, десятки клиник предлагают пациентам свои услуги. Заметим, лечение лазером стоит недешево. В Москве цена подобной операции колеблется от 15000 до 80000 рублей. По рекламным описаниям, межпозвоночная грыжа – пустяк, с которым лазер расправляется в 2 счета. Но так ли это на самом деле?
- Малая травматичность;
- Низкая степень структурных изменений в послеоперационном периоде;
- Короткий период реабилитации (до месяца) и пребывания в больнице (2 – 4 дня).
- Из-за новизны метода сведений об отдаленных последствиях не описано;
- Возникновение отека и воспалительных изменений в месте проведения операции;
- Невозможность восстановления двигательной активности позвонка;
- Наличие множественных противопоказаний. Лазерная вапоризация может быть проведена пациенту только в том случае, если грыжа является неосложненной.
Если грыжа позвоночника у пациента осложнена секвестрированием, ему проводится радикальная операция по удалению больного диска. Этот хирургический метод носит название дискэктомии. Операция может проводиться с заменой больного диска на титановый протез, чтобы максимально сохранить двигательную активность позвоночника.
Современные хирурги все чаще прибегает к микродискэктомии – операции с использованием микроскопов. Микрохирургическая операция позволяет удалить пораженный диск через маленький разрез, не травмируя окружающие ткани.
Удаление диска проводится под общей анестезией, после тщательного предоперационного обследования.
- Высокая эффективность данного метода. Лишь в 10% случаев грыжа может рецидивировать;
- Восстановление двигательной функции в поврежденном отделе;
- Достаточный опыт в проведении подобных вмешательств.
- Возможность повторного возникновения грыжи;
- Спаечные процессы;
- Воспалительные процессы в оболочках спинного мозга;
- Длительный период реабилитации после операции.
Мы рассказали о методах оперативного лечения по удалению межпозвоночной грыжи, теперь рассмотрим такую патологию, как грыжа Шморля. Требуется ли при ней хирургическая помощь?
Выше мы говорили, что радикально лечится межпозвоночная грыжа только при абсолютных медицинских показаниях. Так вот, грыжа Шморля таким показанием не является, так как она не сдавливает спинной мозг и не задевает нервные окончания. Этот диагноз – своеобразное предупреждение пациенту о том, что может возникнуть истинная или секвестрированная грыжа, при которых без операции не обойтись. Правильно подобранное консервативное лечение, здоровый образ жизни в комплексе с лечебной физкультурой и физиотерапевтическими процедурами помогут вам справиться с грыжей Шморля без радикальных мер.
Говоря о послеоперационном периоде, особо следует остановиться на реабилитационных мероприятиях. Конечно, идеальный вариант – реабилитация после операции в профильном санатории, где процессом восстановления будет руководить врач.
Но если такой возможности нет, реабилитацию можно проходить и в амбулаторных условиях. Главное здесь – все тот же врачебный контроль и неукоснительное соблюдение всех медицинских рекомендаций.
После операции необходимо носить специальный жесткий корсет, который фиксирует спину. Но делать это нужно тоже по определенным правилам, а не круглосуточно, как делают многие пациенты в надежде скорее поправиться.
Физиопроцедуры можно проводить в поликлинике. Там же вас обучат упражнениям лечебной физкультуры. Наберитесь терпения, восстановление – процесс длительный. Даже при несложной радикальной операции на него уйдет не менее трех месяцев.
Нагрузки после операции вводятся очень и очень постепенно. Но совсем ограничивать их нельзя.
Срок восстановительного периода напрямую зависит от того, какая у вас была грыжа, и какой метод оперативного вмешательства применялся. Для каждого пациента этот временной промежуток строго индивидуален. Бывают случаи, когда и во время восстановительного периода пациенту назначаются лекарственные препараты.
Не форсируйте события, восстановительный процесс не менее важен, чем сама операция. Правильно проведенная реабилитация поможет вам не попасть в число пациентов с рецидивом заболевания.
Александр — 21.03.2016 — 13:43
Александр — 12.04.2017 — 13:24
Моя спина.ру © 2012—2018. Копирование материалов возможно только с указанием ссылки на этот сайт.
ВНИМАНИЕ! Вся информация на этом сайте является лишь справочной или популярной. Диагностика и назначение лекарств требуют знания истории болезни и обследования врачом. Поэтому мы настоятельно рекомендуем по вопросам лечения и диагностики обращаться к врачу, а не заниматься самолечением. Пользовательское соглашениеРекламодателям

- Что такое межпозвоночная грыжа?
- Причины появления
- Грыжа крестцового отдела позвоночника — симптомы
- Диагностика
- Лечение грыжи
- Консервативное лечение
- Хирургическое лечение
- Рекомендации специалистов
- Заключение
Однако, даже если вы услышали от врача этот диагноз, то это не повод впадать в панику. Не стоит мириться с этим заболеванием, каким бы тяжелым оно ни было. Современная медицина располагает множеством довольно эффективных препаратов для его лечения. Статистика показывает, что не всем пациентам требуется операция. Количество больных, которым настоятельно рекомендуют согласиться на эту непопулярную меру, составляет всего лишь 10%.

Мы же рассматриваем грыжу между крестцовой скоростью и пятым поясничным позвонком. А это, надо сказать, наиболее частое место, где диагностируют этот недуг.
Любая чрезмерная нагрузка на позвоночник вызывает разрыв фиброзной оболочки, что приводит к выдавливанию диска в позвоночный канал. И уже в нем давлению подвергаются нервные корешки спинного мозга, в результате человек ощущает острую боль, и его нижняя часть тела уже не может функционировать в прежнем режиме.
Если разбить процесс развития грыжи по этапам, то можно выделить протрузию, когда происходит выпячивание диска без разрыва фиброзной оболочки, саму грыжу и секвестрированную грыжу — заключительную стадию, когда происходит полное отделение ядра от диска и его выпадение наружу. Именно во время этого этапа и отмечаются наиболее тяжелые симптомы, в результате специалисты часто предлагают больному в качестве единственно возможного метода лечения хирургическую операцию.
Чаще всего грыжу позвоночника обнаруживают у людей в возрасте от 30 до 50 лет, и это неслучайно. По достижении этого возраста человеческий организм переходит на такую стадию, при которой создаются наиболее благоприятные условия для развития грыжи межпозвоночных дисков.
К этому моменту просматриваются явные признаки остеохондроза, провоцирующего дистрофические изменения в диске, но пока ядро сохраняет гелеобразную структуру. Когда возраст человека подходит к отметке 50 лет, происходит полное отвердевание дискового ядра, и уже на этой стадии оно имеет консистенцию, близкую к своей оболочке.

Еще одной причиной появления грыжи могут быть повышенные физические нагрузки или крайне низкая активность. Если часто поднимать тяжести, то со временем диск начинает стираться, а когда человек мало двигается, фиброзная оболочка теряет необходимую прочность из-за недостатка питания.
Среди других причин стоит выделить длительное статическое напряжение, искривление позвоночника, недоразвитые слабые мышцы, обеспечивающие поддержку позвоночника, патологии опорно-двигательной системы, имеющие наследственный характер.
Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Не напрямую развитие межпозвоночной грыжи может вызвать неправильное однообразное питание, когда организм не получает в необходимом количестве определенные питательные вещества, витамины и микроэлементы.
Болевой синдром. Заболевание может давать о себе знать болями различной интенсивности и характером проявления. Во многом на это оказывает влияние расположение и размеры грыжевого выпячивания.
Когда боли ограничены областью поясницы, любое движение может приводить к их обострению. Чаще всего у больных наблюдаются резкие колющие и непрекращающиеся изматывающие боли.
Серьезные неудобства пациенту может доставить иррадиация боли в плечевой пояс и руку. Однако чаще всего болевой синдром отдает в ягодицу, заднюю поверхность бедер или всю нижнюю конечность.
Со временем при отсутствии соответствующих терапевтических мероприятий болевой синдром будет только усиливаться. Человеку будет достаточно совершить любое движение, даже просто кашлянуть, чтобы сразу же появилась острая боль.
Чтобы лишний раз не подвергать себя такому стрессу, человеку приходится принимать положение на здоровом боку при согнутой ноге с пораженной стороны. Но и это состояние его не сильно спасает, поскольку начинают напрягаться все окружающие мышцы, и со временем возникает боль в спазмированной мускулатуре.
Корешковый синдром. В условиях, когда нервные корешки постоянно испытывают давление, у больного наблюдаются следующие симптомы:
- Потеря чувствительности кожи в местах частого возникновения болей;
- Эффект ползающих мурашек на ногах.
- Ощущение холода, потеря чувствительности пальцев ног;
- Мышечная слабость в ногах;
- Дисфункция внутренних органов таза, что часто приводит к самопроизвольному мочеиспусканию и дефекации, у мужчин к этому может добавиться импотенция;
- Резкие перепады давления;
- При длительном прогрессировании заболевания часто отмечается полная атрофия мышц бедра, голени и стопы.

Наряду с ним используют рентгенографию, при помощи которой можно узнать о состоянии позвоночника. При необходимости может потребоваться инвазивная КТ — миелография или неинвазивная МР — миелография. Если по результатам проведенной диагностики стало ясно, что у вас грыжа позвоночника, то вам следует как можно скорее приступить к лечению межпозвоночной грыжи пояснично-крестцового отдела позвоночника.
Успешность лечения грыжи пояснично-крестцового отдела в значительной степени зависит от того, как быстро вы будете реагировать на изменение своего состояния. Для этого вам необходимо постоянно наблюдаться у хорошего специалиста.
Для лечения грыжи используют два способа: консервативный и оперативный.
При этом способе терапии грыжи пояснично-крестцового отдела главная задача, которую необходимо решить — устранить присутствующие боли, используя специально подобранные медикаменты. На протяжении ближайших недель больному показан строгий постельный режим, а после ослабления болевого синдрома разрешается сменить его на режим ограничения двигательной активности.
Этот этап лечения предусматривает прием обезболивающих и нестероидных противовоспалительных препаратов, позволяющих не только убрать болевые симптомы, но и воспаление всех больных участков и близлежащих тканей. В некоторых случаях могут потребоваться миорелаксанты, если имеются признаки ярко выраженного спазма мышц. Некоторым больным назначают хондропротекторы, которые позволяют восстановить и повысить прочность межпозвоночных дисков.
Комплекс терапевтических мероприятий включает не только медикаментозное лечение, но и вытяжение позвоночника. Здесь имеется в виду, что телу нужно придать определенное положение и направление, что должно помочь вправить грыжевое выпячивание назад на свое место.
После устранения острых болевых симптомов начинают непосредственно лечение, целью которого является освобождение межпозвоночного диска и всех пораженных нервных корешков.
Эта задача решается при помощи мануальной терапии, физиотерапевтических процедур, лечебной гимнастики. Достаточно эффективным приемом является использование специального корсета — пояса для позвоночника при грыже.
Особенно полезны при грыже пояснично-крестцового отдела лечебные упражнения, которые позволяют сделать мышцы более прочными, убрать спазмы мышц и вытянуть позвоночник.
Чтобы гимнастика была эффективной, упражнения необходимо подбирать с учетом особенностей каждого пациента и выполнять регулярно. Прекрасно себя зарекомендовал комплекс упражнений Дикуля. Его программа упражнений предусматривает три цикла, и с каждым происходит увеличение нагрузки, что минимизирует риск возврата болезни.
Естественно, тем, кому предстоит впервые выполнять упражнения при грыже пояснично-крестцового отдела, не помешает прежде познакомиться с видеоуроками, где во всех деталях показано, как необходимо делать эту гимнастику.
Добиться желаемого эффекта от массажа можно только в том случае, если его будет выполнять опытный врач. Массаж, который проводится неквалифицированным специалистом, сможет принести больше вреда, чем пользы.
Также во время лечения межпозвоночной грыжи разрешается использовать народные средства, которые часто применяют в виде компрессов и растирания пораженного участка. Хорошо себя зарекомендовали компрессы на основе корня окопника, камфорного масла, , череды, растирания из масла пихты, мумие, спиртовой настойки одуванчика.
Операция по удалению грыжи пояснично-крестцового отдела разрешается лишь тем пациентам, состояние которых соответствует следующим показаниям:
- Консервативное лечение, проводимое в течение двух месяцев, не дало желаемых результатов;
- По-прежнему наблюдается дисфункция органов таза;
- Признаки атрофии мышц ног.
Если врач одобрил проведение операции по удалению грыжи, то далее предстоит определиться с методом лечения:
Малоинвазивный метод. Он предполагает воздействие на грыжу лазером. Создаваемый специальной лазерной установкой луч нагревает ядро, в результате чего происходит выпаривание из него жидкости, а это приводит к постепенному уменьшению размеров новообразования;
- Радикальное вмешательство. В данном случае проводится полное удаление выпячивания, включая и пораженное ядро, вместо которого устанавливается искусственный имплант.
Чтобы впоследствии избежать повторного возникновения грыжи, а также ускорить процесс лечения, следует придерживаться следующих рекомендаций:
Следите за тем, чтобы спина всегда оставалась прямой;
- Во время подъема тяжестей располагайте их как можно ближе к телу;
- Не рекомендуется стоять с выпрямленными ногами;
- При наличии такой возможности начните ездить на велосипеде или займитесь плаванием;
- Обеспечьте кости необходимым питанием, а для этого включите в свое меню продукты, содержащие много кальция, для хрящей полезно употреблять любые желеобразные продукты;
- Откажитесь от употребления крепких спиртных напитков;
- Обратите внимание на кровать: она должна иметь конструкцию, максимально близко повторяющую естественные изгибы вашего тела;
- Для большего веса используйте более жесткий матрас.

И в том случае, если ваши опасения подтвердятся, вам необходимо как можно быстрее приступить к лечению. Возлагать надежды только на медикаментозные препараты не стоит. Также вам придется проводить немало и других терапевтических мероприятий: выполнять лечебную гимнастику, записаться на массаж к опытному специалисту, поменять свое питание. Все это в комплексе поможет вам быстрее справиться с болевым синдромом и вернуть радость к жизни.
Операции на позвоночнике проводятся с целью устранения различных функциональных нарушений элементов позвоночного столба. Но стоит принять во внимание, что любое оперативное вмешательство – это лишь первый шаг в лечении. Далее в обязательном порядке следует комплексное восстановление после пройденного хирургического процесса. Послеоперационная реабилитация – ответственный, кропотливый и достаточно продолжительный период, от которого будет зависеть окончательный итог оперативного лечения.
Как известно любая хирургическая процедура – это ликвидация главной первопричины, которая виновата была в болях и физической несостоятельности. К счастью, теперь те нарушения, которые ранее довольно часто обрекали человека на инвалидность, сегодня благополучно исправляются при помощи современных эффективных технологий, причем максимально щадящим образом, благодаря чему и восстановление движется быстрыми темпами, и риск осложнений предельно минимизируется. Одной из уникальнейших техник является транспедикулярная фиксация, нашедшая свое применение при большом количестве показаний: от стеноза позвоночного канала, прогрессирующего сколиоза или кифоза и до позвонковой нестабильности.
Но мы не будем перечислять все уникальные тактики, сейчас речь о другом. Все операции помогают устранить прямой патологический фактор. А дальше нужно вернуть пациенту двигательный и опорный потенциал, насколько это максимально возможно, привести все физиологические показатели в норму, искоренить сформировавшиеся в течение болезни все приспособительные стереотипы, научить правильно двигаться и грамотно распределять нагрузки и пр. Запомните, как восстановиться максимально продуктивно и без последствий после сложной операции, и есть первостепенной целью реабилитации.
Учтите, комплекс реабилитационных мер разрабатывается только реабилитологом совместно с оперирующим хирургом. Независимо от сложности вмешательства и места ее проведения, будь то исправление сколиоза грудного отдела или декомпрессия нервных окончаний на любом из уровней, пациенты обязаны четко придерживаться восстановительной программы. Перед вами будет подробная врачебная инструкция, полученная от докторов, непосредственно знакомых с вашим клиническим случаем. Ни в коем случае не нарушайте ни малейшего ее пункта и, конечно же, сроков! Ваша физическая реабилитация – это не та, которую предлагает господин Бубновский, а индивидуальное лечение, назначенное специалистами в том медучреждении, где вы его большее время и будете проходить.
Безграмотный подход и легкомысленное отношение к важнейшей части лечебного процесса закончится весьма неудовлетворительными результатами. Если вы не хотите заработать серьезных проблем, не назначайте себе ничего сами и не испытывайте на себе никакие тактики из интернета.
На стационарном лечении, которое после некоторых малоинвазивных операций чересчур кратковременное, реабилитация не заканчивается. Пациенту необходимо заранее определить для себя, в какой реабилитационный центр (РЦ) он дальше направится. В стационаре обычно предлагается лишь первая медицинская помощь в начальный период, а в центрах реабилитации обеспечивают грамотный уход в течение дальнейших этапов. Конечно, есть запасной вариант – посещать амбулаторно ЛФК и физиопроцедуры при какой-нибудь больнице, но это крайне проблематично, имея прооперированный позвоночник, да и, как показывает практика, амбулаторная помощь на отечественной территории низкого качества.
В зависимости от объема выполненных хирургических манипуляций и самочувствия пациента, в специализированных реабилитационных медучреждениях лечение может продлиться 2-8 недель. Очень важный момент, волнующий всех без исключения: где пройти после операции на позвоночнике реабилитацию. Начнем с того, что для реабилитации своей необходимо выбирать только лучшее медицинское заведение с безупречной репутацией. Идеальных в России РЦ днем с огнем не сыщешь, но все же попробуем вам помочь, выделив более или менее достойные:
- Лечебно-реабилитационный центр Минздрава РФ (Москва);
- Центр восстановительной Медицины «Три сестры» (Москва);
- РЦ «Монино» (Подмосковье, Ногинский р-н);
- Больница восстановительного лечения РЖД (Иркутск).
Программу в таких центрах разрабатывает врач-реабилитолог с учетом медицинской документации, которую пациент получил при выписке из стационара, и на основании дополнительно проведенного диагностического обследования. По завершении курса лечения в РЦ для стойкого закрепления достигнутых результатов, а также усовершенствования работы опорно-двигательного аппарата, обязательно рекомендовано посетить санаторно-курортное лечение. В дальнейшем его положено проходить 1-2 раза в год. Среди российских санаториев, относительно хорошо специализирующихся в восстановлении людей после спинальной хирургии, можно отметить ГБУЗ МО «Санаторий Пушкино», Санаторий «Подмосковье» УДП РФ, Санаторий «Старая Русса», ЗАО «Санаторий имени Воровского».
Раз уж мы завели разговор о реабилитационных центрах и санаториях, нельзя не упомянуть Чехию. Чехия – это передовое государство, где функционируют самые лучшие медучреждения реабилитационного и санаторно-курортного типа по данному направлению, не только в рамках Европы, но и всего мира. Отметим, что ортопедия и спинальная хирургия здесь развиты точно на таком же уровне, как в Израиле и Германии.
Особо хочется подчеркнуть, что только в Чешской Республике и нигде больше при мегакачестве предоставляемых услуг отмечена самая низкая стоимость. Российская система реабилитации и близко не стоит с чешскими стандартами.
На заметку! На всемирно известных Янских Лазнях, Яхимове, Подебрадах и других чешских курортах, богатых неповторимыми в своем роде природными источниками, высокопрофессиональные физиотерапевты, инструкторы по ЛФК, ортопеды и неврологи возвращают нормальное качество жизни даже самым сложным пациентам, которым так и не смогли помочь в своей стране.
Терапевтическая стратегия и сроки реабилитации тесно взаимосвязаны. Условно восстановление делится на 3 стадии, их длительность определяется врачом. Мы рассмотрим, из каких этапов складывается весь реабилитационный период при распространенных видах вмешательств. Ориентироваться будем на такие проведенные манипуляции, как фиксация или установка протеза после травмы, удаления грыжи и устранения других последствий дегенераций позвоночных структур. Для лучшего восприятия информацию помещаем в таблицу. В ней же будет указано, сколько длится (примерно) каждый из восстановительных этапов; какие лечебно-оздоровительные задачи выполняются в тот или иной период.
| Период | Длительность | Цели | Терапия |
| Ранний | около 2 недель | Предупреждение осложнений, снятие отечности и боли, стимуляция заживления раны. |
|
| Поздний | 1,5-2,5 месяца | Постепенное возвращение пациента к обычной жизни, восстановление функций позвоночника, укрепление мышечно-связочного аппарата. |
|
| Отсроченный | 1 мес.-9 мес. (сроки устанавливают индивидуально) | полное возобновление жизнедеятельности, профилактика рецидивов и возможных последствий в отдаленный период, укрепление организма. |
|
Итак, вы теперь понимаете, какой срок реабилитации в целом: он составляет от 3-х до 12 месяцев. Но и по истечении указанных временных рамок вам потребуется пожизненно соблюдать некоторые ограничения в физической активности, вести здоровый образ жизни, регулярно заниматься ЛФК (уже дома) и ежегодно проходить многомплексный курс специализированной профилактики в санаторных условиях.
Нельзя не предупредить о том, что противопоказано делать в первые два реабилитационных периода, то есть в ранние и поздние стадии. Итак, под абсолютным запретом для вас будут:
- выполнение гимнастики и физической работы без ортопедического корсета;
- массажные и мануальные процедуры;
- принятие положения сидя (ограничение снимает только доктор!);
- выполнение наклонов и скручиваний туловища;
- допущение прыжков, махов ногами, бега;
- любые резкие и интенсивные движения;
- спортивные занятия, в том числе езда на велосипеде;
- управление автомобилем и поездки на общественном транспорте;
- поднятие тяжестей (обычно нельзя поднимать больше 3 кг).
Для скорейшего возвращения в желаемую форму и нормальный ритм жизни ни в коем случае не допускайте форсирования нагрузок и перенапряжения позвоночника. Реабилитация предусматривает сугубо адекватный подход, где строго учитывается время после выполненного оперативного вмешательства, сложность клинического случая, возраст, масса тела и пр. Кроме того, она нацелена на эффективное и нетравматичное воздействие: на продуктивную активацию подвижности и опороспособности при максимальной разгрузке прооперированного позвоночника. Особого внимания также заслуживают правильное питание и контроль над массой тела.
По завершении оперативного лечения каждому из пациентов рекомендуется использовать специальный полужесткий корсет, который будет беречь слабый отдел от травм, держать его в зафиксированном положении для лучшего восстановления и сохранять необходимую степень разгрузки. Ваш специалист обязательно скажет, сколько носить ежесуточно нужно будет корсет. Как правило, это 3-6 часов в сутки. Одевают его на момент двигательной активности, во время отдыха в постели корсет следует снимать.
Что касается общей продолжительности в днях, – здесь все строго индивидуально: кому-то, возможно, разрешат и после 3 недель прекратить его применять, а кому-то может потребоваться использовать приспособление и до 6 недель. Долго его использовать тоже нельзя, так как это может привести к местной мышечной атрофии. Поэтому внимательно слушайте врача, как носить корсет и в течение какого срока. Специальный фиксатор для спины или шеи нужно будет приобрести. Примерная цена на бандаж после операций на пояснично-крестцовом уровне – 5-6 тыс. рублей.
К вышесказанному добавим, что некоторой группе людей могут посоветовать использовать ходунки, которые облегчат передвижение, добавят уверенности при ходьбе и сократят нагрузку на позвоночник. Особенно это приспособление актуально, когда в дооперационный период произошла потеря чувствительности одной из конечностей. Само собой, после вмешательства сила и чувствительность ног не вернутся моментально, для этого нужно время. А ходить надо начинать уже в самый ранний период. И ходунки отлично помогают таким пациентам справляться с временными препятствиями.
И еще одно очень нужное изделие – компрессионные чулки, – они необходимы всем, кто перенес вмешательство на позвоночнике. Их ношение длится от 2 недель до нескольких месяцев. Зачем подобного типа белье необходимо? Известно, что человеку в силу проделанных манипуляций повышенной сложности приходится долгое время воздерживаться от полноценных нагрузок и лежать подолгу в кровати, что способствует венозному застою и образованию тромбов в нижних конечностях. Тромбоз конечностей опасен внезапным отрывом кровяного сгустка и перекрытием просвета легочных артерий. Это серьезное осложнение, которое может привести к летальному исходу. С застойными явлениями эффективно бороться помогает ношение компрессионных чулок, в особенности в нем нуждаются люди с патологиями вен и с чрезмерно повышенной свертываемостью крови.
Если речь идет об операциях по поводу межпозвоночных грыж, то преимущественно не дают инвалидность. Ведь для того и задействовали врачи хирургию, чтобы нормализовать качество жизни человека, а не сделать его инвалидом. Впрочем, это касается практически всех вмешательств. Однако на вопрос, дают ли инвалидность, правильнее ответить так: ее могут присвоить в том случае, если послеоперационная реабилитация не дала ожидаемых результатов. Таким образом, пациента направляют на медицинскую экспертизу, где и будет определено, положена ли ему группа нетрудоспособности. Лечащий специалист направляет на МСЭ, например, при установлении следующих проблем:
- при частых и продолжительных обострениях корешкового синдрома;
- при стойком сохранении или появлении двигательной дисфункции, вестибулярных нарушений, критическом угнетении работы внутренних органов;
- серьезном цефалгическом синдроме, ставшем следствием неудачного вмешательства;
- при длительной несостоятельности опорно-двигательного аппарата, что мешает выполнять профессиональные обязанности;
- при затянувшейся неспособности к самообслуживанию и др.
Как оформить статус инвалидности, вас подробно проинформирует доктор, он же поможет подготовить необходимый пакет документов в соответствующую инстанцию. Обычно пакет в себя включает направление на комиссию, выписку из медкарты о патологии, документ о выполненном реабилитационном лечении, ксерокопию паспорта, результаты диагностики (КТ и/или МРТ, РВГ сосудов конечностей, РЭГ головного мозга, спинномозговая пункция, миелография и т. д.).
Вам должно быть известно, что нервные структуры позвоночника иннервируют мышцы верхних и нижних конечностей. В момент течения многих заболеваний позвоночной системы нервная проводимость нарушается, поэтому человек часто ощущает онемения, покалывания, ползание мурашек в ногах или руках, в том числе и болевой синдром. А вот почему болит нога уже после операции, которая должна была по идее восстановить нервно-транспортную сеть, ответов существует несколько.
Во-первых, это может быть связано с остаточными явлениями, которые вскоре должны исчезнуть полностью. Нервным и мышечным тканям, которые претерпели патологические изменения в ходе травмы или дегенеративно-дистрофического заболевания, необходимо время, чтобы регенерироваться. Если данный симптом не связан с ошибками хирурга или развившимися осложнениями от неправильно организованного процесса реабилитации, боль и парестезии постепенно начнут спадать.
Механизм боли в спине тоже имеет подобное объяснение. Кроме того, в пояснице или другом отделе, в зависимости от того, где выполнялась хирургическая инвазия, болезненность практически всегда присутствует в ранние сроки. Ранняя боль – естественная реакция организма на травмирование мягких тканей, без чего не обходится ни одно вмешательство. По мере заживления операционной раны болевой признак станет сокращаться, и с каждым днем пациент будет отмечать улучшения.
Важно знать! Поздняя боль после удаления грыжи диска зачастую свидетельствует о рецидиве недуга. Современные операции хоть и являются весьма эффективным способом устранения грыж и связанных с ними последствиями, однако примерно 10% людей на определенном этапе сталкиваются с рецидивом данной патологии на том же участке. Преимущественно подобные обострения связаны с неправильным проведением восстановления.
Почему заболела вдруг конечность или прооперированный участок после операции с имплантами, если до этого было все хорошо? С большой долей вероятности причина кроется в осложнениях, которые бывают различного характера. Это может быть, к примеру:
- локальный инфекционный патогенез;
- грубый рубцово-спаечный процесс в пределах операционного поля;
- выход из строя протезной конструкции;
- миграция кейджа и повреждение кровеносных сосудов или нервов;
- повышенный износ соседних с прооперированной областью структур и прочие причины.
В любом случае послеоперационные боли не следует оставлять без внимания, так как они способны стать хроническими. Важно незамедлительно обратиться к специалисту для установления их точной природы происхождения. Когда болит возле копчика, возможно, в процессе операции, если манипуляции выполнял неопытный хирург, инструментом была ранена оболочка спинного мозга или повреждены нервные корешки, что представляет огромную угрозу здоровью и жизни человека.
Еще одна частая реакция организма – послеоперационный отек, он может быть как физиологическим, так и патологическим. Отекание околопозвоночных мягких тканей – это норма в первые 7 суток, однако если отек не спадает в течение первой недели, сопровождается болезненностью и усиливается, тогда речь идет о неблагополучном патогенезе, возможно, о присоединении инфекции.
При наличии любой интенсивности и характера болевого фактора предельно значимо как можно скорее произвести исследование раневой зоны, паравертебральных мягких тканей, нервных и сосудистых образований хребта и конечностей, спинного мозга, костно-хрящевых элементов позвоночника. Не исключено, что при выявлении тяжелых и запущенных постоперационных последствий потребуется повторная нейрохирургическая операция.
Умеренное повышение температуры тела непосредственно в первые 3 суток после операционного лечения – это не осложнение, но при условии, что патологических проявлений в области операционной раны нет, пациент чувствует себя удовлетворительно. Согласно клиническим наблюдениям, чем позже с момента операции появляется лихорадка, тем с большей уверенностью можно говорить, что верх возымела местная инфекция. При недомогании и жаре не медлите, инфекционный патогенез в затянувшейся форме очень сложно побороть. Основные меры борьбы с инфекционными осложнениями – интенсивное лечение сильными антибиотиками, глубокая обработка раны.
Лечение суставов Подробнее >>
Теперь рассмотрим другие послеоперационные жалобы пациентов с возможными причинами их появления.
- Многие люди жалуются на то, что немеет нога или она стала обессиленной. Это может говорить как об остаточном неврологическом явлении, так и безвозвратной гибели нервных волокон, которые до операции масштабно были повреждены. Еще одна причина – неквалифицированные действия нейрохирурга, приведшие к травме спинного нерва или нервных окончаний.
- Неосторожные послеоперационные манипуляции, некорректно созданный доступ, неправильно выполненное сшивание раны плохо влияют на спаечный процесс, который является неотъемлемой частью заживления поврежденных тканей. Из-за образования плотных и крупных фиброзных тяжей тянет ногу, ощущается боль и скованность движений в пределах локализации рубцовой спайки. Иногда рубцово-спаечный процесс провоцирует слабость в ногах, онемение бедра и прочие неврологические признаки. Объяснение тому – рубцовая спайка оказывает давление на корешок нерва. Лечение может быть как консервативным, так и хирургическим.
- Если обнаружена шишка в районе шва, это может быть гематома, скопление ликвора или же шовный материал, который должен через некоторое время сам рассосаться. При гематомах или ликворе, чтобы определиться с терапевтическими действиями, нужно выполнить пункцию внутреннего содержимого шишки. Патологическая припухлость под швом, кстати, может быть и признаком серьезного гнойного процесса в ране.
- На онемение промежности сетует тоже немало пациентов, особенно после эктомии межпозвоночной грыжи. Почему промежность онемела, на форуме врачи могут только предполагать причину, но не ставить диагнозы заочно. Вариантов подобного типа нарушений много. Среди них и вновь образовавшаяся протрузия, и сохранившиеся на дооперационном уровне расстройства нервного аппарата, и ранение нерва в интраоперационный период, и многое другое. Одно лишь можно сказать, что данный симптом явно указывает на проблемы с периферической нервной системой и вам экстренно следует пройти специализированное обследование.
- Довольно редко встречаются следующие осложнения: отторжение конструкции или смещение системы транспедикулярной фиксации. В первом случае вживленную металлоконструкцию организм воспринимает за опасный чужеродный объект, и отторгает имплантат, не дав шансов ему прижиться. Во втором – стабилизатор теряет стабильность и смещается, что обычно происходит на фоне некорректно произведенной установки имплантата, плохой реабилитации, несоблюдения ограничений по физическим нагрузкам или на почве осложнений инфекционного вида, когда прогрессируют нагноения вблизи мест фиксации. Сильный болевой синдром – основной симптом, который нередко сопровождает высокая температура. В обеих ситуациях нужна срочная ревизионная хирургия.
- Критично плохо, если отказали ноги после операции на позвоночнике. Это самый ужасный исход оперативного лечения, который мало обнадеживает на положительные прогнозы. К счастью, парализация (отказывает обычно одна нога) встречается в крайне-крайне редких случаях. Паралич ног и парезы стопы, которые развились после нейрохирургической терапии, в большинстве своем обусловлены непрофессиональными действиями нейрохирурга.
- У некоторых людей появляются после операции судороги по ночам, их нельзя относить к чему-то естественному и нормальному. Как правило, ночной миоспазм говорит об ухудшении состояния. Зачастую он связан с плохой циркуляцией крови в ногах, тромбозом глубоких вен, поражением ЦНС, неправильной организацией физической нагрузки. Если развился менингит, который является нечастым осложнением, характеризующимся интраоперационным повреждением спинномозговой оболочки с последующим проникновением инфекции в спинальную жидкость, судорожные приступы так же могут возникать.
Сесть в инвалидное кресло после неудачной операции или восстановления – мрачная перспектива. Поэтому тщательно выбирайте клинику и оперирующего хирурга, их репутация должна быть без малейших изъянов! Лучше поехать за границу (Германию, Израиль, Чехию), там спинальные хирурги и реабилитологи – врачи с большой буквы. В этих странах оперируют и реабилитируют пациентов на высочайшем уровне, при этом риски осложнений сведены до предельного минимума, а цены на операции и реабилитацию самые доступные, чем где-либо.
Боль – один из наиболее неприятных симптомов, который многих беспокоит после операции на позвоночнике. Болевой синдром угнетает психику, вызывает бессонницу и депрессию. Поэтому врачи все делают, чтобы максимально его сгладить, помочь пациенту более комфортно перенести восстановительный период. Специалисты считают, что самое лучшее обезболивающее с минимумом побочных явлений, – это индивидуально подобранное нестероидное противовоспалительное средство (НПВС). Подобной категории лекарства отличаются высокой противоболевой, противовоспалительной и противоотечной активностью.
Наиболее часто врачи прописывают НПВС в инъекциях, например, такие как Диклофенак и Рофекоксиб. Из таблетированных форм распространены препараты Нимесулид и Целебрекс. Если болезненный порог «зашкаливает» и трудно поддается НПВС-терапии, тогда в ход подключают более мощные медикаменты: опиаты или кортикостероиды.
Каждое из обезболивающих средств прописывается исключительно доктором! Не вздумайте заниматься самоназначением препаратов от боли, это чревато в лучшем случае их неэффективностью, в худшем – негативными патологическими реакциями. Дозировку, кратность суточного применения и продолжительность медикаментозного курса рассчитывает только лечащий специалист и никто иной.
источник


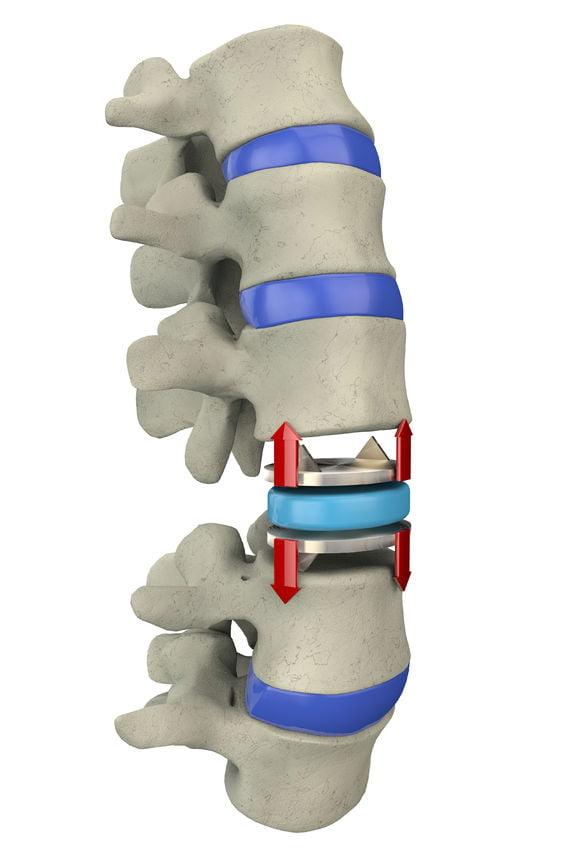

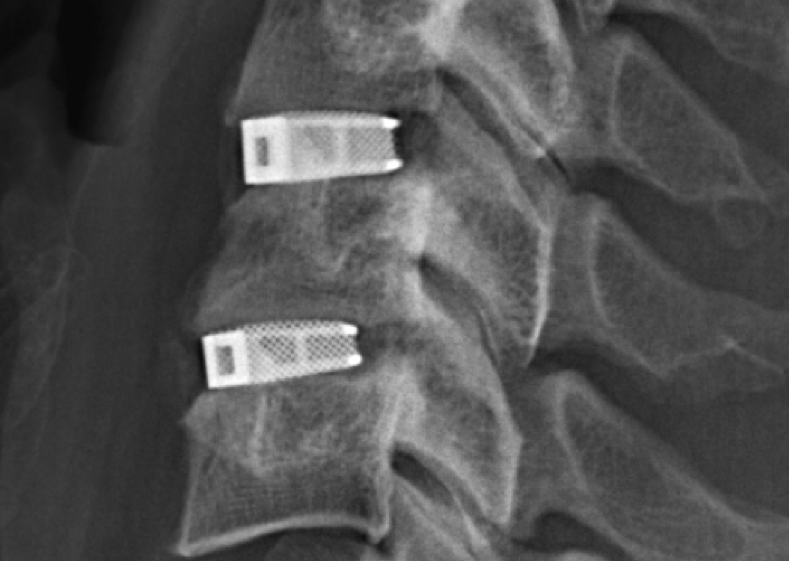
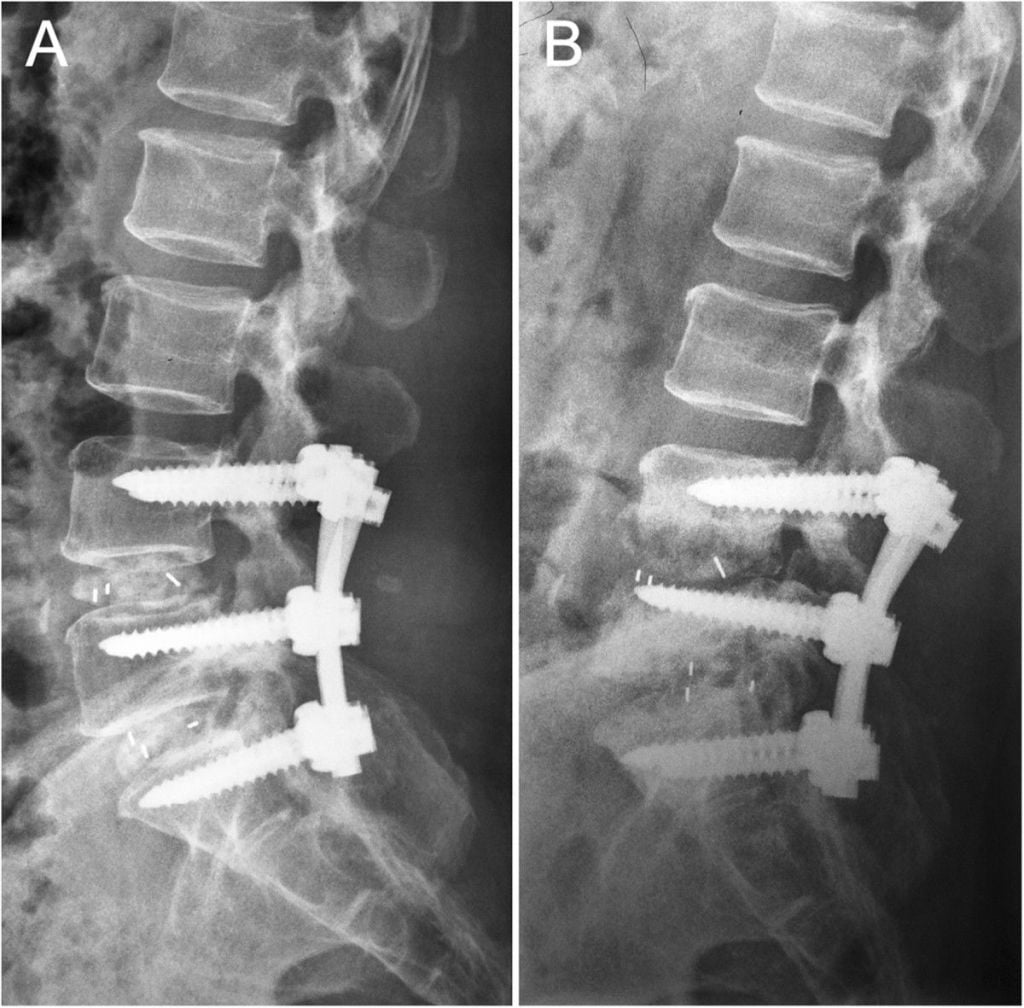

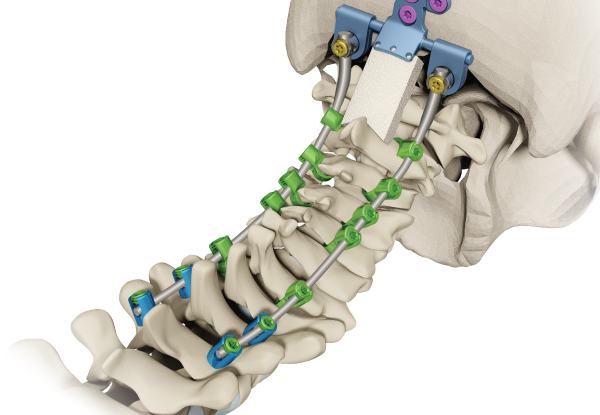
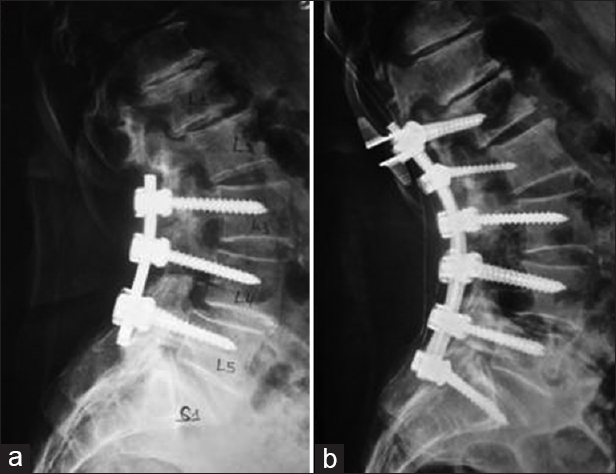







 Малоинвазивный метод. Он предполагает воздействие на грыжу лазером. Создаваемый специальной лазерной установкой луч нагревает ядро, в результате чего происходит выпаривание из него жидкости, а это приводит к постепенному уменьшению размеров новообразования;
Малоинвазивный метод. Он предполагает воздействие на грыжу лазером. Создаваемый специальной лазерной установкой луч нагревает ядро, в результате чего происходит выпаривание из него жидкости, а это приводит к постепенному уменьшению размеров новообразования; Следите за тем, чтобы спина всегда оставалась прямой;
Следите за тем, чтобы спина всегда оставалась прямой;









