Грыжа — это выпячивание органа или его части через отверстие в окружающих тканях.
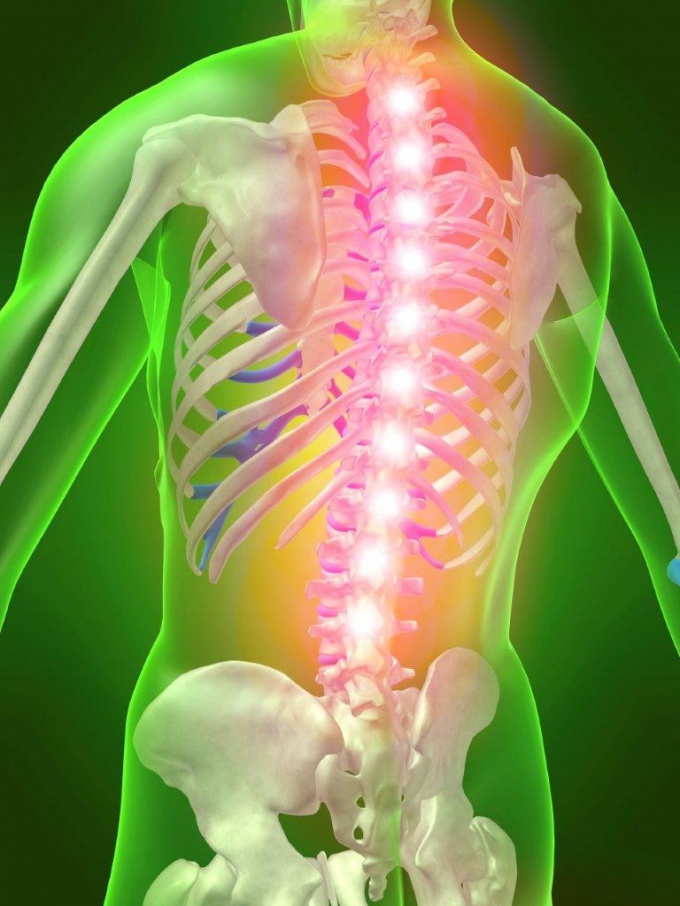
Грыжа позвоночника (межпозвоночная грыжа, грыжа диска) — это распространенное заболевание, которое чаще развивается на фоне остеохондроза. В результате износа межпозвонковых хрящей, под действием нагрузки, плотное хрящевой кольцо межпозвоночного диска лопается, и его эластичное содержимое — ядро, смещается в сторону, образуя грыжу. Грыжа позвоночника может проявляться болями в спине и нарушением чувствительности, но нередко протекает бессимптомно, обнаруживаясь как случайная находка при проведении МРТ. Для лечения и диагностики грыжи диска нужно обратиться к неврологу.
В этой статье мы более подробно расскажем о грыжах передней стенки живота. Грыжа живота — это выпячивание внутреннего органа из брюшной полости через дефект в передней стенке живота. Грыжи создают эстетический и психический дискомфорт, нередко сопровождаются болевыми ощущениями, а в случае ущемления могут представлять угрозу для жизни. Среди грыж выделяют:
- Наружные грыжи живота — самый частый вариант болезни. В этом случае внутренний орган через слабые места в передней брюшной стенке выпячивается под кожу живота и заметен на глаз.
- Внутренние грыжи живота — редкое заболевание, когда орган или его часть выходят за пределы своей анатомической области в соседнюю, например, в грудную полость через диафрагму. Такие грыжи невозможно определить самостоятельно, их находят только во время медицинского обследования.
Наружные грыжи живота — очень распространённое заболевание, которое является причиной 10–15% всех хирургических операций в мире. В России диагноз грыжи ставится около 220 тысяч раз в год. Заболеваемость грыжей возрастает после 50 лет, несколько чаще болеют мужчины, чем у женщины. Бывают случаи врожденных грыж у новорожденных детей.
Среди наружных грыж чаще всего встречаются:
- паховые грыжи — составляют 70–80% всех наружных грыж, чаще встречаются у мужчин; выпячивание располагается в области паха, иногда спускается в мошонку или ткани большой половой губы у женщин;
- бедренные грыжи — встречаются в 5–6% всех наружных грыж, чаще у женщин в пожилом возрасте; по внешнему виду напоминают паховую грыжу, иногда могут приводит к отеку ноги, в результате сдавления бедренных кровеносных сосудов;
- пупочная грыжа диагностируется в 3–5% наружных грыж, чаще встречается у полных женщин старше 30 лет; грыжевое выпячивание находится в области пупка.
Значительно более редкими являются грыжи белой линии живота, боковые грыжи, поясничные грыжи, тазовые и другие, а также грыжи послеоперационного рубца. Месторасположение грыжи зависит от её причины.
Иногда грыжи протекают бессимптомно, особенно на начальных стадиях. Наиболее частыми проявлениями грыжи являются заметное на глаз выпячивание и тянущие боли в области грыжи, в животе, паху, области таза. Опасным осложнением грыжи является её ущемление (сдавление). Если вовремя не будет оказана медицинская помощь, ущемление грыжи может привести к развитию гнойного воспаления в животе и смерти.
Самоизлечение возможно только у детей при некоторых видах грыж. В большинстве случаев, лечение грыжи живота — хирургическое. Техника операции зависит от размеров и расположения грыжи. В случае наличия противопоказаний к операции (плохое общее состояние пациента, наличие тяжёлых хронических заболеваний), назначается консервативная терапия — ношение бандажа, специальная диета, профилактика запоров. Без операции невозможно излечиться от грыжи, но консервативное лечение помогает замедлить развитие болезни и предотвратить ущемление грыжи.
Главным признаком грыжи является появление заметного на глаз выпячивания под кожей, подобного опухоли, обычно на животе или в паховой области, которое быстро меняет свои размеры и может полностью исчезать.

Реже встречаются невправимые грыжи — ее размеры остаются постоянными вне зависимости от нагрузки и положения тела. Отличить невправимую грыжу от опухоли можно с помощью симптома кашлевого толчка: во время кашля палец или ладони, приложенные к грыже ощущают толчок.
На ранних стадиях, когда грыжа только начинает формироваться, заметного выпячивания может не быть. Тогда признаками возможной грыжи часто являются:
- тянущие боли в области формирующейся грыжи (в животе, паху);
- определяемый на ощупь дефект в стенке живота, под кожей — грыжевые ворота, откуда при напряжении (во время кашля, опорожнения кишечника и пр.) может выходить небольшое выпячивание.
Если вы заметили у себя похожие симптомы, найдите время для визита к хирургу. Лечение грыжи на ранних стадиях имеет большую эффективность, реже приводит к осложнениям и рецидивам (повторному грыжеобразованию), а также позволяет избежать ущемления грыжи.
При ущемлении грыжевое выпячивание оказывается плотно зажатым в грыжевых воротах — мышцах передней брюшной стенке. В результате сдавления нарушается кровообращение того органа, который является содержимым грыжевого мешка (кишечник, сальник и др.). Признаки ущемления грыжи:
- грыжа не вправляется обратно;
- появляется резкая интенсивная боль в области грыжи и грыжевых ворот;
- отсутствует симптом кашлевого толчка, так как содержимое грыжи разобщается с брюшной полостью;
- возможно присоединение тошноты и рвоты;
- спустя несколько часов грыжа несколько увеличивается в размере, становится плотнее, резко болезненной при прикосновении.
При появлении признаков ущемления грыжи необходимо вызывать скорую помощь. Без хирургического вмешательства, в течение нескольких часов может произойти омертвение — некроз грыжевого содержимого (части кишки, сальника, брыжейки и др.) и развитие перитонита (воспаления брюшной полости) — смертельно опасного состояния.
Грыжи образуются в результате нарушения баланса между давлением внутри живота и силой передней брюшной стенки, которая это давление сдерживают. На передней брюшной стенке человека есть «слабые места» — участки наименьшего сопротивления тканей. Эти уязвимые места анатомически обусловлены и есть у каждого из нас, например:
- паховая область,
- пупок,
- белая линия живота (срединная линия живота),
- а также некоторые анатомические каналы между мышцами, сухожилиями и связками.
В этих местах чаще всего образуются грыжи.
Ряд дефектов в стенке живота могут появиться в течение жизни, например:
- после операций и травм — в области рубца;
- после родов — в результате перерастяжения брюшной стенки);
- при ожирении, дистрофии, малоподвижном образе жизни, в старческом возрасте,- когда сила мышц брюшного пресса — нашего защитного корсета, снижается.
Дополнительным фактором риска образования грыжи является врожденная дисплазия соединительной ткани. При этом состоянии связки и сухожилия имеют склонность к перерастяжению и плохо выполняют свою механическую функцию. У людей с дисплазией соединительной ткани часто встречаются вывихи, плоскостопие, гиперподвижность суставов (они могут притянуть большой палец руки к предплечью и пр.), пролапс митрального клапана.
Повышение давления в брюшной полости при наличии описанных выше дефектов стенки живота может приводить к выпячиванию наружу внутренних органов. Повышение давления в брюшной полости обычно происходит при:
- поднятии тяжести;
- трудностях с опорожнением кишечника (запорах);
- беременности и родах.
В большинстве случаев, для выявления грыжи достаточно осмотра, однако для уточнения типа грыжи и тактики лечения требуется дополнительное обследование.
При подозрении на грыжу вы можете обратиться за помощью к врачу широкого профиля: терапевту, семейному врачу, врачу общей практики, но лучше сразу записаться на прием к хирургу, так как именно этот врач будет заниматься углубленной диагностикой и лечением грыжи.
На приеме хирург расспросит вас о жалобах, осмотрит, пропальпирует (ощупает) выпячивание, проверит симптом кашлевого толчка. Иногда проводится перкуссия (простукивание пальцами) грыжи, чтобы установить, какой орган является содержимым грыжевого мешка. Затем врач может предложить вам самостоятельно вправить грыжу и пропальпирует грыжевые ворота, чтобы установить их размеры.
Иногда (например, у тучных людей или при наличии совсем небольшой грыжи) могут возникнуть сложности с диагностикой. Тогда врач может назначить вам дополнительные исследования, самые распространенные из которых:
- компьютерная томография (КТ) брюшной полости — метод рентгеновского исследования органов живота, который позволяет установить размеры грыжи, характер ее содержимого и некоторые другие факторы, которые важны для разработки тактики операции;
- ультразвуковое исследование (УЗИ) грыжевого выпячивания — метод диагностики с помощью ультразвука, помимо прочего, позволяет выявить особенности кровоснабжения грыжи;
- перитонеорентгенография — более редкий метод исследования при грыже; в брюшную полость вводят раствор рентгеноконтрастного вещества, а затем делают серию рентгеновских снимков, что позволяет распознать сложные для диагностики виды паховых и бедренных грыж.
В крайне редких случаях прибегают к проведению диагностической лапароскопии. Это мало инвазивное вмешательство: после обезболивания на передней брюшной стенке делают несколько точечных разрезов, через которые в полость живота вводят тонкий гибкий прибор — лапароскоп, снабженный источником света и камерой. Камера передает на внешний экран подробное изображение внутренних органов.
Если вы решитесь на операцию, то в рамках подготовки к хирургическому вмешательству потребуются другие обследования и анализы, чтобы проверить работу и состояние жизненно важных органов: сердца, легких, почек и печени. Перечень предоперационных анализов будет зависеть от вашего общего состояния, возраста и наличия хронических заболеваний.
Вылечить грыжу у взрослого человека можно только с помощью хирургической операции — грыжесечения, с последующей пластикой передней брюшной стенки.
Любая грыжа у взрослого человека является показанием для операции, даже если она имеет небольшие размеры и не причиняет дискомфорта. Такая тактика связана с определенной особенностью грыж: они никогда не проходят самостоятельно, а наоборот, склонны к постепенному росту. При выявлении грыжи и отсутствии противопоказаний вам будет рекомендована плановое грыжесечение.
- декомпенсированный сахарный диабет;
- тяжелая артериальная гипертензия (III стадии);
- нестабильная стенокардия или недавно перенесенный инфаркт миокарда;
- декомпенсированный цирроз печени.
При наличии противопоказания к грыжесечению назначается консервативное лечение.
Консервативная терапия помогает замедлить развитие болезни и избежать ущемления грыжи, однако излечить грыжу без операции не возможно. В рамках консервативного лечения рекомендуется:
- соблюдать диету, богатую клетчаткой (овощи, фрукты, черный хлеб, макаронные изделия, крупы, соки с мякотью), чтобы избежать запоров и излишнего напряжения мышц живота во время опорожнения кишечника;
- избегать тяжелого физического труда, особенно поднятия тяжестей;
- носить бандаж — специальное приспособление, которое создает дополнительную поддержку для мышц живота.
Бандаж представляет из себя приспособление из ткани с жесткими и полужесткими вставками, которое оборачиваются вокруг тела и фиксируются липучками. Конструкция бандажей может быть различной в зависимости от вида грыжи и строения тела, а также для мужчин и женщин. Подбирать бандаж нужно под контролем хирурга.
Специальный крой бандажа и укрепляющие вставки оказывают давление на мышцы пресса и слабые места в брюшной стенке, тем самым, препятствуя выходу грыжи и ее ущемлению. Бандаж одевается поверх белья и почти незаметен под одеждой. Одевают его только в положении лежа. При невправимых грыжах носить бандаж нельзя.
Операция по лечению грыжи состоит из двух этапов. Обычно оба эти этапа выполняются в ходе одной операции.
- Удаление грыжи (грыжесечение): рассечение кожи и грыжевого мешка, вправление содержимого грыжи в брюшную полость, перевязка и удаление грыжевого мешка;
- Надежное закрытие грыжевых ворот (герниопластика) — слабого места на стенке живота, через которое грыжа выходила наружу.
Плановой операции по иссечению грыжи предшествует период подготовки, когда вам потребуется пройти обследование, чтобы врачи смогли оценить состояние и работоспособность внутренних органов. При наличии хронических заболеваний, перед операцией необходимо привести их в состояние компенсации (например, нормализовать давление, уровень сахара в крови, показатели вентиляции легких и пр.).
При наличии сопутствующей хирургической патологии в брюшной полости, планируется ее устранение вместе с операцией по грыжесечению. Так как все последующие оперативные вмешательства на брюшной полости могут нарушать механические свойства стенки живота и приводить к повторному появлению грыжи.
При грыжесечении могут применяться самые различные методы обезболивания. Выбор анестезии в основном зависит от вашего состояния здоровья, вида грыжи и типа операции, которая предстоит. Однако при общении с хирургом и анестезиологом будут учтены и ваши пожелания. Чаще всего при грыжесечении используют следующие виды обезболивания:
- Местная анестезия — введение в место разреза раствора обезболивающего средства, которое пропитывает ткани и приводит к потере чувствительности на некоторое время. Перед проведением анестезии назначается премедикация — укол успокаивающего средства, что поможет вам справиться с волнением. Во время операции вы будете в сознании, но в сонливом состоянии. При правильной анестезии болевых ощущений быть не должно. При этом виде обезболивания лучше проходит послеоперационный период, нет тошноты, меньше боли в месте разреза.
- Спинальная анестезия — введение обезболивающего средства в пространство, вокруг спинного мозга. Спинальная анестезия устраняет болевую чувствительность, а вы остаетесь в сознании. Для проведения анестезии обезболивают кожу в месте укола (в поясничной области) и вводят длинную иглу в межпозвоночное пространство, куда затем поступает раствор обезболивающего вещества. Спинальная анестезия чаще используется при осложненных грыжах, так как несколько облегчает работу хирургу.
- Общая анестезия — это обезболивание под влиянием средств, которые действуют на весь организм в целом, приводя к утрате сознания, расслаблению мышц и полной потере чувствительности. Этот вид анестезии сейчас применяется редко, обычно в тех случаях, когда параллельно с грыжесечением выполняется операция и на других органах брюшной полости.
Для того, чтобы предотвратить повторное образование грыжи, после ее удаления, проводится пластика передней брюшной стенки в месте разреза — ее дополнительное укрепление.
Раньше пластика грыжевых ворот (слабого места брюшной стенки) проводилась с помощью собственных тканей человека. Сейчас для этих целей чаще используют синтетические материалы в виде плоских сеток или объемных имплантов, которые вшиваются в брюшную стенку и придают ей дополнительную прочность. Различают:
- Рассасывающиеся сетки — они состоят из материала, который спустя некоторое время полностью разлагается организмом, к этому моменту на месте разреза должен сформироваться прочный рубец. Рассасывающиеся импланты применяют только у молодых людей, с хорошо развитыми мышцами.
- Нерассасывающиеся сетки — состоят из материалов, которые устойчивы к разложению (биодеградации). Такие импланты не теряют своих механических свойств со временем.
- Композитные сетки — имеют два слоя из описанных выше материалов. В первые дни после операции оба слоя выполняют защитную роль, а спустя время, когда рана достаточно заживет, один слой растворяется, освобождая место для собственной соединительной ткани, которая прорастает поры сетки и создает вместе с ней надежную защиту для внутренних органов.
Операции по удалению грыжи проводятся как с применением мало инвазивной техники — лапароскопии, так и с помощью широкого разреза — лапаротомии. Вид операции определяет врач, в зависимости от вида и размера грыжи, а также наличия сопутствующих заболеваний.
При наличии технической возможности предпочтение отдают лапароскопической операции, так как в этом случае меньше травмируются ткани, реже развиваются осложнения и быстрее происходит заживление раны.
Плановые операции по грыжесечению редко имеют осложнения и обычно приводят к полному излечению. Чем меньше размер грыжи и раньше проведена операция, тем выше ее эффективность. Вероятность повторного появления грыжи (рецидива) составляет 0,8–16% и выше у тучных людей, ведущих малоподвижный образ жизни.
При ущемлении грыжи требуется срочная операция по жизненным показаниям. В этом случае нет времени на полноценную подготовку. Таким образом, срочное хирургическое вмешательство сложнее, тяжелее переносится организмом и имеет меньшую эффективность. Поэтому, лучшей профилактикой осложнений и рецидивов грыжи является своевременное плановое ее удаление.
У детей грыжи нередко являются врожденной патологией или развиваются в первые годы жизни. Причиной являются врожденные дефекты или слабые места в брюшной стенке.
Предрасполагающими факторами к развитию грыжи у детей могут быть:
- дисплазия соединительной ткани — врожденное нарушение развития связок и сухожилий, что снижает их механические свойства;
- тяжелые длительные заболевания, которые замедляют развитие мышц передней брюшной стенки;
- заболевания связанные с длительным кашлем (например, коклюш);
- недоношенность (когда дети рождаются раньше срока, со слабой, недоразвитой брюшной стенкой).
У детей возможны различные виды грыж передней брюшной стенки, самыми частыми из которых являются паховая и пупочная грыжи.
Распространенный вид грыж у детей, особенно у девочек. После рождения область пупка — пупочное кольцо, — еще не достаточно сформировано и легко растягивается, становясь воротами для выхода грыжи.
Признаки пупочной грыжи становятся заметны в первые дни после рождения: в области пупка образуется округлое опухолевидное образование, которое увеличивается при крике и активных движениях малыша и уменьшается, когда новорожденный спокойно отдыхает.
Пупочная грыжа обычно легко вправляется и редко ущемляется. В 60% случаев наступает самоизлечение к 2–3 годам. Поэтому родителям деток с пупочной грыжей рекомендуется:
- ежедневно проводить массаж животика малыша;
- регулярно делать гимнастику с ребенком, почаще выкладывать малыша на животик;
- по возможности избегать длительного плача и капризов;
- пройти с малышом курс лечебной физкультуры под руководством врача, а затем повторять упражнения дома;
- оформить ребенка в специальные группы плавания для малышей.
Если к 5 годам грыжа не исчезла, планируется хирургическая операция. В более позднем возрасте самоизлечение уже практически не возможно, так как пупочное кольцо уплотняется. В дальнейшем, без лечения, грыжа будет прогрессировать.
Паховая грыжа — самый частый вид грыж у детей, мальчики болеют в 8–10 раз чаще, чем девочки. Обычно грыжа формируется справа.
Признак паховой грыжи — наличие выпячивания в области паха, иногда в мошонке (у мальчиков). Грыжа, как правило, безболезненная и легко вправляется. Появляется (или увеличивается) при плаче, в вертикальном положении, при активных движениях ребенка.
Паховые грыжи у детей часто ущемляются, что сопровождается следующими признаками:
- появление острой боли в области грыжи, беспокойство и плач ребенка;
- многократная рвота;
- отек и покраснение кожи в области грыжи — поздний признак ущемления.
Если своевременно не оказана медицинская помощь, развивается омертвение (некроз) тканей грыжи, перитонит (воспаление брюшной полости), часто — кишечная непроходимость. Все эти осложнения являются смертельно опасными. При наличии признаков ущемления грыжи нужно вызвать скорую помощь.
В связи с частым ущемлением, паховая грыжа подлежит плановому удалению у детей старше 6 месяцев. При ущемленной грыже показана экстренная операция, независимо от возраста ребенка.
Хирургическое вмешательство всегда пугает родителей маленьких детей. Действительно, в этом возрасте, операция — серьезное испытание для организма. Поэтому многие мамы и папы деток с грыжами ищут спасения у народных целителей и магов, которые обещают излечить малыша без скальпеля и крови.
Однако, прежде чем обратиться к услугам волшебников, изучите подробнее причины образования грыж. Тогда станет понятно, что, к сожалению, никакими заговорами и молитвами невозможно избавить малыша от этого заболевания. Усилия магов и народных целителей в лучшем случае будут бесполезны, в худшем — приведут к задержке с лечением, что при паховой грыже может стоить здоровья и даже жизни малышу.
А вот счастливые случаи избавления от пупочных грыж целители нередко приписывают на свой счет, хотя на самом деле, заслуги принадлежат самому ребенку. Именно он, без конца ползая, двигаясь и тренируясь, укрепляет свои мышцы, что приводит к самостоятельному сужению пупочного кольца, и исчезновению грыжи. Вы можете помочь своему ребенку, занимаясь с ним гимнастикой и плаванием. Не тратьте время и деньги на магию, когда все в ваших собственных руках!
С помощью сервиса НаПоправку вы можете найти хорошего герниолога — специалиста по лечению грыж или надежную клинику абдоминальной хирургии, если планируете операцию.
источник

Выход органа или какой-либо части его происходит по таким направлениям:
- в полости;
- во внутренние карманы;
- в межмышечные ткани и пространство;
- под кожу.
Грыжи бывают нескольких видов, они могут поражать различные органы. В частности, в медицине принято выделять такие типы:
- внутренние;
- послеоперационные;
- легочные;
- вентральные;
- межпозвоночные;
- пупочные;
- мышечные;
- паховые;
- белой линии живота;
- мозговые.

Многие больные пытаются самостоятельно понять, откуда берется грыжа, чем она вызвана, что с ними происходит, поэтому ищут информацию в интернете. Но только специалист знает, как определить грыжу, не нанося вреда пациенту.
Поэтому при возникновении беспокоящих признаков, скованности и боли, необходимо обратиться в больницу, чтобы узнать, грыжа ли развивается у человека или симптомы другого заболевания.
Симптомы при грыже могут появиться внезапно. Когда в том или ином месте начинает сильно болеть, нужно обратиться к врачу, чтобы врач помог выявить причину. Боль характерна для многих болезней, в том числе и для грыжи. Определить это заболевание, поставить правильный диагноз относительно локализации, может только специалист. От больного требуется сообщить врачу, где болит, да так, что невозможно браться рукой, какие симптомы наблюдаются еще.
У разных типов образований признаки тоже различаются, одни из них появляются внезапно, другие развиваются постепенно. Но общими для всех являются дискомфорт и боль. Можно отметить и потенциальные признаки, которые могут возникнуть при той или иной грыже. Среди них выделяют следующие:
- Может возникнуть ощущение, что в животе что-то порвалось.
- Возникает сильная боль, когда человек напрягается, тужится, поднимает груз или кашляет.
- Появляется припухлость в том или ином месте, некоторое выпячивание.
- Слабость.
- Жжение в мошонке, паху или животе.
- Постоянное чувство тяжести.
На ранних стадиях симптомы при грыже имеют легкие проявления, периодический характер, а со временем начинает происходить ухудшение состояния здоровья. Боль появляется в самом участке грыжи, отдавая в различные органы тела. Так развивается иррадиирующая боль, которая со временем становится все более интенсивной. Толчком к этому становится физическая нагрузка, и чем она тяжелее и продолжительнее, тем все ярче проявляется боль.
При малейшей болезненности в паху, половых органах, как и при возникновении видимого образования, вздутия, необходимо обратиться в больницу, чтобы узнать причины недуга.
Среди наиболее распространенных видов грыжи можно выделить паховую, межпозвоночную, новообразование пищевода и желудка. Их симптомы несколько отличаются друг от друга.
В частности, если это паховая грыжа, диагностика не так сложна. Образование такого типа имеет следующую клиническую картину:
- давление или ослабление мышц в паховой области;
- округлый выступ на мошонке;
- боли в животе преходящего характера;
- паховая боль.

К симптомам, которые характерны для образования в шейном отделе, относятся онемение верхних конечностей, появление шума в ушах, высокое артериальное давление, боль в голове и шее.
Если же болит в груди, а сердечные капли не помогают, то это свидетельствует о том, что стала развиваться грыжа грудного отдела позвоночника.
Достаточно длительное время не проявляется новообразование пищевода, что вызывает повышение кислотности, дисфункцию запирательных механизмов. Визуально не обнаружить такого образования, поэтому диагностировать его можно только в медучреждении. Подтвердить, что это грыжа, причины возникновения может только лечащий врач. Грыжа больших размеров вызывает сильные боли в груди и за ней, в области сердца.
Чаще всего боли появляются, когда человек поел, поднял что-то тяжелое, испытал стресс, они могут не проходить в течение нескольких дней. Хотя иногда продолжительность составляет всего пару минут. Для грыжи такого вида характерна болезненность в подложечной или эпигастральной области, что говорит о проблеме с проглатыванием и усвоением пищи. Самым ярким проявлением пищеводной грыжи считается изжога, которая усиливается в ночное время.
Несколько схожие симптомы у этого вида заболевания с грыжей желудка. При ней боль становится ноющей или жгучей, локализуется за грудиной, проявляется между лопатками. Также наблюдается изжога, отрыжка, срыгивание, наличие комка в горле. Это чувство возникает, когда человек съел что-то холодное, очень горячее или твердое. При грыже желудка наблюдаются проблемы с сердечным ритмом.

Симптомами бедренной грыжи, которая проявляется выпячиванием в бедренный канал, являются постепенное увеличение размера образования, интенсивная боль, задержка стула и газообразование.
Вправить такое образование невозможно, поскольку оно очень болезненное, происходит ущемление нервов и каналов. Так возникает опасность развития некроза тканей, непроходимости кишечника, поэтому терапия требует хирургического вмешательства и стационарного лечения.
Белая линия живота — это область в брюшине, которая находится на средней линии брюшной стенки. Именно тут находится грыжа, которую выявлять легче, поскольку она выпячивается сильно. У больных наблюдаются тошнота и рвота, расходятся мышцы средней линии, наблюдается болезненность в эпигастральной области, что также характерно для новообразований пищевода и желудка.
Выявленное выпячивание в области пупка будет говорить о том, что тут возникла грыжа. Это связано с расширением пупочного кольца, где образование может исчезать, если человек лежит, а проявляется, если стоит. К другим симптомам относится боль, рвота, иногда тошнота.
Уточнить тот или иной вид может диагностика грыжи, которая ориентирована на то, чтобы обнаружить причины заболеваний.
К примеру, паховая грыжа провоцируется такими причинами, как:
- Наличие избыточного веса.
- Беременность.
- Поднятие тяжестей или напряжение мышц во время дефекации.

Межпозвоночная грыжа имеет несколько другие причины возникновения, и они очень разнообразны, зависят от состояния здоровья больного, сопутствующих заболеваний.
Среди наиболее распространенных причин стоит отметить травмы позвоночника, нарушение обменных и питательных процессов, за которые отвечают мышцы. В результате этого начинает ухудшаться питание дисков, они теряют свою прочность и эластичность.
Межпозвоночные наросты того или иного отдела могут быть спровоцированы неправильным образом жизни, вредными привычками, большими физическими нагрузками, работой за компьютером, ударами, падениями, возрастными особенностями, неправильной осанкой.
Наросты позвоночника могут спровоцировать осложнения, которые проявляются в гастрите, радикулите, хроническом бронхите, проблемах с сердцем. У больных может происходить нарушение кровообращения мозга, возникает серьезная опасность инсульта, воспаления поджелудочной железы. Такие виды наростов могут сдавить спинной мозг в груди, пояснице, шее, в органах таза, а в запущенных состояниях — привести к параличу, к полной или частичной потере чувствительности.
Образование в пищеводе возникает, когда:
- слабеет связочный аппарат из-за возраста или нетренированности;
- повышается давление внутри брюшины из-за метеоризма, беременности, травм, рвоты и кашля.

Осложнениями при таком типе патологии становятся коронарные боли, спазмы сосудов, особенно венечных, что вызывает инфаркты и инсульты. Если же выявленный недуг проявляется отрыжкой по ночам, тогда развивается аспирационная пневмония.
Грыжа желудка проявляется у детей редко, а вот у людей пожилого возраста — довольно часто, поскольку ткани, теряя эластичность, все более атрофируются и создают условия для развития образования. К другим причинам и факторам можно отнести высокое внутрибрюшное давление, хронические патологии легких и кишечника, вздутие живота, рвоту, ожирение, повторные беременности.
источник
Межпозвоночная грыжа — этап дегенеративного процесса, происходящего в позвоночнике, который характеризуется выпячиванием межпозвоночного диска за пределы позвоночного столба с разрывом фиброзного кольца. Иными словами, это выход диска за пределы своих естественных границ.
Постепенно межпозвоночные грыжи сдавливают (ущемляют) нервные корешки, что ведет к постоянной боли не только в области поврежденного диска, но и в другие части тела. В зависимости от расположения грыжи это могут быть ноги, руки, голова, плечи.
Основной причиной развития протрузии, а после и грыжи позвоночника, является остеохондроз. Вовремя невылеченное заболевание продолжает свое развитие и приводит порой к необратимым процессам разрушения в межпозвоночных дисков. Остеохондроз может появиться даже у молодых людей в возрасте двадцати лет. Он часто является следствием травм, чрезмерных нагрузок, лишнего веса, искривления позвоночника, нарушения осанки.
Еще одна причина развития грыжи — изменение структуры межпозвоночного диска. Он питается за счет близлежащих мышц, поэтому чрезмерные нагрузки на них, неудобное статическое положение и даже психоэмоциональное напряжение способствуют развитию дистрофических процессов в диске. Понижается количество жидкости, а значит и его упругость, эластичность. Постепенно толщина диска уменьшается, структура фиброзного кольца нарушается, и из-за снижения его прочности постепенно формируется грыжа.
Признаками, указывающими на протрузию или уже сформированную грыжу межпозвоночных дисков, могут быть следующие: боли в области поврежденного диска, онемение близлежащих к нему конечностей. Обычно боль усиливается при наклонах. Самый опасный участок позвоночника — шейный, и при формировании в нем грыжи вы будете чувствовать не только боль в шее, но и мигрени, головокружения, боль в руках и плечах, онемение пальцев рук, резкие скачки давления.
Грыжей называют выпячивание диска на расстояние более пяти миллиметров (в шейном отделе — более трех). Если вы ощущаете на себе хотя бы несколько из вышеперечисленных симптомов, стоит обратиться к врачу. Возможно, поврежденные диски еще находятся на стадии протрузии, то есть меньшем выпячивании без разрыва фиброзного кольца, и вы имеете шанс восстановить их в короткие сроки.
Грыжа может быть как паховой, так и бедренной, в зависимости от локализации. Она причиняет человеку не только эстетический дискомфорт, но и болевые ощущения, порой очень сильные, поэтому при возникновении грыжи необходимо обратиться за медицинской помощью.
В большинстве случаев грыжа бывает паховой. Она возникает там, где нижняя передняя часть брюшной стенки соединяется с верхней частью бедра. Паховая грыжа может быть и у мужчин, и у женщин. Возникает она по многим причинам: из-за поднятия тяжелых грузов, большого избыточного веса, беременности, слабого развития мышц нижнего отдела брюшного пресса.
Паховая грыжа иногда возникает даже из-за такой деликатной причины, как запоры, когда опорожнение кишечника происходит лишь при сильном напряжении.
Бедренная грыжа случается гораздо реже, как правило, у женщин. Она возникает либо из-за избыточного веса, либо во время беременности, немного ниже паховой связки.
Каковые признаки паховой грыжи? При такой грыже человек чувствует периодические боли в нижней части живота. Мышцы возле паха либо твердеют (порой возникает ощущение, что они сведены судорогой), либо, напротив, становятся слишком мягкими, расслабленными. Отчетливо различим «выпавший» участок кишечника в виде полукруглой выпуклости. Болевой синдром может внезапно стать очень сильным, то есть грыжа дает о себе знать молниеносно.
При сильной боли необходимо немедленно обратиться к врачу, поскольку это может свидетельствовать об ущемлении выпавшего участка кишечника мышцами брюшной стенки. А такое ущемление может вызвать гангрену этого участка кишки, с последующим воспалением брюшной полости.
Поэтому при появлении сильных болей незамедлительно вызовите «Скорую помощь».
Если у вас паховая грыжа, старайтесь не понимать тяжести. Если же этого избежать не удастся, не наклоняйтесь за грузом, а приседайте. Выпрямляясь, держите спину прямо, чтобы главная нагрузка приходилась на мышцы ног, а не спины и брюшного пресса.
Наиболее распространенный способ лечения – это хирургический. При этом выпавший участок кишечника вправляется обратно в брюшную полость, а ослабевший участок мышечной стенки живота укрепляется (подшивается). Операция довольно простая и практически никогда не вызывает осложнений, поэтому не следует отказываться от нее. Заниматься самолечение (например, посредством народных средств) опасно для здоровья.
Пульпозное ядро представляет собой мягкую подушку, которая находится между каждым позвонком позвоночника. Эта «подушка» с возрастом становится более жесткой, постепенно теряет свою эластичность и становится более уязвима к травмам. Когда фиброзное кольцо, окружающее пульпозное ядро разрывается, часть ядра выталкивает за пределы своего нормального положения — это называется грыжей межпозвоночного диска. И когда грыжа межпозвоночного диска выпирает из пространства между позвонками, она защемляет спинномозговые нервы в месте их выхода из спинномозгового канала, что и приводит к сильным болям.
Грыжа диска может произойти внезапно, например, при падении или аварии, а может происходить постепенно при частом деформировании позвоночника. Часто люди, которые имеют грыжу межпозвоночного диска, также имеют стеноз позвоночного канала, проблему, которая вызывает сужение пространства вокруг спинного мозга и спинномозговых нервов. При возникновении грыжи межпозвоночного диска пространство для нервов уменьшается, что приводит их раздражению.
Когда спинной мозг или спинномозговые нервы сжаты, они не могут работать должным образом. Они начинают отправлять неправильные сигналы в головной мозг. Общие симптомы грыжи межпозвоночного диска включают в себя:
— боль в конечностях, как при поражении электрическим током;
— покалывание и онемение в руках и ногах;
— мышечная слабость;
— проблемы с кишечником и мочевыделением.
Эти симптомы являются важным показателем для обращения за медицинской помощью.
Врач сможет поставить диагноз грыжи межпозвоночного диска после тщательного медицинского осмотра или, для достоверного результата, отправить пациента на МРТ. Диагноз грыжи межпозвоночного диска и план лечения зависят от симптомов, испытываемых пациентом, результатов физического осмотра и результатов исследований визуализации.
Чаще всего лечение грыжи межпозвоночного диска начинают консервативно, то есть обычно рекомендуют отдых, специальные физические упражнения, а также рекомендуют избегать тех действий, которые спровоцировали появление грыжи.
Значительно уменьшить болевые симптомы и облегчить мышечные спазмы поможет лед. Его необходимо прикладывать к пораженным болью местам.
Нестероидные противовоспалительные препараты, как правило, назначают для облегчения боли, связанной с грыжей диска. Уменьшая воспаление, эти препараты могут облегчить давление на сжатые нервы. НПВП следует применять строго под наблюдением врача.
Стероидные препараты могут быть очень полезны в эпизодах острой (внезапной) грыжи диска. Как и НПВП, эти мощные противовоспалительные препараты уменьшают воспаление вокруг сжатых нервов, тем самым облегчая симптомы.
Другие лекарства, содержащие наркотические обезболивающие вещества, полезны для тяжелой краткосрочные боли. К сожалению, эти лекарства могут вызвать сонливость и привыкание. Важно использовать их как можно реже.
Мышечные релаксанты используются для лечения спазм мышц спины. Часто бывает, что мышечный спазм хуже, чем боль от сдавливания нервов.
Инъекции кортизона могут быть введены непосредственно в зону сжатия нерва. При использовании инъекций лекарство доставляется непосредственно в область грыжи диска.
Лечение грыжи диска обычно начинается с простых шагов, перечисленных выше. Тем не менее, хирургическое лечение грыжи межпозвоночного диска может быть рекомендовано после травм, при значительном сжатии нервов. Операция проводится для того, чтобы удалить грыжу межпозвоночного диска и освободить место вокруг сжатого нерва. В зависимости от размера и расположения грыжи и связанных с этим проблем (например, стеноз позвоночного канала , спинного артрита и др.), операция может быть сделана несколькими способами: эндоскопическое, микроскопическое иссечение грыжи, дискэктомия и др.
источник
Не используйте информацию размещенную на сайте без предварительной консультации с вашим врачом!
Грыжа – это выпячивание органа, его части или внутренних тканей организма через естественные каналы либо через патологически сформированные (аномальные) отверстия. Выпячивающиеся ткани изменяют свое нормальное положение, выходя за пределы той полости, в которой они должны находиться. Эти ткани покрыты одной или несколькими оболочками и не имеют непосредственного контакта с окружающей средой.
Грыжевое содержимое – выпячивающиеся ткань или орган, изменившие свое положение.
Грыжевые ворота – отверстие или канал, через который выходят органы.
Грыжевой мешок и оболочки. Мешок непосредственно покрывает содержимое, выступая в роли вместилища для него. Оболочки могут состоять из кожи, фасций (это соединительнотканные оболочки, покрывающие органы, сосуды, нервы), рубцовой ткани.
Возникновение грыжи возможно на разных участках тела. Наиболее распространенные виды этого заболевания в зависимости от локализации описаны в таблице:
(если таблица видна не полностью – листайте ее вправо)
Расположены на передней или боковой стенке живота, выходят под кожу. Подвиды:
- паховая и пахово-мошоночная;
- бедренная;
- пупочная и околопупочная;
- вентральная (грыжа белой и спигелевой линии, послеоперационного рубца).
Расположены внутри живота (в брюшной полости), выходят в другие полости. Подвиды:
- Спинномозговые и грыжи головного мозга – покрытое оболочками выпячивание головного или спинного мозга через дефекты костей;
- мышечные – выпячивание мышцы под кожу через разрыв ее оболочки (фасции);
- легочные – выпячивание легочной ткани под кожу грудной клетки через дефект ребер или межреберных мышц.
Любое грыжевое выпячивание нарушает качество жизни больных и вызывает:
- косметический дефект (опухолевидное выпячивание выглядит неэстетично);
- боль в области выпячивания (от легкой до очень сильной);
- необходимость постоянного вправления грыжи и (или) ношения бандажей;
- расстройства пищеварения (запоры) при брюшных выпячиваниях, слабость ног или нарушение ходьбы – при позвоночных.
Ущемленные брюшные и межпозвоночные грыжи могут привести к инвалидности или к смерти, если больным не будет оказана неотложная (от 2 часов до 1 суток) врачебная помощь. Ущемляется в среднем 5–7% грыж, но риск возникновения данного осложнения есть всегда.
Некоторые виды выпячиваний (пупочные, небольшие паховые – до 3–5 см) годами не беспокоят больных. У детей они могут исчезнуть самостоятельно, а у взрослых могут не увеличиваться и не проявлять себя никакими симптомами.
95–97% всех выпячиваний излечимы. Для этого обычно проводят операцию (при паховых, пупочных и других грыжах брюшной полости). Большинство операций по удалению грыж – простые, их выполняют в любом хирургическом стационаре. Не оперируют детей до 4–5 лет с пупочными грыжами, а также людей с высоким риском послеоперационных осложнений (пожилые, тяжелобольные). Выпячивания межпозвоночных дисков и пищеводного отверстия диафрагмы лечат консервативно (медикаменты, процедуры, нормализация питания и образа жизни), и только при отсутствии эффекта от такого лечения показана операция.
- хирург – лечит все грыжи живота;
- вертебролог, нейрохирург, невропатолог – эти врачи лечат позвоночные грыжи.
В этой статье описаны наиболее распространенные разновидности грыж, причины их возникновения, симптомы, современные рациональные методы лечения в зависимости от вида и особенностей заболевания.
На животе выпячивания могут располагаться:
в паховой области – паховые и пахово-мошоночные грыжи;
в области пупка – пупочные и околопупочные;
на границе перехода передней поверхности живота в боковую – грыжи спигелевой линии;
по срединной линии живота над пупком – грыжи белой линии;
в области послеоперационных рубцов – послеоперационные вентральные;
внутри брюшной полости в месте перехода пищевода из грудной полости в брюшную – пищеводно-диафрагмальные.
Брюшная грыжа заключена в грыжевый мешок (растянутый участок брюшины) и снаружи покрыта кожей. Внутри нее могут находиться:
- петли тонкой кишки,
- слепая или сигмовидная кишка,
- прядь большого сальника (внутренностный жировой фартук),
- предбрюшинная жировая клетчатка.
Независимо от расположения, все выпячивания брюшной полости имеют общие причины возникновения, симптомы и возможные осложнения:
(если таблица видна не полностью – листайте ее вправо)
| Причины и механизмы образования грыжи | Общие симптомы грыж живота |
|---|---|
| Врожденные особенности строения стенки живота: дефекты тканей, расширение пахового и пупочного кольца | Опухолевидное грыжевое выпячивание мягко-эластичной консистенции в области живота (пах, пупок, послеоперационный рубец и пр.) |
| Снижение прочности и эластичности тканей брюшной стенки у детей, пожилых, людей с ожирением или истощением организма | Периодическая боль или дискомфорт в пораженной области, чаще при напряжении живота |
| Операции на животе | Симптом кашлевого толчка: если на выпячивание положить пальцы и в этот момент покашлять, ощущаются толчки, передающиеся из брюшной полости, приводящие к напряжению и увеличению выпячивания |
| Факторы, вызывающие повышение давления в брюшине: тяжелая физическая работа, сильный кашель | Полная или частичная вправимость: большинство выпячиваний самостоятельно или при помощи пальцев заправляются в брюшную полость (исчезают), когда человек ложится на спину |
| Вздутие живота, запоры: бывают у людей с большими, длительно существующими выпячиваниями |
Механизм образования любой грыжи живота – невозможность брюшной стенки противостоять повышению внутрибрюшного давления. В результате этого происходит растяжение естественных каналов или разрывы ослабленных участков. Через них внутренние органы выходят под кожу.
Любое выпячивание в области живота постепенно (в течение нескольких месяцев или лет) увеличивается. Сама по себе эта патология не представляет непосредственных угроз здоровью и жизни человека – она вызывает эстетический (косметический) и функциональный дискомфорт, т. к. постоянно мешает выполнять привычную работу. Больные вынуждены заправлять выпячивание и носить специальные бандажи, удерживающие его.
Опасность для здоровья представляют следующие осложнения выпячивания:
Ущемление – острое состояние, выход через узкое грыжевое кольцо (ворота) большого участка кишечника или сальника. При этом он защемляется в ограниченном пространстве и не может обратно вправиться в живот. Такое сдавление тканей грозит их омертвением, разрывом кишки, острой кишечной непроходимостью, общим перитонитом (воспалением брюшины). Ущемление проявляется сильными внезапными болями в области выпячивания: выпячивание становится твердым, напряженным, резко болезненным при ощупывании, надавливании.
Невправимость – более «легкое» осложнение. С ущемлением его объединяет постоянная фиксация выпячивания и невозможность его вправления в живот. Но происходит это не по причине ущемления в узком кольце, а из-за образования спаек (сращений) между содержимым грыжи и ее мешком. Выпячивание при этом мягкое, может незначительно болеть при надавливании на него.
Воспаление и нагноение (флегмона грыжевого мешка). Частичное ущемление или невправимость кишки могут спровоцировать ее воспаление. Если на этом фоне в грыжу попадет инфекция (из кишечного просвета или с поверхности кожи) – возникает нагноение. Такое состояние проявляется повышением температуры тела, болью, увеличением выпячивания, его покраснением и напряжением.
Паховая грыжа – это опухолевидное выпячивание в области пахового канала. Она может быть односторонней (справа или слева) и двухсторонней. Среди всех грыж живота это выпячивание встречается наиболее часто (в 68–75% случаев). Место выхода выпячивания – расширенное кольцо пахового канала. Сначала выпячивание располагается четко в паху. По мере увеличения происходит его смещение в мошонку (пахово-мошоночная форма) или на бедро (бедренная форма).
Болеют преимущественно мужчины – из-за анатомических особенностей:
- узкий таз;
- высокий паховый промежуток;
- наличие семенного канатика (на нем удерживается яйчко);
- наличие наружного и внутреннего отверстий пахового канала (через них проходит семенной канатик).
Все эти факторы делают паховую область слабым местом брюшной стенки.
Наличие паховой грыжи у взрослых – прямое показание к операции. Отказаться от нее допустимо только в случае абсолютных противопоказаний: старческий возраст, тяжелые заболевания сердца, печени, головного мозга и других внутренних органов. Операцию выполняют в плановом порядке после сдачи необходимых анализов, полноценного обследования и коррекции имеющихся отклонений здоровья. Вмешательство может быть классическим и лапароскопическим.
Классическая (традиционная) операция – это разрез 7–8 см в паховой области. Небольшие выпячивания оперируют под местной анестезией. При операции выделяют грыжевой мешок и иссекают его, содержимое вправляют в брюшную полость. Паховый канал и его расширенные кольца укрепляют наложением швов между мышцами и паховой связкой. В последнее время большинству больных выполняют укрепление пахового участка сетчатым трансплантатом (полипропиленовой сеткой).
Лапароскопическая операция проходит под общим наркозом: через 3–4 прокола в брюшную полость вводят видеокамеру и хирургические инструменты. С их помощью паховый промежуток с внутренней стороны живота укрепляют полипропиленовой сеткой.
Паховая грыжа в детском возрасте более распространена среди мальчиков. Чаще она врожденная, реже приобретенная.
Ее главная причина – наличие влагалищного отростка брюшины, который через паховый канал в виде тяжа спускается в мошонку вместе с яичком и его канатиком. Этот отросток в норме должен зарастать сразу или через 2–3 месяца после рождения. Если этого не происходит, брюшная полость сообщается с просветом влагалищного отростка, и внутренние органы смещаются туда. Это может появляться как сразу, так и через несколько месяцев после рождения.
Врожденные паховые выпячивания у детей лечат исключительно хирургически. Операцию можно делать в любом возрасте: от рождения до 18 лет. Когда именно проводят операцию – зависит от размеров выпячивания, вероятности его самостоятельного исчезновения, возможности формирования осложнений (ущемления, сдавления яичка). Рекомендуемый срок наблюдения за ребенком с паховой грыжей – 6–12 месяцев. Если она не проходит до 3-х летнего возраста ребенка – операция обязательна, независимо от размеров выпячивания.
Пупочная грыжа – это выпячивание внутренних органов через пупочное кольцо: пупок растягивается, деформируется, выбухает в виде опухоли, утрачивая свою структуру. Пупочные грыжи бывают врожденными и приобретенными.
У детей до 4–5 лет они чаще всего проходят самостоятельно. Среди взрослых преимущественно болеют женщины, особенно в период беременности. У большинства из них пупочные грыжи исчезают через 3–4 месяца после родов. Пупочные грыжи не опасны, они редко ущемляются и не вырастают до больших размеров. Поэтому нередко, когда больные не обращаются к врачу, имея грыжу уже даже несколько лет.
Лечение при пупочной грыже:
(если таблица видна не полностью – листайте ее вправо)
| Оперативное | Консервативное |
|---|---|
| Удаление грыжевого мешка, вправление в брюшную полость выпячивающихся органов, зашивание пупочного кольца. Если собственные ткани недостаточно прочные – их дополнительно укрепляют полипропиленовой сеткой. | Наложение бандажей на пупок, лечебная физкультура и упражнения по укреплению брюшного пресса. Эти меры наиболее эффективны в детском возрасте. |
Термин «вентральная» означает, что грыжа располагается не в местах естественных каналов, а выходит через дополнительно сформированные отверстия, которых в норме быть не должно. Это грыжи трех видов:
послеоперационные – в зоне послеоперационного рубца,
белой линии живота – по срединной линии между пупком и грудной клеткой,
спигелевой линии – в зоне перехода передней стенки живота в боковую.
Самую большую сложность представляют послеоперационные грыжи. Большинство из них объемные (более 10–15 см), состоят из нескольких камер, невправимые. Петли кишечника, находящиеся внутри, пережаты спайками, что вызывает постоянные боли и нарушение проходимости кишечника. Выпячивания белой и спигелевой линии не вызывают такого сильного дискомфорта.
Лечение вентральных грыж – оперативное: производят иссечение послеоперационного рубца вместе с растянутой кожей и грыжевым мешком. Внутренние органы аккуратно отделяют, рассекая спайки, и вправляют в брюшную полость. Грыжевые ворота (дефект брюшной стенки) ушивают или укрепляют полипропиленовой сеткой. Такие операции выполняют исключительно под общим наркозом.
Диафрагма – это сухожильно-мышечная перемычка, отделяющая грудную полость от брюшной. Через отверстие в ней проходит пищевод.
Это место – слабый участок диафрагмы. В нем может формироваться грыжа. Если пищеводное отверстие на фоне повышенного давления в брюшной полости расширится – через него в грудную клетку начнет проскальзывать пищевод с частью желудка.
Из-за этого в пищеводе и (или) в желудке возникает вторичное воспаление (эзофагит, гастрит), сопровождающееся образованием эрозий. Это проявляется такими симптомами:
- боль в верхних отделах живота,
- изжога,
- постоянная отрыжка воздухом и съеденной пищей,
- при эзофагите – дискомфорт и боль при глотании пищи,
- плохой аппетит.
Ущемление диафрагмальной грыжи представляет непосредственную угрозу жизни.
(если таблица видна не полностью – листайте ее вправо)
| Консервативное | Оперативное |
|---|---|
| Соблюдение щадящей диеты, исключение тяжелых физических нагрузок, прием препаратов для нормализации моторики желудка и пищеварения в целом (омепразола, алмагеля, фамотидина, церукала, мотилиума, панкреатина и др.). | Классическая (путем разреза живота) или лапароскопическая (через проколы) операция. Выполняют сужение пищеводного отверстия диафрагмы посредством нескольких швов. |
Грыжа межпозвоночного диска может располагаться в любом отделе позвоночного столба: в поясничном (чаще), в шейном и грудном (реже). Ее нельзя увидеть без применения специальных методов исследования (рентгенографии, компьютерной и магнитно-резонансной томографии).
Межпозвоночный диск состоит из плотного кольца, внутри которого находится желеобразное вещество – ядро диска. Выпячивание возникает из-за повышенных нагрузок на позвоночник (например, подъема и переноса тяжестей): под их действием кольцо начинает разрываться, а вещество, находящееся внутри, постепенно выходит за пределы диска и обрастает рубцовыми тканями. Также происходит сдавление спинного мозга или нервных корешков, проходящих в зоне выпячивания.
- постоянная боль в соответствующем отделе позвоночника;
- простреливающие боли по ходу раздраженных нервов (в ногу, в таз, в руку, в грудную клетку);
- онемение и слабость рук (при поражении шейно-грудного отдела), ног (при поясничных грыжах);
- нарушение движений;
- расстройства мочеиспускания.
В 80% случаев позвоночных грыж применяют консервативное лечение. Оно включает в себя:
- Щадящий режим физических нагрузок.
- Ношение специальных корсетов для позвоночника.
- ЛФК и лечебную гимнастику.
- Физиотерапевтические процедуры.
- Введение медикаментозных препаратов:
- противовоспалительных (ортофен, мовалис);
- спазмолитиков (мидокалм);
- противоотечных (дексаметазон, L-лизин, фуросемид);
- лекарств, улучшающих структуру межпозвоночных дисков (алфлутоп, траумель, дискус композитум, структум);
- витаминов (витаксон, мильгамма).
Такое лечение длительное: от 2–3 недель до 2–3 месяцев. От 20 до 30 процентов больных вынуждены систематически, 2–3 раза в год проходить курсы медикаментозной терапии или постоянно носить корсет и выполнять упражнения.
Если консервативное лечение не приносит облегчения – показана операция. Выпячивание диска можно удалить при помощи:
- разреза (классическая методика);
- проколов (эндоскопическая методика);
- криодеструкции (подведения к диску иглы с жидким азотом, который вызывает уменьшение выпячивания).
Подведем итог: грыжа – неоднозначная проблема. Некоторые грыжи не представляют никакой опасности и легко лечатся, другие угрожают жизни или не могут быть удалены даже хирургическим путем. Внимательно относитесь к своему здоровью и обращайтесь к специалисту при наличии симптомов, характерных для грыж.
Обращаем ваше внимание, что информация, представленная на сайте, носит ознакомительный и просветительский характер и не предназначена для самодиагностики и самолечения. Выбор и назначение лекарственных препаратов, методов лечения, а также контроль за их применением может осуществлять только лечащий врач.
Обязательно проконсультируйтесь со специалистом.
источник
Грыжа живота или брюшной стенки — это выпячивание внутреннего органа или его части вместе с растянутой брюшиной через дефект в соединительной ткани под кожу. Визуально грыжа живота выглядит как опухоль с ровными контурами и неповрежденной кожей.
Сама грыжа состоит из грыжевого мешка – это та самая растянутая брюшина, грыжевых ворот – дефект в сухожилии или мышцах брюшной стенки, через которые выходит грыжа и грыжевого содержимого – органа или части органа, размещенного в грыжевом мешке.
Грыжа живота образовывается в так называемых слабых местах брюшной стенки. Таковыми являются: паховые области, пупок, боковые стенки живота, срединная линия живота.
Главный признак грыжи живота — наличие объемного образования (для наружных грыж). Оно бывает округлым, по консистенции напоминающим тесто, может вправляться или не вправляться в брюшную полость.
После вправления его при пальпации брюшной стенки можно обнаружить дефект округлой или щелевидной формы – грыжевые ворота, через которые грыжа выходит под кожу.
Размеры грыжевого выпячивания могут варьироваться от двух до нескольких десятков сантиметров (гигантские грыжи).

*бедренный канал (располагается на передней поверхности бедра);
*белая линия живота (срединная вертикальная линия посередине передней брюшной стенки);
*область послеоперационных рубцов.
Грыжевое выпячивание обычно безболезненно, уменьшается или исчезает при горизонтальном положении тела, при физическом усилии увеличивается. Другие симптомы у неосложненной грыжи, как правило, отсутствуют.
Особую опасность в клинической практике представляют ущемленные грыжи (ущемление – это внезапное или постепенное сдавливание грыжевого содержимого в грыжевых воротах, которое сопровождается нарушением кровоснабжения, а при длительном ущемлении – некрозом (омертвением) грыжевого содержимого).
Ущемленная грыжа – неотложное состояние, требующее немедленной госпитализации и хирургического вмешательства. Ее симптомами являются:
*появление внезапных острых болей в области грыжи. Они могут появиться после поднятия тяжестей, дефекации (опорожнении прямой кишки), физической нагрузки либо без видимой причины;

По происхождению грыжи делятся на несколько форм.
*Врожденные (возникают в детском возрасте из-за погрешностей в развитии стенок живота).
*Приобретенные (возникают под влиянием различных факторов):
—«от усилия» — при чрезмерной физической нагрузке;
-«от слабости» — из-за слабости передней брюшной стенки;
-травматические (причиной их возникновения является травма живота).
По локализации (месту расположения) грыжи бывают наружными и внутренними.
Наружные расположены:
-в паховой области (прямая, косая паховая грыжа);
-на передней брюшной стенке (пупочная, боковая, эпигастральная, надпузырная);

-на передней поверхности бедра (бедренная грыжа);
-в области послеоперационных рубцов (грыжа послеоперационного рубца).
Внутренние грыжи расположены:
-в брюшной полости (внутрибрюшные: грыжа сальниковой сумки и др.);
-в диафрагме (диафрагмальные).
По клиническому течению выделяют неосложненную, осложненную и рецидивную грыжу.
*Неосложненная (вправимая) грыжа.
*Осложненная грыжа. Осложнением может быть:
*Рецидивная (возникающая повторно после операции) грыжа.
Факторы, приводящие к развитию грыж, делятся на предрасполагающие (создающие условия для возникновения грыжи) и производящие (являющиеся «толчком» для возникновения грыжи).
Предрасполагающими факторами являются :
-врожденные дефекты брюшной стенки;
-расширение естественных отверстий брюшной стенки (пупка, пахового кольца, бедренного кольца);
-истончение и утрата эластичности тканей на фоне старения организма, истощения;
-травма или рана (особенно послеоперационная). Нагноение послеоперационной раны увеличивает риск образования грыжи.
Производящим фактором для возникновения грыжи является повышение внутрибрюшного давления. Этому способствуют:
-кашель (при хронических заболеваниях легких);
-асцит (скопление жидкости в брюшной полости);
-метеоризм (избыточное скопление газов в кишечнике);
Диагноз грыжи устанавливается на основании:
-анализа анамнеза заболевания и жалоб (когда появились симптомы грыжи, с чем они больной связывает их возникновение);
-анамнеза жизни (перенесенные заболевания, операции).
Также в некоторых случаях может понадобиться:
-ультразвуковое исследование (УЗИ) органов брюшной полости;
-герниография — рентгенологический метод, заключающийся во введении в брюшную полость контрастного вещества с целью исследования грыжи;
-ультразвуковое исследование грыжевого выпячивания — дополнительный метод исследования.
*Ущемление грыжи с некрозом (омертвением) грыжевого содержимого (органов брюшной полости, находящихся внутри грыжи) и развитием перитонита (воспаления всех органов живота).
*Кишечная непроходимость (затруднение или отсутствие прохождения пищи по кишечнику).
*Краевое ущемление с перфорацией (повреждения стенки) кишки и развитием калового перитонита (тяжелого воспаления всех органов живота).
*Постепенное увеличение содержимого грыжи и развитие «синдрома малого живота» после операции (состояние, при котором содержимое грыжи перестает помещаться в брюшной полости).
Неосложненная грыжа не является экстренным состоянием, однако может причинять неудобство. Но следует помнить о постоянном риске ущемления грыжи. Поэтому при появлении первых симптомов необходимо обратиться к врачу.
При возникновении признаков ущемления требуется незамедлительная госпитализация и проведение операции, так как данное состояние несет реальную угрозу жизни пациента.
Лечение грыж хирургическое.
Консервативное лечение в виде ношения бандажа рекомендуется только при неосложненной грыже пожилым и больным лицам, для которых риск операции высок.
Ущемление (внезапное или постепенное сдавливание какого-либо органа брюшной полости в грыжевых воротах) грыжи – абсолютное показание к экстренной операции.
Операции, связанные с удалением неосложненных грыж, проводятся в плановом порядке после соответствующей подготовки. Все операции можно разделить на:
-пластику собственными тканями (когда грыжевые ворота (дефект стенки живота) ликвидируются за счет сшивания собственных тканей брюшной стенки различными методиками);
-пластику искусственными материалами – используются специальные сетки.
В послеоперационный период необходимо:
*ограничение физической нагрузки.
*Умеренная физическая нагрузка для поддержания тонуса мышц передней брюшной стенки (отказ от чрезмерной физической нагрузки). Если была проведена операция, необходимо соблюдать рекомендации врача по физической активности.
*Рациональное и сбалансированное питание (употребление продуктов с высоким содержанием клетчатки (овощи, фрукты), отказ от острой, жирной, жареной, соленой пищи, исключение переедания).
источник
Грыжа живота является очень распространенным заболеванием. Она может возникнуть у любого человека, независимо от возраста и пола. Данная патология развивается у многих млекопитающих из-за ослабления мышечной и соединительной ткани брюшной стенки. Поэтому те, у кого есть домашние питомцы, могли видеть грыжу на животе у котенка или собаки. Почему появляется грыжа, и как ее лечить?
Брюшная стенка представляет собой сложную анатомическую структуру, образованную большей частью соединительной и мышечной тканью. Ее функция — поддерживать внутренние органы в брюшной полости. Вырабатывается определенное равновесие между внутрибрюшным давлением и сопротивляемостью брюшной стенки. Иногда это равновесие нарушается, и внутренние органы начинают выходить из брюшной полости через слабые места под кожу, образуется грыжа живота, фото или внешний вид которой красноречиво говорит о наличии заболевания. Спутать его с другой патологией практически невозможно.
Причинами грыж являются:
- наследственная или приобретенная слабость брюшной стенки;
- заболевания соединительной ткани;
- возрастные изменения;
- длительное голодание;
- ожирение;
- асцит;
- беременность;
- физические перенапряжения;
- потуги при родах;
- хронический кашель;
- запоры;
- поднятие тяжестей.
Способствовать развитию грыжи могут также травмы и послеоперационные рубцы. Грыжа может появиться в результате хирургического вмешательства при допущенных ошибках во время сшивания операционной раны. Поэтому нередко факторами, влияющими на развитие грыжевого образования, выступают послеоперационные последствия, особенно если они гнойного характера. Причиной внутренней грыжи является аномалии эмбрионального развития и хронические перивисцериты.
В зависимости от того, какаю слабая грыжевая точка, не выдержав внутрибрюшного давления, позволила внутренним органам выйти за пределы брюшной стенки, различают следующие виды грыж живота:
- Паховые грыжи —патологическое выпячивание органов под кожу через ослабленные мышцы в паху. Чаще всех встречаются в медицинской практике. Как правило, такому виду грыж подвержены мужчины от 40 лет. При этом у мужчины может выходить за пределы семенной канатик или петля кишечника, у женщин – матка, яичник или мочевой пузырь.
- Промежностные — располагаются в области тазового дна с выпячиванием под кожу. Проходя сквозь мышечную ткань, грыжа может выпячиваться в переднюю стенку прямой кишки или влагалища, промежностную ямку или нижнюю часть внешней половой губы. Такой вид грыжи чаще всего диагностируется у женщин.
- Грыжи белой линии живота —выход сальника и других внутренних органов брюшины за пределы через отверстие, которое образуется по средней линии живота. Патология берет начало у лобка и через пупок проходит к области грудной клетки. Заболевание редко протекает бессимптомно.
- Бедренные — возникают у женщин от 30 лет. Такая грыжа достигает внушительных размеров, правда реже подвергаются ущемлению. В большинстве случае ее содержимым выступает сальник или петля кишки. Провоцирующими факторами возникновения бедренной грыжи являются чрезмерные физические нагрузки, беременность и хронические запоры.
- Пупочные — возникают при выходе внутренних органов из брюшной полости за пределы пупочного кольца. Причиной такой патологии является снижение тонуса брюшных мышц. Пупочная грыжа встречается достаточно редко и преимущественно у женщин, чаще – у рожавших.
- Боковые — могут появиться в зоне влагалища, а при травме – в любом месте. Причиной их возникновения выступает ожирение, нарушение иннервации мышц, воспалительные процессы. Проникающий в отверстия сосудов жир способствует их расширению, что позволяет создать прекрасные условия для развития грыжевого образования.
- Спинномозговые — являются врожденной аномалией. В данном случае позвонки не способны смыкаться в месте нахождения остистых отростков, формируя, таким образом, щель. Именно в него и проникает спинной мозг с его оболочками. Если несросшихся позвонков слишком много, то заболевание будет носить серьезный характер.
Клиника грыжи живота неспецифична, но вполне распознаваема. При определении грыжи живота самым явным признаком заболевания является болевой синдром, который сопровождается распирающим ощущением. Также могут отмечаться схваткообразные боли, отличающиеся по остроте выраженности и периодичности.

Самыми явными симптомами и признаками заболевания являются боль тянущего характера и выпячивание. Поэтому вопрос, как определить грыжу живота, не представляет особой сложности. Часто пациенты ставят себе этот диагноз самостоятельно.
Патологическая припухлость на ранних стадиях выпирает сильнее при напряжении, кашле, чихании, а в состоянии покоя может исчезать. Позже, когда грыжевые ворота еще больше расширены, грыжа значительно увеличивается в размерах, появляется риск ее ущемления и развития различных осложнений. Поэтому любая грыжа считается опасной и требует лечения.
При подозрениях на грыжу очень важна детальная диагностика, чего можно добиться только при комплексном обследовании организма. В такой ситуации обязательным будет рентгенологическое обследование мочевого пузыря, грудной клетки, желудочно-кишечного тракта и печени. Процедура проводится с использованием бария, который позволяет увидеть на снимке место расположения грыжи.
Если произошло смещение тонкого кишечника, то этот признак свидетельствует о развитии грыжи. Дополнительно может назначаться дифференциальная диагностика или ирригоскопия.
УЗИ тоже является эффективным методом обследования. С его помощью можно отличить невправимые выпячивания от доброкачественных и лимфоузлов в паховой области. УЗИ позволяет изучить анатомию полости, в которой обнаружена грыжа, и запланировать подходящий способ ее удаления.
Компьютерная томография дает возможность распознать характер и величину дефекта с высокой точностью.

- серьезная интоксикация организма;
- непроходимость кишечника;
- перитонит – воспалительный процесс брюшной полости;
- нарушение работы почек и печени.
В очень редких случаях грыжа поддается консервативному лечению и коррекции с помощью лечебной физкультуры и массажа. Чаще она требует хирургического вмешательства. А если ущемление жизненно важных внутренних органов уже произошло, то операция проводится в экстренном порядке.

Существуют категории пациентов, которым хирургическое вмешательство противопоказано или назначается только в экстренных случаях, когда риск, связанный с осложнениями грыжи значительно превышает опасности проведения операции. К таким пациентам относят детей в возрасте до 1 года, беременных женщин, людей, страдающих хроническими или инфекционными заболеваниями, болезнями, связанными с нарушением обмена веществ, например, сахарный диабет.
Часто, если развитие грыжи живота связано с общим ослабленным состоянием соединительной или мышечной ткани, то операция не гарантирует, то через какое-то время грыжа появится снова, но уже в другой области. Поэтому профилактические мероприятия по укреплению брюшного пресса, корректировку питания и образа жизни рекомендуют всем больным.
Какой бы легкой ни казалась ситуация с грыжей, единственный способ справиться с такой проблемой – сделать операцию. Подобные патологии не исчезают самостоятельно. Со временем величина выпячивания только увеличивается и создает опасность для здоровья и жизни человека.
Тем более, если грыжа находится в организме слишком долго, происходит деформация соседних тканей. А это, в свою очередь, может оказать непосредственное влияние на результат даже после операции. Даже специальный бандаж и вправление не способны решить проблемы с грыжей. Ношение поддерживающей повязки нисколько не уменьшит вероятность ущемления.
Существует единственный вид грыжи, способный исчезнуть самостоятельно – пупочная грыжа у ребенка до пяти лет. В остальных случаях без оперативного вмешательства не обойтись.
К специалисту необходимо обращаться сразу же при первых подозрениях на грыжу. Чем раньше пациент будет прооперирован, тем больше шансов на легкое восстановление без осложнений. Как только будет подтвержден диагноз, пациент должен будет пройти дополнительное обследование, включая сдачу анализов. Эти меры необходимы для того, чтобы оценить общее состояние здоровья человека. Детальный анализ всех показателей пациента и наличие сопутствующих заболеваний позволяет хирургу определиться с подходящим вариантом лечения, адаптированного под особенности организма конкретного человека.
Предоперационное обследование включает:
- анализ крови (биохимический и клинический);
- кровь на RW;
- анализ на ВИЧ;
- анализ на выявление гепатита;
- группа крови;
- анализ мочи;
- рентген грудной клетки;
- ЭКГ;
- осмотр гинеколога либо андролога;
- заключение терапевта.
Современные возможности медицины просто поражают. Операция по удалению грыжи сегодня проводится малотравматичным способом посредством лапароскопии. На соответствующем участке тела хирург делает небольшие надрезы, в которые вводится лапароскопии вместе с необходимыми инструментами. Данное приспособление дает возможность врачу контролировать каждое действие на мониторе, а наличие миниатюрных хирургических инструментов позволяет удалить грыжу без травмирования близлежащих тканей.

Операция проводится под местным или общим наркозом. Все зависит от степени тяжести заболевания и от состояния больного. Но хирурги приемлют внутривенное обезболивание, поскольку в таком случае все мышцы пациента расслаблены. Это упрощает врачу проведение необходимых манипуляций. Под местной анестезией пациент находится в напряжении, что только усугубляет операционный процесс, а это может негативно отразиться на исходе после операции.
Длительность хирургического вмешательства – 1,5-2 часа. Причем, после операции больной не утрачивает способность самостоятельно передвигаться, а через сутки он может уже отправиться домой.

До определенного момента человек может даже не подозревать о наличии грыжи в своем организме. Но рано или поздно выпячивание станет видимым при напряжении мышечной массы или надавливании. Даже спокойная грыжа может дать осложнения, если случится ее ущемление, которое обусловлено передавливанием кровеносных сосудов. Всего пару часов плохого кровообращения могут закончиться развитием гангрены. Единственное решение в такой ситуации – только операция. Чтобы исключить такие серьезные проблемы со здоровьем, следует задуматься о профилактике заболевания. Главное, — избегать непосильных нагрузок с поднятием тяжестей. Очень важно заняться нормализацией стула, поскольку запоры нередко провоцируют появление грыж. Если отмечается нарушения в работе желудочно-кишечного тракта, то восстановить его функции поможет специальная диета, богатая клетчаткой. При этом обязательно нужно следить за своим весом и поддерживать показатели тела в допустимых пределах.
Не стоит забывать и о занятиях физкультурой. Растянутая и ослабленная брюшная стенка – распространенная причина появления грыжи живота. Но укрепить мышцы можно при помощи специальных упражнений, в частности – пресс и упражнение «велосипед». Ежедневные занятия по 7-10 минут принесут хороший результат и повысят мышечный тонус живота. Также следует заняться укреплением мышечной ткани тазового дна. Для этого необходимо поочередно расслаблять, а потом напрягать мышцы анального прохода.
Чтобы предотвратить появление грыжи, нужно своевременно лечить заболевания, провоцирующие повышение внутрибрюшного давления:
- простуда, сопровождающаяся кашлем;
- проблемы с легкими;
- хронические запоры;
- урологическое заболевание с нарушенным мочеиспусканием.
Во время вынашивания ребенка, женщине следует правильно питаться, чтобы избежать запоров. Не помешают занятия фитнесом. Это будет способствовать повышению тонуса в мышцах и улучшению кровотока.
Чтобы свести к минимуму появление грыжи у новорожденного ребенка, требуется обеспечить правильный уход за областью пупка и перевязка пуповины в первые дни его жизни. Кормить малыша нужно по режиму, исключая возможность переедания. При наличии запоров, обязательно пересмотрите питание крохи и внесите определенные коррективы. Грудных детей рекомендуется 3 раза в день выкладывать на животик, что позволяет укреплять мышцы пресса. Грудного ребенка нежелательно туго пеленать и часто подбрасывать вверх.
источник