Это редкое осложнение может развиться после наложения позадиободочных анастомозов при резекциях желудка или гастроеюностомиях, когда культя желудка неправильно фиксирована к брыжейке поперечной ободочной кишки. Петля тонкой кишки может внедриться в отверстие, оставленное между стенкой желудка и брыжейкой поперечной ободочной кишки. У некоторых пациентов эта тонкокишечная грыжа может быть абсолютно бессимптомной; упругих она сопровождается умеренной периодической болью, тошнотой и рвотой. а у третьих может быть причиной тяжелой кишечной непроходимости с показаниями к экстренной операции. Лечебная тактика зависит от состояния кровообращения в ущемленной кишке.
Если кровообращение в ущемленной кишке сохранено, лечение будет заключаться во вправлении кишки в подбрыжеечное пространство и ушивании дефекта брыжейки. Если имеется поражение стенки кишки, необходимо резецировать гангренозный сегмент, восстановить протяженность кишки двухрядным анастомозом между здоровыми концами кишки и ушить дефект брыжейки для предупреждения рецидивов.
Описанные выше осложнения развиваются не только из-за неправильного подшивания брыжейки толстой кишки к стенке желудка, но и при ошибочной фиксации анастомозируемого края тощей кишки к брыжейке поперечной ободочной кишки вместо желудка. Если допущены такие ошибки, то в послеоперационном периоде у больного обычно развиваются симптомы кишечной непроходимости из-за тенденции к сужению просвета тощей кишки под действием сдавления ее брыжейкой поперечной ободочной кишки, так как стенка тощей кишки более податлива, чем стенка желудка.
На рисунке представлено образование грыжи при внедрении тонкой кишки в пространство между культей желудка и брыжейкой поперечной ободочной кишки. Стрелкой показано направление движения тонкой кишки при образовании грыжи. В данном случае кровообращение в сдавленной кишке сохраняется, поэтому лечение состоит в простом выведении петли кишки в подбрыжеечное пространство и ушивании дефекта между культей желудка и брыжейкой поперечной ободочной кишки.
Внутренние грыжи, которые редко встречаются после резекции желудка, могут возникать после резекции желудка по Billroth II с наложением как впередиободочного, так и позадиободочного анастомоза, хотя во втором случае это бывает значительно реже.
Очень редко внутренние грыжи развиваются в зоне желудочно-тощекишечного анастомоза.
Внутренние грыжи, выходящие позади анастомоза, могут развиваться сразу после операции или в позднем послеоперационном периоде. Половина этих грыж проявляется в течение первого месяца после операции. Грыжеобразующий сегмент может быть представлен приводящей, отводящей петлей или обеими петлями одновременно. Наиболее часто грыжевым содержимым является отводящая петля, реже — приводящая петля и совсем редко — обе петли.
Симптоматика грыж, выходящих позади анастомоза, у каждого пациента различна. Некоторые из этих грыж совершенно бессимптомны; другие проявляются умеренно выраженными постоянными симптомами: болью в эпигастрии, вздутием живота, тошнотой и рвотой. Пациентов с клинической картиной кишечной непроходимости необходимо оперировать по экстренным показаниям. У таких пациентов тонкая кишка может быть гангренозно изменена. По данным Stammer, симптомы грыж, выходящих позади анастомоза, развиваются на 3—6 день после операции. Если в грыжу вовлечена приводящая петля, в рвотных массах обычно не содержится желчи, так как имеется обструкция этой петли.
Большинство этих грыж располагается справа налево, а не слева направо. Для профилактики развития этих грыж необходимо ушивать пространство позади гастроеюноанастомоза непрерывными швами.
Это осложнение впервые было описано Petersen в 1900 году и поэтому известно как грыжа Petersen. Gray в 1904 году предложил для предупреждения грыж ушивать пространство позади желудочно-тощекишечного анастомоза при всех резекциях желудка. Morton, Alrich и Hill в 1955 г. вновь настойчиво рекомендовали ушивать это пространство.
Оперативное вмешательство по поводу грыжи, выходящей позади анастомоза, состоит во вправлении кишки и ушивании пространства позади желудочно-тоще кишечного анастомоза. Если кровообращение в кишечной петле нарушено, кишку следует резецировать. Если ущемленную петлю не удается вывести из грыжевых ворот, то необходимо «разобрать» гастроеюностому, вывести петлю тонкой кишки и восстановить гастроеюноанстомоз.
Кровоснабжение отводящей петли кишки, являющейся грыжевым содержимым, не нарушено. Эту петлю низводят, и пространство позади анастомоза ушивают несколькими швами для предупреждения рецидивов.
источник
Послеоперационная грыжа на животе, а точнее, в брюшной стенке, относится к разновидности травматических воздействий. Она проявляется в области послеоперационного рубца, располагается под кожей. По отношению ко всем вариантам грыж этот вид составляет 6–8%.
Согласно статистике осложнений в послеоперационном периоде, на грыжи приходится до 5% от всех манипуляций со вскрытием брюшной полости, а при анализе течения нагноившихся ран показатель увеличивается до 10%. Меры по предупреждению зависят не только от вида хирургического вмешательства, умения врача, но и от поведения пациента, выполнения рекомендаций в период реабилитации.
Операции на животе проводятся по разному поводу. Каждая патология требует предварительного изучения и выбора оптимальной тактики. Чтобы хирург смог полностью выделить нужный орган, провести осмотр, остановить кровотечение, необходимо решить вопрос о доступе или конкретном месте разреза поверхностных тканей и кожи.
Для этого существуют типовые способы, разработанные практикой многих поколений врачей. Послеоперационные грыжи чаще образуются в анатомических зонах, где обеспечивается наиболее удобный доступ к органам брюшной полости. По локализации можно догадаться, какую операцию и разрез использовали хирурги.
- белой линии живота — проводилась верхняя или нижняя срединная лапаротомия (рассечение брюшины по центральной линии), вероятно, по поводу заболеваний желудка, кишечника;
- в подвздошной области справа — после операции аппендэктомии, на слепой кишке;
- пупочной области — может осложниться выздоровление от хирургических вмешательств на кишечнике;
- правого подреберья — нежелательный исход удаления камня и желчного пузыря, резекции печени;
- подреберья слева — спленэктомия (удаление селезенки);
- поясничной области сбоку — последствие операций на почках, доступа к мочеточникам;
- области над лобком — в случаях урологических заболеваний, хирургических вмешательств на внутренних половых органах у женщин.
Соответственно классификация послеоперационных грыж предусматривает следующие варианты: срединные (верхние и нижние), боковые (право- и левосторонние, верхние, нижние). В зависимости от величины послеоперационного дефекта:
- малые — не нарушают форму живота;
- средние — занимают небольшой участок в области брюшины;
- обширные — сопоставимы с дефектом большой зоны брюшной стенки;
- гигантские — резко деформируют живот, расположены в двух и более зонах брюшины.
Послеоперационные грыжи различаются по характеру — на вправимые и невправимые, по внутреннему строению — на однокамерные и многокамерные. С учетом эффективности лечения — хирурги выделяют рецидивирующие грыжи, включая многократно рецидивирующие. Принципы классификации важны для выбора способа устранения негативных последствий.
Причины послеоперационных грыж чаще всего связаны с невозможностью провести полную подготовку больного за неимением времени в случаях необходимости экстренного вмешательства. Ведь любая плановая операция требует предоперационной терапии, очищения кишечника, снятия интоксикации.
Отсутствие своевременных мер способствует осложнениям в послеоперационном периоде, связанным со вздутием кишечника, замедлением перистальтики, нарушением выделения кала (запорами), рвотой, повышением внутрибрюшного давления, застойными изменениями в легких с воспалением, кашлем. Все это в значительной степени ухудшает условия образования плотного послеоперационного рубца.
Не исключается ошибочный выбор метода доступа без учета анатомических и физиологических особенностей строения внутренних органов и брюшины. В результате нарушается кровоснабжение и иннервация в зоне оперативного вмешательства, в дальнейшем в тканях проявляются стойкие изменения, способствующие прорезыванию швов.
Значительна роль нагноительных осложнений. Этот тип относят к раннему проявлению. Воспаление и гной скапливаются в области раны, под апоневрозом мышц. Застойные пневмонии и бронхит, возникшие после операции, вызывают кашель, резкие толчки и колебания внутрибрюшного давления, что предрасполагает к возникновению грыжевых ворот.
К дефектам операционной техники относятся некачественный шовный материал, слишком сильное стяжение тканей, неустраненное кровотечение и скопление крови в гематомы с последующим быстрым нагноением, длительная тампонада и дренирование в зоне операции.
Из причин, зависящих от выполнения пациентом в послеоперационном периоде рекомендаций врача, наибольшее значение имеют: досрочное повышение физической нагрузки, нарушение диеты, пренебрежение ношением бандажа.
Грыжи чаще возникают у пациентов с ожирением, системными болезнями соединительной ткани, сахарным диабетом, при которых существенно нарушается формирование полноценного рубца. Для женщин имеет значение срок наступления беременности после операции. Ослабление организма, авитаминоз, давление увеличенной матки на брюшную стенку создают условия для грыжеобразования.
Хотя теоретически осложниться послеоперационной грыжей может любое хирургическое вмешательство на брюшной полости, чаще всего патология наблюдается после оперативного лечения:
- прободной язвы желудка;
- воспаления червеобразного отростка;
- калькулезного холецистита;
- кишечной непроходимости;
- у женщин удаления кислы яичника, матки;
- перитонита;
- последствий проникающих ранений в брюшную полость.
Основным признаком грыжи является обнаружение выпячивания в зоне послеоперационного рубца и вокруг него. На начальной стадии послеоперационные «шишки» пациенты вправляют в положении лежа самостоятельно, они не очень мешают и не имеют симптоматики. Боли и рост опухолевидного образования возникают при натуживании, резких движениях, подъеме тяжелых предметов.
В горизонтальном положении выпячивание уменьшается. Ухудшение состояния связано с переходом болевых ощущений в постоянные, иногда носящие характер приступа, схваток. Одновременно пациенты жалуются:
- на длительные запоры;
- постоянное вздутие живота;
- отрыжку;
- поташнивание;
- затрудненное выделение мочи (в случае надлобковых грыж);
- раздражение или воспаление кожи на животе в зоне грыжевого выпячивания.
Состояние пациента зависит от величины грыжи, спаечного процесса в брюшной полости, внутри грыжевого мешка. Иногда даже при больших грыжах пациенты не имеют жалоб.
Во время осмотра пациента в положении стоя и лежа хирург видит выпячивание в зоне и вокруг него. Чтобы выяснить величину и форму, пациента, находящегося в лежачем на спине положении, просят поднять голову. Это движение вызовет напряжение в мышцах живота и «выдавит» наружу грыжевой мешок с содержимым.
Одновременно проявляются все расхождения в зоне прямых мышц, возможные начинающиеся выпячивания, не связанные с основным. Пациенту обязательно назначаются методы исследования, позволяющие уточнить связь с внутренними органами.
Рентгенологическим путем выявляют состояние функционирования желудочно-кишечного тракта, имеющийся спаечный процесс, вхождение в грыжевую полость органов брюшной полости. УЗИ позволяет рассмотреть не только брюшные органы, но и полость грыжевого мешка, определить форму, истинные размеры грыжи, изменения в мышечных структурах, влияние спаек.
В комплекс обследования входит контрастное рентгенологическое исследование прохождения бариевой взвеси по желудку и кишечнику, изучение степени вмешательства желудка. Производятся снимки (рентгенограммы) и герниография (рентгеновский снимок содержимого грыжевого мешка).
Отсутствие лечебных мер при послеоперационных грыжах усугубляет состояние пациента. Со временем могут появиться:
- копростаз (застой кала и образование камней в кишечнике) с механической непроходимостью;
- ущемление;
- перфорация;
- частичная или полная спаечная кишечная непроходимость.
источник
Если у больного возникло острое критическое состояние, связанное с перфорацией язвы желудка, то необходимо экстренное лечение, так как перитонит в этом случае стремительно прогрессирует. Симптомами прободения при этом являются:
- появление резкой боли, быстро распространяющейся по всему животу;
- мышечное напряжение стенок брюшины;
- явления, предшествующие обмороку (головокружение, звон в ушах, слабость);
- озноб;
- подташнивание;
- сухость во рту.
Терапевтическая помощь в фазе обострения язвенной болезни желудка определяется исходя из состояния пациента, его возраста, характера клинических симптомов. Однако в основе лечения неосложненных форм практически всегда лежит прием бактерицидных средств, например, Амоксициллина, Метранидазола, Кларитромицина. За счет этих препаратов и некоторых других, также относящихся к группе антибиотиков, становится возможным вылечить патологию слизистой желудка, поскольку они устраняют главную причину – патогенный микроорганизм Хеликобактер пилори.
Помимо лекарств антибактериального действия в терапии остро протекающей язвы могут использоваться:
1. средства, нормализующие уровень кислотности пищеварительного сока (Омепразол, Ранитидин);
2. препараты, обладающие гастропротекторным (защитным) свойством (Де-нол и прочие висмутосодержащие медикаменты);
3. блокаторы дофаминовых центральных рецепторов (Примперан, Реглан, Церукал);
4. лекарства с психотропным эффектом, если больной страдает раздражительностью, бессонницей, чувством постоянной тревоги (Тазепам, Элениум);
5. адренергические средства, оказывающие противосекреторное и подавляющее высвобождение гастрина действие (Обзидан, Индерал).
В лечении обострения язвенной болезни желудка хорошо зарекомендовали себя и определенные физиотерапевтические способы: озокеритовые и парафиновые аппликации, магнито- и гидротерапия, сеансы модулированных синусоидальных токов.
Проведение всех мероприятий в сочетании с диетой в 80-90% случаев позволяет добиться стойкой ремиссии патологии. Однако консервативное лечение не всегда помогает, и тогда пациенту показано хирургическое вмешательство различными от обстоятельств способами (методом селективной проксимальной ваготомии, резекции, эндоскопии).
Показания к операции на желудке:
- перфорация изъязвления;
- язва, осложненная кровотечением профузного характера (кровотечением, приводящим к гиповолемии);
- пилоростеноз;
- пенетрация дефекта.
Применять народные способы, чтобы вылечить язву, специалисты не рекомендуют по причине риска усугубления ситуации. Особенно запрещено такое лечение при осложненных острых формах. Но с целью профилактики обострения использовать некоторые нетрадиционные рецепты врачи допускают, к примеру, средство:
1. из березовых листьев (1 чайная ложка измельченных свежих листков данного дерева заливается стаканом кипятка, настаивается 1-2 часа);
2. из мать-и-мачехи (настой готовится аналогично предыдущему методу с одной разницей, что могут применяться не только листья растения, но и сами цветки); к тому же этот народный рецепт помогает пролечить как желудок, так и бронхи;
3. из лекарственного алтея (1 большая ложка размолотого его корневища заливается 250 мл. кипятка, в течение 30 секунд все томится на медленном огне, а затем настаивается около получаса).
Все перечисленные средства народной медицины нужно пить до приема пищи 3 раза в день.
Соблюдение диетического питания одинаково важно и при обострении воспалительного процесса, и в стадии его ремиссии, и в случае осложнения стенозом, кровотечением и иными угрожающими жизни факторами. Поэтому больному врач назначает персональную диету, основанную на:
- щажении гастродуоденальной слизистой с устранением всех химических, термических и механических раздражителей;
- дробном питании (пациенту рекомендуется кушать и пить малыми порциями, но каждые 3-4 часа);
- коррекции жиров в сторону увеличения;
- повышении квоты белка;
- понижении доли углеводов в ежедневном рационе.
Диета при лечении язвы желудка должна соблюдаться как минимум 6-9 месяцев. Когда болезнь отступит, перейдя в фазу ремиссии, а пища желудку не будет доставлять дискомфорта, постепенно можно возвращаться к привычному виду блюд (не протертым и не сильно разваренным), но от грубых и вредных промышленных продуктов все же придется отказаться совсем.
Кроме диеты не последнюю роль в профилактике и лечении острой язвы играет исключение алкоголя и энергетических напитков по причине вызывания ими кровотечения и разрастания эрозийных воспалений.
Сумасшедший ритм жизни жителей мегаполисов негативно сказывается на состоянии здоровья. Причина тому не только экологический фактор и стрессовые состояния, но и элементарные правила, касающиеся здорового питания. Нарушение режима, предпочтение быстрой еды (фастфуда) приводят к появлению атрофического гастрита. Его коварство состоит в том, что на раннем этапе симптомы болезни отсутствуют, а диагноз больному ставится уже при серьезных нарушениях работы желудочно-кишечного тракта.
Атрофический гастрит желудка относят к хроническим заболеваниям ЖКТ. В ходе переваривания пищи слизистая оболочка регулярно подвергается воздействию кислоты и различных ферментов. При нормальном функционировании органа клетки слизистой постоянно обновляются, а воздействие агрессивных веществ существенного влияния не оказывает.
Но как только ЖКТ начинает работать с нарушениями, тут же проявляются различные патологии. Атрофический гастрит проявляется комплексом воспалительных процессов, которые постепенно приводят к разрушению стенок желудка. Также атрофии подвергаются секреторные железы, необходимые для выработки составляющих желудочного сока. Истончение слизистого слоя приводит к сильному травмированию стенок желудка, уменьшению количества соляной кислоты и пепсиногена, добавляя деструктивному процессу болевые симптомы.
В большей мере от этого заболевания страдают люди, возраст которых перешагнул за 40. И, как не прискорбно, но именно этот факт указывает на халатное отношение к собственному здоровью в молодости.
При назначении терапии больному проводится диагностика состояния слизистого слоя желудка.
Для атрофического гастрита характерны следующие изменения стенок желудка:
- Субатрофическая форма. Подобные изменения присущи для начальной стадии заболевания.
- Очаговая форма. На стенках желудка появляются небольшие атрофированные участки, уже затрагивающие секреторные железы.
- Атрофическая форма антрального отдела. Дальнейшее прогрессирование заболевания с постепенным включением в патологический процесс антрального отдела желудка.
- Мультифакторная форма. Деструктивному процессу подвержены все отделы органа. Некоторые специалисты подобное состояние характеризуют как раковое.
Также атрофический гастрит гастроэнтерологами классифицируется в зависимости от выраженности симптомов:
- умеренный;
- выраженный;
- гиперпластический;
- с проявлением кист и жировой дегенерации.
При атрофическом гастрите, сопровождающегося повышенной кислотностью, стенки желудка всегда находятся в воспаленном состоянии. Но его отличительной особенностью от вида с пониженной кислотностью является быстрое формирование язв на слизистой поверхности и дальнейший переход этого состояние в полноценную язву.
Симптомы патологии с повышенной кислотностью проявляются в следующей форме:
- жжение в эпигастральной зоне;
- частые голодные, ночные боли;
- отрыжка с кислым привкусом;
- чувство тошноты натощак;
- нарушение аппетита;
- вздутие живота.
Симптомы не носят ярко выраженного характера и могут проявиться только в случае провоцирующих факторов:
- избыточное количество принятой пищи;
- длительные перерывы между приемами пищи;
- нарушения в диете;
- злоупотребление вредными привычками.
При таком атрофическом гастрите лечение препаратами направлено на подавление выработки соляной кислоты и дальнейшей регуляции секреторной функции.
Повышенная секреторная функция предусматривает прием следующих препаратов:
- Антациды – нейтрализуют кислоту в желудке. (фосфалюгель, алмагель, гевискон и пр.);
- Анальгетики – купируются болевые симптомы (но-шпа, гастроцепин или Алмагель-А);
- Гастропротекторы для восстановления слизистой поверхности (Солкосерил);
- Прокинетики – для улучшения моторики желудка (Цизаприд, Церукал)
- Противовоспалительные средства – путем обволакивания стенок желудка снимают воспаление (Алмагель, Маалокс).
Для гастрита с повышенной секреторной функцией очень важно выбирать продукты не вызывающие усиления выработки кислоты. Крайне важно отказаться от употребления алкоголя, кофе, крепкого зеленого или черного чая. Также диета не должна содержать виноград, сливы, соки из цитрусовых, газированные напитки — они способствуют усилению выделения желудочного сока.
Исключить из рациона продукты, травмирующие слизистой слой. Диета не должна содержать кислые консервированные продукты, острые и пряные соусы, копчености, соленые, жареные блюда. В минимальном количестве разрешаются простые углеводы.
Рекомендуется, чтобы диета содержала молочные продукты, блюда были в отварном виде или приготовленными на пару.
Атрофический гастрит с низкой секреторной функцией очень долгое время может себя никак не проявлять. Несмотря на то, что симптомы заболевания отсутствуют, процесс пищеварения проходит с нарушениями. Желудочный сок и ферменты вырабатываются в малом количестве, пища обрабатывается не в полной мере. Плохо расщепленная пищевая масса продвигается дальше по кишечнику, не поставляя организму требуемых питательных веществ. Помимо нарушения пищеварения при заболевании масса больного увеличивается или сильно снижается.
- После принятия грубой или жирной пищи у больного появляется чувство вздутия, тяжести в желудке.
- Тупая боль, как правило, не носит острого характера.
- Отрыжка воздухом, имеющий тухлый привкус.
- Металлический привкус, сухость в ротовой полости.
- Небольшое уменьшение либо увеличение массы тела (возникает как следствие нарушения всасывания питательных веществ).
- Непереносимость молока и продуктов из него.
- Чередование поносов и запоров.
Также симптомы этого типа гастрита могут проявляться слабостью, бледностью кожных покровов, появлением мушек перед глазами и снижением работоспособности. Подобные признаки могут указывать на развитие анемии. Гиповитаминозное состояние имеет такие симптомы, как повышенную ломкость, сухость волос и ногтей.
Для гастрита с низкой кислотностью предусматривается прием практически тех же препаратов, что и с повышенной. Исключением являются только антацидные средства. Кроме того, для усиления секреции желудка больному назначаются биологические заменители желудочной кислоты: Абомин или Пепидол. Улучшить расщепление пищевой массы помогают Мезим либо Панкрумен. Предотвратить гиповитаминоз и анемию помогают поливитаминные комплексы.
Питание при атрофическом гастрите считается важным пунктом в лечении больного. Диета должна включать продукты, стимулирующие выработку желудочной кислоты: мясо и рыба (только нежирные сорта), кофе и кислые соки. Из рациона больного исключаются продукты, вызывающие брожение: свежая сдоба, молочные изделия, виноград и сок из него.
Независимо от типа заболевания блюда не должны употребляться слишком холодными либо горячими. Также питание должно быть дробным и иметь небольшие порции.
Вот, что рассказывает об этой болезни Елена Малышева:
Лечение атрофического гастрита, имеющего различные типы секреции, может быть разным. Поэтому не стоит заниматься самолечением и при первых признаках нарушения работы желудка за помощью обратиться к врачу. Будьте здоровы!
Демпинг-синдром является патологическим состоянием, характеризующимся чрезмерно быстрым прохождением пищевых масс из полости желудка в тонкий кишечник. Данный синдром причисляют к основным осложнениям хирургического вмешательства на желудке. Установлено, что в большинстве случаев он возникает после резекции (частичного удаления определенной части органа) или же после гастрэктомии желудка (полного его удаления).
По статистике, демпинг-синдром развивается у около 30% больных, перенесших операцию на желудке, при этом отмечается, что после резекции желудка он возникает значительно реже, нежели после гастрэктомии желудка.
Обычно демпинг-синдром проявляется появлением приступов ярко выраженной физической слабости во время или после употребления пищи. Как правило, после возникновения общей слабости постепенно начинают проявляться и другие, более специфические симптомы демпинг-синдрома, а именно:
- ощущение переполненности желудка;
- сильное жжение и болезненность в эпигастральной области;
- усиленное потоотделение и тремор конечностей;
- резкое ослабление зрительной функции;
- шум в ушах;
- тахикардия и повышение артериального давления;
- сильная головная боль;
- тошнота, метеоризм, диарея;
- сонливость, головокружение, обморок.
Все вышеперечисленные симптомы рассматриваемого синдрома могут проявляться в каждом конкретном случае с различной интенсивностью. Замечено, что степень их выраженности напрямую зависит от того, насколько давно осуществлялось хирургическое вмешательство (чем меньше времени прошло после проведения резекции желудка, тем интенсивнее проявляются все основные симптомы данного синдрома).
Специалисты медицины отмечают, что после перенесенной резекции желудка наиболее часто демпинг-синдром проявляется в результате неправильного питания больного, а именно вследствие употребления молочной и углеводной пищи.
Демпинг-синдром классифицируют по двум признакам: по времени его возникновения и по степени тяжести развития.
По времени возникновения данный синдром подразделяется на:
- ранний (обычно возникает стремительно, спустя 10–15 минут после принятия пищи);
- поздний (проявляется спустя несколько часов после приема еды).
По степени тяжести специалисты медицины выделяют три основных стадии развития демпинг-синдрома:
- 1 стадия — легкая степень (характерные приступы синдрома возникают не чаще двух раз в месяц вследствие нарушения диетического питания, зачастую сопровождаются диареей, могут длиться в течение получаса);
- 2 стадия — средняя степень (частота приступов возрастает до 3–4 раз в неделю, могут продолжаться на протяжении 1–2 часов и сопровождаться повышением артериального давления, появлением тахикардии, поноса, анемии);
- 3 стадия — тяжелая степень (приступы приобретают постоянный характер, могут возникать после каждого приема еды и провоцировать как кратковременную потерю сознания, так и развитие коллаптоидного состояния в сочетании с кахексией).
Демпинг-синдром, достигший в своем развитии тяжелой степени, считается самой опасной стадией, так как в большинстве случаев обуславливает не только появление достаточно выраженного дефицита общей массы тела больного, но и полную утрату его трудоспособности.
Обычно диагностика демпинг-синдрома включает:
- сбор анамнеза, при котором обязательно уточняется давность и вид ранее осуществляемой операции на желудке (проведение резекции или гастрэктомии желудка);
- анализ проявляющихся симптомов заболевания (выявляются и дифференцируются все основные клинические проявления недуга);
- проведение лабораторных анализов и инструментальных исследований (обычно назначают демпинг-пробу, анализ крови, рентгеноскопию и фиброгастроскопию).
После постановки точного диагноза специалисты медицины приступают к этапу определения наиболее подходящих методов лечения выявленного заболевания.
Лечение демпинг-синдрома может осуществляться как консервативным путем, так и с помощью хирургического вмешательства.
Консервативная терапия при данном заболевании обычно включает в себя:
- диетотерапию (пациенту назначается диета с повышенным содержанием белков и ограниченным потреблением углеводов);
- общеукрепляющую терапию (осуществляют при помощи различных витаминов, никотиновой кислоты, глюкозы с инсулином);
- заместительную терапию (назначают прием ферментов и натурального желудочного сока);
- седативную терапию (предписывается прием необходимых транквилизаторов);
- вспомогательную терапию (могут назначаться лекарства, замедляющие моторику 12-ти перстной кишки, а также анаболические средства и кортикостероиды).
Хирургическое лечение рассматриваемого синдрома заключается в проведении редуоденизации с гастроеюнодуоденопластикой. Обычно осуществляется крайне редко, в тех случаях, когда демпинг-синдром протекает в тяжелой форме (достигает третьей стадии развития) или же осуществляемая консервативная терапия не дает положительных результатов.
источник
Для более четкой картины, следует более подробно разобраться в особенностях этой патологии. При операции делается разрез в мышцах брюшной полости. По некоторым причинам, этот мускул не заживает, поэтому разрыв открывается, так как мышцы затягиваются и высвобождаются во время физической нагрузки. Вместо плоского, сильного куска мышц у человека формируются мышцы с небольшим зазором.
Через некоторое время ткани под ними «осознают», что существует путь эвакуации через мышцу, и они начинают проникать через отверстие. Послеоперационная грыжа, как правило, достаточно мала, чтобы пробивалась только брюшина или подкладка брюшной полости. В тяжелых случаях части органов могут перемещаться через отверстие в мышце, но это отмечается гораздо реже.
Сама стенка состоит из слоев мышц и тканей разного типа. В таких слоях часто образовываются ослабленные пятна, чтобы содержимое брюшной полости выпячивалось и образовывалась грыжа. Стенка брюшины состоит из группы мышц, что отражают справа и слева друг друга. К ним относятся прямые мышцы, внутренние косые мышцы, косые мышцы внешней зоны и трансверсали. Грыжи на животе – самый распространенный тип осложнений после операции. Чаще всего они образуются после удаления аппендицита или желчного пузыря.
Послеоперационные грыжи пупка вызывают ненормальное выпячивание в зоне пупка и очень распространены у людей после операций. Такие патологии происходят на внешних краях мышцы живота прямой кишки. Они возникают как осложнение абдоминальной хирургии, когда брюшные мышцы разрезаются, чтобы хирург мог войти в брюшную полость для работы. Хотя мышца обычно восстанавливается, она становится относительной областью слабости, что потенциально позволяет брюшным органам выпячиваться через разрез. Пупочные грыжи обычно безболезненны и не вызывают дискомфорта.
Врач может провести рентген или выполнить ультразвук в области живота, чтобы убедиться, что нет осложнений. Он может назначить анализы крови, искать инфекции, особенно если кишечник заблокирован. Тем не менее дополнительные осложнения могут возникать, если пуповина заблокирована. Это может вызвать боль и даже разрушить ткань, что может привести к опасной инфекции. Кроме того, если возникает непроходимость кишечника, может потребоваться срочная операция.
Симптомы ущемленной пупочной патологии включают:
- Лихорадка;
- Запор;
- Сильная боль в животе;
- Чувствительность в животе;
- Рвота;
- Выпуклый или круглый живот;
- Покраснение или изменение цвета.
Многие называются их короткими, потому что они образуются на месте прошлых хирургических разрезов (например, операция по удалению желчного пузыря). Слои брюшной стенки становятся слабыми или тонкими, что позволяет содержимому брюшной полости смещаться в эти зазоры. Такие патологии могут встречаться в разных местах тела — например, бедренная вентральная грыжа возникает в бедре.
Для полного диагноза врач спросит пациента о симптомах и проведет физический осмотр. Ему может потребоваться провести разные тесты. Данные тесты могут включать:
- Абдоминальное ультразвуковое исследование;
- Абдоминальная КТ;
- Абдоминальная МРТ.
Наиболее распространенным симптомом послеоперационного недуга является выпуклость или глыба в пораженной зоне. В случаях паховой вентральной грыжи, можно заметить «комки» по обе стороны лобковой области, где встречаются пах и бедра.
Выпячивание, как правило, считается единственной симптоматикой пупочной грыжи. Иная распространенная симптоматика включает:
Болевые ощущения или дискомфорт в пораженной зоне (обычно в нижней зоне живота), в особенности при наклонах, кашле либо подъеме;
- Слабость, ощущение давление тяжести в желудке;
- Жжение или болевой синдром в зоне выпячивания;
В некоторых случаях нет никаких симптомов. Человек может не подозревать, что у него есть данная патология, если она не проявляется во время обычного физического обследования.
Нужна терапия или нет — будет зависеть от размеров образования и выраженности симптоматики. Хирург может лишь держать под контролем болезнь и проверять, есть ли осложнения. Совсем необязательно удалять патологию. Избежать удаления помогут другие методы, которые описаны ниже.
Диеты часто может лечить симптоматику грыж отдела пищеводной зоны отверстия диафрагмы. При таких диетах стоит избегать больших или тяжелых блюд, не занимать горизонтальное положение или нагибаться после приема пищи, а также держать свой вес тела в здоровом диапазоне.
Если эти изменения в диете не устраняют ощущение дискомфорта, может понадобиться коррекция грыжи. Можно также избавиться от многих симптомов, избегая продуктов, вызывающих кислотный рефлюкс или изжогу. К таким продуктам относятся различные пряности и томаты.
Специальная фиксирующая одежда, корсеты могут удерживать грыжи на месте. Они оказывают давление на кожные покровы и брюшную стенку. Данные подходы временные и потенциально способны привести к повреждению кожных покровов и инфекции по причине трения и потрескивания. Их часто используют пациенты старшего возраста или пациенты с ослабленным здоровьем, у которых имеется повышенный риск хирургического вмешательства удаления патологии.
Запущенные грыжи способны привести к следующим осложнениям:
- Давление на грыжевое содержимое может нарушить кровоснабжение участка органа или ткани, что приводит к ишемии, гибели клеток и даже гангрене. Ущемленная грыжа угрожает жизни и требует немедленной операции;
- Когда часть кишечника, содержимое кишечника больше не может проходить через грыжу, что приводит к судорогам, отсутствию дефекации и рвоты.
Из-за риска ущемления или возникновения обструкции люди должны посетить их отделение неотложной помощи, если у них развивается один из следующих симптомов:
- Внезапная и сильная боль;
- Тошнота и рвота;
- Грыжа чувствительная или твердая и не возвращается в исходное положение.
Ущемленная грыжа или закупоренная кишка — опасные для жизни ситуации, которые требуют немедленного хирургического лечения.
Многие грыжи хорошо поддаются лечению даже без хирургического вмешательства. Но многие из них также могут повторяться в 10% случаев. Прогноз для пациентов, которые проходят восстановительный период при ущемленном кишечнике, зависит от степени хирургического вмешательства, количества поврежденного кишечника и состояния здоровья, а также физического состояния до операции.
В то время как врожденные грыжи не могут быть предотвращены, риск развития грыжи, которая происходит после операции, можно свести к минимуму. Цель состоит в том, чтобы избежать увеличения давления в брюшной полости, которое могло бы подчеркнуть слабые места в брюшной стенке.
Поддерживать здоровый вес. Избегать быстрой потери веса. Быстрые программы потери веса могут не учитывать нехватку белка и витаминов, которые необходимы для мышечной силы, вызывая слабость в мышцах живота.
- Есть здоровую пищу и регулярно выполнять упражнения, чтобы свести к минимуму риск запоров. Избегать запоров и напряженности во время дефекации и мочеиспускания. Напряжение вызывает повышенное давление внутри живота.
- Использовать надлежащие методы подъема, особенно при попытке поднять тяжелые предметы. Это важно помнить на работе, дома и при занятиях спортом.
- Бросить курить, чтобы уменьшить периодический кашель.
источник
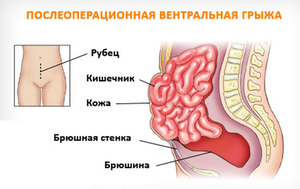
Послеоперационная грыжа характеризуется выходом внутренних органов (кишечника, большого сальника) через дефекты в области хирургического рубца за пределы брюшной стенки. Послеоперационная грыжа определяется в виде опухолевидного выпячивания в зоне послеоперационного рубца, сопровождается болью в животе, при ущемлении — тошнотой, рвотой, отсутствием стула и отхождения газов. Диагностика послеоперационной грыжи включает осмотр хирурга, выполнение рентгенографии желудка, ЭГДС, герниографии, УЗИ брюшной полости и грыжевого выпячивания, КТ органов брюшной полости. Выявление послеоперационной грыжи требует проведения герниопластики с использованием местных тканей или синтетических протезов.
Послеоперационные грыжи (рубцовые грыжи, грыжи рубца, вентральные грыжи) развиваются в ранние или отдаленные сроки после операций. Частота образования послеоперационных грыж после вмешательств на брюшной полости в оперативной гастроэнтерологии составляет 6-10%. Среди других грыж брюшной полости на долю послеоперационных дефектов приходится до 20–22%.
Послеоперационные грыжи появляются в тех анатомических областях, где проводились типовые операционные разрезы, обеспечивающие доступ к органам брюшной полости: в области белой линии живота (после верхней или нижней срединной лапаротомии), правой подвздошной области (после операций на слепой кишке, аппендэктомии), области пупка, правом подреберье (после холецистэктомии, резекции печени), левом подреберье (после операций на селезенке), боковой поясничной области (после операций на почках и мочеточниках), надлобковой области (после гинекологических и урологических операций).
В большинстве случаев послеоперационной грыжей осложняются хирургические вмешательства, проводимые в экстренном порядке. Такие ситуации исключают возможность проведения адекватной предоперационной подготовки органов ЖКТ, что после операции приводит к нарушению моторики кишечника (метеоризму, замедлению пассажа кишечных масс), повышению внутрибрюшного давления, ухудшению дыхательной функции, кашлю и в итоге – к ухудшению условий для формирования послеоперационного рубца.
Определенную роль в образовании послеоперационной грыжи играют дефекты операционной техники и послеоперационные осложнения – использование некачественного шовного материала, чрезмерное натяжение местных тканей, воспаление, гематомы, нагноение, расхождение швов. Часто послеоперационные грыжи формируются после длительной тампонады или дренирования брюшной полости.
Послеоперационные грыжи нередко образуются при нарушениях режима самим пациентом: повышенной физической нагрузке после операции, несоблюдении рекомендуемой диеты, отказе от ношения бандажа и др. Появление послеоперационных грыж нередко связано с общей ослабленностью, рвотой, развитием пневмонии или бронхита в послеоперационном периоде, запорами, беременностью и родами, ожирением, сахарным диабетом, системными заболеваниями, сопровождающимися изменением структуры соединительной ткани.
Послеоперационными грыжами могут осложняться практически любые операции на брюшной полости. Наиболее часто послеоперационные грыжи образуются после операций по поводу прободной язвы желудка, калькулезного холецистита, аппендицита, кишечной непроходимости, перитонита, пупочной грыжи или грыжи белой линии живота, кисты яичника, миомы матки, проникающих ранений брюшной полости и др.
По анатомотопографическому делению в хирургии различают медиальные послеоперационные грыжи (срединные, верхние срединные и нижние срединные) и латеральные (верхние боковые, нижние боковые – лево- и правосторонние). По величине послеоперационного дефекта грыжи могут быть малыми (не изменяющими конфигурацию живота), средними (занимающими часть отдельной области брюшной стенки), обширными (занимающими отдельную область брюшной стенки), гигантскими (занимающими 2-3 и более областей).
Также послеоперационные грыжи делятся на вправимые и невправимые, одно- и многокамерные. Отдельно рассматриваются рецидивные послеоперационные грыжи, в т. ч. и многократно рецидивирующие. Все обозначенные критерии учитываются при выборе способов устранения послеоперационных грыж.
Основным проявлением грыжи служит появление выпячивания по линии послеоперационного рубца и по его сторонам. На ранних стадиях послеоперационные грыжи являются вправимыми и не доставляют болевых ощущений. Болезненность и увеличение опухолевидного выпячивания появляется при резких движениях, натуживании, подъеме тяжестей. При этом в горизонтальном положении грыжа уменьшается или легко вправляется.
В дальнейшем боль в животе становится постоянной, иногда приобретает схваткообразный характер. Среди других симптомов послеоперационной грыжи отмечаются вздутие кишечника, запоры, отрыжка, тошнота, снижение активности. При грыжах, расположенных над лобком, могут отмечаться дизурические расстройства. В области грыжевого выпячивания на передней брюшной стенке развивается раздражение и воспалительные изменения кожи.
Послеоперационные грыжи могут осложняться копростазом, ущемлением, перфорацией, частичной или полной спаечной кишечной непроходимостью. При осложненном развитии послеоперационной грыжи отмечается быстрое нарастание боли в животе; появляются тошнота и рвота, кровь в испражнениях или задержка стула и газов. Грыжевое выпячивание становится невправимым в положении лежа на спине.
При осмотре грыжа определяется как несимметричное выбухание в области послеоперационного рубца. В вертикальном положении, при натуживании пациента или покашливании размеры опухолевидного выпячивания увеличиваются. Иногда через растянутый и истонченный рубец определяется перистальтика кишечных петель, шум плеска и урчание.
С помощью УЗИ брюшной полости и грыжевого выпячивания удается получить данные о форме и размерах грыжи, наличии или отсутствии спаечных процессов в брюшной полости, изменений в мышечно-апоневротических структурах брюшной стенки и др.
В процессе комплексного рентгенологического обследования (обзорная рентгенография брюшной полости, рентгенография желудка, рентгенография пассажа бария по кишечнику, ирригоскопия, герниография) уточняется функциональное состояние ЖКТ, отношение внутренних органов к послеоперационной грыже, наличие спаек. Для уточнения необходимых параметров послеоперационной грыжи и определения методов ее устранения может потребоваться проведение МСКТ или МРТ органов брюшной полости, эзофагогастродуоденоскопии, колоноскопии.
Консервативная тактика при послеоперационных грыжах допустима только в случае наличия весомых противопоказаний к хирургическому вмешательству. В этих ситуациях рекомендуется соблюдение диеты, исключение физических нагрузок, борьба с запорами, ношение поддерживающего бандажа.
Радикальное избавление от послеоперационной грыжи может быть произведено только хирургическим способом – с помощью герниопластики. Метод герниопластики послеоперационной грыжи избирается, исходя из локализации и величины выпячивания, наличия спаечных процессов между органами брюшной полости и грыжевым мешком.
При небольших и неосложненных послеоперационных дефектах (менее 5 см) может быть выполнено простое ушивание апоневроза, т. е. пластика передней брюшной стенки местными тканями. Средние, обширные, гигантские, длительно существующие и осложненные послеоперационные грыжи требуют укрытия дефекта апоневроза с помощью синтетического протеза (герниопластика с установкой сетчатого протеза). При этом используются различные способы установки сетчатой системы по отношению к анатомическим структурам брюшной полости. В этих случаях нередко требуется разделение спаек, рассечение рубцов; при ущемлении послеоперационной грыжи — резекция кишки и сальника.
Послеоперационные грыжи, даже при отсутствии осложнений, приводят к снижению физической и трудовой активности, косметическому дефекту, ухудшению качества жизни. Ущемление послеоперационной грыжи довольно часто (в 8,8% случаев) приводит к летальному исходу. После хирургического устранения послеоперационной грыжи (за исключением случаев многократного рецидивирования) прогноз удовлетворительный.
Профилактика послеоперационных грыж требует от хирурга выбора правильного физиологичного оперативного доступа при различных видах вмешательств, соблюдения тщательной асептики на всех этапах операции, использования качественного шовного материала, адекватной предоперационной подготовки и ведения больного после операции.
В постоперационном периоде от пациента требуется неукоснительное выполнение рекомендаций по питанию, ношению бандажа, физической активности, нормализации веса, ограничению физических нагрузок, регулярному опорожнению кишечника.
источник
Иногда бывшие пациенты хирургических стационаров, спустя некоторое время после операции, могут заметить у себя болезненные изменения в области послеоперационного рубца. Это может быть выпячивание округлой формы, размерами от нескольких сантиметров в диаметре до довольно больших образований (в десятки сантиметров).
Послеоперационная грыжа брюшной полости фото:
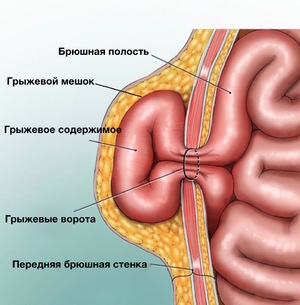
Причиной может быть послеоперационная грыжа на животе. Она появляется вследствие диастаза (расхождения) мышц брюшного пресса, возникших при чрезмерном натяжении тканей после ушивания раны или ряда других причин. В образовавшиеся отверстие могут попадать:
- Петли и стенки кишечника;
- Участки сальника различного размера.
Сроки образования послеоперационной грыжи могут быть различными: от раннего периода после хирургического вмешательства, до нескольких месяцев и даже лет. Операции, после которых может возникнуть вентральная грыжа – это резекции, ушивание язв желудка, вмешательства на двенадцатиперстной кишке, желчном пузыре и желчных протоках, резекции кишечника или гинекологические операции (через разрез в передней брюшной стенке). Такое осложнение требует обязательной консультации хирурга и, при своевременном лечении, обычно корректируется достаточно быстро, без тяжелых последствий для пациента. Что такое послеоперационная грыжа и как от нее избавиться – об этом пойдет речь в нашей статье.
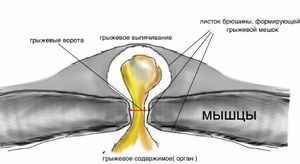
Почему же в ряде случаев после операции полного выздоровления не наступает, а появляется вентральная грыжа? Есть ряд причин, когда формируется неполноценный (несостоятельный) рубец или ткани вокруг послеоперационной раны не могут полноценно выполнять барьерную функцию:
- Воспаление, нагноение операционной раны;
- Замедление процессов регенерации (заживления) – часто бывает у больных сахарным диабетом, пациентов с тяжелыми хроническими заболеваниями печени, почек и др.;
- Повышение внутрибрюшного давления (при ожирении, при дефиците тканей в области послеоперационной раны);
- Нарушение иннервации мышц передней брюшной стенки при случайном интраоперационном повреждении нервных стволов. Что приводит к парезам и параличам участков мышц, они не могут полноценно выполнять свои функции;
- Ошибки хирургов (неадекватный выбор шовного материала, нарушение техники ушивания раны, неправильный доступ к оперируемому органу);
- Нарушение больными предписанного режима (слишком раннее начало физических нагрузок, несоблюдение диеты, игнорирование требований к использованию бандажа).
Симптомы недуга зависят от степени вправимости грыжевого содержимого и наличия ущемления в области грыжевых ворот. В начальных, неосложненных, стадиях это могут быть:
- Периодическое появление выпячивания (подкожного округлого образования) вблизи послеоперационного рубца;
- Болезненность появившегося образования при ощупывании и при покашливании, натуживании;
При отсутствии осложнений грыжа в горизонтальном положении может вправляться самостоятельно. В дальнейшем, при усугублении ситуации, когда в грыжевых воротах ущемляются петли кишечника, формируются хронические воспалительные изменения, могут появляться более грозные симптомы:
Не всегда появившаяся грыжа является следствием операции. Это может быть грыжа белой линии или пупочная грыжа, возникшие самопроизвольно. Отдифференцировать происхождение грыжи и выбрать правильную тактику лечения сможет хирург после осмотра и при использовании дополнительных методов диагностики. Чаще всего – это УЗИ грыжи, герниография, рентгенография ЖКТ (желудочно-кишечного тракта), гастроскопия или ЭФГДС (эзофагодуоденоскопия), КТ органов брюшной полости.
Если после врачебного обследования диагностирована грыжа послеоперационная брюшной полости что делать? Алгоритм действий зависит от многих факторов – размеров грыжи, наличия ущемления и состояния близлежащих тканей, общего состояния здоровья пациента.
Самым радикальным и эффективным способом чем лечить послеоперационную грыжу является проведение повторной операции (герниопластики), направленной на укрепление брюшной стенки в области рубца. Подобный способ предотвратит рецидивы и избавит от возможных осложнений в будущем.
ВИДЫ ОПЕРАЦИИ ГЕРНИОПЛАСТИКИ
Ушивание грыжевого отверстия. Самая простая и быстрая операция для устранения вентральной грыжи – это ушивание дефекта путем наложения внахлест мышц, расположенных по краям отверстия. Перед ушиванием проводят обязательное вправление грыжевого содержимого в брюшную полость. Операция проводится только если размер грыжевых ворот не превышает 5 см, в области раны нет воспалительных и иных патологических изменений. Метод имеет недостаток – возможность повторного возникновения грыжи в том же месте (появление рецидива).
Послеоперационная грыжа брюшной полости операция герниопластики без натяжения.
Метод используется в большинстве случаев вентральных грыж. Ткани в области грыжевого отверстия дублируют сетчатым имплантом. Материал не вызывает аллергических реакций. Лоскут импланта необходимого размера, как заплатка, подшивается к тканям вокруг грыжи (мышцам, апоневрозу). Благодаря своей структуре, имплант крепко срастается с окружающими тканями и значительно увеличивает прочность брюшной стенки там, где ранее была грыжа. Применение сетки позволяет избежать излишнего натяжение брюшной стенки в области рубца, что способствует лучшему заживлению и позволяет избежать рецидивов в дальнейшем.
Лапароскопическая герниопластика – это операция, при которой хирурги подводят сетчатый имплант к грыжевому дефекту через 2-3 мини-разреза, длиной всего в пару сантиметров. Данная модификация герниопластики обладает всеми преимуществами лапароскопии: быстрое восстановление больного после операции, минимальные рубцы после вмешательства и малая травматичность.
Квалифицированные хирурги нашей клиники всегда правильно и адекватно подберут самые оптимальные способы лечения послеоперационной грыжи или же дадут подробные рекомендации по лечению послеоперационной грыжи без операции. Такие безоперационные способы есть в арсенале врачей и, в ряде случаев, они способны временно улучшить состояние пациента и предотвратить осложнения и прогрессирование заболевания. Но навсегда вылечиться от вентральной грыжи поможет только операция герниопластики.
Если доктор принимает решение по каким-либо причинам отложить операцию герниопластики, для предотвращения увеличения грыжи и появления осложнений пациентам рекомендуются следующие мероприятия:
- Ношение бандажа – это временная мера. Бандаж (широкая лента из эластичной ткани снимет часть нагрузки с мышц брюшного пресса) применим только в начальных стадиях развития грыж;
- Избегать физических нагрузок, так как при них увеличивается внутрибрюшное давление и происходит увеличение грыжевого дефекта и размера выпячивания;
- Следить за функциями кишечника, избегать запоров и метеоризма (вздутия кишечника), так как они тоже увеличивают давление внутри брюшной полости.
Послеоперационная грыжа: диета предусматривает ограничение по количеству одновременно принимаемой пищи (есть нужно малыми порциями, но чаще). Нельзя есть продукты, вызывающие повышенное газообразование – капусту, бобовые, жирную, пряную и острую пищу, газированные и алкогольные напитки. Также следует избегать продуктов, способствующих возникновению запоров – мучных и хлебобулочных изделий из муки высшего сорта, кондитерских изделий, насыщенных мясных бульонов, риса, крепкого чая и кофе, вяжущих фруктов и ягод
Запишитесь на бесплатную консультацию в нашу клинику через форму или по телефону
источник
Как понятно с самого названия, послеоперационный грыжеподобный недуг появляется после хирургического вмешательства в тело человека. Это может произойти на раннем или отдаленном сроке реабилитации и постановления.
Послеоперационная грыжа появляются в тех анатомических локациях, где проводились разрезы кожи во время хирургии, что создать оптимальный доступ к необходимому месту оперирования.
Фото: иссечение части грыжевого мешка
Причин может быть несколько. При благоприятном ходе операции, соблюдении всех правил и ограничений послеоперационного периода, общем нормальном состоянии пациента швы достаточно быстро заживают, созревает состоятельный и надежный рубец.
Одной из самых частых причин грыжи становится недостаточно серьезное отношение самих пациентов к возможным последствиям.
Так, если в послеоперационный период после удаления грыжи, брюшной полости или паховой, пациент не соблюдал режим, слишком рано получил физическую нагрузку, то вероятность патологического состояния рубца многократно увеличивается.
Классификация грыжевых формирований в период реабилитации может быть очень разнообразной. В том числе, недуг классифицируют по следующих признаках:
- по величине послеоперационного дефекта — могут быть малыми (не изменяет конфигурацию живота), средними (занимает часть отдельной области брюшной стенки), обширными (занимают отдельную область брюшины), гигантскими (занимают 2-3 и более областей);
- по анатомо-топографическому признаку — различают медиальные (срединные, верхние срединные и нижние срединные) и латеральные (верхние боковые, нижние боковые, лево- и правосторонние).
Отдельно выделяют вправимые и невправимые, одно или многокамерные, а также возможность рецидива.
В
зависимости от локализации удаляемой
части органа:
проксимальные
резекции (удаляется
кардиальный от- дел и часть тела
желудка);
дистальные
резекции
(удаляется
антральный
отдел
и часть тела
желудка).
В
зависимости от объема
удаляемой
части желудка:
экономные
– резекция 1/3-1/2
желудка;
обширные
– резекция 2/3
желудка;
субтотальные
– резекция 4/5
желудка.
В
зависимости от формы удаляемой части
желудка:
Правосторонняя
гемиколэктомия
–
удаление всей правой
половины
толстой кишки, захватывая 10-15
см
конечного отрезка подвздошной кишки,
слепую,
восходящую обо-
дочную, правый изгиб и правую треть
поперечной ободоч- ной кишки, с
последующим наложением
илеотрансверзоа-
настомоза конец в бок или бок в
бок.
Показания:
локализация злокачественной опухоли
в правой половине толстой кишки(в
слепой, восходящей
ободочной кишке или в правомизгибе
ободочной кишки),
при сквозных ранениях восходящей
ободочной кишки.
Резекция
поперечной ободочной
кишки
– удаление
участка поперечной ободочной кишки с
последующим наложением
трансверзотрансверзоанастомоза
конец в
конец.
Показания:
локализация опухоли либо ранений
на подвижной части поперечной ободочной кишки.
Левосторонняя
гемиколэктомия
–
удаление левой трети поперечной
ободочной
кишки,
левого
изгиба,
нисходящей ободочной и сигмовидной
кишок до средней трети с по- следующим
наложением трансверзосигмоанастомоза
конец в
конец.
Показания:
локализацияопухоли
или сквозных ране-
ний в селезеночномизгибе
и нисходящей части ободочной кишки,
осложненный неспецифический язвенный колит.
Резекция
сигмовидной ободочной
кишки
– удаление
участка сигмовидной ободочной кишки
с последующим наложени-
ем
десцендоректального анастомоза конец
в
конец.
Показания:
опухоли, обширные
ранения сигмовид-
ной кишки,
мегасигма с рецедивами
заворота.
Краевая
резекция восходящей (нисходящей)
ободочной кишки с анастомозом
в
три четверти –
клиновидное ис- сечение поврежденного
участка передней стенки
толстой
кишки в пределах здоровых тканей под
углом 450
(удале-
ние¼ части)
с последующим сшиванием оставшейся¾ части
трехрядным швом.
Показания:
значительное повреждение только
пе- редней,
покрытой брюшиной стенки восходящей
или нис- ходящей
ободочной кишок.
Специалистами при диагностике послеоперационных грыж используется единая классификация грыж по следующим параметрам: по размерам, по происхождению, по наличию осложнений, по течению, по месту локализации, степени вправимости, по размеру ворот грыжи и т.д.
- гигантские (выпячиваются сразу в нескольких местах брюшной полости и сильно деформируют живот пациента);
- обширные (имеют большой размер, занимают отдельную область стенки живота и деформируют стенки брюшины);
- средние (небольшое выпячивание, занимающее часть одной из областей брюшной стенки).
- малые (практически не заметные выпячивания, не оказывающие влияние на форму живота; иногда определяемые только при пальпации или аппаратном обследовании).
Грыжа белой линии живота классифицируется следующим образом:
- надчревная (располагается над пупком);
- околопупочная (располагается в области пупочного кольца);
- подчревная (располагается под пупком).
Грыжа этого типа развивается следующим образом:
- на начальной стадии развития данного заболевания, в брюшной полости пациента появляется новообразование, которое в медицине называется липома;
- вторая стадия развития сопровождается активным ростом грыжи белой линии живота. В это время происходит образование грыжевого мешка, содержимое которого постепенно увеличивается в размерах;
- на третьей стадии развития заканчивается формирование грыжи, и может проявляться её первичная симптоматика.
В начале своего развития грыжа белой линии живота может развиваться бессимптомно. Больной часто даже не подозревает о наличие данного заболевания. В большинстве случаев пациенты обращаются в медицинские учреждения тогда, когда уже происходит выпячивание липомы.
Фото: грыжа околопупочная
Современной медициной определены основные симптомы грыжи этого типа, своевременно распознав которые больные могут на ранних стадиях развития липомы получить квалифицированную помощь:
- изжога;
- тошнота;
- рвота;
- скопление газов;
- отрыжка;
- болевые ощущения;
- проблемы с дефекацией (запоры, диарея)
Основными причинами развития грыжи белой линии живота могут стать как врождённые дефекты мышц брюшной полости, так и любое механическое воздействие на область живота. Беременные женщины часто сталкиваются с этим заболеванием. Получение травмы, поднятие тяжести, частые запоры, затяжной кашель также относятся к причинам появления липомы.
В первом случае грыжевое выпячивание расположено по средней линии живота. Оно может находиться выше, ниже и на уровне пупочного кольца. Латеральная грыжа расположена на боковой стороне брюшной стенки. Помимо этого, имеется подразделение на лево- и правосторонние выпячивания.
В медицине существует несколько классификаций послеоперационных грыж, которые разделяются в зависимости от своих масштабов и размещения.
По анатомотопографическим характеристикам:
- медиальные (бывают срединные, нижние срединные и верхние срединные);
- латеральные (нижние боковые, верхние боковые, левосторонние и правосторонние).
- малые (не меняют форму живота);
- средние (занимают некоторую часть отдельной области брюшной стенки);
- обширные (располагаются в отдельной области брюшной стенки);
- гигантские (располагаются в двух-трех областях).
Вентральные грыжи бывают разные.
(если таблица видна не полностью – листайте ее вправо)
Атрезии
–
полное
отсутствие
просвета (характеризуется сильным
расширением и истончением стенок тех
отделов кишки, которые находятся выше
атрезии).
Стенозы
–
вследствие
локализованной
гипертрофии
стен- ки, наличия в просвете кишки
клапана, мембраны, сдавле- ния кишки
эмбриональными
тяжами, кольцевидной под- желудочной
железой, верхней брыжеечной артерией,
вы- соко расположенной слепой
кишкой.
При атрезиях и стенозах тощей и подвздошной
кишок производится резекция атрезированного
или суженного отдела кишки вместе с
растянутым,
функционально непол-
ноценным участком на протяжении20-25
см.
Приналичии неустранимого
препятствия выше впаденияобщего
желч- ного
и панкреатического протоков производятналожение заднего
гастроэнтероанастомоза.
При непроходимости в дистальном
отделе кишки применяют дуоденоеюноана-
стомоз.
Неправильное положение двенадцатиперстной кишки –
Атрезии
–
могут быть одиночными или множественными,
сочетаться с различными аномалиями
развития брыжейки (дефекты брыжейки)
и сосудов, иметь различную локали-
зацию.
Стенозы
–
связаны с образованием мембран из
слизистой
оболочки,
а иногда и из других слоев
кишечной
стенки с большим или меньшим количеством
Удвоение
тонкой кишки –
в виде толстостенных кистозных
образований или удлиненных добавочных
сегментов киш- ки в форме рога
или
двустволки (располагаются на брыже-
ечном крае или боковой
стенке).
Врожденный
заворот –
обусловлен незавершенным пово-
ротом
средней
кишки.
Мегаколон
(болезнь
Гиршпрунга) –
резкое расширение всей толстой кишки
или отдельных ее участков. Мышечные
во- локна, а также слизистый слой
расширенной части кишки при этом резко
утолщены.
В
настоящее время считается, что основной
причиной мегаколон является недоразвитие
узлов
Ауэрбаховского сплетения. В результате
этого пре- обладает тонус симпатического
нервного сплетения, что
приводит
к состоянию постоянного спазма этого
участка кишки. Эти изменения наиболее
выражены в дистальном отделе сигмовидной
и прямой кишок. Расширение прокси-
мального отдела кишки является вторичным
вследствие
постоянного
преодоления сопротивления. Различают
четы- ре вида мегаколон:
гигантизм,
мегадолихоколон, механи- ческий
мегаколон, собственно болезнь Фавали-
Гиршпрунга с наличием спастической
зоны и расширением диаметра проксимального
отдела.
Операции при болезни Гиршпрунга
производят в 2-3
года брюшно-промежностным
способом. Вмешательство
включает резекцию всей аганглионарной
зоны и прилежа- щего
участка расширенной кишки на протяжении6-12
см с формированием соустья между
проксимальным отделом резецированнойкишки и конечным
отделом прямой.
Тол-
стая кишка низводится на промежностьчерез дистальный
отдел прямой или черезтоннель,
образованный в ретро-
ректальной
клетчатке.
Атрезии
толстой кишки – проявляются
в двух формах: перепончатой (имеется
различной толщины мембрана, пе-
рекрывающая весь просвет кишки) и
мешотчатой (один
из
сегментов
заканчивается слепым карманом, а
остальная часть сохраняет нормальную
форму).
Стенозы
толстой кишки – сужение
просвета кишки, в ре- зультате наличия
тонкой перепонки либо локального
утолщения
кишечной
стенки.
Удвоение
толстой кишки – кистозные,
дивертикулярные и трубчатые (тубулярные)
формы.
отсутствие
или недоразвитие отдельных
долей
печени;
смещение
печени (полное,
частичное) в грудную
полость
при дефекте развития
диафрагмы;
врожденные
кисты печени (отдельные,
множественные) с серозным или кровянистым
Особенности желчного пузыря у
новорожденных и
де-
У детей
в 6
раз чаще,
чем у
взрослых,
желчный
пузырь
ле-
жит внутрипеченочно.
До4-летнего
возраста преобладает вере-
тенообразная форма желчного пузыря,
грушевидная же встреча-
ется очень редко.
После4 лет
желчный пузырь почтивсегда
имеет грушевидную форму.
Шейка пузыря непосредственно
граничит с двенадцатиперстной кишкой,
а к его телу прилежат петли тонкихкишок и
поперечно-ободочная кишка.
Пороки развития желчного
пузыря:
добавочные
пузыри,
каждый
из которых либо самостоя- тельно
открывается в общий печеночный проток,
или по- сле предварительного слияния
своими пузырными
прото-
ками;
левостороннее
положение желчного пузыря;
Пороки развития внепеченочных желчных
протоков
облитерация
обоих печеночныхпротоков;
полная
атрезия общего желчного протока;
недоразвитие
дистального отдела общего
желчного
про- тока.
Особенности селезенки у новорожденных
и детей
У новорожденных селезенка может принимать
разнообраз-
ныеформы
(неправильная
призма, эллипсоид
и др.), иметь
дольчатое строение,
которое с возрастом постепенно
сглажива- ется.
Уровень ее расположения индивидуальноизменчив.
На- блюдается
высокоеположение
органа(верхний
полюс достигаетVIII
ребра), и
низкое(верхний
полюс находится нижеIX
ребра). Ввиду
слабого развития связочного аппарата
селезенка уново-
рожденных более подвижная.
Взаимоотношения селезенки с со-
седними органами у маленьких детей
имеют отличия:
сверху она
назначительном
протяжении отделена от диафрагмылевой долей
печени, аспереди
прикрыта дном желудка и поперечной
ободочной кишкой.
кольцевидная
форма поджелудочной
железы –
может вы- зывать различной степени
непроходимость
двенадцатипер- стной
кишки;
расщепленная
поджелудочная
железа
–
головка органа ра- зобщена с телом
и
хвостом;
Операции при врожденной атрезии
желчных ходов
Производятся в возрасте от 4
до6 недель
жизни ребенка. Ход
операции зависит от вида атрезии.
Если внепеченочные хо-
ды отсутствуют,
то применяют операцию одномоментного
соз- дания
обходныханастомозов
между внутрипеченочными желч-
ными протоками левойдоли
печени и желудком или правой до-
ли печени и двенадцатиперстной или
тощей кишками.
При
ат- резии
дистального отдела общего желчного
протока показана холецистодуоденостомия.
Лекция № 9
ТОПОГРАФИЧЕСКАЯ АНАТОМИЯ
ПОЯСНИЧНОЙ ОБЛАСТИ И ЗАБРЮШИННОГО
ПРОСТРАНСТВА.
У новорожденных желудок округлой формы,
его пилори-
ческий, кардиальный
отделы и дно выражены слабо.
Рост и формирование отделов желудка
идет неравномерно.
Пилориче- ская
часть начинает выделяться только к2-3
месяцам жизни ре-
бенка и развивается к4-6
месяцам.
Область дна желудка четко определяется
только к10-11
месяцам.
Мышечное кольцо карди-
ального отдела почти отсутствует,
счем связаны
слабое замы- кание
входа в желудок и возможность обратногозабрасывания
содержимого желудка в пищевод(срыгивание).
Кардиальная часть желудка
окончательно формируется к7-8
Слизистая оболочка
желудка у новорожденных тонка,
складки не выражены.
Подслизистый слой богаткровеносными
сосудами, имеет
мало соединительной ткани.
Мышечный слой в первыемесяцы
жизни развитслабо.
Артерии ивены
желудка умаленьких
детей отличаются тем,
что размер их основных ство-
лов и ветвей
первого и второго порядков почти
одинаков.
Слепая кишка у новорожденных находится
на уровне греб- ня
подвздошной кости и только к14
годам достигает подвздош-
ной ямки. В
некоторых случаях процесс задерживается,
и тогда у детей старшего возраста
можно встретить высокоеположение
слепой кишки ичервеобразного
отростка.
При
чрезмерно длин- ной
брыжейке слепая кишка становится
подвижной и может располагаться в
различных отделах брюшной полости.
Слепая кишка
у детей первых месяцев жизни имеет
воронкообразную или коническую форму
и приобретает обычный вид только к7
годам.
Мышечный
сфинктер илеоцекального отдела к моменту
рождения не развит и содержимое кишок
беспрепятственно мо-
жет проходить в обоих
направлениях.
Основание червеобразного отростка у
детей воронкообраз-
но расширено, а
граница между ним ислепой
кишкой сглажена.
Отверстие,
ведущее в червеобразный отросток,
зияет, и
только к концу первого года жизни
формируется его
сфинктер.
Поперечно-ободочная
кишка у новорожденных имеет до-
полнительные
изгибы,
ее брыжейка подвижна,
длина1,5-2
см. Затем
брыжейка постепенно утолщается,
удлиняется, и
к1,5 го-
дам достигает5-8
см.
К моменту рождения
ребенкапечень
занимает две трети или половину
брюшной полости, а
правая и левая ее доли почти одинаковы
в размерах. Всвязи с
относительным уменьшением объемапечени
у детей к10-12
месяцам правая доля лишь час-
тично покрывает поперечную ободочную
кишку ипилориче-
скийотдел
желудка, а
левая– желудок
и селезенку.
После3-4 лет
взаимоотношение печени с другими
органамиприближается
к таковому у взрослых.
Эластичностьсвязочного
аппарата пе-
чени у детей раннего возраста делает
ее более подвижной,
чем у взрослых.
У детей железа имеет
обычноизогнутую
или вытянутуюформы.
Длина ее довольно быстро
увеличивается, хотя
индиви- дуальные
различиязначительны
в пределах каждой возрастнойгруппы.
Крючковидный
отросток, хорошо
выраженный при изо-
гнутой форме органа,
в раннем детском возрасте располагается
в однойплоскости
со всей железой а,
начиная с2 лет,
«повора- чивается»
кзади, пересекая
ось тела железы подострым
углом.
На
задней поверхности с возрастом углубляется
борозда, вдоль
которой располагаются селезеночные
сосуды. Капсула,
покры- вающая
железу, у
детей очень тонкая и легко
ранимая.
Размеры протоков поджелудочной железы
умаленьких де-
тей почтиодинаковы,
а с возрастом происходит их
дифферен- цировка– по мере
приближения к главному протоку их
диаметр увеличивается.
Как правило, вентральная грыжа брюшной полости, проявляется в зависимости от того, насколько обширны грыжевые ворота.
В связи с этим существует следующая классификация рубцовых грыж:
- Малая – выпячивание настолько незначительно, что практически ничем не проявляется, даже не изменяется конфигурация живота;
- Средняя – занимает часть одной из областей передней брюшной стенки;
- Обширная – располагается на одной области;
- Гигантская – занимает две или все три области брюшной стенки (верхнюю, нижнюю и среднюю).
Гигантская послеоперационная грыжа брюшной полости иначе называется эвентрацией, то есть полным выпадением органов за пределы брюшной стенки.
Симптомы послеоперационной грыжи полностью зависят от её размеров и содержимого грыжевого мешка.
Как и любой недуг такого рода, главным своим симптомом являет вываливание, которое внешне похоже на опухоль. Оно может располагаться, как на самом шве, так и около него.
Говоря о том, какие симптомы указывают на послеоперационную грыжу, то таковыми являются, в первую очередь, характерное выпячивание в области рубца, оставшегося после хирургического вмешательства, и по обе стороны от него. Выпячивание может быть практически незаметным или же весьма существенным по своим размерам.
На ранней стадии послеоперационную грыжу можно без особых проблем вправить, в особенности, если она небольшая по размерам и не доставляет пациенту сильных неудобств. Но при резких движениях,и поднятии тяжести или же натуживании грыжа будет выпячиваться, причиняя боль.
Если не принимать мер, приступы боли будут усиливаться.
После операции на органах брюшной полости возможно развитие грыжи в области рубца. Такая грыжа называется послеоперационной или вентральной. Послеоперационная грыжа появляется в результате целого ряда воздействий, которые испытывает рубец, оставшийся после наложения швов. Локализация вентральной грыжи зависит от вида операции, которая была выполнена.
Необходимостью посетить врача могут послужить различные симптомы, которые будут указывать на наличие такого заболевания, как послеоперационная грыжа. Одним из самых основных является появившееся выпячивание в том месте, где находится рубец после операции.
Диагностика грыжи заключается в комплексном обследовании пациента и в обязательном проведении аппаратной диагностики: УЗИ; рентгенографии; герниографии; гастроскопии; компьютерной томографии и т.д.
При раннем выявлении послеоперационной грыжи, возможно ее безоперационное лечение (вправление). Но при наличии сильного выпячивания единственным методом лечения грыжи является хирургическое вмешательство.
При лечении послеоперационной грыжи при наличии серьезных противопоказаний у пациента к операции может применяться консервативная терапия. В этом случае рекомендуется соблюдение следующих мер:— использование особой диеты;— принятие мер по исключению запоров;— исключение значительных физических нагрузок;— ношение лечебного бандажа.
— лапаротомия. в ходе которой производится разрезание брюшной полости;
— лапароскопия. более щадящая операция, в ходе которой проводится манипуляция через небольшие отверстия в брюшной полости
В ходе оперативного вмешательства выполняется герниопластика. при которой удаляется мешок грыжи и выполняется пластика грыжевых ворот. Одновременно, содержимое грыжи помещается в брюшную полость, а все слабые места укрепляются посредством специальных искусственных (они применяются только в медицинской отрасли), или натуральных материалов.
С использованием местных тканей. способом ушивания апоневроза передней брюшной стенки.
Этот способ применяется при незначительных размерах грыжи (до 5 см) и может проводиться под местной анестезией. Из-за того, что собственные ткани человека, не отличаются высокой прочностью и нередко приводят к повторным появлениям осложнений, данный способ в последнее время все реже используется на практике.
Кроме того, перемещение тканей провоцирует нарушение нормальной анатомии брюшной стенки.
С применением синтетических протезов. В настоящее время в медицине используют сетчатые аллотрансплантаты, представляющие собой особые сети, изготавливаемые на основе очень прочных гипоаллергенных материалов. Сети бывают нерассасывающиеся, полурассасывающиеся, полностью рассасывающиеся и неадгезивные.
Диагностика вентральных грыж основана на данных осмотра и опроса пациента. Необходимо выяснить, как давно было проведено хирургическое вмешательство, долго ли заживал рубец.
Если пациент жалуется на болезненное образование, которое самостоятельно вправляется, можно поставить диагноз: послеоперационная грыжа на животе. Фото подобных выпячиваний можно встретить в медицинской литературе.
По внешнему виду грыжи могут напоминать различные новообразования. Поэтому при появлении любого выпячивания стоит обратиться к хирургу.
Только он сможет правильно провести дифференциальную диагностику.
Грыжевое образование можно заметить визуально, выпуклость в области послеоперационного рубца прячется когда человек лежит, и выпячиваться при кашле и натуживании. Очень часто, больные воспринимают выпячивание как косметологический дефект и не спешат на прием к врачу.
Осмотр и консультация у хирурга помогут поставить точный диагноз. Для более детального исследования выпячивания, больному следует сделать УЗИ брюшной полости. Во время ультра звуковой диагностики, доктор сможет увидеть размеры рубцовой грыжи, ее форму, наличие спаечных процессов и изменений в мышечно-апоневротических структурах брюшины.
Консервативный подход в лечении послеоперационной грыжи допустим лишь при наличии веских противопоказаний к хирургическому вмешательству. Во всех иных случаях избавиться от недуга
Радикальной избавления от послеоперационной грыжи может быть сделано только хирургического способом. Как правило проводится хирургия при помощи герниопластики.
Врач выбирает метод оперирования, в зависимости от места грыжевого формирования, его величины, наличие спаек, болезненности, размеров и других решающих факторов.
При скользящей грыже одной из стенок
грыжевого мешка является стенка полого
органа, покрытого
брюшиной мезопери-
тонеально или экстраперитонеально.
Чаще всего этомочевой
пузырь или слепаякишка.
Скользящая грыжа диагностируется
на этапе обработки грыжевого мешка.
По месту перехода брю-
шины на орган
накладывается внутренний кисетный шов,
и ме- шок
отсекается дистальнее.
Орган вместе с остатком грыжевого
мешка вправляется в брюшную полость и
производится пласти-
ка грыжевых
ворот.
Осложнения после открытых хирургических вмешательств наблюдаются нечасто. Тем не менее иногда они встречаются.
Часто это обусловлено неправильным уходом за пациентом, повышенными физическими нагрузками, невыполнением рекомендаций врача. Одним из осложнений, развивающихся на фоне хирургического вмешательства, является послеоперационная грыжа на животе.
Она образуется на месте, где была произведена лапаротомия. В большинстве случаев грыжа после операции появляется на белой линии живота.
Тем не менее она может развиться в любой области. Типичными локализациями служат рубцы после холецистэктомии, удаления кисты печени, хирургического вмешательства на органах малого таза.
Удаление послеоперационной грыжи на животе может производить только квалифицированный специалист. Тем не менее в некоторых случаях удаётся избежать хирургического вмешательства. Консервативное лечение грыжи проводится в домашних условиях. К нему относится: соблюдение диеты, борьба с запорами, ограничение физических нагрузок и ношение специального бандажа или утягивающего белья.
В подавляющем большинстве случаев лечение послеоперационной грыжи предусматривает хирургическое вмешательство. Удаление грыжи происходит при помощи герниопластики. Небольшие грыжевые образования размерами до пяти сантиметров, легко устраняются при помощи ушивания апоневроза. В таком случае пластика тканей брюшной стенки закрывается местными тканями.
Большие грыжи, сопровождающиеся усложнениями работы ЖКТ, закрывают при помощи синтетической сетки. При наличии спаек и рубцов, происходит их рассечение, а потом только пластика брюшных стенок.
Анестезия при оперативном лечении 2-х сторонней паховой грыжи
В большинстве случаев признаки появления послеоперационной грыжи появляются спустя 1-2 года после операции. Чаще всего страдают женщины с избыточной массой тела.
Толщина подкожной жировой клетчатки – до 10 см. и более успешно скрывает образование грыжевого выпячивания.Грыжа практически находится под кожей до той поры, пока не произойдет одномоментное повышение внутрибрюшного давления.
Содержимое грыжи часто срастается с рубцовыми тканями шва, поэтому вопрос о том, как лечить послеоперационную грыжу в подобных случаях не ставится.
Единственный эффективный способ – оперативный.В тех случаях, когда риск операции превышает допустимые пределы, то есть велика вероятность летального исхода, операция не производится.
Всякое лечение послеоперационной грыжи без операции представляет собой паллиативную меру и применяется только у ослабленных многими заболеваниями пациентов, как правило, преклонного возраста.
Если образуется вправимая послеоперационная грыжа, лечение народными средствами способно значительно облегчить состояние больного, но не более того. Применяются отвары и настои, состав которых укрепляет соединительную ткань.
Для начала целители вправляют грыжу, затем рекомендуют ношение бандажа и прием специальных настоев и отваров, содержащих дубильные вещества.
Одновременно методы народной медицины направляются на устранение причин, способствующих повышению внутрибрюшного давления. Лечится кашель, запоры, рвота.
Таким образом, производится лечение послеоперационной грыжи без операции, которое направлено на устранение факторов, способствующих повышению внутрибрюшного давления. Все эти меры, включая способы народной медицины, хороши и эффективны для профилактики, но не для лечения, особенно в случаях ущемления вентральной грыжи.
О том, как лечить послеоперационную грыжу, написано несколько научных работ, и, рекомендации, данные учеными, успешно выполняются хирургами.
При грыжах небольших размеров выполняется пластика при помощи местных тканей. Послеоперационный рубец в области шва иссекается и удаляется. Затем сшивается апоневроз двумя листками внахлест. Получается двойная защита как у двубортного пиджака.Мышцы также сшиваются в виде дупликатуры.
При размерах вентральной грыжи свыше 2-3 см. аутопластика не применяется, так как высока возможность рецидива. При этом размеры повторной грыжи всегда превышают предыдущую.
Гораздо эффективнее аллопластика, которую производят синтетической сеткой. Начало операции ничем не отличается.
Как при всякой повторной полостной операции шовный рубец иссекается. Точно так же вправляется содержимое грыжи в брюшную полость.
Одним из важных аспектов, которое включает в себя лечение такой патологии, как послеоперационная грыжа, является хирургическое вмешательство.
К сожалению, терапевтический курс возможен только в случае, если операция противопоказана, тогда послеоперационная грыжа брюшной полости не удаляется. Консервативный метод состоит из следующих направлений:
- соблюдение правильного рациона питания;
- ношение специального бандажа;
- исключение больших физических нагрузок и тяжелого труда;
- борьба с запорами, следует следить за тем, чтобы стул был регулярным.
Послеоперационная грыжа брюшной полостии эффективное ее лечениесостоит в проведении герниопластики. Такое название носит метод оперативного вмешательства. На сегодняшний день в медицинской практике используется 2 основных направления проведения герниопластики:
- ушивание;
- протезирование при помощи синтетических протезов.
При незначительных габаритах новообразования ушивается апоневроз. Возможность применения такого метода с использованием местных тканей исключается, если размер грыжи превышает 5 см. Проведение операции может осуществляться даже под местным наркозом.
Для устранения патологии используются синтетические протезы — послеоперационная сетка грыжи. Такая операция проводится исключительно под общим наркозом.
Послеоперационный период, если была удалена грыжа паховая, составляет примерно 3 месяца. В это время следует тщательно соблюдать все рекомендации лечащего врача, чтобы избежать рецидива или негативных последствий.
Правильно составленный рацион является неотъемлемой частью курса лечения. Особенно важно соблюдать рекомендации в случае, если необходима операция и удаление послеоперационной грыжи.
Суть операции при врожденных паховых
грыжах состоит не в удалении мешка,
а в закрытии сообщения его с брюшнойполостью.
Дети с врожденной грыжей пупочного
канатика подлежат срочному оперативному
лечению в течение
первых суток после рождения.
Задержка с операцией ведет к
инфицированию обо-
лочек,
покрывающих грыжевое выпячивание,
ихрасплавлению
иразвитию
перитонита.
Операцию можно выполнять одномоментно
(при неболь-
ших и средних грыжах до5-8
см в диаметре)
с восстановлением анатомической
целостности передней брюшной стенки и
двух- моментно(при больших
грыжах и несоответствии
размеров
грыжи и объема брюшной полости).
На первом этапе операции
выполняется переводгрыжи
пупочного канатика в вентральную
грыжу, а на втором
этапе производится ликвидация вентральной
грыжи.
Не всегда производят хирургическое
вмешательство при
небольших грыжах пупочного канатика,
которые с ростом ре-
бенка могут исчезнуть сами собой,
или их можно оперировать в дальнейшем,
когда ребенок подрастет и
окрепнет.
При полном незаращении
желточного протока с выделени-
ем из свища жидкого кала закрытие
его производят впервые
недели жизни ребенка,
при частичном незаращении протока
операциювыполняют
на5-6 месяце
жизни ребенка. Вслучае наличия
мочевого свища хирургическое вмешательствопроиз-
водят не ранее10-го
месяца жизни.
К радикальным операциям относятся
резекция желудка и гастрэктомия.
Основными показаниями для выполнения
этих вмешательствявляются:
осложнения язвенной болезни
желудка и двенадцатиперстной кишки,
доброкачественные и злокачест-
венные опухоли
желудка.
ТОПОГРАФИЧЕСКАЯ АНАТОМИЯ НИЖНЕГО ЭТАЖА
БРЮШНОЙ ПОЛОСТИ
Каналы,
синусы и карманы
нижнего
этажа брюшной
полости
Правый боковой
канал ограничен справа боковой
стенкой живота,
слева– восходящей
ободочной кишкой.
Сообщается вверху сподпечёночной
и правой печёночной сумками,
внизу– с
правой подвздошнойямкой
иполостью
таза.
Левый боковой
канал ограничен слева боковой
стенкой жи- вота,
справа–
нисходящейободочной
и сигмовидной кишками.
Сообщается внизу с левой подвздошной
ямкой и полостью таза,
вверху канал закрыт диафрагмально-ободочной связкой.
Особенности
ушивания раны тонкой кишки
Колотую
рану закрывают погружным кисетным или
Z-
образным
швами (используется синтетический
рассасы- вающийся материал: дексон,
викрил,
дарвин
и
др.).
Резаную
рану небольшого размера (менее 1/3
окружности кишки) закрывают в поперечном
направлении для обеспе- чения достаточного
просвета кишки двухрядным швом (первый
ряд – сквозной непрерывный вворачивающий
шов
Шмидена,
второй – серозно-мышечные
швы
Ламбера) или
чистым
однорядным швом любого
типа.
При
повреждении более 1/3 длины окружности
полого ор- гана выполняется резекция
тонкой
кишки.
Мобилизация
резецируемого участка
–
перевязка сосудов и пересечение брыжейки
удаляемого сегмента. В зависимо-
сти
от способа мобилизации выделяют прямую
и
клино- видную
резекции
тонкой
кишки.
Резекция
кишки –
наложение
эластических
и раздавли- вающих
кишечных
зажимов по линии предполагаемого
разреза в косом направлении
(для
наложения
энтероана-
стомоза «конец в конец») и рассечение
органа между ними, удаляя больше тканей
на свободном (противобрыжеечном) крае
кишки. (В
настоящее время для уменьшения травма-
тизации кишки зажимы
не
применяются, а используются
швы-держалки).
Основные правила
резекции:
производится
в пределах здоровых тканей – при трав-
мах, гангрене от пораженного сегмента
отступают 7-10 см в проксимальном и
дистальном направлениях, а при
раке
линии пересечения отодвигаются на
большее рас- стояние;
выполняется
с учетом
кровоснабжения
– культи кишки должны
хорошо
кровоснабжаться;
рассечение
проводится только по отделам кишки,
по-
крытым
брюшиной
со всех сторон (это правило отно- сится
только к резекции толстой кишки,
поскольку тон- кая кишка покрыта
брюшиной со всех
сторон).
Обнаруженный во время операции дивертикул
Меккеля не- зависимо
от того, является
ли он причинойзаболевания
или случайной находкой,
должен быть
удалён.
Варианты
удаления дивертикула Меккеля:
как
червеобразный отросток – при узком
основании дивер- тикула;
отсечение
с использованием зажима с последующим
уши- ванием подвздошной кишки двухрядным
швом в попереч- ном направлении – при
широком основании
или
воспале- нии
дивертикула;
клиновидное
иссечение дивертикула между двумя
зажи- мами
с
последующим ушиванием подвздошной
кишки двухрядным швом – при широком
основании или воспале- нии дивертикула,
жом резко суживает просвет
кишки;
резекция
кишки с дивертикулом с последующим
наложе-
нием
анастомоза конец в конец – если в
воспалительный процесс вовлечена
кишка.
для
питания –
на тощую кишку при непроходимости
верх- них отделов пищеварительного
тракта (опухоли, химиче- ские ожоги
желудка)
и
невозможности наложения
свища
на
желудок;
для
отведения кишечного содержимого –
на подвздошную и толстую кишки при
непроходимости (органической, па-
ралитической) дистальных отделов
кишки. Классификация:
трубчатые
свищи –
формируется канал
в
стенке ор- гана, выстланный изнутри
серозной
оболочкой, в ко- торый вводится трубка
(самостоятельно закрывается после
извлечения
трубки);
губовидные
свищи –
образуются за счет соединения слизистой
оболочки
кишки
с кожей, т.е. стенками этого свища
является слизистая
оболочка
(для ликви- дации свища требуется
дополнительное оперативное вмешательство
– закрытие
свища).
Колостомия –
создание наружного свища толстой
кишки. При этойоперации содержимое
движется как через свищ,
так и естественным путем.
Колостомия может быть выполнена на
лю- бом подвижном
отрезке толстой кишки:
цекостомия,
трансвер-
зостомия,
сигмоидеостомия.
Операция
наложения
свища
на сигмовидную ободочную кишку
послойное
вскрытие брюшной полости косым
переменным разрезом в левой паховой
области;
подшивание
париетальной брюшины к краям кожного
раз- реза (для предохранения клетчатки
от
подшивание
узловыми
швами
стенки сигмовидной кишки по всей
окружности операционной раны, соединяя
сероз- ный слой с париетальной
брюшиной;
вскрытие
просвета кишки после образования спаек
между
висцеральной
и париетальной брюшиной (через
3-4
подшивание
краев слизистой оболочки
к
Наложение
противоестественного
заднего
прохода –
создание отверстия на толстой кишке,
через которое все кишеч-
ное
содержимое выводится наружу, не попадая
в нижележащие
отделы
кишки.
Показания: опухоли,
раны, рубцовые
суженияпрямой
кишки, ампутации
прямой кишки.
Классификация:
временный
и постоянный,
одноствольный
(операция
Хартмана) и
двухствольный(операция Майдля).
Оперативные
доступы кпечени
доступ
Курвуазье-Кохера
–
от
верхушки мечевидно-
го
отростка на два пальца
ниже
реберной дуги и па- раллельно ей (доступ
к желчному пузырю);
доступ
Федорова – от
мечевидного отростка по бе- лой
линии
на протяжении 5 см,
переходящий
в косой разрез
параллельно
правой реберной дуге (доступ к желчному
пузырю
и
висцеральной поверхности пе- чени);
доступ
Рио-Бранко – состоит
из двух частей: верти- кальная часть
проводится по белой линии, не доходя
на
два поперечных пальца до пупка, а косая
завора- чивается под углом и идет к
концу Х ребра (широкий доступ к
печени).
верхнесрединная
лапаротомия (доступ
к левой доле печени).
Комбинированные разрезы – вскрытие одновременно
плевральной и
брюшной
полостей:
доступ
Куино – разрез
по
восьмому межреберью от
нижнего
угла правой лопатки до
пупка.
- осуществлять регулярную обработку рубца стерильными материалами, при этом перед перевязкой необходимо тщательно дезинфицировать руки;
- избегать резких движений и поднятия тяжестей;
- соблюдать диету, в которой следует исключить из употребления в пищу продуктов, которые вызывают образование газов и запоров.
- беречься переохлаждений и сквозняков, которые могут вызвать заболевания дыхательной системы, сопровождающиеся кашлем.
- назначаются медицинские препараты, которые снимают болевой синдром;
- рекомендуются длительные прогулки на свежем воздухе;
- рекомендуются небольшие физические нагрузки;
- категорически запрещается курение, употребление алкоголя и т. д.
- Первопричины и признаки болезни
- Хирургия как метод лечения болезни
- Восстановление после хирургического вмешательства
- использование мазей;
- приготовление травяных отваров;
- использование специальных компрессов и примочек.
- васильковый травяной чай;
- отвар из костянки травянистой.
пересечение
и перевязка диафрагмально- селезеночной
связки с находящимися в ней
сосудами;
поэтапное
лигирование и пересечение в желудочно-
селезеночной связке элементов сосудистой
ножки се- лезёнки
(зажимы накладывают
ближе к воротам селе- зёнки во избежание
повреждения хвоста
поджелудоч-
ной железы и нарушения кровоснабжения
желудка) – сначала перевязывают
селезёночную
артерию,
а
затем вену для уменьшения кровенаполнения
перитонизация
проксимальной культи селезёночной
ножки;
Послеоперационная грыжа брюшной полости — выпячивание под кожу или во внутренние карманы полости через межмышечное пространство органа или его части. Как правило, грыжа появляется на местах расположения послеоперационных рубцов, но иногда она может появляться и на незначительном удалении от операционного шва из-за искривления направления развития грыжи.
После хирургического удаления грыж необходимо в целях профилактику этого заболевания необходимо соблюдать определенные правила:
Хирургическое вмешательство, даже самое, на первый взгляд, не значительное – это стресс для организма и после него требуется определённый срок на восстановление. Операция по удалению грыжи является весьма распространённой, так как много людей обращается к хирургам чтобы избавиться от этого недуга.
После того, как доктор проведёт все необходимые процедуры, вы уже очень скоро сможете вернуться домой, и начнёте период восстановления после операции. Именно поэтому, Вам следует знать рекомендации и правила, чтобы данный процесс был максимально быстрым и безболезненным.
После проведения хирургического лечения грыжи белой линии живота для больных наступает послеоперационный период.
Послеоперационная грыжа часто занимает медиальное положение на передней брюшной стенке. В этом случае она находится в области белой линии живота. Такое расположение грыжевого выпячивания встречается после массивных операционных вмешательств. В некоторых случаях разрез по средней линии делается для диагностики хирургических патологий, которые невозможно выявить другими методами.
В большинстве случаев показано хирургическое лечение послеоперационной грыжи живота. Оно применяется при неэффективности консервативной терапии, больших размерах выпячивания.
Показанием для экстренной операции служит ущемление грыжи. В этом случае проводится детоксикационная и симптоматическая терапия, некрэктомия, пластика грыжевых ворот.
При неосложнённом течении показано плановое хирургическое лечение.
Профилактические меры должны принимать не только врачи, проводящие оперативное вмешательство, но и пациенты. В течение одного месяца после хирургического вмешательства нельзя поднимать тяжелые предметы и заниматься физическими упражнениями.
Также рекомендуется избегать развития запоров. Для этого следует соблюдать диету, при необходимости – принимать слабительные препараты.
После лапаротомии обязательно носить бандаж. Он помогает привести мышцы брюшного пресса в прежнее состояние.
Простые десерты, которые можно позволить себе даже на диете Если вы стараетесь придерживаться здорового рациона, вам обязательно следует познакомиться с рецептами этих десертов.
Почему некоторые дети рождаются с «поцелуем ангела»? Ангелы, как всем нам известно, относятся доброжелательно к людям и их здоровью. Если у вашего ребенка есть так называемый поцелуй ангела, то вам нечег.
Как выглядеть моложе: лучшие стрижки для тех, кому за 30, 40, 50, 60 Девушки в 20 лет не волнуются о форме и длине прически. Кажется, молодость создана для экспериментов над внешностью и дерзких локонов. Однако уже посл.
Зачем нужен крошечный карман на джинсах? Все знают, что есть крошечный карман на джинсах, но мало кто задумывался, зачем он может быть нужен. Интересно, что первоначально он был местом для хр.
13 признаков, что у вас самый лучший муж Мужья – это воистину великие люди. Как жаль, что хорошие супруги не растут на деревьях. Если ваша вторая половинка делает эти 13 вещей, то вы можете с.
20 фото кошек, сделанных в правильный момент Кошки — удивительные создания, и об этом, пожалуй, знает каждый. А еще они невероятно фотогеничны и всегда умеют оказаться в правильное время в правил.
Редко кто из пациентов готов легко согласиться на проведение очередного хирургического вмешательства. Именно поэтому при наличии небольшой послеоперационной грыжи можно использовать народные способы лечения. Основной целью применения таких методов является профилактика запоров, а также увеличение уровня эластичности мышечных тканей живота, чтобы избежать развития заболевания.
После операции по удалению грыжи
Основными направлениями и средствами, которые предлагает народная медицина, являются:
Считается, что эффективным воздействием обладает примочка из следующего состава.
На 100 мл чистой воды взять 1/2 чайной ложки натурального яблочного уксуса (не менее 6%). После проведения такой процедуры результат можно закрепить примочками из отвара коры дуба. При этом последние следует выдержать на больном месте не менее 1 часа.
Для снятия болевых ощущений и остановки развития патологии можно использовать следующий компресс.
Ржаной хлеб, размоченный в теплой воде, перемешать с тертым чесноком. Из получившейся кашицы слепить лепешку. Оставить компресс на час на месте грыжи, после чего наложить примочки из отвара цветков белой акации. Выдержать примочку в течение 15 минут.
Помочь в борьбе с послеоперационной грыжей может и алоэ. Из растения вырезают мякоть, которую необходимо соединить с обычной пищевой содой. Компресс из алоэ и соды хорошо снимает воспалительные процессы, устраняет болезненный дискомфорт.
В качестве травяных настоев рекомендуется употреблять следующие:
Васильковый травяной чай. Для его приготовления следует взять 1,5 ст. л. цветков растения и залить кипятком (0,5 литра). Настоянный отвар необходимо пить перед приемом пищи в течение дня. Чай из васильков оказывает укрепляющее действие на ткани стенок живота.
Отвар из костянки травянистой поможет убрать воспаление, устранит болезненные ощущения, а также приведет в норму процесс пищеварения. Для его приготовления необходимо взять 1,5 стакана кипятка и 1 ст. л.
лекарственного растения. Приготовление происходит на водяной бане в течение 15 минут, после чего готовый настой нужно выдержать 1 час.
В лечебных целях следует пить перед каждым приемом пищи по 40 мл.
Существует и много других народных рецептов, которые смогут уменьшить негативные симптомы и проявления грыжи. При этом перед применением любого из них следует предварительно проконсультироваться с лечащим врачом, чтобы избежать негативных последствий.
Ликвидация грыжи
больным
в детском и молодом
возрасте;
у
лиц с коротким язвенным
анамнезом;
у
пожилых людей с сопутствующей патологией
сосудистая недостаточность,
сахарный диабет и
др.);
если
с момента перфорации прошло более 6
часов;
при
недостаточном опыте
хирурга.
К возможным осложнениям можно отнести гангрену кишки, часть которой была ущемлена грыжевым мешком. Во время ущемления грыжи содержимое мешка может придавить другие органы пищеварения. В большинстве случаев страдают сосуды, отвечающие за питание кишки. Они сужаются, что особо опасно для организма человека.
Проводя своевременные профилактические мероприятия, люди могут предотвратить развитие липом брюшной полости. В первую очередь необходимо пересмотреть свой ежедневный рацион, исключить из него вредные продукты и добавить больше витаминов и полезных микроэлементов.
Врачи рекомендуют не изнурять свой организм активными физическими нагрузками, а делать ежедневную зарядку и упражнения, способные укрепить мышцы живота.
Чтобы предотвратить появление грыжи белой линии живота необходимо беречь брюшную область от любого физического воздействия извне.
Любые хирургические манипуляции не проходят бесследно для организма. В период восстановления нужно щепетильно относиться к собственному здоровью и выполнять назначения врачей. Необходимо тщательно следить за:
- гигиеной шва;
- питанием;
- исключить физический труд и подъем тяжестей.
При условии здорового образа жизни и щадящего режима, организм быстро пойдет на поправку.
источник











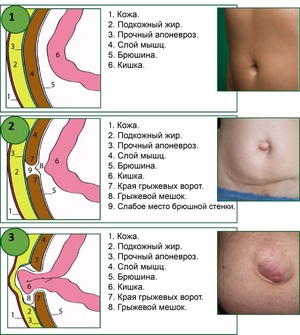 Болевые ощущения или дискомфорт в пораженной зоне (обычно в нижней зоне живота), в особенности при наклонах, кашле либо подъеме;
Болевые ощущения или дискомфорт в пораженной зоне (обычно в нижней зоне живота), в особенности при наклонах, кашле либо подъеме;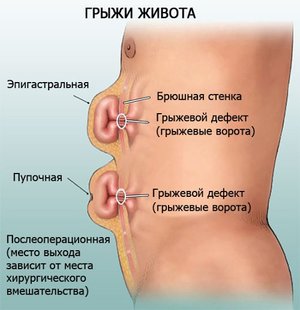 Поддерживать здоровый вес. Избегать быстрой потери веса. Быстрые программы потери веса могут не учитывать нехватку белка и витаминов, которые необходимы для мышечной силы, вызывая слабость в мышцах живота.
Поддерживать здоровый вес. Избегать быстрой потери веса. Быстрые программы потери веса могут не учитывать нехватку белка и витаминов, которые необходимы для мышечной силы, вызывая слабость в мышцах живота.