Если внутренние органы, расположенные в большом сальниковоом и кишечном отделах, вышли через маленькие отверстия в шве за пределы брюшной стенки, то это называется грыжей.
Грыжа может образоваться в этой области после операции по удалению жёлчного пузыря у взрослых, а симптомы могут быть выражены выпячиванием возле рубца, образовавшегося после операции. Помимо прочего, наблюдается появление боли в области живота, а если наблюдается ущемление, то человеком ощущается тошнота, рвота, наблюдается отсутствие стула и отхождение газообразных веществ. При появлении подобных явлений проводятся диагностические мероприятия, по результатам которых и решается вопрос с постановкой диагноза.
Развитие послеоперационных грыжеобразных проявлений (рубцовых, вентальных) может произойти сразу же после оперативного вмешательства, а может спустя некоторое время.
Специалисты говорят, что грыжи образуются из-за холецистита, патологии часто возникающей после оперативного вмешательства не только на органах желудочно-кишечного тракта, но и других отделов. Возникают грыжи при несоблюдении определённых правил послеоперационной реабилитации, а появляться признаки недуга могут сразу же или по истечении небольшого срока. В большинстве случаев грыжа образуется после хирургических вмешательств, проводимых экстренно, ведь возникнуть болезнь может в любой момент и нельзя провести в полной мере подготовку органов желудочно-кишечного тракта к оперативному вмешательству. А это подчас приводит к невозможности вывода образовавшегося газа, дисфункции моторики кишечного отдела, что приводит к метеоризму, а также к тому, что замедляется пассаж кишечных масс.
Кроме того, часто после увеличения внутрибрюшного давления, дисфункции органов дыхания, кашля происходит развитие вентральной грыжи, которое является последствием неправильного формирования послеоперационного рубца и наличии некачественно зашитых областей небольшого размера.
Патология может возникнуть после операции на желчевыводящих путях, удаления жёлчного пузыря. Развиться заболевание может, если воспользоваться некачественным шовным материалом, при чрезмерном натяжении местных тканей.
Если происходит поражение желчного пузыря и попадание в поражённую область жёлчи, лапароскопический (лапароскопия) метод помогает устранить возникший воспалительный процесс из-за присутствия длительной тампонады или проведения дренирования брюшной полости.
Причины образования послеоперационных грыж могут быть самыми разнообразными. Но подчас к развитию недуга приводит то, что самим больным не соблюдаются правила после проведения операции. Он не придерживается необходимой диеты, отказывается от ношения бандажа или подвергает организм физической нагрузке.
Заболевание представляет собой сложный и опасный недуг, поэтому диагностировать его очень непросто.
На образование грыжи после лапароскопии жёлчного пузыря указывает то, что в области шва возникла припухлость. Но появление выпячивания в виде грыжи и припухлости не наблюдается, если больной имеет лишний вес или проявления заболевания небольшие.
Выпячивание внутренних органов и появление сильных болевых ощущений значительно увеличивается, если пациент резко двигается, начинает поднимать тяжёлые предметы или напрягаться. Через какое-то время наблюдается постоянство болевого синдрома или он становится схваткообразного характера. Постхолецистэктомический синдром жёлчного пузыря может проявляться целым рядом других симптомов:
- наблюдается сильное вздутие кишечника;
- частая отрыжка после съеденной пищи;
- больного может тошнить, порой до появления рвоты;
- наличие длительных запоров;
- снижена работоспособность пациента.
Если наблюдается проявление болезни над лобком, то это может привести к дисфункции мочеиспускания. Если возле шва образовалась грыжа в переднебрюшном отделе, то воспаляются кожные покровы возле рубца, а также происходит их раздражение.
Стоит сразу же проконсультироваться с врачом, если пациентом замечены следующие признаки грыжи после удаления:
- длительно не может сходить в туалет;
- в испражнениях наблюдаются кровяные тельца;
- длительная тошнота с периодическим появлением рвотных масс;
- нарастание болевых ощущений в области выпячивания;
- наличие анемии и низкой работоспособности.
Подобная симптоматика указывает на осложнения в состоянии больного, если грыжа появилась после оперативного вмешательства, поэтому следует в срочном порядке проконсультироваться со специалистом. Он назначит ряд исследований с проведением УЗИ живота, фото признаки болезни поможет установить.
При прохождении ультразвукового исследования врачом определяется по фото жёлчного пузыря в разнообразных проекциях, почему возникло грыжевое выпячивание в области рубца. Помимо этого, процедура позволяет определиться с размерами и формой грыжевого проявления, а также определить, появились ли спайки в брюшной полости после ЖКБ пузыря, также помогает понять, если ли желчнокаменная болезнь.
Методы диагностики должны быть применены в комплексе. В обязательном порядке пациентом проходится рентгенографическое обследование, необходимое для определения:
- в каком состоянии находятся органы желудочно-кишечного тракта;
- есть ли спайки;
- как располагаются внутренние органы относительно грыжеобразных проявлений.
Врач назначает и другие исследования. К примеру, по месторосположению грыжи назначается колоскопическое, эзофагогастродуоденоскопическое обследование или МРТ. Подобные методы помогают получить более точные данные, необходимые для постановки правильного диагноза.
Считается важным проведение полноценной диагностики сразу же после появления первых тревожных симптомов. Это способствует сохранению здоровья пациента, а также поможет устранить выпячивание до наступления неприятных последствий.
Применение консервативных методик терапии показано, если возникшее выпячивание нельзя устранить хирургическим способом. Показано у беременных подобное консервативное лечение. Лечить грыжу оперативно в этом случае следует после рождения ребёнка. В подобном случае рекомендуется ношение бандажного приспособления и соблюдение диеты. Это помогает в борьбе с симптоматикой опасной патологии на некоторое время. Но обычно проводится устранение заболевания оперативно. Устранение грыж проходит герниопластическим методом. Из собственных тканей заболевшего берутся необходимые для операции средства. Лечение с помощью подобной методики в каждом третьем случае ведёт к неприятным последствиям.
Специалисты советуют проводить герниопластику, когда берётся спецприспособление в виде сетки, с помощью которой и происходит устранение выпячивания, так как подобная конструкция более надёжна и способна устранить даже обширные области патологического процесса.
После оперативного вмешательства стоит проводить послеоперационную профилактику:
- следует правильно лечить осложнения после операции;
- проводить атравматичное оперирование;
- предохранять ткани от различных заражений;
- правильно подготовить пациента к оперативному вмешательству и провести реабилитацию.
Пациентом необходимо соблюдение всех правил, предписанных врачом:
- ограничение чрезмерной нагрузки, ношение тяжестей способствует к развитию патологии;
- соблюдение строгой послеоперационной диеты;
- нормализация веса до нормального показателя;
- ношение поддерживающего бандажного приспособления;
- своевременное опорожнение кишечника.
Чтобы предотвратить наступление неприятных последствий, стоит заниматься спортом. Именно это является отличной профилактикой, ведущей к тому, чтобы укрепить мышцы. Если придерживаться вышеперечисленных мер, то можно избежать повторного выпячивания в области желчевыводящих путей после устранения. В серьёзных случаях послеоперационная грыжа предполагает удаление жёлчного пузыря. Но в любом случае, если наблюдается появление своеобразного выпячивания, стоит проконсультироваться со специалистом.
Послеоперационная грыжа: причины, симптомы, осложнения.
источник
- Основной причиной появления грыж после операции являются экстренные хирургические операции, при которых не проводится необходимая предоперационная подготовка органов пищеварительной системы, что провоцирует повышение внутрибрюшного давления, замедление кишечной моторики и проблемы с дыхательными органами. Все перечисленные факторы ухудшают условия для формирования рубца.
- Причиной патологического выпячивания может стать недостаточно квалифицированное проведение самой операции или применение некачественного оборудования или материалов. Все это провоцирует расхождение швов, воспаление, образование гематом, гноя.
- Грыжа может быть следствием дренирования брюшной полости или продолжительной тампонады.
- Нередко причиной послеоперационной вентральной грыжи является нарушение пациентом предписанного режима, в частности:
- значительная физическая нагрузка;
- несоблюдение лечебной диеты;
- отказ от ношения бандажа.
- Грыжи развиваются и вследствие патологических состояний и нарушений:
- длительной рвоты;
- снижения иммунитета;
- общей слабости;
- запоров;
- появления бронхита или пневмонии;
- ожирения;
- сахарного диабета;
- системных заболеваний, приводящих к структурным изменениям соединительной ткани.
Грыжами называют выпячивание внутренних органов внутрь тела или наружу. Такая патология не может появиться без дефекта в брюшной стенке, а также повышенного давления на орган.
В послеоперационный период такой дефект создается в области наложения швов. Грыжа после операции по удалению желчного пузыря у взрослых часто появляется в зоне послеоперационного рубца, поскольку там самое слабое место.
В основном патология развивается в течение года после операции, поскольку целостность тканей была нарушена и на месте разреза не образовалась прочная соединительная ткань.
Самое опасное осложнение в таких случаях – это перитонит.
При осмотре грыжа определяется как несимметричное выбухание в области послеоперационного рубца. В вертикальном положении, при натуживании пациента или покашливании размеры опухолевидного выпячивания увеличиваются. Иногда через растянутый и истонченный рубец определяется перистальтика кишечных петель, шум плеска и урчание.
С помощью УЗИ брюшной полости и грыжевого выпячивания удается получить данные о форме и размерах грыжи, наличии или отсутствии спаечных процессов в брюшной полости, изменений в мышечно-апоневротических структурах брюшной стенки и др.
Грыжи различают по нескольким признакам.
- малые – не оказывают влияния на форму живота;
- средние – охватывают определенную часть одной из областей брюшной стенки;
- обширные — распространяются на отдельную область стенки;
- гигантские – занимают несколько областей (2-3 и более).
Согласно другой классификации, образующиеся после операции грыжи делят на однокамерные и многокамерные, вправимые-невправимые.
Отдельную группу занимают грыжи рецидивирующего характера.
По анатомотопографическому делению в хирургии различают медиальные послеоперационные грыжи (срединные, верхние срединные и нижние срединные) и латеральные (верхние боковые, нижние боковые – лево- и правосторонние).
По величине послеоперационного дефекта грыжи могут быть малыми (не изменяющими конфигурацию живота), средними (занимающими часть отдельной области брюшной стенки), обширными (занимающими отдельную область брюшной стенки), гигантскими (занимающими 2-3 и более областей).
Также послеоперационные грыжи делятся на вправимые и невправимые, одно- и многокамерные. Отдельно рассматриваются рецидивные послеоперационные грыжи, в т. ч. и многократно рецидивирующие. Все обозначенные критерии учитываются при выборе способов устранения послеоперационных грыж.
Единственным эффективным способом лечения послеоперационной грыжи является операция. Консервативная терапия назначается только при наличии серьезных противопоказаний к операции. В таком случае рекомендованы следующие меры:
- особая диета;
- меры для профилактики запоров;
- исключение значительных нагрузок;
- ношение лечебного бандажа.
Хирургическая операция по удалению послеоперационной грыжи называется герниопластикой.
1. С использованием местных тканей – другими словами, ушивание апоневроза. Применение этого способа возможно только при незначительных размерах образовавшегося дефекта – до 5 см. Такое вмешательство может проводиться под местной анестезией.
В настоящее время этот способ практикуется все реже. Применение собственных тканей человека, не отличающихся особой прочностью, нередко приводит к рецидивам. К тому же необходимость перемещения тканей с целью устранения дефекта провоцирует нарушение нормальной анатомии брюшной стенки.
2. С применением синтетических протезов. В современной медицине используют сетчатые аллотрансплантаты. Это особые сети, изготовленные на основе гипоаллергенных очень прочных материалов. Сети бывают следующих видов:
- нерассасывающиеся;
- полурассасывающиеся;
- рассасывающиеся полностью;
- неадгезивные – их установка возможна в непосредственной близости от внутренних органов.
Каждая разновидность имеет свое назначение. Выбор производится в индивидуальном порядке.
С течением времени аллотрансплантат приживляется и прорастает тканями самого организма. Искусственный протез всю нагрузку берет на себя. При его использовании не происходит изменений анатомии брюшной стенки и значительно сокращается вероятность рецидивов.
Для проведения операции разумным является открытый доступ. Причин тому несколько:
- Уже имеется рубец, который нередко нуждается в коррекции хирургическим путем.
- Кожа в зоне грыжевого выпячивания истончена и растянута. Для получения косметического эффекта требуется ее иссечение.
- Лишь при открытом доступе можно обеспечить прочную фиксацию протеза.
- Гарантируется защита от повреждения находящихся в грыжевом мешке внутренних органов, качественное удаление самого мешка и операционных рубцов.
Операция проводится под наркозом.
Эндохирургические методы (преперитонеальный, лапароскопический) не рекомендованы вследствие большого риска травмы внутренних органов. Их применение целесообразно при грыжах небольшого размера или отсутствии необходимости косметической коррекции. Преимуществом малоинвазивных видов операций являются:
- незначительная интенсивность боли в постоперационный период;
- небольшие раны в виде малозаметных приколов.
- Устраняется косметический дефект в форме выпячивания.
- Исчезает послеоперационный рубец.
- Улучшается внешний вид живота.
- Устраняется болевой синдром.
- Операция предупреждает тяжелые осложнения.
Консервативная тактика при послеоперационных грыжах допустима только в случае наличия весомых противопоказаний к хирургическому вмешательству. В этих ситуациях рекомендуется соблюдение диеты, исключение физических нагрузок, борьба с запорами, ношение поддерживающего бандажа.
Радикальное избавление от послеоперационной грыжи может быть произведено только хирургическим способом – с помощью герниопластики. Метод герниопластики послеоперационной грыжи избирается, исходя из локализации и величины выпячивания, наличия спаечных процессов между органами брюшной полости и грыжевым мешком.
Примерная длительность послеоперационного периода – 3 месяца, в течение которых очень важно соблюдать ряд правил.
Лапароскопическая операция проводится под общим наркозом, как и лапаротомическая, поскольку только этот метод позволяет не только надежно купировать боль и чувствительность тканей, но и хорошо расслабить мышцы брюшного пресса. При местной анестезии невозможно обеспечить надежного купирования боли и чувствительности тканей в сочетании с расслаблением мышц.
После введения человека в наркоз, врач-анестезиолог вводит в желудок зонд для удаления имеющихся в нем жидкости и газов. Данный зонд необходим для того, чтобы исключить случайную рвоту и попадание содержимого желудка в дыхательные пути с последующей асфиксией.
Желудочный зонд остается в пищеводе вплоть до окончания операции. После установки зонда рот и нос закрывают маской, присоединенной к аппарату искусственной вентиляции легких, при помощи которого человек будет дышать в течение всей операции.
Искусственная вентиляция легких при лапароскопии абсолютно необходима, поскольку газ, используемый в ходе операции и нагнетаемый в брюшную полость, давит на диафрагму, которая, в свою очередь, сильно зажимает легкие, вследствие чего они не могут дышать самостоятельно.
Только после введения человека в наркоз, удаления газов и жидкости из желудка, а также успешного присоединения аппарата искусственной вентиляции легких, хирург и его ассистенты приступают к выполнению лапароскопической операции по удалению желчного пузыря.
Для этого в складке пупка делается полукруглый надрез, через который вводится троакар с камерой и фонариком. Однако перед введением камеры и фонарика в живот закачивается стерильный газ, чаще всего углекислый, который необходим для расправления органов и увеличения объема брюшной полости.
Благодаря пузырю газа врач получает возможность свободно оперировать троакарами в брюшной полости, минимально задевая соседние органы.
Затем по линии правого подреберья вводится еще 2 – 3 троакара, которыми хирург будет манипулировать инструментами и удалять желчный пузырь. Точки проколов на коже живота, через которые вводятся троакары для лапароскопического удаления желчного пузыря, изображены на рисунке 1.
Рисунок 1 – Точки, в которых производится прокол и вводятся троакары для лапароскопического удаления желчного пузыря.
Затем хирург в первую очередь осматривает расположение и вид желчного пузыря. Если пузырь закрыт спайками из-за хронического воспалительного процесса, то врач сначала их рассекает, высвобождая орган.
Затем определяется степень его напряженность и наполненности. Если желчный пузырь очень сильно напряжен, то врач сначала разрезает его стенку и отсасывает небольшой объем жидкости.
Только после этого на пузырь накладывается зажим, а из тканей выделяется холедох – желчный проток, соединяющий его с двенадцатиперстной кишкой. Холедох перерезают, после чего выделяют из тканей пузырную артерию.
На сосуд накладывают зажимы, перерезают его между ними и тщательно зашивают просвет артерии.
Только после освобождения желчного пузыря от артерии и холедоха, врач приступает к его выделению из печеночного ложа. Пузырь отделяют медленно и постепенно, по ходу прижигая электрическим током всех кровоточащих сосудов. Когда пузырь будет отделен от окружающих тканей, его удаляют через специальный небольшой косметический прокол в пупке.
После этого врач с помощью лапароскопа тщательно осматривает брюшную полость на предмет кровоточащих сосудов, желчи и иных патологически измененных структур. Сосуды коагулируют, а все измененные ткани удаляются, после чего в брюшную полость вводится раствор антисептика, которым производится промывка, по завершении которой ее отсасывают.
На этом лапароскопическая операция по удалению желчного пузыря заканчивается, врач удаляет все троакары и зашивает или просто заклеивает проколы на коже. Однако в один из проколов иногда вводится дренажная трубка, которая оставляется на 1 – 2 дня, чтобы остатки антисептической промывной жидкости могли свободно вытечь из брюшной полости.
Но если во время операции практически не выливалась желчь, а пузырь не был сильно воспален, то дренаж могут и не оставлять.
Правила введения в наркоз, установки желудочного зонда, подключения аппарата искусственной вентиляции легких и введения троакаров для удаления камней из желчного пузыря точно такие же, как и для производства холецистэктомии (удаления желчного пузыря).
После введения в брюшную полость газа и троакаров, врач при необходимости отсекает спайки между желчным пузырем и окружающими органами и тканями, если таковые имеются. Затем стенка желчного пузыря разрезается, в полость органа вводится кончик отсоса, при помощи которого все содержимое выводится наружу.
После этого стенку желчного пузыря ушивают, промывают брюшную полость растворами антисептиков, вынимают троакары и накладывают швы на проколы на коже.
Сделать лапароскопическую операцию по удалению желчного пузыря можно в центральной районной или городской больнице в отделении общей
или гастроэнтерологии. Кроме того, данную операцию можно произвести в научно-исследовательских институтах, занимающихся заболеванием органов пищеварительной системы.
к удалению желчного пузыря лапароскопическим методом являются следующие заболевания:
- Хронический калькулезный и некаменный холецистит ;
- Полипы и холестероз желчного пузыря;
- Острый холецистит (в первые 2 – 3 дня от начала заболевания);
- Бессимптомный холецистолитиаз (камни в желчном пузыре).
Проведение лапароскопического удаления желчного пузыря
После завершения операции врач-анестезиолог «будит» человека, прекращая давать наркозную газовую смесь. В день операции в течение 4 – 6 часов следует соблюдать постельный режим. А по прошествии данных 4 – 6 часов после операции можно поворачиваться в кровати, садиться, вставать, ходить и выполнять простые действия по уходу за собой. Также с этого же момента разрешается пить негазированную
На второй день после операции можно начинать кушать легкую, мягкую пищу, например, некрепкий бульон, фрукты, обезжиренный творог, йогурт, отварное нежирное измельченное мясо и т.д. Пищу следует принимать часто (5 – 7 раз в сутки), но небольшими порциями.
В течение всего второго дня после операции необходимо много пить. На третий день после операции можно есть обычную пищу, избегая продуктов, вызывающих сильное газообразование (бобовые, черный хлеб и др.) и желчевыделение (чеснок, лук, острое, соленое, пряное).
В принципе, с 3 – 4 дня после операции можно питаться согласно диете № 5, которая будет подробно описана в соответствующем разделе.
В течение 1 – 2 дней после операции человека могут беспокоить боли в области проколов на коже, в правом подреберье, а также над ключицей. Данные боли обусловлены травматическим повреждением тканей и полностью пройдут через 1 – 4 дня. Если боль не утихает, а, напротив, усиливается, то следует немедленно обратиться к врачу, поскольку это может являться симптомом осложнений.
Послеоперационные грыжи (рубцовые грыжи, грыжи рубца, вентральные грыжи) развиваются в ранние или отдаленные сроки после операций. Частота образования послеоперационных грыж после вмешательств на брюшной полости в оперативной гастроэнтерологии составляет 6-10%. Среди других грыж брюшной полости на долю послеоперационных дефектов приходится до 20–22%.
Послеоперационные грыжи, даже при отсутствии осложнений, приводят к снижению физической и трудовой активности, косметическому дефекту, ухудшению качества жизни. Ущемление послеоперационной грыжи довольно часто (в 8,8% случаев) приводит к летальному исходу. После хирургического устранения послеоперационной грыжи (за исключением случаев многократного рецидивирования) прогноз удовлетворительный.
Профилактика послеоперационных грыж требует от хирурга выбора правильного физиологичного оперативного доступа при различных видах вмешательств, соблюдения тщательной асептики на всех этапах операции, использования качественного шовного материала, адекватной предоперационной подготовки и ведения больного после операции.
При визуальном осмотре паха грыжу можно легко заметить. Образование прощупывается через кожу, а по форме может быть круглым и овальным.
Такие симптомы бывают на ранней стадии, когда у грыжи маленькие размеры. А при увеличении размеров, симптомы становятся более ощутимыми.
Грыжа живота является достаточно опасным заболеванием, которое характеризуется выпячиванием внутренних органов или их частей из естественного положения.
Выпячивание не нарушает их целостности, однако создает дефект в соединительной ткани. Таким образом, визуально грыжа выглядит, как опухоль. Образование может иметь как небольшие, так и достаточно внушительные размеры. Контур ровный, поврежденной кожи не наблюдается, как и других отклонений от нормы.
Брюшная грыжа появляется сугубо на слабых участках стенок живота. Таковыми являются паховая область, пупок, боковые участки, срединная линия живота.
Грыжу нельзя считать редким явлением, так как ею страдают порядком 20% населения планеты. Наиболее подвержены данному заболеванию дети и люди старше 50 лет.
После проведения необходимых исследований и сдачи анализы пациенту назначают проведение операции. Показано проведение дополнительной диагностики, которая позволит подобрать наиболее оптимальное лечение для конкретного человека.
В общепринятых мерах грыжа считается косметическим дефектом, который отражается на моральном состоянии человека, портя внешний облик и мешая нормально заниматься повседневной жизнью. Однако, не стоит недооценивать грыжа, как отдельное заболевание.
Грыжа живота таит в себе реальную опасность не только для здоровья человека, но и для его жизни.
Все дело в том, что при отсутствии лечения грыжа способна прогрессировать, приводя к серьезному ущемлению при резком повышении внутрибрюшного давления. В этот момент существенно уменьшается объем грыжевого мешка, что ведет к сдавливанию его содержимого. В дальнейшем это может вызывать некроз тканей или перитонит. При отсутствии срочной операции человек умирает.
Стоит также напомнить о том, что грыжа способна существенно увеличиваться в размерах, доставляя реальные неудобства не только при выполнении каких-то конкретных физических действий, но и даже при ходьбе.
Операция является единственным способом, который действительно способен продемонстрировать результат. Грыжу невозможно устранить самостоятельно. Поэтому не стоит тратить драгоценное время, испытывая на себе неэффективные диеты, лечебную гимнастику и народные средства.
Современная хирургия позволяет осуществить выполнение оперативного вмешательства на высшем уровне.
Так, своевременно проведенная операция позволяет оптимально быстро добиться выздоровления и избежать осложнений.
Перед началом операции пациенту делается обязательное местное обезболивание. Чаще всего в качестве анестезии выступает новокаин или же делается специальное спинальное обезболивание. Для наиболее впечатлительных пациентов и детей предусмотрен общий наркоз.
Местный наркоз при подобной операции считается более предпочтительным, так как позволяет добиться высокой эффективности.
Когда пациент остается в сознании, это позволяет хирургу контролировать весь процесс операции. Местное обезболивание позволяет пациенту натужиться, чтобы врач мог четко видеть очертания грыжи и устранить её.
Во время оперирования применяются различные методики, направленные не только на устранение выпячивания, но и на укрепление тканей кожи. При отсутствии грыжи больного размера и осложнений после операций пациент может выписываться и отправляться домой уже через несколько часов.
Осуществление операции данного плана возможно только при условии наличия грыжи, которая не превышает по размерам 3 см. Пластика с использованием собственных тканей считается малоэффективной, так как провоцирует более 50% рецидивов.
Суть данной разновидности операции заключается в том, что пациенту делается несколько небольших разрезов на животе, через которые вводится специальный инструмент – лапароскоп. Подобное оборудование позволяет свободно следить за ходом операции на мониторе, находящимся перед хирургом.
Сам процесс устранения выпячивания осуществляется миниатюрными инструментами. Главная особенность метода заключается в его минимальной болезненности и коротким послеоперационным периодом. Однако, такой способ оперирования является достаточно дорогостоящим и осуществляется он под общим наркозом.
Считается наиболее современным и эффективным способом лечения.
Герниопластика предполагает использование сетчатых трансплантатов. Основная задача, которая предполагается операцией, заключается в создании специального лоскута.
Он создается из специальных материалов, которые не будут отвергаться организмом, и будут восприниматься в качестве родных тканей. Лоскут надежно фиксируется к тканям брюшной стенки, не позволяя грыже выпадать снова. Успех подобной операции зависит не только от качества используемых материалов, но и от профессионализма хирурга.
Операция по удалению грыжи у взрослых и детей проводится под общей анестезией. В некоторых случаях лечения взрослых оперативное вмешательство проводится и под местным наркозом.
В среднем длительность операции не превышает 30-35 минут, а минимально длится всего 10-15 минут.
Зависит срок проведения хирургических манипуляций и от сложности болезни, то есть размера грыжи, её запущенности и имеющихся осложнений. Также на длительность влияет и тип операции. Таким образом, в некоторых особенно сложных случаях, доктор может оперировать грыжу на протяжении нескольких часов.
Гораздо меньше времени занимает современная методика оперирования. Лапароскопия позволяет оперировать больного под местным наркозом при помощи зонда и небольших надрезов кожи. Сама работа по удалению длится гораздо меньше, чем традиционный тип оперирования с надрезом тканей.
Стоимость данной операции зависит от нескольких важных факторов и определить её заранее, без предварительной консультации у врача, практически невозможно. На цену влияют:
- Размер грыжи;
- Её расположение и особенности;
- Отсутствие или наличие осложнений, запущенность;
- Методы диагностики, требуемые для проведения операции;
- Квалифицированность доктора;
- Используемые материалы и медикаменты;
- Тип операции.
Хирургическое вмешательство, даже самое, на первый взгляд, не значительное – это стресс для организма и после него требуется определённый срок на восстановление. Операция по удалению грыжи является весьма распространённой, так как много людей обращается к хирургам чтобы избавиться от этого недуга.
После того, как доктор проведёт все необходимые процедуры, вы уже очень скоро сможете вернуться домой, и начнёте период восстановления после операции. Именно поэтому, Вам следует знать рекомендации и правила, чтобы данный процесс был максимально быстрым и безболезненным.
Последствия после операции удаления грыжи.
Прежде чем Вы отправитесь домой после операции, персонал больницы должен удостовериться в том, что Вы можете свободно передвигаться, принимать пищу и воду, а также самостоятельно ходить в туалет.
Не стоит пугаться, если последствия операции по удалению грыжи будут проявляться в виде небольшого дискомфорта в зоне послеоперационного рубца, это нормально. Врачи просто назначат обезболивающее, а сам рубец можно закрыть повязкой, и Вы спокойно сможете восстанавливать силы и постепенно возвращаться к обычной, полноценной жизни.
В первые дни периода восстановления у Вас могут проявляться некоторые последствия грыжи, а точнее последствия операции по её удалению. У вас могут наблюдаться:
- Изменение цвета и небольшое набухание кожи возле послеоперационного рубца;
- Могут появиться небольшие кровоподтёки;
- Появиться онемение или наоборот, чувствительность.
Не стоит пугаться подобных симптомов – это всё является нормой, которая характеризует начальную стадию послеоперационного периода.
Грыжа после операции имеет противопоказания и некоторые меры предосторожности. Врачи не рекомендуют в первые 48 часов после операции садиться за руль автомобиля, так как на организме ещё могут сказываться последствия анестезии, что влияет на концентрацию внимания, координацию и реакцию человека.
Вождение автомобиля может вызывать некоторое натяжение рубца, который остаётся после операции, поэтому, в большинстве случаев, доктор порекомендует отказаться от данного занятия в первые дни восстановления. Также Вы не сможете водить автомобиль и управлять другими подобными механизмами, если будете принимать обезболивающие препараты.
Грыжа в послеоперационный период требует определённых мер предосторожности. Следует быть весьма осторожным при приёме душа и ванной. Рубец, в течении нескольких дней после операции, нельзя мочить.
Необходимо уделить особое внимание своему рациону питания, он должен содержать богатую на клетчатку пищу, нужно употреблять много жидкости: воды или фруктовых соков. Это поможет избежать запоров, ведь перенапряжение будет негативно сказываться на заживлении и восстановлении.
Восстановление после лапароскопии.
Удалённая грыжа после лапароскопии заживает гораздо быстрее, так как вместо одного большого разреза, с помощью данной методики, остаётся несколько маленьких проколов, заживление которых, проходит гораздо быстрее и менее болезненно. В таком случае выписка больного осуществляется гораздо раньше, а восстановление происходит в разы быстрее.
Реабилитация после операции по удалению грыжи.
Когда первые и самые неприятные дни поле операции останутся позади, Вам следует внимательно соблюдать рекомендации врача, касающихся необходимого периода времени, которое необходимо для возвращения к нормальной, привычной жизни.
Дискомфорт и интенсивность боли будет зависеть от типа операции, места расположения удалённой грыжи, а также Вашего уровня переносимости боли. Но в любом случае, дискомфорт и небольшие боли будут присутствовать и их не стоит бояться.
Первые пару дней после операции, характеризуются дискомфортом при ходьбе, подъём или спуск по лестнице также будет вызывать трудности.
Длительность периода восстановления будет напрямую зависеть от Вашего рода деятельности, он может занять от одной до шести недель. Ваше возвращение на работу зависит от того, кто Вы по профессии и какие обязанности выполняете.
В случае, если работа требует значительных физических усилий, связанных с подъёмом и переносом тяжестей или большого количества передвижений, то следует, всё же, восстановлению выделить несколько недель, предварительно проконсультировавшись у своего врача. Ну а если же Вы человек умственного труда, то на рабочее место можно вернуться уже через несколько дней.
Лечебная физкультура для улучшения восстановления.
Чтобы улучшить кровообращение, и тем самым ускорить процесс заживления, врачи рекомендуют выполнять физические упражнения со средней или умеренной интенсивностью. Наилучшим из которых является ходьба.
Спорт упражнения после операции удаления грыжи, связанные с подъёмом тяжестей или высокой аэробной нагрузкой следует избегать в течение 6-8 недель.
Тем, кто интенсивно или профессионально занимается спортом, врачи советуют отложить данные занятия на несколько недель, так как это может нарушить процесс заживления и восстановления.
Диета после операции по удалению грыжи.
О важности питания после такой операции уже было сказано выше, поэтому стоить оговорить что можно есть, а что нельзя.
Не рекомендуется употреблять в пищу те продукты, которые могут вызывать излишнее газообразование, вздутие и запор. К таким продуктам можно отнести: жирное мясо, бобовые продукты, грибы, копчённую или острую еду, выпечку и ржаной хлеб. Не рекомендуется пить газированные напитки, квас, пиво, алкогольные и слабоалкогольные напитки.
До того, как пациенту снимут швы, следует употреблять в пищу жидкую или полужидкую пищу: бульон, супы, полужидкие каши, пюре, отварное нежирное мясо и рыбу, употреблять продукты с содержанием достаточного количества клетчатки.
После того, как швы снимут, можно возвращаться к привычному рациону питания, но постепенно и с учётом рекомендаций доктора.
Всегда учитывайте рекомендации врачей, и процесс реабилитации после операции пройдёт быстро и безболезненно.
Диета, назначаемая пациентам, которые перенесли операцию по удалению грыжи, не является столь же строгой, как питание, назначаемое после операций на органах ЖКТ.
Пластырь с Фентанилом применяется для купирования сильного болевого синдрома при патологиях костно-мышечной системы, онкологии и в хирургической практике.
Фентанил (Phentanylum) относится к наркотическим анальгетикам, который кроме обезболивающего действия, оказывает еще и седативный эффект. Одной из форм выпуска медикамента является трансдермальная транспортная система или трансдермальный пластырь. При наклеивании его на кожу наблюдается непрерывное системное поступление активного вещества на протяжении 3-х суток.
Фентаниловые пластыри выпускаются под разными торговыми названиями:
- Матрифен (Дания), — линейный ряд представлен 5 пластырями со скоростью высвобождения активного вещества по 12,5; 25; 50; 75 и 100 мкг в час;
- Дюрогезик (Бельгия) выпускается в 4 дозировках, отсутствует пластырь со скоростью высвобождения действующего вещества 12,5 мкг/ч;
- Фендивия — германский медикамент, выпускается в тех же дозировках, что и Матрифен;
- Дюрогезик матрикс в продаже встречается в 5 разных дозировках, как и датский медикамент.
Действующее вещество отличается сродством с опиоидным рецептором, оно повышает активность обезболивающей системы. В результате увеличивается порог болевой чувствительности.
После первого применения уровень активного вещества возрастает в крови постепенно и, как правило, выравнивается между 12 и 24 часами, а затем сохраняется, пока лечебная наклейка не будет снята (одну наклейку используют в течение 3 суток).
К моменту второй 72-часовой аппликации достигается постоянная концентрация действующего вещества, которая сохраняется и при последующих аппликациях, разумеется, если будут применяться трансдермальные системы в таких же дозировках.
В ходе клинических испытаний было выявлено, что при наклеивании системы на грудь уменьшается адсорбция активного вещества на 25% по сравнению с аппликацией пластыря на руку или спину.
Активное вещество мигрирует через гематоэнцефалический барьер. Проходя через печень, подвергаются метаболизму.
К сожалению, проявления данного синдрома могут беспокоить человека периодически и избавиться от них полностью на всю жизнь невозможно. При появлении признаков постхолецистэктомического синдрома следует перейти на строгое соблюдение диеты № 5, а сильную боль купировать приемом
и позывы на рвоту хорошо купируются несколькими глотками щелочной
Непосредственно в ходе операции
могут развиваться следующие осложнения лапароскопии желчного пузыря:
- Повреждение кровеносных сосудов брюшной стенки;
- Перфорация (продырявливание) желудка, двенадцатиперстной, толстой кишки или желчного пузыря;
- Повреждение окружающих органов;
- Кровотечение из пузырной артерии или из ложа печени.
, которую следует соблюдать после удаления желчного пузыря, направлена на обеспечение нормальной работы
В норме печень вырабатывает 600 – 800 мл желчи в сутки, которая сразу поступает в двенадцатиперстную кишку, а не накапливается в желчном пузыре, выделяясь только по мере необходимости (после попадания пищевого комка в двенадцатиперстную кишку).
Такое попадание желчи в кишку вне зависимости от приемов пищи создает определенные сложности, поэтому необходимо соблюдать диету, которая минимизирует последствия отсутствия одного из важных органов.
На 3 – 4 сутки после операции человек может кушать пюре из овощей, обезжиренного творога, а также отварного мяса и рыбы нежирных сортов. Такой рацион следует сохранять в течение 3 – 4 дней, после чего переходить на диету № 5.
Итак, диета № 5 предполагает частое и дробное питание (маленькие порции по 5 – 6 раз в день). Все блюда должны быть измельченными и теплыми, а не горячими или холодными, а готовить продукты необходимо при помощи варки, тушения или запекания. Недопустимо жарение. Из рациона питания следует исключить следующие блюда и продукты:
- Жирные продукты (жирные сорта рыбы и мяса, сало, молочные продукты с высокой жирностью и т.д.);
- Жареное;
- Консервы из мяса, рыбы, овощей;
- Копчености;
- Маринады и соления;
- Острые приправы ( горчица , хрен, кетчуп-чили, чеснок, имбирь и т.д.);
- Любые субпродукты (печень, почки, мозг, желудки и др.);
- Грибы в любом виде;
- Сырые овощи;
- Сырой зеленый горошек;
- Ржаной хлеб;
- Свежий белый хлеб;
- Сдобная выпечка и кондитерские изделия (пирожки, блины, торты, пирожные и т.д.);
- Шоколад ;
- Алкоголь;
- Какао и черный кофе.
Включать в рацион питания после лапароскопического удаления желчного пузыря следует следующие продукты и блюда:
- Нежирные сорта мяса (индюшатина, крольчатина, курятина, телятина и др.) и рыбы (судак, окунь, щука и др.) в отварном, паровом или запеченном виде;
- Каши полужидкие из любых круп;
- Супы на воде или некрепком бульоне, заправленные овощами, крупами или макаронами;
- Паровые или тушеные овощи;
- Низкожирные или обезжиренные молочные продукты (кефир, молоко, простокваша, сыр и т.д.);
- Некислые ягоды и фрукты в свежем виде или в компотах, муссах и желе;
- Вчерашний белый хлеб;
- Мед ;
- Варенье или джем.
Из указанных продуктов составляется рацион
и готовятся различные блюда, в которые можно перед едой добавлять 45 – 50 г сливочного масла или 60 – 70 г растительного в сутки. Общая суточная норма потребления хлеба составляет 200 г, а сахара – не более 25 г. Очень полезно выпивать перед сном стакан обезжиренного кефира.
Практически все отзывы о лапароскопии желчного пузыря положительные, поскольку люди, перенесшие данную операцию, считают ее довольно быстрой, малотравматичной и не приводящей к необходимости длительного пребывания в больнице. В отзывах люди отмечают, что операция не страшная, проходит быстро и выписывают уже на 4 день.
Отдельно стоит указать, на какие доставляющие неприятные ощущения моменты люди обращают внимание: во-первых, это боль в животе после операции, во-вторых, трудно дышать из-за сдавления легких пузырем газа, который рассасывается в течение 2 – 4 дней, наконец и в-третьих, необходимость голодать суммарно в течение 1,5 – 2 суток.
Однако данные неприятные ощущения довольно быстро проходят, и люди считают, что их вполне можно перетерпеть, чтобы получить пользу от операции.
источник
Данные медицинской статистики говорят о том, что грыжи после операции на органах брюшной полости появляются у 5-ти – 10-ти процентов прооперированных пациентов.
Эта патология может сформироваться как сразу после хирургического вмешательства, так спустя достаточно долгое время после него.
Такие грыжи образуются в тех местах организма, в которых для обеспечения доступа к операционной зоне были сделаны хирургические разрезы. Наиболее часто эти новообразования возникают после таких оперативных вмешательств, как:
- нижняя или верхняя срединная лапароскопия;
- аппендэктомия (удаление аппендицита):
- резекция печени;
- холецистэктомия (удаление желчного пузыря);
- операция, вызванная перфорацией желудка при язвенной болезни;
- кишечная непроходимость;
- хирургические вмешательства в мочеточники или почки;
- операции гинекологического характера (кесарево сечение, оперирование миомы матки и кисты яичника, и так далее).
После лапароскопии желчного пузыря грыжа появляется значительно реже, чем после традиционной полостной холецистэктомии.
Критериев классификации таких образований существует несколько. К примеру, в зависимости от размера разделяют:
- малую грыжу (она никак не влияет на форму живота);
- среднюю (занимает какую-либо отдельную часть брюшины, например, пупочную);
- обширную (занимает отдельную область брюшной стенки);
- гигантскую грыжу (занимает сразу несколько (от двух-трех и более) областей (к примеру, в районе пупка и в правой части живота, что бывает после холецистэктомии).
Также специалисты выделяют однокамерные и многокамерные и вправимые или не вправимые грыжи. Отдельно выделяются рецидивирующую группу грыж.
Как правило, эти патологии возникают после проведения экстренных хирургических вмешательств, когда на подготовку системы пищеварения к операции просто не остается времени.
В таких случаях отмечается повышенное внутрибрюшное давление, замедленная моторика кишечника и проблемы с дыханием больного. Все эти факторы негативно сказываются на нормальном рубцевании операционной раны.
Кроме этого, патологическое выпячивание может быть спровоцировано недостаточно квалифицированным проведением вмешательства, а также использованием низкокачественных видов оборудования или недостаточно качественных материалов.
Эти факторы приводят к расхождению швов, возникновению воспалений, формированию гематом и нагноению.
Грыжа также может появиться после процедуры брюшного дренирования или как результат длительной тампонады.
Часто послеоперационная вентральная грыжа возникает из-за того, что пациент нарушает предписанный врачом режим. К таким нарушениям, в частности, относятся:
- повышение сверх нормы физической нагрузки;
- игнорирование предписанной диеты;
- отказ от использования медицинского бандажа.
Патологии, которые также могут спровоцировать это выпячивание:
- продолжительная рвота;
- ослабленный иммунитет;
- общая слабость организма;
- запор;
- пневмония;
- бронхит;
- ожирение;
- сахарный диабет;
- системные заболевания, вызывающие структурные изменения соединительных тканей.
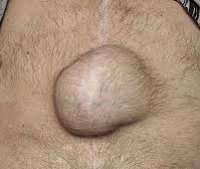
Первым внешним признаком этой патологии выступает опухолеобразное выпячивание в области рубца. Иногда грыжа формируется не на месте операционного разреза, а немного в стороне от него.
На начальной стадии развития недуга обычно не возникает никакого болевого синдрома и, как правило, грыжу достаточно легко можно вправить. Если пациент занимает горизонтальное положение, размер выпячивания либо уменьшается, либо грыжа исчезает совсем.
Боли могут проявляться как следствие физических нагрузок, в результате падения пациента или излишнего напряжения мышц брюшного пресса.
источник
Осложнения после удаления желчного пузыря возникают нечасто. Но все-таки последствия удаления органа могут привести к определенным патологиям (грыжа, панкреатит, спайки, геморрой). Один из признаков осложнений – температура после удаления желчного пузыря (37 0 С).
Еще один симптом осложнения – боли после удаления желчного пузыря. Болит бок, развивается метеоризм, появляются запоры, изжога, отрыжка, рвота. Если появляются такие симптомы, следует сразу обратиться к врачу, потому как повышенная температура и болевые ощущения могут быть признаками перитонита.
Постхолецистэктомический синдром — несамостоятельное заболевание. Основная причина – нарушение циркуляции желчи. Происходит это при нарушении питания и если человек принимает алкоголь.
- болит правый бок, живот, желудок;
- метеоризм – вздутие живота;
- изжога;
- повышение температуры (37 0 С);
- диарея;
- запоры, из-за которых развивается геморрой;
- тошнота, рвота;
- отрыжка с горьким привкусом;
- пожелтение кожи и склер глаз.
Симптомы могут проявляться не всегда, но основной признак – это метеоризм и боль. Иногда правый бок болит постоянно, в некоторых случаях боль возникает внезапно. При первых ее проявлениях следует обратиться в стационар.
После операции нужно обязательно соблюдать все предписания врача, придерживаться диеты. Так как желчный пузырь удален, следует включить в рацион питания белковую пищу, снизить потребление углеводов и исключить потребление жирных продуктов животного происхождения – сало, свинина, жирная рыба, сливочное масло, жирные молочные продукты.
Когда пузырь удален, происходит постоянный заброс небольшого количества желчи в кишечник.
Но этого объема не хватает для переваривания тяжелой жирной пищи. Отсюда развивается тошнота, рвота, метеоризм, запор, изжога, болит бок.
Лечение синдрома основывается на нарушениях, которые стали следствием удаления желчного пузыря. Назначаются ферментативные средства, спазмолитические препараты, желчегонные лекарства. Человеку нужно будет придерживаться диеты, исключить алкоголь и жирные продукты.
А Вы знали, что 89% населения России и стран СНГ больны гипертонией? Причем большинство людей даже не подозревают этого. По статистике две трети пациентов умирает в течение первых 5 лет развития болезни.
Если у вас часто повышается давление, болит голова, вы чувствуете хроническую усталость и, практически, привыкли к плохому самочувствию, не спешите глотать таблетки и ложиться на операционный стол. Скорее всего, вам поможет простая чистка сосудов.
В рамках Федеральной программы, при подаче заявки до (включительно) каждый житель РФ и СНГ может почистить свои сосуды бесплатно. Читайте подробности в официальном источнике .
Иногда назначается повторное проведение операции для корректировки изменений в организме.
Еще одно последствие операции – спайки. Такие проблемы возникают в 35% после операции.
Они представляют собой соединительную ткань, которой защищаются больные места, где было произведено хирургическое вмешательство. Спайки образовываются даже после проведения малоинвазивных операций. При удалении пузыря возникает пустое пространство. Организм его заполняет соединительной тканью. Проявляться спайки будут болевыми ощущениями, отдающими в правый бок, живот; покалываниями.
Самое главное – это предупредить их развитие. Малоинвазивные методики лечения позволяют пациентам вставать после операции уже спустя несколько часов. Именно движение заставляет организм работать и восстанавливаться. Как следствие – спайки образовываться не будут.
Удалить спайки самостоятельно не получиться. Не помогут народные средства, может развиться лишь аллергия. Лечение такого состояния организма следует проводить только по назначению врача, чтобы предупредить инвалидность.
Послеоперационные последствия зависят не только от того, насколько качественно было проведено хирургическое вмешательство, но и от корректного выполнения рекомендаций врачей пациентом.
Зачастую послеоперационная грыжа развивается на протяжении года после хирургического вмешательства, но если она не появилась через 4-5 лет, то риск ее развития равен нулю.
Самое опасное осложнение в таких случаях – это перитонит.
Следующая информация выходит за рамки данной статьи, но не написать об этом было бы грубым неуважением к посетителям сайта. Информация крайне важная, просим прочитать ее до конца.
В России и странах СНГ 97.5% постоянно страдают от: простуд, головных болей и хронической усталости.
Неприятный запах изо рта, высыпания на коже, мешки под глазами, понос или запор — эти симптомы стали на столько обыденными, что люди перестали обращать на это внимание.
Не хотим Вас запугивать, но при наличии хоть одного из симптомов — с вероятностью в 85% можно сказать, у вас в организме присутствуют паразиты. И с ними нужно срочно бороться! Ведь глисты смертельно опасны для человека – они способны очень быстро плодиться и долго жить, а болезни, которые они вызывают, проходят тяжело, с частыми рецидивами. Большинство людей даже не подозревают о том, что они заражены паразитами.
Сразу хотим предупредить, что не нужно бежать в аптеку и скупать дорогущие лекарства, которые по словам фармацевтов вытравят всех паразитов.
Большинство лекарств крайне неэффективны, кроме того они наносят огромный вред организму. Травя глистов, в первую очередь вы травите себя!
Как победить заразу и при этом не навредить себе? Известный врач — Дворниченко Виктория Владимировна в недавнем интервью рассказала про действенный домашний метод по выведению паразитов.
Почему появляется послеоперационная грыжа:
- Грыжа – последствия экстренной хирургической операции по удалению желчного пузыря. при которой не проводилась предоперационная подготовка. Возникает метеоризм, застой каловых масс. В свою очередь, это становится причиной ухудшения условий для формирования рубцов.
- Причины грыжи – дренирование брюшины.
- Грыжа будет развиваться при нарушении человеком рекомендаций врача: если присутствуют значительные физические нагрузки после удаления желчного пузыря ; не соблюдается лечебная диета – употребляются запрещенные продукты и алкоголь (развивается при этом метеоризм, запор изжога). Это основные причины развития.
Грыжа представляет собой небольшую опухоль, которая выпячивается из кожного покрова. Начальные стадии заболевания не сопровождаются болевыми ощущениями и без труда вправляются. При этом, когда человек принимает горизонтальную позу, опухоль может исчезнуть сама по себе. Отсутствует метеоризм и нарушения стула, не болит правый бок. Опасно увеличение грыжи.
Болевые ощущения развиваются, если присутствует чрезмерная физическая нагрузка, падение, напряжение мышц. Не оказанное своевременное лечение приводит к прогрессированию процесса и увеличению выпячивания. Боли становятся сильными, внезапными.
- быстрая утомляемость, слабость;
- нарушается стул (запор, диарея – жидкий стул);
- на фоне постоянных запоров будет развиваться геморрой;
- тошнота и рвота;
- отрыжка и изжога;
- метеоризм (вздутие живота);
- может повышаться температура до 37 0 С;
- застой кала, который провоцирует интоксикацию;
- болит живот;
- диарея;
- воспаление на послеоперационных рубцах и в области грыжи.
Опасные последствия для организма – ущемление, которое сдавливает орган, находящийся в грыжевом мешочке. При этом нарушается кровообращение, клетки тканей гибнут, развивается некроз и как следствие – перитонит, который приводит к летальному исходу.
Единственный эффективный способ избавиться от проблемы – оперативное вмешательство (герниопластика), при этом грыжа удаляется.
Здравствуйте! Меня зовут
Людмила Петровна, хочу высказать свою благодраность Вам и вашему сайту.
Наконец-таки я смогла избавиться от грыжи. Веду активный образ жизни, живу и радуюсь каждому моменту!
В 45 лет у меня вылезла грыжа. Когда стукнуло 58 лет, начались осложнения, я уже практически не могла ходить, а эти страшные боли, вы просто не представляете как я мучалась, все было очень плохо. Чего только не пробовала, больницы, поликлиники, процедуры, дорогущие мази. ничего не помогало.
Все изменилось, когда дочка дала прочитать мне одну статью в интернете . Не представляете на сколько я ей за это благодарна. Эта статья буквально подняла меня с постели. Не поверите, но всего за 2 недели я полностью вылечила грыжу. Последние несколько лет начала много двигаться, весной и летом каждый день езжу на дачу, с мужем ведём активный образ жизни, много путешествуем. Все удивляются, как я все успеваю, откуда столько сил и энергии, все никак не поверят, что мне 62 года.
Кто хочет прожить долгую и энергичную жизнь без грыжи, уделите 5 минут и прочитайте эту статью .
Недостаток желчи приводит к сбоям в системе пищеварении, отчего возникают запоры или диарея. Это и провоцирует геморрой, причем как у мужчин, так и у женщин.
Опорожняется человек регулярно. Запоры и диарея провоцируют прилив крови к анусу. Как следствие, сосуды не выдерживают, происходит их увеличение, и появляется геморрой.
Профилактика проблемы здесь может быть только одна – сбалансированное питание после операции. В таком случае геморрой не будет развиваться.
К слову – развивается патология часто, если человек употребляет алкоголь.
Перитонит – крайне опасное для организма состояние, которое характеризуется воспалительным процессом брюшины. При этом нарушаются все жизненно важные функций. Может развиваться перитонит, если присутствует панкреатит.
В брюшную полость, после удаления желчного пузыря может поступать желчь по причине негерметично перевязанных протоков. Это и есть причины развития такой патологии, как перитонит.
К слову, возникать перитонит может не только после операции, но и на фоне механической желтухи.
Вылечила грыжу дома. Прошло уже 2 месяца, как я забыла о своей грыже. Ох, как же я раньше мучалась, жуткая была боль, в последнее время толком ходить нормально не могла. Сколько раз я ходила по поликлиникам, но там только дорогущие таблетки да мази назначали, от которых не было толку вообще. И вот уже 7 неделя пошла, как грыжа ни капельки не беспокоит, через день на дачу езжу работать, а с автобуса идти 3 км, так вот вообще легко хожу! Все благодаря этой статье . Всем у кого грыжа — читать обязательно!
Какие симптомы появляются при желчном перитоните:
- тяжелый болевой шок, причем может болеть не только бок, но и весь живот, желудок;
- тахикардия, снижение давления;
- бледность кожных покровов;
- изжога и отрыжка;
- отсутствие аппетита;
- развивается аллергия – зуд на коже;
- метеоризм – вздутие брюшной области;
- нарушается стул – запоры и диарея;
- повышение температуры тела выше 37 0 С.
Учитывая, что перитонит может привести к смерти, все диагностические и лечебные методики проводятся очень быстро, во избежание осложнений.
Перитонит развивается у 18 % пациентов. Заболевание очень опасно и чревато летальным исходом! Важно не упустить время и предупредить инвалидность, смерть.
Многие люди полагают, что после удаления желчного пузыря его функции начинает выполнять поджелудочная железа, и от ее перенапряжения возможно развитие такой патологии, как панкреатит. Но это ошибочное мнение. Хронический панкреатит может быть следствием воспалительного процесса в желчном пузыре из-за застоя желчи, вызванного закупоркой просветов каналов камнями. Когда проводится удаление желчного пузыря, у многих людей, наоборот, улучшается состояние, панкреатит длительное время не проявляет себя, то есть, находится в стадии ремиссии. Рецидив часто провоцирует алкоголь.
Панкреатит может дать о себе знать только в том случае, если нарушаются правила приема пищи, человек употребляет запрещенные продукты питания, алкоголь после операции. Поджелудочная железа испытывает двойную нагрузку, как следствие возникает тошнота, рвота, изжога, нарушение стула – диарея или запоры, может повыситься температура тела, болеть левый бок.
Причины панкреатита после удаления желчного пузыря заключаются в следующем. Функции пузыря после операции выполняют желчные протоки. Поступает желчь в кишечник небольшими порциями, а не как раньше – большими. Это способствует снижению ее бактерицидной функции, при этом микрофлора тонкого кишечника видоизменяется, появляется симптоматика нарушения пищеварения – изжога, понос, запор. Данный факт может отражаться на всех органах пищеварительной системы и поджелудочная железа не исключение. Нарушенное питание, алкоголь будут способствовать развитию такой патологии, как панкреатит.
Многие люди живут нормальной жизнью после операции по удалению желчного пузыря. Залог успеха – диета. Под абсолютным запретом находится алкоголь и жирные продукты.
Алкоголь можно смело назвать основным виновником заболеваний желчного пузыря. Даже небольшие дозы способны нарушить функционирование органа. Именно алкоголь часто становится причиной удаления органа.


Появилось выпячивание в том месте, где недавно вам сделали операцию, иногда оно уменьшается или вовсе исчезает, когда вы ложитесь? Это может быть послеоперационная грыжа. Следует более пристально рассмотреть симптомы и срочно приняться за лечение!
Выпадение частей внутренних органов, сальника может спровоцировать:
- удаление аппендицита;
- проведение лапароскопии;
- операция на мочеточниках;
- кишечная непроходимость;
- хирургическое лечение язвы желудка;
- удаление желчного пузыря;
- резекция печени;
- удаление матки и другие гинекологические операции.

Только в 10% случаев развивается послеоперационная грыжа. Но как так случается, что после удаления матки или проведения другого хирургического вмешательства на органах брюшины появляются симптомы еще одного недуга? К сожалению, иногда бывают случаи, когда в области послеоперационного рубца начинает развиваться грыжа, называемая еще вентральной. После операции шов, перед тем как достаточно зарасти и превратиться в надежный рубец, испытывает на себе множество воздействий.
Впрочем, толчком к выпячиванию внутренних органов или сальника может быть самое безобидное, на первый взгляд, действие: сильный кашель, продолжительные запоры, рвотные позывы. Очень часто виновниками становятся сами пациенты: не соблюдают режим, пренебрегают лечебной диетой, отказываются носить бандаж (особенно после удаления матки), поднимают тяжести, не до конца проходят лечение в стационаре. Все это только увеличивает патологическое состояние самого рубца.
Как результат, ткани восстанавливаются не так быстро, рубец созревает намного медленнее, появляется большая вероятность того, что передняя брюшная стенка может ослабеть, вот поэтому и требуется более длительное лечение.
К сожалению, ошибки во время операции также приводят к неприятным последствиям. Некачественные шовные материалы, непрофессиональное наложение швов (не так, как на фото учебников) – также являются предрасполагающими факторами.
В большинстве случаев послеоперационная грыжа проявляет симптомы очень характерные, их никак нельзя оставлять без внимания и нужно как можно скорее начинать лечение.
Итак, основные симптомы выглядят так (по нарастающей):
- В месте, где проводилось хирургическое вмешательство, появляется напоминающее опухоль выпячивание, как маленькое, так и гигантское, и даже невооруженным глазом можно легко заметить асимметрию живота. Правда, чтобы определить грыжу очень маленьких размеров, нужно делать прощупывание пораженного участка.
- На первом этапе послеоперационная грыжа может не болеть и не влиять на самочувствие больного, но это не повод не начинать лечение!
- При прогрессирующей грыже уже появляется боль. Обычно во время физических нагрузок, когда работают мышцы живота, пораженный внутренний орган еще больше выпячивается, поэтому боль приобретает схваткообразный характер.
- Иногда возле рубца встречается раздражение и воспаление.
- Со временем боль усиливается, общее самочувствие ухудшается, начинается упадок сил, вялость, слабость.
- Наблюдаются рвотные позывы, тошнота, неприятная отрыжка.
- Все чаще беспокоят запоры, скопление газов, застой кала.
- В кале появляется кровь.
- Пропадает стул.
Итак, результат на лицо: ткани не справились с нагрузкой и на месте выполнения операции (удаление матки, мочевого пузыря, аппендицита и др.), начала развиваться послеоперационная грыжа. Что же делать и как избавиться от этих неприятных последствий, какое лечение предпринять? Один выход – удаление, то есть закрытие грыжевых ворот, а оно возможно только с помощью проведения операции. Сложность в том, что придется оперировать ткани, подвергшиеся рубцовым изменениям, поэтому хирург должен знать все нюансы. Удаление грыжи будет проводиться не тем специалистом, который делал предыдущую операцию? Нужно собрать всю информацию о перенесенном хирургическом вмешательстве, после которого и возникли последствия.
Если у больного есть серьезные противопоказания, а их определяет только специалист, тогда применяется консервативная терапия. Больной обязан:
- строго придерживаться особой диеты;
- избегать запоров;
- исключать даже самые минимальные физические нагрузки;
- обязательно носить лечебный бандаж.
Существует два способа хирургического удаления: лапаротомия (когда брюшная полость разрезается) и более щадящий метод – лапароскопия (когда операцию проводят через небольшие отверстия).
Если выпячивание незначительное, а изменения в окружающих грыжу мышцах небольшое, например после удаления матки при помощи лапароскопии, тогда применяется пластика с использованием тканей, находящихся в зоне дефекта. Сетчатый имплантат оправдан, когда грыжа крупная и ее удаление с помощью первого метода чревато последствиями: нарушением кровообращения, изменением внутрибрюшного давления. Хотя в последнее время для закрытия грыжевых ворот все чаще используют именно имплантаты.
Послеоперационные грыжи (рубцовые грыжи, грыжи рубца, вентральные грыжи) развиваются в ранние или отдаленные сроки после операций. Частота образования послеоперационных грыж после вмешательств на брюшной полости в оперативной гастроэнтерологии составляет 6-10%. Среди других грыж брюшной полости на долю послеоперационных дефектов приходится до 20–22%.
Послеоперационные грыжи появляются в тех анатомических областях, где проводились типовые операционные разрезы, обеспечивающие доступ к органам брюшной полости: в области белой линии живота (после верхней или нижней срединной лапаротомии), правой подвздошной области (после операций на слепой кишке, аппендэктомии), области пупка, правом подреберье (после холецистэктомии. резекции печени ), левом подреберье (после операций на селезенке), боковой поясничной области (после операций на почках и мочеточниках), надлобковой области (после гинекологических и урологических операций).
В большинстве случаев послеоперационной грыжей осложняются хирургические вмешательства, проводимые в экстренном порядке. Такие ситуации исключают возможность проведения адекватной предоперационной подготовки органов ЖКТ, что после операции приводит к нарушению моторики кишечника (метеоризму, замедлению пассажа кишечных масс), повышению внутрибрюшного давления, ухудшению дыхательной функции, кашлю и в итоге – к ухудшению условий для формирования послеоперационного рубца.
Определенную роль в образовании послеоперационной грыжи играют дефекты операционной техники и послеоперационные осложнения – использование некачественного шовного материала, чрезмерное натяжение местных тканей, воспаление, гематомы, нагноение, расхождение швов. Часто послеоперационные грыжи формируются после длительной тампонады или дренирования брюшной полости.
Послеоперационные грыжи нередко образуются при нарушениях режима самим пациентом: повышенной физической нагрузке после операции, несоблюдении рекомендуемой диеты, отказе от ношения бандажа и др. Появление послеоперационных грыж нередко связано с общей ослабленностью, рвотой, развитием пневмонии или бронхита в послеоперационном периоде, запорами. беременностью и родами, ожирением. сахарным диабетом. системными заболеваниями, сопровождающимися изменением структуры соединительной ткани.
Послеоперационными грыжами могут осложняться практически любые операции на брюшной полости. Наиболее часто послеоперационные грыжи образуются после операций по поводу прободной язвы желудка. калькулезного холецистита. аппендицита. кишечной непроходимости. перитонита. пупочной грыжи или грыжи белой линии живота. кисты яичника. миомы матки. проникающих ранений брюшной полости и др.
По анатомотопографическому делению различают медиальные послеоперационные грыжи (срединные, верхние срединные и нижние срединные) и латеральные (верхние боковые, нижние боковые – лево- и правосторонние). По величине послеоперационного дефекта грыжи могут быть малыми (не изменяющими конфигурацию живота), средними (занимающими часть отдельной области брюшной стенки), обширными (занимающими отдельную область брюшной стенки), гигантскими (занимающими 2-3 и более областей).
Также послеоперационные грыжи делятся на вправимые и невправимые, одно- и многокамерные. Отдельно рассматриваются рецидивные послеоперационные грыжи, в т. ч. и многократно рецидивирующие. Все обозначенные критерии учитываются при выборе способов устранения послеоперационных грыж.
Основным проявлением грыжи служит появление выпячивания по линии послеоперационного рубца и по его сторонам. На ранних стадиях послеоперационные грыжи являются вправимыми и не доставляют болевых ощущений. Болезненность и увеличение опухолевидного выпячивания появляется при резких движениях, натуживании, подъеме тяжестей. При этом в горизонтальном положении грыжа уменьшается или легко вправляется.
В дальнейшем боль в животе становится постоянной, иногда приобретает схваткообразный характер. Среди других симптомов послеоперационной грыжи отмечаются вздутие кишечника, запоры, отрыжка, тошнота, снижение активности. При грыжах, расположенных над лобком, могут отмечаться дизурические расстройства. В области грыжевого выпячивания на передней брюшной стенке развивается раздражение и воспалительные изменения кожи.
Послеоперационные грыжи могут осложняться копростазом, ущемлением, перфорацией, частичной или полной спаечной кишечной непроходимостью. При осложненном развитии послеоперационной грыжи отмечается быстрое нарастание боли в животе; появляются тошнота и рвота, кровь в испражнениях или задержка стула и газов. Грыжевое выпячивание становится невправимым в положении лежа на спине.
При осмотре грыжа определяется как несимметричное выбухание в области послеоперационного рубца. В вертикальном положении, при натуживании пациента или покашливании размеры опухолевидного выпячивания увеличиваются. Иногда через растянутый и истонченный рубец определяется перистальтика кишечных петель, шум плеска и урчание.
С помощью УЗИ брюшной полости и грыжевого выпячивания удается получить данные о форме и размерах грыжи, наличии или отсутствии спаечных процессов в брюшной полости, изменений в мышечно-апоневротических структурах брюшной стенки и др.
В процессе комплексного рентгенологического обследования (обзорная рентгенография брюшной полости. рентгенография желудка. рентгенография пассажа бария по кишечнику, ирригоскопия. герниография) уточняется функциональное состояние ЖКТ, отношение внутренних органов к послеоперационной грыже, наличие спаек. Для уточнения необходимых параметров послеоперационной грыжи и определения методов ее устранения может потребоваться проведение МСКТ или МРТ органов брюшной полости. эзофагогастродуоденоскопии. колоноскопии .
Консервативная тактика при послеоперационных грыжах допустима только в случае наличия весомых противопоказаний к хирургическому вмешательству. В этих ситуациях рекомендуется соблюдение диеты, исключение физических нагрузок, борьба с запорами, ношение поддерживающего бандажа.
Радикальное избавление от послеоперационной грыжи может быть произведено только хирургическим способом – с помощью герниопластики. Метод оперативного вмешательства при послеоперационной грыже избирается, исходя из локализации и величины выпячивания, наличия спаечных процессов между органами брюшной полости и грыжевым мешком.
При небольших и неосложненных послеоперационных дефектах (менее 5 см) может быть выполнено простое ушивание апоневроза, т. е. пластика передней брюшной стенки местными тканями. Средние, обширные, гигантские, длительно существующие и осложненные послеоперационные грыжи требуют укрытия дефекта апоневроза с помощью синтетического протеза (герниопластика с установкой сетчатого протеза). При этом используются различные способы установки сетчатой системы по отношению к анатомическим структурам брюшной полости. В этих случаях нередко требуется разделение спаек, рассечение рубцов; при ущемлении послеоперационной грыжи — резекция кишки и сальника.
Послеоперационные грыжи, даже при отсутствии осложнений, приводят к снижению физической и трудовой активности, косметическому дефекту, ухудшению качества жизни. Ущемление послеоперационной грыжи довольно часто (в 8,8% случаев) приводит к летальному исходу. После хирургического устранения послеоперационной грыжи (за исключением случаев многократного рецидивирования) прогноз удовлетворительный.
Профилактика послеоперационных грыж требует от хирурга выбора правильного физиологичного оперативного доступа при различных видах вмешательств, соблюдения тщательной асептики на всех этапах операции, использования качественного шовного материала, адекватной предоперационной подготовки и ведения больного после операции.
В постоперационном периоде от пациента требуется неукоснительное выполнение рекомендаций по питанию, ношению бандажа, физической активности, нормализации веса, ограничению физических нагрузок, регулярному опорожнению кишечника.
Источники: http://pechen1.ru/zhelchnyj-puzyr/udalenie/posledstviya-i-oslozhneniya.html, http://progryzhu.ru/bryushnoj-polosti/drugie-gryzhi-zhivota/posleoperacionnaya-gryzha.html, http://www.krasotaimedicina.ru/diseases/zabolevanija_gastroenterologia/postoperative-hernia
Дорогой читатель, я готов с тобой поспорить, что у тебя или твоих близких в той или иной степени болят суставы. По началу это просто безобидный хруст или небольшая боль в спине, колене или других суставах. Со временем болезнь прогрессирует и суставы начинают болеть от физических нагрузок или при смене погоды.
Обычная боль в суставах может быть симптомом более серьезных заболеваний:
- Острый гнойный артрит;
- Остеомиелит — воспаление кости;
- Сепс — заражение крови;
- Контрактура — ограничение подвижности сустава;
- Патологический вывих — выход головки сустава из суставной ямки.
В особо запущенных случаях все это приводит к тому, что человек становится инвалидом, привязанным к постели.
Как же быть? — спросите вы.
Мы изучили огромное количество материалов и самое главное проверили на практике большинство средств для лечения суставов. Так вот, оказалось, что единственный препарат, который не убирает симптомы, а по-настоящему лечит суставы — это Artrodex .
Данный препарат не продается в аптеках и его не рекламируют по телевизору и в интернете, а по акции стоит он всего 1 рубль.
Чтобы вы не подумали, что вам втюхивают очередной «чудо-крем», я не буду расписывать, какой это действенный препарат. Если интересно, читайте всю информацию о Artrodex сами. Вот ссылка на статью .
источник