Многие годы безуспешно боретесь с БОЛЯМИ в СУСТАВАХ?
Глава Института: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день средство за 147 рублей.
Затруднение дыхания может проявляться в виде чувства инородного тела или комка в горле, ощущения нехватки воздуха и одышки. Комок в горле ощущается как застрявшая в нем кость, из-за которой становится тяжело дышать. Этот симптом часто затрудняет прием пищи, при этом больные даже теряют в весе.
Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Такое чувство может возникать в норме при плаче, страхе или тревоге, но оно временное. В отличие от него ощущение кома в горле при остеохондрозе почти постоянно и не исчезает с нормализацией психологического состояния.
Подобное затруднение дыхания объясняется защемлением смещенными шейными позвонками нервов, которые иннервируют глотку и пищевод. Из-за этого формируется ложное ощущение инородного тела. Часто больные пытаются избавиться от комка обильным питьем, что не приносит заметного результата.
Данная проблема может возникать и при некоторых эндокринных патологиях, например, при гипотиреозе. Она также характерна для больных с опухолями и грыжами пищевода, разросшимися миндалинами.
Но если ЛОРом и эндокринологом патология не выявляется, скорее всего, причиной ощущения комка в горле, при котором тяжело дышать, является именно шейный остеохондроз.
Остеохондроз можно смело назвать болезнью цивилизации, поскольку ни одно животное в природе им не страдает. Именно сидячая работа, отсутствие подвижности в позвоночнике в течение дня приводят к дегенеративным изменениям межпозвоночных хрящей в шейном и грудном отделах. А если малая физическая активность дополняется травмой, избежать появления симптомов невозможно.
О причинах хруста в шее читайте здесь.
Причем если раньше боль в спине и тугоподвижность беспокоили только стариков, сейчас они характерны и для людей 20-25 лет. Но в этом возрасте обнаружить патологию бывает трудно.
Проблема своевременного выявления остеохондроза заключается в том, что он имеет неспецифичные проявления. Это заболевание не всегда начинается с болевого синдрома.
Так, поначалу пациента могут беспокоить такие неспецифичные проявления, как головокружение или чувство нехватки воздуха. Из-за этого он часто лечит несуществующие заболевания головы и легких, не догадываясь о наличии остеохондроза. Некорректное лечение приносит массу негативных последствий, а также заставляет остеохондроз прогрессировать.
К наиболее характерным симптомам разрушения хрящей шейного и грудного отделов относят пульсирующую боль в шее с иррадиацией в руки или сердце, затруднение поворотов и наклонов головы, а также головокружение, вызванное перепадами давления. Все эти симптомы объясняются защемлением нервов и сосудов, питающих мышцы и внутренние органы. Нехватка кислорода вызывает боль и рефлекторное напряжение мышц, ведущее к тугоподвижности.
О причинах боли в шее при повороте головы читайте здесь.
Но помимо названных симптомов встречаются и менее привычные, которые, казалось бы, никак не связаны с патологией позвоночника.
Сюда относится шум в ушах, потемнение и мушки в глазах, ощущение комка в горле и одышка. Данные проявления могут появляться как одновременно, так и поодиночке, доставляя значительные неудобства больному. Впервые сталкиваясь с ними, пациент обращается к ЛОРу или офтальмологу, желая найти причину. Но поиски обычно являются неплодотворными, так как каких-либо заболеваний горла или глаз не определяется.
Если комок в горле вызван поражением шейного отдела, ощущение нехватки воздуха и одышки более характерно при остеохондрозе грудного отдела. Оно связано с ущемлением диафрагмального нерва, который иннервирует главную дыхательную мышцу. Его защемление вызывает спазм диафрагмы, из-за чего ритм дыхания и его глубина нарушаются.
Когда больному становится тяжело дышать, он пытается выйти на свежий воздух, но это не приносит результата, поскольку фактической нехватки кислорода нет.
Длительное затрудненное дыхание приводит к появлению одышки, которая при остеохондрозе развивается компенсаторно (чтобы обеспечить тканям достаточное питание). Но если дыхание не нормализуется за короткий промежуток времени, может наступить даже удушье. Тогда кожные покровы больного синеют, что требует неотложной помощи.
Обычно на этой стадии заболевания пациент уже знает о своей патологии и носит с собой транквилизатор для первой помощи. Но для окружающих его состояние бывает схожим с приступом бронхиальной астмы или стенокардией.
Стоит понимать, что одышку при остеохондрозе нельзя лечить симптоматически. Только в случае, если больному настолько тяжело дышать, что это вызывает страх задохнуться и приступ паники, можно в качестве первой помощи применить успокоительное или спазмолитик. Но для того, чтобы предотвратить появление кома в горле и проблем с дыханием в дальнейшем, нужно направить лечение на первопричину, т.е. на позвоночник.
При регулярном целенаправленном лечении станет не только легче дышать, но и исчезнут шумы в ушах, проблемы со сном, аппетитом и другие спутники остеохондроза.
Комплексное лечение должно состоять из сеансов массажа (подробнее тут), лечебной физкультуры (подробнее тут), физиотерапии (подробнее тут) и приема медикаментозных препаратов от остеохондроза. Среди последних себя хорошо зарекомендовали нестероидные противовоспалительные средства и хондропротекторы. Также для ускорения восстановления нервной проводимости и устранения проблем с дыханием рекомендованы витамины группы В.
Список лучших хондропротекторов от остеохондроза шейного отдела позвоночника.
Как проводится лечение пиявками при остеохондрозе?
Об эффективности иглоукалывания при остеохондрозе читайте здесь.
Из нетрадиционных методов широко применяется терапия пиявками и иглоукалывания. Не стоит забывать и о важности правильного подбора матраса и подушки.
Читайте также какой ортопедический матрас выбрать при остеохондрозе.
Удобно использовать ортопедическую подушку при шейном остеохондрозе.

- Причины боли за грудиной
- Тахикардия и заболевания сердца
- Диафрагмальная грыжа и ком в горле
- Заболевания легких и тяжесть в груди
- Психические и неврологические нарушения
- Тяжесть за грудиной у ребенка
- Что делать при давящих болях в груди
- Профилактика тяжести за грудиной
Когда идет речь о боли в области грудной клетки, первым вспоминается сердце, но не только оно дает такие симптомы. Трудность дыхания, ком в горле, дискомфорт за грудиной – все это только симптомы, а страдать в это время может как сердце, так и другие органы, о болезни которых человек даже не подозревает.
Дифференциальная диагностика пациента с симптомами тяжести дыхания и болей за грудиной проводится с такими заболеваниями, как сердечная недостаточность, воспаление легких, патологии позвоночника, диафрагмальная грыжа и другие. В первую очередь нужно прослушать сердце, определить, есть ли посторонние шумы, после чего поэтапно обследовать все органы грудной клетки и позвоночник.
Человека могут беспокоить острые, давящие, приступообразные, хронические боли в области грудной клетки, и каждый симптом имеет множество причин, которые без помощи специалиста определить невозможно.

Когда становится тяжело дышать, и появляются давящие ощущения в грудной клетке после физической нагрузки, это считается нормой. Но бывает и такое, что подобная симптоматика появляется независимо от нагрузки на организм. Связать это можно с врожденной или приобретенной тахикардией. Этот термин означает учащенное сердцебиение, и это только симптом, который также имеет множество причин. Тахикардия всегда сопровождается тяжелым дыханием, отдышкой, тревожным состоянием, ощущением кома в горле. Она проявляется в ответ на физическую нагрузку, стресс, переживания и некоторые патологии сердечно-сосудистой системы и легких.
На стенках сосудов в течение жизни скапливаются атеросклеротические бляшки. Этому способствует неправильное питание, вредные привычки, малоподвижный образ жизни. Их скопление приводит к тому, что нарушается кровообращение, к сердцу поступает недостаточно крови, и оно начинает работать быстрее, увеличивается. Это опасное явление, сопровождающееся болью за грудиной, тяжестью дыхания, учащенным сердцебиением, комом в горле.
Тяжесть и давящие боли в грудине могут говорить о таких болезнях сердца:
- стенокардия – при этом нарушении начинаются изменения в сердце, происходят застойные процессы, а давление на диафрагму приводит уже к симптомам тяжести дыхания и боли в грудной клетке;
- инфаркт миокарда – это состояние проявляется остро, человек ощущает сильную боль за грудиной, есть ком в горле, тяжесть дыхания, появляется сильное чувство тревоги и страха смерти;
- врожденные и приобретенные пороки сердечно-сосудистой системы – обычно такие аномалии диагностируются в раннем возрасте, и человек находится под наблюдением специалистов, регулярно проходя курс лечения, периодически могут тревожить боли в грудной клетке и трудное дыхание, в особенности после тяжелой физической работы, которая, к тому же, может быть противопоказана;
- миокардит – это воспалительно-дистрофическое заболевание, проявляющееся отклонением в работе сердечной мышцы, и в таком случае будет присутствовать целый комплекс симптомов, указывающий на нарушение функции миокарда.
Лечением всех перечисленных отклонений занимается кардиолог, физиотерапевт, невролог. Человек с заболеваниями сердца должен на протяжении всей жизни следовать набору определенных правил, которые обезопасят от внезапных осложнений.

В таком случае через отверстие в диафрагме начинает выходить часть желудка и абдоминальный сегмент пищевода, которые в норме должны находиться в брюшной полости. Таким образом, органы проникают в грудную клетку, начинают сдавливать и сжимать легкие и сердце, располагаясь посередине. Внешне это заболевание может никак не проявляться, но возникают типичные симптомы.
При грыже ПОД, помимо тяжести за грудиной, можно наблюдать такие симптомы:
- дискомфорт и отдышка после приема, так как полный желудок начинает давить на диафрагму и легкие;
- тошнота, приступы рвоты, что связано с перееданием и давлением на желудок стенок диафрагмы;
- рефлюкс-эзофагит – это проникновение содержимого желудка обратно в пищевод, что сопровождается его воспалением, появляются симптомы изжоги, икоты, кома в горле, присутствует боль в грудной клетке;
- учащенное сердцебиение и колющие боли в районе сердца.
Определить наличие диафрагмальной грыжи можно после проведения рентгенографии с применением контрастного вещества. На снимке будут видны границы желудка и пищевода. Чтобы снять симптомы заболевания, потребуется принимать медикаментозные средства, заниматься физиотерапией, специальной лечебной зарядкой. В очень редких случаях патология дает осложнения, и тогда требуется хирургическое вмешательство.

Двухсторонняя пневмония проявляется еще сложнее, развивается обширное поражение тканей, объем органа уменьшается. Помимо этого, происходит давление на желудок и близлежащие органы, что приводит к неприятным ощущениям посередине грудной клетки.
Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
При плеврите со скоплением жидкости повышается давление на сердце, симптоматика нарастает по мере нарушения кровообращения. При наличии сопутствующей стенокардии опасность заболевания увеличивается, потому требуется проводить комплексное лечение, устранять причину боли и тревожные симптомы в области грудной клетки.
Длительное переживание переходит в стресс, а он может закончиться депрессией, и это сказывается не только на психологическом состоянии, но и на физическом. При таком расстройстве часто наблюдается спазм сосудов, отчего нарушается кровообращение. У человека появляется беспричинная тахикардия, тяжесть дыхания и стенокардия.
Другие психические и неврологические заболевания оказывают аналогичное влияние на организм. Справиться с ними самостоятельно практически невозможно, потому нужна консультация невролога и психотерапевта. Симптоматическая терапия в этом случае будет малоэффективной и придется подходить к заболеванию комплексно.
Симптом дискомфорта в области грудной клетки у ребенка может быть следствием синдрома Рейно. Это заболевание проявляется болевыми ощущениями и в передней области грудной клетки, а в проекции реберно-грудинных соединений можно наблюдать небольшую припухлость.
Причиной дискомфорта за грудиной могут быть и проблемы с сердцем:
- отхождение коронарной артерии и легочного ствола;
- дислопопротеинемия;
- заболевание Кавасаки и пролапс митрального клапана;
- врожденные пороки сердца.
Эти заболевания приводят к недостаточному кровообращению, и застойные процессы дают симптомы тяжести дыхания и болей за грудиной. Визуально у ребенка можно наблюдать увеличение грудной клетки, ее выпирание вперед. Лечение начинается с самого рождения и направлено на снятие симптомов и предупреждение сердечной недостаточности.
Временная тахикардия и болезненностью не несет опасности, если только не появляется без причины. Когда эти симптомы наблюдаются в состоянии покоя и долгое время не прекращаются, только усиливаясь, нужно вызвать скорую помощь.
Опасные симптомы, при которых нужна медицинская помощь:
усиливающиеся боли при попытке глубоко вдохнуть;
- тяжесть в сердце при длительном сидении на одном месте;
- резкая стреляющая боль в области груди;
- ощущение «разрывающегося» сердца, сильное сердцебиение;
- невозможность выровнять спину, что сопровождается болью в груди;
- нехватка воздуха, отдышка.
После осмотра специалистом будут проведены необходимые диагностические мероприятия, после чего врач назначит лечение. Возможно, потребуется длительное лечение в стационаре или же медикаментозная терапия, которую можно проводить дома.
Чтобы предупредить болезни сердца, достаточно вести здоровый образ жизни. К сожалению, в современных условиях об этом правиле многие забывают, несмотря на то, что возможность всегда есть. Сердце, как и любая другая мышца способна увеличиваться, но это как раз таки опасно. Предупредить это можно регулярными умеренными физическими нагрузками, соблюдением диеты и поддержанием психологического комфорта.
Так как тяжесть за грудиной могут вызвать заболевания позвоночника, ему также нужно уделять немало времени. Прогулки на природе, катание на велосипеде, посещение тренажерного зала – все это станет хорошей профилактикой заболеваний сердечно-сосудистой системы и опорно-двигательного аппарата.
источник

Это симптом, связанный с развитием некоторых патологий в разных органах.
КЛАСС XI – Болезни органов пищеварения (K00-K93);
Код диагноза (заболевания): K22 – другие болезни пищевода.
При сильном волнении у здорового человека может появиться неприятное ощущение присутствия кома в горле. Это состояние проходит, стоит ему успокоиться. Но есть более серьезные причины появления ощущения комка в пищеводе. На этот симптом стоит обратить внимание, так как он может указывать на проблемы органов пищеварения и других органов, расположенных рядом с пищеводной зоной.
Если появилось ощущение комка в пищеводе, рекомендуется провести обследование:
- органов ЖКТ и в частности пищевода;
- щитовидной железы;
- лор-органов;
- сердечно-сосудистой системы;
- позвоночника.
Ком в горле ощущается многими. Причинами может быть эзофагоспазм:
идиопатическая форма, развивающаяся вследствие поражения нервных окончаний, находящихся в мышечном слое органа, в результате чего нарушается регуляция глотания;
- вторичная форма эзофагоспазма. Эта форма сопутствует язвенной болезни, эзофагиту, грыжам пищевода и диафрагмы и диабетической нейропатии.
Симптоматика пищеводного спазма проявляется не только, когда есть ком в грудине или в пищеводе, но и болями за грудиной. Боли могут появляться во время приема пищи и в состоянии покоя. Чувство что в пищеводе как будто ком стоит длится до получаса. Сила выраженности ощущений возрастает при эмоциональном напряжении.
Причиной ощущения кома в пищеводе и в горле является дисфагия. Основными признаками заболевания являются боли при глотании и постоянное ощущение, что стоит ком в пищеводе и давит. Причинами заболевания являются воспалительные процессы в пищеводе, гортани и глотке. Также развитию дисфагии способствуют такие факторы, как инородное тело в лор-органах, новообразования и рубцевание пищеводных стенок.
Формы дисфагии:

- нарушение продвижения пищевого комка по трубке пищевода. При этом могут наблюдаться неприятные явления – заброс пищевых масс в ротовую полость и в нос;
- чувство удушья, сопровождающееся сильными приступами кашля;
- охриплость голоса;
- обильные выделения слюны;
- развитие аспирационной пневмонии вследствие попадания пищевых масс в дыхательные пути;
- невозможность проглотить пищу.
Продолжительность дисфагии может быть постоянной, что характерно для органических поражений лор-органов и пищевода, и перемежающейся, с короткими промежутками ремиссии. Так, например, ком в пищеводе и отрыжка сопровождают рефлюкс-эзофагит. При этом состоянии дисфагия носит непостоянный характер. При раке пищевода дисфагия может ослабевать и даже исчезать на некоторое время, создавая иллюзию выздоровления.
При заболеваниях щитовидной железы, происходит увеличение ее размеров, что ведет к сдавливанию органов, расположенных рядом с ней. Возникает ощущение как будто комок в пищеводе, что затрудняет глотание и дыхание. Ком в горле и в пищеводе может быть при таких патологиях щитовидной железы:
Диффузный зоб, при котором могут быть частый сухой кашель, дискомфортные ощущения при приеме пищи, осиплый голос, затрудненное дыхание в тесной одежде. Кашель наблюдается в положении лежа на спине. Поэтому больному приходится спать на боку.
- Узловой зоб, с частичным поражением щитовидной железы. Особенностью патологии является постоянное присутствие кома в горле, а не периодическое, как в случае с диффузным поражением железы.
Итак, при заболевании щитовидной железы ком в пищеводе, что это может быть – диагностируется при обследовании органа. В любом случае, при дискомфорте в горле и в пищеводе нужно обязательно обратиться к специалисту, чтобы исключить патологию щитовидной железы. Если все же обнаруживается нарушение в работе этого органа, то лечится не симптом, а щитовидная железа – очень важный орган в эндокринной системе человека.
Лор-органы – горло, гортань, глотка, нос – топографически близко расположены к пищеводной зоне. Поэтому их заболевания могут спровоцировать ком при глотании слюны в пищеводе:
- ларингит;
- ринит;
- синусит;
- абсцесс горла;
- тонзиллит;
- ангина;
- фарингит и др.
Эти заболевания вызываются инфекционными агентами – вирусами и микробами и протекают с повышенной температурой тела, насморком, болями в горле, увеличенными лимфоузлами. Чувство кома в пищеводе и в горле возникает из-за скопления слизи в глотке. При снятии воспалительного процесса ощущение дискомфорта при глотании проходит. Но, если ощущение носит постоянный характер, то причины для беспокойства будут более серьезные.
Это могут быть:
- новообразования доброкачественного характера (полипы, папилломы, кисты, фибромы);
- начальная стадия развития рака в лор-органах или в пищеводе.
Если ощущение инородного тела в горле или в пищеводе не проходит в течение нескольких недель, то необходимо пройти обследование у специалистов для исключения онкопатологии.
Синдром кома в пищеводе и боли в грудной клетке – серьезный повод для обращения к кардиологу. Это сочетание указывает на возможное развитие сердечной патологии. Чтобы исключить подозрение, надо своевременно провести дифференцирующую диагностику, для установления фактора, провоцирующего данный синдром. На какие сердечные патологии может указывать ком в горле?
Ком в горле, затрудненное дыхание, боли в загрудинной области – это серьезные признаки приступа стенокардии. Такое состояние требует немедленного оказания медицинской помощи пострадавшему.
При развитии инфаркта появляются следующие признаки:
жжение за грудиной;
- сильные боли в левой половине груди, иррадиирущие в спину, в левую руку, в область эпигастрия;
- ощущение кома в горле.
При воспалении мышечной ткани сердца симптоматика напоминает развитие инфаркта:
- болевой синдром, сопровождающийся наличием ощущения кома в горле;
- нехватка воздуха;
- сдавление груди изнутри.
Сердечные патологии, сопровождающиеся определенной симптоматикой, в том числе и ощущением кома в горле, требуют немедленного проведения мер по спасению жизни человека.
Поражение шейного участка позвоночника остеохондрозом ведет к разрастанию остеофитов на позвонках. Они в свою очередь сдавливают нервные окончания, что приводит к нарушению иннервации грудного отдела позвоночника с характерной симптоматикой: скованностью шейного отдела, головными болями и ощущением кома в горле.
Это заболевание имеет не только болевую симптоматику, но и нередко сопровождается неприятными ощущениями за грудиной. Болезненные дискомфортные ощущения в виде кома в пищеводной трубке усиливаются при глубоком дыхании. После еды не только возникает этот симптом, но и тошнота и рвота.
Как видим, дискомфорт является довольно распространенным признаком ряда заболеваний. Большая их часть касается самого органа: эзофагиты, ГЭРБ (заболевание, связанное с несостоятельностью сфинктера пищевода, что приводит к забросу кислотного содержимого желудка в пищевод), гастриты.
В этом видео можно ознакомиться с причинами дискомфортных ощущений.
Ком в пищеводе после еды не кажется на первый взгляд опасным для здоровья. На самом деле этот симптом может сигнализировать о серьезной проблеме. Чтобы поставить точный диагноз и установить причину этого состояния, надо пройти следующие виды обследования:
- общие анализы крови, мочи и кала;
- анализы на биохимию крови и гормоны;
УЗИ пищевода, щитовидной железы, горла, желудка;
- осмотр лор-органов;
- рентгенологическое исследование, МРТ, КТ;
- осмотр специалистов: эндокринолога, кардиолога, невропатолога и др.
Дифференцированное обследование позволит выявить точную причину появления дискомфортных явлений, вовремя поставить диагноз и назначить адекватное лечение.
В лечении данного состояния необходимо придерживаться основного принципа – устранения первопричины его вызвавшей. Это может быть медикаментозное лечение, физиотерапия и народные средства.
Хирургическое вмешательство возможно в определенных случаях:
- наличие инородного тела;
- разрастание новообразования. При раковой опухоли проводится комплексная терапия с применением не только хирургического иссечения пораженных тканей, но и химиопрепаратов и облучения;
- травмирование грудины.
При наличии ощущения кома в пищеводе ни в коем случае нельзя заниматься самолечением. Это чревато серьезными осложнениями основного заболевания.
источник

Иногда, при определенных заболеваниях пищевода (ахалазии кардии, увеличении щитовидной железы в размерах, опухолях пищевода и др.), может развиться его непроходимость. Из-за этого пища не сможет нормально продвигаться по нему дальше в желудок, вследствие чего она будет накапливаться в горле. Застревание пищи в горле может быть одной из причин ощущения в нем комка.
Комок в горле также может наблюдаться у абсолютно здоровых людей при некоторых эмоциях (страхе, волнении, переживании, горе) или сильном стрессе.
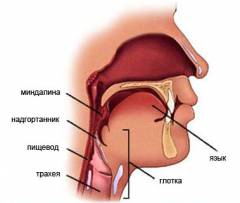
Глотка находиться впереди позвоночного столба, сверху она прикрепляется к основанию черепа. В передней верхней своей части глотка сообщается с полостью носа посредством задних носовых отверстий (это носовая часть глотки или носоглотка). Сюда же (только с ее боков) открываются глоточные отверстия слуховых труб. В передней средней своей части глотка связана с ротовой полостью (ротоглотка). Здесь на границе между полостью глотки и рта, с двух сторон от языка в толще слизистой оболочки, локализуются небные миндалины – скопления лимфоидной ткани, которые выполняют иммунологическую функцию и защищают организм от проникновения вредоносных микроорганизмов.
Нижняя часть глотки локализуется сзади гортани (гортаноглотка) и сообщается с ней через отверстие, находящееся на ее передней стенке (вход в гортань). Это место соответствует уровню 4 – 6 шейного позвонка. Позади гортани на уровне 6 шейного позвонка нижняя часть глотки плавно сливается с пищеводом.
Глотка состоит их четырех слоев (слизистого, подслизистого, мышечного, адвентициального). Слизистый слой (оболочка) в носоглотке представлен реснитчатым эпителием, а в ротоглотке и гортаноглотке – многослойным плоским неороговевающим эпителием. Мышечный слой глотки сформирован пятью парами мышц (верхний, средний, нижний констрикторы глотки, шилоглоточная и небно-глоточная мышца).
Гортань – это промежуточная анатомическая область между глоткой и трахеей. Изнутри гортань выстлана слизистой оболочкой (мерцательным эпителием), которая дольно хорошо спаяна с хрящевым остовом посредством фиброзно-эластической мембраны. Хрящевой остов гортани представлен большим количеством хрящей (перстневидный, черпаловидный, щитовидный, клиновидный и др.), соединяющихся друг с другом с помощью связок (срединная щитоподъязычная, щитонадгортанная и др.) и суставов (перстнечерпаловидный и перстнещитовидный). Хрящи гортани окружены мышцами (черпалонадгортанная, щитонадгортанная, поперечная черпаловидная, латеральная перстнечерпаловидная, голосовая и др.).
Передняя стенка гортани спереди прикрыта подподъязычными мышцами и щитовидной железой. Задняя стенка гортани упирается в гортанную часть глотки. С боков гортань окружена частями щитовидной железы. Снизу она переходит в трахею, а сверху — в глотку (через отверстие на передней стенке гортаноглотки – вход в гортань). Вход в гортань прикрыт надгортанником (одним из хрящей гортани). Он является ее непарным хрящом и находиться сразу за языком. В процессе глотания этот хрящ перекрывает вход в гортань, тем самым, способствуя продвижению пищи в пищевод.
Полость гортани похожа на песочные часы. В центральной суженной ее части находятся голосовые связки. Верхняя расширенная часть гортани называется преддверием. Ниже голосовых связок гортань постепенно расширяется и незаметно переходит в трахею. Эта область гортани носит название подголосовой полости.
Пищевод – это полый орган желудочно-кишечной системы, посредством которого глотка сообщается с желудком. Он имеет вид длинной (около 25 см в длину) трубки, берущей свое начало на уровне 6 шейного позвонка и впадающей в желудок рядом с 11 грудным позвонком. В области шеи пищевод локализуется позади гортани и трахеи.
Пищевод состоит из четырех слоев (слизистого, подслизистого, мышечного, адвентициального). Слизистый его слой формирует многослойный плоский эпителий, располагающийся на довольно развитой подслизистой основе. Чуть ниже этих двух слоев находиться мышечный слой пищевода, который является самым толстым из всех четырех его слоев. Самым наружным слоем пищевода служит адвентиция (адвентициальный слой). Посредством этого слоя пищевод прикрепляется к соседним органам. В этом слое находятся важные сосуды и нервы пищевода.
Основной функцией пищевода является быстрая доставка пищи из глотки в желудок. Пищевод может ее выполнять из-за хорошо развитого мышечного слоя и наличия в нем сфинктеров (клапанов).
В области перехода пищевода в желудок его мышечный слой немного утолщается и формирует нижний пищеводный сфинктер (клапан), который обеспечивает нормальное продвижение пищи из пищевода в желудок, а также предотвращает заброс желудочного содержимого обратно (в пищевод).
Пищевод в верхней своей части имеет верхний пищеводный сфинктер (клапан). Основной функцией данного клапана является предотвращение обратного попадания пищи из пищевода в гортань. При дыхании верхний пищеводный сфинктер блокирует проникновение воздуха из глотки в пищевод. Этот сфинктер образован нижним констриктором глотки.
| Орган | Какие сосуды кровоснабжают данный орган? | Какие нервы иннервируют данный орган? |
| Глотка | Глотка получает артериальные веточки от лицевой, нижней щитовидной, верхнечелюстной артерий. Венозная кровь оттекает из тканей глотки через глоточные вены во внутреннюю яремную вену. | Ветви языкоглоточного, блуждающего нервов и симпатического ствола. |
| Гортань | Артериальную кровь гортань получает из верхней и нижней щитовидных артерий. Венозный отток осуществляется посредством одноименных артериям вен. | Ветви блуждающего нерва (верхний и нижний гортанные нервы) и ветви симпатического нервного сплетения. |
| Пищевод | Сосудистые артериальные ветви пищевод получает от нижней щитовидной артерии, грудной части аорты, левой желудочной артерии и левой нижней диафрагмальной артерий. Венозная кровь удаляется из тканей пищевода через нижнюю щитовидную, левую желудочную, непарную и полунепарную вены. | Пищевод иннервируется за счет парасимпатических (блуждающий нерв) и симпатических (симпатический ствол) нервных окончаний, образующих в его стенке мощное сплетение. |
Ощущение комка в горле может встречаться в следующих ситуациях:
- ахалазия (функциональная недостаточность) кардии (нижний сфинктер пищевода);
- системная склеродермия;
- гастроэзофагеальная рефлюксная болезнь;
- дивертикул пищевода;
- хиатальная грыжа (грыжа пищеводного отверстия диафрагмы);
- ожоги глотки и пищевода;
- диффузный спазм пищевода;
- кандидоз ротовой полости;
- опухоли горла (глотки, гортани, пищевода);
- комок в горле при увеличенной щитовидной железе;
- хронические воспалительные заболевания горла (фарингит, тонзиллит, ларингит);
- постназальный синдром;
- паратонзиллит;
- абсцессы горла (паратонзиллярный, парафарингеальный, надгортанный);
- комок в горле на нервной почве.
Ахалазия кардии – заболевание желудочно-кишечной системы, при котором наблюдается расстройство моторики (двигательной активности) пищевода и нарушение раскрытия нижнего пищеводного сфинктера (кардии). В основе этой патологии лежат нервно-мышечные расстройства мышечной стенки пищевода. Этиология (причина происхождения) ахалазии кардии до сих пор не выяснена.
В норме в процессе проглатывания пищи нижний пищеводный сфинктер (мышечный клапан) должен рефлекторно (автоматически) расслабляться и открываться, тем самым, предоставляя пище, поступившей в пищевод, возможность попасть дальше в желудок. При ахалазии кардии такого не происходит и пища застревает в пищеводе, что вызывает субъективное ощущение комка в горле.
Системная склеродермия – это аутоиммунное заболевание (то есть болезнь, развивающаяся в результате нарушения работы иммунной системы), сопровождающееся развитием воспаления и фиброза во многих тканях и органах. Этиология (причина происхождения) этой патологии не установлена. Предполагается, что решающую роль в нарушении работы иммунной системы играют вирусы и токсины (например, поливинилхлорид, бензин и др.), а также генетическая предрасположенность.
Одним из основных и частых проявлений системной склеродермии является поражение пищевода. При данной патологии в пищеводе нарушается нормальная перистальтика, воспаляется его слизистая оболочка (на ней возникают эрозии, язвы, рубцы). В самом пищеводе появляются патологические места сужения и расширения его стенок (особенно в нижней части пищевода). Все эти патологические изменения затрудняют адекватное продвижение пищи по пищеводу во время питания и вызывают впоследствии нарушение ее проглатывания. Пища начинает застревать в горле, поэтому у пациентов со склеродермией часто возникают жалобы на ощущение инородного тела (или комка) в горле.
Гастроэзофагеальная рефлюксная болезнь (ГЭРБ) – это комплекс нарушений в желудочно-кишечной системе, при котором наблюдается периодическое (хроническое) попадание в полость пищевода желудочного или желудочно-кишечного содержимого. Такое состояние еще называется гастроэзофагеальным (желудочно-пищеводным) рефлюксом (обратный ток жидкости в полых органах). Проникновение содержимого из желудка и кишечника в пищевод ведет к повреждению его слизистой оболочки, из-за чего развивается эзофагит (воспаление слизистой оболочки пищевода). Количество гастроэзофагеальных рефлюксов в сутки у пациентов может варьировать и достигать 40 – 50 повторов (эпизодов). Эзофагит вместе с частыми рефлюксами служат главными причинами возникновения ощущения комка в горле.
Основной причиной гастроэзофагеальной рефлюксной болезни считается нарушение правильной работы нижнего пищеводного сфинктера (мышечного клапана) в результате снижения его тонуса.
Способствующими факторами появления данной патологии являются:
- частый прием определенных лекарственных препаратов (например, теофиллина, нитратов и др.), нарушающих работу мышц пищевода;
- стресс;
- ожирение;
- нарушение способности слизистой оболочки пищевода к самоочищению;
- беременность;
- неправильный режим питания (употребление чрезмерного количества кофе, сладкой или жирной пищи, алкоголя и др.).
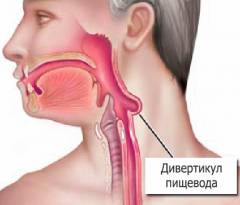
Дивертикул пищевода – это заболевание, которое характеризуется появлением мешкообразного выпячивания (одного или нескольких) в его стенке. Такие дивертикулы бывают истинными и ложными. При первых выпячивание пищевода наружу состоит из всех его стенок. При ложных дивертикулах выпячивается только его слизистая оболочка, не затрагивая следующих за ней слоев (мышечного и адвентициального) пищевода. Эта патология может быть аномалией развития пищевода. Также она может возникнуть в результате определенных патологий органов средостения (медиастинит, туберкулез внутригрудных лимфатических узлов и др.) либо гистоплазмоза легких, травм пищевода и др.
Наиболее часто дивертикулы пищевода локализуются в его средней части в грудной полости. Одним из самых известных (но довольно редких) дивертикулов пищевода является так называемый дивертикул Ценкера. Этот дивертикул образуется в области шейного отдела пищевода, расположенного вблизи треугольника Ланье-Геккермана (треугольная зона на задней стенке глотки рядом с перстневидным хрящом, не имеющая мышечной основы).
При данной патологии нарушается процесс продвижения пищи по пищеводу, из-за того что она часто скапливается в самом дивертикуле, а не движется в нормальном направлении к желудку. Во время еды такое часто приводит к «забиванию» пищевода и нарушению проглатывания пищи. Она застревает в верхних отделах пищевода, что вызывает у пациента ощущение комка в горле.
Грыжа – это патологическое состояние, при котором органы выходят из одной полости (где они в норме должны быть) в другую. При хиатальной грыже происходит выпячивание (выхождение) в грудную полость определенных органов из брюшной полости (брюшного отдела пищевода, желудка, кишечника и др.) через пищеводное отверстие диафрагмы (мышца, отделяющая грудную полость от брюшной).
Причинами развития такой патологии являются генетически обусловленная нестабильность фиксационного аппарата кардио-пищеводной области (слабость и недоразвитие френоэзофагальной мембраны, диафрагмально-пищеводной мембраны и др.), а также действие некоторых предрасполагающих факторов (повышение внутрибрюшного давления при физических нагрузках или беременности, поражение мышц желудочно-кишечного тракта, эндокринные болезни, ожирение и др.).
При этой патологии нарушается механизм смыкания (закрытия) нижнего пищеводного сфинктера (кардии), что сопровождается появлением частых и длительных гастроэзофагеальных рефлюксов (то есть забросов в пищевод содержимого желудка), возникновением эзофагита (воспаление слизистой оболочки пищевода) и, таким образом, развитием гастроэзофагеальной рефлюксной болезни (ГЭРБ). Механизм появления ощущения комка в горле при хиатальной грыже связан с развитием эзофагита и периодическим повторением гастроэзофагеальных рефлюксов.
Ожоги глотки и пищевода являются довольно распространенной причиной появления в горле ощущения комка. Ожоги этих анатомических областей обычно возникают в результате отравлений пациентов жидкими концентрированными ядами (кислотами, щелочами). Ожоги глотки и пищевода также могут наблюдаться при употреблении любых горячих жидкостей (либо обыкновенной пищи). Термические ожоги, в некоторых случаях, также могут развиваться при контакте пациента с горячими парами, воздухом и другими газами.
Ощущение комка в горле при ожогах пищевода и глотки связано с воспалением и повреждением их слизистой оболочки, а также тканей, расположенных глубже нее (в таких случаях все зависит от температуры жидкости, типа яда, его концентрированности, количества и др.). Сильно концентрированные растворы кислот и щелочей и жидкости с высокими температурами при их употреблении, как правило, вызывают тяжелые повреждения не только слизистой оболочки этих органов, но и их мышечного слоя.
После такого контакта в пищеводе и глотке формируется большое количество рубцовой ткани, спаек (сращений между стенками). В пищеводе возникают стенозы (сужения) и нарушается его моторика, что приводит к значительным затруднениям в продвижении пищи, попадающей сюда из ротовой полости. Из-за этого нарушается процесс глотания, и пища застревает в горле. Это также является одним из механизмов появления ощущения комка в горле при ожогах глотки и пищевода.
Диффузный спазм пищевода (или эзофагоспазм) представляет собой патологию, при которой возникает нарушение его моторики (двигательной активности) и перистальтики. Эзофагоспазм проявляется локальными периодическими сокращениями гладкомышечного слоя стенки пищевода, приводящими к сужению его просвета. Во время употребления пищи у таких пациентов возникает затруднение в ее проглатывании, так как она, поступая в пищевод, не может продвинуться дальше места мышечного спазма. Застревание пищи в горле служит основной причиной появления у пациента ощущения комка в горле при этой патологии.
Диффузный спазм пищевода может иметь как врожденную, так и приобретенную этиологию (причину происхождения). Причиной приобретенного эзофагоспазма часто является эзофагит (воспаление слизистой оболочки пищевода), язва желудка, гастроэзофагеальная рефлюксная болезнь, желчекаменная болезнь, диабет, грыжа пищеводного отверстия диафрагмы, стресс.
Следует отметить тот факт, что при диффузном спазме пищевода его нижний сфинктер не вовлекается в патологический процесс. Он работает абсолютно нормально. Его рефлекторное (автоматическое) открытие при глотании также сохранено.
Кандидоз (молочница) ротовой полости – это инфекционная болезнь, возникающая в результате поражения слизистой оболочки рта грибками рода Candida (кандида). Данное заболевание часто встречается при врожденном или приобретенном (например, при ВИЧ-инфекции, лечении иммунодепрессантами, тяжелых бактериальных инфекциях, сахарном диабете и др.) иммунодефиците, длительном употреблении антибиотиков, лучевой терапии, злокачественных новообразованиях и др.
При данной патологии в патологический процесс часто вовлекается слизистая оболочка глотки, вследствие размножения и распространения вредоносных грибков. Это часто служит причиной воспаления данной области, развития отека, покраснения, появления сухости и ощущения комка в горле. Ощущение комка в горле также может быть следствием кандидозного эзофагита (воспаление слизистой оболочки пищевода), который характеризуется нарушением глотания, болями в грудной клетке, дискомфортом и болезненностью при проглатывании пищи.
Иногда причиной возникновения ощущения комка в горле могут стать опухоли, произрастающие из тканей глотки, гортани, пищевода. Опухоли (новообразования) всегда появляются в результате неправильного роста и деления клеток в тканях. Такие нарушения чаще возникают у пациентов, имеющих генетическую предрасположенность к такой патологии, а также постоянно контактирующих с вредными факторами окружающей среды. Например, рак гортани нередко наблюдается курильщиков, у пациентов, работающих с продуктами переработки нефти, асбестом, различными красителями. Раку пищевода может способствовать постоянное употребление алкоголя, курение, жевание табака, частое выпивание горячей жидкости, химический ожог пищевода и др.
Механизм появления ощущения комка в горле при опухолях глотки, пищевода или гортани главным образом связан с их компрессионными способностями. Когда в этих анатомических образованиях (гортани, пищеводе, глотке) возникает новообразование, то оно, по мере своего развития, всегда увеличивается в размерах. Это часто приводит к механическому сдавлению окружающих тканей и нервных окончаний их иннервирующих. Именно поэтому у таких пациентов часто развиваются неприятные ощущения в горле, нарушение глотания (сдавление пищевода), дыхания (сдавление гортани, трахеи) и другие симптомы.
Увеличение щитовидной железы в размерах может приводить к механическому сдавлению органов и тканей, анатомически расположенных позади нее (в особенности, пищевода и трахеи). Сдавление пищевода в этом случае может сопровождаться нарушением продвижения по нему пищи и развитием дисфагии (нарушением проглатывания). В результате этого пища застревает в горле и у пациента появляется ощущение комка в горле.
Существует множество причин увеличения щитовидной железы в размерах. В некоторых случаях это происходит по причине недостатка йода в организме, патология в таком случае называется эндемическим зобом. Щитовидка (щитовидная железа) может увеличиваться при ее опухолях, гипертиреозе (патологическое повышение работы щитовидной железы), гипотиреозе (снижение деятельности щитовидной железы).
Самыми распространенными хроническими заболеваниями горла, при которых встречается ощущение комка в горле, являются хронический тонзиллит (воспаление небных миндалин), ларингит (воспаление слизистой оболочки гортани) и фарингит (воспаление слизистой оболочки глотки). Механизм появления такого симптома (ощущения комка в горле) при этих патологиях связан с воспалительными процессами, при которых выделяются различные воспалительные медиаторы (химические вещества), оказывающие на ткани (в том числе и на нервные окончания) горла раздражающее воздействие.
Хронический тонзиллит (воспаление небных миндалин) обычно возникает вследствие неэффективного лечения простой ангины (острое воспаление небных миндалин). В таких случаях инфекция на время «прячется» и не вызывает у пациента никаких субъективных ощущений. Однако при ослаблении иммунитета происходит ее реактивация (повторная активация) и в миндалинах возникает воспаление, сопровождающееся признаками хронического тонзиллита (боль в горле, сухость в горле, неприятный запах изо рта и др.).
Основными причинами развития хронического ларингита (воспаления слизистой оболочки гортани) служат чрезмерные нагрузки на голосовой аппарат (такое часто происходит у певцов, ораторов, преподавателей и др.), переохлаждение организма, курение, запыленность и загазованность производственных помещений у работников промышленных предприятий. Эти факторы снижают местный иммунитет в области слизистой оболочки гортани и приводят к ее инфицированию различными болезнетворными микробами.
Хронический фарингит (воспаление слизистой оболочки глотки) наиболее часто появляется у пациентов, имеющих кариес, хронические патологии носовой полости, параназальных (околоносовых) пазух, хронический тонзиллит (воспаление небных миндалин), часто употребляющих алкоголь. Нередко эта патология возникает у курильщиков, а также у людей, длительно пребывающих в неблагоприятных рабочих условиях (например, на холоде или в загазованных и/или запыленных помещениях).
Постназальный синдром – патологическое состояние, при котором в результате определенных патологий носовой полости в глотку пациента начинает стекать слизь (сопли). Такое часто может наблюдаться при вазомоторном и аллергическом рините (воспаление слизистой оболочки носа), синуситах (воспаление околоносовых пазух), опухолях, аномалиях развития носа, туберкулезе или сифилисе носовой полости и др. В некоторых случаях стекание соплей в область глотки может встречаться и при заболеваниях носоглотки (аденоидах, аномалиях развития и опухолях).
Периодическое попадание соплей из носоглотки в ротоглотку и гортаноглотку (а затем и в трахею) вызывает у пациента неприятные ощущения в горле — першение, дискомфорт, чувство комка или инородного тела. Происходит это из-за наличия в составе соплей раздражающих слизистую оболочку горла компонентов (собственных воспалительных веществ пациента, бактерий или вирусов, продуктов их деградации и др.).
Паратонзиллит представляет собой воспаление тканей, находящихся вокруг небной миндалины. Данная патология чаще всего имеет бактериальную этиологию (причину происхождения) и возникает, как правило, при распространении инфекции с воспаленной небной миндалины при ангине (острое воспаление небных миндалин) или хроническом тонзиллите (хроническое воспаление небных миндалин). Обычно паратонзиллит развивается в результате снижения местного иммунитета и неспособности клеток иммунной системы удалить вредоносные бактерии с поверхности слизистой горла и ротовой полости.
Ощущение комка в горле при паратонзиллите связано с воспалительными процессами, происходящими при этой патологии. При таких процессах выделяются различные воспалительные вещества, которые обладают раздражающим и отечным действием. Они воздействуют на ткани горла, в результате чего его слизистая оболочка набухает и краснеет, на ней иногда образуются изъязвления и налет вследствие размножения болезнетворных микробов.
При инфекционных заболеваниях горла вредоносные бактерии часто расплавляют (разъедают) его ткани. Если разъедаются более поверхностные ткани (например, слизистая оболочка), то в горле образуются язвы, а если более глубокие – то формируются абсцессы (полости внутри тканей, заполненные гнойными массами). Существует много видов абсцессов горла (паратонзиллярный, парафарингеальный, надгортанный) и различаются они между собой локализацией.
Паратонзиллярный абсцесс возникает в тканях, которые расположены вблизи небных миндалин. Этот тип абсцесса является завершающей стадией паратонзиллита (воспаления околоминдаликовой клетчатки), который, в свою очередь, нередко появляется вследствие распространения болезнетворных бактерий с небных миндалин при остром или хроническом тонзиллите (воспаление небных миндалин). Таким образом, паратонзиллярный абсцесс может рассматриваться как одно из осложнений ангины (острого тонзиллита).
При парафарингеальном абсцессе скопление гноя происходит внутри боковой стенки глотки в окологлоточном пространстве шеи. Такие абсцессы очень опасны, так как в окологлоточном пространстве шеи проходят важные нервы (языкоглоточный, блуждающий, подъязычный и др.) и сосуды (внутренняя сонная артерия). Парафарингеальный абсцесс обычно развивается в результате проникновения патогенных микробов с соседних анатомических образований (зубов, ушей, небных миндалин, слизистой оболочки носа или околоносовых пазух).
Надгортанный абсцесс появляется в области надгортанника – одного из хрящей гортани. Он возникает вследствие эпиглоттита (воспаления надгортанника), часто развивающегося при механических, термических, химических травмах гортани, а также при распространении инфекции с верхних отделов дыхательной (носовой полости, носоглотки) или пищеварительной (полость рта) системы.
При всех абсцессах горла в его слизистой оболочке наблюдается выраженное воспаление, которое часто вызывает неприятные и болезненные ощущения в нем. Пациенты с такими абсцессами часто жалуются на значительное затруднение глотания, сильные боли, жжение, зуд и ощущение комка (или инородного тела) в горле.
Комок в горле может возникать не только при органической патологии органов желудочно-кишечной и дыхательной системы, но и при определенных эмоциональных состояниях (испуг, волнение, огромная радость, переживание, горе, смешанные чувства), психических расстройствах (неврозе, истерии, депрессии) и стрессе. Точный механизм появления комка в горле в таких случаях до сих пор точно не установлен.
В некоторых исследованиях было выяснено, что в таких ситуациях (например, при стрессе, невротических состояниях, депрессии и др.) может увеличиваться давление в области крикофарингеального (верхнего пищеводного) сфинктера и нарушаться моторика нижних отделов глотки. Иногда на эмоциональном фоне или при психических расстройствах у человека может просто пересохнуть в горле. Чрезмерная сухость также может привести к ощущению комка в горле.

К нему же нужно обратиться, если ощущение комка в горле возникает одновременно с заложенностью носа, храпом в ночное время, патологическими выделениями из носа, болями и сухостью в носу, носовыми кровотечениями, повышением температуры. Эти признаки нередко свидетельствуют о постназальном синдроме.
Когда ощущение комка в горле резко появилось на фоне стресса, переживания, страха, волнения, то стоит попытаться успокоится. Если это не помогает, то можно выпить успокоительное. В отсутствии эффекта следует отправиться к психотерапевту. В определенных ситуациях тяжелые эмоциональные потрясения вызывают у человека различные психические расстройства (депрессия, истерия, невроз). В этих случаях следует обратиться за помощью либо к психотерапевту, либо к психиатру.
Если пациент выпил что-либо сильно горячее или какой-либо яд (кислоту или щелочь), то необходимо как можно скорее вызвать скорую помощь, которая доставит его в отделение хирургии или гастроэнтерологии.
Если ощущение комка в горле сочетается с нарушением проглатывания пищи, неприятным запахом из ротовой полости, изжогой, тошнотой, рвотой, отрыжкой, болями в животе, его вздутием, тяжестью в желудке, жгучими болевыми ощущениями в области нижней части грудины (или верхней части живота), снижением аппетита, то, вероятнее всего, у него имеется какая-либо проблема в желудочно-кишечной системе (и, в частности, в пищеводе или желудке). Чтобы выяснить какая именно патология вызвала ощущение комка в горле в таких случаях нужно обратиться за квалифицированной помощью к врачу-гастроэнтерологу.
При появлении ощущения комка в горле вместе с болями, возникающими при проглатывании пищи и першением в глотке, а также с белым налетом на слизистой оболочке рта (на щеках, небе, языке, миндалинах, деснах и др.) нужно отправиться на консультацию к врачу-гастроэнтерологу, так как, скорее всего, эти признаки свидетельствуют о наличии у пациента кандидоза ротовой полости.
Врач-гастроэнтеролог или отоларинголог при осмотре пациента может обнаружить определенные патологии (например, увеличение щитовидной железы, опухоли или абсцессы горла, дивертикул пищевода и др.), лечение которых не входит в его компетенцию, тогда он может направить пациента на консультацию к другому специалисту (ревматологу, эндокринологу, хирургу и др.).
Следует знать, что при ощущении комка в горле самостоятельное лечение, в большинстве случаев, оказывается неэффективным в связи с тем, что пациент часто неверно истолковывает ту или иную симптоматику, вследствие чего он пытается вылечиться, употребляя не те препараты. Происходит это потому, что многие заболевания горла имеют схожие симптомы, которые не всегда легко трактовать неосведомленному в особенностях их (заболеваний) клинического течения человеку.
Кроме того, выявление (диагностика) многих патологий горла основано не только на учете определенных симптомов, но и на данных инструментальных и лабораторных исследований. Поэтому при ощущении комка в горле пациенту рекомендуется сразу же обратиться за помощью к врачу.
| Специальность врача | Диагностикой и лечением каких патологий занимается данный специалист? |
| Отоларинголог |
|
| Гастроэнтеролог |
|
| Психотерапевт, психиатр |
|
| Эндокринолог |
|
| Хирург |
|
| Ревматолог |
|
При ахалазии кардии наблюдается нарушение проглатывания пищи (как твердой, так и жидкой), ощущение комка и дискомфорта в горле, тошнота, рвота, боли в центральной части груди, снижение аппетита, массы тела. В процессе питания пища нередко попадает в дыхательные пути, что вызывает приступообразный кашель, одышку. У таких пациентов часто развиваются осложнения – эзофагит (воспаление слизистой оболочки пищевода), аспирационная пневмония (воспаление легких, возникающее при забросе в них пищи), рак пищевода, дивертикул пищевода и др.
Для подтверждения диагноза данной патологии используют контрастную рентгенографию (с сульфатом бария), которая выявляет нарушение продвижения контрастной массы по пищеводу (из-за нарушения раскрытия нижнего пищеводного сфинктера). Также для диагностики ахалазии пищевода назначают эндоскопическое исследование (эзофагогастродуоденоскопию) пищевода, позволяющее оценить состояние его слизистой оболочки, проходимость пищеводной трубки и выявить наличие в нем патологических структур и аномалий развития.
Нередко кроме двух вышеперечисленных методов пациентам с подозрением на ахалазию кардии проводят эзофагоманометрию (применяется для определения давления в полости пищевода, а также для оценки его моторики).
Кроме ощущения комка в горле и трудностей в проглатывании пищи при системной склеродермии могут появляться тошнота, рвота, изжога, отрыжка, неприятный запах изо рта, боли в животе (и/или груди), запоры (задержка стула), метеоризм (вздутие живота), снижение веса. Все эти симптомы являются признаками того, что эта болезнь поражает в желудочно-кишечной системе не только пищевод, но и желудок с кишечником.
Системная склеродермия также характеризуется поражением кожи (плотный отек кожи на различных участках тела, возникновение подкожных микрокровоизлияний), почек, сердца, мышц (усталость, боли в мышцах), суставов (боли и припухлость в суставах, скованность в суставных движениях), легких (кашель, одышка, болезненность в груди) и других органов и тканей.
При ней очень часто появляется феномен Рейно, для которого характерно периодическое, симметричное, двустороннее побеление (а, в некоторых случаях, посинение) пальцев рук, вследствие спазма их сосудов.
В общем анализе крови у таких пациентов встречается анемия (снижение количества эритроцитов и гемоглобина), увеличение скорости оседания эритроцитов (СОЭ), повышение количества лейкоцитов (реже их снижение). В анализе мочи можно выявить повышенное содержание эритроцитов, белка, лейкоцитов, что говорит о вовлечении в патологический процесс почечной ткани. При иммунологическом лабораторном исследовании крови можно выявить антитела к центромере, к Scl-70 и к антинуклеарному фактору (АНФ).
Для выявления поражений (нарушение моторики, патологические сужения и расширения и др.) в желудочно-кишечной системе (пищеводе, желудке, кишечнике) делают контрастную рентгенографию с сульфатом бария. Рентгенологический метод также применяют для обнаружения патологических изменений в легких, костях и суставах конечностей. Для обнаружения поражений сердца назначают электрокардиографию (ЭКГ) и эхокардиографию (разновидность ультразвукового исследования).
Помимо комка в горле пациенты с гастроэзофагеальной рефлюксной болезнью могут предъявлять врачу большое количество различных жалоб. Эти жалобы можно разделить на желудочно-кишечные (изжога, тошнота, рвота, боли в животе, отрыжка, вздутие живота, тяжесть в желудке и др.), дыхательные (кашель, нарушение частоты дыхания, першение в горле и др.), сердечно-сосудистые (боль в груди). Пациенты с этой патологией часто болеют синуситами (воспаление слизистой оболочки околоносовых пазух), фарингитами (воспаление слизистой оболочки глотки), отитами (воспаление среднего уха), пневмониями (воспаление легочной ткани).
Помимо оценки симптомов таким пациентам необходимо провести внутрипищеводную pH-метрию, посредством которой можно определить кислотность забрасываемого содержимого в пищевод, принадлежность этого содержимого к желудочному или кишечному и выяснить суточную частоту и длительность гастроэзофагеальных (желудочно-пищеводных) рефлюксов (обратных забросов).
Также для диагностики гастроэзофагеальной рефлюксной болезни используют эндоскопическое исследование пищевода (эзофагогастродуоденоскопию), позволяющее оценить степень воспаления слизистой оболочки пищевода. В некоторых случаях с помощью этого метода можно отобрать для лабораторного цитологического исследования кусочек слизистой оболочки пищевода (то есть провести биопсию). Это необходимо для оценки ее перестройки и обнаружения в ней патологических изменений. Довольно часто при этой патологии назначают лучевые методы исследований (рентгенографию, компьютерную томографию), которые помогают исключить другие возможные болезни.
При дивертикуле пищевода пациент предъявляет жалобы на нарушение проглатывания пищи, чувство инородного тела или комка в горле, неприятный запах из ротовой полости, срыгивание непереваренной пищи. У него нередко появляется тошнота, рвота, кашель, боли в груди (иногда в горле), гиперсаливация (повышенное образование слюны), изменение голоса, першение в горле. Изредка также могут возникать боли в области сердца, одышка, сердцебиение, головокружение.
При дивертикуле Ценкера значительных размеров на шее пальпаторно можно обнаружить ее локальное набухание, которое имеет мягкую консистенцию и уменьшается при пальцевой компрессии (надавливании). Другие разновидности дивертикулов пищевода с помощью пальпации нельзя обнаружить.
Для подтверждения или опровержения диагноза дивертикула пищевода применяется контрастная рентгенография пищевода с сульфатом бария, а также его эндоскопическое исследование (эзофагогастродуоденоскопия). Иногда таким пациентам назначают рентгенографию и компьютерную томографию органов грудной клетки для исключения сопутствующих патологий, которые могли бы стать непосредственной причиной дивертикула пищевода.
Хиатальная грыжа характеризуется возникновением у пациента сильных жгучих болей в области нижней части грудины и верхней части живота, которые нередко иррадиируют (распространяются) в левую руку и спину. При такой грыже часто наблюдается изжога, вздутие живота, ощущение комка в горле, тяжесть в желудке, отрыжка, тошнота, рвота, снижение аппетита.
Для подтверждения диагноза пациенту необходимо назначить обычную и контрастную рентгенографию пищевода (а также нижних отделов пищеварительной трубки), которые с легкостью обнаруживают его смещение вверх, в грудную полость, вместе с другими органами брюшной полости. Иногда осуществляют внутрипищеводную pH-метрию (для исследования кислотности в полости пищевода), эзофагоманометрию (для исследования мышечно-сократительной способности пищевода).
Ожоги глотки и пищевода сопровождаются сильными и острыми болями в горле и в груди, кашлем, затруднением проглатывания пищи, нарушением дыхания (из-за воспалительного отека гортани). В области горла также могут появляться першение, зуд, жжение, ощущение комка (или инородного тела). При осмотре слизистой оболочки пищевода и глотки с помощью фарингоскопии (осмотр глотки с помощью специального зеркала) и эзофагогастродуоденоскопии (эндоскопическое исследование желудочно-кишечной системы) можно обнаружить ее покраснение, отек. На их слизистой оболочке, как правило, располагаются многочисленные струпья (корочки) и язвочки.
Цвет струпьев зависит от травмирующего агента, который вызвал ожог. Например, при термических ожогах глотки и пищевода на слизистой оболочке появляются белые струпья, при ожогах, вызванных некоторыми кислотами (хлористоводородной, серной) они (струпья) имеют черный или бурый оттенок. В более поздние периоды таких травм, когда произошло заживление поврежденных участков глотки и пищевода, на поверхности их слизистой оболочки можно выявить большое количество рубцов и неровностей. В полости пищевода, между его стенками, нередко формируются спайки (сращения), в нем же могут возникать стриктуры (сужение стенок), нарушение моторики и перистальтики.
Первичный (врожденный) диффузный спазм пищевода диагностируют на основании характерной симптоматики (ощущение комка в горле, трудности с проглатыванием пищи или слюны, боли в груди) и некоторых инструментальных методов исследований (эндоскопического, контрастной рентгенографии, эзофагоманометрии пищевода). Симптомы, которые появляются при данной патологии, могут быть кратковременными и незаметно исчезать, например, при употреблении небольшого количества теплой жидкости.
При контрастной рентгенографии довольно легко можно выявить участки расширения (где мышцы пищевода расслабленны) и сужения (где мышцы пищевода, наоборот, спазмированы) пищеводной трубки, что на рентгенограмме (снимок, получаемый после рентгенографии) дает картину штопора или четок. С помощью эзофагоманометрии при диффузном спазме пищевода обычно обнаруживают нарушение нормальной перистальтики пищевода с периодами гиперспазмирования (чрезмерного сокращения) его стенок.
Вторичный эзофагоспазм (спазм пищевода) не является самостоятельной патологией, а лишь одним из осложнений патологий, которые могли его вызвать (диабет, желчекаменная болезнь, грыжа пищеводного отверстия диафрагмы, стресс и др.).
Для кандидоза ротовой полости помимо ощущения комка в горле также свойственно наличие белого налета на слизистой оболочке рта (на щеках, языке, небе, миндалинах, деснах и др.), зуда, жжения, сухости во рту, болей при проглатывании пищи, першения в горле. Слизистая оболочка рта, как правило, красного цвета, отечна, покрыта мелкими язвочками, а уголки рта исчерчены мелкими трещинами. У таких пациентов также может наблюдаться кашель, повышение температуры, головная боль, слабость, недомогание.
Для подтверждения наличия кандидоза ротовой полости и горла назначают микологическое исследование патологического материала взятого при соскобе их слизистой оболочки. Для диагностики кандидозного (грибкового) эзофагита (воспаления слизистой оболочки пищевода) применяют эндоскопическое исследование пищевода, а также проводят биопсию его стенки для дальнейшего цитологического анализа.
Основной проблемой в диагностике опухолей горла является их позднее обнаружение у пациента. В основном, симптомы при такой патологии начинают появляться при достижении опухолью значительных размеров. Присутствие в горле большого новообразования резко снижает эффективность лечебных мероприятий, в том числе и тех, которые используются в целях профилактики его метастазирования (распространение частичек опухоли по всему организму).
Главными симптомами опухолей, локализующихся в пищеводе, гортани или глотке могут быть боли, першение, жжение, ощущение дискомфорта, комка в горле, неприятные вкусовые ощущения, охриплость голоса, нарушение глотания (дисфагия), снижение массы тела, нарушение носового дыхания, заложенность в ушах, одышка, постоянный кашель.
Наличие опухоли в горле можно подтвердить с помощью фарингоскопии (осмотр горла при помощи специального зеркала), а также лучевых (рентгенографии, компьютерной томографии, магнитно-резонансной томографии), эндоскопических и лабораторных (цитологическое исследование кусочка патологической ткани) методов исследований.
Помимо ощущения комка в горле пациенты с увеличенной щитовидной железой могут жаловаться на трудности в проглатывании пищи, кашель, нарушение дыхания, одышку, головокружение, наличие объемного образования в области шеи спереди. Иногда их могут беспокоить боли в зоне расположения щитовидной железы. Кроме этого, в зависимости от причины увеличения щитовидной железы (снижение ее функции либо, наоборот, повышение), могут наблюдаться соответствующие симптомы.
Если увеличение щитовидки (щитовидной железы) вызвано гипертиреозом (повышение функции щитовидной железы), то у пациентов могут наблюдаться аменорея (отсутствие менструаций у женщин), гинекомастия (увеличение грудных желез у мужчин), беспокойство, повышенная возбудимость, раздражительность, повышение аппетита, тошнота, рвота, запоры, повышенная утомляемость, сердцебиение, увеличение артериального давления, повышение температуры тела и др.
При гипотиреозе (снижении функции щитовидной железы) часто встречаются нарушения в работе ЦНС (центральной нервной системы), такие как снижение памяти, депрессивные состояния, заторможенность, сонливость. Также у таких пациентов нарушается работа сердца (снижение частоты сердечных сокращений, давления), органов желудочно-кишечной системы (тошнота, рвота, запоры, нарушение аппетита и др.), яичников (отсутствие менструаций, бесплодие). У них снижается температура тела, развивается ожирение, появляется высокая чувствительность к холоду, желтуха (пожелтение кожи), кожа становится сухой, волосы – ломкими, возникает анемия (снижение количества гемоглобина и эритроцитов в крови).
Довольно часто при гипотиреозе развивается микседематозный отек (одутловатость лица, век, охрипший голос, увеличение в размерах языка, отек конечностей, снижение слуха и др.).
Основными типами исследований, которые могут подтвердить увеличение щитовидной железы в размерах и выявить ее причину, являются лабораторное исследование крови на концентрацию в ней гормонов щитовидки (тироксина, трийодтиронина) и ультразвуковое исследование (УЗИ). Последнее достаточно информативно и применяется с целью обнаружения структурных аномалий в щитовидной железе, а также выявления в ней объемных образований (например, кист, опухолей и др.).
При увеличении щитовидной железы иногда используется сцинтиграфия (радиоизотопное сканирование) для оценки степени ее функциональности. Для диагностики рака щитовидной железы также могут назначить компьютерную томографию и магнитно-резонансную томографию.
Диагностика хронических воспалительных заболеваний горла, в основном, состоит из оценки жалоб пациента, определенных данных анамнеза (например, вредных условий труда, приема алкоголя, курение, переохлаждение, перенесенные ангины и др.) и результатов клинического осмотра слизистой оболочки глотки, гортани и небных миндалин. Следует отметить тот факт, что диагноз того или иного заболевания горла невозможно поставить только на основании симптомов, так как их симптоматика во многом схожа и одни и те же симптомы (например, боли в горле) могут появляться при нескольких разных патологиях.
Характерными симптомами хронического фарингита (воспаления слизистой оболочки глотки) являются боли, першение, сухость, жжение, зуд в горле, ощущение комка в горле, кашель, гиперсаливация (повышенное слюноотделение). При фарингоскопии (клинический осмотр полости глотки) можно выявить покраснение и отек слизистой оболочки глотки, ее утолщение, наличие мутной слизи. В некоторых случаях она, наоборот, истончается. Это происходит при атрофической форме хронического фарингита. При этой форме слизистая оболочка глотки приобретает бледный или бледно-розовый цвет и теряет возможность секретировать слизь, вследствие чего становится сухой.
Главными симптомами хронического тонзиллита (воспаление небных миндалин) являются болезненность, першение, зуд, сухость и ощущение инородного тела (комка) в горле, неприятный запах в ротовой полости, увеличение лимфатических узлов. При осмотре небных миндалин всегда обнаруживается их покраснение, отек, на их поверхности довольно часто можно выявить желтые овальные или округлые образования в лакунах миндалин. Нередко при данной патологии происходит покраснение и отек небных дужек, в определенных ситуациях они образуют спайки (слипаются) с небными миндалинами.
При хроническом ларингите (воспаление слизистой оболочки гортани) пациенты чаще всего отмечают наличие болей в горле, изменений в голосе, постоянного кашля и ощущения комка в горле. При ларингоскопии (клинический осмотр полости глотки) можно выявить утолщение и покраснение слизистой оболочки гортани.
При всех этих патологиях (хроническом фарингите, ларингите, тонзиллите) возможны симптомы интоксикации организма, такие как повышение температуры, слабость, головная боль, недомогание, боли в суставах, мышцах, головокружение, снижение трудоспособности.
С целью выявления патогенного агента при хронических воспалительных заболеваниях горла пациентам часто назначают прохождение микробиологического лабораторного исследования.
Чувство комка в горле при постназальном синдроме, как правило, отходит на второй план. На первый план всегда выходят симптомы, характерные для патологии носовой полости. Ими могут быть заложенность носа, выделение соплей из носа, боли и сухость в носу, носовые кровотечения, храп в ночное время. Для заболеваний носа также свойственны симптомы интоксикации организма (головная боль, повышение температуры, недомогание, слабость, боли в мышцах и суставах и др.). Кроме того, при постназальном синдроме возможно появление кашля, одышки, болей, жжения, першения, зуда в горле, изменения голоса. Такие пациенты часто отхаркивают (сплевывают) поступающие из носа в горло патологические выделения (сопли).
Для подтверждения наличия у пациента постназального синдрома врачу необходимо выявить какую-либо патологию в носовой полости (или в носоглотке). Для этого он проводит переднюю и заднюю риноскопию (осмотр носовой полости спереди и со стороны носоглотки), а также назначает прохождение лучевых (рентгенографию, компьютерную томографию) и лабораторных (микробиологическое, цитологическое, серологическое исследование) исследований.
Риноскопия помогает лечащему врачу выявить воспаление слизистой оболочки носа и/или носоглотки, обнаружить на ней патологическое содержимое (сопли, гной). Еще при данном исследовании в полости носа и носоглотки можно обнаружить объемные образования (опухоли, аденоиды) или их структурные аномалии.
Лучевые методы исследований (рентгенография, компьютерная томография) часто применяются в диагностике синуситов (воспаление слизистой оболочки околоносовых пазух), опухолей носа и носоглотки, аденоидов. Они помогают точно выявить локализацию патологического процесса, оценить степень поражения окружающих тканей и структур, определить степень тяжести заболевания и тактику дальнейшего лечения.
Лабораторные методы (микробиологическое, цитологическое, серологическое исследование) обычно используются для точного установления патогенного микроба, который вызывал заболевание носа.
В диагностике постназального симптома немаловажным является фарингоскопия (осмотр полости глотки) для исключения фарингита (воспаление слизистой оболочки глотки), который может быть следствием (осложнением) заболеваний носа (так как сопли, стекающие в глотку, могут вызвать воспаление ее слизистой оболочки) и также способен вызывать ощущение комка в горле. Выявление фарингита служит одним из факторов, определяющих тактику правильного и эффективного лечения.
При паратонзиллите отмечается боль, жжение, першение, ощущение комка в горле, тризм (сильное сокращение жевательной мускулатуры челюстей), затруднение проглатывания пищи, появляется слабость, гнусавость, лихорадка, снижение работоспособности, болезненность в мышцах и суставах, чувство разбитости. Боли в горле часто усиливаются при поворотах, вращении головы. Они нередко иррадиируют (распространяются) на зубы и уши.
При внешнем осмотре у пациента можно обнаружить увеличенные лимфатические узлы. При осмотре горла можно легко выявить покраснение и припухлость тканей, локализующихся рядом с небными миндалинами. Довольно часто можно выявить увеличение самих небных миндалин, так как паратонзиллит нередко сочетается с ангиной (острое воспаление небных миндалин) или хроническим тонзиллитом (воспаление небных миндалин). На поверхности небных миндалин в таких случаях можно обнаружить присутствие желто-белых налетов и язв.
В целях диагностики паратонзиллита также применяется микробиологическое исследование отделяемого слизистой оболочки горла для выявления типа болезнетворных микробов, которые его вызвали.
При абсцессах в горле могут возникать боль (которая довольно часто распространяется в уши, зубы), затруднение глотания, дыхания, неприятный запах изо рта, изменение голоса (охриплость), повышение температуры, озноб, головная боль, недомогание, увеличение лимфатических узлов (поднижнечелюстных, шейных), одышка. В результате сильного отека тканей в горле (из-за воспаления) у таких пациентов часто встречается ощущение комка (или инородного тела) в горле. Иногда в этой области могут возникать першение, жжение, зуд. Болевые ощущения могут появляться не только в горле, но и за его пределами, например, в области шеи, особенно при наклонах или поворотах в разные стороны головы.
Диагноз данной патологии ставится на основании характерных симптомов (которые были приведены выше) и результатов фарингоскопии (осмотр полости глотки) и ларингоскопии (осмотр полости гортани). Результаты двух последних исследований должны говорить о том, что у пациента имеется значительный отек слизистой оболочки глотки и/или гортани, ее покраснение и наличие на одной из стенок этих анатомических образований гнойника в виде объемного конусовидного образования с желтоватой вершиной. В качестве дополнительных исследований лечащий врач может назначить пациенту прохождение компьютерной томографии шейной области для оценки степени повреждений окружающих абсцесс тканей.
Комок в горле на фоне эмоциональных состояний (при страхе, горе, переживаниях, волнении) и психических расстройств (во время депрессии, невроза, истерии) либо стресса намного чаще встречается у лиц женского пола. В таких ситуациях данный симптом может сочетаться с чувством нехватки воздуха (вследствие спазмирования мышц глотки), сухостью в горле или ротовой полости, першением, жжением, саднением в глотке. Иногда может наблюдаться онемение губ, языка, возникать стеснение в области шеи.
Очень важным является тот факт, что при таких состояниях (эмоциях, психических расстройствах, стрессе) не происходит нарушение глотания, в отличие от органических заболеваний глотки и пищевода (дивертикуле пищевода, хиатальной грыже пищевода, опухолях горла, хроническом фарингите и др.), которые также могут являться причинами комка в горле.
Боли при глотании (которые чаще характерны для инфекционных воспалительных заболеваний горла) также отсутствуют. Кроме того, комок в горле может исчезать после употребления жидкости или пищи, благодаря чему можно сделать вывод о его неврологической природе. Наблюдались случаи, когда комок в горле бесследно проходил при сильном крике.
Системную склеродермию лечат с помощью глюкокортикоидов (противовоспалительные стероидные средства) и иммунодепрессантов (снижают активность иммунной системы). Использование этих двух групп средств — основа успешной терапии. Кроме них, в зависимости от поражения тех или иных органов, применяют различные группы симптоматических препаратов. Например, при поражении пищевода назначают прокинетики (улучшают его моторику) и антисекреторные препараты (снижают выработку желудочного сока), при поражении сердца выписывают сердечные гликозиды (стимулируют сердечную деятельность) и диуретики (мочегонные средства).
При нарушении проглатывания пищи назначают дробное питание малыми порциями, исключают прием пищи после 6 часов вечера. Из рациона убирают жесткую, трудноперевариваемую пищу, продукты и напитки, содержащие кофеин и много жира. Таким пациентам рекомендуется избегать употребления алкоголя, курения, стресса, холода. Во время сна (или просто при пребывании в лежачем положении) необходимо приподнимать головной конец кровати вверх. Это улучшает продвижение пищи по пищеводу и способствует устранению ощущения комка в горле.
Важными пунктами терапии гастроэзофагеальной рефлюксной болезни являются немедикаментозное и медикаментозное лечение. Первое включается организацию режима питания (устранение из рациона жирной и сладкой пищи, алкоголя, цитрусовых, кофейных, газированных напитков и др.) и образа жизни (отказ от физических нагрузок, повышающих внутрибрюшное давление, от курения, борьба с ожирением и др.).
В качестве медикаментозного лечения таким пациентам обычно назначают антациды (нейтрализуют соляную кислоту, которая производится в желудке), прокинетики (препараты, которые стимулируют моторику в желудочно-кишечной системе) и антисекреторные (снижают секрецию желудочного сока) препараты. При отсутствии положительных результатов применения немедикаментозного и медикаментозного лечения показано хирургическое вмешательство.
Хирургическое лечение данной патологии сразу устраняет все симптомы, наблюдающееся при ней. Оно состоит из дивертикулэктомии (то есть удаления или иссечения самого дивертикула из пищевода) и дальнейшего искусственного восстановления его стенки на месте выреза дивертикула.
На легких стадия этого заболевания прибегают к консервативному лечению, которое не может полностью устранить его, однако необходимо для профилактики его прогрессирования. Это лечение заключается в организации правильного режима питания (употребление нежесткой пищи, которая имеет определенные температурные и химические характеристики, выпивание больших объемов жидкости и др.) и назначении пациенту постоянных полосканий ротовой полости растворами антисептиков.
Наиболее эффективным методом лечения данной патологии считается хирургическое восстановление правильного анатомического расположения пищевода и следующих за ним органов желудочно-кишечной системы (желудка и кишечника), а также других органов брюшной полости.
В легких клинических случаях применяется медикаментозное лечение. С этой целью назначают антисекреторные (снижают желудочную секрецию) препараты, антациды (связывают соляную кислоту желудка) и прокинетики (стимулируют моторику желудочно-кишечного тракта). Эти препараты препятствуют неблагоприятному воздействию желудочного сока на слизистую оболочку пищевода, тем самым, снижая возможность появления эзофагита (воспаления слизистой пищевода). Также они ускоряют прохождение пищи по желудочно-кишечной трубке.
При химических ожогах глотки и пищевода в первые шесть часов необходимо нейтрализовать вызвавший их яд. Для этого пациенту дают антидот (противоядие), выбор которого всегда зависит от типа яда, вызвавшего химический ожог. Например, при ожогах кислотой больному назначают промывание желудка раствором гидрокарбоната натрия, при ожогах едкими щелочами пациенту дают слабоконцентрированные растворы кислот (лимонной, уксусной и др.). При неизвестном химическом травмирующем агенте производят промывание желудка обычной водой или молоком.
При термических ожогах глотки и пищевода пациенту как можно скорее нужно выпить определенное количество (около 0,5 — 1 литра) прохладной воды. Поврежденные участки ротовой полости смазывают 5% раствором перманганата калия (марганцовки). Также слабым раствором марганцовки необходимо полоскать горло.
При тяжелых ожогах слизистых оболочек глотки и пищевода назначают анальгетики (обезболивающие), антибиотики (для профилактики инфицирования пораженных слизистых оболочек), дезинтоксикационные и противошоковые препараты (для выведения вредных токсинов и нормализации количества жидкости в организме) и щадящую диету (иногда парентеральное питание). При развитии стенозирования (стойкого и серьезного сужения просвета) пищевода прибегают к хирургическому лечению для восстановления его нормальной проходимости.
Лечение хронического ларингита (воспаление слизистой оболочки гортани) состоит в назначении антибиотиков (пенициллин, стрептомицин и др.) и противовоспалительных средств (гидрокортизон). При лечении хронического тонзиллита (воспаления небных миндалин) производят промывание лакун миндалин с помощью различных антисептических (обеззараживающих) препаратов (марганцовкой, фурацилином, борной кислотой, йодом).
В некоторых случаях в пораженные миндалины вводят антибиотики, противовоспалительные вещества, ферменты, склерозирующие средства. Также пациентам с хроническим тонзиллитом показано прохождение некоторых физиотерапевтических процедур (ультравысокочастотной, сверхвысокочастотной терапии и др.). В тяжелых клинических ситуациях таким больным необходима тонзиллэктомия (то есть полное удаление воспаленной миндалины).
При хроническом фарингите (воспаление слизистой оболочки глотки) назначают полоскание горла антисептиками (йод, ляпис, фурацилин, протаргол, колларгол и др.), противовоспалительными средствами (настой ромашки, шалфея), реже в качестве лечения используют антибиотики.
При повышении температуры тела и ощущении недомогания при всех трех патологиях (хроническом ларингите, фарингите, тонзиллите) пациентам рекомендуется употреблять нестероидные противовоспалительные средства (ибупрофен, парацетамол, аспирин и др.).
Лечение постназального синдрома зависит от патологии, которая его спровоцировала. При многих заболеваниях носа назначаются сосудосуживающие, антигистаминные, антибактериальные, противовирусные, противовоспалительные и жаропонижающие препараты. Все эти средства, как правило, способствуют ликвидации инфекции, снижению воспалительных процессов в слизистой оболочке носа, уменьшению ее отека, покраснения и, тем самым, улучшают носовое дыхание, снижают выделение соплей в глотку.
В некоторых случаях (например, при опухолях, аномалиях развития носа и носоглотки, аденоидах) медикаментозное лечение неэффективно, поэтому врачи назначают хирургическое лечение. Если постназальный синдром поспособствовал развитию фарингита (воспаление слизистой оболочки глотки), то дополнительно к тем препаратам, которые используются в лечении заболевания (инфекционного) носа, назначают полоскание горла растворами антисептиков.
Если комок в горле появился на фоне каких-либо эмоциональных состояний (испуга, волнения, переживания, горя, смешанных чувств), то чтобы от него избавиться, пациенту необходимо просто успокоиться и этот симптом должен пройти самостоятельно. Если все же пациент не в силах самостоятельно привести свои эмоции в норму, то ему можно назначить успокаивающие (седативные) средства (например, валерьянку, валидол). В определенных случаях (особенно после тяжелых эмоциональных потрясений, сильного стресса) успокаивающие средства могут не мочь, тогда пациента необходимо направить консультацию к психотерапевту для прохождения курсов по психокоррекции (психологическую коррекцию).
Если комок в горле вызван психическими расстройствами (неврозом, истерией, депрессией), то таких пациентов лечат с помощью транквилизаторов (препараты, снимающие состояние тревоги), седативных (успокаивающих) средств, антидепрессантов, витаминов группы В, бета-блокаторов (уменьшают чувство страха), снотворных препаратов. С такими пациентами, как правило, работает врач-психиатр, психотерапевт или психолог. Все зависит от тяжести психического расстройства.

Народные средства нельзя использовать при следующих патологиях:
- ахалазия (функциональная недостаточность) кардии (нижний сфинктер пищевода);
- дивертикул пищевода;
- хиатальная грыжа (грыжа пищеводного отверстия диафрагмы);
- ожоги глотки и пищевода;
- диффузный спазм пищевода;
- опухоли горла (глотки, гортани, пищевода);
- абсцессы горла (паратонзиллярный, парафарингеальный, надгортанный).
Во-вторых, даже при наличии у пациента некоторых патологий (например, системной склеродермии, гастроэзофагеальной рефлюксной болезни, диффузного спазма пищевода, психических расстройств, постназального синдрома), не требующих радикальных хирургических вмешательств, для более благоприятного эффекта (лечения) ему необходимо употреблять медикаментозные препараты, которые не имеют своих аналогов в народных методах лечения.
Народные средства могут применяться при лечении кандидоза ротовой полости, воспалительных заболеваний горла (паратонзиллита, хронического фарингита, тонзиллита, ларингита), а также для успокоения пациента при некоторых эмоциональных состояниях (горе, страхе, волнении и др.). В таких случаях народные методы лечения далеко не всегда помогают пациентам, поэтому перед их применением стоит проконсультироваться с врачом-специалистом (отоларингологом, гастроэнтерологом, семейным врачом и др.).
При хроническом тонзиллите или паратонзиллите воспаленные небные миндалины (или ткани, окружающие эти миндалины) можно смазывать соком алоэ, смешанным с медом в пропорции 3 к 1 на протяжении 2 недель (каждые сутки). В день такую процедуру рекомендуется повторять не более 2 – 3 раз. Также при хроническом тонзиллите и паратонзиллите полезным является постоянное полоскание горла раствором, приготовленным из воды, пищевой соды, соли и йода. Чтобы сделать такой раствор необходимо взять по половине столовой ложки пищевой соды и соли и несколько капель йода. Все это нужно поместить в один стакан теплой воды, размешать и ежедневно полоскать горло по нескольку раз в сутки.
При хроническом ларингите можно делать ингаляции из коры дуба и коры калины. Для этого нужно взять по десять грамм коры каждого растения и положить в один стакан кипятка и кипятить в течение 15 – 20 минут. Такие ингаляции можно осуществлять по нескольку раз в сутки. Также неплохим средством от фарингита являются ингаляции эфирными маслами эвкалипта, мяты, чабреца. Таким пациентам также можно полоскать горло по нескольку раз в день свежим свекольным или картофельным соком.
При хроническом фарингите довольно хорошо помогает смазывание миндалин в горле (или задней стенки глотки) настойкой прополиса. Для того чтобы приготовить такой настой, нужно взять 10% спиртовой экстракт прополиса и смешать его с глицерином (или персиковым маслом) в пропорции 1 к 2. Применять эту настойку можно по мере необходимости.
При кандидозе ротовой полости хорошо помогает отвар зверобоя или отвар багульника. Первый можно приготовить путем помещения одной столовой ложки сухой травы зверобоя в один стакан с водой. Затем данную смесь необходимо прокипятить в течение 10 – 15 минут и настоять. Для приготовления второго отвара в один стакан воды высыпают 20 г сухой травы багульника и тоже кипятят на мелком огне в течение 10 минут, а далее настаивают. Обе настойки предназначены для полоскания ротовой полости. Такое полоскание можно осуществлять каждые день (по 3 – 6 раз в сутки).
Комок в горле часто встречается при определенных эмоциях (горе, страхе, волнении и др.). Для устранения данного симптома самым главным является полное успокоение. В некоторых случаях пациент этого сделать сам не в силах. Поэтому иногда ему необходимо что-либо принять. Одним из самых эффективных народных успокоительных средств является настойка, сделанная из ромашки (2 части), боярышника (3 части), пустырника (3 части) и мяты (2 части). Эти травы нужно поместить в 500 мл кипятка, смешать, настоять и отфильтровать. Употреблять настойку для успокоения следует 3 раза в сутки.

Сужение просвета дыхательных путей практически всегда вызывает чувство нехватки воздуха (так как воздух поступает в организм в недостаточном количестве). Пациент для компенсации этой нехватки старается чаще дышать, а также подключает к процессу дыхания свой рот. Так у него возникает одышка. При системной склеродермии также может возникать затруднение в дыхании, однако связано оно не с сужением просвета дыхательных путей, а с поражением легочной ткани. Появление комка в горле при склеродермии объясняется поражением стенок пищевода и нарушением продвижения пищи по нему, вследствие чего затрудняется ее проглатывание (пища просто застревает в горле и не движется дальше).
У пациентов первого типа трудности с глотанием и ощущение комка в горле чаще всего вызваны воспалительными заболеваниями горла (например, хроническим фарингитом, тонзиллитом, парафарингеальным или паратонзиллярным абсцессом, ожогом глотки или пищевода, паратонзиллитом и др.). У пациентов второго типа затруднения в проглатывании еды и ощущение комка в горле, в основном, спровоцированы какой-либо патологией пищевода (например, дивертикулом пищевода, ахалазией кардии, диффузным спазмом пищевода и др.), сопровождающейся нарушением его моторики, сужением его просвета, появлением в нем аномалий строения.
Сильные болевые ощущения в горле наблюдаются при абсцессах горла (паратонзиллярном, парафарингеальном, надгортанном). Комок в горле при таких абсцессах ощущается пациентами значительно чаще, чем при обычных воспалительных болезнях горла.
Боль и комок в горле часто ассоциируются с другими важными для диагностики симптомами, такими как повышение температуры, озноб, головная боль, недомогание, затруднение глотания, дыхания, неприятный запах изо рта, изменение голоса (охриплость), увеличение лимфатических узлов (поднижнечелюстных, шейных), одышка, снижение работоспособности, болезненность в мышцах и суставах, чувство разбитости, першение, сухость, жжение, зуд в горле.

При дивертикуле пищевода в его структуре наблюдается аномалия строения в виде выпячивания его стенки, в результате чего пища часто попадает в это образование и не может продвинуться дальше. В дальнейшем это приводит к накоплению пищи сначала в верхних отделах пищевода, а потом и в горле (отсюда и ощущение комка в горле). При ожогах пищевода и гастроэзофагеальной рефлюксной болезни поражается и воспаляется слизистая оболочка пищевода. В определенных случаях заживление стеки после таких патологий может сопровождаться появлением стриктур (сужений его просвета) и спаек (сращений) между его стенками, что ведет к его непроходимости. Поэтому при употреблении пищи, она не сможет нормально проходить через пищевод и будет постепенно застревать в пищеводе, а затем и в горле. Это и является основным механизмом развития ощущения комка в горле.
Комок в горле может возникать и при заболеваниях, сопровождающихся сдавливанием пищевода и сужением его просвета. Наиболее часто такое встречается при опухоли горла (глотки, гортани, пищевода), зобе (увеличение щитовидной железы), хиатальной грыже (грыжа пищеводного отверстия диафрагмы). В таких ситуациях пища не может проникнуть в нижние отделы пищевода, поэтому она застревает в горле, что вызывает субъективное ощущение комка в горле.

Определенные заболевания горла (опухоли горла, увеличение щитовидной железы) могут сопровождаться одновременной компрессией (сдавлением) пищевода и дыхательных путей (гортани, глотки, трахеи), что ведет к их непроходимости. Сужение просвета пищевода приводит к затруднению глотания (из-за накопления еды в пищеводе), пища застревает в горле, что вызывает ощущение в нем комка. Сужение просвета дыхательных путей сопровождается рефлекторным (автоматическим) кашлем, так как организм думает, что в просвет путей проникло какое-то инородное тело, вызывающее обструкцию (закупорку) дыхательных путей и которое необходимо удалить (посредством кашля).
Пища в горле может застревать не только при болезнях, сопровождающихся сдавлением пищевода, но и при дивертикуле пищевода. Кашель при дивертикуле может развиваться из-за того что часть пищи, застревающей в горле и создающей чувство комка в горле (именно такое и происходит при дивертикуле пищевода), может случайно попадать в дыхательные пути, тем самым, вызывая раздражение их слизистой оболочки и провоцируя кашель.

Периодическое попадание в пищевод желудочного содержимого вызывает эзофагит (воспаление слизистой оболочки пищевода). Из-за рефлюкс-эзофагита (то есть воспаления слизистой пищевода, возникающего на фоне обратного заброса содержимого желудка) у таких пациентов появляется ощущение комка в горле. Отрыжка и комок в горле также могут встречаться при хиатальной грыже (грыжа пищеводного отверстия диафрагмы) и системной склеродермии. Оба этих заболевания могут сопровождаться рефлюкс-эзофагитом.

Повышение температуры при поражении глотки и/или гортани объясняется тем, что при воспалении тканей горла микробы и собственные клетки организма высвобождают токсины и провоспалительные (вещества, стимулирующие воспалительные процессы) продукты, которые затем с током крови воздействуют на рецепторы температурного центра в головном мозге. В результате таких воздействий определенные структуры головного мозга изменяют свою деятельность и стимулируют повышение метаболизма (обмена веществ) в тканях организма, что сопровождается повышением температуры тела.
Токсины и провоспалительные продукты действуют не только системно, но и местно. Они вызывают раздражение нервных окончаний, иннервирующих слизистую гортани и глотки. Этим и объясняется появление комка в горле при воспалительных заболеваниях горла.
источник

 усиливающиеся боли при попытке глубоко вдохнуть;
усиливающиеся боли при попытке глубоко вдохнуть;
 идиопатическая форма, развивающаяся вследствие поражения нервных окончаний, находящихся в мышечном слое органа, в результате чего нарушается регуляция глотания;
идиопатическая форма, развивающаяся вследствие поражения нервных окончаний, находящихся в мышечном слое органа, в результате чего нарушается регуляция глотания;
 Диффузный зоб, при котором могут быть частый сухой кашель, дискомфортные ощущения при приеме пищи, осиплый голос, затрудненное дыхание в тесной одежде. Кашель наблюдается в положении лежа на спине. Поэтому больному приходится спать на боку.
Диффузный зоб, при котором могут быть частый сухой кашель, дискомфортные ощущения при приеме пищи, осиплый голос, затрудненное дыхание в тесной одежде. Кашель наблюдается в положении лежа на спине. Поэтому больному приходится спать на боку. жжение за грудиной;
жжение за грудиной;
 УЗИ пищевода, щитовидной железы, горла, желудка;
УЗИ пищевода, щитовидной железы, горла, желудка;