Методическое пособие Троян Василий Васильевич Колесников Эдуард Михайлович Гриневич Юрий Мечеславович
| Информация о документе | |
| Дата добавления: | |
| Размер: | |
| Доступные форматы для скачивания: |
Грыжи купола диафрагмы в подавляющем большинстве случаев являются истинными. Грыжевой мешок в данном случае образует участок истонченного купола диафрагмы, который в различной степени выпячивается в плевральную полость. Эти грыжи чаще встречаются справа. Размеры их могут варьировать от небольшого выпячивания диафрагмы, до полной ее релаксации, когда наблюдается истончение и высокое стояние всего купола диафрагмы. Полная релаксация чаще встречается слева. Релаксация может быть врожденной, когда имеется дефект образования мышц купола диафрагмы, а грудо – брюшная перегородка состоит из двух серозных листков. Вторичная релаксация чаще возникает вследствие родового повреждения диафрагмального нерва. Обычно в этих случаях имеет место и сочетанный паралич плечевого сплетения Дюшена – Эрбаха. Повреждение диафрагмального нерва может произойти у ребенка во время операции на шее и средостении или в результате воспалительных процессов и опухолей этой области.
Реже встречаются полные дефекты в куполе диафрагмы с образованием ложных грыж . В этих случаях клиническая картина, течение заболевания и лечебная тактика мало отличаются от таковых при задних грыжах диафрагмы.
Диафрагмальные грыжи с полным отсутствием купола диафрагмы встречаются крайне редко и составляют примерно 1/7 часть от всех ложных грыж. Хирургу редко приходится встречаться с данным видом порока, так как такие дети обычно умирают в родильном доме сразу после рождения. Отсутствие обоих куполов диафрагмы – еще более редкий порок развития, который обычно описывается как казуистика.
Клиническая картина. Выраженность симптомов истинных диафрагмальных грыж зависит от величины грыжевого выпячивания и степени компрессии органов грудной полости. В отличие от ложных грыж, у детей значительно реже отмечается синдром острой дыхательной и сердечно-сосудистой недостаточности, а так же признаки непроходимости или ущемления петель кишечника.
При больших истинных грыжах, то есть значительном выпячивании диафрагмы, более чем в половине случаев симптомы начинают проявляться у детей в возрасте до 3 лет, а иногда, в 10 % случаев, даже в период новорожденности. Клинически чаще всего определяются цианоз и одышка. У детей раннего возраста проявления заболевания более яркие. Дети старшего возраста чаще отмечают боли и неприятные ощущения в области грудной клетки и живота, особенно после еды или физической нагрузки. У них нередко возникает рвота, особенно после приема пищи. С возрастом имеется тенденция к уменьшению выраженности таких респираторных нарушений, как одышка и цианоз, однако отставание в физическом развитии продолжает нарастать, появляется деформация грудной клетки, часто отмечаются повторные пневмонии.
При аускультации и перкуссии выявляются некоторое ослабление дыхания и тимпанит на стороне поражения. В ряде случаев при заполнении кишечных петель жидким содержимым перкуторный звук будет меняться. При левосторонних грыжах перкуторно и пальпаторно не удается определить селезенку. Иногда можно отметить асимметрию живота.
Более чем в 50 % наблюдений при истинных диафрагмально-плевральных грыжах, особенно при выпячивании ограниченной части купола диафрагмы, симптомы заболевания полностью отсутствуют. Это связано со стабильным положением органов внедрившихся в грыжевой мешок и отсутствием большого давления на грудные органы. Физикальные и аускультативные данные при небольших истинных грыжах не позволяют выявить каких-либо нарушений. Дети внешне могут не отличаться от здоровых, хорошо развиваться и не отставать в развитии от своих сверстников.
Диагностика . Рентгенологическая картина истинных диафрагмальных грыж отличается наличием округлой или овальной тени грыжевого мешка с ровным контуром, ограничивающим пролабированные органы брюшной полости. Этот контур, образованный грыжевым мешком, известен как пограничная линия.
Небольшие истинные грыжи почти в два раза чаще встречаются справа, чем слева. Они характеризуются выпячиванием ограниченного участка диафрагмы. Подвижность диафрагмы мало изменена или несколько ограничена. Смещение органов средостения и сердца отсутствует или выражено умеренно.
Большие грыжи почти всегда наблюдаются слева. Истинные грыжи значительных размеров могут захватывать от 30 до 80 % площади диафрагмы. Они могут располагаться в центральном переднем и заднем отделах диафрагмы. Грыжевой мешок проецируется на фоне легочного поля и образует пограничную линию овальной или полуокруглой формы. При этих грыжах коллапс легкого и смещение сердца на рентгенограммах всегда выражены. Угол между нормальным отделом диафрагмы и мешком в области грыжевых ворот прослеживается плохо, особенно на прямых рентгенограммах, в боковой проекции он виден лучше. Обычно угол грыжевых ворот при больших грыжах тупой, но в отличие от релаксации диафрагмы он всегда выражен и может быть определен при исследовании желудочно-кишечного тракта с бариевой взвесью.
При правостороннем расположении содержимым грыжевого мешка чаще всего бывает печень. Когда часть печени входит в грыжевой мешок, он принимает полусферическую форму, его тень становится плотной и интенсивной и сливается в нижних отделах с основной тенью печени. Реже между диафрагмой и печенью пролабирует толстая кишка. В этом случае тень печени будет отодвинута книзу.
Слева содержимым грыжевого мешка чаще всего оказывается дно желудка и/или тонкая и толстая кишка вместе с селезенкой. В этих случаях на фоне легочного поля ниже пограничной линии определяется крупно — и мелкопятнистые полости. Иногда желудок почти полностью заполняет грыжевое выпячивание и выглядит как большая одиночная полость с уровнем жидкости.
В зависимости от степени наполнения желудка и кишки рентгенологическая картина изменяется. Движения грыжевого мешка при дыхании резко ограничены, а иногда носят парадоксальный характер.
В ряде случаев помощь в диагностике может оказать ультразвуковое обследование . Некоторые авторы считают его очень полезным при проведении дифференциальной диагностики истинных и ложных грыж диафрагмы (M.I. Rowe e.a. 1995). Для дифференциальной диагностики диафрагмальной грыжи с опухолями, секвестрацией, врожденными кистами легкого или воспалительными процессами рекомендуют применять пневмоперитонеум, компьютерную томографию и изотопное сканирование печени .
Релаксация диафрагмы характеризуется высоким стоянием диафрагмы на всем протяжении. Она может быть врожденной или приобретенной вследствие повреждения диафрагмального нерва. У многих детей с врожденной релаксацией заболевание может протекать бессимптомно, в то время как при вторичном поражении симптомы дыхательной недостаточности часто бывают выраженными (M.I. Rowe e.a. 1995, J.A. O’Neill e.a. 2004).
Рис. 4. Релаксация правого купола диафрагмы.
На рентгенологических снимках у этих детей грудобрюшная преграда выявляется в виде тонкой тени правильной дугообразной или полусферической формы. В прямой проекции эта линия распространяется от грудной стенки до средостения; в боковой – от передней до задней грудной стенки. Углов или искривлений этой линии отметить не удается. Уровень стояния диафрагмы различен, но наиболее часто она поднимается до II — III ребра. Характер движений релаксированной диафрагмы так же самый разнообразный. Обычно дыхательные экскурсии резко ограничены, но возможны и парадоксальные движения, когда пораженная часть диафрагмы опускается при выдохе и поднимается во время вдоха, в то время как здоровая половина проделывает обратные движения «симптом коромысла». Под истонченной диафрагмой обычно располагаются печень, газовый пузырь желудка, петли толстой кишки и селезенка, реже петли тонкой кишки. Для того чтобы с большей определенностью судить о взаимоотношении органов, пролабированных в грудную полость, можно провести исследование желудочно-кишечного тракта с бариевой взвесью.
Лечение истинных диафрагмальных грыжа зависит от выраженности симптомов заболевания. При отсутствии симптоматики ребенку показано наблюдение. При наличии жалоб и признаков дыхательной недостаточности ставятся показания к операции.
При истинных грыжах купола диафрагмы большинство хирургов предпочитает использовать боковую торакотомию в VI межреберьи. Перемещенные органы оттесняют в брюшную полость. Для пластики диафрагмы, как правило, используют местные ткани. Даже при значительной аплазии диафрагмы у новорожденных возможно простое ушивание истонченной зоны и пликирование диафрагмы без рассечения грыжевого мешка. В некоторых случаях мешок частично иссекают, а дефект ушивают в виде дубликатуры. Швы накладывают на края рассеченного грыжевого мешка и мышечного дефекта противоположной стороны. Если наружный мышечный валик не выражен, сформированную диафрагму можно подшить к ребру. При очень больших грыжевых воротах и мешке образованном только серозными листками без мышечной прослойки, прибегают к аллопластике. Дефект можно закрыть сеткой из синтетического материала (лавсан, гортекс), или консервированной твердой мозговой оболочкой, которые подшивают к его краям. Не следует во всех случаях стремиться к полному устранению грыжевого выпячивания, особенно при больших грыжах. Это может привести, особенно у новорожденных к несоответствию объема недоразвитого легкого и плевральной полости, разрыву легкого с образованием пневмоторакса. Кроме того, создается угроза повышения внутрибрюшного давления. Операцию заканчивают дренированием грудной полости.
ГРЫЖИ ПЕРЕДНЕГО ОТДЕЛА ДИАФРАГМЫ
Грыжи переднего отдела диафрагмы бывают ретростернальными и френоперикардиальными . Ретростернальные грыжи (истинные) разделяют на загрудинные и загрудинно-реберные. Грыжевое выпячивание из брюшной полости в переднее средостение происходит через дефект диафрагмы позади грудины (щель Ларрея) с образованием грыжи Морганьи (С.Я. Долецкий 1976). Грыжевой мешок образует париетальная брюшина. Некоторые авторы левостороннюю грыжу называет грыжей Ларрея, правостороннюю – грыжей Морганьи. Эти грыжи у детей встречаются в 20 раз реже, чем грыжи заднего отдела диафрагмы. Их содержимым обычно являются часть печени, тонкая и толстая кишка, реже селезенка.
Френоперикардиальные грыжи являются ложными, дефект располагается в сухожильной части диафрагмы и прилегающем к нему отделе перикарда. Через этот дефект брюшные органы могут непосредственно смещаться в полость перикарда и наоборот, сердце частично вывихиваться через дефект диафрагме в брюшную полость (ретроградная грыжа).
Ретростернальный дефект в перикарде и диафрагме может сочетаться с эпигастральным диастазом или эпигастральной грыжей пупочного канатика (пентрада Кантрелла). При этом дистальная часть грудины будет укорочена или расщеплена, часто отмечаются врожденные пороки сердца — дефекты перегородок и тетрада Фалло.
Клиника. Для ретростернальных (парастернальных) грыж более характерны симптомы расстройства функции желудочно — кишечного тракта. Сдавливание легкого или сердца при этой патологии обычно бывает небольшим. У ребенка периодически возникают боли и неприятные ощущения в эпигастральной области, иногда рвота. Одышка, кашель, цианоз встречаются редко. Почти в 50 % случаев данный порок клинически может не проявляться. При осмотре отмечается выбухание передненижнего отдела грудины. Методом перкуссии и аускультации можно определить тимпанит, ослабление сердечных тонов, отсутствие абсолютной сердечной тупости. Если грыжевой мешок заполнен сальником или частично отшнуровавшейся печенью то, наряду с ослаблением сердечных тонов будет отмечаться укорочение перкуторного звука.
При ретростернальных грыжах нередко встречаются сочетанные аномалии, особенно пороки сердца и трисомия 21.
Диагностика. При ретростернальных грыжах на обзорной рентгенограмме определяется тень полуовальной или, чаще грушевидной формы в области загрудинно – реберного пространства. В прямой проекции она проецируется на тень сердца или располагается парамедиастинально. В боковой проекции тень грыжи накладывается на переднее средостение и сливается с тенью сердца. При парастернальном расположении иногда удается проследить пограничную линию (мешок) в виде полуокружности в кардиодиафрагмальном углу. Если в грыжевом мешке находятся полые органы, в пределах пограничного мешка на фоне легкого или сердца, можно выявить крупноячеистые тени. В отдельных случаях можно видеть и типичную гаустрацию толстой кишки. Иногда пролабирует только сальник. Тень при этом может быть плотной, без ячеистых просветлений (рис.5).
Рис. 5. Реторостернальная грыжа у ребенка 7 лет (прямая проекция
Как и при других видах диафрагмальных грыж, отмечается изменчивость рентгенологической картины.
Диагноз окончательно подтверждается при контрастном исследовании желудочно — кишечного тракта с бариевой взвесью .
При всех грыжах, содержимым которых являются плотные органы, с дифференциально — диагностической целью можно использовать наложение пневмоперитонеума . Воздух при этом окружает грыжевое содержимое, что четко указывает на его принадлежность к брюшным органам (рис. 6).
Рис. 6. Ретростернальная грыжа у ребенка 7 лет (боковая проекция.
Лечение . Оперативное лечение при ретростернальных грыжах осуществляют путем верхней срединной лапаротомии. После вскрытия брюшной полости осматривают передние отделы диафрагмы. В грыжевой мешок, расположенный в переднем отделе средостения, обычно входит петля поперечной ободочной кишки, которую низводят в брюшную полость. Грыжевой мешок можно не иссекать. Диафрагму в области пристеночного дефекта подшивают отдельными швами к мягким тканям передней грудной стенки. Не следует подшивать задний край грыжевых ворот к апоневрозу передней брюшной стенки. Такие швы, хотя и надежны, могут иногда привести к натяжению перикарда.
В последние годы в нашей клинике произведено несколько операций по поводу ретростернальных грыж с использованием лапароскопической техники . Операция малотравматична, а проведение ее значительно облегчается тем, что содержимое грыжевого мешка самопроизвольно вправляется в брюшную полость во время заполнения ее газом. Дефект в диафрагме мы ушивали отдельными швами, которые после проведения через переднюю брюшную стенку завязывали подкожно.
Клиника . Ведущими симптомами являются цианоз, одышка, беспокойство, реже рвота, возникающие в результате смещения в полость перикарда петель кишечника. Симптомы заболевания часто появляются еще в первые недели и месяцы жизни, с возрастом они не исчезают. Возможно ущемление выпавших в полость перикарда петель кишечника. При осмотре, особенно у детей после 1-2 лет жизни, выявляется выпячивание грудной клетки. Возможна асимметрия живота с втяжением в области левого подреберья. При перкуссии определяется исчезновение абсолютной сердечной тупости. Сердечные тоны приглушены.
При ретроградных френоперикардиальных грыжах, когда наблюдается пролабирование сердца через дефект, на первый план выступают сердечно-сосудистые расстройства. Этот вид диафрагмальной грыжи наиболее часто сопровождается множественными пороками развития (пороки сердца, транспозиция крупных сосудов, поликистоз почек).
Диагностика . При рентгенологическом обследовании у больного определяются ячеистые просветления на фоне сердечной тени. У детей первых часов жизни, когда кишечник еще не заполнился газом, диагностика чрезвычайна трудна. Помощь может оказать контрастное исследование желудочно-кишечного тракта, однако состояние ребенка не всегда позволяет провести дополнительные процедуры.
Лечение . Только хирургическое, путем верхнесрединной или поперечной лапаротомии. При френоперикардиальных грыжах грыжевой мешок полностью отсутствует, органы брюшной полости перемещены в полость перикарда через дефект в переднем отделе сухожильного центра диафрагмы. После низведения грыжевого содержимого в брюшную полость, дефект в диафрагме можно ушить отдельными швами. Однако большинство хирургов предпочитает выполнить пластику дефекта заплатой из инородного материала (гортекс или консервированная твердая мозговая оболочка). Для этого есть две причины. Первая, если дефект большой, простое его ушивание может привести к сдавлению сердца перикардом. Вторая, постоянные биения сердца в области швов часто приводят к их несостоятельности и рецидиву грыжи.
ГРЫЖИ ПИЩЕВОДНОГО ОТВЕРСТИЯ ДИАФРАГМЫ
Грыжи пищеводного отверстия диафрагмы относятся к истинным грыжам и делятся на две большие группы – эзофагеальные и параэзофагеальные. Наиболее часто, примерно в 80-90 % случаев, встречаются эзофагеальные грыжи . При эзофагеальных грыжах пищеводно-желудочный переход, вместе с желудком, смещается через пищеводное отверстие выше уровня диафрагмы. Пищевод обычно имеет нормальную длину, но из-за смещения кверху он может быть деформирован и изогнут. Для параэзофагеальных грыж характерно смещение части желудка и/или других брюшных органов (сальник и кишечник) вверх рядом с пищеводом. Пищеводно-желудочный переход, в этом случае, располагается на обычном месте.
Грыжи пищеводного отверстия не всегда являются фиксированными. Степень смещения кверху и форма желудка могут меняться в зависимости от положения больного, степени заполнения и состава содержимого желудка (плотная пища или жидкая, газ). Перемещение желудка при грыжах пищеводного отверстия может быть частичным или полным.
Клиника. Клиническая картина эзофагеальной грыжи в основном обусловлена гастроэзофагеальным рефлюксом (ГЭР), возникающим в результате нарушения функции кардиального отдела пищевода. В тех случаях, когда у ребенка сохранена нормальная функция нижнего пищеводного сфинктера, заболевание может протекать бессимптомно.
Симптомы заболевания в большинстве случаев появляются рано, почти в половине случаев в грудном возрасте. Как и при гастроэзофагеальной рефлюксной болезни (ГЭРБ) без эзофагеальной грыжи у детей можно выделить три основных клинических синдрома: рвоты, эзофагита и респираторных осложнений, которые нередко встречаются у одного и того же больного. (В.В. Троян 2003). Следует отметить, что при эзофагеальных грыжах клинические признаки заболевания более выражены и хуже поддаются консервативному и медикаментозному лечению. Поэтому наличие симптомов ГЭР у детей с эзофагеальными грыжами обычно является показанием к коррегирующим и антирефлюксным операциям.
Беспокойство и рвота являются ведущими симптомами заболевания у детей младшего возраста. Рвота чаще связана с приемом пищи, носит самый разнообразный характер, может быть обильной или в виде срыгиваний. В рвотных массах чаще находят желудочное содержимое, иногда с примесью желчи. Вследствие постоянной и упорной рвоты дети плохо прибавляют массу тела. В некоторые периоды, особенно в первые месяцы жизни, даже теряют вес и истощаются. Дети старшего возраста нередко физически хуже развиты.
На признаки эзофагита, боли в животе и изжогу, жалуются в основном дети старшего возраста. Боли, как правило, возникают после еды, в положении лежа или при наклоне туловища, что связано с затеканием желудочного содержимого в пищевод и агрессивным воздействием на его слизистую оболочку.
Эрозивный и язвенный эзофагит могут вызвать скрытые или «оккультные» кровотечения в просвет желудочно-кишечного тракта примерно у 50 % детей. В результате возникает хроническая железодефицитная анемия, причины которой иногда трудно установить. Массивные пищеводные кровотечения в виде кровавой рвоты или мелены, для эзофагеальных грыж не характерны.
Тяжелым осложнением эзофагита являются пептические стриктуры пищевода, обычно вследствие рубцевания язв. Эти стриктуры чаще всего короткие и располагаются в нижнем отделе пищевода.
Нередко, примерно в 30-40 % случаев, особенно у детей раннего возраста, имеют место рецидивирующие аспирационные пневмонии. Часто встречается и другая респираторная патология – трахеобронхиты, ночной кашель, бронхиальная астма. Примерно у 15 % больных формируется оториноларингологическая патология – ларингиты, фарингиты, отиты, синуситы и т. д.
Диагностика . В настоящее время для диагностики эзофагеальных грыж используют рентгенологический метод, фиброэзофагогастродуоденоскопию (ФЭГДС), 24-часовую пищеводную рН-метрию, манометрию и сцинтиграфию пищевода. Поставить диагноз эзофагеальной грыжи позволяют рентгенологическое обследование, сцинтиграфия и ФЭГДС. Остальные из этих методов дают возможность оценить различные аспекты ГЭР.
Рентгеноконтрастное исследование пищевода и желудка в нашей клинике проводится по специально разработанной программе, с использованием функциональных проб — провокационной, нагрузочной и водно-сифонной (В.В. Троян 2003).
Главным рентгенологическим признаком эзофагеальной грыжи является смещение желудка вместе с кардиальным его отделом выше диафрагмы (рис. 7). В отличие от ампулы пищевода, которая имеет форму «цистоида» с гладкими контурами, для эзофагеальной грыжи характерна неровность контуров и, как правило, больший поперечный размер. Кроме того, эзофагеальная грыжа выявляется при любом положении тела, в то время как ампула пищевода формируется только в горизонтальном положении больного.
Другими рентгенологическими признаками эзофагеальной грыжи являются извитой ход пищевода вследствие его смещения вверх, тупой угол впадения пищевода в желудок, высокое впадение пищевода в желудок, грубые продольные складки слизистой оболочки в наддиафрагмальной части, являющиеся как бы продолжением складок желудка.

Рис. 8. Эзофагеальная грыжа у ребенка. В грудную клетку полностью смещен желудок («внутригрудной желудок»).
называемый «грудной желудок». Дети в последующем с успехом были оперированы при помощи лапароскопической техники.
На несостоятельность кардии при эзофагеальной грыже указывают рентгенологически выявляемый желудочно-пищеводный спонтанный рефлюкс, а так же положительные провокационная, нагрузочная или водно-сифонная пробы.
Фиброэзофагогастродуоденоскопия (ФЭГДС ). Для эзофагеальных грыж характерно смещение зубчатой линии перехода пищеводного эпителия в желудочный выше диафрагмы с пролабированием складок желудка в пищевод. В дистальном пищеводе отмечается два сужения, соответствующие кардии желудка и уровню диафрагмы. Пролабирование складок особенно хорошо выявляется при выведении фиброскопа из желудка в пищевод и инсуфляции воздуха. Следует, также, обращать внимание на признаки недостаточности кардии – зияние розетки, расширение просвета пищевода и затекание в него содержимого желудка.
ФЭГДС играет важную роль в диагностике осложнений ГЭР — эзофагита, пептических стриктур пищевода и эпителия Барретта.
У большинства больных с грыжей пищеводного отверстия и ГЭР пептический эзофагит разной степени выраженности поражает нижнюю треть пищевода на протяжении нескольких сантиметров или ограничивается кардиальной зоной. Слизистая оболочка в этой области может быть ярко гиперемирована, легко кровоточить. В тяжелых случаях можно видеть эрозивную поверхность в отдельных местах покрытую фибринозными пленками. Однако значительно чаще изменения слизистой вследствие ГЭР небольшие или отсутствуют. В этих случаях подтвердить диагноз можно при гистологическом исследовании. Биопсия слизистой так же показана при подозрении на такое тяжелое осложнение эзофагита, как пищевод Барретта.
Подтвердить наличие ГЭР у больных с грыжами пищеводного отверстия диафрагмы можно при помощи 24-часовой рН-метрии, манометрии и сцинтиграфии пищевода (Ашкрафт К.У., Холдер Т.М. 1996, В.В. Троян 2003).
Лечение эзофагеальных грыж может быть консервативным и оперативным.
Консервативное и медикаментозное лечение показано при небольших не осложненных грыжах. Эти методы направлены на профилактику и лечение ГЭР (В.В. Троян 2003), но не устраняют саму грыжу. Они включают в себе возвышенное положение, диету и дробное кормление, назначение препаратов повышающих тонус нижнего сфинктера пищевода (прокинетики) и препаратов снижающих агрессивность желудочного содержимого (антациды, Н2 блокаторы гистамина, ингибиторы протонового насоса).
Хирургическому лечению подлежат все эзофагеальные грыжи не отвечающие на консервативное лечение, протекающие с выраженной клинической картиной ГЭР, пептическими и/или респираторными осложнениями.
Хирургическое вмешательство осуществляют путем открытой лапаротомии или лапароскопически. Торакотомный доступ используют редко, обычно при рецидивных грыжах, когда имеется обширный спаечный процесс в брюшной полости.
После верхнесрединной лапаротомии левую долю печени мобилизуем и отводим вправо. Желудок оттягиваем за большую кривизну книзу, при этом открывается доступ к пищеводному отверстию диафрагмы. Кардиальный отдел желудка низводим в брюшную полость. Грыжевой мешок полностью или частично иссекаем. Обычно достаточно произвести циркулярное частичное иссечение мешка в области кардии и пищеводного отверстия диафрагмы. Полное удаление грыжевого мешка не обязательно. Пищевод перемещаем в переднебоковой отдел расширенного отверстия диафрагмы. Затем, в зависимости от возраста ребенка, проводим в желудок зонд № 18-36 F. У взрослых используют балонные дилататоры или бужи № 40-60 F. Под контролем зрения и пальца на края пищеводного отверстия позади пищевода накладываем узловые не рассасывающиеся швы, сближая ножки диафрагмы. Швы не следует завязывать туго, чтобы не вызвать склерозирования мышечных ножек. Пищеводное отверстие ушиваем так, чтобы между его краем и пищеводом проходил кончик пальца.
Оперативное вмешательство следует сочетать с антирефлюксной операцией. Если даже рефлюкса не было до операции, очень велика вероятность его возникновения после манипуляций на пищеводно-желудочном переходе.
В литературе описано много способов оперативного лечения ГЭРБ. Опыт нашей клиники убедительно показал, что наилучшим методом является фундопликация по Ниссену с наложением короткой и широкой, флопирующей «floppy» манжетки. Для этого проводим широкую мобилизацию желудка, по большой кривизне примерно до уровня ворот селезенки. У детей старшего возраста и взрослых можно применить вариант Розетти, без широкой перевязки коротких сосудов, так как желудок у них достаточно большой, чтобы использовать для фундопликации только его дно. На зонде № 18-36 F накладываем максимально возможно свободную фундопликационную манжетку 2-4 швами, длиной 2–4 см. в зависимости от возраста ребенка. Манжетку фиксируем к пищеводу и диафрагме во избежание ее соскальзывания. Показанием к пилоромиотомии являлось нарушение эвакуации из желудка, выявляемое до операции. Мы значительно сузили показания к дренирующим операциям на желудке при фундопликации по Ниссену. Наши наблюдения показали, что задержка опорожнения желудочного содержимого у многих больных носит функциональный характер и обычно восстанавливается в послеоперационном периоде.
При рубцовом сужении пищевода, вызванного ГЭР, необходимости в его резекции обычно нет. Как показывает наш опыт и опыт других клиник, устранение рефлюкса приводит к обратному развитию стеноза и улучшению проходимости пищевода.
В последние годы описанная выше операция в нашей клинике осуществляется методом лапароскопии . Основанием к этому являются общие преимущества лапароскопической операции – отсутствие болевого синдрома, возможность рано начать кормление ребенка, сокращение сроков пребывания в стационаре, хороший косметический эффект, снижение спайкообразования в брюшной полости. Во время лапароскопической фундопликации отпадала необходимость в мобилизации левой доли печени. Хорошая визуализация вследствие увеличения позволяла проводить вмешательство более анатомично. Следует отметить, что чем младше ребенок, тем обычно меньше времени требуется на лапароскопическую фундопликацию по Ниссену.
Клиника. Параэзофагеальные грыжи редко встречаются у детей. При этой форме возможно ущемление грыжевого содержимого — желудка и кишечных петель. Однако чаще наблюдается неполный рецидивирующий заворот мезентерико-аксиального типа, когда желудок складывается по оси, проведенной поперечно от центра малой кривизны к большой. При этом пилорический отдел желудка смещается вверх и находится вблизи кардии. Ведущими симптомами при завороте желудка являются боль, вздутие в эпигастрии, тошнота и рвота.
При параэзофагеальных создаются условия не только для заворота но и для перегиба желудка, что может привести к нарушению пассажа, застойным явлениям и рвоте. Общие симптомы в этом случае, сводятся к гипотрофии, отставанию ребенка в физическом развитии, истощению, анемии, повышенной утомляемости, снижению аппетита.
Диагностика . Рентгенологическая картина параэзофагеальной грыжи имеет особенности уже при обзорном исследовании. При смещении в заднее средостение дна желудка, на обзорной рентгенограмме определяется кистозное образование, часто с уровнем жидкости. Желудок может располагаться справа или слева от тени средостения. В боковой проекции данное образование смещено кзади от средостения. Газовый пузырь желудка, находящийся в брюшной полости, уменьшен или отсутствует. Подвижность обоих куполов диафрагмы не нарушена. Тень грыжевого мешка обычно совпадает с тенью пролабированного желудка и повторяет его контуры.
Уточнить диагноз позволяет рентгеноконтрастное исследование желудочно-кишечного тракта, в том числе с использованием ирригоскопии.
Фиброэзофагогастродуоденоскопия. При параэзофагеальных грыжах, во время осмотра дна желудка «на реверсе», рядом с входом в пищевод обычно выявляется щель, через которую часть желудка «уходит» в заднее средостение. Это является убедительным доказательством грыжи со смещением дна желудка.
Полноценное обследование обязательно должно включать в себя исследования на ГЭР, эзофагит и сопутствующую патологию желудка и двенадцатиперстной кишки.
Лечение. Наличие параэзофагеальной грыжи является показанием к операции . Вмешательство проводят через абдоминальный доступ. Содержимое грыжевого мешка низводят в брюшную полость. Ушивание расширенного пищеводного отверстия можно выполнить по Харрингтону, спереди и слева от пищевода или, лучше, по Аллисону – позади пищевода, который смещают кпереди и влево. Хирургическое вмешательство обязательно следует сочетать с антирефлюксной операцией (фундопликацией по Ниссену), как это описано выше. В последние годы данная операция часто выполняется лапароскопически .
ПРИОБРЕТЕННЫЕ ГРЫЖИ ДИАФРАГМЫ У ДЕТЕЙ
Приобретенные диафрагмальные грыжи у детей встречаются редко и составляют около 9 % от всех видов диафрагмальных грыж. Эта группа включает грыжи, связанные с травмой, как самой диафрагмы, так и диафрагмального нерва.
При разрыве диафрагмы образуются ложные грыжи различного размера. Они могут проявлять себя сразу после травмы, спустя некоторое время, а иногда и через более длительный срок, в зависимости от размера дефекта, объема и вида выпавших органов. Заболевание чаще встречается у детей старшего возраста и по своему течению не отличается от такового у взрослых.
Повреждения диафрагмального нерва могут иметь место в родах, во время операций на шее и средостении. Возникающий при этом паралич диафрагмы в последующем может закончиться восстановлением ее функции или развитием релаксации с атрофией мышечного слоя диафрагмы (см. выше).
Клинические признаки травматических грыж могут проявляться или сразу после травмы, или через более длительный промежуток времени. Наиболее часто эта патология встречается у детей 3-7 лет.
В течении травматической диафрагмальной грыжи различают два периода: острый и хронический. В остром периоде симптомы повреждения диафрагмы могут быть замаскированы и отодвинуты на второй план, что усложняет диагностику.
Для повреждения диафрагмы и одновременного пролабирования в грудную полость брюшных органов характерно затрудненное, кряхтящее дыхание, одышка, выраженный цианоз и рвота. Оттенок перкуторного звука зависит от того, какие органы сместились в грудную полость. При пролабировании полых органов возникает тимпанит или коробочный звук, при перемещении печени и селезенки отмечается укорочение звука. Необходимо помнить, что разрыв диафрагмы часто сопровождается довольно интенсивным гемотораксом, в результате чего перкуторный звук над соответствующей половиной грудной клетки укорачивается. Как правило, выявляется смещение органов средостения и сердца в здоровую сторону, определяется ослабление дыхания на стороне поражения. Болезненность и степень напряжения мышц брюшной стенки зависят от сочетанного повреждения органов грудной и брюшной полости.
Иногда симптомы разрыва диафрагмы даже в остром периоде могут быть скудными, особенно когда значительного пролабирования брюшных органов в грудную полость не наблюдается, и нет сочетанных повреждений. В этих случаях, дети после травмы предъявляют лишь небольшие жалобы на болезненность и затрудненное дыхание. В последующем у ребенка может наступить улучшение самочувствия, но, спустя недели или месяцы, появляются жалобы характерные для хронической диафрагмальной грыжи.
Хронический период посттравматической диафрагмальной грыжи сопровождается жалобами на периодические боли и неприятные ощущения в животе, боку или груди, возникающие при беге, быстрой ходьбе или после еды. Часто отмечается одышка при физической нагрузке. Нередко, особенно у детей старшего возраста, ведущим симптомом, является чувство тяжести в подложечной области, возникающее после приема пищи, в связи с чем они могут ограничивать себя в еде. Рвота при этом обычно приносит облегчение.
Целенаправленный опрос детей или их родителей позволяет установить причинную связь между травмой и клиническими симптомами. Дети с травматическим разрывом диафрагмы не редко отстают в физическом развитии. Иногда можно видеть асимметрию грудной клетки, отставание ее при дыхании. Перкуторные и аускультативные данные изменчивы и зависят от перемены положения больного, степени наполнения кишечника и желудка. Нередко прослушивается шум плеска и перистальтические шумы в грудной полости. Сердечные тоны приглушены и лучше выслушиваются на здоровой стороне.
В то же время, примерно у 15 % детей, может иметь место бессимптомное течение заболевания.
Диагностика травматических диафрагмальных грыж в остром периоде часто затруднена, поскольку их симптомы маскируются признаками повреждения других внутренних органов: гемоторакс, пневмоторакс, гемопневмоторакс, ателектаз или коллапс легкого. Только после ликвидации указанных осложнений появляются характерные для диафрагмальной грыжи признаки.
При обзорной рентгенографии грудной клетки у больных обычно выявляются характерные признаки ложной диафрагмальной грыжи (см. выше). В сомнительных случаях целесообразно провести рентгенологическое исследование с контрастированием желудочно – кишечного тракта.
Диагностика повреждений диафрагмы облегчается в случаях требующих экстренной лапаратомии в связи с травмой внутренних органов. При этом следует помнить, что во время операции по поводу травмы живота или грудной клетки одновременно должна быть проведена ревизия диафрагмы.
Лечение . Оперативное вмешательство , выполняемое при травматической диафрагмальной грыже в остром периоде, зависит от характера травмы. Доступ, торакотомия или лапаротомия, в первую очередь определяется возможным сочетанным повреждением органов брюшной или грудной полости и должен быть достаточно широким и свободным. Ушивание поврежденной диафрагмы следует сочетать с тщательной ревизией других органов брюшной и грудной полости.
При выполнении операции по поводу травматической диафрагмальной грыжи в хроническом периоде нужно учитывать большую вероятность спаечного процесса в брюшной или грудной полости.
Таким образом, многочисленные исследования показывают, что диафрагмальные грыжи часто встречаются у детей, имеют различный характер, могут быть истинными и ложными, врожденными и приобретенными.
Наибольшие проблемы возникают при лечении врожденных ложных диафрагмальных грыж у новорожденных. Основной причиной высокой летальности в этой группе больных являются тяжелая сердечно-сосудистая и дыхательная недостаточность вследствие гипоплазии легких и легочной гипертензии. Прогресс в лечении этих детей может быть достигнут в результате общего прогресса методов интенсивной терапии новорожденных. Для этого требуется современная дыхательная и другая аппаратура для лечения новорожденных, использование высокочастотной ИВЛ и методики экстракорпоральной мембранной оксигенации (ЭКМО). Весьма перспективным методом является внутриутробная, еще до рождения ребенка, коррекция порока.
Значительный прогресс достигнут в диагностике и лечении истинных диафрагмальных грыж. Точность диагностики позволили повысить такие методы как фиброэзофагогастроскопия, пищеводная манометрия, сцинтиграфия, ультрасонография, эндоскопическая ультрасонография. Разработаны новые синтетические материалы для пластики диафрагмы. Активно внедряются лапароскопические методы операций. Перспективно использование для лечения некоторых видов грыж торакоскопии.
Это позволило значительно улучшить результаты диагностики и лечения врожденных и приобретенных грыж диафрагмы у детей. Однако многие вопросы этой проблемы остаются открытыми. Об этом свидетельствуют все еще высокие показатели летальности при лечении отдельных видов диафрагмальных грыж у детей.
1. Обязательными компонентами диафрагмальной грыжи являются:
А. грыжевые ворота, грыжевой мешок, грыжевое содержимое;
Б. грыжевое содержимое, грыжевые ворота;
В. грыжевой мешок, грыжевые ворота;
2. Частота встречаемости диафрагмальных грыж у детей составляет:
3. В образовании мышечного отдела диафрагмы не принимают участия:
А. короткие мышечные волокна, начинающиеся от мечевидного отростка;
Б. наружная косая мышцы живота;
В. мышцы, идущие от 6 нижних ребер;
Г. мышцы, отходящие от медиальной и латеральной дугообразных связок, покрывающих m. psoas и m. guadratus lumborum;
Д. ножки мышц, идущих от первых трех поясничных позвонков.
4. В анатомическую классификацию диафрагмальных грыж у детей не входят:
А. грыжи заднего отдела диафрагмы;
В. посттравматические грыжи;
Г. грыжи переднего отдела диафрагмы;
Д. грыжи пищеводного отверстия диафрагмы.
5. Наиболее частым сопутствующим пороком при диафрагмальной грыже является:
В. открытый артериальный проток;
Г. гидронефротическая трансформация почек.
6. Для подтверждения диагноза ”гипоплазии” легкого необходимо провести:
7. Из грыж диафрагмы у детей чаще всего встречаются:
8. При грыжах пищеводного отверстия наиболее информативны:
Б. рентгено-контрастное обследование пищевода и желудка;
Г. обзорная рентгеноскопия;
Д. компьюторная томография.
9. У детей старшего возраста чаще всего встречаются:
А. передние грыжи диафрагмы;
Б. истинные грыжи диафрагмы;
В. грыжи пищеводного отверстия;
Г. задние ложные грыжи диафрагмы;
Д. френоперикардиальные грыжи.
10. Дифференцировать грыжу пищеводного отверстия надо с:
А. приобретенным стенозом пищевода;
Г. врожденным коротким пищеводом;
11. Из перечисленных методов оперативного лечения релаксации диафрагмы не применяется:
А. ушивание истонченной зоны и пликирование диафрагмы без рассечения грыжевого мешка;
Б. частичное иссечение мешка и ушивание дефекта в виде дубликатуры;
В. торакоскопическое пликирование диафрагмы без рассечения грыжевого мешка;
Г. трансплантация легкого на стороне релаксации;
Д. укрытие дефекта сеткой из синтетического материала (лавсан, гортекс).
12. Оптимальным доступом при оперативном лечении ретростернальных грыж является:
А. верхне-срединная лапаротомия;
В. лапароскопический доступ.
13. Консервативное лечение эзофагеальных грыж включает все мероприятия кроме:
Б. диету и дробное кормление;
Г. назначение препаратов повышающих тонус нижнего сфинктера пищевода (прокинетики);
Д. назначение препаратов снижающих агрессивность желудочного содержимого (антациды, Н2 блокаторы гистамина, ингибиторы протонового насоса).
14. Затруднить диагностику травматической диафрагмальной грыжи у ребенка могу все состояния кроме:
Б. неосложненный перелом ребер;
Д. ателектаз или коллапс легкого.
15. Среди пороков развития и заболеваний грудной полости наиболее частой причиной асфиктического синдрома, требующего хирургической коррекции является:
Б. деструктивная пневмония;
В. ложная диафрагмальная грыжа;
16. При асфиктическом ущемления диафрагмальной грыжи имеют место все перечисленные симптомы кроме:
Ашкрафт К.У., Холдер Т.М. Детская хирургия – СПБ.: ИЧП «Хачфорд», 1996-1999. –– т. I и III.
Троян В.В. Гастроэзофагеальная рефлюксная болезнь у детей: Учебно-метод. Пособие – БелМАПО. – Минск, 2003.
Bennett A.J., Driver C.P., Munro M. Bilateral congenital diaphragmatic hernia. // Ped. Surg. Int.– 2005, v. 21, n. 9. – p. 739-741.
Harrison M.R., Langer J.C., Adzick N.S. e.a. Correction of congenital diaphragmatic hernia in utero. Initial clinical experience. // Ped. Surg. – 1990, v. 25, n. 1. – p. 47-53.
Hedrick M.H. Estes J.M., Sullivan K.M. e.a. Plug the lungs until it grows (PLUG): a new method to treat congenital diaphragmatic hernia in utero. // Ped. Surg. – 1995, v. 29, n. 5. – p. 347-353.
O’Neill J.A. e.a. Principles of Pediatric Surgery — “Mosby”, St. Louis, 2004.
Puri P. Epidemiology of congenital diaphragmatic hernia. // Cong. Diaphr. Hernia. – Basel, 1999. – v. 24, p. 22-27.
M.I. Rowe e.a. Essentials of Pediatric Surgery – “Mosby”, St. Louis, Baltimore, 1995.
Schaarschmidt K., Straub J., Kolberg A. Thoracoscpic repair of congenital diaphragmatic hernia: a better access? // Ped. Surg. Int.– 2005, v. 21, n. 9. – p. 806-808.
K.J. Welch e.a. Pediatric Surgery – “Year Book Med. Publ.”, Chicago, 1998. – v. I. p. 589-601.
Краткий исторический обзор 2
Анатомия, эмбриология и патфизиология
диафрагмальных грыж у детей 4
Классификация диафрагмальных грыж у детей 12
источник
Многие годы пытаетесь вылечить СУСТАВЫ?
Глава Института лечения суставов: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день.
Если у человека возникла межреберная невралгия, симптомы справа немногочисленны. Данное патологическое состояние возникает вследствие сдавливания и раздражения межреберных нервов. Algia в переводе с латинского означает «боль», а thorax — «грудная клетка». Дословный перевод — «боль в области грудной клетки». Торакалгия — это клинический синдром, а не отдельное заболевание. Каковы этиология, клиника и лечение межреберной невралгии?
Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Грудная клетка человека образована грудиной, позвоночником и ребрами. В области ребер располагаются нервы. Всего их 12 пар. Они находятся слева и справа. Начинаются они от грудного отдела. Те нервы, которые располагаются в нижней части грудной клетки, прилегают к верхней части брюшной полости. В силу всего этого при воспалении межреберных нервов болевой синдром может возникать и в области верхней части живота. Межреберные нервы устроены очень сложно. В их составе множество волокон. Выделяют чувствительные, двигательные и вегетативные волокна. Первые иннервируют участки кожи. Двигательные волокна участвуют непосредственно в сокращении дыхательных мышц, в том числе диафрагмы. Вегетативные волокна отвечают за тонус кровеносных сосудов, работу желез в области кожи груди.
Клинические проявления невралгии будут зависеть от участка поражения нерва. Нередко воспаляются сразу все волокна, что объясняет разнообразную симптоматику. Данный недуг в большей степени встречается у взрослых лиц. Все чаще межреберная невралгия диагностируется у молодых людей. Важно, что болевой синдром справа, связанный с поражением межреберных нервов, можно ошибочно принять за другое заболевание. В данной ситуации очень важно провести дифференциальную диагностику и обследовать пациента.
Причины межреберной торакалгии различны. Основными этиологическими факторами торакалгии справа являются:
- механическое повреждение нервов в области ребер;
- перелом ребер;
- повышенный тонус мышц;
- искривление позвоночника;
- сутулость;
- поражение нервов на фоне клещевого энцефалита;
- наличие заболеваний позвоночника (остеопороза, смещения позвонков, остеохондроза);
- грыжа межпозвоночных дисков;
- опухоли;
- воздействие бактериальных токсинов;
- интоксикация организма солями тяжелых металлов или лекарствами;
- наличие герпетической инфекции;
- пороки развития позвоночника.
Немаловажное значение при воспалении нервов с правой стороны имеют различные предрасполагающие факторы. К ним относятся снижение резистентности организма, алкоголизм, стресс, наличие эндокринной патологии (сахарного диабета или тиреотоксикоза), заболевания органов ЖКТ (язвенная болезнь, гепатит, колит), частые простудные заболевания и ОРВИ, нарушение обмена веществ, профессиональные вредности (неудобная рабочая поза).
Спровоцировать появление межреберной невралгии могут сильный кашель, большая физическая нагрузка. Определенную роль в развитии патологии играют атеросклероз, артериальная гипертензия, нехватка витаминов. Нередко невралгия возникает у женщин в период менопаузы.
В школьном возрасте невралгия справа может возникать на фоне нарушения осанки. При этом причинами воспаления нервов являются сутулость, наличие плоской или плосковогнутой спины, круглого горба. Сутулость характеризуется тем, что грудной отдел позвоночника выпячивается наружу. Причиной болевого синдрома может быть поражение связок. В них расположено большое количество болевых рецепторов.
Если человек страдает от межреберной невралгии, симптомы справа главным образом будут представлены болью. Болевой синдром характеризуется следующими признаками:
- имеет высокую интенсивность;
- возникает внезапно;
- усиливается при пальпации ребер справа;
- нередко сочетается с нарушением чувствительности кожи в области поражения нерва;
- носит колющей или жгучий характер;
- может усиливаться при повороте туловища, кашле или чиханье;
- может длиться часами.
Боль ощущается по ходу нерва. Важно, что болевой синдром с правой стороны встречается реже, нежели с левой. В последнем случае невралгию можно легко спутать со стенокардией или даже инфарктом. Нередко боль при невралгии является приступообразной. Она затрудняет дыхание. Человек не может сделать глубокий вдох. Симптомы могут усиливаться при надавливании на определенные участки в области кожи спины или позвоночника. Боль при межреберной невралгии может иррадиировать в правую лопатку (если поражаются нервные волокна с правой стороны). Если врачу удается обнаружить место повреждения нерва в правом межреберном промежутке, то в данной области можно выявить онемение (потеря чувствительности).
Боль не является единственным признаком невралгии. Другие возможные признаки включают в себя:
- покраснение или побледнение кожи в пораженном участке;
- вегетативные нарушения (повышенную потливость);
- изменение артериального давления;
- сокращение мышц;
- нарушение чувствительности кожных покровов;
- возбудимость;
- нарушение сна.
Больные люди при появлении болевого синдрома нередко принимают вынужденное положение тела. При этом туловище согнуто в здоровую сторону. Если боль локализуется справа, туловище немного наклонено влево. Такая поза обеспечивает увеличение межреберных промежутков, на фоне чего уменьшаются компресссия нервов и сам болевой синдром.
Непосредственно до лечения врач должен поставить верный диагноз. Для этого требуется обследование пациента. Диагностика невралгии включает в себя:
- сбор анамнеза;
- пальпацию пораженной области (грудной клетки);
- инструментальное исследование.
В последнем случае могут потребоваться проведение рентгенологического исследования позвоночника и грудной клетки, МРТ или КТ, электронейрография. Если боль локализуется не справа, а слева, требуется исключить патологию сердца (инфаркт и стенокардию). С этой целью проводится ЭКГ. Межреберная невралгия может иметь инфекционную природу, поэтому может понадобиться анализ крови на антитела к вирусу герпеса. Общий анализ крови и мочи целесообразно делать, в случае если боль затрагивает область поясницы.
Большое значение имеет проведение дифференциальной диагностики. Врач должен исключить следующие патологии: плеврит, пневмонию, воспаление слизистой желудка, язвенную болезнь, гепатит. Боль при правосторонней пневмонии чаще всего возникает при развитии плеврита. Боли при плеврите колющие, локализуются на стороне поражения. Боль становится сильнее при кашле, вдыхании воздуха. Важным отличительным признаком болевого синдрома при плеврите является то, что он уменьшается при наклоне человека в здоровую сторону (влево). Кроме того, при плеврите возможны повышение температуры, кашель с мокротой, одышка.
Лечение при наличии межреберной невралгии справа должно быть направлено на ликвидацию основного этиологического фактора. Если причина кроется в остеохондрозе, врач может назначить обезболивающие средства, хондропротекторы, лечебную физкультуру, физиотерапию. Если причиной невралгии стала межпозвоночная грыжа, может потребоваться хирургическое вмешательство. В тяжелых случаях проводится вытяжение позвоночника. Если невралгия развилась на фоне вирусной инфекции (герпеса), то лечение предполагает применение противовирусных лекарственных препаратов. Кроме того, назначаются иммуномодуляторы и успокоительные средства.
При развитии острого болевого синдрома с правой стороны лечение должно включать в себя соблюдение постельного режима, применение согревающих компресссов, прием НПВС (Индометацина, Вольтарена), физиотерапию.
Обезболивающие могут применяться в виде таблеток, или же препараты вводятся инъекционным способом. При выраженном мышечном спазме в схему лечения следует включить миорелаксанты. К ним относятся Баклофен, Сирдалуд. Для улучшения кровообращения можно применять Апизатрон. Для улучшения питания пораженных нервов назначаются витамины группы B (Комбилипен).
Для обеспечения нормального сна и успокоения больного целесообразно использовать такие препараты, как Деприм и Гелариум.
Немаловажное значение в лечении межреберной невралгии имеет физиотерапия. Нередко используются УВЧ, ионофорез, иглоукалывание, магнитотерапия. Наряду с общей терапией могут назначаться средства для местного применения (гели, мази). Они расслабляют мышцы, устраняют болевой синдром, улучшают кровообращение. При наличии объемных образований показано хирургическое лечение. Лечение при невралгии подбирает врач (невролог).
Невралгию проще предупреждать, нежели лечить. Профилактика данного состояния включает в себя:
- ведение активного (подвижного) образа жизни;
- предупреждение герпетической инфекции;
- правильное питание;
- отказ от курения и употребления алкоголя;
- укрепление мышц спины;
- занятие спортом.
Большое значение имеет поддержание нормальной осанки и состояния позвоночника. Делать это необходимо с детского возраста. Таким образом, основной симптом межреберной невралгии — это боль. При ее появлении не нужно заниматься самолечением, требуется обратиться к врачу, который назначит обследование и адекватное лечение. Прогноз при невралгии благоприятный.
источник
Релаксация диафрагмы – это патология, которая характеризуется резким истончением или полным отсутствием мышечного слоя органа. Возникает таковая из-за аномалий развития плода или вследствие патологического процесса, который привел к выпячиванию органа в грудную полость.
Фактически, под данным термином в медицине подразумевают сразу две патологии, которые, однако, имеют схожую клиническую симптоматику и обе обусловлены прогрессирующим выпячиванием одного из куполов органа.
Врожденная аномалия развития характеризуется тем, что один из куполов лишен мышечных волокон. Он тонкий, прозрачный, состоит в основном из листков плевры и брюшины.
В случае с приобретенной релаксацией речь идет о параличе мышц и их последующей атрофии. При этом возможно два варианта развития заболевания: первый – поражение с полной потерей тонуса, когда диафрагма похожа на сухожильный мешок, а атрофия мышц довольно выражена; второй – нарушения моторной функции при сохранении тонуса. Появлению приобретенной формы способствует поражение нервов правого или левого купола.
Врожденную форму релаксации может спровоцировать аномальная закладка миотомов диафрагмы, а также нарушение дифференцировки мышц, и внутриутробная травма/аплазия диафрагмального нерва.
Приобретенная форма (вторичная атрофия мышц) может быть вызвана воспалительными и травматическими повреждениями органа.
Также приобретенный недуг возникает на фоне повреждений диафрагмального нерва: травматических, операционных, воспалительных, повреждений рубцами при лимфадените, опухолью.
Врожденная форма приводит к тому, что после рождения ребенка орган не может выносить ложащуюся на него нагрузку. Он постепенно растягивается, что приводит к релаксации. Растяжение может происходить с разной скоростью, то есть может проявиться как в раннем детском возрасте, так и в пожилом.
Стоит отметить, что врожденная форма патологии часто сопровождается другими аномалиями внутриутробного развития, например, крипторхизмом, пороками сердца и т. д.
Приобретенная форма отличается от врожденной не отсутствием, а парезом/параличом мышц и их последующей атрофией. В этом случае полный паралич не наступает, поэтому симптоматика менее выраженная, нежели при врожденной форме.
Приобретенная релаксация диафрагмы может возникнуть после вторичного диафрагмита, например, при плеврите или поддиафрагмальном абсцессе, а также после травмы органа.
Спровоцировать заболевание может растяжение желудка при стенозе привратника: постоянная травматизация со стороны желудка провоцирует дегенеративные изменения мышц и их расслабление.
Проявления заболевания могут отличаться от случая к случаю. К примеру, они очень выражены при врожденной патологии, а при приобретенной, особенно частичной, сегментарной, могут вовсе отсутствовать. Это обусловлено тем, что приобретенная характеризуется меньшой степенью растяжения тканей, более низким стоянием органа.
Кроме того, сегментарная локализация патологии справа более благоприятна, так как рядом расположенная печень как бы тампонирует поврежденную область. Ограниченная релаксация слева также может прикрываться селезенкой.
При релаксации диафрагмы симптомы редко возникают в детском возрасте. Заболевание чаще проявляется у людей 25-30 лет, особенно у тех, кто занимается тяжелым физическим трудом.
Главная причина жалоб – смещение органов брюшины в грудную клетку. К примеру, часть желудка поднимаясь, провоцирует перегиб пищевода и собственный, в результате чего нарушается моторика органов, соответственно, возникают болевые ощущения. Перегиб вен может привести к внутреннему кровотечению. Указанные признаки заболевания усиливаются после трапезы и физической нагрузки. В этой ситуации болевой синдром провоцирует перегиб сосудов, питающих селезенку, почку и поджелудочную железу. Приступы боли могут достигать высокой интенсивности.
Как правило, болевой синдром проявляется остро. Его длительность варьируется от нескольких минут до нескольких часов. При этом заканчивается он так же быстро, как и начинается. Часто приступу предшествует тошнота. Отмечается, что патология может сопровождаться затруднением прохождения еды по пищеводу, а также вздутием живота. Эти два явления довольно часто занимают ведущее место в клинике патологии.
Большинство больных жалуются на приступы боли в области сердца. Таковые могут быть обусловлены как вагусный рефлюкс, так и непосредственное давление на орган, оказываемое желудком.
Основным методом выявления релаксации является рентгенологическое исследование. Иногда при релаксации возникает подозрение на наличие грыжи, однако провести дифференциальную диагностику без проведения рентгенологического исследования практически невозможно. Лишь иногда особенности течения заболевания и характер его развития позволяют точно определить патологию.
Врач, проводя физикальное обследование, обнаруживает следующие явления: смещается вверх нижняя граница левого легкого; распространяется вверх зона поддиафрагмального тимпанита; в зоне патологии прослушивается кишечная перистальтика.
Врач должен провести дифференциальную диагностику с кистами легкого (паразитарными/непаразитарными), экссудативным плевритом, диафрагмальной грыжей, наддиафрагмальным абсцессом печени и рядом других заболеваний.
В данной ситуации возможен только один путь устранения заболевания – хирургический.
Однако операции делают далеко не всем больным. Для проведения таковой нужны показания.
Хирургическое вмешательство проводят только в тех случаях, когда у человека имеются выраженные анатомические изменения, клинические симптомы лишают трудоспособности, причиняют сильный дискомфорт.
Также показаниями к операции являются осложнения, представляющие угрозу для жизни, например, разрыв диафрагмы, желудочное кровотечение или его острый заворот.
Принимая решение по поводу лечения релаксации хирургическим путем, врачи также учитывают и наличие противопоказаний к таковой, а также общее состояние пациента.
При слабой симптоматике или бессимптомном течении надобность в операции отсутствует. Необходимо лишь избегать сильных физических нагрузок, напряжений, перееданий, а также следить за регулярностью опорожнения кишечника. В таком случае больной может без всякой угрозы для здоровья годами пребывать под наблюдением врачей, чего нельзя сказать о людях с травматическими и врожденными грыжами диафрагмы. Если уровень стояния органа значительно нарастает, а симптоматика проявляется сильнее, рекомендуется операция.
источник
Диафрагмальная грыжа развивается вследствие дефекта диафрагмы, в результате которого в грудную полость через диафрагму проникают ткани и органы, в норме расположенные в брюшной полости. Диафрагмальные грыжи могут появляться при травматических повреждениях купола диафрагмы или его разрыва, а также в случае попадания органов брюшной полости через «предсуществующие», естественные отверстия и щели в диафрагме (как правило, происходит пролабирование желудка через пищеводное отверстие диафрагмы). Детальная диагностика травматических диафрагмальных грыж подробно описаны в отдельных статьях.
Грыжи пищевого отверстия диафрагмы могут располагаться непосредственно за сердцем, поэтому на рентгенограмме в прямой проекции они часто не обнаруживаются, также эти грыжи могут находится несколько левее и кзади от сердечной тени. Рентгенологическая картина грыжи пищеводного отверстия диафрагмы характеризуется образованием полуокруглой формы (редко неправильно-округлой формы) с четким контуром. Как правило, в грыже пищеводного отверстия диафрагмы определяется горизонтальный уровень жидкость/газ, который находится в желудке (рисунок 1-3, также см статью «Рентгенография: Опухоли и Кисты Средостения» рисунок 16 ). Для диагностики грыж пищеводного отверстия диафрагмы большое значение имеет контрастное исследование пищевода и желудка.
Рисунок 1. Грыжа пищеводного отверстия диафрагмы (схематическое изображение рентгенограммы в прямой и боковой проекциях)
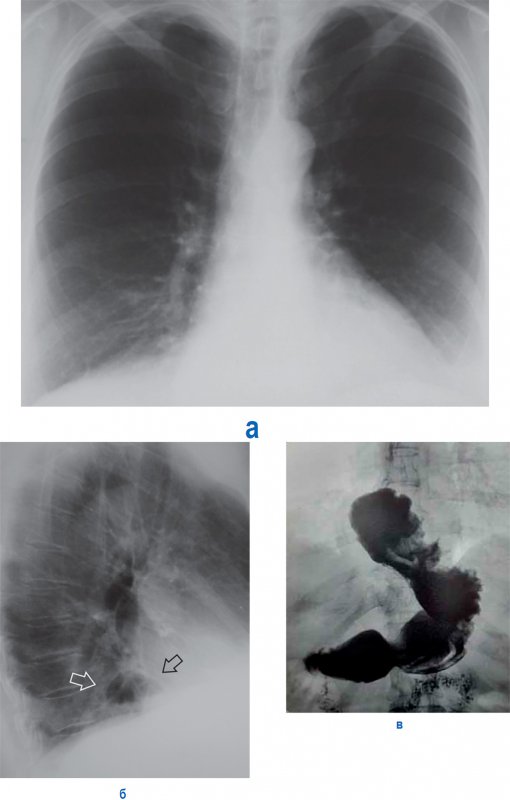
Рисунок 2. Грыжа пищеводного отверстия диафрагмы. А – рентгенограмма в прямой проекции: на снимке не определяются патологические изменения. Б – рентгенограмма в боковой проекции: определяется дополнительное полостное образование с горизонтальным уровнем содержимого жидкость/газ позади сердца (см стрелки). В – контрастное исследование желудка, выполненное в положении пациента лежа: часть желудка расположена выше диафрагмы – в грудной полости
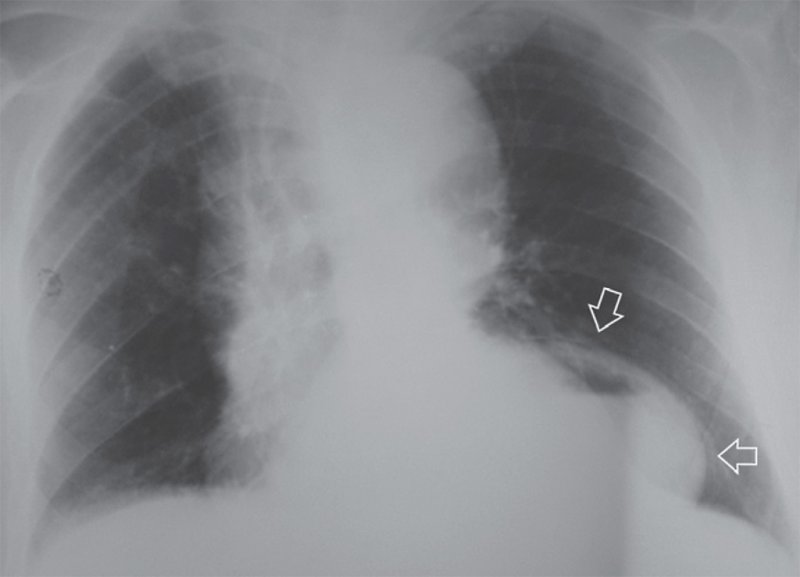
Рисунок 3. Грыжа пищеводного отверстия диафрагмы. Позади и немного левее тени сердца определяется дополнительная тень, обусловленная частью желудка с горизонтальным уровнем содержимого жидкость/газ (см стрелки). Контрастное исследование желудка подтвердило расположение части желудка в грудной полости
На рентгенограмме может определяться высокое (выше обычного) и низкое (ниже обычного) положение диафрагмы как с одной, так и с обеих сторон. Оценивать смещение диафрагмы нужно очень внимательно, поскольку положение куполов диафрагмы зависит от фазы дыхания, положения пациента при выполнении рентгенографии, конституциональных особенностей обследуемого. Отметим, что при вдохе типичное место расположения правой половины диафрагмы (верхняя точка диафрагмы) находится примерно на уровне передних отрезков V-VI ребер, а левой половины диафрагмы – на одно ребро ниже. Если рентгенография выполняется в положении сидя (особенно у лиц пожилого возраста) или лежа, купола диафрагмы в норме расположены немного выше.
Патологически высокий уровень диафрагмы принято разделять на релаксацию и элевацию диафрагмы.
Релаксация диафрагмы – патологическое состояние, характеризующееся потерей тонуса диафрагмы, в результате чего она смещается вверх, достигая уровня переднего отрезка II-IV ребра. Причиной такого смещения может быть воспалительное, травматическое, инфекционное, токсическое поражение тканей самой диафрагмы, а также в результате поражения диафрагмального нерва (например, в результате повреждения нерва при полостных хирургических операциях, прорастание нерва опухолью пищевода или легкого и др).
При релаксации диафрагмы ее подвижность во время дыхательного акта резко ограничивается или становится парадоксальной (купол диафрагмы при вдохе смещается вверх, при выдохе – вниз). Такую релаксацию диафрагмы обозначают термином «полная релаксация». В случае травматического поражения диафрагмы, помимо ее релаксации, на рентгенограмме определяют наличие деформации и степень четкости ее контуров. Отметим, что в некоторых случаях необходимо проводить дифференциальную диагностику релаксации диафрагмы с наддиафрагмальным плевральным выпотом (см статью «Рентгенография: Гидроторакс» рисунок 7 ).
Элевация диафрагмы – высокое расположение диафрагмы, обусловленное патологическими процессами в брюшной полости, такими как асцит (см статью «Рентгенография: Ателектаз» рисунок 18 ), перитонит, объемные образования брюшной полости, поддиафрагмальном абсцессе, спленомегалия, гепатомегалия, метеоризм и др.
Высокое положение диафрагмы может быть обусловлено изменениями в легких. Например, при ограничении подвижности диафрагмы, обусловленного вовлечением в патологический процесс диафрагмальной плевры (тромбоэмболия легочной артерии, нижнедолевая пневмония). Также положение диафрагмы может повышаться после пневмоэктомии или при уменьшении объема легкого (в результате резекции доли легкого, ателектаза и др). Двустороннее высокое положение куполов диафрагмы может определяться при рестриктивных нарушениях вентиляции легких (например, при идиопатическом легочном фиброзе), а также при неврологических патологиях, характеризующихся нарушениями функций дыхательной мускулатуры и диафрагмальных мышц.
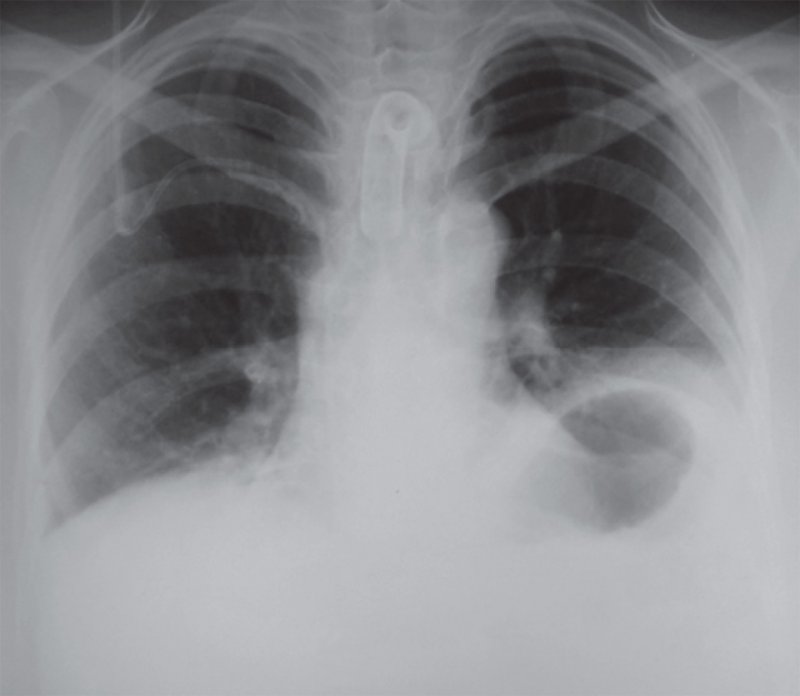
Рисунок 4. Высокое положение диафрагмы с обеих сторон (на уровне передних отрезков III-IV ребер). Состояние обусловлено нарушением функций дыхательной мускулатуры у больного с неврологической патологией. В проекции трахеи отмечается трахеостомическая трубка
В случае высокого расположения диафрагмы в наддиафрагмальных отделах легких могут обнаруживаться дисковидные ателектазы (см статью «Рентгенография: Ателектаз» рисунок 18 ).
Ограниченная (частичная) релаксация диафрагмы – выпячивание части диафрагмы (часто определяется справа, в передневнутреннем отделе диафрагмы). В этом случае релаксированная часть диафрагмы определяется как однородная тень полуовальной формы с ровным, четким контуром, широкое основание тени обращено вниз. Контуры релаксированной части диафрагмы образуют тупые углы с остальной частью диафрагмы – симптом «перекрещивающихся дуг». Такое состояние не имеет клинического значения.
Отметим, что в протоколе рентгенологического исследования нужно отмечать факт «высокого положения диафрагмы», при этом обязательно указывать уровень смещения диафрагмы и характер смещения (односторонний или двусторонний). Это необходимо делать потому, что с помощью только рентгенографии часто невозможно точно определить, обнаружена релаксация или элевация диафрагмы. Обратим внимание, что частичная релаксация диафрагмы определяется достаточно хорошо, поскольку имеет характерные признаки.
Одностороннее низкое расположение диафрагмы редко определяется при напряженном пневмотораксе на стороне поражения (см статью «Рентгенография: Травмы грудной клетки. Пневмоторакс. Пневмомедиастинум» ). Отметим, что низкое расположение диафрагмы часто сочетается с уплощением куполов диафрагмы.
Двустороннее низкое расположение диафрагмы характерно при обструктивных нарушениях вентиляции легких при хронической обструктивной болезни (ХОБЛ) с эмфиземой легких (см статью «Рентгенография: Хроническая обструктивная болезнь легких» рисунки 1-3 ). Также двустороннее низкое расположение диафрагмы может обнаруживаться во время приступов бронхиальной астмы.
Пневмоперитонеум – поддиафрагмальное скопление воздуха в брюшной полости, часто обусловленное перфорацией полого органа брюшной полости, также отмечается после хирургических вмешательств на органах брюшной полости. Рентгенологическая картина пневмоперитонеума характеризуется полосками воздуха в виде серповидных просветлений.
Синдром Хилаидити (интерпозиция толстой кишки) – состояние, при котором правая часть ободочной кишки расположена между печенью и правым куполом диафрагмы. Отметим, что синдром Хилаидити необходимо дифференцировать со скоплением свободного воздуха в брюшной полости. Так, на фоне просветления, образованного воздухом в толстой кишке, определяются гаустры – это главное отличие от пневмоперитонеума. В норме под куполом диафрагмы слева определяется газовый пузырь желудка. Дифференциация газового пузыря желудка от пневмоперитонеума слева, как правило, не вызывает затруднений – газовый пузырь желудка не имеет серповидную форму, поскольку в желудке содержится жидкость, то есть, в норме под диафрагмой слева определяется горизонтальный уровень жидкость/газ в желудке. При пневмоперитонеуме свободный газ обычно определяется одновременно под левым и правым куполом диафрагмы. Если возникают трудности в диагностике, чтобы исключить наличие свободного воздуха под диафрагмой в брюшной полости слева, необходимо провести пероральное контрастирование желудка (путем введения водорастворимого контраста!).
Пневмогидроперитонеум – наличие горизонтального уровня жидкость/газ под правым куполом диафрагмы (рисунок 5). Пневмогидроперитонеум – патологический признак (может возникать, например, при поддиафрагмальном абсцессе.
Рисунок 5. Пневмогидроперитонеум. А – рентгенограмма в прямой проекции; Б – рентгенограмма в правой боковой проекции. Под правым куполом диафрагмы в брюшной полости определяется горизонтальный уровень жидкость/газ. Диафрагма расположена выше обычного
источник
Хирургические заболевания диафрагмы включают в себя целый ряд патологических процессов таких как:
І. Острые закрытые или открытые повреждения диафрагмы;
П. Травматический парез диафрагмы;
Y. Опухоли и кисты диафрагмы;
YІ. Инородные тела диафрагмы.
Коснемся практической значимости этих патологических процессов, обусловленной частотой их встречаемости и опасностью возможных осложнений.
Могут возникнуть в условиях закрытой травмы, как результат сильного удара, резкого сдавления грудной клетки или брюшной полости с последующим разрывом купола диафрагмы. Кроме того могут быть результатом проникающих торакоабдоминальных ранений. Чаще выявляются во время рентгенисследования, обнаруживают его пролапс абдоминальных органов в грудную полость, или при операционном восстановлении другого поврежденного при травме абдоминального или торакального органа. Дефект диафрагмы при этом ушивают. Иногда острый разрыв диафрагмы не диагностируется и тогда становится причиной хронических посттравматических диафрагмальных грыж. К ним мы еще возвратимся.
Высокое стояние одного из куполов диафрагмы есть следствие травматического повреждения диафрагмального нерва.
Клинически – одышка, кашель, икота, боли в грудной клетке на соответствующей стороне.
Рентгенологически – высокое стояние соответствующего купола диафрагмы с ограничением его подвижности.
В отличие от “истинной” релаксации диафрагмы, купол – не истончён. В ряде случаев с течением времени восстанавливается его нормальное стояние и подвижность самостоятельно или под влиянием консервативного лечения, включающего физиотерапию.
Диафрагмальные грыжи являются наиболее распространенной патологией грудобрюшной преграды.
Все диафрагмальные грыжи делят по этиологии на:
По наличию или отсутствию грыжевого мешка на:
Грыжи естественных отверстий диафрагмы.
Клинические проявления диафрагмальных грыж зависят от 3-х основных факторов:
1. Сдавления и перегиба брюшных органов в грыжевых воротах, выпавших через дефект в диафрагме в грудную полость.
2. Компрессии легкого и смещения средостения выпавшими брюшными органами.
Нарушение функции самой диафрагмы.
Поэтому, все симптомы при диафрагмальных грыжах могут быть разделены на:
1. Абдоминальные, связанные с нарушением деятельности перемещенных брюшных органов (боль в верхних отделах брюшной полости, рвота, вздутие живота, дисфагия, изжога и др.).
2. Кардиореспираторные, зависящие от сдавления легких и смещения сердца (боль в соответствующей стороне грудной клетке, одышка и др.).
В преобладающем большинстве этих случаев речь идет о перемещении тех или иных органов брюшной полости через дефект диафрагмы в правую или чаще в левую половину грудной полости в различные сроки после травмы. Очень важен для верификации диагноза анамнез, в частности сообщение о факте травмы и ее характере. Различают неущемленныеиущемленныетравматические диафрагмальные грыжи. Особенностью этого вида грыж является то обстоятельство, что с течением времени большинство из нихущемляетсяи об этом врач должен всегда помнить.
Чаще – травматические диафрагмальные грыжи – “ложные”, т.е. не имеют грыжевого мешка.
Нередко во время операции на брюшной полости, в связи с острой открытой или закрытой травмой хирург устраняя повреждение какого-либо органа, не замечает дефекта диафрагмы, куда с течением времени, внедряется желудок, петли кишечника, большой сальник, а при больших дефектах – даже все эти органы вместе. В этих случаях больной выписывается из стационара, а в документах нет указания на имеющийся дефект диафрагмы, и позже, когда на фоне практически полного благополучия внезапно развивается приступ жесточайших болей в грудной и брюшной полостях, а также картина высокой или низкой желудочно-кишечной непроходимости – диагноз может оказаться трудным, а операция – запоздалой.
По клинической симптоматике ущемленная травматическая диафрагмальная грыжа может напоминать тромбоз мезентериальных сосудов, странгуляционную кишечную непроходимость и др.
Диагноз ставится на основании клинической картины, анамнеза и рентгенданных.
При обзорной рентгеноскопии и рентгенографии органов грудной и брюшной полостей отмечается нарушение подвижности соответствующего купола диафрагмы, наличие перераздутых газом петель кишечника, затемнение в соответствующей половине грудной клетки, уменьшение соответствующего легочного поля (правого или левого), смещение средостения в противоположную сторону, и при дефекте левого купола определяется наличие уровней жидкости в брюшной и левой половине грудной полостей. Следующий этап диагностики – контрастирование желудка бариевой взвесью (per os), пассаж бария по кишечнику и контрастирование толстой кишки, введением в нее контраста (per clizma).
Может также применяться для диагностики компьютерная томография. Лечение – только хирургическое и максимально ранее. При приступе болей необходимо с целью декомпрессии желудка провести в него трансназанально зонд для декомпрессии этого органа. Операция заключается в освобождении из сращений пролабировавших в грудную полость абдоминальных органов, их низведении в брюшную полость и ушивании дефекта диафрагмы. В случае некроза части кишечника или сальника – их резекция. Доступ – трансторакальный, при необходимости – дополненный лапаротомией.
источник
… диафрагма — наибольшая по площади и, пожалуй, самая мощная и важнейшая из мышц брюшной полости.
Диафрагма — тонкая мышечно-сухожильная пластинка, разделяющая грудную и брюшную полости. Так как, в брюшной полости давление выше чем в грудной, поэтому купол диафрагмы направлен вверх (поэтому же при дефектах диафрагмы обычно органы брюшной полости смещаются в грудную клетку, а не наоборот).
Диафрагма имеет сухожильный центр и мышечную часть по краям. В мышечной части выделяют отделы прилежащие к грудине, рёбрам, поясничным мышцам. Диафрагма имеет естественные отверстия для пищевода, аорты, нижней полой вены. Между отделами мышечной части диафрагмы выделяют «слабые места» — пояснично-рёберный треугольник (Бохдалека) и реберно-грудинный треугольник (щель Ларрея). Через естественные отверстия и слабые места диафрагмы могут выходить грыжи, которые называю диафрагмальные грыжи.
Сверху диафрагма покрыта внутригрудной фасцией, плеврой, а в центральной части — перикардом, снизу — внутрибрюшной фасцией и брюшиной. К забрюшинной части диафрагмы прилежат поджелудочная железа, двенадцатиперстная кишка, окруженные жировой капсулой почки и надпочечники. К правому куполу диафрагмы прилежит печень, к левому — селезенка, дно желудка, левая доля печени. Между этими органами и диафрагмой имеются соответствующие связки. Правый купол диафрагмы расположен выше (четвертое межреберье), чем левый (пятое межреберье). Высота стояния диафрагмы зависит от конституции, возраста, наличия патологических процессов в грудной и брюшной полостях.
Диафрагма — основная инспираторная мышца, в эмбриогенезе развивается из поперечной перегородки и плевроперитонеальных мембран. Моторная иннервация диафрагмы осуществляется диафрагмальным нервом (С3-С5), а афферентная — диафрагмальным и нижними межреберными нервами. Когда диафрагма сокращается, внутригрудное давление снижается, а внутрибрюшное возрастает. При этом диафрагма оказывает как бы присасывающее действие на легкие (снижается внутригрудное давление) и расправляет грудную клетку (повышается внутрибрюшное давление), что приводит к увеличению объема легких.
Выделяют статическую и динамическую функции диафрагмы. Статическая состоит в поддержании разницы давления в грудной и брюшной полостях и нормальных взаимоотношений между их органами. Динамическая проявляется воздействием движущейся при дыхании диафрагмы на легкие, сердце и органы брюшной полости. Движения диафрагмы способствуют расправлению легких на вдохе, облегчают поступление венозной крови в правое предсердие, способствуют оттоку венозной крови от печени, селезенки и органов брюшной полости, движению газов в пищеварительном тракте, акту дефекации, лимфообращению.
Рассмотрим основные патологические процессы возникающие непосредственно в диафрагме и патологические процессы, связанные с ее участием.
ОСТРЫЙ ПЕРВИЧНЫЙ ДИАФРАГМАТИТ
Острый первичный диафрагматит или синдром Гедблома (синдром Joannides-Hedblom) наблюдается исключительно редко и характеризуется образованием в диафрагме инфильтратов. Этиология диафрагматита не ясна. При этом заболевании всегда диагностируют сопутствующее воспаление легкого, диафрагмальный плеврит. Считают, что воспаление прилежащих органов – вторичный процесс.
Первичный миозит диафрагмы является еще одной формой диафрагматита, который может возникать при инфекции, вызванной вирусом Коксаки. такой диафрагматит описан под разными названиями: борнгольмская болезнь, плевродения, эпидемическая миалгия.
Клиническая картина обеих форм диафрагматита одинакова. Отмечается боль в подлопаточной области и плече. Особенно выражена боль по ходу реберной дуги. Которая становится нестерпимой во время кашля, зевания и глубокого дыхания, также болезненна верхняя часть живота, может выслушиваться шум терния плевры. Отмечается высокое стояние диафрагмы и неподвижность ее купола. Плевральный выпот отсутствует. В случаях вирусной природы диафрагматита в патологический процесс вовлекаются скелетные мышцы.
Диафрагматит дифференцируют с сухим диафрагмальным плевритом, язвой желудка, панкреатитом. Диагностические ошибки встречаются часто при сухом плеврите.
Не менее редки, чем острый первичный диафрагматит, туберкулезные, сифилитические, эозинофильные и грибковые гранулемы, вызывающие местную деформацию диафрагмы, ее утолщение на этом участке и нерезкость очертаний. Казуистикой является развитие пневмоцеле диафрагмы при наложении искусственного пневмоперитонеума. В области протрузии газа в фибромышечные элементы дифврагмы вырисовывается просветление в виде пузыря.
ОПУХОЛИ ДИАФРАГМЫ
Доброкачественные опухоли диафрагмы происходят из мышечной, фиброзной, жировой или нервной ткани. Описаны также аденомы из эмбрионально эктопированной ткани печени и надпочечника. Протекает чаще бессимптомно, а при лучевом исследовании должны быть отличены от опухолей над- и поддиафрагмальной локализации. распознавание кист дермоидной или иной природы (посттравматические, мезотелиальные) базируется на данных сонографии или компьютерной томографии.
Первичные злокачественные опухоли, как правило, представляют собой разнообразные варианты сарком. Их рост сопровождается болью в связи с поражением плевры и брюшины. Опухоль выявляется при лучевом исследовании, но должна быть отличена от новообразования, прорастающего в диафрагму из соседнего органа. При появлении выпота в плевральной полости ее бывает непросто разграничить с раком легкого или мезотелиомой плевры.
Что касается метастазов злокачественной опухоли в диафрагму, то они образуют бляшки или полушаровидные образования, которые нелегко различить с метастазами в прилежащую плевру или брюшину.
ДИАФРАГМАЛЬНЫЕ ГРЫЖИ
Диафрагмальные грыжи могут быть врожденными и приобретенными. Через врожденные или травматические дефекты в диафрагме в полость плевры может выпячиваться брюшина с сальником, реже с петлей кишки. При травматических грыжах органы брюшной стенки пролабируют без брюшины (ложная грыжа). Очень редко в брюшную полость выпячивается легкое. Это возникает в тех случаях, когда органы брюшной полости срастаются с легким и затем вытягивают его через грыжевое отверстие. Наиболее часто грыжи образуются в пищеводном отверстии диафрагмы. По данным Эванса, диафрагмальные грыжи встречаются у 3,4% людей, прошедших рентгенологическое обследование.
Н.С. Пилипчук, Г.А. Подлесных, В.Н. Пилипчук (1993) наблюдали больного К., 36 лет, который поступил в клинику с диагнозом кисты легкого, которая была обнаружена при профилактическом осмотре. Жалоб не предъявлял. Анализы крови в норме. При рентгенологическом исследовании установлено, что киста локализована в передне-медиальном плевродиафрагмальном синусе. Предварительный диагноз: киста или опухоль легкого. Больному предложена операция, на которую он дал согласие. После торакотомии и выделения нижней доли от диафрагмы обнаружена диафрагмальная грыжа. Грыжевой мешок выделен и вскрыт. В нем оказался сальник. Он был вправлен, а на грыжевые ворота наложен кисетный шелковый шов. После операции общее состояние больного было удовлетворительным, наступило выздоровление.
Большие грыжи могут сопровождаться симптомами нарушения дыхания и сердечной деятельности. Дисфункция желудка и кишечника чаще возникает при левосторонних грыжах. Появляется тупая боль в надчревной области, усиливающаяся после физической нагрузки. Боль может иррадиировать в подлопаточную область. Кроме того, при перегибе желудка может нарушаться аппетит, появляются тошнота, дисфагия или отрыжка икотой. Если же в грыжевой мешок входит толстая кишка, то это приводит к запору, возникновению одышки и сердцебиения.
Наиболее опасное осложнение диафрагмальных грыж – их ущемление. Развивается клиническая картина острого живота, которая зависит от ущемленного органа. При ущемлении желудка или кишок возникает непроходимость. Решающим является рентгенодиагностика.
Диафрагмальную грыжу следует отличать от релаксации диафрагмы. Для грыжи характерно выпячивание над куполом диафрагмы. Очертания грыжи могут изменяться при перемене положения тела.
РЕЛАКСАЦИЯ ДИАФРАГМЫ
Релаксация диафрагмы — термин предложил Вайтинг (Wieting); в настоящее время он принят большинством авторов для обозначения одностороннего стойкого высокого стояния крайне истончённой, но сохраняющей непрерывность диафрагмы при наличии прикреплений её на обычном месте.
Релаксация диафрагмы встречается реже чем диафрагмальные грыжи. Как правило, наблюдаются релаксация левого купола диафрагмы и исключительно редко – правого. В отличие от грыжи при релаксации выпячивается весь купол диафрагмы. Мышечные элементы в диафрагме сохраняются, но они резко атрофированы. Релаксация может быть врожденной и приобретенной (в случае повреждения диафрагмального и симпатического нерва).
Купол диафрагмы поднимается и иногда достигает уровня III ребра спереди, сдавливает легкое, может смещать сердце. Появляются одышка, сердцебиение, аритмия, стенокардия, дисфагия, боль в надчревной области, желудочные кровотечения. Кроме физических данных, в диагностике релаксации важное значение имеет рентгенологическое исследование и компьютерная томография. Купол диафрагмы при релаксации диафрагмы закруглен, а при пневмоперитонеуме воздух равномерно распределяется между диафрагмой и желудком или печенью. Диагноз также ставят на основании наличия симптомов перемещения брюш¬ных органов в соответствующую половину грудной клетки, сдавления легкого, смещения органов средостения. В связи с отсутствием грыже¬вых ворот ущемление невозможно. Ошибки в дифференциальной диагностике этих двух состояний весьма редки и свидетельствуют о невнимании врача. Ограниченную правостороннюю релаксацию дифференцируют от опухолей и кист легкого, перикарда, печени.
Лечение. При наличии выраженных клинических симптомов показано хирургическое лечение. Операция заключается в низведении перемещенных брюшных органов в нормальное положение и образовании дупликатуры ис¬тонченной диафрагмы или пластическом ее укреплении сеткой из синтети¬ческих нерассасывающихся материалов.
ДИСТОПИИ, ДИЧСКИНЕЗИИ И ДИСТОНИИ ДИАФРАГМЫ
Дистопии диафрагмы выражаются в высоком или низком положении всей диафрагмы, одной половины диафрагмы или какой-либо ее части. Врожденное двустороннее высокое стояние диафрагмы наблюдается крайне редко. В физиологических условиях подъем диафрагмы развивается пи беременности, высокое положение диафрагмы бывает при ряде патологических состояний – асците, выраженном метеоризме, кишечной непроходимости, разлитом перитоните, гепатоспленомегалии. Рентгенологически при этом отмечается увеличение площади примыкания к диафрагме сердца, заострение реберно-диафрагмальных углов.
Столь же многочисленны причины высокого положения одной из половин диафрагмы. Оно может быть вызвано уменьшением объема легкого на той же стороне в результате ателектаза, коллапса, цирроза, тромбоэмболии, гипоплазии. К нему может привести диафрагматит, поддиафрагмальный абсцесс, крупная киста или опухоль в поддиафрагмальной области, сильно растянутый желудок и раздутая селезеночная кривизна. И, конечно, подъем одной половины диафрагмы ярко выражен при поражении диафрагмального нерва. Некоторые из перечисленных состояний необходимо рассмотреть подробнее.
Ограниченный перитонит в верхнем отделе брюшной полсти сопровождается развитием вторичного острого диафрагматита. Его признаки: деформация и высокое положение соответствующей половины диафрагмы, ограничение ее подвижности, неровность и нерезкость очертаний, утоление и размытость контуров промежуточной ножки диафрагмы, накопление жидкости в реберно-диафрагмальном синусе, очаги ателектаза и инфильтрации в основании легкого. Эти симптомы указывают на возможное формирование абсцесса в поддиафрагмальном пространстве и верхнем отделе печени. образование абсцесса распознается с помощью снографии, КТ или МРТ, а если он содержит газ, то и рентгенограмм.
Поражение диафрагмального нерва независимо от его природы (родовая травма, ранение, полиомиелит, интоксикация, сдавление аневризмой, прорастание опухолью, хирургическое вмешательство) ведет к потере активных движений соответствующей половины диафрагмы и ее подъему. Первоначально наблюдается ослабление дыхательных движений, затем присоединяется их пародоксальность, которая демонстративно выявляется при пробе Хитценбергера или Мюллера. При вдохе регестрируется подъем пораженной части купола и смещение средостения в здоровую сторну. Подчеркнем, что у здоровых людей небольшие парадоксальые движения обнаруживаются очень редко и лишь в передних отделах диафрагмы.
К дискинезиям и дистониям диафрагмы относят различные нарушения ее тонуса и дыхательных движений. Большинство из них связано с нейромышечными заболеваниями, острыми воспалительными и травматическими поражениями плевры, брюшины, позвоночника и ребер, интоксикациями. Психогенный эффект, например, внезапно наступившее чувство страха, может вызвать кратковременный спазм диафрагмы. При истерии, бронхиальной астме, тетании и отравлении стрихнином наблюдаются тонические судороги диафрагмы: последняя расположена низко, уплощена и неподвижна при дыхании.
Четко обнаруживается при рентгеноскопии клоническая судорога диафрагмы (икота, всхлипывание), возникающая при ряде патологических состояний (психические расстройства, последствия энцефалита и инсульта, уремия, алкогольное опьянение и др.). На кране наблюдается в момент всхлипывания быстрое опускание диафрагмы в момент выдоха с дальнейшим возвращением ее в исходное положение.
Многими авторами описаны проявления тика (хореи диафрагмы) и трепетания диафрагмы. Тиком называют короткие клонические сокращения различной частоты, а трепетанием – крайне частые (до 200-300 в минуту) пароксизмы сокращений, отмечающиеся при психопатиях и энцефалите. К числу своеобразных нарушений принадлежит атетоз – мелкие неправильные сокращения мышечных пучков диафрагмы, как на вдохе, так и выдохе, наблюдающиеся при эмфиземе, психических заболеваниях и энцефалите.
Низкое расположение диафрагмы и ограничение ее подвижности характерно для обструктивных поражений легких с тяжелой диффузной эмфиземой. Небольшое снижение уровня стояния диафрагмы отмечается пи двустороннем пневмотораксе. Односторонний пневмоторакс (особенно клапанный) и плевральный выпот (до образования сращений) вызывают снижение купола на своей стороне.
СИНДРОМ ХИЛАИДИТИ
Синдром Хилаидити характеризуется перемещением части толстой кишки плевру. Такое состояние наблюдается чаще у мужчин, чем у женщин, и только в редких случаях у детей.
Н.С. Пилипчук, Г.А. Подлесных, В.Н. Пилипчук (1993) наблюдали этот синдром у одного ребенка. Сердце было смещено влево, в анамнезе частые бронхиты. Учитывая субфебрилитет, нарушение аппетита, исхудание, слабость, потливость, поставлен диагноз диссеминированного туберкулеза легких, и в течение месяца больному проводилась противотуберкулезная терапия. На рентгенограмме в правом легком – очаговые тени и полости, слева понижение прозрачности легкого. Положительной динамики в результате лечения не достигнуто. Учитывая диспепсический синдром, произведено контрастное исследование желудка и толстой кишки. В правом гемитораксе обнаружены петли толстой кишки. На основании полученных результатов установлен правильный диагноз.
Течение синдрома Хилаидити может быть без клинических проявлений и обычно обнаруживается случайно при рентгеновском исследовании пищеварительного тракта. Но чаще возникает запор, боль в правом подреберье, иррадиирущая в плечо и под лопатку. Иногда наблюдаются нарушения сердечного ритма и одышка. Боль также может напоминать печеночную колику. Боли, локализованные в правом подреберье, иногда ошибочно расцениваются в качестве заболевания желчного пузыря. Подозрение, что дело касается синдрома Хилаидити, возникает при обнаружении тимпанического перкуторного звука в местах перкуторной тупости печени. Кроме того, возможно смещение и расширение желудка.
Диагностика заболевания основана на данных рентгенологического исследования желудка и кишечника: решающим является рентгенологически установленная интерпозиция кишечника между печенью и правым куполом диафрагмы.
ПОВРЕЖДЕНИЯ ДИАФРАГМЫ
Нарушение целостности диафрагмы возникает вследствие ранения огнестрельным или холодным оружием, концом сломанного ребра пи травме грудной клетки, внезапного резкого повышения внутрибрюшного давления. На возможность повреждения диафрагмы указывает локализация раны (раневого отверстия) ниже уровня 6-го ребра. Закрытые повреждения наблюдаются при транспортной травме, падении с высоты, а в отдельных случаях при подъеме тяжести, в ходе родового акта, при сильной рвоте и кашле (так называемые спонтанные разрывы).
Независимо от происхождения разрывы диафрагмы могут быть неосложненными и осложненными. К последним относятся повреждения с трансдиафрагмальным пролапсом (выпадением) брюшных органов в грудную полость. Многие авторы именуют пролапс «ложной диафрагмальной грыжей» в отличие от истинных диафрагмальных грыж, при которых выпавшие органы окружены грыжевой оболочкой, включающей брюшину и плевру.
В зависимости от локализации и размеров разрыва, наличия или отсутствия пневмоторакса, гемоторакса, повреждения легкого и скелета грудной клетки клиническая картина многолика – от шока с диспноэ и циркуляторным коллапсом до сравнительно скромного нарушения дыхания, небольших болей, чувства тяжести в подложечной области.
При небольших разрывах лучевая симптоматика небогата. С помощью сонографии обнаруживают кровоизлияние в плевральную полость и ослабление движений диафрагмы. рентгенологически отмечают высокое положение пораженной части диафрагмы, ограничение ее подвижности; может выявляться гемоторакс (в некоторых случаях – свернутый), гемопневмоторакс, кровоизлияние в легкое. В редких случаях газ в малом количестве проникает в брюшную полость. В дальнейшем могут образоваться плевральные шварты и сращения, затрудняющие распознавание пролапса. Обнаружение на компьютерных томограммах повреждения верхнего отдела печени и одновременно гемоторакса также указывает на разрыв диафрагмы.
Лучевая картина разительно меняется при пролапсе брюшных органов в грудную полость, то есть при образовании диафрагмальной грыжи травматического происхождения.
источник






