Грыжей белой линии живота называют состояние, которое характеризуется образованием одной или нескольких щелей в сухожильных волокнах между мышцами средней линии живота, через которые выходит жировая ткань, затем органы брюшной полости. Такая грыжа проявляется возникновением болезненного выпячивания по средней линии живота. Заболевание чаще возникает у мужчин 20—30 лет.
Белая линия живота — узкая сухожильная пластина между прямыми мышцами живота, которая располагается между мечевидным отростком грудины и лобком. Основной причиной образования грыж такого типа является слабость соединительной ткани (приобретенная или врожденная) этой анатомической области.
- ожирение;
- послеоперационные рубцы;
- частые запоры;
- асцит;
- беременность;
- наследственная предрасположенность;
- физическое перенапряжение;
- длительный кашель.
В ряде случаев болезнь обнаруживается случайно, поскольку ничем не проявляется.
Есть три стадии грыжи белой линии живота:
На первой стадии происходит выпячивание предбрюшинной жировой ткани через дефекты белой линии живота. Со временем образуется грыжевой мешок. При прогрессировании процесса и расхождении мышц (диастаз) в грыжевой мешок попадает также часть сальника, участки стенки тонкой кишки. Часто наблюдаются множественные грыжи этой зоны, которые располагаются одна над другой.
Даже для ранней стадии формирования грыжи белой линии живота характерен болевой синдром, что связано с ущемлением нервных окончаний.
- обследование у хирурга (опрос, изучение анамнеза, осмотр);
- рентгенографическое исследование желудка, двенадцатиперстной кишки;
- герниография – рентгенологический метод исследования, который заключается в введении контрастного вещества в брюшную полость для исследования грыжи;
- ЭГДС (эзофагогастродуоденоскопия);
- КТ (компьютерная томография) органов брюшной полости;
- УЗИ (ультразвуковое исследование) грыжевого выпячивания.
В зависимости от расположения грыжи относилельно пупка принято различать следующие виды грыж белой линии живота:
- околопупочные – располагаются рядом с пупочным кольцом;
- надпупочные – располагаются выше пупка;
- подпупочные — располагаются ниже пупка.
Лечением грыжи белой линии живота, как правило, занимается хирург. Желательно обращаться к врачу при первых признаках дискомфорта.
Неотложная помощь необходима при ущемлении пупочной грыжи или появлении следующих симптомов:
- появление крови в кале;
- тошнота и рвота;
- быстро нарастающие боли в животе;
- отсутствие отхождения газов, дефекации;
- грыжа не вправляется в положении лежа на спине при легком нажатии на нее.
Избавиться от грыжи белой линии живота можно только с помощью хирургического лечения в условиях стационара.
Оперативное вмешательство при грыже белой линии живота называется герниопластикой.
1. Пластика местными тканями. Проводится ушивание дефектов белой линии с устранением возможного диастаза (расхождения) прямых мышц живота. В связи со слабостью соединительной ткани, а также значительной нагрузкой на швы после операции часто (20-40% случаев) возникают рецидивы болезни (повторное образование грыж).
2. Пластика с использованием синтетических протезов – проводится установка специальной сетки для закрытия дефекта после устранения диастаза прямых мышц живота, который сопровождает грыжу белой линии живота. При таких операциях вероятность рецидива мала. Оперативное вмешательство выполняется под наркозом.
Особенность хирургических вмешательств при грыже белой линии живота в том, что устранения только грыжи недостаточно. Необходима также ликвидация диастаза прямых мышц живота.
Возможно ущемление грыжи — это внезапное сдавливание в грыжевых воротах содержимого грыжи.
- правильное питание;
- ношение специального бандажа во время беременности;
- постоянная тренировка мышц живота;
- правильная техника поднятия тяжестей или избегание поднятия тяжелых предметов;
- нормализация веса.
источник
Липома – доброкачественная опухоль, состоящая из клеток жировой клетчатки и соединительнотканных волокон. Чаще всего она развивается спонтанно или вследствие травм. Может поражать любые части тела и органы, но одним из самых прогностически неблагоприятных случаев является липома брюшной стенки. Это связано с тем, что по мере своего увеличения она может начинать сдавливать внутренние органы, мешать работе кишечника, желудка, осложнять отток желчи. Основной особенностью является то, что такое новообразование длительно не дает о себе знать, пока не достигнет средних или крупных размеров.
Предбрюшинная липома – новообразование из жировой клетчатки, расположенной между листком брюшины и мышцами живота. Нарост передней брюшной стенки, в отличии от предбрюшинной, располагается между мышцами, в подкожной клетчатке, а ее развитие не влияет на функционирование внутренних органов.
Любое образование состоит из нормальных клеток жировой ткани. В отличии от здоровой жировой клетчатки, они бесконтрольно растут, содержат в себе признаки тканевой атипии – неправильное расположение структурных единиц, наличие соединительнотканных перегородок, добавочных сосудов.
В коде по МКБ 10 такие новообразования принято относить к категории D17.7 «Доброкачественные образования жировой ткани других локализаций (брюшины, забрюшинного пространства)».
Не стоит путать липому с грыжами линии живота. Грыжа – выхождение внутренних органов под кожу через слабые места брюшной стенки. Они появляются, зачастую, после физических нагрузок, операций на животе, могут быть врожденными. В отличие от новообразований грыжи могут ущемляться, что приводит к некрозу органов, а при отсутствии своевременной помощи – гангрене и летальному исходу.
То, что принято называть жировиками – не более чем закупорившиеся поверхностные сальные железы или маленькие подкожные липомы. Они не представляют практически никакой опасности, если не воспаляются и не начинают усиленно расти. В случае с предбрюшинной, невозможно точно сказать о характере новообразования, его доброкачественности до того, как оно не будет удалено и направлено на гистологический анализ.
Возникать липома может по множеству причин. Окончательно так и не установлена связь между воздействием каких-либо факторов и гарантированным развитием новообразования, тем не менее, выделяют ряд факторов, увеличивающих шанс его появления:
- Избыточный вес. Не все люди с лишним весом страдают от наличия липомы, однако, у пациентов с ожирением они возникают на порядок чаще (в 10 – 15 раз), чем у людей с нормальным телосложением. При чрезмерном питании или болезнях обмена веществ (сахарный диабет, дисфункция гипофиза, щитовидной железы, коры надпочечников) жировая ткань начинает усиленно разрастаться, в следствии чего повышается риск возникновения атипичных структур.
- Травмы. При нанесении травматического повреждения любой ткани или органа возникают определённые нарушения функционирования и строения его тканей. В большинстве случаев после окончания процесса заживления ничего не происходит, однако, иногда происходят структурные изменения, обосабливающие небольшую группу клеток от влияния регулирующих систем и начинается их неподконтрольный рост и размножение.
- Спонтанное образование. В 30% случаев появление липом невозможно четко связать с каким-то из факторов.

Длительно время липомы брюшной полости или предбрюшинной клетчатки протекают бессимптомно. Проявления начинаются только по достижению опухолью крупных размеров. Она начинает сдавливать сосуды, может выпирать через стенку, провоцировать развитие грыж. Иногда нарост нарушает моторику кишечника, что приводит к острой или хронической кишечной непроходимости.
Самым грозным осложнением является риск перерождения доброкачественной опухоли в злокачественную – липосаркому. Если липома четко отграничена от окружающих тканей, не дает метастазов, то липосаркома способна прорастать в прилежащие органы, давать метастазы во многие части тела и приводит к летальным исходам. Малигнизация происходит спонтанно или под воздействием провоцирующих факторов: травм, радиации, ультрафиолетового облучения, химических веществ.
Помимо злокачественного перерождения липомы могут достигать больших размеров, что приводит к грозным, зачастую смертельно опасным, осложнениям. Самые распространенные из них:
- Формирование грыжи передней брюшной стенки с последующим ее ущемлением. Ущемляться может как сам нарост, так и петли кишечника, что чревато последующим удалением не только опухоли, но и участка кишки.
- Сдавливание внутренних органов. В зависимости от локализации новообразованием может сдавливать мочевой пузырь, мочеточники, внутренние женские половые органы, петли кишечника, желудок, желчевыводящие пути. Все это приводит к развитию задержки мочи, кишечной непроходимости, развитию желтухи. Если опухоль расположена близко к крупным сосудам (как правило, это сосуды, кровоснабжающие мышцы передней брюшной стенки), то возможно их частичное или полное сдавливание с последующей атрофией кровоснабжаемых органов.
Липома – новообразование жировой ткани, опухоль. Ни одна опухоль не поддается лечению препаратами, доступными в аптеках или иных сетях распространения товаров.
Медикаментозное лечение (химиотерапия) проводится только при наличии злокачественной патологии вместе с хирургическим удалением опухоли. Не верьте людям, убеждающим вас, что вы сможете вылечить предбрюшинную липому или любую другую приемом таблеток, особых смесей трав, заговорами и прочим.

Самым простым методом является проведение полостной операции со вскрытием брюшной стенки в зависимости от локализации новообразования, его иссечении. Сейчас подобная методика используется только при наличии осложнений заболевания или крупных размерах опухоли. В остальных случаях проводится эндоскопическая операция, во время которой производится три минимальных по величине разреза (1,5-2 см). с помощью специальных манипуляторов опухоль удаляется, а пациент выписывается уже на 2 – 3 сутки после операции. Через неделю он может приступать к трудовой деятельности, а риск развития послеоперационных осложнений сводится к минимуму.
После удаления липомы она отправляется на гистологический анализ для исключения риска развития липосаркомы.
Специфической профилактики появления или рецидива липомы не существует. Это связано с тем, что до конца не установлена точная причина ее возникновения. Однако, стоит придерживаться ряда правил, значительно снижающих риск ее развития:
- Следите за весом. Если у вас имеется избыточный вес – постарайтесь избавиться от него. Не делайте это одномоментно, старайтесь сочетать с дозированной физической нагрузкой для укрепления мышц тела.
- Избегайте травм. Особенно это касается спортсменов и людей, чья профессия предполагает риск получения травм (особенно колотых, резаных, огнестрельных).
- Проходите регулярный медосмотр. Квалифицированный специалист даже без наличия аппаратуры сможет заподозрить наличие новообразования после проведения стандартных диагностических процедур.
источник
Предбрюшинная липома определяется у больных путем прямой пальпации выделенной области, на УЗИ идентифицируется как округлое уплотнение. При отсутствии должного лечения произойдет последующее вовлечение близлежащих тканей брюшины, из-за чего под кожей образуется грыжевое выпячивание, имеющее конусообразную форму.
В хирургической практике такое состояние называется эпигастральной грыжей. Образование бывает в области белой линии живота – это эпигастральная грыжа, и в пупочной области – это параумбиликальная грыжа. Диаметр грыжи обычно мал, однако она может ущемляться, из-за чего болит и доставляет дискомфорт. Липома на животе, собственно, и располагается в грыжевом «мешке». Картина болезни имеет одинаково характерные признаки как для взрослого, так и для ребенка. Эпигастральные грыжи склонны к тенденции сращивания, поэтому их нельзя вправить.
Жировики под кожей на животе (передней его стенке) не редкость, особенно у людей, страдающих от чрезмерной массы тела. Но в большинстве случаев грыжа, развившаяся в эпигастрии, абсолютно бессимптомна. И только при сращении или ущемлении появляется ряд болезненных признаков. Хирургические пациенты жалуются на боли, схожие с коликами, запор, потерю аппетита и хроническую тошноту. Чем меньше предбрюшинная липома, тем ниже шанс идентифицировать ее по клиническим признакам.
Дифференциальная диагностика основана на исключении органических поражений органов ЖКТ и поверхностных жировиков. Липома живота, не являющаяся эпигастральной грыжей, отличается показательной болью при физическом воздействии на нее и никак не проявляет себя после приема пищи. Взрослые могут пройти обследование и предварительное лечение амбулаторно, ребенка госпитализируют в стационар как при подозрении на предбрюшинную липому, так и с обычным жировиком в мягких тканях.
В обоих случаях рекомендовано делать операцию, поскольку эпигастральная грыжа может ущемляться, а клетки жировика подвержены риску перерождения в злокачественную раковую опухоль. Прямое показание к операции – боль, неприятное тянущее чувство и интенсивный рост уплотнения под кожей. Избавиться от образования можно только в хирургическом стационаре. Грыжи эпигастрия удаляются под общим наркозом, поверхностные липомы – под местной анестезией. Для ребенка врач в обоих случаях посоветует общее обезболивание.
Жировик под кожей явление достаточно неприятное, поскольку выглядит это не эстетично. Относится к доброкачественным неагрессивным новообразованиям, состоящим из видоизмененных клеток жировой ткани. Они делятся более интенсивно, и причина тому, по мнению онкологов, скорее генетическая. Кроме явной предрасположенности, липомы могут появиться как следствие пренебрежения гигиеной кожи, неправильного липидного обмена, демодекоза. Последняя причина особенно характерна для появления жировиков у ребенка.
Появление липом на передней стенке – явление достаточно частое, примерно 95% от общего количества случаев являются неопасными подкожными образованиями, и только 5% сложными опухолями, расположенными в забрюшинном пространстве, поражающими стенки внутренних органов или непосредственно стенки брюшины.
Жировики редко доставляют проблемы, они практически не разрастаются настолько, чтобы видоизмененные жировые ткани могли ущемить сосуд или нерв. Но липома может переродиться в липосаркому (и у взрослого, и у ребенка), а это злокачественная раковая опухоль.
Предбрюшинные липомы горазд патологичнее. Эпигастральная грыжа (она же грыжа белой линии живота) – это состояние, когда сухожильные волокна между мышцами по средней линии живота образуют щели, и через них сначала выходит жировая ткань, а затем происходит и выпадение органов брюшной полости. По мере роста образование становится все более болезненным, диагностируется с помощью УЗИ или МРТ и избавиться от него можно исключительно оперативным путем.
В зависимости от того, где именно относительно пупочной впадины располагается такая липома, различаются ее следующие виды:
- Надпуппочная грыжа расположена выше пупка.
- Околопупочная грыжа – рядом с кольцом пупка.
- Подпупочная грыжа – ниже пупка.
На раннем этапе формирования в забрюшинном пространстве они никак себя не проявляют или их симптомы нетипичны. Чаще всего обнаруживаются случайно, если делать общее УЗИ органов. Предбрюшинные липомы – это еще не сама грыжа, а, по сути, ее начальная стадия. Механизм формирования таков: на стадии липомы появляются щелевидные дефекты и через них начинает выпячиваться предбрюшинный жир. По мере выпячивания образуется «мешок» грыжи и с этого момента патология трансформируется в опасную. Расхождение мышц, то есть, диастаз, становится все сильнее и грыжевой «мешок» начинает увеличиваться, в него попадают сальник или участки стенки тонкого кишечника.
Как только эпигастральная грыжа сформируется полностью, в области белой линии будет прощупываться болезненное уплотнение. Это грыжевые ворота, имеющие округлую форму. Через них выйдут органы брюшной полости. В зависимости от изначального размера предбрюшинной липомы, ворота могут достигать в диаметре от 1 до 10 см. Очень часто пациент обращается к хирургу уже на той стадии, когда липомы, а соответственно и грыжи, становятся множественными, располагаясь одна над другой и сращиваясь в конгломерат.
Боль и другие характерные симптомы сопровождают предбрюшинные липомы и грыжи на каждом этапе их формирования, так как происходит смерть нервов в предбрюшинной жировой клетчатке. Есть и ряд осложнений, например, спонтанное ущемление грыжевого выпячивания на входе в ворота. Больному требуется делать срочное УЗИ и оказывать экстренную медицинскую помощь при резком появлении тошноты и рвоты, наличии кровяных включения в каловых массах, сильных запорах и проблемах с отхождением газов. У ребенка в следствии повышенной эластичности мышц симптомы ущемления могут долго не проявляться, но потом появится быстро нарастающая боль внизу живота, с иррадиацией в любую его часть. Требуется срочная операция, поскольку такую грыжу нельзя вправить.
По факту причины формирования любых липом в брюшной полости – аналогичны. Белой линией живота называют узкий участок сухожильной пластинки, размещенный между прямыми мышцами живота, по середине, относительно лобка и мечевидного отростка грудины. Прямая мышца живота, из которой и формируется эта область, имеет 3-6 сухожильных перемычек.
Причиной появления липом можно считать врожденную или приобретенную слабость соединительных тканей. Она истончается и расширяется, что позволяет в одном случае выйти наружу предбрюшинному жиру, а в другом – бесконтрольно разрастаться клеткам подкожной жировой клетчатки. Анатомически приемлемая ширина белой линии составляет максимум 3 см, а при наличии деформирующих процессов этот показатель фиксируется минимум на 10 см.
Жировики возникают вне зависимости от гендера и возраста и часто диагностируются даже у ребенка, а грыжевые выпячивания белой линии характерны для мужчин в возрасте 20+. Типичное место их локализации – область эпигастрия по белой линии.
Обобщая причины образования липом разных видов, можно выделить следующие типичные факторы:
- Наследственная или приобретенная слабость соединительных тканей и стенки брюшины.
- Излишний вес тела.
- Деформация постоперационных рубцов и шрамов.
- А также все причины, способствующие повышению внутрибрюшного давления, например, чрезмерные физические усилия, хронические запоры, беременность, асциты, постоянный надрывный кашель.
Лечение липомы в предбрюшинной полости только оперативное и проводится в стационаре. При необходимости удаления грыжи у ребенка младше 12 лет – родители обязательно должны подписать разрешение на операцию. Поверхностный подкожный жировик стенки живота удаляют с помощью традиционной хирургии, радиоволнового или лазерного метода. А от предбрюшинной липомы избавиться сложнее, поэтому процедура иссечения грыжи длится гораздо дольше, под контролем УЗИ и она опаснее для пациента.
От нее можно избавиться посредством геринопластики, так как недостаточно устранить только грыжу, нужно еще предотвратить дальнейший диастаз. Проводят пластику с использованием локальных тканей, ушивают дефективный участок белой линии и ликвидируют мышечное расширение. Но после операции всегда остается 40% возможности рецидива, поскольку соединительные ткани слабы, а нагрузка на швы – колоссальная. Поэтому пластика с применением синтетических протезов более распространена на практике, особенно если нужно избавиться от липомы у ребенка.
Для устранения апоневроза устанавливают специальную сетку сразу, как устранят мышечный диастаз. Это снижает вероятность рецидивирования до 7%. Все манипуляции выполняются под общей анестезией.
По отношению к липомам врачи практически никогда не применяют слово «лечение» в его общепринятом понимании, поскольку удалить такие новообразования возможно только одним путем прямого воздействия, если делать операцию. Используется чистка, выполненная, в большинстве случаев, хирургическим скальпелем. Пациенты, перенесшие удаление предбрюшинной липомы или поверхностного жировика, получают благоприятный прогноз и не страдают от серьезных осложнений в дальнейшем.
источник
Основными причинами заболевания могут стать различные факторы:
- незаживающие ранки или оставленные послеоперационные рубцы;
- физические перенагрузки или подъем слишком тяжелого груза, нагрузка на коленные суставы;
- наследственная предрасположенность;
- лишний вес;
- частые или хронические запоры;
- частая беременность и роды, а такжеслишком тяжелая родовая деятельность;
- хронические болезни или обычные инфекционные заболевания, сопровождаемые длительным и сильным кашлем.
В основном патология может проявиться вследствие слабых мышечных волокон, что и приводит со временем из-за сильного напряжения к разрыву соединительной ткани.
Симптомы грыжи белой линии живота:
- болезненное выпячивание средней линии живота, чаще в верхних отделах;
- боль в верхних отделах живота, особенно при натуживании и резких движениях;
- расхождение мышц (диастаз) по средней линии живота;
- тошнота, иногда рвота.
Консервативного лечения грыж белой линии живота не существует; во всех случаях показано хирургическое вмешательство. В ходе операции выделяется и вскрывается грыжевой мешок, осматривается его содержимое и, как правило, удаляется часть сальника.
Особенностью хирургии грыж белой линии живота служит необходимость обязательного устранения диастаза прямых мышц живота. В зависимости от способов оперативного лечения при грыжах белой линии живота может применяться пластика местными тканями (натяжная) или синтетическими протезами (ненатяжная).
Герниопластика с использованием местных тканей предполагает ушивание дефекта белой линии живота непрерывными или кисетными кетгутовыми швами, проведение пластики апоневроза путем сшивания его листков в виде дубликатуры. Пластика местными тканями довольно часто (в 20-40% наблюдений) сопровождается рецидивом грыжи белой линии живота.
Более предпочтительным способом ликвидации дефекта апоневроза является использование в ходе герниопластики сетчатых протезов. В зависимости от расположения сетчатого протеза по отношению к апоневрозу различают следующие виды ненатяжной герниопластики: ONLAY («сетка» располагается над апоневрозом), INLAY («сетка» устанавливается между листками апоневроза), SUBLAY (сетчатый протез подводится под апоневроз) и INTRAABDOMINAL (протез устанавливается изнутри брюшной полости). Вероятность рецидива после операции герниопластики с использованием сетчатых протезов крайне мала.
В случае ущемления грыжи белой линии живота операция проводится в экстренном порядке и может включать в себя значительной объем резекции.
При пальпации грыжа выявляется без особых затруднений.
Выявляется болезненное плотное выпячивание округлой или овальной формы, с размерами от одного до двенадцати сантиметров в диаметре.
Наиболее четко грыжевое выпячивание контурируется через переднюю стенку брюшины во время откидывания туловища назад (это движение снимает напряжение на белой линии). Вправимая грыжа позволяет пальпировать грыжевые щелевидные ворота.
Аускультация позволяет прослушивать урчание, доносящееся из области, расположенной над грыжевым мешком.
Проводятся следующие процедуры:
- бариевая рентгенография желудка;
- эзофагогастродуоденоскопия (гастроскопия);
- УЗИ грыжи;
- МСКТ органов брюшины.
Дифференциальная диагностика грыжи белой линии живота обычно проводится с:
- холециститом;
- панкреатитом;
- язвенной болезнью двенадцатиперстной кишки или желудка.
источник
Липомы, или жировики, развиваются на различных участках тела. Подобные новообразования обычно не вызывают дискомфорта или других неприятных ощущений. Липома передней брюшной стенки живота по мере роста провоцирует дисфункцию органов пищеварения.
Лечение жировиков вне зависимости от локализации последних проводится с помощью хирургического удаления.
Липомы — это доброкачественные опухоли, развивающиеся из жировой клетчатки. Такие новообразования содержат относительно небольшое количество соединительной ткани. Липомы формируются между мышечными волокнами, расположенными в области живота, и листком брюшины.
Новообразования этого типа развиваются на фоне клеточной атипии. Под последним понимается аномальное расположение и развитие структурных единиц в проблемной зоне.
Внешне липомы напоминают кисты. Первые опухоли формируются на фоне закупорки сальных протоков. Однако из-за особенностей месторасположения предбрюшинную липому нередко путают с грыжей белой линии живота.
Первая опухоль по мере роста провоцирует образование щелей в проблемной зоне, через которые постепенно выходит жировая ткань. Если не приостановить развитие этого процесса, со временем в животе сформируется грыжа вследствие выхождения внутренних органов под кожу.
В зависимости от локализации предбрюшинную липому подразделяют на над-, около- и подпупочную. Опухоли этого типа не несут опасности для человека. В редких случаях жировики воспаляются, что приводит к возникновению болевых ощущений и иных неприятных симптомов.
Предбрюшинные липомы развиваются на фоне чрезмерного деления клеток, расположенных в районе белой линии живота. Последняя представляет собой узкий участок около прямых мышц, содержащий сухожильную пластину и 3-6 перемычек, которые состоят из аналогичных клеток.
Причина образования липом кроется в слабости соединительной ткани, расположенной в области белой линии. Из-за этого наружу выходит предбрюшинный жир, что способствует формированию небольших опухолей.
Среди возможных причин слабости соединительной ткани выделяют генетическую предрасположенность и воздействие сторонних факторов. К числу последних относятся:
- избыточная масса тела;
- заболевания, вызывающие повышение внутрибрюшного давления (запоры, надрывной кашель);
- травмы живота, включая оперативное вмешательство.
Исследования показали, что у людей с избыточной массой тела вероятность появления липом увеличивается в 10 раз. Спровоцировать ожирение способны эндокринные патологии:
- сахарный диабет;
- дисфункция щитовидной железы;
- болезни гипофиза;
- гиперфункция коры надпочечников.
В случае повреждения структур живота нарушается работа местных процессов. Сбой регенерации приводит к появлению обособленных клеток, которые начинают активно разрастаться.
У 30% пациентов липомы возникают спонтанно. Это означает, что установить причинный фактор, спровоцировавший образование жировиков, не удалось.
У детей липомы чаще формируются из-за недостаточной гигиены либо демодекоза.
Развитие предбрюшинных липом происходит бессимптомно. Неприятные ощущения в районе белой линии живота появляются в период, когда закончилось формирование грыжи. Последняя при пальпации вызывает болезненные ощущения, иррадирующие в разные отделы тела. Появление этого симптома объясняется тем, что грыжа по мере роста сдавливает нервные окончания.
Также компрессия вызывает нарушение кровообращение в области брюшины, что ведет к постепенному отмиранию местных тканей.
Характер клинической картины обусловлен локализацией грыжи. В зависимости от месторасположения новообразования у пациентов отмечаются:
- запоры;
- тошнота и рвота;
- кровь в каловых массах;
- вздутие живота;
- дисфункция половых органов (обычно у женщин);
- нарушение мочеиспускания;
- развитие желтухи.
В отсутствии адекватного лечения размер щели в области брюшины достигает 10 см, что способствует образованию множественных грыж.
В крайних случаях происходит перерождение жировиков в липосаркому. Если новообразование успело дать метастазы, то клиническая картина дополняется признаками поражения других органов.
Дифференцировать добро- и злокачественные опухоли удается только на основании результатов гистологического исследования, проводимого после хирургического вмешательства.
Выявить предбрюшинную липому на основании симптомов сложно ввиду отсутствия выраженных клинических явлений, свидетельствующих о росте новообразования. Опухоли этого типа формируются в зонах большого скопления жировых тканей.
Липомы отличаются мягкой консистенцией и подвижностью. При пальпации новообразования не вызывают болезненных ощущений.
Обычно к помощи врача пациенты прибегают в период, когда на месте жировика образовалась грыжа. Последняя характеризуется крупными размерами. Также подобные образования способны зрительно увеличиваться, когда пациент меняет положение тела.
При подозрении на липомы и грыжи в области белой линии живота назначают следующие диагностические мероприятия:
- Бариевая рентгенография желудка. Метод позволяет выявить новообразование в области белой линии живота и определить тактику лечения.
- Компьютерная томография. КТ применяется как с целью выявления опухолей, так и для определения характера поражения внутренних органов.
- Эзофагогастродуоденоскопия. Метод позволяет визуализировать грыжу и с высокой точностью определить месторасположение опухоли.
При липомах показаны УЗИ и ряд других диагностических мероприятий, с помощью которых удается дифференцировать новообразование с заболеваниями органов желудочно-кишечного тракта.
Предбрюшинные липомы не лечатся с помощью методов консервативной терапии. При наличии соответствующих противопоказаний в отношении пациента назначается динамическое наблюдение, в ходе которого с установленной периодичностью оценивается развитие опухоли. В остальных случаях проводится хирургическое вмешательство по поводу жировика либо грыжи.
Тактика лечения определяется в зависимости от месторасположения опухоли и характера поражения внутренних органов. Рекомендуется проводить операцию по поводу липомы не позднее, чем через 1 месяц после обнаружения жировика.
Удаление новообразования осуществляется с помощью лазера или радиоволнового метода. Оба способа предусматривают выполнение нескольких небольших разрезов в брюшной полости, через которые вводятся камера и хирургические инструменты.
источник
Грыжа белой линии живота представляет собой выпирающий фрагмент какого-либо органа брюшной полости. Внешне это похоже на опухоль с ровными краями и без повреждений кожи. Заболевание сопровождается сильной болью и расстройствами пищеварения.

Белая линия, а иначе — апоневроз, находится в центре живота и проходит вертикально через пупок. Под ней располагаются переплетения мышечных сухожилий.
Это интересно! Белая линия живота получила свое наименование из-за цвета сухожилий — беловатого или светло-серого.
Выпячивание внутренних органов и жировой ткани через сухожилия живота носит название грыжа белой линии живота. Другие названия — предбрюшинная липома, эпигастральная грыжа.
Это заболевание чаще встречается у мужчин, особенно имеющих лишний вес, но также встречается у женщин и детей, хотя и значительно реже.
Белая линия — это зона соединения мышц брюшного пресса. В норме ее максимальная ширина — 3 см. При формирующейся грыже под действием одного или нескольких факторов белая линия начинает расширяться. В соединительной ткани образуются щели, через которые начинают выпячиваться жировая ткань или какие-либо фрагменты внутренних органов.
Выпирание со временем увеличивается, формируется грыжевой мешок, состоящий из растянутой брюшины и сегментов тонкого кишечника и сальника.
Это интересно! При постепенно прогрессирующей грыже белой линии живота в соединительной ткани появляются отверстия до 10 см шириной, что увеличивает риск выпячивания больших фрагментов внутренних органов и их защемления.
Основная причина эпигастральной грыжи — слабость белой лини, которая формируется:
- за счет предрасположенности на генетическом уровне,
- за счет лишнего веса или резкого похудения,
- из-за шрамов после хирургических операций,
- травм в области белой линии,
- после вынашивания ребенка в результате растянутости мышц.
Кроме того, развитию грыжи способствуют факторы, провоцирующие увеличение давления в брюшной полости:
- сложные роды, когда рождается крупный ребенок,
- физический труд, связанный с подъемом и переноской тяжестей,
- запор, имеющий хроническое течение,
- затрудненное мочеиспускание при заболеваниях уретры и простаты,
- упорный надрывный кашель в комплексе с заболеванием брюшной полости,
- у младенцев — долгий плач.
В начальной стадии заболевания дискомфорт может ограничиваться только выпиранием, которое заметно при напряжении мышц. При разновидности грыжи, называемой вправимой, выступающий бугорок легко вправляется, прячась в брюшную полость. Выпирание пропадает или становится едва заметным, если больной ложится. Невправимая грыжа не убирается при нажатии и не меняет своего положения и формы, какое бы положение ни принимал человек.
- заметное вздутие живота,
- в месте формирования грыжи ощущается покалывание,
- боль отдает в лопатку, в брюшную полость, под ребра или в поясницу,
- изжога и отрыжка сочетаются с постоянной тошнотой, иногда возникает рвота,
- боль становится сильнее, если больной поел или выпил много жидкости,
- кашель, чиханье, дефекация и физические нагрузки ведут к усилению боли,
- отмечается затрудненный стул, метеоризм.
Обратите внимание! При грыже наблюдается широкий диапазон болевых ощущений: от тупых и тянущих до резких и острых, в виде приступов или продолжительных по времени.
По мере того, как развивается патологическое состояние, больной чувствует себя все хуже. Боль становится с трудом переносимой, рвота — постоянной, кал бывает с кровью или стул отсутствует совершенно. Этот комплекс симптомов является показанием к скорейшей операции.

Диагноз «грыжа белой линии живота» выставляется после того, как хирург осмотрит и пальпирует выступающее новообразование. В неясных случаях практикуют выслушивание грыжи стетоскопом, так как на ее месте слышно своеобразное урчание.
Даже если наличие грыжи очевидно, часто требуются другие методы диагностики. Это помогает уточнить, на какой стадии находится болезнь, какие внутренние органы затронуты.
Дополнительные обследования:
- УЗИ брюшной полости,
- гастроскопия,
- УЗИ белой линии и непосредственно грыжевого мешка,
- герниография с применением контрастного вещества,
- мультиспиральная томография.
Для подобной патологии существует только один метод лечения — грыжу следует оперировать. Консервативное лечение в данном случае не приносит результата.
В ходе лечения обязательно вскрывают грыжевой мешок. Выступающие части органов аккуратно вправляют в брюшную полость. Если вправление невозможно, то выпячивание удаляют. Также удалению подлежат ткани из ущемления. Эта операция проводится экстренно из-за высокого риска для жизни больного в связи с некротизацией ущемленных тканей и участков органов.
На последнем этапе операции восстанавливают переднюю брюшную стенку.
Операция, направленная на удаление грыжи, называется герниопластикой. Отверстие на месте выпячивания смыкают при помощи сетки-протеза или материала из тела пациента. Хирургическая сетка изготовлена из полимерных материалов, которые успешно приживутся в организме, не конфликтуя с иммунной системой. По сути, это эндопротез, который замещает собой фасции брюшного отдела и препятствует рецидивам грыжи. Особое плетение сетки помогает впоследствии избежать дискомфорта при движениях, связанных с напряжением мускулатуры передней брюшной стенки.
Этот метод очень популярен. Он позволяет обойтись небольшими отверстиями вместо разреза. Через отверстия удаляют грыжу и размещают специальную сетку для укрепления слабых сухожилий. Плюсами этой операции являются низкая травматичность, редкие рецидивы и сокращение восстановительного периода до полутора недель.
Лапароскопическая операция не подходит больным с больным сердцем. Противопоказания связаны с тем, что реакцией на анестезию могут быть аритмия, падение температуры тела ниже норма, затруднения с выводом углекислого газа из организма.
Также осложнено применение анестезии у больных, имеющих заболевания бронхов и легких: требуется особый контроль за вентиляцией легких у больного и уровнем углекислого газа в организме.
Такой тип вмешательства называют параперитониальным. Специфика операции в том, что манипуляции проводятся в пространстве между брюшиной и тканями вокруг нее. Расширение пространства производят при помощи особого баллона. В раздутом состоянии это устройство позволяет добраться до грыжевого мешка и провести операцию. Плюсы этого метода такие же, как у лапароскопического вмешательства. Однако манипуляции с применением баллона более сложны — в частности, из-за особенностей крепления искусственной сетки, укрепляющей прооперированный участок.
Когда пораженный участок удален, белая линия живота стягивается при помощи швов. Такая процедура укрепляет ее, помогает выдерживать последующие натяжения. Плюсы этой операции в простоте проведения, а недостаток в часто возникающих рецидивах. Эстетическим минусом является длинный рубец, оставшийся после разреза.
Этот метод наиболее предпочтителен, и процент рецидивов после него невелик. Проблемный участок — белая линия живота — армируется сеткой-протезом для достижения повышенной прочности. В зависимости от особенностей удаляемой грыжи и ее размеров определяется, как именно будет размещен сетчатый имплант. Существует четыре варианта его положения: над белой линией живота, под ней, между ее слоями или с внутренней стороны брюшной полости.

Операция без осложнений позволяет пациенту восстановиться быстро, если грыжа не была ущемленной. Период восстановления длится несколько недель, после чего пациент может вернуться к привычному распорядку жизни.
Успешное восстановление включает в себя следующее:
- Уход за раной: обработка антисептиком, регулярные перевязки, своевременное обращение к врачу при осложнениях при заживлении.
- Диета с упором на полноценное гармоничное питание, исключающая продукты, от которых возникает повышенное газообразование или раздражение ЖКТ.
- Прием слабительного по назначению врача.
- Плавное восстановление активности, включающей продолжительные прогулки на улице и специально подобранный комплекс упражнений лечебной физкультуры для укрепления мышц.
- Исключение травмирующих факторов и физических нагрузок в быту и на производстве (не поднимать вес больше 5 кг в течение следующих 3 месяцев).
Специфическая диета помогает облегчить симптомы во время болезни, уменьшить вероятность появления ущемлений. Это важно, если невозможно прооперировать больного сразу после диагностирования грыжи белой линии живота и операция отложена. Также диету рекомендуют соблюдать после операции.
Больной обязательно должен употреблять достаточное количество жидкости в день.
Ограничивать нужно все продукты, от которых может вздуваться живот: орехи, бобовые, квашеные овощи, а также помидоры, спаржу, шоколад, сливочное масло, острые, жареные продукты, соленья и копчености, чипсы, полуфабрикаты, консервы.
Лечебная физкультура — традиционное профилактическое средство при грыжевой патологии. Она позволяет предупредить возможные осложнения и укрепить стенку живота. ЛФК показана как в реабилитационном периоде, так и в период ремиссии заболевания. Занятия включают только рекомендованные врачом упражнения и выполняются в поддерживающем бандаже.
Противопоказания для ЛФК связаны с обострением заболевания (сильное выпячивание, острая боль, повышенная температура, спазмы, рвота, нарушение пищеварения).
Бандаж уменьшает риск рецидивов, не давая белой линии живота растягиваться до появления новых щелей при нагрузке. Основное показание к ношению бандажа — снижение давления на стенку брюшины. Надевать его следует только после того, как проведена пластика стенки и устранены грыжевые отверстия. Длительность ношения, в среднем, от 3 до 6 месяцев. Однако при наличии показаний врач может рекомендовать носить это приспособление в течение всей жизни.
Только вовремя проведенная диагностика грыжи белой линии живота и ее правильное лечение позволяют возобновить полноценную жизнь. Опасно при этой патологии не столько ослабление брюшных мышц, сколько осложнения и отказ от своевременного обращения за помощью.
- Воспаление грыжи или выпирающего органа: воспалительный процесс заканчивается рубцеванием, формированием спаек, что мешает вправляться грыже и она становится невправимой.
- Ущемление грыжи: из-за большой нагрузки на мышцы брюшной стенки сухожилия расходятся сильнее, в это отверстие выпадает часть внутреннего органа. Затем этот фрагмент защемляется. Ущемление может произойти при резком чихании или кашле, запоре.
- Непроходимость кишечника, застой каловых масс: сдавленные петли кишечника не могут пропускать пищевой комок и газы. Больной страдает от стойкого запора. Грыжа выпячивается и становится все более плотной. Симптомами этого осложнения также являются тошнота, рвота и метеоризм.
- Перитонит: ткани ущемленной кишки подвергаются распаду очень быстро. В брюшной полости начинается септическое воспаление, образование больших масс гноя. Требуется срочная операция, иначе больной может умереть в течение суток.
В профилактических мероприятиях упор делают на укрепление общего тонуса, здоровый образ жизни и предотвращение растяжений белой линии живота. Следует избегать ситуаций, где вероятны травмы живота, тщательно нормировать нагрузки и аккуратно выполнять рекомендации врача:
- Соблюдать диету, питаться полноценно.
- Следить за весом.
- Отказаться от алкоголя и никотина.
- Регулярно укреплять переднюю брюшную стенку, соблюдая умеренность в нагрузках и следуя рекомендациям врача.
- Вовремя лечить болезни, симптомом которых является кашель.
- Соблюдать осторожность при поднятии тяжестей.
- Носить специальный бандаж, если он рекомендован врачом.
- Следить за своевременным опорожнением кишечника.
- Корректировать образ жизни, сидячие занятия чередовать с активностью.
источник
Грыжа белой линии живота – это грыжевое выпячивание на передней брюшной стенке, расположенное по срединной линии. Оно может состоять из жировой ткани или грыжевого мешка (стенки которого образованы брюшиной – тонкой пленкой из соединительной ткани), в котором находятся петли кишечника или часть другого внутреннего органа.
Факты о грыже белой линии живота:
- 3-12% хирургических вмешательств в гастроэнтерологии выполняется по поводу грыжи белой линии живота;
- заболевание наиболее распространено среди мужчин в возрасте 20-30 лет;
- до 40 лет грыжами белой линии живота страдают преимущественно мужчины, в более старшем возрасте – женщины;
- среди детей заболевание встречается редко – в 0,8% случаев.
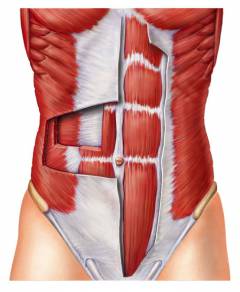
Слои передней брюшной стенки:
- Брюшина – токая пленка из соединительной ткани, которая выстилает брюшную полость изнутри. Она покрывает все органы живота.
- Снаружи находится слой жира – это предбрюшинная клетчатка.
- Далее следует поперечная фасция – плотный листок соединительной ткани, который укрепляет переднюю брюшную стенку.
- Мышцы брюшного пресса покрывают практически всю переднюю часть живота. Они расположены справа и слева, покрыты снаружи фасцией – оболочкой из соединительной ткани.
- Над мышцами находится подкожная жировая клетчатка и кожа.
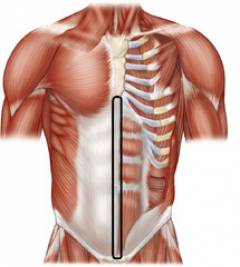
Белая линия имеет неравномерную ширину. В верхней части она более широкая (1-3 см), в нижней (ниже пупка) – более узкая. Именно в верхней части наиболее высока вероятность возникновения грыжевого выпячивания. Часто грыжа находится непосредственно под грудиной.
Причины возникновения заболевания можно разделить на две группы: связанные с ослаблением самой белой линии и с повышением внутрибрюшного давления.
| Причины, приводящие к ослаблению белой линии, появлению в ней щелей и расхождению мышц брюшного пресса (предрасполагают к возникновению грыжи) | Причины, связанные с повышением внутрибрюшного давления (провоцируют возникновение грыжи) |
|
|
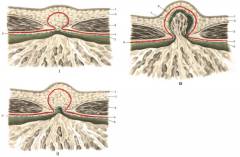
- Предбрюшинная липома (жировик). Через щель выпячивается только жир, который находится вокруг брюшины. Грыжи как таковой нет.
- Начинающееся выпячивание брюшины. Брюшина выпячивается вперед через белую линию живота, образуя подобие сумки – грыжевой мешок.
- Сформированный грыжевой мешок. В него могут выходить петли кишки и другие органы, расположенные внутри живота.
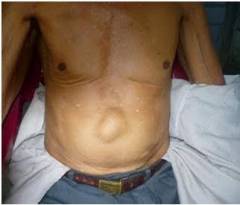
Симптомы на стадии сформировавшейся грыжи:
- По срединной линии живота, чаще всего в верхней части, имеется выбухание, которое заметно внешне и хорошо прощупывается. Если положить на выпячивание руку и попросить больного натужиться или покашлять, то можно почувствовать характерный толчок.
- В области выбухания имеется болезненность, которая усиливается во время физических нагрузок, резких движений, натуживания, после приема пищи.
- Боль нередко отдает под ребро, под лопатку, в поясницу.
- Отмечается тошнота, рвота, изжога, отрыжка.
- Эпигастральные (надчревные, надпупочные). Располагаются выше пупка. Это самая распространенная разновидность, которая встречается в 80% случаев.
- Параумбиликальные (околопупочные). Расположены рядом с пупком (но не в самом пупке, в отличие от пупочных грыж). Это самая редкая разновидность – встречается у 1% пациентов.
- Подпупочные (подчревные) – встречаются в 9% случаев.
Чаще всего имеется только одно грыжевое выпячивание. Редко встречаются множественные грыжи белой линии живота, которые располагаются друг над другом.

Симптомы ущемления грыжи белой линии живота:
- усиление болей в области грыжевого выпячивания;
- тошнота, рвота;
- запор, либо примесь крови в кале;
- боль в животе, которая усиливается со временем;
- грыжа перестает вправляться (ранее было возможно вправление при нажатии на выпячивание, в положении лежа).
Во время ущемления грыжи попавшая в грыжевой мешок часть кишечника или другого органа сдавливается, в ней нарушается кровообращение. Постепенно она погибает, при этом состояние пациента ухудшается. Он становится бледным, возникает сильная боль в животе, мышцы брюшного пресса становятся твердыми, как доска.
Ущемленная грыжа – экстренное состояние, представляющее угрозу для жизни.
- Какие симптомы беспокоят? Как давно они появились?
- Когда заболевание было выявлено впервые?
- Проводились ли ранее операции? По какому поводу?
- Беспокоят ли боли в области грыжевого выпячивания?
- Беспокоят ли запоры или другие проблемы с пищеварением?
| Название исследования | Описание | Как проводится? |
| Рентгенография желудка с контрастным усилением | Желудок наполняют контрастным веществом, после чего делают рентгеновские снимки: на них хорошо видны контуры органа. Цели исследования:
|
Исследование проводится натощак. Пациенту дают выпить раствор рентгенконтрастного вещества – сульфата бария. Затем делают снимки. 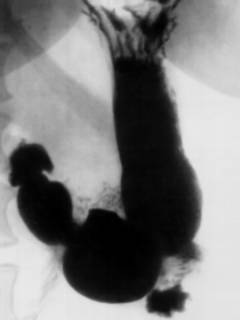 |
| Гастродуоденоскопия | Эндоскопическое исследование желудка и двенадцатиперстной кишки. Цели исследования:
|
Исследование проводится натощак. Врач укладывает пациента на левый бок, проводит анестезию глотки при помощи спрея и вводит через рот гибкий эндоскоп с миниатюрной видеокамерой на конце. Проводится осмотр слизистой оболочки желудка, двенадцатиперстной кишки. 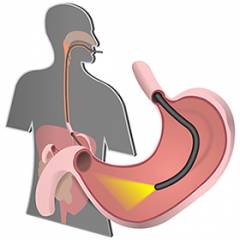 |
| УЗИ грыжевого выпячивания | Цели ультразвукового исследования:
|
УЗИ проводится обычным способом. Врач просит пациента раздеться до пояса, наносит на кожу специальный гель и проводит исследование при помощи ультразвукового датчика. 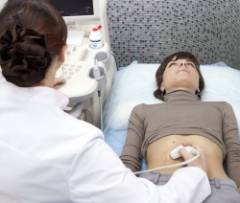 |
| УЗИ брюшной полости | Исследование дает возможность оценить состояние и расположение внутренних органов живота, обнаружить в них различные патологические процессы. Цели проведения:
|
|
| Магнитно-резонансная томография, компьютерная томография живота | Эти исследования позволяют получить четкие послойные срезы любой области тела, визуализировать взаиморасположение внутренних органов, патологические образования. МРТ и КТ проводятся в сомнительных случаях, когда врач не уверен в диагнозе. |
Магнитно-резонансная и компьютерная томография проводятся в специально оборудованных кабинетах.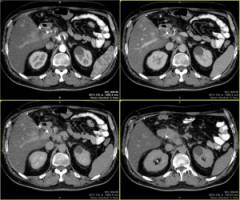 |
| Герниография | Это исследование проводится достаточно редко, в тех случаях, когда имеются сомнения в диагнозе. Делают рентгеновские снимки грыжи после её прокрашивания рентгенконтрастным веществом. | Исследование проводят в специальном кабинете, в стерильных условиях. Пациента укладывают на кушетку, проводят местную анестезию и вводят в брюшную полость иглу, через которую подают рентгенконтрастный раствор. Затем пациента просят перевернуться на живот, немного натужиться, покашлять. При этом раствор затекает в грыжевой мешок. Грыжа становится хорошо видна на снимках. |
Консервативных методов лечения грыжи белой линии живота не существует. Грыжевое выпячивание можно устранить только при помощи операции.
Хирургическое вмешательство осуществляется в плановом порядке. Врач осматривает больного, устанавливает диагноз, назначает обследование и дату госпитализации в стационар.
Предоперационное обследование:
- общий анализ крови;
- общий анализ мочи;
- электрокардиография;
- биохимический анализ крови;
- анализ на гепатит, ВИЧ, сифилис.
Во время операции хирург выделяет грыжевой мешок, вскрывает его, оценивает состояние находящихся внутри органов и погружает их обратно в живот. Грыжевой мешок перевязывают, отсекают и прошивают его основание. После этого необходимо укрепить белую линию живота и устранить расхождение мышц брюшного пресса.
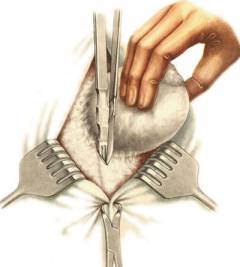
- Открытое хирургическое вмешательство с натяжной пластикой. После удаления грыжи хирург стягивает швами белую линию живота, тем самым укрепляя её – отсюда и слово «натяжная» в названии. Этот вид операции выполняется просто, но имеет недостатки: приходится делать достаточно длинный разрез (остается большой рубец), высок риск рецидивов.
Открытое хирургическое вмешательство с ненатяжной пластикой. Для укрепления белой линии живота хирург использует специальные сетчатые протезы. Этот способ сегодня применятся чаще всего, так как после него наименее вероятен рецидив.
Лапароскопическое хирургическое вмешательство. С появлением высокотехнологичного оборудования в современных клиниках этот вид операции при грыже белой линии живота стал все больше набирать популярность. Вместо разреза хирург делает три отверстия, через которые удаляет грыжу и устанавливает сетчатый протез. Лапароскопическое хирургическое вмешательство обеспечивает низкий риск рецидива и позволяет сократить реабилитационный период до 10 дней – после этого пациент может снова заниматься привычными делами. Но данную операцию нельзя проводить при заболеваниях легких и сердца. Также она невозможна, если в клинике нет соответствующего оборудования и специалистов.
- Параперитонеальное хирургическое вмешательство. Также делают три прокола, но, в отличие от лапароскопической операции, инструменты не вводят в живот, не протыкают брюшину. Между ней и окружающими тканями помещают специальный баллон и раздувают его – образуется пространство, из которого можно получить доступ к грыжевому мешку и выполнить хирургическое вмешательство. Преимущества такой операции те же, что и у лапароскопической. Однако, её выполнение технически более сложное, невозможно надежно закрепить сетчатый протез.
При ущемленной грыже белой линии живота хирургическое вмешательство должно проводиться в экстренном порядке. Хирург вскрывает грыжевой мешок и осматривает находящуюся в нем часть кишки. Если она погибла – её необходимо удалить. Иногда оказывается, что успел омертветь большой участок кишечника – приходится увеличивать разрез и удалять все погибшие ткани.

В целом прогноз после хирургического вмешательства благоприятен.
После открытых операций с натяжной пластикой рецидивы случаются достаточно часто: у 20%-40% пациентов грыжа белой линии живота возникает повторно. Поэтому этот вид хирургического лечения сегодня практически не применяется.
Также вероятность рецидива сильно зависит от того, насколько добросовестно пациент соблюдает рекомендации врача в послеоперационном периоде.
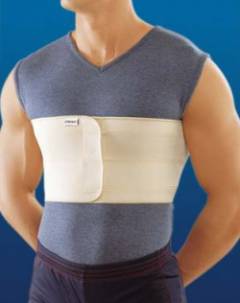
При помощи такого бандажа вылечить грыжу белой линии живота невозможно. Его ношение даже может привести к усугублению состояния: бандаж берет на себя функции мышц брюшного пресса, в результате чего они еще больше ослабляются и расходятся в стороны, грыжевое выпячивание увеличивается.
- в течение непродолжительного времени перед операцией, чтобы не допустить увеличения грыжевого выпячивания;
- на стадии предбрюшинной липомы, когда грыжи фактически еще нет;
- в качестве средства профилактики у лиц с ослабленной передней брюшной стенкой;
- после операции для предотвращения рецидива, уменьшения болей в области рубца;
- у людей, занимающихся тяжелой физической работой, тяжелой атлетикой;
- в время беременности;
- у пожилых и ослабленных лиц, имеющих противопоказания к хирургическому вмешательству.
Люди с ослабленной передней брюшной стенкой и перенесшие операцию по поводу грыжи белой линии живота должны потреблять достаточное количество жидкости и пищи, богатой волокнами, избегать продуктов, которые способствуют запорам.
источник


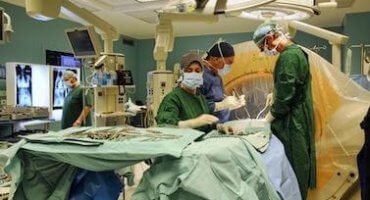

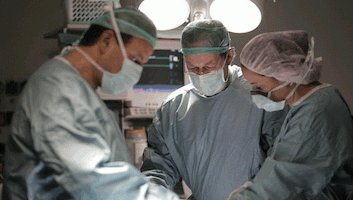





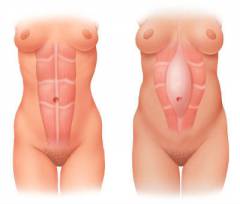

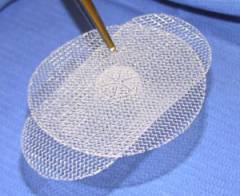 Открытое хирургическое вмешательство с ненатяжной пластикой. Для укрепления белой линии живота хирург использует специальные сетчатые протезы. Этот способ сегодня применятся чаще всего, так как после него наименее вероятен рецидив.
Открытое хирургическое вмешательство с ненатяжной пластикой. Для укрепления белой линии живота хирург использует специальные сетчатые протезы. Этот способ сегодня применятся чаще всего, так как после него наименее вероятен рецидив. 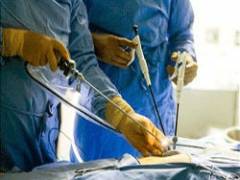 Лапароскопическое хирургическое вмешательство. С появлением высокотехнологичного оборудования в современных клиниках этот вид операции при грыже белой линии живота стал все больше набирать популярность. Вместо разреза хирург делает три отверстия, через которые удаляет грыжу и устанавливает сетчатый протез. Лапароскопическое хирургическое вмешательство обеспечивает низкий риск рецидива и позволяет сократить реабилитационный период до 10 дней – после этого пациент может снова заниматься привычными делами. Но данную операцию нельзя проводить при заболеваниях легких и сердца. Также она невозможна, если в клинике нет соответствующего оборудования и специалистов.
Лапароскопическое хирургическое вмешательство. С появлением высокотехнологичного оборудования в современных клиниках этот вид операции при грыже белой линии живота стал все больше набирать популярность. Вместо разреза хирург делает три отверстия, через которые удаляет грыжу и устанавливает сетчатый протез. Лапароскопическое хирургическое вмешательство обеспечивает низкий риск рецидива и позволяет сократить реабилитационный период до 10 дней – после этого пациент может снова заниматься привычными делами. Но данную операцию нельзя проводить при заболеваниях легких и сердца. Также она невозможна, если в клинике нет соответствующего оборудования и специалистов.