РЦРЗ (Республиканский центр развития здравоохранения МЗ РК)
Версия: Клинические протоколы МЗ РК — 2013
Название протокола: Грыжа передней брюшной стенки
Код протокола:
Код по МКБ 10:
Грыжа передней брюшной стенки (K43)
Включены: грыжа надчревная, инцизионная (послеоперационная);
Исключена: Паховая грыжа (K40)
K43.0 Грыжа передней брюшной стенки с непроходимостью без гангрены.
Грыжа передней брюшной стенки: (вызывающая непроходимость, ущемленная, невправимая) без гангрены. Странгуляционная грыжа.
K43.1 Грыжа передней брюшной стенки с гангреной. Гангренозная грыжа передней брюшной стенки.
K43.9 Грыжа передней брюшной стенки без непроходимости или гангрены.
Сокращения используемые в протоколе:
ВГ – вентральная грыжа;
ГПБС — грыжа передней брюшной стенки;
КТ –компьютерная томография;
МРТ – магнитно-резонансная томография;
ПГ- послеоперационная грыжа;
СИАГ – синдром интраабдоминальной гипертензии (компартмент синдром);
УЗИ – ультразвуковое исследование;
IPOM — intraperitoneal onlay mesh;
CST -component separation technique.
Дата разработки протокола: 07.05.2013 г.
Категория пациентов: взрослые пациенты с грыжей передней брюшной стенки.
Пользователи протокола: врач-хирург стационара или центра амбулаторной хирургии, оказывающие плановую хирургическую помощь взрослым.
Определение
Грыжи передней брюшной стенки и основных понятий, связанных с ней
Грыжа брюшной стенки – это врожденный или приобретенный дефект мышечно-апоневротической целостности брюшной стенки, который дает возможность для выпячивания через него любого образования, которое в нормальных условиях здесь не происходит.
Грыжевые ворота – врожденный или приобретенный дефект в мышечно-апоневротическом слое брюшной стенки.
Грыжевой мешок – часть париетальной брюшины, выпячивающаяся через грыжевые ворота.
Содержимое грыжевого мешка может быть представлено любым органом брюшной полости, но наиболее часто – прядью большого сальника или петлей тонкой кишки.
Оболочки грыжевого мешка – слои, покрывающие грыжевой мешок;
Потеря домена (loss of domain) – потеря объема брюшной полости за счет постоянного нахождения за пределами брюшной полости органов и тканей брюшной полости в грыжевом мешке. Определяется, когда грыжевой мешок занимает объем> 25% от объема брюшной полости [1]. Существенная потеря домена при неиспользовании ненатяжной герниопластики может приводить к развитию абдоминального компартмент синдрома (СИАГ).
Компартмент синдром — синдром интраабдоминальной гипертензии (СИАГ) [2];
Метод «ненатяжной» (tension free) герниопластики ГПБС — метод герниопластики ГПБС с использованием алломатериала или аутодермопластики, значительно снижающее натяжение тканей в области пластики грыжевых ворот. Включает в себя основные виды размещения сетки: onlay, inlay, sublay и IPOM;
Метод пластики местными (собственными) тканями при ГПБС – сшивание грыжевых ворот по принципу «край в край» или с созданием дубликатуры из апоневротических и/или мышечных слоев передней брюшной стенки. При больших грыжах как правило сопровождается значительным натяжением тканей и потерей домена с развитием СИАГ;
Комбинированный метод герниопластики ГПБС — метод герниопластики со сшиванием собственных местных тканей по принципу «край в край» или с созданием дубликатуры с укреплением их алломатериалом (сеткой).
Невправимая грыжа — паховая грыжа, при которой содержимое грыжевого мешка не вправляется в брюшную полость. При хронических случаях — сращенная, при острых — ущемление.
Ущемленная паховая грыжа — грыжа, которая не вправляется и проявляется симптомами странгуляции (сосудистые нарушения содержимого грыжевого мешка) и/или кишечной непроходимости.
Первичная грыжа передней брюшной стенки (вентральная грыжа) (эпигастральная грыжа, пупочная грыжа, околопупочная грыжа, спигилиева грыжа) — грыжа брюшной стенки, не связана с операционным разрезом и рубцом.
Рецидивная первичная грыжа передней брюшной стенки (рецидивная эпигастральная грыжа, пупочная грыжа, околопупочная грыжа, спигилиева грыжа) — повторение первичной грыжи брюшной стенки, которая была ранее пролечена одним из хирургических способов.
Вентральная грыжа — этот термин не рекомендуется использовать в силу исторической путаницы с определением данного термина. Так, например, в Европе термин вентральной грыжи использовался с термином послеоперационная (инцизионная) грыжи, а в Соединенных Штатах Америки термин используется для описания любой грыжи передней брюшной стенки, за исключением паховых грыж [3].
Уровень 1а. Вместе с тем, в большинстве публикаций, вошедших в базу данных Кохрановской библиотеки, под термином «вентральная» подразумевают первичную грыжу, причиной которой не является операционный разрез, а термином «послеоперационная (инцизионная) грыжа обозначают грыжу, образовавшуюся в области операционного доступа [4].
Послеоперационная (инцизионная) грыжа – это любой дефект в брюшной стенке, с или без опухолевидного выпячивания в области послеоперационного рубца, которое можно увидеть или прощупать при клиническом обследовании или выявить инструментально [5].
Первичная послеоперационная (инцизионная) грыжа — грыжа в области послеоперационного рубца, которая не была устранена ранее хирургическим путем.
Рецидивная послеоперационная грыжа — грыжа в области послеоперационного рубца, которая ранее была пролечена хирургическим путем.
Троакарная грыжа — дефект брюшной стены, с или без выпячивания в месте предыдущей установки лапароскопического троакара, которое можно увидеть или прощупать при клиническом обследовании или выявить инструментально.
Примечание: в данном протоколе используются следующие классы рекомендаций и уровни доказательств
Существует специальная оксфордская система «доказательной медицины» [34], (в пересмотре марта 2009 года) с уровенями доказательности (таблица 2), которые определяется при анализе научной литературы, и выборе степени рекомендации (таблица3), которая зависит от уровня доказательности.
Цель разделения рекомендаций по уровням — обеспечить прозрачность между рекомендациями и доказательствами, на основе которых они сделаны.
Таблица 2. Уровни доказательности
| Уровень | Терапия / Профилактика, Этиология/Риск |
| 1a | Систематические Обзоры (с однородностью) рандомизированных клинических испытаний (РКИ) |
| 1b | Отдельные РКИ |
| 1c | Серия случаев “all-or-none results” (Все или нет результатов) |
| 2a | Систематические Обзоры (с однородностью) Когортных Исследований |
| 2b | Отдельные Когортные испытания (включая низко-качественные РКИ, например, |
| 2c | Отчеты по исследованиям. Экологические исследования |
| 3a | Систематические Обзоры (с однородностью) исследований Случай-контроль |
| 3b | Отдельные исследования Случай-контроль |
| 4 | Серии случаев (и низкокачественные когортные и исследования случай-контроль) |
| 5 | Мнение экспертов без точной критической оценки, или основанный на физиологии и других принципах |
Следует отметить, что при определении степени рекомендации нет прямой связи между уровнем доказательности данных и степенью рекомендации. Данные рандомизированных контролируемых исследований (РКИ) не всегда ранжируются как степень рекомендаций А в случае, если имеются недостатки в методологии или разногласия между опубликованными результатами нескольких исследований. Также отсутствие доказательств высокого уровня не исключает возможности дать рекомендации уровня А, если имеется богатый клинический опыт и достигнут консенсус. Кроме того, могут быть исключительные ситуации, когда нельзя провести подтверждающие исследования, возможно, по этическим или другим причинам, и в этом случае точные рекомендации считаются полезными.
Таблица 3. Степени рекомендаций
| A | Cоответствующий 1 уровню исследований. |
| B | Cоответствующий 2-3 уровню исследований или экстраполированный (измененный) из 1-го уровня. |
| C | 4 уровень, или экстраполированные из 2-го или 3-го уровня. |
| D | 5 уровень или противоречивые или неполные данные любого уровня |
Клиническая классификация
Грыжи передней брюшной стенки классифицируют на:
1. Первичные
2. Послеоперационные грыжи [6].
Различают четыре основных типа первичных (вентральных) грыж:
— пупочная,
— околопупочная,
— эпигастральная и
— грыжа спигелиевой линии [7].
Послеоперационная (инцизионная) грыжа развивается в зоне операционного доступа, где не произошло полноценное срастание в области операционного дефекта брюшной стенки.
Послеоперационная (инцизионная) грыжа в свою очередь делится на
— первичную и
— рецидивную.
Для избегания путаницы в терминологии пишут как послеоперационная первичная или послеоперационная рецидивная грыжы. Но существует другое распространенное мнение: так как рецидивирующие первичные грыжи попадают в группу послеоперационных, так же для избегания путаницы, термин «первичная послеоперационная (инцизионная) грыжа» рекомендовано не использовать [8].
С учетом вышеописанного принятого разделения ГПБС, согласно классификации Европейского общества герниологов, модифицированной и основанной на классификации Шевреля и Ра (Chevrel & Ra), принятой консенсусом в Генте, Бельгия, 2-4 октября 2008 года различают следующие виды грыж передней брюшной стенки [5, 9]:
I. Первичная ГПБС (вентральная):
— срединную первичную ГПБС, включающую эпигастральную и пупочную; Малые грыжи менее 2 см, средние от 2-х до 4 см, большие более 4 см.
— боковую первичную ГПБС, включающую грыжу Спигилевой линии и поясничную (люмбарную). Малые грыжи менее 2 см, средние от 2-х до 4 см, большие более 4 см.
II. Послеоперационная ГПБС:
— Медиальная грыжа или грыжа средней линии (обозначается буквой М)
Границы средней линии области определяются следующим образом:
— краниально: мечевидный отросток;
— каудально: лобковая кость;
— с боку: латеральные края прямой мышцы живота.
Различные дефекты в передней брюшной стенке вызванные одним разрезом рассматриваются как одна грыжа. Если различные дефекты были вызваны двумя и более различными операционными разрезами, то они должны быть рассмотрены как два и более грыжи.
Боковые грыжи (обозначается буквой L)
Границы площади боковой поверхности определяются как:
— краниально: края реберных дуг;
— каудально: пахововые области;
— медиально: латеральные края прямой мышцы живота;
— сбоку: поясничная область.
II. МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ И ЛЕЧЕНИЯ
Перечень основных и дополнительных диагностических мероприятий
Основные:
1. Сбор анамнеза
2. Осмотр грыжи
3. Пальпация грыжевого выпячивания и грыжевых ворот
4. Перкусия грыжевого выпячивания
5. Аускультация грыжи
6. Ректальное исследование
7. Общий анализ крови
8. Общий анализ мочи
9. ЭКГ
10. Микрореакция
11. Анализ крови на ВИЧ
12. Флюорография
13. Определение глюкозы крови
14. Коагулограмма
15. Кал на яйца глистов
Дополнительные:
1. Спирометрия
2. УЗИ грыжи
3. УЗИ абдоминальное и малого таза
4. Обзорная рентгенография легких и брюшной полости
5. Магнитно-резонансная томография или компьютерная томография с пробой Вальсальвы (Valsalva)
6. Рентгеноконтрастная герниография
7. Ирригоскопия
Диагностические критерии ПГ
Жалобы и анамнез:
Пациенты чаще всего предъявляют жалобы на опухолевидное образование в области послеоперационного рубца, в половине случаев могут наблюдаться боли в области грыжевого выпячивания и реже появляются симптомы, связанные с непроходимостью и гангреной внутреннего органа, ущемленного в грыжевых воротах.
Физикальное обследование:
Аналогично первичным, большинство послеоперационных грыж может быть диагностировано с помощью сбора анамнеза и клинического обследования. У пациентов, обычно развивается выпячивание на передней брюшной стенке в области хирургического рубца. При пальцевом обследовании краев грыжи может часто прощупываются фасциальный дефект, хотя точная оценка размера дефекта при этом способе может быть затруднена. Размер грыжевого мешка и грыжевого содержимого может быть большим, а при этом грыжевые ворота могут быть небольшими, особенно у пациентов с ожирением, или у пациентов после нескольких полостных операций, где могут быть многочисленные мелкие грыжевые ворота. Многие послеоперационные грыжи могут протекать бессимптомно, но у 20-50% пациентов грыжа сопровождается значительной болезненностью. Пальпаторно определяют симптом кашлевого толчка, можно пропальпировать органы в большом грыжевом мешке.
Лабораторные исследования: обычно не ущемленная (не осложненная) ГПБС не влияет на показатели в общем анализе крови, мочи и других лабораторные показатели.
Инструментальные исследования:
Ультразвуковое исследование обычно используется для подтверждения клинического диагноза. Ультразвуковое исследование грыжи позволяет определить параметры грыжевых ворот, содержимое грыжевого мешка, его увеличение при кашле пациента.
Наиболее целесообразно УЗИ или компьютерная томография (с или без Вальсальвы) или МРТ у следующего контингнента:
— Тучные пациенты (индекс массы тела> 35);
— Больных с рецидивами послеоперационной грыжи;
— Пациенты с большими грыжами с потерей домена.
— Пациенты с болями в брюшной стенке, но без клинически выявляемых грыж.
У этих пациентов КТ позволяет создание трехмерной реконструкции, что является полезным для выбора оперативного вмешательства.
Показания для консультации специалистов:
Консультация терапевта и кардиолога для уточнения общесоматического состояния и определения степени операционного риска.
Консультация онколога для исключения метастатического поражения передней брюшной стенки.
Дифференциальная диагностика ГПБС
В отличие от ГПБС острая несостоятельность ушитой операционной раны (зияние брюшной стенки, эвентрация) это острый разрыв или расхождение краев ушитых фасций, что приводит к выпячиванию внутрибрюшного содержимого через фасциальные дефекты без присутствия грыжевого (брюшинного) мешка. Это обычно происходит в первые 2 недели заживления операционной раны и всегда приводит к образованию послеоперационной грыжи [12].
Дифференциальная диагностика ГПБС, особенно гигантских, не так уж сложна. Наличие грыжевого выпячивания. пальпация грыжевых ворот, вправимости грыжевого содержимого, определение положительного симптома кашлевого толчка часто дают исчерпывающие данные, говорящие в пользу грыжи. Но есть заболевания, которые дают похожую симптоматику. Так дифференциальный диагноз нужно проводить с доброкачественными новообразованиями брюшной стенки (в основном это липомы, фибролипомы, нейрофибромы). Доброкачественные новообразования характеризуются локальным разрастанием ткани. Общее между доброкачественными опухолями и грыжами то, что их увеличение идет очень медленно, умеренно выражен болевой синдром, и при объективном исследовании выявляется выпячивание в области живота. Главное же в их дифференцировки- исследование локального статуса. Так при грыжах выявляются характерные ее симптомы: увеличение выпячивания в положение стоя и при повышении внутрибрюшного давления, определение при пальпации выпячивания в основном образований мягко эластической консистенции; особую важность имеет вправимость содержимого грыжевого мешка, особенно в горизонтальном положении, характерен положительный симптом кашлевого толчка, и конечно же один из наиболее характерных признаков- возможность пальпации грыжевых ворот. Выявление урчания при пальпации выпячивания и тимпанического оттенка при перкуссии, указывают, что содержимым его являются петли кишок. А для липом, фибролипом, нейрофибром характерно постоянство размеров в любом положении тела, плотность образования, определяемая при пальпации, смещаемость образования (свободно приподнимаются в кожной складке), невозможность его вправления, отрицательный симптом кашлевого толчка, отсутствие грыжевых ворот, а так же отсутствие урчания и тимпанического звука при перкуссии. Особенностью нейрофибром является их множественность.
Из наименее значимых признаков следует отметить периодические запоры, которые более характерны для грыж живота. В принципе на основании объективного исследования больной можно полностью провести дифференцировку и поставить окончательный клинический диагноз.
Но иногда плотные бугристые выпячивания при эпигастральных грыжах, могут быть ошибочно приняты за метастатические опухоли сальника. Из клинических симптомов для них характерно-развитие опухоли в старшем возрасте (50-60 лет), раннее возникновение болей, ухудшение общего самочувствия, похудание. Определение при объективном исследовании опухоли патогмоничной бугристости и плотности образования, его несмещаемости и невправимости, часто наличие болезненности; отсутствие симптома кашлевого толчка, грыжевых ворот; определение тупого звука при перкуссии. Характерным для опухолевого процесса является выявление при лабораторно-инструментальных исследованиях изменений крови — лейкопении, анемии, повышенной СОЭ и объективные данные при инструментальном обследовании указывающие на первичный источник опухоли и метастатические поражения органов.
В очень редких случаях проводится дифференциальный диагноз с кистами, но они в какой-то мере являются доброкачественными новообразованиями и характеризуются теми же признаками.
Диастаз, или расхождение, прямых мышц живота может наблюдаться при некоторых врождённых дефектах брюшной стенки, однако на практике чаще всего он возникает у женщин на фоне беременности, а у мужчин при ожирении и больших физических нагрузках. При расхождении прямых мышц живота отмечается расширение и истончение белой линии живота, появляется предрасположенность к формированию пупочной (умбиликальной) грыжи и грыж белой линии. Для выявления диастаза прямых мышц и грыж белой линии живота существует особый тест, который заключается в следующем: человек ложится, сгибает шею и немного привстаёт – при этом выявляется диастаз мышц или появляется грыжевое выпячивание вдоль белой линии. В отличие от ГПБС при диастазе отсутствует симптом кашлевого толчка и отсутствие грыжевых ворот.
источник
Чем опасны грыжи передней брюшной стенки? Всегда ли нужно ли оперировать бедренные и пупочные грыжи? Как проводится лечение грыж передней брюшной стенки? Можно ли провести операцию при грыже передней брюшной стенки в Европейской клинике установить стенты в толстую кишку?
Своевременное лечение грыж передней брюшной стенки, включая паховые, бедренные, пупочные, белой линии живота, позволяет избежать развития таких серьезных осложнений как острая кишечная непроходимость, повысить качество жизни пациентов.
Грыжи передней брюшной стенки, особенно грыжи белой линии живота, у онкологических больных встречаются как последствия ранее выполненных операций на органах брюшной полости, в результате длительно существующего асцита, а также при слабости соединительной ткани, как и у любых других пациентов, не страдающих раком.
В Европейской клинике работают высококвалифицированные хирурги c большим опытом реконструктивной и эстетической медицины. Использование в нашей клинике современных методик и материалов для пластики грыжи, своевременность проведенного хирургического вмешательства позволяет минимизировать количество осложнений, свести к минимуму рецидивы и обеспечить для пациента комфортный послеоперационный период. При помощи современного эндовидеохирургического оборудования хирургическое лечение проводится в соответствии с принципами эстетической и косметической хирургии. Новые методики позволяют проводить сочетанные (симультанные) операции для индивидуального пациента.
Собственно грыжа — выпячивание внутренних органов или их части без нарушения целости кожи и выстилающей полость оболочки. Отверстие, через которое это происходит называется грыжевыми воротами. Анатомическое строение передней брюшной стенки таково, что существует несколько «слабых» мест, особенностями своего строения предраспололоженных быть грыжевыми воротами. Чаще всего грыжевыми воротами становится паховое кольцо (66% грыж) и соседняя область, называемая медиальной паховой ямкой. Содержимым грыжевого выпячивания в этом случае могут стать тонкая кишка, сальник, изредка слепая кишка, червеобразный отросток, мочевой пузырь, сигмовидная кишка, внутренние женские половые органы. Грыжевой мешок со временем опускается у мужчин — в мошонку, а у женщин — в большую половую губу. Паховые грыжи по расположению грыжевого канала делят на прямые и косые.
Реже встречаются бедренные, пупочные грыжи, грыжи белой линии живота.
Кроме того, выделяют следующие типы грыж — врожденные и приобретенные, травматические, послеоперационные; полные и неполные, вправимые и невправимые, осложненные и неосложненные.
Как правило, пациенты, у которых развиваются грыжи, имеют определенные особенности телосложения и строения соединительной ткани и без того теряющей свою упругость с возрастом. Общее название этих изменений – «синдром слабости соединительной ткани». Современные исследования подтвердили у таких больных нарушения метаболизма коллагена – основного каркасного белка соединительной ткани.
Факторами, способствующими клиническому проявлению грыжи, являются уменьшение (гипотрофия) мышц передней брюшной стенки, повышение внутрибрюшного давления при асците, ожирении, беременности, дискинезии кишечника. Возникновению пупочной грыжи у женщин способствуют многократные беременности и тяжелые роды. Отверстия и щели между мышцами брюшной стенки могут увеличиваться при резком похудании.
Послеоперационные грыжи возникают на месте дефекта ткани, истончения послеоперационного рубца чаще после различных осложнений в области послеоперационного шва (нагноение, инфильтрация и т.п.). У пациентов с онкологическими заболеваниями послеоперационные грыжи могут развиваться на поздних стадиях по факту резкого снижения массы тела, в том числе при развитии раковой кахексии.
Помимо косметического дефекта и дискомфорта, доставляемого грыжей, существует веская причина не откладывать операцию «в долгий ящик». Эта причина – опасность ущемления, т.е. внезапного сдавления содержимого грыжи в грыжевых воротах. Обычно это происходит после поднятия тяжести, сильного натуживания, во время сильного кашля, т.е. при повышении внутрибрюшного давления. Чаще всего ущемляется подвижная тонкая кишка, в ущемленной части кишки нарушается кровообращение, которое через непродолжительное время приводит к некрозу кишки и даже прободению (перфорации) ее стенки с развитием воспаления брюшины (перитонита) – жизнеугрожающего состояния.
Клинически ущемление грыжи сопровождается существенным увеличением грыжевого выпячивания, его невправлением, напряжением и резкой болезненностью. Боли могут локализоваться только в области грыжи или распространяться над всей поверхностью передней брюшной стенки. Поднимается температура, иногда до высокой – 38-39’C. У некоторых пациентов резко снижается артериальное давление с уменьшением систоло-диастолического интервала, например, до 80/60 мм рт.ст. У некоторых пациентов может быть рвота с примесью желчи и даже кала. Развивается острая кишечная непроходимость.
В неосложнённых случаях грыжи обычно достаточно стандартного предоперационного обследования. Диагноз ставится при обычном клиническом осмотре врачом-хирургом. В сомнительных случаях хирург пробует ввести палец в предполагаемый грыжевой канал и просит пациента натужиться или покашлять. При этом ощущается толчок, свидетельствующий о наличии грыжи. Проведение ультразвукового исследования у пациента в вертикальном положении позволяет обнаружить истончение тканей передней брюшной стенки в области грыжевых ворот.
В осложненных случаях в грыжевом мешке при проведении УЗИ можно обнаружить соответствующие органы – кишечник, мочевой пузырь и прочие.
При наличии тошноты, рвоты, болей и отсутствия ущемления органов в грыжевых воротах приходится исключать другие заболевания с подобной симптоматикой. Бывает, что грыжи белой линии живота сопутствуют язвенной болезни, раку желудка, холециститу и др.
Да, всегда. Имеющийся при клинически явной грыже дефект брюшной стенки никакими консервативными мерами или заговорами излечить нельзя. В случае наличия противопоказаний к операции из-за наличия тяжёлых сопутствующих заболеваний пациентам рекомендуется ношение специального бандажа, который несколько замедляет развитие грыжи и препятствует попаданию в грыжевой мешок внутренних органов.
Острые инфекции, беременность на поздних сроках, дерматит и экзема в области грыжи.
Поскольку операция грыжесечения выполняется при общей анестезии, то наличие декомпенсации тяжелых заболеваний внутренних органов, в том числе, ишемической болезни сердца, инсультов, сахарного диабета, является противопоказанием к операции из-за высокой степени анестезиологического риска.
У онкологических больных грыжа передней брюшной стенки лечится по тем же принципам, что и у остальных пациентов.
Оперативное вмешательство, производимое по поводу грыжи называется грыжесечение или герниопластика. Оно заключается в удалении грыжевого мешка, вправлении внутренностей в брюшную полость и укреплении слабого участка брюшной стенки в области грыжевых ворот.
К настоящему времени существует огромное количество модификаций и усовершенствований традиционной герниопластики, поскольку во все времена при этой патологии была велика частота рецидивов — 10% при простых, 30% и более — при сложных видах грыж.
С середины 80-х годов прошлого века предпочтение отдается «ненатяжной» пластике или пластике грыжевого мешка с минимальным использованием собственных тканей. При ненатяжной пластике для закрытия грыжевого дефекта не производится сшивание с натяжением разнородных тканей, а используются синтетические имплантаты. Рецидивов при ненатяжной пластике несравнимо меньше, меньше выражен болевой синдром в послеоперационном периоде, пациент получает возможность выписаться из стационара спустя 2-3 дня после проведенной операции.
При операции герниопластики, проводимой из обычного (открытого) грыжевого доступа, дно грыжевого канала формируется c помощью синтетической сетки. Эта операция технически гораздо проще, чем эндоскопическая, позволяет быстро вернуться к нормальной жизни, обеспечивает значительно менее болезненный и менее продолжительный, чем традиционные операции послеоперационный период. Всего срок послеоперационной реабилитации – 4-5 суток.
Лапароскопическая трансабдоминальная преперитонеальная герниопластика на сегодняшний день признана наиболее обоснованным и малотравматичным вмешательством при паховых и бедренных грыжах.
- Выполняется из лапароскопического доступа без рассечения покровных тканей.
- Через 3 небольших прокола (диаметром 10 мм и меньше) при помощи специальной аппаратуры в месте формирования грыжи фиксируется синтетическая (чаще полипропиленовая или тефлоновая) сетка.
- Этот способ сложнее технически и дороже, но он предпочтителен при лечении рецидивных, двухсторонних грыж, а также в тех случаях, когда необходимо достичь хорошего косметического эффекта.
- Активизация больного начинается непосредственно после операции.
- При использовании лапароскопического метода обеспечивается кратчайший и практически безболезненный послеоперационный период, раннее восстановление трудоспособности.
Хирурги Европейской клиники проводят герниопластику с использованием сетчатых имплантов по поводу паховых, бедренных, пупочных, послеоперационных вентральных грыж. Согласно европейской статистике методики хирургического лечения грыж передней брюшной стенки, применяемые в нашей клинике, позволяют сократить число рецидивов грыжи до 1-2%.
Простая и вместе с тем эффективная методика герниопластики с использованием синтетических материалов обеспечивает пациенту отсутствие болей в послеоперационном периоде, быстрое возвращение к активной жизни, хороший косметический эффект и высокое ее качество в отдаленном послеоперационном периоде.
источник
Грыжа передней брюшной стенки – это врожденное или приобретенное состояние, при котором происходит выпячивание органов брюшной полости через сформировавшийся дефект. Патология выявляется у 2-5% населения планеты. У каждого пятого пациента грыжа ущемляется, что становится поводом к экстренному хирургическому вмешательству. Лечение преимущественно оперативное. Консервативные методы малоэффективны и способны лишь временно облегчить состояние больного, но не избавить полностью от проблемы.
В клинической практике выделяют две формы грыжи:
- Первичная грыжа, возникшая на фоне дефекта передней брюшной стенки.
- Послеоперационная грыжа, сформировавшаяся после хирургического вмешательства.
- Срединная грыжа (эпигастральная и пупочная).
- Боковая грыжа (поясничная и Спигелиевой линии).
- Малые грыжи – до 2 см.
- Средние грыжи – 2-4 см.
- Большие грыжи – более 4 см.
Ширина грыжевого дефекта – это наибольшее расстояние между ее боковыми краями.
По характеру течения различают:
- Вправимые грыжи – можно вправить консервативными методами.
- Невправимые грыжи – не поддаются коррекции и требуют обязательного хирургического лечения.
В структуре грыжи различают:
- Грыжевые ворота – врожденный или приобретенный дефект мышц и связок передней брюшной стенки.
- Грыжевой мешок – часть брюшины, выпячивающаяся через грыжевые ворота.
- Грыжевое содержимое: любой орган брюшной полости. Чаще встречается сальник и петли тонкой кишки.
- Оболочки грыжевого мешка – слои, покрывающие образование.
Основной признак неосложненной грыжи – это появление пальпируемого выпячивания на передней стенке живота. Это может быть единственным симптомом патологии. Возможно появление сопутствующих признаков:
- Боль в области выпячивания. Чаще встречается при послеоперационной и грыже белой линии живота. Боль усиливается после еды, при физической нагрузке.
- Тошнота, рвота. Отмечается преимущественно при эпигастральной грыже.
Грыжа передней брюшной стенки выявляется при первичном осмотре. Во время пальпации врач может определить фасциальный дефект, предположить его размеры. Точную оценку патологии дает УЗИ. Пациентам с ожирением, большим грыжевым выпячиванием и при рецидиве рекомендуется пройти компьютерную или магнитно-резонансную томографию.
При ущемлении грыжи происходит сдавление ее содержимого в грыжевых воротах. Нарушается кровоснабжение пораженного органа, возникает некроз тканей. Спровоцировать такое осложнение могут следующие факторы:
занятия спортом;
- тяжелая физическая работа;
- подъем тяжестей;
- половая жизнь;
- сильное натуживание во время дефекации;
- сильный кашель.
Признаки ущемленной грыжи:
- сильная внезапная боль в области грыжевого выпячивания;
- тошнота;
- рвота с примесью желчи;
- отсутствие стула и отхождения газов (признак кишечной непроходимости).
Ущемление грыжи – повод для немедленного хирургического лечения.
Грыжа возникает на фоне дефекта мышц и апоневроза брюшной стенки. Выделяют две причины развития такого состояния:
- Ослабление передней брюшной стенки. Несостоятельность мышц и связок может быть врожденной или приобретенной.
- Повышение внутрибрюшного давления. Возникает на фоне различных физиологических и патологических процессов.
Сочетание этих двух факторов ведет к появлению грыжи.
Герниопластика с натяжением тканей. Дефект ушивается за счет тканей апоневроза передней брюшной стенки. Выполняется при небольших грыжах – до 3 см, а также у детей. Восстановительный период после герниопластики с натяжением тканей занимает до 6 недель и протекает болезненно. В послеоперационном периоде высок риск рецидива (до 10%).
- Герниопластика без натяжения тканей. Дефект передней брюшной стенки укрывается синтетическим протезом. Хирург устанавливает «заплатку» из полимерных материалов. Не создается натяжения тканей и снижается риск рецидива болезни (менее 3%). Послеоперационный период протекает легче, восстановление тканей происходит быстрее.
- Принимать лекарственные средства по назначению врача. Практикуется прием анальгетиков для купирования боли, антибактериальных препаратов для профилактики инфекционных осложнений.
- Носить бандаж. Бандаж подбирается индивидуально. Он должен прочно удерживать измененные ткани, но не давить на органы брюшной полости.
- Носить компрессионное белье, особенно людям из группы риска по развитию тромбозов.
- Соблюдать двигательный режим. Физические нагрузки после операции ограничиваются. Нельзя поднимать тяжести, заниматься спортом.
- Следить за работой пищеварительного тракта. При запорах рекомендуется прием слабительных препаратов.
- Соблюдать диету. Нужно отказаться от продуктов, повышающих газообразование и замедляющих перистальтику кишечника. Рекомендуется тщательная механическая обработка пищи, приготовление блюд на пару. Стоит соблюдать дробный режим питания – 5-6 раз в день малыми порциями.
соблюдать диету и избегать запоров.
- носить поддерживающий бандаж.
- не поднимать тяжести.
- не заниматься спортом, тяжелой физической работой.
- ущемление содержимого грыжевого мешка;
- нарушение дефекации вплоть до кишечной непроходимости;
- хронический болевой синдром.
- кровотечение во время операции или после ушивания тканей;
- инфицирование;
- отторжение импланта;
- миграция сетки в брюшную полость;
- формирование кишечных свищей;
- прорезывание швов;
- спаечная болезнь;
- рецидив грыжи.
Рациональное питание: не допускать запоров (см. как избавиться от хронических запоров).
- Двигательная активность. На пользу пойдут любые занятия спортом, укрепляющие мышцы передней стенки живота.
- Своевременное лечение заболеваний пищеварительного тракта, ведущих к повышению внутрибрюшного давления.
- Коррекция веса. Важно не допускать ожирения, избегать строгих диет с резким похудением.
- Надпупочные (эпигастральные, надчревные) – образуются выше пупка, встречаются чаще всего (80%).
- Околопупочные (параумбиликальные) – расположены около пупочного кольца (1%).
- Подпупочные (подчревные) – находятся ниже пупка (9%).
В современной хирургии приоритет отдается лапароскопической герниопластике без натяжения тканей. Врач делает 3-4 небольших прокола в передней брюшной стенке и вводит через них инструмент. Ход операции виден на экране. Эндоскопическими инструментами хирург перемещает органы обратно в брюшную полость и накладывает полимерную сетку на грыжевые ворота.
Открытая герниопластика выполняется при наличии противопоказаний в лапароскопической операции. Доступ к грыжевому мешку хирург получает через разрез тканей. Остальные этапы операции не отличаются от таковых при лапароскопии.
Длительность восстановительного периода зависит от объема операции и выбранного доступа. После лапароскопического вмешательства с использованием полимерных материалов восстановление происходит за 3-4 недели. Реабилитация после герниопластики с применением собственных тканей длится до 6 недель. При открытой пластике грыжи восстановление затягивается до 1,5-2 месяцев.
В послеоперационном периоде рекомендуется:
Соблюдение этих рекомендаций снижает риск развития рецидива и ускоряет выздоровление.
Медикаментозное лечение грыжи не предусмотрено. Если операция противопоказана или пациент отказывается от хирургического лечения, рекомендуется:
Эти меры не позволят избавиться от грыжи, но помогут избежать развития осложнений.
Грыжа передней стенки живота может привести к развитию таких состояний:
Своевременное лечение позволяет избежать развития осложнений, сохранить жизнь и здоровье пациента.
Операция по поводу грыжи также не считается безопасной процедурой и может привести к таким последствиям:
Своевременное и грамотное лечение – лучшая профилактика подобных осложнений.
Не существует методов, позволяющих гарантированно избежать развития болезни. Снизить риск появления грыжи помогут такие рекомендации:
При появлении первых симптомов грыжи нужно обратиться к хирургу. Своевременное выявление патологии позволит избежать развития осложнений.
источник
В медицинской практике грыжа передней брюшной стенки является распространенным заболеванием. Внутренние органы выходят из замкнутого пространства через ослабленные участки. Патология может не доставлять существенного дискомфорта, но последствия приводят к летальному исходу. Этот тип грыж подлежит обязательному удалению.
Под грыжевым выпячиванием понимают выход брюшины с внутренностями через дефект передней стенки. Строение брюшной стенки таково, что некоторые «слабые мест» могут стать грыжевыми воротами – это паховое кольцо и медиальная паховая яма. Со временем грыжевой мешок может опуститься в мошонку или большую половую губу.
Образование патологии (классификация)
В зависимости от места локализации различают следующие виды патологии:
-
паховая – выпячивание семенного канала, петли кишечника, яичника, мочевого пузыря; промежностная – в области тазового дна, выступает в промежностную яму, внешнюю половую губу, прямую кишку; бедренная – развивается у женщин после 30 лет, внутрь может попасть сальник или петля кишечника; пупочная – внутренности выходят из пупочного кольца; белой линии живота – выпирание через щель на средней линии; спигелиевой линии – выпячивание внутренних органов в район прямой мышцы влагалища; вентральные в месте хирургического вмешательства.
Грыжа никогда не может быть безопасной. Дыра в мягком скелете (брюшинной стенке) приводит к осложнениям. Самое опасное – ущемление грыжевого мешка в кольце. Если в нем оказались жизненно важные органы, то дорога каждая минута. Не во всех случаях хирургическая операция полностью решает проблему – часто орган оказывается нежизнеспособным и его приходится удалять.
Не стоит игнорировать грыжу c риском ущемления. Грыжевое кольцо имеет склонность к росту и «затягивает» все больше органов (сальники, кишечник, желудок), что приводит к ее разрастанию. Это полностью исключает возможность вправления и усложняет лечение.
-
вправляемая – может быть вправленной, при нажатии болевой синдром не возникает; не вправляемая – нет возможности вернуть содержимое на свое место, вызывает боль; ущемленная — часть кишки выходит за стенки живота и возникает сдавливание сосудов, что нарушает питание тканей и провоцирует их отмирание.
Пупочная грыжа развивается из-за неправильно развития мышц. Появляется она в первые месяцы у детей, чаще у девочек. Внутрибрюшное давление при плаче или вздутии живота приводит к расширению кольца, куда выпадает кишка.
У взрослых повышенный риск развития патологии появляется после 50 лет. Многочисленные роды, ожирения приводят к ослаблению мышц пресса.
Увеличение внутрибрюшного давления происходит по следующим причинам:
-
постоянный кашель; асцит из-за проблем с сердцем, почками, печенкой; перитонеальный диализ; потеря веса; проблемы с мочеиспусканием, запоры; травмирование.
Послеоперационные грыжи возникают вследствие хирургического вмешательства, когда врач плохо соединил место разреза. Также причинами могут стать воспалительные реакции в ране, длительное применение тампонады и дренирования.
Основной признак грыжи – выпячивание за брюшной стенкой. Первое время оно небольшое и легко вправляется, но может появиться чувство распирания и дискомфорт в этой области. Образование увеличивается при повышении внутреннего давления (кашель, дефекация). Болевой синдром увеличивается после физических нагрузок и приема пищи.
Осложнения развиваются при попадании сальника или части кишки. Происходит ущемление органа, особенно при увеличении давления. Развивается сильная боль, рвота, кишечная непроходимость, повышение температуры и другие признаки интоксикации. При отсутствии операции развивается перитонит и высокий риск смерти.
При пупочной грыже размер кольца не превышает 10 см, но само выпячивание может быть большим. Появляется ущемление, кишечная непроходимость и застой каловых масс.
Грыжа белой линии живота начинается с проникновения жировой клетчатки. Но отличительной особенностью будет резкая боль вверху живота, схожая с приступом язвенной болезни или холецистита.
Опухолевидное образование в паху, по белой линии живота, на месте рубца или около пупка должны стать поводом посещения хирурга. Только врач способен определить правильно диагноз, характер грыжи и способ лечения.
Определить наличие патологии можно при обычной осмотре и пальпации. Обязательно проверяют ЖКТ, печень, мочевой пузырь и грудную клетку. Кишечную непроходимость диагностируют при помощи рентгенографии или КТ. Для определения точной локализации могут использовать барий.
Грыжу диагностируют при визуальном осмотре
При возникновении сомнений врач вводит палец в межгрыжевый канал и просит пациента покашлять. Толчок в этот момент будет свидетельствовать о наличии грыжи.
УЗИ может выявить воспаления в тканях, которые сопровождаются образованием спаечных процессов внутренних органов. Это вызывает опасные осложнения и усложняет лечение.
Исследование проводится в вертикальном положении для определения истончения тканей в районе грыжевых ворот. В более сложных случаях в грыжевом мешке буде обнаружены некоторые органы.
Ультразвуковое исследование помогает исключить другие заболевания со схожей симптоматикой – онкологию, язвенную болезнь, холецистит. Данные помогут изучить состояние патологии для дальнейшего выбора метода удаления.
Патология характеризуются сложной аномалией, лечение требует наличие определенных знаний в области топографии зоны и современных методик лечения.




Любой тип грыжи лечится только хирургическим вмешательством. Для всех грыж, кроме паховой, используют открытую операцию. Больным под общим наркозом разрезают область локализации патологии, вскрывают грыжевый мешок, а потом вправляют выпавшие органы. Подробные этапы проиллюстрированы ниже. Потом врач ушивает края грыжевого дефекта по определенной технологии. Этот этап является наиболее важным, так как будет определять дальнейшие прогнозы по восстановлению и развитию рецидива. Открытые операции сопровождаются болевым синдромом, рубцами на коже и опасностью инфицирования.
Существуют противопоказания к оперативному вмешательству:
Такие больные носят бандаж и корсет. Однако это временное решение, так как постоянное использование подобных приспособлений приводит к деградации мышц и прогрессированию болезни.
Операции по удалению грыжи практикуют более столетия. В медицинской практике разработано более 400 способов пластики стенок. Однако из-за натяжения сшитых тканей высока вероятность растяжения рубцовой ткани и рецидива заболевания. Последний встречается в 12-20%, точное значение зависит от размера грыжи и вида операции.
Сейчас активно используются новые методики, которые исключают внутреннее натяжение. Для этого используют специальную сетку, вставленную в проекцию грыжевого кольца.
Паховые грыжи можно лечить закрытым методом – лапароскопической герниопластикой. Врач в проколы вводит длинный инструмент для вшивания сетки в проекцию грыжевого дефекта. Она закроет все возможные места выхода.
В последнее время активно внедряется комбинированный способ удаления патологии больших размеров. Больному делают небольшой разрез до 4 см для ушивания наружного пахового мешка. Далее с помощью лапароскопической техники изнутри устанавливается сетка.
После операции у 7% больных наблюдаются осложнения:
Окончательное восстановление происходит через неколько месяцев. Очень важной составляющей послеоперационного периода является реабилитация для профилактики рецидива и осложнений.
Первое время пациенты используют бандаж. Рану изолируют стерильной повязкой, чтобы исключить трения. Начинают ходить на второй день после операции. Обязательно проходят курс антибиотиков, врачи назначают обезболивающие средства.
Выписка происходит через 8-10 дней, когда начинается нормальное затягивание раны. Швы с обычными нитками снимают на десятый день.
Дома дважды в день делают перевязки из стерильной марли и лейкопластыря. Рану обрабатывают зеленкой. Принимать душ можно только через 2 недели.
Для ускорения заживления назначают физиотерапевтические процедуры. Первые 2 месяца нельзя носить более 2 кг и напрягать брюшные мышцы. Занятия спортом откладывают на 3 месяца, в течение которого носят послеоперационный бандаж.
Важно следить за питанием. Оно должно быть щадящим и не вызывать проблемы с ЖКТ:
Полностью исключают консервированные и острые блюда, выпечку. Принимают пищу 5 раз в день небольшими порциями. Мясные блюда лучше готовить на пару, остальное – варить.
Врожденную патологию предупредить невозможно. Однако существует ряд мер по профилактике ущемления. Они также относятся к предотвращению развития грыжи у здоровых людей:
-
контроль веса; много двигаться; правильное питание для исключения запоров; за тяжестями приседать, а не наклоняться; исключить воздействие никотина; своевременная диагностика.
Грыжа передней брюшной стенки не всегда сопровождается болью. Однако игнорирование проблемы приводит к ряду осложнений и летальному исходу. Этот вид патологии должен быть удален хирургическим путем.
источник
Грыжей брюшной стенки называют заболевание, при котором происходит выхождение внутренних органов из брюшной полости вместе с париетальным листком брюшины. Обычно выпячивание внутренностей происходит под кожу через дефекты брюшной стенки в незащищённых мышцами областях. Наличие грыжи ограничивает трудоспособность и качество жизни, а при её ущемлении возникает реальная угроза для жизни пациента.
КОД ПО МКБ 10
К.43. Грыжа передней брюшной стенки.
Наружные брюшные грыжи состоят из грыжевых ворот, грыжевого мешка, грыжевого содержимого и оболочек грыж (рис. 68-1).
Рис. 68-1. Составные части грыж: 1 — оболочки грыжи; 2 — грыжевой мешок; 3 — грыжевые ворота; 4 — грыжевое содержимое — петля тонкой кишки.
Грыжевые ворота — врождённые или приобретённые отверстия в мышечно-апоневротической части брюшной стенки, через которые внутренние органы вместе с брюшиной выходят из брюшной полости. Они могут формироваться в «слабых» местах брюшной стенки (паховый канал, пупочное кольцо, щели в белой линии живота и пр.). Приобретённые дефекты возникают после травм брюшной стенки, нагноения операционных ран, эвентрации и т.д. Размеры и форма грыжевых ворот бывают самыми разнообразными. Наиболее опасны узкие ворота, при которых риск ущемления грыжи максимален.
Грыжевой мешок образует растянутый рубцово-изменённый участок париетальной брюшины, вышедший через грыжевые ворота, который формирует своеобразный «карман». В грыжевом мешке различают устье (часть, граничащая с брюшной полостью); шейку (самый узкий отдел, находящийся в грыжевых воротах); тело (основная наибольшая часть мешка) и дно (дистальный отдел этого образования). При скользящей грыже одной из стенок грыжевого мешка становится орган, расположенный мезоперитонеально: мочевой пузырь, восходящая ободочная кишка, ректосигмоидный угол толстой кишки и др.
Грыжевое содержимое — внутренние органы, вышедшие из брюшной полости и находящиеся в грыжевом мешке. Чаще всего это большой сальник и петли тонкой кишки, но содержимым грыжи может быть любой брюшной орган.
В патогенезе формирования грыж первостепенная роль принадлежит наличию «слабых мест» передней брюшной стенки (анатомический предрасполагающий фактор) и повышению внутрибрюшного давления (функциональный производящий фактор). Образование грыжи — результат нарушения динамического равновесия между внутрибрюшным давлением и способностью стенок живота ему противодействовать. Наиболее частыми причинами повышения внутрибрюшного давления или резких его колебаний служат поднятие тяжестей, хронический запор, затруднение мочеиспускания при аденоме простаты и стенозе уретры, кашель при хронических лёгочных заболеваниях, беременность и роды.
К «слабым» участкам брюшной стенки изначально относят паховую область, пупочное кольцо, белую линию живота, полулунную (Спигелиеву) линию и ряд других мест. Прочность брюшной стенки снижается после перенесённых хирургических вмешательств, особенно при дефектах ушивания раны или её нагноении. Предрасполагающим фактором также служит наследственная слабость соединительной ткани. В таком случае у пациента наряду с формированием грыжи нередко развиваются плоскостопие, варикозная болезнь или геморрой.
Для грыж характерно постепенное прогрессивное увеличение их размеров. Чем длительнее существует грыжа у пациента, тем выше опасность развития осложнений: ущемления, невправимости, копростаза или воспаления. Грыженосительство ограничивает трудоспособность и снижает качество жизни пациентов. Летальность, связанная с грыжей, зависит от развития наиболее частого осложнения — ущемления, которое чревато некрозом грыжевого содержимого, развитием острой кишечной непроходимости и перитонита.
Грыжи передней брюшной стенки достаточно широко распространены. Потенциальный грыженоситель — каждый пятый житель Земли. Ежегодно диагноз паховой грыжи в Российской Федерации устанавливают у 220 тыс. человек, в США — у 500-700 тыс. пациентов, а в Германии — у 180 тыс. человек. Каждый год в мире по поводу грыж выполняют более 20 млн хирургических вмешательств, что составляет от 10 до 15% всех проводимых операций. Пик заболеваемости наблюдается преимущественно у людей старше 50 лет, что обусловлено частичной атрофией, гипотонией и жировым перерождением мышц живота, истончением и уменьшением эластичности апоневрозов и фасций, увеличением размеров «слабых мест» передней брюшной стенки.
Предотвратить возникновение приобретённых грыж можно с помощью регулярных физических тренировок, сокращения доли тяжёлого физического труда на производстве.
источник
Грыжа белой линии живота – это выпячивание предбрюшинной клетчатки и грыжевого мешка через щелевидные пространства апоневроза вдоль срединной линии живота. Обнаруживается болезненное опухолевидное выпячивание на передней брюшной стенке, боли в животе, иногда отмечаются диспепсические расстройства (тошнота, рвота, запоры, метеоризм). Диагностика включает консультацию хирурга, проведение рентгенографии желудка, гастроскопии, герниографии, УЗИ, КТ органов брюшной полости. Показано выполнение герниопластики с использованием местных тканей или синтетических материалов.
В структуре различных видов грыж передней брюшной стенки, встречающихся в современной абдоминальной хирургии, на долю дефекта белой линии живота приходится от 3 до 12% всех случаев. Патология чаще возникает у мужчин в возрасте 20-30 лет; у детей встречается крайне редко, всего в 0,8 % случаев. Провоцируется ослаблением сухожилий мышц живота и/или повышением внутрибрюшного давления при различных физиологических (занятия спортом, беременность) или патологических состояниях.
Причиной формирования грыжи служит врожденная либо приобретенная анатомическая слабость соединительнотканных волокон белой линии живота, что сопровождается ее истончением, расширением, появлением щелевидных отверстий и диастазом прямых мышц живота. У детей причиной образования грыжевого выпячивания выступает физиологическое недоразвитие апоневроза.
Факторами, приводящими к ослаблению соединительной ткани, могут стать наследственная предрасположенность, ожирение, травмы живота, рубцы после операций. Провоцировать формирование грыжи также могут ситуации, связанные с резким повышением внутрибрюшного давления — физическое усилие, беременность, трудные роды, запоры, асцит; надсадный кашель при хроническом бронхите, коклюше и других бронхо-легочных заболеваниях; затруднение мочеиспускания при стриктурах уретры, аденоме простаты; длительный плач и крик у маленьких детей.
Белая линия живота (linea alba) образована плотно прилегающими друг к другу пучками фиброзных волокон апоневрозов прямых брюшных мышц. Она проходит в виде плоской утолщенной сухожильной полоски по средней линии живота от мечевидного отростка грудины через пупок до лонного сочленения. Ширина данного анатомического образования в норме равняется 1-2,5 см, ниже пупка оно сужается до 0,2-0,3 см.
Грыжа образуется при расхождении пучков апоневроза и выпячивании через образовавшийся дефект брюшины и внутренних органов — петель кишечника и сальника. При образовании гвыпячивания расхождение сухожильных волокон может достигать 10-12 см. Грыжевые ворота могут иметь округлую, овальную или ромбовидную форму, чаще бывают относительно узкими — до 5-6 см, увеличивая тем самым риск ущемления грыжи.
В своем развитии грыжа белой линии живота проходит три стадии. На первом этапе через щелевидный дефект в сухожильных волокнах выходит предбрюшинная клетчатка с образованием предбрюшинной липомы. Затем образуется грыжевой мешок, содержимым которого служит часть сальника или участок тонкой кишки. На стадии сформированной грыжи присутствуют все компоненты заболевания – грыжевые ворота, грыжевой мешок с грыжевым содержимым, которое может включать сальник, петли тонкого кишечника, пупочно-печеночную связку, поперечно-ободочную кишку, стенку желудка. На стадии окончательного формирования грыжа хорошо определяется визуально и пальпаторно.
Грыжевое выпячивание редко достигает больших размеров, иногда процесс останавливается в стадии предбрюшинной липомы: выпячивание не выступает за пределы белой линии, носит скрытый характер и далее не прогрессирует. По уровню расположения относительно пупка встречаются следующие виды грыжи белой линии:
Обычно грыжи данной локализации бывают единичными, реже – множественными, размещающимися одна над другой.
В ряде случаев грыжа ничем себя не проявляет и обнаруживается случайно. Первым и основным признаком заболевания, как правило, служит болезненное выбухание вдоль белой линии живота. Болезненность образования усиливается после еды, при физической нагрузке, других ситуациях, связанных с повышением внутрибрюшного давления. Усилению болей может способствовать натяжение сальника, фиксированного к грыжевому мешку, давление париетальной брюшины на нервы или временное ущемление грыжи.
Боль может сопровождаться иррадиацией в подреберье, лопатку, поясницу. После ослабления натуживания грыжевое выпячивание и боль могут пропадать. Часто отмечаются диспепсические расстройства: тошнота, изжога, отрыжка. Ущемление происходит при внезапном сдавлении элементов грыжевого содержимого в воротах грыжи. В этом случае появляются резкие, быстро нарастающие боли в животе, тошнота и рвота, задержка стула и газов, кровь в кале, невправляемость грыжи путем легкого нажатия рукой в положении лежа на спине.
Тщательное физикальное обследование позволяет выявить грыжу без существенных трудностей. При пальпации определяется плотное болезненное выпячивание овальной или округлой формы диаметром от 1 до 12 см, расположенное вдоль белой линии живота. Грыжевое выпячивание более четко контурирует сквозь переднюю брюшную стенку при откидывании туловища назад, поскольку это движение сопровождается натяжением поверхностных соединительнотканных структур. При вправимой грыже можно пропальпировать щелевидные грыжевые ворота. С помощью аускультации выслушивается урчание над грыжевым мешком.
Для уточнения анатомических структур, вовлеченных в грыжевой процесс, проводится рентгенография желудка с барием, гастроскопия (эзофагогастродуоденоскопия), УЗИ грыжевого выпячивания, МСКТ органов брюшной полости. В ряде случаев выполняется герниография — рентеноконтрастное исследование грыжи. Дифференциальная диагностика осуществляется с язвенной болезнью желудка и двенадцатиперстной кишки, панкреатитом, холециститом.
Консервативного лечения не существует; во всех случаях показано хирургическое вмешательство. В ходе операции абдоминальный хирург выделяет и вскрывает грыжевой мешок, осматривает его содержимое и, как правило, удаляет часть сальника. Особенностью хирургии таких грыжевых выпячиваний является необходимость обязательного устранения диастаза прямых мышц живота. В случае ущемления операция проводится в экстренном порядке и может включать в себя значительной объем резекции.
В зависимости от способов оперативного лечения может применяться пластика местными тканями (натяжная) или синтетическими протезами (ненатяжная). Герниопластика грыжи с использованием местных тканей предполагает ушивание дефекта непрерывными или кисетными кетгутовыми швами, проведение пластики апоневроза путем сшивания его листков в виде дубликатуры.
Более предпочтительным способом ликвидации дефекта апоневроза является использование в ходе герниопластики сетчатых протезов. В зависимости от расположения сетчатого протеза по отношению к апоневрозу различают следующие виды ненатяжной герниопластики: ONLAY («сетка» располагается над апоневрозом), INLAY («сетка» устанавливается между листками апоневроза), SUBLAY (сетчатый протез подводится под апоневроз) и INTRAABDOMINAL (протез устанавливается изнутри брюшной полости).
При своевременном и рациональном лечении прогноз благоприятный. Риск рецидива определяется способом герниопластики и образом жизни, которого придерживается пациент после операции. Пластика местными тканями довольно часто (в 20-40% наблюдений) завершается рецидивом грыжи. Вероятность рецидива после герниопластики с использованием сетчатых протезов крайне низкая. Чтобы не допустить образования грыжи, рекомендуется тренировать мышцы брюшного пресса, правильно питаться, избегать запоров, поддерживать стабильный оптимальный вес, во время беременности носить специальный бандаж, не поднимать чрезмерные тяжести.
источник
Различают наружные и внутренние грыжи живота.
Наружные грыжи живота — это выхождение внутренних органов брюшной полости, покрытых париетальным листком брюшины через естественные и приобретенные дефекты мышечно-апоневротического слоя брюшной стенки.
От наружных грыж живота следует отличать эвентрацию и выпадение (пролапс) внутренних органов. Эвентрация — это выхождение внутренних органов через дефект в брюшной стенке и париетальном листке брюшины. Эвентрация обычно связана с острой травмой в брюшной стенке и наиболее часто возникает после ранений, травм и оперативных вмешательств. Выпадением (пролапсом) называют выпячивание наружу отдельных внутренних органов или их частей через естественные отверстия путем выворота наружу их внутренней стенки (выпадения влагалища, матки, прямой кишки).
Внутренние грыжи живота — это выпячивание органов брюшной полости в различные складки и карманы брюшины, брыжейки кишки, а также в грудную полость через естественные или приобретенные отверстия и щели диафрагмы. Внутренние грыжи живота относятся к редким видам патологии. В ряде случаев они могут явиться причиной развития кишечной непроходимости и, как правило, распознаются во время оперативного вмешательства.
Наружные грыжи живота являются одними из самых частых хирургических заболеваний. Среди заболеваний, подлежащих хирургическому лечению, они составляют 8-20 %, или около 3-4% всего населения имеют брюшные грыжи. У мужчин наружные грыжи живота встречаются чаще, чем у женщин. Однако это преобладание не столь велико, как считалось раньше, и по материалам современных статистических исследований составляет 1,12-1,3 раза. У мужчин чаще развиваются паховые грыжи, другие локализации наружных грыж живота встречаются преимущественно у женщин. Грыжи живота наблюдаются в любом возрасте, но наибольшая частота заболеваемости отмечается в дошкольном возрасте и после 50 лет. Около 40% заболевает в наиболее работоспособном возрасте от 20 до 50 лет.
Схема бедренной грыжи: 1 — кожа и подкожнаяклетчатка; 2 — мышцы; 3 — брюшина;4 — паховая связка; 5 — лобковая кость;6- большая подкожная вена
Грыжи бедренные — это грыжи, которые выходят под паховой связкой в области бедренного треугольника, ограниченного сверху пупартовой связкой, медиально-длинной приводящей мышцей бедра, латерально-портняжной мышцей. Подавляющее большинство бедренных грыж выходят через бедренный канал. По частоте образования они составляют 5-6% от всех грыж живота и встречаются преимущественно у женщин.
Белая линия живота образуется за счет перекрещивающихся сухожильных пучков трех пар широких мышц живота. Она тянется от мечевидного отростка грудины до симфиза, более широкая над пупком. В белой линии живота имеются щелевидные промежутки, через которые проходят сосуды и нервы, связывающие предбрюшинную клетчатку с подкожной. Эти щели и являются местами выхода грыж.
ЭТИОЛОГИЯ, ПАТОГЕНЕЗ И ПАТАНАТОМИЯ
Возникновение грыж живота является сложным патологическим процессом, который происходит в результате взаимодействия целого ряда причинных факторов и патогенетических механизмов.
Основным условием возникновения грыж живота следует считать длительно существующее несоответствие между силой внутрибрюшного давления и сопротивлением ему определенных участков брюшной стенки. Под влиянием часто повторяющегося значительного повышения внутрибрюшного давления в этих местах возникает растяжение тканей и образуются грыжевые ворота, происходит расслабление париетального листка брюшины и его выпячивание — соответственно расположению грыжевых ворот формируется воронка, которая с наружной стороны представляет выпячивание париетальной брюшины и в последующем преобразуется в грыжевой мешок — элемент наружной грыжи передней брюшной стенки.
Причины, способствующие образованию грыж, можно разделить на местные и общие.
Местные причины, предрасполагающие к возникновению наружных грыж живота, связаны с анатомическими особенностями строения брюшной стенки, особенно в «слабых» ее местах. К таким местам, или «грыжевым точкам», брюшной стенки относятся следующие: зона пахового канала, зона овальной ямки на бедре, апоневроз белой линии живота, пупочная область, зоны спигиевой линии, треугольника Пти, четырехугольники Грюнфельда-Лесгафта, запирательного канала и некоторые другие. К общим причинам могут быть отнесены следующие.
1. Предрасполагающие причины — это особенности конституционального характера (общее недостаточное развитие, слабое телосложение, недостаточное физическое развитие), наследственность, пол, возраст, патология коллагеновой системы (диспропорция синтеза, трансформации и дезинтеграции коллагена, его качественные изменения) и др.
2. Производящие причины: а) повышение внутрибрюшного давления; б) снижение биомеханических свойств брюшной стенки.
В настоящее время роль наследственной предрасположенности в образовании грыж не вызывает сомнения и отмечается у 20-25% больных. Речь идет не только о наследственной передаче особенностей анатомического строения брюшной стенки, но и об истинной, конституциональной предрасположенности к образованию грыж, в основе которой лежит врожденная слабость соединительной ткани, носящая характер системной патологии, которая проявляется в виде множественных грыж, например сочетанием грыжи пищеводного отверстия с паховой грыжей и т. д. У таких больных часто наблюдаются недоразвитие скелетной мускулатуры, плоскостопие, варикозная болезнь, атонические запоры и др.
Важным причинным фактором, обусловливающим ослабление брюшной стенки у женщин, является беременность, при которой происходит значительное истончение и расширение пупочного кольца, перерастяжение мышц. Эти изменения носят физиологический характер, и после родов происходит почти полная реституция первоначальных свойств тканей, однако достаточно полное восстановление биомеханических свойств брюшной стенки наблюдается далеко не во всех случаях.
Важной причиной развития грыж брюшной стенки является значительное и стойкое повышение внутрибрюшного давления: тяжелый физический труд, особенно при отсутствии трудовых навыков; частый плач и крик в младенческом и детском возрасте; острые и хронические заболевания органов дыхания, сопровождающиеся изнурительным кашлем; длительные запоры и поносы; заболевания, затрудняющие мочеиспускание (аденома предстательной железы); частые рвоты; игра на духовых инструментах и др.
Грыжи живота классифицируют по анатомическим, этиологическим и клиническим признакам.
По локализации грыжевых ворот различают паховые, бедренные, пупочные грыжи, грыжи белой линии живота, спигелевой линии, а также поясничные, седалищные и промежностные грыжи. По этиологическим признакам все грыжи в зависимости от их происхождения делятся на две группы: врожденные и приобретенные. Подавляющее большинство наружных врожденных грыж живота — это паховые и пупочные грыжи. Они могут проявиться сразу же после рождения ребенка или значительно позже.
Приобретенные грыжи делят в зависимости от причин, которые привели к возникновению дефекта брюшной стенки. Наиболее часто из всех приобретенных наружных грыж живота встречаются грыжи, возникающие в типичных «слабых» местах брюшной стенки. Эти грыжи называют предуготовленными. Большую группу составляют послеоперационные вентральные грыжи.
В строении каждой наружной грыжи живота следует различать следующие ее элементы: грыжевые ворота, грыжевой мешок, грыжевые оболочки и грыжевое содержимое.
Грыжевые ворота — это дефект в мышечно-апоневротическом слое брюшной стенки, через который происходит выхождение наружу внутренних органов и париетального листка брюшины. Грыжевые ворота могут возникать во всяком врожденно или приобретение ослабленном месте брюшной стенки. Врожденно ослабленные места обусловлены особенностями расположения мышц, оболочек, апоневрозов брюшной стенки, способствующими возникновению между их краями щелей, промежутков, которые являются исходным пунктом для формирования грыжевых ворот.
Мышечно-апоневротические ткани, образующие края грыжевых ворот, в начальной стадии образования грыжи податливые и эластичные, но вследствие давления увеличивающимся грыжевым выпячиванием могут подвергаться атрофии и фиброзному перерождению, становясь малоподатливыми, ригидными.
Форма грыжевых ворот может быть круглая, овальная, треугольная, щелевидная или неопределенная. Величина их также очень вариабельна — от 1-2 см при пупочных грыжах и грыжах белой линии живота до 20-30 см и более при послеоперационных грыжах.
Грыжевой мешок образован выпячиванием через грыжевые ворота париетального листка брюшины. Различают устье, шейку, тело и дно грыжевого мешка. Устьем грыжевого мешка называют место, где его полость соединяется с полостью брюшины. Шейкой грыжевого мешка является его верхний отдел, находящийся в грыжевых воротах. Обычно она имеет несколько вытянутую, узкую, трубчатую форму; стенки ее утолщены по сравнению с остальной частью грыжевого мешка и менее податливы. Шейка грыжевого мешка переходит в тело, наиболее широкую его часть. Наиболее нижняя часть грыжевого мешка называется дном.
Иногда через грыжевые ворота одновременно с грыжевым мешком выпячивается и орган, лишь частично покрытый брюшиной или расположенный в забрюшинной клетчатке, например мочевой пузырь, восходящая ободочная кишка и т. д. В этих случаях одну из стенок грыжевого мешка составляет частично покрытый брюшиной «соскользнувший орган». Такие грыжи называются скользящими.
Грыжевой мешок может быть врожденным (врожденные выпячивания, или эмбриологические остатки бывших карманов, брюшины) и приобретенным. Так, например, в случае задержки облитерации (заращения) влагалищного отростка брюшины в паховом канале он может стать грыжевым мешком врожденной паховой грыжи.
Грыжевые оболочки — это ткани, покрывающие снаружи грыжевой мешок и располагающийся между ним и кожей. К ним относятся: предбрюшинная клетчатка, растянутые и истонченные пластинки фасций, волокна мышц, элементы семенного канатика.
Внутренние органы брюшной полости, постоянно или периодически перемещающиеся через грыжевые ворота в грыжевой мешок, составляют грыжевое содержимое. Содержимое грыжи может быть любой орган брюшной полости, но чаще им бывают органы, ближе расположенные к месту грыжевых ворот и обладающие большей подвижностью. По частоте участия в составе грыжевого содержимого их можно разложить в следующем порядке: петли тонкой кишки; сальник; отделы ободочной кишки, снабженные брыжейкой; червеобразный отросток и жировые подвески толстой кишки; маточные трубы и яичник, иногда и матка, даже беременная; складки брыжейки кишки; органы, расположенные забрюшинно или частично покрытые брюшиной, в виде так называемой скользящей грыжи (мочевой пузырь, слепая кишка, восходящий и нисходящий отделы толстой кишки, мочеточник, почка, поджелудочная железа); наконец, желудок, селезенка, желчный пузырь, дивертикул Меккеля. Описаны грыжи, содержимым которых были все органы брюшной полости.
КЛИНИЧЕСКАЯ КАРТИНА И ДИАГНОСТИКА
Согласно клинической классификации, грыжи бывают одиночными или множественными. Неосложненные грыжи подразделяются на вправимые, или свободные, и невправимые.
Наиболее типичными жалобами больных являются боли и наличие выпячивания в области брюшной стенки. Боли, обусловленные грыжей брюшной стенки, возникают преимущественно в области грыжевых ворот, но могут иметь и иную локализацию в эпигастрии, поясничной области, соответственно проекции локализации корня брыжейки тонкой кишки, или носить характер разлитых болей в животе без определенной локализации. Характер болевых ощущений и их острота весьма индивидуальны и разнообразны, причем степень выраженности болевых ощущений не пропорциональна увеличению размеров грыжевого выпячивания. Типичным является усиление болей при ходьбе, после физической нагрузки, поднятия тяжестей, натуживания больного. Болевые ощущения могут быть единственными жалобами в начальных периодах формирования грыжи. При больших грыжах, особенно невправимых, иногда возникают жалобы на дизурические и диспептические расстройства (мочевыделения и пищеварения), запоры.
Осложнениями грыж являются ущемление, копростаз, воспаление как содержимого грыжи, так и грыжевых оболочек, повреждения и новообразования.
Диагноз устанавливается на основании жалоб, данных объективного осмотра.
Осмотр больного необходимо осуществлять в вертикальном и горизонтальном положениях, в покое и при натуживании.
В вертикальном положении грыжевое выпячивание увеличивается, в горизонтальном уменьшается или исчезает. Увеличение грыжевого выпячивания наблюдается при кашле, натуживании, что зависит от перемещения содержимого грыж из брюшной полости в грыжевой мешок и обратно. При введении пальца по ходу выпячивания грыжи к месту расположения грыжевых ворот в случае кашля отмечается «кашлевой толчок» (ощущается толчкообразное давление на подушечку пальца, обусловленное резким кратковременным повышением внутрибрюшного давления).
Характерным объективным признаком наружной грыжи живота является наличие выпячивания передней брюшной стенки в области грыжевых ворот. В начальных стадиях грыжевое выпячивание может отсутствовать, и тогда в распознавании грыжи большое значение приобретают данные опроса.
Схема механизма ущемления грыжи
Бедренные грыжи чаще возникают в пожилом возрасте, справа они нередко бывают скользящими. Бедренные грыжи склонны к ущемлению. Часто развивается невправимость грыжи. Грыжевая припухлость при этих грыжах, как правило, небольших размеров, овальной или шаровидной формы, расположена ниже пупартовой связки.
Мнимое вправление ущемленной грыжи:
1 — обычное ущемление, 2 — вправление в брюшную полость через разрыв мешка,3 — вправление вместе с грыжевым мешком и кольцом; 4 — вправление с ущемляющим кольцом
Бедренные грыжи могут проявляться болями в животе с иррадиацией в ногу, сопровождаться расстройствами пищеварения.
При ущемлении может возникать острая режущая боль в ноге с пораженной стороны — симптом Хаушипа. При небольших размерах выпячивания установление точного диагноза может быть сложным. В редких случаях при бедренной грыже может развиться отек нижней конечности в результате сдавления грыжевым выпячиванием бедренной вены.
Дифдиагностика должна проводиться с лимфаденитом, метастазами злокачественной опухоли в лимфатические узлы, натечным абсцессом при туберкулезе позвоночника, варикозным расширением вены в овальной ямке, аневризмой бедренных сосудов, паховыми грыжами.
Встречаются грыжи надпупочного отдела белой линии живота, так называемые эпигастральные или надчревные, но могут возникать и околопупочные и подчревные, расположенные ниже пупка.
Грыжи белой линии живота редко бывают больших размеров, пальпация их обычно безболезненна. При вправимой грыже можно определить дефект белой линии живота. При напряжении мышц брюшного пресса определяется наличие диастаза прямых мышц живота, часто встречающегося при эпигастральных грыжах. Определение величины расхождения мышц производят на середине расстояния между мечевидным отростком и пупком. Различают три стадии диастаза прямых мышц живота. 1 -я стадия — до 5-7 см, 2-я стадия — более 5-7 см, 3-я стадия — большой диастаз, сочетающийся с отвислым животом.
Дифдиагностику проводят с заболеваниями внутренних органов, которые могут иметь сходную клиническую картину.
Самоизлечение грыж практически не наблюдается, поэтому наличие грыжи является показанием к операции. Ношение бандажа можно назначить больному лишь в случае, когда имеются абсолютные противопоказания для операции. Задачами оперативного лечения являются устранение грыжевого мешка и закрытие дефекта брюшной стенки.
Лечение бедренных грыж оперативное. Предложено около 100 способов, использующих преимущественно два оперативных доступа для закрытия грыжевых ворот: бедренный и паховый.
Лечение грыж белой линии живота оперативное. Закрытие грыжевых ворот производят, создавая дупликатуру апоневроза (способ Юхельсона), или производят перестройку белой линии от мечевидного отростка до пупка по способу Н.И. Напалкова или А.В. Мартынова, создающих более благоприятные условия противодействия прямых мышц живота тракции (движению) широкими (боковыми) мышцами.
источник
Структура апоневроза передней брюшной стенки человека в норме и при патологии Текст научной статьи по специальности « Медицина и здравоохранение»
Методами световой и электронной микроскопии проведены органо-метрические и морфологические исследования строения апоневроза передней брюшной стенки у лиц в возрасте от 21 до 50 лет. Контрольная группа «практически здоровые». Экспериментальная группа больные с паховой, пупочной и послеоперационной вентральной грыжами . Выявлено изменение архитектоники апоневроза у больных с грыжами , снижена его трофическая функция за счет редукции микроциркуляторного русла, что способствует атрофиче-ским и деструктивным изменениям соединительной ткани.
By light and electron microscopy organometric and morphological studying the structure of anterior abdominal wall aponeurosis in patients aged 21 to 50 years was carried out. The control group was «practically healthy patients». The experimental group consisted of patients with inguinal, umbilical and postoperative ventral hernias. The change of the architectonics of aponeurosis was revealed in patients with hernias, as well as the decrease of its trophic function at the expense of microcirculation reducing, which cause atrophy and destructive changes in connective tissue.
Текст научной работы на тему «Структура апоневроза передней брюшной стенки человека в норме и при патологии»
СТРУКТУРА АПОНЕВРОЗА ПЕРЕДНЕЙ БРЮШНОЙ СТЕНКИ ЧЕЛОВЕКА В НОРМЕ И ПРИ ПАТОЛОГИИ
Методами световой и электронной микроскопии проведены органометрические и морфологические исследования строения апоневроза передней брюшной стенки у лиц в возрасте от 21 до 50 лет. Контрольная группа — «практически здоровые». Экспериментальная группа — больные с паховой, пупочной и послеоперационной вентральной грыжами. Выявлено изменение архитектоники апоневроза у больных с грыжами, снижена его трофическая функция за счет редукции микроциркуляторного русла, что способствует атрофическим и деструктивным изменениям соединительной ткани. Ключевые слова: апоневроз, грыжа, электронная микроскопия.
Многообразие выполняемых передней брюшной стенкой (ПБС) функций и большое количество хирургических доступов к органам брюшной полости делает эту область актуальной для изучения. В работах по морфологии и хирургии авторы в основном акцентировали свое внимание на ее анатомотопографических особенностях [3,6,8,12,13]. Настоящее исследование посвящено изучению строения апоневроза в «слабых местах» ПБС для того, чтобы лучше понять патогенез образования грыж и возможности профилактики механизма их возникновения.
Грыжи передней брюшной стенки возникают у 3-7% населения, что составляет 50 на 10 000 человек [9]. Грыжа может образоваться в паховой области (паховый канал), в белой линии живота (щели в апоневрозе), в пупочном кольце, в послеоперационных рубцах. Эти части известны в хирургии как «слабые места» всвязи с тем, что в них чаще происходит образование грыжи [1]. Причины, приводящие к образованию грыжи, разнообразны. Помимо местных предрасполагающих факторов, в основе которых лежат изменения топографо-анатомического расположения тканей той области, где возникла грыжа, существуют общие факторы, способствующие их появлению, такие как расстройства обменных процессов, нарушение синтеза коллагена, диспласти-ческие процессы и др. [4,7].
Цель исследования — изучение структуры апоневроза передней брюшной стенки в «слабых местах» в норме и при образовании грыж.
Материалы и методы исследования. Объектом исследования служили ткани белой линии живота, пупочного кольца и апоневроза наружной косой мышцы в области пахового канала у лиц в возрасте 21-50 лет.
В качестве контрольной группы исследовали 8 человек, определенных как «практически здоровые». Экспериментальная группа — имеющие патологию: паховые (7), пупочные (5) и послеоперационные вентральные грыжи (8).
Гистологическое исследование материала проводили на парафиновых срезах, окрашенных гематоксилином и эозином, суданом и по Маллори. Материал получен на аутопсиях в пределах
24 ч. после наступления смерти. Для растровой электронной микроскопии (РЭМ) стандартные кусочки (0,3*0,3 см) апоневротической ткани ПБС, взятые во время операции, фиксировали в течение 2 часов в 2,5% растворе глутарового альдегида, приготовленном на 0,1 М растворе фосфатного буфера (рН=7,4), до-фиксировали в 1% растворе OsO4 в течение часа. Препараты для РЭМ высушивали в аппарате Hitachi НСР-2, напыляли дважды алюминием и просматривали на электронном сканирующем микроскопе S-405A Hitachi.
Для трансмиссионной электронной микроскопии (ТЭМ) материал фиксировали в 2% растворе глутарового альдегида на
0,1 М фосфатном буфере (рН=7,4) в течение суток, дофиксирова-ли в 1% растворе OSO4 в течение часа и заключали в аралдит. Ультратонкие срезы контрастировали уранилацетатом, цитратом свинца и просматривали в электронном микроскопе «ШМ-100В» на разных увеличениях. Статистическая обработка полученных цифровых данных проводилась с использованием программы «Биостатистика, версия 4.03»
Результаты и их обсуждение. Органометрические и морфологические исследования белой линии живота у пациентов контрольной группы показали, что на всем протяжении размеры ее варьируют. Средняя ширина белой линии в эпигастрии составляет
* Владивостокский государственный медицинский университет, г. Владивосток пр. Острякова 2 тел. 45-17-19, кафедра гистологии, цитологии и эмбриологии тел. 45-34-18
2,1±0,2 см, толщина 1348,2±64,3 мкм. В мезогастральной области в проекции пупочного кольца, ширина белой линии составила 2,5±0,2 см, толщина 1391,3±58,3 мкм. Пупочное кольцо является отверстием, ограниченным уплотненными сухожильными волокнами белой линии. Поверхностные волокна связаны с волокнами апоневрозов наружной и внутренней косых мышц живота, более глубокие имеют круговое направление. Ширина белой линии в гипогастральной области 0,7±0,1 см, толщина 1810,1±19,3 мкм. Основное вещество белой линии живота состоит из многочисленных коллагеновых волокон с продольной и поперечной направленностью и клеточных элементов. Коллагеновые волокна объединяются в пучки от 50 до 100 мкм, между которыми лежат фибробла-сты и фиброциты. В небольшом количестве встречаются эластические волокна, имеющие неодинаковую толщину от 700 до 800 нм, вплетенные в коллагеновые пучки.
Изучение белой линии живота при помощи растровой электронной микроскопии позволило увидеть поверхности клеток и неклеточных структур в трехмерном изображении. Пучки коллагеновых волокон как правило располагаются в несколько слоев и идут в одном направлении параллельно друг другу, имея волнообразно изогнутую форму. Между пучками располагаются свободные промежутки от 10 до 25 мкм, сообщающиеся между собой. В пучках коллагеновые волокна разветвляются и переходят из одного слоя в другой, связывая между собой слои и противоположные пучки. Коллагенновые волокна являются законченным уровнем организации коллагена, они состоят из исчерченных коллагенновых фибрилл, которые идут параллельно оси волокна, переплетаясь между собой, образуя «скелет» апоневроза, выполняющий структурную и опорную роль. Коллагеновые волокна тесно взаимосвязаны с находящимися рядом фибробластами, посредством коллагеновых фибрилл. Фибриллы, отходящие от клетки в различных направлениях в основное вещество, выглядят в пространстве как цилиндрические образования диаметром 700±44 нм. Фибробласты в соединительной ткани белой линии живота также напоминают формой цилиндр диаметром 15-
25 мкм, от полюса каждой клетки отходит по одному отростку.
На ультрамикрофотографиях зрелого фибробласта ясно различается ядро, бедное хроматином, но с крупным ядрышком. Цитоплазма умеренно базофильна, гранулярный эндоплазматический ретикулум занимает до 70% от ее объема. Преобладают узкие и умеренно расширенные профили цистерн с мелкозернистым содержимым, с одним или двумя рядами рибосом, прикрепленных к мембранам. Аппарат Гольджи, образующий протеогликаны, представлен большим количеством диктиосом, расположенных по всему объему клетки. Небольшое количество крупных митохондрий равномерно распределено по цитоплазме. В митохондриях выявляются множество параллельно ориентированных крист.
Помимо клеточных элементов, коллагеновых и эластических волокон в белой линии живота имеются микрососуды и пучки безмякотных нервных проводников. Аксоны проводников ориентированы параллельно коллагеновым волокнам (рис. 1). Безмиелиновые аксоны частично или полностью покрыты оболочкой из швановских клеток, содержат митохондрии, электронноплотные тела и немногочисленные пузырьки со светлым содержимым. Микрососуды округлой и овальной формы их эндоте-лиоциты представляют собой уплощенные клетки с округлым, хорошо структурированным ядром. Высота эндотелиоцитов составляет от 2 до 4 мкм. В их цитоплазме находится умеренное количество органелл. Чаще других здесь встречаются элементы зернистого эндоплазматического ретикулума, митохондрии, ли-зосомы, полисомы и свободные рибосомы. Внутриклеточные мембранные структуры концентрируются главным образом вокруг ядра и в смежных с ним участках цитоплпзмы. Взаимодействие между соседними эдотелиоцитами осуществляется при помощи контактов, отличающихся между собой формой линии стыка. Ширина межклеточных промежутков в эндотелии не превышает 10-15 нм.
Исследование соединительнотканного каркаса апоневроза наружной косой мышцы живота в паховой области показало, что его средняя толщина составляет 540,2±20,3 мкм. Он представлен сетью преимущественно цилиндрических коллагеновых волокон, имеющих волнообразную форму. Пучки коллагеновых волокон шириной от 40 до 70 мкм идут параллельно друг другу вдоль длинной оси апоневроза, совпадая с направлением основных механических напряжений, возникающих в нем. Коллагеновые волокна ветвятся, анастомозируя с другими волокнами. Тонкие связующие
элементы объединяют как волокна расположенные в одной плоскости, так и волокна прилежащих слоев, образуя трехмерную сеть. Эластические волокна диаметром до 1 мкм располагаются в основном вдоль коллагеновых волокон. Между пучками имеются промежутки, сообщающиеся между собой, в которых располагаются липоциты, фибробласты, сосуды и нервные проводники.
Рис. 1. Апоневроз передней брюшной стенки в норме с безмиелиновым нервным волокном, электроннограмма ув.10000х.
При изучении строения участков ткани взятой с края грыжевых ворот у больных с послеоперационными вентральными грыжами, срединной локализации (грыжевое выпячивание от 10 до 15 см), выявлены некоторые особенности его строения и микрорельефа. Мышечные волокна теряют поперечнополосатую исчерченость. Между мышечными пучками разрастается грубая соединительная ткань, состоящая из гиалинизированных пучков коллагена и фиброцитов. Средняя толщина белой линии живота в эпигастрии составляла 1118,2±86,3 мкм, в мезогастральной области 1092,3±88,3 мкм, в гипогастрии 1380,1±59,3 мкм. Волокнистый остов апоневроза представлен большим количеством аморфно расположенных коллагеновых волокон, идущих в разных направлениях и плоскостях. Эластических волокон почти нет. Коллагеновые пучки разветвляются на отдельные тонкие волокна толщиной 1-2 мкм, последние состоят из поперечно исчерченных фибрилл. Наряду с цилиндрическими волокнами встречаются и уплощенные, имеющие форму слабозакрученной спирали, утратившие фибриллярность. Подобные волокна не встречались у «практически здоровых» лиц. Толщина пучков от 30 до 200 мкм. Промежутки между пучками выглядят расширенными, образовывая разволокнение, значительно превышающие диаметр пучков. Пространства заполнены рыхлой соединительной тканью, а у пожилых лиц жировыми включениями (рис. 2). Можно предположить, что потеря архитектоники у апоневроза связано с неупорядоченным расположением коллагеновых волокон, идущих в разных направлениях и плоскостях. Между пучками коллагеновых волокон находятся фиброциты веретеновидной формы, их направленное линейное расположение в нормальном здоровом апоневрозе нарушено, в результате чего клетки образовывают небольшие группы из 3-5 элементов.
Сосуды в рубцовой ткани представлены овальной и щелевидной (преимущественно в виде штрихов) формы. Количество овальных сосудов от 3 до 5 в поле зрения (рис. 3), щелевидных от 4 до 7 соответственно. Овальные заполнены плазменной частью крови и окружены рыхлой соединительной тканью. В щелевидных содержимого не определяется, вокруг них преобладает отек окружающих тканей с фиброзом и гиалинозом соединительной ткани. В эндотелиоцитах микрососудов находится повышенное количество пиноцитозных пузырьков, митохондрий, свободных рибосом, полисом. Почти в два раза увеличивается поперечный диаметр эндотелиальных клеток, который в ряде случаев достигает 10-15 мкм (средний 7,7±1,3 мкм). Нарушается структура межэндотелиальных контактов. Межклеточные щели расширяются. Образуя крупные полости, способствуют развитию отека субэндотелиального слоя. В результате этого значительно увеличивается толщина субэдотелия (3,0±0,5 мкм). Через шесть месяцев после лапаротомии в рубце определяется нервное волокно (рис. 4).
Рис. 2. а — структура апоневроза передней брюшной стенки в норме; б — структура апоневроза передней брюшной стенки, взятой с края грыжевых ворот. Окраска суданом ув.400х.
Рис. 3. Сосуды в апоневрозе передней брюшной стенки взятой, с края грыжевых ворот. Окраска гематоксилином и эозином ув.400х.
Заметной разницы в картине микрорельефа при пупочных и ПВГ не отмечалось.
Сходные изменения структурной организации апоневроза наблюдались и у больных с паховыми грыжами. Толщина апоневроза наружной косой мышцы живота в паховой области составляет 440,2±50,3 мкм. Выявлялась вариабельность размеров, расположения и формы коллагеновых волокон. Большая часть, до 68% волокон, неправильной извитой формы. Пучки соединительнотканных волокон разобщены большими межволоконными промежутками размером от 100 до 200 мкм. Отмечалась редукция капиллярного русла, утолщение мелких артерий и вен за счет гиперплазии интимы. Кровеносные капилляры видоизменялись, стенка их утолщалась, базальный слой терялся среди интенсивно разрастающихся коллагеновых волокон.
Рис. 4. Нервное волокно в плотной неоформленной соединительной ткани, электроннограмма ув.10000х.
В настоящей работе, комплексное светооптическое и ульт-раструктурное исследование апоневроза ПБС в «слабых местах» живота у «практически здоровых» лиц показало, что соединительнотканный остов состоит из клеток и межклеточного вещества сходного по архитектонике, строению, плотности расположения с неизмененной соединительной тканью. Между коллагеновыми пучками имеются свободные пространства, заполненные рыхлой соединительной тканью с кровеносными сосудами и нервными волокнами. Компактное расположение клеток и межклеточного вещества предотвращает выход внутренних органов через «слабые места» передней стенки живота у «здоровых» пациентов при повышении внутрибрюшного давления и может противостоять образованию грыжи, что соответствует клиническим наблюдениям.
Результаты морфологического исследования участков мышц и апоневроза, взятых во время операций по поводу грыж передней брюшной стенки, показали, что происходит некробиоз мышечных волокон и на их месте образуется рубцовая фиброзная соединительная ткань с крайне ограниченным количеством микрососудов. Отмечалась редукция капиллярного русла, утолщение стенок мелких артерий за счет гиперплазии интимы. Оставшиеся капилляры имели утолщенную или атрофированную стенку, их базальный слой сливался с интенсивно разрастающимися коллагеновыми волокнами [5]. Строение апоневроза в зоне ворот грыжи также изменилось. Он истончался, коллагеновые пучки разво-локнялись, а между его волокнами возникли пространства, заполненные жировой тканью [10]. В целом, архитектоника рубца имела разнонаправленные коллагеновые и эластические волокна, идущие в разных плоскостях, что напоминало структуру плотной неоформленной соединительной ткани [11].
Таким образом, как при световой, так и электронной микроскопии у больных, имеющих грыжи ПБС в структуре рубца апоневроза, происходит реомоделирование мышечной и соединительной ткани в результате дистрофических и восстановительных процессов. Последнее рассматривается в качестве компенсаторных заместительных процессов в ответ на частичную гибель ткани апоневроза [2]. Образующиеся пространства между волокнами коллагеновых пучков заполнены жировой тканью. Трофическая функция апоневроза снижена за счет редукции микроциркулятор-ного русла, что способствует атрофическим и деструктивным изменениям соединительной ткани. Все это влияет на прочность передней брюшной стенки, снижает ее адаптацию к механическим нагрузкам и вероятно способствует образованию грыж.
1. Воскресенский Н.В. Хирургия грыж брюшной стенки / Воскресенский Н.В., Горелик С.Л. .— М.: Медицина, 1965.- 326 с.
2. Восстановление целостности передней брюшной стенки и иннервации внутренних органов / Под общ. ред. Д.М. Голуба. Мн.: Наука и техника, 1994.- 77 с.
3. Горбунов Н.С. Лапаротомии и послойное строение передней брюшной стенки / Горбунов Н.С., Киргизов И.В., Самоте-сов П.А.- Красноярск, 2002.- 100 с.
4. Жебровский В.В. Ранние и поздние послеоперационные осложнения в хирургии органов брюшной полости / В.В. Жебровский.- Симферополь: КГМУ, 2000.- 688 с.
5. Жебровский В.В. Хирургия грыж живота и эвентраций. Симферополь / Жебровский В.В., Мохамед Том Эльбашир.-Бизнес-Информ, 2002.- 440 с.
6. Казанцев О.И. Строение срединного фасциального узла вентральной стенки живота и его врожденные пороки (автореф. дис. . канд. мед. наук.) / И.О. Казанцев.- Астрахань, 1981.- 21 с.
7. Никитин В.Н. Возрастная и эволюционная биохимия коллагеновых структур / Никитин В.Н., Перский Е.Э., Утевская Л. А.- Киев: Наукова думка, 1977.- 280 с.
8. Потехин ПП. Прикладной аспект данных о соотношении широких мышц живота в подчревной области / П.П. Потехин // Материалы II Всесоюзного симпозиума. Горький, 1973.- С. 81-83.
9. Протасов А.В. Применение синтетических материалов при эндовидеохирургической герниопластике (обзор) / Протасов А.В., Виноградов А.В., Пономарев В.А. // Эндоскопическая хирургия, 1999.- № 4.- С. 45-47.
10. Шауки Аббас Фадель. Комплексное лечение больных с рецидивными послеоперационными вентральными грыжами: автореф. дис. . канд. мед. наук / Шауки Аббас Фадель.-Симферополь, 1997.- 21 с.
11. Морфологические и функциональные изменения мышц передней брюшной стенки при послеоперационных вентральных грыжах / Шпаковский Н.И., Филиппович Н.Ф., Володько Я.Т., Зуев В.С., Рылюк А.Ф. // Журнал здравоохранение Белоруссии, 1983.- №5.- С.39-42
12. Kebe M., Cowppli—Bony K. La gaine des muscles grand droits del, abdomen. Ann. Univ. Abidjen. Ved. 1976. №10. P. 41-45.
13. Skulstad SM., Kiserud T., Rasmussen S. Degree of fetal umbilical venous constriction at the abdominal wall in a low-risk hjhulation at 20-40 weeks of gestation. Prenat. Diagn. 2002. Vol.22, №11. P.1022-1027.
THE STRUCTURE OF APONEUROSIS THE ANTERIOR ABDOMINAL WALL RIGHTS IN NORM AND PATHOLOGY
Vladivostok State Medical University
By light and electron microscopy organometric and morphological studying the structure of anterior abdominal wall aponeurosis in patients aged 21 to 50 years was carried out. The control group was «practically healthy patients». The experimental group consisted of patients with inguinal, umbilical and postoperative ventral hernias. The change of the architectonics of aponeurosis was revealed in patients with hernias, as well as the decrease of its trophic function at the expense of microcirculation reducing, which cause atrophy and destructive changes in connective tissue.
Key words: aponeurosis, hernia, electronic microscopy.
НЕЙРОМОРФОЛОГИЧЕСКИЕ КОРРЕЛЯТЫ ПСИХОНЕВРОЛОГИЧЕСКОГО СТАТУСА АВИАЦИОННЫХ СПЕЦИАЛИСТОВ ПОСЛЕ ВЫПОЛНЕНИЯ РАБОТ НА РАДИАКТИВНО ЗАГРЯЗНЕННОЙ ТЕРРИТОРИИ
Ретроспективный анализ состояния здоровья летчиков-
ликвидаторов Чернобыльской аварии показал рост психоневрологической заболеваемости в отдаленном периоде. В эксперименте на крысах изучено состояние нейронов мозжечка, облученного в дозах до 1 Зв. Показана чувствительность нервных клеток к радиационному фактору и неполное восстановление некоторых показателей к концу жизни животных.
Ключевые слова: нейроморфологические корреляты, радиоактивно загрязнённая территория.
Проведенный анализ состояния здоровья ликвидаторов и их качества жизни показал возрастание частоты выявления хронической патологии по основным классам заболеваний, патологическим механизмом которых выступает не радиационный, а скорее всего психогенно-травмирующие факторы. При этом поражение самой нервной системы дает до 35% дисквалификаций вертолетчиков, а также психоневрологическая составляющая присутствует при всех других выявленных заболеваниях и даже у клинически здоровых лиц (рис. 1).
* 394036, г. Воронеж, ул. Студенческая, 10, Воронежская государственная медицинская академия им. Н.Н. Бурденко, кафедра нормальной анатомии человека; +7 (473) 253-02-53
источник


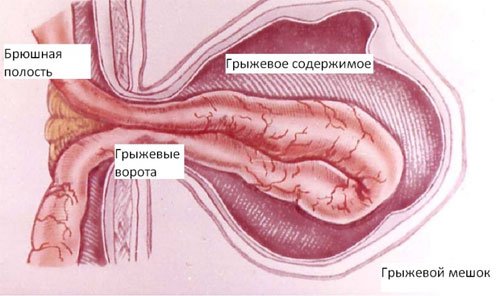
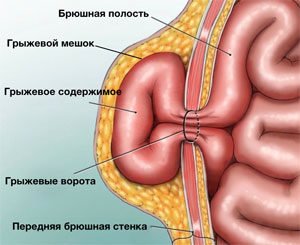
 занятия спортом;
занятия спортом; Герниопластика с натяжением тканей. Дефект ушивается за счет тканей апоневроза передней брюшной стенки. Выполняется при небольших грыжах – до 3 см, а также у детей. Восстановительный период после герниопластики с натяжением тканей занимает до 6 недель и протекает болезненно. В послеоперационном периоде высок риск рецидива (до 10%).
Герниопластика с натяжением тканей. Дефект ушивается за счет тканей апоневроза передней брюшной стенки. Выполняется при небольших грыжах – до 3 см, а также у детей. Восстановительный период после герниопластики с натяжением тканей занимает до 6 недель и протекает болезненно. В послеоперационном периоде высок риск рецидива (до 10%).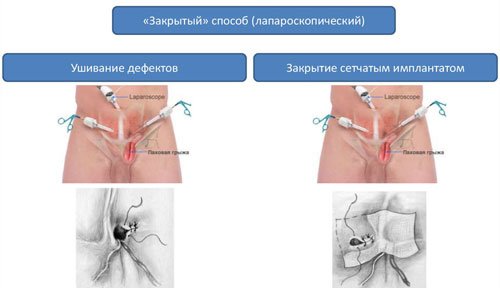
 соблюдать диету и избегать запоров.
соблюдать диету и избегать запоров. Рациональное питание: не допускать запоров (см. как избавиться от хронических запоров).
Рациональное питание: не допускать запоров (см. как избавиться от хронических запоров).