Многие годы безуспешно боретесь с БОЛЯМИ в СУСТАВАХ?
Глава Института: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день средство за 147 рублей.
Одно из самых частых хирургических патологий у детей – паховая грыжа. Проявляется в виде овального или округлого выпячивания в паху и мошоночной зоне. Очень часто выявляется врачом неонатологом в первые часы жизни ребенка, либо педиатром в первом полугодии жизни малыша.
Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
- Виды грыж в паху
- Причины проявления паховой грыжи у детей
- Основные симптомы паховой грыжи у детей
- Лечение паховой грыжи у детей
- Последствия и осложнения
- Последствия после операции паховой грыжи у детей
- Реабилитация и восстановление
- Упражнения
Аномальный процесс представляет собой характерное выпячивание в передних бедерных складочках малышей, в зоне щелевидного промежутка (канала), проходящего через толщу мышечных волокон в стенке нижнего отдела брюшины. Обусловлено выпячивание не заращением особого канала (вагинального отростка), который является проводником яичка, опускающегося в пах.
В грыжевой мешочек мальчишек могут попасть: различные части кишечных петель, или участки подвижного сальника. В грыжевой «кармашек» девчонок выпадают яйцеводы (трубы матки) и фиксирующие связки с яичником. Проявление патологии отмечается почти у 8% новорождённых и недоношенных малышей. Повышает вероятность образований выпячивания в паху у детей генетические патологии, провоцирующие развитее дисплазий соединительных тканей (с аномальным или недостаточным развитием).
Не редко патологии в паху сочетаются:
- с ортопедическими заболеваниями – врожденной дисплазией бедренных суставов или их неполноценностью:
- с пороками неврологического характера;
- с врожденными пороками спинномозговых патологий.
Проявление паховой грыжи у мальчиков встречается почти в десять раз чаще, чем у девчонок. В большинстве случаев локализуется в правой зоне паха, лишь в 10% они встречаются с двусторонней локализацией. Двусторонняя локализация выпячивания проявляется у девочек изначально, хотя не исключены и другие варианты.
Паховое выпячивание может проявляться у детей в двух видах – прямой грыжей, проходящей через внутреннюю ямку паха, и косой грыжей, идущей через середину паховой связки. Среди форм косой паховой грыжи отличают канальную грыжу (дно грыжевого мешка размещающейся на уровне наружного отверстия пахового канала), канатиковую (дно грыжевого мешка располагается в паховом канале на разном уровне семенного канатика), пахово-мошоночную грыжу (дно грыжевого мешка спускается в мошонку, приводя к ее увеличению).
- локализация прямых грыж находится выше лобковой зоны живота;
- проявление косой разновидности характерно образованием в нижней лобковой зоне и опусканием в мошонку. Чаще являются врожденной патологией.
По своим характеристикам патологии бывают вправимыми и невправимыми:
- свойство самостоятельного вправления в брюшину имеют вправимые грыжи паховой зоны;
- невправимые выпячивания не поддаются манипуляциям и остаются неизменными.
Опасность самого существования у ребенка такого патологического образования обусловлена угрозой возможного ущемления органов в грыжевом мешочке грыжевыми воротами.
Этиологический процесс связан с пролапсом сальника, кишечных петель и пристеночного листка брюшиной полости в узкую межмышечную щель – открытый влагалищный отросток. Именно этот орган играет важную роль в развитии выпячивания у малышей. Основная его роль – опущение женских и мужских половых органов, заложенных высоко в полости брюшины, на законное анатомическое место к концу третьего триместра беременности.
По завершению процесса опущения яичек на законное место, начинается процесс заращения (облитерации) «слепого кармана», который зависит от гормонального уровня матери и плода. Нарушение процесса облитерации создает предпосылки к развитию грыжевых и других патологий в области паха.
Развитие патологий врожденного характера обусловлено разными провокационными факторами:
- формирование грыж у мальчиков связано с аномальным развитием выходного отверстия паховой щели, что не дает возможность свободного опущения яичка малыша в мошоночное ложе, а так же в результате задержки продвижения яичка в волокнистой толще мышц брюшины, либо в паховой щели канала;
- у девочек формирование грыжевых мешков происходит вследствие патологии недоразвития круглых связок матки. В периоде антенатального развития расположение матка находится значительно выше анатомического положения. После родов начинается процесс постепенного опущения органов половой системы в свое законное, анатомическое ложе. Матка, связанная с внутрибрюшинной выстилкой, при опущении тянет ее вслед за собой, провоцируя образование складки. Мышечная несостоятельность стенок брюшины способствует развитию выпячивания этой складки в углублении поперечной фасции. Такая патология у девочек, обусловлена выпадением через «открытое кольцо» яичника и фаллопиевой (маточной) трубы.
К основным причинам развития патологии врожденного характера относят генетический фактор. Не само явление грыжевых образований у близких и дальних родственников, а генетическое наследование дефектов, нарушающих функции соединительных тканей.
Паховые грыжи приобретенного характера – у детей, редкое явление. Проявляются, главным образом, в пубертатном (подростковом) периоде. Являются следствием:
- слабости и неразвитости волокнистой структуры соединительных тканей брюшиной стенки;
- повреждения брюшины;
- повышенного давления внутри брюшины, спровоцированного криком или сильным плачем;
- непомерных физических нагрузок (подъем тяжестей).
Симптоматика патологического выпячивания в паховой области очень характерна. Проявляется припухлостью в области паха, увеличивается под действием напряжения (сильного крика, натуживания или чрезмерной активности деток). Растягивание грыжевого мешка до мошоночного дна формирует пахово-мошоночное образование. Имеет вытянутую форму с выступающей заметной частью. У мальчиков обычное выпячивание имеет овальную форму, у девочек – преимущественно круглое очертание.
Грыжевой мешочек имеет эластичную плотную структуру. У лежачего ребенка выпячивание может уменьшаться в размерах или полностью исчезать. В положении стоя – резко увеличиваться в размерах. При попытке вправления можно явно ощутить расширение отверстия кольца. Вправление выпячивания в брюшину проходит при легком его надавливании.
Попадание в грыжевой мешок петель кишечника вызывает легкий урчащий звук. Вправление не осложненных грыж не сопровождается болевым симптомом или другими неудобствами. Боль, жжение, развитие запоров – характерное проявление в случае осложненных процессов.
При малейшем подозрении на паховую грыжу у детей, необходима консультация врача специалиста (хирурга, уролога). От правильного поведения родителей зависит, как легко и результативно пройдет лечебный процесс, при подтверждении диагноза.
Наличие патологии подтверждается УЗ диагностикой брюшины и зоны паха. Тактика лечебного протокола определяется по показаниям состояния грыжи, ее содержимого и размеров. Своевременность лечения предотвращает риск развития вероятных осложненных состояний.
Принцип лечение выпячивания у малышей до четырех лет – консервативная терапия, Направленна на укрепление тканей брюшины и мышц, прилегающих к щелевому каналу. Для этого применяются методики ЛФК, расслабляющий массаж и гимнастические упражнения. Самый распространенный метод консервативной медицины – односторонний, либо двусторонний поддерживающий бандаж.
Главное предназначение такого приспособления – удерживание органов брюшины и предотвращение выпадения их в грыжевой мешок. Одевают такой бандаж на ребенка только на период дневного бодрствования, в положении лежа. Исключением может быть болезнь ребенка, сопровождающаяся кашлем, тогда бандаж одевают и на ночь.
Следует отметить, что консервативные методики применяются, как временные меры, и когда имеются веские противопоказания к основному лечению – герниопластике.
Относительным противопоказанием герниопластике могут служить ряд факторов, обусловленных:
- проявлением у детей экссудативного диатеза;
- возрастом малыша и несоответствием его веса;
- недавно перенесенными инфекционными болезнями;
- инфекционным носительством (латентный период).
Несоблюдение этих норм может стать причиной развития возможных осложнений в послеоперационном периоде.
Наиболее оптимальный возраст для хирургического вмешательства – второе полугодие первого года жизни малыша. Более ранние сроки не рассматриваются, что связано с особыми условиями выхаживания малышей. Герниопластика не относится к разряду сложных операций. По времени занимает не более получаса.
Проводится двумя способами – закрытым или открытым. Открытая операция предусматривает стандартный метод хирургического разреза, длиной до 10 сантиметров. Открытый доступ позволяет быстро отсечь излишние ткани, формирующие грыжевой мешочек, «закрыть» грыжевое окно, используя соединительную ткань малыша и укрепить стенку брюшины аутопластикой или пропиленовой сеткой. Операция проводится под общим наркозом с применением новейших препаратов ингаляционных анестетиков, обеспечивающих легкий выход из наркоза.
Второй способ – лапароскопия, наиболее популярен. Доступ в брюшину проводится посредством трех небольших (2-3 см.) проколов в которые вводится хирургический инструментарий и видеокамера. Видеокамера транслирует все манипуляции хирурга на монитор. Лапароскопия относится к малоинвазивным методикам, позволяет справиться с патологией в короткое время с минимальной травматизацией тканей, на много сокращая реабилитационный период.
- Вместе с малышами растут и их паховые грыжи. Увеличение их размеров вызывает сдавливание петель кишечника, что ведет к полной, либо частичной его непроходимости.
- Синдром кишечной непроходимости провоцируют и воспалительные процессы в грыжевом мешке
- Ущемление органов – наиболее опасное состояние из всех осложнений паховых патологий. Приводит к воспалительным процессам тканей брюшины, их омертвлению, развитию нарушений функций кишечника острого характера.
Особенную опасность вызывают ущемления грыжевого выпячивания у девочек. Гибель яичников, в результате тканевого некроза, происходит всего за два часа.
Признаки защемления проявляются:
- мышечным напряжением и резким болевым синдромом в зоне паха;
- позывами рвоты и тошноты;
- чувством вялости и слабости, общим недомоганием;
- отечностью и покраснением паховой зоны;
- плотной структурой грыжевого выпячивания с признаками цианоза
Вправления ущемленных органов часто безуспешны. В таких случаях необходимо экстренное хирургическое вмешательство не позднее, чем через шесть часов. Операция в ранние сроки дает шанс на полное излечение заболевания.
Послеоперационные осложнения у детей – редкое явление, но все же бывают. Детские ткани и кожа нежные и очень ранимые. Неосторожное действие хирурга может легко их травмировать, что приводит к развитию различного рода осложнений. Сюда можно отнести и неправильно выбранную тактику операции, способствующую проявлению рецидивов. Осложнения могут проявиться:
- в виде высокой фиксации яичка;
- послеоперационным лимфоцеле – скоплением лимфы в оболочках яичка;
- нагноением швов;
- воспалением яичка и его придатков;
- тестикулярной атрофией – уменьшением яичка в размерах с утратой его функций;
- кровотечением и гематомой;
- болевой симптоматикой.
Растущий организм ребенка быстро приходит в норму после операции. Реабилитация пройдет без осложнений, если родители уделят максимум внимания своему чаду. Ребенку нужен рацион, исключающий задержки стула и вздутия живота. Рацион малыша должен быть составлен с учетом нормализации работы ЖКТ, не допуская перегрузки и сдавливания желудка.
- блюда, вызывающие повышенное газообразование (дрожжевую выпечку, блюда из капусты, бобовых, помидор и редиса, яблок и винограда);
- блюда, способствующие образованию запоров и тяжести в желудке – мясо и рыбу, относящиеся к жирным сортам, консерванты и копчености, наваристые бульоны и пшеничную кашу;
- исключите напитки с газом, концентрированный чай и домашнее молоко.
Первые несколько дней готовьте малышу жидкую диетическую пищу – котлеты, мясо и рыбу на пару, напитки из сухофруктов и подсушенный белый хлеб, варенные яйца (1 в день).
Комплекс гимнастических упражнений, для укрепления мышц брюшной стенки, подбирает врач, индивидуально, в зависимости от вида хирургического вмешательства.
Не допускайте излишней активности ребенка. Соблюдайте все врачебные рекомендации, тогда реабилитационный период пройдет в самые короткие сроки.

Внутренние конструкции для эндопротезирования изготавливают из высокотехнологичных материалов, которые инертны к биологическим жидкостям. Форма таких изделий повторяет заменяемый сустав, что дает возможность людям, перенесшим такое вмешательство и соблюдающим все рекомендации специалиста, полностью вернуться к обычной жизни.
- Показания к замене коленного сустава
- Разновидности коленных имплантатов
- Как проходит замена коленного сустава?
- Противопоказания к эндопротезированию
- Реабилитационный период после установки эндопротеза
- Первые 24 часа после вставки имплантата коленного сустава
- Первые недели после оперативного вмешательства
- Лечение по прошествии трех недель после замены сустава
- Набор упражнений после эндопротезирования
- Возможные рецидивы после замены сустава
Врач определяет необходимость протезирования только на основании поставленного диагноза, а еще после тщательного наблюдения за самочувствием человека. Как правило, эту операцию назначают при патологических изменениях, спровоцированных различными заболеваниями:
Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Аутоимунные болезни, вырабатывающие антитела, которые разрушают хрящевую ткань.
- Гонартроз 2 и 3 стадии. При этом недуге у пациента появляются боли в суставе и даже происходит ограничение подвижности.
- Злокачественные опухоли.
- Рецидивы после травм.
- Асептический некроз.
- Различные инфекции, способствующие развитию воспалительного процесса.
- Эндокринные нарушения, провоцирующие дегенеративные изменения хряща.
Кстати, на ранней стадии деформирующего артроза обычно прибегают к консервативным способам лечения, уменьшающим болевые ощущения и замедляющим развитие болезни. Если подобная терапия не помогает, то единственным вариантом вернуть подвижность суставу остается именно операция.

Частичный однополюсной протез. Его применяют, если в колене поврежден боковой или внутренний мыщелок, но задняя крестообразная связка уцелела. Данная операция является недорогой, она дает возможность сохранить как можно больше собственных тканей человека. Восстановление после нее много времени не занимает.
Тотальный имплантат, имеющий неподвижную платформу. Именно этот протез наиболее распространен. В них полиэтиленовый компонент большеберцового элемента плотно прикреплен к металлическому стержню, находящемуся под ним. Бедренный компонент при движении начинает скользить по амортизирующей платформе.
Тотальный эндопротез с подвижной платформой. Эта трехкомпонентная конструкция состоит из подвижного полиэтиленового вкладыша, большеберцового и бедренного элементов. Такое протезирование обеспечивает возможность вращения колена и повышает амплитуду движений. Минус имплантата с подвижной платформой — плохая износостойкость. Для его нормальной работы необходим хороший связочный аппарат.
Эндопротезирование представляет собой плановую операцию, которую проводят лишь после тщательной подготовки к ней пациента. Сначала врач отправляет больного на обследование. Полученные анализы позволяют судить о состоянии его здоровья. Именно на их основании специалист выполняет необходимую предоперационную подготовку.
Только после всего этого больному назначается дата предстоящего оперативного вмешательства. Еще доктор заранее обсуждает с пациентом все нюансы, которые касаются обезболивания и лечения после замены коленного сустава.
Проводят эндопротезирование ортопеды-травматологи. Есть несколько способов выполнения операции: под жгутом, конечность в этом случае обескровливается, частично под ним либо вовсе без него. Причем каждый из вариантов имеет своих противников и сторонников.
Потом пациенту подбирается анестезия. Наркоз при стандартном течении операции длится приблизительно 2 часа. Послеоперационный период предполагает обезболивание, регулярную перевязку раны, интенсивную терапию. Кроме этого, осуществляется профилактика инфекционных осложнений, пациент принимает антибактериальные лекарственные средства.
Чтобы предотвратить обострений тромботического процесса назначают прием медикаментов из группы низкомолекулярных гепаринов. Вдобавок человеку придется пользоваться эластичными бинтами.

- При нарушении свертываемости крови;
- При околосуставных или внутрисуставных воспалительных процессах;
- При сосудистых заболеваниях ног.
Еще не следует проводить эту операцию, если имеются такие общехирургические противопоказания, как гайморит, кариес и так далее. Во время реабилитации при сахарном диабете надо принимать дополнительные меры, поскольку даже незначительная рана может доставить много неприятностей, а в таком случае речь идет и вовсе о полной замене сустава. При гипертонической болезни после эндопротезирования есть риск возникновения кровотечения.
Но больше всего опасно, когда у пациента присутствует тромбоцитоз и тромбоцитопения, ведь при этих состояниях крови могут развиться кровотечения или даже тромбозы. Рекомендуется в подобных ситуациях, прежде чем решиться на операцию, сначала улучшить показатели до допустимых значений.

Для предотвращения возникновения тромба, больной должен обязательно носить эластичный бинт или специальные чулки. Чтобы быстрее пойти на поправку после установки шарнирного протеза, нужно регулярно делать упражнения и соблюдать все советы травматолога.
Пациент при первом вставании с кровати после эндопротезироования должен знать некоторые правила: наступать и опираться необходимо только на здоровую ногу либо костыли, перед подъемом с постели нижнюю конечность надо выпрямить и не сгибать.
Желательно в первый раз осуществлять процедуру вместе с доктором, к тому же подниматься следует, придерживаясь за другого человека. Пол при этом должен быть сухим и нескользким, иначе может произойти падение и повреждение прооперированной ноги.
Человек должен делать очень осторожно свои первые шаги после операции по замене коленного сустава. Сильно нагружать прооперированную конечность запрещается, ей разрешается лишь слегка коснуться поверхности пола. Ежедневно необходимо повышать нагрузку на сустав.
После этой операции пациента держат еще несколько дней в больнице, чтобы избежать неожиданных осложнений. Во время этого медики наблюдают за его самочувствием, а также показывают необходимые гимнастические упражнения. После выписки из клиники человек должен заниматься таким лечением самостоятельно в домашних условиях.
Если никаких обострений или хронических заболеваний не выявлено, то из клиники выписывают через 7 дней после вставки имплантата. Последующее восстановление будет зависеть от выполнения пациентом рекомендаций и правил, которые он получит при выписке от физиотерапевта либо ортопеда.
В такой период особое внимание больной должен уделить питанию. Для быстрой реабилитации медики советуют добавить в свой рацион больше молочных продуктов и белка, а также принимать дома поливитаминные комплексы.
За послеоперационной раной ухаживать несложно. Сегодня при эндопротезировании используется шовный материал, рассасывающийся самостоятельно, поэтому удалять его необязательно. Чтобы быстрее все зажило рану лучше не мочить.
Лечебная физкультура имеет важную роль в реабилитации после замены коленного сустава. По прошествии 14 дней после протезирования, количество движений в прооперированной конечности надо постепенно увеличивать. Кроме выполнения специальных упражнений, разрешается выполнять подъем и спуск по двум ступенькам, осуществлять небольшие пешие прогулки, самостоятельно посещать туалет, а еще потихоньку сгибать и выпрямлять колено. Вдобавок пациент спустя несколько недель сможет сам проводить гигиенические процедуры и одеваться.
В это время следует стараться избегать травм сустава, ведь в первые месяцы после установки эндопротеза при падении существует вероятность повреждения имплантата. Сейчас есть огромное количество различных приспособлений, помогающих людям после эндопротезирования передвигаться до полного восстановления мышечной активности и равновесия.

Через 1,5–2 месяца успешного лечения больному разрешается водить автомобиль. А вот спустя 3–4 месяца таким людям рекомендована санаторно-курортная терапия. В такой период им можно даже приступить к работе, если она не требует физических нагрузок.
Медики советуют прооперированным пациентам и дальше выполнять лечебную физкультуру. После эндопротезирования можно заниматься такими видами спорта, как бальные танцы, йога, скандинавская ходьба плавание и, разумеется, велосипед. Но командных и интенсивных спортивных занятий следует избегать. Другими словами, пациенту придется отказаться от аэробики, тяжелой и легкой атлетики, футбола.

Восстановительный комплекс состоит из следующих упражнений:
- Ягодичные мышцы напрячь и удерживать так примерно 3 секунды.
- Разгибание и сгибание голеностопного сустава.
- Лечь на спину и поднять ноги, не сгибая, и держать их в таком положении не менее 5 секунд.
- Напряжение и удерживание в тонусе около 5 секунд задних и передних мышц бедра.
- Выпрямить протезированную конечность, и отвести ее назад.
Сначала эти движения надо повторять по пять раз, а потом по мере выздоровления их количество можно увеличить до 20 раз. Следует помнить, что данные процедуры необходимы для скорейшего выздоровления коленного сустава. Лечебные процедуры в первое время доставляют пациенту боль и дискомфорт. Вот почему важно следовать всем советам специалиста и не прекращать делать физические упражнения.
В некоторых ситуациях из-за физкультуры прооперированная конечность отекает. Чтобы избавиться от этого надо приложить к ноге холодный компресс. Во время реабилитации дома, гимнастические упражнения желательно дополнить ездой на велосипеде, массажем и плаванием, поскольку такая физическая активность обогащает кровь кислородом и стимулирует мышцы.
Если не соблюдать определенные правила, то могут после эндопротезирования возникнуть осложнения: повреждение сосудов, открытие кровотечения, жировая эмболия либо инфицирование.
После оперативного вмешательства присутствует огромная вероятность возникновения патологической реакции на анестетик. Вот почему в первые дни после протезирования сустава человека оставляют в клинике под присмотром специалистов.
В течение 30 дней после операции есть риск развития воспаления и раскрытия раны. Ко всему прочему, может произойти отторжение суставного протеза. Поэтому пациент должен следовать всем правилам и рекомендациям врача.
Плечевой бандаж — медицинское приспособление, предназначенное для разгрузки и фиксации сочленений плеча. Показаниями к его длительному ношению становится нестабильность связочного аппарата сустава, травма при занятиях спортом, артрит или артроз. Приспособления часто используются в послеоперационный период для быстрой реабилитации пациентов. Выбором его занимается только врач. Он оценивает результаты инструментальных исследований, учитывает степень повреждения суставных структур.Также важно удобство ношения.
Для сустава характерны постоянные интенсивные нагрузки в результате движения верхней конечности. Если функциональная активность руки снижается, обследуется плечевое сочленение. Ношение бандажа рекомендуется травматологами для иммобилизации, снижения нагрузок, например, при активных занятиях спортом. Он обеспечивает умеренную фиксацию, то есть одновременно стабилизирует сустав и разгружает его связочно-мышечный аппарат. Ортез выполняет следующие функции:
- поддерживает сочленение и руку, ускоряя регенерацию поврежденных тканей;
- предотвращает избыточную подвижность сустава, способную спровоцировать дальнейшее травмирование;
- не допускает возникновение дискомфортных ощущений при движении рукой, поворотах или наклонах.
Ношение фиксирующих приспособлений ограничивает динамику поперечнополосатой мускулатуры, что положительно влияет на состояние связок. Они значительно травмируются при вывихах, особенно абдоминального конца ключицы. Для их восстановления необходима полная неподвижность, иначе возникают рецидивы патологии, сопровождающиеся сильными болями в плечевом суставе. Ортез часто используется для одновременной фиксации руки, плеча, так как при травмировании любые движения верхней конечностью могут замедлить выздоровление. При необходимости применяются медицинские приспособления для полной иммобилизации всего грудного отдела позвоночника.
Конструкции из воздухопроницаемых материалов назначаются пациентам, у которых обнаружены быстро прогрессирующие дистрофические изменения в суставных структурах. Кроме приема НПВП, глюкокортикоидов, хондропротекторов, требуется слабая фиксация сочленения. Такой метод консервативного лечения не позволяет деструкции нивелировать положительное действие фармакологических препаратов.
Впервые бандаж, как отдельное медицинское приспособление, был упомянут в рукописях, датированных 1700 годом до нашей эры. В знаменитых законах царя Вавилона Хаммурапи описана процедура ношения фиксирующего устройства, предупреждающего выпячивание паховой грыжи.
Мягкие бандажи и ортезы, снабженные твердыми вставками, назначаются травматологами практически при всех повреждениях связок, сухожилий, хрящевых или костных тканей. Ношение фиксирующих приспособлений на этапе реабилитации рекомендовано при переломах лучевой кости, вывихах, подвывихах ключицы. Вот общие показания к их применению:
- воспалительный процесс в области плеча или руки;
- ушибы, растяжения или разрывы связок, переломы верхней конечности или плеча;
- послеоперационный период, эндопротезирование;
- острые или хронические суставные патологии;
- профилактика травмирования при серьезных физических нагрузках или в случаях повышенной двигательной активности.
При хронических суставных патологиях и серьезном травмировании руки или плечевого сочленения необходима длительная фиксация. Ношение бандажных приспособлений из синтетических материалов, особенно в теплое время года, станет причиной возникновения опрелостей. Поэтому людям с чувствительной кожей их следует выбирать из воздухопроницаемых материалов. Иногда развивается аллергическая реакция при ношении ортеза. Ее могут провоцировать детали металлической конструкции или нити, входящие в состав ткани. Тогда потребуется приобретение другого приспособления.
Бандажи плечевого сустава разнятся сложностью конструкции, показаниями к использованию, ценой и даже доступностью. Приспособления, предназначенные для слабой фиксации, можно найти на прилавках аптек и магазинов медтехники. А вот ортезы для иммобилизации больших участков плеча и грудной клетки можно приобрести по предварительному заказу. Проводятся замеры длины плеча, окружности бицепса, обязательно принимается во внимание рост человека. Важна для правильного восстановления структур плечевого сустава имеет жесткость конструкции. В соответствии с этим параметром бандажные приспособления классифицируются следующим образом:
- мягкие. При изготовлении таких фиксирующих приспособлений использовались эластичные материалы, хорошо пропускающих воздух. Мягкие ортезы надежно фиксируют плечевой сустав, немного ограничивая его подвижность. Они подходят для постоянного ношения, редко вызывают аллергические реакции;
- полужесткие. В их конструкции есть металлические или пластиковые вставки для прочной фиксации сустава. Эти приспособления предназначены для ношения во время лечения острых или хронических заболеваний опорно-двигательного аппарата. Травматологи рекомендуют использовать полужесткие конструкции в период реабилитации после вывихов и подвывихов ключицы, разрывов связок;
- жесткие. Это самые надежные фиксирующие приспособления, прочно иммобилизующие плечевой сустав. Ортезы состоят из металлических и пластиковых деталей, скрепленных в жесткую конструкцию. Их ношение необходимо после вывихов с разрывами сухожилий и связок, сложных переломов.
Бандажи для плечевого сустава классифицируют в зависимости от назначения.
Мягкие плечевые ортезы используются, как профилактическое средство при вероятности травмирования. Их применяют спортсмены или люди с заболеваниями суставов легкой степени. Они очень удобны, не видны под одеждой, не утрачивают поддерживающей способности даже при частых стирках. Такие медицинские приспособления обеспечивают необходимый уровень компрессии на суставные структуры, включая связки, сухожилия и мышцы.
Самый часто используемый поддерживающий бандаж — повязка Дезо. Согнутая рука иммобилизуется за счет одного или двух ремней, переброшенных через плечо и широкого фиксатора. Повязка Дезо применяется только с лечебными целями и не подойдёт для профилактики.
Фиксирующие приспособления — обычно полужесткие конструкции с пластинами, шинами или шарнирами, закрывающие определенные участки плеча и предплечья. Они надежно удерживают сустав, обеспечивая восстановление поврежденных тканей. При использовании такого ортеза исключена полностью возможность движения рукой или отведения плеча в сторону. А с помощью шарниров можно задавать необходимый угол между рукой и плечевым суставом.
Приспособление полностью закрывает поврежденное плечо и верхнюю часть предплечья. Полная иммобилизация обеспечивается также за счет широкого ремня, который продевается с противоположной стороны тела. Несмотря на прочность конструкции, бандаж тонкий и не заметен под одеждой. Длину ремня можно регулировать, чтобы задать необходимую амплитуду движения. Травматологи рекомендуют носить их пациентам после проведения хирургической операции на ключице после ее вывиха или перелома.
| Вид бандажа для плечевого сустава | Цена, руб. |
| Ottobock 5055 Плечевой бандаж из терморегулирующего материала Акро Комфорт | 8800 |
| Экотен ФПС-01 Бандаж компрессионный фиксирующий плечевой сустав | 2500 |
| Бандаж плечевой с функцией ограничения подвижности левый Medi Omomed | 5500 |
| Бандаж плечевой согревающий Ottobock 7126 | 5900 |
| Бандаж плечевой поддерживающий Косынка Тривес Т-8102 | 500 |
| Бандаж, фиксирующий плечевой сустав (повязка Дезо) Т-8101 | 1100 |
| Бандаж на плечевой сустав ORTO ASR 206 правый | 2450 |
Фиксирующий бандаж на плечевой сустав, изготовленный только из хлопка или шерсти, очень удобен в ношении. Он не натирает кожу, хорошо пропускает воздух, оказывает умеренное согревающее действие. Но у такого ортеза есть существенный недостаток — при носке он быстро растягивается, утрачивает эластичность, перестает надежно фиксировать больной сустав. Продляют срок эксплуатации стирка в прохладной воде и сушка на горизонтальных поверхностях.
Медицинские приспособления из неопрена отличаются невысокой ценой, не теряют лечебных свойств при длительном использовании. Синтетический материал надежно удерживает тепло в плече. Благодаря согревающему эффекту в поврежденных тканях:
Лечение суставов Подробнее >>
- ускоряется кровообращение;
- нормализуются обменные процессы и регенерация.
Но неопрен практически не пропускает воздух и влагу, что негативно отражается на состоянии кожи. Проблема решается поддеванием тонкой одежды из хлопка или льна.
Полиэстер и эластин сочетают все положительные качества неопрена, хлопка и шерсти. Они не растягиваются при стирке, влаго- и воздухопроницаемы, гипоаллергенны. Но есть у них один недостаток — высокая цена.
Фиксирующий ортез на плечевой сустав предназначен для длительного ношения, поэтому выбирать приспособление лучше с минимальным содержанием синтетических материалов. Это особенно актуально для людей, склонных к аллергии или имеющих в анамнезе дерматиты. Для лечения суставных патологий плеча, быстрого восстановления после травмы используются наружные средства. Надевать ортез следует только после полной абсорбции кожей противовоспалительных или обезболивающих мазей. А после нанесения согревающих бальзамов с капсаицином, пчелиным или змеиным ядом нужно подождать 20-30 минут. Иначе в поврежденных тканях сильно повысится температура, возникнут дискомфортные ощущения — жжение и боль.
Травматологи и ортопеды выбирают для пациента бандаж с учетом результатов рентгенологического исследования. Врач определяет длительность ношения, задает нужный угол, корректирует длину и силу фиксирующего ремня. Абдукционный бандаж даже надевается в первый раз в присутствии травматолога, выставляющего предусмотренные в конструкции параметры. Продолжительность ношения полужестких и жестких ортезов зависит от степени повреждений и скорости регенерации тканей. Обычно период реабилитации длится от 4 недель до 2 месяцев.
Бандажи для детей изготавливаются по стандартам Всемирной Организации Здравоохранения (ВОЗ). Внутренние прослойки медицинского приспособления могут содержать необходимое для фиксации количество синтетики. Но все материалы, соприкасающиеся с кожей ребенка, должны быть только натуральными.
Пациентам с суставными патологиями назначаются физиотерапевтические процедуры, курсовой прием фармакологических препаратов, занятия лечебной физкультурой или гимнастикой. Такой комплексный подход существенно ускоряет выздоровление. Но отказ от ношения фиксирующего бандажа для плечевого сустава может стать причиной безрезультативности всех консервативных методик лечения. Только благодаря полной или частичной иммобилизации в организме запускаются сложные биохимические процессы, необходимые для сращивания костей, восстановления целостности связок и сухожилий.
источник
Большинство людей, которых готовят к оперативному вмешательству в стационаре, в списке необходимых для операции покупок наряду с медикаментами видят пункт «эластичные бинты». Некоторые этот пункт попросту игнорируют, не осознавая до конца его важность. А ведь эластичные бинты на ногах после операции спасли не одну жизнь. Зачем же перед оперативным вмешательством перебинтовывают ноги, и для чего нужны эластичные бинты?
Не просто так доктора предписывают перебинтовывать ноги перед операцией и после нее, в послеоперационный период. Так специалисты пытаются предотвратить развитие после операции смертельно опасного для человека состояния – тромбоэмболии. Тромбоэмболия – это патологический процесс, который происходит в результате перекрывания тромбом или несколькими тромбами (сгустками крови) крупнейшей легочной артерии.
К признакам тромбоэмболии относятся, прежде всего:
- резкое повышение температуры тела;
- сухой кашель;
- системная гипотензия;
- тахикардия;
- затрудненное дыхание;
- кратковременная потеря сознания;
- повреждение миокарда;
- правожелудочковая недостаточность;
- инфаркт легкого.
В период проведения операции и после нее человек теряет много крови. Многократно повышается риск того, что один или несколько тромбов оторвутся и закупорят важнейший сосуд. После того или иного повреждения тканей тела мозг человека получает сигнал об опасности и направляет в кровь вещества, повышающие ее свертываемость. Кровоток значительно замедляется, сосуды переполняются, после чего тромб может очень легко оторваться.
Наиболее часто тромбы образуются в сосудах ног. Наличие тромбов в ногах называется тромбозом нижних конечностей.
Итак, для чего же перед операцией и в послеоперационный период рекомендуется бинтовать ноги эластичным бинтом – зачем перебинтовывают нижние конечности? После операции необходимо правильно бинтовать ноги прежде всего потому, что благодаря мягкому компрессионному воздействию на ноги бинты способствуют некоторому сужению вен ног. А это практически нивелирует риск того, что в нижних конечностях произойдет застой крови. Компрессионное воздействие на ноги до и после операции необходимо как профилактическая мера тромбообразования в сосудах, развития тромбоэмболии.
Почему же бинты для ног после операции оказывают такой эффект? Каков механизм работы эластичных бинтов? Ответ на этот вопрос очень прост: перебинтовывая ноги и создавая легкое давление на нижние конечности, мы, как уже отмечалось, способствуем сужению вен, что исключает обратный отток крови. Благодаря тугому бинтованию ног происходит сближение клапанов артерий легких. Так минимизируется возможность занесения туда тромбов и блокировки сосудов.
Правильно забинтовать ноги после операции помогут следующие советы.
- Бинтовать ногу следует целиком: от пальцев до паха.
- Эластичный бинт нужно вести от узкого места к широкому, то есть от пальцев ног – к бедрам.
- Не следует оставлять просветы между турами бинтов: каждый последующий слой бинта должен накладываться на половину предыдущего.
- Компрессионное воздействие должно быть сильнее внизу ноги и слабее вверху.
- Во время бинтования нельзя допускать появления складок.
- Не стоит перебинтовывать пальцы ног: именно по их внешнему виду можно определить, качественно ли забинтована конечность. Так, если пальцы побелели или приобрели голубоватый оттенок, бинт стоит срочно ослабить: он нарушил кровоток в конечности.
- Забинтовывать ноги после операции лучше лежа на кровати, слегка приподняв ноги кверху.
- Если есть склонность к отекам, лучше всего бинтовать ноги с утра.
Следует знать: для того, чтобы эластичные бинты после операции по-настоящему работали, следует уметь правильно накладывать их на ноги.
Поэтапное обматывание ноги эластичным бинтом
Так как бинтование ног является отличной профилактической мерой для предотвращения тромбоэмболии, эластичные бинты для нижних конечностей желательно использовать всем пациентам, решившимся на оперативное вмешательство. Следует знать, что есть группа людей, для которых тугое бинтование ног в послеоперационный период не обязательно, а желательно. К этой группе относятся люди с тромбозом нижних конечностей, с варикозом и тромбофлебитом.
Также эластичные бинты после операции желательно носить людям с лишним весом – у них зачастую наблюдаются проблемы с сосудами, есть склонность к тромбообразованию. Туго бинтовать ноги после оперативного вмешательства следует всем пациентам после 45 лет. Как правило, с возрастом, эластичность сосудов уменьшается, кровь застаивается в конечностях, возрастает риск образования тромбов.
Еще одна причина оказывать компрессионное воздействие на нижние конечности – роды. И в случае естественного родоразрешения, и в случае кесарева сечения женщина получает многочисленные травмы мягких тканей, что значительно увеличивает риск появления тромбов. Также у многих беременных происходит варикозное расширение вен, развивается тромбофлебит, а это увеличивает вероятность того, что тромб может оторваться.
Заболевания сердечно-сосудистой системы, болезни крови, сахарный диабет также являются показанием к тугому бинтованию ног.
Несмотря на массу положительных свойств, эластичные бинты обладают и некоторыми недостатками.
| Свойства | Воздействие |
| Сравнительно с обыкновенными хлопчатобумажными бинтами, они значительно толще и, к тому же, изготовлены они из синтетических материалов. | Это препятствует нормальному дыханию кожи. Конечность под бинтами, как правило, сильно потеет. Это может стать настоящей проблемой для людей с избыточным потоотделением, послужить причиной дерматитов. Таким людям лучше отдать предпочтение специальному компрессионному трикотажу либо обыкновенным хлопчатобумажным бинтам. |
| Определенное неудобство в использовании: необходимость ежедневно наматывать и снимать. | Через месяц после операции допускается замена эластичных бинтов на специальные более удобные компрессионные чулки. Однако чулки приходятся по вкусу не всем пациентам. Так, большинство мужчин предпочитает все время пользоваться именно эластичными бинтами. |
Использование эластичных бинтов после операций на венах (прежде всего по поводу варикозного расширения вен) обязательно. Однако в этом случае бинты следует накладывать на стерильные марлевые повязки. Даже если оперировалась только одна нога, туго бинтовать следует обе конечности. Объясняется это тем, что пациент после операции больше нагрузки дает здоровой ноге, чем провоцирует варикозное расширение вен и тромбообразование уже в ней. Поэтому в профилактических целях следует заматывать и здоровую ногу.
Сколько времени следует носить эластичные бинты (специальный трикотаж) после операции на венах? Конкретно сказать, сколько нужно носить бинты после операции может только лечащий врач больного. Все зависит от сложности оперативного вмешательства и динамики выздоровления пациента. В среднем этот период занимает от 2 месяцев до полугода. В это время эластичные бинты помогут нормализовать отток крови из ног, предотвратят тромбообразование, развитие такого недуга, как венозная недостаточность нижних конечностей.
Если вы не находитесь в группе риска, использовать или нет эластичное бинтование во время и после оперативного вмешательства – ваше личное решение. В профилактических целях, тем более, если предстоит сложная операция, роды – конечность все же лучше фиксировать.
Если вы находитесь в так называемой «группе риска» (имеете проблемы с сосудами, варикоз, заболевания сердечно-сосудистой системы), ни в коем случае не пренебрегайте бинтованием ног после операции. Такая простая мера может спасти вам жизнь.
источник
Дорогие друзья, здравствуйте!
К сожалению, мы иногда болеем.
Иногда болеют наши родные.
А иногда болезнь требует операции.
И встает вопрос: как выбрать ПОСЛЕОПЕРАЦИОННЫЙ бандаж? Их много, и все они такие разные!
На что нужно при этом обращать внимание?
Иногда вас спрашивают о ПОСЛЕРОДОВОМ бандаже.
А иногда о бандаже при ПУПОЧНОЙ или ПАХОВОЙ грыже.
Возможно, в ассортименте вашей аптеки имеются также бандажи на грудную клетку. Какие они бывают? Когда и кому их предложить?
Обо всем об этом мы сейчас и поговорим.
Но сначала пару слов о том, что такое грыжа, и чем она опасна.
По латыни слово «грыжа» звучит совсем непристойно: «HERNIA».
В 19-м веке военные врачи часто ставили этот диагноз деткам «богатеньких Буратино», чтобы тех не забирали в армию.
Поэтому выражение «страдать х…й», прости, Господи, ? означало иметь грыжу.
И каждый пятый призывник в России в конце 19-го века «страдал»… этим самым недугом.
Но в русском языке слово «грыжа» привязали к другому слову «грызть»: мол, грыжа «прогрызает» брюшную стенку, и содержимое брюшной полости выпячивается.
Грыжа – это выпячивание внутренних органов через какие-либо дефекты в передней брюшной стенке.
Дефекты могут быть врожденными или приобретенными.
Содержимым грыжевого мешка чаще всего являются петли кишечника.
Вы спросите: «Что же их, в смысле, петли кишечника, заставляет выпячиваться? «Лежали» они себе в брюшной полости, «лежали», и вдруг решили выпятиться?»
Конечно, это происходит не вдруг.
Передняя брюшная стенка – прочное образование, состоящее из кожи, подкожно-жировой клетчатки, фасций (футляров для мышц), мышц живота и соединительнотканных волокон, которые обладают высоким запасом прочности.
В норме она превосходно выдерживает многократные повышения внутрибрюшного давления, которые возникают в процессе нашей обычной жизни: подъем тяжестей, кашель, запоры, роды у женщин и т.д.
Но когда эти факторы повторяются изо дня в день, когда у женщины было несколько родов, когда брюшной пресс слабый, когда организм стареет, то мышцы живота теряют свою эластичность и упругость, соединительнотканные волокна передней брюшной стенки растягиваются, и любой поход в туалет или поднятие тяжести может привести к образованию грыжи живота.
Чаще всего встречаются паховые, пупочные грыжи и грыжи белой линии живота.
На этом рисунке под номером 1 — грыжа белой линии живота, под номером 2 — пупочная грыжа, под номером 3 — паховая.
При паховой грыже отмечается припухлость в области паха, где проходит паховый канал. У мужчин она бывает намного чаще, чем у женщин из-за особенностей строения пахового канала.
Выпячивание увеличивается при подъеме тяжести, натуживании, при этом в месте грыжи могут быть болевые ощущения.
Пупочная грыжа часто встречается у младенцев.
В норме, после того, как пуповинный отросток отпадает, пупочное кольцо, которое представляет собой дефект в белой линии живота, быстро закрывается волокнами соединительной ткани.
Но если есть врожденная слабость соединительной ткани, этот процесс может задержаться, и у ребенка формируется пупочная грыжа, то есть выпячивание в области пупка. Оно увеличивается, когда малыш плачет, тужится.
Пупочная грыжа у младенца, как правило, никаких болевых ощущений не вызывает.
Она может возникать и у взрослых, чаще у женщин после родов, когда резко возрастает внутрибрюшное давление, и мышцы передней брюшной стенки растягиваются и ослабевают.
Белая линия живота – это полоска сухожилия, которая находится между прямыми мышцами живота. Посмотрите:
Причины грыжи белой линии живота – это ожирение, травмы, беременность, запоры, асцит, хронический кашель, то есть все ситуации, при которых повышается внутрибрюшное давление.
И у нас осталось рассмотреть еще послеоперационную грыжу, а затем мы перейдем к бандажам.
Послеоперационная грыжа возникает в результате того, что целостность передней брюшной стенки нарушена. Во время операции были рассечены кожа, подкожно-жировая клетчатка, фасции, возможно, мышцы живота. И даже, несмотря на то, что все это по окончании операции зашили, слабое место осталось.
А дальше человеку разрешили вставать, и при каждом вставании с постели повышается внутрибрюшное давление.
А если у него запоры, то в туалете опять повышается внутрибрюшное давление.
А если у него есть проблемы с органами дыхания (например, ХОБЛ – хроническая обструктивная болезнь легких, одна из «любимых» болячек курильщика), то он кашляет, и это тоже повышает внутрибрюшное давление.
А бывает, он что-нибудь поднимает весом более 2-3 кг в первый месяц после операции.
И все это может привести к выходу петель кишечника через слабое место в передней брюшной стенке в области послеоперационного шва, то есть к образованию послеоперационной грыжи.
При любой грыже у взрослых, помимо выпячивания, могут быть болевые ощущения, которые усиливаются после приема пищи или после подъема тяжестей.
Самым серьезным осложнением грыжи является ее ущемление – сдавление органа, который вышел через дефект в передней брюшной стенке, в так называемых грыжевых воротах, то есть в месте дефекта.
Это может случиться в любой момент в результате поднятия тяжести, кашля или натуживания.
И тогда кровоснабжение грыжи, которая чаще всего есть не что иное, как петли кишечника, прекращается, и возникает ее некроз, то есть омертвение.
А дальше – кишечная непроходимость, перитонит и смерть.
Признаки ущемления грыжи – это резкая боль в животе, которая возникла при любой ситуации, сопровождающейся повышением внутрибрюшного давления. Возможна рвота.
И если раньше грыжа спокойно вправлялась самостоятельно или рукой, когда человек ложился, то при ущемлении она не вправляется.
В этом случае нужна срочная операция.
Теперь переходим непосредственно к бандажам.
Он может быть абдоминальный, то есть для живота, и торакальный, то есть для грудной клетки.
Этот бандаж надевается на живот («abdomen» в переводе с латинского означает «живот») и имеет 3 показания:
- Состояние после операции на органах брюшной полости.
- Вправимая грыжа живота небольшого размера.
- Послеродовый период.
Раньше, когда бандажей у нас в стране еще и в помине не было, после операции использовали обычное полотенце и фиксировали его булавкой.
Задача бандажа – взять на себя часть нагрузки, которую несет на себе передняя брюшная стенка, и защитить послеоперационный шов от расхождения даже при незначительном повышении внутрибрюшного давления (подъем с кровати, наклон, чтобы надеть обувь, запоры, кашель, чихание и др.).
Чтобы понять, какой абдоминальный бандаж лучше, пусть каждый из вас представит себя на месте хирурга.
Итак, допустим, я хирург. Я только что прооперировала больного, наложила на послеоперационный шов марлевую наклейку, и теперь я буду ежедневно делать перевязку и смотреть, как идет заживление.
- Марлевая наклейка может мокнуть, поскольку из шва часто выделяется сукровица (все-таки сколько тканей рассечено!), поэтому мне нужно, чтобы непосредственно к шву прилегал хлопок, который хорошо впитывает влагу и быстро сохнет. Мне не нужно, чтобы под бандажом скапливался экссудат, который может инфицироваться. И тогда придется заниматься еще и борьбой с инфекцией.
- Мне нужно, чтобы никакого раздражения кожи у больного не было, т.е. ткань бандажа должна быть гипоаллергенной. Зачем мне лишняя головная боль?
- Бандаж должен захватывать с лихвой весь шов, то есть ширина бандажа должна быть соответствующей.
- Может так случиться, что возникнут гнойные осложнения, и мне нужен такой бандаж, чтобы в нем легко было сделать надрез и вывести дренажную трубку, чтобы обеспечить отток гноя из раны. (Посмотрите на конструкцию бандажа выше. Видите, здесь чередуются широкие и узкие полоски? Вдоль одной из узких полосок можно сделать разрез. Это было бы сложно сделать, если панель была бы сплошной).
- Мне нужно, чтобы больной носил бандаж столько, сколько скажу, и не жаловался, что ему жарко, или что бандаж постоянно скручивается.
- Если больной полный, очень удобны бандажи, которые имеют двойную панель для поддержки передней брюшной стенки.
А если спросить больного, который уже поносил какое-то время бандаж, то его требования будут такими:
- Чтобы в нем было не жарко.
- Чтобы он не скручивался при ходьбе.
- Чтобы он не превратился в тряпочку после 2-3 стирок и не потерял своих свойств.
- Чтобы он не вызывал раздражения и зуда.
Исходя из этого, у меня получились следующие требования к абдоминальному бандажу, чтобы он устраивал и хирурга, и больного:
- Он выполнен из тонкого, «дышащего» материала.
- Передняя панель, которая прилегает к шву, с содержанием хлопка.
- В составе нет латекса. (В бандажах многих производителей он есть, но латекс очень часто дает аллергию).
- Конструкция бандажа позволяет легко сделать разрез для выведения дренажа, при этом разрез не мохрится, не расползается.
- Содержание хлопка в составе небольшое. В противном случае такой бандаж не будет отличаться хорошей износостойкостью после стирки.
- По окружности бандажа имеются жесткие вставки, которые предупреждают его скручивание.
- На упаковке указано, что этот бандаж зарегистрирован Федеральной службой по надзору в сфере здравоохранения как изделие медицинского назначения.
- Для полного пациента лучше выбрать бандаж с двойным фиксирующим клапаном.
Теперь внимательно рассмотрите бандажи послеоперационные, которые есть у вас в аптеке, почитайте информацию на упаковках. Ну, как? Соответствуют?
Обычно он не представляет затруднений. Нужно измерить окружность талии.
Но часто к вам приходят родственники больного. Не продавайте бандаж «на глаз». Пусть родственники проведут измерение больного и придут к вам повторно.
Пусть они заодно поинтересуются у врача, бандаж какой ширины подойдет?
Ширина зависит от размера шва, от роста пациента.
И еще несколько коротких вопросов и ответов.
Длительность ношения зависит от скорости заживления шва, возраста больного, образа жизни.
В среднем 1,5-2 месяца, но если работа связана с подъемом тяжестей, то и до полугода.
Стирать бандаж, как правило, производители рекомендуют вручную. Не использовать порошки с хлорсодержащими веществами и др. отбеливателями. Температура воды до 40 градусов. Не отжимать, не выкручивать (промокнуть в полотенце), на батарее не сушить.
Да. Это невправимые грыжи живота, беременность и индивидуальная непереносимость материалов, из которых изготовлен бандаж.
Как я уже сказала, послеоперационный бандаж можно использовать также при небольших грыжах белой линии живота или пупочных грыжах у взрослых.
Как это узнать? Очень просто. Когда человек ложится, грыжа вправляется самостоятельно или с помощью руки.
Когда у вас спрашивают бандаж родственнику после операции задайте вопросы:
- После какой операции? (чтобы выяснить, какой бандаж нужен: грудной или абдоминальный)
- Врач сказал, какой ширины нужен бандаж?
- Окружность талии знаете?
- Ваш родственник полный? (с одним клапаном давать или с двумя?)
Разумеется, последний вопрос задаете, если у вас в ассортименте есть бандажи с двойным клапаном.
Если у вас покупают 2 длинных эластичных бинта («мне для операции») или противоэмболический трикотаж, поинтересуйтесь, какая предстоит операция, и если вам говорят, что на органах брюшной полости или грудной клетки, выясните, «послеоперационный бандаж купили?»
Послеоперационный бандаж может использоваться также как послеродовый, хотя на этот случай бывают и специальные послеродовые бандажи. Но это не принципиально.
Чтобы быстрее восстановить тонус мышц живота после родов, нужны упражнения на укрепление мышц брюшного пресса.
Обычно хватает 2-3 месяцев, чтобы привести в порядок свой живот.
Если в ассортименте аптеки есть гимнастические мячи диаметром 45-55 см, предложите к бандажу мяч для более быстрого восстановления. Упражнения можно найти в ютубе, если набрать «фитбол после родов».
Они назначаются в следующих ситуациях:
- Состояние после операции на органах грудной клетки.
- Межреберная невралгия,
- Ушиб грудной клетки,
- Перелом 1-2 ребер
Состояние после операции на органах грудной клетки.
Здесь речь идет, прежде всего, об операции на сердце.
Зачем в этом случае нужен бандаж? Ведь петель кишечника в грудной клетке нет, и послеоперационная грыжа вряд ли возникнет.
Дело в том, что для доступа к сердцу во время операции рассекается грудина, а иногда и ребра.
После операции половинки грудины чаще всего соединяют специальной проволокой. Реже – металлическими конструкциями. Они остаются в теле человека на всю оставшуюся жизнь
Бандаж на грудную клетку в этом случае нужен, чтобы обеспечить покой грудине, ребрам и самому послеоперационному шву, чтобы быстрее шло сращение костей и заживление шва.
Поэтому торакальный послеоперационный бандаж должен быть выполнен из нерастяжимых материалов.
Или нерастяжимой, в крайнем случае, должна быть та часть его, которая будет находиться непосредственно на грудине.
Посмотрите, к примеру, на этот бандаж.
Здесь верхняя часть его сделана из нерастяжимого материала, а нижняя – из эластичного.
Благодаря такой конструкции бандаж переводит грудной тип дыхания в брюшной, и создаются благоприятные условия для заживления раны.
К тому же он удобен тем, что не будет елозить по телу вверх-вниз, потому что сделан в виде майки.
Если у вас в ассортименте есть торакальный бандаж, материал которого тянется, то после операции на сердце он не подойдет — фиксация не та.
Предлагайте его при ушибе грудной клетки, переломе 1-2 ребер или межреберной невралгии. Впрочем, для этих случаев подойдет любой бандаж на грудную клетку.
Межреберная невралгия возникает в результате сдавления, воспаления, раздражения межреберных нервов на фоне заболеваний позвоночника, некоторых инфекций, травм.
Боль очень сильная, чаще односторонняя, локализуется в области ребер, усиливается при малейших движениях туловища и даже на вдохе-выдохе.
Торакальный бандаж уменьшает экскурсии грудной клетки, и боль становится менее интенсивной.
Измеряют окружность грудной клетки.
Так же, как и за абдоминальным бандажом.
- Материал тонкий, «дышащий».
- В составе не должно быть латекса.
- На указано, что это изделие медицинского назначения.
- Бандаж в форме майки, на мой взгляд, удобнее.
Такой бандаж, как правило, покупают пожилые мужчины, которым по каким-то причинам противопоказана операция.
Он должен быть сделан из гипоаллергенной ткани (без латекса) и иметь кармашки с жесткими вставками (пелотами).
Бывает односторонний и двусторонний.
В последнем случае при односторонней грыже один пелот вынимается.
Главная задача такого бандажа – не допустить ущемления паховой грыжи при подъеме тяжестей, кашле, запорах. Бандаж надевается после вправления грыжи так, чтобы пелот располагался над ней.
Носят такой бандаж днем постоянно.
Если спрашивают паховый бандаж для женщины, то этот бандаж тоже подойдет.
Возможно, вы знаете, что для лечения пупочной грыжи раньше использовали пятак и гипоаллергенный пластырь.
Пятак располагали над грыжей, он удерживал грыжевое выпячивание, а пластырь фиксировал монетку.
И обязательным элементом лечения пупочной грыжи у младенцев был заговОр. ? А может, и есть.
Посмотрела в Интернете, как выглядит сей обряд, и не удержалась от смеха. Это происходит так:
«Маме необходимо утром легонько прикусить грыжу малыша и таким образом произнести следующие слова: « грыжа, грыжа, я тебя грызу, у тебя один зуб, у меня – семь, и я тебя съем». И так три раза. А после каждой молитвы необходимо сплевывать через левое плечо».
Почему у мамы всего 7 зубов, остается для меня тайной, но больше всего понравилась приписка:
«Первые результаты видны уже через несколько месяцев».
(Они и без этих премудростей будут видны через несколько месяцев).
Как лечат пупочную грыжу цивилизованным способом: используют специальный пупочный пластырь или пупочный бандаж, который представляет собой эластичную полоску с содержанием хлопка, в центре которой находится пелот – прототип того самого пятака.
Пелот располагается над грыжей. Пупочный бандаж находится на животике малыша постоянно. Снимается только на время купания и массажа.
В лечении пупочной грыжи важно еще укреплять мышцы живота ребенка, поэтому врач рекомендует маме делать массаж живота по часовой стрелке и специальные упражнения. А если у вас есть в ассортименте мячи большого диаметра, то в комплексе с пупочным бандажом предлагайте и мяч. Фитбол для детей можно найти на ютубе. Упражнения на мяче с младенцем ускорят закрытие пупочного кольца.
Обычно оно закрывается к 1,5-2 годам, но бывает чуть позже.
Если дефект сохраняется, примерно после 5 лет врач делает операцию.
Детский бандаж изготовлен из гипоаллергенной ткани, которая не вызовет раздражения нежной кожи малыша в отличие от пластыря.
Фух. ? Это все, что я вам хотела сегодня сказать. Как вам понравилась статья, друзья?
Остались ли у вас какие вопросы? Пишите их в окошечке комментариев ниже.
Досконально разобраться в ортопедических изделиях вам поможет мой базовый курс для сотрудников аптек. Приобрести его можно здесь.
До новой встречи на блоге для трудяг фармбизнеса!
С любовью к вам, Марина Кузнецова
Если статья вам понравилась, если вы хотите что-то спросить, дополнить, поделиться опытом, вы можете это сделать в специальной форме ниже.
Только, пожалуйста, не молчите! Ваши комментарии — это моя самая главная мотивация на новые творения для ВАС.
Буду вам крайне признательна, если вы поделитесь ссылкой на эту статью со своими друзьями и коллегами в социальных сетях.
Просто нажмите на кнопки соц. сетей, в которых вы состоите.
Кликанье по кнопкам соц. сетей повышает средний чек, выручку, зарплату, снижает сахар, давление, холестерин, избавляет от остеохондроза, плоскостопия, геморроя!
источник
Девочки всем привет. У меня недавно обнаружили пупочную грыжу рекомендованна операция. Сейчас готовлю все анализы и прохожу всех врачей. Мне сказал доктор что грыжа появилась после родов. У кого была операция раскажите пожалуйста как она проходила и как прошел послеоперационный периуд, очень нужно знать к чему себя готовить, сколько буду находится в больнице? заранее спасибо!
Девочки всем привет.У меня недавно обнаружили пупочную грыжу рекомендованна операция.Сейчас готовлю все анализы и прохожу всех врачей.Мне сказал доктор что грыжа появилась после родов.У кого была операция раскажите пожалуйста как она проходила и как прошел послеоперационный периуд,очень нужно знать к чему себя готовить,сколько буду находится в больнице?заранее спасибо!
Подпишись на канал Lisa в Яндекс.Дзен
Ничего страшного в этой операции нет.Не волнуйтесь! Что посоветовать?
1. купите 2 эластичных бинта по 5 метров.В день операции НЕ ВСТАВАЯ С ПОСТЕЛИ,заматайте ноги от пальцев до паха,и до тех пор ,пока не будете постоянно ходить, бинты не снимать(есть вариант-госпитальный трикотаж,но вещь дорогая)
2.Обязательно нужен послеоперационный бандаж на липучках.Выбирать его правильно так:замеряете талию,находите в таблице на упаковке банжадаже разме по вашим цифрам и покупаете на 1 размер МЕНЬШЕ
3.-ранняя активация. Я своих пациентов поднимала уже к концу первых суток.не залёживаться.Будет тяжело,голова кружиться может после наркоза ,но это преодолимо.
Да,чуть не забыла.Обсудите со своим лечещим доктором вариант «установки сетки»,это защитит Вас от рецедива грыжи
Но главное-позитивный настрой и наличие рядом родных и близких
Вика большое вам спасибо,но не могли бы мне ответить а какой вид наркоза используют и сколько дней нужно находится в стационаре,и еще правда что маленькая грыжа опаснее чем большая?Я просто ничего не знаю т. к. на консультацию только поеду в ближайшее время.И вообще обязательно делать операцию или можно и так Заранее большое спасибо.
> какой вид наркоза используют и сколько дней нужно находится в стационаре,и еще правда что маленькая грыжа опаснее чем большая?Я просто ничего не знаю т. к. на консультацию только поеду в ближайшее время.И вообще обязательно делать операцию или можно и так
Отвечаю по порядку: наркоз используют разный и местный (если грыжа малюсенькая),и эпидуральный,и общий.Всё зависит от квалификации анестезиолога. У каждого вида анестезии есть свои достоинства и недостатки.
в стационаре нужно находиться не менее 5-7 дней.
Сама по себе пупочная грыжа возникает вследствие слабости пупочного кольца,когда при повышении давления в брюшной полости через пупочное кольцо под кожу выходит её(брюшной полости) содержимое .Это возникает при натуживании,подъеме тяжестей.любая грыжа(особенно пупочная)опасна ущемлением ,т. е ,когда в пупочное кольцо может попасть большее количество содержимого,чем может вернуться обратно в брюшную полость, как бы зажимается пупочным кольцом.Содержимым может быть жировая ткань,петли кишечника.Ущемленные ткани могут некротизироваться,т. е. отмирать. И тогда(в зависимости от времени госпитализации) понадобится более сложная,серьёзная и длительная операция,которая может потребовать даже удаления части кишечника.
У Вас ребёнок,поэтому хотите -не хотите,а вы их поднимаете на руках,коляски,сумки с продуктами…..Так что решайте сами:нужна Вам операция или нет
источник
Следующий элемент экипировки пациента — корсет
Накануне пациента осматривает анестезиолог, рассказывает о предстоящих манипуляциях. Вечером перед операцией — легкий ужин, очистительная процедура, таблетка снотворного — чтобы хорошо выспаться и не нервничать. Утром в 7:00 надеваются компрессионные чулки. В 9:00 пациенты, которым сегодня предстоит операция — по очереди едут в операционную, на каталке. После непродолжительных манипуляций — установки внутривенного катетера, электродов для ЭКГ, и датчиков-пульсаксиметра — пациенту делают снотворный укол, и он засыпает. Как только пациент погрузится в наркоз, и перестанет чувствовать боль — анестезиолог дает разрешение на продолжение подготовки к операции. Хирург и его помощники поворачивают пациента на операционном столе в удобное положение для операции и надежно закрепляют, подкладывая мягкие подушечки под грудь, бедро — там, где кость подходит близко к коже, чтобы избежать наминов. Выполняется предварительная разметка (для уменьшения длины разреза) и начинается операция.
Во время операции анестезиолог следит за давлением, пульсом, дыханием, — и постоянно вводит лекарства, чтобы пациент не чувствовал боли. 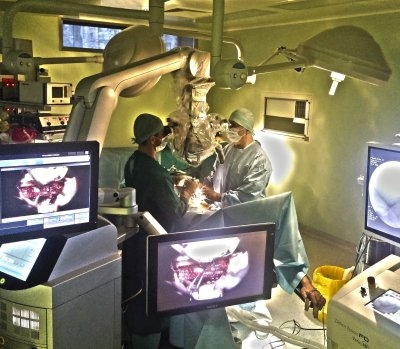
После окончания операции пациент пробуждается. При использовании современных лекарств для наркоза — на пробуждение больного требуется 5-10 минут. После того, как восстанавливается сознание, самостоятельное дыхание — пациента переводят в палату, где наблюдают за ним еще 2 часа.
Особенность после операции — дренажи. Это маленькие трубочки, которые устанавливаются в операционную рану перед окончанием операции. По ним вытекает сукровица — так уж устроена природа, что после разреза любая, даже самая маленькая рана — плачет, выделяется капиллярное содержимое, и если не скапливать это отделяемое под кожей — то рана заживает лучше, с меньшей вероятностью осложнений. Дренажи работают 1 или 2 дня, после чего их удаляют.
На второй или третий день после операции — пациенты начинают вставать. Сначала на четвереньках, на кровати, затем, с поддержкой и под контролем инструктора — возле кровати. Каждое занятие объем нарузки увеличивается и с 3-4 дня после операции — пациенты гуляют по коридору в отделении.
К моменту снятия швов — это 7-10 день — все наши пациенты полностью активны, независимы, единственное ограничение — это ограничение на положение «сидя». Мы не запрещаем пациентам сидеть совсем — можно присаживаться в туалете, на обычном стуле — но рекомендуем не садиться в глубокое кресло, или за руль сразу после операции — рекомендуем сначала пройти курс реабилитации через 3-4 недели после операции, чтобы хорошенько укрепить мышечный корсет, отказаться к тому моменту от корсета ортопедического. Полноценные нагрузки на спину можно пробовать спустя 4-6 мес после операции.
На этот период мы просим пациентов воздерживаться от таких динамичных видов спорта, как горные лыжи, катание на коньках, футбол, парашютный спорт, — т.е. там, где высока вероятность получить травму спины и без операции, а уже спустя 4-6 мес постоянных занятий по укреплению мышц спины (в этот период приветствуются повторные курсы реабилитационного лечения, особенно спортсменам) — можно пользоваться спиной по полной программе — можно и за штурвал самолета, и в футбол, и в космос.
Вместо заключения — предупредить заболевания спины и образование межпозвоночных грыж Вы можете, соблюдая несложные правила: ежедневно выполняйте гимнастику для позвоночника, следите за диетой и не допускайте образования избыточного веса, поддерживайте себя в хорошей физической форме, и не допускайте травм и избыточных нагрузок для спины.
Будьте здоровы!
источник
Многие годы безуспешно боретесь с БОЛЯМИ в СУСТАВАХ?
Глава Института заболеваний суставов: «Вы будете поражены, насколько просто можно вылечить суставы просто принимая каждый день.
Артроскопия — это уникальная операция, так как лечение и исследование суставов хирургическими инструментами происходит через небольшие разрезы около 5 мм длиной.
После такого хирургического вмешательства многие пациенты могут вернуться домой уже на второй день. Такой вид операции в отличие от обычного хирургического вмешательства позволяет раньше начать восстановление движений коленного сочленения и мобилизацию мышц.
- Что надо делать после артроскопии
- Какие могут быть осложнения
- Лечение после артроскопии коленного сустава
- Видео по теме
После операции надо будет 2-3 раза посетить своего хирурга для обязательных перевязок и снятия послеоперационных швов. По истечении 3 недель после операции можно потихоньку начинать выполнять повседневные дела. Физическим трудом можно заниматься через 6 недель, а спортом через 10. Восстановление после артроскопии коленного сустава будет происходить более эффективно, если соблюдать некоторые правила.
- Необходимо обеспечить покой для восстановления. И в течение 2-3 дней нельзя нагружать ногу. Затем в течение недели можно ограниченно ходить по квартире.
- Обязательно нужно прикладывать холодные компрессы к коленному сочленению.
- Тугое бинтование ноги.
- В лежачем положении ногу надо класть на возвышенность. Например, использовать для этого подушку.
Восстановление коленного сустава после артроскопии может начаться не быстро, так как после этой операции могут возникнуть осложнения. Процент таких осложнений необычайно мал, но лучше владеть информацией о тревожных симптомах. Нужно срочно обратиться к специалисту при возникновении следующих признаков:
- повышение температуры, жар и озноб;
- покраснение, отек и жар в области коленного сочленения;
- возрастающие болевые ощущения;
- отдышка и боль в грудной клетке.
Лечение после артроскопии коленного сустава включает различные реабилитационные мероприятия при нахождении в стационаре и в домашних условиях. Мои пациенты пользуются проверенным средством, благодаря которому можно избавится от болей за 2 недели без особых усилий.
После операции пациент определенное время проводит на стационарном лечении, при котором выполняются определенные процедуры по восстановлению.
- После оперативного вмешательства обязательно назначаются антибиотики.
- В профилактических целях для предотвращения развития тромбоэмболии обязательно надо бинтовать ногу эластичным бинтом, до 6 суток после операции.
- В обязательном порядке применяется криотерапия. Это положительное воздействие холодом.
- В течение нескольких суток после проделанной операции показано нахождение в полном покое. Нога должна быть зафиксированной и находится в строго выпрямленном положении.
- Пациенту назначаются противовоспалительные и обезболивающие медикаменты.
- Чтобы устранить послеоперационные оттеки, рекомендован аппаратный или ручной лимфодренирующий массаж для восстановления.
- На второй день после операции предусмотрены движения, связанные с работой сочленения. На вторые сутки рекомендовано пассивное движение и активизация с дополнительной опорой.
Артроскопия коленного сустава предполагает и восстановление в домашних условиях.
- Дома следует придерживаться инструкций своего лечащего хирурга. Обязательно надо следить за тем, чтобы разрезы не подвергались воздействию воды.
- Осмотры и перевязки производятся в первые 24 часа после хирургического вмешательства, затем на 4 и 8 сутки. Швы снимаются через неделю.
- Восстановление в домашних условиях выполняется с применением назначенных врачом медикаментов. Это сосудистые и противовоспалительные лекарства.
- Эластичный бинт необходимо носить около недели.
- Также следует продолжать лечение холодом и при необходимости применять лимфодренаж.
- Двигательную активность необходимо согласовать с лечащим доктором.
В реабилитационном периоде обязательно надо носить мягкий наколенник. После операции, может быть назначен массаж и физиопроцедуры.
Она направлена на различные двигательные упражнения бедра, стопы и ягодичных мышц.
Далее прибавляются упражнения для укрепления мышц конечностей. Например, постепенное поднятие прямой ноги. Это упражнение выполняется в лежачем положении или стоя.
Что разрешено в зависимости от пройденного времени после оперативного вмешательства.
- С 4 по 6 неделю можно ходить в ортезе с упором полностью на ногу. Ходьба возможна с необходимой опорой. К этому времени разрешается медленно ходить. И человек уже может сгибать и разгибать ногу в сочленении без неприятных болевых ощущений. Упражнения можно выполнять, используя легкое сопротивление, медленные приседания, упражнения в бассейне и небольшие тренировки на велотренажере. Но если при этом сустав отекает или сильно болит – надо срочно обратиться к врачу за консультацией.
- С 6 по 8 неделю можно выполнять силовые упражнения, ходьбу и разнообразные тренировки, улучшающие координацию движений. При этом надо понимать, что связка еще недостаточно окрепла и суставное сочленение имеет низкую прочность. Поэтому во время тренировок нельзя применять скручиваний, резких сгибаний и сильных маховых движений.
- С 8 по 12 неделю можно выполнять упражнения, которые направлены на укрепление конечностей и на развитие хорошей координации движений. Это могут быть упражнения с велотренажером, с платформой и занятия плаванием. Ходьба разрешена без всяких ограничений.
Правильно организованное лечение после артроскопии эффективно предотвратит появление осложнений.
Операция по удалению пупочной грыжи – одна из самых частых операций, которая, по подсчетам исследователей, на сегодняшний день проводится у 30% недоношенных и 20% доношенных детей. Диагностировать пупочную грыжу у взрослых можно в основном у женщин после 40 лет. Разберем подробнее, почему возникает такое заболевание и как его лечат врачи.
Оперативная гастроэнтерология определяет пупочную грыжу, как состояние, при котором происходит выход некоторых внутренних органов через расширенное пупочное кольцо за брюшную стенку. К таковым органам относится большой сальник и прямая кишка, а точнее, только их часть.
Разберем подробнее, что может вызвать появление пупочной грыжи:
- Пупочная грыжа, как врожденное заболевание, возникает при недостаточном рубцевании кольца, когда в нем остается отверстие. В детском возрасте такое явление может не наблюдаться, но с течением времени, под воздействием внешних факторов заболевание все — таки диагностируется.
- Грыжа может возникнуть и при беременности и после родов. Беременность – тот период, при котором живот женщины увеличивается в своем размере, причем происходит растягивание пупка. Также в этот период женщина может страдать запорами, вызывающими увеличение давления в животе, что является дополнительным фактором к появлению грыжи. Риск возникновения болезни увеличен для тех женщин, у которых будут уже не первые роды. К дополнительным причинам можно отнести тяжелую родовую деятельность, большой вес плода, многоводие.
- Ведение малоподвижного образа жизни. В том случае, когда человек ведет такой образ жизни, избегая физических нагрузок, происходит ослабление его брюшного пресса, что может стать причиной для развития болезни.
- Не только малоподвижный образ жизни, но и слишком активный, особенно с применением чрезмерных физических нагрузок, может стать причиной развития грыжи. Если постоянно поднимать тяжести, происходит повышение давления в животе.
- Если человек страдает заболеванием, при котором повышается внутрибрюшное давление, может возникнуть пупочная грыжа. К таковым можно отнести патологии пищеварительного тракта, которые сопровождаются постоянными запорами, хроническим кашлем.
- Еще одна причина – лишний вес и ожирение. Наличие подкожного жира считается дополнительным весом, который вызывает растягивание переднего брюшного отдела.
- Перенесенная операция. Грыжа может образоваться на месте послеоперационного шва. Риск возникновения такого заболевания особенно увеличивается, когда человеком не соблюдены рекомендации лечащего врача, а также когда он начинает заниматься физической деятельностью слишком рано после перенесенной операции.
- Развитие грыжи после травмы области живота.
- Быстрая потеря веса. Такое явление может наблюдаться при жесткой диете, которую соблюдает человек, а также если он страдает заболеванием, которое сопровождается быстрым истощением. При этом происходит ослабление пупочного кольца, что создает прекрасную среду для возникновения болезни.
Такое заболевание сопровождается не только неприятными ощущениями в плане физическом, но также дискомфортом и в эмоциональном плане. Как правило, грыжу невозможно спрятать, чтобы она не была видна и по этой причине человек получает эстетическую проблему.
Также стоит отметить синдром боли, который возникает после физической нагрузки и при сильном кашле. Начальная стадия не сопровождается какими — либо явными симптомами и болью. Сильный синдром боли свидетельствует о том, что патология протекает на запущенной стадии и требует срочного лечения. Если запустить болезнь до такой стадии, то боль приобретает постоянный характер, а также может возникнуть тошнота, рвота, нарушенное функционирование стула. При появлении таких симптомов можно говорить о большом размере грыжи.
Немного выпирающий пупок может не обращать на себя внимания, но это является первым признаком возникновения болезни и у взрослого человека, и у ребенка. Когда ребенок или взрослый человек находится в лежачем положении, выпячивание не видно, но если человек стоит, если кашляет или напрягает живот, грыжа опять выходит за свои рамки и становится легко замечаемой. На первой стадии такое выпячивание можно просто вправить внутрь, но со временем это становится невозможным.
Признаки недуга могут отличаться, исходя из размера выпячивания, а также скорости развития. Можно отметить, что один размер грыжи может по — разному проявлять себя у разных людей. Так, у одного человека 5 – сантиметровая грыжа не сопровождается каким — либо дискомфортом и другими симптомами. У иного же человека такого размера выпячивание вызывает боль и ограничение трудовой деятельности. Это можно объяснить разным порогом боли, наличием или отсутствием ущемления грыжи, а также тем, попадание каких органов в мешок грыжи наблюдается при этом.
При достижении выпячиванием внушительного размера, а также при ущемлении органов возникают следующие симптомы:
- в пупочной грыже локализуется острая боль, которая усиливается в случае напряжения живота;
- кожный покров в области выпячивания краснеет, а с течением развития болезни — синеет;
- возникает тошнота и рвота;
- потеря аппетита;
- нарушение стула, диарея, а с течением развития болезни – возникновение запоров;
- перитонит, воспаление ущемленных органов.
Лечение пупочной грыжи у детей можно проводить с помощью корректирующего пластыря и специального бандажа.
Корректирующий пластырь, массаж, гимнастика помогут избавиться от грыжи, которая развивается на 1 стадии. Если заболевание находится на запущенной стадии, манипуляции будут не эффективными. Накладывать пластырь должен только врач.
Также используется бандаж при грыже, который рекомендован лишь грудничкам. Но такой бандаж не проводит лечение грыжи, а лишь помогает предупредить увеличение выпячивания. Для достижения большего эффекта проводят комплексное лечение, сочетая применение бандажа с гимнастикой и массажем.
Как вылечить пупочную грыжу у взрослого человека? Лечение пупочной грыжи без операции у взрослых проводится с применением бандажа, который удерживает брюшную полость и помогает предотвратить увеличение выпячивания. При этом необходим массаж, который поможет улучшить эффективность лечения. Так же воздействует на заболевание и лечебная физкультура, но только в тех случаях, если человек не страдает сердечными патологиями и не имеет повышенную температуру.
Лечение пупочной грыжи у взрослых проводится и методом операции, но лишь в некоторых случаях. К таковым можно отнести ситуации, когда имеется защемление, непроходимость кишечника, эмбриональная грыжа. Существуют и противопоказания к проведению операции. Так, оперативное вмешательство запрещено детям до 5 лет, при наличии инфекций в организме и онкологических патологий, беременности, инсульта, инфаркта, цирроза печени, диабета.
Перед тем, как проводить удаление пупочной грыжи у взрослых, к операции следует подготовиться. Так, перед ней необходима сдача анализов, а именно крови и мочи. Также проводят УЗИ брюшной полости, рентген желудка, флюорографию.
Операция проводится, применяя проводниковую или местную анестезию. Проводниковая анестезия менее щадящая, так как после ее ухода отмечается слабость, нарушение внимания и ухудшенное общее состояние. Рассмотрим подробнее следующие виды операции пупочной грыжи:
- Интраперитонеальная операция необходима в случае диагностирования эмбриональной грыжи. После удаления пупочной грыжи иссекают оболочку грыжи и зашивают ткани.
- Герниопластическая операция считается традиционной при диагностировании болезни у детей и взрослых. В ходе операции врач разрезает ткани грыжи, после чего проводит отделение грыжевого мешка от подкожной клетчатки, заправление содержимого мешка в полость живота. После проведения всех процедур ткани зашивают. Но после операции по удалению пупочной грыжи таким методом могут возникнуть осложнения.
- Сетчатые импланты. Метод схож с вышеуказанным, но имеет одно отличие. Так, в этой ситуации врач вшивает в ткань сетчатый имплант, который помогает предотвратить рецидивы.
- Лапароскопическое вмешательство. В этом случает врач осуществляет 3 прокола, в которые вводит трубки – троакары. В самый большой прокол из трех вводит эндоскоп с камерой и светом. В два остальных отверстия вводят инструменты, необходимые для операции. Такого вида вмешательство запрещено в случае иммунодефицита, нарушенного функционирования печени, менструации.
- Инфекция может попасть в рану.
- Оперированный край пупка может опухнуть. Как правило, это наблюдается, если использовали импланты при операции. Такой отек самостоятельно исчезает спустя несколько недель.
- Появление гематомы, которая также рассосется сама по себе.
- Может развиться невралгия, то есть нарушенное функционирование окончаний нервов. Так, может возникать боль и жжение в месте проведения операции. Боль можно устранить, приняв обезболивающий препарат.
- Может диагностироваться парез или непроходимость кишечника. В этом случае необходим прием средств, способствующих усилению перистальтики.
Конечно, лучше обратиться к врачу, если возникли такие неприятные симптомы после операции, хоть они и могут исчезнуть самостоятельно. Лучше лишний раз перестраховаться, чем потом тратить средства и время на повторное лечение.
Операцией на межпозвоночном диске не заканчивается лечение межпозвоночных грыж. Чтобы человек вернулся к нормальной жизни, необходим восстановительный период и интенсивная реабилитация. В ряде случаев, после операции развиваются осложнения, хотя в связи с развитием медицинской техники их количество минимально.
Осложнения можно разделить на интраоперациионные и послеоперациионные.
Интраоперациионные развиваются в ходе операции и во многом зависят от навыков оперирующего хирурга, метода оперативного вмешательства, инструментов, которыми проводится манипуляция. Последствия от операции на позвоночной грыже встречаются разные.
Выделяют два основных осложнения:
- Повреждение нерва. В непосредственной близости от межпозвонковой грыжи, как правило, располагается корешок спинномозгового нерва, сдавливание которого и обуславливает клиническую картину грыжи. При дискэктомии возможно непреднамеренное повреждение этого корешка. В послеоперациионный период данный факт будет проявляться нарушением чувствительности или мышечной слабостью в соответствующей ноге (парезы и параличи).
- Повреждение твердой мозговой оболочки. Замеченный разрыв тут же ушивается нейрохирургом, если же разрыв не замечен, то в послеоперациионный период возможно развитие интенсивных головных болей вследствие постоянного вытекания ликвора из спинномозгового канала, что сопровождается снижением внутричерепного давления. Данные последствия могут сохраняться до нескольких недель до самостоятельного заживления твердой оболочки.
Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
- Ранние:
- гнойно-септические осложнения (местные – эпидурит, остеомиелит и общие – пневмония, сепсис);
- тромбоэмболические осложнения (тромбоэмболия легочной артерии, тромбоз вен нижних конечностей).
- Поздние:
- рецидив позвоночной грыжи – наиболее часто встречающееся осложнение. По разным данным составляет от 5 до 30% всех прооперированных грыж;
- рубцово-спаечный процесс в просвете позвоночного канала – сопровождается болевым синдромом в результате ущемления нервов рубцовой тканью.
Уменьшить вероятность развития поздних осложнений после операции на диске и добиться хорошего качества жизни поможет соблюдение рекомендаций врача в восстановительный период и качественная реабилитация.
Непосредственно после операции человек чувствует значительное облегчение – уменьшается болевой синдром, восстанавливаются функции тазовых органов и нижних конечностей. Однако стоит помнить, что без восстановительного лечения никак не обойтись. Во время восстановительного периода после удаления грыжи проводятся мероприятия по закреплению достигнутого результата, адаптации позвоночника к новым условиям, формирование новой позвоночной биомеханики.
Условно восстановительный период можно разделить на три этапа:
- на первом человек выполняет рекомендации, направленные на профилактику и борьбу с болевым синдромом;
- на втором – адаптация человека к бытовой жизни;
- на третьем – проводится комплекс мероприятий, основное назначение которых – полное восстановление биомеханики позвоночника, профилактика рецидива межпозвонковой грыжи, укрепление опорно-двигательного аппарата и возвращение к полноценной жизни.
В зависимости от тяжести перенесенной операции и объема восстановительный период длится от 4 до 12 месяцев, в среднем занимая около полугода.
Рекомендации в ранний послеоперациионный (восстановительный) период:
- В течение 1-1,5 месяцев после операции не сидеть – во избежание раннего рецидива грыжи и компресссии нервных корешков;
- Избегать резких и сильных движений с участием позвоночника – наклоны вперед и вбок, повороты со скручиванием позвоночника;
- Ездить в автомобиле или другом виде транспорта только в качестве пассажира на разложенных сиденьях, в положении полулежа;
- Избегать поднятия тяжелых предметов – максимальный вес 3-4 кг в каждой руке;
- Каждые 1,5-2 часа давать отдых позвоночнику – лежать в течение 15-25 минут;
- Носить полужесткий корсет. Для тренировки позвоночника время ношения стоит ограничить тремя часами в день.
Для ускорения процессов репарации (восстановления) в этот период можно рекомендовать физиотерапевтические методы воздействия: лазеротерапию, диадинамотерапию, синусоидальные модулированные токи, электрофорез в позвоночной области.
Для купирования болевого синдрома используют нестероидные противовоспалительные средства.
В общем, ранний реабилитационный период после удаления грыжи можно охарактеризовать охранительным режимом – за это время заживает послеоперациионный рубец, стихает воспалительный процесс. Далее можно переходить к более интенсивной реабилитации.
После операции удаления грыжи открытым методом пациент выписывается из стационара через 3-4 недели, а при эндоскопической дискэктомии – через 1-2 недели. Со второго месяца можно приступить к интенсивной реабилитации, включающей профилактику межпозвонковой грыжи.
На этом этапе в программу реабилитации включается ЛФК, восстановительная гимнастика. Эти процедуры лучше проводить под руководством специалиста. Оптимальным вариантом является прохождение санаторно-курортного лечения. В санаториях работают опытные инструкторы ЛФК, имеются бассейны – плавание в восстановительный период имеет большое значение.
Если возможности попасть в санаторий или реабилитационный центр нет, можно воспользоваться видео-уроками – многие разработчики восстановительных программ публикуют видео-уроки в сети интернет.
Вот небольшой комплекс упражнений – восстановительная зарядка для самостоятельного выполнения:
- В положении на спине медленно сгибайте ноги, стараясь прижать колени к груди. Расслабьте ягодичные мышцы и попытайтесь удержать такую позу 45-60 секунд. Медленно выпрямите ноги.
- Лечь на спину, раскинуть руки. Ноги согнуть в коленях и, опираясь на них, приподнять таз. Удерживать сначала 10-15 секунд. Постепенно увеличить время до 60 секунд.
- Положение на спине. Руки заведены за голову, ноги согнуты в коленях. Поворачивайте ноги, стараясь коленями достать пола – влево и вправо. Верхняя часть туловища должна держаться горизонтально.
- Исходное положение – опираясь на руки и колени. Одновременно вытягиваем противоположные руку и ногу горизонтально и держим так 5-10 секунд – меняем ноги с руками. Время выполнения упражнения увеличить до 45-60 секунд.
- Лежа на животе, руки под подбородком. Медленно поднимайте вытянутую ногу вверх, не отрывая от пола таз, — опустите ногу. Повторите упражнение с другой ногой.
В дополнение к восстановительной гимнастике после операции по поводу межпозвонковой грыжи рекомендуется проходить сеансы иглотерапии.
Через 6-8 месяцев после операции на межпозвоночном диске под контролем врача можно приступить к восстановлению мышечного корсета. Активность упражнений на укрепление мышц спины значительно увеличивается.
В этот период в комплексное лечение добавляются процедуры мануальной терапии и массаж – не реже двух раз в год. Эти процедуры позволяют окончательно восстановить кровообращение в проблемном участке, вернуть пациента к активному образу жизни и проводить профилактику рецидива грыжи межпозвоночного диска после ее удаления.
Не рекомендуется поднимать вес более 5-9 кг, прыгать с высоты, длительно сидеть или стоять.
Выходя на улицу, не допускайте переохлаждения спины – на область поясницы необходимо надеть утепляющий пояс. Стоит отказаться от ношения укрепляющего корсета, чтобы избежать атрофии мышц спины.
Восстановление в послеоперациионный период — дело трудное. Не стоит огорчаться или расстраиваться, если что-то не получается сразу. Необходимо работать над собой – от вашей силы воли зависит ваше здоровье. А врачи с радостью помогут.
источник



 Аутоимунные болезни, вырабатывающие антитела, которые разрушают хрящевую ткань.
Аутоимунные болезни, вырабатывающие антитела, которые разрушают хрящевую ткань.















