В медицинских диагнозах часто присутствует определение сагиттальный размер позвоночного канала. Большинство пациентов не понимает этого определения, что вызывает у них закономерное беспокойство. Что такое сагиттальный размер, как он влияет на здоровье человека, каковы физиологические показатели, чем вызваны отклонения и каковы их последствия? На эти вопросы будут даны ответы в этой статье.
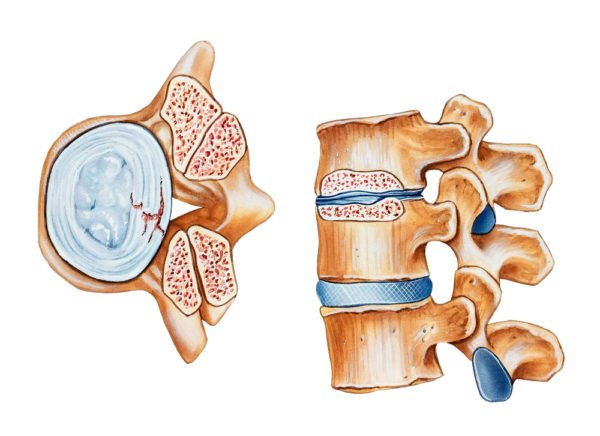
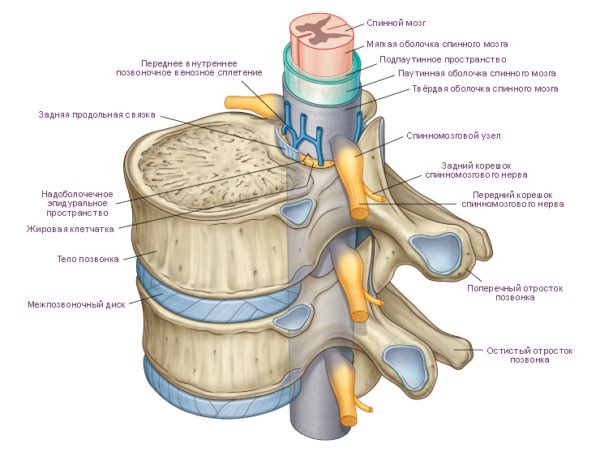
Это следует знать для того, чтобы легче разобраться в дальнейшей более сложной информации. Позвоночным каналом называется продольная полость, расположенная вдоль позвонка. Он образуется с одной стороны задней стенкой позвонков, а с другой гибкими дисками и позвонков. Таким образом он со всех сторон ограничивается костными тканями, в зависимости от параметров позвонков изменяется диаметр позвоночного канала. Основания дужек каждого позвонка имеют специальные соединительные прорези, при помощи которых они соединяются в единый позвоночный столб. При соединении эти дужки оставляют отверстия, в которых размещается спинной мозг.
Прочные связки размещаются в окружности, они обеспечивают устойчивость положения тела и способны воспринимать нагрузки на позвоночник. Гибкость обеспечивается эластичными прочными связками, которые выстилают канал по общей длине. Из-за особенностей строения позвонков канал в позвонке имеет различные размеры в зависимости от конкретного места расположения. В норме канал в среднем имеет площадь 2,5 см 2 , максимальное значение 3,2 см 2 .
Для обеспечения нормальной функциональности объем канала должен быть больше объема оболочки мозга. Свободное от мозга пространство наполнено сплетениями капилляров и клетчаткой. Это пространство называется эпидуральным, именно в него вводятся обезболивающие препараты во время анестезии. В канале расположен спинной мозг со своими специфическими оболочками и ответвлениями. Физиологически нормальное кровоснабжение костных тел позвонков и иных их частей обеспечивают три артерии.
Для характеристики состояния канала используется определение сагиттальный размер. Сагиттальный размер характеризует размер позвоночного канала в переднезаднем направлении, от самого верхнего участка канала до самого нижнего. Принимаются во внимание размеры по обе стороны условной плоскости мнимого анатомического разреза. Такое определения позволяет иметь более полное представление о состоянии позвоночного канала, дает возможность медикам конкретно классифицировать обнаруженные патологические изменения стояния тканей.
Так называемое сагиттальное сечение изменяется в зависимости от возраста, до 20 лет оно увеличивается, до 50 лет параметры стабильные, а в дальнейшем из-за дегенеративных и дистрофических процессов уменьшаются. Это нормально протекающие физиологические процессы, воздействовать на них медицинская наука в настоящее время не может. Больше всего с возрастом уменьшается сагиттальный размер в нижнем отделе поясницы, отсюда и частые боли спины у лиц преклонного возраста.
Нормальные показатели сечения на участке 3–4 позвонков ≈ 17 мм и остаются таким же на протяжении все жизни. Если размеры уменьшаются до 13 мм и менее, то это явный признак патологических изменений в позвоночном канале. Но для нормальной функциональности спинного мозга важна не только площадь, но и конфигурация канала.
Начинается канал в месте отхождения спинального нерва от входа (дуарального мешка). В зоне позвонков шеи он направляется веред и наружу. Задней стенкой является пластина дужки, ограниченная верхним отростком. Такое расположение влияет на формирование форм и сагиттальных размеров. Абсолютные параметры канала и нерва указывают на возможности защитных резервов организма. Между обоими анатомическими образованиями располагается свободное пространство, способное до определенных степеней компенсировать деградацию или физические повреждения позвонков и прилегающих к ним тканей.
Разность этих размеров показывает, какие возможности защитной функции у организма, а их соотношение с учетом содержимого характеризует резервное пространство позвоночника. В нормальном состоянии центральный позвоночный канал имеет пространство не более 5 мм. Больше всего он в верхнем отделе позвоночника, там резерв достигает максимальных показателей в 7 мм. Меньше всего резерв в лательном углублении, в этом месте свободное пространство не превышает одного миллиметра, но на практике часто полностью отсутствует. Именно в этом месте больше всего риски нарушения функциональности нерва в результате деградации или повреждения позвоночных дисков.
Если вы хотите более подробно узнать, строение позвоночника человека, его отделы и функции, а также рассмотреть причины заболеваний, вы можете прочитать статью об этом на нашем портале.
Сагиттальный размер в абсолютном большинстве случаев уменьшается, расширение возможно только вследствие очень тяжелых травм позвоночника, ставших причиной нарушения целостности позвонков. Такие ситуации возникают после сильных механических воздействий и становятся причиной крайне негативных последствий, вплоть до общего паралича или летального исхода.
Уменьшение параметров сагиттального размера вызывается из-за структурных нарушений позвонков, имеющих различную природу появления. Негативные изменения могут появляться как вследствие врожденных патологий, так и на фоне приобретенных болезней или последствий неправильного образа жизни. Первичный патологический процесс сопровождается аномалиями развития дужек позвонков, дисплазий, образования тяжей и прочих отклонений развития молодого организма. Такие патологии следует выявлять на ранних стадиях развития, своевременно поставленный диагноз позволяет медицине полностью исключить риски появления негативных последствий.
Если патологические изменения сагиттального размера носят вторичный характер, то они вызваны воспалительными, дегенеративно-дистрофическими или травматическими факторами. Эти изменения могут поддаваться регулировке, замедлению процесса дегенерации или полному восстановлению начального состояния канала позвоночника. Ущемление нерва возникает на фоне неблагоприятного течения остеохондроза, межпозвонковой грыжи, апатического гиперостоза, различных опухолей, последствий оперативного вмешательства на позвоночнике. Еще одна причина – прогрессирующее развитие сколиоза. Сагиттальный размер уменьшается из-за того, что в дисках, связках, позвонках или фасеточных суставах происходят патологические изменения физиологической структуры тканей. Как следствие, они разрастаются в различные стороны и сужают физиологический просвет канала.
Первые исследования о сужении позвоночного канала были опубликованы журналом Portal в 1803 году. Патология была обнаружена у больных рахитом и венерическим заболеваниями на поздней стадии. С развитием медицинской науки и расширением количества исследуемых случаев изменилась классификация болезненных состояний, вызванных уменьшением сагиттальных размеров канала. Если они вызваны секвестрами и грыжами дисков, то эти состояния организма не относятся к стенозным. Стеноз, по современным определениям, это длительное во времени и медленное по площади сужение канала. При этом негативные последствия накапливаются постепенно, у медиков есть время для использования эффективных современных методик лечения. По фактическим значениям сагиттального размера канала определяются критерии сужения и ставится окончательный диагноз.
Таблица. Основные виды стеноза.
| Вид стеноза | Клиника заболевания |
|---|---|
| Абсолютный | Продольный размер канала в поясничном отделе позвоночника ≤ 10 мм. Крайне тяжелое состояние организма, в большинстве случаев становится причиной инвалидности. Полное восстановление без хирургического вмешательства невозможно. Консервативное лечение дает промежуточные результаты и направлено только на незначительное повышение качества жизни больного. |
| Относительный | Сагиттальный размер канала ≤ 12 мм. Состояние больного поддается улучшению только за счет консервативного лечения, бывают случаи полного восстановления работоспособности пациентов. |
С учетом того, в какой именно области позвоночника локализовано уменьшение сагиттального размера, стеноз может быть спинальным, латеральным или центральным.
Амбулаторная диагностика имеет целью уточнить не только степень сужения канала, но и геометрию патологии и ее характер. С учетом данных углубленных обследований определяется тип стеноза: тотальный или прерывистый, полисегментарный или моносегментарный, симметричный с двух сторон позвонков или односторонний.
- Тотальный. Патологическое сужение сдавливает спинной мозг на постоянной основе. Ситуация очень сложная, полностью парализуются органы, за который отвечает сжатый участок мозга.
- Прерывистый. Уменьшение сагиттального размера носит точечный характер, участки с нормальным сечением чередуются участками с уменьшенным сечением. Патология затрагивает спинной мозг относительно большой протяженности.
- Моносегментарный. Патология касается только одного позвонка, соседние области имеют нормальные физиологические показатели.
- Полисегментарный. Отклонения обнаружены в двух и более сегментах позвоночника, причины могут быть как врожденными, так и приобретенными.
- Симметричный. Спинной мозг сдавливается симметрично с двух сторон или по всей окружности. Патология суживает сагиттальный просвет кольцеобразно.
- Односторонний. Спинной мозг сдавливается только на одном участке с левой или правой стороны, спереди или сзади.
В зависимости от конкретного места появления патологи изменяются и симптомы заболевания. Но во всех случаях присутствует боль, она может быть ноющей или стреляющей, локальной или диффузной, сильной или слабой. Увеличение сжатия становится причиной усиления боли, в дальнейшем пациенты не могут обходиться без обезболивающих средств.
При проблеме в поясничном отделе позвоночника появляется хромота, онемечение ног, мышечная слабость и нарушение рефлексов жизнедеятельности. В сложных случаях развиваются парезы конечностей, дисфункция органов таза. На последних стадиях нейродистрофические изменения увеличиваются, начинаются вегетососудистые нарушения. Последняя четвертая стадия уменьшения сагиттального размера приводит к полному параличу конечностей.
Точный диагноз можно узнать только после специального амбулаторного обследования больного. Они обязательно включают методы, позволяющие визуально увидеть состояние канала. В зависимости от состояния больного может назначаться рентгенография, компьютерная томография или магнитно-резонансная томография. На основании полученных снимков опытный врач может сделать правильные выводы и разработать эффективные схемы лечения. Надо помнить, что в некоторых случаях локализовать болезнь можно лишь оперативными хирургическими методами. Это очень сложные операции, имеют большие риски негативных последствий.
Методы лечения направлены на минимизацию последствий уменьшения сагиттальных размеров канала. Цель комплексной терапии не устранить, а не допустить прогрессирования развития патологии, нормализовать кровоснабжения, снять воспаление нервных окончаний. За счет такого подхода улучшается качество жизни больного.
Показаниями к выполнению хирургического лечения является непереносимая боль, которая не устраняется ни одним из существующих консервативных методов. Полное нарушение функций сфинктеров и прогрессирующая хромота также устраняются только путем оперативного вмешательства. При абсолютном стенозе не существует иных методов лечения, кроме хирургического. Больной предупреждается, что риски послеоперационных осложнений велики, согласно статистике негативные осложнения имеют ≈30% оперируемых.
источник
Протрузия диска l5 s1 представляет собой заболевание позвоночника в поясничном отделе в виде выпячивания. Для нее характерно начало без выраженных симптомов. Поэтому не всегда удается своевременно начать лечение. Из-за бессимптомного начала болезнь обнаруживается в тяжелой степени.
Содержание статьи:
Причины развития, виды
Симптомы
Медикаментозное лечение
Физиотерапия, ЛФК
Протрузия межпозвоночного диска в большинстве случае появляется на фоне уже имеющихся заболеваний позвоночника. К ним относят ту группу болезней, при которых происходит разрушение дисков позвоночника. Таковым в первую очередь является остеохондроз. Он приводит к нарушению в нормальном расположении диска и кольца вокруг него.
К другим причинам относят:
- искривления позвоночного столба;
- перенесенные травмы в поясничном отделе;
- остеопороз, при котором происходит ограничение в движение позвоночных суставов.
В развитие протрузии выделяют и факторы, которые могут поспособствовать изменению в позвоночнике. К таковым относят:
- предрасположенность в наследственности(если в семье встречается часто такое заболевание);
- частые заболевания с инфекционной природой;
- неправильная осанка в положении сидя;
- изменения со стороны обмена веществ в организме( например избыточный вес, сахарный диабет или нарушение в обмене кальция);
- чрезмерные нагрузки, связанные с тяжелой работой или спортом;
- неразвитые мышцы спины;
- изменения связанные с возрастом(актуально для женщин в период климакса и после него).
Вышеперечисленные факторы могут стать условиями для развития протрузии поясничного отдела.
Протекать протрузия может в нескольких видах. Классификация основана на месте, где происходит выпячивание диска. Выделяют следующие виды:
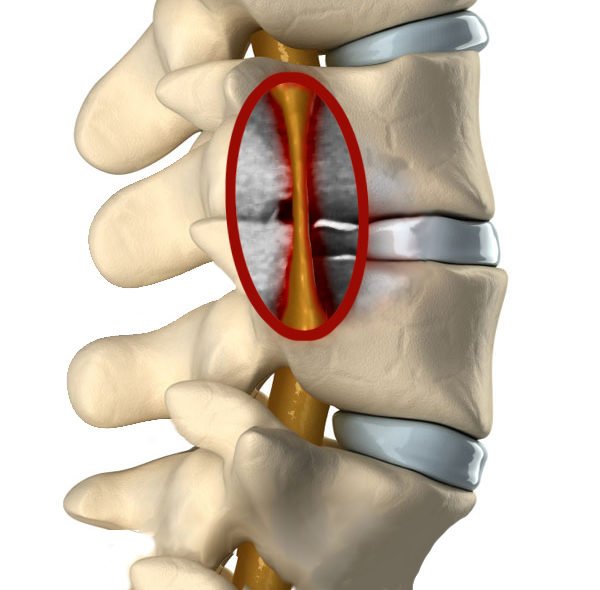
Дорсальная протрузия диска. По-другому такой вид еще называют задняя или же дорзальная. Особенность заключается в том, что выпячивание происходит в сторону, где находится спинной мозг. Поэтому и называется задняя. Потому что выпячивается назад.
- Ещё одной разновидностью является циркулярная. Называется так из-за равномерного выпячивания во все стороны. Обычно такой вид не даёт выраженных клинических симптомов.
- Диффузный вид. Для него характерно наличие неравномерного выпячивания. Такая разновидность может развиваться сразу в нескольких позвонках поясничного отдела.
Наиболее опасной считается дорсальная протрузия.
Протрузия диска l5 s1 размером до 3 мм не всегда даёт о себе знать. Когда выпячивание достигает больших размеров, появляются первые симптомы. Формирование проявлений связанно со сдавлением нервных корешков и сплетней позвоночного столба. Когда протрузия дисков достигает размера до 5 мм, присоединяются симптомы давления на спинной мозг. В этом заключается опасность протрузии в поясничном отделе.
Первым симптом является боль в области спины. Изначально она возникает только при физической нагрузке. По мере прогрессирования болезни боль формируется при ходьбе, а затем в спокойном положении. Сначала боль находится в поясничной области. Когда выпячивание сдавливает все больше нервных структур, боль распространяется на другие участки тела.

- в области ягодиц;
- распространяться на бедро и всю нижнюю конечность.
Соответственно интенсивность будет усиливаться при совершении движений. Часто болевые ощущения формируются в долгом положении сидя или при не удобном расположении тела.
Наличие боли в области поясницы характерно для всех видов выпячивания. При дорсальной протрузии такой симптом будет выраженным. Так как выпячивание происходит назад в сторону спинного мозга. При появлении болевых ощущений схожих с описанными выше, необходимо обратиться к врачу.
Одновременно к боли присоединяется нарушение чувствительности. Появляются чувство покалывания в области бедра или голени. В некоторых случаях возможно формирование ощущение ползанья мурашек по коже. Аналогично боли появляется при движениях или в неудобном положении сидя.
Для лечения суставов наши читатели успешно используют СустаЛайф. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
При увеличении размеров выпячивание боль приобретает следующее расположение. Часто она с поясничного отдела распространяется на заднюю поверхность бедра и на переднюю поверхность голени. Такая локализация говорит о давление именно на корешки спинномозгового канала, где находится спинной мозг.
Самым опасным проявлением является нарушение работы органов таза. Изменяется их функция, она ослабевает. К таковым относят:
- недержание мочи;
нарушение мочеиспускания;
- непроизвольное опорожнение кишечника;
- отсутствие позывов в туалет.
У мужчин может развиваться импотенция. Такие симптомы возникают на поздней стадии, когда выпячивание достигает спинного мозга. Он отвечает за регуляцию работы органов таза. Поэтому и формируются такие симптомы. Причиной обычно становится именно задняя протрузия дисков. При своевременном обращении за помощью, таких неприятных симптомов можно избежать.
Протрузия диска l5 s1 лечится путём комплексного подхода. Терапия включается в себя несколько направлений:
К консервативному относят медикаментозную терапию, использование физиотерапии и назначение специальной гимнастики. Хирургическое лечение требуется при появлении симптомов нарушения работы тазовых органов. Также к нему прибегают при отсутствии эффективности от консервативных способов.
Лечение с использованием медикаментов, направленно на уменьшение интенсивности симптомов. Для этих целей используют нестероидные противовоспалительные лекарства. Их действие направленно на уменьшение именно болевых ощущений в поясничном отделе. Среди них препаратами выбора становятся:
Диклофенак;
- Ибупрофен или Нурофен;
- Найз.
Данные лекарства можно использовать в виде мази и таблеток для приема внутрь. Следует наносить мазь на больной участок несколько раз в день. Одновременно для устранения боли принимать таблетки содержащие анальгетики. Для защиты желудка стоит добавить прием омепразола.
Болевые ощущения формируются так же по причине спазмирования мышц. Для их расслабления используют препараты миорелаксанты. Они устраняют спазм и болевые ощущения уменьшаются. Используют следующие лекарства:
Использование этих препаратов разрешено только с назначения врача. В терапии протрузии недопустимо самолечение. Не всегда использование только таблеток может решить проблему. Всегда необходимо обращаться к специалисту. Так как необходимо выявить причину и воздействовать на нее.
Ещё одной группой препаратов являются хондропротекторы. Они эффективны только при начальных этапах болезни. Хондропротекторы направленны именно на устранение причины. Длительность терапии определяется врачом. Для достижения эффекта курс хондропротекторов увеличивается. Так как эти вещества воздействуют медленно. К таковым относят Артра или Терафлекс.
Рекомендовано одновременно прием витаминов группы В. При выраженной боли назначаются местное введение анальгетиков в позвоночник.
Среди методов физиотерапии для лечения используют:
- электрофорез;
- стимуляцию током;
- УВЧ;
- монофорез с гидрокортизоном.
Дополнительно в комплекс к лечению назначают посещение мануального терапевта.
Лечебная гимнастика направленна на укрепление мышц спины и усиление кровообращения. Упражнения при протрузии диска следующие:
Необходимо поставить ноги на ширине плеч. Следует делать наклоны в стороны с малой амплитудой движения. Не стоит выполнять резких и размашистых движений. Наклоны по 5 раз в каждую сторону.
- Следует занять положение лежа. Конечности вытянуть. Следует приподняться и пытаться потянуться к ногам. Повторить несколько раз.
- Положение на спине. Поднять корпус, опираясь на лопатки и стопы. В такой позе находиться не более 5 сек. Выполнять без резких подъёмов.
- В положение лежа следует приподнять незначительно подбородок. Затем, не отрывая таз и ноги пытаться тянуться подбородком вверх. Опираться следует на локти. Повторить несколько раз.
Следует выполнять такой комплекс упражнений регулярно. Важно все движения без резких рывков. Старайтесь делать их более плавно. Если на момент упражнений вы почувствовали боль стоит прекратить гимнастику. В таком случае обратиться к врачу.
Решение о проведение операции принимается при отсутствии эффекта от длительной консервативной терапии.
Проводится удаление диска. Такая операция относится к щадящим, т.к не затрагивает целостность структур окружающих диск. Она заключается в снижение давления в полости диска. За счёт этого место выпячивания втягивается обратно.
После оперативного вмешательства пациенту постепенно увеличивают нагрузку. Проводятся специальные упражнения по ЛФК.
Вылечить артроз без лекарств? Это возможно!
Получите бесплатно книгу «Пошаговый план восстановления подвижности коленных и тазобедренных суставов при артрозе» и начинайте выздоравливать без дорогого лечения и операций!
Грыжа в области суставов еще называется гигромой. Это образование, внешне напоминающее небольшой шарик под кожей.
Шарик является грыжевым мешочком, который образуется из оболочки сустава. Внутри находится суставная жидкость, которая в свою очередь, отвечает за размер грыжи.
Грыжа может образовываться практически в любом суставе, однако чаще всего встречаются гигромы на кисти руки, на запястье.
Часто можно диагностировать появление грыжи на внутренней стороне ладони.

Со временем оболочки сустава постепенно начинают все больше выпирать, происходит своеобразное проникновение гигромы между сухожилиями и связками суставов.
Этот процесс может занимать длительное время и развиваться годами, при этом пациент не будет чувствовать каких-либо дискомфортных ощущений или боли.
Именно такое длительное и малосимптомное развитие приводит к тому, что на начальном этапе многие пациенты игнорируют появление проблемы.
Постепенно гигрома все более увеличивается в размерах и начинает задевать связки и сухожилия, при этом пациент уже начинает испытывать болевые ощущения.
Здесь нужно отметить, что если грыжа достигает большого размера, боль будет присутствовать не только при движениях и нагрузках на кисти руки или запястья, но и в состоянии покоя.
При среднем или небольшом размере грыжи болевые ощущения возникают только при нагрузке, которая оказывается на пораженную область.
Помимо этого проблема грыжи может усложняться тем, что грыжевой мешок сообщается с полостью суставов, поэтому в некоторых моментах случается так, что суставная жидкость начинает попадать в суставную полость.
Для лечения суставов наши читатели успешно используют СустаЛайф. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Это приводит к тому, что визуально будет казаться — гигрома полностью исчезла, однако по прошествии времени грыжа снова появляется на том же месте.
Досконально причины возникновения грыжи так до сих пор и не установлены. Почему они появляются на кисти руки или на запястье, каковы истинные механизмы развития, все это еще предстоит узнать.
Однако сегодня медицина выделяет наиболее вероятное причины и факторы, которые приводят к появлению гигромы:
- Однообразная работа верхними конечностями. Грыжа чаще всего поражает швей, машинистов, игроков в бадминтон, наборщиков текста, вязальщиц, пианистов, скрипачей. То есть все эти профессии напрямую связаны с тем, что на сухожилия и суставы кисти оказываются постоянные нагрузки и происходит травматизация их оболочек.
- Генетические факторы и наследственная предрасположенность.
- Не менее часто фактором, вызывающим образование грыжи, выступает травма. Особенно это касается растяжения связок, а также сильных ушибов, переломов и вывихов кисти.
- Воспалительные заболевания суставов. Особенно это касается воспаления суставной сумки — бурсита и воспаления оболочек сустава – тендовагинита.
- В редких случаях грыжа является следствием операции на кисти. В данном случае гигрома выступает одним из послеоперационных осложнений.
Сама по себе грыжа делятся на два вида, это однокамерная, которая состоит из одной капсулы, и многокамерная грыжа, которая состоит из нескольких капсул и относится к осложненному или запущенному варианту гигромы.

Как мы уже писали выше, боль усиливается при физической нагрузке, а при большом размере грыжи боль может быть перманентной и присутствовать в состоянии покоя.
Внешние симптомы проявляются в виде уплотнения на коже. В некоторых случаях грыжа может расти достаточно быстро, однако в подавляющем числе диагностируется длительное развитие гигромы. Еще одним симптомом выступает отечность.
В лечении грыжи в области сустава применяется несколько методик, это:
- Физиотерапия,
- Пункция,
- Хирургическое вмешательство.

Для полного удаления грыжи в области кисти необходимо проведение оперативного вмешательства. Поэтому в лечении предпочтения всегда отдается хирургической операции.
Здесь также существуют два метода проведения операции и удаления гигромы:
- Иссечение грыжи. В ходе операции грыжа полностью иссекается, а здоровые ткани пришиваются к подкожно-жировой клетчатке. Максимальная длительность иссечения — 30 минут. Проводится операция под местной анестезией, после оперативного вмешательства накладывается тугая повязка на запястье, если операция проводилась на кисти, швы можно снимать уже через 10 дней.
- Второй метод, это удаление грыжи лазером. Он относится к современному и достаточно популярному способу избавления от гигромы. Капсула от грыжи выжигается лазерным лучом, при этом здоровые ткани не страдают. Одним из главных преимуществ лазерного метода удаления является то, что рецидив возникает крайне редко и реабилитация после удаления занимает короткое время.
Что касается функции то этот вид лечения используется на начальных стадиях развития грыжи специальная шприцом с длинной иголкой содержание капсулы отказывается из грыжевого мешочках.
Кроме того функция используется для определения наличие раковых клеток грыжа данный метод лечения используется все более реже так как обусловлен высоким риском Быстрова рецидива без того чтобы удалить капсулу нельзя исключить повторное наполнение суставной жидкости
И отдельно стоит добавить, что не стоит в домашних условиях заниматься самолечением, а тем более прокалыванием капсулы грыжи, так как это может привести серьезным осложнениям и инфицированию ткани суставов и к появлению гнойного абсцесса. Таким образом, лечение будет намного более длительным.
Человеческий позвоночник отличается сегментированной структурой. Его сегменты соединены между собой эластичными овальными «прокладками» — межпозвоночными дисками, которые, взаимодействуя с мышечно-связочным аппаратом, обеспечивают высокую мобильность позвоночного столба.
С возрастом, при травмах позвоночника ткани дисков подвергаются изменениям.
Возникает протрузия, способная быстро «перерасти» в опасную грыжу. К счастью, в этой фазе процесс еще обратим. Что это такое — протрузия дисков позвоночника, и как остановить их разрушение?
Межпозвоночный диск снаружи образован прочной губчатой (фиброзной) капсулой. Внутри него расположено богатое водой и коллагеном пульпозное ядро. «Замыкательной» пластиной, отделяющей диск от позвонковых тел, является гиалиновый хрящ. С возрастной деминерализацией костной и «подсыханием» хрящевой ткани, при нерациональном распределении нагрузки на спину содержимое диска смещается к фиброзному кольцу.
Внутренняя часть его ядра «расползается», диск теряет овальную форму и, заострившись, выступает за пределы межпозвонковой щели.
В народе данный процесс окрестили как протрузия позвонка. Более корректное название — протрузия межпозвоночных дисков, то есть образование на них выпуклости, выступающей за позвоночник.
В зависимости от того, в каком направлении выпячен заострившийся диск, бывает:
- Медианная протрузия – смещение содержимого диска происходит к центру спинно-мозгового канала;
- Фораминальная протрузия межпозвонковых дисков – их выпуклость в заднебоковом направлении со сдавливанием спинномозговых нервов;
- Циркулярная протрузия – длительное равномерное «расплющивание» диска по всем направлениям.
Наиболее опасными считают задние протрузии дисков, которые еще идентифицируют как дорзальные (или дорсальные) протрузии.
Что же это такое, а главное — чем опасна дорзальная протрузия диска? Выбухая кзади, т.е. к спине, содержимое диска сдавливает корешки нервов и спинной мозг, вызывая боль, задержку дефекации и мочеиспускания.
Заднее выпячивание диска может быть медиальным, циркулярным и диффузным. При отсутствии лечения диффузной протрузии появляется ряд неврологических симптомов.
Как же проявляют себя диффузные дорзальные протрузии дисков, и что это такое? Данным термином характеризуют неравномерные множественные выпуклости диска со значительной степенью его поражения, — до 50%.
Такая протрузия несет наибольший риск воспаления в пораженном сегменте позвоночника: огромная выпуклость сдавливает одновременно два нервных окончания и, будучи направленной к спинномозговому каналу, сжимает его содержимое, вызывая приступы сильной боли и рефлекторные нарушения в конечностях.
Заболевания позвоночника долго не проявляются. Малоприметные признаки протрузии — неустойчивость артериального давления, жжение в пальцах конечностей, головокружение и головную боль – годами «списывают» на хронические недуги и усталость.
Тем временем внутренне содержимое диска продолжает перемещение к наружным участкам фиброзной оболочки.
Постепенно она дает трещины. Ткани студенистого ядра их заполняют. При резком движении истонченная капсула диска может разорваться, и внутренне его ткани «выпадут» в спинно-мозговой канал, — образуется межпозвоночная грыжа.
Отличия и сходства грыжи и протрузии:
- Протрузию считают «предгрыжевым» состоянием диска. Его высота и форма меняются, однако целостность оболочки сохраняется;
- Моментом образования грыжи считают разрыв капсулы диска и «выдавливание» части студенистого ядра наружу;
- Протрузию, размер которой превышает 5 мм, идентифицируют как грыжу;
- И протрузия, и грыжа с разной силой сжимают сосудисто-нервные пучки.
Главное же, чем отличается грыжа от протрузии – это симптомы и последствия, а также характер лечения.
Протрузия «выдает» себя, вызывая следующие симптомы:
- Головную боль, боль в висках, головокружение;
- Скованность, «зажатость» позвоночника, тупая боль в разных его отделах, распространение ее в верхние или нижние конечности;
- Покалывание в пальцах рук или ног, слабость в конечностях;
- Уменьшение подвижности мышц тела.
С образованием грыжи постоянная сильная боль, межреберная невралгия, «прострелы» и нарушение чувствительности конечной становится частью жизни.
Образование крупной грыжи сопровождается сильным отеком тканей и сложностями с иннервацией конечностей, сдавливанием структуры спинного мозга и параличом.
Характер лечения протрузий и грыж позвоночника различен. Терапия первой носит консервативный характер и, помимо приема лекарств, предполагает обязательную модификацию образа жизни и двигательно-восстановительный курс.
Лечение грыжи требует участия нейрохирурга.
Лечение протрузии — комплексное и индивидуальное, зависящее от размеров выпуклости межпозвонковых дисков и неврологических проявлений, направленное на препятствование дальнейшему развитию дистрофических процессов.
Чем же лечить протрузии межпозвоночных дисков позвоночника?
Об основных методах лечения протрузии вы узнаете из видео:
В качестве симптоматической терапии в первые несколько дней при лечении протрузии назначают уколы с раствором диклофенака.
Инъекции устраняют отечность околопозвонковых тканей и уменьшают боль.
Далее проводится терапия с пероральным применением НПВС (мовалис, ибупрофен), спазмалитиков и миорелаксантов (мидокалм), а также анальгетиков. На 3-4 день к лечебной схеме подключают мази и гели с противовоспалительным и аналгезирующим компонентом.
В домашних условиях медикаментозное лечение протрузии можно дополнить приемом витаминных чаев и травяных отваров, а также теплыми компрессами на их основе:
- Дважды в день пить чай из ягод шиповника, листьев брусники и черной смородины (1:1:1);
- Приготовить водный настой, смешав 1 часть цветков бузины черной, 4 части березовых листьев, 5 частей коры ивы. Половину чашки настоя пить перед едой, 4 раза в день.
Устранив воспаление, усилия направляют на реабилитацию, включающую восстановление волокнистых тканей диска и укрепление мускулатуры спины.
Как эффективно укрепить мышцы спины, вы узнаете из видео:
При отсутствии аномалий в формировании осанки, начинают ее с тракции позвоночника, суть которой в постепенном увеличении межпозвонковых щелей, где и расположены диски.
Следующий этап – гимнастика, играющая ключевую роль в восстановлении кровоснабжения и питания при протрузии дисков позвоночника.
В отличие от других органов, межпозвоночные диски не имеют разветвленной системы кровоснабжения. Ток питательных компонентов к ним осуществляется преимущественно посредством мышечной активности.
Комплекс ЛФК подбирают индивидуально — при протрузии он должен улучшать отток воспалительной жидкости из околопозвонковой зоны, способствовать восстановлению диска и укреплению мускулатуры спины.
Упражнения при протрузии – динамичные, выполняются лежа на спине или животе, стоя на корточках или сидя; исключается статическая нагрузка на позвоночник.
Массаж средней интенсивности показан после стихания острых проявлений.
Различные его виды — классический, сегментарный, точечный – улучшают циркуляцию крови и лимфы в мышцах и области деструктивно-дегенеративных изменений, оказывают болеутоляющее и рассасывающее действие, нормализуют тонус мышц и повышают их силу.
Однако во избежание травмирования ишемизированного диска следует соблюдать осторожность с применением техник вибрации и исключить интенсивное массажное воздействие.
Умеренное пристрастие к плаванию и аквааэробике, йоге, пилатесу «прокачиванию» пресса и «легким» видам спорта ускорит выздоровление.
Однако здесь стоит соблюдать осторожность. Так, плавание брассом вызывает напряжение мышц шеи, излишнее при протрузии в шейном отделе, а бег увеличивает нагрузку на диски втрое (в момент приземления).
Поэтому следует минимизировать нагрузку на позвоночник, и плавать стилями, сохраняющими естественное его положение – на спине или кролем. А спокойную ходьбу (возможно, с палками) предпочесть бегу.
Осторожности требуют и занятия на турнике. Можно ли висеть на турнике при протрузии? При выполнении полного виса, с потерей точки опоры «отключаются» рецепторы гравитации. Мускулатура спины расслабляется. Масса тела давит на растянутый и расслабленный позвоночник. Происходит компрессионный удар, увеличивающийся в момент спрыгивания с турника. Дальнейшие деформации неизбежны.
А вот половинный вис с легким касанием пола ногами способствует мягкому растягиванию связок и высвобождению нервно-сосудистых пучков.
Протрузия успешно лечится консервативными методами, но если ожидаемого облегчения нет, или ремиссия бывает слишком короткой, возможно, потребуется помощь хирурга. Его вмешательство, как правило, бывает малоинвазивным и выполняется посредством пункции.
Как же чинят «выпуклый» диск:
- В начале болезни, когда железистая структура диска сохранена, актуально выполнить лазерную валоризацию (прижигание) его начинающего выступать ядра;
- Мгновенное облегчение несет метод костной блокады. В зону патологии водят лекарство. Сразу включаясь в работу, оно расслабляет спазмированные мышцы, снимает отечность и боль;
- Гидропластика — наиболее щадящий и эффективный метод, предполагающий введение внутрь диска специальной жидкости, которая питает неповрежденные его части и «отмывает» ишемизированные участки.
- Также поврежденные участки ядра можно «выпарить» путем холодноплазменной нуклеопластики — введением в диск холодной плазмы.
Не отмахивайтесь от боли — «сигналов», которые посылает позвоночник задолго до серьезной болезни, и спинно-мозговую катастрофу можно будет предотвратить.
источник
Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
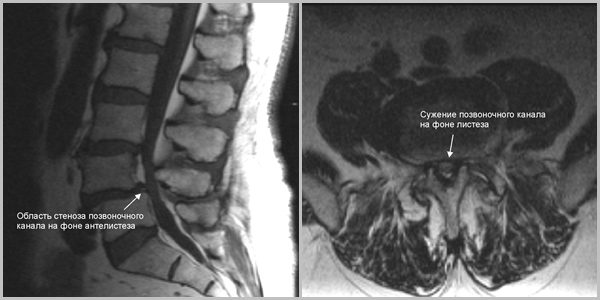
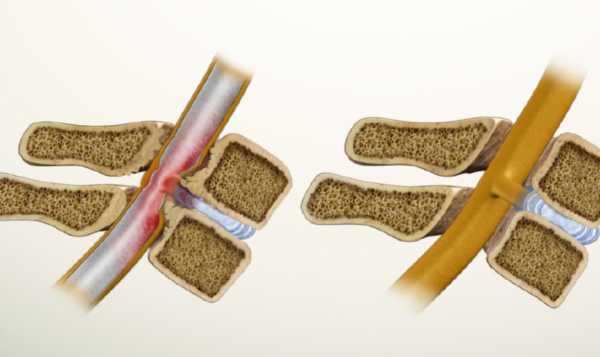
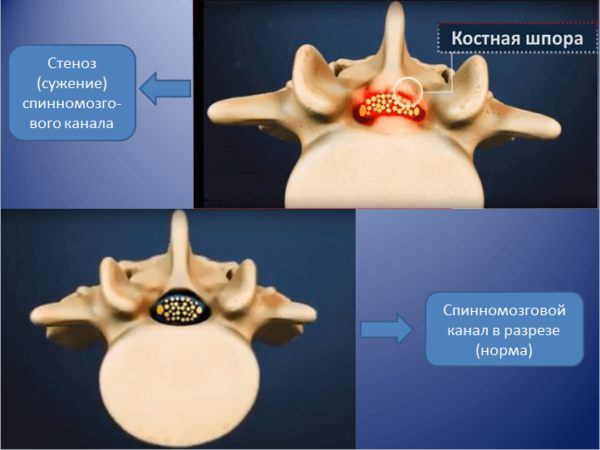
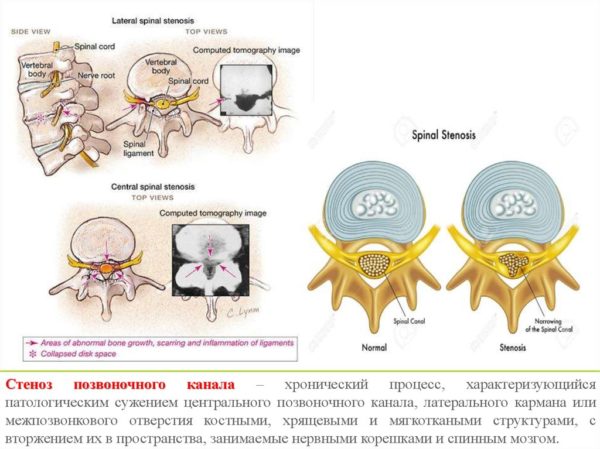
В практике врача-вертебролога или невролога довольно часто встречается такое заболевание, как стеноз позвоночного канала. Он характеризуется сужением внутреннего пространства, в котором расположены спинной мозг и нервные корешки. Это ведет к их сдавлению и появлению соответствующей симптоматики. Патология более характерна для пожилых людей, но и в молодом возрасте можно встретить спинальный стеноз. Почему он возникает и что нужно делать, можно узнать после консультации врача.
Сужение позвоночного канала обусловлено структурными нарушениями в осевом скелете, которые имеют различную природу. Могут встречаться как врожденные, так и приобретенные случаи болезни. Первичный патологический процесс развивается на фоне определенных анатомических особенностей: аномалий развития дужек, отростков, тел позвонков, дисплазий, появления соединительнотканных тяжей (диастематомиелия). Они выявляются у детей в раннем возрасте.
Если стеноз позвоночного канала имеет вторичный характер, то, как правило, он обусловлен дегенеративно-дистрофическими, воспалительными или травматическими факторами. Тогда причиной сужения становятся следующие состояния:
- Спондилоартроз.
- Остеохондроз.
- Межпозвонковые грыжи.
- Спондилолистез.
- Искривления позвоночника.
- Гипертрофия желтой связки.
- Идиопатический гиперостоз (болезнь Форестье).
- Последствия операций и травм.
- Опухоли.
Таким образом, размер спинномозгового канала уменьшается из-за патологических изменений в структурах, ограничивающих его просвет: дисках, фасеточных суставах, связках и самих позвонках. При этом чаще страдает поясница, но встречается и вторичный стеноз шейного отдела позвоночника.
В развитии стеноза играет роль не только сдавление нервных структур, но и сосудистые нарушения, приводящие к ишемическим расстройствам. Повышение давления спинномозговой жидкости влечет за собой воспаление мягких оболочек – арахноидит и появление дополнительных спаек. Нервные волокна со временем подвергаются демиелинизации, что делает симптоматику более упорной и длительной.
Происхождение поясничного стеноза настолько разнообразно, что говорить о причинах можно только после обследования.
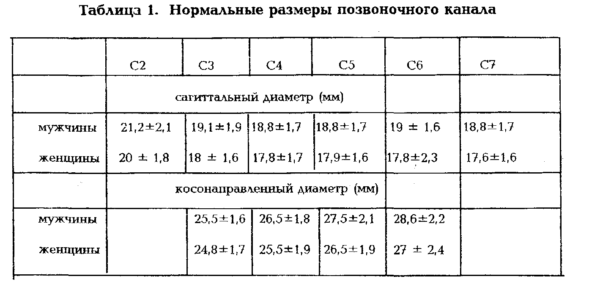
Все, наверное, догадываются, что диагноз стеноза позвоночного канала ставят тогда, когда его размер становится меньше нормы. В каждом отделе есть свои особенности строения, включающие физиологические расширения и сужения. Но средние показатели одинаковы. Так, например, в поясничном отделе на уровне L5 передне-задний (сагиттальный) размер равен 16–25 см, а поперечный (фронтальный) составляет 25–30 см. Однако, именно первый используется в качестве критерия сужения. Поэтому различают:
- Абсолютный стеноз – продольный размер не превышает 10 мм.
- Относительный стеноз – сагиттальный размер менее 12 мм.
Но при этом должны учитываться и другие параметры. Например, грыжа поясничного отдела диаметром 4–5 мм значительно уменьшает позвоночный канал, у которого в сагиттальном направлении вроде бы норма – 16 см. А относительный стеноз с такими параметрами превращается в абсолютный.
В зависимости от локализации сужения, различают центральный и латеральный спинальный стеноз. Первый как раз и является классическим вариантом патологии. При поражении поясничного отдела страдает не только мозг, но и конский хвост – нервные корешки, идущие к нижним конечностям и тазовым органам. А когда говорят о латеральном сужении, то подразумевают стеноз межпозвонковых отверстий и корешкового канала.
Кроме того, стеноз может иметь следующие характеристики:
- Односторонний или симметричный.
- Моно- или полисегментарный.
- Тотальный или прерывистый.
Такая классификация признается всеми врачами и необходима для формирования правильной тактики лечения.
В клинической практике часто встречаются комбинированные стенозы, когда сочетается несколько разновидностей заболевания или причинных факторов.
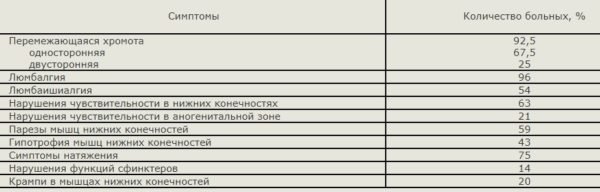
Как и любое заболевание, стеноз позвоночного канала сопровождается набором симптомов – субъективных и объективных. Среди всех жалоб преобладает боль. И это неудивительно, ведь происходит сдавление, а значит, и раздражение нервных волокон. Она имеет такие особенности:
- Стреляющая, ноющая, тянущая.
- Одно-или двусторонняя.
- Локальная или диффузная.
- Умеренная, сильная или слабая.
- Локализуется в поясничном, шейном или грудном отделе.
- Отдает в ноги, голову, надплечье, грудную клетку.
- Усиливается при ходьбе, стоянии, сидении, разгибании позвоночника.
- Уменьшается в положении с согнутой спиной.
Важным признаком стеноза позвоночного канала является перемежающая хромота. Она часто появляется при поясничных сужениях на уровне L1-L5 и характеризуется необходимостью частых остановок во время ходьбы, спровоцированных болью. После отдыха становится легче, и пациент продолжает движение, но вскоре вновь вынужден его прекратить. Хромота сопровождается и другими неврологическими признаками:
- Онемение, покалывание, «ползание мурашек».
- Снижение чувствительности.
- Мышечная слабость в ногах.
- Нарушение сухожильных рефлексов.
При повреждении корешков (радикулопатии) подобные симптомы имеют избирательный характер и ограничиваются зонами иннервации. А в случае миелопатии двигательные и чувствительные нарушения возникают из-за проводниковых расстройств спинного мозга, поэтому более существенны. Если диагностирован стеноз шейного отдела позвоночника, то могут развиться тетра- и парапарезы конечностей с дисфункцией тазовых органов.
Постепенно нарастают нейродистрофические изменения, возникают мышечные боли в сочетании с вегетососудистыми нарушениями. Исходя из выраженности симптомов, в клинической практике различают 4 степени стеноза. В тяжелых случаях пациент вовсе не может передвигаться. Заболевание имеет хроническое течение, может прогрессировать или чередоваться периодами обострения и ремиссии.
Наиболее яркими признаком стеноза спинномозгового канала считают перемежающуюся хромоту в сочетании с болевым синдромом. Но такие нарушения могут встречаться и при другой патологии, что обуславливает необходимость тщательной дифференциальной диагностики.
Подтвердить стеноз позвоночного канала можно только после дополнительного обследования. Оно должно включать методы визуализации, которые позволят выяснить происхождение сужения, оценить его размер и распространенность, проанализировать состояние окружающих тканей. Подобными свойствами обладают следующие процедуры:
- Магнитно-резонансная томография – на продольных срезах четко видно очаг поражения и состояние мягких тканей.
- Компьютерная томография – на послойных изображениях можно выявить структурные нарушения и определить размеры спинномозгового канала.
- Рентгенография – на снимке можно увидеть изменение высоты межпозвонкового пространства, смещения и деформации костных структур.
Только после получения необходимой информации можно поставить верный диагноз. А когда стеноз позвоночного канала подтвержден, можно приступать к лечению.
Чтобы лечение стеноза имело наилучшие результаты, оно должно соответствовать степени сужения и клинической картине болезни. Проведение комплексной терапии во многих случаях предотвращает прогрессирование патологии и нарастание неврологических расстройств, способствует улучшению качества жизни пациентов. Лечение должно быть направлено на устранение сжатия нервных структур, нормализацию кровообращения и ликвородинамики, замедление и ликвидацию демиелинизирующих и дистрофических процессов.
Сначала пациентам с болевым синдромом показано исключение нагрузок на позвоночник, постельный режим сроком на 2 недели, ношение фиксирующих корсетов, воротника Шанца. Параллельно проводятся мероприятия медикаментозной коррекции. Они включают применение следующих препаратов:
- Нестероидные противовоспалительные (Диклоберл, Дексалгин, Ксефокам).
- Миорелаксанты (Мидокалм, Толизор).
- Спазмолитики (Но-шпа).
- Витамины группы В (Мильгамма, Нейромакс, никотиновая кислота).
- Венотоники (Детралекс, Эскузан).
- Мочегонные (Торсид, Лазикс).
- Улучшающие микроциркуляцию (Кавинтон, Трентал, Курантил).
- Антиоксиданты и антигипоксанты (Мексидол, Актовегин).
При выраженной боли используют проводниковую анестезию и нейровегетативные блокады. Кроме того, выполняют эпидуральные инъекции гормонов (Дипроспан, Кеналог) и новокаина. А количество вводимых лекарств зависит от уровня стеноза – чем он выше, тем большая доза применяется.
Медикаменты назначаются только врачом. Какие-либо самостоятельные действия могут иметь нежелательные последствия.
Дегенеративный стеноз позвоночного канала неплохо поддается физическим методам лечения. Такие методы эффективны при нейротрофических и вегетососудистых нарушениях, оказывают обезболивающий эффект, улучшают обмен веществ в тканях. Чаще всего рекомендуют пройти курс таких процедур:
- Фонофорез.
- Дарсонвализация.
- Синусоидальные токи.
- Диатермия.
- Магнитотерапия.
- Рефлексотерапия.
- Баротерапия.
Физиотерапия усиливает эффекты лекарственного лечения и позволяет устранить обострение спинального стеноза и замедлить прогрессирование неврологической симптоматики.
Лечение стеноза позвоночного канала включает методы ручного воздействия. Но они должны ограничиваться работой с мышцами, поскольку могут усилить степень нарушений. Поэтому любые манипуляции с позвоночником противопоказаны, за исключением тракции (вытяжения) при латеральном стенозе. Массаж и мягкие техники мануальной терапии помогают нормализовать мышечный тонус, улучшают кровообращение, снижают нервную возбудимость.
Важной задачей терапии стеноза спинномозгового канала является укрепление мышечного корсета. Этому способствуют упражнения лечебной физкультуры. Нужно добиться устранения острых проявлений, и только после этого приступать к занятиям. Хороший эффект оказывает гимнастика с изометрическим напряжением паравертебральных мышц. Рекомендуют заниматься плаванием, ходить на лыжах, ездить на велосипеде. А вот упражнения с разгибанием и вращением туловища противопоказаны, как и резкие движения.
Основными принципами лечебной физкультуры при стенозе считаются умеренные нагрузки, постепенность и ограничение определенных движений, способных вызвать боль.
Если адекватное консервативное лечение стеноза позвоночного канала в течение полугода не принесло желаемых результатов, то нужно рассматривать вопрос о хирургической коррекции. Операция показана при выраженном сжатии спинного мозга и синдроме конского хвоста, при которых сохраняется стойкий болевой синдром, нарастают неврологические нарушения. Объем вмешательства определяется видом стеноза, наличием грыжи дисков и другими факторами. Могут производиться такие операции:
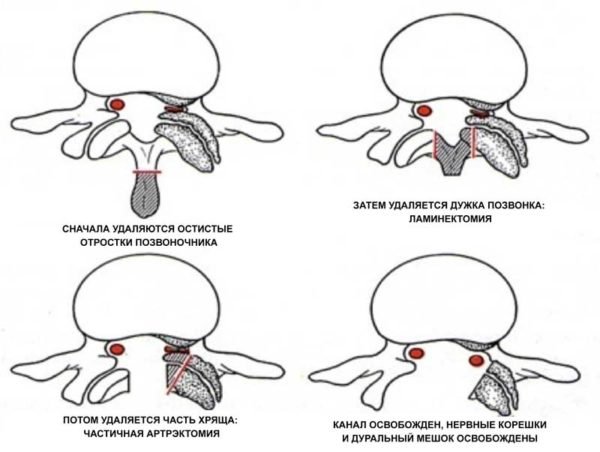
- Удаление дужки позвонка (ламинектомия).
- Резекция дугоотросчатых суставов (фасетэктомия).
- Удаление диска (дискэктомия).
- Фиксация соседних позвонков (спондилодез).
В шейном отделе проводят резекцию диска и остеофитов через передний доступ, а для грудного отдела используют задне-боковой подход. Таким образом, удаляют патологические образования, которые сужают позвоночный канал, результатом чего становится декомпрессия спинного мозга и нервных корешков.
После операции требуется проведение реабилитационных мероприятий, которые включают физиопроцедуры, лечебную гимнастику, массаж, медикаментозную поддержку. Сроки восстановления существенно сокращаются благодаря использованию микрохирургических техник.
Сужение спинномозгового канала требует своевременной диагностики и активной терапии. Как лечить стеноз в конкретном случае – консервативно или оперативно – подскажет врач.
Многие люди при выполнении физической работы, или просто резких неосторожных движениях сталкивались с проблемой защемления нерва на спине. При этом боль возникает неожиданно и в самый неподходящий момент. В таком состоянии важно знать, как быстро избавиться от симптомов, после чего обратиться к врачу для выяснения причины защемления, прохождения диагностики и соответствующих мер лечения.
Главной причиной, приводящей к защемлению нерва спины, выступает чрезмерная нагрузка при развивающемся остеохондрозе.
- Плохая осанка, при которой вероятность случаев, когда защемило нерв, заметно возрастает.
- Физическая активность в виде повторяющихся движений руками и корпусом, увеличивающие вероятность защемления.
- Беременность/ Возросший вес и изменения в скелете при беременности увеличивают нагрузку на позвонки вплоть до зажатия нервов.
- Ревматоидный артрит, при котором воспалены суставы, что приводит к защемлению нерва в районе воспалительного процесса.
-
Нередко защемление происходит и под влиянием других факторов:
- Изменения в скелете при беременности способны делать позвоночник более чувствительным к нагрузкам по всей длине и защемить нерв как в пояснице, между лопаток, так и шее.
- Наросты на позвонках, возникшие по причине болезни или травмы, могут заполнять пространство, в котором проходит нерв, или непосредственно оказывать давление, приводя к защемлению.
- Избыточный вес оказывает давление на позвоночник, что часто приводит к ущемлению.
- Наследственный фактор, при котором генетические особенности обуславливают предрасположенность к нарушениям, которые увеличивают вероятность ущемления нерва.
Симптомы защемления прямо зависят от его локализации, наличия в том месте воспаления, причины и степени данного вида патологии. Главный признак ущемленного нерва – это резкая боль, характерная для определенной области спины или шеи, и приводящая к ограничению подвижности. При особо тяжелых случаях ущемления могут наблюдаться компрессии спинного мозга, вызывающие нарушения чувствительности и двигательных функций конечностей, а также парез или паралич.
На характер и выраженность нарушений влияет расположение и функции защемленного нерва. В зависимости от этого принято выделять следующие признаки защемления:
- Шейный – проявляется при защемлении нерва в шейном отделе с характерным напряжением мышц. При этом может наблюдаться слабость в шее, плечах, в языке чувствоваться онемение и отек, боль в левой части груди, сходная со стенокардией, боль в ключице, на затылке, между лопаток. Значительное ее усиление происходит при попытках вращения головой или фиксации в одном положении. Защемление происходит при остеохондрозе, выпячивании или подвывихе.
- Грудной – проявляется при сдавливании нерва между лопатками или в другой части грудного отдела. В этом случае человек приобретает все проявления межреберной невралгии, а при компрессии вегетативной части нервной системы у больных возникают жалобы на сердечную боль. Симптомы невралгии, как правило, присутствуют все время, даже при отдыхе и активном времяпровождении. Боль усиливается с попытками прощупать межреберное пространство или подвигать туловищем.
- Поясничный – при защемлении седалищного нерва (ишиас). Характерен ощущением покалывания и жжения, часто иррадиирущего в ногу, которая становится менее подвижной, при этом в стоячем положении чувствуется стреляющая боль. При грыже или пролапсе боль резче и интенсивнее. Начало воспаления защемленного нерва свидетельствует о начавшемся радикулите.

-
При появлении острой боли по причине защемления нерва в позвоночнике, следует предпринять следующие действия:
Стоя на ногах, нужно зафиксировать спину. Специальное средство – пояс, мало у кого присутствует. Его можно заменить большим полотенцем или шарфом, замотав таким образом, чтобы держать не только больной, но и соседние участки.
Стандартное лечение защемления спины проводится в три этапа:
1.Устранение болевого синдрома. Применяются пероральные или инъекционные средства. Лечение проходит при соблюдении постельного режима и запрете приема соленой, острой или копченой пищи.
Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
2.Устранение воспаления при помощи нестероидных противовоспалительных препаратов, которые используются в виде мазей, гелей, таблеток или уколов. Часто два первых этапа не разделяют, а производят терапию с одновременным приемом лекарств обеих групп.
3.Меры по восстановлению работы поврежденного нерва. Производятся при помощи сеансов мануальной терапии, физиотерапии, иглоукалывания, ударно-волновой терапии, вибро- и электромассажа, комплексов лечебной гимнастики и приема витаминных препаратов.
При лечении ущемления нерва и на спине (в области поясницы или лопаток), и на шее, применяются следующие медицинские препараты:

Мовалис, принимается в таблетках или вводится в виде инъекции. Цена в таблетках – 540-680 руб., в ампулах для инъекций – 890-1750 руб.;



2. Мази.
Используются в домашних условиях, но обязательно назначаются врачом, так как могут вызывать аллергическую реакцию: 
Випросал – применяют как разогревающее и обезболивающее средство. Цена 260-330 руб.;
Беталгон – снимает боль и улучшает капиллярное кровообращение. Цена 310-370 руб.;
Флексен – снимает очаги воспаления. Цена – 200-230 руб.;
Кармолис – обезболивающая мазь. Цена 570-600 руб.;
При отсутствии осложнений, консервативные методы успешно справляются с ущемлением, и болевой синдром полностью уходит, после чего рекомендуется продолжить лечение в домашних условиях, используя народные методы. Для этого применяются следующие процедуры:
- Лавровый лист и хвоя можжевельника в пропорции 6:1 растирается до однородной массы. В порошок добавляют 12 объемов растопленного сливочного масла. Полученное средство накладывается на пораженный участок. Мазь способна устранять боль и расслаблять напряженную мускулатуру;
- Шишки хмеля в количестве 20 г. растираются в порошок и соединяются с ложкой свиного жира или сливочного масла. Полученная после смешивания однородная масса втирается в место локализации боли;
- Воск растапливается и смешивается с вощиной и оливковым маслом. Смесью пропитывают льняную ткань, которая накладывается на больную шею или поясницу, зафиксировав сверху пластырем. Помогает снять воспаление и снизить боль.

- Дубовая и еловая кора заливается 5 л. воды, кипятится 30 мин. и добавляется в ванну;
- Спорыш, шалфей и ромашка в количестве 300 г. каждого ингредиента заливают 5 л. кипятка и настаивают 2 ч., после процеживания добавляют в ванну;
- Травяной сбор из лопуха, душицы, листьев смородины, черной бузины, пырея, сосновых почек, хвоща, хмеля, фиалки и чабреца смешивают в равных пропорциях, 4 ст. л. добавляют в 2 л. кипящей воды, и после 10 мин кипения ожидают, пока отвар остынет, процеживают и наливают в ванну.
3. Лечение настоями — используется, когда защемило нерв на шее, между лопаток или пояснице в качестве средства для наружного или внутреннего применения:
- Настой полыни – применяется в качестве обезболивающего наружного средства. Для этого соцветия цитварной полыни настаивают в 350 мл. кипятка и настирают больной участок спины или шеи;
- Трава тысячелистника используется в качестве отвара, который принимают до 4 раз в день по 1 ст. л. Готовится завариванием 1 ст. л. сухой травы в 1 ст. кипятка, через 1 ч. отвар процеживается;
- Цветы пижмы в количестве 1 ст. л. заливают 1 стак. кипятка и ожидают 2 ч. до готовности. Принимают до 4 раз в день перед едой по 1 ст. л.
При защемлении нерва в спине могут применяться поддерживающие корсеты, которые помогут зафиксировать позвоночник в неподвижном состоянии, корректируя деформацию и снимая с него часть нагрузки. Их размер подбирают, исходя из степени и локализации поражения. При этом используют следующие виды поддерживающих корсетов: 
Пояснично – крестцовые. Имея более низкую стенку, располагаются только на тазовой области. Данный вид самый короткий по сравнению с остальными корсетами.
Поясничные – поддерживают часть таза, поясницу и часть грудной клетки. Бывают жесткими и полужесткими.
Корсет-бандаж при беременности. Снижает нагрузку на поясницу, область между лопаток, и предохраняет от боли при беременности во II и III триместре. Также помогает восстановить мышечный тонус после родов.
После возникновения приступа, когда защемило нерв в спине или шее, нужно обратиться к неврологу, которые назначит обследование в кабинете рентгеноскопии или томографии, по результату которых назначается стационарное или домашнее лечение. Если причиной боли выступают патологии позвоночного столба, более квалифицированную помощь окажет вертебролог, который сможет диагностировать грыжи, повреждения, смещения, опухоли в позвоночнике, неврозы и стенозы позвоночного канала.
Если защемило нерв в спине или шее – это сразу сказывается на качестве жизни человека, ограничивая двигательную активность и принося неприятные ощущения. При этом не стоит заниматься самолечением, или надеяться, что симптомы уйдут сами собой. Защемление нерва – это не временное состояние, а серьезная проблема, которая без квалифицированной диагностики и терапевтических мер в ряде случаев приводит к осложнениям и необходимости оперативного вмешательства. Своевременное обращение к специалисту гарантирует успешное излечение, а выполнение профилактических мер поможет не допустить подобных состояний.
Следствием серьезных поражений позвоночного столба всегда является синдром позвоночной артерии при шейном остеохондрозе (СПА). Это не самостоятельная болезнь, а симптомокомплекс, известный многим больным вертебробазилярным синдромом. В верхнем отделе позвоночного столба развивается со временем дегенеративное поражение, способствуют этому и возрастные изменения. Такой комплекс симптомов может возникнуть у любого человека уже в молодости.
Сложной сосудистой системой осуществляется кровоснабжение головного мозга. Все структуры головы обеспечивают кровью 4 крупные артерии. Сонные артерии играют здесь главную роль, поскольку они снабжают кровью череп человека на 70–85%. Через вертебробазилярные сосуды поступает около 30% биологической жидкости. Позвоночные артерии (ПА) – иное название этих крупных сосудов. Это парный сосуд. Ветви от них идут к окружающим мышцам, поэтому ПА снабжают кровью мягкие ткани. Через небольшое затылочное отверстие между отростками позвонков ПА входят в скелет головы. Здесь основные артерии шеи переходят в базилярную артерию (БА).
В норме головной мозг человека постоянно получает кровь от крупных магистральных сосудов, которые проходят прямо в узком канале шейных позвонков. До 4,4 мм составляет просвет канала каждой позвоночной артерии. Минимальный размер этого просвета в позвонках здорового человека — 1,9 мм. Как правило, больше биологической жидкости поступает в мозг из левой ПА, поскольку она больше правой.
Нередко в вертебробазилярных сосудах нарушается циркуляция крови, поскольку они не выполняют свою функцию. Объем кровотока существенно снижается. Это считается основной причиной появления синдрома позвоночной артерии, поскольку питательные вещества и кислород в необходимом количестве не поступают в базальные ткани головного мозга.
У больных остеохондрозом шейного отдела позвоночного столба такая патология возникает чаще всего. Сдавливание сосудов развивается вследствие ущемления костей позвоночного столба, поэтому в черепную коробку поступает недостаточно красной биологической жидкости. Вертебробазилярные сосуды могут деформироваться у детей и подростков вследствие нестабильности позвонков в шейном отделе после травмы либо диспластической патологии.
аномалии в строении суставов;
- генетическая предрасположенность, гипоплазия (врожденная аномалия);
- процессы воспалительного характера;
- систематическое отравление организма вследствие приема алкоголя, вдыхания сигаретного дыма;
- изнурительные физические нагрузки, чрезмерное эмоционально-стрессовое напряжение;
- дегенеративно-дистрофические нарушения;
- проблема лишнего веса.
Характерны различные признаки вертебробазилярного синдрома.
Если происходит нарушение проходимости вертебробазилярных сосудов, возникают следующие нарушения:
- Наличие субъективного дискомфорта. На поверхности кожи головы в ряде случаев появляются болезненные ощущения. Дискомфорт вызывают даже расчесывание, незначительные прикосновения.
- В шейном отделе зачастую при резких наклонах головы возникают жжение либо характерный хруст, легкое потрескивание.
- Приступы тошноты, которые нередко заканчиваются рвотой. При резком отклонении головы назад иногда следует обморок (потеря сознания).
- Проблемы со зрением. Больного беспокоят дискомфорт в глазных яблоках, сужение поля зрения, двоение перед глазами, пелена, туман, искорки, мушки, мелькающие перед глазами, ощущение песка в глазах. Прогрессирует снижение остроты зрения.
- Кардиологические проявления проблемы. Появляются тревожные эпизоды повышенного артериального давления, дискомфорт за грудной клеткой.
- Ухудшается чувствительность глотки, слизистой оболочки языка и кожи губ.
- Психологическими проявлениями недуга являются склонность к апатии, депрессивные состояния, панические атаки, приступы агрессии.
- Приступообразный, пульсирующий либо постоянный характер имеют регулярные сильные мучительные головные боли. Болевой синдром нередко отдает к уху, лбу, вискам, переносице, глазницам. Односторонняя локализация боли встречается чаще. Во время приступов головной боли повышается утомляемость, появляется озноб, усиливается потливость, понижается работоспособность. Интенсивность болезненности усиливается при ходьбе, изменении положения головы.
- Чувство озноба, жара, жажда, ощущение голода могут непродолжительное время наблюдаться при этом недуге. Это распространенные вегетативные нарушения.
- Нарушаются функции сердечно-сосудистой сферы. Больной во время вдоха ощущает нехватку воздуха, болезненность за грудиной. Такие эпизоды тахикардии весьма характерны.
- В горле ощущается присутствие чужеродного тела. Расстройство акта глотания, плохая координация движений.
- Разные участки лица периодически немеют. Болезненность, напряжение мышц шеи особенно часто возникают при пальпации.
- Приступы выраженного головокружения возникают внезапно. Во время ходьбы отмечаются покачивания, чувство неустойчивости. Иллюзия неконтролируемого движения окружающих предметов либо собственного тела возникает все чаще. При резких поворотах головы происходит «уплывание» пола из-под ног.
- Нарушение слуха. Возникают звон либо шум в ушах, тугоухость. При различной локализации нарушения кровообращения нередко слух понижается только в одном ухе. Возможно усиление патологических шумов, прогрессирование ухудшения слуха.
При обострении шейной патологии, отсутствии своевременной терапии страдают жизненно важные функции. В случае синдрома позвоночной артерии при шейном остеохондрозе симптомы очень тревожные. Практически все системы и органы начинают функционировать неправильно.
Возможны следующие серьезные осложнения:
- расстройство дыхательной системы;
- сердечно-сосудистая недостаточность;
- полная потеря зрения;
- исчезновение слуха.
Синдром позвоночной артерии на фоне шейного остеохондроза опасен. Страдает центральная нервная система. Качество жизни пациента значительно снижается. Возникает вероятность ишемического инсульта, если в расчете на самоизлечение больной игнорирует такое болезненное состояние и не обращается к врачу.
Выявление вертеброгенного синдрома всегда затруднено, поскольку существует много субъективных проявлений этого недуга.
Симптомы данной патологии позволяют выявить обязательные обследования:
- локализацию деформаций сосудов МРТ, ее степень, наличие помогает определить магнитно-резонансная томография;
- в различных положениях шеи выполняется рентгенография шейных позвонков;
- деформация позвоночной артерии диагностируется в процессе ультразвуковой допплерографии либо дуплексного сканирования.
Дифференциальная диагностика особенно важна.
Лечение синдрома позвоночной артерии при шейном остеохондрозе начинается лишь после обследования. По итогам диагностики специалист принимает решение. Экстренная госпитализация пациента в стационар рекомендована в случае обнаружения различных расстройств кровообращения в артериях спинного мозга либо головного. Устранение в сосудах спазмов и нарушений кровоснабжения является главной целью терапевтических мероприятий, поскольку риск возникновения инсульта велик при этом недуге. От первопричины, которая вызвала вертебробазилярный синдром, целиком зависит его лечение.
Специалист назначает комплексный лечебный курс:
- Как лечить синдром позвоночной артерии, знает лечащий врач. С целью устранения нейрогенного воспаления доктор выбирает нестероидные противовоспалительные препараты избирательного типа Целекоксиб, Мелоксикам, Нимесулид. Это первый обязательный шаг медикаментозного лечения. Легкие антидепрессанты показаны к применению. Бетагистин назначается при головокружениях. Рекомендованы Кавинтон, Циннаризин, Аминофиллин.
- Интенсивность болевого синдрома снижают миорелаксанты, которые ликвидируют мышечный спазм. Быстрой нормализации самочувствия способствует прием миорелаксантов Сирдалуд, Баклофен, Мидокалм, которые врач включил в лечебную схему.
- Постоянное ношение воротника Шанца позволяет добиться стойкой иммобилизации шейного отдела с целью существенного снижения нагрузки, которая приходится на шейный отдел позвоночника. Ортопедический режим имеет немаловажное значение.
- Довольно хорошие результаты дает физиотерапия в качестве вспомогательного средства. Однако ее применяют лишь после купирования обострения остеохондроза. Лечащий врач может назначить диадинамические токи, фонофорез, магнитотерапию, электрофорез с анальгетиками.
- Мышечные спазмы эффективно снимает рефлексотерапия. Фармакопунктура, мануальная терапия, вакуумное лечение используются в комплексе.
- Мышечный каркас шеи вне обострения требуется укреплять. Курс лечебно-оздоровительной физкультуры по рекомендации доктора нужно выполнять постоянно. Исключительно квалифицированным специалистом должны подбираться эти упражнения. Занятия лечебной гимнастикой существенно улучшают самочувствие.
В случае синдрома позвоночной артерии при шейном остеохондрозе лечение народными средствами играет только вспомогательную роль. Применять их можно лишь по совету специалиста.
- Вязкость крови снижает применение внутрь смеси лимонного сока, меда, чеснока по 1 ст. л перед сном.
- Настой на кипятке (200 г) мелиссы (20 г), кукурузных рылец (40 г) с добавлением лимонного сока способствует снижению артериального давления.
Обратиться за помощью к специалисту рекомендуется без промедления при появлении любых выраженных симптомов шейной патологии. Можно значительно улучшить качество жизни, если тщательно выполнять указания специалиста.
источник

 Дорсальная протрузия диска. По-другому такой вид еще называют задняя или же дорзальная. Особенность заключается в том, что выпячивание происходит в сторону, где находится спинной мозг. Поэтому и называется задняя. Потому что выпячивается назад.
Дорсальная протрузия диска. По-другому такой вид еще называют задняя или же дорзальная. Особенность заключается в том, что выпячивание происходит в сторону, где находится спинной мозг. Поэтому и называется задняя. Потому что выпячивается назад. нарушение мочеиспускания;
нарушение мочеиспускания; Диклофенак;
Диклофенак; Необходимо поставить ноги на ширине плеч. Следует делать наклоны в стороны с малой амплитудой движения. Не стоит выполнять резких и размашистых движений. Наклоны по 5 раз в каждую сторону.
Необходимо поставить ноги на ширине плеч. Следует делать наклоны в стороны с малой амплитудой движения. Не стоит выполнять резких и размашистых движений. Наклоны по 5 раз в каждую сторону.




 аномалии в строении суставов;
аномалии в строении суставов;



