Послеоперационная грыжа на животе, а точнее, в брюшной стенке, относится к разновидности травматических воздействий. Она проявляется в области послеоперационного рубца, располагается под кожей. По отношению ко всем вариантам грыж этот вид составляет 6–8%.
Согласно статистике осложнений в послеоперационном периоде, на грыжи приходится до 5% от всех манипуляций со вскрытием брюшной полости, а при анализе течения нагноившихся ран показатель увеличивается до 10%. Меры по предупреждению зависят не только от вида хирургического вмешательства, умения врача, но и от поведения пациента, выполнения рекомендаций в период реабилитации.
Операции на животе проводятся по разному поводу. Каждая патология требует предварительного изучения и выбора оптимальной тактики. Чтобы хирург смог полностью выделить нужный орган, провести осмотр, остановить кровотечение, необходимо решить вопрос о доступе или конкретном месте разреза поверхностных тканей и кожи.
Для этого существуют типовые способы, разработанные практикой многих поколений врачей. Послеоперационные грыжи чаще образуются в анатомических зонах, где обеспечивается наиболее удобный доступ к органам брюшной полости. По локализации можно догадаться, какую операцию и разрез использовали хирурги.
- белой линии живота — проводилась верхняя или нижняя срединная лапаротомия (рассечение брюшины по центральной линии), вероятно, по поводу заболеваний желудка, кишечника;
- в подвздошной области справа — после операции аппендэктомии, на слепой кишке;
- пупочной области — может осложниться выздоровление от хирургических вмешательств на кишечнике;
- правого подреберья — нежелательный исход удаления камня и желчного пузыря, резекции печени;
- подреберья слева — спленэктомия (удаление селезенки);
- поясничной области сбоку — последствие операций на почках, доступа к мочеточникам;
- области над лобком — в случаях урологических заболеваний, хирургических вмешательств на внутренних половых органах у женщин.
Соответственно классификация послеоперационных грыж предусматривает следующие варианты: срединные (верхние и нижние), боковые (право- и левосторонние, верхние, нижние). В зависимости от величины послеоперационного дефекта:
- малые — не нарушают форму живота;
- средние — занимают небольшой участок в области брюшины;
- обширные — сопоставимы с дефектом большой зоны брюшной стенки;
- гигантские — резко деформируют живот, расположены в двух и более зонах брюшины.
Послеоперационные грыжи различаются по характеру — на вправимые и невправимые, по внутреннему строению — на однокамерные и многокамерные. С учетом эффективности лечения — хирурги выделяют рецидивирующие грыжи, включая многократно рецидивирующие. Принципы классификации важны для выбора способа устранения негативных последствий.
Причины послеоперационных грыж чаще всего связаны с невозможностью провести полную подготовку больного за неимением времени в случаях необходимости экстренного вмешательства. Ведь любая плановая операция требует предоперационной терапии, очищения кишечника, снятия интоксикации.
Отсутствие своевременных мер способствует осложнениям в послеоперационном периоде, связанным со вздутием кишечника, замедлением перистальтики, нарушением выделения кала (запорами), рвотой, повышением внутрибрюшного давления, застойными изменениями в легких с воспалением, кашлем. Все это в значительной степени ухудшает условия образования плотного послеоперационного рубца.
Не исключается ошибочный выбор метода доступа без учета анатомических и физиологических особенностей строения внутренних органов и брюшины. В результате нарушается кровоснабжение и иннервация в зоне оперативного вмешательства, в дальнейшем в тканях проявляются стойкие изменения, способствующие прорезыванию швов.
Значительна роль нагноительных осложнений. Этот тип относят к раннему проявлению. Воспаление и гной скапливаются в области раны, под апоневрозом мышц. Застойные пневмонии и бронхит, возникшие после операции, вызывают кашель, резкие толчки и колебания внутрибрюшного давления, что предрасполагает к возникновению грыжевых ворот.
К дефектам операционной техники относятся некачественный шовный материал, слишком сильное стяжение тканей, неустраненное кровотечение и скопление крови в гематомы с последующим быстрым нагноением, длительная тампонада и дренирование в зоне операции.
Из причин, зависящих от выполнения пациентом в послеоперационном периоде рекомендаций врача, наибольшее значение имеют: досрочное повышение физической нагрузки, нарушение диеты, пренебрежение ношением бандажа.
Грыжи чаще возникают у пациентов с ожирением, системными болезнями соединительной ткани, сахарным диабетом, при которых существенно нарушается формирование полноценного рубца. Для женщин имеет значение срок наступления беременности после операции. Ослабление организма, авитаминоз, давление увеличенной матки на брюшную стенку создают условия для грыжеобразования.
Хотя теоретически осложниться послеоперационной грыжей может любое хирургическое вмешательство на брюшной полости, чаще всего патология наблюдается после оперативного лечения:
- прободной язвы желудка;
- воспаления червеобразного отростка;
- калькулезного холецистита;
- кишечной непроходимости;
- у женщин удаления кислы яичника, матки;
- перитонита;
- последствий проникающих ранений в брюшную полость.
Основным признаком грыжи является обнаружение выпячивания в зоне послеоперационного рубца и вокруг него. На начальной стадии послеоперационные «шишки» пациенты вправляют в положении лежа самостоятельно, они не очень мешают и не имеют симптоматики. Боли и рост опухолевидного образования возникают при натуживании, резких движениях, подъеме тяжелых предметов.
В горизонтальном положении выпячивание уменьшается. Ухудшение состояния связано с переходом болевых ощущений в постоянные, иногда носящие характер приступа, схваток. Одновременно пациенты жалуются:
- на длительные запоры;
- постоянное вздутие живота;
- отрыжку;
- поташнивание;
- затрудненное выделение мочи (в случае надлобковых грыж);
- раздражение или воспаление кожи на животе в зоне грыжевого выпячивания.
Состояние пациента зависит от величины грыжи, спаечного процесса в брюшной полости, внутри грыжевого мешка. Иногда даже при больших грыжах пациенты не имеют жалоб.
Во время осмотра пациента в положении стоя и лежа хирург видит выпячивание в зоне и вокруг него. Чтобы выяснить величину и форму, пациента, находящегося в лежачем на спине положении, просят поднять голову. Это движение вызовет напряжение в мышцах живота и «выдавит» наружу грыжевой мешок с содержимым.
Одновременно проявляются все расхождения в зоне прямых мышц, возможные начинающиеся выпячивания, не связанные с основным. Пациенту обязательно назначаются методы исследования, позволяющие уточнить связь с внутренними органами.
Рентгенологическим путем выявляют состояние функционирования желудочно-кишечного тракта, имеющийся спаечный процесс, вхождение в грыжевую полость органов брюшной полости. УЗИ позволяет рассмотреть не только брюшные органы, но и полость грыжевого мешка, определить форму, истинные размеры грыжи, изменения в мышечных структурах, влияние спаек.
В комплекс обследования входит контрастное рентгенологическое исследование прохождения бариевой взвеси по желудку и кишечнику, изучение степени вмешательства желудка. Производятся снимки (рентгенограммы) и герниография (рентгеновский снимок содержимого грыжевого мешка).
Отсутствие лечебных мер при послеоперационных грыжах усугубляет состояние пациента. Со временем могут появиться:
- копростаз (застой кала и образование камней в кишечнике) с механической непроходимостью;
- ущемление;
- перфорация;
- частичная или полная спаечная кишечная непроходимость.
источник
Послеоперационная грыжа характеризуется выходом внутренних органов (кишечника, большого сальника) через дефекты в области хирургического рубца за пределы брюшной стенки. Послеоперационная грыжа определяется в виде опухолевидного выпячивания в зоне послеоперационного рубца, сопровождается болью в животе, при ущемлении — тошнотой, рвотой, отсутствием стула и отхождения газов. Диагностика послеоперационной грыжи включает осмотр хирурга, выполнение рентгенографии желудка, ЭГДС, герниографии, УЗИ брюшной полости и грыжевого выпячивания, КТ органов брюшной полости. Выявление послеоперационной грыжи требует проведения герниопластики с использованием местных тканей или синтетических протезов.
Послеоперационные грыжи (рубцовые грыжи, грыжи рубца, вентральные грыжи) развиваются в ранние или отдаленные сроки после операций. Частота образования послеоперационных грыж после вмешательств на брюшной полости в оперативной гастроэнтерологии составляет 6-10%. Среди других грыж брюшной полости на долю послеоперационных дефектов приходится до 20–22%.
Послеоперационные грыжи появляются в тех анатомических областях, где проводились типовые операционные разрезы, обеспечивающие доступ к органам брюшной полости: в области белой линии живота (после верхней или нижней срединной лапаротомии), правой подвздошной области (после операций на слепой кишке, аппендэктомии), области пупка, правом подреберье (после холецистэктомии, резекции печени), левом подреберье (после операций на селезенке), боковой поясничной области (после операций на почках и мочеточниках), надлобковой области (после гинекологических и урологических операций).
В большинстве случаев послеоперационной грыжей осложняются хирургические вмешательства, проводимые в экстренном порядке. Такие ситуации исключают возможность проведения адекватной предоперационной подготовки органов ЖКТ, что после операции приводит к нарушению моторики кишечника (метеоризму, замедлению пассажа кишечных масс), повышению внутрибрюшного давления, ухудшению дыхательной функции, кашлю и в итоге – к ухудшению условий для формирования послеоперационного рубца.
Определенную роль в образовании послеоперационной грыжи играют дефекты операционной техники и послеоперационные осложнения – использование некачественного шовного материала, чрезмерное натяжение местных тканей, воспаление, гематомы, нагноение, расхождение швов. Часто послеоперационные грыжи формируются после длительной тампонады или дренирования брюшной полости.
Послеоперационные грыжи нередко образуются при нарушениях режима самим пациентом: повышенной физической нагрузке после операции, несоблюдении рекомендуемой диеты, отказе от ношения бандажа и др. Появление послеоперационных грыж нередко связано с общей ослабленностью, рвотой, развитием пневмонии или бронхита в послеоперационном периоде, запорами, беременностью и родами, ожирением, сахарным диабетом, системными заболеваниями, сопровождающимися изменением структуры соединительной ткани.
Послеоперационными грыжами могут осложняться практически любые операции на брюшной полости. Наиболее часто послеоперационные грыжи образуются после операций по поводу прободной язвы желудка, калькулезного холецистита, аппендицита, кишечной непроходимости, перитонита, пупочной грыжи или грыжи белой линии живота, кисты яичника, миомы матки, проникающих ранений брюшной полости и др.
По анатомотопографическому делению в хирургии различают медиальные послеоперационные грыжи (срединные, верхние срединные и нижние срединные) и латеральные (верхние боковые, нижние боковые – лево- и правосторонние). По величине послеоперационного дефекта грыжи могут быть малыми (не изменяющими конфигурацию живота), средними (занимающими часть отдельной области брюшной стенки), обширными (занимающими отдельную область брюшной стенки), гигантскими (занимающими 2-3 и более областей).
Также послеоперационные грыжи делятся на вправимые и невправимые, одно- и многокамерные. Отдельно рассматриваются рецидивные послеоперационные грыжи, в т. ч. и многократно рецидивирующие. Все обозначенные критерии учитываются при выборе способов устранения послеоперационных грыж.
Основным проявлением грыжи служит появление выпячивания по линии послеоперационного рубца и по его сторонам. На ранних стадиях послеоперационные грыжи являются вправимыми и не доставляют болевых ощущений. Болезненность и увеличение опухолевидного выпячивания появляется при резких движениях, натуживании, подъеме тяжестей. При этом в горизонтальном положении грыжа уменьшается или легко вправляется.
В дальнейшем боль в животе становится постоянной, иногда приобретает схваткообразный характер. Среди других симптомов послеоперационной грыжи отмечаются вздутие кишечника, запоры, отрыжка, тошнота, снижение активности. При грыжах, расположенных над лобком, могут отмечаться дизурические расстройства. В области грыжевого выпячивания на передней брюшной стенке развивается раздражение и воспалительные изменения кожи.
Послеоперационные грыжи могут осложняться копростазом, ущемлением, перфорацией, частичной или полной спаечной кишечной непроходимостью. При осложненном развитии послеоперационной грыжи отмечается быстрое нарастание боли в животе; появляются тошнота и рвота, кровь в испражнениях или задержка стула и газов. Грыжевое выпячивание становится невправимым в положении лежа на спине.
При осмотре грыжа определяется как несимметричное выбухание в области послеоперационного рубца. В вертикальном положении, при натуживании пациента или покашливании размеры опухолевидного выпячивания увеличиваются. Иногда через растянутый и истонченный рубец определяется перистальтика кишечных петель, шум плеска и урчание.
С помощью УЗИ брюшной полости и грыжевого выпячивания удается получить данные о форме и размерах грыжи, наличии или отсутствии спаечных процессов в брюшной полости, изменений в мышечно-апоневротических структурах брюшной стенки и др.
В процессе комплексного рентгенологического обследования (обзорная рентгенография брюшной полости, рентгенография желудка, рентгенография пассажа бария по кишечнику, ирригоскопия, герниография) уточняется функциональное состояние ЖКТ, отношение внутренних органов к послеоперационной грыже, наличие спаек. Для уточнения необходимых параметров послеоперационной грыжи и определения методов ее устранения может потребоваться проведение МСКТ или МРТ органов брюшной полости, эзофагогастродуоденоскопии, колоноскопии.
Консервативная тактика при послеоперационных грыжах допустима только в случае наличия весомых противопоказаний к хирургическому вмешательству. В этих ситуациях рекомендуется соблюдение диеты, исключение физических нагрузок, борьба с запорами, ношение поддерживающего бандажа.
Радикальное избавление от послеоперационной грыжи может быть произведено только хирургическим способом – с помощью герниопластики. Метод герниопластики послеоперационной грыжи избирается, исходя из локализации и величины выпячивания, наличия спаечных процессов между органами брюшной полости и грыжевым мешком.
При небольших и неосложненных послеоперационных дефектах (менее 5 см) может быть выполнено простое ушивание апоневроза, т. е. пластика передней брюшной стенки местными тканями. Средние, обширные, гигантские, длительно существующие и осложненные послеоперационные грыжи требуют укрытия дефекта апоневроза с помощью синтетического протеза (герниопластика с установкой сетчатого протеза). При этом используются различные способы установки сетчатой системы по отношению к анатомическим структурам брюшной полости. В этих случаях нередко требуется разделение спаек, рассечение рубцов; при ущемлении послеоперационной грыжи — резекция кишки и сальника.
Послеоперационные грыжи, даже при отсутствии осложнений, приводят к снижению физической и трудовой активности, косметическому дефекту, ухудшению качества жизни. Ущемление послеоперационной грыжи довольно часто (в 8,8% случаев) приводит к летальному исходу. После хирургического устранения послеоперационной грыжи (за исключением случаев многократного рецидивирования) прогноз удовлетворительный.
Профилактика послеоперационных грыж требует от хирурга выбора правильного физиологичного оперативного доступа при различных видах вмешательств, соблюдения тщательной асептики на всех этапах операции, использования качественного шовного материала, адекватной предоперационной подготовки и ведения больного после операции.
В постоперационном периоде от пациента требуется неукоснительное выполнение рекомендаций по питанию, ношению бандажа, физической активности, нормализации веса, ограничению физических нагрузок, регулярному опорожнению кишечника.
источник
Для более четкой картины, следует более подробно разобраться в особенностях этой патологии. При операции делается разрез в мышцах брюшной полости. По некоторым причинам, этот мускул не заживает, поэтому разрыв открывается, так как мышцы затягиваются и высвобождаются во время физической нагрузки. Вместо плоского, сильного куска мышц у человека формируются мышцы с небольшим зазором.
Через некоторое время ткани под ними «осознают», что существует путь эвакуации через мышцу, и они начинают проникать через отверстие. Послеоперационная грыжа, как правило, достаточно мала, чтобы пробивалась только брюшина или подкладка брюшной полости. В тяжелых случаях части органов могут перемещаться через отверстие в мышце, но это отмечается гораздо реже.
Сама стенка состоит из слоев мышц и тканей разного типа. В таких слоях часто образовываются ослабленные пятна, чтобы содержимое брюшной полости выпячивалось и образовывалась грыжа. Стенка брюшины состоит из группы мышц, что отражают справа и слева друг друга. К ним относятся прямые мышцы, внутренние косые мышцы, косые мышцы внешней зоны и трансверсали. Грыжи на животе – самый распространенный тип осложнений после операции. Чаще всего они образуются после удаления аппендицита или желчного пузыря.
Послеоперационные грыжи пупка вызывают ненормальное выпячивание в зоне пупка и очень распространены у людей после операций. Такие патологии происходят на внешних краях мышцы живота прямой кишки. Они возникают как осложнение абдоминальной хирургии, когда брюшные мышцы разрезаются, чтобы хирург мог войти в брюшную полость для работы. Хотя мышца обычно восстанавливается, она становится относительной областью слабости, что потенциально позволяет брюшным органам выпячиваться через разрез. Пупочные грыжи обычно безболезненны и не вызывают дискомфорта.
Врач может провести рентген или выполнить ультразвук в области живота, чтобы убедиться, что нет осложнений. Он может назначить анализы крови, искать инфекции, особенно если кишечник заблокирован. Тем не менее дополнительные осложнения могут возникать, если пуповина заблокирована. Это может вызвать боль и даже разрушить ткань, что может привести к опасной инфекции. Кроме того, если возникает непроходимость кишечника, может потребоваться срочная операция.
Симптомы ущемленной пупочной патологии включают:
- Лихорадка;
- Запор;
- Сильная боль в животе;
- Чувствительность в животе;
- Рвота;
- Выпуклый или круглый живот;
- Покраснение или изменение цвета.
Многие называются их короткими, потому что они образуются на месте прошлых хирургических разрезов (например, операция по удалению желчного пузыря). Слои брюшной стенки становятся слабыми или тонкими, что позволяет содержимому брюшной полости смещаться в эти зазоры. Такие патологии могут встречаться в разных местах тела — например, бедренная вентральная грыжа возникает в бедре.
Для полного диагноза врач спросит пациента о симптомах и проведет физический осмотр. Ему может потребоваться провести разные тесты. Данные тесты могут включать:
- Абдоминальное ультразвуковое исследование;
- Абдоминальная КТ;
- Абдоминальная МРТ.
Наиболее распространенным симптомом послеоперационного недуга является выпуклость или глыба в пораженной зоне. В случаях паховой вентральной грыжи, можно заметить «комки» по обе стороны лобковой области, где встречаются пах и бедра.
Выпячивание, как правило, считается единственной симптоматикой пупочной грыжи. Иная распространенная симптоматика включает:
Болевые ощущения или дискомфорт в пораженной зоне (обычно в нижней зоне живота), в особенности при наклонах, кашле либо подъеме;
- Слабость, ощущение давление тяжести в желудке;
- Жжение или болевой синдром в зоне выпячивания;
В некоторых случаях нет никаких симптомов. Человек может не подозревать, что у него есть данная патология, если она не проявляется во время обычного физического обследования.
Нужна терапия или нет — будет зависеть от размеров образования и выраженности симптоматики. Хирург может лишь держать под контролем болезнь и проверять, есть ли осложнения. Совсем необязательно удалять патологию. Избежать удаления помогут другие методы, которые описаны ниже.
Диеты часто может лечить симптоматику грыж отдела пищеводной зоны отверстия диафрагмы. При таких диетах стоит избегать больших или тяжелых блюд, не занимать горизонтальное положение или нагибаться после приема пищи, а также держать свой вес тела в здоровом диапазоне.
Если эти изменения в диете не устраняют ощущение дискомфорта, может понадобиться коррекция грыжи. Можно также избавиться от многих симптомов, избегая продуктов, вызывающих кислотный рефлюкс или изжогу. К таким продуктам относятся различные пряности и томаты.
Специальная фиксирующая одежда, корсеты могут удерживать грыжи на месте. Они оказывают давление на кожные покровы и брюшную стенку. Данные подходы временные и потенциально способны привести к повреждению кожных покровов и инфекции по причине трения и потрескивания. Их часто используют пациенты старшего возраста или пациенты с ослабленным здоровьем, у которых имеется повышенный риск хирургического вмешательства удаления патологии.
Запущенные грыжи способны привести к следующим осложнениям:
- Давление на грыжевое содержимое может нарушить кровоснабжение участка органа или ткани, что приводит к ишемии, гибели клеток и даже гангрене. Ущемленная грыжа угрожает жизни и требует немедленной операции;
- Когда часть кишечника, содержимое кишечника больше не может проходить через грыжу, что приводит к судорогам, отсутствию дефекации и рвоты.
Из-за риска ущемления или возникновения обструкции люди должны посетить их отделение неотложной помощи, если у них развивается один из следующих симптомов:
- Внезапная и сильная боль;
- Тошнота и рвота;
- Грыжа чувствительная или твердая и не возвращается в исходное положение.
Ущемленная грыжа или закупоренная кишка — опасные для жизни ситуации, которые требуют немедленного хирургического лечения.
Многие грыжи хорошо поддаются лечению даже без хирургического вмешательства. Но многие из них также могут повторяться в 10% случаев. Прогноз для пациентов, которые проходят восстановительный период при ущемленном кишечнике, зависит от степени хирургического вмешательства, количества поврежденного кишечника и состояния здоровья, а также физического состояния до операции.
В то время как врожденные грыжи не могут быть предотвращены, риск развития грыжи, которая происходит после операции, можно свести к минимуму. Цель состоит в том, чтобы избежать увеличения давления в брюшной полости, которое могло бы подчеркнуть слабые места в брюшной стенке.
Поддерживать здоровый вес. Избегать быстрой потери веса. Быстрые программы потери веса могут не учитывать нехватку белка и витаминов, которые необходимы для мышечной силы, вызывая слабость в мышцах живота.
- Есть здоровую пищу и регулярно выполнять упражнения, чтобы свести к минимуму риск запоров. Избегать запоров и напряженности во время дефекации и мочеиспускания. Напряжение вызывает повышенное давление внутри живота.
- Использовать надлежащие методы подъема, особенно при попытке поднять тяжелые предметы. Это важно помнить на работе, дома и при занятиях спортом.
- Бросить курить, чтобы уменьшить периодический кашель.
источник
Многие годы безуспешно боретесь с БОЛЯМИ в СУСТАВАХ?
Глава Института: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день средство за 147 рублей.
Грыжей белой линии живота называют патологию, при которой внутренние органы выпадают из брюшной полости через дефекты апоневроза, образуя грыжевой мешок под кожей. Проблема чаще встречается у мужчин разного возраста. У женщин патология возникает реже, в основном при беременности или после нее, а также в возрасте от 50 лет. Грыжа белой линии живота может формироваться и у ребенка, независимо от пола. Пик клинических случаев у детей приходится на 5-7 лет.
Патология грозит серьезными осложнениями, потому разберемся, какими симптомами проявляется грыжа белой линии живота у пациентов разных групп, рассмотрим все методы лечения, включая нетрадиционные и объясним, какие недостатки они имеют.
Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
- Классификация грыж белой линии живота
- Причины развития патологии
- Причины развития грыжи у детей
- Симптомы грыжи белой линии живота
- Методы диагностики эпигастральной грыжи
- Лечение грыжи белой линии живота с помощью операции
- Ход операции по иссечении грыжи
- Особенности лапароскопии грыжи
- Грыжа белой линии живота во время беременности
- Диета при грыжах различной этиологии
- Народные методы лечения
- Профилактика грыжи в области белой линии
- Ответы на вопросы об эпигастральной грыже
- Подведем итоги
Белая линия живота представляет собой слияние апоневрозов мышц передней брюшной стенки. Апоневрозы – это пластинки сухожилий, состоящих из коллагена соединительной ткани. Основное назначение белой линии живота – соединение левых и правых прямых мышц брюшной стенки. При нарушении целостности соединительной ткани появляются условия для образования грыж. В хирургической практике выделяют три вида этих патологий.
- Надпупочная или эпигастральная. Из-за слабости соединительной ткани на участке от пупка до солнечного сплетения этот тип грыж встречается чаще всего.
- Околопупочая или параумбиликальная. Встречается реже, часто диагностируется как пупочная грыжа.
- Подпупочная. Внизу живота белая линия имеет наибольшую прочность, поэтому в медицинской практике этот тип грыжи встречается крайне редко.
В особо тяжелых случаях грыжи могут появится в нескольких местах, одна над другой.
Кроме классификации по локализации патологии, грыжи группируют и по стадиям. Их всего три (смотрите описание в таблице).
Заметим, что симптомы грыжи на разных стадиях могут отличаться от приведенных в таблице. Это зависит от локализации патологии, содержимого грыжевого мешка и других факторов.
Согласно международной классификации болезней в редакции 2010 года (МКБ-10), рекомендованной ВОЗ, грыже белой линии живота может быть присвоена одна из нескольких групп:
Более точный код зависит от расположения патологии, наличия непроходимости или гангрены и присваивается после диагностического обследования.
Основной причиной образования грыж белой линии живота является ослабление или нарушение целостности соединительной ткани из-за следующих факторов:
- различные травмы;
- отсутствие или недостаточность физических нагрузок, в том числе из-за заболеваний ОДА, например, синовиом;
- ожирение;
- повышение внутрибрюшинного давления;
- операции (образовавшаяся грыжа является послеоперационным осложнением).
Это основные проблемы, которые становятся причиной появления патологии у людей независимо от возраста. Кроме того, у разных гендерных и возрастных групп пациентов грыжа белой линии живота может быть спровоцирована специфическими причинами.
В 60 % клинических случаев грыжа белой линии живота диагностируется у представителей сильного пола. Обычно это связано с профессиональной деятельностью или увлечениями мужчин. Эпигастральная грыжа может возникнуть в следующих случаях:
- резкий или неправильный подъем тяжестей во время работы или занятия спортом;
- ослабление апоневроза из-за малоподвижной работы (у водителей и мужчин, работающих в кабинетах);
- отсутствие бандажа при погрузочно-разгрузочных работах.
Большинство мужчин легкомысленно относятся к состоянию здоровья, поэтому у них грыжа белой линии живота выявляется на второй или третьей стадии.
У женщин грыжа белой линии живота чаще всего возникает во время беременности или после родов. Это связано с развитием диастаза прямых мышц живота. Давление плода на мышцы брюшной стенки приводит к тому, что они расходятся. Создаются условия для нарушения целостности апоневроза, что в дальнейшем может привести к образованию грыжи.
Женщинам, у которых имеются близкие родственники, страдавшие от патологии, а также при низкой физической активности, нужно обращать на признаки диастаза:
- непропорциональная, увеличенная талия;
- выпирающий вперед пупок;
- боли в области спины.
Часто признаки развиваются после родов. При этом попытки «убрать» живот с помощью упражнений не дают положительного результата. Именно в такой ситуации нужно обратиться к хирургу, чтобы предупредить развитие такого осложнения, как эпигастральная грыжа.
Кроме диастаза, причинами грыжи белой линии живота у женщин могут стать следующие факторы:
- тяжелые роды;
- частые запоры;
- трудности при мочеиспускании;
- сильный и продолжительный кашель;
- наследственная предрасположенность.
В некоторых случаях грыжа белой линии живота может возникнуть у женщин и после чрезмерных физических нагрузок.
У детей, как и у взрослых, грыжа может появиться после операции, при ожирении, повышении внутрибрюшинного давления и других факторов. Но первопричиной патологии является нарушение формирования апоневроза во время внутриутробного развития или в первые месяцы жизни. Важную роль в этом случае имеют генетические факторы, а также различного рода нарушения при беременности матери.
В большинстве случаев грыжа белой линии живота выявляется у детей в возрасте 5-7 лет. Для патологии характерна низкая частота ущемления и отсутствие предпосылок для самостоятельного закрытия грыжевых ворот.
У взрослых и детей, помимо основных, внешних признаков, имеется ряд симптомов, указывающих на увеличение или защемление грыжи. Проявляются они на второй и третьей стадии формирования и становятся поводом для обращения к хирургу за медицинской помощью.
Самыми яркими симптомами являются:
- боли в области образования грыжи;
- давящие ощущения в области локализации (пациенты говорят, что грыжа давит на желудок);
- тошнота и рвота;
- наличие частиц крови в каловых массах (если грыжа сформировалась из петли тонкого кишечника);
- вздутие живота;
- запоры.
Пациенты часто жалуются хирургу на усиление боли во время ходьбы, физических нагрузок или при перемене положения тела.
Диагностические мероприятия начинаются с осмотра пациента хирургом и сбора анамнеза. Врач ощупывает образовавшуюся под кожей шишку, делает предварительные выводы о ее форме, плотности, локализации. Во время сбора анамнеза, путем опроса пациента, устанавливаются возможные причины.
На этом этапе может проводиться и аускультация – прослушивание кишечника в области возникновения грыжи. Такой метод диагностики позволяет выявить нарушения моторики кишечника.
Чтобы удостовериться в наличии у пациента грыжи, а также провести дифференциальную диагностику и исключить патологии со схожими симптомами, применяется инструментальное обследование пациента.
- УЗИ-исследование – позволяет получить представление о содержимом грыжевого мешка и выявить осложнения, если они есть.
- Бариевая рентгенография для уточнения дальнейшего лечения. Эта методика позволяет обнаружить изменение в расположении внутренних органов, тем самым определить, из чего сформировалась грыжа.
- Гастроскопия для исследования желудка, пищевода и двенадцатиперстной кишки. Целью исследования является исключение заболеваний, имеющих схожую симптоматику.
Если есть необходимость в уточнении диагноза, а УЗИ и бариевая рентгенография не дают нужного результата, пациента направляют на КТ (компьютерную томографию). С помощью этого метода можно получить четкую и полную патологическую картину, установить отклонения в работе внутренних органов. КТ с успехом применяется и при заболеваниях опорно-двигательного аппарата, например, при остеомиелите.
Во время диагностики врач устанавливает и характер грыжи белой линии живота. Это необходимо, чтобы верно подобрать тактику лечения и снизить степень последствий для пациента. Подробную информацию смотрите в таблице.
| Характер грыжи | Симптомы |
| Вправимая | Образование шишки разной локализации и размера, увеличивающейся при изменении положения тела. Болезненность при пальпации может отсутствовать. Содержимое мешка убирается в брюшную полость. |
| Невправимая | Затрудненное вправление грыжи, сопровождающееся болезненностью. Общее угнетение организма, которое может осложняться наличием запоров и метеоризма. |
| Ущемленная | Лихорадка, острая боль, непроходимость кишечника. Наблюдается нарушение кровообращения в месте образования грыжи. |
Если у пациента выявлена ущемленная грыжа белой линии живота – необходима экстренная операция. В других случаях врач подбирает соответствующую тактику лечения.
В настоящее время единственным эффективным методом для устранения патологии является хирургическое вмешательство. Пластика грыжи с ушиванием дефекта в апоневрозе имеет лишь 10 % рецидивов и характеризуется низкой степенью осложнений. Другие методы, особенно рецепты народной медицины, для лечения грыж любой этиологии не эффективны, зачастую приводят к ухудшению состояния пациента.
Для ушивания грыжи применяют лапароскопический или консервативный (через операционный разрез) методы хирургического вмешательства. Выбор способа зависит от локализации и размера грыж, а также от предпочтений хирурга. Большинство врачей склоняются к традиционной операции, которая дает возможность тактильно ощутить содержимое грыжевого мешка.
Женщинам чаще проводят операцию методом лапароскопии. Связано это с эстетическими соображениями: послеоперационный шов отсутствует, а рубец от проколов практически незаметен.
Кроме мер, направленных на постановку диагноза, больному перед операцией нужно пройти дополнительное обследование, чтобы убедиться в отсутствии противопоказаний к хирургическому вмешательству. Обязательным являются:
- сдача крови и мочи для анализов;
- прохождение ЭКГ, чтобы убедиться в отсутствии патологий сердечно-сосудистой системы;
- аллергические пробы для подбора анестезирующего препарата.
В некоторых случаях за неделю или две до намеченной даты плановой операции назначается курс антибиотиков. Это необходимо, чтобы свести к минимуму риск послеоперационных осложнений. Если пациент проходит лечение другого заболевания, может быть приостановлен курс препаратов, особенно, если они влияют на состав крови.
В день проведения операции запрещено принимать пищу, пить и курить. Непосредственно перед операцией пациент должен дать письменное разрешение на хирургическое вмешательство и анестезию.
В большинстве случаев операции проводятся под местным обезболиванием с использованием метода Вишневского. Однако может быть применен и общий наркоз, если предстоит сложная операция (при грыжах больших размеров или ущемленных).
После достижения анестезирующего действия хирург делает надрез грыжевого мешка для обеспечения доступа к его содержимому. Затем исследует содержимое грыжевого мешка, вправляет выпавший орган в брюшную полость и приступает к пластике брюшных стенок.
В настоящее время для закрытия грыжевых ворот используется метод герниопластики. Пациенту устанавливается сетчатый имплантат, который не дает соединительной ткани расходиться и удерживает выпадающий орган в анатомическом положении.
Молодым мужчинам, организм которых обладает высокими регенеративными свойствами, может проводиться классическое ушивание грыжевых ворот без наложения сетчатого имплантата. Целесообразность такого метода определяется в ходе операции путем оценки состояния соединительной ткани. Если она не истончена, а грыжа имела небольшой размер, то хирург может отказаться от установки армирующей сетки.
Лапароскопический метод основан на проведении операции через проколы кожи. Хирург, в зависимости от локализации и особенностей грыжи, делает 3-4 порта (прокола кожи и мышц) диаметром не больше 1 см. В один из портов устанавливается эндоскоп – специальный прибор с встроенной видеокамерой, изображение с которой передается на монитор. В остальные порты вводится хирургический инструмент.
Операция отличается малой степенью травмирования тканей, лучше переносится большинством пациентов, способствует сокращению реабилитационного периода. Однако такой метод имеет и существенные недостатки:
Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
- малый обзор операционного поля;
- ненадежная фиксация укрепляющей сетки;
- наличие противопоказаний (заболевания сердца или легких).
В сравнении с классическим хирургическим вмешательством, лапароскопия имеет большую частоту рецидивов.
После завершения операции по удалению грыжи белой линии живота пациента переводят на стационарное лечение. Его продолжительность зависит от способа хирургического вмешательства, наличия или отсутствия осложнений и общего состояния больного. После лапароскопической операции пациента могут выписать через 2-3 дня, если же операция проводилась открытым способом или обнаружились осложнения – срок пребывания в стационаре может варьироваться от 10 дней до месяца.
Жалобы пациентов после операции, в основном, связаны с болезненными или неприятными ощущениями в области шва. Это нормальное физиологическое состояние, бояться которого не стоит. Для уменьшения боли врач может назначит обезболивающие препараты.
Кроме болей, пациент может жаловаться на следующие проблемы:
- изменение цвета кожи возле рубца;
- появление синяков и кровоподтеков;
- онемение в области проведения операции или покалывание.
Эти признаки не угрожают жизни и здоровью пациента.
Особое внимание уделяется диете. В первые дни после операции по удалению грыжи белой линии живота рацион должен быть скорректирован так, чтобы исключить возникновение непроходимости кишечника и предупредить повышенное газообразование в органе.
После выхода пациента из больницы необходимо придерживаться рекомендаций врача. В течение месяца-двух занятия спортом и тяжелые физические нагрузки запрещены. Исключение – ходьба, которая препятствует образованию спаек и ускоряет регенерацию тканей.
Мужчинам и женщинам первую неделю необходимо воздержаться от управления автомобилем. Особенно, если были назначены обезболивающие препараты или пациент выписался на другой день после операции.
При возникновении кровотечений, усилении болезненных ощущений, повышении температуры нужно незамедлительно обратиться к врачу.
Из-за роста плода и, соответственно, увеличения размеров матки, у женщин повышается внутрибрюшинное давление. При ослабленном или дефектном апоневрозе это приводит к образованию грыжи белой линии живота. Согласно медицинской статистике, именно у беременных женщин чаще всего выявляется эта патология.
Сложность лечения заключается в невозможности применения обезболивающих препаратов без риска нанесения вреда плоду. Кроме того, хирургическое вмешательство увеличит нагрузку на внутренние органы и системы, поэтому сопряжено с опасностями для женщины в положении. Поэтому, если грыжа выявлена на поздних сроках беременности, то операции не проводят. Исключение – защемление грыжи, которое угрожает жизни больной.
Как правило, грыжа не увеличивается в размерах в течение всего срока вынашивания ребенка, поэтому меры направлены на поддержание здоровья женщины. Врач может рекомендовать:
- ношение специального бандажа;
- исключение физических нагрузок;
- корректировку рациона для нормализации веса.
Кроме этого, нужен постоянный контроль за состоянием здоровья беременной женщины, чтобы не упустить возможное развитие осложнений грыжи белой линии живота. Симптомы, на которые нужно обратить внимание:
- примесь крови в кале;
- частые запоры;
- повышение температуры;
- острая боль в области локализации патологии;
- усиливающееся давление на внутренние органы.
При наличии этих симптомов необходима экстренная операция, независимо от срока беременности.
Если показаний к хирургическому вмешательству нет, то женщина будет рожать в специальном корсете. Он сконструирован таким образом, чтобы снизить нагрузку на область образования грыжи. В этом случае осложнений во время родов, за исключением более сильных болей, не возникает. После рождения ребенка грыжу нужно будет вправить или иссечь в плановом порядке.
Специальной диеты при лечении грыжи нет. Есть ряд рекомендаций, которые нужно соблюдать:
- не пить газированные напитки;
- исключить из рациона копченую и острую пищу;
- не употреблять мясо жирных сортов;
- не принимать в пищу бобовые культуры и грибы.
Рацион питания корректируется таким образом, чтобы снизить газообразование в кишечнике и нагрузку на другие органы. После операции рацион больного состоит из жидких блюд и богатых клетчаткой продуктов. Возвращение к привычному режиму питания должно быть постепенным, с учетом предписаний врача.
Лечение грыжи белой линии живота народными способами неэффективно. Различные травы могут быть полезны, например, при радикулите, но против нарушения целостности апоневроза бессильны.
Некоторые рецепты могут снизить воспалительные процессы в кишечнике, уменьшить болезненность, поэтому рекомендуются для облегчения общего состояния человека.
Повышенное газообразование в кишечнике способствует увеличению внутрибрюшного давления и усугубляет течение грыжи. Для избавления от газов и нормализации моторики кишечника поможет следующий рецепт:
- возьмите 30 г сушеных семян укропа;
- залейте стаканом кипятка;
- настаивайте 5 минут, затем процедите.
Разделите полученный настой на две равные части, одну выпейте утром, вторую вечером. Курс рассчитан на два дня, затем сделайте день перерыва и возобновите прием настоя.
Хорошим противовоспалительным свойством обладают цветки ромашки и календулы. Для приготовления настоя возьмите:
- 20 г сухих цветков;
- 10 г цветов календулы;
- 1,5 стакана воды.
Смешайте растительное сырье, залейте водой и держите на водяной бане 10 минут. Процедите, пейте по половине стакана три раза в день за 30 минут до принятия пищи.
К сожалению, интернет буквально пестрит всевозможными рецептами, большая часть из которых не только бесполезна при лечении патологии, но и способна спровоцировать осложнения или летальный исход. Что нельзя делать при грыже белой линии живота?
- Прикладывать горячие компрессы. Во-первых, они раздражают нервные рецепторы и способны усилить боль в эпигастрии, а во-вторых, если образование грыжи сопровождается гноем, могут спровоцировать сепсис.
- Применять примочки. Эффекта от них не будет, а благоприятное время для посещения врача можно упустить.
- Применять любые рецепты во время беременности без одобрения их врачом. Вы можете навредить ребенку.
Если вам кто-то рассказал о «чудодейственном снадобье» — спросите хирурга о целесообразности применения подобного средства. В большинстве случаев компоненты имеют противопоказания и могут вам навредить.
Чтобы предупредить появление патологии, нужно соблюдать ряд рекомендаций:
- следить за весом, не допускать ожирения;
- избегать малоподвижного образа жизни;
- следить, чтобы не было запоров, особенно у детей;
- заниматься спортом;
- соблюдать технику безопасности при тяжелых работах.
При малейшем подозрении на появление грыжи нужно как можно быстрее обратится к врачу. Хирургическое лечение наиболее эффективно на ранних стадиях формирования патологии.
В некоторых случаях люди не спешат обращаться к врачу и задают вопросы, касающиеся лечения и качества жизни при грыжах белой линии живота. Мы собрали наиболее частые и постараемся на них ответить.
У новорожденного ребенка обнаружили грыжу. Нужна ли операция?
У детей в возрасте до года, в том числе у новорожденных или у грудничка, грыжа белой линии живота сформирована жировой тканью и почти всегда не создает угрозы для жизни малыша. Поэтому операцию лучше отложить и сделать, когда ребенок достигнет возраста 5-7 лет.
Ребенку 7 лет. Врачи диагностировали грыжу, но болей нет. Можно ли обойтись без операции?
Дети этого возраста хорошо переносят анестезию и хирургическое вмешательство. Если откладывать операцию – повышается риск развития осложнений, в том числе защемления грыжи. Родителям необходимо обратиться к врачу, чтобы подобрать подходящую тактику лечения.
Берут ли с грыжей белой линии живота в армию?
Ответ зависит от типа патологии. Если грыжа выпирает в вертикальном положении, увеличивается при кашле или физических нагрузках, а также имеет рецидивирующий характер – призывник освобождается от срочной службы в мирное время. Если же есть грыжевые ворота, а грыжевой мешок отсутствует – в армию берут с категорией Б (годность с ограничениями).
Что со мной будет, если грыжу не лечить?
Без лечения грыжа не исчезнет. Напротив, затягивая с посещением врача, больной рискует столкнуться с осложнениями, включая ущемление, гангрену и разлитой перитонит. Последние две патологии могут привести к смерти.
Можно ли при грыже белой линии живота заниматься спортом?
Тяжелые физические нагрузки могут усугубить ситуацию. Поэтому, если у человека обнаружена грыжа на второй или третьей стадии, лучше отказаться от занятия спортом, не качать пресс. Спортивная ходьба и легкий бег допустимы только с разрешения врача.
Поможет ли бандаж при лечении грыжи?
Как метод лечения – нет. Напротив, поддерживая мышцы брюшной стенки с помощью бандажа, человек расслабляет их, что приводит к большему выпадению органа за пределы брюшной полости. В профилактических целях, особенно при погрузочно-разгрузочных работах и беременности на поздних сроках, бандаж способен предупредить появление патологии.
Предстоит операция, но хотелось бы знать, сколько она длится.
Продолжительность операции в этом случае будет зависеть от ее сложности и применяемого метода. В среднем, хирургическое вмешательство длится от получаса при лапароскопической операции до нескольких часов, если хирург применяет открытый способ.
Можно ли рожать, если врач обнаружил эпигастральную грыжу?
При использовании специального корсета-бандажа рожать можно без особых опасений за свое здоровье. Желательно, чтобы на протяжение беременности женщина проходила регулярное обследование у хирурга по поводу грыжи.
Грыжа белой линии живота может образоваться у человека независимо от пола и возраста. Основные симптомы – образование припухлости, боли, нарушение пищеварения. Единственный эффективный способ лечения – хирургическое вмешательство.
Помните, грыжа не пройдет сама. Лечение методами народной медицины, равно как и игнорирование предписаний врача, могут спровоцировать осложнение и вызвать летальный исход. Напротив, своевременно сделанная операция снижает риск рецидивов и осложнений, позволяет быстрее вернуться к привычному образу жизни.
источник
Осложнения после открытых хирургических вмешательств наблюдаются нечасто. Тем не менее иногда они встречаются. Часто это обусловлено неправильным уходом за пациентом, повышенными физическими нагрузками, невыполнением рекомендаций врача. Одним из осложнений, развивающихся на фоне хирургического вмешательства, является послеоперационная грыжа на животе. Она образуется на месте, где была произведена лапаротомия. В большинстве случаев грыжа после операции появляется на белой линии живота. Тем не менее она может развиться в любой области. Типичными локализациями служат рубцы после холецистэктомии, удаления кисты печени, хирургического вмешательства на органах малого таза.
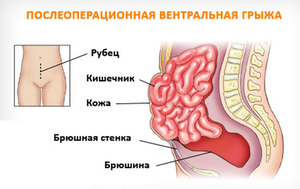
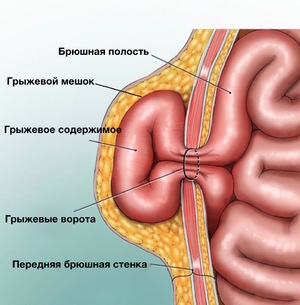
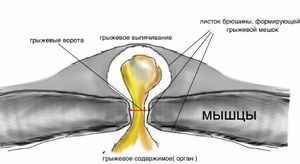
Практически всем известно, что грыжа представляет собой выпячивание над поверхностью тела. Она имеет несколько составляющих. К ним относят: ворота, грыжевой мешок и его содержимое. Подобное выпячивание может иметь различные локализации. Чаще всего встречаются паховые, пупочные и бедренные грыжи. Также они могут находиться в позвоночнике. В полости грыжевого мешка могут локализоваться любые внутренние органы. В большинстве случаев это петли кишечника (если выпячивание расположено на животе). При других видах грыжи содержимым может быть спинной мозг, мужские половые органы, печень и т. д.
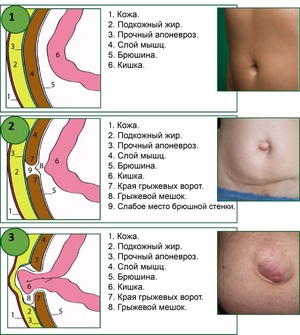
Чем отличаются выпячивания, образованные после хирургических процедур? Основная разница состоит в причине возникновения, ей всегда является операция. Послеоперационную грыжу живота можно распознать по локализации и времени появления. Содержимое мешка может быть то же, что и при других видах данной патологии. Грыжевыми воротами служит участок, на котором производился операционный разрез. В большинстве случаев это белая линия живота, рубец после аппенд-, холецистэктомии. Сам грыжевой мешок представлен тканями передней брюшной стенки – кожей, мышцами и фасцией. Чаще всего выпячивание появляется через некоторое время с момента хирургического вмешательства.
В зависимости от размера грыжевого выпячивания и его локализации на передней брюшной стенке выделяют несколько видов данной патологии. Тем не менее все они имеют одинаковые причины развития. Независимо от вида, выпячивания развиваются в послеоперационный период. Грыжу живота в большинстве случаев удаляют хирургическим методом. Это является диагностическим критерием вентральных (послеоперационных) дефектов. В зависимости от места расположения выделяют следующие типы грыж:
В первом случае грыжевое выпячивание расположено по средней линии живота. Оно может находиться выше, ниже и на уровне пупочного кольца. Латеральная грыжа расположена на боковой стороне брюшной стенки. Помимо этого, имеется подразделение на лево- и правосторонние выпячивания.
В зависимости от размера различают малые, средние, обширные и очень большие грыжи. В первом случае конфигурация живота не нарушена. Средние и обширные грыжи видны невооружённым глазом. Они занимают значительную часть передней брюшной стенки. Очень большие выпячивания могут содержать в грыжевом мешке сразу несколько внутренних органов (кишечник, сальник). Они занимают 2/3 области передней брюшной стенки.
Послеоперационная грыжа часто занимает медиальное положение на передней брюшной стенке. В этом случае она находится в области белой линии живота. Такое расположение грыжевого выпячивания встречается после массивных операционных вмешательств. В некоторых случаях разрез по средней линии делается для диагностики хирургических патологий, которые невозможно выявить другими методами.
Медиальная послеоперационная грыжа на животе возникает вследствие слабости передней брюшной стенки. В этой области расположены прямые мышцы. При проведении оперативных вмешательств по белой линии производится разрез кожи и жировой клетчатки. Прямые мышцы живота раздвигают в разные стороны. Поэтому заживление после лапаротомии занимает довольно длительное время. Необходимо добиться не только образования сформировавшегося рубца, но и восстановления (смыкания) прямых мышц.
В норме после проведения хирургических манипуляций не должно образовываться грыжевых выпячиваний. Их появление свидетельствует о несоблюдении техники проведения операции, неправильном образе жизни после вмешательства (поднятие тяжестей, излишняя физическая нагрузка). Помимо этого, вентральная грыжа может появиться самостоятельно. Обычно этому способствуют различные заболевания, при которых раны заживают медленнее, чем у здоровых людей. Послеоперационная грыжа на животе может появиться вследствие следующих причин:
- Длительная тампонада брюшной полости. К ней прибегают при проведении сложных хирургических вмешательств, а также если возникли осложнения. Среди операций, после которых развиваются вентральные грыжи, можно выделить: удаление аппендикса и желчного пузыря, резекцию печени. Также длительное заживление тканей наблюдается вследствие вмешательств на желудке (кровотечение, перфорация язвы) и кишечнике (непроходимость), органах малого таза, почках.
- Сахарный диабет в анамнезе. У пациентов, страдающих от этого заболевания, часто имеются сосудистые осложнения. В результате любые раневые поверхности заживают гораздо дольше и тяжелее, в отличие от здоровых людей.
- Нарушение хирургической техники. Грыжа может возникнуть при некачественном наложении шовного материала, сильном натяжении нити, отсутствии подготовки к операции.
- Инфицирование раны. Возникает при присоединении бактериальной инфекции из-за несоблюдения правил гигиены, отсутствия должной обработки шва антисептиками.
- Избыточная масса тела у пациента.
- Отказ от ношения бандажа после оперативного вмешательства.
Вентральная грыжа может образовываться в различные сроки. У некоторых она появляется через несколько дней после операции. В других случаях – развивается в течение месяцев.
Послеоперационная грыжа на животе часто не беспокоит пациентов, так как не влияет на общее состояние. Тем не менее при её появлении стоит обратиться за медицинской помощью. Ведь, независимо от разновидности и локализации грыжи, могут развиться серьёзные осложнения. Самым распространённым и опасным из них считается ущемление внутренних органов. Основными симптомами неосложнённой грыжи являются:
- Появление выпячивания (бугорка), возвышающегося над поверхностью передней брюшной стенки. Оно может иметь различный размер и формы (чаще округлое, овальное). Консистенция грыжи обычно мягкая.
- Самостоятельное вправление выпячивания. При небольшом размере грыжа исчезает при изменении положения тела или надавливании на неё пальцем.
- Появление выпячивания при напряжении мышц пресса, кашле.
- Болезненность при трении об одежду.
- В некоторых случаях – тошнота и рвота.
- Нарушение работы кишечника (запоры или диарея).
При ущемлении грыжевого выпячивания развивается клиническая картина «острого живота». Это связано со сжатием петлей кишечника и их ишемией. В тяжелых случаях ущемленные органы подвергаются некрозу. Это сопровождается сильным болевым синдромом, повышением температуры тела, интоксикацией.
Диагностика вентральных грыж основана на данных осмотра и опроса пациента. Необходимо выяснить, как давно было проведено хирургическое вмешательство, долго ли заживал рубец. Если пациент жалуется на болезненное образование, которое самостоятельно вправляется, можно поставить диагноз: послеоперационная грыжа на животе. Фото подобных выпячиваний можно встретить в медицинской литературе. По внешнему виду грыжи могут напоминать различные новообразования. Поэтому при появлении любого выпячивания стоит обратиться к хирургу. Только он сможет правильно провести дифференциальную диагностику.
Удаление послеоперационной грыжи на животе может производить только квалифицированный специалист. Тем не менее в некоторых случаях удаётся избежать хирургического вмешательства. Консервативное лечение грыжи проводится в домашних условиях. К нему относится: соблюдение диеты, борьба с запорами, ограничение физических нагрузок и ношение специального бандажа или утягивающего белья.
В большинстве случаев показано хирургическое лечение послеоперационной грыжи живота. Оно применяется при неэффективности консервативной терапии, больших размерах выпячивания. Показанием для экстренной операции служит ущемление грыжи. В этом случае проводится детоксикационная и симптоматическая терапия, некрэктомия, пластика грыжевых ворот. При неосложнённом течении показано плановое хирургическое лечение.
Выбор оперативного лечения зависит от размера грыжи. При небольшом выпячивании органов проводится аутопластика. Она подразумевает закрытие дефекта собственными тканями пациента. Если грыжа имеет большой размер, то операция проводится под общей анестезией. Для того чтобы восстановить апоневроз передней брюшной стенки, используют специальные имплантаты – синтетические сетки. Они помогают укрепить мышцы и снижают вероятность повторного возникновения грыжи. В настоящее время данная методика распространена во всех странах.
Профилактические меры должны принимать не только врачи, проводящие оперативное вмешательство, но и пациенты. В течение одного месяца после хирургического вмешательства нельзя поднимать тяжелые предметы и заниматься физическими упражнениями. Также рекомендуется избегать развития запоров. Для этого следует соблюдать диету, при необходимости – принимать слабительные препараты. После лапаротомии обязательно носить бандаж. Он помогает привести мышцы брюшного пресса в прежнее состояние.
источник
Послеоперационная грыжа подразумевает выход за пределы брюшных стенок внутренних органов человека, чаще всего это большой сальник и петли кишечника. Выпадение грыжи происходит в месте послеоперационного рубца.
После выпячивания больной может ощущать сильный болевой синдром, а при ущемлении грыжи — тошноту, рвоту, вздутие и запор.
Диагностика послеоперационной грыжи может включать следующие методы:
Характерной особенностью вентральной грыжи является её уменьшение или исчезновение в момент, когда пациент принимает горизонтальное положение. При выявлении данной патологии у пациента, рекомендуется неотложное проведение герниопластики.
Лечением недуга занимается хирург. Обращаться в клинику стоит при выявлении первых симптомов недуга.
Причин у появления послеоперационной грыжи гораздо больше, чем может показаться на первый взгляд.
Хирурги выделяют следующие причины выпадения грыжи в месте послеоперационного рубца:
- низкокачественное наложение послеоперационного шва доктором;
- низкое качество используемого шовного материала;
- загноение шва, оставшегося после операции.
Данные факторы влияют на крепость послеоперационного шва. Слабый шов очень часто приводит к выпадению грыжи.
Фото послеоперационной грыжи на животе у мужчины
Чаще всего операционная грыжа появляется после проведения экстренных операций. Спешка в проведении хирургического вмешательства не позволяет правильно и тщательно подготовить пациента к предстоящей операции.
Без должной подготовки органов ЖКТ у больного могут наблюдаться:
- метеоризм;
- нарушение кишечной моторики;
- ухудшение дыхательной функции;
- повышение внутрибрюшного давления;
- запоры;
- удушающий кашель.
Все эти особенности могут привести к ухудшенному заживлению рубца.
Также причинами осложнений могут быть:
- общая слабость организма;
- тошнота и рвота;
- пневмония;
- бронхит;
- сахарный диабет;
- запоры;
- ожирение;
- хронический панкреатит;
- беременность и роды;
- системные заболевания.
Видео рассказывает о том, что такое послеоперационная или вентральная грыжа:
Рубцовые грыжи классифицируют согласно нескольким основным признакам.
По анатомотопографическому признаку различают:
- медиальные — срединные, нижне срединные и верхне срединные;
- латеральные — левосторонние, правосторонние, нижние боковые и верхние боковые.
По размеру дефекта, возникшего после операции, выделяют следующие типы грыж:
- малые — грыжи, которые не меняют внешнего вида живота;
- средние — грыжи, которые занимают только одну отдельную, небольшую часть брюшной стенки;
- обширные — грыжи, занимающие большую часть брюшной стенки;
- гигантские — грыжи, которые занимают сразу несколько областей.
Также врачи указывают на то, что к данным классификациям стоит добавить такие типы:
- вправимые грыжи — можно устранить без оперативного вмешательства;
- невправимые грыжи — устраняются только грыжесечением;
- однокамерные;
- многокамерные.
Отдельно выделяют рецидивный тип послеоперационных грыж. Такие грыжи могут появляться повторно единожды или многократно.
Данные категории выделяются специально для того чтобы провести максимально эффективное лечение и устранить грыжу.
Диагностирование грыжи практически всегда вызывает некоторые затруднения, так как болезнь является сложной и опасной.
Усиление выпячивания и болевой синдром возникает в тех случаях, когда пациент делает резкие движения, поднимает тяжести или натуживается. С течением времени болевой синдром становится постоянным, а в некоторых случаях проявляется схваткообразно.
Другие возможные симптомы включают в себя сильное вздутие кишечника, частую отрыжку, тошноту, рвотные позывы, длительные запоры и низкую работоспособность больного.
Если грыжа расположена над лобковой областью, у пациентов могут наблюдаться расстройства мочеиспускания. Если выпячивание расположено в области передней брюшной стенки, то пациент может столкнуться с воспалением кожи вокруг рубца и раздражением.
Срочно обращаться в больницу нужно в случае, если пациент заметил следующие симптомы:
- длительная задержка стула;
- испражнения с примесями крови;
- тошнота и периодическая рвота;
- нарастающие боли в области выпячивания;
- низкая работоспособность и признаки анемии.
Данные признаки говорят об осложненном течении недуга и надобности срочного обращения к врачу.

В вертикальном положении, при напряжении или покашливании выпячивание увеличивается в размерах.
Пациенту могут назначить УЗИ. Данная процедура позволяет выяснить размеры и форму грыжи, а также наличие спаек в брюшной полости.
Диагностика является комплексной. Пациенту также назначается рентгенографическое исследование. Оно позволяет определить состояние функции ЖКТ, наличие спаечных процессов, расположение внутренних органов относительно грыжи.
Исходя из места расположения грыжи, пациенту могут назначить колоскопию, эзофагогастродуоденоскопию и МРТ.
КТ или компьютерная томография помогает определить размеры и расположение грыжи более точно, чем все остальные диагностические методы.
Важно провести полноценную диагностику сразу же после появления первой тревожной симптоматики. Это позволит сохранить здоровье и справиться с выпячиванием, которое не успело ущемиться.
Возможных осложнений послеоперационной грыжи может быть сразу несколько. Основными и самыми опасными являются:
Ущемление грыжи — ещё один опасный тип осложнений. Возникает он внезапно, чаще всего у тех пациентов, которые не обратились в клинику вовремя. При этом у больного возникают грыжевые ворота, которые пережимают большой сальник или кишечные петли, что приводит к кишечной непроходимости, частым запорам и некрозу тканей.
Дефект при ущемлении является невправимым и требует срочного врачебного вмешательства для сохранения жизни пациента.
В случаях, когда некроз тканей уже произошел, то при грыжесечении, хирург проводит резекцию ущемленной кишки.
Ущемление послеоперационной грыжи может привести к смерти пациента, поэтому при данном недуге обращение к врачу должно быть неотложным.

К таким ситуациям относят и беременность. Однако, сразу после родов операцию всё-таки назначают.
Обычно пациентам, которым противопоказано хирургическое вмешательство, рекомендуют носить бандаж и соблюдать диету для борьбы с симптомами послеоперационной грыжи.
Лечение любого типа грыж проводится только оперативным путем. Чаще всего устраняют грыжу при помощи герниопластики. Использоваться могут как собственные ткани пациента, так и специальная сетка, которая устраняет выпячивание.
Замещение собственными тканями применяется только в случае, если грыжевое выпячивание не превышает 5 см. В этом случае операция даёт положительный результат. Однако, данный метод лечения является недостаточно надежным. Практически в каждом 3 случае грыжа даёт рецидив.
Более надежным и эффективным методом является герниопластика с применением специальной сетки — синтетического протеза. Такая сетка подшивается на место, где локализуется выпячивание и сдерживает его. При этом такой вариант пластики является гораздо более надежным и применяется даже в случае, когда грыжи являются очень обширными.
Для того чтобы грыжа не возникла повторно, пациенту нужно придерживаться всех врачебных рекомендаций.
Послеоперационная профилактика, независимо от того, какое хирургическое вмешательство было проведено, заключается в нескольких моментах:
- Правильное лечение возникших раневых осложнений в постоперационный период.
- Атравматичное оперирование.
- Предохранение от различных заражений тканей.
- Правильная подготовка больного к операции и правильная реабилитация.
- Предупреждающее эндопротезирование, которое способно предупредить появление грыжи в случае чрезмерной слабости брюшной стенки пациента.
После проведения хирургического вмешательства, пациент должен обязательно соблюдать все правила, предписанные доктором. Среди них:
- строгая послеоперационная диета;
- нормализация веса до здоровых показателей;
- своевременное, периодичное опорожнение кишечника;
- ограничение чрезмерных физических нагрузок;
- ношение поддерживающего бандажа.
Рекомендации послеоперационного периода после операции на грыжу, в следующем видеоролике:
источник
Послеоперационная грыжа живота — патологическое выпячивание органов брюшной полости в области хирургического рубца. Возникать эта патология может сразу после операции или же через несколько месяцев и даже лет, как отсроченное осложнение. В каждом случае требуется удаление послеоперационной грыжи живота с дальнейшим проведением ряда профилактических мероприятий.
Вентральное выпячивание — это частое последствие удаления пупочной или паховой грыжи, но возникать недуг может и после операции по поводу любого другого заболевания. Для формирования патологии после операции нужны определенные условия, которые могли бы стать причиной грыжи и без операции.
Заболевание часто сочетается с другими осложнениями, и может стать угрозой жизни. Вентральные грыжи чаще других могут достигать гигантских размеров, вмещая в себя желудок, сальник и несколько петель кишечника.
Выделяют два ключевых фактора развития грыжи брюшной полости после операции:
Хирург в ходе операции может допустить ошибку, сделать грубый шов. Некачественный шовный материал становится причиной расхождения тканей, и через сформированное отверстие выходят сальник и часть кишки.
Расхождение шва может случиться и по вине пациента.
За послеоперационной раной нужно ухаживать, менять повязки, дабы не было заражения и нагноения. В ранний период после хирургического лечения нельзя давать высоких нагрузок на мышцы брюшной стенки, что может спровоцировать нарушение шва и появление грыжи. Многие хирурги считаю, что такое последствие операции, как вентральная грыжа возникает только в случае предрасположенности, которая существовала уже до хирургического вмешательства.
2.Врожденная или приобретенная слабость мышц.
Этот фактор особенно часто наблюдается у людей с избыточным весом, малоподвижным образом жизни и врожденными заболеваниями мышечно-связочного аппарата. При ожирении мышцы ослаблены, их заменяет жировая ткань, которая после операции срастается намного медленнее. Повышение давления и нагрузки не способствуют нормальному заживлению тканей, потому есть все условия для формирования послеоперационной грыжи.
Предрасполагающими факторами появления вентральной грыжи будут:
- вздутие живота;
- частые запоры;
- хронический кашель;
- патологии органов дыхательной системы;
- перепады внутрибрюшного давления.
После операции на брюшной полости важно соблюдать профилактические мероприятия, включая диету, режим дня и нагрузок. Если же сразу после хирургического вмешательства вернуться к привычному образу жизни, это может привести к плохому заживлению рубца, а физические нагрузки и переедание будут способствовать ослаблению и расхождению мышц.
Заболевания и состояния, провоцирующие развитие грыжи живота после операции:
- хронический панкреатит;
- кишечная непроходимость;
- кахексия и ожирение;
- перенесенные тяжелые роды;
- период беременности;
- сахарный диабет;
- бронхит, воспаление легких.
Первое проявление недуга — выпячивание в области рубца округлой или овальной формы. Сначала оно малозаметное, но затем в грыжевом мешке оказывается больше элементов, грыжа постепенно увеличивается и без лечения может достигать гигантских размеров — более 40 см.
Симптомы послеоперационной грыжи без сопутствующих нарушений не отличаются от обычного выпячивания, но когда есть другие осложнения, клиническая картина дополняется рядом специфических проявлений.
При вентральной грыже всегда беспокоит боль в животе разной интенсивности. Неприятные ощущения усиливаются во время движения, при кашле и повышении нагрузки. Это будет важным диагностическим признаком, когда у больного имеется лишний вес и выпячивание не определяется визуально.
При грыже могут беспокоить тошнота, рвота, общая слабость, но это неспецифические признаки, которые могут указывать одновременно на несколько болезней, потому всегда проводятся исследования.
Могут возникнуть опасные симптомы осложнений, тогда нужно срочно обратиться к врачу:
- бледность или синюшность кожи;
- тошнота с частой рвотой;
- нарастающая боль в животе;
- предобморочное состояние.
При грыже живота может случиться такое осложнение, как перитонит. Воспаление брюшной полости происходит вследствие сильного сдавливания органов, тогда начинаются некротические процессы, инфекция распространяется на соседние ткани.
Для перитонита характерны следующие симптомы:
- напряжение мышц живота, твердость брюшной стенки;
- разлитые боли в животе;
- снижение или полное отсутствие перистальтики;
- сильная жажда, сухость слизистой оболочки;
- многократная рвота.
Кроме перитонита, может развиваться кишечная непроходимость, о чем свидетельствуют отсутствие стула, постоянная тошнота, резкое ухудшение самочувствия, острая боль в животе, урчание. Любой симптом должен приниматься во внимание и служить поводом к обследованию.
Диагностикой и лечением грыжи занимается хирург. Врач осматривает брюшную полость, видит несимметричное выпячивание в области хирургического рубца. При надавливании образование вправляется в брюшную полость, также исчезает в лежачем положении.
Диагностика комплексная и может включать следующие методы:
- магнитно-резонансная томография — позволяет подробно оценить содержимое грыжевого мешка и окружающие ткани, путем МРТ определяется размер образования и затронутые в патологический процесс органы;
- эзофагогастродуоденоскопия;
- колоноскопия.
Лечение вентральной грыжи только хирургическое. Удаление образования проводится методом натяжной или ненатяжной пластики. Если другие виды грыж еще можно длительное время поддерживать консервативными методиками, то послеоперационная форма недуга требует скорейшего хирургического лечения.
Удаление грыжи живота проводится несколькими методами:
- Пластика собственными тканями. Ушивание грыжевых ворот проводится тканями пациента без фиксации дополнительных имплантатов. Этот метод применяется реже остальных, он имеет много противопоказаний и высокий риск рецидива.
- С установкой сетчатого импланта. Ушивание дефекта проводится при помощи специальной сетки, которая подшивается к тканям в области грыжевых ворот. Эндопротез срастается с тканями, защищая стенку брюшной полости от повторного выпячивания.
- Лапароскопическая герниопластика. Доступ к грыжевому мешку создается через 3 прокола в области живота. Через отверстия вводятся инструменты и камера, предварительно брюшная полость заполняется газом. Такой метод позволяет удалить грыжу, установить сетчатый имплант с минимальным риском послеоперационных осложнений и без широких шрамов.
Лечение без операции уместно лишь в том случае, когда есть противопоказания к удалению грыжи и проводится подготовка к грыжесечению. Консервативная терапия включает соблюдение диеты, ношение бандажа, исключение физических нагрузок и прием симптоматических лекарств.
Что делать для профилактики осложнений перед операцией:
- нормализовать вес, что снижает нагрузку на брюшную стенку и способствует укреплению мышцы за счет уменьшения жировой прослойки;
- избегать напряжения мышц, не поднимать тяжестей;
- своевременно лечить патологии дыхательной системы и ЖКТ, чтобы исключить факторы, повышающие внутрибрюшное давление (кашель, запоры, вздутие);
- носить поддерживающий бандаж во время выполнения повседневных дел.
Условия реабилитации после удаления послеоперационной грыжи живота:
- создание условий для нормального заживления хирургического рубца;
- предупреждение заражения раны;
- исключение случайных травм и повышения давления внутри брюшины;
- регулярное обследование, проведение УЗИ или МРТ.
После любой операции есть риск развития осложнений. В группу риска входят пациенты с осложненной грыжей и сопутствующими заболеваниями ЖКТ.
Какие осложнения возможны после удаления вентральной грыжи:
- ущемление — зажатие органов в области грыжевых ворот или мешка, что сопровождается ишемией и отмиранием тканей, кроме нарушения функции кишечника, происходит воспаление, присутствует сильная боль, развивается шоковое состояние, нужна немедленная медицинская помощь;
- копростаз — застой каловых масс в части кишечника, содержащемся в грыжевом мешке, состояние опасно медленным отравлением организма, затем происходит воспаление, инфицирование грыжевого мешка, что чаще наблюдается у пожилых людей;
- перитонит — возникает вследствие перфорации органа в грыжевом мешке, проявляется острой болью, тошнотой, напряжением мышц брюшины, мнимым облегчением состояния на несколько часов.
Риск развития осложнений будет зависеть от размера грыжи. Различают малые, средние, обширные и гигантские. В последнем случае образование достигает более полуметра и занимает одновременно несколько областей брюшной полости.
Послеоперационная грыжа может быть вправимой и невправимой. От этого признака будет зависеть срочность проведения операции. При невправимой грыже выше риск осложнений, включая ущемление. Вправимые грыжи не настолько опасны, они возвращаются на место в лежачем положении, органы при этом не сдавливаются, функция нарушена минимально.
Любая грыжа живота требует хирургического лечения, независимо от тяжести проявлений и результатов исследований. Откладывая грыжесечение, можно лишь приблизить время развития осложнений, когда уже потребуется проведение срочной операции.
источник

 Болевые ощущения или дискомфорт в пораженной зоне (обычно в нижней зоне живота), в особенности при наклонах, кашле либо подъеме;
Болевые ощущения или дискомфорт в пораженной зоне (обычно в нижней зоне живота), в особенности при наклонах, кашле либо подъеме;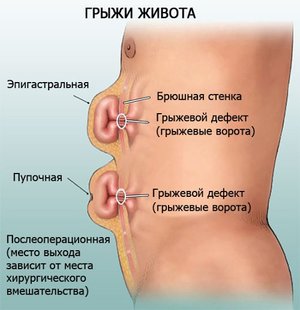 Поддерживать здоровый вес. Избегать быстрой потери веса. Быстрые программы потери веса могут не учитывать нехватку белка и витаминов, которые необходимы для мышечной силы, вызывая слабость в мышцах живота.
Поддерживать здоровый вес. Избегать быстрой потери веса. Быстрые программы потери веса могут не учитывать нехватку белка и витаминов, которые необходимы для мышечной силы, вызывая слабость в мышцах живота.