Изучение остеохондроза шейного отдела позвоночника продолжает оставаться актуальной проблемой неврологии. Одним из клинических проявлений его считаются прозопальгии, патогенез которых представляется недостаточно выясненным.
Литература, посвященная этиологической и патогенетической роли шейного остеохондроза в отношении типичной невралгии тройничного нерва, немногочисленна. Так, Л. Я. Лившиц и С. А. Капустин (1966) высказались в пользу известной роли патологии цервикального отдела позвоночника в возникновении тригеминальной невралгии. Вебер (1969) с помощью артериографии выявил при невралгии тройничного нерва различного рода нарушения в бассейне позвоночной артерии, по мнению Пихлера (1963) и Кунерта (1966), патология вертебро-базилярной области различного характера является этиологическим моментом развития невралгии тройничного нерва. Шейный же остеохондроз служит одной из причин развития как острой, так и хронической недостаточности в системе позвоночных артерий.
Из 113 наблюдавшихся нами больных тригеминальной невралгией, 35 страдали шейным остеохондрозом, предшествовавшим во времени развитию невралгии у 23 из них. Возраст больных колебался от 40 до 83 лет, продолжительность заболевания — от 1 месяца до 4 лет. Остеохондроз был диагностирован 1 год — 6 лет тому назад у 23 больных, у 12 человек был выявлен нами в стационаре при обращении по поводу невралгии тройничного нерва, однако у некоторых из них анамнестически удалось установить наличие отдельных признаков шейного остеохондроза задолго до появления прозопальгии.
Болевой тригеминальный синдром был односторонним и у всех больных характеризовался пароксизмами острейших болей тикообразного характера в зоне иннервации одной или двух ветвей тройничного нерва, продолжавшихся от нескольких секунд до 1 — 1,5 минут. Приступы сопровождались в той или иной степени выраженными вегетативными нарушениями в виде гиперемии кожных покровов и отека мягких тканей лица преимущественно в зоне пораженной ветви, слезотечения, анизокории, ринорреи на стороне невралгий, гиперсаливаций (реже ксеростомии). В ряде случаев имела место лишь часть перечисленных симптомов. У 25 больных во время пароксизмов отмечались вегетативные сдвиги общего порядка сердцебиения, боли в области сердца, подъемы артериального давления и т. д. У всех наблюдавшихся больных имелись триггерные («курковые») зоны на коже лица и (или) в полости рта неотъемлемый и наиболее достоверный признак заболевания (Н. К. Боголепов и Л. Г. Ерохина, 1969).
Следует отметить, что во время обострения невралгии (31 чел.) или при первичном ее возникновении (4 чел.) у всех больных практически отсутствовали жалобы, характерные для шейного остеохондроза, очевидно за счет доминирования на данном этапе заболевания симптомов тригеминальной невралгии как более ярких и мучительных для больного.
Все больные были подвергнуты многоплановому комплексному исследованию, включавшему в себя методы изучения состояния вегетативной нервной системы, некоторые биохимические методики, позволившие выявить выраженную вегетативную дисфункцию. Однако нам представляется, что наибольший интерес представляют результаты исследования гемодинамики в бассейнах позвоночных артерий с помощью реоэицефалографии.
В межприступном периоде острой стадии заболевания у всех исследованных была выявлена выраженная асимметрия, при сопоставлении амплитуды реографических кривых, полученных на стороне невралгии по сравнению со «здоровой» в пределах от 11 до 75%. Реографический индекс на стороне невралгии колебался в пределах от 0,9 до 0,1, то есть отмечалось выраженное снижение кровенаполнения. Признаки изменения тонуса исследованных сосудистых бассейнов имели место в виде повышения его у 15 больных, понижения — у 10, то есть в ряде случаев снижение кровенаполнения сочеталось с понижением тонуса, что, как известно, свидетельствует о нарушениях иннервации сосудов.
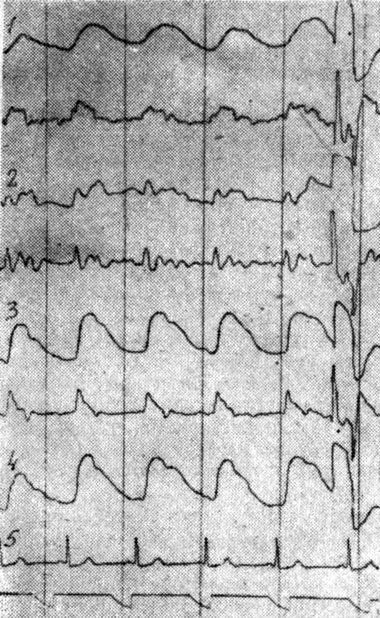
Заслуживает внимания тот факт, что у 32 исследованных была выявлена патология венозного кровообращения, проявлявшаяся наиболее достоверным признаком венозного застоя — венозной волны (рис. 1).
Рис. 1. Реоэнцефалограмма больного Б-ского (ист. бол. № 2708), страдающего невралгией правого тройничкового нерва, развившейся на фоне остеохондроза шейного отдела позвоночника. 1 — вертебральное отведение слева, 2 — вертебральное отведение справа, 3 — фронто-мастоидальное отведение слева, 4 — фронто-мастоидальное отведение справа, 5 — ЭКГ. На стороне невралгии, в зоне бассейна позвоночных сосудов справа, отмечается снижение кровенаполнения и массивный венозный застой. На так называемой здоровой стороне — повышение тонуса позвоночных сосудов. Полушарные реограммы без существенных особенностей
Обнаруженные нарушения в системе позвоночных артерий свидетельствовали о нарушении васкуляризации ядер и корешков тройничного нерва, которые, как установлено, К. А. Сажиной (1961), Кунертом, 1961, и другими авторами, кровоснабжаются позвоночными артериями.
На так называемой здоровой стороне у 14 больных на реоэнцефалограммах отмечалось некоторое повышение тонуса сосудов без значительных изменений кровенаполнения
Применение нитроглицерина не приводило к полной нормализации рисунка реографических кривых, отражающих гемодинамику в бассейнах сосудов, питающих ядра и корешки тройничного нерва на стороне невралгии, что свидетельствовало о стойком характере выявленных сосудистых нарушений.
Всем больным проводилось лечение, направленное на купирование болевого синдрома и улучшение кровообращения в бассейнах позвоночных артерий (антиконвульсанты, соответствующие вегетотропные и сосудистые препараты, массаж воротниковой зоны, тракционный метод и т. д.).
Проведенное повторно спустя 2 — 3 недели на фоне прекращения болей реографическое исследование свидетельствовало о тенденции к улучшению гемодинамических показателей — исчезли или значительно уменьшились признаки затруднения венозного оттока, увеличилось кровенаполнение, несколько нормализовался тонус сосудов на стороне невралгии, однако полного восстановления реографических кривых не наступало, что также подтверждало стойкий характер нарушений.
Как мы склонны полагать, шейный остеохондроз играет значительную роль в этиологии и патогонезе невралгии тройничного нерва. Хроническая прогрессирующая недостаточность питания ядер данного нерва приводит (под влиянием провоцирующих моментов — инфекция, травма, интоксикация и т. д.) к развитию невралгии, возникновение которой вследствие выраженной вегетативной дисфункции, способствует усилению гемодинамических сдвигов в бассейнах позвоночных артерий, что, в свою очередь, ведет к усугублению тяжести течения невралгии.
В том же случае, когда шейный остеохондроз развивается на фоне уже существующей тригеминальной невралгии, он способствует ее неуклонному прогрессированию.
Таким образом, рентгенологическое изучение состояния цервикального отдела позвоночника должно стать неотъемлемым компонентом в комплексе параклинического исследования больного невралгией тройничного нерва.
В число лечебных мероприятий, проводимых больным тригеминальной невралгией, страдающим шейным остеохондрозом, необходимо включать и разнообразную терапию, применяемую при остеохондрозе, ибо лишь комплексное лечение может дать у таких больных хороший эффект.
Логично полагать, что своевременная диагностика и правильное лечение шейного остеохондроза может явиться методом профилактики тригеминальной невралгии и позволит в известной мере уменьшить количество больных, страдающих этим тяжелым и мучительным заболеванием.
источник
Невралгия – это заболевание периферических нервов, сопровождающееся острой, жгучей болью по ходу нервных стволов (прострел), возникающее в результате сдавления нервов окружающими их тканями. Различают различные типы невралгий, в зависимости от их места локализации. В практике остеопата наиболее часто встречается невралгия тройничного нерва, затылочного нерва, межреберная невралгия и невралгия седалищного нерва.
Наиболее значимая причина развития невралгии – это компрессия и ишемия нерва в узких нервных каналах, через которые он проходит. Развитию такого сдавления и появлению невралгии способствуют разнообразные факторы: воспаление мягких тканей с сопутствующим отёком, нарушение кровоснабжения периферического нерва, протрузии и грыжи межпозвонковых дисков, перенесенные инфекции, тяжелые формы простудных заболеваний, а также переохлаждения.
Наиболее частый вид невралгии — поражение тройничного нерва. Тройничный нерв выходит из полости черепа через узкое отверстие в черепе и поэтому легко может быть сдавлен окружающими тканями с развитием невралгии. Развитию данного неврологического поражения благоприятствуют прежде всего перенесенные травмы, острые и хронические инфекции в области лица (хронический гайморит, кариес зубов), которые оставили след в виде тканевого повреждения, а также причиной могут быть и переохлаждения. Нередко первые симптомы невралгии тройничного нерва появляются после удаления больного зуба.
Приступ боли при таком виде невралгии может возникнуть внезапно в любую минуту. Особенно актуально раздражение триггерных зон в области кончика носа, крыльев носа, десны, верхней губы — даже слабое прикосновение к этим участкам тела может вызвать приступ боли. Боль может также появиться из-за холодной или горячей пищи, яркого света, громкого звука, во время чистки зубов. Зуд кожи лица и ощущение «ползания мурашек» по лицу (характерная аура), как правило, сигнализируют о начале приступа. Затем развивается острый приступ резкой стреляющей боли, который продолжается несколько минут. Во время приступа невралгии тройничного нерва больной не может даже открыть рот от боли.
Затылочная невралгия является частой причиной головной боли. При этом заболевании страдают две пары нервов, которые выходят из спинного мозга между вторым и третьим шейными позвонками – затылочные нервы, обеспечивающие чувствительность кожи в области задней части шеи, затылка и позади ушных раковин. Обычно боль начинается в затылочной области и может отдавать в боковые и переднюю часть головы, а также в глаза. К основным причинам невралгии затылочных нервов относятся: остеохондроз шейного отдела, приводящий к сдавлению затылочных нервов, частые переохлаждения шейно-затылочной области, травмы шейного отдела позвоночника.
При невралгии затылочного нерва больной чувствует ломящие боли от затылка к вискам, а также распространение боли в область глаз. Движения в верхнешейном отделе позвоночника во время приступа могут вызвать тошноту и даже рвоту больного. Чаще боль возникает в одной половине шеи и головы, но возможно и двустороннее поражение затылочных нервов.
Межреберная невралгия является одной из причин появления острых болей в области груди, усиливающихся при движениях, наклонах и поворотах туловища.
К основным причинам развития межреберной невралгии относятся:
- заболевания грудного отдела позвоночника, такие как остеохондроз, сколиоз (искривление позвоночника), вызывающие патологический мышечно-фасциальным спазм, блокирующий грудино-реберные суставы (состояние, нередко требующее помощи остеопата или опытного мануального терапевта)
- различные травмы грудной клетки и ранее перенесенные переломы ребер
- частые переохлаждения области грудной клетки и спины
- работа в неудобных, вынужденных позах и непривычные физические нагрузки на позвоночник
Основным проявлением межреберной невралгии является острая, ноющая, жгучая или тупая боль по ходу нерва, которая может появиться внезапно, приступообразно, или периодическая боль, возникающая постепенно с нарастанием. Симптомы, характерные для межреберной невралгии: усиление боли при резких движениях туловищем, чихании, кашле, глубоком вдохе. При этом может ощущаться жжение, колющая боль, онемение в проблемном месте. Следует учитывать, что боль может иррадиировать совсем в другое место, поскольку межреберный нерв имеет достаточно разветвленную структуру. Поэтому, боли в сердце, спине, под лопаткой, в пояснице могут быть следствием межреберной невралгии.
Если вышеперечисленные симптомы сопровождаются появлением на коже высыпаний в виде пузырьков с прозрачной жидкостью, покраснением и отёчностью кожи, то вероятной причиной болей является герпетическая инфекция (опоясывающий лишай — Herpes Zoster).
Невралгия седалищного нерва (ишиас) – это состояние, при котором отмечается боль в поясничном отделе позвоночника с распространением в нижнюю конечность по ходу данного нерва. Обычно эта боль проходит по заднебоковой поверхности бедра, доходя до подколенной ямки, голени или стопы. Иногда кроме боли может отмечаться мышечная слабость. Ишиас, ишиалгия, люмбоишиалгия – это боль, связанная с поражением или раздражением самого крупного нерва в организме — седалищного нерва. Данный нерв формируется путем слияния последних двух поясничных нервных корешков и первых трех крестцовых корешков. Седалищный нерв осуществляет как двигательную, так и чувствительную иннервацию нижней конечности.
Ишиас чаще встречается у людей среднего и пожилого возраста.
Причины развития невралгии седалищного нерва:
- Протрузия и грыжа межпозвоночного диска (выдавливание и выпадение части диска с последующим сдавлением нервного корешка)
- Остеохондроз поясничного отдела позвоночника (дегенеративно-дистрофическое заболевание позвоночника, при котором отмечается изменение межпозвоночных дисков с потерей ими упруго-эластических свойств, последующим «расплющиванием», выпячиванием и обрастанием костными наростами (спондилез). Эти костные наросты могут сдавливать или раздражать нервные корешки).
- Стеноз поясничного отдела спинномозгового канала задними экзостозами (костыми разрастаниями и гипертрофией и оссификацией задней продольной связки).
- Спондилолистез (состояние, при котором отмечается соскальзывание вперед вышележащего позвонка над нижележащим из-за слабости связочного аппарата, перенесенных ранее травм. В результате этого может также возникнуть ущемление или сдавление нервных корешков, которые образуют седалищный нерв (например, если 4-й поясничный позвонок соскальзывает с 5-го поясничного, или 5-й поясничный с 1-го крестцового)).
- Синдром грушевидной мышцы (при данном синдроме может отмечаться раздражение или растяжение седалищного нерва сдавливающей его грушевидной мышцей. Этот нерв проходит как раз под грушевидной мышцей, прямо позади нее).
- Нарушение функции крестцово-подвздошного сустава (в области этого сочленения проходит 5-й поясничный нервный корешок. При дисфункции этого сустава формируется натяжение, которое может компремировать проходящий нерв, что также вызывает боль по ходу данной ветви седалищного нерва).
- Другими причинами могут быть также охлаждения организма и физические перенапряжения, различные инфекции, интоксикации, гинекологические и урологические заболевания.
Возникающая при невралгии седалищного нерва боль ощущается в пояснице и в нижней конечности по ходу седалищного нерва и его ветвей, а это, как правило, задняя поверхность бедра, голени, пятка и наружная поверхность стопы. Разгибание ноги становится резко болезненным и ограниченным (положительный симптом натяжения седалищного нерва), боль в поясничной области и ноге также усиливается при сгибании головы вперёд, кашле и чихании. Боль, как правило, носит ноющий, стреляющий характер, сопровождается чувством жжения, ощущениями похолодания ноги, онемения кожи, ощущением «ползающих по коже мурашек». Боль также может обостряться при движении, сопровождаться локальными сосудистыми расстройствами.
Лечение невралгий в каждой ситуации подбирается индивидуально. К общим принципам лекарственного лечения можно отнести: обезболивающие, нестероидные противовоспалительные препараты, противоотечную терапию, миорелаксанты и др. Так же используется физиотерапия — магнитотерапия, терапия импульсными токами, инфракрасное и ультрафиолетовое парциальное облучение, низкочастотная волновая терапия, лечение местным электрофорезом противовоспалительных и обезболивающих препаратов, ультразвуковое лечение.
Остеопатия является одним из наиболее эффективных методов комплексного лечения невралгий, так как способна устранить раздражающее воздействие на нервы со стороны мышц, связок, ребер и межпозвонковых дисков, воздействовать на мягкие ткани в которых присутствует отек и воспаление. Краниосакральная терапия особенно результативна, так как может помочь освободить от травматических фиксаций кости черепа, твердую мозговую оболочку, восстановить нормальный краниосакральный ритм, влияющий на распределение внутримозговой жидкости (ликвора) – что будет способствовать скорейшему восстановлению функции нервных структур, освобождению корешков спинного мозга и устранению невралгии.
источник
При защемлении затылочного нерва развивается невралгия шейного отдела, симптомы которой проявляются сильными болевыми ощущениями, распространяющимися от затылка до плеч. Часто их путают с головными болями и мигренью. Запущенная форма заболевания может привести к потере чувствительности, онемению и атрофии мышц. Чтобы этого не допустить, нужно хорошо знать причины и признаки нарушения функционирования нервов в области шеи.
Невралгия шейного одела – ущемление нервных корешков шейного сегмента позвоночника в результате нарушения и уплощения структуры межпозвоночного диска.
Заболевание может быть первичным и вторичным. Идиопатическое (первичное) развитие невралгии характеризуется внезапным проявлением признаков болезни без видимых причин; вторичная (симптоматическая) невропатия является следствием каких-либо заболеваний или опухолевидных процессов. В неврологии различаются две формы течения заболевания, от распознавания которых зависит эффективность терапии:
- Дизестетическая – нарушение малых нервных волокон и возникновение поверхностной боли;
- Трункальная – защемление спинномозговых нервов и паралич рук.
Шейный отдел – самая подвижная часть позвоночного столба, а масса и размер самих позвонков меньше, чем в поясничном отделе. В то время как нагрузка на позвонки шеи приходится значительная. К наиболее частым и основным причинам развития неврологических изменений в области шеи относятся:
- Спазмы мышц, возникающие вследствие недостатка двигательной активности;
- Разрушение и нарушение правильного обмена веществ тканей позвоночника и осложнения остеохондроза шеи, сопровождающиеся возникновением грыжи и протрузий;
- Травматические повреждения (отрывы мышц, переломы дужек и тел шейных позвонков), осложняющиеся вовлечением нерва и развитием опухолей в области затылка и шеи;
- Чрезмерное переохлаждение организма.
Шейная невралгия может возникнуть и в результате косвенных осложнений имеющихся хронических заболеваний. Такие причины проявляются реже и считаются вторичными. Среди них:
- Воспалительные процессы центральной нервной системы;
- Менингококковая и энцефалитная инфекции;
- Вирусные заболевания;
- Сахарный диабет 1 и 2 типа;
- Туберкулезные поражения позвонков в шейной области и позвоночника (спондилит);
- Отложение солей, приводящее к суставным заболеваниям (артритам, подагре и другим);
- Аутоиммунные нарушения;
- Периферические сосудистые заболевания;
- Полинейропатия, вызванная осложнением диабета;
- Частые стрессы и сильные эмоциональные проявления.
Дополнительным фактором, осложняющим клиническую картину шейной невропатии, является поражение периферической и центральной нервной системы.
Основным признаком патологии является болевой синдром, проявляющийся в области шейного нерва, распространяющийся в ближайшие отделы позвонков шеи и часто носящий необычный характер:
- Неожиданное проявление, спровоцированное поворотом головы или касанием около затылочных нервов;
- Различная локализация: на начальном этапе – в нижней части шеи, затылке, за ушами; позднее – в глазной области;
- Одностороннее или реже двустороннее поражение нервных окончаний;
- Острые болезненные ощущения, напоминающие удар молнией или электрическим током, характеризующиеся внезапным появлением и исчезновением;
- Повышенная светочувствительность, проявляющаяся болью внутри глазного яблока;
- Неприятные ощущения при соприкосновении с кожей головы.
Часто данные симптомы путают с проявлениями мигрени, остеохондроза и отита, различить которые поможет медицинское консультирование и диагностика.
Выражением головной боли является также синдром позвоночной артерии, или так называемая шейная мигрень – патология, вызывающая нарушение кровообращения заднебоковых отделов мозга и характеризующаяся следующими симптомами:
- Краниалгия – односторонняя головная боль, носящая ноющий и постоянный характер и распространяющаяся от затылка ко лбу;
- Болезненность кожных покровов головы, проявляющаяся при легких прикосновениях или при расчесывании волос;
- Кохлеовестибулярные изменения: головокружение, ушным звоном, лёгкой потерей слуха, нарушение равновесия;
- Зрительные расстройства: мелькание мушек, потемнение и двоением в глазах;
- Неврастенические проявления: раздражительность, эмоциональная неустойчивость, бессонница;
- Вегетативные изменения: жар, озноб, холодность рук;
- Скачки кровяного давления.
При описании синдромальных симптомов невралгии шейного отдела выделяют патогенетические проявления болезни:
- Цервикалгия — ноющая шейная боль, максимально выражающаяся при движении головой, приступах смеха и кашля;
- Цервикокраниалгия — сосредоточение боли в шее и затылке;
- Цервикобрахиалгия — болезненные проявления в плече и предплечье, шее;
- Синдром нижней косой мышцы — ноющая односторонняя боль в шейно-затылочной части, усиливающаяся поворотом головы;
- Реберно-лопаточно синдром — болевые приступы в шее и верхнем углу лопатки, отдающие в плечо и грудину. Боль усиливается при заведении кисти за спину.
При первых проявлениях невралгии шейного отдела, многочисленные симптомы которой описаны выше, следует обязательно обратиться в медицинское учреждение для установления правильного диагноза и назначения терапии. Самостоятельное лечение в данном случае исключается, так как может привести к серьезным осложнениям и даже летальному исходу.
Диагностика невралгии шейного отдела позвоночника включает в себя данные анамнеза, анализ клинических признаков и аппаратные исследования (рентген, компьютерная томография, МРТ).
Лечение назначается врачом – неврологом и зависит от тяжести поражений нервных тканей и причин, вызвавших патологию.
В первую очередь необходимо снять синдром боли, а затем приступать к восстановлению двигательных способностей шеи. С этой целью назначают следующее медикаментозное лечение:
- Местное обезболивание новокаином или лидокаином;
- Антидепрессанты (амитриптилин);
- Средства против эпилептического синдрома (габапентин);
- Нестероидные противовоспалительные препараты.
Главные условия в период обострения болезни – соблюдение режима и длительное лежание на твердой ровной поверхности. Для снятия воспаления и усиления кровотока пораженной области прикладывают разогревающие компрессы и растирания шеи.
Двигательные функции хорошо восстанавливает физиотерапевтическое лечение, иглоукалывание, массаж, лечебно-физкультурный комплекс.
При тяжелом течении или неэффективной терапии невралгии шейного отдела прибегают к оперативному вмешательству. В результате хирургической операции удаляются сдавливающие нерв ткани. Лечить шейную невралгию можно и с помощью народных методов. Прибегать к ним стоит только после обязательной консультации у врача. Нетрадиционные методики рекомендуется использовать в качестве дополнения к основному лечению медикаментами.
Чтобы не допустить возникновения патологии шейного отдела позвоночника, необходимо вести активный и здоровый образ жизни, рационально питаться, посещать бассейн, регулярно выполнять физические упражнения для позвоночника и избегать переохлаждения. Внимательное отношение к своему здоровью способно избавить от проблем опорно-двигательного аппарата и повысить качество жизни.
источник
Невралгия шейного отдела является результатом защемления затылочного нерва. Патологическое состояние характеризуется болевым синдромом вдоль позвоночного столба, чаще всего в области плеч и шеи. Особенно характерно заболевание лицам, ведущим малоподвижный, сидячий образ жизни, вне зависимости от возраста.
Шейная невралгия является следствием того, что нервные корешки, локализующиеся в затылочной области, начинают сдавливаться окружающими их тканями. Такой процесс происходит вследствие нарушения структуры позвоночного столба и его дисков.
Причинами таких изменений в области шеи могут являться:
- Деформация костной ткани. Влияют на это такие заболевания, как остеохондроз, протрузия дисков или наличие грыжи;
- Сильное перенапряжение шейных мышц, которые начинают сдавливать нерв и препятствовать нормальному его кровоснабжению. Это может быть связано не только с длительным сидячим положением, но и с неправильным положением головы;
- Травмы позвоночника. Не обязательно они должны быть серьезного характера, это могут быть и просто ушибы;
- Наличие в организме инфекционных заболеваний, и как следствие, их осложнение в виде невралгии;
- Опухолевые процессы в области мозга и шейных позвонков;
- Аутоиммунные заболевания;
- Переохлаждение организма, особенно если это область шеи или ушей;
- Сильные эмоциональные потрясения, стрессовые состояния, повышенная тревожность.
Невралгия шейного отдела позвоночника имеет две основные формы протекания. К ним относятся:
- Дизестезическая. При данной форме отсутствуют осложнения в виде онемения или паралича рук;
- Трункальная. В данном случае у пациентов наблюдаются частичный или полный паралич верхних конечностей, а также их онемение.

Симптомов у защемленного нерва достаточно много, но главным из них является болевой синдром.
Характер боли может быть различным:
- Пульсирующая;
- Стреляющая;
- Мигрень;
- Охватывающая только одну сторону лица или обе одновременно. Второй вариант встречается намного реже;
- Болевые ощущения, возникающие при различных движениях, прикосновениях, мимике, а также при взгляде на яркий свет.
Также выделяют четыре патогенетических синдрома в зависимости от источника возникновения болезни. Они включают в себя: - Спиномозговая ишемия. Выражается в болевых ощущениях, вдоль всего позвоночного столба. Причиной становятся межпозвоночные грыжи;
- Ирригативный синдром. В мышцах шеи помимо боли возникают посторонние ощущения, говорящие о нарушении вегетативной функции нервной системы;
- Вертебральный синдром. Характеризуется постоянным присутствием головных болей, головокружений и в некоторых случаях потерей сознания;
- Радикулопатия. Сильно выраженные резкие боли вдоль всего позвоночника.
Помимо болевых признаков, существуют иные симптомы шейной невралгии. Выглядят они обычно следующим образом:
- Повышенная чувствительность пораженной области;
- Тошнота и рвота, усиливающиеся при резких движениях;
- Озноб;
- Повышенная слезоточивость;
- Покраснение или, наоборот, бледность кожных покровов;
- Общая слабость организма, сопровождающаяся головокружениями;
- Повышенное или пониженное давление;
- Онемение проблемной зоны.
В некоторых случаях невралгия шейного отдела может провоцировать высокую температуру тела, отдышку и даже предобморочное состояние.
Уже при визуальном осмотре пациента врач может заподозрить наличие невралгии, так как при пальпации шейных позвонков и мышц пациент испытывает ответную болезненную реакцию. Подтвердить диагноз могут такие современные методы диагностики, как:
- Рентгенологическое обследование. Позволяет обнаружить изменения в структуре костной ткани позвоночника;
- Компьютерная томография. Визуализирует структуру не только костей, но и тканей, а также органов. Рассмотреть их можно с различных ракурсов и на необходимой глубине;
- Магнитно-резонансная томография. Выполняет функции, аналогичные КТ, но на более совершенном уровне. На сегодняшний день это наиболее точный способ диагностики заболевания.
Чем быстрее будет проведено обследование и начато соответствующее лечение, тем больше вероятность выздоровления без каких-либо осложнений для организма.

Чаще всего вылечить невралгию и избавиться от воспаления может помочь стандартное медикаментозное лечение. В иных случая бывает достаточно проведение консервативной терапии или, наоборот, требуется более серьезный шаг в виде хирургического вмешательства. Характер лечения может определить только врач на основе проведенного обследования пациента.
Такой подход подходит для людей, у которых невралгия шеи не находится в остром периоде и риск возможных осложнений очень маленький. Рассчитывать на нее могут пациенты, обратившиеся к врачу на раннем этапе заболевания.
Терапия включает в себя следующие меры:
- Режим дня. Пациенту рекомендуется покой, постельный режим и умеренное количество физических нагрузок;
- Массаж. Для этого не обязательно прибегать к помощи специалистов, вполне возможно осуществлять его самостоятельно. Массирующие движения способствуют не только расслаблению мышц, но и нормализуют кровообращение. Чаще всего с массажем при невралгии шеи используют гели и мази, предназначенные для уменьшения болевых ощущений;
- Лечебная физкультура. Представляет собой ряд специальных упражнений, которые направлены на устранение мышечных спазмов;
- Мануальная терапия. В данном случае врач осуществляет действия по восстановлению суставов в исходное положение, за счет чего прекращается их давление на нерв;
- Физиотерапия. Существует множество различных процедур в данном сегменте, включающие в себя применение лазера, ультразвука, токов.
Существуют и более специфические методы, которые могут способствовать устранению болевого синдрома. Примером может служить процедура иглоукалывания.
Таблетки и инъекции от невралгии, как правило, принимаются комплексами. Основой лечения являются обезболивающие препараты, которые помимо купирования болевого синдрома, также усиливают кровоток в проблемной зоне.
- Новокаин;
- Лидокаин;
- Нестероидные противовоспалительные средства. Ибупрофен, Диклофенак;
- Гормональные препараты. Дипроспан.

Дополнительно назначаются медикаменты, воздействующие на различные процессы в организме, непосредственно связанные с явлением невралгии. Чаще всего это:
- Противосудорожные лекарства;
- Седативные препараты и антидепрессанты;
- Спазмолитики;
- Комплексы с содержанием витамина группы В.
Методы народной медицины в лечебных целях в данном случае не рекомендуется использовать, поскольку болевой синдром может еще более усугубиться.
В случаях, когда консервативная и медикаментозная терапии не оказывают положительного эффекта, пациенту может быть назначено хирургическое вмешательство.
При шейной невралгии существует два основных хирургических метода:
- Микроваскулярная декомпрессия. Операция заключается в удалении или перемещении сосудов, сдавливающих нерв;
- Нейростимуляция. Через специальный прибор проводят электрический импульс, который способен устранить болевой синдром.
Какой именно метод будет полезен в каждом индивидуальном случае, определяет лечащий врач.
Врачи настоятельно рекомендуют проходить обследование на ранней стадии заболевания, что обеспечивает быстрое и более результативное лечение. Но лучше всего постараться вовсе предотвратить развитие невралгии шейного отдела.
Для этого следует соблюдать ряд рекомендаций:
- Не допускать переохлаждение организма. Не стоит находиться прямо перед работающим кондиционером, на сквозняке или рядом с открытым окном. В холодное время года необходимо не пренебрегать ношением шапок и шарфов;
- Здоровый образ жизни. Немаловажную роль в развитии невралгии играет состояние иммунной системы. Для того чтобы не допускать ее ослабления, необходимо вести активный образ жизни, совершать пешие прогулки на свежем воздухе, придерживаться здорового питания;
- Профилактические обследования. Поскольку часто причиной воспаления нервов становятся различные заболевания, то лучше всего не допускать их обострения или перехода в хроническую степень. Лучше всего периодически совершать профилактические медицинские осмотры на наличие тех или иных патологий в организме.
Такие меры помогут предотвратить не только невралгию шейного отдела, но и ряд других заболеваний.
источник
Зная возможные симптомы невралгии шейного отдела, вам удастся самостоятельно вовремя выявить заболевание, а также обратиться к специалисту за квалифицированной помощью. Шейная невралгия является достаточно распространенным заболеванием, которое ни в коем случае нельзя оставлять без внимания. Потому заподозрив первые же возможные признаки невралгии шеи, посетите врача для подтверждения диагноза и назначения индивидуальной схемы лечения.
Шейная разновидность невралгии возникает из-за сдавливания нервных корешков, которые располагаются непосредственно в затылочной зоне. Волокна корешков являются очень чувствительными, потому при развитии структурных нарушений импульсы учащаются. Именно они приводят к боли.
Невралгия развивается без провоцирующих факторов или же под их влиянием и пагубным воздействием сопутствующих заболеваний.
В общей сложности можно выделить несколько причин, вызывающих невралгический синдром шейной или затылочной области позвоночника:
- шейный остеохондроз (самая распространенная причина защемления нерва и развития невралгии);
- механические травмы шеи и спины, которые привели к защемлению нерва;
- переохлаждение затылочной области;
- физические перенапряжения;
- сидячий вид работы;
- неправильное положение спины и головы во время работы или других занятий;
- инфекционные заболевания, связанные с поражением нервных тканей;
- опухоли шейных позвонков, мозга;
- аутоиммунные недуги;
- сахарный диабет;
- подагра;
- воспаление сосудов;
- психоэмоциональные причины (стрессы, депрессии, переутомление);
- тяжелые стадии простудных заболеваний.
Если точно определить, почему возникла невралгия шеи у взрослых или детей, тогда удастся быстро и эффективно избавиться от защемления нерва и восстановить работу шейного отдела позвоночника. Вот почему лечение предусматривает обязательное предварительное обследование методами современной диагностики.
При невралгии шейного отдела симптомы бывают достаточно разнообразные. Но все они проявляются так, что не заметить их практически невозможно. Невралгия шейного отдела проявляется ярко. Симптомы долго терпеть вам не удастся. Так что при появлении первых же признаков шейной невралгии обращайтесь за помощью к врачам.
Основной симптом шейной невралгии — это болевой синдром. Но и он имеет свои особенности. В общей сложности можно выделить ряд основных признаков невралгии шейного отдела позвоночника:
- пульсирующая и жгучая боль в затылочном отделе;
- болевой синдром может проявляться в виде стреляющей боли;
- во многом состояние пациента напоминает мигрень;
- любые движения (особенно резкие) шеей вызывают приступы боли;
- в большинстве случаев дискомфорт ощущается только с одной стороны;
- намного реже боль двусторонняя;
- иногда даже малейшие прикосновения к шее, голове или затылку вызывают сильный болевой синдром;
- при взгляде на яркие источники света возникает боль в глазах и области бровей;
- у некоторых пациентов возникает ощущение разрыва внутри головы;
- при наклонах и разворотах шеи дискомфорт усиливается;
- симптомы проявляются при чихании или покашливаниях.
Как видите, в основном защемление нерва провоцирует болевые ощущения у человека с невралгией шейного отдела. Но это не единственные симптомы, по которым идентифицируется невралгия шейного отдела:
- при движениях головы возникает ощущения тошноты, а иногда возникает рвотный рефлекс;
- проблемные зоны становятся гиперчувствительными, и любые прикосновения только ухудшают состояния;
- мурашки по коже, ощущение холода и онемение;
- кожа шейного отдела становится красной или белой;
- активно выделяются слезы;
- при длительном течении заболевания пораженная невралгией область утрачивает былую чувствительность.
Если у вас сильно болит шея, а также имеются подозрения на невралгию шейного отдела позвоночника, следует сразу же обратиться за помощью. Именно своевременное начало лечения позволяет предотвратить дальнейшие патологические изменения и гарантировать быстрое выздоровление.
При выявлении невралгии на начальной стадии ее развития, терапия ограничивается медикаментозным воздействием, наложением компрессов и сеансами массажа. Но пациентам, которые игнорируют все симптомы невралгии или пытаются решить проблему самостоятельно, в результате не остается ничего другого кроме хирургического вмешательства.
Лечение можно разделить на несколько категорий:
- консервативные методы;
- медикаментозное воздействие;
- хирургическое вмешательство.
У каждого из методов есть свои особенности, позволяющие справиться с шейной невралгией позвоночника.
Оно не предусматривает использование хирургических методов. Соблюдение некоторых правил, и выполнение предписаний позволит справиться с шейной невралгией.
- Покой. В состоянии покоя позвоночник не напрягается, а потому удается унять болевой синдром и снизить нагрузку. Но постоянно находиться в постели и не двигаться также вредно;
- Массаж. Чтобы снять спазмы, требуется аккуратно массировать мышечные ткани в области поражения. За счет этого нормализуется кровообращение и устраняется болевой дискомфорт;
- Тепловой компресс позволяет воздействовать на проблемный участок позвоночника. Не делайте компресс слишком горячим. Периодичность и длительность применения компресса определяет врач;
- Физиотерапевтическое воздействие. Перечень процедур выбирает лечащий врач по результатам проведенного обследования шейного отдела позвоночника. Подобную проблему принято лечить лазеротерапией, ультразвуком и пр.;
- Лечебная физкультура. Также имеет свои особенности, правила выполнения упражнений, которые вам расскажет или покажет специалист. Комплекс подбирается индивидуально;
- Мануальная терапия. Задача мануального терапевта — вернуть суставы в правильное положение и обеспечить максимально эффективное воздействие назначенного курса терапии;
- Метод иглоукалывания предлагают не везде, однако с его помощью удается точечно воздействовать на шейный отдел позвоночника. Методика доказала свою высокую эффективность.
При поражении шейного отдела позвоночника и развитии невралгии врачи обычно назначают курс приема медикаментов.
В перечень лекарственных препаратов входят следующие группы лекарств:
- мышечные релаксанты;
- противосудорожные препараты;
- противовоспалительные лекарственные средства для блокады пораженных нервных окончаний;
- препараты для снижения болевого синдрома;
- седативные;
- витамины В.
Если параллельно с этим назначается регулярный массаж, тогда лучше использовать специальную мазь. Мази бывают непосредственно массажные, а также те, которыми закрепляют результат массажа, то есть наносят уже после процедуры.
Если консервативное и медикаментозное лечение не принесли желаемого результата, тогда врач принимает решение использовать метод хирургического вмешательства. Он также актуален при запущенной стадии шейной невралгии.
Шейную невралгию лечат двумя способами.
- Микроваскулярной декомпрессией. Операция позволяет устранить процесс передавливания затылочных нервов. Методика актуальна в том случае, если невралгия возникла по причине сдавливания. Задача специалисты — найти сосуды, сдавившие нерв, и прооперировать их. Это позволяет снизить чувствительность корешков в шейном отделе;
- Нейростимуляцией. К пораженным нервам подводится проводка, через которую проходит электроимпульс. Они действуют как блокаторы болевых импульсов при шейной невралгии. Стимулятор вводится подкожно в область шеи. Аппарат регулируется, что позволяет адаптировать его под каждого конкретного пациента.
Шейную невралгию следует устранять на максимально ранних стадиях. Потому при первых же подозрениях и болевых ощущениях в области шеи пройдите процедуры диагностики.
источник
Шейный остеохондроз и нервы тесно связаны между собой. Позвонки в данном отделе расположены плотно один к другому и при небольшом смещении могу сдавливать сосуды. Вследствие деформации дисков позвоночника может развиться радикулопатия.
Шейный отдел – слабая, уязвимая часть позвоночного столба. Данная часть имеет особое строение, несет излишнюю нагрузку за счет слабого мышечного комплекс. Смещенные позвонки могут пережать нервы и сосуды.
Данный симптом остеохондроза опасен тем, что в отверстиях, расположенных в зоне поперечных отростков, проходят важнейшие для функционирования организма артерии. Они участвуют в снабжении мозга кровью. Пережатие нервов в данной зоне может привести к тяжелым последствиям для здоровья, поражению сразу нескольких систем организма.
Из-за разрушающего воздействия на нервы у больного постепенно начинают проявляться корешковые симптомы. Среди них наблюдаются неприятные проявления в шейном отделе:
- слабость мышц;
- заметное нарушение чувствительности;
- боли;
- понижение или выпадение рефлексов.



Защемление нерва в шейной области называют радикулопатией. Заболевание проявляется выраженной болью, которую легко отличить. Неприятное ощущение распространяется по всем близлежащим отделам, может отдавать в плечи, руки, лопатки.
По статистике заболеванием верхних отделов позвоночника чаще всего страдают мужчины и женщины в возрасте около 50 лет. Проблемам подвержены люди, которые занимаются тяжелым трудом, в котором ведущую роль занимает физическая нагрузка – разнорабочие, спортсмены. Особую опасность возникновения защемленных шейных нервов при остеохондрозе представляет малоподвижный образ жизни.
Симптомы, которые проявляются при радикулопатии, могут быть индивидуальными. Они зависят от того, какой из нервных корешков вовлечен.
Нервы при шейном остеохондрозе играют ключевую роль при проявлении первых признаков заболевания:
- Боль может возникать в разных участках отдела: от шеи до кисти руки.
- В любом месте, которое затрагивает нерв, ощущается тупое болезненное ощущение или онемение.
- Верхние конечности могут заметно слабеть.
- При определенных движениях боль в шейном отделе чаще всего усиливается. Если поднять руку и завести ее за голову, дискомфорт уменьшается за счет снижения давления на спинной мозг.



Тройничные нервы у человека располагаются справа и слева головы. Их главная задача – обеспечивать чувствительность всех участков лица. Нарушение работы называется невралгией и провоцирует нестерпимую боль в разных участках лица.
Часто возникновению невралгии при остеохондрозе предшествует фактор разрушения оболочки нерва, что приводит к оголению его окончаний и их дальнейшей реакции внезапной болью на любое воздействие на верхний отдел позвоночника. Из-за данной патологии к лицу невозможно прикоснуться без неприятных ощущений.
Среди причин возникновения невралгии тройничного нерва при шейном виде остеохондроза врачи выделяют целый комплекс проблем:
- расширения сосудов мозга;
- атеросклероза;
- инсультов;
- опухолей головного мозга или лицевой области;
- травмы отделов позвоночника;
- сотрясений;
- воспалений;
- бактериальных инфекций бронхов и трахей;
- повышенного внутричерепного давления в результате поражения шейного отдела позвоночника.
Тройничный нерв при остеохондрозе с защемлением имеет ярковыраженный признак в виде дискомфорта в шейной области. Больной может ощущать зубную боль, которая усиливается в процессе пережевывания еды, при перемерзании, во время разговора.
Неприятное ощущение может резко проявляться при прикосновении к области лица. Периодичность возникновения боли при остеохондрозе у каждого пациента разная. Иногда дискомфорт при остеохондрозе присутствует постоянно, захватывает большую часть лица, создавая чувство, что болит вся голова. Данная шейная невралгия сложнее поддается лечению.
При отсутствии грамотной терапии патология шейных нервов при остеохондрозе приводит к серьезным последствиям:
- неполный паралич лицевых мышц;
- слух и зрение могут ухудшиться;
- возникновение гематомы мозжечка;
- нарушение согласованности движений мышц в верхних отделах опорно-двигательной системы.
По причине частых и резких приступов боли в нервах у пациента с шейным остеохондрозом развивается угнетенное состояние, он испытывает постоянный стресс, худеет, поскольку не может стабильно питаться, страдает иммунитет.
Шейный остеохондроз от нервов может проявляться при стрессах.
Течение заболевания в шейном или плечевом отделе может усложняться и выходить на новые стадии. Если на этой почве у человека часто возникали головокружения, при прогрессировании патологии они могут вызвать обмороки.
Профилактика остеохондроза в шейном участке позвоночника:
- Специалисты рекомендуют с раннего детства не игнорировать консультации ортопеда еще со школьной скамьи, следить за тем, чтобы не допустить искривления позвоночного столба или искажения осанки.
- Большую роль играет укрепление шейных мышц, поддерживающих отдел позвоночника – мышечного корсета. Во избежание защемления нервов, нужно регулярно заниматься спортом, укреплять тело, держать его в тонусе.
- Полезное воздействие в качестве профилактики остеохондроза имеет и правильное питание, содержащее достаточное количество кальция и магния, витаминов.
Важно выполнять все рекомендации врачей по поддержанию здорового образа жизни, не носить и не поднимать тяжести, стараться избегать сидячего образа жизни. При поражении шейного или плечевого отдела позвоночника остеохондрозом необходимо следить за весом, соблюдать режим сна и отдыха. Если заболевание запустить, оно может привести к серьезным последствиям — грыже диска или протрузии, защемлению нервов.
источник
Интенсивная боль, распространяющаяся по ходу ствола нерва или его ветвей. Больной жалуется на боль в зоне иннервации соответствующего нерва.
С невралгией многие знакомы не понаслышке. Как она проявляется? В основном, сильнейшей болью. Когда скручивает так, что невозможно вдохнуть – это межреберная невралгия. Боль, от которой сковывает лицо и невозможно даже открыть рот – невралгия тройничного нерва. Заболевание обычно затрагивает периферические нервы, которые проходят в узких отверстиях или костных каналах, и существует большая вероятность их сдавливания. Боли при невралгии сильные, но чувствительность и двигательная активность в зоне, которая обслуживается нервом, не нарушается. Сам нерв не имеет каких-либо деструктивных изменений, как это бывает при невритах.
Во время беременности женский организм стремительно меняется, поскольку внутри растёт малыш. Вес будущей мамы увеличивается, центр тяжести тела перемещается, нагрузка на позвоночник и ноги становится всё сильнее. Даже этого достаточно, чтобы у женщины развилась так называемая невралгия спины, грудного отдела позвоночника или седалищного нерва. А уж если симптомы невралгии беспокоили её ещё до беременности, то обострение почти гарантировано. Как проявляется заболевание?
- При межреберной невралгии – нестерпимая боль в грудной клетке при кашле и чихании, во время смеха и физических упражнений.
- При невралгии в поясничной области и при невралгии седалищного нерва – резкая боль в спине, «отдающая» в ногу ниже колена, боли при опорожнении кишечника, ощущение онемевшей кожи бедер.
Как избавиться от беспокоящих симптомов, ведь беременным запрещено большинство лекарств из-за того, что они всасываются в кровь и могут навредить малышу?
Для лечения невралгии в домашних условиях врачи рекомендуют безопасные методы:
- Аппликатор Кузнецова – коврик с пластмассовыми острыми шипами. Он массирует кожу и мышцы, улучшая кровоток в них и снимая спазм.
- Точечный массаж, расслабляющий мышцы. Общий массаж делать нельзя, потому что он может спровоцировать начало родов.
- Приём витаминов группы В для восполнения их дефицита.
- В качестве средства лечения невралгии в домашних условиях можно использовать сухое тепло: электрогрелку, мешочек с крупой, солью или песком, пуховые шали (при отсутствии противопоказаний со стороны гинекологии)
Если щадящие способы терапии не принесли облегчения, и боль усиливается, нужно обратиться к врачу, чтобы решить, какие лекарства можно использовать, чтобы это не повредило будущему ребенку. Как правило, в таких случаях будущим мамам назначают обезболивающие новокаиновые блокады.
Невралгия у мужчин мало чем отличается от женской, но всё же есть несколько особенностей, присущих сильному полу:
- Наблюдения показывают, что при грудной локализации невралгии у женщин боли чаще концентрируются в области сердца, а у мужчин – внизу ребер слева.
- Так как мужчины испытывают физическое напряжение намного больше, чем женщины, то и травмы, заболевания, невралгия в области спины и седалищного нерва встречается у них чаще.
Мужчины, как правило, занимаются травматичным и тяжелым спортом (штанга, бокс, единоборства и др.), переносят тяжести, занимаются строительными работами – всё это приводит к появлению межпозвоночных грыж, протрузии дисков, искривлению позвоночника. А если прибавить искреннее нежелание лечиться, которое свойственно всему сильному полу, становится понятно, что к врачу они приходят, когда совсем «припекло» и нужна, как минимум, блокада, а то и операция.
Невралгия в пожилом возрасте имеет свои особенности.
Во-первых, у пожилых пациентов она встречается чаще, чем у молодых. Это связано с тем, что к солидному возрасту, как правило, накоплен и солидный запас общих заболеваний, которые являются причиной невралгии: сахарный диабет, тиреоидит, атеросклероз, аневризмы сосудов и др.
Во-вторых, лечится старческая невралгия хуже, ведь восстановление организма с годами происходит медленнее.
В-третьих, у стариков плохая координация движений и более хрупкие кости, чем у молодых (особенно это касается женщин – в менопаузе часто развивается остеопороз). Поэтому вероятность травм, а значит, и повреждений нервов сильно увеличивается – так, например, возникает невралгия затылочного нерва.
В пожилом возрасте значительно возрастает частота постгерпетической невралгии (в 30-50 лет она развивается у 10% тех, кто перенёс герпес или опоясывающий лишай, в 50-60 лет — у 50%, в 75 лет – у 75% людей). Исследователи считают, что причиной является постепенное уменьшение способности к быстрому заживлению тканей у пожилых, а также возрастное снижение иммунитета.
Врачи отмечают, что невралгией тройничного нерва больше страдают пожилые женщины (от 50 лет и старше). Объяснений этому факту пока нет.
Невралгия в детском возрасте встречается намного реже, чем у взрослых. Тем не менее, заболеть ей могут даже грудные младенцы. Из-за чего это бывает?
- Перинатальное поражение нервной системы малыша – в этом случае виноваты инфекции, которые ребёнок получил от мамы.
- Родовая травма или травма матери во время беременности.
- Неправильное положение тела малыша во время ношения на руках или в рюкзаке
- Переохлаждение и простудные заболевания.
- Врождённые аномалии строения сосудов и органов (аневризмы, сужение костных каналов и др.).
- Активный рост, при котором быстро увеличивается скелет и мышечная масса.
Как проявляется невралгия у детей? Это зависит от её вида. Если поражен тройничный нерв, грудные младенцы могут отказываться от сосания, плакать, у них дрожат мышцы и плохо двигаются губы. Дети постарше жалуются на то, что болит голова и лицо. При межреберной невралгии малыши плачут, когда их берут на руки или кладут в кроватку. Для затылочной невралгии характерна боль, усиливающаяся при движении (повороте, подъеме).
Лечение зависит от возраста ребенка и особенностей развития. Это может быть:
- Плавание и массаж
- Прикладывание сухого тепла
- ЛФК
- Ношение корсетов и воротников
- Физиотерапия (электрофорез)
- Обезболивающие препараты в дозировке соответственно возрасту
- Разрешённые по возрасту нестероидные противовоспалительные средства
Помните: лекарства и процедуры ребенку (особенно малышу) должен назначать врач. Самолечение опасно для здоровья!
Основной симптом невралгии – боль. Она может иметь разный характер: вызывать ощущение жжения, ломоты или прострела. Распространяется боль как по ходу нерва, так и в области, которую он обслуживает. В зависимости от того, какой нерв поражен, болеть может:
- Пол-лица, зубы, область глазного яблока, часть шеи – при невралгии тройничного нерва. Часто встречается непроизвольное течение слёз и слюны. На лице человека есть особые пусковые зоны, прикосновение к которым возбуждает новый виток боли.
- При затылочной невралгии пациенты жалуются, что у них болит задняя часть шеи и кожа на затылке. Боль бывает приступами либо стреляющая.
- При межреберном поражении людей беспокоят приступы боли в груди, которые усиливаются от вдоха и движений тела.
- Если болит боковая бедренная часть, это говорит о невралгии латерального нерва кожи бедра.
- При седалищной невралгии болит нога сзади. Так как нерв большой и имеет много ответвлений, неприятные ощущения могут быть очень сильными.
Ещё один возможный симптом невралгии – усиленное потоотделение и краснота кожи там, где поражён нерв.
Межреберная невралгия – это раздражение межреберного нерва. Он представляет собой ответвления от спинного мозга, каждое из которых проходит между рёбрами и мышцами, отвечающими за вдох и выдох. При таком типе невралгии нерв раздражается либо в межреберье, либо возле позвоночного столба.
Основной признак заболевания – боль. В зависимости от степени поражения, она бывает крайне острой, стреляющей, но быстро проходящей, или терпимой, но долго длящейся. Неприятные ощущения усиливаются во время кашля, глубокого дыхания, чихания. Боль вынуждает человека принимать неестественную согнутую позу или ограничивать вдох, прижимая к рёбрам ладони.
Если невралгия затронула нижние рёбра, ощущения могут походить на почечную колику (боль в пояснице, «отдающая» в пах или ногу).
Коварство болезни ещё и в том, что её симптомы очень похожи на инфаркт и стенокардию – их роднит даже то, что ни невралгия, ни инфаркт не проходят от таблетки нитроглицерина. И если сначала пациент пугается и вызывает скорую помощь, думая, что прихватило сердце, то со временем он привыкает к боли и может пропустить уже настоящий инфаркт.
Невралгия тройничного нерва – заболевание, при котором человек страдает от сильнейшей боли лица и жевательных мышц. В 70% случаев поражается правая сторона. Болезнь имеет рецидивирующее течение с обострениями весной и осенью.
Боль настолько острая, что пациенты замирают, словно их ударило током, и растирают поражённое место. Приступы во время обострения длятся недолго (до 2-3 минут), но могут повторяться один за другим. Болезненность может захватывать как одну ветку нерва, так и весь целиком. Как правило, неприятные ощущения концентрируются в проекции глазничного, верхнечелюстного или нижнечелюстного нерва.
Есть точки, нажатие или прикосновение к которым провоцирует развитие приступа – они индивидуальны у каждого больного. Помимо них, боль могут провоцировать приём пищи, умывание, чистка зубов и другие простые бытовые действия.
Невролог при осмотре замечает изменение надбровного, нижнечелюстного и корнеального рефлекса, во время приступа видит лицевые мышечные спазмы.
В начале болезни у больного отсутствуют такие симптомы, как покраснение или бледность кожи, слёзо- или слюнотечение, отёчность лица, но со временем они становятся очевидными. Прогрессирование невралгии приводит к тому, что в мозге формируется участок патологической болевой активности, из-за чего меняется месторасположение, интенсивность и характер боли:
- Во время приступа она распространяется сразу на всю половину лица.
- Увеличивается количество раздражителей, из-за которых возникает приступ (свет, звуки, запахи и др.).
- Боль становится постоянной, а не приступообразной.
- Усиливается бледность или краснота, сухость или жирность кожи.
Невралгия седалищного нерва – заболевание одного из самых крупных нервов человека, отвечающего за движение ног. Из-за того, что он имеет большое количество ответвлений и высокую чувствительность, болевой синдром выражен очень сильно. Для невралгии седалищного нерва характерно:
- Болезненность ягодицы и ноги сзади – жжение, прострелы, ноющие ощущения. Чаще всего она имеет приступообразное течение. Интенсивность боли при остром процессе может быть разной – от терпимой до ярко выраженной. Когда невралгия переходит в хроническую стадию, боль становится стёртой, ноющей, присоединяется ощущение «мурашек», покалывания и онемения.
- Боль распространяется сверху вниз, от поясницы к голени и пальцам ног.
- Болевые ощущения затрагивают одну конечность. Если поражается вторая нога, то вместо боли человек чувствует онемение и покалывание.
- Боль усиливается, если человек пытается повернуться, и уменьшается, когда наклоняется вперед.
- При попытке наступить или опереться на поражённую ногу, ощущается пронизывающая боль.
- Может подняться температура тела (до 38°C).
- Порой у пациентов возникает чувство, что больная нога ослабела и атрофирована.
- В особо тяжелых случаях может происходить непроизвольное мочеиспускание и дефекация.
Для невралгии затылочного нерва характерна головная боль. Она возникает из-за того, что нерв сдавливают окружающие его ткани. Прогрессирование болезни приводит к поражению шейных корешков спинного мозга, из-за чего приступы боли становятся постоянными. В зависимости от индивидуальных особенностей, боль отдаёт в виски, лоб и глаза, сопровождается рвотой и тошнотой, человека может беспокоить чувствительность к свету (из-за этого заболевание иногда путают с мигренью). Чаще всего болевой синдром затрагивает одну половину шеи и головы и усиливается от движений головы, чихания, кашля. Ещё одна особенность боли при невралгии затылочного нерва – она острая и похожа на «прострел», но быстро прекращается.
Постгерпетическая невралгия возникает у больных, которые переболели герпесом или опоясывающим лишаем – причем иногда она появляется лишь спустя несколько лет. Особенность болезни ещё и в том, что она может длиться очень долго (до года), причиняя человеку страдания. При такой невралгии нерв поражён вирусом герпеса, который «живёт» в ганглиях и проявляет себя, когда падает иммунитет – как только создаются благоприятные условия, вирус активно размножается и провоцирует воспаление нервных волокон. К симптомам относят:
- Сильную пульсирующую или режущую боль. Порой она длится без перерыва, изматывает пациента и доводит его до депрессии. При такой острой боли человека нужно лечить в стационаре.
- Зуд и ощущение покалывания на коже.
- Иногда у пациента болит голова, он ощущает слабость в мышцах.
- У пожилых людей может возникать паралич рук и ног.
Риск развития постгерпетической невралгии резко увеличивается:
- С возрастом: пожилые болеют намного чаще (в 5-7 раз чаще молодёжи и людей среднего возраста).
- Если ветрянка или опоясывающий лишай сконцентрировались преимущественно на теле, а не на конечностях и голове.
- При большом количестве высыпаний. Врачи считают, что это объясняется ослабленным иммунитетом: организм человека не способен подавить вирус и ограничить его распространение только одним нервным узлом.
- При интенсивных болях во время появления высыпаний – чем они сильнее, тем больше вероятность невралгии.
- При поздно начатом лечении специфическими противовирусными средствами.
Боли при невралгии – это основной симптом, позволяющий точно поставить диагноз. Характер и интенсивность болевых ощущений напрямую зависят от того, какой нерв, в каком месте и как сильно пострадал:
- Невралгия, затрагивающая тройничный нерв, отличается острой болью, которая возникает в ответ на раздражение пищей, светом, звуками, как реакция на прикосновение к определенным участкам кожи лица. Болевые ощущения могут затронуть одну ветку или весь нерв. Человек сжимается, замирает и пытается в таком состоянии переждать приступ.
- Невралгия в области грудного отдела и спины сопровождается приступообразной болью, которая усиливается в ответ на движение грудной клетки (чихание, кашель, вдох).
- Поражение седалищного нерва вызывает сильную боль, отдающую в ногу до самых пальцев. Больной не может опереться на ногу, потому что ему больно.
- Когда затронут затылочный нерв, у человека сильно болит голова от затылка до глаз, его тошнит и может вырвать.
- Невралгия локтевого нерва сопровождается пронизывающей болью от локтя к запястью.
- Для невралгии языкоглоточного нерва характерна сильная боль в корне языка и миндалинах с отдачей в ухо, шею, нёбо. Может наблюдаться повышенное слюнотечение, падение артериального давление и уменьшение частоты сердечных сокращений, боли у корня языка во время сна.
Невралгия, локализованная в области груди, часто даёт симптомы, которые больной принимает за начинающийся инфаркт. Как она проявляется?
- Умеренной или сильной болью в груди, не проходящей после таблетки нитроглицерина.
- Усилением боли от движений грудной клетки и тела.
- Боль может растекаться по всей грудной клетке в силу того, что нервы имеют множество ответвлений.
Что делать пациентам, у которых симптомы невралгии похожи на стенокардию или инфаркт? В этом случае обязательно стоить проконсультироваться с врачом. Консультация кардиолога поможет определить, как на самом деле обстоят дела с сердечно-сосудистой системой. Возможно, появившиеся симптомы говорят о наличии заболеваний сердца. Также важна консультация невропатолога (особенно, если с сердцем все в порядке). Ни в коем случае нельзя заниматься самолечением или откладывать визит к специалисту при подобных симптомах. Отличить симптомы инфаркта от симптомов невралгии самостоятельно в домашних условиях крайне сложно, поэтому не стоит рисковать своим здоровьем.
Невралгия, локализованная в области спины, поначалу проявляется кратковременными мышечными спазмами, которые больной объясняет неудобной позой во время сна, переохлаждением, резкими движениями. Через некоторое время спазмы сменяются приступами боли, для которых характерны:
- Периодическое повторение.
- Отёк и скованность мышц.
- Ухудшение ощущений в результате неосторожного движения, кашля и чихания, поворота.
- Усиление потоотделения, покраснение или бледность кожи в районе поражённых нервов, мышечная дрожь.
- Симптомом невралгии спины является усиление боли в ответ на надавливание вдоль линии позвоночника.
Причина невралгии кроется в воспалительных и дегенеративно-дистрофических болезнях позвоночника:
- Воспалительные: миозит и радикулит, вызванные переохлаждением и инфекцией.
- Дегенеративно-дистрофические: грыжи и протрузии, артроз, стеноз канала, смещение позвонков, остеохондроз.
Первичная невралгия – боль, которая возникает, когда нерв раздражается токсинами, поражается вирусами, сдавливается опухолью или аневризмой.
Бывает, что человек страдает внезапными резкими болями центрального происхождения, из-за которых происходит мышечный спазм. Боли возникают по неустановленной причине, предсказать их появление невозможно. Прекращаются они так же внезапно и быстро, как и возникли.
Ещё один вариант – когда при первичной невралгии нерв раздражается из-за дисфункции центральной нервной системы.
Вторичная невралгия – та, что является следствием каких-либо заболеваний и травм. Это могут быть:
- Патологии зубов.
- Болезни ЛОР-органов.
- Переломы, удары и ушибы.
- Переохлаждение, из-за которого возникает мышечный и сосудистый спазм, а затем воспаляется нерв.
- К вторичной относят невралгию грудного отдела, спины или шеи, которая возникла из-за остеохондроза или других болезней позвоночника.
Причины появления невралгии очень разнообразны:
- Одна из самых очевидных и часто встречающихся – местное переохлаждение, при котором нарушается кровоснабжение тканей, и в результате нерв воспаляется.
- Повреждение (травма) нерва.
- Сдавливание нерва:
- Аневризмой (выпячиванием сосудистых стенок), сосудистыми клубочками и иными образованиями. Очень часто из-за патологического давления извитых сосудов развивается невралгия лицевого нерва.
- Доброкачественными или злокачественными опухолями.
- Мягкими тканями и связками организма.
- Инфекционное и вирусное поражение нервов (постгерпетическая невралгия и др.).
- Поражение нервных волокон токсическими веществами (при злоупотреблении спиртным, приёме некоторых лекарств, работе с тяжёлыми металлами).
- Остеохондроз и воспалительные болезни опорно-двигательного аппарата.
- Нарушение осанки.
- Заболевания других органов и систем организма: сахарный диабет (из-за негативного воздействия повышенного уровня глюкозы на организм развивается диабетическая нейропатия и невралгия), гипотиреоз, атеросклероз, рассеянный склероз и др.
- Резкое перенапряжение и спазм мышц из-за высокой физической нагрузки или неудачного движения тела.
- Недостаток витаминов группы В, ответственных за функционирование нервной системы.
Первые важные этапы при диагностике невралгии – сбор анамнеза и осмотр. Эти простые в исполнении, малобюджетные процедуры позволяют врачу получить достаточно данных для размышления и даже вынести предварительный диагноз, который затем подтверждается другими исследованиями. Сбор анамнеза включает в себя:
- Анамнез жизни пациента: какие заболевания он перенёс ранее, есть ли хронические болезни других органов и какие именно, как давно они возникли и имели ли ранее осложнения.
Также доктора может интересовать информация о перенесенных операциях и травмах, наличии болезней опорно-двигательного аппарата (например, при невралгии седалищного нерва у пациента обычно наблюдается остеохондроз поясничного и копчикового отдела позвоночника).
- Анамнез заболевания – врачу нужна информация о том, когда появились первые приступы боли при невралгии, насколько они выражены, как появляются и сколько длятся, какие препараты больной использует для купирования приступа.
При диагностике лицевой невралгии пациента спрашивают, может ли он указать точки на голове и лице, прикосновение к которым провоцирует приступ (такие точки называются пусковыми, или триггерными).
Помимо сбора анамнеза, проводится осмотр. Если период осмотра совпал с приступом боли или спровоцировал этот приступ, врач видит гримасу страдания на лице и беспокойство больного. Во время процедуры невролог ощупывает больное место и оценивает его чувствительность. При невралгии чувствительность не нарушена, и в этом её отличие от неврита. Исключить наличие неврита очень важно, так как лечение этих заболеваний существенно различается.
Лабораторные методы диагностики невралгии практически не используются, потому что:
- Заболевание имеет настолько очевидную и яркую картину, что никакие анализы просто не требуются. Например, невралгия лицевого нерва проявляется очень сильной болью, которую больные описывают как нестерпимую и могут показать конкретную точку, где она возникла.
- Нет специфических анализов, которые точно указывали бы на наличие или отсутствие невралгии.
Но значит ли это, что лабораторные исследования следует полностью исключить из методов диагностики? Нет! В определённых ситуациях они очень полезны:
- Когда есть подозрение, что невралгия у человека является следствием других заболеваний (например, сахарного диабета – в этом случае нужен анализ количества глюкозы крови).
- Когда симптомы похожи на проявление других заболеваний. Так при наличии боли в области груди невралгию можно спутать с инфарктом миокарда и даже с тромбоэмболией мелких ветвей лёгочной артерии (ТЭЛА), ведь жалобы больного во всех трёх случаях похожи: боль и жжение в груди, невозможность полноценно вдохнуть, паническое состояние. Прояснить картину поможет анализ крови: при тромбоэмболии у пациента будут изменения в коагулограмме, а при инфаркте – в определенных параметрах биохимического исследования. Невралгия, как правило, не сопровождается изменениями в анализе.
- Когда диагноз устанавливают методом исключения, постепенно отсеивая из списка возможные хронические и острые заболевания, которые могут быть причиной невралгии Общие и специфические лабораторные анализы помогают подтвердить или опровергнуть возможные диагнозы.
Для диагностики невралгии врачи часто используют инструментальные исследования. Выбор конкретного вида исследования зависит от того, какие жалобы предъявляет больной, и какой предварительный диагноз поставил лечащий врач:
- Электронейромиография (ЭНМГ) – универсальный метод, применяется для диагностики разных неврологических нарушений.
ЭНМГ показывает, как быстро проводится импульс по волокнам и есть ли повреждения нерва. Она состоит из двух разных методик: электромиография фиксирует электрическую активность мышцы в спокойном состоянии и во время сокращений, электронейрография демонстрирует скорость прохождения электрического импульса по нервам.
При электромиографии на кожу в исследуемой области прикрепляется электрод и подключается к аппарату, в мышцу вводится игла электрода. На протяжении часа аппарат регистрирует электрическую активность мышцы в спокойном состоянии и во время сокращения, результаты записываются на ленту, подобно ЭКГ.
Для электронейрографии к месту, где проходит нерв, прикрепляют один электрод, к мышце, которую он иннервирует – второй. В течение 15-60 минут на первый электрод подаётся ток, который поступает к нерву и вызывает сокращение мышцы. Время прохождения тока от нерва к мышце фиксируется прибором.
- Если пациент жалуется на сильные боли за грудиной, одышку, затрудненное дыхание, назначается ЭКГ.
Она позволяет быстро оценить, не является ли причиной болей инфаркт или стенокардия (их проявления похожи на невралгию с болями в области груди).
- При болях в области грудного отдела также назначают ФГДС.
Потому что заболевание желудка и пищевода может быть причиной таких болей.
- Так как причиной лицевой невралгии может быть сдавливание нерва аневризмой или патологически расположенной атеросклеротической бляшкой, при патологических болях в области лица и головы назначают ангиографию сосудов мозга.
Она позволяет увидеть анатомию и структуру сосудов, аномалии их строения.
- Рентгенологические методы исследования: МРТ, КТ, рентген.
Они незаменимы, когда нужно проверить, есть ли у пациента патология, из-за которой возникла невралгия. Конкретный вид исследования определяет лечащий врач, основываясь на сборе анамнеза и жалобах больного. МРТ, КТ и рентген незаменимы для диагностики заболеваний позвоночника, которые могут быть причиной невралгии затылочного нерва, седалищного нерва, межреберных нервов и др.
- Биопсия нерва проводится, когда диагноз непонятен, и лечение не даёт никаких улучшений.
В этом случае небольшой фрагмент нервного волокна изучают под микроскопом в поисках патологии.
Лечение невралгии обычно комплексное, и медикаменты занимают в списке назначений первое место. Какие препараты прописывают доктора?
Мучающие пациента боли при грудной, лицевой, межрёберной или седалищной невралгии могут быть настолько сильными, что человека нужно срочно от них избавить. В первую очередь, для этого назначают НПВС – нестероидные противовоспалительные средства в виде инъекций, свечей, мазей, специальных пластырей или таблеток. Самые популярные НПВС – диклофенак, ибупрофен и их производные. Для самого быстрого обезболивания хороши инъекции, но их нельзя использовать дольше 5-10 дней, потому что НПВС вредят желудку. Точно также вредят и таблетированные формы препаратов, поэтому их тоже рекомендовано принимать коротким курсом, после еды, и не превышать назначенную врачом дозу. Если требуется длительное обезболивание, назначают НПВС продлённого действия, которые нужно употреблять всего 1 раз в сутки, либо иные по составу препараты, действующие дольше обычных средств (например, катадолон).
Мази и пластыри имеют местный эффект, и используются для непосредственного нанесения в зону пораженного нерва. Эти средства можно применять дольше, чем обычные НПВС в виде таблеток или инъекций, потому что количество, попадающее в кровоток, крайне мало.
- Блокады – обкалывание больного нерва обезболивающим препаратом (чаще всего новокаином, иногда в сочетании с преднизолоном).
Если они выполняются квалифицированным врачом, пациент может рассчитывать на быстрое облегчение. Достоинством блокады является то, что она имеет мало побочных эффектов, при необходимости может неоднократно повторяться, и обладает не только обезболивающим, но и лечебным действием. Её можно проводить при любом виде нарушений – межреберной, седалищной, лицевой невралгии.
- Витамины группы В необходимы для нормального функционирования периферической нервной системы.
Их применяют в виде внутримышечных инъекций, чередуя уколы препаратов В1, В 6 и В 12. Иногда назначаются таблетированные формы (нейромультивит и др.)
- Мази с пчелиным и змеиным ядом (випросал, апизартрон, алвипсал) весьма эффективны, потому что обладают разогревающим, обезболивающим и противовоспалительным действием, но использовать их нужно с осторожностью.
Есть ряд заболеваний, при которых такие средства противопоказаны: патологии почек, сердца и печени, аллергия и индивидуальная непереносимость, лихорадка.
- Транквилизаторы и миорелаксанты, как правило, назначают при межреберной невралгии, когда пациент испытывает сильные боли, не дающие возможности сделать полноценный вдох.
Препараты позволяют человеку успокоиться, избавляют спазма и боли. Важно знать: самостоятельное лечение транквилизаторами и миорелаксантами опасно для жизни! Неконтролируемый приём этих средств может вызвать чрезмерное расслабление мускулатуры, остановку дыхания и сердечной деятельности.
- Для лечения невралгии тройничного нерва используют особое средство – противосудорожные препараты длительным курсом.
Они хорошо обезболивают и убирают все симптомы заболевания.
Лечение невралгии – это всегда комплекс мер, куда входит и приём лекарств, и физиотерапия, и массаж. Но бывает так, что заболевание очень трудно лечится, а обострение наступает очень быстро. Пациент живёт в страхе и ожидании боли, имеет расстройство сна и не может полноценно работать. Если человек страдает невралгией, болевые ощущения от которой схожи с симптомами стенокардии и инфаркта, он будет паниковать всякий раз, как только в груди закололо.
Помочь таким пациентам может врач-психотерапевт, занимающийся лечением хронической боли. В чем заключается его работа? Он воздействует на психику человека, используя разные методы: поведенческую и когнитивную терапию, лекарственные препараты, специальные беседы для разъяснения механизма появления боли, способов самостоятельной борьбы с нею и адаптации к ней. Выбор метода лечения зависит от индивидуальных особенностей человека, характера и вида болевых ощущений, которые он испытывает. Универсальным средством можно считать разве что антидепрессанты и нейролептики, уменьшающие страх боли.
Массаж – особый способ механического воздействия на органы и ткани руками или специальными приспособлениями. Чтобы усилить эффект, специалисты используют специальные лекарственные гели и мази. Во время сеанса затрагиваются рецепторы мышц и кожи, и сигналы передаются в центральную нервную систему (ЦНС). В зависимости от вида массажа, эти сигналы могут либо тормозить и расслаблять, либо стимулировать работу ЦНС.
Как действует массаж при невралгии?
- Улучшает ток крови и лимфы.
- Уменьшает болевые ощущения.
- Приводит в норму мышечный тонус. Препятствует атрофии мышц (это очень важно при седалищной невралгии, когда ослабляются мышцы на задней поверхности ноги).
- Восстанавливает нормальную двигательную активность суставов позвоночника, рук и ног.
- Уменьшает отёк и воспаление в области больного нерва.
- Способствует скорейшему восстановлению проводимости нерва.
Выполнять лечебный массаж должны только специалисты, прошедшие обучение и знакомые с основами физиологии. Поэтому, прежде чем довериться массажисту, которого вы нашли по рекомендации друзей, всё-таки поинтересуйтесь, есть ли у него соответствующий диплом или сертификат.
Лечение невралгии начинают с консервативных методов. Но иногда они не приносят желаемого эффекта, и больному предлагают сделать хирургическую операцию. Какие виды операций бывают?
Для лечения невралгии тройничного нерва применяют:
- Гамма-нож – направленное радиоактивное излучение, которое точечно уничтожает поражённую часть нерва.
- Радиочастотную чрескожную корешковую абляцию – прицельное разрушение корешка прижиганием под контролем рентгена.
- Микрососудистую декомпрессию – разделение сосуда и нерва перегородкой для исключения их контакта и давления сосуда на нерв.
- Если причиной невралгии является аневризма, её лечат наложением скобки на аневризму для прекращения кровотока в этом участке.
- При сдавлении нерва внутри каналов черепа, проводят расширение стенок канала.
При невралгии седалищного нерва,, когда корешки сдавливаются грыжей или сужающимися стенками канала, нейрохирурги предлагают:
- Микродискэктомию – удаление грыжи диска специальными микроинструментами, введёнными в позвоночный канал.
- Ламинэктомию – частичное удаление дужки позвонка, а затем устранение костных наростов, грыж, рубцов для того, чтобы избавиться от сдавления нерва.
- Кифо-, или вертебропластику – фиксацию сломанного позвонка посредством специального цемента, введённого через иглу.
- Внутридисковую электротермальную терапию – в фиброзный слой межпозвоночного диска под контролем рентгена вводится игла с нагревательным элементом. Он медленно нагревается, вызывая разрушение нерва внутри межпозвоночного диска и запечатывание микротрещин в наружном слое диска.
- Пункционную лазерную дискэктомию – ткани межпозвоночного диска, сдавливающие нервные окончания, удаляют при помощи лазера. Его и другие инструменты вводят непосредственно между позвонками, в середину диска, контролируя введение на рентгене.
- Радиочастотную термальную аннулопластику – ткани снаружи диска запаивают посредством воздействия высокой температуры, в результате грыжа не может выпятиться за пределы диска и ущемить нерв.
- Фасетэктомию – удаление суставов между позвонками для уменьшения давления на нерв.
- Перкутанную автоматизированную дискэктомию – удаление из полости спинномозгового канала тканей грыжи или содержимого диска после разрыва. Операцию делают через маленький разрез специальными инструментами.
Лечение невралгии в домашних условиях
Лечение невралгии в домашних условиях используется достаточно часто. Однако стоит помнить, что без консультации с врачом, никакого лечения лучше не начинать. Особенно, если боли беспокоят часто. Любые народные средства могут быть использованы только после консультации со специалистом и только как дополнение к основному лечению.
Что чаще всего используют для лечения невралгии в домашних условиях?
- Прогревания больного участка.
В ход идут перцовые пластыри и настойки, мешочки с подогретым песком и крупой, горчичники, водяные и электрические грелки, шали и платки. Для лечения невралгии тройничного нерва используют горячее варёное яйцо, очищенное от скорлупы: его разрезают и прикладывают срезом с желтком к больному месту. Все способы прогрева преследуют одну цель – улучшение кровотока в больной области.
- Многие пациенты обзаводятся корсетами, чувствуя облегчение при правильном положении позвоночника.
Корсет хорошо помогает, если человек страдает невралгией, вызванной остеохондрозом или сколиозом. С затылочной невралгией можно справиться, если ограничить подвижность шеи специальным воротником.
- Помогает при невралгии и фитотерапия.
Популярный рецепт – чаи на основе пустырника и мелиссы с мёдом. Они обладают седативным эффектом, успокаивают нервную систему. Полезен настой тысячелистника, который имеет противовоспалительное и обезболивающее действие. Противовоспалительными свойствами обладает также настойка мяты перечной.
- Ещё один способ лечения – компрессы из лечебной глины.
Их эффект основан не только на прогревании больного места, но и на противовоспалительных свойствах глины.
- Прикладывание тёртого хрена помогает прогреть больное место, обладает местным раздражающим действием.
Лечение невралгии тройничного нерва заключается в приёме противоэпилептического лекарства карбамазепин. Его действие основано на изменении восприятия боли. Стойкий обезболивающий эффект (на 3-4 часа) наступает через несколько дней приёма препарата. Если больному нельзя употреблять карбамазепин из-за имеющихся противопоказаний (глаукома, заболевания костного мозга, эпилепсия), ему назначается дифенин (он также имеет противопоказания, но они отличаются от таковых у карбамазепина – болезни почек, печени, сердца).
Дозировка препаратов подбирается индивидуально и должна быть такой, чтобы человек не испытывал болевых приступов во время повседневных действий (при разговоре, еде). В течение месяца лекарство принимают в полной индивидуальной дозе, а затем её постепенно уменьшают. Лечение невралгии тройничного нерва карбамазепином или дифенином можно прекратить, если больной не испытывает приступов как минимум полгода.
В качестве дополнительного средства используют физиотерапию:
- Диадинамические токи
- Гальванизацию с новокаином
- Ультрафонофорез с гормональными препаратами (гидрокортизон)
Если консервативное лечение невралгии исчерпало себя, и больной не чувствует облегчения, на помощь приходят хирургические методы. Главные из них:
- Микрохирургическая декомпрессия ветвей нерва рекомендована, если невралгия имеет первичный характер.
Суть операции состоит в том, чтобы устранить давление сосуда рядом с нервом. Для этого в черепе за ухом делают отверстие, через него внутри черепной коробки находят проблемный нерв и сосуд, и между ними ставят разделительную прокладку, исключающую их контакт.
- Радиочастотная чрескожная деструкция (абляция) корешков нерва – очень эффективный метод лечения лицевой невралгии.
Под контролем рентгена в специально оборудованной операционной пациенту вводят иглу рядом со ртом и двигают вдоль нерва до тех пор, пока не будет достигнут больной участок. Затем иглу разогревают и прижигают нерв. Для выполнения процедуры достаточно местной анестезии, не требуется нахождение в стационаре.
- Стереотаксическая радиохирургия («Гамма-нож») – разрушение корешка посредством гамма-излучения.
Окружающие больной нерв здоровые ткани практически не затрагиваются, так как излучение сфокусировано и направлено только в проблемную точку. Гамма-нож не требует наркоза, и по этой причине рекомендован пациентам, которым анестезия зачастую противопоказана из-за сопутствующих заболеваний. Выздоровление после такой операции длится 1-1.5 месяца, и в это же время в полной мере проявляется эффект от лечения.
Невралгия – заболевание весьма популярное. В самом деле, кто хотя бы раз в жизни не страдал от боли в спине, груди или не прихрамывал, потому что «отдаёт» в ногу? Обычно люди считают, что в невралгии нет ничего страшного: поболит и пройдет, это не смертельно. Действительно, не смертельно, но всё-таки невралгия способна изрядно навредить активному образу жизни. Какие осложнения и последствия она вызывает?
- Для всех видов невралгии характерна интенсивная боль, из-за которой пациенты чувствуют себя подавленно и разбито: жить с постоянным ощущением, что сильно и часто болит, очень тяжело. Больные страдают депрессиями, у них угнетённое состояние и эмоциональный упадок. Многие страдают нарушениями сна, и по этой причине не могут полноценно работать днём.
- В случае межреберной невралгии больной старается дышать не полной грудью, щадит грудную клетку. Уменьшение количества поступающего кислорода приводит к гипоксии.
- При невралгии тройничного нерва нередко нарушается питание кожи, она становится тонкой, выпадают брови и ресницы.
- При невралгии нерв не имеет структурных изменений, но длительно протекающая невралгия может перейти в неврит. Для неврита характерна утрата чувствительности участка, который обслуживается повреждённым нервом, могут развиваться двигательные нарушения.
- Седалищная невралгия может осложниться атрофией мышц задней поверхности ног, слабостью ножных мышц и, как следствие, нарушением походки.
Невралгия – длительно текущее заболевание, которое сильно ухудшает качество жизни пациента, заставляя страдать от боли. Поэтому самое правильное решение – предупредить его, а не лечить. Как это сделать?
- Так как причиной болезни может быть переохлаждение и нарушение местного кровотока вследствие этого, нужно стараться избегать сквозняков и теплее одеваться.
- Чтобы организм мог справляться с инфекциями и переохлаждениями, нужно правильно питаться, закаляться по мере сил, бывать на свежем воздухе.
- Полезны и умеренные физические нагрузки, позволяющие укрепить мышцы: ходьба, плавание, спокойные спортивные занятия (йога, пилатес).
- К травматичным видам спорта нужно относиться с осторожностью, ведь они могут стать причиной травмы, а вместе с нею – невралгии седалищного нерва, затылка, спины и других частей тела.
- Если причиной невралгии является хроническое заболевание, то профилактика должна включать его лечение.
- Как известно, риску заболеть постгерпетической невралгией подвержены те, кто перенёс ветряную оспу и опоясывающий лишай. Поэтому хорошим средством профилактики ветрянки, следствием которой может стать невралгия, является прививка (вакцина Варилрикс и др.).
Невралгия – достаточно распространенное заболевание, однако многие пациенты относятся к ней недостаточно серьезно, считая, что она может и сама пройти. И ведь действительно пройдёт, но в следующий раз заболит ещё сильнее. Вот и добираются пациенты к врачу, когда боли при невралгии становятся совсем уж нестерпимыми, и ничего не помогает. А до этого времени растираются популярным Найзом и Диклофенаком, прикладывают грелки и компрессы, съедают упаковку обезболивающего. Но прежде чем начинать самостоятельное лечение невралгии в домашних условиях, стоит обследоваться – ведь причиной боли в спине, груди или ноге может быть не просто обычное напряжение, а серьёзное заболевание позвоночника, при котором Диклофенак и грелка мало помогут. Поэтому лучше начинать с визита к врачу (неврологу), а он скажет, как обследоваться и лечиться дальше.
источник