Вследствие анатомо-физиологической особенности шейного отдела позвоночника клиническая картина остеохондроза в этом отделе отличается многообразием симптомов.
При шейном остеохондрозе прежде всего выражены вегетативные, нейродистрофические и сосудистые расстройства. Нередки и спинальные синдромы, связанные с расстройством кровообращения или компрессией спинного мозга.
Имеется несколько классификаций синдромов при шейном остеохондрозе (Я. Ю. Попелянский, 1966; А. Д. Динабург, О. А. Рабинович, Е. П. Гнатюк, 1967, и др.). Недостатком этих классификаций являются не только разные наименования одних и тех же синдромов, но и большая громоздкость, затрудняющая их использование в широкой практике. Однако отмеченные недочеты нельзя поставить в укор авторам. Дело в том, что при настоящем уровне медицинской науки патогенез многих клинических синдромов еще точно не установлен, а принадлежность некоторых из них к шейному остеохондрозу является опорной. Затруднения связаны и с тем, что нередко один и тот же синдром вызывается различными причинами.
Патогномоничных симптомов для шейного остеохондроза не существует. В практике мы пользуемся следующей составленной нами классификацией синдромов шейного остеохондроза:
| Корешковые синдромы | Вегетативно-дистрофические синдромы | Спинальные синдромы |
| «Наружные» синдромы | Черепно-мозговые нарушения | Синдром висцеральных нарушений |
| 1. Цервикальная дискальгия | 1. Синдром позвоночной артерии | 1. Кардиальный синдром и др. |
| 2. Синдром передней лестничной мышцы | ||
| 3. Плече-лопаточный периартрит | ||
| 4. Синдром плечо — кисть |
Обычно у одного и того же больного в процессе заболевания имеется несколько синдромов, возникающих одновременно или последовательно. На основании учета совокупности синдромов рентгенологических и других данных может быть поставлен правильный диагноз. Несмотря на переплетение синдромов какой-то из них все же является ведущим.
Патогенез этих синдромов связан с боковой корешковой компрессией костными разрастаниями. По мнению Brain (1954), уменьшение высоты даже одного диска ведет к укорочению всего шейного отдела позвоночника и развитию мультирадикулярного синдрома. Но с этим трудно согласиться, так как практически часто встречается поражение двух — трех нижних шейных корешков, где позвоночник наиболее подвижен, а вышележащие корешки не поражены.
Мультирадикулярный синдром связан, по-видимому, с реактивным воспалительным процессом в соседних дисках. О частоте сочетанных поражений нескольких корешков говорят такие диагнозы, как плексит, брахиальгия, шейно-грудной радикулит и др. (Я. Ю. Попелянский).
Все же необходимо помнить симптоматику, характерную для поражения каждого корешка, которая ориентировочно уточняет локализацию процесса.
Корешковые симптомы, характерные для поражения шейных дисков: Диск С2-3 (корешок С3). Боли в области шеи, ощущение припухлости языка (связь с подъязычным нервом), затруднение передвижения пищи во рту, иногда симптомы поражения n. phrenicus.
Диск С3-4 (корешок С4). Боли в области верхнего отдела плечевого пояса, атрофия задних мышц шеи, боли в области сердца, метеоризм, икота (изменения тонуса диафрагмы).
Диск С4-5 (корешок С5). Боли в области шеи с иррадиацией по типу плече-лопаточного синдрома в области надплечья и плеча, слабость дельтовидной мышцы, гипостезия по наружной поверхности плеча.
Диск С5-6 (корешок С6). Боли в руке, распространяющиеся от надплечья по наружной поверхности плеча и предплечья и к I и II пальцам, гипестезия в этих зонах. Гипотрофия и снижение (или отсутствие) рефлекса с двуглавой мышцы плеча. Болезненность надэрбовскнх точек С5 — С6 и места прикрепления дельтовидной мышцы.
Диск С6-7 (корешок С7). Распространение болей по наружной и задней поверхностям плеча и предплечья и к III пальцу; гипестезия в этих зонах. Гипотрофия и снижения (или отсутствие) рефлекса с m. tricepns. Болезненные надэрбовские точки С6-7, положительный синдром Шпурлинга и Сковилля (сужение межпозвонкового отверстия).
Диск С7 — Th1 (корешок С8). Боли распространяются по внутренней поверхности плеча и предплечья к IV — V пальцам; гипестезия в этих зонах, гипотрофия межкостных мышц mm. adductor и flexor policis, ослабление (или выпадение) супинаторного рефлекса. Положительный синдром Шпурлинга и Сковилля; и болезненность в точке Эрба.
Ведущим и постоянным симптомом корешковой компрессии является боль. Боли бывают острыми, режущими и сопровождаются ощущением как бы прохождения электрического тока. Распространяются они сверху вниз: от надплечья на область плеча, предплечья и пальцы (чаще IV — V). Нередко боли сопровождаются парестезиями в виде онемения, ощущения «ползания мурашек» по всей руке.
Компрессионно-корешковый характер этих болей и парестезий подтверждается усилением их при кашле, чиханье, натуживании и особенно при наклоне головы в здоровую сторону и при гиперэкстензии. Об этом же говорят положительный феномен позвоночного отверстия (см. ниже), специфично ночное усиление болей. Правда, не все акропарестезии рук следует относить к шейному остеохондрозу, как это делают некоторые авторы (Wartenberg, 1944, и др.).
Чувствительные и двигательные нарушения, а также изменения со стороны рефлексов наблюдаются не всегда. Так, из 192 больных с выраженным корешковым синдромом нарушения чувствительности в зоне дерматомов выявлены у 122, причем на фоне гипестезии у 28 больных наслаивались вегетативные расстройства чувствительности по типу «полу- куртки» и т. д.
Двигательные нарушения в виде слабости, гипотрофии или гипотонии мышц констатированы у 150 больных; у большинства из них имелась слабость мускулатуры мизинца. Настоящих парезов у этой группы больных мы не наблюдали.
Нарушения рефлексов на стороне пораженной руки отмечены у 93 больных (гинорефлексия), а у 30 больных нарушения были с обеих сторон. Болевые точки, обнаруженные почти у всех больных, диагностического значения не имеют.
Рентгенологическое обследование больных с корешковым синдромом показало, что на фоне остеохондроза преобладает симптом сужения межпозвонкового отверстия (особенно в полубоковых проекциях) у 84 больных и сублюксация — у 57 больных. У 49 больных эти симптомы сочетались. Почти у всех больных уровень рентгенологических изменений (в основном С5-6-7, Th1) совпадал с уровнем клинического нарушения. Это еще раз подтверждает, что корешковый синдром является следствием остеохондроза. Правда, при мультирадикулярном синдроме на рентгенограмме нередко имеются поражения только на одном уровне, что возможно при реактивных воспалениях.
В отношении диагностической ценности электромиографии имеются самые противоречивые мнения. Наш небольшой опыт говорит о некоторой ее переоценке: из 24 больных с корешковыми синдромами по крайней мере у 18 человек данные оказались сомнительными. Возможно, это связано с тем, что каждая мышца получает иннервацию из нескольких корешков, а каждый корешок иннервирует несколько мышц. Из обследованных нами больных корешковый синдром в чистом виде наблюдался лишь у 113 человек; у 79 больных он сочетался с другими синдромами (в основном вегетативно-дистрофическими). Такое сочетание, по нашим данным, характерно для лиц в возрасте старше 45 лет и с длительным анамнезом заболевания.
В 1928 г. Stookey опубликовал работу, раскрывающую клиническую картину компрессии спинного мозга в шейном отделе, вызванной грыжей диска. Со временем было установлено, что причиной компрессии спинного мозга может быть не только грыжа, но и реактивные костные разрастания тел позвонков типа остеофитов (Allen, 1952). Спинальные синдромы, обусловленные остеохондрозом, носят название дискогенных миелопатий. Сами по себе остеофиты без добавочных факторов редко вызывают клиническую картину миелопатии. Об этом говорит большая частота бессимптомных остеофитов, особенно у пожилых людей. Добавочным фактором, по мнению большинства исследователей, является сужение сагиттального диаметра позвоночного канала, достигающего при миелопатии 12 — 13 мм. Из других факторов следует отметить эпидуриты, сопровождающиеся венозным и ликворным застоем.
Работами Kobajashi (1931) доказано, что возникновение спинальных синдромов возможно не только за счет механической компрессии самого спинного мозга, но и на почве нарушения его кровоснабжения (ишемическая миелопатия). Последние вызываются сдавлением (обычно остеофитами) передней спинальной, позвоночной и других артерий опять-таки дегенеративным процессом. Чаще всего страдают лица пожилого возраста. Спинальные синдромы при дискогенной миелопатии во многом напоминают боковой амиотрофический склероз, сирингомиелию, экстрамедуллярные опухоли.
Дифференциальная диагностика нередко вызывает большие затруднения. Основной синдром миелопатни — двигательные расстройства, в основном спастические парезы нижних конечностей. Однако полного паралича обычно не наблюдается. Корешковые расстройства, как правило, отсутствуют. Больные жалуются на онемение (парестезии) и боли в ногах. Постепенно нарастает слабость и атрофия, гипотония в мышцах рук, появляются фибриллярные подергивания.
Проводниковые расстройства чувствительности выражены нерезко и проявляются гипестезией, граница которой расположена на 5 — 6 сегментов ниже уровня поражения. Довольно часто нарушаются функции тазовых органов. Они проявляются императивными расстройствами. Боли в руке и ноге в отличие от корешковых не усиливаются при кашле и чиханье. Ликворный блок и повышенное количество белка в спинномозговой жидкости, характерное для спинальных опухолей, наблюдается редко. Заболевание прогрессирует медленно (10 — 15 лет) в отличие от амиотрофического склероза. На бесконтрастных рентгенограммах обнаруживаются обычные изменения, характерные для остеохондроза. Чаще, чем у больных с другими синдромами, выявляются задние экзостозы и уменьшенный передне-задний диаметр позвоночного канала. По данным Arnold (1955), Alexander, Davis, Field (1958) и других авторов, если этот диаметр меньше 14 мм (особенно 12 мм), компрессию спинного мозга или передней спинальной артерии можно считать установленной.
Под нашим наблюдением находилось 19 больных с дискогенной миелопатией. Уменьшение сагиттального диаметра позвоночного канала до 13 — 14 мм имелось у всех больных. Мы считаем, что этому симптому можно придавать решающее значение только при соответствующей клинической картине. Такой вывод основан на том, что у 19 других больных с шейным остеохондрозом, но при полном отсутствии спинальных расстройств мы также выявили уменьшение этого диаметра.
У больных со спинальными синдромами при рентгенологическом исследовании (миелографии) обнаружены большие дефекты наполнения на уровне С5 — С7 в основном при задних остеофитах и разрывы диска на дискограммах; у 4 больных выявлено сдавление a. vertebralis на ангиограммах. У этих больных, кроме клиники ишемической миелопатии, имелись синдромы позвоночной артерии.
В связи с тем что миелопатия характерна для некоторых больных с остеохондрозом, всегда возникает вопрос, не связаны ли спинальные синдромы с обычным атеросклерозом сосудов (в том числе спинальных).
Клинико-рентгенологнческие исследования привели к следующим выводам:
1) с возрастом среди больных с шейным остеохондрозом увеличивается число лиц с симптомами спинального поражения и 2) несмотря на большую роль сосудистой патологии, она приводит к миелопатни обычно лишь при наличии шейного остеохондроза (Pallis, Jones, Spillane, 1954; Я. Ю. Попелянский, 1966).
С этим нельзя не согласиться, так как на участках, где артерии находятся в непосредственном контакте с костными экзостозами, легко развиваются и атеросклеротические изменения сосудов (Kimert, 1957, и др.). Понятно, что сочетание этих двух заболеваний также может иметь место. Провоцирующая роль травмы в развитии остеохондроза и миелопатии не вызывает сомнения. Речь идет не только о редко выживающих больных после остро наступающей компрессии спинного мозга пролабированным диском или разрывом его с развитием тетрапареза. Мы наблюдали 28 больных с шейным остеохондрозом, перенесших ранее гпиерэкстензионные травмы, закрытые черепно-мозговые травмы, а также неосложненные переломы тел шейных позвонков. У 11 из них острые спинальные расстройства в дальнейшем перешли в хроническую цервпкальную миелопатию.
Вегетативно-дистрофические синдромы при шейном остеохондрозе могут проявляться различными клиническими формами. Эти расстройства обычно локализуются в зоне шейной вегетативной иннервации: верхняя половина туловища, руки и голова («квадратный синдром», по Reischauer, 1948).
До установления этиологического фактора эти синдромы часто ошибочно диагностировались как периартрит, полиартрит, плексит, миальгия, невралгия и др. По данным О. А. Рабиновича (1952), общая клиническая характеристика вегетативно-дистрофического синдрома сводится к следующим компонентам: 1) боли; 2) наличию типичных болевых точек или участков; 3) повышенной чувствительности глубоких опорных тканей к механическим раздражениям; 4) тугоподвижности суставов (контрактуры), 5) нарушению рефлексов:; 6) вторичным чувствительным, двигательным, сосудистым и трофическим нарушениям; 7) вегетативной лабильности больных.
Боли по своему характеру отличаются от корешковых: нет четкой зоны их зарождения, а иррадиация не соответствует ходу периферического нерва или сосуда. Особая болезненность определяется даже при незначительном давлении в местах прикреплений мышечных сухожилий, фасций, связок. Эти участки с повышенной рабочей нагрузкой особенно богаты рецепторными вегетативными приборами. Болезненность в области суставов концентрируется в периартикулярной области. Характерны довольно стойкие контрактуры и тугоподвижность при умеренно выраженном болевом синдроме, что связано со сморщиванием и фиброзом периартпкулярных тканей («замороженный» плечевой сустав). Зоны нарушения чувствительности нечеткие (по типу «полукуртки» и др.). Сосудистые расстройства, сочетаясь с трофическими расстройствами, выражаются в похолодании, цианозе и отечности тканей, гипертрихозе, нарушении потоотделения, остеопорозе или отложении извести и др. В отличие от воспалительных процессов (миозит, полиартрит) температурная реакция и РОЭ не имеют отклонений от нормы.
Наиболее характерными вегетативно-дистрофическими синдромами шейного остеохондроза являются цервикальная дискалгия, синдром передней лестничной мышцы, плече-лопаточный периартрит, синдром плечо — кисть, черепно-мозговые нарушения и висцеральные нарушения.
Цервикальная дискалгия. Цервикальная дискалгия нередко является первым симптомом шейного остеохондроза. Она проявляется постоянными болями в шее или в виде приступов (шейные прострелы). Эти боли довольно интенсивные, глубокие, начинаются в основном после сна и усиливаются при попытке повернуть голову. Объективно определяется напряженность и тугоподвижность шейных мышц. Иногда движения сопровождаются хрустом. Подобно тому, как люмбаго предшествует ишиасу, цервикальная дискалгия предшествует брахиалгии. Характерно изменение статики шейного отдела позвоночника: сглаженность лордоза, ограничение подвижности в стороны, вынужденное положение головы, часто с наклоном ее в сторону поражения диска, напряжение шейной мускулатуры на стороне поражения. При этом плечо на стороне поражения стоит выше.
По данным большинства авторов, источником цервикальной дискалгии является раздражение рецепторов дегенеративного диска и других образований позвоночника, поэтому термин «цервикальная дискалгия» наиболее удачен.
Из 360 наблюдавшихся нами больных с шейным остеохондрозом — цервикальная дискалгия предшествовала корешковому синдрому или сочеталась с ним у 288 (80%).
Синдром передней лестничной мышцы (scalenus anticus syndrom). В узкое пространство между передней и средней лестничной мышцей проходят шейные нервы, плечевое сплетение и подключичная артерия, а между передней лестничной мышцей и ребром — подключичная вена.
При синдроме передней лестничной мышцы боли распространяются по типу брахиальгии по внутренней поверхности плеча, предплечью и кисти до IV — V пальцев. Иногда боли иррадиируют в затылок, особенно при повороте головы. Возможна их иррадиация в грудную клетку, что иногда вызывает подозрение на стенокардию. Двигательные расстройства — гипотрофия и слабость мышц — присоединяются позже. Характерно напряжение шейных мышц и главным образом передней лестничной мышцы. Оно свидетельствует об изменении ее нормального физиологического тонуса. В развития сосудистых расстройств (похолодание конечности, цианоз, онемение, отечность, а иногда исчезновение пульса при подъеме руки и наклоне головы в ту же сторону) ведущую роль играет не непосредственное сдавление артерии, а нарушение вазомоторной симптоматической иннервации (Ochner, 1935). Особое внимание этому симптому начали придавать после публикации работ Adson и Coffey (1927), которые с целью декомпрессии плечевого сплетения и a. subclavia предложили простую операцию: пересечение передней лестничной мышцы (scalenotomia). Со временем стали накапливаться многочисленные факты того, что описанный выше синдром лестничной мышцы встречается не только при добавочном ребре, но и главным образом при дегенеративном поражении шейных межпозвонковых дисков. Производя скаленотомию у больных с брахиальгией и типичным синдромом передней лестничной мышцы, но при отсутствии добавочного ребра, Naffziger (1937) получил благоприятный терапевтический эффект. Так возникло понятие о синдроме передней лестничной мышцы, или синдроме Нафцигера. Я. Ю. Попелянский (1959) обнаружил этот синдром у 47% больных шейным остеохондрозом.
Иногда нелегко отличить симптомы компрессии нервно-сосудистых образований в области лестничных мышц от симптомов корешковой компрессии. В таких случаях следует иметь в виду, что если поворот головы в больную сторону (при котором расслабляется напряженная лестничная мышца) вызывает боль и парестезию, то это связано с корешковой компрессией. Другая, не менее важная дифференциально-диагностическая проба — новокаинизация передней лестничной мышцы 2 мл 2% раствора новокаина, предложенная Я. Ю. Попелянским. Такое введение новокаина дает высокий диагностический и терапевтический эффект при отсутствии корешковой компрессии. Следует учитывать, что причиной синдрома передней лестничной мышцы может быть не только остеохондроз, но и некоторые другие патологические процессы (интерспинальные опухоли, шейные ребра и др. (рис. 48). Синдром передней лестничной мышцы очень часто бывает первичным, но не единственным синдромом шейного остеохондроза. Мы наблюдали этот синдром у 122 больных. Чаще это были лица пожилого возраста (старше 50 лет). У большинства больных указанный синдром сочетался с цервикальной дискальгией, у 28 — с синдромом плече-лопаточного периартрита.
Рис. 48. Рентгенограмма больного З. Добавочные шейные ребра С7. Синдром передней лестничной мышцы
Эти данные говорят о том, что синдром передней лестничной мышцы может быть выделен только условно, поскольку чаще всего имеется напряжение и других шейных мышц. Выделение это оправдано только анатомическими особенностями данной мышцы, приводящими к своеобразным патологическим изменениям. При болезни Рейно сосудодвигательные приступы наблюдаются на обеих руках. Пульс при изменениях положения шеи и рук не меняется.
Плече-лопаточный периартрит. До последнего времени плече-лопаточный периартрит рассматривался как самостоятельная нозологическая единица, патогенез которой оставался неясным.
Duplay (1872), впервые описавший плече-лопаточный периартрит, относил его к воспалительным заболеваниям. Однако в результате многочисленных исследований (И. Л. Крупко, 1943, и др.) установлен асептический характер изменений периартикулярных тканей при плече-лопаточном периартрите.
Отраженные боли, распространяющиеся из шейного отдела позвоночника на верхний плечевой пояс или на всю руку, называемые брахиальгией, не носят корешкового характера. Sahlgrem (1944), Inman и Saunders (1947) показали, что распространение болей связано с ирритацией с периоста и связок, хотя первоначальным источником их является шейный остеохондроз. Я. Ю. Попелянский выявил плече-лопаточный периартрит у 26,3% больных остеохондрозом. Клиническая картина плече-лопаточного периатрита складывается из болевого симптома и ограничения подвижности конечности. Боли в области плечевого сустава ноющие (реже острые), беспокоят больных чаще ночью и иррадиируют в руку или в область шеи. Усиливающаяся тугоподвижность плечевого сустава в отличие от истинного артрита характеризуется затруднением отведения и возникновением при этом болей. Маятникообразные движения в плечевом суставе вперед и назад в пределах 45° остаются совершенно безболезненными. Со временем нарастают атрофия мышц и сморщивание суставной сумки («замороженное плечо»). Рентгенологически в разгаре болезни обнаруживается локальный остеопороз, а иногда участок обызвествления m. supraspinatus.
В поздних стадиях отмечаются явления настоящего артроза. Плече-лопаточному периартриту нередко сопутствуют корешковые и дискалгические синдромы. Reischauer (1949) и Joung (1952) установили их у 2 /3 больных.
Из обследованных нами больных с шейным остеохондрозом плече-лопаточный периартрит был констатирован у 58 человек, причем у 10 больных он оказался преобладающим. Нельзя, однако, рассматривать остеохондроз как единственную причину плече-лопаточного периартрита. Под нашим наблюдением за 6 лет находилось 25 больных с плече-лопаточным периартритом в основном травматической этиологии без признаков шейного остеохондроза.
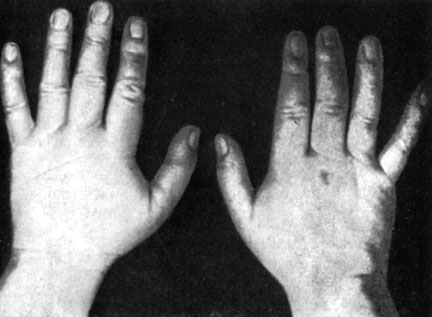
Синдром плечо — кисть Стейнброкера. В 1948 г. Steinbrocker описал так называемый shoulder — hand syndrom и объяснил его вегетативно-дистрофическим процессом, обусловленным дегенеративными изменениями шейных межпозвонковых дисков. По мнению Lerische, основным отличием этого синдрома от других, например от атрофии Зудека (Zudeck, 1900), является значительное рефлекторное участие нейроваскулярных механизмов (нейроваскулярные манифестации по Стейнброкеру). По литературным данным, синдром плечо — кисть сочетается с плече-лопаточным периартритом. Боль в области кисти начинается одновременно или последовательно с болевым синдромом в области плеча. Вскоре появляются отек и тугоподвижность кисти и пальцев (рис. 49). Из-за отека исчезают кожные складки. Кожа становится гладкой, натянутой, блестящей, бледно-цианотичной, температура ее снижается. На этом фоне прогрессирует гипотрофия и сморщивается ладонный апоневроз. В отличие от синдрома плечо — кисть дюпюитреновская контрактура (причисляемая некоторыми авторами также к синдромам остеохондроза) развивается безболезненно и на фоне нормальной кисти. На рентгенограммах обнаруживается диффузный остеопороз кисти и головки плеча.
Рис. 49. Отек обеих кистей у больного с шейным остеохондрозом (синдром Стейнброкера)
Синдром плечо — кисть встречается довольно редко. Так, Я. З. Попелянский обнаружил его лишь у 6 из 300 больных с шейным остеохондрозом. Нам этот синдром встретился также у 6 больных.
Черепно-мозговые нарушения (синдром a. vertebralis). Впервые синдром a. vertebralis был описан в 1925 г. Ваrrе, а более детальное его клиническое описание принадлежит Lieou (1928). Эти авторы называли его задним шейным симпатическим синдромом. Bärtschi-Rochaix (1948) на основании динамического клинико-рентгенологического наблюдения показал, что этот синдром (названный им шейной мигренью) возникает на почве посттравматического унковертебрального артроза. Впоследствии многочисленными авторами было доказано, что синдром a. vertebralis, вернее, синдром симпатического сплетения a. vertebralis может возникать и независимо от травмы и почти всегда является следствием шейного остеохондроза (Fassio, 1948; Reischauer, 1949; Б. К. Пинчук, 1955; Hohmann, 1955; Kovacs, 1956; Jackson, 1956; Fondury, 1958; Я. Ю. Попелянский, 1959; А. И. Арутюнов, М. К. Бротман, 1960; А. Е. Рубашева, 1960; А. Ю. Ратнер, 1963, и др.).
В патогенезе развития синдрома на первое место следует поставить разрастание крючковидных отростков в направлении межпозвонковых отверстий, чаще всего на уровне С4-5 и С5-6, и сужение последних. О компрессии корешков и межпозвонковых ганглиях говорилось ранее. Нередко происходит также компрессия позвоночного сплетения и артерии в позвоночном канале. Компрессия a. vertebralis суставными отростками бывает и при гиперэкстензионной сублюксации в шейном отделе позвоночника, особенно при блокировании суставов.
Кроме раздражения симпатического сплетения, стеноз и окклюзия артерии ведут к нарушению кровообращения в мозжечковых, стволовых и затылочных отделах мозга, что проявляется клиникой вертебрально-базилярной недостаточности. Частота синдрома a. vertebralis при шейном остеохондрозе, по данным Я. Ю. Попелянского, составляет 26,6%.
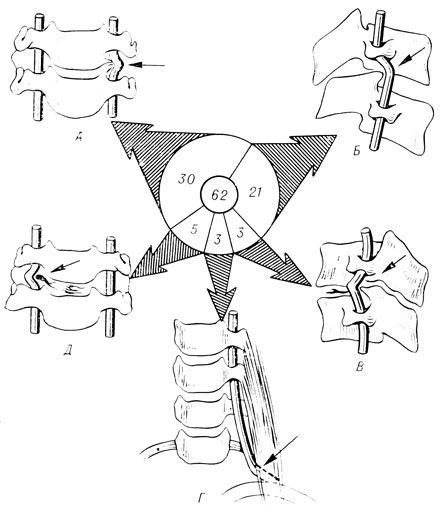
Анализируя причины развития синдрома позвоночной артерии у 62 больных шейным остеохондрозом, А. А. Луцик и И. Р. Шмидт (1970) приходят к выводу, что в подавляющем большинстве случаев он обусловлен унковертебральными экзостозами и разгибательным подвывихом позвонков (рис. 50).
Рис. 50. Патологическое воздействие на позвоночную артерию и ее нервное сплетение при шейном остеохондрозе. А — унковертебральными экзостозами; Б — суставным отростком при динамическом разгибательном подвывихе позвонка; В — экзостозами суставных отростков; Г — спазмированной передней лестничной мышцей при латеральном отхождении устья позвоночной артерии; Д — боковыми грыжами диска (А. А. Луцик и И. Р. Шмидт)
Клинические проявления синдрома довольно разнообразны. Наиболее постоянны головные боли (кефалгия) и кохлео-вестибулярные нарушения. У 65 наблюдавшихся нами больных с синдромом a. vertebralis головная боль занимала ведущее место. Обычно эти боли начинались с затылочной области и распространялись в теменно-височную область, чаще с одной стороны, носили постоянный характер и усиливались при движениях шеи, обычно утром. У 3 больных отмечались настоящие приступы пульсирующих болей, сопровождающиеся рвотой, но без нарушения сознания и психических расстройств, описанных некоторыми авторами (Я. Ю. Попелянский, 1959; А. Г. Марголин, 1965). Лишь у одного больного длительная гиперэкстензия или резкий поворот головы в стороны вызывали кратковременное обморочное состояние. На рентгенограммах и ангиограммах было выявлено сдавление a. vertebralis остеофитом.
Трудно согласиться с Я. Ю. Попелянским, что головные боли обусловлены остеофиброзом, так как в затылочной области сухожилия и связки прикрепляются к черепу. В подтверждение этого вывода автор приводит данные экспериментальных исследований Campbell и Persons (1944), заключавшихся в раздражении (царапанье периоста) нижнешейного отдела позвоночника у добровольцев. Такое раздражение приводило к распространению болей в затылочную и задневисочные отделы. Мы ни разу не отмечали обезболивающего эффекта от новокаинизации мышц верхнешейной области и это свидетельствует не в пользу концепции Я. Ю. Попелянского. Распространение болей по склеротомным зонам наблюдается и при травмах периоста любой локализации.
Кохлео-вестибулярные нарушения констатированы у 14 больных. Они сводились к головокружению с тошнотой или рвотой, паракузии (субъективное ощущение шума), звону в ухе (часто синхронному с пульсом). В отличие от болезни Меньера при синдроме a. vertebralis отсутствует нистагм и синдром Ромберга. Другие более редко встречающиеся симптомы, как, например, нарушение функции зрительных нервов (мерцания, боли в глазу и т. д.), зависят от того, что внутренние сонные артерии в области виллизиева круга соединяются с позвоночной артерией (через заднюю соединительную ветвь). Terracol (1927) описал так называемую глоточную мигрень, выражающуюся в основном в нарушении глотания и ощущения инородного тела в горле. Мы наблюдали такую больную, у которой рентгенологически были выявлены передние экзостозы, оказавшие давление на пищевод. После операции дисфагические явления исчезли. Надо полагать, что таких больных нередко лечат от истерии.
У 58 больных приступы сильных головных болей сочетались с цервикальной дискалгией. От синдрома a. vertebralis необходимо дифференцировать атеросклероз, гипертоническую болезнь, так называемый климактерический невроз и другие заболевания, имеющие сходную клиническую картину.
Особые (затруднения в диагностике встречаются у пожилых больных при сочетании этих заболеваний с синдромом a. vertebralis. Последний может быть вызван атеросклерозом самой позвоночной артерии, и это не является редкостью (Hutchinson, Jates, 1956).
Необходимо помнить, что некоторые кранио-вертебральные аномалии скелета вызывая сдавление стволовых отделов мозга, нарушение кровообращения и оттока ликвора, напоминают клинику шейного остеохондроза в виде сочетания двух синдромов: a. vertebralis и епинальных. Наиболее характерны жалобы этих больных на головные боли, усиливающиеся при перемене положения головы, на головокружение, нарушение походки (пошатывание), слабость в ногах и руках, затруднение мочеиспускания или императивные позывы к нему. Наряду с атаксией, нистагмом и пирамидными симптомами нередко обнаруживаются бульбарные расстройства. Обычно клинические признаки проявляются на 3-м десятилетии жизни. Не все аномалии сопровождаются неврологическими расстройствами. Указанные синдромы чаще обусловлены следующими аномалиями кранио-вертебральной области: базилярной импрессией с платибазией, ассимиляцией атланта, аномалией соединения атланта с эпистрофеем и много реже — синдромом Клиппеля — Фейля (Л. В. Парамонов, И. П. Коломойцева, 1965; А. Е. Рубашева, 1967). При базилярной импрессии имеется воронкообразное вдавление в области большого затылочного отверстия. Проксимальный отдел позвоночника как бы укорочен за счет перемещения его в краниальном направлении, при этом зубовидный отросток С2 (dens epistropheus) располагается на уровне большого затылочного отверстия или даже входит в полость черепа. При спаянии атланта с затылочной костью (ассимиляция его или окципитализация) иногда нарушается нормальное взаимоотношение с зубом эпистрофея, который смещается в сторону передней дужки. Синдром Клиппеля — Фейля заключается в уменьшении нормального количества шейных позвонков или в их недоразвитии и слиянии в единый массив.
Диагностика кранио-вертебральных аномалий основана главным образом на рентгенологическом исследовании, поэтому при рентгенографии шейного отдела позвоночника, как правило, необходимо захватить и базальный отдел черепа (рис. 51).
Рис. 51. Рентгенограмма больного А. Кранио-вертебральная аномалия в виде базилярной импрессии и ассимиляции атланта, протекавшая по типу шейного остеохондроза
Хирургическое лечение кранио-вертебральных аномалий (декомпрессивные операции) показано только при наличии неврологических осложнений.
Из наблюдавшихся нами 5 больных с синдромом Клиппеля — Фейля и 4 больных с базилярной импрессией в оперативном лечении нуждались только трое. Ассимиляцию атланта в чистом виде мы неоднократно встречали как случайную рентгенологическую находку, например при травмах черепа.
Висцеральные нарушения. Кардиальный синдром. Из всех висцеральных синдромов шейного остеохондроза кардиальный («шейная стенокардия») обстоятельно освещен в специальной литературе. О болевом синдроме в области сердца при поражении позвоночника впервые сообщили Gunther и Sampson (1929). За последние три десятилетия многочисленными авторами была доказана связь сердечных расстройств с шейным и верхнегрудным остеохондрозом (Josey, Murphy, 1946; Reischauer, 1949; Frykholm, 1951; Girard, 1952; Morrison, 1955; А. Д. Динабург, 1955; В. К. Пинчук, 1957; Р. Фроман, 1959; А. И. Арутюнов, М. К. Бротман, 1960; И. Б. Гордон, Я. Ю. Попелянский, 1960).
Патологические изменения шейных симпатических узлов могут влиять на иннервацию сердца через nn. cardiales sup., media и inferiores. Кроме того, от пяти верхних грудных узлов nn. vagus и glosopharingeus также отходят ветви к поверхностному и глубокому нервному сплетению сердца.
Патогенез болевого синдрома в области сердца при остеохондрозе очень сложен.
Davis (1957) связывает эти боли с раздражением передних корешков. При стимуляции передних корешков патологическая импульсация, достигшая мышцы сердца, вызывает раздражение окончаний чувствительных корешков, которое поступает через задний корешок в центральную нервную систему (thalamus). Известно, что блокирование задних корешков ведет к полному исчезновению таких болей. Наряду с этим стимуляция нормальных передних корешков не вызывает боли, в то время как при стимуляции компремпрованных передних корешков развивается болевой синдром.
Ollie (1937) обнаружил радикулярное происхождение кардиального синдрома у одной трети больных (600 человек) с болями в области сердца. В литературе имеются неоднократные сообщения об ошибочном диагнозе, когда кардиальный синдром при остеохондрозе был принят за стенокардию и даже инфаркт миокарда.
Под нашим наблюдением находилось 84 больных с кардиальными синдромами; 12 из них были переведены из терапевтического отделения, где находились с предположительным диагнозом инфаркта миокарда. Клинически кардиальный синдром проявился длительными постоянными давящими или сверлящими болями в области всего сердца, его верхушки или загрудинно. Временами боли носили приступообразный характер, причем приступы продолжались 1 — 1 1 /2 часа. У 24 больных боли начались в области сердца, у остальных 60 больных приступу предшествовали боли в области надплечья, особенно в межлопаточной области. Характерно, что у всех больных боли в области сердца усиливались при резком повороте головы, подъеме руки, кашле. Расстройства чувствительности по типу «полукуртки» нами выявлены лишь у 6 больных.
Во время приступа большинство больных жаловались на сердцебиение, у 47 отмечалась тахикардия, а у 12 — экстрасистолия. На ЭКГ изменений, характерных для ишемии миокарда, не было обнаружено. У всех больных рентгенологически имелись выраженные явления шейного, а у 17 больных и верхнегрудного остеохондроза.
Купировать приступ нитроглицерином ни у одного больного не удавалось. У 49 больных боли в области сердца прекращались после вытяжения позвоночника.
Большой практический интерес представляет дифференциальная диагностика кардиального синдрома от истинной грудной жабы. На основании литературных данных (И. Б. Гордон, Я. Ю. Попелянский, А. Д. Динабург и др.), а также собственных наблюдений нами составлена следующая дифференциально-диагностическая таблица (табл. 6).
| Симптомы | Кардиальный синдром при остеохондрозе | Стенокардия |
| Локализация болей | В области надплечья и межлопаточной области с последующим перемещением в область сердца | Сжимающая боль за грудиной с иррадиацией в левую руку, лопатку и т. д. |
| Зависимость болевого синдрома от положений головы, руки, кашля и т. д. | Усиливается | Не усиливается |
| Продолжительность приступа | До 2 часов | До 5 — 30 минут |
| Терапевтический эффект от | ||
| нитроглицерина валидола | Отсутствует | Имеется |
| вытяжения | Имеется | Имеется |
| рентгенотерапии | Имеется | Отсутствует |
| Изменения со стороны | ||
| ЭКГ | Отсутствуют | Характерны для инфаркта |
| температуры | Отсутствуют | Характерны для инфаркта |
| лейкоцитоза | Отсутствуют | Характерны для инфаркта |
| Другие синдромы остеохондроза | Всегда имеются | Отсутствуют |
| Чувство страха смерти, тоски | Встречается очень редко | Характерно |
Вместе с тем следует помнить, что сочетание коронарной болезни с остеохондрозом, особенно в пожилом возрасте, встречается часто, поэтому надо иметь очень веские аргументы, чтобы отвергнуть коронарную болезнь в связи с атеросклеротическим процессом только на основании рентгенологических изменений со стороны позвоночника. От трактовки заболевания зависит и построение лечебных мероприятий, которые несомненно имеют принципиальные отличия. Э. Д. Иванова (1971) приводит случай внезапной смерти больного от истинной коронарной болезни, которую определенный промежуток времени трактовали как остеохондроз шейно-грудного отдела позвоночника.
Из других висцеральных синдромов, связанных с шейным остеохондрозом, следует указать на патологию со стороны желчного пузыря. Еще в 1933 г. Д. Е. Ретенберг отмечал в единичных случаях плече-лопаточного периартрита одновременное усиление болей в области желчного пузыря. По данным Я. Ю. Попелянского (1966), у 20 из 300 больных с шейным остеохондрозом был обнаружен холецистит, причем лишь у 2 больных проявления остеохондроза отмечались слева, а у остальных — исключительно справа. Интересно, что при кардиальном синдроме другие проявления остеохондроза (например, плече-лопаточный периартрит) локализуются слева.
Из обследованных нами больных с шейным остеохондрозом у 14 имелась патология со стороны желчных путей, рассматриваемая вначале как сопутствующие заболевания. Клинически остеохондроз проявлялся по типу шейной мигрени и правостороннего плече-лопаточного периартрита. При детальном исследовании был установлен диагноз дискинезии желчных путей. После курса лечения вытяжением и новокаинезацией шейных мышц явления дискинезии исчезли.
На основании этих наблюдений, конечно, трудно делать окончательные выводы. Надо, однако, учитывать следующее: несогласованность деятельности сфинктеров желчных путей (дискинезия) имеет чаще всего рефлекторное происхождение и является функциональным расстройством. По данным Е. М. Тареева (1957), дискинезия желчных путей часто наблюдается при приступах мигрени.
Раздражение симпатического нерва в эксперименте ведет, с одной стороны, к расслаблению пузырной мышцы, а с другой — к спазму пузырного протока или сфинктера Одди с последующим атоническим застоем желчного пузыря, т. е. к типичной дискинезии. Из вышеизложенного напрашивается аналогия между происхождением дискинезии желчного пузыря и кардиальным синдромом при остеохондрозе.
В заключение отметим, что у больных с шейным остеохондрозом, как правило, имеется сочетание нескольких клинических синдромов. Диагноз может быть установлен только при выявлении их совокупности и с обязательным учетом рентгенологической картины.
источник
Клинические синдромы шейного остеохондроза, поражений плечевого сплетения и нервов рук
Шейный остеохондроз
Клиника шейного остеохондроза во многом обусловлена анатомофизиологическими особенностями именно шейного отдела позвоночника. Дегетеративные изменения в диск чаще встречаются в наиболее подвижных нижнешейных отделах позвоночника (С5, С6, С7). Имеются некоторые особенности в механизме сдавливания нервных и сосудистых образований при шейном остеохондрозе. Из-за большой плотности центрального отдела задней продольной связки задние грыжи в шейном отделе встречаются чрезвычайно редко. Характерно выскальзывание диска в боковом и задне-боковом направлениях. Разрастание остеофитов в области крючеовидных отростков шейных позвонков направлены в сторону канала a. vertebralis и нередко вызывает ее раздражение или сдавливание. Последнее положение подтверждено вертебральной ангиографией. В связи с этим недостаточность мозгового кровообращения часто провоцируется поворотом головы и переразгибанием шеи.
Шейная вертеброненная патология дебютирует почти всегда болью или ощущением дискомфорта в области шеи. Боль чаще приступообразного характера по типу шейных прострелов. Прострел – это остро возникающая боль.
Подостро возникающие боли продолжительнее по времени и называют их цервикальгиями. Активная длительность шейных мышц в периоды обострения остеохондроза усиливает болевые ощущения. Выраженность боли при вертебральном синдроме бывает 3-х степеней: первая степень – боль возникает лишь при максимальных по объему и силе движениях в позвоночнике, вторая степень – боль успокаивается лишь в определенном положении позвоночника, третья степень – боль постоянная.
Компресссионно-корешковые шейные вертеброгенные синдромы
Компрессия корешка или корешковой артерии производится различными структурами. Передний отдел межпозвонкового отверстия суживается за счет грыжи диска или костно-хрящевых разрастаний при унковертебральном «артрозе». Задний отдел отверстия суживается при спондилоартрозе и цервикоспондилопериартрозе. При остеохондрозе уменьшается вертикальный размер межпозвонкового отверстия. Страдать может корешок и при склерозе позвоночной артерии, асептическом воспалении в зоне паутинных муфт, дуральных мешочков и манжеток с перегибом корешка.
С компрессией каждого корешка связаны определенные двигательные, чувствительные и рефлекторные нарушения. Корешок С1 (кранио-вертебральный позвоночно-двигательный сегмент) лежит в борозде позвоночной артерии. Травмируется очень редко при обызвествлении последней, при подвывихе атланта или аномалии Киммерле. Проявляется в клинике болью и нарушением чувствительности в теменной области.
Корешок С2 (бездисковый позвоночно-двигательный сегмент С1-2). Вовлекается крайне редко. При поражении появляется боль в теменно-затылочной области. Возможна гипотрофия подъязычных мышц. Сопровождается нарушением чувствительности в теменно-затылочной области.
Корешок С3 (диск, суставы и межпозвонковые отверсти СII-III). Поражается редко. В клинической картине имеет место боль в соответствующей половине шеи и ощущение припухлости языка на этой стороне, затрудненно владение языком (ухудшается речь и передвижение пищи во рту). Парез и гипотрофия подъязычных мышц. Указанные нарушения обусловлены анастомозами корешка с подъязычным нервом. Нарушение чувствительности кожи в области шеи.
Корешок С4 (диск, суставы и межпозвонковые отверстие СIII-IV). Поражается нечасто. Боли в надплечье, ключице. Слабость, снижение тонуса и гипотрофия ременной, трапециевидной, поднимающей лопатку и длиннейшей мышцы головы и шеи. В связи с наличием в корешке волокон диафрагмального нерва возможны нарушения дыхательной функции, а также наличие боли в области сердца и печени. Могут быть дисфония и икота. Чувствительные нарушения в надплечье.
Корешок C5 (диск, суставы и межпозвонковые отверстие СIV-V). Поражаются довольно редко. Боли иррадируют от плеча до надплечья и наружной поверхности плеча. Слабость и гипотрофия дельтовидной мышцы. Нарушение чувствительности по наружной поверхности плеча.
Корешок С6 (диск, суставы и межпозвонковые отверстие СV-VI). Частая локализация. Боли распространяются с шеи на лопатку, надплечье по наружной поверхности плеча к лучевому краю предплечья и к большому пальцу, сопровождаясь парестезиями дистальной зоны дерматома. Слабость и гипотрофия двуглавой мышцы. Снижение или отсутствие рефлекса с указанной мышцы. Нарушение чувствительности с нижней трети предплечья по радиальному краю, по передне-боковой поверхности большого пальца.
Корешок С7 (диск, суставы и межпозвонковые отверстие СVI-VII). Боли иррадируют с шеи под лопатку по наружно-задней поверхности плеча и дорзальной поверхности предплечья ко II и III пальцам, возможны парастезии в дистальном отделе указанной зоны. Слабость и гипотрофия трехглавой мышцы, снижение или исчезновение рефлекса с нее. Нарушение чувствительности кожи по наружной поверхности предплечья на кисть до тыльной поверхности II-го и III-го пальцев.
Корешок С8 (диск, суставы и межпозвонковые отверстие СVII-TI). Боли иррадиируют с шеи до локтевого края предплечья и к мизинцу; парастезии в дистальных отделах этой зоны. Возможна частичная гипотрофия и снижение рефлекса с трехглавой мышцы, атрофия мышц возвышения мизинца. Выпадение стило-радиального и супинаторного рефлексов. Нарушение чувствительности кожи от верхнего края лопатки по наружной поверхности плеча и предплечья до мизинца.
Характерными чертами корешковой патологии является острый болевой дебют и усиление болевой картины при активных движениях шеи и при вызывании феномена межпозвонкового отверстия (пассивном наклоне шеи в больную сторону).
При лечении компрессионно-корешковой компрессии основное внимание уделяется декомпрессии корешка и борьбе с отеком. Для этого целесообразно на начальных этапах болезни и стационарном ее течении использовать растяжение шейного отдела позвоночника, а также дегидратирующие и мочегонные средства. Биостимуляторы и нейротропные препараты назначают в середине стационарного этапа и при регрессировании синдрома.
А – цервикалгия – интенсивная прокалывающая сверлящая или тупая боль в глубинных отделах шеи. Эта боль наиболее выражена по утрам, после сна, усиливается при поворотах головы, кашле, чихании, смехе;
Б – цервикокраниалгия – боль локализуется в шее и затылочной области;
В – цервикобрахиалгия – боль в области шеи сочетается с ноющим болевым ощущением в глубинных отделах плеча и предплечий (вегетативная, склеротомная боль).
II. Мышечно-тонические синдромы. Вследствие постоянной ирритации болевых рецепторов вокруг дегенерированных межпозвонковых дисков и суставов, наступает возбуждение сегментарного аппарата спинного мозга, включая и мотонейроны (особенно в системе гамма-мотонейронов). Это проявляется напряжением мышц (в определенных миотомах), Длительное тоническое напряжение мышц приводит к ухудшению процессов метаболизма, гипоксии, отеку и изменениям трофики участков мышц. При пальпации в такой мышце выявляются участки болезненных уплотнений, тяжистость. Эти болевые точки являются источником появления отраженных болей в пределах сегментарной вегетативной иннервации (зоны Захарьина-Геда) и обозначаются как триггерные зоны.
Синдром нижней косой мышцы головы. Эта мышца прикрепляется к поперечному отростку СI позвонка и остистому СII, обеспечивая вращение в позвоночном сегменте CI-CII. Клиническую картину описал Я. Ю. Попелянский В 1961 году: постоянная ломящая боль в шейно-затылочной области, парестезии в затылке, гипералгезия в зоне инервации большого затылочного нерва, болезненна пальпация точек прикрепления нижней косой мышцы головы, усиление боли в шейно-затылочной области при ротации головы в здоровую сторону.
Синдром, поднимающей лопатку (лопаточно-реберный синдром). Эта мышца прикрепляется к задним бугоркам поперечных отростков четырех верхних шейных позвонков и к верхнему отделу медиального края лопатки. Клиника: (ноющая, мозжащая) в шее и в области верхне-внутреннего угла лопатки, в надплечье, ирадиирует в плечевой сустав, в плечо или по боковой поверхности грудной клетки. Боль усиливается при напряженной пронации кисти, заведенной за поясницу (Е. С. Заславский).
Локальные мышечные спазмы при шейном остеохондрозе возникают и в других мышцах шеи и плечевого пояса, в частности, в трапециевидных, надключичных, грудино-ключично-сосцевидных, дельтовидных и др. При исследовании таких пациентов необходима глубокая пальпация последовательно всех мышц этого региона.
Нейродистрофические синдромы развиваются при длительном раздражении вегетативно-трофических структур сегментарного и надсегментарного аппарата. Кроме нейромиодистрофических поражений упоминавшихся выше мышц шеи и плечевого пояса, довольно часто встречается плече-лопаточный периартроз. Клиническая картина при этом состоит из симптомов самого остеохондроза или деформирующего спондилоартроза (выпрямление шейного лордоза, ограничение подвижности шейного отдела позвоночника, рентгенологические данные) и нарушений функции плечевого сустава из-за боли и контрактурных явлений. Боль в области сустава усиливается по ночам и при движениях (отведение руки и закладывании ее за спину), иррадиирует в шею. Болезненна пальпация наружной поверхности плеча в области его бугорков, клювовидного отростка, верхнего края трапециевидной мышцы.
При длительном существовании боли и ограничении подвижности в плечевом суставе развивается атрофия дельтовидной, над- и подостной, подлопаточной мышц. Гипалгезия по наружной поверхности плеча.
Плечевой эпикондилоз – нейродистрофические изменения в зоне надмыщелков плеча, где прикрепляются многие мышцы (длинный и короткий лучевой разгибатель кисти, плечелучевая мышца и др.). Клиника наружного плечевого эпикондилоза: боль при сокращении прикрепляющихся мышц и болезненность при локальной пальпации. Боли интенсивные, мозжащие, усиливаются при рывковом движении в локте или кисти, особенно при сопротивлении пассивному сгибанию развернутой кисти или супинации из положения крайней пронации. Слабость мышц при эпикондилозе определяется симптомами Томсена (при попытке удержать сжатую в кулак в положении тыльного сгибания кисть, она быстро опускается, переходя в положение ладонного сгибания) и Белша (больной одновременно разгибает и супинирует оба предплечья, вначале находящиеся на уровне подбородка в положении сгибания и пронации; при этом на больной стороне разгибание и супинация заметно отстает по сравнению со здоровой стороной).
Синдром позвоночной артерии
Одной из важнейших особенностей строения шейного отдела позвоночника является наличие отверстий в поперечных отростках VI-II шейных позвонков. Эти отверстия образуют канал, через который проходит основная ветвь подключичной артерии – позвоночная артерия с одноименным симпатическим нервом (нерв Франка).
Позвоночная артерия при выходе из канала направляется к большому затылочному отверстию, делая изгибы. Затем у нижнего края варолиева моста обе позвоночные артерии соединяются, образуя основную артерию. Вертебрально-базилярный бассейн соединяется с каротидным через виллизиев круг. Позвоночная артерия васкуляризирует обширную территорию: сегменты спинного мозга от СI до ДIII включительно (верхний медуллярный сосудистый бассейн), внутреннее ухо, стволовые структуры головного мозга с его ретикулярной формацией и витальными центрами, затылочные доли, медиобазальные отделы височных долей, мозжечок, задние отделы гипоталамической области.
От зведчатого ганглия, образованного симпатическими центрами СIII – DI сегментов спинного мозга, отходит позвоночный нерв (задний шейный симпатикус или нерв Франка). Последний вступает в канал поперечных отростков, густо оплетая своими веточками позвоночную артерию. Помимо этого, от позвоночного нерва отходят ветви, участвующие в формировании синувертебрального нерва Люшка. Последний иннервирует капсульно-связочный аппарат шейных позвоночно-двигательных сегментов, надкостницу позвонков и межпозвонковые диски.
Раздражение эфферентных симпатических волокон сплетения вызывает спазм сосуда – формируется компрессионно-ирритативный вариант синдрома. Если же спазм возникает в ответ на раздражение рецепторов в области пораженных ПДС, т. е. рефлекторным путем, говорит о рефлекторном ангиоспастическом церебральном синдроме.
При компрессионно-ирритативном варианте возможно сужение сосуда не только вследствие его спазма, но и в результате механического воздействия на его стенку – сдавливание артерии. С появлением органических нарушений со стороны функции мозга говорят об органической стадии синдрома, а при их отсутствии – о функциональной стадии.
Функциональная стадия синдрома позвоночной артерии характеризуется тремя группами симптомов: головная боль (и сопутствующие вегетативные нарушения), кохлеовестибулярные расстройства, зрительные расстройства. Головная боль, пульсирующая или мозжащая, ноющая, жгучая, постоянная и усиливающаяся приступообразно, особенно при движениях головой, при ее продолжительном вынужденном положении, распространяется от затылка вперед до лба.
Больной, показывая на себе эту зону, совершает движение ладонью, как бы при снимании маски противогаза — симптом снимания шлема. Боль воспроизводится или усиливается при давлении и особенно при поколачивании по точке позвоночной артерии. На больной стороне болезненны и другие сосудистые точки – наружной сонной артерии, особенно темпоральная ветвь, ветви глазничной по внутренне-верхнем углу орбиты. Часто болезненна кожа головы даже при легком прикосновении, расчесывании волос.
Кохлеовестибулярные нарушения также в форме пароксизмальных несистемных головокружений (ощущение неустойчивости, покачивании) или системных головокружений. Они могут сочетаться с паракузиями (шум в ухе), легким снижением слуха и давать повод для смешения с болезнью Меньера.
Зрительные нарушения ограничиваются нарушениями: потемнения в глазах, ощущение песка, искр и другими фотопсиями, легкими изменениями тонуса сосудов глазного дна.
В условиях продолжительных и интенсивных сосудистых спазмов возможно развитие очагов стойкой ишемии – органическая стадия синдрома позвоночной артерии.
Органическая стадия позвоночной артерии проявляется переходящими и стойкими нарушения кровообращения в головном и спинном мозге. Переходящие нарушения кровообращения в вертебробазиллярной системе возможны, как и при такого рода нарушениях невертеброгенных: непродолжительные атактические нарушения, тошнота, нарушения артикуляции и другие выпадения функции со стороны IX-X или других черепных нервов. Существуют, однако, формы переходящих ишемий мозга, наиболее часто наблюдаемых при вертеброгенных поражениях позвоночных артерий. Они нередко возникают в момент поворота или наклона головы. Это, во-первых, приступы внезапного падения при сохранении сознания и приступы обморочные (синкопальные). Первые продолжаются в течение одной-двух минут, вторые – более продолжительные. Возвращение сознания наступает быстрее в горизонтальном положении. После приступа, кроме общей слабости, наблюдаются головные боли; шум в ушах, фотопсии, выраженная вегетативная лабильность. Приступы обусловлены пароксизмальной ишемией ствола головного мозга, его ретикулярной формацией (при синкопальных приступах) и в зоне перекреста пирамид (при приступах падения).
При стойких нарушениях кровообращения в вертебробазиллярной системе симптомов стволовой и мозжечковой патологии остаются стойко, по крайней мере дольше суток.
Хотя клинические проявления обеих форм синдрома позвоночной артерии и сходны, все же рефлекторный ангиоспастический синдром имеет свои отличительные признаки. Для него характерны:
- Двухсторонность и диффузность церебральных вегето-сосудистых расстройств;
- Преобладание вегетативных проявлений над очаговыми;
- Относительно меньшая связь приступов с поворотом головы;
- Компресионно-ирритатинный синдром чаще встречается при патологии нижнешейного отдела позвоночника и сочетаются с брахиальными пекторальными синдромами, рефлекторный – при поражении верхнего и среднего шейных уровней.
Существенное значение имеют рентгенологические данные. Наличие компремирующих факторов (деформированные крючковидные отростки, подвывихи и т. д.) свидетельствуют о возможной компрессии позвоночной артерии.
Шейная компрессионная миелопатия
Компремируются шейные сегменты спинного мозга «выбухающий» или выпавшей частью диска, разрастаниями («остеофитами») тела позвонка или задней продольной связки. У большинства пациентов заболевание протекает длительно (годами), симптомы нарастают на протяжении месяцев и даже лет. В типичных случаях при вентральной компрессии первыми жалобами являются боль, ощущение холода или онемения, слабость в руках и ногах. Слабость мышц рук постепенно нарастает, появляются гипотония, атрофия и фаскулярные подергивания, т. е. выявляются признаки повреждения периферических мотонейронов для верхних конечностей. Одновременно обнаруживают пирамидальные нарушения. Определяются различной степени выраженности расстройства чувствительности (температурой, болевой) по проводниковому и сегментарному типу. Часто страдает вибрационная чувствительность, нарушения тазовых органов непостоянны и незначительны.
Могут быть легкие мозжечковые симптомы за счет нарушения спиноцеребеллярных путей. При сдавливании сегментов С 1-2 вследствие поражения ядра тройничного нерва на этом уровне нередко возникают нарушения чувствительности на лице в каудальных зонах Зельдера и выпадение корнеальных рефлексов. Ряд авторов считают патогномичным для данного страдания феномен кордональных болей Лермитта (феномен «электрического тока»). При движении головой появляются неприятные ощущения прохождения электрического тока от шеи в обе руки, вдоль позвоночника, в обе ноги. Эти болезненные парестезии расцениваются как симптомы вовлечения задних канатиков. При парамедианой локализации компрессии, когда выпавшая грыжа мала по размерам и сдавливает переднюю поверхность спинного мозга, вовлекаются передний рог, спиноталамический и пирамидный тракты, на одноименной стороне. Выявляются переферический парез в руке, фасцикулярные подергивания мышц руки на стороне очага, спастический парез ноги. Снижение поверхностных видов чувствительности на противоположной очагу стороне. Мышечно-суставное чувство, как правило, не расстраивается, т. е. нет полного Броун-Секаровского синдрома.
Краниовертебральные аномалии (КА) чреваты развитием различных неврологических осложнений. Прижизненная диагностика КА стала возможной после внедрения рентгенологических методов исследования.
В клинике ЛенГИДУВа за последние 15 лет В. С. Лобзиным с соавт. 1988 исследовано 62 больных с различными видами КА в возрасте 20-50 лет. Преобладали мужчины. В клинику 55 больных были направлены с диагнозами рассеянного склероза, местного радикулита, церебрального арахноидита, опухоли мозга, бокового амиотрофического склероза, сирингомиелии, и другими.
Первые признаки заболевания появляются в возрасте 5-48 лет, чаще в 30-40 лет. Больные жалуются на несистемное головокружение, боль в шейно-затылочной области, связанные с движением головы, слабость в конечностях и покачивание и покачивание при ходьбе.
Первые предположения о КА у большинства больных возникли в связи с наличием таких признаков, как короткая шея с низкой границей роста волос сзади, ротационная установка головы, шейный гиперлордоз, асимметрия лица, кифосколиоз позвоночника, деформация стоп, шейные ребра и др.
Всю выявленную неврологическую симптоматику можно сгруппировать в тир группы в зависимости от уровня поражения: краниоцеребральный, краниоцереброспинальный и спинальный. При первых двух уровнях поражения ведущими были церебральные симптомы: пирамидная недостаточность, вестибуло-мозжечковые симптомы, признаки повышения внутричерепного давления, вегетативно-эндокринные расстройства, нарушения функции черепных нервов, чувствительности, изменение психики. На втором месте находятся мозжечковые нарушения с преобладанием симптомов поражения червя и флокулонодулярного комплекса. Головные боли носят приступообразный характер с преимущественной локализацией в теменно-затылочной области и сопровождается тошнотой, рвотой и усиливаются при изменении положения головы.
При эхоэнцефалографии у некоторых больных является расширение III желудочка до 7 мм. К рентгенологическим признакам гидроцефалии, обнаруженным у 28 больных, относились характерные изменения турецкого седла, истончение свода черепа, расширение каналов диплоических вен. Симптом Бабчина отмечен у 20 больных. Застойные изменения дисков зрительного нерва наблюдаются редко.
Одним из ведущих симптомов является вестибулярный, который характеризуется кратковременным несистемным головокружением и атаксией, как правило, провоцируемые движением головы. Данный синдром чаще всего сосудистого происхождения, что подтверждается характерными изменениями гемодинамики в вертебро-базиллярном бассейне при реоэнцефалографическом исследовании.
Из черепных нервов чаще всего страдает каудальная группа нервов, реже – зрительный, глазодвигательный и слуховой нервы.
При КА определяются также вегетативно-сосудистые пароксизмы чаще вагоинсулярного характера, нарушение углеводного и жирового обмена, задержка роста. Изменение психоэмоциональной сферы чаще выражается в астенизации, нередко в депрессии больного.
Расстройства чувствительности определяются по проводниковому типу и чаще они встречаются при краниоцереброспинальном уровне поражения.
В полиморфной структуре клиники поражения краниоцеребрального и краниоцереброспинального уровней на первый план выступают пирамидно-мозжечковый, пирамидно-мозжечково-гидроцефальный, пирамидно-мозжечково-вестибулярный синдромы.
Рентгенологическая картина показывает, что КА носят в основном комбинированный характер. Чаще выявлялась базилярная импрессия разной степени выраженности. Граница линии Мак-Грегора колебались от 10 до 40 мм. Иногда базиллярная импрессия сочетается с полной или частичной ассимиляцией атланта, иногда с платибазией, реже с конвексобазией или зубовидной костью.
Установлено, что при любом виде КА имеется гипоплазия атланта, нередко сочетающаяся с незаращением задней дуги.
Церебральные нарушения при КА были обусловлены хронической компрессией каудального отдела ствола мозга, за счет уменьшения размеров задней черепной ямки в связи с базилярной импрессией с высоким положением зубовидного отростка.
Базилярная импрессия с платибазией или конвексобазией способствуют изменению топографии мозгового ствола и черепных нервов, возникновению их тракции и компрессии на уровне ската и большого затылочного отверстия.
Частичная или полная ассимиляция атланта способствует сужению и деформации большого затылочного отверстия и затем – компрессии продолговатого мозга или верхнешейных сегментов спинного мозга.
У четверти больных, исследованных в клинике, КА сочеталась с аномалией Арнольда-Киари, выявленной при пневмомиелографии. Косвенным признаком аномалии Арнольда-Киари являлось расширение позвоночного канала на уровне шейных позвонков, иногда с дугообразным вдавливанием по задней поверхности тела осевого позвонка и истончением его дуги.
Эти изменения были выявлены на томограмах в сагиттальной плоскости.
При компенсаторной гипермобильности определялся подвывих в атланто-аксиллярном суставе, который приводил к сужению передне-задних размеров позвоночного канала.
Следовательно, неврологические синдромы при КА определялись ее видом. Важное значение имеет рентгенологическое исследование черепа и шейного отдела позвоночника. Иногда необходимо проводить прицельные снимки (в боковой проекции и в задней – через открытый рот) или томографию с функциональными пробами (сгибание и разгибание головы).
Ранняя клинико-рентгенологическая диагностика предупреждает тяжелые неврологические осложнения и необоснованность назначения некоторых физических факторов лечения типа мануальной терапии.
источник