Посещение врача в 29-30 недель беременности посвящено очередному обследованию, контролю за развитием беременности и оформлению документов по предоставлению дородового отпуска.
Вы исправно посещали своего доверенного врача 7 месяцев, выполняли все его назначения и проходили необходимые исследования. Вы выкраивали время для посещения женской консультации в обеденный перерыв или поздно вечером. Теперь Вам будет намного легче, с 30 недель вам предоставят заслуженный отпуск по беременности. Вы станете профессиональной мамой на совершенно законных основаниях и будете посещать врача каждую неделю до самых родов.
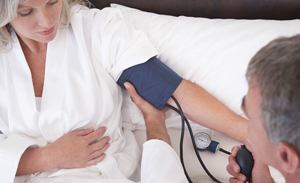
Как обычно, доктор осмотрит Вас, измерит артериальное давление, высоту стояния дна матки (в 30 недель она равна примерно 30 см), определит положение вашего малыша и убедится в отсутствии отеков. Затем вас ожидает осмотр в гинекологическом кресле, в ходе которого врач проконтролирует состояние ваших половых органов, проверит, сомкнута ли шейка матки, надежно ли она предохраняет малыша от проникновения инфекции из влагалища и достаточно ли прочно удерживает его в матке. Для контроля за чистотой влагалища будет взят мазок на флору, а для оценки состояния шейки матки — соскоб с ее поверхности для цитологического исследования.
В сроке беременности 30 недель вам предстоит пройти обследование на заболевания, которые могут передаться вашему ребенку, вызвав у него тяжелые болезни после рождения. Вам необходимо сдать кровь для анализа на сифилис и вирусные гепатиты, а также на токсоплазмоз, цитомегаловирус и герпес. В начале беременности Вы уже проходили эти исследования, теперь же нужно проверить, не заразились ли вы случайно этими инфекциями уже в период вынашивания малыша.
Для контроля за уровнем гемоглобина назначается общий анализ крови, а затем — консультация терапевта. Поддержание достаточной способности Вашей крови переносить кислород для малыша — важная задача на протяжении всей беременности. Ну и, конечно же, традиционно вам нужно сдать мочу для исследования на «чистоту», белок и сахар. Угроза позднего токсикоза уже не даст расслабиться Вам до самых родов. Вовремя обнаружив нарушения можно избежать осложнений и сохранить здоровыми свои почки.
источник
30 неделя беременности — ответственный период в жизни будущей роженицы и плода. Главная задача ребенка — подготовиться к самостоятельной жизни, а основная цель будущей мамы — помочь малышу и сосредоточиться на предстоящей родовой деятельности. Большинство женщин уходит в предродовой отпуск, в котором они могут полностью посвятить время будущему малышу и себе.
Живот продолжает активно увеличиваться, что провоцирует появление растяжек (стрий). Также они могут образовываться на груди, которая готовится к лактации. На фоне растущего живота беременной сложно подобрать удобное положение для отдыха и хорошо выспаться. Расстройства сна приводят к ухудшению настроения, раздражительности, слабости и рассеянности.
На 30 неделе беременности будущая мама может полностью сосредоточиться на ожидании малыша. На работе можно оформить декретный отпуск и заняться подготовкой к предстоящим родам, обустройством дома и покупкой необходимых вещей.
Спать на спине не рекомендуется. В таком положении матка передавливает полую вену, что провоцирует нарушение кровотока у малыша и женщины. Оптимальная поза для отдыха — левый бок. Для большего удобства можно согнуть ноги и между коленями положить подушку.
На 30 неделе беременности могут начаться подготовительные схватки. Обычно они появляются позже, однако некоторые женщины ощущают их уже сейчас. Если схватки сопровождаются сильными болями внизу живота и спине или у женщины каменеет живот — это симптомы преждевременных родов. При обнаружении подобной симптоматики нужно обратиться к доктору или ехать в роддом.
Толчки и шевеления малыша на 30 неделе беременности становятся редкими, однако более ощутимыми. Чтобы контролировать состояние плода, нужно следить за количеством и интенсивностью его движений. Если шевеления с каждым днем становятся более интенсивными и редкими — это возможный признак гипоксии плода (дефицита кислорода). Полезным будет подсчет количества толчков. В день их должно быть около 25, а на протяжении 6 часов — не менее 10.
Размеры малыша достигают 35-37 см, а вес — 1,4-1,5 кг. Несмотря на готовность ребенка к самостоятельному существованию, он недостаточно регулирует температуру, поэтому подкожный жир продолжает накапливаться. У младенцев запасы бурого жира в несколько раз больше, нежели обычного. Он отличается большим объемом энергии и при расщеплении выделяет много тепла, который защищает новорожденного от переохлаждения.
Нервная система и органы осязания продолжают развиваться. Извилины и борозды головного мозга углубляются, начинают образовываться межнейронные мостики и связи. У девочек закончилось развитие влагалища, практически сформированы наружные гениталии. У мальчиков продолжается процесс опущения яичек в мошонку.
Пребывая в материнской утробе малыш тренирует легкие: диафрагма опускается и поднимается, наполняя легкие амниотической жидкостью и выталкивая ее. Благодаря этому разрабатываются необходимые группы мышц и увеличивается объем легких. Если амниотическая жидкость попадает не туда, ребенок начинает икать. Подобные изменения будущая роженица может ощутить как ритмичные мелкие подергивания. Это нормальное явление и переживать относительно этого не нужно.
Еда к плоду поступает через плаценту. На этой неделе ее диаметр составляет 15-20 см., а толщина — 2-3 см. На момент родоразрешения масса плаценты достигает 700 грамм. Со стороны женщины поверхность плаценты мясистая и пористая. Со стороны плода она гладкая и покрыта амниотической оболочкой.
К плаценте плод прикреплен пуповиной, которая имеет пупочную вену и две артерии. По ним происходит кровяной обмен. Длина пуповины составляет 30-100 см. Нередко на ней возникают узлы, которые от движений малыша начинают затягиваться и перекрывать ему дыхание. Обвитие пуповиной на 30 неделе беременности опасно для малыша, поэтому важно контролировать его состояние, обращая внимание на необычную активность и продолжительное затишье. Подобные симптомы могут быть признаком удушья.
Большинство детей уже занимают головное предлежание в матке, которое остается неизменным до момента родоразрешения.
Внутренним органам остается все меньше места, поэтому появление учащенного мочеиспускания, проблем со стулом, изжоги и слабости на 30 неделе беременности считается нормой. При физических нагрузках и когда беременная лежит на спине может появляться одышка, что объясняется смещением диафрагмы вверх. Боли в тазовых костях и пояснице постепенно нарастают. Многие женщины адаптировались к подобным ощущениям и не замечают их.
Выделения должны быть прозрачными или бело-желтоватыми. При изменении консистенции, запаха или цвета белей следует проконсультироваться с гинекологом и сдать мазок из влагалища.
К этой неделе грудь у беременной значительно увеличивается. Нагрубание и сверхчувствительность молочных желез объясняются высоким уровнем прогестерона. Возможно ощущение легкого покалывания в груди и выделение молозива.
Важно, чтобы будущая роженица чувствовала себя комфортно, поэтому следует приобрести противоварикозные колготы или чулки, удобный бюстгальтер и поддерживающий бандаж. Бюстгальтер рекомендуется выбирать из натурального материала с прочными, мягкими и широкими бретелями. Чашечки должны быть без косточек и швов. Также ответственно следует подойти к выбору бандажа. Он помогает снять нагрузку со спины и бороться с растяжками. Существует несколько моделей бандажа: широкий эластичный пояс, который обхватывает живот снизу или высокие трусики. Для покупки подходящей модели бандажа нужно определить окружность живота. Сделать правильные замеры поможет акушер-гинеколог.
Для оформления декретного отпуска будущей роженице необходимо сдать следующие анализы:
- Проверка на СПИД;
- Клиническое обследование мочи, крови;
- Кровь на гепатиты, сифилис;
- Биохимический анализ крови;
- Глюкозотолерантный тест (если он не сдавался ранее);
- Мазок на флору;
- Проверка на половые гормоны;
- Анализ на гормоны щитовидной железы (по показаниям).
При подозрениях на гломерулонефрит и пиелонефрит назначается обследование мочи по Зимницкому и Нечипоренко. Беременным, у которых в анамнезе были выкидыши, рекомендуется пройти проверку крови на антифосфолипидный синдром.
С 30 недели посещать гинеколога нужно раз в две недели. Частые осмотры врача необходимы для контроля за течением вынашивания, своевременного выявления угрозы преждевременного родоразрешения и пороков развития плода. На приеме доктор как обычно измеряет окружность живота, давление, высоту маточного дна, а также определит положение плода и его сердцебиение.
С 30 по 34 неделю беременности назначается третье плановое УЗИ, которое проводится для выявления следующих показателей:
- Функционирование, размеры и строение сердца;
- Предлежание плода. Если ребенок еще не занял правильное положение, переживать не стоит. Это может произойти на последующих неделях;
- Анатомическое строение, размеры плода и оценка соответствия полученных сведений срокам гестации;
- Дыхательная и двигательная активность малыша;
- Степень зрелости, размеры и расположение плаценты.
Также врач может обнаружить ранее не диагностированные патологии развития плода.
На этом сроке существует вероятность развития позднего гестоза (токсикоза). Подобное состояние опасно для будущей роженицы, поэтому при повышении давления, головокружениях, тошноте, головных болях, рвоте и отечности нужно обратиться к врачу.
Наиболее распространенные проблемам этой недели — отслойка плаценты и преждевременные роды. Отслойка проявляется кровотечениями различной интенсивности, а преждевременное родоразрешение – излитием околоплодных вод и нарастающими схватками.
Наличие половых инфекций проявляется жжением, зудом интимных мест и изменившимися вагинальными выделениями (необычный цвет, неприятный запах). Целесообразное лечение подбирается врачом после сдачи уретрального и влагалищного мазка для определения возбудителя патологии.
Еще одно возможное осложнение 30 недели беременности — размягченная или короткая шейка матки. Подобное состояние определяется акушер-гинекологом при осмотре и может спровоцировать досрочное родоразрешение. Как правило, беременная направляется в родильное отделение для сохранения беременности и проходит курс лечения.
Позитивный настрой и здоровый способ жизни — основные рекомендации для будущих рожениц. Чтобы облегчить процесс ожидания и улучшить самочувствие беременной можно просматривать любимые фильмы, слушать приятную музыку, заняться покупкой необходимых вещей или обустройством дома.
Полноценный рацион беременной должен состоять из свежих овощей и фруктов, мяса, молочных изделий, различных каш, яиц и морепродуктов. Из меню следует исключить чрезмерно соленое и сладкое, копчености, еду быстрого приготовления, экзотические и острые блюда. Животные жиры нужно заменять растительными. Чтобы избежать запоров в рацион следует включить продукты, богатые клетчаткой.
Калорийность суточного меню должна составлять 2500-3000 тыс. При этом необходимо ориентироваться на прибавку в весе и свое самочувствие. Если беременная нуждается в соблюдении постельного режима или ведет малоактивный способ жизни, энергетическую ценность рациона рекомендуется снизить на 15-20%.
Обеспечить поступление необходимых микроэлементов и питательных веществ путем соблюдения сбалансированного питания достаточно сложно. Кроме того, многие беременные страдают дефицитом витамина Д и кальция. В подобном случае назначается дополнительный прием данных веществ в форме таблеток. При снижении уровня гемоглобина показано применение фолиевой кислоты и железосодержащих препаратов. Также врач может порекомендовать прием поливитаминных комплексов. Их желательно принимать и после родоразрешения в период лактации.
При отсутствии прямых ограничений (отслоение плаценты, многоплодие, короткая маточная шейка или ее преждевременное открытые, подтекание околоплодных вод) и нормальном течении вынашивания сексуальные контакты не ограничиваются. Главное подобрать удобную и безопасную позу, которая исключает давление на живот и глубокое проникновение. Важно, чтобы женщина не переутомлялась.
Если будущая роженица записалась в специальную спортивную секцию, тренер подберет для нее подходящие нагрузки и упражнения. Тем женщинам, которые занимаются дома, важно не допускать усталости и ориентироваться на свое самочувствие. Если женщина не любит спорт, можно просто гулять на воздухе.
Полезным будет посещение курсов по подготовке беременных к родам. Там женщину подготовят к предстоящей родовой деятельности физически и психологически. Еще можно выполнять упражнения Кегеля, направленные на укрепление тазовых мышц. Подобные занятия помогут быстро восстановиться после родоразрешения и предотвратить недержание мочи на последних неделях.
Любое лечение в период гестации должно осуществляться по назначению акушер-гинеколога. По возможности терапия откладывается на послеродовой период. Перечень допустимых медикаментов достаточно широк, поэтому при необходимости доктор подберет наиболее оптимальный препарат, учитывая потенциальную пользу для беременной и возможный вред для плода.
источник
Опрос и осмотр беременной акушером-гинекологом
Уточняется срок беременности и предполагаемых родов. Оценивается состояния беременной, согласовывается график посещения ЖК. Даются рекомендации беременной по приему фолиевой кислоты, препаратов железа, поливитаминов. Осмотр груди, проверка формы сосков.
Один из самых важных методов обследования при большинстве заболеваний.
Если Rh-фактор — отрицательный необходимо обследование мужа на групповую и Rh-принадлежность. При резус-конфликте этот анализ проводят один раз в месяц до 32-й недели беременности, с 32-й до 35-й — дважды в месяц, а затем вплоть до родов еженедельно.
Лечение выявленных больных проводят в венерологическом диспансере.
Беременные женщины с установленным диагнозом ВИЧ-инфекции наблюдаются совместно инфекционистом территориального Центра по профилактике и борьбе со СПИД и акушером-гинекологом, в женской консультации по месту жительства.
Анализ крови на антитела к вирусу гепатит B и C
Назначение лекарственной терапии и тактика ведения беременной осуществляются совместно врачом инфекционистом и акушером-гинекологом с учетом степени тяжести гепатита, стадии его течения.
Позволяет определить скрыто протекающий сахарный диабет.
Анализ крови на свертываемость. Если свертывание повышено, то кровь более вязкая и возможно образование тромбов. Если снижено, то наблюдается склонность к кровотечениям.
По результатам гинеколог оценивает работу почек беременной.
Микроскопическое исследование отделяемого влагалища (мазок на флору)
Для выявление воспалительного процесса (по количеству лейкоцитов), скрытых инфекций, кандидоз, бактериальный вагиноз и др.
Токсоплазма, микоплазма, цитомегаловирус, герпес – инфекции, которые могут привести к порокам плода. Если они обнаружены у беременной, врач назначает ей специальную терапию.
Измерение артериального давления (АД)
Общее и маточное кровообращение, является одним из важных показателей течения беременности. Контроль АД позволяет снизить вероятность осложнений у матери и ребенка.
Контроль за увеличением массы тела. С 16-й недели беременности идет прибавка веса; с 23 — 24-й недели прибавка составляет 200 г в неделю, а с 29-й недели не превышает 300 — 350 г. За неделю до родов масса обычно снижается на 1 кг, что связано с потерей жидкости тканями. За всю беременность масса тела должна увеличиться примерно на 10 кг (за счет массы плода, околоплодных вод и плаценты).
Размеры и форма таза имеют важное значение для родового процесса и подлежат измерению и оценке у всех беременных.
консультация терапевта, эндокринолога, окулиста, отоларинголога, а также необходимо сделать электрокардиограмму (ЭКГ).
Терапевт — 2 раза; окулист, отоларинголог, стоматолог, эндокринолог – 1 раз.
В дальнейшем — по показаниям; другие специалисты — по показаниям.
Осмотр акушера-гинеколога (измерение АД, взвешивание)
Определение тактики ведения беременной с учетом полученных анализов и заключений от других специалистов.
Появление белка в моче у беременной может быть начальным признаком токсикоза.
Осмотр акушера-гинеколога (измерение АД, взвешивание)
Анализ мочи даёт представление как о состоянии почек, так и об обмене в др. органах и тканях и организме в целом.
В срок 10-14 недель. Для уточнения срока беременности и измерения толщины воротникового пространства (в норме – до 2 мм; увеличение до и более 3 мм является признаком болезни Дауна).
Анализ РАРР-А применяется для выявления риска различных отклонений в развитии ребенка на ранних сроках беременности.
Осмотр акушера-гинеколога (измерение АД, взвешивание)
Определение высоты стояния дна матки
По высоте стояния дна матки приблизительно определяют срок беременности. Кроме того, зная высоту стояния дна матки , по формуле Джонсона можно вычислить предполагаемую массу плода: от значения высоты стояния дна матки (в сантиметрах) вычитают 11 (при массе беременной до 90 кг) или 12 (при массе более 90 кг) и полученное число умножают на 155; результат соответствует примерной массе плода в граммах.
Измерение окружности живота
Очень быстрое увеличение живота в размерах, сопровождающееся прибавкой веса, может свидетельствовать о накоплении излишнего жира, задержке жидкости и внутренних отеках.
Прослушивание сердцебиения плода.
Сердцебиение плода определяют с помощью акушерского стетоскопа (полая трубка один конец которой прикладывается к животу беременной, а другой к уху врача) начиная с 16-18 недели.
Осмотр акушера-гинеколога (измерение АД, взвешивание, определение высоты стояния дна матки, измерение окружности живота, прослушивание сердцебиения плода).
Диагностика анемии (малокровия) — это осложнение беременности, которое характеризуется снижением уровня гемоглобина. Анемия способствует развитию различных осложнений беременности.
Скрининг для выявления хромосомных заболеваний, врожденных пороков развития (ВПР) беременным в сроках 16-20 недель (анализ крови на альфа-фетопротеин – АФП и хорионический гонадотропин – ХГ). Это сывороточные белки, изменение уровня которых может указывать на наличие у плода хромосомной болезни (например, болезни Дауна и др.). В другие сроки беременности уровень белков крови (АФП и ХГ) становится не показательным и не может быть диагностическим признаком.
Осмотр акушера-гинеколога (измерение АД, взвешивание, определение высоты стояния дна матки, измерение окружности живота, прослушивание сердцебиения плода).
В срок 20-24 недели. Для исследования органов плода и оценки состояния плаценты, количества околоплодных вод.
Допплеровское исследование маточно-плацентарно-плодного кровотока
Формирование группы риска по развитию гестоза, задержки развития плода и плацентарной недостаточности в 3 триместре
Осмотр акушера-гинеколога (измерение АД, взвешивание, определение высоты стояния дна матки, измерение окружности живота, прослушивание сердцебиения плода).
Осмотр акушера-гинеколога (измерение АД, взвешивание, определение высоты стояния дна матки, измерение окружности живота, прослушивание сердцебиения плода).
Врач выдает беременной родовый сертификат и обменную карту, в которую вписываются результаты всех анализов и обследований. Теперь эту карту беременной необходимо носить с собой, так как роды могут случиться в любой момент, а без обменной карты врачи могут принять рожающую женщину только в специализированный роддом, куда поступают женщины без определенного места жительства, без анализов, иногородние без прописки и т.д.
Оформление дородового отпуска.
Микроскопическое исследование отделяемого влагалища (мазок на флору)
Определение положения и предлежания плода
Тазовое предлежание выявляется при осмотре акушером-гинекологом, а затем подтверждается при УЗИ. Начиная с 32 недели беременности в женской консультации должны порекомендовать выполнять комплекс упражнений для перевода тазового предлежания в головное.
Осмотр акушера-гинеколога (измерение АД, взвешивание, определение высоты стояния дна матки, положения и предлежания плода, измерение окружности живота, прослушивание сердцебиения плода).
В срок 32-34 недели. Для функциональной оценки плода, выявления некоторых пороков развития, проявляющихся в поздние сроки беременности, определения тактики ведения беременности, метода родоразрешения.
Осмотр акушера-гинеколога (измерение АД, взвешивание, определение высоты стояния дна матки, положения и предлежания плода, измерение окружности живота, прослушивание сердцебиения плода).
Кардиомониторное исследование плода (КТГ плода)
В 34-39 недель проводят КТГ плода, позволяющее определить возможности сердечно-сосудистой системы плода. По двигательной активности плода оценивается возможная внутриутробная гипоксия.
Осмотр акушера-гинеколога (измерение АД, взвешивание, определение высоты стояния дна матки, положения и предлежания плода, измерение окружности живота, прослушивание сердцебиения плода).
Осмотр акушера-гинеколога (измерение АД, взвешивание, определение высоты стояния дна матки, положения и предлежания плода, измерение окружности живота, прослушивание сердцебиения плода).
Осмотр акушера-гинеколога (измерение АД, взвешивание, определение высоты стояния дна матки, положения и предлежания плода, измерение окружности живота, прослушивание сердцебиения плода).
Для определения предлежания плода, положения его частей тела и пуповины, состояние плаценты и самочувствие ребенка для выбора тактики в родах.
источник
Беременность требует от женщины максимальной ответственности и тщательного внимания за состоянием своего здоровья. Контролировать течение беременности, дабы избежать возможных ее осложнений, призван специализированный врач-гинеколог, без посещений которого женщине при вынашивании малыша не обойтись. Регулярный осмотр гинеколога при беременности – важнейшая составляющая благополучного протекания беременности и последующих успешных родов. А значит, к детальным разговорам на тему самочувствия и тщательным обследованиям акушером-гинекологом женщине нужно быть готовой «во всеоружии».
Частота посещений гинеколога во время беременности, в первую очередь, будет зависеть от показателей протекания беременности. График встреч с врачом всегда составляется индивидуально, в зависимости от самочувствия женщины, от результатов обследований и анализов. Если беременность протекает нормально и без отклонений, после постановки на учет первую половину беременности женщине придется посещать гинеколога один раз в месяц. Примерно с 28-29 недели беременности посещения участятся: отныне встречи с врачом должны происходить раз в две недели. А с 36 недели предусмотрены еженедельные посещения гинеколога.
Но это вовсе не значит, что с каждым посещением беременной показан осмотр в гинекологическом кресле: процедура эта обязательна на первом «свидании» и постановке на учет, а затем 3-4 раза в течение всей беременности. Но, опять-таки, график осмотров на кресле – строго индивидуальный и может изменяться: все будет зависеть от личных показателей каждой беременной.
Обследование в гинекологическом кресле – хоть и важная для диагностики и контроля процедура, но не единственная, которую предполагают встречи с врачом. Так, если «внутреннее обследование» предусмотрено всего несколько раз за всю беременность, при каждой встрече женщину ждут несколько других обследований. Это – измерение артериального давления и замер пульса, взвешивание, на первом посещении еще и измерение таза. С 14-15 недели беременности врач также будет измерять окружность живота и высоту стояния матки. С этого же момента специалист также будет прослушивать сердце малыша – с 14-15 недели сердцебиение слышно уже в обыкновенный стетоскоп. При каждой встрече обязательно проводится пальпация, или прощупывание, живота – с целью определения тонуса матки и расположения плода. Ну и, конечно же, по показаниям, несколько раз в течение беременности врач проведет внутреннее обследование.
На гинекологическое кресло женщину пригласят после предварительного взвешивания и измерения артериального давления, а также после осмотра на кушетке. Во время осмотра не стоит стесняться и напрягаться – это стандартная процедура, которую проходит каждая беременная. И, чем свободней женщина себя будет чувствовать, тем проще врачу будет ее осмотреть.
Внутреннее обследование проходит в «два этапа», если можно так выразиться: сначала гинеколог обследует беременную с применением зеркал, затем предусмотрено ручное обследование. В любом случае, начинается все с оценки состояния наружных половых органов: кожи, слизистой промежности, малых и больших половых губ, мочеиспускательного канала. Также врач осмотрит поверхность бедер – на предмет варикоза, с этой же целью осматривается область заднего прохода (чтобы вовремя выявить наличие геморроидальных узлов, трещин других нарушений).
Далее следует исследование с зеркалами: специальным приспособлением, которое удерживает влагалище открытым. В ходе этой процедуры врач оценивает состояние матки и определяет отсутствие или наличие заболеваний влагалища. Кроме того, медик обращает внимание на характер выделений (кровянистые являются симптомом угрозы беременности, мутные или с неприятным запахом свидетельствуют о присоединении инфекции), берет мазок на флору и на цитологическое исследование. Мазок на флору отбирается при каждом обследовании на гинекологическом кресле – пи лабораторном его исследовании исключается возможный воспалительный процесс и некоторые инфекции (кандидоз, трихомониаз, гонорея). Мазок на цитологию, как правило, берется в начале и в конце беременности, основная задача этого исследования – изучение особенностей строения клеток поверхности и канала шейки матки.
После осмотра с зеркалами предусмотрено еще и так называемое двуручное влагалищное обследование: гинеколог вводит во влагалище средний и указательный правой руки, а левую кладет беременной на живот. Во время двуручного обследования исследуется состояние влагалища, шейка матки (форма, величина, консистенция, расположение), собственно матка (форма и консистенция, соответствие величины сроку беременности). Также врачом обследуются придатки (яичники и маточные трубы), а в конце осмотра – внутренняя поверхность крестца, лонного сочленения и боковых стенок таза.
С наступлением беременности желательно завести себе специальный календарь: для отмечания дней, в которые была менструация до наступления беременности. Дело в том, что в такие дни внутреннее обследование проводить нежелательно – они считаются опасными, критическими периодами для беременности.
Зная о предстоящем влагалищном обследовании, накануне похода в консультацию обязательно нужно принять душ. При этом, ни подмываться мылом, ни спринцеваться врачи не рекомендуют. За сутки до влагалищного осмотра следует исключить сексуальные контакты – остатки семенной жидкости могут помешать адекватной оценке микрофлоры влагалища. Перед тем, как отправляться на гинекологическое кресло, также необходимо опорожнить мочевой пузырь и кишечник: даже если приходится долго ждать своей очереди у кабинета гинеколога, лучше лишний раз сходить в туалет. Ну и обязательно, отправляясь на осмотр, следует приобрести индивидуальный набор для гинекологического обследования – такие наборы сегодня продаются в каждой аптеке и больших денег не стоят.
источник
Плановые медицинские осмотры во время беременности: анализы, обследования, специалисты
В нашей статье — плановые медицинские осмотры во время беременности: анализы, обследования, посещения специалистов по неделям беременности. Информация приведена в виде удобных «шпаргалок», в которые можно заглянуть в любой момент.
Рождение маленького человечка — большое и радостное событие, которому предшествует девятимесячная подготовка. Проводятся исследования для своевременного выявления проблем со здоровьем у будущей матери, отклонений в развитии плода и течении беременности. На основании результатов решаются вопросы: возможность выносить беременность и родить, сроки и способ родоразрешения, при необходимости назначение лечения и другие.
Что гласит Приказ?
Порядок оказания медицинской помощи беременным регламентируется Приказом Министерства здравоохранения РФ от 1 ноября 2012 г. № 572н «Об утверждении Порядка оказания медицинской помощи по профилю «акушерство и гинекология».
В документе не рассматривается порядок наблюдения за беременными, воспользовавшимися репродуктивными технологиями.
 |
 |
| Срок беременности | Анализы | События (постановка на учет, врачебные осмотры, график посещения врачей) |
| До 12 недель | Ранняя постановка на учет в женскую консультацию Прием фолиевой кислоты весь I триместр не более 400 мкг/сутки; Калия йодид 200-250 мкг/сутки (при отсутствии заболеваний щитовидной железы) | |
| При первой явке | Врач акушер-гинеколог собирает анамнез, проводит общее физикальное обследование органов дыхания, кровообращения, пищеварения, мочевыводящей системы, молочных желез; антропометрию (измерение роста, массы тела, определение индекса массы тела); измерение размеров таза; осмотр шейки матки в зеркалах; бимануальное влагалищное исследование. | |
| Не позднее 7-10 дней после первичного обращения в женскую консультацию | Осмотры и консультации: — врача-терапевта; — врача-стоматолога; — врача-отоларинголога; — врача-офтальмолога; — других врачей-специалистов – по показаниям, с учетом сопутствующей патологии | |
| В первом триместре (до 13 недель) (и при первой явке) | 1. Общий (клинический) анализ крови. 2. Анализ крови биохимический (общий белок, мочевина, креатинин, общий билирубин, прямой билирубин, аланин-трансаминаза (далее – АЛТ), аспартат-трансаминаза (далее – АСТ), глюкоза, общий холестерин. 3 Коагулограмма – количество тромбоцитов, время свертывания, время кровотечения, агрегация тромбоцитов, активированное частичное тромбопластиновое время (далее – АЧТВ), фибриноген, oпределение протромбинового (тромбопластинового) времени. 4 . Определение антител классов M, G (IgM, IgG) к вирусу краснухи в крови, определение антител к токсоплазме в крови. 5. Общий анализ мочи. 6. Определение основных групп крови (А, В, 0) и резус-принадлежности. У резус-отрицательных женщин: а) обследование отца ребенка на групповую и резус- принадлежность. 7. Определение антител к бледной трепонеме (Treponema pallidum) в крови, определение антител классов M, G к вирусу иммунодефицита человека ВИЧ-1 и ВИЧ-2 в крови, определение антител классов M, G к антигену вирусного гепатита B и вирусному гепатиту С в крови. 8.Микроскопическое исследование отделяемого женских половых органов на гонококк, микроскопическое исследование влагалищного отделяемого на грибы рода кандида. | Посещение врача-акушера-гинеколога каждые 3-4 нед (при физиологическом течении беременности). Электрокардиография (далее – ЭКГ) по назначению врача-терапевта (врача-кардиолога). До 13 недель беременности принимается Фолиевая кислота не более 400 мкг/сутки; Калия йодид 200-250 мкг/сутки (при отсутствии заболеваний щитовидной железы) |
| 1 раз в месяц (до 28 нед) | Анализ крови на резус-антитела (у резус-отрицательных женщин при резус- положительной принадлежности отца ребенка) | |
| 11-14 недель | Биохимический скрининг уровней сывороточных маркеров: связанный с беременностью плазменный протеин А (РАРР-А) и свободная бета-субъединица хорионического гонадотропина (далее – бета-ХГ) | В кабинете пренатальной диагностики проводится ультразвуковое исследование (далее – УЗИ) органов малого таза. |
| После 14 недель – однократно | Посев средней порции мочи | Для исключения бессимптомной бактериурии (наличие колоний бактерий более 10 5 в 1 мл средней порции мочи, определяемое культуральным методом без клинических симптомов) всем беременным женщинам. |
| Во втором триместре (14-26 недель) | Общий (клинический) анализ крови и мочи. | Посещение врача-акушера-гинеколога каждые 2-3 недели (при физиологическом течении беременности). При каждом посещении врача женской консультации – определение окружности живота, высоты дна матки (далее – ВДМ), тонуса матки, пальпация плода, аускультация плода с помощью стетоскопа. Калия йодид 200-250 мкг/сутки |
| 1 раз в месяц (до 28 недель) | Кровь на резус-антитела (у резус-отрицательных женщин при резус- положительной принадлежности отца ребенка) | |
| 16-18 недель | Анализ крови на эстриол, альфа-фетопротеин, бета-ХГ | Только при поздней явке, если не проводился биохимический скрининг уровней сывороточных маркеров в 11-14 недель |
| 18-21 недель | В кабинете пренатальной диагностики проводится второе скрининговое УЗИ плода | |
| В третьем триместре (27-40 недель) | 1. Общий (клинический) анализ крови. 2. Анализ крови биохимический (общий белок, мочевина, креатинин, общий билирубин, прямой билирубин, аланин-трансаминаза (далее – АЛТ), аспартат-трансаминаза (далее – АСТ), глюкоза, общий холестерин. 3 Коагулограмма – количество тромбоцитов, время свертывания, время кровотечения, агрегация тромбоцитов, активированное частичное тромбопластиновое время (далее – АЧТВ), фибриноген, oпределение протромбинового (тромбопластинового) времени. 4 . Определение антител классов M, G (IgM, IgG) к вирусу краснухи в крови, определение антител к токсоплазме в крови. 5. Общий анализ мочи. 6. Определение антител к бледной трепонеме (Treponema pallidum) в крови, определение антител классов M, G к вирусу иммунодефицита человека ВИЧ-1 и ВИЧ-2 в крови, определение антител классов M, G к антигену вирусного гепатита B и вирусному гепатиту С в крови. 7.Микроскопическое исследование отделяемого женских половых органов на гонококк, микроскопическое исследование влагалищного отделяемого на грибы рода кандида. | Посещение врача-акушера-гинеколога каждые 2 недели, после 36 недель – еженедельно (при физиологическом течении беременности). При каждом посещении врача женской консультации – определение окружности живота, ВДМ, тонуса матки, пальпация плода, аускультация плода с помощью стетоскопа. Калия йодид 200-250 мкг/сутки |
| 24-28 недель | Пероральный глюкозо-толерантный тест (ПГТТ) | |
| 28-30 недель | У резус-отрицательных женщин при резус-положительной крови отца ребенка и отсутствии резус-антител в крови матери | Введение иммуноглобулина человека антирезус RHO[D] |
| 30 недель | Выдается листок нетрудоспособности на отпуск по беременности и родам | |
| 30-34 недели | Третье скрининговое УЗИ плода с допплерометрией. Осмотры и консультации: — врача-терапевта; — врача-стоматолога. | |
| После 32 недель | При каждом посещении врача женской консультации помимо определения окружности живота, высоты дна матки (далее – ВДМ), тонуса матки, определяют положение плода, предлежащую часть , врач проводит аускультацию плода с помощью стетоскопа. | |
| После 33 недель | Проводится кардиотокография (далее – КТГ) плода | |
| На протяжении беременности | В женских консультациях функционируют школы беременных, которые посещают будущие мамы вместе с папами. В процессе обучения происходит ознакомление с изменениями в организме женщины при физиологической беременности, знакомство с процессом родов, правильным поведениям в родах, основами грудного вскармливания. | |
| Более 37 недель | Госпитализация с началом родовой деятельности | |
| 41 неделя | Плановая госпитализация для родоразрешения | |
| Не позднее 72 часов после родов | Всем женщинам с резус-отрицательной группой крови, родившим ребенка с положительной резус-принадлежностью либо ребенка, чью резус-принадлежность определить не представляется возможным, независимо от их совместимости по системе АВ0 | Повторное введение иммуноглобулина человека антирезус RHO[D] |
| Послеродовый период | 1. Раннее прикладывание к груди 2. Рекомендации по грудному вскармливанию. 3. Консультация врачей-специалистов по сопутствующему экстрагенитальному заболеванию (при наличии показаний). 4. Туалет наружных половых органов. 5. Сухая обработка швов (при их наличии). 6. Снятие наружных нерассасывающихся швов (при их наличии) на 5 сутки. 7. Ранняя выписка. | |
| Ежедневно в послеродовом периоде | 1. Осмотр врача-акушера-гинеколога; 2. Осмотр и пальпация молочных желез. | |
| На 3 сутки после родов | УЗИ органов малого таза | |
| После родоразрешения посредством кесарева сечения | 1. Общий анализ крови, общий анализ мочи. 2. Биохимия крови (по показаниям). | УЗИ органов малого таза |
Каждая женщина помимо медицинских аспектов течения беременности, должна знать правовые аспекты, касающиеся любой беременной.
В соответствии с Приказом Министерства здравоохранения и социального развития Российской Федерации (Минздравсоцразвития России) от 01.02.2011г. N 72н «О порядке расходования средств, перечисленных медицинским организациям на оплату услуг по медицинской помощи, оказанной женщинам в период беременности, и медицинской помощи, оказанной женщинам и новорожденным в период родов и в послеродовой период, а также диспансерному (профилактическому) наблюдению ребенка в течение первого года жизни» беременные женщины после получения на руки родового сертификата могут бесплатно получить лекарственные средства, общая стоимость которых не превышает 20-33 % от суммы средств, перечисленных медицинской организации, оказавшей медицинскую помощь женщинам в период беременности.
Согласно Федеральному Закону от 17.07.1999г. №178-ФЗ «О государственной социальной помощи» (в редакции Федеральных Законов от 22.08.2004г. № 122-ФЗ, от 18.10.2007г № 230-ФЗ), Приказу Департамента здравоохранения города Москвы и Департамента информационных технологий города Москвы от 22.10.2014 № 914/64-16-421/14 «О порядке ведения Единого городского регистра граждан, имеющих право на обеспечение лекарственными препаратами и медицинскими изделиями, отпускаемыми по рецептам врачей бесплатно или с 50-процентной скидкой в городе Москве» жительницы города Москвы имеют право социальной поддержки в виде обеспечения во время беременности лекарственными средствами и изделиями медицинского назначения бесплатно или с 50% скидкой по рецепту врача.
Листок нетрудоспособности на отпуск по беременности и родам выдается в 30 недель беременности при одноплодной беременности и в 28 недель при многоплодной беременности согласно Приказу Минздравсоцразвития России от 29.06.2011г N 624н (ред. от 02.07.2014) «Об утверждении Порядка выдачи листков нетрудоспособности».
Назначение, исчисление и выплата пособий по временной нетрудоспособности, по беременности и родам, ежемесячного пособия по уходу за ребенком проводится в соответствии с Федеральным законом РФ от 29.12.2006г №255-ФЗ «Об обеспечении пособиями по временной нетрудоспособности, по беременности и родам граждан, подлежащих обязательному социальному страхованию».
источник

 Фото — dreanstime.com
Фото — dreanstime.com